
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ CÁC BỆNH CƠ XƯƠNG KHỚP
(Ban hành kèm theo Quyết định số 361/QĐ-BYT
Ngày 25 tháng 01 năm 2014 của Bộ trưởng Bộ Y tế)
CHỦ BIÊN
PGS.TS. Nguyễn Thị Xuyên
ĐỒNG CHỦ BIÊN
PGS.TS. Lương Ngọc Khuê
PGS.TS. Nguyễn Quốc Anh
PGS.TS. Nguyễn Thị Ngọc Lan
PGS.TS. Nguyễn Mai Hồng
THAM GIA BIÊN SOẠN
GS.TS. Trần Ngọc Ân
GS.TS. Hoàng Khánh
PGS.TS. Nguyễn Thị Lan Anh
PGS.TS. Võ Tam
TS. Đặng Hồng Hoa
TS. Nguyễn Hữu Chung
TS.BSCKII. Mai Thị Minh Tâm
TS. Trần Thị Tô Châu
BSCKII. Nguyễn Thị Lực
ThS. Bùi Hải Bình
ThS. Hoàng Văn Dũng
ThS. Lê Thị Liễu
ThS. Nguyễn Hoàng Thanh Vân
ThS. Nguyễn Thị Nga
ThS. Phùng Anh Đức
BSCKII. Huỳnh Phan Phúc Linh
BAN THƯ KÝ
ThS. Phạm Hoài Thu
ThS. Phạm Thị Minh Nhâm
ThS. Nguyễn Thị Như Hoa
ThS. Ngô Thị Bích Hà
PGS.TS. Nguyễn Thị Ngọc Lan
PGS.TS. Lê Anh Thư
PGS.TS. Nguyễn Mai Hồng
PGS.TS. Nguyễn Thị Thanh Thủy
PGS.TS. Nguyễn Vĩnh Ngọc
PGS.TS. Trần Thị Minh Hoa
TS. Nguyễn Đình Khoa
TS. Nguyễn Ngọc Châu
TS. Nguyễn Thị Phương Thủy
BSCKII. Đào Thị Vân Khánh
BSCKII. Thái Thị Hồng Ánh
ThS. Hồ Văn Lộc
ThS. Huỳnh Văn Khoa
ThS. Lưu Văn Ái
ThS. Trần Văn Đức
BSCKI. Lê Thế Dũng
ThS. Nguyễn Thị Nga
ThS. Nguyễn Thị Hiền
ThS. Nguyễn Đức Tiến
ThS. Trương Lê Vân Ngọc
| BỘ Y TẾ ——– |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Độc lập – Tự do – Hạnh phúc ——————– |
| Số: 361/QĐ-BYT | Hà Nội, ngày 25 tháng 01 năm 2014 |
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH TÀI LIỆU CHUYÊN MÔN “HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ CÁC BỆNH CƠ XƯƠNG KHỚP”
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 63/2012/NĐ-CP ngày 31/8/2012 của Chính Phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị các bệnh cơ xương khớp”.
Điều 2. Tài liệu “Hướng dẫn chẩn đoán và điều trị các bệnh cơ xương khớp” ban hành kèm theo Quyết định này được áp dụng tại các cơ sở khám bệnh, chữa bệnh.
Căn cứ vào tài liệu này và điều kiện cụ thể của đơn vị, Giám đốc cơ sở khám bệnh, chữa bệnh xây dựng và ban hành tài liệu hướng dẫn chẩn đoán và điều trị các bệnh cơ xương khớp phù hợp để thực hiện tại đơn vị.
Điều 3. Quyết định này có hiệu lực kể từ ngày ký ban hành.
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Chánh Thanh tra Bộ, Cục trưởng Cục Quản lý Khám, chữa bệnh, Cục trưởng và Vụ trưởng các Cục, Vụ thuộc Bộ Y tế, Giám đốc các bệnh viện, viện có giường trực thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Thủ trưởng Y tế các Bộ, Ngành và Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
| Nơi nhận: – Như Điều 4; – Bộ trưởng Bộ Y tế (để b/c); – Các Thứ trưởng BYT; – Bảo hiểm Xã hội Việt Nam (để phối hợp); – Cổng thông tin điện tử BYT; – Website Cục KCB; – Lưu VT, KCB. |
KT. BỘ TRƯỞNG (đã ký) Nguyễn Thị Xuyên |
LỜI GIỚI THIỆU
Trong thời gian qua, dưới sự lãnh đạo của Đảng, Nhà nước và sự quan tâm, lãnh đạo, chỉ đạo tích cực của lãnh đạo Bộ Y tế cùng với sự quan tâm chăm sóc của các cấp chính quyền, với sự nỗ lực vươn lên trên mọi gian khó của các giáo sư, bác sĩ, dược sĩ và toàn thể cán bộ, công chức, viên chức trong toàn ngành, ngành Y tế Việt Nam đã giành được nhiều thành tựu to lớn trong công tác phòng bệnh, khám chữa bệnh và chăm sóc sức khỏe nhân dân.
Cùng với mạng lưới y tế cơ sở được củng cố và từng bước hoàn thiện, hệ thống khám, chữa bệnh trong toàn quốc cũng được cải tạo và nâng cấp ở tất cả các tuyến từ trung ương đến địa phương. Nhiều kỹ thuật y học hiện đại lần đầu tiên triển khai thành công ở Việt Nam như chụp và nong động mạch vành tim, thụ tinh trong ống nghiệm, ghép thận,… đã góp phần nâng cao chất lượng khám, chữa bệnh cho nhân dân và thúc đẩy nền y học Việt Nam phát triển.
Chất lượng khám, chữa bệnh còn phụ thuộc nhiều vào năng lực chẩn đoán và điều trị của các tuyến y tế cũng như của các thầy thuốc. Vì vậy ngày 05 tháng 02 năm 2010, Bộ trưởng Bộ Y tế đã ra quyết định số 453/QĐ-BYT về việc thành lập Ban Chỉ đạo biên soạn Hướng dẫn điều trị, quyết định số 2387/QĐ-BYT ngày 05 tháng 5 năm 2010 về việc thành lập Ban biên soạn Hướng dẫn điều trị.
Trong đó, Tiểu ban biên soạn hướng dẫn chẩn đoán và điều trị các bệnh về cơ xương khớp được thành lập theo Quyết định số 4817/QĐ-BYT ngày 10 tháng 12 năm 2010 gồm các chuyên gia y học đầu ngành trong lĩnh vực cơ xương khớp của cả ba miền Bắc, Trung, Nam.
Tài liệu “Hướng dẫn chẩn đoán và điều trị các bệnh cơ xương khớp” được xây dựng với sự nỗ lực cao của các nhà khoa học đầu ngành về cơ xương khớp của Việt Nam. Tài liệu bao gồm 39 bài hướng dẫn một số bệnh về cơ xương khớp. Trong đó, tập trung vào hướng dẫn thực hành chẩn đoán và điều trị, vì vậy sẽ rất hữu ích cho các thầy thuốc đa khoa, chuyên khoa trong thực hành lâm sàng hàng ngày.
Chúng tôi trân trọng cảm ơn sự chỉ đạo sát sao của PGS.TS. Nguyễn Thị Kim Tiến, Bộ trưởng Bộ Y tế và các thành viên ban biên soạn đã rất cố gắng, dành nhiều thời gian quý báu để biên soạn cuốn sách này. Đây là lần xuất bản đầu tiên của cuốn sách, chắc chắn vẫn còn có thiếu sót, chúng tôi rất mong nhận được sự đóng góp từ Quý độc giả và đồng nghiệp để cuốn sách ngày một hoàn thiện.
| Thay mặt ban biên soạn
PGS.TS. Nguyễn Mai Hồng |
MỤC LỤC
Lời giới thiệu
Các chữ viết tắt
Bệnh viêm khớp dạng thấp
Bệnh Lupus ban đỏ hệ thống
Bệnh xơ cứng bì toàn thể
Bệnh Still ở người lớn
Viêm da cơ và viêm đa cơ
Bệnh viêm màng hoạt dịch khớp gối mạn tính không đặc hiệu
Viêm cột sống dính khớp
Bệnh viêm khớp phản ứng
Bệnh viêm khớp vảy nến
Bệnh viêm khớp thiếu niên tự phát thể đa khớp có yếu tố dạng thấp dương tính và âm tính RF (+) và RF (-)
Bệnh viêm khớp thiếu niên tự phát thể viêm cột sống dính khớp
Bệnh viêm khớp thiếu niên tự phát thể hệ thống
Viêm khớp thiếu niên tự phát thể viêm khớp vảy nến
Viêm màng hoạt dịch khớp háng thoáng qua
Bệnh gút
Viêm khớp nhiễm khuẩn
Viêm cơ, áp xe cơ nhiễm khuẩn
Viêm xương tủy nhiễm khuẩn
Chẩn đoán – điều trị nhiễm khuẩn da và mô mềm
Hồng ban nút
Loạn dưỡng cơ tiến triển
Chẩn đoán và điều trị nhược cơ
Chẩn đoán và điều trị thoái hóa khớp gối
Chẩn đoán và điều trị u sụn màng hoạt dịch
Bệnh thoái hóa cột sống thắt lưng
Hội chứng đau thắt lưng
Đau thần kinh tọa
Bệnh thoái hóa cột sống cổ
Hội chứng cổ – vai – cánh tay
Chẩn đoán và điều trị viêm quanh khớp vai
Viêm gân vùng mỏm trâm quay cổ tay
Viêm gân gấp ngón tay (ngón tay lò xo)
Chẩn đoán và điều trị viêm lồi cầu ngoài xương cánh tay
Bệnh loãng xương
Chẩn đoán và điều trị hoại tử vô mạch chỏm xương đùi
Bệnh u tế bào khổng lồ
Chẩn đoán và điều trị u xương dạng xương
Loạn sản xơ xương
Ung thư di căn xương
Phụ lục: Hướng dẫn sử dụng một số thuốc chính trong điều trị các bệnh khớp
Hướng dẫn sử dụng thuốc chống viêm không steroid
Hướng dẫn sử dụng thuốc giảm đau
Hướng dẫn sử dụng thuốc nhóm glucocorticoid
Hướng dẫn sử dụng các thuốc (DMARDs)
Quy trình truyền cyclophosphamid
Quy trình truyền acid zoledronic
Các tiêu chuẩn đánh giá mức độ hoạt động của bệnh viêm khớp dạng thấp
Các tiêu chuẩn đánh giá mức độ hoạt động của bệnh viêm cột sống dính khớp
CHỮ VIẾT TẮT
| ACR | American College of Rheumatology (Hội thấp khớp học Hoa Kỳ) |
| Anti CCP | Anti – Cyclic Citrullinated Peptid (Kháng thể chống peptide citrulline chu kỳ) |
| ASLO | Anti Streptolysin O (Kháng thể chống Streptolysin O) |
| AVN | Avascular Necrosis (Hoại tử vô mạch) |
| BASDAI | Bath Ankylosing Spondylitis Disease Activity Index (Chỉ số đánh giá mức độ hoạt động của bệnh viêm cột sống dính khớp) |
| BASFI | Bath Ankylosing spongdylitis Functional Index (Chỉ số đánh giá chức năng ở bệnh nhân viêm cột sống dính khớp) |
| BCĐNTT | Bạch cầu đa nhân trung tính |
| BMC | Bone Mass Content (Khối lượng xương) |
| BMD | Bone Mineral Density (Mật độ xương) |
| CK | Creatinin kinase (Enzym Creatinin kinase) |
| COX-2 | Nhóm thuốc ức chế ưu thế (chọn lọc) COX-2 |
| CRP | C reaction protein (Protein C phản ứng) |
| CSTL | Cột sống thắt lưng |
| CT scan | Computer Tomography Scan (Chụp cắt lớp vi tính) |
| DMARDs | Disease-modifying antirheumatic drugs (Nhóm thuốc chống thấp khớp tác dụng chậm) |
| DXA | Dual Energy Xray Absorptiometry (Phương pháp đo hấp phụ tia X năng lượng kép) |
| ESR | Erythrocyte sedimentation rate (Tốc độ máu lắng) |
| EULAR | European League Against Rheumatism (Liên đoàn chống thấp khớp Châu Âu) |
| G6PD | Men glucose-6 phosphate dehydrogenase (Enzym glucose-6-phosphate dehydrogenase) |
| GCT | Giant cell tumor (U tế bào khổng lồ) |
| GFR | Glomerular filtration rate (Mức lọc cầu thận) |
| HLA | Human leukocyte antigen (Kháng nguyên bạch cầu người) |
| IL | Interleukin (Cytokine Interleukin) |
| ILAR | Hội thấp khớp học thế giới |
| KVKS | Kháng viêm không steroid |
| NSAIDs | Non Steroid Anti Inflammation Drugs (Thuốc chống viêm không steroid) |
| MAS | Đại thực bào |
| MRI | Cộng hưởng từ |
| MTX | Methotrexate (Thuốc Methotrexate) |
| NK | Tế bào diệt tự nhiên |
| OI | Bất toàn tạo xương hay xương thủy tinh |
| RF | Rheumatoid factor (Yếu tố dạng thấp) |
| SERMs | Chất điều hoà chọn lọc thụ thể Estrogen |
| SLE | Systemic lupus erythematosus (Lupus ban đỏ hệ thống) |
| TĐML | Tốc độ máu lắng |
| TM | Tĩnh mạch |
| TNFα | Yếu tố hoại tử u alpha |
| VKDT | Viêm khớp dạng thấp |
| WHO | World Health Organization (Tổ chức Y tế Thế giới) |
BỆNH VIÊM KHỚP DẠNG THẤP
(Rheumatoid Arthritis)
1. ĐẠI CƯƠNG
Viêm khớp dạng thấp (VKDT) là một bệnh lý tự miễn điển hình, diễn biến mạn tính với các biểu hiện tại khớp, ngoài khớp và toàn thân ở nhiều mức độ khác nhau. Bệnh diễn biến phức tạp, gây hậu quả nặng nề do đó cần được điều trị tích cực ngay từ đầu bằng các biện pháp điều trị hữu hiệu để làm ngừng hay làm chậm tiến triển của bệnh, hạn chế tàn phế và nâng cao chất lượng sống cho người bệnh.
2. NGUYÊN NHÂN VÀ CƠ CHẾ SINH BỆNH
– Bệnh chưa rõ nguyên nhân, liên quan đến nhiễm khuẩn, cơ địa (nữ giới, trung niên, yếu tố HLA) và rối loạn đáp ứng miễn dịch.
– Trong đó vai trò của lympho B (miễn dịch dịch thể), lympho T (miễn dịch qua trung gian tế bào), đại thực hào… với sự tham gia của các tự kháng thể (anti CCP, RF…) và các cytokines (TNFα, IL6, IL1…).
3. CHẨN ĐOÁN
3.1. Tiêu chuẩn của Hội Thấp khớp học Hoa Kỳ (ACR) 1987
– Hiện nay tiêu chuẩn này vẫn đang được áp dụng rộng rãi nhất trên thế giới và Việt Nam đối với thể biểu hiện nhiều khớp và thời gian diễn biến viêm khớp trên 6 tuần.
+ Cứng khớp buổi sáng kéo dài trên 1 giờ.
+ Viêm tối thiểu ba nhóm khớp: sưng phần mềm hay tràn dịch tối thiểu 3 trong số 14 nhóm khớp sau (kể cả hai bên): khớp ngón gần bàn tay, khớp bàn ngón tay, khớp cổ tay, khớp khuỷu, khớp gối, khớp cổ chân, khớp bàn ngón chân.
+ Viêm các khớp ở bàn tay: sưng tối thiểu một nhóm trong số các khớp cổ tay, khớp ngón gần, khớp bàn ngón tay.
+ Viêm khớp đối xứng.
+ Hạt dưới da.
+ Yếu tố dạng thấp trong huyết thanh dương tính.
+ Dấu hiệu X quang điển hình của VKDT: chụp khớp tại bàn tay, cổ tay hoặc
khớp tổn thương: hình bào mòn, hình hốc, hình khuyết đầu xương, hẹp khe khớp, mất chất khoáng đầu xương.
Chẩn đoán xác định: khi có ≥ 4 tiêu chuẩn. Triệu chứng viêm khớp (tiêu chuẩn 1- 4) cần có thời gian diễn hiến ≥ 6 tuần và được xác định hởi thầy thuốc.
Tiêu chuẩn ACR 1987 có độ nhạy 91-94% và độ đặc hiệu 89% ở những bệnh nhân VKDT đã tiến triển. Ở giai đoạn hệnh mới khởi phát, độ nhạy chỉ dao động từ 40-90% và độ đặc hiệu từ 50-90%.
Lưu ý: Hạt dưới da hiếm gặp ở Việt Nam. Ngoài ra, cần khảo sát các triệu chứng ngoài khớp như: teo cơ, viêm mống mắt, tràn dịch màng ngoài tim, tràn dịch màng phổi, viêm mạch máu… thường ít gặp, nhẹ, dễ bị bỏ sót.
3.2. Tiêu chuẩn của Hội Thấp khớp học Hoa Kỳ và Liên đoàn chống Thấp khớp châu Âu 2010 (ACR/EULAR 2010 – American College of Rheumatology/ European League Against Rhumatism). Tiêu chuẩn này có thể áp dụng trong trường hợp bệnh ở giai đoạn sớm, các khớp viêm dưới 06 tuần và thể ít khớp. Tuy nhiên cần luôn theo dõi đánh giá lại chẩn đoán vì nhiều trường hợp đây cũng có thể là biểu hiện sớm của một bệnh lý khớp khác không phải viêm khớp dạng thấp
Đối tượng là các bệnh nhân:
− Có ít nhất một khớp được xác định viêm màng hoạt dịch trên lâm sàng.
− Viêm màng hoạt dịch khớp không do các bệnh lý khác.
| Biểu hiện | Điểm |
| A. Biểu hiện tại khớp | |
| 1 khớp lớn | 0 |
| 2-10 khớp lớn | 1 |
| 1-3 khớp nhỏ (có hoặc không có biểu hiện tại các khớp lớn) | 2 |
| 4-10 khớp nhỏ (có hoặc không có biểu hiện tại các khớp lớn) | 3 |
| >10 khớp (ít nhất phải có 1 khớp nhỏ) | 5 |
| B. Huyết thanh (ít nhất phải làm một xét nghiệm) | |
| RF âm tính và Anti CCP âm tính | 0 |
| RF dương tính thấp* hoặc Anti CCP dương tính thấp* | 2 |
| RF dương tính cao* hoặc Anti CCP dương tính cao* | 3 |
| C. Các yếu tố phản ứng pha cấp (cần ít nhất một xét nghiệm) | |
| CRP bình thường và Tốc độ lắng máu bình thường | 0 |
| CRP tăng hoặc Tốc độ lắng máu tăng | 1 |
| D. Thời gian biểu hiện các triệu chứng | |
| <6 tuần | 0 |
| ≥6 tuần | 1 |
| Chẩn đoán xác định: khi số điểm ≥6/10 | |
| Dương tính thấp khi ≤ 3 lần giới hạn cao của bình thường. | |
| Dương tính cao khi > 3 lần giới hạn cao của bình thường. |
3.3. Xét nghiệm cận lâm sàng cần chỉ định
– Các xét nghiệm cơ bản: tế bào máu ngoại vi, tốc độ máu lắng, protein phản ứng C (CRP)…., xét nghiệm chức năng gan, thận, Xquang tim phổi, điện tâm đồ…
– Các xét nghiệm đặc hiệu (có giá trị chẩn đoán, tiên lượng):
+ Yếu tố dạng thấp (RF) dương tính trong 60 – 70 % bệnh nhân.
+ Anti CCP dương tính trong 75 – 80 % bệnh nhân.
+ Xquang khớp (thường chụp hai bàn tay thẳng hoặc các khớp bị tổn thương).
3.4. Chẩn đoán phân biệt
Lupus ban đỏ hệ thống, thoái hoá khớp, gút mạn tính, viêm cột sống dính khớp, viêm khớp vảy nến…
4. ĐIỀU TRỊ
4.1. Nguyên tắc
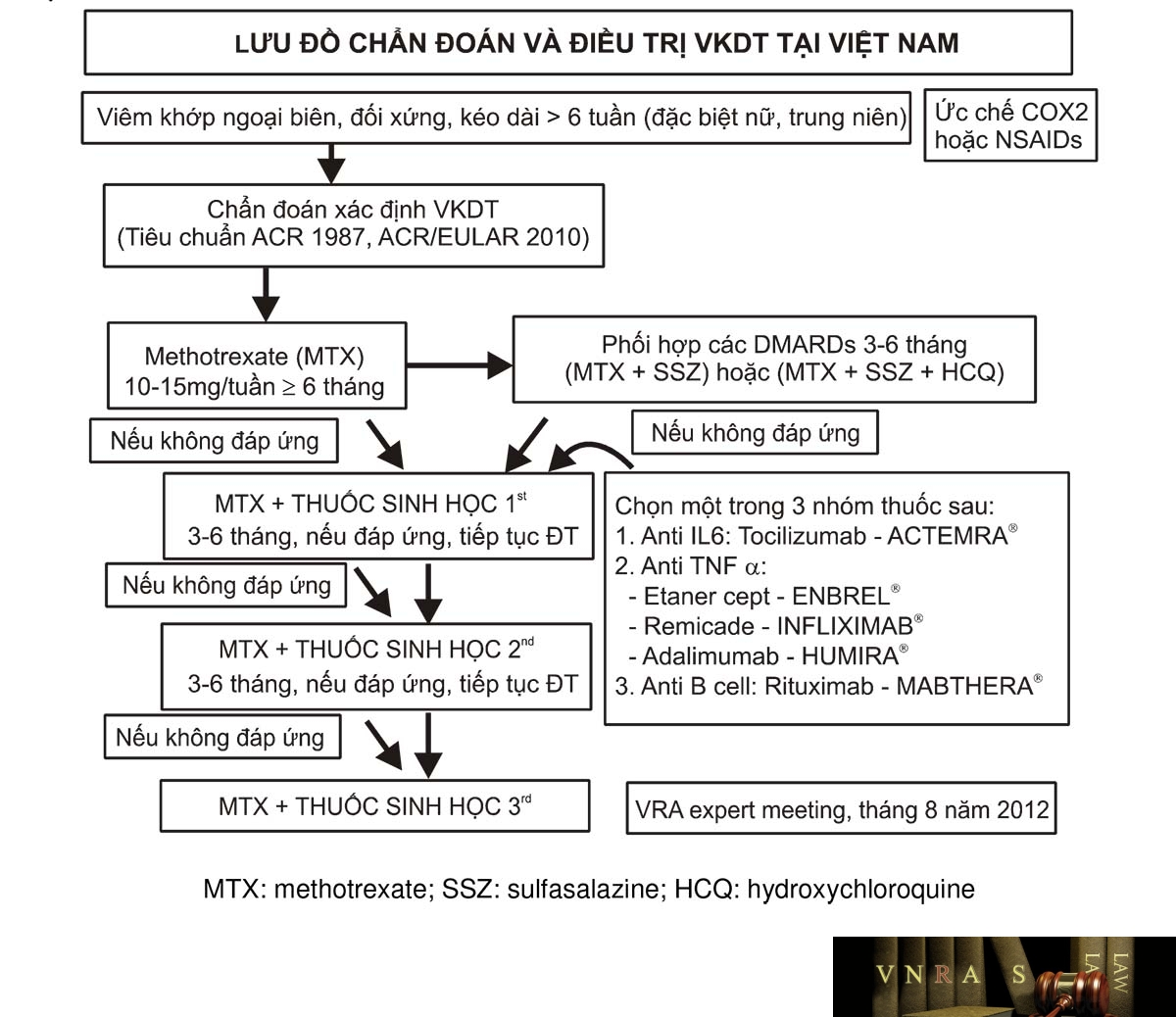
Điều trị toàn diện, tích cực, dài hạn và theo dõi thường xuyên. Các thuốc điều trị cơ bản hay còn gọi là nhóm thuốc DMARDs (Disease-modifying antirheumatic drugs) kinh điển (methotrexate, sulfasalazine, hydroxychloroquine…) có vai trò quan trọng trong việc ổn định bệnh và cần điều trị kéo dài. Các thuốc sinh học còn được gọi là DMARDs sinh học (kháng TNFα, kháng Interleukin 6, kháng lympho B) được chỉ định đối với thể kháng điều trị với DMARDs kinh điển, thể nặng hoặc tiên lượng nặng. Khi chỉ định các thuốc sinh học, cần có ý kiến của các bác sỹ chuyên khoa cơ xương khớp và thực hiện đúng quy trình [làm các xét nghiệm tầm soát lao, viêm gan (virus B, C), chức năng gan thận, đánh giá hoạt tính bệnh bằng chỉ số DAS 28, CDAI, SDAI…].
4.2. Điều trị cụ thể
– Điều trị triệu chứng: nhằm cải thiện triệu chứng viêm, giảm đau, duy trì khả năng vận động (tuy nhiên các thuốc này không làm thay đổi được sự tiến triển của bệnh).
+ Các thuốc kháng viêm không steroid (KVKS- NSAIDs).
Các thuốc kháng viêm ức chế chọn lọc COX2 (được chọn lựa đầu tiên vì thường phải sử dụng dài ngày và ít có tương tác bất lợi với methotrexat).
Celecoxib: 200mg, uống 1 đến 2 lần mỗi ngày.
Hoặc Meloxicam: 15 mg tiêm (chích) bắp hoặc uống ngày một lần.
Hoặc Etoricoxib: 60 – 90 mg, ngày uống một lần.
Các thuốc kháng viêm ức chế không chọn lọc:
Diclofenac: uống hoặc tiêm bắp: 75mg x 2 lần/ngày trong 3 – 7 ngày. Sau đó uống: 50 mg x 2 – 3 lần/ ngày trong 4 – 6 tuần.
Brexin (piroxicam + cyclodextrin) 20mg uống hàng ngày.
Hoặc các thuốc kháng viêm không steroid khác (liều tương đương).
Lưu ý: khi dùng cho các bệnh nhân có yếu tố nguy cơ có các tác dụng không mong muốn của thuốc KVKS (NSAIDs) [bệnh nhân già yếu, tiền sử (tiền căn) bị bệnh lý dạ dày.. ,] hoặc điều trị dài ngày, cần theo dõi chức năng thận và bảo vệ dạ dày bằng các thuốc ức chế bơm proton.
+ Corticosteroids (Prednisolone, Prednisone, Methylprednisolone)
Thường sử dụng ngắn hạn trong lúc chờ đợi các thuốc điều trị cơ bản có hiệu lực. Chỉ định khi có đợt tiến triển (tiêu chuẩn đợt tiến triển xem ở phần Phụ lục).
Thể vừa: 16-32 mg methylprednisolon (hoặc tương đương), uống hàng ngày vào 8 giờ sáng, sau ăn.
Thể nặng: 40 mg methylprednison TM mỗi ngày.
Thể tiến triển cấp, nặng, đe doạ tính mạng (viêm mạch máu, biểu hiện ngoài khớp nặng): bắt đầu từ 500-1.000mg methylprednisolone truyền TM trong 30-45 phút/ngày, điều trị 3 ngày liên tục. Sau đó chuyển về liều thông thường. Liệu trình này có thể lặp lại mỗi tháng nếu cần.
Sử dụng dài hạn (thường ở những bệnh nhân nặng, phụ thuộc corticoid hoặc có suy thượng thận do dùng corticoid kéo dài): bắt đầu ở liều uống: 20mg hàng ngày, vào 8 giờ sáng. Khi đạt đáp ứng lâm sàng và xét nghiệm, giảm dần liều, duy trì liều thấp nhất (5 – 8mg hàng ngày hoặc cách ngày) hoặc ngừng (nếu có thể) khi điều trị cơ bản có hiệu lực (sau 6-8 tuần).
– Điều trị cơ bản bằng các thuốc chống thấp làm thay đổi tiến triển của bệnh (Disease Modifying Anti Rheumatic Drug-DMARDs) để làm chậm hoặc làm ngừng tiến triển của bệnh, cần điều trị lâu dài và theo dõi các triệu chứng lâm sàng, cận lâm sàng trong suốt thời gian điều trị).
+ Thể mới mắc và thể thông thường: sử dụng các thuốc DMARDs kinh điển methotrexat khởi đầu 10 mg một lần mỗi tuần. Tùy theo đáp ứng mà duy trì liều cao hoặc thấp hơn (7,5 – 15 mg) mỗi tuần (liều tối đa là 20 mg/ tuần).
Hoặc Sulfasalazin khởi đầu 500 mg/ngày, tăng mỗi 500 mg mỗi tuần, duy trì ở liều 1.000 mg x 2 lần mỗi ngày.
Kết hợp: methotrexat với sulfasalazin hoặc hydroxychloroquine nếu đơn trị liệu không hiệu quả.
Kết hợp: methotrexat, sulfasalazin và hydroxychloroquine nếu kết hợp trên không hiệu quả.
+ Thể nặng, kháng trị với các DMARDs kinh điển (không có đáp ứng sau 6 tháng) cần kết hợp với các thuốc sinh học (các DMARDs sinh học).
Trước khi chỉ định các thuốc sinh học, cần làm các xét nghiệm để sàng lọc lao, viêm gan, các xét nghiệm chức năng gan thận và đánh giá mức độ hoạt động bệnh (máu lắng hoặc CRP, DAS 28, HAQ).
Kết hợp methotrexate và thuốc kháng Interleukin 6 (tocilizumab):
Methotrexat 10 – 15 mg mỗi tuần + tocilizumab 4 – 8mg/kg cân nặng, tương đương 200 – 400mg truyền TM mỗi tháng một lần.
Hoặc kết hợp methotrexate và một trong bốn loại thuốc kháng TNF α sau: Methotrexat 10-15 mg mỗi tuần + etanercept 50mg tiêm dưới da mỗi tuần một lần. Methotrexat 10-15mg mỗi tuần + infliximab truyền TM 2-3mg/kg mỗi 4 – 8 tuần. Methotrexat 10-15mg mỗi tuần + adalimumab 40mg tiêm dưới da 2 tuần một lần. Methotrexat 10-15mg mỗi tuần + golimumab 50mg mỗi tháng 1 lần – tiêm dưới da.
Hoặc kết hợp methotrexate và thuốc kháng lympho B (rituximab):
Methotrexat 10 – 15 mg mỗi tuần + rituximab truyền TM 500 – 1000mg x 2 lần, cách 2 tuần, có thể nhắc lại một hoặc hai liệu trình mỗi năm.
Sau 3 – 6 tháng điều trị, nếu thuốc sinh học thứ nhất không hiệu quả, có thể xem xét thuốc sinh học thứ hai, tương tự như vậy, có thể xem xét thuốc sinh học thứ ba khi sau 3 – 6 tháng, thuốc sinh học thứ hai không hiệu quả.
Các điều trị phối hợp khác:
– Các biện pháp hỗ trợ
+ Tập luyện, hướng dẫn vận động chống co rút gân, dính khớp, teo cơ.
Trong đợt viêm cấp: để khớp nghỉ ở tư thế cơ năng, tránh kê, độn tại khớp. Khuyến khích tập ngay khi triệu chứng viêm thuyên giảm, tăng dần, tập nhiều lần trong ngày, cả chủ động và thụ động theo đúng chức năng sinh lý của khớp.
+ Phục hồi chức năng, vật lý trị liệu, tắm suối khoáng, phẫu thuật chỉnh hình (cắt xương sửa trục, thay khớp nhân tạo khi có chỉ định).
– Phòng ngừa và điều trị các biến chứng của điều trị , các bệnh kèm theo:
+ Viêm, loét dạ dày tá tràng: cần chủ động phát hiện và điều trị vì trên 80% bệnh nhân không có triệu chứng lâm sàng.
+ Phòng ngừa (khi có các yếu tố nguy cơ) và điều trị bằng thuốc ức chế bơm proton, kèm thuốc điều trị Helicobacter Pylori (nếu có nhiễm HP).
+ Khi sử dụng cortisteroid bất cứ liều nào trên 01 tháng, cần bổ xung calci, vitamin D để phòng ngừa loãng xương. Nếu bệnh nhân có nguy cơ loãng xương cao có thể sử dụng bisphosphonates. Khi đã có loãng xương, tùy theo mức độ loãng xương, tuổi, giới và điều kiện cụ thể của người bệnh mà lựa chọn các thuốc phù hợp (thường là bisphosphonate).
+ Thiếu máu: acid folic, sắt, vitamin BI2…
5. THEO DÕI VÀ TIÊN LƯỢNG
– Bệnh nhân phải được điều trị lâu dài và theo dõi trong suốt quá trình điều trị.
– Xét nghiệm định kỳ: tế bào máu ngoại vi, tốc độ máu lắng, protein phản ứng C (CRP), Creatinine, SGOT, SGPT 2 tuần một lần trong một tháng đầu, hàng tháng trong 3 tháng tiếp theo, sau đó có thể 3 tháng một lần, tùy theo đáp ứng của người bệnh.
– Xét nghiệm máu cấp, chụp X quang phổi … khi cần, tùy theo diễn biến của bệnh.
– Sinh thiết gan khi có nghi ngờ tổn thương gan (enzym gan tăng > 3 lần trong 3 lần xét nghiệm liên tiếp). Trường hợp enzym gan tăng gấp đôi và kéo dài nên ngừng Methotrexat.
– Tiên lượng nặng khi: tổn thương viêm nhiều khớp, bệnh nhân nữ, yếu tố dạng thấp RF và /hoặc Anti-CCP (+) tỷ giá cao, có các biểu hiện ngoài khớp, HLADR4 (+), hoạt tính của bệnh (thông qua các chỉ số: DAS 28, VS, CRP, HAQ. Với những trường hợp này cần điều trị tích cực ngay từ đầu và xem xét việc dùng các DMARDs sinh học sớm.
6. PHÒNG BỆNH
– Không có biện pháp phòng bệnh đặc hiệu, các can thiệp phòng ngừa chủ động đối với VKDT là những biện pháp chung nhằm nâng cao sức khoẻ, thể trạng bao gồm ăn uống, tập luyện và làm việc, tránh căng thẳng.
– Phát hiện và điều trị sớm các bệnh lý nhiễm trùng, các tình trạng rối loạn miễn dịch.
MTX: methotrexate; SSZ: sulfasalazine; HCQ: hydroxychloroquine
TÀI LIỆU THAM KHẢO
- Asian Rheumatology Expert Advisory Council for Health. Rheumatology News Vol. 1 No. 3 September 2011
- Jacobs J.W.G, Jurgens M.S, Welsing P.M.J. “Overview and analysis of treat- to-target trials in rheumatoid arthritis reporting on remission”. Clin Exp Rheumatol 2012; 30 (Suppl. 73): S56-S63.
- Josef S Smolen, Robert Landewé, Ferdinand C Breedveld, et al. EULAR recommendations for the management of rheumatoid arthritis with synthetic and biological disease-modifying antirheumatic drugs: 2013 update. Published online October 25, 2013 Ann Rheum Dis
- Michelle K.J., David A. Fox. “Advances in the medical treatment of rheumatoid arthritis”. Hand Clin; 27(1): 11-20, 2011
- Tak and Kalden. “Advances in rheumatology: new targeted therapeutics”. Arthritis Research and Therapy, 13(Suppl. 1): S5, 2011
BỆNH LUPUS BAN ĐỎ HỆ THỐNG
(Systemic lupus erythematosus- SLE)
1. ĐỊNH NGHĨA
Lupus ban đỏ hệ thống là bệnh lý của mô liên kết có tổn thương nhiều cơ quan do hệ thống miễn dịch của cơ thể bị rối loạn, đặc trưng bởi sự có mặt của kháng thể kháng nhân và nhiều tự kháng thể khác. Các cơ quan thường bị tổn thương bao gồm khớp, da, thận, tế bào máu, tim, phổi, thần kinh…
2. NGUYÊN NHÂN
Cho đến nay, nguyên nhân gây bệnh và cơ chế bệnh sinh chính xác của lupus ban đỏ hệ thống chưa được biết rõ. Cơ chế bệnh sinh của bệnh là một quá trình phức tạp với sự tham gia của nhiều yếu tố như di truyền, miễn dịch thể dịch, miễn dịch tế bào và yếu tố môi trường. Một số gen quy định phức hợp kháng nguyên phù hợp tổ chức như HLA- DR2,3,8, các gen mã hóa bổ thể C1q, C2, C4 và một số cytokin có liên quan đến tỷ lệ mắc bệnh cao.
3. CHẨN ĐOÁN
3.1. Lâm sàng: chủ yếu gặp thể bán cấp
– Tỉ lệ mắc bệnh nữ: nam= 9:1, chủ yếu ở độ tuổi 20-30.
– Khởi phát: Đa số bắt đầu từ từ, tăng dần với sốt dai dẳng không rõ nguyên nhân, đau khớp hoặc viêm khớp với biểu hiện tương tự trong bệnh viêm khớp dạng thấp. Có một số yếu tố thuận lợi khởi phát bệnh: nhiễm trùng, chấn thương, stress, thuốc…
– Toàn phát: tổn thương nhiều cơ quan:
+ Toàn thân: sốt dai dẳng kéo dài, mệt mỏi, gầy sút.
+ Cơ xương khớp: đau hoặc viêm các khớp với biểu hiện tương tự trong bệnh viêm khớp dạng thấp song hiếm khi biến dạng khớp; đau cơ. Một số hiếm trường hợp có hoại tử xương (thường gặp hoại tử vô mạch đầu trên xương đùi).
+ Da niêm mạc: ban đỏ hình cánh bướm ở mặt (rất thường gặp), ban dạng đĩa (gặp trong thể mạn tính), nhạy cảm với ánh sáng (cháy, bỏng, sạm da sau khi tiếp xúc với ánh nắng), loét niêm mạc miệng, niêm mạc mũi, rụng tóc, viêm mao mạch dưới da..
+ Máu và cơ quan tạo máu: thiếu máu do viêm, thiếu máu huyết tán, chảy máu dưới da (do giảm tiểu cầu), lách to, hạch to.
+ Thần kinh tâm thần: rối loạn tâm thần, động kinh…
+ Tuần hoàn, hô hấp: thường gặp các triệu chứng tràn dịch màng tim, màng phổi, tăng áp lực động mạch phổi, viêm phổi kẽ. Các triệu chứng hiếm gặp: viêm cơ tim, viêm nội tâm mạc , hội chứng Raynaud, viêm tắc động mạch, tĩnh mạch…
+ Thận: rất thường gặp: protein niệu, tế bào trụ niệu, hội chứng thận hư, viêm cầu thận…
+ Gan: cổ trướng, rối loạn chức năng gan (hiếm gặp).
+ Mắt: giảm tiết nước mắt (Hội chứng Sjogren), viêm giác mạc, viêm kết mạc, viêm võng mạc.
3.2. Cận lâm sàng
– Các xét nghiệm không đặc hiệu: t ế bào máu ngoại vi (giảm hồng cầu, giảm bạch cầu, giảm tiểu cầu), tốc độ lắng máu tăng, điện di huyết thanh (γ globulin tăng), tìm thấy phức hợp miễn dịch trong máu, phản ứng BW (+) giả…
– Các xét nghiệm đặc hiệu: kháng thể kháng nhân (ANA), kháng thể kháng Ds-DNA, kháng thể chống các kháng nguyên hòa tan, kháng thể kháng hồng cầu, kháng lympho bào, kháng tiểu cầu., giảm bổ thể, giảm tỉ lệ lympho bào so với tế bào B.
– Sinh thiết các cơ quan tổn thương:
+ Sinh thiết da: lắng đọng globulin miễn dịch IgM, IgG và bổ thể thành một lớp thượng bì và trung bì của da (+70%).
+ Thận: viêm cầu thận, dày màng đáy do lắng đọng IgG, IgM và bổ thể.
+ Màng hoạt dịch khớp: tổn thương gần tương tự viêm khớp dạng thấp.
3.3. Chẩn đoán xác định
Áp dụng tiêu chuẩn của Hội Thấp học Mỹ ACR 1982 (bổ sung và điều chỉnh năm 1997), gồm 11 yếu tố:
– Ban đỏ hình cánh bướm ở mặt.
– Ban đỏ dạng đĩa ở mặt và than.
– Nhạy cảm với ánh sang.
– Loét miệng hoặc mũi họng.
– Viêm khớp và đau khớp không có phá hủy khớp.
– Viêm đa màng: màng phổi, màng tim.
– Tổn thương thận: protein niệu > 500mg/24 giờ hoặc 3+ (10 thông số nước tiểu) hoặc có trụ tế bào (hồng cầu, hemoglobin, trụ hạt, tế bào ống thận hoặc hỗn hợp).
– Tổn thương thần kinh: co giật hoặc các rối loạn tâm thần không do thuốc và các nguyên nhân khác như rối loạn điện giải, tăng urê máu, nhiễm toan ceton.
– Rối loạn về máu: (a) Thiếu máu huyết tán có tăng hồng cầu lưới, hoặc (b) Giảm bạch cầu < 4.000/mm³, hoặc (c) Giảm bạch cầu lympho < 1.500/mm³, hoặc (d) Giảm tiểu cầu < 100.000/mm³ không do thuốc.
– Rối loạn về miễn dịch:
+ Kháng thể kháng Ds-DNA (+), hoặc
+ Kháng thể kháng Sm (+), hoặc
+ Kháng thể kháng phospholipids (+) căn cứ vào: tăng kháng thể kháng cardiolipin loại IgM hoặc IgG, lupus anticoagulant (+), test huyết thanh giang mai dương tính giả > 6 tháng có kiểm chứng test cố định Treponema Pallidum.
– Kháng thể kháng nhân: hiệu giá cao theo tiêu chuẩn của phòng xét nghiệm và không do sử dụng các thuốc trong danh mục gây ra hội chứng giả Lupus.
Chẩn đoán xác định khi có từ 4 yếu tố trở lên
Gần đây, năm 2012, những trung tâm cộng tác quốc tế về lupus hệ thống năm (Systemic International Collaborating Clinics – SLICC 2012) đã đưa ra tiêu chuẩn chẩn đoán bệnh Lupus ban đỏ hệ thống gồm:
| 1. Tiêu chuẩn lâm sàng | 2. Tiêu chuẩn miễn dịch |
| 1. Lupus da cấp | 1. ANA |
| 2. Lupus da mạn | 2. Anti-DNA |
| 3. Loét miệng hay mũi | 3. Anti-Sm |
| 4. Rụng tóc không sẹo | 4. KT Antiphospholipid |
| 5. Viêm khớp | 5. Giảm bổ thể (C3, C4) |
| 6. Viêm thanh mạc | 6. Test Coombs trực tiếp (Không được tính khi có sự tồn tại của thiếu máu tan huyết) |
| 7. Thận | |
| 8. Thần kinh | |
| 9. Thiếu máu tan huyết | |
| 10. Giảm bạch cầu | |
| 11. Giảm tiểu cầu (<100.000/mm3) |
Chẩn đoán lupus ban đỏ hệ thống khi có ≥ 4 tiêu chuẩn (có ít nhất một tiêu chuẩn lâm sàng và một tiêu chuẩn cận lâm sàng) hoặc bệnh thận lupus được chứng minh trên sinh thiết kèm với ANA hoặc anti-DNA.
3.4. Phân loại thể
– Thể cấp: tổn thương nhiều nội tạng và nặng.
– Thể mạn: ít tổn thương nội tạng, biểu hiện ngoài da nhẹ.
– Thể bán cấp: trung gian giữa hai thể trên.
– Thể hỗn hợp: hội chứng Sharp: thể bệnh hỗn hợp giữa lupus và xơ cứng bì, có các triệu chứng: viêm nhiều khớp, hội chứng Raynaud, ngón tay hình khúc dồi, hẹp thực quản, viêm đa.
3.5. Chẩn đoán phân biệt
– Thấp khớp cấp.
– Các bệnh thuộc nhóm bệnh mô liên kết khác: Viêm khớp dạng thấp, xơ cứng bì toàn thể, viêm đa cơ, viêm da cơ…
– Các bệnh lí của hệ tạo máu: suy tủy, xuất huyết giảm tiểu cầu các nguyên nhân khác.
– Các bệnh lí thận, tim, phổi mạn tính do các nguyên nhân khác.
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung
– Đánh giá mức độ nặng của bệnh.
– Điều trị bao gồm: giai đoạn tấn công, củng cố và duy trì.
– Cân nhắc cẩn thận giữa tác dụng mong muốn và tác dụng phụ của mỗi loại thuốc.
4.2. Điều trị cụ thể
– Thuốc kháng viêm không steroid: trong các trường hợp lupus kèm viêm đau khớp, sốt và viêm nhẹ các màng tự nhiên nhưng không kèm tổn thương các cơ quan lớn. Nên tránh dùng ở các bệnh nhân viêm thận đang hoạt động.
– Hydroxychloroquine 200mg/ngày đáp ứng tốt với các trường hợp có ban, nhạy cảm với ánh sáng, đau hoặc viêm khớp, biến chứng ở mắt rất hiếm (theo dõi: khám mắt 1 lần/năm).
– Liệu pháp glucocorticoid: dùng đường toàn thân.
Chỉ định: lupus ban đỏ có đe dọa tính mạng như có tổn thương thần kinh, giảm tiểu cầu, thiếu máu huyết tán hoặc lupus ban đỏ không đáp ứng với các biện pháp điều trị bảo tồn.
Liều dùng:
+ 1-2mg/kg đường uống. Khi bệnh kiểm soát tốt, giảm liều prednisolone 10% mỗi 7-10 ngày.
+ Dùng methylprednisolone đường tĩnh mạch 500mg mỗi 12 giờ trong 3-5 ngày được dùng trong các trường hợp tổn thương thận tiến triển nhanh, tổn thương thần kinh nặng và giảm tiểu cầu nặng. Sau đó chuyển sang dùng corticoid bằng đường uống và giảm liều tương tự như trên.
– Liệu pháp dùng các thuốc ức chế miễn dịch khác:
Chỉ định: Lupus ban đỏ thể nặng có khả năng đe dọa tính mạng như viêm cầu thận cấp nặng, có tổn thương thần kinh, giảm tiểu cầu và thiếu máu huyết tán hoặc lupus không đáp ứng với corticoid hoặc xuất hiện tác dụng phụ nặng của corticoid.
Liều dùng: có nhiều loại thuốc có thể sử dụng đơn độc hoặc phối hợp với nhau, hoặc với corticoid.
+ Cyclophosphamide: 0,5- 1g/m2 da, đường tĩnh mạch 3-4 tuần/ lần trong 6-7 tháng hoặc 1,0-5,0 mg/kg/ngày đường uống. Cần phối hợp với mesna (mercapto – ethanesulphonic acid) để dự phòng biến chứng tại bàng quang.
+ Dapsone 100mg/ngày (ít sử dụng).
+ Azathioprine (2-2,5mg/kg/ngày), mycophenolate mofetil (500-1500mg), đây là nhóm thuốc hiện đang được ưa chuộng vì ít tác dụng phụ, hiệu quả cao, thích hợp với các phụ nữ còn độ tuổi sinh đẻ, tuy nhiên giá thành tương đối cao.
+ Methotrexate 7,5-20 mg/tuần.
+ Các thuốc khác: leflunomide, liệu pháp hormon, thalidomide, truyền tĩnh mạch immunoglobulin liều cao.
+ Chế phẩm sinh học: rituximab (mab Thera) là thuốc ức chế tế bào B với liều mỗi năm một lần gồm hai đợt mỗi đợt truyền hai lần cách nhau hai tuần với liều 500-1000mg/lần. Cần sàng lọc lao, viêm gan và các bệnh nhiễm khuẩn nặng trước khi điều trị sinh học cho bệnh nhân lupus ban đỏ hệ thống.
4.3. Điều trị không dùng thuốc
Chủ yếu là đối với thể nhẹ, bao gồm: nghỉ ngơi, tránh tiếp xúc trực tiếp với ánh sáng, dự phòng nhiễm khuẩn, giáo dục bệnh nhân hiểu rõ về bệnh.
Một số trường hợp tổn thương suy thận nặng có thể phải lọc máu hoặc ghép thận.
5. TIẾN TRIỂN- BIẾN CHỨNG
5.1. Tiến triển
– Thể cấp: tiến triển nhanh và tử vong sau vài tháng.
– Thể mạn: tiến triển chậm, tiên lượng tốt.
– Thể bán cấp: tiến triển từng đợt, ngày càng nặng dần. Bệnh nặng thêm nếu có thai, nhiễm khuẩn, chấn thương, phẫu thuật, stress, lạm dụng thuốc. Thời gian sống trung bình 5 – 10 năm.
– Hội chứng Sharp: ít biểu hiện ở nội tạng nên tiên lượng tốt hơn.
5.2. Biến chứng
Nhiễm trùng cơ hội, suy thận mạn, tổn thương não – mạch máu…
6. PHÒNG BỆNH
– Cẩn thận khi sử dụng một số thuốc dễ gây mẫn cảm, nhất là kháng sinh như procainamide, hydralazine, minocycline, diltiazem, penicillamine, INH, quinidine, methyldopa..
– Đề phòng các đợt nhiễm khuẩn.
TÀI LIỆU THAM KHẢO
- Anisur Rhaman và CS (2008), “Mechanism of SLE”, The New England journal of medicine, pp.929-939
- John H. Klippel và CS (2008), “Systemic Lupus Erythematosus”, Primer on the rheumatic diseases, edition 13, pp. 303-338.
- Hồ Văn Lộc (2009), “Giáo trình chuyên ngành cơ xương khớp” Đại học Y Dược Huế, tr. 60-67.
- Nguyễn Vĩnh Ngọc (2009), “Chẩn đoán và điều trị những bệnh cơ xương khớp”, Nhà xuất bản Y học, tr. 124-137.
- Subramanian Shankar, Mạ Abhishek Pathak, “Redefining Lupus in 2012”, Chapter 99.6.2012 SLICC SLE Criteria.Rheum Tutor.com
BỆNH XƠ CỨNG BÌ TOÀN THỂ
(Systemic scleroderma)
1. ĐỊNH NGHĨA
Xơ cứng bì toàn thể là một bệnh hệ thống chưa rõ nguyên nhân với đặc điểm giảm độ đàn hồi, xơ cứng ở da, tổn thương vi mạch và tổn thương các cơ quan nội tạng (chủ yếu ở đường tiêu hóa, mạch máu, tim, phổi, thận). Xơ cứng bì toàn thể là một bệnh tự miễn dịch gặp chủ yếu ở nữ giới, chiếm 80% và thường gặp ở độ tuổi từ 40 đến 50 tuổi. Bệnh có tần suất gặp nhiều hơn ở quần thể người da đen với tỷ lệ 290/1 triệu dân, và tỷ lệ này ở người châu Âu và Bắc Mỹ là 130-140/1 triệu dân
2. NGUYÊN NHÂN
Nguyên nhân của bệnh xơ cứng bì chưa được biết rõ nhưng đây là bệnh tự miễn dịch với sự hiện diện của các tự kháng thể như kháng thể kháng nhân (DNA), kháng thể anticentromer antibody (ACA), kháng thể Scl-70 và sự tác động của các yếu tố như nội tiết, môi trường, di truyền.
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Bệnh thường bắt đầu âm thầm trong một thời gian dài với triệu chứng chính là hội chứng Raynaud do tình trạng co thắt các tiểu động mạch hoặc động mạch tại các đầu chi như ngón tay, ngón chân xuất hiện khi tiếp xúc với nhiệt độ lạnh hoặc khi thay đổi cảm xúc mạnh với sự thay đổi màu da ở đầu chi theo ba mức độ: nhợt nhạt, xanh tái, đỏ tím. Hội chứng Raynaud gặp ở 90-98% bệnh nhân xơ cứng bì toàn thể và thường xuất hiện trước các tổn thương da hàng tháng hoặc hàng năm.
– Tổn thường da: thường bắt đầu từ các ngón tay (ngón tay và bàn tay s ưng to) có hiện tượng dầy da, cứng da tiến triển lan dần lên cẳng tay, cánh tay, mặt, phần trên của cổ, ngực, hung… Tổn thương cứng da ngày càng tiến triển nặng làm bệnh nhân khó cử động. Da bị mất sắc tố (hay gặp ở phía mu bàn tay, vùng cổ, ngực. lưng). Có hiện tượng lắng đọng calci tại các mô mềm gây tình trạng ngứa, loét các vùng da lân cận. Da mất nếp nhăn (rõ nhất ở mặt) làm bệnh nhân giảm khả năng biểu hiện tình cảm trên nét mặt và khó há mồm.
– Tổn thương loét, hoại tử tại các đầu chi do hội chứng Raynaud kéo dài.
– Hội chứng CREST: phối hợp các triệu chứng calci hóa (Calcinosis), co thắt thực quản (Esophalageal), hội chứng Raynaud (Raynaud), xơ cứng da ngón, đầu chi (Sclero-dactylic) và giãn các động mạch (Telangiectasis).
– Khoảng 50-70% bệnh nhân có triệu chứng về khớp: đau nhiều khớp chủ yếu là các khớp ở chi trên có thể có viêm các khớp nhưng không có di chứng biến dạng khớp.
– Tổn thương thực quản gặp ở 50-60% bệnh nhân với các triệu chứng: cảm giác nóng rát, đầy phía sau xương ức, triệu chứng trào ngược dạ dầy, xơ cứng và co thắt thực quản làm bệnh nhân khó nuốt (nhất là với thức ăn đặc).
– Tổn thương phổi hay gặp nhất là xơ phổi: bệnh nhân ho khan, khó thở khi gắng sức. Nghe phổi có ran rít hoặc ran ẩm khi có bội nhiễm phổi. Có thể có tràn dịch màng phổi với lượng dịch ít.
– Bệnh nhân có nhịp tim nhanh, hoặc rối loạn nhịp tim với nhiều mức độ khác nhau. Có thể có suy tim, ép tim khi có tăng áp lực động mạch phổi nhiều.
– Tổn thương thận: suy thận.
3.2. Cận lâm sàng
– Bilan viêm dương tính: tăng tốc độ lắng máu, tăng protein C phản ứng (CRP).
– Thiếu máu không phục hồi do quá trình viêm mạn tính, suy thận.
– Xét nghiệm sinh hóa: chức năng gan, thận. có thể thay đổi khi có tổn thương gan, thận
– Xét nghiệm miễn dịch: kháng thể kháng nhân dương tính ở 30-70% bệnh nhân mắc bệnh xơ xứng bì toàn thể.
– Chụp tim phổi và chụp cắt lớp vi tính phổi có thể có các tổn thương: tràn dịch màng phổi, tổn thương phổi kẽ hoặc xơ phổi ở các mức độ khác nhau.
– Điện tim: phát hiện các rối loạn nhịp tim.
– Siêu âm tim: đánh giá chức năng tim, tràn dịch màng tim và đo áp lực động mạch phổi.
– Siêu âm ổ bụng.
– Soi mao mạch các đầu chi: thấy giảm số lượng và co thắt các mao mạch đầu chi.
3.3. Chẩn đoán xác định
Tiêu chuẩn chẩn đoán xơ cứng bì toàn thể của Hội Thấp khớp học Mỹ (ACR) năm 1980 (với độ nhậy 97% và độ đặc hiệu 98%) được áp dụng rộng rãi nhất trên thực hành lâm sàng gồm có các tiêu chí chính và phụ:
– Tiêu chí chính: xơ cứng da lan tỏa.
– Tiêu chí phụ:
+ Xơ cứng da đầu chi.
+ Sẹo ở ngón tay hoặc vết loét hoại tử ở đầu chi.
+ Xơ phổi vùng đáy.
Bệnh xơ cứng bì được chẩn đoán khi có tiêu chí chính hoặc có 2/3 tiêu chí phụ.
Ngoài ra còn có tiêu chuẩn ABCDCREST chẩn đoán xơ cứng bì (U F Hanstein – Hội Da liễu Đức) cũng được áp dụng trên lâm sang.
A. Các tự kháng thể (Autoantibodies): tự kháng thể với protein dây tơ (autoantibodies to centromere proteins CENPs), kháng thể Scl-70.
B. Xơ phổi vùng đáy (Bibasilar pulmonary)
C. Cứng khớp và hạn chế vận động khớp (Contracture of the joints)
D. Xơ cứng da (Dermal thickening)
C. Calci hóa đầu chi (Calcinosis on the fingers)
R. Hội chứng Raynaud (Raynaud’s phenomenon)
E. Rối loạn vận động thực quản (Esophalageal distal hypomotility).
S. Xơ hóa da đầu chi (Sclerodactyly)
T. Dãn mạch da ở đầu chi, mặt, môi, lưỡi (Teleangiectasias)
Chẩn đoán xơ cứng bì khi có ≥ 3 tiêu chí trên.
3.4. Chẩn đoán thể lâm sàng
– Xơ cứng bì thể lan tỏa: với các triệu chứng xơ cứng da lan tỏa toàn thân, hội chứng Raynaud, tổn thương các nội tạng.
– Xơ cứng bì thể khu trú: Hội chứng CREST (Calcinosis, Raynaud , Esophageal, Sclerodactyly, Teleangiectasia): bao gồm các biểu hiện: calci hóa tổ chức dưới da ở đầu chi, hội chứng Raynaud, tổn thương thực quản, xơ cứng da đầu ngón, và dãn mạch da.
– Hội chứng phối hợp của bệnh xơ cứng bì và các bệnh tự miễn dịch khác như lupus ban đỏ hệ thống, viêm da cơ, viêm khớp dạng thấp (Overlap syndrome).
3.5. Chẩn đoán phân biệt
– Lupus ban đỏ hệ thống
– Viêm khớp dạng thấp.
– Viêm da cơ
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Hiện nay chưa có phương pháp hoặc thuốc điều trị khỏi bệnh nên chủ yếu điều trị bệnh xơ cứng bì là điều trị triệu chứng nhằm kiểm soát đợt tiến triển của bệnh, điều trị biến chứng và hạn chế các biến chứng của bệnh.
4.2. Hướng dẫn điều trị
– Điều trị không dùng thuốc:
+ Giáo dục sức khỏe cho người bệnh để bệnh nhân có nhận thức về bệnh lý xơ cứng bì và các thuốc điều trị để đảm bảo tuân thủ điều trị bệnh.
+ Kiểm soát tình trạng Raynaud: bệnh nhân mặc ấm, đi găng tay, tất chân, không hút thuốc lá, không sử dụng các thuốc có tính chất co mạch (amphetamin, ergotamin…).
+ Dùng các loại xà phòng tránh khô da, xoa kem làm mềm da, xoa bóp da thường xuyên. Không nên lạm dụng mỹ phẩm dùng trên da..
+ Kiểm soát tình trạng trào ngược thực quản: bệnh nhân nên ăn thành nhiều bữa nhỏ, không ăn quá no, nên nằm đầu cao, không nằm ngay sau khi ăn, tránh lạm dụng cà phê, thuốc lá và các chất kích thích khác.
– Hướng dẫn tập thể dục phù hợp với tình trạng sức khỏe, tập thở và xoa bóp toàn thân thường xuyên.
4.3. Điều trị các triệu chứng và hội chứng bệnh
– Triệu chứng ở da (Calci hóa da, xơ cứng da..): d-penicillamin, colchicin, interferon gama, kem giữ ẩm da, thuốc ức chế histamin H1.
– Các triệu chứng xương khớp: vật lý trị liệu và vận động liệu pháp, thuốc giảm đau, thuốc chống viêm không steroid.
– Hội chứng mạch (Raynaud): ủ ấm đầu chi, vật lý trị liệu, thuốc giãn mạch ngoại vi, nhóm thuốc chẹn kênh calci…
– Tổn thương nội tạng (hội chứng dạ dày, thực quản, tăng áp lực động mạch phổi, xơ phổi…): nhóm thuốc corticosteroid, nhóm thuốc ức chế miễn dịch, thuốc ức chế bơm proton …
4.4. Điều trị cụ thể
– Điều trị không dùng thuốc: chế độ ăn giàu protein và vitamin, không hút thuốc lá, giữ ấm bàn tay, bàn chân. Điều trị vận động liệu pháp và vật lý trị liệu (nhiệt trị liệu ở các đầu chi, ngâm bùn hoặc ngâm nước khoáng vùng da bị xơ cứng). Dùng kem giữ ẩm da, ánh sáng trị liệu…
– Điều trị bằng thuốc:
+ Điều trị hội chứng Raynaud: thuốc chẹn kênh calci (nifedipin 10mg/ngày), buflomedil chlohydrat (150-300mg/ngày), ginkgo biloba (40-80mg/ngày).
+ Điều trị xơ cứng da và calci hóa ở da: d-penicillamin 150- 300mg/ngày, Colchicin (1mg/ngày), thuốc ức chế histamin H1, Relaxin (0,25-1mg/kg/ngày).
+ Điều trị chứng trào ngược dạ dày: nhóm thuốc ức chế bơm proton (20-40mg/ngày).
+ Điều trị tổn thương xương khớp: thuốc chống viêm không steroid diclofenac 50-100mg/ngày, meloxicam 7,5-15mg/ngày, celecocib 200mg/ngày. Cần lưu ý các tác dụng phụ của thuốc trên hệ thống dạ dày, ruột.
+ Điều trị tăng áp lực động mạch phổi: prostacyclin (khí dung với liều 0,5mg/kg/ngày, hoặc uống với liều 0,05mg/ngày), thuốc ức chế thụ thể endothelin, chẳng hạn như bosentan (62,5mg x 2 lần/ngày), sildenafil (50-100mg/ngày), thuốc ức chế men chuyển.
+ Các thuốc ức chế miễn dịch:
Áp dụng điều trị cho các bệnh nhân xơ cứng bì có tổn thương mạch nhiều, có nguy cơ hoại tử đầu chi hoặc có tổn thương phổi kẽ … có thể dùng một trong các thuốc sau:
Corticosteroid (prednisolon 10-60mg/ngày), không nên điều trị corticoid liều cao và kéo dài. Cần thận trọng khi sử dụng corticosteroid cho bệnh nhân xơ cứng bì vì nguy cơ có thể xuất hiện bệnh lý thận cấp (renal crisis), đặc biệt khi dùng liều cao.
Azathioprin :1,5-3mg/ngày
Cyclophosphamide: 3-6mg/kg/ngày (Có thể dùng đường uống hoặc truyền tĩnh mạch)
Cyclosporin A: 50-100mg/ngày
Mycophenolate mofetil: 250-500mg/ngày.
Phương pháp lọc huyết tương để loại bỏ các phức hợp miễn dịch trong các trường hợp tiến triển nặng.
– Điều trị ngoại khoa:
Chỉ định điều trị ngoại khoa cắt bỏ phần chi hoại tử khi điều trị nội khoa không kết quả.
5. TIẾN TRIỂN VÀ TIÊN LƯỢNG
Bệnh thường tiến triển mạn tính và có các đợt tiến triển làm bệnh nặng lên.
Bệnh nhân xơ cứng bì chỉ có tổn thương da có tiên lượng tốt hơn bệnh nhân xơ cứng bì có các tổn thương nội tạng.
Tiên lượng bệnh và tuổi thọ người bệnh phụ thuộc nhiều vào việc chẩn đoán, điều trị bệnh sớm và các tổn thương nội tạng như xơ phổi, tăng áp lực động mạch phổi, suy tim, suy thận.
6. THEO DÕI VÀ QUẢN LÝ BỆNH NHÂN
– Bệnh nhân được theo dõi và quản lý ngoại trú, khám định kỳ 1-3 tháng/lần tùy theo tình trạng bệnh và tiến triển của bệnh.
– Cần khám và đánh giá các triệu chứng lâm sàng: tình trạng xơ cứng da, hội chứng Raynaud, các điểm hoại tử đầu chi, tình trạng rối loạn nhu động thực quản, tình trạng khó thở, tình trạng nhiễm khuẩn.
– Các xét nghiệm cần chỉ định mỗi lần tái khám:
+ Xét nghiệm tế bào máu ngoại vi, tốc độ máu lắng.
+ Chức năng gan, thận.
+ Tổng phân tích nước tiểu.
+ Chụp tim phổi (chụp CT scaner phổi trong trường hợp nghi ngờ có tổn thương phổi kẽ, xơ phổi…).
+ Siêu âm tim và đo áp lực động mạch phổi.
– Bệnh xơ cứng bì chưa rõ nguyên nhân nên việc phòng bệnh chủ yếu là phòng các biến chứng của bệnh.
TÀI LIỆU THAM KHẢO
- Bách khoa toàn thư bệnh học (2000). Nhà xuất bản từ điển Bách khoa Hà Nội. Tập 2, 490-494.
- Hinchcliff M, Varga J (October 2008). “Systemic sclerosis/scleroderma: a treatable multisystem disease”. Am Fam Physician 78 (8): 961-8
- Klippel, John H.. Primer On the Rheumatic Diseases 11ED. Atlanta, GA: Arthritis Foundation.
- Steen VD (2005). “The lung in systemic sclerosis”. Journal of clinical rheumatology 11 (1): 40-6.
- Sallam H, McNearney TA, Chen JD (2006). “Systematic review: pathophysiology and management of gastrointestinal dysmotility in systemic sclerosis (scleroderma)”. Aliment. Pharmacol. Ther. 23 (6): 691-712.
BỆNH STILL Ở NGƯỜI LỚN
(Adult onset Still’s disease-AOSD)
1. ĐẠI CƯƠNG
Bệnh Still ở người lớn là một bệnh viêm hệ thống chưa rõ nguyên nhân. Bệnh được George Still đề cập vào năm 1897 khi mô tả các triệu chứng bệnh ở bệnh nhân là trẻ em nên bệnh này được mang tên ông là bệnh Still, đến nay bệnh được xác nhận là có thể khởi phát ở người lớn vì vậy có tên gọi là bệnh Still ở người lớn để phân biệt với bệnh Still xẩy ra ở trẻ em. Bệnh nguyên của bệnh Still ở người lớn hiện nay chưa rõ, nghiên cứu về di truyền học cho thấy bệnh này có liên quan với hệ thống HLA-B17, B18, B35 và DR2 và các sản phẩm cytokine giữ vai trò quan trọng trong bệnh sinh của bệnh Still’s ở người lớn như IFN gama, IL-6, TNF alpha.
Bệnh Still ở người lớn có các triệu chứng lâm sàng và cận lâm sàng không đặc hiệu nên bệnh nhân hay bị chẩn đoán muộn và điều trị không đúng tại các cơ sở y tế.
2. LÂM SÀNG
Các đặc điểm lâm sàng nổi bật của bệnh Still ở người lớn là sốt cao có đỉnh, đau khớp hoặc viêm khớp, có các ban ngoài da. Bệnh có thể xẩy ra ở bất cứ lứa tuổi nào tuy nhiên bệnh ít gặp ở người cao tuổi.
2.1. Sốt
Bệnh nhân thường sốt cao trên 39°C kéo dài ít nhất là 4 giờ. Sốt cao hàng ngày hoặc sốt cách nhật và thường sốt về chiều tối và sáng sớm. Sốt cao không có các biểu hiện nhiễm trùng, và có thể kèm theo các triệu chứng: viêm thanh mạc, đau họng, đau cơ, đau khớp. Đa số bệnh nhân xuất hiện sốt sau đó mới xuất hiện đau các khớp. Sốt thường kéo dài trong nhiều tuần liên tục làm bệnh nhân gầy sút, suy kiệt nên dễ bị chẩn đoán nhầm với các bệnh máu ác tính, bệnh nhiễm khuẩn hoặc bệnh hệ thống.
2.2. Ban ở da
Ban không cố định có mầu “cá hồi” thường xuất hiện ở gốc chi, lưng, hiếm khi ban xuất hiện ở mặt, đầu chi. Bệnh nhân có thể có cảm giác ngứa nhẹ tại nơi phát ban nên nhiều khi nhầm với ban dị ứng thuốc. Các ban thường xuất hiện trong khi sốt cao và biến mất khi hết cơn sốt.
2.3. Đau khớp và viêm khớp
Gặp với tỷ lệ 60-100%. Vị trí khớp hay gặp là khớp gối, khớp cổ tay, khớp cổ chân, khớp khuỷu tay, khớp vai. Trong bệnh Still ở người lớn các khớp viêm không bị biến dạng, bị dính khớp hay bị lệch trục như bệnh viêm khớp dạng thấp. Khớp viêm tiến triển từng đợt kèm theo sốt cao, có thể có tràn dịch khớp gối.
2.4. Đau cơ
Gặp với tỷ lệ 56-84%, thường đi kèm với sốt.
2.5. Các triệu chứng khác
Gan to và bất thuờng cấu trúc gan trên tiêu bản sinh thiết gặp ở 50-70% bệnh nhân mắc bệnh Still ở người lớn. Viêm thanh mạc (26,4%), viêm màng ngoài tim (23,8%), lách to (43,9%).
3. CẬN LÂM SÀNG
Khác với các bệnh hệ thống khác, chẩn đoán bệnh Still ở người lớn chủ yếu dựa vào các triệu chứng lâm sàng với các xét nghiệm miễn dịch đều âm tính như yếu tố dạng thấp (RF), và kháng thể kháng nhân.
– Xét nghiệm viêm dương tính: tốc độ lắng máu và protein C phản ứng (CRP), fibrinogen tăng cao ở 100% bệnh nhân. Bệnh nhân thường có tăng gamma globulin, định lượng các globulin miễn dịch huyết thanh thường có tăng IgG.
– Các bất thường về tế bào máu ngoại vi:
+ Tăng số lượng bạch cầu (thường tăng cao>20G/l), tăng tỷ lệ bạch cầu đa nhân trung tính (thường tăng cao>80%).
+ Xét nghiệm tủy đồ và sinh thiết tủy bình thường. Tăng bạch cầu là hậu quả thứ phát của tăng sinh tuỷ dòng bạch cầu hạt.
+ Bệnh nhân có thể có giảm tiểu cầu, giảm hồng cầu khi bệnh tiến triển.
– Xét nghiệm Feritin huyết thanh tăng cao trên 1000ng/l (bình thường 40- 200ng/l) và tỷ lệ glycosylate feritin giảm (thường <20%). Hàm lượng feritin huyết thanh tăng cao khi bệnh tiến triển và trở về bình thường trong thời kỳ lui bệnh.
– Các thăm dò hình ảnh: không có sự thay đổi rõ ràng về x ương khớp trên phim Xquang trong giai đoạn sớm của bệnh. Tuy nhiên có thể thấy một số hình ảnh không đặc hiệu như: phù nề phần mềm, tràn dịch khớp…
– Xét nghiệm miễn dịch:
+ Yếu tố dạng thấp (Rheumaoid factor RF) âm tính.
+ Kháng thể kháng nhân (ANA) và kháng thể kháng chuỗi kép (anti dsDNA) âm tính.
– Xét nghiệm vi sinh: cấy máu âm tính.
4. CHẨN ĐOÁN
4.1. Chẩn đoán phân biệt
Các triệu chứng của bệnh Still ở người lớn không đặc hiệu nên trước khi đưa ra chẩn đoán xác định bệnh này cần phải làm các xét nghiệm (kháng thể kháng nhân, kháng thể kháng Ds DNA, yếu tố dạng thấp, tủy đồ, cấy máu…) để chẩn đoán phân biệt với các bệnh như: bệnh tự miễn dịch (lupus ban đỏ hệ thống, viêm khớp dạng thấp đợt tiến triển) bệnh lý máu (leucose cấp), nhiễm khuẩn (nhiễm khuẩn huyết), viêm khớp phản ứng…
4.2. Chẩn đoán xác định
Hiện nay có nhiều tiêu chuẩn chẩn đoán bệnh Still người lớn như: tiêu chuẩn của Yamaguchi, tiêu chuẩn Cush, tiêu chuẩn Calabro có độ nhậy lần lượt là 93,5%, 80,6%, và 80,0%. Độ đặc hiệu tương ứng của ba tiêu chuẩn là 96,2%, 80%, và 60,9%. Tuy nhiên trên thực hành lâm sàng thường áp dụng tiêu chuẩn Yamaguchi do có độ nhậy và độ đặc hiệu cao nhất.
Tiêu chuẩn Yamaguchi năm 1992 gồm có 4 tiêu chuẩn chính và 5 tiêu chuẩn phụ:
– Tiêu chuẩn chính:
+ Đau khớp > 2tuần.
+ Sốt > 39°C > 1tuần.
+ Ban màu “cá hồi”.
+ Bạch cầu tăng > 10 G/l, bạch cầu trung tính > 80%.
– Tiêu chuẩn phụ:
+ Đau họng.
+ Hạch to.
+ Lách to.
+ Rối loạn chức năng gan (tăng men gan AST và ALT).
+ Xét nghiệm kháng thể kháng nhân và yếu tố dạng thấp: âm tính.
– Bệnh được chẩn đoán xác định khi có 2/4 tiêu chuẩn chính và 3/5 tiêu chuẩn phụ. Sau khi đã chẩn đoán loại trừ các bệnh lý nhiễm khuẩn, máu, bệnh hệ thống (mục 4.1)
5. TIẾN TRIỂN VÀ TIÊN LƯỢNG BỆNH
Có ba thể lâm sàng của bệnh Still ở người lớn đuợc phân loại theo các triệu chứng lâm sàng, tiến triển và tiên lượng bệnh:
5.1. Thể nhẹ (thể tự hạn chế bệnh)
Có các triệu chứng giống bệnh hệ thống như: sốt, ban ở da, viêm thanh mạc, gan, lách, hạch to. Hầu hết các bệnh nhân trong thể này đều khỏi bệnh trong vòng một năm kể từ khi bệnh khởi phát.
5.2. Thể trung bình (thể bán cấp)
Bệnh nhân có nhiều đợt tiến triển của bệnh, có hoặc không có các triệu chứng về khớp. Bệnh nhân có các đợt ổn định bệnh kéo dài vài tháng hoặc vài năm. Các đợt tiến triển bệnh sau này thường nhẹ hơn khi bệnh mới khởi phát.
5.3. Thể viêm khớp mạn tính
Bệnh nhân với chủ yếu là các triệu chứng ở khớp, viêm khớp mạn tính có thể dẫn đến tổn thương tại khớp. 67% bệnh nhân trong nhóm này có tổn thương khớp nặng nề và có chỉ định thay khớp sau 3-5 năm bị bệnh. Bệnh nhân mắc bệnh Still ở người lớn có biểu hiện viêm khớp mạn tính có tiến triển và tiên lượng bệnh nặng hơn bệnh nhân chỉ tổn thương hệ thống cơ quan đơn thuần. Tổn thương ban ở da, viêm đa khớp đặc biệt là các khớp gốc chi thường có tiển triển của thể viêm khớp mạn tính.
6. ĐIỀU TRỊ
6.1. Nguyên tắc điều trị
– Điều trị triệu chứng và hạn chế các biến chứng của bệnh.
– Kiểm soát tình trạng sốt và viêm các khớp.
– Kiểm soát các đợt tiến triển bệnh: ức chế các phản ứng miễn dịch quá mức của cơ thể.
– Tránh và hạn chế các biến chứng của bệnh và các thuốc điều trị.
6.2. Điều trị cụ thể
– Thuốc chống viêm không steroid đơn thuần chỉ có hiệu quả ở 15% bệnh nhân có các triệu chứng viêm khớp.
– Corticosteroid có tỷ lệ bệnh đáp ứng tới 75-95%.
+ Liều cortioid trung bình từ 1-1,5 mg/kg/ngày, giảm liều dần theo đáp ứng của bệnh.
+ Liều cao corticoid được áp dụng khi tình trạng bệnh nhân không đáp ứng với điều trị liều corticoid trung bình. Có thể điều trị truyền tĩnh mạch methylprednisolon 500- 100mg/ngày trong 3 ngày sau đó giảm liều dần theo đáp ứng lâm sàng của người bệnh.
– Trong trường hợp bệnh Still ở người lớn không đáp ứng tốt với corticoid phải kết hợp với các thuốc điều trị cơ bản:
+ Thường khởi đầu bằng methotrexat với liều từ 7,5-20mg/tuần dựa vào đáp ứng của từng bệnh nhân.
+ Trường hợp không đáp ứng với methotrexat sẽ chỉ định điều trị cyclophosphamid (đường uống hoặc truyền tĩnh mạch). Cần lưu ý đến tác dụng phụ của thuốc như: chảy máu bàng quang, hạ bạch cầu, nhiễm khuẩn cơ hội.
+ Có thể chỉ định một trong các thuốc sau trong các trường hợp không đáp ứng với điều trị các thuốc trên: cyclosporin A, hydroxychloroquin, muối vàng, D-penicillamin, azathioprin.
– Truyền gamaglobulin có hiệu quả đối với các trường hợp bệnh không đáp ứng với các thuốc nêu trên với liều 0,4-2 gam/kg/ngày trong 2-5 ngày.
– Điều trị bằng thuốc sinh học cho các ca kháng trị (ví dụ thuốc ức chế IL-1
anakira hoặc các thuốc sinh học khác).
7. THEO DÕI VÀ QUẢN LÝ BỆNH NHÂN
Các bệnh nhân nên được theo dõi tiến triển về lâm sàng và xét nghiệm (tế bào máu ngoại vi, các bilan viêm, chức năng gan, thận, tổng phân tích nước tiểu, ferritin) ít nhất 3 tháng/lần tại các cơ sở y tế.
TÀI LIỆU THAM KHẢO
- Efthimiou P, Kontzias A, Ward CM, Ogden NS (June 2007). “Adult-onset Still’s disease: can recent advances in our understanding of its pathogenesis lead to targeted therapy?“. Nat Clin Pract Rheumatol 3 (6): 328-35.
- Hindawi “Anti-Interleukin-1 Agents in Adult Onset Still’s Disease.”.. 2012- 02-07. http://www.hindawi.com/journals/iji/2012/317820/. Retrieved 2012- 10-13.
- Owlia MB, Mehrpoor G. (2009). “Adult – onset Still’s disease : A review”. Indian J Med Sci 63 (5): 207-21
- Wiley “Adult-onset Still’s disease: Clinical course and outcome.”.. 1987-02- 01. http://onlinelibrary.wiley.com/doi/10.1002/art.1780300209/abstract. Retrieved 2012-10-17.
- Yamaguchi M, Ohta A, Tsunematsu T, Kasukawa R, Mizushima Y, Kashiwagi H, Kashiwazaki S, Tanimoto K, Matsumoto Y, Ota T (1992). “Preliminary criteria for classification of adult Still’s disease”. J Rheumatol 19 (3): 424-30.
VIÊM DA CƠ VÀ VIÊM ĐA CƠ
(Dermatomyositis and Polymyositis)
1. ĐỊNH NGHĨA
Viêm da cơ và viêm đa cơ được xếp vào nhóm bệnh tự miễn với tổn thương cơ bản là tình trạng viêm mạn tính của các bó cơ vân (viêm đa cơ) với biểu hiện đặc trưng của bệnh là yếu cơ vùng gốc chi đối xứng hai bên; khi có kèm theo tổn thương da thì được gọi là bệnh viêm da cơ. Trước kia nhiều tác giả gộp hai thể thành một bệnh, gần đây có xu hướng tách ra nhằm định danh tổn thương cơ đơn độc hoặc hoặc kết hợp với da. Ngoài tổn thương ở cơ hoăc kèm theo da, các bệnh nhân này thường có các triệu chứng ở khớp, phổi; ngoài ra có thể ở tim mạch và tiêu hóa… Ở người già, viêm da cơ / viêm đa cơ có tỷ lệ kết hợp với ung thư cao hơn trong cộng đồng và ngược lại, một số ung thư có thể biểu hiện các triệu chứng như viêm da cơ.
2. NGUYÊN NHÂN, CƠ CHẾ BỆNH SINH
Cho đến nay nguyên nhân chính xác của bệnh chưa rõ ràng. Các tác nhân nhiễm trùng (vi khuẩn, virus), thuốc và một số yếu tố của môi trường có thể là nguyên nhân gây bệnh và yếu tố khởi phát bệnh viêm đa cơ, viêm da-cơ tự miễn. Bệnh được xếp vào nhóm tự miễn dịch với sự có mặt của một số tự kháng thể (kháng thể kháng Jo-1, kháng SRP…). Một số nghiên cứu cho thấy bệnh viêm cơ tự miễn thường tiến triển vào một số mùa trong năm. Theo Leff, các bệnh nhân có kháng thể kháng Jo-1 dương tính thường tiến triển vào mùa xuân, còn những bệnh nhân có kháng thể kháng SRP dương tính thường tiến triển vào mùa thu. Các yếu tố về di truyền (HLA-DR3, DRW52) cũng có một vai trò quan trọng trong cơ chế bệnh sinh của bệnh.
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng
– Toàn thân: Bệnh nhân thường có cảm giác mệt mỏi, sốt, có thể sút cân, đặc biệt khi bệnh viêm da cơ, viêm đa cơ kết hợp với ung thư.
– Cơ:
+ Yếu cơ vùng gốc chi, đối xứng hai bên, bệnh nhân có dấu hiệu ghế đẩu dương tính. Yếu cơ vùng hầu họng làm bệnh nhân khó nuốt hoặc khàn tiếng, yếu cơ liên sườn dẫn đến khó thở.
+ Đau cơ: gặp ở khoảng 50% các bệnh nhân viêm da cơ/ viêm đa cơ, thường gặp nhiều hơn trong viêm da cơ.
+ Xơ hóa cơ có thể làm cơ rắn chắc và gây co rút cơ, gây hạn chế vận động khớp.
– Da: tổn thương da trong bệnh viêm da cơ là dấu hiệu đặc trưng của bệnh, gồm:
+ Ban màu đỏ hoặc tím ở vùng mi mắt, có thể kèm theo phù ở vùng mi mắt.
+ Ban Gottron: ban màu đỏ tím ở mặt duỗi của các khớp ở ngón tay (gồm khớp bàn ngón, khớp ngón gần) và mặt duỗi của khớp khuỷu, khớp gối, khớp cổ chân.
+ Bàn tay thợ cơ khí: hay gặp nhất ở các bệnh nhân có hội chứng kháng synthetase và các bệnh nhân viêm da cơ / viêm đa cơ kết hợp với xơ cứng bì.
+ Ở giai đoạn tiến triển, có thể có teo da và mất sắc tố, có các ban đỏ và giãn mao mạch ở xung quanh móng tay giống như các bệnh tự miễn khác.
– Khớp: Đau khớp hoặc viêm khớp với biểu hiện tương tự như viêm khớp dạng thấp, thường hay gặp nhất ở các khớp nhỏ của bàn tay, khớp cổ tay và khớp gối song hiếm khi có biến dạng khớp.
– Calci hóa: Có tổn thương calci hóa ở da, tổ chức dưới da, cân cơ và trong cơ, thường gặp ở những vùng hay bị các vi chấn thương (khớp khuỷu, gối, mặt duỗi của các ngón tay, mông…). Có thể sờ thấy các hạt cứng, chắc, hoặc nhìn thấy các hạt màu trắng khi tổn thương ở nông. Nhiều trường hợp chỉ phát hiện trên phim chụp X quang thường quy. Calci hóa có thể dẫn đến hạn chế vận động của khớp.
– Phổi: Biểu hiện lâm sàng bởi triệu chứng ho khan khó thở, ran ẩm hai phế trường, đặc biệt ở đáy phổi. Viêm màng phổi và tràn dịch màng phổi ít gặp. Các tổn thương phổi gồm bốn thể lâm sàng hay gặp:
+ Thể nặng nhất là viêm phế nang lan tỏa, tiến triển nhanh.
+ Thể có viêm phổi kẽ tiến triển chậm (thường gặp nhất).
+ Viêm phổi do sặc, thường gặp ở các bệnh nhân có khó nuốt vùng hầu họng.
+ Bệnh nhân không có các triệu chứng lâm sàng mặc dù trên phim Xquang phổi và đo chức năng hô hấp có bệnh phổi kẽ.
– Tim mạch: các biểu hiện về tim mạch thường xuất hiện khi bệnh đã ở giai đoạn toàn phát. Thường gặp nhất là rối loạn nhịp tim. Các biểu hiện ít gặp hơn gồm: suy tim ứ huyết do viêm cơ tim hoặc xơ hóa cơ tim, viêm màng ngoài tim, tràn dịch màng tim.
– Tiêu hóa: Viêm thực quản trào ngược mạn tính do yếu cơ thắt thực quản ở dưới.
Khó nuốt vùng hầu họng, có thể làm bệnh nhân bị sặc vào khí phế quản khi ăn dẫn đến viêm phổi do nhiễm khuẩn hoặc do dịch vị. Giảm nhu động ruột non và tá tràng có thể dẫn đến đau bụng, chướng bụng, ỉa chảy và sút cân.
– Mạch máu ngoại vi: hội chứng Raynaud thường gặp ở các bệnh nhân viêm da cơ / viêm đa cơ có hội chứng kháng synthetase và khi bệnh kết hợp với lupus ban đỏ hệ thống, hoặc xơ cứng bì toàn thể.
– Thận: bệnh nhân có thể có protein niệu, hội chứng thận hư do viêm cầu thận tăng sinh gian mạch và viêm cầu thận ổ. Nói chung tổn thương thận hiếm gặp.
– Các bệnh lý ung thư kèm theo: các cơ quan bị ung thư thường phụ thuộc vào lứa tuổi. Thường gặp ung thư buồng trứng (nữ), ngoài ra là ung thư phổi, dạ dày, gan.
3.2. Cận lâm sàng
– Các enzym cơ trong huyết thanh tăng: Creatine Kinase (CK, CPK), SGOT, SGPT, lactate dehydrogenase (LDH), aldolase, trong đó enzym CK có độ đặc hiệu cao nhất với bệnh viêm da cơ/ viêm đa cơ. Trong đợt tiến triển của bệnh, enzym CK tăng trước khi có dấu hiệu yếu cơ khoảng vài tuần đến vài tháng. Ở một số trường hợp enzym CK có thể không tăng như: bệnh ở giai đoạn muộn có teo cơ nhiều, bệnh ở giai đoạn sớm đặc biệt trong viêm da cơ, bệnh kết hợp với ung thư.
– Điện cơ: hình ảnh dễ bị kích thích của các sợi cơ khi nghỉ ngơi, khi co cơ thấy các điện thế phức tạp, biên độ thấp.
– Sinh thiết cơ: thấy xâm nhập các tế bào viêm xung quanh các mạch máu và tổ chức mô kẽ xung quanh các sợi cơ, chủ yếu là các tế bào lympho, tương bào, mô bào, bạch cầu đa nhân, các sợi cơ bị thoái hóa và hoại tử, có sự tái tạo các sợi cơ, trong đó hình ảnh đặc hiệu nhất là teo tổ chức liên kết xung quanh các bó cơ. Trong quá trình tiến triển của bệnh, tổ chức liên kết xơ và/hoặc mỡ sẽ thay thế các sợi cơ hoại tử và chia tách các bó cơ.
– Sinh thiết da: teo da, thoái hóa và hóa lỏng lớp tế bào đáy, thâm nhiễm các bạch cầu lympho và mô bào ở xung quanh các mạch máu trong lớp thượng bì.
– Kháng thể kháng nhân thường dương tính.
– Các kháng thể đặc hiệu với viêm cơ tự miễn gồm:
+ Các kháng thể kháng synthetase, trong đó hay gặp nhất là kháng thể kháng Jo- 1 (gặp khoảng 20% bệnh nhân bệnh viêm da cơ/ viêm đa cơ), sau đó là các kháng thể kháng 7 enzym aminoacyl-tRNA synthetase khác.
+ Kháng thể kháng Mi-2: gặp ở khoảng 5-10% các bệnh nhân viêm da cơ.
+ Các kháng thể ít gặp khác: anti-SRP (signal recognition particle), anti-CADM- 140, anti SAE, anti- p155/140.
– Các thăm dò khác: X quang phổi, CT-scan ngực, đo chức năng hô hấp, soi phế quản lấy dịch phế quản làm xét nghiệm, điện tâm đồ, siêu âm tim.
3.3. Chẩn đoán xác định
Có hai tiêu chuẩn chẩn đoán, trong đó tiêu chuẩn Tanimoto và cộng sự năm 1995 cụ thể và chi tiết hơn.
– Tiêu chuẩn chẩn đoán của Tanimoto và cộng sự năm 1995. Tiêu chuẩn này có độ nhậy 98,9% và độ đặc hiệu 95,2%
Chẩn đoán xác định viêm đa cơ khi có ít nhất 4 trong 8 triệu chứng sau:
+ Đau cơ do viêm cơ gây nên hoặc đau tự phát.
+ Yếu cơ vùng gốc chi.
+ Tăng CK (creatinin kinase) trong huyết thanh hoặc aldolase.
+ Điện cơ có các biến đổi nguồn gốc cơ: thời gian ngắn, đơn vị vận động nhiều
pha với các rung giật tự phát.
+ Các bằng chứng của viêm cơ khi sinh thiết cơ: thâm nhiễm cơ vân kèm thoái hóa và hoại tử sợi cơ (thực bào hoạt động, nhân trung tâm hoặc có các bằng chứng hoạt động).
+ Viêm khớp (không có hình ảnh bào mòn trên X quang, không có hủy khớp) hoặc đau khớp.
+ Các triệu chứng toàn thân: sốt > 37°C, CRP tăng hoặc tốc độ máu lắng tăng > 20 mm/h bằng phương pháp Westegren.
+ Kháng thể kháng Jo-1 dương tính.
Chẩn đoán xác định viêm da cơ khi có ít nhất 4 trong 8 triệu chứng về cơ nêu trên và có ít nhất 1 trong 3 triệu chứng về da như sau:
+ Ban tím sẫm quanh hốc mắt: hồng ban xuất huyết trên mí mắt.
+ Sẩn Gottron: ban xuất huyết sừng hóa, ban teo hoặc mảng đỏ hoặc tím ở mặt duỗi của ngón tay.
+ Hồng ban ở mặt duỗi của các khớp ngoại vi lớn (khuỷu, gối).
– Tiêu chuẩn chẩn đoán bệnh viêm da cơ/viêm đa cơ của Bohan và Peter năm 1975, gồm 5 yếu tố:
+ Yếu cơ vùng gốc chi đối xứng hai bên.
+ Sinh thiết cơ có bằng chứng của viêm cơ.
+ Men cơ trong huyết thanh tăng.
+ Điện cơ có dấu hiệu của viêm cơ.
+ Tổn thương ở da điển hình của viêm da cơ: ban Gottron, ban màu đỏ hoặc tím ở vùng mi mắt, ban đỏ hình chữ V ở cổ và ngực, bàn tay thợ cơ khí.
Chẩn đoán xác định viêm đa cơ:
– Chẩn đoán chắc chắn viêm đa cơ: khi có tất cả 4 yếu tố đầu tiên.
– Chẩn đoán gần như chắc chắn viêm đa cơ: khi có 3/4 yếu tố đầu tiên.
– Chẩn đoán có thể viêm đa cơ: khi có 2/4 yếu tố đầu tiên.
Chẩn đoán xác định viêm da cơ:
– Chẩn đoán chắc chắn viêm da cơ: khi có yếu tố về da (yếu tố 5) kết hợp với 3/4 yếu tố đầu tiên.
– Chẩn đoán gần như chắc chắn da cơ: khi có yếu tố về da (yếu tố 5) kết hợp với 2/4 yếu tố đầu tiên.
– Chẩn đoán có thể viêm da cơ : khi có yếu tố về da (yếu tố 5) kết hợp với 1/4 yếu tố đầu tiên.
3.4. Chẩn đoán phân biệt
Viêm khớp dạng thấp, lupus ban đỏ hệ thống, xơ cứng bì, bệnh nhược cơ, bệnh Basedow, yếu cơ do nguyên nhân thần kinh.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Kết hợp điều trị thuốc và phục hồi chức năng cơ.
– Kết hợp corticoid và các thuốc điều trị cơ bản: methotrexat hoặc azathioprin trong các thể thông thường hoặc cyclophosphamid trong các thể kháng điều trị hoặc có tổn thương phổi kẽ. Kết hợp truyền tĩnh mạch imunoglobulin có hiệu quả tuy giá thành cao.
– Cần phòng tránh các biến chứng do thuốc.
– Cần khảo sát các ung thư kết hợp, đặc biệt ung thư cơ quan sinh dục ở nữ.
4.2. Điều trị thuốc
– Corticoid: là thuốc điều trị chính trong bệnh viêm da cơ/ viêm đa cơ, thường kết hợp với các thuốc điều trị cơ bản (DMARD).
+ Corticoid đường uống, với liều khởi đầu 1-2 mg/kg/ngày, dùng 1 lần/ngày hoặc chia 3- 4 lần/ngày nếu dùng 1 lần/ngày không kiểm soát được bệnh. Duy trì liều cao đến khi các triệu chứng lâm sàng thuyên giảm và nồng độ enzym CK trong huyết thanh giảm trở về bình thường, trung bình khoảng 6- 8 tuần. Sau đó giảm liều dần, liều duy trì trung bình 5- 10mg/ngày.
+ Corticoid truyền tĩnh mạch liều cao – Bolus methylprednisolone: truyền mỗi ngày 500-1.000 mg x 3 ngày. Chỉ định khi bệnh nhân bị bệnh nặng, tiến triển cấp tính, có tổn thương tim mạch hoặc viêm phổi kẽ nặng.
– Các thuốc điều trị cơ bản (DMARD): thường kết hợp với glucocorticod. Nhóm này bao gồm: methotrexat, azathioprin, cyclophosphamid.
+ Methotrexat:
Chỉ định: các thể thông thường.
Dùng đường uống, liều 7,5- 15mg mỗi tuần tuần, có thể tăng liều lên đến 20mg mỗi tuần tùy theo đáp ứng của bệnh nhân.
Ít tác dụng không mong muốn (suy tế bào gan, suy tủy xương, viêm phổi). Hàng tháng cần theo dõi tế bào máu ngoại vi và enzym gan khi dùng thuốc kéo dài.
+ Azathioprin:
Chỉ định khi không đáp ứng với methotrexat.
Dùng đường uống với liều khởi đầu 1,5- 2mg/kg/ngày, liều trung bình 150- 200mg/ngày. Giảm liều khi các triệu chứng lâm sàng thuyên giảm.
+ Cyclophosphamid:
Chỉ định trong các thể kháng điều trị với methotrexat hoặc azathioprin) hoặc trong trường hợp có tổn thương phổi kẽ.
Thường dùng liều cao truyền tĩnh mạch (bolus cyclophosphamid): mỗi tháng một lần truyền tĩnh mạch liều 500mg- 1000 mg; trong 6 tháng liên tục (xem thêm phần phụ lục); Tiếp theo, có thể duy trì 03 tháng một liều như trên. Có thể dùng đường uống với liều 1- 2 mg/kg/ngày, liều tối đa 150 mg/ngày song nguy cơ ung thư bàng quang tăng.
Tác dụng không mong muốn: viêm bàng quang chảy máu, do đó cần phối hợp với sodium 2-sulfanylethanesulfonate với liều tương đương với cyclophosphamid (xem thêm phần phụ lục). Ngoài ra có thể gặp suy tế bào gan, suy tủy xương… Rụng tóc, cảm giác nóng bừng ở đầu trong thời gian truyền (nên chườm đá lạnh lên đầu trong trong thời gian truyền để hạn chế tác dụng này).
4.3. Các biện pháp khác
– Truyền tĩnh mạch immunoglobulin (IVIG):
+ Chỉ định: điều trị hỗ trợ trong trường hợp viêm da cơ / viêm đa cơ nặng,
không đáp ứng với các phác đồ thông thường. Kết hợp với các điều trị nêu trên.
+ Liều: 1-2 g/kg, chia truyền từ 2-5 ngày mỗi 04 tuần. Ngừng truyền khi các triệu chứng được cải thiện.
– Lọc huyết tương (Plasmapheresis).
Chỉ định: điều trị hỗ trợ trong trường hợp viêm da cơ / viêm đa cơ nặng. Kết hợp với các điều trị nêu trên.
5. TIẾN TRIỂN, TIÊN LƯỢNG
– Tiên lượng phụ thuộc vào mức độ nặng của tổn thương cơ, tổn thương tim phổi, tổn thương ác tính của cơ quan kết hợp và các rối loạn miễn dịch. Yếu cơ tuy có hồi phục, song thường tồn tại lâu dài. Tổn thương phổi về chức năng thông khí có cải thiện tuy nhiên các triệu chứng về lâm sàng (tiếng ran tại phổi) hoặc trên Xquang, CT phổi thường tồn tại lâu dài.
– Phần lớn các bệnh nhân viêm da cơ / viêm đa cơ có những đợt bệnh tiến triển nặng lên xen kẽ với những đợt bệnh thuyên giảm. Ở một số ít bệnh nhân bệnh có thể tiến triển liên tục đòi hỏi phải điều trị bằng glucocorticoid kéo dài kết hợp với các thuốc ức chế miễn dịch. Khả năng sống trên 5 năm của các bệnh nhân sau khi được chẩn đoán bệnh là hơn 90% (trừ trường hợp bệnh kết hợp với ung thư).
6. THEO DÕI, QUẢN LÝ
– Các thông số cần theo dõi: Cơ lực và trương lực cơ, CK, SGOT, SGPT, CRP (protein C phản ứng), creatinin, tế bào máu ngoại vi, tốc độ máu lắng. Ngoài ra cần theo dõi các tác dụng không mong muốn của corticoid và các thuốc ức chế miễn dịch: xét nghiệm điện giải đồ, calci máu, đường máu… phát hiện tình trạng nhiễm trùng, kiểm tra huyết áp…
– Các bệnh nhân trên 50 tuổi trở lên cần được tầm soát ung thư hàng năm.
TÀI LIỆU THAM KHẢO
- Allen, Chester V. Harsha G, Zoe E. B, Neil J. M (2009), “Myositis-specific autoantibodies: their clinical and pathogenic significance in diease expression”. Rheumatology, Vol 48, 607-612.
- Nguyễn Ngọc Lan (2010), “Viêm đa cơ và viêm da cơ”, Bệnh học cơ xương khớp nội khoa, Nhà xuất bản giáo dục Việt Nam, 109-115.
- Maryam F, Jenny V, Mariamme B (2008), “Interstitial lung disease in polymyositis and dermatomyositis: longitudinal evaluation by pulmonary function and radiology”, Arthritis Rheum, Vol 59(5), 677-685.
- Shabina M.S, Elizabeth O (2008), “Reliability and validity of the myositis disease activity assessment tool”, Arthritis Rheum, Vol 58(11), 3593-3
- Yamasaki Y, Yamada H, Yamasaki M, Ohkubo M (2007), “Intravenous Cyclophosphamid therapy for progressive interstitial pneumonia in patients with polymyositis/dermatomyositis”, Rheumatology, Vol 46, 124-130.
BỆNH VIÊM MÀNG HOẠT DỊCH KHỚP GỐI MẠN TÍNH KHÔNG ĐẶC HIỆU
(Unspecified knee synovitis)
1. ĐẠI CƯƠNG
Viêm khớp không đặc hiệu được định nghĩa là bất kể loại viêm khớp nào có tiềm năng trở thành viêm khớp dai dẳng mà không đáp ứng đủ tiêu chuẩn để chẩn đoán vào một loại viêm khớp đặc hiệu nào đó. Viêm màng hoạt dịch khớp gối mạn tính không đặc hiệu là thể bệnh viêm khớp không đặc hiệu thường gặp trên lâm sàng, biểu hiện bởi tình trạng sưng đau một hay hai khớp gối kéo dài, tái phát nhiều lần song không tìm thấy nguyên nhân. Đây có thể là thể bệnh viêm mạn tính một hay hai khớp gối dai dẳng hoặc là triệu chứng đầu tiên của một bệnh toàn thể, trong đó giai đoạn sau biểu hiện đầy đủ các triệu chứng bệnh (viêm khớp dạng thấp, viêm cột sống dính khớp, viêm khớp vẩy nến, lupus ban đỏ hệ thống, bệnh gút, …).
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
– Lâm sàng:
+ Triệu chứng tại chỗ: có thể viêm một hoặc hai khớp gối. Biểu hiện lâm sàng chủ yếu: sưng, đau khớp gối; ít có triệu chứng nóng, đỏ rõ rệt. Đa số các trường hợp có tràn dịch khớp gối kèm theo.
+ Triệu chứng toàn thân: ít thay đổi.
– Cận lâm sàng:
+ Xét nghiệm máu ngoại vi: thường có tình trạng viêm rõ: tốc độ máu lắng tăng, protein C phản ứng (CRP) tăng.
+ Yếu tố dạng thấp (RF), anti CCP có thể âm tính hoặc dương tính. Trường hợp bệnh nhân có anti CCP dương tính dễ tiến triển thành viêm khớp dạng thấp.
+ HLA- B27 có thể âm tính hoặc dương tính. Bệnh nhân có HLA- B27 dương tính dễ tiến triển thành viêm cột sống dính khớp.
+ Xét nghiệm dịch khớp:
Tế bào học dịch khớp: biểu hiện viêm màng hoạt dịch mạn tính không đặc hiệu như có rải rác tế bào viêm đơn nhân, bạch cầu trung tính, không thấy tình trạng gợi ý viêm nhiễm khuẩn hay lao.
Nuôi cấy vi khuẩn: âm tính.
Nhuộm soi tìm AFB, PCR- BK: âm tính.
Sinh thiết màng hoạt dịch: qua nội soi khớp gối, dưới hướng dẫn của siêu âm hay sinh thiết mù (hiện ít làm) lấy tổ chức màng hoạt dịch khớp làm mô bệnh học, kết quả: viêm màng hoạt dịch mạn tính không đặc hiệu, không có những hình ảnh đặc hiệu gợi ý tới viêm mủ, lao, u màng hoạt dịch, viêm màng hoạt dịch lông nốt sắc tố v.v…
+ Chụp Xquang khớp gối: thông thường không thấy tổn thương trên Xquang trong giai đoạn sớm, hoặc hình ảnh tổn thương bào mòn (các bệnh nhân này có thể tiến triển thành viêm khớp dạng thấp).
+ Chụp cộng hưởng từ khớp gối: cho biết tình trạng viêm dày màng hoạt dịch, tràn dịch khớp gối, ít có giá trị trong chẩn đoán bệnh.
+ Siêu âm khớp gối: thường gặp dày màng hoạt dịch, tràn dịch khớp gối.
+ Mantoux: âm tính.
+ Xquang phổi: bình thường.
Lưu ý: chẩn đoán xác định bệnh khi đã loại trừ các bệnh lý viêm khớp đặc hiệu khác.
2.2. Chẩn đoán phân biệt
– Nhiễm khuẩn: vi khuẩn thông thường.
– Lao khớp.
– Thoái hóa khớp.
– Chấn thương.
– Các bệnh viêm khớp vi tinh thể.
– Viêm màng hoạt dịch thể lông nốt sắc tố.
– Viêm khớp dạng thấp thể một khớp.
– Viêm cột sống dính khớp thể viêm khớp ngoại biên.
3. ĐIỀU TRỊ
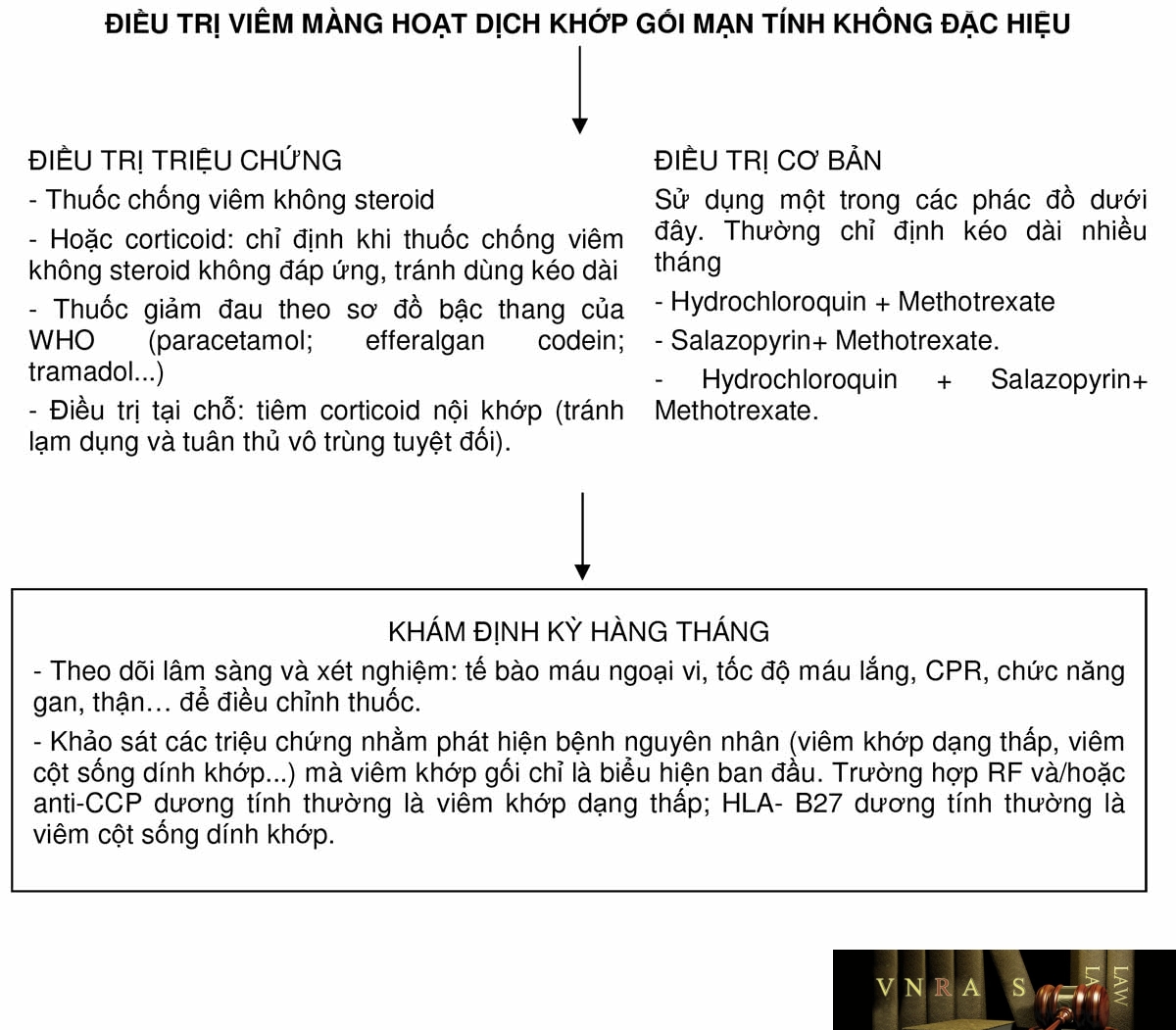
3.1. Nguyên tắc chung
Điều trị giai đoạn đầu là điều trị triệu chứng bằng các thuốc giảm đau, chống viêm nhóm không steroid. Trường hợp diễn biến kéo dài (trên 6 tuần) cần kết hợp thêm thuốc điều trị cơ bản như trong điều trị bệnh viêm khớp dạng thấp. Các thuốc điều trị triệu chứng có thể giảm liều hoặc ngừng hẳn. Các thuốc điều trị cơ bản thường dùng sớm, kéo dài.
3.2. Điều trị cụ thể
– Điều trị triệu chứng:
+ Thuốc chống viêm không steroid:
Chỉ định: giai đoạn khớp viêm mức độ vừa phải, hoặc sau điều trị bằng thuốc corticoid. Lưu ý tránh tác dụng phụ của thuốc.
Cách dùng: Xem ở phần phụ lục cách sử dụng thuốc chống viêm không steroid.
+ Glucocorticoid:
Liệu pháp glucocorticoid đường toàn thân ngắn ngày: chỉ định trong trường hợp bệnh nhân không đáp ứng với thuốc chống viêm không steroid và trường hợp viêm nặng. Liều lượng và cách dùng: trường hợp viêm nặng có thể dùng mini bolus: truyền tĩnh mạch 80-125mg methyl-prednisolon pha trong 250ml muối sinh lý trong 3-5 ngày. Sau liều này duy trì uống 1,5-2 mg/kg/24h tính theo prednisolon. Giảm dần 10%/tuần. Thường sau 1-2 tháng có thể thay bằng thuốc chống viêm nonsteroid.
Glucocorticoid tại chỗ: trong trường hợp viêm kéo dài, tiêm khớp gối bằng methyl prednisolon acetat 40mg/1ml, betametasone dipropionate 4mg/1ml. Tiêm tại phòng vô khuẩn do bác sĩ chuyên khoa cơ xương khớp đảm nhiệm. Mỗi liệu trình tiêm tại một khớp gối: 1 đến 2 mũi tiêm, mỗi mũi tiêm cách nhau 7- 10 ngày. Sau 6 tháng mới được tiêm lại nếu có chỉ định.
+ Các thuốc giảm đau: Theo phác đồ giảm đau của WHO.
– Điều trị cơ bản:
Dùng một hoặc phối hợp hai, ba thuốc trong các nhóm sau (tùy mức độ viêm, đáp ứng với điều trị ban đầu):
+ Thuốc chống sốt rét tổng hợp:
Hydroxychloroquin liều 200- 400 mg/ngày hoặc chloroquin liều 250 mg/ngày.
Chống chỉ định: dị ứng với thuốc, người có suy giảm G6PD hoặc có tổn thương gan.
Tác dụng phụ: chán ăn, nôn, đau thượng vị, xạm da, khô da, viêm tổ chức lưới ở võng mạc. Cần kiểm tra thị lực, soi đáy mắt mỗi 6 tháng và không dùng quá 6 năm.
+ Methotrexate:
Chỉ định: đây là thuốc được lựa chọn đầu tiên.
Chống chỉ định: hạ bạch cầu, suy gan thận, tổn thương phổi mạn tính. Các trường hợp ức chế tủy xương nói chung trong đó có tình trạng thiếu máu, giảm huyết sắc tố, nếu đang điều trị methotrexat thấy giảm hồng cầu, bạch cầu, tiểu cầu thì cần điều chỉnh liều hoặc dừng thuốc tùy theo mức độ.
Tác dụng phụ: thường gặp loét miệng, nôn, buồn nôn. Có thể gây độc tế bào gan và tủy.
Liều dùng: 10-20mg/tuần, tiêm bắp hoặc uống. Thường khởi đầu bằng liều 10mg uống một lần vào một ngày nhất định trong tuần. Thuốc có hiệu quả sau 1-2 tháng.
Hạn chế tác dụng phụ của methotrexat nên bổ sung acid folic, liều bằng liều methotrexat (viên 5mg, 02 viên/ tuần chia 2 ngày trong tuần với liều 10 mg methotrexat /tuần).
+ Sulfasalazine:
Chỉ định: dùng cho bệnh nhân có HLA- B27 dương tính (trường hợp bệnh có xu hướng chuyển thành viêm cột sống dính khớp).
Liều lượng: liều 1-2 gam/ngày.
Tác dụng phụ: rối loạn tiêu hóa, chán ăn, ban ngoài da, bọng nước, loét miệng, protein niệu, hội chứng thận hư, viêm giáp trạng, giảm tiểu cầu, bạch cầu, huyết tán.
4. TIẾN TRIỂN VÀ BIẾN CHỨNG
Tiến triển của bệnh thành các bệnh như viêm khớp dạng thấp, viêm cột sống dính khớp, lupus… Hiện nay có thang điểm hướng dẫn của Hội Thấp khớp học châu Âu (EULAR 2009) hay thang điểm Leiden – dựa trên các tiêu chuẩn dịch tễ, lâm sàng, xét nghiệm để dự báo khả năng tiến triển của viêm màng hoạt dịch khớp mạn tính không đặc hiệu thành bệnh viêm khớp dạng thấp, từ đó có thể điều trị sớm cho bệnh nhân bằng các thuốc điều trị cơ bản.
5. PHÒNG BỆNH
– Phát hiện sớm các tiển triển của bệnh thành các bệnh như viêm khớp dạng thấp, viêm cột sống dính khớp, lupus… cần hướng dẫn bệnh nhân điều trị thuốc thường xuyên và khám định kỳ hàng tháng theo dõi lâm sàng và xét nghiệm: tế bào máu ngoại vi, tốc độ máu lắng, CRP, chức năng gan, thận
– Phòng tránh biến dạng khớp cần hướng dẫn bệnh nhân tập luyện khớp gối, vận động hợp lý, hạn chế đi bộ.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ VIÊM MÀNG HOẠT DỊCH KHỚP GỐI MẠN TÍNH KHÔNG ĐẶC HIỆU

TÀI LIỆU THAM KHẢO
- Cardiel MH, J Clin Rheumatol. “Treatment of Early Rheumatoid Arthritis in a Multinational Inception Cohort of Latin American Patients: The GLADAR Experience”. 2012 Oct;18(7):327-335
- J Fam Pract. “Treatment, management, and monitoring of established rheumatoid arthritis” 2007 Oct; 56(10): 1-7
- Mota LM, “Imaging diagnosis of early rheumatoid arthritis”, Rev Bras Reumatol, 2012 Oct;52(5):761-766
- Pan X, Zhang X, Liu Z, Wen H, Mao X. “Treatment for chronic synovitis of knee: arthroscopic or open synovectomy.” Rheumatol Int. 2012 Jun; 32(6):1733-6
- Rachid B, “Early diagnosis and treatment of ankylosing spondylitis in Africa and the Middle East”, Clin Rheumatol. 2012 Nov;31(11):1633-9. doi: 10.1007/s10067-012-2058-5. Epub 2012 Aug 19
VIÊM CỘT SỐNG DÍNH KHỚP
(Ankylosing Spondylitis)
1. ĐỊNH NGHĨA
Viêm cột sống dính khớp là một bệnh thấp viêm đặc trưng bởi tổn thương khớp cùng chậu, cột sống và các khớp ở chi dưới, thường kèm theo viêm các điểm bám gân. Bệnh tiến triển chậm song có xu hướng dính khớp. Bệnh viêm cột sống dính khớp có mối liên quan chặt chẽ với yếu tố kháng nguyên hoà hợp mô HLA-B27.
2. NGUYÊN NHÂN
Nguyên nhân của bệnh chưa được biết rõ hoàn toàn. Có hai đặc điểm chính là hiện tượng viêm và xơ hóa, calci hóa các dây chằng, bao khớp (đặc biệt tại vị trí cột sống), các điểm bám gân.
Kháng nguyên hoà hợp mô HLA-B27: gặp trong 90% trường hợp, ngoài ra còn có thể có một số yếu tố gen khác và tác nhân nhiễm khuẩn. Yếu tố gia đình chiếm tỷ lệ 10%.
Phản ứng miễn dịch: Sự kết hợp giữa yếu tố gen và tác nhân nhiễm khuẩn ban đầu ở các đối tượng này gây phản ứng miễn dịch kéo dài, có sự tham gia của yếu tố hoại tử u (TNFa).
Phản ứng viêm: Phản ứng miễn dịch gây ra một chuỗi phản ứng viêm, có vai trò xúc tác của các enzym như cyclo-oxygenase (COX).
Tổn thương khớp: hiện tượng xơ các mô sụn hoặc mô xương gây hạn chế vận động, có kèm sự phá hủy khớp.
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Triệu chứng sớm nhất, thường là đau tại cột sống thắt lưng hoặc vùng lưng-thắt lưng. Đau kiểu viêm, kèm theo hiện tượng cứng cột sống.
– Viêm khớp cùng chậu biểu hiện bởi hiện tượng đau tại vùng mông, một hoặc hai bên.
– Viêm khớp: thể điển hình, thường biểu hiện viêm các khớp gốc chi đối xứng hai bên (khớp háng, khớp gối chiếm 20%). Đôi khi giai đoạn sớm chỉ biểu hiện viêm một khớp, lúc này cần chẩn đoán phân biệt với viêm khớp nhiễm khuẩn, đặc biệt là lao khớp.
– Viêm các điểm bám tận của gân thường gặp nhất tại gân Achilles, cân gan chân.
– Viêm kết mạc mắt và các triệu chứng tiêu hóa gặp khoảng 5-10% (tiêu chảy, đau bụng, xuất huyết).
3.2. Cận lâm sàng
– Xét nghiệm máu: có các dấu hiệu viêm như tăng tốc độ lắng máu, tăng CRP
– Kháng nguyên hoà hợp mô HLA-B27 dương tính ở 80-90% bệnh nhân viêm cột sống dính khớp.
– Chẩn đoán hình ảnh:
Hình ảnh viêm khớp cùng chậu: trên phim chụp Xquang thường quy: Giai đoạn 1: mất chất khoáng của bờ khớp, khe khớp cùng chậu rộng. Giai đoạn 2: hình ảnh bào mòn, hình ảnh tem thư ở rìa khớp. Giai đoạn 3: đặc xương ở bờ khớp, dính một phần khớp cùng- chậu. Giai đoạn 4: dính khớp cùng chậu hoàn toàn.
Ở giai đoạn sớm, khi X quang thường quy chưa phát hiện được tổn thương, chụp cộng hưởng từ khung chậu giúp chẩn đoán sớm viêm khớp cùng chậu.
Hình ảnh tổn thương cột sống: ở giai đoạn muộn, Xquang thường quy có thể thấy hình ảnh xơ hóa các dây chằng bên hoặc dây chằng trước cột sống, biểu hiện bởi các cầu xương, khiến cột sống có hình cây tre. Có thể thấy hiện tượng xơ hóa các dây chằng liên gai (hình ảnh đường ray xe lửa), có thể calci hoá đĩa đệm, tổn thương khớp liên mấu sau, tổn thương khớp xương sườn đốt sống. Ngoài ra, có thể thấy hình ảnh loãng xương: hình ảnh tăng thấu quang, đốt sống cong lõm hai mặt. Đôi khi (hiếm gặp) có hình ảnh gãy cầu xương đốt sống hoặc gãy cung sau.
Ở giai đoạn sớm, tổn thương cột sống có thể được phát hiện trên cộng hưởng từ.
Khớp háng: Thường biểu hiện viêm cả hai bên. Biểu hiện viêm khớp háng dễ dàng phát hiện trên siêu âm bởi hiện tượng tràn dịch khớp và /hoặc dày màng hoạt dịch. Tổn thường trên X quang thường quy biểu hiện bởi hình ảnh hẹp khe khớp, đôi khi có các hình bào mòn đối xứng qua khe khớp (hình ảnh soi gương), giai đoạn cuối thường có dính khớp.
Viêm điểm bám gân: Viêm cột sống dính khớp có thể khởi phát bởi biểu hiện ngoài khớp: viêm các đầu gân tại vị trí bám vào xương. Về lâm sàng, bệnh nhân đau tại các điểm bám tận của gân, có điểm đau chói khi bấm vào các vị trí này. Các triệu chứng trên siêu âm: hình ảnh các gân tăng âm, tràn dịch quanh gân. Hình ảnh X quang thường quy: đôi khi thấy hiện tượng xơ các điểm bám tận (gai xương).
3.3. Chẩn đoán xác định
Kết hợp triệu chứng lâm sàng, hình ảnh viêm khớp cùng chậu trên X quang thường quy (hoặc trên cộng hưởng từ nếu nghi ngờ chẩn đoán mà biểu hiện trên X quang thường quy chưa rõ ràng) và nếu có thể, nên xét nghiệm HLA-B27.
Chẩn đoán bệnh viêm cột sống dính khớp dựa vào tiêu chuẩn chẩn đoán New York sửa đổi năm 1984 gồm có các triệu chứng lâm sàng và X quang.
Tiêu chuẩn lâm sàng (ít nhất có một yếu tố):
– Đau thắt lưng 3 tháng trở lên, cải thiện khi luyện tập, không giảm khi nghỉ.
– Hạn chế vận động cột sống thắt lưng cả tư thế cúi và nghiêng.
– Giảm độ giãn lồng ngực (dưới hoặc bằng 2,5 cm).
Tiêu chuẩn X quang:
Viêm khớp cùng chậu giai đoạn ≥ 2, nếu biểu hiện viêm cả hai bên.
Chẩn đoán xác định khi có tiêu chuẩn X quang và ít nhất một yếu tố thuộc tiêu chuẩn lâm sàng.
Đặc điểm của bệnh viêm cột sống dính khớp ở Việt Nam thường có biểu hiện viêm các khớp gốc chi sớm (khớp háng, khớp gối) và rầm rộ, trong khi biểu hiện tại cột sống kín đáo. Do vậy, cần khai thác kỹ các triệu chứng tại cột sống, khi có các triệu chứng gợi ý chẩn đoán, cần chụp X quang khớp cùng chậu và xét nghiệm HLA- B27. Trường hợp chưa có biểu hiện trên phim X quang thường quy, cần chỉ định chụp cộng hưởng từ khung chậu hoặc cột sống [2,4,5], có vai trò rất quan trọng trong chẩn đoán sớm.
3.4. Chẩn đoán phân biệt
– Viêm cột sống dính khớp thể cột sống: cần phân biệt với bệnh Forestier. Đặc điểm của bệnh này là có xơ hóa dây chằng quanh đốt sống, có cầu xương song không có hiện tượng viêm. Ngoài ra, các cầu xương trong bệnh Forestier thường thô, không thanh mảnh như trong bệnh viêm cột sống dính khớp.
– Viêm cột sống thể phối hợp: đôi khi giai đoạn sớm triệu chứng viêm tại khớp chỉ biểu hiện tại một khớp duy nhất. Rất hay gặp viêm tại khớp háng một bên. Trường hợp này cần chẩn đoán phân biệt với lao khớp háng.
4. ĐIỀU TRỊ BỆNH VIÊM CỘT SỐNG DÍNH KHỚP
4.1. Nguyên tắc chung: bao gồm điều trị nội khoa, vật lý trị liệu và ngoại khoa.
Mục đích điều trị: chống viêm, chống đau; phòng chống cứng khớp, đặc biệt là phòng chống cứng khớp ở tư thế xấu và khắc phục dính khớp (nếu có).
4.2. Lựa chọn phương pháp điều trị
Trên mỗi bệnh nhân cụ thể, quyết định điều trị dựa vào các thông số sau:
– Tình trạng bệnh, mức độ hoạt động bệnh, triệu chứng tiên lượng.
– Biểu hiện hiện tại của bệnh (cột sống, khớp ngoại biên, điểm bám gân…).
– Biểu hiện ngoài khớp và bệnh kèm theo: có thể có các biểu hiện ngoài khớp như vẩy nến, viêm màng bồ đào và viêm ruột mạn tính. Đặc biệt với viêm màng bồ đào cần khám chuyên khoa mắt nhằm điều trị triệu chứng kết hợp.
– Trạng thái lâm sàng chung (tuổi, giới, bệnh kèm theo, thuốc kèm theo, yếu tố tâm lý). Cũng cần lưu ý đến các nguy cơ bệnh loãng xương, bệnh tim mạch ở bệnh nhân viêm cột sống dính khớp nhằm phát hiện, theo dõi và dự phòng.
4.3. Điều trị cụ thể
Phác đồ điều trị theo khuyến cáo của ASAS/EULAR 2011 [3] áp dụng vào điều kiện Việt Nam, được tóm tắt bởi sơ đồ và một số lưu ý dưới đây.
(ASAS/EULAR- Assessment in Ankylosing Spondylitis International Society/European League against Rheumatism- Hội đánh giá viêm cột sống dính khớp quốc tế/Hội khớp học châu Âu).

– Điều trị không dùng thuốc:
Điều rất quan trọng là bệnh nhân cần được giáo dục nhằm hiểu biết về bệnh và thực hiện chế độ luyện tập phù hợp và đều đặn. Có thể luyện tập có hiệu quả tại nhà hoặc điều trị vật lý, có sự giám sát về mức độ luyện tập. Bệnh nhân có thể tự tập một mình hoặc tập hợp theo nhóm.
– Thuốc chống viêm không steroid:
Thuốc chống viêm không steroid là lựa chọn đầu tiên chỉ định cho bệnh nhân viêm cột sống dính khớp có đau và/hoặc cứng khớp. Có thể sử dụng trong thời gian dài nếu tình trạng viêm kéo dài. Cần chú ý đến các tác dụng không mong muốn trên tim mạch, dạ dày, thận ở bệnh nhân khi điều trị thuốc bằng chống viêm không steroide.
Có thể sử dụng một trong các loại sau: celecoxib 200 – 400mg / ngày- duy trì liều 200 mg hàng ngày; meloxicam 7,5- 15 mg / ngày; diclofenac 75 mg / ngày; etoricoxib 60 -90 mg / ngày.
– Thuốc giảm đau:
Nên phối hợp thuốc giảm đau (paracetamol, các dạng kết hợp) theo sơ đồ sử dụng thuốc giảm đau của WHO.
– Thuốc giãn cơ: eperisone (50mg x 3 lần/ ngày), thiocolchicoside (4mg x 3 lần/ ngày)
– Glucocorticoids:
Tiêm corticosteroids tại chỗ: chỉ định với các trường hợp viêm các điểm bám gân hoặc các khớp ngoại biên có tình trạng viêm kéo dài. Nếu là khớp háng, nên tiêm dưới hướng dẫn của siêu âm.
Không khuyến cáo điều trị corticosteroid toàn thân.
– Thuốc thấp khớp làm biến đổi bệnh-DMARD:
Thuốc DMARD như sulfasalazine, methotrexat không được chỉ định cho bệnh nhân thể cột sống đơn thuần.
Sulfasalazine: chỉ định cho bệnh nhân có biểu hiện viêm khớp ngoại biên. Liều khởi đầu 500 mg x 2 viên mỗi ngày, tăng dần liều dựa vào đáp ứng lâm sàng của người bệnh, thường duy trì 2.000 mg chia 2 lần, hàng ngày, uống sau bữa ăn.
– Điều trị bằng chế phẩm sinh học: kháng TNFα
+ Điều trị thuốc kháng TNF: theo khuyến cáo của ASAS – Hội đánh giá viêm cột sống dính khớp quốc tế, chỉ định thuốc kháng TNF cho các thể bệnh hoạt động dai dẳng, mặc dù đã điều trị thường quy. Cần tuân theo quy trình chỉ định các thuốc sinh học.
+ Bệnh nhân viêm cột sống dính khớp thể cột sống: Điều trị thuốc kháng TNF kết hợp với thuốc chống viêm không steroid, không kết hợp với nhóm DMARD kinh điển (Sulfasalazine, Methotrexate).
Có thể chuyển sang kháng TNF thứ hai nếu bệnh nhân điều trị đáp ứng kém với kháng TNF ban đầu. Etanercept 50mg tiêm dưới da tuần một lần hoặc 25mg x2 lần /tuần (tiêm dưới da). Hoặc Infliximab 3-5mg/kg truyền tĩnh mạch mỗi 4-8 tuần. Adalimumab 40mg tiêm dưới da mỗi 2 tuần.
– Điều trị phẫu thuật
+ Thay khớp háng: chỉ định trong trường hợp bệnh nhân đau kéo dài, hạn chế vận động và có phá hủy cấu trúc rõ trên hình ảnh X quang. Trước kia thường cố gắng chỉ định ở bệnh nhân lớn tuổi (ít nhất trên 50 tuổi). Gần đây tuổi không còn là một yếu tố cần quan tâm khi chỉ định thay khớp háng.
+ Phẫu thuật chỉnh hình đối với cột sống: chỉ định khi cột sống biến dạng.
+ Ở bệnh nhân viêm cột sống dính khớp có gãy đốt sống cấp tính: xét chỉ định phẫu thuật.
4.4. Theo dõi, quản lý bệnh nhân viêm cột sống dính khớp
– Các thông số theo dõi tình trạng bệnh nhân viêm cột sống dính khớp bao gồm: tiền sử bệnh nhân; các thông số lâm sàng; các biểu hiện về xét nghiệm; hình ảnh X quang. Tần suất theo dõi bệnh (tái khám) tuỳ thuộc vào nguyên nhân gây ra các triệu chứng; mức độ trầm trọng của triệu chứng và phác đồ điều trị.
– Nói chung, bệnh nhân viêm cột sống dính khớp cần tái khám hàng tháng. Các chỉ số theo dõi về lâm sàng: số khớp sưng, số khớp đau, mức độ đau, hạn chế vận động của khớp, cột sống… Chỉ định các xét nghiệm hàng tháng tùy theo loại thuốc điều trị. Nếu chỉ dùng thuốc chống viêm không steroid, chỉ cần xét nghiệm tế bào máu ngoại vi, tốc độ máu lắng, CRP, SGOT (AST), SGPT (ALT), creatinin máu. Có thể siêu âm khớp tổn thương, đặc biệt khớp háng khi bệnh nhân đau khớp này.
– Tùy theo tình trạng bệnh nhân (về lâm sàng và xét nghiệm), cần điều chỉnh liều thuốc chống viêm, thuốc giảm đau, điều trị cơ bản, thuốc hỗ trợ điều trị (thuốc chống loãng xương, thuốc bảo vệ niêm mạc dạ dày…) và khuyến khích chế độ tập luyện, phục hồi chức năng…
– Trường hợp nếu có một thay đổi đáng kể trong quá trình củ a bệnh x ảy ra, ngoài nguyên nhân do viêm, có thể có các tình trạng bất thường (ví dụ gãy xương cột sống), cần chỉ định các xét nghiệm chẩn đoán hình ảnh thích hợp, tùy theo tổn thương mà quyết định chụp cộng hưởng từ, CT hay X quang …
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Bệnh tiến triển có xu hướng dính khớp và dính cột sống, dẫn đến tư thế xấu (gù lưng quá mức), viêm dính khớp háng, loãng xương và đôi khi gãy xương.
6. PHÒNG BỆNH
– Tránh ẩm thấp, phòng tránh viêm nhi ễm đường tiết niệu, sinh dụ c và viêm đường ruột.
– Nên nằm thẳng, trên ván cứng, tránh kê độn (cổ và gối), tránh nằm võng …
– Nên tập thể dục thường xuyên, nên bơi hoặc đi xe đạp.
TÀI LIỆU THAM KHẢO
- Bron JL, de vries Mk, Snieders MN, van der Horst-Bruinsma IE, van Royen BJ (2009). “Discovertebral (Andersson) lesions of the spine in ankylosing spondylitis revisited”. Clin. Rheumatol. 2009; 28 (8):883-892.
- Francis H. “Surgical Management of Lower Cervical Spine Fracture in Ankylosing Spondylitis J Trauma”. 2006: 61, 1005- 1009
- J Braun, van den Berg R, Baraliakos X et al (2011), “2010 update of the ASAS/EULAR recommendations for the management of ankylosing spondylitis”. Ann Rheum Dis 2011:70:896-904.
- Goupille P, Pham T, Claudepierre P, Wendling D (2009). « A plea for reason in using magnetic resonance imaging for the diagnostic and therapeutic management of spondyloartropathies”. Joint Bone Spine. 2009 Marc 76(2):123-125
- Rudwaleit M, van der Heijde D et al (2011), “The Assessment of SpondyloArthritis International Society classification criteria for peripheral spondyloarthritis and for spondyloarthritis in general”. Ann Rheum Dis 2011:70:25-31.
BỆNH VIÊM KHỚP PHẢN ỨNG
(Reactive arthritis)
1. ĐỊNH NGHĨA
Viêm khớp phản ứng được đặc trưng bởi tình trạng viêm khớp vô khuẩn tiếp theo sau tình trạng nhiễm trùng, thường là nhiễm trùng đường tiết niệu – sinh dục hoặc đường tiêu hoá. Biểu hiện viêm có thể từ một đến vài khớp, thường gặp các khớp lớn ở hai chi dưới, cột sống, khớp cùng chậu, viêm các điểm bán gân, viêm dây chằng. Đây là hậu quả của quá trình đáp ứng quá mẫn của hệ miễn dịch đối với tình trạng nhiễm trùng. Triệu chứng viêm khớp xảy ra sau nhiễm trùng có thể sau một vài tuần, một vài tháng, hoặc thậm chí một vài năm. Bệnh thường gặp trên cơ địa bệnh nhân mang kháng nguyên HLA-B27; từ 20 đến 50 tuổi và thuộc nhóm bệnh lý cột sống thể huyết thanh âm tính.
2. NGUYÊN NHÂN
2.1. Vai trò của kháng nguyên HLA -B27
Có đến 30% – 60% bệnh nhân viêm khớp phản ứng có kháng nguyên HLA- B27 và biểu hiện bệnh thường nặng hơn và có xu hướng chuyển thành mạn tính cao hơn ở những người có HLA -B27 (+).
2.2. Vai trò của nhiễm trùng
Một vài loại vi khuẩn được cho là nguyên nhân gây ra viêm khớp phản ứng, nhất là các vi khuẩn gây nhiễm trùng đường tiết niệu – sinh dục hoặc đường tiêu hoá, có khoảng 20% các trường hợp viêm khớp phản ứng không tìm thấy nguyên nhân.
– Nhiễm trùng đường tiêu hóa: thường do Salmonelle, Shigella, Yersinia, Campylobacter, Borrelia…
– Nhiễm trùng đường tiết niệu – sinh dục: thường do Chlamydia Trachomatis
– Một vài trường hợp viêm khớp phản ứng thấy ở bệnh nhân bị lao hệ thống
– Virus cũng được cho là nguyên nhân của viêm khớp phản ứng như: Rubella, virus viêm gan, Parvovirus, HIV…
2.3. Các yếu tố khác
Một vài trường hợp viêm khớp phản ứng có thể gặp theo sau các tình trạng viêm đường ruột mạn tính như bệnh Crohn, viêm loét đại tràng…
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng
Biểu hiện lâm sàng thường gặp là bệnh nhân có tiền sử viêm nhiễm đường tiết niệu – sinh dục hoặc đường tiêu hóa, hô hấp trước khi có biểu hiện viêm khớp phản ứng. Tuy nhiên có khoảng 10% các trường hợp viêm nhiễm thường nhẹ và làm cho bệnh nhân không được chú ý đến, nhất là ở nữ. Các biểu hiện lâm sàng có thể gặp như sau:
– Biểu hiện toàn thân: mệt mỏi, sốt nhẹ, khó chịu, chán ăn, gầy sút.
– Biểu hiện ở hệ cơ xương khớp:
+ Viêm một khớp hoặc vài khớp, không đối xứng, thường gặp các khớp ở chi
dưới như: khớp gối, khớp cổ chân và ngón chân, có thể có biểu hiện ngón chân hình khúc dồi. Ngoài ra có thể đau tại cột sống, viêm khớp cùng chậu, khớp vai, khớp khuỷu, cổ tay, ngón tay.
+ Thường kèm theo viêm điểm bám tận của gân cơ, viêm bao gân, nhất là gân gót, cân gan bàn chân, lồi cầu xương đùi, xương chày.
+ Viêm khớp tái phát hoặc mạn tính: biểu hiện viêm khớp ngoại biên tái phát nhiều đợt hoặc viêm viêm khớp cùng chậu và khớp đốt sống mạn tính tiến triển thành bệnh viêm cột sống dính khớp.
– Tổn thương da và niêm mạc:
+ Có thể gặp các tổn thương da tăng sừng hóa ở lòng bàn tay, bàn chân, da bìu, da đầu giống viêm da trong vẩy nến.
+ Các tổn thương viêm niêm mạc miệng, lưỡi, viêm bao quy đầu.
+ Viêm bàng quang, viêm niệu đạo, viêm tuyến tiền liệt.
– Tổn thương ở mắt:
+ Bệnh nhân có thể thấy mắt đỏ, sợ ánh sáng và đau nhức vùng hốc mắt. Tổn thương mắt có thể là triệu chứng duy nhất hoặc là triệu chứng đầu tiên của viêm khớp phản ứng.
+ Viêm kết mạc, viêm màng bồ đào trước, viêm giác mạc hoặc thậm chí loét giác mạc có thể xảy ra.
– Các cơ quan khác:
Có thể gặp biểu hiện protein niệu, tiểu máu vi thể và tiểu mủ vô khuẩn ở bệnh nhân viêm khớp phản ứng.
3.2. Cận lâm sàng
– Tốc độ lắng máu, CRP, yếu tố bổ thể huyết thanh C3, C4 tăng cao vào giai đoạn đầu của bệnh.
– Bạch cầu tăng nhẹ, có thể có thiếu máu nhẹ.
– Yếu tố dạng thấp RF (-).
– Phân tích nước tiểu có thể có bạch cầu, hồng cầu niệu, protein niệu.
– Xét nghiệm dịch khớp: thường biểu hiện viêm cấp không đặc hiệu. Nhuộm Gram và cấy dịch khớp (-). Xét nghiệm này giúp chẩn đoán phân biệt với viêm khớp nhiễm trùng.
– Có thể tìm tác nhân gây bệnh từ phân, dịch tiết ở họng và đường tiết niệu.
– Test huyết thanh chẩn đoán có thể dương tính với Samonella, Campylobacter, Chlamydia
– X quang khớp: khớp viêm trong giai đoạn cấp tính thường không có tổn thương trên X quang. Một số trường hợp mạn tính có thể thấy các tổn thương calci hóa ở các điểm bám gân và/hoặc dây chằng, viêm khớp cùng chậu. X quang có thể giúp chẩn đoán phân biệt với bệnh viêm cột sống dính khớp (được xem là biểu hiện mạn tính của viêm khớp phản ứng).
– Xác định kháng nguyên HLA-B27 có thể (+) 30-60% các trường hợp.
3.3. Chẩn đoán xác định
Hiện nay chưa có tiêu chuẩn chẩn đoán xác định bệnh viêm khớp phản ứng nào được thống nhất (ngoại trừ hội chứng Reiter). Việc chẩn đoán bệnh viêm khớp phản ứng chủ yếu dựa vào các biểu hiện lâm sàng, xét nghiệm cận lâm sàng và tiền sử nhiễm khuẩn (chủ yếu là đường tiết niệu – sinh dục, đường tiêu hóa).
3.4. Chẩn đoán phân biệt
− Viêm khớp gút cấp.
− Viêm khớp nhiễm trùng.
− Viêm khớp trong bệnh hệ thống.
− Viêm khớp vảy nến.
− Viêm khớp không đặc hiệu khác.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Điều trị các tổn thương viêm của hệ cơ x ương khớp bằng các thuốc giảm đau, kháng viêm không steroid.
– Điều trị các tổn thương ngoài khớp.
– Điều trị nguyên nhân gây bệnh nếu xác định được nguyên nhân.
– Vật lý trị liệu và đi ều trị phòng ngừa các biến chứng.
4.2. Phác đồ điều trị
– Điều trị viêm hệ cơ x ương khớp bằng các thuốc kháng viêm không steroid (NSAID) là chính, một vài trường hợp đặc biệt có thể sử dụng corticoid tại chỗ hoặc toàn thân (thường rất ít sử dụng).
– Kháng sinh: chỉ dùng khi bệnh nhân có bằng chứng nhiễm trùng đường tiêu hóa hoặc tiết niệu – sinh dục.
– Điều trị các tổn thương ngoài khớp nhất là tổn thương mắt bằng corticoid tại chỗ hoặc toàn thân (cần phải có ý kiến của chuyên khoa có liên quan).
– Điều trị các biểu hiện viêm khớp mạn tính bằng các thuốc làm thay đổi diễn tiến của bệnh (DMARS).
4.3. Điều trị cụ thể
– Thuốc kháng viêm không steroid:
+ Diclofenac 75mg x 2/ngày tiêm bắp trong 3 – 5 ngày, sau đó chuyển sang uống: 15mg/ngày tiêm bắp trong 3 – 5 ngày, sau đó chuyển sang viên uống 7,5 – 15mg/ngày.
+ Celecoxib uống 200mg – 400mg/ngày.
+ Một số NSAID khác cũng có thể sử dụng tùy theo điều kiện và sự dung nạp của bệnh nhân.
– Corticoid: hiếm khi có chỉ định toàn thân vì đa phần bệnh nhân đáp ứng tốt với NSAID. Một số ít trường hợp không đáp ứng hoặc có chống chỉ định với NSAID có thể điều trị bằng corticoid (prednisolone hoặc methylprednisolone) liều khởi đầu 0,5 – 1mg/kg/ngày; giảm liều dần tùy theo đáp ứng lâm sàng, không nên kéo dài quá 2 – 4 tháng. Trường hợp chỉ còn một khớp viêm kéo dài mặc dù đã điều trị toàn thân thì có thể chỉ định tiêm corticoid nội khớp.
– Kháng sinh: khi xác định được nguyên nhân gây bệnh. Tùy theo vi khuẩn được phân lập, có thể sử dụng kháng sinh nhóm quinolon (ciprofloxacin, levofloxacin), trimethoprim – sulfamethoxazol, tetracyclin, lymecyclin. Điều trị kháng sinh không làm thay đổi diễn tiến của viêm khớp cấp tính, tuy nhiên nó có thể giúp hạn chế lây lan và làm giảm tỉ lệ tái phát.
– Trường hợp diễn biến thành viêm khớp mạn tính. Các thuốc này cần chỉ định kéo dài nhiều tháng cho đến khi đạt được tình trạng lui bệnh.
+ Sulfasalazin: liều khởi đầu 500mg/ ngày, tăng dần liều, và duy trì ở liều 2000mg/ngày (sulfasalazin 500mg 2 viên x 2 lần/ngày).
+ Methotrexat : 10 -15mg/ tuần (methotrexat 2,5mg: 4 – 6 viên mỗi tuần) uống một lần duy nhất vào một ngày cố định trong tuần.
– Điều trị phòng ngừa:
+ Phòng ngừa tổn thương dạ dày – tá tràng do dùng các NSAID bằng thuốc ức chế bơm proton (omeprazol, lansoprazol, pantoprazol…).
+ Tập vật lý trị liệu sớm để ngăn ngừa các biến chứng teo cơ, cứng khớp.
– Điều trị các tổn thương ngoài khớp:
+ Điều trị các tổn thương da tăng sừng bằng cách bôi corticoid và/hoặc acid
salicylic tại chỗ.
+ Điều trị các tổn thương da nặng hoặc mạn tính có thể cân nhắc việc dùng các thuốc điều trị như: methotrexat, retinoid.
– Tổn thương mắt: dùng cortioid tại chỗ. Trong trường hợp nặng gây giảm hoặc mất thị giác thì dùng cortioid toàn thân hoặc thuốc ức chế miễn dịch (theo chỉ định điều trị của chuyên khoa mắt).
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Tiên lượng của bệnh viêm khớp phản ứng nói chung là tốt, đa số bệnh nhân hồi phục hoàn toàn sau vài ngày đến vài tuần, có khi kéo dài vài tháng. Tuy nhiên bệnh cũng có thể tái phát thành nhiều đợt, viêm tiết niệu – sinh dục, viêm đường tiêu hóa cũng có thể tái diễn. Ở bệnh nhân có HLA-B27 (+) thì tỉ lệ tái phát và tiến triến thành mạn tính thường cao hơn. Có khoảng 15 – 30% tiến triển mạn tính thành viêm cột sống dính khớp.
6. PHÒNG BỆNH
Việc vệ sinh phòng ngừa sự lây nhiễm các tác nhân vi khuẩn gây bệnh viêm khớp phản ứng là cần thiết, nhất là các cá nhân và gia đình có kháng nguyên HLA-B27 (+).
TÀI LIỆU THAM KHẢO
- Carter JD, Hudson AP. “Reactive arthritis: clinical aspects and medical management”. Infect Dis Clin North Am. 2009;35(1).
- Hill Gaston JS, Lillicrap MS (2003). “Arthritis associated with enteric infection“. Best pract ice & research. Clinical rheumatology 17 (2): 219-239. doi:10.1016/S1521-6942(02)00104-3. PMID 12787523.
- H. Hunter Handsfield (2001). “Color atlas and synopsis of sexually transmitted diseases”, Volume 236. McGraw-Hill Professional. p. 148. ISBN 978-0-07- 026033-7.
- Inman RD. The spondyloarthropathies. In: Goldman L, Schafer AI, eds. Cecil Medicine. 24th ed. Philadelphia, Pa: Saunders Elsevier; 2011:chap 273.
- Ruddy, Shaun (2001). Kelley’s Textbook of Rheumatology, 6th Ed. W. B. Saunders. pp. 1055-1064. ISBN 0-7216-9033-5.
BỆNH VIÊM KHỚP VẨY NẾN
(Psoriatic arthritis)
1. ĐẠI CƯƠNG VÀ BỆNH SINH
Viêm khớp vảy nến là tình trạng viêm khớp có liên quan với bệnh vảy nến. Tỷ lệ viêm khớp vảy nến chiếm 10-30% bệnh nhân bị vảy nến: 80% trường hợp có viêm khớp xuất hiện sau tổn thương vảy nến; 15% xuất hiện đồng thời và 10% trường hợp viêm khớp xuất hiện trước khi có tổn thương da.
Diễn biến: bệnh diễn biến mạn tính, tiến triển từng đợt dẫn đến tổn thương xương khớp và tàn phế, phá huỷ khớp dẫn đến mất chức năng vận động.
Cơ chế bệnh sinh của bệnh vảy nến hiện nay vẫn còn chưa rõ, các nghiên cứu cho thấy có sự gia tăng tốc độ chu chuyển da (turn over của da), dẫn đến sừng hóa da và móng. Quá trình viêm với sự tham gia của các tế bào miễn dịch (lympho T) và cytokin (TNF α), các yếu tố tăng trưởng và tân sinh mạch ở cả da, khớp và các điểm bám tận. Ba yếu tố có mối liên quan chặt chẽ với quá trình sinh bệnh di truyền, miễn dịch và môi trường.
– Di truyền: tỷ lệ cao ở các cặp song sinh (70%) và cận huyết thống. Có liên quan với kháng nguyên HLA B27, HLA B38, HLA B39, HLA DR4, HLA Cw6, HLA Dw3.
– Miễn dịch:
+ Gia tăng hoạt động của bổ thể, lympho T, tế bào đơn nhân, đại thực bào.
+ Gia tăng sản xuất các cytokines (IL 1 p, IL 6, TNFα, v.v…), kháng thể kháng keratin.
– Môi trường: nhiễm trùng (Streptococcus, HIV,…) và chấn thương được coi là yếu tố thúc đẩy bệnh vảy nến và cả viêm khớp vảy nến.
2. TRIỆU CHỨNG LÂM SÀNG VÀ CẬN LÂM SÀNG
2.1. Triệu chứng lâm sàng
– Viêm khớp:
+ Thể viêm ít khớp: thường là các khớp lớn (80%)
+ Thể viêm khớp ngoại biên đối xứng (25%)
+ Thể viêm khớp trục (cột sống và khớp cùng chậu) (10%)
+ Thể viêm các khớp liên đốt xa (10%)
+ Thể viêm khớp ngoại biên biến dạng nặng (5%)
Bệnh diễn tiến từng đợt, các dạng triệu chứng lâm sàng không cố định mà có thể xuất hiện các thể khác nhau hay trùng lặp trong các đợt.
– Biểu hiện cơ xương khớp khác: viêm gân bám, viêm gân gót, dấu hiệu ngón tay hay ngón chân khúc dồi.
– Biểu hiện da:
+ Vảy nến thường (psoriasis vulgaris)
+ Vảy nến mủ (pustular psoriasis)
+ Vảy nến dạng giọt, dạng mảng (guttate psoriasis)
+ Đỏ da (erythema)
– Biểu hiện ngoài khớp khác: viêm kết mạc, viêm màng bồ đ ào, bệnh van tim, tổn thương móng,..
2.2. Triệu chứng cận lâm sàng
– Xét nghiệm máu:
+ Tăng tốc độ lắng máu và CRP trong những giai đoạn viêm khớp cấp.
+ RF (-), anti CCP (-)
+ Cần làm thêm test HIV ở các trường hợp nặng.
+ Acid uric có thể tăng trong các trường hợp tổn thương da nặng và lan tỏa.
– Chẩn đoán hình ảnh:
+ X quang tại khớp viêm: hẹp khe khớp, hình ảnh bào mòn ở đầu xương dưới sụn, phản ứng màng xương. Ngoài ra, có thể thấy hình ảnh calci hóa các điểm bám gân và các gai xương, viêm khớp cùng-chậu hay cầu xương tại cột sống. Đặc biệt ở thể nặng (mutilans), có hình ảnh tiêu xương đốt xa hình ảnh bút chì cắm vào lọ mực (pencil in cup).
+ MRI khớp hoặc/và khung chậu giúp xác định tổn thương ở giai đoạn sớm hoặc giai đoạn tiến triển của bệnh .
3. CHẨN ĐOÁN
Tiêu chuẩn CLASPAR (CLASsification criteria for Psoriatic ARthritis): chẩn đoán Viêm khớp vảy nến khi bệnh nhân có bệnh lý viêm khớp và/hoặc cột sống, từ 3 điểm trở lên. Tiêu chuẩn này đạt độ nhạy: 98,7%, độ đặc hiệu: 91,4%.
| Vảy nến đang hoạt động | (2 đ) |
| Tiền sử vảy nến | (1 đ) |
| Tiền sử gia đình vảy nến | (1 đ) |
| Viêm ngón tay hay ngón chân (khúc dồi) | (1 đ) |
| Tiền sử ngón tay – chân khúc dồi | (1 đ) |
| Tổn thương móng | (1 đ) |
| Hình thành gai xương quanh khớp trên XQ | (1 đ) |
| RF (-) | (1 đ) |
Các yếu tố tiên lượng nặng gồm: viêm nhiều khớp, bilan viêm tăng cao, tổn thương khớp, giảm chất lượng sống, đáp ứng điều trị kém.
4. ĐIỀU TRỊ
4.1. Điều trị vảy nến da
– Thể khu trú: Retinoids: acitretin, isotretinoin. Calcipotriene. Corticosteroid tại chỗ (da).
– Thể lan toả: tia UVB. PUVA (psoralen + UVA).
4.2. Điều trị viêm khớp vảy nến
– Kháng viêm không steroid: chỉ định khi có viêm khớp, sử dụng một trong các loại sau, lưu ý các chống chỉ định hoặc thận trọng: celecoxib, diclofenac, naproxen, piroxicam.
– Corticosteroid điều trị tại chỗ (tiêm nội khớp, tiêm các điểm bám tận): chỉ định với các khớp hoặc điểm bán gân còn sưng đau mặc dù đã điều trị thuốc kháng viêm không steroid.
– Thuốc chống thấp khớp nhóm cải thiện được diễn tiến bệnh (DMARDs) cổ điển:
+ Methotrexate (7,5-25mg/tuần).
+ Sulfasalazine (1-2g/ngày).
+ Leflunomide liều tải 100mg/ngày x 3 ngày đầu, sau đó 20mg hàng ngày.
+ Cyclosporine .
Có thể phối hợp các DMARDs cổ điển khi thất bại với một loại DMARDs
– Các chất kháng yếu tố hoại tử u nhóm alpha (kháng TNF ∝): là các tác nhân sinh học điều trị nhắm đích (targeted therapy) được đưa vào điều trị các bệnh tự miễn hệ thống trong đó có bệnh viêm khớp vảy nến từ 10 năm gần đây. Điều trị sinh học được chỉ định khi đáp ứng kém hoặc điều trị thất bại với DMARDs cổ điển.
+ Etanercept 50mg tiêm dưới da, chia hai lần một tuần hoặc một lần mỗi tuần.
+ Infliximab 5mg/kg truyền TM mỗi hai tuần trong tháng đầu, liều thứ ba sau 1 tháng, sau đó một liều mỗi 8 tuần.
+ Adalimumab 40mg tiêm dưới da mỗi 2 tuần.
+ Golimumab 50mg tiêm dưới da, mỗi tháng một lần.
Trước khi chỉ định các thuốc sinh học, cần làm các bilan để tầm soát lao, viêm gan, chức năng gan – thận, đánh giá hoạt tính và mức độ tàn phế của bệnh.
Thể viêm khớp trục (tổn thương cột sống- cùng chậu) nên được cân nhắc chỉ định điều trị sinh học sớm vì theo các nghiên cứu, ít có đáp ứng với methotrexate, sulfasalazine và leflunomide.
Không phối hợp các tác nhân sinh học với nhau.
Muối vàng và nhóm thuốc chống sốt rét ngày nay không được khuyến cáo.
Không nên dùng Corticoid toàn thân vì có thể gây biến chứng đỏ da toàn thân hoặc bùng phát vảy nến trong khi điều trị hay khi vừa ngừng thuốc. Trường hợp đặc biệt có thể tiêm corticoid nội khớp, song phải rất thận trọng vì nguy cơ nhiễm trùng cao.
5. THEO DÕI VÀ TIÊN LƯỢNG
– Bệnh nhân phải được điều trị tích cực và theo dõi trong suốt quá trình điều trị.
– Xét nghiệm định kỳ: tế bào máu ngoại vi, tốc độ máu lắng, Creatinine, SGOT, SGPT mỗi 2 tuần trong một tháng đầu, mỗi tháng trong 3 tháng đầu, sau đó mỗi 3 tháng.
– Xét nghiệm máu đột xuất, XQ Phổi … khi cần theo diễn biến bệnh.
– Tiên lượng nặng khi: tổn thương viêm nhiều khớp ngoại biên (khớp háng, khớp gối), bệnh nhân trẻ tuổi, có các biểu hiện ngoài khớp, lạm dụng corticosteroid.
– Nếu điều trị không đúng, không kịp thời, bệnh nhân có thể bị dính khớp ở tư thế xấu, đặc biệt khớp háng và khớp gối thường bị rất sớm và bị tàn phế từ khi còn rất trẻ.
TÓM TẮT PHÁC ĐỒ ĐIỀU TRỊ VIÊM KHỚP VẨY NẾN
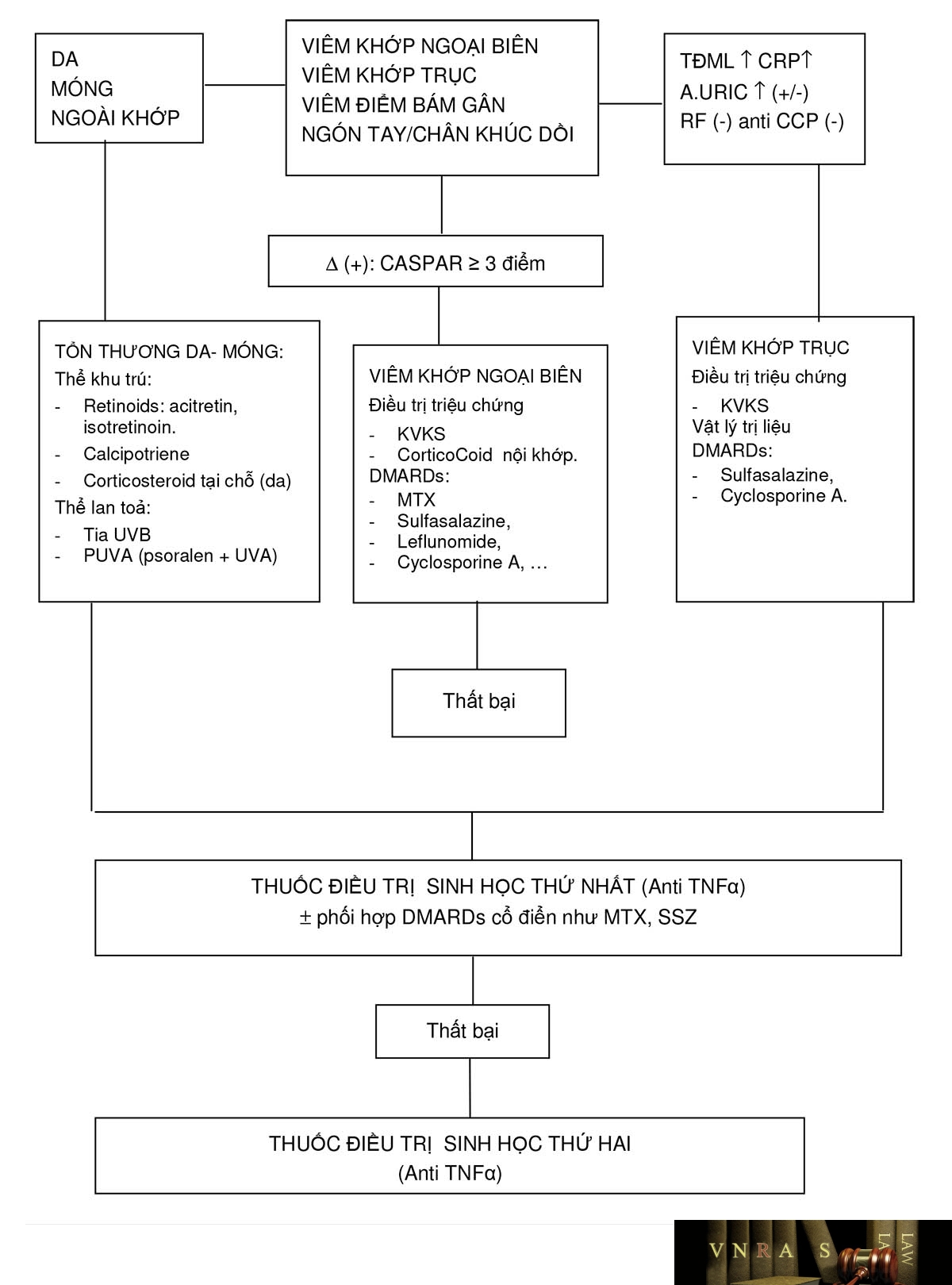
TÀI LIỆU THAM KHẢO
- Phác đồ chẩn đoán và điều trị các bệnh cơ xương khớp thường gặp. Hội Thấp khớp học Việt Nam. 2012. P. 65-70.
- Barclay Laurie. “Guidelines Issued for Management of Psoriatic Arthritis”. 2008
- Brent Lawrence H.2010. “Ankylosing Spondylitis and Undifferentiated Spondyloarthropathy”. Emedicine specialty.
- Anna Luisa Di Lorenzo. ”HLA-B27 syndromes”. Emedicine specialty. 2010
- Levine Norman. “Systemic treatment for psoriasis”. 2011.
- Mazel Elyan.”Update on the spondyloarthropathies”. The journal of muscular skeletal medicine. 2008
BỆNH VIÊM KHỚP THIẾU NIÊN TỰ PHÁT THỂ ĐA KHỚP CÓ YẾU TỐ DẠNG THẤP DƯƠNG TÍNH VÀ ÂM TÍNH RF (+) VÀ RF (-)
(Juvenile Idiopathic Arthritis)
1. ĐỊNH NGHĨA
Viêm khớp thiếu niên tự phát theo ILAR là nhóm bệnh viêm khớp mạn tính khởi phát bệnh trên 6 tuần ở trẻ em dưới 16 tuổi. Biểu hiện lâm sàng không đồng nhất gồm: thể ít khớp; thể đa khớp RF (+); thể đa khớp RF (-); thể hệ thống; thể viêm khớp vẩy nến; thể viêm điểm bám gân; thể viêm khớp không phân loại. Viêm khớp thiếu niên tự phát thể đa khớp chiếm 1/3 nhóm bệnh lý này.
2. NGUYÊN NHÂN
Nguyên nhân của bệnh viêm khớp thiếu niên tự phát cho đến nay vẫn còn chưa rõ. Bệnh không phải do một căn nguyên riêng lẻ gây ra, mà do nhiều yếu tố hướng khớp cùng tác động vào một cá thể mang những yếu tố di truyền nhất định. Các yếu tố môi trường, đặc biệt các tác nhân nhiễm khuẩn; rối loạn hệ thống miễn dịch… có vai trò quan trọng trong sinh bệnh học của bệnh viêm khớp thiếu niên tự phát.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
– Tiêu chuẩn chẩn đoán viêm khớp thiếu niên tự phát thể đa khớp RF (+) theo Hội thấp khớp học thế giới (ILAR – 2001)
+ Viêm đa khớp: viêm ≥ 5 khớp, biểu hiện trong 6 tháng đầu khởi phát bệnh.
+ RF (+): ít nhất 2 mẫu (+) với khoảng cách 3 tháng, trong vòng 6 tháng đầu khảo sát.
+ Tuổi: khởi phát < 16 tuổi.
+ Thời gian viêm khớp kéo dài ít nhất 6 tuần.
+ Dấu ấn miễn dịch tương tự viêm khớp dạng thấp ở người lớn (HLA-DR4).
Viêm khớp thiếu niên tự phát thể đa khớp RF (+) chiếm 5% nhóm bệnh lý khớp mạn tính này. Bệnh gặp ở trẻ gái nhiều hơn trẻ trai (nữ : nam = 5,7 – 12,8 : 1), tuổi khởi phát muộn 9 – 13 tuổi. Tần suất RF (+) tăng dần với tuổi, sự hiện diện của RF có giá trị tiên lượng cho hoạt tính bệnh tiến triển nặng. Tổn thương đa khớp, cả khớp lớn và nhỏ, đối xứng. Tổn thương khớp thường nặng với hủy xương sớm, chức năng vận động khớp bị ảnh hưởng nặng và có nhiều khả năng phải thay khớp về sau. Tổn thương ngoài khớp thường gặp như viêm cơ tim, viêm màng ngoài tim, tràn dịch màng phổi, viêm mạch máu, viêm hệ thống mô liên kết, hội chứng Felty, hội chứng ống cổ tay… Viêm màng bồ đào và các tổn thương mắt khác ít gặp. Nốt thấp (hạt thấp dưới da) gặp trong 10%.
– Tiêu chuẩn chẩn đoán viêm khớp thiếu niên tự phát đa khớp RF (-) ILAR
+ Viêm đa khớp: viêm ≥ 5 khớp, trong vòng 6 tháng đầu khởi phát bệnh với RF (-).
+ Thể lâm sàng này có ba phân nhóm:
Viêm đa khớp với ANA (+): khởi phát bệnh sớm (< 6 tuổi); chủ yếu gặp ở trẻ gái; nguy cơ cao viêm màng bồ đào trước; viêm khớp không đối xứng, khớp lớn và nhỏ.
Viêm màng hoạt dịch tăng sinh, đối xứng (Prolific symmetric synovitis): khởi phát bệnh trễ (7 – 9 tuổi); viêm khớp đối xứng, ít biến chứng viêm màng bồ đào.
Viêm bao hoạt dịch khô: khởi phát muộn (≥7 tuổi); đáp ứng kém với trị liệu.
Viêm khớp thiếu niên tự phát thể đa khớp RF (-) có tuổi khởi phát bệnh sớm (50% trước 5 tuổi). Bệnh gặp ở trẻ gái nhiều hơn trẻ trai tỷ lệ (3:1), thấp hơn thể đa khớp RF (+). HLA-DRw8 (DRB1*0801) có liên quan với viêm khớp thiếu niên tự phát thể đa khớp RF (-) và thể một khớp hay vài khớp. Bệnh thường diễn tiến ấm ỉ, nhưng cũng có thể khởi phát cấp tính. Tổng trạng trẻ ít bị ảnh hưởng, thường không sốt hoặc chỉ sốt nhẹ. Tổn thương khớp lớn và nhỏ, có thể đối xứng hoặc không, thường tiến triển chậm. Tổn thương khớp háng thường xuất hiện muộn. Viêm cân cơ bao hoạt dịch khớp cổ tay, cổ chân và viêm gân gấp bàn tay thường gặp. Tổn thương ngoài khớp không thường gặp.
3.2. Chẩn đoán phân biệt
Điều cơ bản khi chẩn đoán xác định viêm khớp thiếu niên tự phát là chẩn đoán loại trừ. Đối với thể đa khớp có hoạt tính bệnh tiến triển nặng, cần loại trừ: bệnh nhiễm trùng nặng; CINCA (Chronic infantile neurological cutaneous and articular syndrome – Hội chứng khớp và mô dưới da thần kinh mạn tính ở trẻ em); bệnh mô liên kết khác (lupus ban đỏ hệ thống, viêm da cơ, viêm đa cơ, viêm mạch máu…); bệnh lý ác tính; loạn sản xương; Agammaglobulinaemia; bệnh lý tổn thương ruột do thấp.
4. ĐIỀU TRỊ
4.1. Viêm khớp thiếu niên tự phát thể đa khớp RF (+)
– Bắt đầu với một trong số thuốc chống viêm không steroid (NSAIDs) cho phép dùng ở trẻ em: Aspirine (75-100mg/kg/24h); Ibuprofen (30-50mg/kg/24h); Naproxen (15-20mg/kg/24h); Tolmetin (30-40mg/kg/24h).
– Trường hợp bệnh tiến triển nặng, đáp ứng kém với thuốc chống viêm không steroid, cần điều trị thay thế bằng corticoid: Methylprednisolone 10-30mg/kg/24h, truyền tĩnh mạch trong 1-3 ngày; hoặc Prednisone uống liều cao 2-3mg/kg/24h. Corticoid nhanh chóng được giảm liều trong 1-2 tuần và duy trì Prednisone uống liều thấp có hiệu quả 0,5-1mg/kg/24h. Corticoid tiêm nội khớp có thể giúp cải thiện chức năng khớp viêm và triệu chứng đau tại chỗ.
– Phối hợp thuốc điều trị cơ bản (DMARDs) sớm, Methotrexat (MTX) là thuốc được chọn lựa đầu tiên với liều 10mg/m2 uống 1 lần / tuần. Liều Methotrexat có thể tăng lên 0,5mg/kg/tuần. Nếu viêm khớp kéo dài > 6 tháng không đáp ứng với đường uống, Methotrexat có thể chuyển qua đường chích dưới da, liều 1mg/kg/ tuần (tối ưu hóa liều MTX).
– Phối hợp thêm thuốc điều trị cơ bản (DMARDs) thứ hai, được chỉ định khi Methotrexat không hiệu quả: có thể chọn Hydroxychloroquine (5-6mg/kg/24h) được dùng cho trẻ lớn (> 4 tuổi), hoặc Sulfasalazine (25-50 mg/kg/24h), đối với trẻ nhỏ có thể bắt đầu với liều 12,5mg/kg/24h.
– Đối với các trường hợp kháng trị, phụ thuộc Steroids, thuốc kháng TNF α Etanercept liều 0,4mg/kg tiêm dưới da 2 lần trong tuần hoặc Adalimumab (Humira) liều 40mg/2 tuần tiêm dưới da hoặc thuốc ức chế Interleukin 6: Tocilizumab (Actemra) với liều 4mg/kg/1 tháng (với trẻ cân nặng > 30kg) và liều 10mg/kg/tháng (với trẻ cân nặng < 30kg), được dùng thay thế hoặc có thể kết hợp với Methotrexat.
– Khi đạt được sự lui bệnh, các thuốc phối hợp được giữ với liều ổn định trong vài tháng. Sau đó corticoids được giảm liều và ngừng đầu tiên. Thuốc chống viêm không steroid (NSAIDs) và thuốc điều trị cơ bản (DMARDs) được tiếp tục duy trì trong giai đoạn lui bệnh (ít nhất > 1 năm). Nhóm kháng viêm NSAIDs được ngừng trước và thuốc DMARDs sẽ ngừng sau, khi đánh giá tình trạng lui bệnh thực sự ổn định.
– Khi tái phát, các thuốc điều trị sử dụng ở thời điểm trẻ đạt được sự lui bệnh sẽ được dùng lại.
4.2. Viêm khớp thiếu niên tự phát thể đa khớp RF (-)
– Bắt đầu với thuốc chống viêm không steroid (NSAIDs).
– Phối hợp thêm thuốc điều trị cơ bản (DMARDs): nếu sau 1 – 2 tháng viêm khớp không cải thiện, Sulfasalazine là thuốc được chọn đầu tiên vì có thời gian tác dụng sớm nhất trong số các thuốc DMARDs. Đối với các trẻ lớn và có hoạt tính bệnh trung bình, Hydroxychloroquine có thể được chọn dùng đơn độc hoặc kết hợp với Sulfasalazin. Nếu > 6 tháng bệnh vẫn tiến triển, Methotrexat là thuốc được chọn thay thế.
– Corticoid liều thấp (prednisone 0,5 mg/kg/24h), giúp cải thiện chức năng vận động khớp. Corticoid tiêm nội khớp có thể xem xét kết hợp nếu triệu chứng viêm tại khớp đáp ứng kém với kháng viêm uống.
– Khi đạt được sự lui bệnh, NSAIDs cần duy trì ít nhất 6 tháng trước khi ngừng hẳn và thuốc DMARDs cần được tiếp tục thêm khoảng 1 năm tính từ lúc bắt đầu có sự lui bệnh lâm sàng. Sau đó thuốc DMARDs sẽ được ngừng nếu không có dấu hiệu tái phát.
– Tái phát: thuốc sử dụng ở thời điểm trẻ đạt được sự lui bệnh sẽ được dùng lại.
5. THEO DÕI VÀ QUẢN LÝ
– Bệnh nhi được theo dõi tái khám tại khoa khớp nhi định kỳ mỗi tháng trong nhiều năm, chú ý quan tâm theo dõi, điều chỉnh các thay đổi tâm sinh lý ở trẻ.
– Đánh giá sự cải thiện chức năng vận động khớp và hoạt tính bệnh trong quá trình điều trị để điều chỉnh trị liệu cho phù hợp với tiến triển của bệnh.
– Theo dõi tác dụng phụ của thuốc.
– Các xét nghiệm cần được thực hiện định kỳ:
+ Tế bào máu ngoại vi, tốc độ lắng máu / mỗi 2 – 4 tuần trong giai đoạn tấn công, mỗi tháng trong giai đoạn duy trì và mỗi 3 tháng khi đạt được sự lui bệnh.
+ Điện di protein huyết tương mỗi tháng trong giai đoạn tấn công và sau đó mỗi 3 tháng.
+ Chức năng gan thận, đông máu mỗi tháng trong 3 tháng đầu khi bắt đầu kết hợp thuốc DMARDs, sau đó mỗi 3 tháng.
+ Các xét nghiệm khác (tủy đồ, siêu âm tim, X quang phổi.), được chỉ định khi có những diễn tiến không thuận lợi của bệnh nghi ngờ các biến chứng nặng như hội chứng hoạt hóa đại thực bào, thoái hóa tinh bột, viêm tim, xơ hóa phổi, hoại tử nhú thận, loãng xương hoặc hoại tử vô khuẩn chỏm xương đùi .
+ Cần sàng lọc lao, viêm gan cho bệnh nhi trước khi điều trị thuốc sinh học và phải theo dõi quản lý bệnh nhân, các xét nghiệm bệnh lao sau mỗi 3-6 tháng trong quá trình điều trị.
TÀI LIỆU THAM KHẢO
- Trần Ngọc Ân (2002). Bệnh thấp khớp, Nhà xuất bản Y học.
- Hashkes. P.J (2011), “Strengths and challenges of a new guide for treating JIA, Nat” .Rev.Rheumatol. 7, pp. 377 – 378.
- Lehman Thomas J. A. (2009), “Juvenile Arthritis: Juvenile Rheumatoid Arthritis, Juvenile Chronic Arthritis, Juvenile Idiopathic Arthritis, A clinician’s guide to rheumatic diseases in children”, Oxford University Press, Inc., New York, pp. 90-120.
- Martini. J.G (2006), “Rheumatoid Factor Positive Polyarthritis”, Arthritis in children and adolescent, Oxford University press, pp. 233 – 241.
- Martini Alberto (2006), “Rheumatoid Factor Negative Polyarthritis”, Arthritis in children and adolescent, Oxford University press, pp. 244 – 250.
BỆNH VIÊM KHỚP THIẾU NIÊN TỰ PHÁT THỂ VIÊM CỘT SỐNG DÍNH KHỚP
(Enthesitis Related Arthritis)
1. ĐỊNH NGHĨA
Viêm khớp thiếu niên tự phát thể viêm cột sống dính khớp còn được gọi là thể viêm điểm bám gân (ERA). Đây là một trong số các thể lâm sàng của nhóm bệnh viêm khớp thiếu niên tự phát, chiếm 4 – 15% nhóm bệnh lý viêm khớp mạn tính thiếu niên, đặc trưng bởi viêm khớp và viêm điểm bám gân, gặp chủ yếu ở trẻ trai (nam: nữ khoảng 9: 1). Tuổi khởi phát bệnh thường sau 6 tuổi và lứa tuổi thiếu niên. Có liên quan mật thiết với kháng nguyên HLA-B27.
2. NGUYÊN NHÂN
Nguyên nhân của viêm khớp thiếu niên tự phát thể viêm cột sống dính khớp không rõ. Có nhiều bằng chứng cho thấy nhiễm trùng ngoài khớp có khả năng dẫn đến viêm khớp phản ứng. Các tác nhân như Yersinia, Chlamydia, Klebsiella, Samonella, Shigella… có thể đóng vai trò như tác nhân kích thích ban đầu. Yếu tố cơ địa: giới tính và nhất là yếu tố kháng nguyên HLA-B27 được coi như tiền đề của bệnh.
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng
– Viêm điểm bám gân hay gặp ở bàn chân và gối.
– Viêm khớp: với tính chất cứng khớp buổi sáng, đôi khi đau về đêm. Vị trí ở các khớp lớn chi dưới, có thể ít khớp hoặc nhiều khớp, đối xứng hoặc không đối xứng. Hiếm gặp viêm khớp chi trên. Viêm khớp cùng chậu (một bên hoặc hai bên). Triệu chứng ở cột sống ít xuất hiện lúc khởi phát bệnh. Giai đoạn toàn phát thường có viêm cột sống cổ C1 và C2, đau cột sống thắt lưng và khớp cùng chậu; hạn chế biên độ giãn cột sống, Schober test (+). Ở trẻ em, tổn thương ở vùng trung tâm (cột sống, khớp cùng chậu) thường kín đáo và xuất hiện muộn.
– Biểu hiện toàn thân có sốt nhẹ, sụt cân, mệt mỏi. Gan lách hạch to hiếm gặp. Không gặp ban ngoài da, trừ trường hợp viêm khớp phản ứng thuộc hội chứng Reiter. Có thể có kèm các biểu hiện hệ thống như viêm mống mắt cấp tính, hở van động mạch chủ có kết hợp với viêm ruột mạn tính (IBD).
3.2. Các xét nghiệm cận lâm sàng
– Xét nghiệm tế bào máu ngoại vi (thường ít thay đổi).
– Xét nghiệm đánh giá tình trạng viêm: tốc độ lắng máu, protein C phản ứng (CRP) thường tăng cao, tế bào máu ngoại vi (thường ít thay đổi).
– Các xét nghiệm sinh hoá: Ure, creatinin, đường, điện giải, AST, ALT, protein, albumin, sắt huyết thanh, tổng phân tích nước tiểu (và cortison máu nếu cần thiết).
– Chụp X quang: tim phổi thẳng, khung chậu thẳng, các khớp tổn thương. X quang cho thấy có khuyết xương hoặc hình chồi xương tại chỗ gân bám. Hiếm khi có tổn thương viêm khớp cùng chậu và cột sống ở giai đoạn sớm của bệnh.
– Điện tim, siêu âm tim (tầm soát tổn thương van động mạch chủ, dạng vôi hóa).
– HLA – B27.
3.3. Tiêu chuẩn chẩn đoán viêm khớp thiếu niên tự phát thể viêm cột sống dính khớp (thể viêm điểm bám gân)
Bệnh đặc trưng bằng viêm khớp và viêm điểm bám gân; hoặc viêm khớp; hoặc viêm điểm bám gân với ít nhất trên hai nhóm triệu chứng sau:
– Có bệnh sử hoặc hiện tại đau khớp cùng chậu và hoặc đau cột sống kiểu viêm.
– HLA-B27 dương tính.
– Tiền sử gia đình có một trong các bệnh lý khớp có liên quan với HLA-B27.
– Viêm màng bồ đào trước cấp tính.
– Khởi phát viêm khớp sau 6 tuổi.
3.4. Chẩn đoán phân biệt
Cần chẩn đoán loại trừ thể viêm cột sống dính khớp (viêm điểm bám gân), với các thể bệnh viêm khớp tự phát thiếu niên khác, nếu có một trong các bệnh cảnh lâm sàng đi kèm như sau:
– Có sự hiện diện của RF ở hai lần xét nghiệm cách nhau ba tháng.
– Biểu hiện của viêm khớp thiếu niên hệ thống.
– Có bệnh sử vẩy nến của bản thân hay người thân trong gia đình.
4. ĐIỀU TRỊ
4.1. Giai đoạn sớm của bệnh
Điều trị thể lâm sàng này tương tự như thể ít khớp. Khởi đầu với thuốc chống viêm không steroid (NSAIDs):
– Naproxen: 15-20mg/kg/24h
– Ibuprofen: 30-50mg/kg/24h.
– Có thể kết hợp tiêm corticoid tại những khớp sưng đau nhiều (không quá ba khớp trong một lần điều trị).
4.2. Bệnh tiến triển
Nếu bệnh tiến triển nặng: viêm khớp (tồn tại trên 2 – 4 tháng) không đáp ứng với thuốc chống viêm không steroid đơn thuần; hoặc có hoạt tính bệnh nặng (tốc độ lắng máu tăng cao; viêm khớp ngoại biên tiến triển và viêm dính cột sống xuất hiện sớm) Prednisone liều 1-2mg/kg/24h, uống chia hai lần, sau đó duy trì Prednisone uống liều thấp (0,5 mg/kg/24h). Liều corticoid được giảm nhanh trong vòng 2 – 4 tuần, sau đó thay thế bằng thuốc NSAIDs.
Điều trị cơ bản với nhóm thuốc chống thấp khớp làm thay đổi diễn tiến bệnh (DMARDs) được chỉ định sớm đối với các trường hợp có mức độ hoạt động bệnh nặng hoặc có biểu hiện viêm dính cột sống sớm:
– Phối hợp Sulfasalazine liều 25 mg/kg/24h chia hai lần, uống và tăng dần lên 50 mg/kg/24h nếu trẻ dung nạp thuốc.
– Nếu bệnh vẫn tiến triển, đáp ứng kém với NSAIDs hoặc corticoid kết hợp với Sulfasalazine, chỉ định thêm hoặc thay thế bằng DMARDs thứ 2: Methotrexat liều nhỏ (10mg/m2), uống một lần mỗi tuần.
– Thuốc kháng TNF α (Etanercept): liều 0,4 mg/kg tiêm dưới da 2 lần/tuần và Adalimumab (Humira) liều 40mg tiêm dưới da 2 lần/tháng có hiệu quả đối với các trường hợp đáp ứng kém với các trị liệu trên.
4.3. Giai đoạn lui bệnh
Viêm khớp đôi khi giảm nhanh, có thể ngừng thuốc NSAIDs sớm và duy trì bằng Sulfasalazine trong vòng 6 tháng tới 1 năm kể từ lúc đạt được sự lui bệnh lâm sàng. Sau khi ngừng thuốc cần theo dõi dấu hiệu tái phát của bệnh.
4.4. Tái phát
Viêm khớp thiếu niên tự phát thể viêm cột sống dính khớp (thể viêm khớp và viêm điểm bám gân) thường tiến triển từng giai đoạn. Thông thường, một đợt điều trị ngắn hạn (4 – 6 tháng) với thuốc chống viêm không steroid NSAIDs và Sulfasalazine đủ đạt được sự lui bệnh kéo dài. Khi có dấu hiệu tái phát bệnh, thuốc phối hợp lúc đạt được sự lui bệnh sẽ được dùng lại.
5. THEO DÕI VÀ QUẢN LÝ
Bệnh nhi cần được theo dõi tái khám tại khoa khớp nhi định kỳ mỗi tháng trong nhiều năm. Đánh giá sự cải thiện chức năng vận động khớp và mức độ hoạt động của bệnh thông qua các triệu chứng lâm sàng, cận lâm sàng được kiểm tra định kỳ (Tế bào máu ngoại vi, phản ứng viêm, điện di protein huyết tương, chức năng gan thận, chức năng đông máu, tổng phân tích nước tiểu, Xquang xương khớp .).
Theo dõi phát hiện sớm sự xuất hiện của các triệu chứng khác đi kèm trong quá trình tiến triển của bệnh (ví dụ: triệu chứng tiêu hóa, viêm loét da niêm mạc, yếu cơ, viêm mạch máu.) để giúp xác định chính xác thể lâm sàng của nhóm bệnh viêm khớp thiếu niên tự phát thể viêm khớp viêm điểm bám gân. Trên cơ sở này sẽ có hướng điều trị phù hợp với mỗi loại bệnh lý cụ thể. Phối hợp nhóm thuốc DMARDs sớm và xem xét chỉ định điều trị sinh học sớm nếu có biểu hiện tổn thương khớp nặng hoặc hoạt tính bệnh nặng tồn tại kéo dài.
Theo dõi tác dụng không mong muốn của thuốc điều trị để kịp thời ngừng thuốc, giảm liều, hoặc thay thế thuốc khác. Phát hiện và xử trí kịp thời các biến chứng do thuốc hoặc do bệnh gây ra.
TÀI LIỆU THAM KHẢO
- Trần Ngọc Ân (2002), Bệnh thấp khớp, Nhà xuất bản Y học.
- Cassidy James T. and Petty Ross E. (2011), “Chronic Arthritis in Childhood”, Textbook of Pediatric Rheumatology, 6th edition, Elsevier Saunders, Philadelphia, pp. 211-35.
- Hashkes. P.J (2011), “Strengths and challenges of a new guide for treating JIA”, Nat.Rev.Rheumatol. 7, 377 – 378.
- Hashkes Philip J. and Laxer Ronald M. (2008), “Juvenile Idiopathic Arthritis: Treatment and Assessment”, Primer on the Rheumatic Diseases, 13th Ed, Springer Science & Business Media, New York, 154-62
- Lovell Daniel J. (2008), “Juvenile Idiopathic Arthritis: Clinical Features”, Primer on the Rheumatic Diseases, 13th Ed, Springer Science & Business Media, New York, 142-47.
BỆNH VIÊM KHỚP THIẾU NIÊN TỰ PHÁT THỂ HỆ THỐNG
(Juvenile Idiopathic Arthritis with systemic onset)
1. ĐỊNH NGHĨA
Viêm khớp thiếu niên tự phát thể hệ thống chiếm 5 – 15 % nhóm bệnh viêm khớp thiếu niên tự phát. Đây là biểu hiện tổn thương nội tạng của bệnh với sốt cao đặc trưng, kèm các tổn thương lan tỏa ngoài khớp (da, mạch máu, tim, phổi, gan, lách, hạch …). Viêm khớp thường thoáng qua, nhưng các tổn thương ngoài khớp thường nặng và kéo dài có thể gây tử vong cho trẻ. Bệnh cần được chẩn đoán phân biệt với các bệnh lý có biểu hiện toàn thân khác như nhiễm trùng huyết, viêm da cơ, viêm đa cơ, bệnh Kawasaki, Lupus ban đỏ hệ thống, bệnh Behet, bạch huyết cấp …
2. NGUYÊN NHÂN VÀ SINH BỆNH HỌC
Mặc dù khởi phát của bệnh viêm khớp thiếu niên tự phát thể hệ thống có biểu hiện giống bệnh cảnh nhiễm trùng, nhưng không tìm thấy mối liên quan với các yếu tố vi khuẩn học. Đồng thời cũng không tìm thấy mối liên quan giữa bệnh và yếu tố gia đình, mùa.
Thể hệ thống có liên quan mật thiết với sự hoạt hoá của bạch cầu đa nhân trung tính (BCĐNTT) và đơn nhân hơn các thể lâm sàng khác và ít có liên quan với sự hoạt hoá của tế bào T. Các nghiên cứu cho thấy có sự bất thường của dòng BCĐNTT trong sự tương tác với tế bào T và những cơ chế khác của phản ứng viêm. Viêm khớp thiếu niên tự phát thể hệ thống có thể được coi như bệnh lý tự viêm (autoinflammatory disease) hơn là tự miễn.
Bất thường của các tế bào giết tự nhiên (NK) được tìm thấy ở thể hệ thống dẫn đến hội chứng họat hóa đại thực bào (MAS). IL 6 polymorphism thường phối hợp với thể hệ thống, nên thể lâm sàng này được coi như nhóm bệnh phụ thuộc IL6.
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng
Triệu chứng tại khớp:
Đau khớp là triệu chứng sớm và thường thoáng qua. Viêm đa khớp thường gặp hơn là ít khớp, điển hình là khớp cổ tay, khớp gối, khớp cổ chân. Ít gặp hơn ở khớp bàn tay, khớp háng, cột sống cổ và khớp thái dương hàm dưới.
Triệu chứng ngoài khớp:
– Sốt đặc trưng của bệnh thường xuất hiện trong đợt khởi phát, nhưng cũng có thể xảy ra sau đợt viêm khớp. Sốt thường kéo dài trên 2 tuần, nhưng có thể kéo dài từ nhiều tuần đến nhiều tháng. Sốt có thể xảy ra bất cứ lúc nào trong ngày, điển hình là sốt dao động với một hoặc hai cơn trong ngày, thường xảy ra vào buổi chiều hoặc tối. Sốt tăng cao và giảm nhanh dưới nhiệt độ bình thường vào sáng sớm, có thể kèm ớn lạnh, đau cơ, biếng ăn, mệt mỏi. Các triệu chứng khác như phát ban, viêm màng thanh dịch, viêm khớp biểu hiện trong cơn sốt. Trẻ sinh hoạt bình thường khi hết sốt.
– Phát ban: gặp 90% trường hợp lúc khởi phát. Ban dạng dát hình tròn màu hồng, xung quanh nhạt màu, thường riêng biệt, có đường kính khoảng 2-10mm, có thể kết hợp lại thành tổn thương lớn hơn. Ban có thể có dạng đường khi cào (hiện tượng Koebner). Ban dễ phai, nổi bật nhất khi trẻ sốt, mờ đi khi nhiệt độ trở về bình thường và xuất hiện trở lại khi có đợt sốt khác. Có thể không nhìn thấy ban vì ban di chuyển và mất đi tự nhiên. Ban thường thấy ở thân người và gốc chi (nách và bẹn), có thể toàn thân. Khoảng 10% ban ở dạng mày đay và ngứa, không bao giờ có ban xuất huyết. Viêm khớp thiếu niên tự phát thể hệ thống không thể chẩn đoán sớm nếu không có sốt, và khó chẩn đoán khi không có ban.
– Viêm màng thanh dịch và tổn thương tim: tràn dịch màng ngoài tim có thể phát hiện ở hầu hết bệnh nhân trong đợt tiến triển bệnh nhưng lượng ít, không có triệu chứng. Viêm màng ngoài tim xảy ra khoảng 33%. Viêm cơ tim hiếm gặp, thường xảy ra cùng với viêm màng ngoài tim và không có triệu chứng suy tim nên khó phát hiện. Tử vong do viêm cơ tim không triệu chứng khoảng 10-12%, vì vậy đánh giá chức năng tâm thất qua siêu âm tim là cần thiết ở thể hệ thống.
– Tràn dịch màng phổi thường gặp trong đợt cấp, có thể có viêm phổi mô kẽ lan tỏa nhưng hiếm.
– Đau bụng có thể do viêm màng bụng hoặc căng bao gan do gan to nhanh, có thể biểu hiện giống như cơn đau bụng cấp.
– Tổn thương hệ liên võng nội mô: bệnh lý hạch lan tỏa 50-70%; vị trí thường gặp ở cổ, hạch mạc treo; hạch không đau, mềm và di động. Gan to gặp ở thể hệ thống hoạt động, có thể kèm men gan tăng. Lách to khoảng 30-50% trường hợp. Trong hội chứng Felty, trẻ có lách to và dấu hiệu cường lách (giảm cả ba dòng ở ngoại vi).
– Các triệu chứng khác: triệu chứng của hệ thần kinh trung ương như kích thích, giảm tri giác, co giật và dấu hiệu màng não. Viêm màng bồ đào ít gặp ở thể hệ thống.
3.2. Cận lâm sàng
– Bạch cầu máu thường tăng rất cao 30.000-50.000/mm³ với đa nhân trung tính chiếm ưu thế. Tiểu cầu tăng cao có thể tới 1.000.000/mm³; thiếu máu với Hb từ 7-10 g/dl. Tốc độ lắng máu tăng rất cao, tăng Fibrinogen, Ferritin và D-dimer tăng vừa. Nếu tốc độ lắng máu và Fibrinogen giảm đột ngột cần phải dè chừng đây là dấu hiệu sớm của hội chứng hoạt hóa đại thực bào (MAS).
– Gia tăng các globulin miễn dịch đa dòng, nhưng các tự kháng thể (RF, ANA) thường âm tính. Nồng độ bổ thể gia tăng như một phần của đáp ứng viêm cấp.
– Xét nghiệm dịch khớp có số lượng bạch cầu từ 10.000 đến 40.000/mm³. Có một số ít trường hợp bạch cầu có thể tăng tới 100.000/mm³, cần chẩn đoán phân biệt với viêm khớp nhiễm trùng.
– Xquang có thay đổi ở xương và phần mềm chiếm tỷ lệ cao ở trẻ viêm khớp thiếu niên tự phát thể hệ thống. Loãng xương cạnh khớp là dấu hiệu của viêm khớp hoạt động 35%. Hẹp khe khớp 30%. Bất thường tăng trưởng xương 10% (chậm tuổi xương thường được ghi nhận ở thời điểm khám). Những thay đổi sớm trên Xquang có liên quan với tăng số lượng tiểu cầu và tồn tại triệu chứng viêm toàn thân trên 6 tháng. Tổn thương khớp thường gặp ở khớp cổ tay, khớp háng, khớp vai. Tổn thương cột sống cổ và khớp háng thường ở giai đoạn trễ. Viêm dính cột sống và khối xương cổ tay thường gặp ở thể hệ thống nặng, kháng trị.
3.3. Tiêu chuẩn chẩn đoán viêm khớp thiếu niên tự phát thể hệ thống (ILAR)
Viêm bất kỳ khớp nào với sốt đặc trưng mỗi ngày. Kéo dài trên hai tuần kèm theo một hoặc nhiều hơn các triệu chứng sau:
– Ban mau phai mờ.
– Hạch toàn than.
– Gan lớn hoặc lách lớn.
– Viêm màng thanh dịch.
3.4. Chẩn đoán phân biệt
Cần chẩn đoán loại trừ bệnh viêm khớp thiếu niên tự phát thể hệ thống khi có các biểu hiện đi kèm sau đây:
– Bệnh vẩy nến hoặc tiền căn có bệnh vẩy nến ở họ hàng đời thứ nhất.
– Viêm khớp ở trẻ trai HLA-B27, khởi phát bệnh sau 6 tuổi
– Viêm cột sống dính khớp thiếu niên, viêm điểm bám gân, viêm khớp cùng chậu với viêm ruột mạn tính, hội chứng Reiter, viêm màng bồ đào trước, hoặc có bệnh sử của một trong số các bệnh lý này ở họ hàng đời thứ nhất.
– Hiện diện của yếu tố dạng thấp ở hai lần xét nghiệm cách nhau trên ba tháng.
3.5. Chẩn đoán biến chứng
– Hội chứng hoạt hóa đại thực bào (MAS): được xem là hội chứng thực bào máu thứ phát (secondary hemophagocytic lymphohistiocytosis syndromes), một trong những biến chứng nặng nhất của thể hệ thống. Yếu tố khởi phát gồm: nhiễm virus; thêm thuốc hoặc thay đổi thuốc, đặc biệt là một số thuốc như: thuốc chống viêm không steroids (NSAIDs), tiêm bắp muối vàng, sulfasalazin, methotrexat, gần đây là etanercept (thuốc kháng TNFa) và sau ghép tủy. Bệnh biểu hiện cấp tính với gan lách to, bệnh lý hạch bạch huyết, ban xuất huyết ở da và xuất huyết niêm mạc, có thể suy đa cơ quan. Xét nghiệm có giảm ba dòng tế bào máu ngoại vi, tăng sản phẩm thoái hóa fibrin, tăng ferritin máu, tăng triglyceride máu. Dấu hiệu gợi ý sớm là tốc độ lắng máu giảm thấp đột ngột khi có biến chứng này, do giảm fibrinogen thứ phát sau tiêu thụ các yếu tố đông máu và rối loạn chức năng gan. Điều trị biến chứng hoạt hóa đại thực bào (MAS) bao gồm methylprednisone truyền tĩnh mạch (30mg/kg, tối đa 1g) phối hợp cyclosporine A (3-6mg/kg/24h). Trường hợp nặng có thể đáp ứng với dexamethasone và etoposide.
– Thiếu máu: thường gặp ở thể hoạt động (40%), chủ yếu là thiếu máu đẳng bào nhược sắc, hậu quả của quá trình viêm mạn tính. Thiếu máu có thể thứ phát sau mất máu mạn tính ở dạ dày – ruột do dùng thuốc kháng viêm. Ngoài ra, tình trạng thiếu máu này còn có thể do huyết tán tự miễn (hiếm), do suy tủy (có thể liên quan tới thuốc) hoặc do tác dụng IL-ip đối kháng với tác dụng của Erythropoietin trên tủy xương. Do đó, thiếu máu ở trẻ viêm khớp thiếu niên tự phát thể hệ thống thường hồi phục khi được chống viêm tốt. Có thể bổ sung sắt trong trường hợp có thiếu sắt nặng.
– Chậm phát triển thể chất: trẻ thường có giảm khối cơ và tăng khối mỡ, tăng tiêu hao năng lượng lúc nghỉ. Khi lui bệnh, trẻ có thể đạt được sự phát triển bình thường nếu hành xương chưa đóng. Chậm phát triển có liên quan đến hoạt tính bệnh nặng và thời gian bệnh, cũng như thời gian điều trị prednisone.
– Loãng xương: hậu quả của bệnh và do điều trị corticoid. Tỉ trọng khoáng xương (BMD) thấp liên quan đến hoạt tính bệnh nặng, dùng corticoid, tuổi nhỏ, chỉ số khối cơ thể (BMI), khối cơ, giảm cung cấp calci và vitamin D, giảm hoạt động thể chất và chậm dậy thì. Điều trị loãng xương bao gồm bổ sung calci và vitamin D và tăng hoạt động thể chất, nhưng tối ưu vẫn là kiểm soát có hiệu quả hoạt tính bệnh để ngăn ngừa loãng xương do viêm.
– Thoái hóa tinh bột thứ phát (amyloidosis): do lắng đọng protein amyloid A của huyết thanh (SAA) trong các mô. Đây là một biến chứng hiếm gặp, phản ánh sự kéo dài và mức độ nặng của bệnh. Triệu chứng thường đi kèm với các triệu chứng của nhiều cơ quan khác như thận, ruột, gan, lách và tim. Ở thể bệnh nặng và không được điều trị đầy đủ, biến chứng này tăng lên với tỉ lệ 1,4 – 9%. Cyclophosphamide là thuốc được chọn thay thế khi có biên chứng thoái hóa tinh bột và điều trị sinh học cũng cần được xem xét kết hợp.
3.6. Diễn tiến và tiên lượng
– Diễn tiến:
Diễn tiến bệnh viêm khớp thiếu niên tự phát thể hệ thống rất thay đổi. Bệnh thường biểu hiện bằng sốt cơn, phát ban kèm với đau khớp và viêm khớp trong thời gian 4-6 tháng. Sau đó là thời gian tương đối yên lặng. Theo Svantesson và cộng sự, có khoảng 40-50% trường hợp lui bệnh hoàn toàn. Có tới 50% diễn tiến đến viêm đa khớp mạn tính và 25% có phá hủy khớp, đặc biệt là khớp háng. Tiêu chuẩn lui bệnh còn nhiều tranh cãi, nhưng các hội thảo quốc tế trong thời gian gần đây thống nhất là không dùng thuốc trong 12 tháng mà không viêm khớp; không sốt, không ban dạng thấp, không viêm màng thanh dịch, không gan lách hạch, tốc độ lắng máu hoặc protein C phản ứng bình thường thì được coi là lui bệnh. Hầu hết thể hệ thống thường diễn tiến theo ba nhóm chính như sau:
+ Có một đợt viêm duy nhất (monocyclic) rồi tự lui bệnh hoàn toàn (tự khỏi) trong khoảng thời gian 1 năm (chiếm khoảng 11% trường hợp).
+ Có nhiều đợt tiến triển (polycyclic), đợt lui bệnh có thể tự nhiên hoặc do điều trị và có xu hướng nặng dần lên (chiếm khoảng 34% trường hợp).
+ Bệnh diễn tiến mạn tính (persistent), không có đợt tạm lui bệnh, phá hủy khớp nhanh, tiến triển đến tàn phế có kèm những đợt biểu hiện toàn thân hoặc không, (chiếm 55% trường hợp).
– Tiên lượng:
Có 1/3 bệnh nhân tàn phế không hồi phục, đặc biệt là thể hệ thống có tiến triển phức tạp. Các yếu tố tiên lượng xấu: tuổi chẩn đoán bệnh dưới 6 tuổi và viêm đa khớp trong 6 tháng đầu của bệnh; bệnh kéo dài trên 5 năm; tăng IgA; triệu chứng toàn thân kéo dài (sốt kéo dài, hoặc phải duy trì điều trị corticoid để kiểm soát các triệu chứng toàn thân); tăng tiểu cầu ≥ 600.000/mm³.
4. ĐIỀU TRỊ
– Trẻ viêm khớp thiếu niên tự phát thể hệ thống thường có bệnh cảnh cấp tính
nặng cần phải nhập viện. Điều trị nhằm làm giảm các triệu chứng viêm tại khớp và phản ứng viêm lan tỏa ngoài khớp. Thuốc điều trị được lựa chọn tùy thuộc vào mức độ nặng của hoạt tính bệnh.
– Mức độ hoạt tính bệnh nhẹ/thể hệ thống đơn gi ản (sốt, phát ban, đau khớp)
– Bắt đầu bằng một trong số thuốc chống viêm không steroid (NSAIDs) cho phép dùng ở trẻ em (Ibuprofen; Naproxen.) trong 1 tháng. Nếu triệu chứng viêm tại khớp không cải thiện, có thể kết hợp corticoid tiêm nội khớp (Triamcinolone hexacetonide).
– Đa số thể hệ thống đáp ứng kém với NSAIDs, nên cần thay thế bằng Prednisone liều trung bình (0,5-1 mg/kg/24h), uống.
– Nếu đạt được sự lui bệnh sớm: đáp ứng với NSAIDs và hoặc corticoid đơn thuần sau vài tuần, liều corticoid được giảm nhanh và duy trì với thuốc NSAIDs từ 6 tháng đến 1 năm kể từ lúc đạt được sự lui bệnh.
– Mức độ hoạt tính bệnh nặng/thể hệ thống phức tạp (sốt, triệu chứng toàn thân, viêm màng thanh dịch)
+ Bắt đầu điều trị với Prednisone liều cao (1 – 2 mg/kg/24h) uống. Nếu không đáp ứng thay bằng: Methylprednisolone 20-30 mg/kg/24h, truyền tĩnh mạch 3 – 5 ngày liên tục; sau đó thuốc được truyền từng đợt mỗi tuần (giúp kiểm soát mức độ hoạt động bệnh nặng và giúp giảm liều corticoid uống nhanh hơn).
+ Nếu bệnh tiến triển nặng liên tục: thuốc chống thấp khớp làm thay đổi tiến triển bệnh (DMARDs) được kết hợp sớm với glucocorticoid: Methotrexat uống liều 10- 15 mg/m², một lần trong tuần. Cyclosporin A có thể thay thế hoặc kết hợp với Methotrexat, liều: 2,5 – 5 mg/kg/24h chia 2 lần, uống. Trường hợp có biến chứng hoạt hoá đại thực bào, Cyclosporin được tiêm tĩnh mạch. Sự kết hợp này làm giảm mức độ hoạt động bệnh và giúp giảm liều corticoid.
+ Nếu thể hệ thống tồn tại không đáp ứng với phác đồ điều trị thông thường sau 3 tháng, nên xem xét chỉ định liệu pháp sinh học nhằm tác động lên các cytokines chính (TNF, IL1, IL6). Thể hệ thống được xếp vào nhóm bệnh phụ thuộc IL6. Một số thuốc sinh học có thể được chọn sử dụng cho thể hệ thống có hoạt tính bệnh nặng hoặc kháng trị.
– Kháng IL1: Anakinra liều 1-2mg/kg/24h, có hiệu quả ở thể hệ thống kháng trị giúp cải thiện các triệu chứng toàn thân và đạt được sự lui bệnh ở 50% trường hợp.
– Kháng TNF: có chỉ định ở thể hệ thống kháng trị, nhưng ít hiệu quả hơn so với thể đa khớp và ít khớp lan rộng: Etanercept 25-50 mg tiêm dưới da 2 lần trong tuần; hoặc Infliximab truyền tĩnh mạch 2-3 mg/kg mỗi 4-8 tuần; hoặc Adalimumab 40 mg tiêm dưới da mỗi 2 tuần.
– Kháng thụ thể IL6: Tocilizumab, liều 8 mg/kg truyền tĩnh mạch mỗi 2-4 tuần, dùng đơn trị hoặc kết hợp với Methotrexat. Thuốc có hiệu quả tốt cải thiện nhanh các triệu chứng lâm sàng và cận lâm sàng của thể hệ thống kháng trị, đáp ứng kém với Corticoid đã kết hợp với trên 2 thuốc chống thấp khớp tác dụng chậm, hoặc thuốc chống yếu tố hoại tử u (Etanercept).
Viêm khớp thiếu niên tự phát thể hệ thống
|
Mức độ hoạt tính bệnh nhẹ (sốt, phát ban và viêm khớp) |
Mức độ hoạt tính bệnh nặng
(sốt, triệu chứng toàn thân và viêm màng thanh dịch) |
||
|
Bắt đầu bằng một NSAIDs trong 1 tháng. Nếu triệu chứng viêm khớp không đáp ứng, kết hợp corticoids tiêm nội khớp. Đa số cần Prednisone liều trung bình (0.5 mg/kg/24h), uống. |
Bắt đầu điều trị bằng Prednisone liều cao (1-2 mg/kg/24h), hoặc nếu không đáp ứng:
Methylprednisolone 30 mg/kg/24h, truyền TM 3 ngày liên tục; sau đó truyền TM mỗi tuần
|
||
| Lui bệnh sớm | Bệnh tiến triển nặng liên tục | I. Lui bệnh muộn | |
| Đáp ứng với NSAIDs và/hoặc corticoid đơn thuần sau vài tuần. Duy trì với NSAIDs | MTX CSA /AZT > 3 tháng, đáp ứng kém: Anakinra Etanercept Tocilizumab (nếu > 4 tháng không đáp ứng) | ||
| Hết triệu chứng toàn thân, nhưng còn viêm khớp hoạt động NSAIDs / Corticoids tiêm nội khớp | |||
| Điều trị tiếp như thể đa khớp | |||
(MTX: Methotrexat; CSA: Cyclosporin A; AZT: Azathioprine)
– Các trị liệu khác:
+ Thalidomide: một số nghiên cứu cho thấy Thalidomide có hiệu quả trong điều trị viêm khớp thiếu niên tự phát thể hệ thống kháng trị, hoặc không đáp ứng với Etanercept. Liều 3 – 5 mg/kg/24h.
+ Liệu pháp miễn dịch: truyền tĩnh mạch Immunoglobulin, liều 1-2g/kg/24h mỗi 2-4 tuần trong thời gian tối thiểu 6 tháng. Liệu pháp này có thể làm giảm mức độ hoạt động bệnh trong một số trường hợp, nhưng tỷ lệ đạt được sự lui bệnh hoàn toàn không cao (5-10%).
Ghép tế bào mầm tự thân: được xem xét đối với viêm khớp thiếu niên tự phát thể hệ thống kháng trị, không đáp ứng với điều trị sinh học.
5. THEO DÕI VÀ QUẢN LÝ
Biểu hiện cấp tính của viêm khớp thiếu niên tự phát thể hệ thống có thể kéo dài nhiều tuần đến nhiều tháng. Bệnh nhi cần được theo dõi tái khám định kỳ mỗi tháng để đánh giá sự cải thiện chức năng vận động khớp và mức độ hoạt động bệnh thông qua các triệu chứng lâm sàng, cận lâm sàng được kiểm tra định kỳ (tế bào máu ngoại vi, các xét nghiệm đánh giá tình trạng viêm, điện di protein huyết tương, chức năng gan thận, chức năng đông máu, tổng phân tích nước tiểu, Xquang xương khớp…). Theo dõi sự xuất hiện của các triệu chứng khác trong quá trình tiến triển của bệnh để phát hiện kịp thời các biến chứng nặng của thể hệ thống. Theo dõi tác dụng không mong muốn của thuốc để kịp thời ngừng thuốc, giảm liều, hoặc thay thế thuốc khác.
TÀI LIỆU THAM KHẢO
- Adams A. and Lehman T. J. (2005), “Update on the pathogenesis and treatment of systemic onset juvenile rheumatoid arthritis”, Curr Opin Rheumatol, 17(5), pp. 612-6.
- Fabrio De Benedetti and Rayfel Schneider (2011), “Systemic Juvenile Idiopathic Arthritis”, Textbook of Pediatric Rheumatology, 6th edition, Elsevier Saunders, Philadelphia, pp. 236-47.
- Hashkes. P.J (2011), “Strengths and challenges of a new guide for treating JIA, Nat “. Rev.Rheumatol. 7, 377 – 378
- Laxer Ronald M. (2007), “Challenges in the Diagnosis and Management of Systemic Juvenile Idiopathic Arthritis”, Paper presented at the American College of Rheumatology (ACR) 71st Annual Meeting, Boston, Massachusetts.
- Mirkinson Laura J. and Katona Ildy M. (2007), “Systemic onset juvenile idiopathic arthritis: update on pathogenesis and treatment”, Expert Review of Clinical Immunology, 3, pp. 313-21.
VIÊM KHỚP THIẾU NIÊN TỰ PHÁT THỂ VIÊM KHỚP VẨY NẾN
1. ĐẠI CƯƠNG
Viêm khớp vẩy nến là một bệnh được xếp vào nhóm bệnh lý cột sống huyết thanh âm tính. Đó là bệnh lý kết hợp thương tổn vẩy nến ở da và/ hoặc móng và tình trạng viêm khớp ngoại biên, có kèm theo tổn thương tại cột sống. Ở người lớn, có từ 5 đến 42% bệnh nhân vẩy nến có biểu hiện tổn thương viêm khớp. Viêm khớp vẩy nến ở trẻ em (Juvenile psoriatic arthritis) chiếm 8-20% các trường hợp viêm khớp ở lứa tuổi này. Tuổi thường gặp 9 – 12 tuổi. Tuổi khởi phát là 4-5 tuổi đối với trẻ gái và 10 tuổi với trẻ trai. Bé gái gặp nhiều hơn bé trai với tỉ lệ 3:2. Biểu hiện ở khớp có thể xuất hiện trước khi có các biểu hiện ở da (19%), hoặc đồng thời (16%) hoặc các biểu hiện ở da lại xuất hiện trước khi có viêm khớp. Trường hợp bệnh nhân xuất hiện các triệu chứng khớp trước triệu chứng da thì việc khai thác tiền sử gia đình rất cần thiết cho chẩn đoán.
2. NGUYÊN NHÂN
Cơ chế bệnh sinh của bệnh cho đến nay vẫn chưa được biết tường tận, tuy nhiên 23,4% đến 71% trẻ bị vẩy nến có tiền sử trong gia đình có người mắc bệnh. Bệnh có mối liên quan chặt chẽ với kháng nguyên bạch cầu HLA – Cw6.
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng
Biểu hiện ở khớp:
– Viêm một hoặc vài khớp: thường viêm những khớp nhỏ ở bàn tay như khớp ngón xa, khớp ngón gần, có thể viêm khớp gối. Các khớp viêm không đối xứng. Thể này thường gặp ở trẻ gái, chiếm tỉ lệ 55 – 70%.
– Ngón tay ngón chân sưng nề, đỏ như hình “khúc dồi”: có thể ở một hoặc nhiều ngón do tình trạng viêm lan tỏa phần mềm ngón tay.
– Viêm nhiều khớp đối xứng ít gặp. Thể này có biểu hiện viêm khớp giống viêm khớp dạng thấp nên dễ chẩn đoán nhầm nếu không chú ý đến những tổn thương kèm theo ở ngoài da. Yếu tố dạng thấp (RF) âm tính.
– Viêm khớp phá hủy khớp nhiều gây tàn phế: thể này hiếm gặp (3 – 5%) để lại di chứng nặng nề.
– Thể cột sống: Biểu hiện đau, hạn chế vận động cột sống thắt lưng, viêm các điểm bám tận, viêm khớp cùng chậu. Thể này thường gặp ở trẻ trai. Tỷ lệ mắc bệnh 5 – 33%. Có liên quan nhiều đến kháng nguyên bạch cầu HLA – B27.
Biểu hiện ở ngoài da:
– Tổn thương da là những mảng viêm đỏ, phủ nhiều lớp vẩy dễ bong, mầu trắng đục như nến. Thương tổn có kích thước đa dạng, có thể nhỏ vài mm hoặc lan rộng thành mảng. Vị trí tổn thương có thể ở mặt trước của chân, tay, những vùng tì đè, da đầu, những khe kẽ như nách, kẽ mông, nếp lằn dưới vú, thậm chí trong rốn.
– Tổn thương ở móng: do tình trạng loạn dưỡng móng, biểu hiện mất mầu móng, dầy móng, lỗ rỗ như kim châm, có thể bong móng.
– Tổn thương viêm mắt: biểu hiện viêm màng mạch nho, chiếm tỉ lệ 14 -17% trẻ viêm khớp vẩy nến.
3.2. Cận lâm sàng
– Các xét nghiệm đánh giá tình trạng viêm: Tốc độ lắng máu, CRP có thể tăng cao trong giai đoạn tiến triển của bệnh. Tế bào máu ngoại vi thường không thay đổi, khi bị bệnh nhiều năm số lượng hồng cầu có thể giảm.
– Acid uric máu có thể tăng cao.
– Yếu tố dạng thấp (RF) âm tính.
– Các kháng nguyên bạch cầu: HLA – B27 là một yếu tố tiên lượng. HLA – B27 dương tính thường liên quan với viêm khớp vảy nến thể nhẹ và có biểu hiện viêm khớp cùng chậu. Kháng nguyên HLA Cw6 (+).
– Trong một số trường hợp viêm khớp vảy nến thiếu niên có xét nghiệm về ANA dương tính, mặc dù đây là xét nghiệm chỉ điểm cho các bệnh tự miễn khác.
– Xquang:
+ Hình ảnh bào mòn, khuyết xương ở các khớp ngón gần, ngón xa bàn tay, bàn chân.
+ Với thể phá hủy khớp nhiều có thể thấy hình ảnh tiêu xương nhiều ở các xương ngón tay, ngón chân, hình ảnh Xquang xương bị tổn thương giống như hình ảnh “bút chì cắm vào lọ mực” – “pencil – in – cup deformity”.
+ Hình ảnh viêm dính khớp cùng chậu, xơ hóa các dây chằng cột sống giống như viêm cột sống dính khớp.
Nghiệm pháp cạo Brocq vùng da bị tổn thương thấy hiện tượng lớp vẩy da xếp thành nhiều lớp, sau khi cạo hết lớp vẩy lộ ra những điểm chảy máu. Làm xét nghiệm giải phẫu bệnh: thấy tình trạng tăng sinh tế bào thượng bì.
3.3. Chẩn đoán xác định
Chủ yếu dựa vào lâm sàng tổn thương da phối hợp với tổn thương khớp. Có một vài tiêu chuẩn chẩn đoán và phân loại bệnh viêm khớp vảy nến thiếu niên (CASPAR, Vasley và Espinoza.). Phần dưới đây trình bày tiêu chuẩn CASPAR (Classification Criteria for Psoriatic Arthritis) được xây dựng bởi một nhóm nghiên cứu quốc tế lớn, có độ đặc hiệu cao hơn so với tiêu chuẩn Vasey và Espinoza (98,7% so với 96%) nhưng có độ nhạy thấp hơn ( 91,4% so với 97,2%).
Theo tiêu chuẩn này, chẩn đoán xác định bệnh khi bệnh nhân có biểu hiện viêm khớp hoặc cột sống hoặc viêm điểm bám tận kèm theo có ít nhất 3 điểm, các tiêu chí của tiêu chuẩn này như sau:
| Tiêu chuẩn CASPAR (Classification Criteria for Psoriatic Arthritis) | |
| Hiện tại bệnh nhân có tổn thương vảy nến | 2 điểm |
| Bệnh nhân có tiền sử bị vảy nến (hiện tại không có vảy nến) | 1 điểm |
| Trong tiền sử gia đình của bệnh nhân, có người bị vảy nến (điều kiện là trong tiền sử và hiện tại bệnh nhân không có vảy nến) | 1 điểm |
| Viêm ngón (ngón tay, ngón chân hình khúc dồi) | 1 điểm |
| Hình thành xương mới ở vị trí gần một khớp | 1 điểm |
| Loạn dưỡng móng | 1 điểm |
| Chẩn đoán xác định | 3/7 |
3.4. Chẩn đoán phân biệt
Trong những trường hợp tổn thương khớp xuất hiện trước khi có các tổn thương da, cần chẩn đoán phân biệt với các bệnh khớp khác.
– Viêm khớp thiếu niên tự phát thể một hoặc vài khớp: cũng thường viêm các khớp nhỏ và nhỡ không đối xứng nhưng không có viêm các khớp ngón xa. Thường tiến triển thành viêm nhiều khớp (>5 khớp) sau một năm. Thường có kháng thể kháng nhân dương tính.
– Viêm khớp thiếu niên tự phát thể nhiều khớp (> 5 khớp): viêm nhiều khớp có tính chất đối xứng, không có viêm các khớp ngón xa. Thường có yếu tố dạng thấp (RF) dương tính.
– Viêm khớp thiếu niên tự phát thể viêm khớp và các điểm bám tận: viêm khớp vẩy nến thể cột sống có biểu hiện lâm sàng về xương khớp giống với viêm khớp thiếu niên tự phát thể viêm khớp và các điểm bám tận. Dễ bị chẩn đoán nhầm khi các biểu hiện ngoài da chưa xuất hiện. Tỷ lệ HLA B27 dương tính trong bệnh viêm khớp thiếu niên tự phát thể viêm khớp và các điểm bám tận cao hơn trong viêm khớp vẩy nến.
4. ĐIỀU TRỊ
– Mục tiêu điều trị là kiểm soát tốt triệu chứng viêm khớp, giúp cho trẻ bị bệnh có thể sử dụng tối đa các khớp tổn thương và phòng ngừa được các biến dạng khớp về sau. Hạn chế tổn thương da nhằm tránh các vấn đề về tâm lý của trẻ cũng là mục tiêu quan trọng.
– Kế hoạch điều trị bao gồm: dùng thuốc, vật lý trị liệu, phục hồi chức năng, chăm sóc mắt và điều trị steroids bôi hay các liệu pháp điều trị da khác.
– Thuốc chống viêm giảm đau không Steroid (NSAIDs) là lựa chọn đầu tay để kiểm soát viêm và đau khớp. Các thuốc chống thấp khớp tác dụng chậm cần được điều trị sớm.
4.1. Thuốc chống viêm giảm đau không Steroid: có thể chỉ định một trong các thuốc dưới đây:
– Aspirin: liều dùng: 75 – 90 mg/kg cân nặng/24h.
– Ibuprofen: có thể dùng cho trẻ từ 6 tháng tuổi. Liều dùng: 35 mg/kg/24h (dạng viên), 45 mg/kg/24h (dạng siro) chia 3 lần.
– Naproxen: dùng cho trẻ từ 2 tuổi, có cả dạng viên và dạng siro. Liều dùng: 15 mg/kg/24h chia 2 lần.
– Meloxicam: có thể dùng cho trẻ từ 2 tuổi, liều 0,25 mg/kg/24h. Liều tối đa 7,5 mg/24h.
– Celecoxib: có thể dùng cho trẻ từ 2 tuổi, liều 6-12 mg/kg/24h chia hai lần. Tuy nhiên chỉ nên sử dụng trong thời gian ngắn, việc sử dụng kéo dài thuốc này để điều trị cho trẻ cần thận trọng.
– Corticoid ít được sử dụng để điều trị triệu chứng viêm khớp vẩy nến vì có nguy cơ làm nặng những tổn thương ở da. Có thể chỉ định tiêm corticoid tại những khớp sưng đau nhiều. Tuy nhiên việc chỉ định tiêm corticoid nội khớp phải rất thận trọng và phải ở những cơ sở y tế chuyên sâu về cơ xương khớp.
4.2. Thuốc chống thấp khớp tác dụng chậm (DMARDs)
– Methotrexat: có tác dụng ức chế tổng hợp DNA, ức chế miễn dịch và chống viêm. Cho đến nay vẫn là thuốc chống thấp khớp tác dụng chậm ưu tiên được sử dụng để điều trị viêm khớp vẩy nến.
+ Liều: Viên 2,5mg, ống 10mg: 0,2 – 0,4 mg/kg cân nặng/tuần. Uống một lần duy nhất vào một ngày cố định trong tuần. Có thể tiêm dưới da, tiêm bắp hoặc tiêm tĩnh mạch nếu không dung nạp được bằng đường uống. Hiệu quả điều trị thường đạt được sau 6 đến 8 tuần.
+ Thuốc chống nôn như Primperan uống hoặc tiêm bắp nếu bệnh nhân có buồn nôn.
+ Không nên điều trị phối hợp các thuốc salicylate và trimethoprim-sulphamethoxazole với methotrexat.
+ Bổ sung acid folic liều bằng liều Methotrexat nhằm giảm các tác dụng ngoại ý mà không làm giảm tác dụng điều trị.
+ Trong quá trình điều trị bằng Methotrexat cần phải thường xuyên kiểm tra các chỉ số sau: công thức máu, tổng phân tích nước tiểu, ure, creatinin, bilirubin toàn phần, AST, ALT, phosphatase kiềm, albumin máu mỗi 2 tuần trong 3 tháng đầu điều trị sau đó kiểm tra định kỳ hàng tháng. Chụp Xquang phổi hàng năm. Năm năm một lần tiến hành sinh thiết gan để phát hiện tình trạng xơ gan.
– Cyclosporin A (CYA): thuốc có tác dụng ức chế lympho T-CD4 và ức chế interleukin 2 (IL-2). Được chỉ định cho vẩy nến thể nặng, khi sử dụng các phác đồ khác thất bại.
+ Liều: dạng viên 25mg; 100mg, dạng ống 10mg, 2 – 5 mg/kg cân nặng/24h. Nên khởi đầu bằng liều thấp nhất, tăng dần liều cho đến khi đạt hiệu quả điều trị. CYA được khuyến cáo không nên sử dụng kéo dài. Một đợt điều trị chỉ 3 – 4 tháng sau đó giảm dần liều rồi ngừng.
+ Tác dụng không mong muốn: gây tăng huyết áp, độc với thận, liều cao gây hạ calci và magnesi máu. Chống chỉ định với những trường hợp suy thận. Theo dõi chức năng gan, thận và tế bào máu ngoại vi mỗi 2-4 tuần điều trị. Tránh sử dụng những thuốc ức chế miễn dịch điều trị viêm gan virus và tiêm vaccin phòng virus viêm gan trong thời gian điều trị CYA và sau khi ngừng thuốc 3-12 tháng tùy thuộc vào liều CYA
– Các tác nhân sinh học: Etanercept (thuốc kháng TNF) là thuốc đang được nghiên cứu để sử dụng điều trị viêm khớp vẩy nến cho trẻ em. Năm 2004, thuốc được sử dụng lần đầu tiên để điều trị vẩy nến ở người lớn. Hiện nay thuốc đang được châu Âu và Mỹ xem xét chỉ định điều trị cho vẩy nến thể vừa và nặng ở trẻ em. Có nghiên cứu đã sử dụng điều trị vẩy nến cho trẻ em với thời gian 48 tuần. Có thể phối hợp với MTX liều thấp.
+ Liều: Etanercept ống 0,8mg/kg cân nặng/tuần (liều tối đa 50mg), tiêm dưới da.
+ Tác dụng không mong muốn: nhiễm trùng cơ hội. Trước khi điều trị nên kiểm tra loại trừ lao, các nhiễm trùng tiềm tàng, xét nghiệm virus viêm gan.
– Điều trị các tổn thương da theo chỉ định của chuyên khoa da liễu. Có thể phối hợp các thuốc bôi ngoài da và phương pháp PUVA (uống Psoralen gây cảm ứng ánh sáng sau đó chiếu tia cực tím UVA). Các thuốc chống thấp khớp tác dụng chậm ngoài tác dụng với những tổn thương khớp cũng có tác dụng với những tổn thương của da, đặc biệt là MTX và các tác nhân sinh học.
– Vật lý trị liệu: cần được phối hợp điều trị sớm nhằm tránh tình trạng dính khớp, giúp trẻ hòa nhập với sinh hoạt hàng ngày càng sớm càng tốt.
– Phẫu thuật chỉnh hình hoặc thay khớp nhân tạo trong trường hợp khớp bị phá hủy nặng.
5. TIÊN LƯỢNG
Hầu hết trẻ em mắc bệnh vảy nến thường là thể nhẹ, chỉ cần điều trị tại chỗ là đủ. Tuy nhiên cũng nhiều trường hợp bệnh tiến triển nặng, phối hợp với tổn thương khớp, có thể kéo dài đến khi trưởng thành và bắt buộc phải điều trị những thuốc chống thấp khớp tác dụng chậm.
6. PHÒNG BỆNH
Với những trẻ mắc bệnh vảy nến nói chung nên có chương trình hướng nghiệp cho trẻ khi trưởng thành. Nên khuyên trẻ chọn những nghề lao động nhẹ nhàng (công việc văn phòng) tiên lượng bệnh sẽ tốt hơn.
TÀI LIỆU THAM KHẢO
- Helliwell PS, Taylor WJ. “Classification and diagnostic criteria for psoriatic arthritis”. Ann Rheum Dis 2005;64 Suppl 2:ii3— 8.
- Claes et al. “Therapy of moderate and severe psoriasis”. GMS Health Technology Assessment 2006, Vol 2, ISSN 1861 – 8863.
- Stoll ML, Zurakowski D, Nigrovic LE, Nichols DP, Sundel RP, Nigrovic PA. “Patients with juvenile psoriatic arthritis comprise two distinct populations”. Arthritis Rheum 2006;54: 3564-72.
- Timothy B., Nevedita M.P., Kennetth G.S., Sue T.R., Randy Q.C, Esi M.deWitt, Norman T.I, Yukiko K. et al. (2011). “American College of Rheumatology Recommendations for the Treatment of Juvenile Idiopathic Arthritis: Initiation and Safety Monitoring of Therapeutic Agents for the Treatment of Arthritis and Systemic Features”. Arthritis Care & Research Vol. 63, No. 4, April 2011, pp 465-482.
VIÊM MÀNG HOẠT DỊCH KHỚP HÁNG THOÁNG QUA
(Transient synovitis of the hip)
1. ĐỊNH NGHĨA
Viêm màng hoạt dịch khớp háng thoáng qua còn được gọi là viêm màng hoạt dịch do nhiễm độc (toxic synovitis) là tình trạng viêm khu trú ở màng hoạt dịch khớp háng một bên với tính chất khởi phát đột ngột, khỏi nhanh chóng trong vòng 7-10 ngày mà không để lại di chứng. Bệnh thường gặp ở trẻ em từ 3-10 tuổi, song có thể gặp ở trẻ 3 tháng tuổi hoặc ở người trưởng thành. Trẻ trai gặp nhiều hơn trẻ gái 2-4 lần. Trong các bệnh lý đau cấp tính của khớp háng thì viêm màng hoạt dịch thoáng qua là loại hay gặp nhất ở trẻ nhỏ. Có thể gặp ở người lớn.
2. NGUYÊN NHÂN VÀ CƠ CHẾ BỆNH SINH
Nguyên nhân chính xác còn chưa rõ. Có thể liên quan đến nhiễm virus đường hô hấp dưới hoặc chấn thương xảy ra ngay trước khi có triệu chứng viêm màng hoạt dịch.
Sinh thiết màng hoạt dịch thấy tăng sinh màng hoạt dịch và tình trạng viêm không đặc hiệu. Có hình ảnh tràn dịch khi siêu âm khớp háng và xét nghiệm dịch khớp có tăng nồng độ proteoglycan.
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Bệnh khởi phát đột ngột, cấp tính với triệu chứng đau tại khớp háng hoặc đôi khi khi đau ở đùi hoặc tại khớp gối ở bên bị bệnh.
– Ở trẻ nhỏ, do trẻ không có khả năng mô tả, nên có thể biểu hiện bởi hiện tượng đi khập khiễng hoặc bò lết bất thường; trẻ khóc bất thường không giải thích nguyên nhân khi được thay tã.
– Sờ nắn vào khớp háng tổn thương khiến trẻ kêu đau hoặc khóc. Hạn chế vận động khớp háng, đặc biệt là động tác dạng và xoay trong ở bên tổn thương. Khớp háng bên đối diện, các khớp khác và cột sống không thấy dấu hiệu gì bất thường.
– Sốt: nhiệt độ tăng có thể vừa phải hoặc cao. Trẻ có tình trạng kích thích, khó chịu.
3.2. Cận lâm sàng
– Các thông số về viêm như tốc độ máu lắng, CRP, bạch cầu có thể tăng nhẹ.
– Chụp Xquang khớp háng thường không thấy gì đặc biệt, đôi khi thấy khe khớp như rộng ra; chỏm xương đùi có vẻ như phẳng ra; mất nhẹ chất khoáng ở đầu xương. Cần chụp khớp háng hai bên để dễ quan sát và so sánh.
– Siêu âm có thể thấy dịch trong ổ khớp (không thường xuyên). Trong trường hợp phải phân biệt với viêm khớp nhiễm khuẩn, cần chọc hút dịch dưới hướng dẫn của siêu âm, nuôi cấy vi khuẩn và làm kháng sinh đồ.
– Chụp MRI đôi khi được chỉ định trong trường hợp khó, khi cần phải phân biệt với viêm khớp nhiễm trùng (CT không có giá trị trong trường hợp này).
3.2. Chẩn đoán xác định
– Chẩn đoán xác định dựa vào các thông tin sau:
– Các triệu chứng viêm khớp háng một bên với biểu hiện:
+ Đau, hạn chế vận động khớp háng một bên.
+ Tràn dịch khớp (thường phát hiện trên siêu âm), có thể có tăng sinh màng hoạt dịch khớp thấy trên siêu âm hoặc cộng hưởng từ.
+ Tăng các thông số viêm trên xét nghiệm.
– Đáp ứng tốt với thuốc chống viêm không steroid và kéo dài không quá 2 tuần.
Điều cần chú ý là chỉ chẩn đoán xác định viêm màng hoạt dịch khớp háng thoáng qua khi đã loại trừ tất cả các bệnh có thể gây đau tại khớp háng một bên, đặc biệt là viêm khớp háng nhiễm khuẩn. Trường hợp đau, viêm kéo dài trên 2 tuần cần tìm nguyên nhân khác.
3.4. Chẩn đoán phân biệt
– Viêm khớp háng nhiễm khuẩn: Đây là chẩn đoán phân biệt quan trọng nhất vì nếu bỏ qua một viêm khớp háng nhiễm khuẩn sẽ gây phá hủy khớp không hồi phục. Các triệu chứng gợi ý: sốt thường cao, các thông số viêm tăng mạnh, tình trạng nhiễm trùng rõ. Chẩn đoán xác định: chọc hút có dịch khớp là dịch mủ, xét nghiệm có tế bào mủ; có thể phân lập được vi khuẩn và làm kháng sinh đồ.
– Các nguyên nhân gây đau khớp háng khác như viêm xương, viêm xương tủy; chấn thương như chấn thương phần mềm ở chi dưới, sang chấn gân, dây chằng, gãy xương; bệnh Legg-Calves-Perthes; bệnh lý thần kinh ngoại biên; loạn sản khớp háng, bệnh lý khối u; áp xe cơ thắt lưng chậu, viêm tinh hoàn…
– Viêm khớp mạn tính thiếu niên giai đoạn đầu: triệu chứng viêm kéo dài trên 3 tháng.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Chủ yếu là nghỉ ngơi, tránh cho khớp khỏi bị đè ép và chịu tải trọng.
4.2. Điều trị cụ thể
– Thuốc chống viêm giảm đau không steroid: ở trẻ em thường dùng Ibuprofen, vì thuốc ít tác dụng phụ so với các thuốc chống viêm không steroid khác. Liều lượng mỗi lần uống 5-10 mg /kg cân nặng, uống 3-4 lần trong một ngày. Trường hợp ở trẻ lớn trên 16 tuổi hoặc người trưởng thành có thể dùng một trong các thuốc chống viêm không steroid khác như diclofenac, piroxicam, meloxicam, celecoxib,. Cần chú ý các tác dụng không mong muốn trên đường tiêu hóa.
– Kéo dãn khớp háng để làm giảm bớt áp lực trong ổ khớp và giảm đau.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Bệnh lành tính và thường khỏi trong vòng 7 – 10 ngày không để lại di chứng. Đôi khi kéo dài vài tuần. Có 4-17% bệnh nhân tái phát trong vòng 6 tháng đầu.
6. PHÒNG BỆNH
Phòng và điều trị các viêm đường hô hấp, tránh các chấn thương.
TÀI LIỆU THAM KHẢO
- Fischer SU, Beattie TF (Nov 1999). “The limping child: epidemiology, assessment and outcome”. J Bone Joint Surg Br. 81 (6): 1029-34.
- Scott Moses, MD. “Transient hip tenosynovitis”. Family practice notebook. Revision of August 9, 2007. Retrieved December 22, 2007
- Gough-Palmer A, McHugh K (Jun 2007). “Investigating hip pain in a well child”. BMJ 334 (7605): 1216-7.
- Bienvenu-Perrard M, de Suremain N, Wicart P, et al. (Mar 2007). “Benefit of hip ultrasound in management of the limping child [Benefit of hip ultrasound in management of the limping child” (in French). J Radiol 88 (3 Pt 1): 377-83.
- Kwack KS, Cho JH, Lee JH, Cho JH, Oh KK, Kim SY (Aug 2007). “Septic arthritis versus transient synovitis of the hip: gadolinium-enhanced MRI finding of decreased perfusion at the femoral epiphysis”. AJR Am J Roentgenol 189 (2): 437-45
BỆNH GÚT
(gout)
1. ĐỊNH NGHĨA
Bệnh gút là bệnh viêm khớp do vi tinh thể, đặc trưng bởi những đợt viêm khớp cấp tái phát, có lắng đọng tinh thể muối urat natri trong các mô, gây ra do tăng acid uric trong máu. Đây là bệnh do rối loạn chuyển hóa nhân purin, thuộc nhóm bệnh rối loạn chuyển hóa.
2. NGUYÊN NHÂN
Chia làm hai loại: gút nguyên phát (đa số các trường hợp) và gút thứ phát.
2.1. Nguyên phát
Chưa rõ nguyên nhân, chế độ ăn thực phẩm có chứa nhiều purin như: gan, thận, tôm, cua, lòng đỏ trứng, nấm. được xem là làm nặng thêm bệnh. Gặp 95% ở nam giới, độ tuổi thường gặp là 30-60 tuổi.
2.2. Thứ phát
Một số hiếm do các rối loạn về gen (nguyên nhân di truyền). Ngoài ra có thể do tăng sản xuất acid uric hoặc giảm đào thải acid uric hoặc cả hai, cụ thể:
– Suy thận nói riêng và các bệnh lý làm giảm độ thanh lọc acid uric của cầu thận nói chung.
– Các bệnh về máu: bệnh bạch cầu cấp.
– Dùng thuốc lợi tiểu như Furosemid, Thiazid, Acetazolamid…
– Sử dụng các thuốc ức chế tế bào để điều trị các bệnh ác tính; thuốc chống lao (ethambutol, pyrazinamid)…
Các yếu tố nguy cơ của bệnh là tăng huyết áp, béo phì và hội chứng chuyển hóa, tăng insulin máu và sự đề kháng insulin, uống nhiều rượu.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Cơn gút cấp tính đầu tiên thường xuất hiện ở lứa tuổi 35 – 55, ít khi trước 25 hoặc sau 65 tuổi. Ở nữ ít xảy ra trước tuổi mãn kinh, ở nam mắc ở tuổi càng trẻ thì bệnh càng nặng.
Điều kiện thuận lợi: nhiều khi không rõ nhưng có thể xảy ra sau bữa ăn có nhiều thịt (nhất là loại thịt có nhiều purin), rượu, sau xúc cảm mạnh, sau chấn thương kể cả vi chấn thương (đi giày chật), sau nhiễm khuẩn, dùng các thuốc lợi tiểu như thiazid…
– Cơn gút cấp:
+ Xuất hiện đột ngột ban đêm, bệnh nhân thức dậy vì đau ở khớp, thường là
khớp bàn – ngón chân cái (60 – 70% ): khớp sưng to, đỏ, phù nề, căng bóng, nóng, đau dữ dội và ngày càng tăng, va chạm nhẹ cũng rất đau, thay đổi thứ tự: bàn chân, cổ chân, gối, bàn tay, cổ tay, khuỷu, hiếm thấy ở khớp háng, vai, cột sống. Lúc đầu chỉ viêm một khớp sau đó có thể viêm nhiều khớp.
+ Ngoài khớp ra, túi thanh dịch, gân, bao khớp cũng có thể bị thương tổn.
+ Các dấu hiệu viêm có thể kéo dài nhiều ngày, thường từ 5-7 ngày rồi các dấu hiệu viêm giảm dần: đỡ đau, đỡ nề, bớt đỏ. Hết cơn, khớp trở lại hoàn toàn bình thường.
+ Trong cơn gút cấp có thể có sốt vừa hoặc nhẹ, tăng tốc độ lắng hồng cầu, dịch khớp (chỉ làm được ở khớp gối) thấy bạch cầu 5000/mm3, đa số là loại đa nhân, dưới kính hiển vi thấy nhiều tinh thể urat.
+ Cơn gút cấp dễ tái phát, khoảng cách có thể gần nhưng cũng có thể rất xa, có khi >10 năm.
+ Bên cạnh thể điển hình, cũng có thể tối cấp với khớp viêm sưng tấy dữ dội, bệnh nhân đau nhiều nhưng cũng có thể gặp thể nhẹ, kín đáo, đau ít dễ bị bỏ qua.
– Lắng đọng urat:
Lắng đọng urat làm cho hình thành các tôphi dưới da và gây nên bệnh khớp mạn tính do urat.
+ Tôphi: thường biểu hiện chậm, hàng chục năm sau cơn gút đầu tiên nhưng cũng có khi sớm hơn. Khi đã xuất hiện thì dễ tăng số lượng và khối lượng và có thể loét. Tôphi thường thấy trên sụn vành tai rồi đến khuỷu tay, ngón chân cái, gót chân, mu bàn chân, gân Achille.
+ Bệnh khớp do urat: xuất hiện chậm. Khớp bị cứng, đau khi vận động và làm
hạn chế vận động, khớp có thể sưng to vừa phải, không đối xứng, cũng có thể có tôphi kèm theo. Trên Xquang thấy hẹp khớp, hình ảnh khuyết xương hình hốc ở đầu xương.
– Biểu hiện về thận:
Urat lắng đọng rải rác ở tổ chức kẽ thận, bể thận, niệu quản.
+ Sỏi thận: 10 – 20% các trường hợp gút, điều kiện thuận lợi là pH nước tiểu quá toan, nồng độ acid uric cao. Sỏi urat thường nhỏ và không cản quang.
+ Tổn thương thận: lúc đầu chỉ có protein niệu, có thể có kèm theo hồng cầu, bạch cầu vi thể, dần dần diễn tiến đến suy thận. Suy thận thường gặp ở thể có tôphi, tiến triển chậm và là nguyên nhân gây tử vong.
3.2. Cận lâm sàng
– Acid uric máu tăng > 420 μmol/l, tuy nhiên khoảng 40% bệnh nhân có cơn gút cấp nhưng acid uric máu bình thường.
– Định lượng acid uric niệu 24 giờ: để xác định tăng bài tiết (> 600mg/24h) hay giảm thải tương đối (< 600mg/24h). Nếu acid uric niệu tăng dễ gây sỏi thận và không được chỉ định nhóm thuốc tăng đào thải acid uric.
– Xét nghiệm dịch khớp: quan trọng nhất là tìm thấy tinh thể urat trong dịch khớp. Dịch khớp viêm giàu tế bào (> 2000 tb/mm³), chủ yếu là bạch cầu đa nhân trung tính.
– Các xét nghiệm khác: tốc độ lắng máu tăng, CRP bình thường hoặc tăng…
– Xquang khớp: giai đoạn đầu bình thường, nếu muộn có thể thấy các khuyết xương hình hốc ở đầu xương, hẹp khe khớp, gai xương…
3.3. Chẩn đoán xác định (có thể áp dụng một trong các tiêu chuẩn sau)
– Tiêu chuẩn Bennet và Wood (1968): Độ nhạy 70%, độ đặc hiệu 82,7%
Tiêu chuẩn Bennet và Wood (1968) được áp dụng rộng rãi nhất ở Việt Nam do dễ nhớ và phù hợp với điều kiện thiếu xét nghiệm.
a. Hoặc tìm thấy tinh thể natri urat trong dịch khớp hay trong các hạt tôphi.
b. Hoặc tối thiểu có hai trong các yếu tố sau đây:
+ Tiền sử hoặc hiện tại có tối thiểu hai đợt sưng đau của một khớp với tính chất khởi phát đột ngột, đau dữ dội, và khỏi hoàn toàn trong vòng 2 tuần.
+ Tiền sử hoặc hiện tại có sưng đau khớp bàn ngón chân cái với các tính chất như trên.
+ Có hạt tôphi.
+ Đáp ứng tốt với colchicin (giảm viêm, giảm đau trong 48 giờ) trong tiền sử hoặc hiện tại.
Chẩn đoán xác định khi có tiêu chuẩn a hoặc 2 yếu tố của tiêu chuẩn b.
– Theo tiêu chuẩn của ILAR và Omeract năm 2000: Độ nhạy 70%, đặc hiệu 78,8%.
+ Có tinh thể urat đặc trưng trong dịch khớp, và / hoặc:
+ Hạt tôphi được chứng minh có chứa tinh thể urat bằng phương pháp hóa học hoặc kính hiển vi phân cực, và / hoặc:
+ Có 6 trong số 12 biểu hiện lâm sàng, xét nghiệm và Xquang sau:
- Viêm tiến triển tối đa trong vòng một ngày.
- Có hơn một cơn viêm khớp cấp.
- Viêm khớp ở một khớp.
- Đỏ vùng khớp.
- Sưng, đau khớp bàn ngón chân I.
- Viêm khớp bàn ngón chân I ở một bên.
- Viêm khớp cổ chân một bên.
- Tôphi nhìn thấy được.
- Tăng acid uric máu (nam ≥ 420μmol/l, nữ ≥ 360μmol/l).
- Sưng đau khớp không đối xứng.
- Nang dưới vỏ xương, không có hình khuyết xương trên Xquang.
- Cấy vi khuẩn âm tính.
3.4. Phân loại
– Bệnh gút cấp tính.
– Bệnh gút mạn tính.
– Thời gian ổn định giữa các cơn gút cấp.
3.5. Chẩn đoán phân biệt
– Viêm khớp do lắng đọng các tinh thể khác (pyrophosphat calci dihydrat) hay bệnh giả gút.
– Viêm khớp nhiễm khuẩn.
– Viêm khớp dạng thấp.
– Viêm khớp phản ứng.
– Bệnh lí khác: viêm mô tế bào, bệnh mạch máu ngoại biên…
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung
– Điều trị viêm khớp trong cơn gút cấp.
– Dự phòng tái phát cơn gút, dự phòng lắng đọng urat trong các tổ chức và dự phòng biến chứng thông qua điều trị hội chứng tăng acid uric máu với mục tiêu kiểm soát acid uric máu dưới 360 μmol/l (60 mg/l) với gút chưa có hạt tô phi và dưới 320 μmol/l (50 mg/l) khi gút có hạt tô phi.
4.2. Điều trị cụ thể
4.2.1 Chế độ ăn uống – sinh hoạt
– Tránh các chất có nhiều purin như tạng động vật, thịt, cá, tôm, cua.. Có thể ăn trứng, hoa quả. Ăn thịt không quá 150g/24 giờ.
– Không uống rượu, cần giảm cân, tập luyện thể dục thường xuyên.
– Uống nhiều nước, khoảng 2-4lít/24 giờ, đặc biệt là các loại nước khoáng có kiềm hoặc nước kiềm 14‰. Điều này sẽ làm tăng lượng nước tiểu trong 24 giờ, giúp hạn chế tối đa sự lắng đọng urat trong đường tiết niệu.
– Tránh các thuốc làm tăng acid uric máu, tránh các yếu tố làm khởi phát cơn gút cấp như stress, chấn thương…
4.2.2. Điều trị nội khoa
– Thuốc chống viêm:
+ Colchicin:
Với mục đích chống viêm, giảm đau trong cơn gút cấp hoặc đợt cấp của gút mạn tính: theo quan điểm mới colchicin không nên sử dụng liều cao vì có tác dụng không mong muốn. Nên sử dụng liều 1mg/ngày, nhưng cần dùng càng sớm càng tốt (trong vòng 12 giờ đầu khởi phát cơn gút). Phối hợp với một thuốc nhóm chống viêm không steroid nếu không có chống chỉ định của thuốc này) để đạt hiệu quả cắt cơn gút.
Trường hợp bệnh nhân có chống chỉ định với chống viêm không steroid, colchicin dùng với liều 1mg x 3 lần trong ngày đầu tiên (có thể cho 0,5mg cách nhau 2 giờ một lần, nhưng tối đa không quá 4mg), 1 mg x 2 lần trong ngày thứ 2, 1mg từ ngày thứ 3 trở đi. Thông thường sau 24-48 giờ sử dụng, triệu chứng tại khớp sẽ giảm nhanh.
Test colchicin: hai ngày đầu: 1mg x 3 lần; triệu chứng tại khớp sẽ giảm nhanh sau 48 giờ. Tuy nhiên, sau 48 giờ thường có tiêu chảy, cần kết hợp một số thuốc như loperamid 2 mg ngày 02 -viên, chia 2 lần nhằm kiểm soát triệu chứng này.
Dự phòng tái phát: 0,5- 1,2 mg uống 1-2 lần/ ngày, trung bình 1mg/ ngày kéo dài ít nhất 6 tháng. Cần chú ý giảm liều ở bệnh nhân có bệnh thận mạn tính, lớn tuổi (trên 70 tuổi). Trong trường hợp không sử dụng được bằng cochicine có thể dự phòng bằng các thuốc kháng viêm không steroid bằng liều thấp.
+ Thuốc kháng viêm không steroid
Có thể dùng một trong các thuốc sau: Indometacin, Naproxen, Ibuprofen, Ketoprofen, Piroxicam, Diclofena, các nhóm thuốc ức chế chọn lọc COX-2 (meloxicam, celecoxib, etoricoxib…). Lưu ý các chống chỉ định của thuốc này (viêm loét dạ dày tá tràng, suy thận…). Có thể dùng đơn độc hoặc kết hợp với colchicin.
+ Corticoid
Corticoid đường toàn thân được chỉ định khi các thuốc trên không hiệu quả hoặc có chống chỉ định, cần rất hạn chế và dùng ngắn ngày. Đường tại chỗ (tiêm corticoid trực tiếp vào khớp viêm) phải được thực hiện bởi thầy thuốc chuyên khoa cơ xương khớp sau khi loại trừ viêm khớp nhiễm khuẩn.
– Thuốc giảm acid uric máu
+ Nhóm thuốc ức chế tổng hợp acid uric:
Allopurinol: Liều lượng hằng ngày dựa vào nồng độ acid uric máu. Liều khởi đầu: Allopurinol 100mg/ngày trong vòng 1 tuần, sau đó tăng 200-300mg/ngày. Nồng độ acid uric máu thường trở về bình thường với liều 200-300mg/ngày. Không nên chỉ định trong trong cơn gút cấp mà nên chỉ định khi tình trạng viêm khớp đã thuyên giảm, sau 1-2 tuần sử dụng colchicin. Cần lưu ý tác dụng phụ của allopurinol như sốt, nôn, buồn nôn, đau đầu, ban đỏ ở da, dị ứng… cần theo dõi sát trong những ngày đầu dùng thuốc, thậm chí sau 1-2 tuần dùng thuốc này.
+ Nhóm thuốc tăng thải acid uric:
Probenecid (250mg- 3g/ngày), Sunfinpyrazol (100-800mg/ngày), Benzbriodaron, Benzbromaron… Chỉ định nhóm này cần xét nghiệm acid uric niệu. Chống chỉ định khi acid uric niệu trên 600 mg/24 giờ, suy thận, sỏi thận, người cao tuổi, gút mạn có hạt tophi. Đôi khi có thể dùng phối hợp allopurinol với một loại thuốc tăng đào thải acid uric. Cả hai nhóm thuốc này đều nên chỉ định trong cơn gút cấp.
4.2.3. Điều trị ngoại khoa
Phẫu thuật cắt bỏ hạt tôphi được chỉ định trong trường hợp gút kèm biến chứng loét, bội nhiễm hạt tôphi hoặc hạt tôphi kích thước lớn, ảnh hưởng đến vận động hoặc vì lý do thẩm mỹ. Khi phẫu thuật lưu ý cho dùng colchicin nhằm tránh khởi phát cơn gút cấp. Cần kết hợp thuốc hạ acid uric máu.
5. TIẾN TRIỂN – BIẾN CHỨNG
– Thông thường có 1 – 2 cơn mỗi năm, khoảng cách các cơn ngắn lại, 10 – 20 năm sau cơn đầu tiên, xuất hiện các tophi và bệnh khớp urat làm hạn chế vận động. Bệnh nhân chết do suy thận hay do tai biến mạch máu.
– Có một số thể nhẹ hơn, cơn gút ít xảy ra, không có tophi. Cũng có một số thể nặng hơn, xảy ra ở người trẻ < 30 tuổi, cơn gút dày liên tiếp, tophi và bệnh khớp do urat xuất hiện sớm.
6. PHÒNG BỆNH
Chế độ sinh hoạt hợp lí, giảm ăn các chất giàu purin, chất béo.
Điều trị tốt các bệnh lí gây bệnh gút thứ phát như suy thận, do thuốc, các bệnh lí chuyển hóa.
TÀI LIỆU THAM KHẢO
- Hoàng Văn Dũng (2009), “Chẩn đoán và điều trị bệnh gút”; Chẩn đoán và điều trị những bệnh cơ xương khớp, Nhà xuất bản Y học, tr. 110-123.
- Hồ Văn Lộc (2009), “Bệnh gút”, Giáo trình chuyên ngành cơ xương khớp, Đại học Y Dược Huế, tr. 26-31.
- Hector Molina và CS (2010), “Crystal- Induced Synovitis, Arthritis and Rheumatologic Diseases”, The Washington manual of medical thepapeutics, pp.860- 864.
- John H. Klippel và CS (2008), “Gout”, Primer on the rheumatic diseases, edition 13, pp. 241-262.
VIÊM KHỚP NHIỄM KHUẨN
(Septic arthritis)
1. ĐẠI CƯƠNG
Viêm khớp nhiễm khuẩn hay viêm khớp sinh mủ (pyogenic/ suppurative arthritis) là viêm khớp do vi khuẩn sinh mủ không đặc hiệu (không phải do lao, phong, nấm, ký sinh trùng hay virus) gây nên.
2. NGUYÊN NHÂN
Phân làm hai nhóm nguyên nhân chính theo tác nhân gây bệnh:
– Viêm khớp nhiễm khuẩn do lậu cầu (gonococcal bacterial/ suppurative arthritis): lậu cầu khuẩn (N.gonorrhoeae), chiếm tới 70-75% nhiễm khuẩn khớp ở người lớn dưới 40 tuổi.
– Viêm khớp nhiễm khuẩn không do lậu cầu (nongonococcal bacterial/ suppurative arthritis): nguyên nhân hay gặp nhất là do vi khuẩn gram dương đặc biệt là tụ cầu vàng (50-70% trường hợp), liên cầu (20%), phế cầu… Vi khuẩn gram âm ít gặp hơn (15-20%): E.coli, thương hàn, trực khuẩn mủ xanh, Haemophilus influenza; vi khuẩn kỵ khí chiếm khoảng 5% trường hợp. Có khoảng 5-10% trường hợp nhiễm đồng thời nhiều loại vi khuẩn, đây là loại nhiễm khuẩn khớp thường gặp sau chấn thương.
3. TRIỆU CHỨNG – CHẨN ĐOÁN
3.1. Lâm sàng
Thường xảy ra cấp tính, gồm hai bệnh cảnh viêm khớp nhiễm khuẩn không phải do lậu cầu và do lậu cầu.
– Viêm khớp nhiễm khuẩn không do lậu cầu: thường xảy ra ở một khớp đơn độc (90% trường hợp), hay gặp nhất là khớp gối.
+ Triệu chứng tại khớp: sưng nóng đỏ đau, có thể tràn dịch khớp, co cơ, hạn chế vận động.
+ Hội chứng nhiễm trùng: sốt, kèm rét run, môi khô, lưỡi bẩn, hơi thở hôi.
– Nhiễm khuẩn khớp do lậu cầu: có hai bệnh cảnh lâm sàng trong nhiễm trùng do lậu cầu:
+ Hội chứng nhiễm khuẩn lậu cầu phát tán: sốt, rét run, ban đỏ và mụn mủ ngoài da cùng các triệu chứng viêm khớp, triệu chứng tại bộ phận sinh dục như đái buốt, đái rắt, đái máu- mủ. Viêm nhiều khớp nhỏ có tính chất di chuyển kèm viêm bao hoạt dịch – gân.
+ Viêm khớp thực sự do lậu cầu: thường tổn thương một khớp đơn độc như háng, gối, cổ tay, cổ chân với triệu chứng sưng nóng đỏ đau, có thể tràn dịch khớp. Có thể kèm theo viêm nhiễm ở đường tiết niệu, sinh dục như đái buốt, đái rắt, đái máu – mủ.
3.2. Cận lâm sàng
– Xét nghiệm tế bào máu ngoại vi: thường có số lượng bạch cầu tăng cao, tỷ lệ bạch cầu trung tính tăng; tốc độ máu lắng, CRP (protein C phản ứng) thường tăng.
– Procalcitonin thường tăng khi có nhiễm trùng nặng, đặc biệt là nhiễm trùng huyết.
– Xét nghiệm dịch khớp: lấy bệnh phẩm đếm tế bào, soi tươi, nhuộm gram, nuôi cấy dịch khớp tìm vi khuẩn gây bệnh.
– Cấy máu tìm vi khuẩn gây bệnh.
– Chẩn đoán hình ảnh: chụp Xquang quy ước, siêu âm khớp, chụp cắt lớp vi tính, chụp cộng hưởng từ, chụp xạ hình xương tùy trường hợp.
3.3. Chẩn đoán xác định
Khi có ít nhất một trong hai tiêu chuẩn:
– Xét nghiệm dịch khớp có mủ (bạch cầu đa nhân trung tính thoái hóa hoặc tế bào dịch khớp cao trên 100.000/ml với trên 80% là bạch cầu đa nhân trung tính) hoặc tìm thấy vi khuẩn qua soi tươi, nhuộm gram.
– Cấy máu hoặc dịch khớp dương tính với vi khuẩn.
Kết hợp với ít nhất một trong hai tiêu chuẩn:
– Lâm sàng viêm khớp điển hình.
– Dấu hiệu Xquang viêm khớp điển hình: hình ảnh soi gương.
4. ĐIỀU TRỊ
4.1. Nguyên tắc
– Chẩn đoán và chỉ định kháng sinh sớm; thực hiện ngay cấy máu, cấy dịch khớp, soi tươi dịch nhuộm gram tìm vi khuẩn trước khi cho kháng sinh.
– Lựa chọn kháng sinh ban đầu dựa vào kinh nghiệm, tình hình kháng kháng sinh tại cộng đồng, bệnh viện; kết quả nhuộm gram (âm hay dương), lứa tuổi, đường lây nhiễm để dự đoán vi khuẩn gây bệnh.
– Cần dùng ít nhất một thuốc kháng sinh đường tĩnh mạch. Thời gian điều trị kháng sinh thường từ 4-6 tuần.
– Dẫn lưu mủ khớp, bất động khớp, can thiệp ngoại khoa khi cần thiết.
4.2. Điều trị cụ thể
Điều trị kháng sinh:
Trường hợp viêm khớp nhiễm khuẩn không do lậu cầu:
– Khi chưa có kết quả cấy máu, dịch: dùng ngay kháng sinh oxacillin hoặc nafcillin 2g đường tĩnh mạch (TM) mỗi 6 giờ một lần (8g/ngày), hoặc clindamycin 2,4g TM/ngày chia 4 lần.
– Trường hợp soi tươi nhuộm gram dịch khớp phát hiện cầu khuẩn gram dương:
oxacillin hoặc nafcillin 2g mỗi 6 giờ một lần (8g/ngày), hoặc clindamycin 2,4g TM/ngày chia 4 lần. Nếu tại cộng đồng hay bệnh viện nghi ngờ nhiễm tụ cầu vàng kháng kháng sinh: vancomycin 2g/ngày chia hai lần pha truyền tĩnh mạch hoặc daptomycin 4-6 mg/kg cân nặng đường TM một lần/ngày hoặc teicoplanin 6mg/kg 1lần/ngàytrong những ngày đầu, sau đó giảm còn 3mg/kg TM hoặc tiêm bắp.
– Trường hợp nghi nhiễm trùng trực khuẩn mủ xanh cần phối hợp ceftazidim 2g/lần x 2-3 lần/ ngày với kháng sinh nhóm aminoglycosid (như gentamycin 3 mg/kg/ ngày – dùng một lần tiêm bắp vào buổi sáng hoặc amikacin 15mg/kg/ngày tiêm bắp hoặc pha truyền TM 1lần /ngày).
– Trường hợp cấy máu, dịch khớp dương tính thì điều trị theo kháng sinh đồ (hoặc tiếp tục duy trì kháng sinh theo như điều trị ban đầu nếu thấy đáp ứng tốt):
+ Nhiễm khuẩn do tụ cầu vàng nhậy cảm với kháng sinh thì dùng oxacillin, hoặc nafcillin, hoặc clindamycin (liều như trên); tụ cầu vàng kháng methicillin thì dùng vancomycin, hoặc daptomycin, hoặc teicoplanin (liều như trên) trong 4 tuần.
+ Nhiễm khuẩn do phế cầu hoặc liên cầu do vi khuẩn nhậy với penicillin: penicillin G 2 triệu đơn vị TM mỗi 4 giờ trong 2 tuần.
+ Nhiễm khuẩn do H. influenzae và S. pneumoniae ức chế P-lactamase: ceftriaxon 1-2g một lần /ngày, hoặc cefotaxim 1 g 3 lần/ngày trong 2 tuần.
+ Phần lớn các nhiễm vi khuẩn gram âm đường ruột: kháng sinh cephalosporin thế hệ 3 hoặc 4 đường TM trong 3-4 tuần, hoặc thuốc nhóm fluoroquinolon như levofloxacin 500mg đường tĩnh mạch hoặc uống mỗi 24 giờ.
+ Nhiễm khuẩn trực khuẩn mủ xanh: phối hợp kháng sinh nhóm aminoglycosid với ceftazidim 1g mỗi 8 giờ (hoặc với mezlocillin 3g tĩnh mạch mỗi 4 giờ). Thời gian dùng trong khoảng 2 tuần, sau đó dùng kháng sinh nhóm fluoroquinolon như ciprofloxacin 500 mg uống 2 lần /ngày đơn độc hoặc phối hợp với ceftazidim.
Điều trị viêm khớp do lậu cầu:
– Trường hợp lậu cầu nhạy cảm penicillin có thể dùng amoxicillin uống 1500 mg/ngày chia 3 lần, hoặc dùng ciprofloxacin uống 1000 mg chia hai lần /ngày (ngoại trú) trong 7 ngày.
– Trường hợp nghi ngờ lậu cầu kháng penicillin: khởi đầu ceftriaxon 1g tiêm bắp hoặc tiêm tĩnh mạch mỗi 24 giờ trong 7 ngày, sau đó chuyển dùng ciprofloxacin uống 500 mg hai lần /ngày; hoặc spectinomycin 2g tiêm bắp mỗi 12 giờ /ngày trong 7 ngày.
– Khi nghi ngờ bội nhiễm Chlamydia trachomatis: phối hợp kháng sinh uống doxycyclin 100mg 2 lần/ngày hoặc tetracyclin 500mg 4 lần/ngày hoặc hoặc erythromycin 500mg 4 lần/ ngày trong 7 ngày.
Các biện pháp khác có thể phối hợp với điều trị kháng sinh:
– Hút, dẫn lưu khớp khi có viêm khớp có dịch mủ.
– Nội soi khớp rửa khớp: trong trường hợp sau 5 – 7 ngày đi ều trị đúng thuố c kết hợp hút, dẫn lưu dịch khớp nhiều lần thất bại; hoặc nhiễm khuẩn khớp dịch mủ đặc hay có vách ngăn không hút được dịch khớp.
– Phẫu thuật mở khớp lấy bỏ tổ chức nhiễm khuẩn khi kèm nhiễm khuẩn phần mềm lân cận, nhiễm khuẩn sụn khớp hay xương; nhiễm khuẩn ở khớp nhân tạo (đa số trường hợp phải lấy bỏ khớp nhân tạo, dùng kháng sinh đường tĩnh mạch ít nhất 4-6 tuần, sau đó mới xem xét có làm lại khớp nhân tạo khác hoặc không); nhiễm khuẩn khớp ở sâu khó hút như khớp háng; nhiễm khuẩn khớp háng ở trẻ em (là biện pháp tốt nhất để tránh tổn thương làm hư hại chỏm xương đùi).
5. PHÒNG BỆNH
Thực hiện vô trùng tuyệt đối khi làm các thủ thuật, phẫu thuật tiến hành tại khớp. Điều trị tốt các nhiễm khuẩn tại các cơ quan khác, đặc biệt tại da, phần mềm và xương. Đối với bệnh lậu phòng bằng cách thực hiện hành vi tình dục an toàn.
TÀI LIỆU THAM KHẢO
- Lê Ngọc Trọng, Đỗ Kháng Chiến (chủ biên); “Viêm khớp mủ và viêm khớp do lậu”; Hướng dẫn điều trị, tập II: hướng dẫn điều trị một số bệnh nhiễm khuẩn thường gặp; Nhà xuất bản Y học, 2006; trang 24-28.
- Goldenberg D, “Bacterial Arthritis”, Textbook of Rheumatology, fourth Edition, Vol 2; W.B Saunder Company, 2003; p 1449- 1466.
- Goldenberg D, Sexton D; “Septic arthritis in adults”; Uptodate 19.3, 2011.
- Madoff Lawrence; “Infectious Arthritis”; Harisson’s Principles of internal medicine 17th Edition, Vol II; Mac Graw Hill, 2008, p2169-2175
- Osmon DR, Steckelberg JM; “Osteomyelitis, Infectious arthritis and Prosthetic- joint infection”; Current diagnosis and treatment in infectious diseases, 1th Edition; MacGraw- Hill/Appleton and Lange, 2001; p 160-168.
VIÊM CƠ, ÁP XE CƠ NHIỄM KHUẨN
- ĐỊNH NGHĨA
Viêm cơ nhiễm khuẩn (infectiuos myositis) là tổn thương viêm hoặc áp xe tại cơ vân do vi khuẩn gây nên.
2. NGUYÊN NHÂN
Vi khuẩn gây bệnh:
– Nguyên nhân thường gặp nhất là tụ cầu vàng.
– Các loại vi khuẩn khác: Liên cầu, lậu cầu, phế cầu, não mô cầu, Burkholderia pseudomallei, vi khuẩn Gram âm, các vi khuẩn yếm khí khác.
3. TRIỆU CHỨNG – CHẨN ĐOÁN
3.1 Triệu chứng lâm sàng
– Vị trí tổn thương: có thể gặp ở bất kỳ vị trí nào.
– Số lượng: thường ở một cơ. Ở những bệnh nhân nhiễm trùng huyết hoặc ở cơ
địa suy giảm miễn dịch có thể tổn thương ở nhiều cơ.
– Viêm cơ thắt lưng chậu thường xảy ra sau các nhiễm trùng đường tiết niệu sinh dục hoặc phẫu thuật ở vùng bụng, thường do vi trùng lao hoặc do vi trùng sinh mủ. Trên lâm sàng, bệnh nhân thường đau ở vùng hạ sườn. Bệnh nhân thường không duỗi được chân bên có cơ bị viêm, khám khớp háng bình thường.
– Tính chất:
+ Giai đoạn đầu (1-2 tuần đầu): sưng cơ, ấn chắc, có thể đỏ hoặc đau nhẹ.
+ Giai đoạn 2 (tuần 2-4): cơ sưng tấy đỏ rất đau, bùng nhùng khi ấn, chọc hút ra mủ.
+ Giai đoạn 3: có thể xuất hiện các biến chứng như áp xe xa, sốc nhiễm khuẩn…
– Biểu hiện toàn thân: hội chứng nhiễm trùng thường rõ:
+ Sốt cao 39- 40°C, sốt liên tục, dao động.
+ Gầy sút, mệt mỏi, môi khô, lưỡi bẩn.
3.2. Các thăm dò cận lâm sàng
– Xét nghiệm:
+ Xét nghiệm máu: tế bào máu ngoại vi có thể tăng số lượng bạch cầu, tăng tỷ lệ bạch cầu đoạn trung tính; tăng tốc độ máu lắng, tăng CRP, tăng fibrinogen, tăng globulin. Procalcitonin máu có thể tăng trong trường hợp nhiễm trùng nặng.
+ Cấy máu có thể dương tính.
+ Chọc hút ổ mủ: chọc mù hoặc dưới hướng dẫn của siêu âm lấy mủ xét nghiệm:
Tế bào học: thấy nhiều bạch cầu đa nhân trung tính thoái hóa (tế bào mủ).
Các xét nghiệm vi sinh: soi tươi, nhuộm Gram, nuôi cấy, BK, PCR lao. Có thể phân lập được vi khuẩn qua soi trực tiếp hoặc nuôi cấy mủ.
– Chẩn đoán hình ảnh:
+ Siêu âm cơ: có thể thấy các hình ảnh cơ tăng thể tích, mất cấu trúc sợi cơ, các ổ có cấu trúc siêu âm hỗn hợp, áp xe cơ.
+ Xquang quy ước: tổn thương các cơ ở chi: chụp chi có cơ tổn thương có thể thấy hình ảnh viêm xương màng xương kết hợp. Tổn thương cơ thắt lưng chậu: vùng cột sống thắt lưng có thể thấy rõ bóng cơ thắt lưng chậu, bóng khí. Hình ảnh calci hóa tại vùng áp xe gợi ý vi khuẩn lao.
+ Chụp cắt lớp vi tính: được chỉ định với cơ thắt lưng chậu cho phép phát hiện sớm tổn thương với độ nhạy cao. Nếu thấy khí tại vùng cơ, tức là đã có áp xe.
+ Cộng hưởng từ: chỉ định trong trường hợp viêm hoặc áp xe cơ ở chi hoặc cơ thắt lưng chậu: giảm tín hiệu trên T1, tăng tín hiệu trên T2 thành ổ khu trú trên cơ.
3.3. Chẩn đoán xác định
– Dựa vào lâm sàng (các dấu hiệu tại chỗ và toàn thân).
– Xét nghiệm bilan nhiễm trùng.
– Chẩn đoán hình ảnh (siêu âm, chụp cắt lớp vi tính, hoặc chụp cộng hưởng từ).
– Nuôi cấy phân lập vi khuẩn.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Dùng kháng sinh sớm (ngay sau khi làm các xét nghiệm vi sinh), liều cao, đường tĩnh mạch (sau có thể chuyển đường uống), đủ thời gian (4-6 tuần). Lựa chọn kháng sinh dựa theo kháng sinh đồ.
– Khi chưa có kết quả vi sinh, lựa chọn kháng sinh theo kinh nghiệm dựa trên bệnh cảnh lâm sàng:
+ Kháng sinh sử dụng đầu tiên nên hướng tới tụ cầu vàng. Nếu nghi ngờ tụ cầu kháng methicilin, xem xét sử dụng vancomycin.
+ Với cơ địa suy giảm miễn dịch, nên sử dụng kháng sinh phổ rộng, trong đó có
trực khuẩn gram âm và vi khuẩn yếm khí, chẳng hạn vancomycin và một kháng sinh nhóm carbapenem hoặc piperacillin/tazobactam. Đối với vi khuẩn yếm khí, có thể dùng clindamycin.
– Kết hợp chọc hút dẫn lưu mủ hoặc phẫu thuật dẫn lưu ổ mủ (giai đoạn 2, 3).
– Điều trị triệu chứng và nâng cao thể trạng, chống sốc nhiễm khuẩn (nếu có).
4.2. Điều trị cụ thể
– Khi chưa có kết quả cấy máu, dịch: dùng ngay kháng sinh oxacillin hoặc nafcillin 2g đường tĩnh mạch (TM) mỗi 6 giờ một lần (8g/ngày), hoặc clindamycin 2,4g TM/ngày chia 4 lần.
– Đối với tụ cầu còn nhạy cảm với methicillin:
+ Cefazolin 1g TM mỗi 8 giờ x 2 tuần hoặc
+ Levofloxacin 750mg TM mỗi 24 giờ x 2 tuần hoặc
+ Moxifloxacin 400mg TM mỗi 24 giờ x 2 tuần hoặc
+ Ampicillin/sulbactam 3g TM mỗi 6 giờ x 2 tuần hoặc
Sau đó chuyển sang:
+ Cephalexin 500mg uống mỗi 6 giờ x 2 tuần hoặc
+ Điều trị phối hợp clindamycin 300mg uống mỗi 6 giờ x 2 tuần với levofloxacin 750mg uống mỗi 24 giờ x 2 tuần hoặc moxifloxacin 400mg uống mỗi 24 giờ x 2 tuần.
– Nếu nghi ngờ tụ cầu (Staphylococcus aureus) kháng methicillin:
+ Vancomycin 1g TM mỗi 12 giờ x 2 tuần, hoặc
+ Linezolid 600mg TM mỗi 12 giờ x 2 tuần hoặc
+ Daptomycine 4mg/kg TM mỗi 24 giờ x 2 tuần
Sau đó chuyển sang:
+ Linezolid 600mg uống mỗi 12 giờ x 2 tuần hoặc
+ Minocycline 100mg uống mỗi 12 giờ x 2 tuần.
– Nếu nghi ngờ nhiễm Gram (+) khác:
+ Cefazolin TM 3g/ngày chia 3 lần trong 2-3 tuần sau đó dùng cefalexin 4g/ngày chia 4 lần (4-6 tuần). hoặc
+ Clindamycin TM 1800 mg/ngày, chia 3 lần trong 2-3 tuần; sau đó duy trì bằng uống clindamycin 1800 mg/ngày, chia 3 lần trong 4-6 tuần, hoặc
+ Lincomycin TM 1800 mg/ngày, chia 3 lần (2-3 tuần); sau đó duy trì bằng uống lincomycin 1800 mg/ngày, chia 3 lần trong 4-6 tuần.
– Nếu nghi ngờ nhiễm liên cầu (Streptococcus group A):
+ Penicillin G TM 2-4 triệu IU mỗi 4-6 giờ, sau chuyển sang penicillin V uống, hoặc
+ Ceftriaxone TM 1-2 g/24 giờ
– Nếu nghi nhiễm trùng trực khuẩn mủ xanh cần phối hợp ceftazidim 2g/lần x 2-3 lần/ngày với kháng sinh nhóm aminoglycosid (như gentamycin 3 mg/kg/ngày – dùng một lần tiêm bắp vào buổi sáng hoặc amikacin 15mg/kg/ngày tiêm bắp hoặc pha truyền TM 1lần /ngày).
– Phần lớn các nhiễm vi khuẩn gram âm đường ruột: kháng sinh cephalosporin thế hệ 3 hoặc 4 đường TM trong 3-4 tuần, hoặc thuốc nhóm fluoroquinolon như levofloxacin 500mg đường tĩnh mạch hoặc uống mỗi 24 giờ.
5. DỰ PHÒNG
– Đảm bảo nguyên tắc vô trùng khi làm thủ thuật hoặc tiêm chích.
– Điều trị tốt các ổ nhiễm ban đầu ở da như mụn nhọt, vết loét…
– Kiểm soát tốt các bệnh lý mạn tính như đái tháo đường, các bệnh lý tự miễn.
TÀI LIỆU THAM KHẢO
- Nguyễn Thị Ngọc Lan. (2010), “Viêm cơ do vi khuẩn”, Bệnh học cơ xương khớp nội khoa. NXB Giáo dục Việt Nam, 2010: 239-246.
- Burke Acunha. (2008). Antibiotic essentials. Eighth edition- Physician’S Press.
- David N Gilbert, Robert C. Modeellering, et al.(2011) The Sanfford Guide to Antimicrobial therapy. 41st Edition
- Roberts JR, Hedges JR.(2009). Clinical Procedures in Emergency Medicine. 5th ed.
- Stryjewski ME, Chambers HF. (2008) Skin and soft-tissue infections caused by community-acquired methicillin-resistant Staphylococcus aureus. Clin Infect Dis. Jun 1;46 Suppl 5:S368-77.
VIÊM XƯƠNG TỦY NHIỄM KHUẨN
- ĐẠI CƯƠNG
Viêm xương tủy (Osteomyelitis), hay còn gọi là cốt tủy viêm, là một bệnh nhiễm trùng của xương (vỏ hoặc tủy xương), có thể là cấp tính hoặc mạn tính, do nhiều loại vi sinh vật gây nên, nhưng thường gặp nhất là vi khuẩn.
2. NGUYÊN NHÂN
2.1. Nguyên nhân
– Vi khuẩn hay gặp nhất là tụ cầu vàng (Staphylococcus aureus).
– Các vi khu ẩn thường gặp khác bao gồm liên cầu tan huyết nhóm B, các chủng Pseudomonas, E. coli và các trực khuẩn đường ruột khác và một số loại vi khuẩn khác.
2.2. Yếu tố nguy cơ
Nhiễm trùng da kéo dài, bệnh tiểu đường không được kiểm soát, máu lưu thông kém (xơ cứng động mạch), các yếu tố nguy cơ cho máu lưu thông kém (huyết áp cao, hút thuốc lá, cholesterol máu cao và bệnh tiểu đường), suy giảm miễn dịch, khớp giả, việc sử dụng thuốc tiêm tĩnh mạch, ung thư.
2.3. Phân loại
– Viêm xương tủy cấp tính: từ đường máu và từ đường kế cận.
– Viêm xương tủy mạn tính: xảy ra sau viêm xương tủy cấp tính đường máu.
3. TRIỆU CHỨNG – CHẨN ĐOÁN
3.1. Lâm sàng
– Viêm xương tủy đường máu: biểu hiện hội chứng viêm (sốt, rét run, mệt mỏi…). Biểu hiện đau không rõ ràng, thường chỉ thấy hơi sưng nề tại vùng đau. Muộn hơn thấy có khối sưng, nóng, đỏ, đau rõ, giống như một viêm cơ, vùng khớp lân cận sưng nề. Chọc dò có thể thấy mủ, nuôi cấy vi khuẩn thấy đa số là tụ cầu vàng.
– Viêm xương tủy đường kế cận: sau mổ, sau gẫy xương hở… từ ngày thứ 4, 5 trở đi, bệnh nhân tiếp tục sốt cao, rét run. Đau nhức tại ổ gẫy hoặc tại vết thương, đau ngày càng tăng. Căng nề, tấy đỏ lan tỏa tại vết thương hay vết mổ, chảy mủ thối qua vết thương, vết mổ.
– Viêm xương tủy mạn tính: xảy ra sau viêm xương tủy cấp không được điều trị triệt để, bệnh tái phát từng đợt với đặc trưng là lỗ dò và xương chết.
3.2. Cận lâm sàng
– Xét nghiệm máu: Trong viêm xương tủy cấp thường có tăng bạch cầu (viêm xương tủy mạn tính bạch cầu máu thường bình thường). Tốc độ máu lắng và protein C phản ứng (CRP) thường tăng cao.
– Xquang: Hình ảnh hủy xương và phản ứng màng xương. Tổn thương trên Xquang thường chỉ rõ khi nhiễm trùng đã có từ 10-14 ngày. Xquang bình thường không loại trừ chẩn đoán viêm tủy xương.
– Xạ hình xương: Có ích trong chẩn đoán sớm viêm xương tủy cấp. Thường làm xạ hình xương ba pha. Thuốc sử dụng là Technecium-99, được tích lũy trong vị trí gia tăng lưu lượng máu và hình thành xương phản ứng.
– Chụp cắt lớp vi tính (CT scan) và chụp cộng hưởng từ (MRI) rất có giá trị trong chẩn đoán và đánh giá của viêm tủy xương.
– Định danh vi khuẩn:
+ Sinh thiết mô xương viêm là tiêu chuẩn vàng để chẩn đoán viêm tủy xương và để lựa chọn một loại kháng sinh phù hợp.
+ Cần thiết phải cấy máu, cấy mủ hoặc các vật cấy ghép vào cơ thể và cần nuôi cấy trên môi trường kỵ khí.
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung
Chẩn đoán bệnh sớm, dùng kháng sinh (liều cao, đường tĩnh mạch, kết hợp kháng sinh, kéo dài ít nhất 6 tuần), cần cấy máu hoặc mô để định danh vi khuẩn trước khi dùng kháng sinh, dẫn lưu mủ và tổ chức hoại tử, loại bỏ các vật cấy ghép vào cơ thể.
4.2. Điều trị cụ thể
– Kháng sinh:
+ Giai đoạn đầu: Lựa chọn kháng sinh dựa theo kinh nghiệm.
Staphylococcus aureus (nguyên nhân hàng đầu):
Tụ cầu nhạy cảm với methicillin (MSSA): nafcillin hoặc oxacillin 2g tiêm mạch mỗi 6 giờ 1 lần (8g/ngày).
Tụ cầu kháng methicillin (MRSA): vancomycin 1g tiêm mạch mỗi 12 giờ, hoặc daptomycin 4-6 mg/kg cân nặng đường TM 1 lần/ngày, hoặc teicoplanin 6mg/kg 1lần/ngàytrong những ngày đầu, sau đó giảm còn 3mg/kg TM hoặc tiêm bắp; hoặc linezolid 600mg mỗi 12 giờ tiêm mạch, hoặc uống rifampicin 300mg uống 2 lần/ngày.
Nếu dị ứng hoặc không đáp ứng các kháng sinh trên: clindamycin 6mg/kg 600- 900mg tiêm mạch mỗi 8 giờ, hoặc levofloxacin 750mg uống mỗi 24 giờ ± rifampicin 300mg uống 2 lần/ngày, hoặc acid fusidic 500mg tiêm mạch mỗi 8 giờ kết hợp với rifampicin 300mg uống 2 lần/ngày.
Trường hợp do trực khuẩn mủ xanh (P.aegurinosa): phối hợp kháng sinh nhóm aminoglycosid với ceftazidim 1g mỗi 8 giờ (hoặc với mezlocillin 3g tĩnh mạch mỗi 4 giờ). Thời gian dùng trong khoảng 2 tuần, sau đó dùng kháng sinh nhóm fluoroquinolon như ciprofloxacin 500 mg uống 2 lần /ngày đơn độc hoặc phối hợp với ceftazidim.
Trường hợp nhiễm nhiều vi khuẩn (S.aureus, vi trùng Gram âm, P.aeruginosa) hay gặp trong viêm xương dài sau đóng đinh nội tủy: vancomycin 1g TM mỗi 12 giờ + ceftazidim (hoặc cefepim). Hoặc thay thế bằng linezolid 600mg TM hoặc uống 2 lần/ngày + ceftazidim (hoặc cefepim).
Phần lớn các nhiễm vi khuẩn gram âm đường ruột: kháng sinh cephalosporin thế hệ 3 hoặc 4 đường TM trong 3-4 tuần, hoặc thuốc nhóm fluoroquinolon như levofloxacin 500mg đường tĩnh mạch hoặc uống mỗi 24 giờ.
Lưu ý:
+ Trường hợp viêm xương mạn tính, viêm xương trên cơ địa đái tháo đường: cần thiết có bằng chứng của vi khuẩn học và kháng sinh đồ để điều trị.
+ Giai đoạn sau: Tùy theo đáp ứng lâm sàng và kết quả kháng sinh đồ.
Các biện pháp phối hợp:
– Bất động: Bó bột được chỉ định rộng rãi cho mọi trường hợp viêm xương tủy cấp tính, nhằm phòng gẫy xương bệnh lý và giúp cho quá trình chống đỡ của cơ thể tốt hơn.
– Dinh dưỡng: Đảm bảo chế độ ăn uống đủ chất dinh dưỡng.
– Phẫu thuật: Rạch rộng tháo mủ, loại bỏ hoại tử. Tiến hành đục xương đến tận xương lành (chỗ xương có rỉ máu). Tháo bỏ các vật cấy ghép hoặc thậm chí phải cắt bỏ chi để ngăn chặn nhiễm trùng lan rộng thêm. Có thể truyền kháng sinh tại chỗ. Lấp đầy ổ khuyết xương là điều cần thiết và bắt buộc trong phẫu thuật điều trị viêm xương.
5. DỰ PHÒNG
Viêm xương tủy nếu không điều trị kịp thời hoặc điều trị không đầy đủ sẽ tiến triển thành mạn tính rất khó điều trị dứt bệnh. Vì vậy nhằm phòng chống viêm xương tủy, việc quản lý thích hợp các vết thương và chăm sóc y tế kịp thời các bệnh nhiễm trùng là rất cần thiết và cần được tuân thủ nghiêm ngặt.
TÀI LIỆU THAM KHẢO
- Chihara S, Segreti J (2010),” Osteomy elitis”. Dis Mon. ; 56(1):5-31.
- Calhoun JH, Manring MM (2005), “Adult osteomyelitis”. Infect Dis Clin North Am. ;19(4):765-86.
- Aloui N, Nessib N, Jalel C, et al. (2004), “Acute osteomyelitis in children: early MRI diagnosis”. J Radiol. Apr ;85(4 Pt 1):403-8.
- Joseph M. Fritz, Jay R. Mc Donald (2008), “Osteomyelitis: Aproach to Diagnosis and Treatment”. Phys Sportsmed.; 36(1): nihpa 116823.
CHẨN ĐOÁN – ĐIỀU TRỊ NHIỄM KHUẨN DA VÀ MÔ MỀM
- ĐỊNH NGHĨA VÀ PHÂN LOẠI
– Nhiễm trùng da và mô mềm là tình trạng viêm cấp tính của da và mô mềm thường do các vi khuẩn ký sinh trên da như tụ cầu, liên cầu,. gây ra khi có các yếu tố thuận lợi với các đặc điểm sưng nóng đỏ đau vùng da và phần mềm bị tổn thương.
– Phân loại theo Hiệp hội bệnh truyền nhiễm Hoa Kỳ (IDSA) gồm năm loại:
+ Nhiễm trùng bề mặt da.
+ Nhiễm trùng đơn giản: chốc, viêm quầng, viêm mô tế bào.
+ Nhiễm trùng hoại tử.
+ Nhiễm trùng liên quan đến vết cắn của thú vật.
+ Nhiễm trùng liên quan đến phẫu thuật và suy giảm miễn dịch.
2. NGUYÊN NHÂN
Một số tác nhân gây bệnh theo cấu trúc da và mô mềm:
| Cấu trúc giải phẫu | Loại nhiễm khuẩn | Tác nhân gây bệnh |
| Thượng bì | Thuỷ đậu, sởi | Varicella zoster virus, Measles virus |
| Lớp keratin | Nấm da | Microsporum
Epidermophyton Trichophyton |
| Biểu bì | Chốc, loét | Strep pyogenes Staphylococus aureus |
| Hạ bì | Viêm quầng | Strep pyogenes |
| Nang lông | Viêm nang lông, mụn nhọt | Staphylococus aureus |
| Tuyến bã | Mụn trứng cá | Propionibacterium acnes |
| Mô mỡ dưới da | Viêm mô tế bào | Liên cầu tan huyết nhóm /3 |
| Cân mạc | Viêm hoại tử cân mạc | S.pyogenes và vi khuân yếm khí |
| Lớp cơ | Viêm cơ và hoại tử cơ | S.aureus và C.perfringens |
3. ĐƯỜNG XÂM NHẬP CỦA VI KHUẨN
– Nhiễm trùng thường theo sau một tổn thương da: vết thương da (giập, nứt, rách, đâm xuyên, côn trùng hay thú vật cắn,.), vết thương phẫu thuật (kim tiêm, vết mổ hay thủ thuật như thông tiểu, các vật liệu thay thế), hoặc không phát hiện được tổn thương ban đầu.
– Điều kiện thuận lợi tại chỗ là tình trạng hăm do ẩm ướt, nấm da, viêm tắc tĩnh mạch hay bạch huyết, loét tì dè, béo phì.
– Điều kiện thuận lợi toàn thân là cơ địa dễ bị nhiễm khuẩn như đái tháo đường, nhiễm HIV, các bệnh lý tự miễn, bệnh ác tính, người già, tình trạng suy kiệt hoặc sử dụng kéo dài một số thuốc như glucocorticoid, methotrexate, và các thuốc ức chế miễn dịch khác.
4. CHẨN ĐOÁN
4.1. Lâm sàng
– Triệu chứng tại chỗ:
+ Nhẹ: nhọt, mụn mủ, bọng nước, mảng hồng ban, sau đó đóng vẩy, diễn tiến ly tâm.
+ Tổn thương sâu hơn (viêm mô tế bào, hoại tử mạc-cơ) sưng, nóng, đỏ, đau, bề mặt da giống như vỏ cam, ranh giới giữa vùng da bệnh và lành không rõ.
+ Bọng nước, xuất huyết dạng điểm hoặc mảng, vỡ ra làm cho nhiễm trùng càng lan rộng và sâu hơn.
– Hạch vùng da tổn thương có thể có hoặc không.
– Triệu chứng toàn thân: sốt cao, rét run, mệt mỏi, xanh xao, gầy sút, chán ăn.
– Dấu hiệu nặng:
+ Huyết áp tâm thu < 90mmHg
+ Mạch > 100 lần/phút hoặc < 60 lần/phút
+ Nhiệt độ > 39°C hoặc < 36,5°C
– Phân độ: (Eron)
| Độ | Dấu hiệu toàn thân | Bệnh kèm |
| I | (-) | (-) |
| II | (+/-) | (+/-) |
| III | Dấu hiệu nhiễm độc và triệu chứng toàn thân (sốt, mạch nhanh, HA tụt, thở nhanh) | (+/-) |
| IV | Hội chứng nhiễm trùng nhiễm độc nặng đe dọa tính mạng (Sốc, truỵ tim mạch, nhiễm toan, suy hô hấp,…) | (+/-) |
4.2. Cận lâm sàng
– Tế bào máu ngoại vi: tăng số lượng bạch cầu, đặc biệt là bạch cầu đa nhân.
– Tăng tốc độ lắng máu.
– Tăng nồng độ protein C phản ứng huyết thanh (CRP).
– Cấy máu định danh vi khuẩn: có thể dương tính.
– Siêu âm, CT-scanner, MRI: có thể thấy hình ảnh viêm – ápxe tổ chức dưới da và mô mềm, cơ. Ngoài ra MRI còn giúp chẩn đoán phân biệt giữa viêm xương tuỷ với hoại tử cơ do vi khuẩn kỵ khí.
– Vi trùng học: soi tươi, nuôi cấy, kháng sinh đồ của các loại bệnh phẩm như máu và dịch tiết hoặc mủ tại vị trí sang thương.
4.3. Chẩn đoán xác định
Tiêu chuẩn vàng cho chẩn đoán xác định là phân lập được vi khuẩn gây bệnh, nhưng trong thực tế chỉ có khoảng 5% trường hợp cấy máu cho kết quả (+), và 20-30% từ dịch vết thương.
Chẩn đoán thường được xác lập dựa trên bệnh cảnh lâm sàng với các dấu hiệu tại chỗ, toàn thân kết hợp với cận lâm sàng và hình ảnh học.
4.4. Chẩn đoán phân biệt
– Ung thư di căn da.
– Viêm da cơ tự miễn.
– Tình trạng phù nề phần mềm cạnh khớp trong gout cấp.
5. ĐIỀU TRỊ
5.1. Nguyên tắc điều trị
Loại bỏ tình trạng nhiễm trùng bằng kháng sinh phù hợp và chăm sóc vết thương.
Phòng ngừa tình trạng nhiễm trùng lan rộng.
– Kháng sinh:
Kháng sinh nên điều trị ngay trước khi có kết quả kháng sinh đồ, có thể dựa trên phân độ Eron:
+ Độ I: kháng sinh đường uống: dicloxacillin, erythromycin, cephalexin, augmentin, clindamycin.
+ Độ II và độ III: kháng sinh đường toàn thân: nafcillin hoặc oxacillin (1-2g/4h/ngày); clindamycin (600mg/8h/ngày), vancomycin (30mg/kg chia 2 lần/ngày). MRSA: vancomycin, linezolid, daptomycin.
+ Độ III-IV: phối hợp các kháng sinh, hoặc với meropenem, ertapenem, imipenem.
+ Đánh giá đáp ứng lâm sàng sau 48-72 giờ, sau đó điều chỉnh kháng sinh theo kháng sinh đồ.
– Điều trị hỗ trợ:
+ Giảm đau: paracetamol, codein, iraniadol…
+ Kháng viêm không steroid khi cần.
+ Tại chỗ: thay băng hay chăm sóc vết thương, phẫu thuật cắt lọc hay dẫn lưu
mủ khi cần.
+ Toàn thân: nâng tổng trạng, điều chỉnh nước – điện giải, bù protein, albumin, huyết tương, máu khi cần.
5.2. Theo dõi
– Theo dõi các dấu hiệu sinh tồn, các triệu chứng toàn thân, triệu chứng tại chỗ để phát hiện diễn biến chuyển độ nặng đòi hỏi thay đổi chiến thuật điều trị phù hợp và kịp thời.
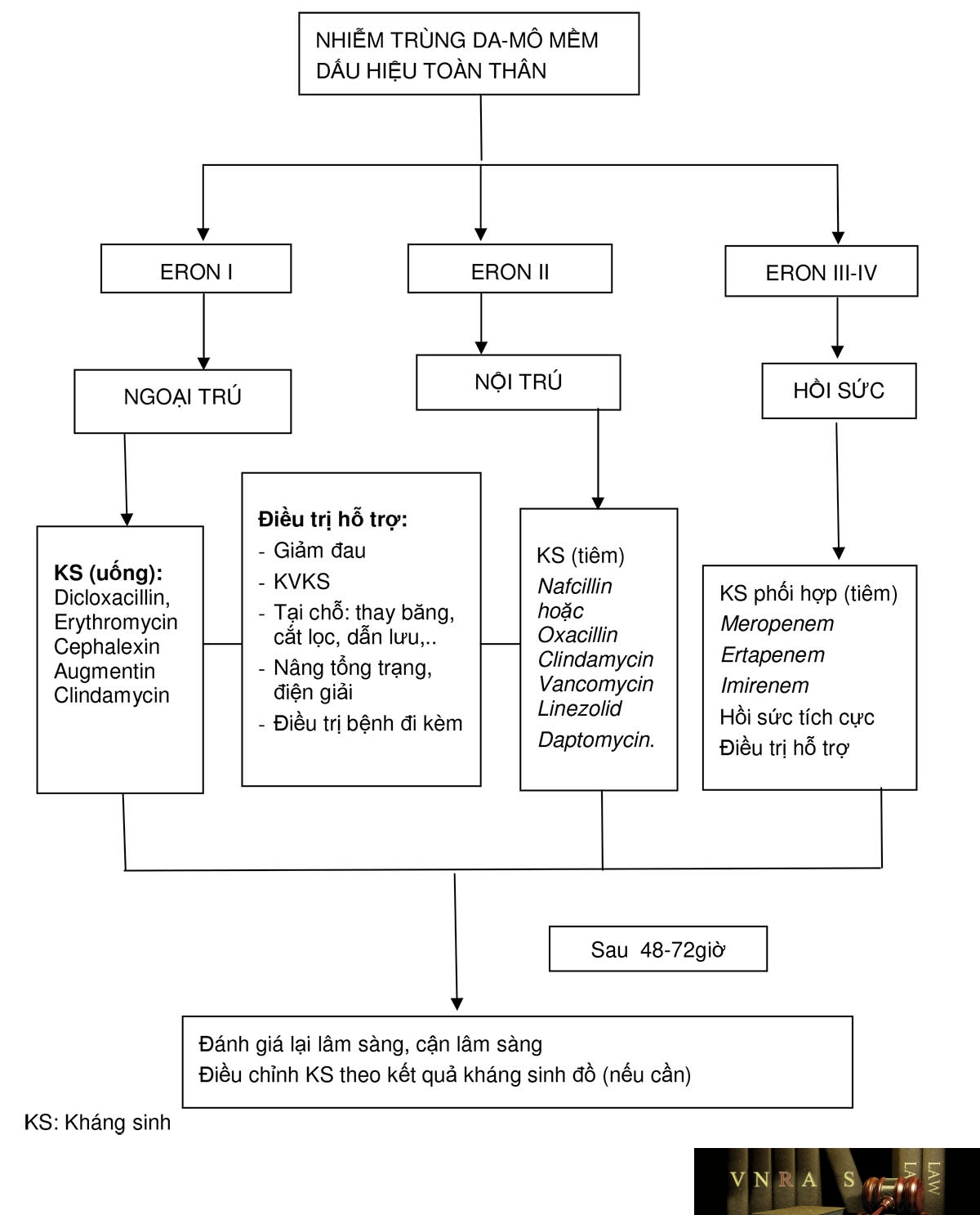
– Theo dõi chức năng gan, thận và bilan viêm (tế bào máu ngoại vi, tốc độ lắng máu, CRP) thường xuyên.
– Thời gian điều trị tùy dạng lâm sàng, có thể kéo dài 4-6 tuần.
– Có thể chuyển sang kháng sinh đường uống khi lâm sàng ổn định sau 10-14 ngày. Điều kiện là phải phù hợp kháng sinh đồ và kiểm soát tốt tình trạng nhiễm trùng, các bệnh đi kèm ổn định.
TÀI LIỆU THAM KHẢO
- Barr Walter G. 2009. “Mycobacterial infections of bones and joints”. Kelley’s textbook of rheumatology.chap 101.
- Bhattacharya Roby P. SIMMONS Rachel P. and Basgoz. 2011. “Infectious diseases. Pocket medicine 4th”. The handbook general hospital handbook of Internal medicine. P. 6-16.
- Eron Lawrence J. , Laine Christine ed al (2008), “Cellulitis and soft tissues infections”. Annals of Internal medicine.
- Ghafur Abdul, Shareek PS, Chenai (2012), “Skin and soft tissue infection” Medicine up date. Vol 22. P. 60-66.
- Hagan Jose E. Babcock Hilaty M. and Kimani Nigar, (2010), “Treatment of infection diseases”. The Washington manual of medical therapeutics 33rd edition. P. 444.
HỒNG BAN NÚT
1. ĐẠI CƯƠNG
Hồng ban nút (Erythema nodosum) là tình trạng viêm của các tế bào mỡ dưới da (panniculitis) biểu hiện dưới dạng sẩn hoặc u cục nhỏ màu đỏ, thường gặp nhất ở hai cẳng chân. Cơ chế bệnh sinh chưa biết rõ, thường xảy ra ở người mang gen HLA B8 (80%) và 6% có tính chất gia đình. Đây được coi là sự đáp ứng miễn dịch với các nguyên nhân khác nhau (tình trạng nhiễm khuẩn, sử dụng một số thuốc) hoặc có thể là triệu chứng của một số bệnh hệ thống, đôi khi có thể không rõ nguyên nhân. Ở Việt Nam, nguyên nhân thường gặp nhất là lao và nhiễm liên cầu khuẩn tan huyết và điều trị nguyên nhân khiến bệnh khỏi hoàn toàn. Bệnh gặp ở nữ nhiều hơn nam, tỷ lệ 3-7 nữ/1 nam, ở bất kỳ lứa tuổi nào song thường gặp nhất ở lứa tuổi từ 20 đến 40.
2. NGUYÊN NHÂN
Có khoảng 25-50% trường hợp không tìm thấy nguyên nhân. Số còn lại do hai nhóm nguyên nhân chính: bệnh lý nhiễm trùng, viêm.
– Trong số các nhiễm trùng ở Việt Nam, nguyên nhân thường gặp nh ất là lao và nhiễm liên cầu. Ngoài ra có thể gặp nhiễm Yersinia, Chlamydia, Salmonela; viêm gan virus A,B,C; Brucelose hoặc Mycobacterium leprae (Bệnh phong).
– Bệnh viêm: sarcoidose, bệnh Behcet; viêm đại trực tràng chảy máu và bệnh Crohn
– Nguyên nhân khác do thuốc (sulfamid, thuốc ch ống viêm không steroid, dẫn xuất iod, thuốc tránh thai), tình trạng mang thai…
3. CHẨN ĐOÁN
3.1. Lâm sàng
Hồng ban nút: ban màu đỏ, dạng u cục, sẩn cứng.
– Hình thái hồng ban nút: những u cục có thể nhìn hoặc sờ thấy ở dưới da, hình
tròn hoặc ovan; kích thước có thể dao động từ 1-10 cm đường kính, thường gặp khoảng
1- 2 cm. Sẩn cục này rắn, ít di động, xung quanh các cục sưng nề. Đôi khi nhiều sẩn cục kết hợp lại thành một mảng lớn.
– Vị trí: mặt trước cẳng chân, hai bên, đối xứng. Các nốt có thể xảy ra bất cứ nơi
nào có chất béo dưới da, bao gồm cả đùi, cánh tay, thân, mặt, song hiếm gặp ở chi trên, ở mặt và vùng cổ.
– Tiến triển: ban đa dạng, tuổi khác nhau với màu sắc thay đổi như đám xuất huyết
dưới da (chuyển thành màu tím hơi xanh, nâu, vàng nhạt, và cuối cùng là màu xanh lá
cây). Ban biến mất trong vòng từ 10-15 ngày, không để lại sẹo hay di chứng teo da.
– Triệu chứng phối hợp:
Hồng ban nút ban đỏ thường xuất hiện cùng với các triệu chứng tương tự như cúm, sốt và cảm giác mệt mỏi. Đau khớp, viêm màng hoạt dịch và cảm giác cứng khớp, có thể xảy ra trước hoặc đồng thời với tổn thương da, và có thể kéo dài đến 6 tháng.
3.2. Cận lâm sàng
– Hội chứng viêm: tốc độ máu lắng giờ đầu tăng, bạch cầu đa nhân trung tính tăng.
– Mô bệnh học: sinh thiết tổn thương da chỉ được chỉ định trong trường hợp không điển hình. Kết quả cho thấy tình trạng viêm có vách của các tế bào mỡ dưới da (panniculitis) cấp tính hoặc mạn tính tại tổ chức mỡ và xung quanh các mạch máu.
– Các xét nghiệm tìm kiếm nguyên nhân:
+ Phân lập liên cầu khuẩn tan huyết beta từ dịch lấy từ họng, xét nghiệm ASLO.
+ Test Mantoux, Xquang phổi (đôi khi cần chụp CT phổi) và phát hiện tình trạng nhiễm vi khuẩn BK khi nội soi phế quản.
+ X quang phổi: hạch rốn phổi một bên thường gặp trong các bệnh nhiễm trùng hoặc bệnh ác tính; hạch rốn phổi hai bên thường kết hợp với sarcoidosis.
3.3. Chẩn đoán xác định
– Thể điển hình: hồng ban nút biểu hiện rõ, dễ dàng phát hiện, kèm theo bệnh nhân có sốt, đau khớp.
– Thể không điển hình: Sinh thiết tổn thương da.
3.4. Chẩn đoán phân biệt
Phân biệt các ban trong viêm da bán cấp hoặc mạn tính. Giai đoạn đầu cần phân biệt: Viêm quầng (erysipèle), vết côn trùng cắn, sẩn mày đay cấp tính, viêm tắc tĩnh mạch nông, viêm tắc tĩnh mạch dạng nốt. Giai đoạn tiến triển cần phân biệt với viêm nút quanh động mạch; viêm mạch hoại tử…
4. ĐIỀU TRỊ
Hồng ban nút thường tự biến mất trong vòng 3-6 tuần. Cần điều trị nguyên nhân (lao, liên cầu) nếu phát hiện được nguyên nhân. Thalidomid được chỉ định trong trường hợp hồng ban nút do Mycobacterium leprae (bệnh phong). Điều trị triệu chứng bao gồm các biện pháp dưới đây.
– Nghỉ tại giường, nâng cao chân, sử dụng tất đàn hồi như trong điều trị giãn tĩnh mạch chi dưới có thể cải thiện triệu chứng phù chân.
– Thuốc chống viêm không steroid, thuốc giảm đau (nếu cần).
– Corticosteroid: liều 40 mg mỗi ngày (chỉ định với thể không rõ nguyên nhân): các nốt hồng ban mất sau vài ngày. Trường hợp hồng ban kéo dài có thể tiêm triamcinolone acetonide, với liều 5 mg/ml, tiêm trực tiếp vào trung tâm của các nốt hồng ban.
– Colchicin: liều 0,6 mg đến 1,2 mg, hai lần mỗi ngày, thường được chỉ định trong trường hợp hồng ban nút do bệnh Be^hcet.
– Trường hợp hồng ban nút do nguyên nhân viêm đại trực tràng chảy máu hay bệnh Crohn có thể chỉ định Hydroxychloroquin 200mg/ngày hoặc cyclosporin A, hoặc các thuốc sinh học (Infliximab, Rituximab…).
– Thuốc chống sốt rét tổng hợp: hydroxychloroquine: 200 mg hai lần mỗi ngày.
– Muối iod (iodure de potassium): có thể chỉ định trong trường hợp tổn thương kéo dài không rõ nguyên nhân (cơ chế chưa rõ).
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Hồng ban nút khỏi tự nhiên từ 3-6 tuần, tuy nhiên bệnh hay tái phát 3-4 lần (12-14%) nếu không điều trị dứt điểm nguyên nhân gây bệnh.
TÀI LIỆU THAM KHẢO
- C. Longueville, V. Doffoel-Hantz, S. Hantz, N. Souyri, Y. Nouaille, C. Bédane, A. Sparsa. (2012), ‘Erytheme noueux induit par le Gardasil’, Rev Med Int 2012 ; 33 (3) e17-e18 _
- M. Mazouni. (2009), “A propos de l’érythème noueux chez l’enfant ”, Paediatrica 2009 ; 20 (2) 32-35
- S. Youssef, H. Hammami, S. Cheffaỉ, M.R. Dhaoui, K. Jaber, N. Doss. (2009), ‘Erytheme noueux unilatéral associé à une leishmaniose cutanée homolatérale’, Med Mal Infect 2009 ; 39 (9) 739-740.
LOẠN DƯỠNG CƠ TIẾN TRIỂN
1. ĐẠI CƯƠNG
1.1. Định nghĩa
– Loạn dưỡng cơ tiến triển (Progressive muscular dystrophies) là một nhóm bệnh cơ vân thoái hóa tiến triển do các bất thường về gen di truyền với các đặc điểm về lâm sàng và di truyền đặc trưng.
– Bệnh được chia thành các thể:
+ Loạn dưỡng cơ Duchenne.
+ Loạn dưỡng cơ Becker.
+ Loạn dưỡng cơ mặt – vai – cánh tay và một số thể hiếm gặp khác.
1.2. Dịch tễ học
Tùy theo thể, bệnh có thể gặp ở trẻ em hoặc cả trẻ em và người lớn. Riêng loạn dưỡng cơ Duchenne và bẩm sinh gặp ở trẻ em dưới 5 tuổi và trẻ sơ sinh hoặc những tháng đầu sau đẻ, loạn dưỡng cơ mắt và hầu họng gặp ở những người 50-60 tuổi.
1.3. Cơ chế bệnh sinh
Do các bất thường về di truyền gây ra thiếu hụt hoặc biến đổi các protien cấu trúc của tế bào cơ. Hậu quả là làm rối loạn quá trình phát triển của cơ gây ra thoái hóa, teo cơ, giảm hoặc mất chức năng vận động của cơ.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
Chẩn đoán của chứng loạn dưỡng cơ được dựa trên tình trạng yếu cơ, teo cơ, tăng enzym cơ (creatine phosphokinase – CK), rối loạn điện cơ có nguồn gốc cơ, kết hợp với kết quả sinh thiết cơ và phân tích DNA.
2.1.1. Loạn dưỡng cơ Duchenne
– Gặp chủ yếu ở nam.
– Yếu cơ xuất hiện sớm ngay sau đẻ hoặc trước 6 tuổi, yếu cơ xuất hiện ban đầu ở các cơ mông, chi dưới sau đó ở các cơ lưng, hô hấp, chi trên, tổn thương cơ gốc chi xuất hiện trước. Ở giai đoạn sớm có thể có phì đại một số cơ do xâm nhập các tổ chức mỡ thay vì các mô cơ (được gọi là teo cơ giả phì đại) – thường gặp nhất ở các cơ cẳng chân. Tiếp sau đó là giai đoạn teo cơ tiến triển. Thường không có teo ở cơ bụng chân và một số trường hợp cơ rộng và cơ delta cánh tay.
– Trẻ thường yếu, chậm biết đi, hay ngã.
– Biến dạng cột sống: gù vẹo, vẹo hoặc ưỡn cột sống.
– Giai đoạn muộn có teo cơ hô hấp, khó thở, giảm hoặc mất phản xạ gân xương.
– Có thể có bệnh lý cơ tim và thiểu năng trí tuệ kèm theo.
– Xét nghiệm enzym cơ (CK) thường tăng cao.
– Điện cơ có các rối loạn nguồn gốc cơ.
– Sinh thiết cơ nhuộm hóa miễn dịch hoặc xét nghiệm ELISA không tìm thấy dystrophin.
– Xét nghiệm di truyền có bất thường gen mã hóa dystrophin
2.1.2. Loạn dưỡng cơ Becker
– Gặp chủ yếu ở nam.
– Các triệu chứng yếu cơ, phì đại và teo cơ giống như trong loạn dưỡng cơ Duchenne nhưng thường xuất hiện muộn hơn khoảng từ 10 – 15 tuổi.
– Mức độ tổn thương cơ nhẹ hơn so với loạn dưỡng cơ Duchenne.
– Xét nghiệm enzym cơ (CK) bình thường hoặc tăng nhẹ.
– Điện cơ có các rối loạn nguồn gốc cơ.
– Thường không có thiểu năng trí tuệ kèm theo.
– Sinh thiết cơ nhuộm hóa miễn dịch thấy biến đổi về cấu trúc của dystrophin. Có một số trường hợp cho kết quả vừa có giảm số lượng và biến đổi về cấu trúc của dystrophin được xếp vào loạn dưỡng cơ thể trung gian giữa Duchenne và Becker.
– Xét nghiệm di truyền có bất thường gen mã hóa dystrophin
2.1.3. Loạn dưỡng cơ mặt – vai – cánh tay
– Tuổi bị bệnh thường là ở lứa tuổi thanh niên.
– Yếu cơ mặt biểu hiện bằng hạn chế vận động môi, môi hơi trễ và cong ra ngoài, mắt nhắm không kín, không làm được các động tác như huýt sáo, thổi bóng.
– Xương bả vai nhô lên trông như cánh gà. Bệnh nhân không giơ tay lên ngang vai được mặc dù cơ delta không yếu.
– Đai vai có hình dạng đặc trưng, nhìn từ phía trước xương đòn có vẻ xuống thấp, đỉnh xương bả vai nhô lên bên trên hố thượng đòn.
– Yếu cơ gốc chi ở chân, tay hơn là cơ mác và cơ chày trước.
– Bệnh có thể gặp ở nhiều thành viên trong một gia đình, với các mức độ khác nhau từ nhẹ, tiến triển chậm đến nặng dẫn đến tàn phế cho người bệnh.
– Các triệu chứng khác có thể gặp như điếc, chậm phát triển trí tuệ, liệt mặt hai bên, bệnh mạch máu võng mạc như dãn mạch từng điểm và xuất tiết võng mạc.
2.2. Chẩn đoán phân biệt
Loạn dưỡng cơ cần được chẩn đoán phân biệt với một số tình trạng bình thường hoặc bệnh lý sau:
2.2.1. Chậm phát triển vận động ở trẻ em
– Không có yếu cơ bất thường.
– Các xét nghiệm enzym cơ (CK) bình thường.
– Điện cơ không có rối loạn.
– Sinh thiết cơ bình thường.
2.2.2. Trường hợp có yếu cơ gốc chi lan tỏa
Cần phân biệt với viêm đa cơ, viêm da cơ…
2.2.3. Các bệnh lý cơ do nguyên nhân thần kinh
– Dựa vào các dấu hiện về thần kinh.
– Điện cơ có tổn thương nguồn gốc thần kinh.
– Xét nghiệm enzym cơ (CK) không thay đổi.
– Sinh thiết cơ bình thường.
2.2.4. Các bệnh lý cơ nguyên nhân do thuốc, chuyển hóa, nội tiết
Cần khai thác kỹ tiền sử dùng thuốc, căn cứ vào các triệu chứng lâm sàng và xét nghiệm của các bệnh này.
3. ĐIỀU TRỊ
– Hiện tại không có phương pháp điều trị đặc hiệu loạn dưỡng cơ tiến triển.
– Các biện pháp điều trị chủ yếu để hạn chế các biến chứng có thể xảy ra do tình trạng yếu cơ tiến triển, suy hô hấp, rối loạn tim mạch.
3.1. Các biện pháp không dùng thuốc
– Không nên nghỉ ngơi tại giường trong thời gian dài. Khuyến khích người bệnh duy trì các hoạt động trong sinh hoạt hàng ngày. Bơi là một trong những biện pháp tốt (nếu có điều kiện).
– Cần khuyến khích bệnh nhân tập thở. Hô hấp hỗ trợ khi có tổn thương cơ hô hấp.
– Vật lý trị liệu bằng kích thích điện.
– Cần có chế độ dinh dưỡng giàu protein như thịt nạc, hải sản, đậu. Nên tăng cường sử dụng dầu ô liu, chất chống oxy hóa. Giảm lượng thực phẩm chế biến, chất béo, và cafein và các đồ uống có cồn …
3.2. Các thuốc điều trị
– Corticosteroid: prednisolone đường uống bắt đầu với liều 0,75 mg/kg/ngày, sau đó giảm liều dần. Thuốc có tác dụng làm chậm quá trình tiến triển bệnh nhưng không ngăn chặn được hoàn toàn. Thời gian dùng corticoid có thể kéo dài trong nhiều năm.
– Điều trị biến chứng nhiễm trùng hô hấp, suy hô hấp, rối loạn tim mạch nếu có.
– Điều trị thay thế hoặc cấy ghép gen, tế bào gốc hiện đang được nghiên cứu.
TÀI LIỆU THAM KHẢO
- Nguyễn Thị Ngọc Lan và CS (2011), “Bệnh học cơ xương khớp nội khoa”. NXB Giáo dục Việt Nam.
- Dalakas, M.C., “Polymyositis, Dermatomyositis, and Inclusion Body
- Myositis”, in Harrison’s Principles of Internal Medicine. Fauci, A.S., et al., Editors. 2008, McGraw-Hill
- McPhee, S.J., M.A. Papadakis, “Current Medical Diagnosis & Treatment”. 50th ed. 2011: McGraw-Hill.
- Ropper, A.H., Samuels, M.A., “The Muscular Dystrophies, in Adams and
- Victor’s Principles of Neurology”. Ropper, A.H., Samuels, M.A., Editors 9th ed.2008: McGraw-Hill.
CHẨN ĐOÁN VÀ ĐIỀU TRỊ NHƯỢC CƠ
1. ĐẠI CƯƠNG
Nhược cơ là một bệnh về rối loạn thần kinh cơ, được đặc trưng bởi tình trạng yếu và mỏi cơ. Bản chất của bệnh là tình trạng giảm số lượng các thụ thể acetylcholine tại bản vận động cơ do sự tấn công của các kháng thể tự miễn vào các thụ thể này. Tình trạng yếu cơ thay đổi và xảy ra với một số cơ chủ động, nhất là các cơ kích thích bởi các tế bào thần kinh vận động ví dụ như các cơ vận nhãn, cơ nhai, cơ mặt, cơ nuốt và cơ thanh quản. Yếu cơ xảy ra khi cơ hoạt động liên tục và phục hồi khi nghỉ ngơi. Sử dụng các thuốc kháng cholinesterase giúp phục hồi cơ lực nhanh. Bệnh có liên quan rõ rệt tới tuyến ức: 10-15% trường hợp có u tân sinh (neoplasm) của tuyến ức, 65% có tăng sản các nang lympho (lymphofollicular hyperplasia) ở tủy tuyến ức, với các trung tâm mầm (germinal centers) hoạt động mạnh ở phần tủy của tuyến.
Khởi phát ở bất kỳ lứa tuổi nào, thường gặp độ tuổi 20-30 (đối với phụ nữ) và trên 50 (đối với nam) và có 10% trẻ dưới 10 tuổi. Nữ chiếm đa số (tỷ lệ nam/nữ là khoảng 2/3 và 1/5 đối với trẻ em. Tỷ lệ mới mắc hàng năm là 1-9 người/1 triệu dân, tỷ lệ mắc bệnh hiện có (prevalence) là 25-142 người/1 triệu dân. Người châu Á có tỷ lệ khởi phát bệnh ở tuổi trẻ nhiều hơn so với các chủng tộc khác.
2. CHẨN ĐOÁN
2.1. Triệu chứng lâm sàng
Nét đặt trưng của bệnh nhược cơ là yếu cơ. Yếu một nhóm cơ tăng lên sau khi vận động và hồi phục (hoàn toàn hoặc một phần) khi nghỉ ngơi.
Đa số trường hợp bệnh khởi phát âm thầm, chỉ một số ít phát triển rất nhanh. Bệnh có thể khởi phát sau một stress hay bệnh nhiễm trùng (thường là nhiễm trùng hô hấp); khi có thai hoặc khi gây mê.
Vị trí cơ tổn thương: Biểu hiện đầu tiên thường ở các cơ ổ mắt, cơ ở mặt, cơ nhai, cơ cổ, cơ họng. Hiếm khi biểu hiện đầu tiên ở cơ tứ chi. Giai đoạn cuối, tổn thương cơ ra toàn thân. Phân bố của yếu cơ không theo định khu giải phẫu.
– Tổn thương các cơ vận nhãn: (gặp ở khoảng 85% số bệnh nhân)
+ Triệu chứng sụp mi rất gợi ý, đôi khi sụp mi một bên kèm với mở to mắt bên đối diện, do phản ứng cố gắng bù trừ tự nhiên. Có thể kèm theo nhìn đôi.
+ Dấu hiệu Cogan: cho bệnh nhân nhìn xuống để cơ nâng mi được nghỉ, sau đó yêu cầu nhìn thẳng thật nhanh, mi trên sẽ giật mạnh, rồi nhanh chóng sụp xuống.
+ Thao tác Gorelick: cho bệnh nhân nhìn ngước chằm chằm lên một điểm cố định trên cao, mi trên ở một bên mắt sẽ từ từ sụp xuống, dùng ngón tay (của người khám) để kéo và giữ mi bên đó lên, sau một lúc lại thấy mi trên phía bên kia từ từ sụp xuống. Thao tác này là rất đặc hiệu cho bệnh nhược cơ.
– Các cơ khác: các cơ ở mặt, các cơ tham gia nhai, nuốt và nói cũng thường bị tổn thương (5-10% tổng số bệnh nhân ở giai đoạn sớm và 80% ở giai đoạn toàn phát). Bệnh nhân chóng bị mỏi hàm khi nhai, thậm chí cằm có thể trễ xuống phải lấy tay đẩy lên. Bữa ăn dễ bị ngắt quãng do không nhai được và nuốt nghẹn tăng dần. Khi hội thoại thì càng về cuối, giọng nói càng khó nghe hơn và chuyển thành giọng mũi. Cổ có thể rũ xuống do yếu các cơ gáy. Khi bệnh đã phát triển, tất cả các cơ đều có thể bị yếu, bao gồm cả các cơ hô hấp như cơ hoành, cơ liên sườn, cơ thành bụng. Thậm chí khi bệnh nặng, có thể các cơ vòng của bàng quang và trực tràng cũng bị ảnh hưởng. Trong các cơ ở tứ chi, thì các cơ gốc chi thường bị nặng hơn các cơ ở ngoại biên.
+ Đặc điểm: Trong một ngày, mức độ yếu cơ nhẹ vào buổi sáng và nặng lên vào buổi chiều tối. Hiếm khi có teo cơ. Cơ tim và các cơ trơn không bị ảnh hưởng. Phản xạ gân xương bình thường. Phản xạ đồng tử với ánh sáng và điều tiết vẫn bình thường.
+ Tính mạng bệnh nhân sẽ bị đe dọa trong hai tình huống gần như ngược nhau, đó là cơn nhược cơ (myasthenic crisis) và cơn cường cholin (cholinergic crisis) (xem ở phần điều trị cấp cứu).
– Tổn thương kết hợp: Khoảng 5-10% bệnh nhân nhược cơ có các rối loạn tuyến giáp (cường giáp hoặc suy giáp).
– Nhược cơ sơ sinh: Gặp ở khoảng 10-15% trẻ sơ sinh của những bà mẹ nhược cơ. Các triệu chứng nhược cơ chỉ tạm thời, kéo dài trung bình 18 ngày rồi hết, không tái phát. Đã phát hiện thấy kháng thể kháng AChR vào cơ thể của trẻ qua nhau thai.
2.2. Các test chẩn đoán trong lâm sàng
– Edrophonium (Tensilon) test: dùng để chẩn đoán nhược cơ và rất hữu ích để chẩn đoán phân biệt cơn nhược cơ với cơn cường cholin do thuốc tác dụng nhanh và hết tác dụng cũng nhanh trên cơ sở lực cơ phục hồi sau tiêm Edrophonium.
Trước khi tiến hành test, cho bệnh nhân dưới da 0,8 mg Atropine, nhằm loại trừ tác dụng không mong muốn muscarinic của thuốc. Gây khởi phát triệu chứng: Cho bệnh nhân nhìn ngước lên đến khi xuất hiện hiện tượng sụp mi; hoặc nhìn cố định về một hướng nào để xuất hiện hiện tượng nhìn đôi. Sau khi xuất hiện triệu chứng: Tiêm Tensilon tĩnh mạch. Tổng liều 10 mg (= 1 ml). Khởi đầu tiêm 1 mg (= 0,1ml). Nếu bệnh nhân dung nạp thuốc tốt và không thấy cải thiện sức cơ sau 45 giây, bơm tiếp 3-6 mg. Sau 45 giây, nếu vẫn không có đáp ứng, có thể dùng nốt lượng còn lại trong vòng 1 phút. Đa số bệnh nhân có đáp ứng với 5 mg Tensilon, và tác dụng kéo dài 4-5 phút. Đáp ứng: hết nhìn đôi hoặc hết sụp mi. Lưu ý test này có thể dương tính trong những trường hợp sụp mi không do nhược cơ (hội chứng Guillain – Barré, liệt dây vận nhãn do khối u, bệnh lý tuyến giáp, phình mạch cảnh…), và có thể không âm tính giả trong giai đoạn đầu của bệnh nhược cơ. Tuy nhiên, nếu đã dùng tới liều tối đa mà không có đáp ứng, thì có thể là cơn cường cholin hoặc yếu cơ không do bệnh nhược cơ (xem thêm ở phần cấp cứu dưới đây).
– Neostigmine test: Cũng tiêm dưới da 0,8 mg Atropin trước khi làm test. Sau đó tiêm bắp 1,5 mg Neostigmin. Các biểu hiện nhược cơ thuyên giảm sau 10-15, tác dụng tối đa thường sau 20 phút. Tác dụng kéo dài 2-3 giờ. Nếu test âm tính, đa số các trường hợp không phải là nhược cơ tuy cũng không loại trừ hoàn toàn bệnh này.
– Test túi nước đá (Ice pack test): trên bệnh nhân sụp mi nghi do nhược cơ, làm test bằng cách bỏ nước đá vào găng tay cao su, quấn quanh bằng khăn mặt, đặt trên mi mắt bệnh nhân trong 2 phút. Test dương tính nếu hết sụp mi. Độ nhậy của test là 82% và độ đặc hiệu là 96%.
2.3. Cận lâm sàng
– Các phương pháp chẩn đoán cận lâm sàng bao gồm điện cơ thường quy, điện cơ sợi đơn độc (SF-EMG), kích thích lặp lại liên tiếp, xét nghiệm tìm kháng thể chống thụ cảm thể acetylcholine (acetylcholine receptor antibody- ARA và kháng thể kháng MuSK (muscle-specific tyrosine kinase). Xét nghiệm kháng thể có độ đặc hiệu cao nhất và điện cơ sợi đơn độc SF-EMG có độ nhậy cao nhất. Do đây là bệnh hiếm gặp và các xét nghiệm chuyên biệt nên chúng tôi không trình bày chi tiết.
– Xquang phổi: phát hiện viêm phổi do sặc (khá thường gặp) và có thể phát hiện gần 30% trường hợp u tuyến ức (đa số cần phát hiện u hoặc tăng sản tuyến ức trên CT scan và MRI). Các phương pháp bơm hơi trung thất ít khi được dùng.
– Khí máu động mạch và chức năng hô hấp: nên kiểm tra trong trường hợp nhược cơ nặng nhằm chỉ định thở máy.
3. ĐIỀU TRỊ
3.1. Thuốc kháng Cholinesterase
Pyridostigmine (Mestinon) thường được dùng hơn neostigmine (Prostigmin). Liều lượng uống pyridostigmine (viên Mestinon 60 mg) 1/2 viên x 3 lần/ngày, có thể 30-90 mg cứ 6 giờ 1 lần (tối đa 120 mg/lần, 3 giờ 1 lần). Có loại viên tác dụng chậm, chỉ dùng lúc đi ngủ, dành cho người hay có nhược cơ nặng lên về đêm, hoặc sáng sớm. Liều lượng và thời gian dùng của mỗi thuốc cần được điều chỉnh cho từng trường hợp cụ thể. Với các bệnh nhân nhược cơ nhẹ, hoặc sau phẫu thuật tuyến ức và nhược cơ thể mắt đơn thuần có thể chỉ cần dùng thuốc kháng cholinesterase (trường hợp có biểu hiện nhìn đôi, có thể dùng thêm corticosteroids liều thấp). Dưới đây là một số chể phẩm và liều tương đương của các thuốc ức chế cholinesterase sử dụng trong điều trị nhược cơ.
| Thuốc ức chế cholinesterase | Liều tương đương | Thời gian bắt đầu tác dụng | Thời gian đạt hiệu quả tối đa |
| Pyridostigmine uống (Mestinon) | 60 mg | 40 phút | 1 giờ |
| Neostigmine uống | 15 mg | 1 giờ | 1,5 giờ |
| Neostigmine tĩnh mạch | 1,5 mg | 30 phút | 1 giờ |
| Neostigmine tiêm bắp | 0,5 mg | ngay | 20 phút |
Thuộc nhóm kháng Cholinesterase còn có ambenonium (Mytelase), viên 10 mg, liều lượng 5-25 mg/lần x 3-4 lần/ngày, ít được dùng hơn hai thuốc trên.
– Các thuốc kháng cholinesterase thường có tác dụng không mong muốn là hội chứng muscarinic như: buồn nôn và nôn, da xanh tái, toát mồ hôi và chảy dãi, nhịp tim chậm, đau bụng và tiêu chảy, có thể hạ huyết áp. Thường cần kết hợp Atropin nhằm giảm thiểu tác dụng này.
3.2. Corticosteroids
Chỉ định cho nhược cơ toàn thân mức độ trung bình hoặc nặng. Liều tính theo prednisone: Thường dùng đường uống, khởi đầu 10-15 mg/ngày, tăng dần liều cho tới là 1-2 mg/kg cân nặng dựa vào triệu chứng lâm sàng. Nếu liều khởi đầu cao quá hoặc tăng liều nhanh quá thì triệu chứng nhược cơ có thể nặng lên. Thường đạt hiệu quả (sau vài tuần), cần giảm dần liều lượng chậm, rồi chuyển sang cho uống cách nhật (ngày uống, ngày nghỉ). Lưu ý bổ sung kali, calci và cho thuốc bảo vệ niêm mạch dạ dày (nên dùng nhóm ức chế bơm proton) để tránh loét dạ dày.
Trường hợp bệnh nhân không thể uống có thể dùng đường tiêm tĩnh mạch: methylprednisolone (Solu-Medrol) liều tĩnh mạch 40-60 mg/lần và 3-4 lần/ngày (trẻ em 1-2 mg/kg cân nặng x 3-4 (lần/ngày).
Lưu ý các chỉ định, chống chỉ định của corticosteroid, đặc biệt đối với bệnh nhân trẻ em. Nên nhớ rằng khi mới bắt đầu dùng corticosteroid cũng có thể làm cho triệu chứng nhược cơ nặng lên.
3.3. Các thuốc ức chế miễn dịch
Chỉ định: phối hợp với corticosteroids, hoặc dùng đơn độc khi bệnh nhân không dung nạp với corticosteroids. Cần theo dõi chức năng gan, thận và số lượng bạch cầu.
– Azathioprine (Immuran – Imurel viên 50 mg): Khởi đầu 1 viên/ngày x vài ngày. Nếu dung nạp tốt thì tăng dần liều, cho tới 2-4 viên/ngày (2-3 mg/kg cân nặng/ngày). Đáp ứng với thuốc có thể sau vài tháng hoặc 1 năm.
– Cyclosporine: liều 6 mg/kg cân nặng/ngày, chia làm hai lần. Tác dụng không mong muốn: tăng huyết áp, suy thận, chảy máu bàng quang…
– Mycophenolate mofetyl (Cellcept): hiệu quả tương đương azathioprine, song dung nạp tốt hơn.
3.4. Thay huyết tương (plasma exchange)
Nhằm mục đích lọc các kháng thể. Chỉ định: bệnh nhược cơ nặng, không đáp ứng với các phương pháp điều trị đã nêu trên, hoặc đang trong cơn nhược cơ nặng (myasthenic crisis) hoặc trước và sau mổ cắt bỏ tuyến ức, hoặc khi bắt đầu dùng thuốc ức chế miễn dịch.
3.5. Globulin miễn dịch
Truyền imunoglobulin tĩnh mạch (intravenous immunoglobulin – IVIG) là một phương pháp điều trị tốt nhưng rất tốn kém. Liều lượng mỗi đợt là 2g/kg cân nặng chia đều trong 5 ngày hoặc trong 2 ngày. Mỗi tháng lặp lại 01 liều nếu cần.
Chỉ định: bệnh nhược cơ nặng, không đáp ứng với các phương pháp điều trị đã nêu trên.
3.6. Cắt bỏ tuyến ức (thymectomy)
Nếu có u, nên phẫu thuật cắt bỏ tất cả các u tuyến ức. Sau mổ nên chiếu xạ tại chỗ để diệt phần còn sót, và có thể dùng hóa trị liệu (với cisplatin) để điều trị các xâm lấn hạch bạch huyết. Trong trường hợp không lấy được hoàn toàn tuyến ức có thể cần phối hợp điều trị xạ trị tại chỗ hoặc hóa chất. Nhược cơ ở trẻ em, dù cắt bỏ tuyến ức hiệu quả tốt, nhưng do tầm quan trọng của tuyến ức đối với sự phát triển của hệ thống miễn dịch, nên chờ tới tuổi dậy thì (nếu được). Không nên phẫu thuật cho bệnh nhược cơ khu trú ở mắt. Sau mổ, nhớ tránh dùng một số kháng sinh có thể làm vượng triệu chứng nhược cơ, chúng tôi sẽ liệt kê ở phần sau.
3.7. Các tình trạng cấp cứu
Bao gồm cơn nhược cơ (thường gặp hơn) và cơn cường cholin, có nguy cơ tử vong cao. Nếu yếu cơ toàn thân nặng kèm khó thở ở người đang dùng thuốc liều cao, dùng Tensilon test để chẩn đoán phân biệt: nếu yếu cơ có cải thiện rõ, chứng tỏ thuốc chưa đủ liều; ngược lại nếu yếu cơ tăng lên hoặc không thay đổi, thì có thể là cơn cường cholin.
– Cơn cường cholin (cholinergic crisis) do dùng quá nhiều thuốc ức chế cholinesterase, biểu hiện gần giống như tình trạng nhiễm độc phospho hữu cơ. Tình trạng kích thích quá mức các thụ cảm thể gây nên liệt mềm các cơ, hầu như không thể phân biệt được với yếu cơ do nhược cơ gây ra, và đều có thể gây co thắt phế quản.
– Nếu có co đồng tử và hội chứng SLUDGE (Salivation – tiết nước miếng, Lacrimation – chảy nước mắt, Urinary incontinence – tiểu dầm, Diarrhea – tiêu chảy, GI upset and hypermotility – rối loạn dạ dày ruột và tăng nhu động, và Emesis – nôn ói) là cơn cường cholin. Tuy nhiên các dấu hiệu này không phải lúc nào cũng biểu hiện. Cần kiểm tra khí máu động mạch, và khi pCO2 tăng cao thì tiến hành cấp cứu về đường thở kịp thời.
– Cơn nhược cơ (myasthenic crisis) là tình trạng nhược cơ tăng tiến nhanh chóng gây liệt tứ chi kèm suy hô hấp. Dấu hiệu báo động: giảm dung tích sống, bệnh nhân bồn chồn bất an, sợ hãi, run rẩy, toát mồ hôi. Nếu liệt cơ hoành, ta sẽ thấy thở nông, hoặc hiện tượng cử động nghịch đảo của thành bụng và ngực khi hô hấp: bụng thót lại khi bệnh nhân hít vào.
Cần theo dõi để kịp thời tiến hành cấp cứu về đường thở. Khi đã thở máy, có thể tạm ngừng thuốc kháng cholinesterase, nên thay huyết tương hoặc IVIG nếu có điều kiện. Thường sau vài ngày đến 1 tuần, trước khi bỏ máy thở, cho dùng lại thuốc kháng cholinesterase, kèm corticosteroids.
3.8. Cần tránh sử dụng các thuốc làm bộc lộ bệnh nhược cơ tiềm ẩn hoặc làm tăng nặng bệnh nhược cơ
Các kháng sinh (nhóm aminoglycosides, polymyxin B, colistin, clindamycin, ciprofloxacin, netilmicin, azithromycin, pefoxacin, norfloxacin, và erythromycin); Các thuốc chống loạn nhịp (lidocaine, quinidine, quinine, procainamide, và trimetaphan camsylate); Corticosteroid; Magnesi (đường tiêm truyền)…
4. TIÊN LƯỢNG
Diễn tiến của bệnh nhược cơ rất khác nhau. Nguy cơ tử vong chủ yếu do biến chứng hô hấp. Bệnh tiến triển tới mức nặng nhất trong vòng 1-7 năm. Thời kỳ nhược các cơ vận nhãn đơn thuần càng kéo dài, thì nguy cơ yếu cơ toàn thân càng giảm. Tiến triển ở nam giới nhanh hơn ở nữ giới; khởi phát ở người trẻ nặng hơn người già. Nhược cơ trẻ em thường có tiên lượng xa khá tốt: khoảng 30% trẻ không cắt tuyến ức và 40% trẻ được cắt tuyến ức sẽ khỏi hoàn toàn.
TÀI LIỆU THAM KHẢO
- Anthony A. Amato, James A. Russell (2008), ” Neuromuscular Disorders”. McGraw-Hill, p 457-528.
- Cortese I, Chaudhry V, So YT, Cantor F, Cornblath DR, Rae-Grant A (2011), “Evidence-based guideline update: Plasmapheresis in neurologic disorders; Report of the Therapeutics and Technology Assessment Subcommittee of the American Academy of Neurology”. Neurology, Jan 18;76(3):294-300.
- Henry J. Kaminski (2009), “Myasthenia Gravis and Related Disorders, Second Edition”. Humana Press, p 71-208, 293-302.
- Marisa Schiller Sosinsky, Petra Kaufmann (2008), ”Myasthenia Gravis & Other Disorders of the Neuromuscular Junction. In: Current Diagnosis & Treatment in Neurology”. Edited by John CM Brust. Mc GrawHill, p 350-359.
- Stephen J. McPhee, Maxime A. Papadakis (2008), “Current Medical Diagnosis & Treatment”. Mc GrawHill, p 892-8893.
CHẨN ĐOÁN VÀ ĐIỀU TRỊ THOÁI HOÁ KHỚP GỐI
- ĐỊNH NGHĨA
Thoái hoá khớp gối là hậu quả của quá trình cơ học và sinh học làm mất cân bằng giữa tổng hợp và huỷ hoại của sụn và xương dưới sụn. Sự mất cân bằng này có thể được bắt đầu bởi nhiều yếu tố: di truyền, phát triển, chuyển hoá và chấn thương, biểu hiện cuối cùng của thoái hóa khớp là các thay đổi hình thái, sinh hoá, phân tử và cơ sinh học của tế bào và chất cơ bản của sụn dẫn đến nhuyễn hoá, nứt loét và mất sụn khớp, xơ hoá xương dưới sụn, tạo gai xương và hốc xương dưới sụn.
Bệnh thường gặp ở nữ giới, chiếm 80% các trường hợp thoái hóa khớp gối.
2. NGUYÊN NHÂN
Theo nguyên nhân chia hai loại: thoái hóa khớp nguyên phát và thứ phát.
2.1. Thoái hoá khớp nguyên phát
Là nguyên nhân chính, xuất hiện muộn, thường ở người sau 60 tuổi, có thể ở một hoặc nhiều khớp, tiến triển chậm. Ngoài ra có thể có yếu tố di truyền, yếu tố nội tiết và chuyển hoá (mãn kinh, đái tháo đường…) có thể gia tăng tình trạng thoái hóa.
2.2. Thoái hoá khớp thứ phát
Bệnh gặp ở mọi lứa tuổi, nguyên nhân có thể do sau các chấn thương khiến trục khớp thay đổi (gãy xương khớp, can lệch…); Các bất thường trục khớp gối bẩm sinh: khớp gối quay ra ngoài (genu valgum); Khớp gối quay vào trong (genu varum); Khớp gối quá duỗi (genu recurvatum…) hoặc sau các tổn thương viêm khác tại khớp gối (viêm khớp dạng thấp, viêm cột sống dính khớp, lao khớp, viêm mủ, bệnh gút, chảy máu trong khớp – bệnh Hemophilie.)
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
Áp dụng tiêu chuẩn chẩn đoán của Hội thấp khớp học Mỹ-ACR (American College of Rheumatology), 1991.
– Có gai xương ở rìa khớp (trên Xquang).
– Dịch khớp là dịch thoái hoá.
– Tuổi trên 38.
– Cứng khớp dưới 30 phút.
– Có dấu hiệu lục khục khi cử động khớp.
Chẩn đoán xác định khi có yếu tố 1,2,3,4 hoặc 1,2,5 hoặc 1,4,5.
– Các dấu hiệu khác:
+ Tràn dịch khớp: đôi khi thấy ở khớp gối, do phản ứng viêm của màng hoạt dịch.
+ Biến dạng: do xuất hiện các gai xương, do lệch trục khớp hoặc thoát vị màng hoạt dịch.
– Các phương pháp thăm dò hình ảnh chẩn đoán.
+ Xquang qui ước: Tiêu chuẩn chẩn đoán thoái hoá khớp của Kellgren và Lawrence:
Giai đoạn 1: Gai xương nhỏ hoặc nghi ngờ có gai xương.
Giai đoạn 2: Mọc gai xương rõ.
Giai đoạn 3: Hẹp khe khớp vừa.
Giai đoạn 4: Hẹp khe khớp nhiều kèm xơ xương dưới sụn.
+ Siêu âm khớp: đánh giá tình trạng hẹp khe khớp, gai xương, tràn dịch khớp, đo độ dày sụn khớp, màng hoạt dịch khớp, phát hiện các mảnh sụn thoái hóa bong vào trong ổ khớp.
+ Chụp cộng hưởng từ (MRI)): phương pháp này có thể quan sát được hình ảnh khớp một cách đầy đủ trong không gian ba chiều, phát hiện được các tổn thương sụn khớp, dây chằng, màng hoạt dịch.
+ Nội soi khớp: phương pháp nội soi khớp quan sát trực tiếp được các tổn thương thoái hoá của sụn khớp ở các mức độ khác nhau (theo Outbright chia bốn độ), qua nội soi khớp kết hợp sinh thiết màng hoạt dịch để làm xét nghiệm tế bào chẩn đoán phân biệt với các bệnh lý khớp khác.
– Các xét nghiệm khác:
+ Xét nghiệm máu và sinh hoá: Tốc độ lắng máu bình thường.
+ Dịch khớp: Đếm tế bào dịch khớp < 1000 tế bào/1mm3.
3.2. Chẩn đoán phân biệt
Viêm khớp dạng thấp: chẩn đoán phân biệt khi chỉ tổn thương tại khớp gối, đặc biệt khi chỉ biểu hiện ở một khớp: tình trạng viêm tại khớp và các biểu hiện viêm sinh học rõ (tốc độ máu lắng tăng, CRP tăng.) và có thể có yếu tố dạng thấp dương tính. Thường được chẩn đoán qua nội soi và sinh thiết màng hoạt dịch.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Giảm đau trong các đợt tiến triển.
– Phục hồi chức năng vận động của khớp, hạn chế và ngăn ngừa biến dạng khớp.
– Tránh các tác dụng không mong muốn của thuốc, lưu ý tương tác thuốc và các bệnh kết hợp ở người cao tuổi.
– Nâng cao chất lượng cuộc sống cho người bệnh.
4.2. Điều trị nội khoa
4.2.1. Vật lý trị liệu
Các phương pháp siêu âm, hồng ngoại, chườm nóng, liệu pháp suối khoáng, bùn có hiệu quả cao.
4.2.2. Thuốc điều trị triệu chứng tác dụng nhanh
Chỉ định khi có đau khớp :
– Thuốc gi ảm đau: Paracetamol: 1g -2g/ ngày.
Đôi khi cần chỉ định các thuốc giảm đau bậc 2: Paracetamol phối hợp với Tramadol 1g-2g/ngày.
– Thu ố c ch ố ng viêm không steroid (NSAIDs): l ự a ch ọ n m ộ t trong các thu ố c sau:
+ Etoricoxia 30mg -60 mg/ngày, Celecoxib 200mg/ngày, Meloxicam 7,5- 15mg/ngày.
+ Thuốc chống viêm không steroid khác: Diclofenac 50-100mg/ngày, Piroxicam 20mg/ngày…
– Thuốc bôi ngoài da: bôi tại khớp đau 2-3 lần/ ngày. Các loại gel như: Voltaren Emugel.. có tác dụng giảm đau và rất ít tác dụng phụ.
– Corticosteroid: Không có chỉ định cho đường toàn thân.
– Đường tiêm nội khớp
+ Hydrocortison acetat: Mỗi đợt tiêm cách nhau 5-7 ngày, không vượt quá 3 mũi tiêm mỗi đợt. Không tiêm quá 3 đợt trong một năm.
+ Các chế phẩm chậm: Methylprednisolon, Betamethasone dipropionate tiêm mỗi mũi cách nhau 6-8 tuần. Không tiêm quá 3 đợt một năm vì thuốc gây tổn thương sụn khớp nếu dùng quá liều.
+ Acid hyaluronic (AH) dưới dạng hyaluronate: 1 ống/1 tuần x 3-5 tuần liền.
4.2.3. Thuốc điều trị triệu chứng tác dụng chậm (SYSADOA)
Nên chỉ định sớm, kéo dài, khi có đợt đau khớp, kết hợp với các thuốc điều trị triệu chứng tác dụng nhanh nêu trên.
+ Piascledine 300mg (cao toàn phần không xà phòng hóa quả bơ và đậu nành): 1 viên/ngày.
+ Glucosamine sulfate: 1,5g/ngày.
+ Acid hyaluronic kết hợp Chondroitin sulfate: 30ml uống mỗi ngày.
+ Thuốc ức chế Interleukin 1: Diacerein 50mg x 2 viên/ngày.
4.2.4. Huyết tương giàu tiểu cầu tự thân (PRP)
+ Huyết tương tự thân giàu tiểu cầu (PRP): lấy máu tĩnh mạch, chống đông, ly
tâm tách huyết tương sau đó bơm vào khớp gối 6ml- 8ml PRP.
4.2.5 Cấy ghép tế bào gốc (Stem cell transplantation)
+ Tế bào gốc chiết xuất từ mô mỡ tự thân (Adipose Derived Stemcell-ADSCs).
+ Tế bào gốc từ nguồn gốc tủy xương tự thân.
4.3. Điều trị ngoại khoa
4.3.1 Điều trị dưới nội soi khớp
+ Cắt lọc, bào, rửa khớp.
+ Khoan kích thích tạo xương (microfrature).
+ Cấy ghép tế bào sụn.
4.3.2. Phẫu thuật thay khớp nhân tạo
Được chỉ định ở các thể nặng tiến triển, có giảm nhiều chức năng vận động. Thường được áp dụng ở những bệnh nhân trên 60 tuổi. Thay khớp gối một phần hay toàn bộ khớp.
5. THEO DÕI VÀ QUẢN LÝ
– Chống béo phì.
– Có chế độ vận động thể dục thể thao hợp lý, bảo vệ khớp tránh quá tải.
– Phát hiện điều trị chỉnh hình sớm các dị tật khớp (lệch trục khớp, khớp gối vẹo trong, vẹo ngoài..).
CHẨN ĐOÁN VÀ ĐIỀU TRỊ U SỤN MÀNG HOẠT DỊCH
- ĐỊNH NGHĨA
Bệnh u sụn màng hoạt dịch (Synovial Osteochondromatosis) là một dạng dị sản lành tính của bao hoạt dịch trong đó các tế bào liên kết có khả năng tự tạo sụn. Trong ổ khớp, các khối sụn nhỏ mọc chồi lên bề mặt, sau đó phát triển cuống và trở thành các u, các u này xơ cứng lại và được gọi là u sụn, một số rơi vào trong ổ khớp và trở thành các dị vật khớp.
U sụn màng hoạt dịch thường hay gặp ở khớp gối, chiếm 50%-60%, sau đó là các khớp khác như khớp háng và khớp vai, khớp khuỷu, khớp cổ chân.
2. NGUYÊN NHÂN
Nguyên nhân gây bệnh chưa được biết rõ nhất là đối với u sụn nguyên phát.
– Nguyên phát (Primary synovial osteochondromatosis): gặp ở lứa tuổi từ 30-50 tuổi, nguyên nhân chưa rõ.
– Thứ phát (Secondary synovial osteochondromatosis): gặp ở người có tiền sử bệnh khớp:
+ Thoái hóa khớp.
+ Viêm khớp do lao.
+ Viêm xương sụn bóc tách.
+ Gãy đầu xương trong ổ khớp, vỡ sụn.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Bệnh u xương sụn thường gặp ở người lớn 30-50 tuổi, nam: nữ = 2: 1
– Biểu hiện tại khớp:
+ Đau, sưng khớp, thường có dấu hiệu kẹt khớp.
+ Giảm khả năng vận động khớp.
+ Khám có thể thấy u cục quanh khớp, cứng, di động hoặc không.
+ Tràn dịch khớp: hiếm gặp.
+ Biểu hiện viêm khớp: ít gặp.
– Dấu hiệu toàn thân ít thay đổi.
3.2. Cận lâm sàng
– Xét nghiệm tế bào máu ngoại vi và sinh hoá: bình thường.
– Xquang: Đặc điểm Xquang thường quy (Milgram, 1997).
+ Dày bao khớp và màng hoạt dịch.
+ Nốt calci hóa trong và cạnh khớp hình tròn hoặc ovan.
+ Khe khớp không hẹp.
+ Mật độ xương tại đầu khớp bình thường.
Nốt u sụn thường chỉ có thể được phát hiện trên Xquang vào giai đoạn 2, khi xuất hiện các nốt calci hóa rõ.
– Chụp cắt lớp vi tính có thể phát hiện:
+ Nốt calci hóa cản quang.
+ Tràn dịch khớp.
– Cộng hưởng từ: ngoài các hình ảnh như chụp cắt lớp vi tính còn có thể quan sát thấy:
+ Dày màng hoạt dịch.
+ Thể tự do giảm tín hiệu ở T1, tăng tín hiệu T2.
+ Nếu calci hoá nhiều: giảm tín hiệu T1 hoặc T1 và T2
– Phương pháp nội soi khớp: được chỉ định khi các bằng chứng vẫn còn chưa chắc chắn, nhằm mục đích chẩn đoán xác định và kết hợp điều trị. Ngoài ra qua nội soi khớp có thể kết hợp sinh thiết màng hoạt dịch, các tổ chức u sụn, sụn khớp làm xét nghiệm mô bệnh học để chẩn đoán xác định.
– Mô bệnh học:
+ Hình ảnh đại thể: do sụn được nuôi dưỡng bằng dịch của màng hoạt dịch nên các u sụn có thể phát triển và tăng dần lên về kích thước. Các u sụn trong ổ khớp, túi hoạt dịch hoặc bao gân thường có cùng hình dạng và kích thước (thay đổi từ một vài mm đến một vài cm). Nếu sự gắn kết nhiều u sụn có thể tạo hình dạng khối sụn lớn (hình dạng đá tảng).
+ Hình ảnh vi thể: chụp dưới kính hiển vi quang học thấy hình ảnh tăng sinh màng hoạt dịch, thấy nhiều tế bào hai nhân, nhân đông.
3.3. Chẩn đoán phân biệt
– Viêm khớp dạng thấp có hình ảnh hạt gạo.
– Viêm khớp nhiễm khuẩn (lao khớp).
– Bệnh gút.
– Viêm màng hoạt dịch thể lông nốt sắc tố.
– Viêm khớp nhiễm khuẩn (lao khớp).
– U máu màng hoạt dịch.
– Chấn thương vỡ xương sụn.
3.4. Chẩn đoán các giai đoạn bệnh
Milgram chia bệnh lý u xương sụn thành ba giai đoạn:
– Giai đoạn 1: bệnh tiềm ẩn trong bao hoạt dịch nhưng không có các vật thể lạ tự do.
– Giai đoạn 2: tăng sinh màng hoạt dịch có kèm các vật thể lạ tự do.
– Giai đoạn 3: các u sụn tăng sinh nhiều ở bao khớp, màng hoạt dịch hoặc nhiều hạt tự do trong ổ khớp.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Giảm đau, cải thiện chức năng vận động khớp.
– Tránh tái phát bệnh.
4.2. Điều trị cụ thể
– Điều trị nội khoa:
+ Thuốc chống viêm không steroid (NSAIDs):
Etoricoxib 30-90mg/ngày; Meloxicam 7,5-15mg/ngày;
Celecoxib 200mg/ngày.
+ Thuốc điều trị triệu chứng tác dụng chậm.
Glucosamine sulfate và chondroitin sulfate: 1500mg /ngày
+ Thuốc ức chế Interleukin 1: Diacerhein 50mg x 2 viên/ngày.
– Nội soi khớp: có thể vừa thực hiện chẩn đoán lấy vật thể lạ hoặc cắt từng phần màng hoạt dịch bị tổn thương (khi có viêm màng hoạt dịch).
Chú ý: phương pháp chỉ định đối khi u sụn kích thước nhỏ dưới 2 cm.
– Chỉ định ngoại khoa: trong trường hợp bệnh nhân đến muộn, những tổ chức u sụn phát triển nhiều hoặc quá to sẽ có chỉ định cắt bỏ u sụn và phần màng hoạt dịch tổn thương qua phẫu thuật mở.
5. THEO DÕI VÀ QUẢN LÝ
Cần thăm khám định kỳ cho đến khi hết triệu chứng trên lâm sàng và Xquang để đánh giá kết quả điều trị cũng như phát hiện các u sụn mới có thể xuất hiện để có biện pháp điều trị kịp thời.
BỆNH THOÁI HÓA CỘT SỐNG THẮT LƯNG
(Spondylosis)
- ĐỊNH NGHĨA
Thoái hóa cột sống thắt lưng (Spondylosis hoặc Oteoarthritis of lumbar spine) là bệnh mạn tính tiến triển từ từ tăng dần gây đau, hạn chế vận động, biến dạng cột sống thắt lưng mà không có biểu hiện viêm. Tổn thương cơ bản của bệnh là tình trạng thoái hóa sụn khớp và đĩa đệm cột sống phối hợp với những thay đổi ở phần xương dưới sụn và màng hoạt dịch.
2. NGUYÊN NHÂN
Thoái hóa cột sống là hậu quả của nhiều yếu tố: tuổi cao; nữ; nghề nghiệp lao động nặng; một số yếu tố khác như: tiền sử chấn thương cột sống, bất thường trục chi dưới, tiền sử phẫu thuật cột sống, yếu cơ, di truyền, tư thế lao động …
Do tình trạng chịu áp lực quá tải lên sụn khớp và đĩa đệm lặp đi lặp lại kéo dài trong nhiều năm dẫn đến sự tổn thương sụn khớp, phần xương dưới sụn, mất tính đàn hồi của đĩa đệm, xơ cứng dây chằng bao khớp tạo nên những triệu chứng và biến chứng trong thoái hóa cột sống.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Có thể có dấu hiệu cứng cột sống vào buổi sáng. Đau cột sống âm ỉ và có tính chất cơ học (đau tăng khi vận động và giảm khi nghỉ ngơi). Khi thoái hóa ở giai đoạn nặng, có thể đau liên tục và ảnh hưởng đến giấc ngủ. Bệnh nhân có thể cảm thấy tiếng lục khục khi cử động cột sống.
Đau cột sống thắt lưng do thoái hóa không có biểu hiện triệu chứng toàn thân như sốt, thiếu máu, gầy sút cân. Nói chung bệnh nhân đau khu trú tại cột sống. Một số trường hợp có đau rễ dây thần kinh do hẹp lỗ liên hợp hoặc thoát vị đĩa đệm kết hợp. Có thể có biến dạng cột sống: gù, vẹo cột sống. Trường hợp hẹp ống sống: biểu hiện đau cách hồi thần kinh: bệnh nhân đau theo đường đi của dây thần kinh tọa, xuất hiện khi đi lại, nghỉ ngơi đỡ đau (Cộng hưởng từ cho phép chẩn đoán mức độ hẹp ống sống).
3.2. Cận lâm sàng
– Xquang thường quy cột sống thẳng, nghiêng: hình ảnh hẹp khe đĩa đệm, mâm đĩa đệm nhẵn, đặc xương dưới sụn, gai xương thân đốt sống, hẹp lỗ liên hợp đốt sống. Trường hợp trượt đốt sống có chỉ định chụp chếch 3/4 phải, trái nhằm phát hiện tình trạng gẫy cuống đốt sống “gẫy cổ chó”.
– Xét nghiệm tế bào máu ngoại vi và sinh hóa: bình thường.
– Chụp cộng hưởng từ cột sống: chỉ định trong trường hợp có thoát vị đĩa đệm.
3.3. Chẩn đoán xác định
– Chẩn đoán thoái hóa cột sống đơn thuần dựa vào những dấu hiệu:
+ Lâm sàng là đau cột sống có tính chất cơ học.
+ Xquang cột sống thắt lưng thường quy (thẳng – nghiêng – chếch % hai bên): hẹp khe khớp với bờ diện khớp nhẵn, đặc xương dưới sụn, gai xương thân đốt sống, hẹp lỗ liên hợp đốt sống.
+ Cần lưu ý bệnh nhân phải không có triệu chứng toàn thân như: sốt, gầy sút cân, thiếu máu… Cần làm các xét nghiệm máu (bilan viêm, phosphatase kiềm..) để khẳng định là các thông số này bình thường. Trường hợp có các bất thường về lâm sàng (đau quá mức, gầy sút cân, sốt…) hoặc tốc độ lắng máu tăng cao cần phải tìm nguyên nhân khác (xem thêm bài đau cột sống thắt lưng).
+ Thoái hóa cột sống thắt lưng ít khi diễn ra một cách đơn thuần, đa phần kết hợp với thoái hóa đĩa đệm cột sống, có thể thoát vị đĩa đệm cột sống và ở người có tuổi, thường phối hợp với loãng xương, lún xẹp đốt sống do loãng xương.
3.4. Chẩn đoán phân biệt
Trường hợp đau cột sống có biểu hiện viêm: có dấu hiệu toàn thân như: sốt, thiếu máu, gầy sút cân, hạch ngoại vi.cần chẩn đoán phân biệt với các bệnh lý dưới đây:
– Bệnh lý cột sống huyết thanh âm tính (đặc biệt viêm cột sống dính khớp): nam giới, trẻ tuổi, đau và hạn chế các động tác của cột sống thắt lưng cùng, Xquang có viêm khớp cùng chậu, xét nghiệm tốc độ lắng máu tăng.
– Viêm đốt sống đĩa đệm (do nhiễm khuẩn hoặc do lao): tính chất đau kiểu viêm, đau liên tục, kèm theo dấu hiệu toàn thân; Xquang có diện khớp hẹp, bờ khớp nham nhở không đều; cộng hưởng từ có hình ảnh viêm đĩa đệm đốt sống, xét nghiệm bilan viêm dương tính.
– Ung thư di căn xương: đau mức độ nặng, kiểu viêm; kèm theo dấu hiệu toàn thân, Xquang có hủy xương hoặc kết đặc xương, cộng hưởng từ và xạ hình xương có vai trò quan trọng trong chẩn đoán.
4. ĐIỀU TRỊ
4.1. Nguyên tắc
– Điều trị theo triệu chứng (thuốc chống viêm, giảm đau, giãn cơ…) kết hợp với các thuốc chống thoái hóa tác dụng chậm.
– Nên phối hợp các biện pháp điều trị nội khoa, vật lý trị liệu, phục hồi chức năng. Trường hợp có chèn ép rễ có thể chỉ định ngoại khoa.
4.2. Điều trị cụ thể
4.2.1. Vật lý trị liệu
Bài tập thể dục, xoa bóp, kéo nắn, chiếu hồng ngoại, chườm nóng, liệu pháp suối khoáng, bùn nóng, paraphin, tập cơ dựng lưng
4.2.2. Điều trị nội khoa
– Thuốc giảm đau theo bậc thang giảm đau của WHO:
+ Bậc 1 – Paracetamol 500 mg/ngày uống 4 đến 6 lần, không quá 4g/ngày. Thuốc có thể gây hại cho gan.
+ Bậc 2 – Paracetamol kết hợp với codein hoặc kết hợp với tramadol: Ultracet liều 2-4 viên/24giờ, tuy nhiên uống thuốc này thường gây chóng mặt, buồn nôn. Efferalgan-codein liều 2-4 viên/24giờ.
+ Bậc 3 – Opiat và dẫn xuất của opiat.
– Thuốc chống viêm không steroid:
Chọn một trong các thuốc sau. Lưu ý tuyệt đối không phối hợp thuốc trong nhóm vì không tăng tác dụng điều trị mà lại có nhiều tác dụng không mong muốn.
+ Diclofenac viên 25mg, 50 mg, 75mg: liều 50 – 150mg/ ngày, dùng sau khi ăn no. Có thể sử dụng dạng ống tiêm bắp 75 mg/ngày trong 2-3 ngày đầu khi bệnh nhân đau nhiều, sau đó chuyển sang đường uống.
+ Meloxicam viên 7,5 mg: 2 viên/ngày sau khi ăn no hoặc dạng ống tiêm bắp 15 mg/ngày x 2- 3 ngày nếu bệnh nhân đau nhiều, sau đó chuyển sang đường uống.
+ Piroxicam viên hay ố ng 20 mg, u ống 1 viên /ngày u ống sau khi ăn no, hoặc tiêm bắp ngày 1 ống trong 2-3 ngày đầu khi bệnh nhân đau nhiều, sau đó chuyển sang đường uống.
+ Celecoxib viên 200 mg liều 1 đến 2 viên/ngày sau khi ăn no. Không nên dùng cho bệnh nhân có bệnh tim mạch và thận trọng ở người cao tuổi.
+ Etoricoxib (viên 60mg, 90mg, 120mg), ngày uống 1 viên, thận trọng dùng ở người có bệnh lý tim mạch.
+ Thuốc chống viêm bôi ngoài da: diclofenac gel, profenid gel, xoa 2-3 lần/ngày ở v ị trí đ au.
– Thuốc giãn cơ: eperison (viên 50mg): 3 viên/ngày, ho ặc tolperisone (viên 50mg, 150mg): 2-6 viên/ngày.
– Thuốc điều trị triệu chứng tác dụng chậm:
+ Piascledine 300mg (cao toàn phần không xà phòng hóa quả bơ và đậu nành): 1 viên/ngày
+ Glucosamine sulfate và chondroitin sulphat, uống trước ăn 15 phút, dùng kéo dài trong nhiều năm.
+ Thuốc ức chế IL1: diacerhein 50mg (viên 50mg) 1-2 viên /ngày, dùng kéo dài trong nhiều năm.
– Tiêm corticoid tại chỗ: tiêm ngoài màng cứng bằng hydrocortison acetat, hoặc methyl prednisolon acetate trong trường hợp đau thần kinh tọa, tiêm cạnh cột sống, tiêm khớp liên mấu (dưới màn tăng sáng hoặc dưới hướng dẫn của chụp cắt lớp vi tính).
4.2.3. Điều trị ngoại khoa
Chỉ định khi thoát vị đĩa đệm, trượt đốt sống gây đau thần kinh tọa kéo dài, hoặc có hẹp ống sống với các dấu hiệu thần kinh tiến triển nặng ảnh hưởng tới chất lượng cuộc sống mà các biện pháp điều trị nội khoa không kết quả. Trong trường hợp đĩa đệm thoái hóa nhiều, có thể xem xét thay đĩa đệm nhân tạo.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
– Thoái hóa cột sống thắt lưng tiến triển nặng dần theo tuổi và một số yếu tố nguy cơ như: mang vác nặng ở tư thế cột sống xấu.
– Dấu hiệu chèn ép rễ dây thần kinh thường gặp ở thoái hóa cột sống nặng khi những gai xương thân đốt sống phát triển chèn ép vào lỗ liên hợp đốt sống. Cùng với sự thoái hóa đốt sống, đĩa đệm cũng bị thoái hóa và nguy cơ phình, thoát vị đĩa đệm sẽ dẫn tới chèn ép rễ dây thần kinh (biểu hiện đau dây thần kinh tọa).
6. PHÒNG BỆNH
– Theo dõi và phát hiện sớm các dị tật cột sống để điều trị kịp thời.
– Giáo dục tư vấn các bài tập tốt cho cột sống, sửa chữa các tư thế xấu.
– Định hướng nghề nghiệp thích hợp với tình trạng bệnh, kiểm tra định kỳ những người lao động nặng (khám phát hiện triệu chứng, chụp Xquang cột sống khi cần…).
TÀI LIỆU THAM KHẢO
- Clifton O. Bingham, “Bone and Osteoarthritis”, Novel Osteoarthritis Therapeutics, Vol 4, 2007; p 181
- Kenneth C, Kanulian, “Diagnosis and classification of osteoarthritis”, Uptodate 17.1, January 2009.
- Shari M.Ling, Yvette L.Ju, ”Osteoarthritis” – chapter 116, 2009; p 1411- 1420.
- Stephanie G Wheeler, “Approach to the diagnosis and evaluation of low back pain in adults”, UpToDate 2010, Last literature review version 18.2: May 2010 | This topic last updated: May 6, 2010
HỘI CHỨNG ĐAU THẮT LƯNG
(Low back pain)
1. ĐỊNH NGHĨA
Đau cột sống thắt lưng hay còn gọi là đau lưng vùng thấp (Low back pain) là hội chứng do đau khu trú trong khoảng từ ngang mức L1 đến nếp lằn mông (có thể ở một bên hoặc cả hai bên), đây là một hội chứng xương khớp hay gặp nhất trong thực hành lâm sàng. Khoảng 65-80% những người trưởng thành trong cộng đồng có đau cột sống thắt lưng (CSTL) cấp tính hoặc từng đợt một vài lần trong cuộc đời và khoảng 10% số này bị chuyển thành đau CSTL mạn tính.
2. NGUYÊN NHÂN
2.1. Đau cột sống thắt lưng do nguyên nhân cơ học
Nguyên nhân phổ biến do căng giãn cơ, dây chằng cạnh cột sống quá mức; thoái hóa đĩa đệm cột sống; thoát vị đĩa đệm CSTL; trượt thân đốt sống, dị dạng thân đốt sống (cùng hóa thắt lưng 5, thắt lưng hóa cùng 1…), loãng xương nguyên phát… Loại này diễn biến lành tính, chiếm 90% số trường hợp đau CSTL.
2.2. Đau cột sống thắt lưng do một bệnh toàn thân (Đau cột sống thắt lưng “triệu chứng”)
Đau cột sống thắt lưng là triệu chứng của một trong các bệnh khớp mạn tính (viêm cột sống dính khớp, viêm khớp dạng thấp, loãng xương); hoặc tổn thương tại cột sống do nguyên nhân nhiễm khuẩn (viêm đĩa đệm đốt sống do vi khuẩn lao hoặc vi khuẩn sinh mủ); do ung thư; do các nguyên nhân khác (sỏi thận, loét hành tá tràng, bệnh lý động mạch chủ bụng, u xơ tuyến tiền liệt.), tổn thương cột sống do chấn thương…
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Đau cột sống thắt lưng do nguyên nhân cơ học:
+ Đau CSTL do căng giãn dây chằng quá mức: đau xuất hiện đột ngột sau bê vật nặng, sau hoạt động sai tư thế (lao động chân tay kéo dài, đi guốc cao gót.), rung xóc do đi xe đường dài, sau nhiễm lạnh hoặc sau một cử động đột ngột. Đau thường kèm theo co cứng khối cơ cạnh cột sống, tư thế cột sống bị lệch vẹo mất đường cong sinh lý, khi thầy thuốc ấn ngón tay dọc các mỏm gai sau hoặc vào khe liên đốt ở hai bên cột sống có thể xác định được điểm đau.
+ Thoát vị đĩa đệm cột sống thắt lưng: thường có biểu hiện của đau thần kinh tọa. Người bệnh đau lan từ cột sống thắt lưng lan xuống mông, phía sau ngoài đùi, mặt trước bên cẳng chân, mắt cá ngoài, qua mu chân tới ngón I nếu bị chèn ép ở L5. Nếu tổn thương ở S1, đau lan xuống mặt sau đùi, cẳng chân, gân Achille, mắt cá ngoài qua bờ ngoài gan chân tới ngón V. Đôi khi có rối loạn cảm giác nông: cảm giác tê bì, kiến bò, kim châm… dấu hiệu giật dây chuông dương tính, dấu hiệu Lasegue dương tính. Trường hợp có chèn ép nặng người bệnh có thể có rối loạn cơ tròn. Phản xạ gân xương chi dưới thường giảm hoặc mất, có thể có teo cơ đùi và cẳng chân nếu đau kéo dài.
– Đau cột sống thắt lưng do một bệnh toàn thân:
Trong trường hợp Đau cột sống thắt lưng là triệu chứng của một bệnh toàn thân, người bệnh thường có các triệu chứng khác kèm theo như: sốt, dấu hiệu nhiễm trùng thường gặp do nguyên nhân nhiễm khuẩn; gầy, sút cân nhanh, đau ngày càng tăng, không đáp ứng với các thuốc chống viêm giảm đau thông thường là các triệu chứng gợi ý nguyên nhân của bệnh ung thư; trường hợp đau thắt lưng dữ dội ngày càng tăng kèm theo dấu hiệu sốc (shock), da xanh thiếu máu nên nghi ngờ phình tách động mạch chủ bụng. Khi có dấu hiệu chỉ điểm của một bệnh toàn thân liên quan đến đau vùng thắt lưng, thầy thuốc cần hướng dẫn người bệnh đến các cơ sở chuyên khoa thực hiện các xét nghiệm, thăm dò chuyên sâu để tìm nguyên nhân.
Một số các trường hợp có nguyên nhân do tâm lý: dấu hiệu đau thắt lưng xuất hiện sau các stress do áp lực của tâm lý hoặc lao động thể lực quá sức, sau đó chuyển thành đau thắt lưng mạn tính dai dẳng. Tuy nhiên, thầy thuốc cần loại trừ các bệnh thực thể gây đau thắt lưng trước khi chẩn đoán đau do nguyên nhân tâm lý.
3.2. Cận lâm sàng
– Đau thắt lưng do nguyên nhân cơ học:
+ Các xét nghiệm phát hiện dấu hiệu viêm, bilan phospho – calci thường ở trong giới hạn bình thường.
+ Xquang thường quy đa số bình thường hoặc có thể gặp một trong các hình ảnh sau:
- Hình ảnh thoái hóa cột sống: hẹp các khe liên đốt, đặc xương ở mâm đốt sống, các gai xương ở thân đốt sống, đôi khi có trượt thân đốt sống.
- Hình ảnh loãng xương: đốt sống tăng thấu quang hoặc có lún xẹp.
- Có thể có các hình ảnh tổn thương thân đốt sống trong một số trường hợp đau thắt lưng do thuộc nhóm đau cột sống thắt lưng “triệu chứng” (ổ khuyết xương, vỡ thân đốt sống. ).
+ Chụp cộng hưởng từ cột sống thắt lưng: chỉ định khi có triệu chứng đau thần kinh tọa.
– Đau cột sống thắt lưng là triệu chứng của một bệnh toàn thân:
Khi có các triệu chứng nghi ngờ đau cột sống thắt lưng là triệu chứng của một bệnh toàn thân, tùy theo nguyên nhân được định hướng mà chỉ định thêm các xét nghiệm khác (bilan lao, bilan đa u tủy xương (bệnh Kahler), bilan ung thư… nhằm xác định nguyên nhân.
3.3. Chẩn đoán xác định và chẩn đoán nguyên nhân
Chẩn đoán xác định dựa vào triệu chứng lâm sàng. Phải chẩn đoán nguyên nhân đau cột sống thắt lưng, và điều này không phải luôn dễ dàng.
Bằng chứng để chẩn đoán xác định “Đau cột sống thắt lưng do nguyên nhân cơ học” như sau:
– Đau tại vùng cột sống thắt lưng, kiểu cơ học (nghỉ ngơi có đỡ).
– Gần đây tình trạng toàn thân không thay đổi, không sốt, không có các rối loạn chức năng thuộc bất cứ cơ quan nào (dạ dày, ruột, sản phụ khoa, phế quản-phổi…) mới xuất hiện; không có các biểu hiện đau vùng cột sống khác: lưng, cổ, sườn, khớp khác…
– Các xét nghiệm dấu hiệu viêm và bilan phospho-calci âm tính.
– Xquang cột sống thắt lưng bình thường hoặc có các triệu chứng của thoái hóa.
Trường hợp có một hoặc càng nhiều các triệu chứng nêu trên bất thường, càng nghi ngờ đau cột sống thắt lưng “triệu chứng” và cần phải tìm nguyên nhân. Tùy theo gợi ý nguyên nhân nào mà chỉ định các xét nghiệm tương ứng.
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung
Điều trị theo nguyên nhân. Phần dưới đây chỉ nêu điều trị nhóm đau cột sống thắt lưng do nguyên nhân cơ học”.
– Kết hợp điều trị thuốc với các biện pháp phục hồi chức năng, luyện tập, thay đổi lối sống nhằm bảo vệ cột sống thắt lưng.
– Không lạm dụng điều trị ngoại khoa, đặc biệt đối với những trường hợp đau cột sống thắt lưng cấp hoặc bán cấp.
4.2. Điều trị cụ thể
Thường kết hợp các nhóm: thuốc chống viêm không steroid, thuốc giảm đau, thuốc giãn cơ.
4.2.1. Điều trị nội khoa
– Đau thắt lưng cấp tính:
+ Thuốc chống viêm không steroid (NSAIDs): có thể lựa chọn một trong các thuốc trong nhóm này nhưng lưu ý không sử dụng kết hợp hai loại thuốc NSAID, việc lựa chọn thuốc cụ thể phụ thuộc vào tình trạng đau và cần cân nhắc các nguy cơ trên đường tiêu hóa và trên tim mạch của bệnh nhân cụ thể.
- Piroxicam 20mg hoặc meloxicam 15mg tiêm bắp ngày 1 ống trong 2-3 ngày, sau đó chuyển sang dạng uống 1 viên piroxicam 20mg hoặc 2 viên meloxicam 7,5mg mỗi ngày.
- Celecoxib 200mg: uống 1-2 viên mỗi ngày
+ Paracetamol:
- Paracetamol: 0,5g x 4-6 viên /24h, chia 3 lần uống sau ăn. Tối đa 4000mg/ngày.
- Paracetamol kết hợp với codein hoặc paracetamol kết hợp với tramadol (liều lượng cụ thể của các thuốc này tùy thuộc vào liều khuyến cáo của nhà sản xuất).
+ Các thuốc giãn cơ:
- Đường tiêm: tolperisone 100-200mg/24h chia 2 lần.
- Đường uống: tolperisone 150mg x 2-3 viên/24h hoặc eperisone: 50mg x 2-3 viên/24h.
+ Trường hợp đau có nguồn gốc thần kinh có thể kết hợp với một trong các
thuốc giảm đau sau:
- Gabapentin: viên 300 mg. Liều 600-900 mg/ngày, chia 2-3 lần
- Pregabalin: viên 75 mg. Liều: 150-300 mg/ngày chia 2 lần.
+ Nằm nghỉ tại chỗ trên giường phẳng, đeo đai hỗ trợ vùng thắt lưng khi ngồi dậy hoặc đi lại vận động, chiếu đèn hồng ngoại hoặc điều trị điện xung, châm cứu kết hợp dùng thuốc. Khi đỡ đau lưng có thể tăng dần mức độ hoạt động.
– Đau thắt lưng mạn tính:
+ Thuốc chống trầm cảm ba vòng (tricyclic antidepressant), chống lo âu: Amitriptylin: viên 25 mg. Kéo dãn cột sống, bơi, thể dục nhẹ nhàng. Điều chỉnh lối sống và thói quen làm việc, vận động để tránh gây đau tái phát. Có thể duy trì các nhóm thuốc trên nhưng chú ý sử dụng liều thấp nhất có hiệu quả để tránh tác dụng không mong muốn của thuốc.
4.2.2. Điều trị ngoại khoa
+ Chỉ định phẫu thuật cho các trường hợp đau thắt lưng do thoát vị đĩa đệm hoặc kèm trượt đốt sống đã được điều trị nội khoa tích cực trong ba tháng nhưng không đạt hiệu quả, đặc biệt đối với trường hợp đau nhiều, có dấu hiệu ép rễ nặng (teo cơ nhanh, rối loạn cơ tròn, rối loạn cảm giác).
5. PHÒNG BỆNH
+ Tư vấn cho bệnh nhân hiểu rõ về bệnh và thực hiện các biện pháp tránh tái phát đau vùng thắt lưng: làm việc đúng tư thế, đặc biệt tư thế đúng khi mang vật nặng, tránh xoắn vặn vùng thắt lưng, nên bơi hàng tuần, tập luyện các động tác làm chắc khỏe cơ bụng, cơ lưng…
TÀI LIỆU THAM KHẢO
- Nguyễn Thị Ngọc Lan; “Đau cột sống thắt lưng và đau thần kinh tọa do thoát vị đĩa đệm”; Bệnh học Nội khoa. NXB Y học, tập 2, 2008; trang 343-354.
- Chou R, Qaseem A, Snow V et al; “Diagnosis and treatment of low back pain: a joint clinical practice guideline from the American College of Physicians and the American Pain Society”; Ann Intern Med 147 (7), 2007, p478-91.
- Last A, et al; “Chronic low back pain: Evaluation and management”. American Family Physician; 2009; p79:1067.
- Malanga GA, Dunn KR; “Low back pain management: approaches to treatment”; J Musculoskel Med.27, 2010; p305-315
- Pepijn DDM Roelofs, et al ; “Non-steroidal anti-inflammatory drugs for low back pain”; Cochrane Database of Systematic Reviews. Accessed July 15, 2012
- Van Middelkoop M, Rubinstein SM, Verhagen AP, Ostelo RW, Koes BW, van Tulder MW; “Exercise therapy for chronic nonspecific low-back pain”; Best Pract Res Clin Rheumatol 24 (2), 2010; p193-204.
ĐAU THẦN KINH TỌA
(Sciatica pain)
1. ĐỊNH NGHĨA
Đau thần kinh tọa (sciatica pain) còn gọi là đau thần kinh hông to, biểu hiện bởi cảm giác đau dọc theo đường đi của thần kinh tọa: đau tại cột sống thắt lưng lan tới mặt ngoài đùi, mặt trước ngoài cẳng chân, mắt cá ngoài và tận ở các ngón chân. Tùy theo vị trí tổn thương mà hướng lan của đau có khác nhau.
Thường gặp đau thần kinh tọa một bên, ở lứa tuổi lao động (30-50 tuổi). Trước kia tỷ lệ nam cao hơn nữ, song các nghiên cứu năm 2011 cho thấy tỷ lệ nữ cao hơn nam. Nguyên nhân thường gặp nhất là do thoát vị đĩa đệm. Tỷ lệ đau thần tọa do thoát vị đĩa đệm cột sống thắt lưng tại cộng đồng miền Bắc Việt Nam là 0,64% (2010).
2. NGUYÊN NHÂN
– Nguyên nhân hàng đầu gây chèn ép rễ thần kinh tọa là thoát vị đĩa đệm (thường gặp nhất là đĩa đệm L4-L5 hoặc L5-S1 gây chèn ép rễ L5 hoặc S1 tương ứng); trượt đốt sống; thoái hóa cột sống thắt lưng gây hẹp ống sống thắt lưng. Các nhóm nguyên nhân do thoái hóa này có thể kết hợp với nhau.
– Các nguyên nhân hiếm gặp hơn: viêm đĩa đệm đốt sống, tổn thương thân đốt sống (thường do lao, vi khuẩn, u), chấn thương, tình trạng mang thai…
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
– Đau dọc đường đi của dây thần kinh tọa, đau tại cột sống thắt lưng lan tới mặt ngoài đùi, mặt trước ngoài cẳng chân, mắt cá ngoài và tận ở các ngón chân. Tùy theo vị trí tổn thương mà biểu hiện trên lâm sàng có khác nhau: Tổn thương rễ L4 đau đến khoeo chân; tổn thương rễ L5 đau lan tới mu bàn chân tận hết ở ngón chân cái (ngón I); tổn thương rễ L5 đau lan tới lòng bàn chân (gan chân) tận hết ở ngón V (ngón út). Một số trường hợp không đau cột sống thắt lưng, chỉ đau dọc chân.
– Đau có thể liên tục hoặc từng cơn, giảm khi nằm nghỉ ngơi, tăng khi đi lại nhiều. Trường hợp có hội chứng chèn ép: tăng khi ho, rặn, hắt hơi. Có thể có triệu chứng yếu cơ. Giai đoạn muộn có teo cơ tứ đầu đùi, hạn chế vận động, co cứng cơ cạnh cột sống.
– Một số nghiệm pháp:
+ Hệ thống điểm đau Valleix, dấu chuông bấm dương tính.
+ Dấu hiệu Lasègue dương tính.
+ Các dấu hiệu khác có giá trị tương đương dấu hiệu Lasègue: dấu hiệu Chavany, dấu hiệu Bonnet.
+ Phản xạ gân xương: Phản xạ gân bánh chè giảm hoặc mất trong tổn thương rễ L4, phản xạ gân gót giảm hoặc mất trong tổn thương rễ S1.
3.1.2. Cận lâm sàng
– Các xét nghiệm về dấu hiệu viêm trong xét nghiệm máu âm tính, các chỉ số sinh hóa thông thường không thay đổi. Tuy nhiên cần chỉ định xét nghiệm bilan viêm, các xét nghiệm cơ bản nhằm mục đích loại trừ những bệnh lý như viêm nhiễm, ác tính và cần thiết khi chỉ định thuốc.
– Chụp Xquang thường quy cột sống thắt lưng: ít có giá trị chẩn đoán nguyên nhân. Đa số các trường hợp Xquang thường quy bình thường hoặc có dấu hiệu thoái hóa cột sống thắt lưng, trượt đốt sống. Chỉ định chụp Xquang thường quy nhằm loại trừ một số nguyên nhân (viêm đĩa đệm đốt sống, tình trạng hủy đốt sống do ung thư…).
– Chụp cộng hưởng từ (MRI) cột sống thắt lưng: nhằm xác định chính xác dạng tổn thương cũng như vị trí khối thoát vị, mức độ thoát vị đĩa đệm, đồng thời có thể phát hiện các nguyên nhân ít gặp khác (viêm đĩa đệm đốt sống, khối u, .).
– Chụp CT-scan: chỉ được chỉ định khi không có điều kiện chụp cộng hưởng từ.
– Điện cơ: giúp phát hiện và đánh giá tổn thương các rễ thần kinh.
3.2. Chẩn đoán phân biệt
Cần phân biệt với các trường hợp giả đau thần kinh tọa.
– Đau thần kinh đùi, đau thần kinh bì đùi, đau thần kinh bịt.
– Đau khớp háng do viêm, hoại tử, thoái hóa, chấn thương.
– Viêm khớp cùng chậu, viêm, áp xe cơ thắt lưng chậu.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Điều trị theo nguyên nhân (thường gặp nhất là thoát vị đĩa đệm cột sống thắt lưng).
– Giảm đau và phục hồi vận động nhanh.
– Điều trị nội khoa với những trường hợp nhẹ và vừa.
– Can thiệp ngoại khoa khi có những biến chứng liên quan đến vận động, cảm giác.
– Đau thần kinh tọa do nguyên nhân ác tính: điều trị giải ép cột sống kết hợp điều trị chuyên khoa.
4.2. Điều trị cụ thể
4.2.1. Nội khoa
– Chế độ nghỉ ngơi:
Nằm giường cứng, tránh các động tác mạnh đột ngột, mang vác nặng, đứng, ngồi quá lâu.
– Điều trị thuốc:
+ Thuốc giảm đau. Tùy mức độ đau mà sử dụng một hoặc phối hợp các thuốc giảm đau sau đây:
- Thuốc giảm đau: paracetamol 1-3 gam/ ngày chia 2-4 lần. Trường hợp đau nhiều, chỉ định paracetamol kết hợp với opiad nhẹ như Codein hoặc Tramadol 2-4 viên/ngày.
- Thuốc kháng viêm không steroid (NSAID): tùy đối tượng bệnh nhân, có thể dùng một trong các NSAID không chọn lọc hoặc có ức chế chọn lọc COX-2, ví dụ: Ibubrofen (400 mg x 3-4 lần/ngày), naproxen (500 mg x 2 lần/ngày, diclofenac (75-150 mg/ngày), piroxicam (20 mg/ngày), meloxicam (15 mg/ngày), celecoxib (200 mg/ngày), etoricoxib (60 mg/ngày). Cần lưu ý các tác dụng phụ trên đường tiêu hóa, thận, tim mạch. Để giảm nguy cơ tiêu hóa (đặc biệt khi sử dụng các NSAID không chọn lọc) nên xem xét sử dụng phối hợp với một thuốc bảo vệ dạ dày thuốc nhóm ức chế bơm proton (PPI) (xem thêm phần phụ lục).
- Trong trường hợp đau nhiều có thể cần phải dùng đến các chế phẩm thuốc phiện như morphin.
+ Thuốc giãn cơ: Tolperisone (100-150 mg x 3 lần uống/ngày) hoặc Eperisone (50 mg x 2-3 lần/ngày) .
+ Các thuốc khác: khi bệnh nhân có đau nhiều, đau mạn tính, có thể sử dụng phối hợp với các thuốc giảm đau thần kinh như:
- Gabapentin: 600-1200 mg/ngày (bắt đầu bằng liều 300/ngày trong tuần đầu).
- Pregabalin: 150-300 mg/ngày (bắt đầu bằng liều 75 mg/ngày trong tuần đầu).
- Các thuốc khác: các vitamin nhóm B hoặc Mecobalamin.
+ Tiêm corticosteroid ngoài màng cứng: giảm đau do rễ trong bệnh thần kinh tọa, có thể tiêm dưới hướng dẫn của màn huỳnh quang tăng sáng hoặc CT.
4.2.2. Vật lý trị liệu
– Mát xa liệu pháp.
– Thể dục trị liệu: những bài tập kéo giãn cột sống, xà đơn treo người nhẹ. Bơi, một số bài tập cơ lưng giúp tăng cường sức mạnh cột sống.
– Đeo đai lưng hỗ trợ nhằm tránh quá tải trên đĩa đệm cột sống.
4.2.3. Các thủ thuật can thiệp xâm lấn tối thiểu
– Các thủ thuật điều trị can thiệp tối thiểu: sử dụng sóng cao tần (tạo hình nhân đĩa đệm). Mục đích là lấy bỏ hoặc làm tiêu tổ chức từ vùng trung tâm đĩa đệm để làm giảm áp lực chèn ép của đĩa đệm bị thoát vị đối với rễ thần kinh.
– Chỉ định: những thoát vị đĩa đệm dưới dây chằng, tức là chưa qua dây chằng dọc sau.
4.2.4. Điều trị ngoại khoa
– Chỉ định khi điều trị nội khoa thất bại hoặc những trường hợp có chèn ép nặng (hội chứng đuôi ngựa, hẹp ống sống, liệt chi dưới.), teo cơ.
– Tùy theo tình trạng thoát vị, trượt đốt sống hoặc u chèn ép cũng như điều kiện kỹ thuật cho phép mà sử dụng các phương pháp phẫu thuật khác nhau (nội soi, sóng cao tần, vi phẫu hoặc mổ hở, làm vững cột sống). Hai phương pháp phẫu thuật thường sử dụng:
+ Phẫu thuật lấy nhân đệm: cắt bỏ một phần nhỏ đĩa đệm thoát vị gây chèn ép thần kinh. Chỉ định sau khi điều trị đau 03 tháng không kết quả. Trường hợp bệnh nhân đã có biến chứng hạn chế vận động và rối loạn cảm giác nặng, cần phẫu thuật sớm hơn.
+ Phẫu thuật cắt cung sau đốt sống: chỉ định đối với đau thần kinh tọa do hẹp ống sống, phương pháp này làm cột sống mất vững và dễ tái phát.
+ Trường hợp trượt đốt sống gây chèn ép thần kinh nặng: cố định bằng phương pháp làm cứng đốt sống, nẹp vít cột sống.
SƠ ĐỒ CHẨN ĐOÁN VÀ ĐIỀU TRỊ ĐAU THẦN KINH TỌA

5. TIẾN TRIỂN VÀ BIẾN CHỨNG
– Rối loạn vận động chi dưới gây hạn chế vận động một phần hoặc hoàn toàn liệt chi dưới.
– Rối loạn cảm giác chi dưới.
– Rối loạn cơ vòng (cơ tròn).
6. THEO DÕI VÀ QUẢN LÝ
– Cần các biện pháp bảo vệ cột sống kết hợp (thay đổi lối sống, có các biện pháp tránh cho cột sống bị quá tải, nên bơi hàng tuần).
– Nếu do các nguyên nhân ác tính tại chỗ hoặc di căn, cần kết hợp điều trị ung thư (hóa trị, xạ trị).
– Nên mang đai lưng sau phẫu thuật ít nhất 1 tháng khi đi lại hoặc ngồi lâu.
– Tái khám định kỳ sau điều trị nội khoa hoặc ngoại khoa theo hẹn.
7. PHÒNG BỆNH
– Giữ tư thế cột sống thẳng đứng khi ngồi lâu hoặc lái xe, có thể mang đai lưng hỗ trợ.
– Tránh các động tác mạnh đột ngột, sai tư thế, mang vác nặng.
– Luyện tập bơi lội hoặc yoga giúp tăng sức bền và sự linh hoạt khối cơ lưng.
TÀI LIỆU THAM KHẢO
- Bradley WG, et al; “Neurology in Clinical Practice”; 5th ed. Philadelphia, Pa.: Butterworth-Heinemann Elsevier; 2008.
- Knight CL, et al; “Treatment of acute low back pain”; http://www.uptodate.com/index. Accessed Aug. 9, 2012.
- Hsu PS, et al; “Lumbosacral radiculopathy: Pathophysiology, clinical features and diagnosis”; http://www.uptodate.com/index. Accessed Aug. 2, 2012.
- Levin K, et al; “Acute lumbosacral radiculopathy: Prognosis and treatment”; http://www.uptodate.com/index. Accessed Aug. 2, 2012.
- Van Tulder M, Peul W, Koes B; “Sciatica: what the rheumatologist needs to know’‘; Nat Rev Rheumatol. 2010;6(3):139-45
BỆNH THOÁI HÓA CỘT SỐNG CỔ
(Cervical spondylosis)
- ĐỊNH NGHĨA
Thoái hóa cột sống cổ (Cervical spondylosis) là bệnh lý mạn tính khá phổ biến, tiến triển chậm, thường gặp ở người lớn tuổi và/hoặc liên quan đến tư thế vận động. Tổn thương cơ bản của bệnh là tình trạng thoái hóa sụn khớp và/hoặc đĩa đệm ở cột sống cổ. Có thể gặp thoái hóa ở bất kỳ đoạn nào song đoạn C5-C6-C7 là thường gặp nhất.
2. NGUYÊN NHÂN
– Quá trình lão hóa của tổ chức sụn, tế bào và tổ chức khớp và quanh khớp (cơ
cạnh cột sống, dây chằng, thần kinh…).
– Tình trạng chịu áp lực quá tải kéo dài của sụn khớp.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Biểu hiện rất đa dạng, thường gồm bốn hội chứng chính sau:
– Hội chứng cột sống cổ: đau, có thể kèm theo co cứng vùng cơ cạnh cột sống cổ cấp hoặc mạn tính; triệu chứng đau tăng lên ở tư thế cổ thẳng hoặc cúi đầu kéo dài, mệt mỏi, căng thẳng, lao động nặng, thay đổi thời tiết đặc biệt bị nhiễm lạnh; có điểm đau cột sống cổ; hạn chế vận động cột sống cổ.
– Hội chứng rễ thần kinh cổ: tùy theo vị trí rễ tổn thương (một bên hoặc cả hai bên) mà đau lan từ cổ xuống tay bên đó. Có thể đau tại vùng gáy, đau quanh khớp vai. Đau sâu trong cơ xương, bệnh nhân có cảm giác nhức nhối; có thể kèm cảm giác kiến bò, tê rần dọc cánh tay, có thể lan đến các ngón tay. Đau tăng lên khi vận động cột sống cổ ở các tư thế (cúi, ngửa, nghiêng, quay) hoặc khi ho, hắt hơi, ngồi lâu. Có thể kèm theo hiện tượng chóng mặt, yếu cơ hoặc teo cơ tại vai, cánh tay bên tổn thương.
– Hội chứng động mạch đốt sống: nhức đầu vùng chẩm, thái dương, trán và hai hố mắt thường xảy ra vào buổi sáng; có khi kèm chóng mặt, ù tai, hoa mắt, mờ mắt, nuốt vướng; đau tai, lan ra sau tai, đau khi để đầu ở một tư thế nhất định.
– Hội chứng ép tủy: tùy theo mức độ và vị trí tổn thương mà biểu hiện chỉ ở chi trên hoặc cả thân và chi dưới. Dáng đi không vững, đi lại khó khăn; yếu hoặc liệt chi, teo cơ ngọn chi, dị cảm. Tăng phản xạ gân xương.
– Biểu hiện khác: dễ cáu gắt, thay đổi tính tình, rối loạn giấc ngủ, giảm khả năng làm việc.
Tùy theo vị trí cột sống cổ bị tổn thương mà có thể xuất hiện riêng lẻ hoặc đồng thời các biểu hiện trên.
3.2. Cận lâm sàng
– Các xét nghiệm phát hiện dấu hiệu viêm, bilan phosphor – calci thường ở trong giới hạn bình thường. Tuy nhiên cần chỉ định xét nghiệm bilan viêm, các xét nghiệm cơ bản nhằm mục đích loại trừ những bệnh lý như viêm nhiễm, bệnh lý ác tính và cần thiết khi chỉ định thuốc.
– Xquang cột sống cổ thường quy với các tư thế sau: thẳng, nghiêng, chếch % trái và phải. Trên phim Xquang có thể phát hiện các bất thường: mất đường cong sinh lí, gai xương ở thân đốt sống, giảm chiều cao đốt sống, đĩa đệm, đặc xương dưới sụn, hẹp lỗ liên hợp.
– Chụp cộng hưởng từ (MRI) cột sống cổ: phương pháp có giá trị nhất nhằm xác định chính xác vị trí rễ bị chèn ép, vị trí khối thoát vị, mức độ thoát vị đĩa đệm, mức độ hẹp ống sống, đồng thời có thể phát hiện các nguyên nhân ít gặp khác (viêm đĩa đệm đốt sống, khối u, .).
– Chụp CT-scan: do hiệu quả chẩn đoán kém chính xác hơn nên chỉ được chỉ định khi không có điều kiện chụp cộng hưởng từ.
– Điện cơ: giúp phát hiện và đánh giá tổn thương các rễ thần kinh.
3.3. Chẩn đoán xác định
Hiện tại vẫn chưa có tiêu chuẩn chẩn đoán xác định bệnh lí thoái hóa cột sống cổ. Chẩn đoán cần dựa vào triệu chứng lâm sàng và cận lâm sàng, trong đó:
– Đau tại vùng cột sống cổ và có một hoặc nhiều các triệu chứng thuộc bốn hội chứng nêu trên.
– Xquang cột sống cổ bình thường hoặc có các triệu chứng của thoái hóa.
– Cộng hưởng từ hoặc CT-scan: vị trí, mức độ rễ thần kinh bị chèn ép; nguyên nhân chèn ép (thoát vị đĩa đệm, gai xương …).
– Cần lưu ý: gần đây tình trạng toàn thân không bị thay đổi, không sốt, không có các rối loạn chức năng thuộc bất cứ cơ quan nào (dạ dày, ruột, sản phụ khoa, phế quản- phổi…) mới xuất hiện; không có các biểu hiện đau các vùng cột sống khác: lưng, cổ, sườn, khớp khác… Các xét nghiệm dấu hiệu viêm và bilan phospho-calci âm tính.
3.4. Chẩn đoán phân biệt
– Các chấn thương vùng cột sống cổ gây tổn thương xương và đĩa đệm.
– Các ung thư xương hoặc di căn xương, các bệnh lý tủy xương lành tính hoặc ác tính.
– U nội tủy, u thần kinh.
– Bệnh lý của hệ động mạch sống nền.
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung
– Cần phối hợp phương pháp nội khoa và phục hồi chức năng, luyện tập, thay đổi lối sống nhằm bảo vệ cột sống cổ, tránh tái phát.
– Áp dụng các liệu pháp giảm đau theo mức độ nhẹ – vừa – nặng, hạn chế sử dụng dài ngày.
– Cần tăng cường các nhóm thuốc điều trị bệnh theo nguyên nhân.
4.2. Điều trị cụ thể
4.2.1. Điều trị nội khoa
– Paracetamol: đây là lựa chọn ưu tiên với sự cân bằng giữa tác dụng phụ và hiệu quả mong muốn. Có thể đơn chất hoặc phối hợp với các chất giảm đau trung ương như codein, dextropropoxiphene.
– Tramadol: có hiệu quả, chỉ dùng khi không đáp ứng với nhóm giảm đau nêu trên và tránh dùng kéo dài. Một vài trường hợp hãn hữu, thể tăng đau có thể chỉ định opioids ngắn ngày và liều thấp nhất có thể.
– Nhóm thuốc giảm đau chống viêm không steroid liều thấp: các dạng kinh điển (diclofenac, ibuprofen, naproxen.) hoặc các thuốc ức chế chọn lọc COX-2 (celecoxib, etoricoxib…), tuy nhiên cần thận trọng ở bệnh nhân lớn tuổi, có bệnh lý ống tiêu hóa, tim mạch hoặc thận mạn tính. Có thể dùng đường uống hoặc bôi ngoài da.
– Thuốc giãn cơ.
– Nhóm thuốc chống thoái hóa tác dụng chậm (piascledine 300mg/ngày; glucosamine sulfate: 1500mg/ngày, dùng đơn độc hoặc phối hợp với chondroitin sulfate); hoặc diacerein 50mg x 2 viên/ngày.
– Các thuốc khác: khi bệnh nhân có biểu hiện đau kiểu rễ, có thể sử dụng phối hợp với các thuốc giảm đau thần kinh như:
+ Gabapentin: 600-1200 mg/ngày (nên bắt đầu bằng liều thấp)
+ Pregabalin: 150-300 mg/ngày (nên bắt đầu bằng liều thấp)
+ Các vitamin nhóm B (B1, B6, B12), mecobalamin
– Tiêm Glucocorticoid cạnh cột sống: có hiệu quả từ vài ngày đến vài tháng. Không nên tiêm quá 3 lần trên cùng một khớp trong một năm. Cần có sự hướng dẫn của bác sĩ chuyên khoa. Trường hợp chèn ép rễ, có thể tiêm thẩm phân corticosteroid tại rễ bị chèn ép dưới hướng dẫn của CT.
4.2.2. Phục hồi chức năng
– Cần thực hiện các bài tập vận động vùng cổ, đặc biệt với bệnh nhân đã mang nẹp cổ thời gian dài, bệnh nhân có công việc ít vận động vùng cổ.
– Nghỉ ngơi, giữ ấm, tránh thay đổi tư thế cột sống cổ đột ngột.
– Các liệu pháp vật lý trị liệu: sử dụng nhiệt, sóng siêu âm… Có thể kéo dãn cột sống cổ song nên thực hiện với mức độ tăng dần từ từ.
4.2.3. Điều trị ngoại khoa
Chỉ chỉ định áp dụng trong các trường hợp: có biểu hiện chèn ép rễ thần kinh hoặc tủy sống tiến triển nặng, trượt đốt sống độ 3-4 hoặc đã thất bại với điều trị nội khoa và phục hồi chức năng sau 03 tháng.
5. TIẾN TRIỂN – BIẾN CHỨNG
– Chèn ép thần kinh gây hội chứng vai cánh tay một hoặc hai bên.
– Chèn ép các động mạch đốt sống gây đ au đầu, chóng mặt.
– Chèn ép tủy: gây yếu, đau tứ chi, đi lại khó khăn hoặc liệt không vận động được.
6. PHÒNG BỆNH
– Phát hiện và điều trị sớm các dị tật cột sống cổ.
– Tránh các tư thế cột sống cổ bị quá tải do vận động và trọng lượng, tránh các động tác mạnh đột ngột tại cột sống cổ …
TÀI LIỆU THAM KHẢO
- Nguyễn Mai Hồng; “Thoái hóa cột sống, chẩn đoán và điều trị những bệnh cơ xương khớp”; Nhà xuất bản Y học, 2009; trang 56-64.
- Đào Thị Vân Khánh; “Thoái khớp”; Bài giảng bệnh học nội khoa – tập 2, Nhà xuất bản Y học, 2007 ; trang 111-116.
- Hector Molina và CS; “Osteoarthritis, Arthritis and Rheumatologic Diseases”; The Washington manual of medical thepapeutics, 2010; p.870-872.
- John H. Klippel và CS; “Osteoarthritis, Primer on the rheumatic diseases”; edition 13, 2008; p. 224-240.
HỘI CHỨNG CỔ VAI CÁNH TAY
(Cervical scapulohumeral syndrome)
- ĐẠI CƯƠNG
– Hội chứng cổ vai cánh tay (cervical scapulohumeral syndrome), còn gọi là hội chứng vai cánh tay (scapulohumeral syndrome) hay bệnh lý rễ tủy cổ (cervical radiculopathy), là một nhóm các triệu chứng lâm sàng liên quan đến các bệnh lý cột sống cổ có kèm theo các rối loạn chức năng rễ, dây thần kinh cột sống cổ và/hoặc tủy cổ, không liên quan tới bệnh lý viêm.
– Biểu hiện lâm sàng thườ ng gặp là đau vùng cổ, vai và một bên tay, kèm theo một số rối loạn cảm giác và/hoặc vận động tại vùng chi phối của rễ dây thần kinh cột sống cổ bị ảnh hưởng.
2. NGUYÊN NHÂN
– Nguyên nhân thường gặp nhất (70-80%) là do thoái hóa cột sống cổ, thoái hóa các khớp liên đốt và liên mỏm bên làm hẹp lỗ tiếp hợp, hậu quả là gây chèn ép rễ/dây thần kinh cột sống cổ tại các lỗ tiếp hợp.
– Thoát vị đĩa đệm cột sống cổ (20-25%), đơn thuần hoặc phối hợp với thoái hóa cột sống cổ.
– Các nguyên nhân ít gặp khác gồm chấn thương, khối u, nhiễm trùng, loãng xương, bệnh lý viêm cột sống, bệnh lý phần mềm cạnh cột sống.
– Trong một số trường hợp hội chứng cổ vai cánh tay là do b ản thân bệnh lý của cột sống cổ gây đau cổ và lan ra vai hoặc tay, mà không có bệnh lý rễ dây thần kinh cổ.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Tùy thuộc nguyên nhân, mức độ và giai đoạn bệnh, bệnh nhân có thể có ít nhiều những triệu chứng và hội chứng sau đây:
– Hội chứng cột sống cổ:
+ Đau vùng cổ gáy, có thể khởi phát cấp tính sau chấn thương, sau động tác vận động cổ quá mức, hoặc tự nhiên như sau khi ngủ dậy. Đau cũng có thể xuất hiện từ từ, âm ỉ, mạn tính.
+ Hạn chế vận động cột sống cổ, có thể kèm theo dấu hiệu vẹo cổ, hay gặp trong đau cột sống cổ cấp tính.
+ Điểm đau cột sống cổ khi ấn vào các gai sau, cạnh cột sống cổ tương ứng các rễ thần kinh.
– Hội chứng rễ thần kinh:
+ Đau vùng gáy lan lên vùng chẩm và xuống vai hoặc cánh tay, bàn tay, biểu hiện lâm sàng là hội chứng vai gáy, hoặc hội chứng vai cánh tay. Đau thường tăng lên khi xoay đầu hoặc gập cổ về phía bên đau.
+ Rối loạn vận động, cảm giác kiểu rễ: Yếu cơ và rối loạn cảm giác như rát bỏng, kiến bò, tê bì ở vùng vai, cánh tay, hoặc ở bàn tay và các ngón tay.
+ Một số nghiệm pháp đánh giá tổn thương rễ thần kinh cổ:
Dấu hiệu chuông bấm: Ấn điểm cạnh sống tương ứng với lỗ tiếp hợp thấy đau xuất hiện từ cổ lan xuống vai và cánh tay.
Nghiệm pháp Spurling: Bệnh nhân ngồi hoặc nằm nghiêng đầu về bên đau, thầy thuốc dùng tay ép lên đỉnh đầu bệnh nhân, làm cho đau tăng lên.
Nghiệm pháp dạng vai: Bệnh nhân ngồi, cánh tay bên đau đưa lên trên đầu và ra sau, các triệu chứng rễ giảm hoặc mất.
Nghiệm pháp kéo giãn cổ: Bệnh nhân nằm ngửa, thầy thuốc dùng tay giữ chẩm và cằm và kéo từ từ theo trục dọc, làm giảm triệu chứng.
– Hội chứng tủy cổ:
+ Do lồi hoặc thoát vị đĩa đệm gây chèn ép tuỷ cổ tiến triển trong một thời gian dài.
+ Biểu hiện sớm là dấu hiệu tê bì và mất sự khéo léo của hai bàn tay, teo cơ hai tay, đi lại khó khăn, nhanh mỏi. Giai đoạn muộn tùy vị trí tổn thương có thể thấy liệt trung ương tứ chi; liệt ngoại vi hai tay và liệt trung ương hai chân; rối loạn phản xạ đại tiểu tiện.
– Các triệu chứng khác:
+ Hội chứng động mạch sống nền: Đau đầu vùng chẩm, chóng mặt, ù tai, mờ mắt, đôi khi có giảm thị lực thoáng qua, mất thăng bằng, mệt mỏi.
+ Có thể có các rối loạn thần kinh thực vật: Đau kèm theo ù tai, rối loạn thị lực, rối loạn vận mạch vùng chẩm vai hoặc tay.
+ Khi có các triệu chứng toàn thân như sốt, rét run, vã mồ hôi vào ban đêm, sụt cân…. cần phải đặc biệt lưu ý loại trừ bệnh lý ác tính, nhiễm trùng.
3.1.2. Cận lâm sàng
– Xét nghiệm máu: Ít có giá trị chẩn đoán trong b ệnh lý cột sống cổ và đĩa đệm gây chèn ép cơ học. Trong những bệnh như khối u, viêm, nhiễm trùng có thể thấy thay đổi trong một số xét nghiệm như tế bào máu ngoại vi, tốc độ lắng máu, CRP, phosphatase kiềm, điện di protein huyết thanh, v.v…
– Chụp Xquang thường quy: Cần chụp tư thế trước sau, nghiêng và chếch 3/4. Xquang có thể phát hiện những tổn thương cột sống cổ do chấn thương, thoái hóa, hẹp lỗ tiếp hợp, xẹp đốt sống do loãng xương, hủy xương do bệnh lý ác tính, v.v.
– Chụp cộng hưởng từ (MRI): MRI thường được chỉ định khi bệnh nhân đau kéo dài (>4-6 tuần), đau ngày càng tăng, có tổn thương thần kinh tiến triển, có biểu hiện bệnh lý tủy cổ, hoặc các dấu hiệu cảnh báo gợi ý bệnh lý ác tính hay nhiễm trùng.
– Chụp cắt lớp vi tính (CT Scan) đơn thuần hoặc kèm chụp tủy cản quang: Chụp CT đơn thuần có thể được chỉ định khi không có MRI hoặc chống chỉ định chụp MRI.
– Xạ hình xương: Khi nghi ngờ ung thư di căn hoặc viêm đĩa đệm đốt sống, cốt tủy viêm.
– Điện cơ: Có thể giúp phát hiện tổn thương nguồn gốc thần kinh và phân biệt bệnh lý tủy cổ với bệnh lý rễ và dây thần kinh ngoại biên.
3.2. Chẩn đoán phân biệt
– Bệnh lý khớp vai và viêm quanh khớp vai.
– Hội chứng lối ra lồng ngực, viêm đám rối thần kinh cánh tay, hội chứng đường hầm cổ tay.
– Hội chứng đau loạn dưỡng giao cảm phản xạ.
– Bệnh lý tủy sống do viêm, nhiễm trùng, đa xơ cứng.
– Bệnh lý não, màng não, tim mạch, hô hấp, tiêu hóa gây đau vùng cổ vai hoặc tay.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Điều trị triệu chứng bệnh kết hợp với giải quyết nguyên nhân nếu có thể.
– Kết hợp điều trị thuốc với các biện pháp vật lý trị liệu, phục hồi chức năng và các biện pháp không dùng thuốc khác.
– Chỉ định điều trị ngoại khoa khi cần thiết.
4.2. Điều trị cụ thể
4.2.1 Các biện pháp không dùng thuốc
– Giáo dục bệnh nhân, thay đổi thói quen sinh hoạt, công việc (tư thế ngồi làm việc, sử dụng máy tính, .).
– Trong giai đoạn cấp khi có đau nhiều hoặc sau chấn thương có thể bất động cột sống cổ tương đối bằng đai cổ mềm.
– Tập vận động cột sống cổ, vai, cánh tay với các bài tập thích hợp.
– Vật lý trị liệu: Liệu pháp nhiệt, kích thích điện, siêu âm liệu pháp, xoa bóp bấm huyệt, châm cứu, kéo giãn cột sống (tại các cơ sở điều trị vật lý và phục hồi chức năng).
4.2.2. Các phương pháp điều trị thuốc
– Thuốc giảm đau:
Tùy mức độ đau, có thể dùng đơn thuần hoặc phối hợp các nhóm thuốc sau:
+ Thuốc giảm đau thông thường: Paracetamol viên 0,5-0,65g x 2-4 viên/24h (không dùng quá 4 gam paracetamol/24h).
+ Thuốc giảm đau dạng phối hợp: Paracetamol kết hợp với một opiad nhẹ như codein hoặc tramadol: 2-4 viên/24h.
+ Thuốc kháng viêm không steroid (NSAID): Lựa chọn một thuốc thích hợp tùy cơ địa bệnh nhân và các nguy cơ tác dụng phụ. Liều thường dùng: diclofenac 75-150mg/ngày; piroxicam 20 mg/ngày; meloxicam 7,5-15 mg/ngày; celecoxib 100-200 mg/ngày; hoặc etoricoxib 30-60 mg/ngày. Nếu bệnh nhân có nguy cơ tiêu hóa nên dùng nhóm ức chế chọn lọc COX-2 hoặc phối hợp với một thuốc ức chế bơm proton.
– Thuốc giãn cơ :
+ Thường dùng trong đợt đau cấp, đặc biệt khi có tình trạng co cứng cơ.
+ Các thuốc thường dùng: Epirisone 50 mg x 2-3 lần/ngày, hoặc tolperisone 50-150 mg x 2-3 lần/ngày), hoặc mephenesine 250 mg x 2-4 lần/ngày, hoặc diazepam.
– Các thuốc khác:
+ Thuốc giảm đau thần kinh: Có thể chỉ định khi có bệnh lý rễ thần kinh nặng hoặc dai dẳng, nên bắt đầu bằng liều thấp, sau đó tăng liều dần tùy theo đáp ứng điều trị: gabapentin 600-1200 mg/ngày, hoặc pregabalin 150-300 mg/ngày.
+ Thuốc chống trầm cảm ba vòng (liều thấp): amitriptyline hoặc nortriptyline (10-25 mg/ngày) khi có biểu hiện đau thần kinh mạn tính hoặc khi có kèm rối loạn giấc ngủ.
+ Vitamin nhóm B: Viên 3B (B1, B6, B12) hoặc dẫn chất B12 mecobalamin (1000 -1500 mcg/ngày).
+ Corticosteroid: Trong một số trường hợp có biểu hiện chèn ép rễ nặng và có tính chất cấp tính mà các thuốc khác ít hiệu quả, có thể xem xét dùng một đợt ngắn hạn corticosteroid đường uống (prednisolone, methylprednisolone) trong 1-2 tuần.
4.2.3. Điều trị ngoại khoa
– Một số chỉ định: Đau nhiều song điều trị nội khoa ít có kết quả, có tổn thương thần kinh nặng và tiến triển, có chèn ép tủy cổ đáng kể.
– Một số phương pháp phẫu thuật chủ yếu: Chỉnh sửa cột sống để giải phóng chèn ép thần kinh tại các lỗ tiếp hợp bị hẹp, lấy nhân nhày đĩa đệm thoát vị, làm dính và vững cột sống.
4.2.4. Các phương pháp khác
– Tiêm corticosteroid ngoài màng cứng hoặc tiêm khớp liên mỏm sau (facet) cạnh cột sống cổ: Có thể được chỉ định và thực hiện tại các cơ sở chuyên khoa.
– Các thủ thuật giảm đau can thiệp: Phong bế rễ thần kinh chọn lọc; điều trị đốt thần kinh cạnh hạch giao cảm cổ bằng sóng cao tần (radio frequency ablation, RFA).
5. TIẾN TRIỂN, BIẾN CHỨNG, THEO DÕI
– Tiên lượng nhìn chung là tốt nếu được điều trị thích hợp. Điều trị nội khoa bảo tồn có hiệu quả trong 80-90% trường hợp. Đa số bệnh nhân sẽ hết các triệu chứng sau khi được điều trị bảo tồn và ở một số bệnh nhân các triệu chứng có thể hết một cách tự nhiên.
– Một số bệnh nhân dù được điều trị vẫn có thể còn những di chứng như không hết hoàn toàn các triệu chứng, vận động cột sống cổ không trở về mức độ bình thường, mất độ ưỡn tự nhiên của cột sống cổ. Những trường hợp chèn ép rễ hoặc tủy cổ nặng có thể gây rối loạn nặng cảm giác và vận động.
– Bệnh nhân cần được thăm khám định kỳ cho đến khi hết triệu chứng để đánh giá kết quả điều trị, điều chỉnh phương pháp điều trị nếu cần và để phát hiện các tổn thương thần kinh tiến triển nặng thêm hoặc các triệu chứng nặng khác nếu có.
6. PHÒNG BỆNH
– Cần duy trì tư thế đầu và cổ thích hợp trong sinh hoạt, công việc, học tập và các hoạt động thể thao, tránh những tư thế ngồi, tư thế làm việc gây gập cổ, ưỡn cổ hoặc xoay cổ quá mức kéo dài, tránh ngồi hoặc đứng quá lâu, chú ý tư thế ngồi và ghế ngồi thích hợp.
– Thực hiện các bài tập vận động cột sống cổ thích hợp để tăng cường sức cơ vùng cổ ngực và vai, cũng như tránh cho cơ vùng cổ bị mỏi mệt hoặc căng cứng.
TÀI LIỆU THAM KHẢO
- Bono CM, Ghiselli G, Gilbert TJ, et al; “North American Spine Society. An evidence-based clinical guideline for the diagnosis and treatment of cervical radiculopathy from degenerative disorders”; Spine J. 2011;11(1):64-72.
- Caridi JM, Pumberger M, and Hughes AP; “Cervical Radiculopathy: A Review”; HSS J. 2011; 7(3): 265-272
- Douglass AB, Bope ET; “Evaluation and treatment of posterior neck pain in family practice”; J Am Board Fam Pract. 2004;17 Suppl:S13-22.
- Gross A, Miller J, D’Sylva J, et al ; ‘Manipulation or mobilisation for neck pain. Cochrane Database Syst Rev”; 2010;(1):CD004249.
- Guzman J, Haldeman S, Carroll LJ, et al; “Bone and Joint Decade 2000-2010 Task Force on Neck Pain and Its Associated Disorders. Clinical practice implications of the Bone and Joint Decade 2000-2010 Task Force on Neck Pain and Its Associated Disorders: from concepts and findings to recommendations”; Spine. 2008;33(4 Suppl):S199-213.
CHẨN ĐOÁN VÀ ĐIỀU TRỊ VIÊM QUANH KHỚP VAI
(Periarthritis humeroscapularis)
- ĐỊNH NGHĨA
Viêm quanh khớp vai (Periarthritis humeroscapularis) là thuật ngữ dùng chung cho các bệnh lý viêm các cấu trúc phần mềm quanh khớp vai: gân, túi thanh dịch, bao khớp; không bao gồm các bệnh lý có tổn thương đầu xương, sụn khớp và màng hoạt dịch như viêm khớp nhiễm khuẩn, viêm khớp dạng thấp.
Theo Welfling (1981) có bốn thể lâm sàng của viêm quanh khớp vai:
– Đau vai đơn thuần thường do bệnh lý gân.
– Đau vai cấp do lắng đọng vi tinh thể.
– Giả liệt khớp vai do đứt các gân của bó dài gân nhị đầu hoặc đứt các gân mũ cơ quay khiến cơ delta không hoạt động được.
– Cứng khớp vai do viêm dính bao hoạt dịch, co thắt bao khớp, bao khớp dày, dẫn đến giảm vận động khớp ổ chảo – xương cánh tay.
2. NGUYÊN NHÂN
– Thoái hóa gân do tuổi tác: Bệnh thường xảy ra ở người trên 50 tuổi.
– Nghề nghiệp lao động nặng có các chấn thương cơ học lặp đi lặp lại, gây tổn thương các gân cơ quanh khớp vai như gân cơ trên gai, cơ nhị đầu cánh tay.
– Tập thể thao quá sức, chơi một số môn thể thao đòi hỏi phải nhấc tay lên quá vai như chơi cầu lông, tennis, bóng rổ, bóng chuyền.
– Chấn thương vùng vai do ngã, trượt, tai nạn ô tô, xe máy.
– Một số bệnh lý khác (tim mạch, hô hấp, tiểu đường, ung thư vú, thần kinh, lạm dụng thuốc ngủ).
3. CHẨN ĐOÁN
3.1. Lâm sàng
3.1.1. Đau khớp vai đơn thuần (viêm gân mạn tính)
Đau vùng khớp vai thường xuất hiện sau vận động khớp vai quá mức, hoặc sau những vi chấn thương liên tiếp ở khớp vai. Đau kiểu cơ học. Đau tăng khi làm các động tác co cánh tay đối kháng. Ít hạn chế vận động khớp. Thường gặp tổn thương gân cơ nhị đầu và gân cơ trên gai. Thường có điểm đau chói khi ấn tại điểm bám tận gân bó dài của gân cơ nhị đầu cánh tay (mặt trước của khớp vai, dưới mỏm quạ 1cm) hoặc gân trên gai (mỏm cùng vai).
3.1.2. Đau vai cấp (viêm khớp vi tinh thể)
Đau vai xuất hiện đột ngột với các tính chất dữ dội, đau gây mất ngủ, đau lan toàn bộ vai, lan lên cổ, lan xuống tay, đôi khi xuống tận bàn tay. Bệnh nhân giảm vận động khớp vai nhiều thường có tư thế cánh tay sát vào thân, không thực hiện được các động tác vận động thụ động khớp vai, đặc biệt là động tác giạng (giả cứng khớp vai do đau). Vai sưng to nóng. Có thể thấy khối sưng bùng nhùng ở trước cánh tay tương ứng với túi thanh mạc bị viêm. Có thể có sốt nhẹ.
3.1.3. Giả liệt khớp vai (đứt mũ gân cơ quay)
Đau dữ dội kèm theo tiếng kêu răng rắc, có thể xuất hiện đám bầm tím ở phần trước trên cánh tay sau đó vài ngày. Đau kết hợp với hạn chế vận động rõ. Khám thấy mất động tác nâng vai chủ động, trong khi vận động thụ động hoàn toàn bình thường, không có các dấu hiệu thần kinh. Nếu đứt bó dài gân nhị đầu khám thấy phần đứt cơ ở trước dưới cánh tay khi gấp có đối kháng cẳng tay.
3.1.4. Cứng khớp vai (đông cứng khớp vai)
Đau khớp vai kiểu cơ học, đôi khi đau về đêm. Khám: hạn chế vận động khớp vai cả động tác chủ động và thụ động. Hạn chế các động tác, đặc biệt là động tác giạng và quay ngoài. Khi quan sát bệnh nhân từ phía sau, lúc bệnh nhân giơ tay lên sẽ thấy xương bả vai di chuyển cùng một khối với xương cánh tay.
3.2. Cận lâm sàng
3.2.1. Xét nghiệm máu
Các xét nghiệm máu về hội chứng viêm sinh học thường âm tính.
3.2.2. Chẩn đoán hình ảnh
– Đau khớp vai đơn thuần (viêm gân mạn tính):
+ Hình ảnh Xquang bình thường, có thể thấy hình ảnh calci hóa tại gân.
+ Siêu âm: Hình ảnh gân giảm âm hơn bình thường. Nếu gân bị vôi hóa sẽ thấy nốt tăng âm kèm bóng cản. Có thể thấy dịch quanh bao gân nhị đầu. Trên Doppler năng lượng thấy hình ảnh tăng sinh mạch trong gân hoặc bao gân.
– Đau vai cấp (viêm khớp vi tinh thể):
+ Xquang: Thường thấy hình ảnh calci hóa kích thước khác nhau ở khoảng cùng vai – mấu động. Các calci hóa này có thể biến mất sau vài ngày.
+ Siêu âm: Có hình ảnh các nốt tăng âm kèm bóng cản (calci hóa) ở gân và bao thanh dịch dưới mỏm cùng vai, có thể có dịch (cấu trúc trống âm) ở bao thanh dịch dưới mỏm cùng vai. Trên Doppler năng lượng có hình ảnh tăng sinh mạch trong gân, bao gân, hoặc bao thanh dịch.
– Giả liệt khớp vai (đứt gân mũ cơ quay):
+ Xquang: Chụp khớp vai cản quang phát hiện đứt các gân mũ cơ quay do thấy hình cản quang của túi thanh mạc dưới mỏm cùng cơ delta, chứng tỏ sự thông thương giữa khoang khớp và túi thanh mạc. Gần đây thường phát hiện tình trạng đứt gân trên cộng hưởng từ.
+ Siêu âm: Đứt gân nhị đầu, không thấy hình ảnh gân nhị đầu ở hố liên mấu động hoặc phía trong hố liên mấu động; có thể thấy hình ảnh tụ máu trong cơ mặt trước cánh tay. Nếu đứt gân trên gai thấy gân mất tính liên tục, co rút hai đầu gân đứt. Thường có dịch ở vị trí đứt.
– Cứng khớp vai (đông cứng khớp vai):
– Xquang: Chụp khớp với thuốc cản quang, khó khăn khi bơm thuốc. Hình ảnh cho thấy khoang khớp bị thu hẹp (chỉ 5-10ml trong khi bình thường 30-35ml); giảm cản quang khớp, các túi cùng màng hoạt dịch biến mất. Đây là phương pháp vừa chẩn đoán vừa điều trị: bơm thuốc có tác dụng nong rộng khoang khớp, sau thủ thuật bệnh nhân vận động dễ dàng hơn.
3.3. Chẩn đoán xác định
Dựa vào các triệu chứng lâm sàng và cận lâm sàng.
3.4. Phân loại các thể lâm sàng
Theo Welfling (1981) có bốn thể lâm sàng của viêm quanh khớp vai:
– Đau vai đơn thuần
– Đau vai cấp
– Giả liệt khớp vai
– Cứng khớp vai
3.5. Chẩn đoán phân biệt
– Đau vai do các nguyên nhân khác như đau thắt ngực, tổn thương đỉnh phổi, đau rễ cột sống cổ …
– Bệnh lý xương: Hoại tử vô mạch đầu trên xương cánh tay.
– Bệnh lý khớp: Viêm khớp mủ, viêm khớp do lao, viêm do tinh thể như gút hoặc calci hóa sụn khớp, viêm khớp dạng thấp, viêm cột sống dính khớp.
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung
Điều trị viêm quanh khớp vai bao gồm điều trị đợt cấp và điều trị duy trì. Cần kết hợp nhiều biện pháp khác nhau như nội khoa, ngoại khoa, vật lý trị liệu, phục hồi chức năng.
4.2. Điều trị cụ thể
4.2.1. Nội khoa
– Thuốc giảm đau thông thường. Sử dụng thuốc theo bậc thang của Tổ chức Y tế Thế giới. Chọn một trong các thuốc sau: acetaminophen 0,5g x 2-4 viên/24h; acetaminophen kết hợp với codein hoặc tramadol 2-4 viên/24h.
– Thuốc chống viêm không steroid: Chỉ định một trong các thuốc sau:
+ Diclofenac 50mg x 2 viên/24h.
+ Piroxicam 20mg x 1 viên/24h.
+ Meloxicam 7,5mg x 1-2 viên/24h.
+ Celecoxib 200mg x 1 – 2 viên/24h.
– Tiêm corticoid tại chỗ áp dụng cho thể viêm khớp vai đơn thuần. Thuốc tiêm tại chỗ (vào bao gân, bao thanh dịch dưới cơ delta) thường sử dụng là các muối của corticoid như methylprednisolon acetat 40mg; betamethason dipropionat 5mg hoặc betamethason sodium phosphat 2mg tiêm 1 lần duy nhất; sau 3-6 tháng có thể tiêm nhắc lại nếu bệnh nhân đau trở lại. Tránh tiêm corticoid ở bệnh nhân có đứt gân bán phần do thoái hóa. Tiêm corticoid ở bệnh nhân này có thể dẫn đến hoại tử gân và gây đứt gân hoàn toàn. Nên tiêm dưới hướng dẫn của siêu âm.
– Nhóm thuốc chống thoái hóa khớp tác dụng chậm:
+ Glucosamin sulfat: 1500mg x 1gói/24h.
+ Diacerein 50mg: 01-02 viên mỗi ngày. Có thể duy trì 3 tháng.
– Có chế độ sinh hoạt vận động hợp lý. Trong giai đoạn đau vai cấp tính cần phải để cho vai được nghỉ ngơi. Sau khi điều trị có hiệu quả thì bắt đầu tập luyện để phục hồi chức năng khớp vai, đặc biệt thể đông cứng khớp vai. Tránh lao động quá mức trong thời gian dài, tránh các động tác dạng quá mức hay nâng tay lên cao quá vai.
+ Nội soi ổ khớp lấy các tinh thể calci lắng đọng.
– Tiêm huyết tương giàu tiểu cầu tự thân áp dụng cho các thể đứt bán phần các gân mũ cơ quay do chấn thương ở bệnh nhân < 60 tuổi.
4.2.2. Ngoại khoa
– Chỉ định với thể giả liệt, đặc biệt ở người trẻ tuổi có đứt các gân vùng khớp vai do chấn thương. Phẫu thuật nối gân bị đứt. Ở người lớn tuổi (> 60 tuổi), đứt gân do thoái hóa, chỉ định ngoại khoa cần thận trọng.
– Cần tái khám định kỳ sau 1-3 tháng, tùy theo tình trạng bệnh. Có thể siêu âm khớp vai để kiểm tra tình trạng của gân, bao gân và khớp vai.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Đối với thể đau vai đơn thuần và đau vai cấp nếu không được chẩn đoán và điều trị sớm sẽ dẫn đến tình trạng đau dai dẳng và hạn chế vận động khớp vai, ảnh hưởng nhiều đến chất lượng cuộc sống của người bệnh và theo thời gian sẽ dẫn đến viêm quanh khớp vai thể đông cứng hoặc đứt gân.
6. PHÒNG BỆNH
– Tránh lao động quá mức, tránh các động tác dạng quá mức hay nâng tay lên cao quá vai.
– Tránh các ch ấn thương ở vùng khớp vai.
– Phát hiện và điều trị sớm các trường hợp đ au vai đơn thuần và đau vai cấp.
TÀI LIỆU THAM KHẢO
- Trần Ngọc Ân; “Viêm quanh khớp vai”; Bệnh thấp khớp, Nhà xuất bản Y học 2002; trang 364- 374.
- De Winter. AF, Jans MP, Scholten .RJ, Deville. W, van Schaardenburg. D, Bouter .LM; “Diagnostic classification of shoulder disorders: interobserver agreement and determinants of disagreement”; Ann Rheum Dis, 1999 ; p58 : 272-7.
- Ebenbichler . GR, Erdogmus.CB, Resch. KL, et coll; “Ultrasound therapy for calcific tendinitis of the shoulder”; N Eng J Med 340(20), 1999; p1533.
- Hurt .G, Baker .CL Jr; “Calcific tendinitis of the shoulder”; Orthop Clin North Am. 2003;34(4); p567-75.
- Jess D Salinas Jr, Jerrold N Rosenberg; “Corticosteroid Injections of Joints and Soft Tissues”; Emedicine Specialities-Physical Medicine and Rehabilitation, 2009.
VIÊM GÂN VÙNG MỎM TRÂM QUAY CỔ TAY
(De quervain syndrome)
- ĐẠI CƯƠNG
Viêm gân vùng mỏm trâm quay cổ tay (De Quervain syndrome) là bệnh lý viêm bao gân cơ dạng dài và duỗi ngắn ngón tay cái do nhà phẫu thuật người Thuỵ Sỹ Fréderic De Quervain phát hiện năm 1895. Bệnh thường gặp ở nữ giới từ 30 đến 50 tuổi. Bình thường cơ dạng dài và cơ duỗi ngắn ngón cái trượt trong đường hầm được bao bọc bởi bao hoạt dịch gân, có tác dụng làm trơn để hai gân trượt được dễ dàng. Khi bao gân này bị viêm sẽ sưng phồng lên gây ra hiện tượng chèn ép dẫn đến hạn chế vận động của gân trong đường hầm gọi là hội chứng De Querrvain.
2. NGUYÊN NHÂN
Nguyên nhân còn chưa rõ (tự phát). Tuy nhiên có một số yếu tố nguy cơ như:
– Các chấn thương vùng cổ bàn tay.
– Phụ nữ có thai và cho con bú.
– Các nghề nghiệp phải sử dụng bàn tay nhiều như làm ruộng, giáo viên, phẫu thuật, cắt tóc, nội trợ. Vi chấn thương (các động tác lặp lại nhiều lần như cầm, nắm, xoay, vặn của cổ tay và ngón cái) là điều kiện thuận lợi gây nên viêm bao gân.
– Trong một số trường hợp có sự kết hợp với một số bệnh khớp như viêm khớp dạng thấp, thoái hóa khớp.
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Đau vùng mỏm trâm quay, đau tăng khi vận động ngón cái, đau liên tục nhất là về đêm. Đau có thể lan ra ngón cái và lan lên cẳng tay.
– Sưng nề vùng mỏm trâm quay.
– Phụ nữ có thai và cho con bú.
– Sờ thấy bao gân dầy lên, có khi có nóng, đỏ, ấn vào đau hơn.
– Khó nắm tay. Khi vận động ngón cái có thể nghe thấy tiếng kêu cót két.
– Test Finkelstein: gấp ngón cái và khép về phía ngón 5 vào trong lòng bàn tay. Nắm các ngón tay trùm lên ngón cái. Uốn cổ tay về phía xương trụ. Nếu bệnh nhân thấy đau chói vùng gân dạng dài và gân duỗi ngắn ngón cái hoặc ở gốc ngón cái là dấu hiệu dương tính của nghiệm pháp.
3.2. Cận lâm sàng
– Có thể siêu âm vùng mỏm trâm quay: Hình ảnh gân dạng dài và duỗi ngắn dầy lên, bao gân dầy, có dịch quanh gân.
– Có thể thấy hình ảnh tăng sinh mạch trong gân hoặc bao gân trên Doppler năng lượng (PW).
– Làm thêm các xét nghiệm cơ bản (đường máu, chức năng gan, thận…).
3.3. Chẩn đoán xác định
Chẩn đoán bệnh chủ yếu dựa vào khám lâm sàng. Triệu chứng đau chói vùng mỏm trâm quay và test Finkelstein dương tính là bắt buộc phải có để chẩn đoán xác định bệnh.
Cũng cần đánh giá các yếu tố nguyên nhân hay yếu tố nguyên nhân gây bệnh như tiền sử nghề nghiệp, chấn thương vùng cổ bàn tay, các bệnh khớp kèm theo như viêm khớp dạng thấp, thoái hóa khớp. Có thể sử dụng thêm siêu âm vùng mỏm trâm quay ở cơ sở y tế có điều kiện.
3.4. Chẩn đoán phân biệt
– Viêm màng hoạt dịch khớp cổ tay.
– Thoái hóa khớp gốc ngón tay cái.
– Viêm bao hoạt dịch gân cơ duỗi cổ tay quay ngắn và dài.
– Chèn ép nhánh nông thần kinh quay.
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung
– Kết hợp nhiều phương pháp điều trị: Không dùng thuốc, dùng thuốc, vật lý trị liệu, phục hồi chức năng, ngoại khoa.
– Dự phòng bệnh tái phát: Loại bỏ các yếu tố nguy cơ, chế độ ăn uống, sinh hoạt hợp lý, chú ý tư thế lao động đúng..
4.2. Điều trị cụ thể
4.2.1. Các phương pháp không dùng thuốc
– Giảm hoặc ngừng vận động cổ tay và ngón tay cái (thường 4 – 6 tuần).
– Trường hợp sưng đau nhiều nên dùng băng nẹp cổ tay và ngón cái liên tục trong 3 – 6 tuần ở tư thế cổ tay để nguyên, ngón cái dạng 45 độ so với trục xương quay và gấp 10 độ.
– Chườm lạnh.
– Điều trị bằng sử dụng laser màu, siêu âm, xung điện kích thích thần kinh qua da (TENS – transcutaneous elactrical nerve stimulation) để giảm đau, chống viêm
4.2.2. Dùng thuốc
– Thuốc chống viêm không steroid bôi tại chỗ: thuốc diclofenac dạng bôi: bôi 2-3 lần/ngày.
– Thuốc giảm đau: acetaminophen (Paracetamol): 0,5g x 2-4 viên /24h.
– Thuốc chống viêm không streroid đường uống. Dùng một trong các loại thuốc sau: diclofenac 50mg x 2 viên/24h; meloxicam 7,5mg x 1-2 viên/24h; celecoxib 200 mg x 1 – 2 viên/24h.
– Tiêm corticoid trong bao gân De Quervain. Cần tránh tiêm vào mạch máu. Do vậy tốt nhất là nên tiêm corticoid dưới hướng dẫn của siêu âm do tính chính xác, độ an toàn cao. Chỉ các bác sĩ được đào tạo chuyên khoa khớp mới được tiêm corticoid trong bao gân vì có nguy cơ đứt gân khi tiêm vào gân hay nhiễm trùng. Các chế phẩm:
+ Hydrocortison acetat là loại tác dụng nhanh, thời gian bán huỷ ngắn. Liều cho một lần tiêm trong bao khớp là 0,3ml. Tiêm không quá ba lần cho mỗi đợt điều trị.
+ Methyl prednisolon acetat là loại tác dụng kéo dài, liều dùng 0,3 ml/1 lần, mỗi đợt tiêm hai lần. Mỗi năm không quá ba đợt.
+ Betamethasone (tên đầy đủ: betamethasone pripionate): Liều dùng 0,3ml/1 lần tiêm.
4.2.3. Điều trị ngoại khoa
Chỉ áp dụng khi tất cả các biện pháp trên không hiệu quả. Can thiệp phẫu thuật tạo ra nhiều không gian hơn cho gân hoạt động để gân không cọ xát vào đường hầm. Sau mổ, có thể tham gia phục hồi chức năng. Sau khi cắt chỉ, tập các bài tập chủ động để tăng dần biên độ và sức mạnh của các cơ.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Hội chứng De Quervain đa số diễn biến từ từ và kéo dài; triệu chứng thường không rầm rộ. Đôi khi bệnh nhân chỉ đau và hạn chế vận động nhẹ. Tuy nhiên bệnh ảnh hưởng nhiều đến khả năng lao động, sinh hoạt hàng ngày của người bệnh, làm giảm năng suất lao động, đặc biệt là khi làm các động tác cần đến hoạt động tinh tế của bàn tay.
6. PHÒNG BỆNH
– Tránh các hoạt động bàn tay, cổ tay lặp đi lặp lại trong thời gian dài; cần xen kẽ thời gian nghỉ ngơi hợp lý. Cũng cần tập luyện cho gân dẻo dai qua những bài tập cho gân khớp vùng cổ tay.
– Không nên xoa bóp thuốc rượu, dầu nóng vì dễ làm tình trạng viêm nặng thêm. Không nên nắn bẻ khớp vì sẽ làm tổn thương thêm gân khớp.
– Ngoài ra, nên có chế độ ăn đầy đủ sinh tố, đặc biệt ở phụ nữ khi mang thai hay sau khi sinh. Ở người lớn tuổi, nên bổ sung thêm calci, dùng sữa và các sản phẩm của sữa (sữa chua, phomat).
TÀI LIỆU THAM KHẢO
- Carlton A. William W; “Corticosteroid Injection for Treatment of de Quervain’s Tenosynovitis” A Pooled Quantitative Literature Evaluation, 2003; p1- 3
- Cyriac Peters – Veluthamaningal, Winters JC; “Randomised controlled trial of local corticosteroid injections for de Quervains”; 2009; p1- 8
- M, Moghazy K; “Ultrasonographic diagnosis of the de Quervain’s tenosynovitis”; Ann Rheum Dis 2002; p61:1034-5.
- Peters-Veluthamaningal C, Windt DA; “Corticosteroid injection for de Quervain’s tenosynovitis”; Cochrane Database Syst Rev, 2009:CD005616.
- Seyed A.M, Seyed A.A; “ Methylprednisolone Acetate Injection Plus Casting Versus Casting Alone for the Treatment ofde Quervain’s Tenosynovitis23”; December 2008; p270 -275.
VIÊM GÂN GẤP NGÓN TAY (NGÓN TAY LÒ XO)
(Trigger finger)
1. ĐỊNH NGHĨA
Ngón tay lò xo (Trigger finger) là tình trạng viêm bao gân của các gân gấp các ngón tay gây chít hẹp bao gân. Một số trường hợp gân gấp bị viêm xuất hiện hạt xơ, làm di động của gân gấp qua vị trí hạt xơ bị cản trở. Mỗi lần gấp hay duỗi ngón tay rất khó khăn, bệnh nhân phải cố gắng mới bật được ngón tay ra hoặc phải dùng tay bên lành kéo ngón tay ra như kiểu ngón tay có lò xo. Vì vậy bệnh có tên là ngón tay lò xo.
2. NGUYÊN NHÂN
- Một số nghề nghiệp có nhiều nguy cơ mắc bệnh: Nông dân, giáo viên, thợ cắt tóc, bác sĩ phẫu thuật, thợ thủ công…
- Chấn thương.
- Hậu quả của một số bệnh: Viêm khớp dạng thấp, đái tháo đường, viêm khớp vảy nến, gút…
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
Dựa vào triệu chứng lâm sàng tại chỗ.
Đau ngón tay tại vị trí bao gân bị viêm và tại hạt xơ, khó cử động ngón tay.
Ngón tay có thể bị kẹt ở tư thế gấp vào lòng bàn tay hoặc duỗi thẳng.
Khám ngón tay có thể có sưng.
Có thể sờ thấy hạt xơ trên gân gấp ngón tay ở vị trí khớp đốt bàn ngón tay. Hạt xơ di động khi gấp duỗi ngón tay.
Ngoài ra, sử dụng siêu âm với đầu dò tần số > 7,5-20MHz có thể thấy gân, bao gân dày lên và có dịch bao quanh. Có thể thấy hình ảnh hạt xơ bao gân.
Không cần thiết phải làm xét nghiệm máu đặc biệt cũng như không cần chụp Xquang. Tuy nhiên cần phải làm xét nghiệm cơ bản trước khi cho thuốc hay trước khi tiêm corticoid, đặc biệt là các xét nghiệm đường máu, chức năng gan thận.
3.2. Chẩn đoán phân biệt
Viêm khớp dạng thấp, viêm khớp phản ứng, viêm khớp vẩy nến, gút: là những bệnh có thể có biểu hiện sưng đau các khớp ở bàn tay. Có thể phân biệt dựa vào các triệu chứng lâm sàng kèm theo và dựa vào siêu âm.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Kết hợp nhiều biện pháp điều trị: Không dùng thuốc, dùng thuốc, tiêm corticoid tại chỗ, vật lý trị liệu, phục hồi chức năng, ngoại khoa.
Cần tích cực dự phòng bệnh tái phát bằng chế độ lao động, sinh hoạt nhẹ nhàng, hợp lý, kết hợp với dùng thuốc, vật lý trị liệu và phục hồi chức năng.
4.2. Điều trị cụ thể (nội khoa, ngoại khoa)
4.2.1. Các phương pháp không dùng thuốc
Hạn chế vận động gân bị tổn thương.
Chườm lạnh nếu có sưng nóng đỏ, chiếu tia hồng ngoại
4.2.2. Thuốc
– Thuốc giảm đau: Có tác dụng hỗ trợ giảm đau, chỉ định một trong các thuốc sau:
+ Floctafenine 200mg x 2 viên/24h.
+ Acetaminophen 0,5g x 2-4 viên /24h
+ Paracetamol/dextropropoxiphen 400mg/30mg x 2 viên /24h
+ Paracetamol/tramadol x 3 viên/24h
– Thuốc chống viêm không steroid bôi tại chỗ hoặc đường toàn thân: chỉ định một trong các thuốc sau:
+ Diclofenac 50mg x 2 viên/24h
+ Piroxicam 20mg x 1 viên/24h
+ Meloxicam 7,5mg x 1-2 viên/24h
+ Celecoxib 200 mg x 1 – 2 viên/24h
+ Etoricoxib 60 mg x 1 – 2 viên/24h
– Tiêm corticoid tại chỗ: Chỉ tiêm với điều kiện có bác sĩ chuyên khoa và phải có phòng tiêm vô trùng. Khi tiến hành tiêm corticoid tại chỗ phải đảm bảo vô trùng tuyệt đối. Các chế phẩm:
+ Methyl prednisolon acetat (1ml = 40mg) là loại tác dụng kéo dài. Liều cho một lần tiêm trong bao gân từ 8 – 20mg/1 lần (0,2 – 0,5ml/1 lần) tuỳ thuộc vị trí, mỗi đợt cách nhau 3-6 tháng, mỗi năm không quá ba đợt.
+ Betamethasone (1ml = 5mg Betamethasone dipropionate + 2mg Betamethasone sodium phosphate) là loại tác dụng kéo dài. Liều cho một lần tiêm cạnh khớp từ 0,8 – 2mg/1 lần (0,2 – 0,5ml/1 lần) tuỳ thuộc vị trí, mỗi đợt cách nhau 3-6 tháng, mỗi năm không quá ba đợt.
+ Chống chỉ định tuyệt đối tiêm corticoid tại chỗ: Các tổn thương do nhiễm khuẩn, nấm hoặc chưa loại trừ được nhiễm khuẩn; tổn thương nhiễm trùng trên hoặc gần vị trí tiêm.
+ Chống chỉ định tương đối tiêm corticoid tại chỗ (bao gồm các chống chỉ định của corticoid): Cao huyết áp, đái tháo đường, viêm loét dạ dày tá tràng (phải điều trị và theo dõi trước và sau khi tiêm), bệnh nhân đang dùng thuốc chống đông hoặc có rối loạn đông máu.
+ Các tác dụng ngoại ý sau tiêm cortioid tại chỗ: Đau sau tiêm vài giờ, có thể kéo dài một vài ngày, thường hay gặp sau tiêm mũi đầu tiên; teo da tại chỗ hoặc mảng sắc tố da do tiêm quá nông, tình trạng này sẽ hết trong vài tháng đến hai năm; nhiễm trùng.
– Điều trị nguyên nhân kèm theo nếu có.
4.2.3. Điều trị ngoại khoa
Phẫu thuật giải phóng chèn ép, cắt bỏ phần viêm xơ nếu điều trị nội khoa thất bại.
5. THEO DÕI VÀ QUẢN LÝ
Tránh các yếu tố nguy cơ: Tránh các vi chấn thương. Phát hiện và điều trị đúng các bệnh lý như viêm khớp dạng thấp, viêm khớp vảy nến, viêm cột sống dính khớp, gút, thoái hoá khớp, đái tháo đường, nhiễm khuẩn. Chỉnh các dị tật gây lệch trục của chi. Thận trọng khi sử dụng thuốc nhóm Quinolon và phát hiện sớm khi có triệu chứng gợi ý.
TÀI LIỆU THAM KHẢO
- Trần Ngọc Ân ; “Bệnh thấp khớp học” ; NXBYH, 1999 ; trang 327-334
- Canoso Juan J; “Regional pain syndromes Diagnosis and Management American College of Rheumatology”; 2005
- Kin Ghee Chee, Mark Edward Puhaindran, Alphonsus Khin Sze Chong; “General practitioners’ knowledge of hand surgery in Singapore: a survey study”; Singapore Med J 2012; 53(8) : 522 – 525
- Mark steele; “Tenosynovitis”; Medicine 2005; p 1-14.
- Roye Benjamin D; “Tenosynovitis”; University of Maryland Medicine Centrer, 2001
CHẨN ĐOÁN VÀ ĐIỀU TRỊ VIÊM LỒI CẦU NGOÀI XƯƠNG CÁNH TAY
(Lateral epicondylitis)
1. ĐỊNH NGHĨA
Bệnh viêm lồi cầu ngoài xương cánh tay (lateral epicondylitis) còn được gọi bằng một số tên khác như khuỷu tay của người chơi tennis (tennis elbow), khuỷu tay của người chèo thuyền. Tổn thương cơ bản là viêm chỗ bám của gân duỗi cổ tay quay, đặc trưng bởi triệu chứng đau tại vùng lồi cầu ngoài cánh tay.
Tỷ lệ mắc bệnh trong cộng đồng khoảng 1-3% dân số với tuổi thường mắc từ 40- 50. Hầu hết các trường hợp đều hồi phục thậm chí một số trường hợp không cần điều trị, chỉ cần nghỉ ngơi là khỏi; một số tái phát sau 6 tháng. Bệnh có thể kéo dài từ vài tuần, vài tháng hoặc hàng năm, trung bình từ 6 tháng đến 2 năm.
2. NGUYÊN NHÂN VÀ CƠ CHẾ BỆNH SINH
Nguyên nhân gây bệnh thường do vận động quá mức của các cơ duỗi cổ tay và ngón tay, chủ yếu là cơ duỗi cổ tay quay ngắn hoặc do tình trạng căng giãn gây ra do các động tác đối kháng ở tư thế ngửa của cổ tay. Các động tác lặp đi lặp lại hàng ngày trong một thời gian dài như chơi đàn, đan lát, thái thịt, xoay đấm cửa, vặn tua vit, chơi tennis, cầu lông… là nguyên nhân gây bệnh. Ngược lại, một người không quen công việc đột nhiên thực hiện một động tác mạnh cũng có thể là nguyên nhân gây ra các chấn thương cho gân cơ (chẳng hạn một người không bao giờ hoặc rất ít khi sử dụng búa, khi có việc cần sử dụng búa sẽ dễ bị chấn thương). Các nghiên cứu trên đại thể và vi thể thấy có các vết rách giữa gân cơ duỗi chung và màng xương ở khu vực lồi cầu ngoài. Các vi chấn thương này có thể là hậu quả của một quá trình vận động quá mức của các cơ này. Tại vị trí bám của gân chứa tổ chức hạt xâm lấn vào mạc gân, tăng sinh mạch và phù nề và khi cắt bỏ tổ chức này thì hết triệu chứng.
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng
Đau ở vùng lồi cầu ngoài xương cánh tay, có thể lan xuống cẳng tay và mặt mu của cổ tay. Đau xuất hiện tự nhiên hoặc khi làm một số động tác như duỗi cổ tay, lắc, nâng một vật, mở cửa… Giảm khả năng duỗi cổ bàn tay và khả năng cầm nắm. Đau có thể kéo dài vài tuần cho đến vài tháng.
Ấn tại lồi cầu hoặc cạnh lồi cầu ngoài x ương cánh tay có điểm đau chói. Đôi khi có thể thấy sưng nhẹ tại chỗ.
Đau xuất hiện hoặc tăng lên khi thực hiện các động tác đối kháng ở tư thể duỗi cổ tay và ngửa bàn tay hoặc nâng vật nặng.
Các động tác vận động khớp khuỷu trong giới hạn bình thường.
3.2. Cận lâm sàng
Các xét nghiệm về viêm và Xquang khớp khuỷu tay bình thường.
Siêu âm gân cơ bằng đầu dò tần số cao (7,5-20MHz) hình ảnh tổn thương có thể thấy kích thước gân to hơn, giảm đậm độ siêu âm. Ngoài ra còn phát hiện đứt gân từng phần hoặc hoàn toàn, lắng đọng calci trong gân, vỏ xương tại vị trí bám của gân không đều và có hình ảnh tân sinh mạch máu trên siêu âm Doppler năng lượng.
3.3. Chẩn đoán xác định
Chủ yếu dựa vào lâm sàng: Bệnh nhân đau vùng khuỷu và có điểm đau chói khi ấn tại vị trí bám tận của gân (lồi cầu ngoài xương cánh tay).
3.4. Chẩn đoán phân biệt
Thoái hóa khớp khuỷu
Viêm túi thanh dịch ở khuỷu tay
Bệnh lý rễ ở cột sống cổ (C6-C7)
Hội chứng đường hầm cổ tay
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Tránh những động tác gây có thể gây nặng bệnh (xem ở phần nguyên nhân gây bệnh).
Điều trị bảo tồn là chính.
Có thể cân nhắc phẫu thuật khi điều trị bảo tồn thất bại.
4.2. Điều trị cụ thể
– Giáo dục bệnh nhân: nhằm giúp cho người bệnh hiểu rõ về bệnh, hạn chế và tránh các động tác có thể gây bệnh hoặc làm nặng bệnh. Khuyên bệnh nhân giảm các hoạt động duỗi mạnh và ngửa cổ tay.
– Điều trị vật lý: Xoa bóp, điện phân, sóng ngắn, laser lạnh, băng chun hỗ trợ ở cẳng tay trong lao động, băng cẳng tay dưới khuỷu tay 2,5 -5cm để làm giảm sự căng cơ duỗi ở nơi bám vào lồi cầu.
– Điều trị bằng thuốc:
+ Thuốc chống viêm không steroid (NSAIDs): Dùng dạng gel bôi tại chỗ (diclofenac, profenid) hoặc đường uống (diclofenac, piroxicam, meloxicam, celecoxib, etoricoxib.). Cần chú ý đến cơ địa người bệnh và các bệnh mạn tính sẵn có để lựa chọn thuốc cho phù hợp.
+ Có thể phối hợp thêm với thuốc giảm đau thông thường nếu có đau nhiều.
+ Tiêm corticosteroid tại chỗ: Khi có đau nặng hoặc đau dai dẳng, không đáp ứng với các thuốc nêu trên. Có thể dùng Methylprednisolone acetat (Depo-medrol) hoặc bethamethasone (Diprospan) 1/2ml tiêm tại chỗ. Chỉ nên tiêm một lần và nếu phải tiêm nhắc lại thì cách ít nhất 3 tháng. Phương pháp này có hiệu quả tốt tuy nhiên không bền vững. Tiêm nhiều lần có thể gây tổn thương chỗ bám của gân và có thể gây các biến chứng như teo da tại chỗ tiêm, nhiễm trùng, bạch biến. Luôn khuyến khích bệnh nhân hạn chế vận động để bảo tồn kết quả.
– Điều trị phẫu thuật: Chỉ định khi các biện pháp điều trị nội khoa thất bại. Một số kỹ thuật được áp dụng như:
+ Cắt bỏ tổ chức mủn nát ở gốc của gân duỗi, giải phóng gân cơ duỗi từ mỏm lồi cầu.
+ Cắt gân cơ duỗi, kéo dài và tạo hình chữ Z để ngăn hoạt động của các cơ duỗi.
– Một số phương pháp điều trị mới: tiêm huyết tương giàu tiểu cầu tự thân, tiêm hyaluronic acid, tiêm botulium to-xin A vào cơ duỗi ngón 3,4 làm liệt cơ duỗi nhằm hạn chế quá tải cho gân duỗi; băng glyceryl trinitrate… Tuy nhiên các phương pháp này vẫn còn đang tiếp tục được nghiên cứu.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Bệnh lành tính, có một số trường hợp tự hồi phục không cần điều trị. Tuy nhiên đa số các trường hợp tiến triển kéo dài nhiều tuần có thể nhiều tháng hoặc nhiều năm. Tình trạng viêm mạn tính hoặc có thể khỏi rồi lại tái phát, lâu dài dẫn đến thoái hóa, xơ hóa gân duỗi ảnh hưởng nhiều đến lao động và sinh hoạt.
6. PHÒNG BỆNH
Tránh các vận động quá tải, vận động đột ngột của gân cơ duỗi trong các hoạt động như chơi quần vợt, cầu lông, bóng bàn, chơi đàn, sử dụng tuốc nô vit, kìm búa, thái thịt, xoay của cổ tay, mang xách nặng…
TÀI LIỆU THAM KHẢO
- Adrian E. Flatt, MD, FRCS “Tennis Elbow”. Proc (Bayl Univ Med Cent). 2008 October; 21(4): 400-402. Clinical Review
- Harison,s principles of internalmedicin 18th – 2012. Volum 1; part 15. “Disorders of joint and adjacent Tisues”; chapter 337 Periaticular Disorders of the Extremities
- Isenberg, David A.; Maddison, Peter J.; Woo, Patricia; Glass, David; Breedveld, Ferdinand C.”Oxford Textbook of Rheumatology, 3rd Edition”. Copyright ©2004 Oxford University Press – Soft-tissue rheumatism .p1 075
- John Orchard; Alex kountouris. “The management of tennis elbow”. Clinical review. BMJ 2011 342: d2687doi;101136/bmj.d2687.
- Obradov M, Anderson PG.”Ultra sonographic findings for chronic lateral epicondylitis”. JBR-BTR. 2012 Mar-Apr;95(2):66-70.
BỆNH LOÃNG XƯƠNG
(Osteoporosis)
1. ĐỊNH NGHĨA
Loãng xương (Osteoporosis) là tình trạng rối loạn chuyển hoá của xương dẫn đến tổn thương độ chắc của xương đưa đến tăng nguy cơ gẫy xương. Độ chắc của xương bao gồm sự toàn vẹn cả về khối lượng và chất lượng của xương.
– Khối lượng xương được biểu hiện bằng:
+ Mật độ khoáng chất của xương (Bone Mineral Density – BMD).
+ Khối lượng xương (Bone Mass Content – BMC).
– Chất lượng xương phụ thuộc vào:
+ Thể tích xương.
+ Vi cấu trúc của xương (Thành phần chất nền và chất khoáng của xương).
+ Chu chuyển xương (Tình trạng tổn thương vi cấu trúc xương, tình hình sửa chữa cấu trúc của xương).
2. PHÂN LOẠI LOÃNG XƯƠNG
2.1. Loãng xương người già (Loãng xương tiên phát)
– Đặc điểm:
+ Tăng quá trình huỷ xương.
+ Giảm quá trình tạo xương.
– Nguyên nhân:
+ Các tế bào tạo xương (Osteoblast) bị lão hoá.
+ Sự hấp thu calci ở ruột bị hạn chế.
+ Sự suy giảm tất yếu các hormon sinh dục (nữ và nam).
– Loãng xương nguyên phát thường xuất hiện trễ, diễn biến chậm, tăng từ từ và ít có những biến chứng nặng nề như gẫy xương hay lún xẹp các đốt sống.
2.2. Loãng xương sau mãn kinh
Loãng xương sau mãn kinh làm nặng hơn tình trạng loãng xương do tuổi ở phụ nữ do giảm đột ngột oestrogen khi mãn kinh.
– Đặc điểm:
+ Tăng quá trình huỷ xương.
+ Quá trình tạo xương bình thường.
2.3. Loãng xương thứ phát
Bệnh loãng xương sẽ trở nên nặng nề hơn, sớm hơn, nhiều biến chứng hơn… nếu người bệnh có thêm một hoặc nhiều yếu tố nguy cơ dưới đây:
Các yếu tố nguy cơ của bệnh loãng xương:
– Kém phát triển thể chất từ khi còn nhỏ, đặc biệt là còi xương, suy dinh dưỡng, chế độ ăn thiếu protein, thiếu calci hoặc tỷ lệ calci/phospho trong chế độ ăn không hợp lý, thiếu vitamin D hoặc cơ thể không hấp thu được vitamin D… Vì vậy khối lượng khoáng chất đỉnh của xương ở tuổi trưởng thành thấp, đây được coi là yếu tố nguy cơ quan trọng nhất của bệnh loãng xương.
– Tiền sử gia đình có cha, mẹ bị loãng xương hoặc gãy xương.
– Ít hoạt động thể lực, ít hoạt động ngoài trời, bất động quá lâu ngày do bệnh tật hoặc do nghề nghiệp.
– Có thói quen sử dụng nhiều rượu, bia, cà phê, thuốc lá. làm tăng thải calci qua đường thận và giảm hấp thu calci ở đường tiêu hóa.
– Bị mắc một số bệnh: Thiểu năng các tuyến sinh dục nam và nữ (suy buồng trứng sớm, mãn kinh sớm, cắt buồng trứng, thiểu năng tinh hoàn.), bệnh nội tiết: cường tuyến giáp, cường tuyến cận giáp, cường tuyến vỏ thượng thận bệnh mạn tính đường tiêu hoá làm hạn chế hấp thu calci, vitamin D, protein. làm ảnh hưởng chuyển hoá calci và sự tạo xương, bệnh suy thận mạn hoặc phải chạy thận nhân tạo lâu ngày gây mất calci qua đường tiết niệu, các bệnh xương khớp mạn tính đặc biệt là viêm khớp dạng thấp và thoái hoá khớp.
– Sử dụng dài hạn một số thuốc: chống động kinh (Dihydan), thuốc chữa tiểu đường (Insulin), thuốc chống đông (Heparin) và đặc biệt là nhóm thuốc kháng viêm Corticosteroid (Corticosteroid một mặt ức chế trực tiếp quá trình tạo xương, mặt khác làm giảm hấp thu calci ở ruột, tăng bài xuất calci ở thận và làm tăng quá trình hủy xương).
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng
Loãng xương là bệnh diễn biến âm thầm không có triệu chứng lâm sàng đặc trưng, chỉ biểu hiện khi đã có biến chứng.
- Đau xương, đau lưng cấp và mạn tính.
- Biến dạng cột sống: Gù, vẹo cột sống, giảm chiều cao do thân các đốt sống bị gãy.
- Đau ngực, khó thở, chậm tiêu. do ảnh hưởng đến lồng ngực và thân các đốt sống
- Gẫy xương: Các vị trí thường gặp là gãy đầu dưới xương quay, gãy cổ xương đùi, gãy các đốt sống (lưng và thắt lưng); xuất hiện sau chấn thương rất nhẹ, thậm chí không rõ chấn thương.
3.2. Triệu chứng cận lâm sàng
Xquang quy ước: hình ảnh đốt sống tăng thấu quang, biến dạng thân đốt sống (gãy làm xẹp và lún các đốt sống), với các xương dài thường giảm độ dày vỏ xương (khiến ống tủy rộng ra).
Đo khối lượng xương (BMD) bằng phương pháp đo hấp phụ tia X năng lượng kép (Dual Energy Xray Absorptiometry – DXA) ở các vị trí trung tâm như xương vùng khớp háng hoặc cột sống thắt lưng, để chẩn đoán xác định loãng xương, đánh giá mức độ loãng xương, dự báo nguy cơ gãy xương và theo dõi điều trị.
Đo khối lượng xương ở ngoại vi (gót chân, ngón tay.) bằng các phương pháp (DXA, siêu âm.) được dùng để tầm soát loãng xương trong cộng đồng.
Một số phương pháp khác: CT Scan hoặc MRI có thể được sử dụng để đánh giá khối lượng xương, đặc biệt ở cột sống hoặc cổ xương đùi.
Trong một số trường hợp cần thiết, có thể định lượng các marker hủy xương và tạo xương: Amino terminal telopeptide (NTX), Carboxyterminal telopeptide (CTX), Procollagen type 1 N terminal propeptide (PINP), Procollagen type 1 C terminal propeptide (PICP). để đánh giá đáp ứng của điều trị.
3.3. Chẩn đoán xác định
– Tiêu chuẩn chẩn đoán loãng xương của Tổ chức Y tế Thế giới (WHO) năm 1994, đo mật độ xương tại cột sống thắt lưng và cổ xương đùi theo phương pháp DXA:
+ Xương bình thường: T score từ – 1SD trở lên.
+ Thiếu xương (Osteopenia): T score dưới – 1SD đến – 2,5SD.
+ Loãng xương (Osteoporosis): T score dưới – 2,5SD.
+ Loãng xương nặng: T score dưới – 2,5 SD kèm tiền sử/ hiện tại có gẫy xương.
– Trường hợp không có điều kiện đo mật độ xương:
Có thể chẩn đoán xác định loãng xương khi đã có biến chứng gẫy xương dựa vào triệu chứng lâm sàng và Xquang: Đau xương, đau lưng, gẫy xương sau chấn thương nhẹ, tuổi cao.
3.4. Các yếu tố tiên lượng quan trọng cần lưu ý
Giới: nữ
Tuổi cao.
Khối lượng xương thấp.
Tiền sử gãy xương (của cá nhân và gia đình).
Nguy cơ té ngã (bệnh phối hợp: giảm thị lực, đau khớp, parkinson.).
Hút thuốc, sử dụng thuốc (Corticosteroid, thuốc chống đông.).
3.5. Các mô hình tiên lượng dự báo nguy cơ gãy xương (dựa trên BMD và các yếu tố nguy cơ)
– Mô hình FRAX của Tổ chức Y tế Thế giới http://www.shef.ac.uk/FRAX/
Sử dụng 12 yếu tố nguy cơ: tuổi, giới, cân nặng, chiều cao, tiền sử gãy xương, chỉ số T, tiền sử gãy xương của gia đình, hút thuốc, uống rượu, viêm khớp dạng thấp, loãng xương thứ phát, sử dụng corticoid. Người sử dụng chỉ việc nhập số liệu của bệnh nhân, website sẽ cho kết quả tiên lượng xác suất gãy xương trong vòng 10 năm.
– Mô hình NGUYEN của viện Garvan, Úc http://www.fractureriskcalculator.com:
Sử dụng 5 yếu tố nguy cơ: tuổi, cân nặng, tiền sử gãy xương, chỉ số T và tiền sử té ngã. Cũng như mô hình của WHO, mô hình này cho kết quả nguy cơ gãy xương trong vòng 5 năm và 10 năm.
3.6. Chẩn đoán phân biệt
Bất toàn tạo xương hay xương thủy tinh (Osteogenesis Imperfecta – OI).
Các loãng xương thứ phát như ung thư di căn xương, các bệnh ác tính của cơ quan tạo máu (đa u tủy xương, bệnh bạch cầu leucemie.).
4. ĐIỀU TRỊ
4.1. Các phương pháp không dùng thuốc (bao gồm dự phòng và điều trị)
Chế độ ăn uống: Bổ sung nguồn thức ăn giàu calci (theo nhu cầu của cơ thể : từ 1.000-1.500mg hàng ngày, từ các nguồn: thức ăn, sữa và dược phẩm), tránh các yếu tố nguy cơ: thuốc lá, café, rượu. tránh thừa cân hoặc thiếu cân.
Chế độ sinh hoạt: Tăng cường vận động, tăng dẻo dai cơ bắp, tránh té ngã.
Sử dụng các dụng cụ, nẹp chỉnh hình (cho cột sống, cho khớp háng) giảm sự tỳ đè lên cột sống, đầu xương, xương vùng hông.
4.2. Các thuốc điều trị loãng xương
– Các thuốc bổ sung nếu chế độ ăn không đủ (dùng hàng ngày trong suốt quá trình điều trị).
+ Calci: cần bổ sung calci 500 – 1.500mg hàng ngày.
+ Vitamin D 800 – 1.000 UI hàng ngày (hoặc chất chuyển hoá của vitamin D là Calcitriol 0,25 – 0,5 mcg, thường chỉ định cho các bệnh nhân lớn tuổi hoặc suy thận vì không chuyển hóa được vitamin D).
– Các thuốc chống hủy xương: Làm giảm hoạt tính tế bào hủy xương
+ Nhóm Bisphosphonat: Hiện là nhóm thuốc được lựa chọn đầu tiên trong điều trị các bệnh lý loãng xương (người già, phụ nữ sau mãn kinh, nam giới, do corticosteroid). Chống chỉ định: phụ nữ có thai và cho con bú, dưới 18 tuổi (cần xem xét từng trường hợp cụ thể), suy thận với mức lọc cầu thận (GFR)<35 ml/phút.
Alendronat 70mg hoặc Alendronat 70mg + Cholecalciferol 2800UI uống sáng sớm, khi bụng đói, một tuần uống một lần, uống kèm nhiều nước. Sau uống nên vận động, không nằm sau uống thuốc ít nhất 30 phút. Tác dụng phụ chủ yếu của bisphosphonate dạng uống: là kích ứng đường tiêu hóa như: viêm thực quản, loét dạ dày, nuốt khó…
Zoledronic acid 5mg truyền tĩnh mạch một năm chỉ dùng một liều duy nhất. Thuốc có khả dụng sinh học vượt trội hơn đường uống, không gây kích ứng đường tiêu hóa và cải thiện được sự tuân thủ điều trị của người bệnh. Chú ý bổ sung đầy đủ nước, calci và vitamin D trước khi truyền. Có thể dùng acetaminophen (paracetamol) để làm giảm các phản ứng phụ sau truyền thuốc (như đau khớp, đau đầu, đau cơ, sốt).
+ Calcitonin (chiết suất từ cá hồi) 100UI tiêm dưới da hoặc 200UI xịt qua niêm mạc mũi hàng ngày. Chỉ định ngắn ngày (2 – 4 tuần) trong trường hợp mới gẫy xương, đặc biệt khi có kèm triệu chứng đau. Không dùng dài ngày trong điều trị loãng xương, khi bệnh nhân giảm đau, điều trị tiếp bằng nhóm Bisphosphonat (uống hoặc truyền tĩnh mạch).
+ Liệu pháp sử dụng các chất giống hormon: Chỉ định đối với phụ nữ sau mãn kinh có nguy cơ cao hoặc có loãng xương sau mãn kinh:
Raloxifen, chất điều hoà chọn lọc thụ thể Estrogen (SERMs): 60mg uống hàng ngày, trong thời gian < 2 năm.
– Thuốc có tác dụng kép: Strontium ranelat
+ Thuốc vừa có tác dụng tăng tạo xương vừa có tác dụng ức chế hủy xương, đang được coi là thuốc có tác động kép phù hợp hoạt động sinh lý của xương.
+ Liều dùng 2g uống ngày một lần vào buổi tối (sau bữa ăn 2 giờ, trước khi đi ngủ tối).
+ Thuốc được chỉ định khi bệnh nhân có chống chỉ định hoặc không dung nạp nhóm bisphosphonates. Thuốc ức chế osteocalcin: Menatetrenon (vitamin K2).
– Các nhóm thuốc khác có thể phối hợp trong những trường hợp cần thiết:
+ Thuốc làm tăng quá trình đồng hoá: Deca Durabolin và Durabolin.
4.3. Điều trị triệu chứng
Đau cột sống, đau dọc các xương.(khi mới gẫy xương, lún xẹp đốt sống): Chỉ định calcitonine và các thuốc giảm đau theo bậc thang của Tổ chức Y tế Thế giới. Có thể kết hợp thuốc kháng viêm giảm đau không steroids, thuốc giảm đau bậc 2 (phối hợp nhóm opiat nhẹ và vừa), thuốc giãn cơ…
Chèn ép rễ thần kinh liên sườn (đau ngực khó thở, chậm tiêu, đau lan theo rễ thần kinh, dị cảm, tê…): Nẹp thắt lưng, điều chỉnh tư thế ngồi hoặc đứng, thuốc giảm đau, thuốc giảm đau thần kinh, vitamin nhóm B… nếu cần.
4.4. Điều trị ngoại khoa các biến chứng gẫy cổ xương đùi, gẫy thân đốt sống
Trường hợp gẫy cổ xương đùi có thể bắt vis xốp, thay chỏm xương đùi hoặc thay toàn bộ khớp háng.
Gãy đốt sống, biến dạng cột sống: Phục hồi chiều cao đốt sống bằng các phương pháp tạo hình đốt sống (bơm xi măng vào thân đốt sống, thay đốt sống nhân tạo.).
Phụ nữ sau mãn kinh, nam giới > 60 tuổi bị gãy đốt sống, gãy cổ xương đùi hoặc gãy xương cổ tay do chấn thương nhẹ. Có thể được điều trị loãng xương mà không cần đo khối lượng xương. Việc đo khối lượng xương sẽ được thực hiện sau đó, khi thuận tiện, để theo dõi và đánh giá kết quả điều trị.
5. THEO DÕI, QUẢN LÝ
Bệnh nhân phải được điều trị lâu dài và theo dõi sát để bảo đảm sự tuân thủ điều trị. Nếu không tuân thủ điều trị, sẽ không có hiệu quả điều trị.
Có thể sử dụng một số markers chu chuyển xương để hỗ trợ chẩn đoán, tiên lượng gãy xương, tiên lượng tình trạng mất xương và theo dõi điều trị.
Đo khối lượng xương (phương pháp DXA) mỗi 2 năm để theo dõi và đánh giá kết quả điều trị.
Thời gian điều trị phải kéo dài từ 3 – 5 năm (tùy mức độ loãng xương), sau đó đánh giá lại tình trạng bệnh và quyết định các trị liệu tiếp theo.
6. PHÒNG BỆNH
Loãng xương là bệnh có thể phòng ngừa :
– Cung cấp đầy đủ calci, vitamin D và các dưỡng chất cần thiết chung cho cơ thể trong suốt cuộc đời, theo nhu cầu của từng lứa tuổi và tình trạng cơ thể.
– Duy trì chế độ vận động thường xuyên giúp dự trữ calci cho xương, tăng sự khéo léo, sức mạnh cơ, sự cân bằng để giảm khả năng té ngã và gẫy xương.
– Hạn chế một số thói quen: hút thuốc lá, uống nhiều rượu, nhiều cà phê, ít vận động.
– Khi bệnh nhân có nguy cơ loãng xương (BMD từ -1,5 đến – 2,4 SD), nhưng lại có nhiều yếu tố nguy cơ: phải dùng corticosteroid để điều trị bệnh nền, tiền sử gia đình có gẫy xương do loãng xương, nguy cơ té ngã cao…, bisphosphonates có thể được chỉ định để phòng ngừa loãng xương.
TÀI LIỆU THAM KHẢO
- Bolland MJ et al.” Effective osteoporosis treatment on mortality in eight randomized placebo – controlled trials”. J Clin Endocrinol Metab. 2010;95:1174-1181.
- IOF guidelines 2010 http://www.osteofound.org/osteoporosis/treatment.html and APLAR guidelines 2010
- European guidance for the diagnosis and management of osteoporosis in postmenopausal women. International Osteoporosis Foundation and National Osteoporosis Foundation 2012
- National Osteoporosis Foundation (2013). “Clinician’s guide to prevention and treatment of osteoporosis”.
- National Institutes of Health (2011), “Dietary supplement fact sheet: Calcium”, http://ods.od.nih.gov/factsheets/Calcium-HealthProfessional/, (10/9/2013).
CHẨN ĐOÁN VÀ ĐIỀU TRỊ HOẠI TỬ VÔ MẠCH CHỎM XƯƠNG ĐÙI
(Avascular necrosis)
1. ĐẠI CƯƠNG
Hoại tử vô mạch (Avascular Necrosis- AVN) chỏm xương đùi hay còn gọi là hoại tử vô khuẩn chỏm xương đùi là bệnh có tổn thương hoại tử tế bào xương và tủy xương do bị thiếu máu nuôi phần trên chỏm xương đùi. Vùng hoại tử lúc đầu tạo ra các vùng thưa xương, các ổ khuyết xương, về sau dẫn đến gãy xương dưới sụn, cuối cùng gây xẹp chỏm xương đùi, thoái hóa thứ phát và mất chức năng của khớp háng, dẫn đến tàn phế.
Hoại tử chỏm xương đùi tự phát thường gặp nhất ở độ tuổi trung niên; nam thường gặp hơn nữ. Hoại tử xương thứ phát sau chấn thương hoặc các nguyên nhân khác phụ thuộc vào tuổi mắc các bệnh lý nền.
2. NGUYÊN NHÂN
2.1. Tự phát
Thường gặp nhất, có thể chiếm tới 50% các trường hợp.
2.2. Thứ phát
Do chấn thương: Do trật khớp hoặc gãy cổ xương. Thông thường hoại tử xuất hiện sau chấn thương khoảng 2 năm và không ảnh hưởng nhiều bởi tuổi và giới.
Không do chấn thương: Lạm dụng rượu, thuốc lá, dùng corticoid liều cao, bệnh khí ép (thợ lặn, công nhân hầm mỏ), bệnh hồng cầu hình liềm, bệnh tự miễn (lupus ban đỏ hệ thống, viêm khớp dạng thấp), ghép tạng, viêm ruột, bệnh lý tăng đông và bệnh tắc mạch tự phát, đái tháo đường, rối loạn chuyển hóa mỡ, thai nghén. Trong đó, rượu và corticosteroid chiếm 2/3 nguyên nhân gây hoại tử chỏm xương đùi không do chấn thương.
3. SINH BỆNH HỌC
Mạch máu nuôi dưỡng xương ở chỏm xương đùi bị tắc nghẽn do huyết khối, giọt mỡ hoặc các bóng hơi. Cấu trúc thành mạch bị phá hủy do các tổn thương viêm mạch, tia xạ hoặc các yếu tố gây co mạch. Các tổn thương này sẽ dẫn đến giảm hoặc mất việc cung cấp máu cho tổ chức xương và gây ra các vùng hoại tử. Vùng hoại tử sát với vùng mạch nguyên vẹn và các tế bào còn sống trải qua quá trình tiêu hủy xương chết và hình thành xương mới nhưng tiêu hủy xương thường diễn ra nhanh hơn làm yếu cấu trúc xương, gây gãy các bè xương dưới sụn và sập chỏm xương đùi. Sauk hi sập chỏm, sụn khớp phải chịu lực tỳ cơ học bất thường và dẫn tới thoái hóa tiến triển. Mặt chỏm xương đùi không đều truyền các lực tỳ bất thường lên sụn ổ cối và cũng dẫn đến thoái hóa.
4. CHẨN ĐOÁN
4.1. Chẩn đoán xác định
– Lâm sàng:
+ Chú ý hỏi tiền sử dùng thuốc, uống rượu, chấn thương, bệnh lý phối hợp để đánh giá các yếu tố nguy cơ.
+ Tổn thương có thể ở một hoặc hai bên khớp háng, khoảng 70% trường hợp tổn thương xảy ra ở một bên. Ở giai đoạn sớm, bệnh nhân có thể không có triệu chứng. Biểu hiện lâm sàng chính là đau khớp háng bên tổn thương, thường xuất hiện từ từ, tăng dần. Đau tăng lên khi đi lại hoặc đứng lâu, giảm khi nghỉ ngơi. Bệnh nhân thường không có các biểu hiện toàn thân, trừ các triệu chứng của bệnh nền nếu có.
+ Khám lâm sàng ở giai đoạn sớm thường thấy vận động của khớp háng không bị hạn chế, muộn hơn có thể thấy hạn chế các động tác như xoay, dạng, khép, trong khi gấp duỗi thường bình thường. Ở giai đoạn muộn thường có hạn chế vận động tất cả các động tác. Khám tại chỗ không thấy các dấu hiệu bất thường.
– Cận lâm sàng:
Các xét nghiệm huyết học, sinh hóa, bilan viêm thường bình thường.
+ X quang: Thường chỉ phát hiện được khi bệnh ở giai đoạn muộn. Có thể thấy dấu hiệu trăng lưỡi liềm do gãy xương dưới sụn (đường sáng dưới sụn). Muộn hơn thì thấy hình ảnh vỡ xương dưới sụn, biến dạng chỏm hoặc xẹp chỏm hoàn toàn, hẹp khe khớp háng và tổn thương ổ cối do thoái hóa thứ phát.
+ CT-scan: Không thể phát hiện sớm những bất thường ở tủy và mạch máu của chỏm trong hoại tử vô khuẩn. Dấu hiệu sớm nhất có thể phát hiện được là thưa xương. Các dấu hiệu khác gồm các nốt tăng tỷ trọng không đều hoặc những dải tăng tỷ trọng với bề dày khác nhau; đường sáng dưới sụn; vỡ xương dưới sụn và biến dạng chỏm.
+ Cộng hưởng từ (MRI): MRI là phương tiện chẩn đoán hình ảnh có khả năng phát hiện sớm nhất và nhạy nhất hoại tử vô khuẩn chỏm xương đùi. Ngoài ra, MRI còn xác định được kích thước ổ tổn thương và phân độ tổn thương hoại tử, giúp định hướng phương pháp điều trị can thiệp như khoan giảm áp và đánh giá đáp ứng của chỏm sau điều trị. Tổn thương MRI gồm hình ảnh vùng giảm tín hiệu ở chỏm xương, thường gặp vùng trước trên, có thể thấy ở vùng rìa xương; hình ảnh tăng tín hiệu phía trong có gianh giới rõ với vùng giảm tín hiệu phía ngoài (dấu hiệu đường viền kép), v.v.
4.2. Chẩn đoán giai đoạn
Theo Ficat và Arlet (1997) có bốn giai đoạn (năm 1985 được mở rộng thêm giai đoạn 0), dựa vào biểu hiện trên Xquang của chỏm xương đùi.
– Phân loại ARCO (1993) chia ra bẩy giai đoạn:
+ Giai đoạn 0: Có yếu tố nguy cơ, không phát hiện được trên chẩn đoán hình ảnh, kể cả MRI.
+ Giai đoạn 1: Phát hiện được bằng MRI, xạ hình xương, không phát hiện được bằng Xquang thường. Bệnh nhân bắt đầu than đau âm ỉ không liên tục ở vùng háng bị tổn thương, cũng có thể đau khớp gối.
+ Giai đoạn 2-6: Bắt đầu có biểu hiện trên Xquang thường ở các mức độ từ nhẹ đến nặng. Mức độ thay đổi từ khu trú ở chỏm xương đùi (xơ hóa, tiêu xương xen kẽ, đặc xương, xẹp chỏm) đến các thay đổi ở khe khớp và ổ cối.
4.3. Chẩn đoán phân biệt
Ở giai đoạn sớm: Cần phân biệt với tất cả các bệnh khớp háng tác động lên xương, sụn khớp, màng hoạt dịch như viêm màng hoạt dịch, u màng hoạt dịch, viêm sụn khớp, các viêm khớp do nguyên nhân khác.
Ở giai đoạn muộn có hẹp khe khớp, thoái hóa thứ phát cần phân biệt với các bệnh lý gây phá hủy khớp háng như lao khớp, viêm khớp nhiễm trùng, viêm cột sống dính khớp, viêm khớp dạng thấp, thoái hóa khớp do những nguyên nhân khác.
5. ĐIỀU TRỊ
5.1. Nguyên tắc điều trị
– Quá trình điều trị phụ thuộc vào giai đoạn tiến triển của bệnh tại thời điểm chẩn đoán và những yếu tố khác như tuổi, vị trí và kích thước vùng tổn thương, nguyên nhân và các yếu tố nguy cơ đi kèm.
– Phương pháp điều trị theo ba giai đoạn chính sau:
+ Giai đoạn sớm (trước khi có gãy xương dưới sụn): Mục tiêu là dự phòng hạn chế tối đa bệnh tiến triển nặng lên. Các phương pháp can thiệp chính gồm làm giảm áp lực lên chỏm xương đùi, khoan giảm áp, phẫu thuật lấy xương hoại tử và ghép xương, xoay chỏm xương.
+ Giai đoạn muộn hơn (đã có gãy xương dưới sụn): Điều trị triệu chứng, phục hồi chức năng, hướng dẫn chế độ vận động sinh hoạt thích hợp, xem xét phẫu thuật ghép xương.
+ Giai đoạn muộn (xẹp chỏm xương đùi, thoái hóa thứ phát): Điều trị triệu chứng, xem xét phẫu thuật thay khớp háng bán phần hoặc toàn phần.
5.2. Điều trị cụ thể
– Điều trị nội khoa:
+ Các biện pháp không dùng thuốc:
Loại bỏ các yếu tố nguy cơ: Bỏ thuốc lá, tránh rượu bia, tránh hoặc hạn chế tối đa việc sử dụng corticosteroid nếu có thể.
Giảm chịu lực chân đau: Người bệnh nên giảm hoạt động hoặc dùng nạng hoặc dụng cụ hỗ trợ đi lại để giúp chỏm xương đùi hạn chế chịu lực, giúp làm chậm quá trình tiến triển của bệnh.
Tập vận động khớp, giúp cải thiện chức năng vận động khớp, tránh biến chứng co rút khớp.
Kích thích điện có thể giúp cơ thể tạo xương mới để thay thế xương chết.
+ Điều trị bằng thuốc:
Các thuốc kháng viêm không steriod (NSAID) như diclofenac, piroxicam, meloxicam, celecoxib, etoricoxib (liều lượng xem ở phần Phụ lục) có thể giúp giảm đau, giảm quá trình viêm kèm theo. Lưu ý tác dụng phụ của NSAID và tác động của thuốc đối với việc điều trị bệnh lý nền.
Thuốc giảm đau thông thường: Paracetamol (500mg x 3-4 lần/ngày), hoặc paracetamol + codein/tramadol (2-4 viên/ngày).
Xem xét sử dụng Calcitonin hoặc Bisphosphonate (alendronate 70mg uống/tuần, risedronate 35mg/tuần, v.v.).
Bổ sung calci (500-1000mg/ngày) và vitamin D 400-800IU/ngày.
Điều trị những bệnh lý phối hợp, đặc biệt là tình trạng rối loạn lipid máu.
– Các phương pháp điều trị ngoại khoa:
+ Phẫu thuật khoan giải áp chỏm xương đùi khi tổn thương ở độ 1 và độ 2 (phân loại ARCO). Phẫu thuật khoan giảm áp kết hợp với ghép xương bằng mảnh xương tự do hoặc mảnh xương có cuống mạch được chỉ định với tổn thương hoại tử chỏm xương đùi độ 3.
+ Chỉ định thay khớp háng bán phần hoặc toàn phần khi tổn thương hoại tử từ độ 4 trở lên, khi bệnh nhân đau nhiều, khớp háng không còn chức năng.
+ Phương pháp khác: Tiêm tế bào gốc tự thân (lấy từ tủy xương) có thể được chỉ định với những tổn thương hoại tử ở độ I và II, khi chưa có vỡ xương dưới sụn, thông qua đường khoan giảm áp. Tuy nhiên, phương pháp này đang được nghiên cứu, đánh giá kết quả.
6. THEO DÕI, QUẢN LÝ
Hoại tử vô mạch chỏm xương đùi khởi phát lúc đầu âm thầm. Khi bệnh nhân xuất hiện triệu chứng thì tổn thương hoại tử thường tiến triển mức độ nhanh đến thời điểm can thiệp phẫu thuật là cần thiết. Việc phát hiện sớm và điều trị kịp thời, đặc biệt ở giai đoạn cấu trúc giải phẫu của chỏm xương đùi còn nguyên vẹn là lý tưởng nhất.
Để dự phòng hoại tử vô mạch chỏm xương đùi đòi hỏi phải loại bỏ các yếu tố nguy cơ, trong đó bên cạnh các yếu tố bệnh nghề nghiệp thì cần bỏ rượu, thuốc lá và việc lạm dụng corticoid.
BỆNH U TẾ BÀO KHỔNG LỒ
(Giant cell tumor)
1. ĐẠI CƯƠNG
U tế bào khổng lồ (giant cell tumor, GCT) của xương, còn gọi là u đại bào, là một dạng u xương lành tính, thường gặp ở đầu xương dài ở người lớn trẻ tuổi khi xương đã trưởng thành và sụn tiếp hợp ở vùng đầu xương đã cốt hóa.
U xương tế bào khổng lồ chiếm 5 – 10% các khối u xương nguyên phát và chiếm khoảng 20% các u xương lành tính. Đây là loại u xương thường gặp nhất ở người trong độ tuổi 30 – 40, tỷ lệ nữ mắc bệnh gấp khoảng 1,3 – 1,5 lần so với nam giới.
Các vị trí thường gặp nhất theo thứ tự là đầu dưới xương đùi, đầu trên xương chày, đầu dưới xương quay và xương cùng. Khoảng 50% u tế bào khổng lồ xuất hiện ở xương vùng quanh khớp gối. Một số vị trí cũng thường gặp khác gồm đầu xương mác, đầu trên xương đùi, đầu trên xương cánh tay. Hiếm gặp hơn là ở cột sống và những vị trí khác. Đa phần chỉ gặp ở một ví trí, rất hiếm gặp u tế bào khổng lồ đa ổ.
2. NGUYÊN NHÂN
Nguyên nhân chưa rõ, đây không phải là một dạng tân sản mà là một tình trạng có tính chất phản ứng. Khối u được hình thành có thể bắt đầu từ những khiếm khuyết về mạch máu và xuất huyết tại chỗ trong xương cùng với sự tác động của một số yếu tố khác đã biến đổi các tế bào bạch cầu đơn nhân thành các tế bào khổng lồ và hủy cốt bào.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
– Lâm sàng:
+ Ở giai đoạn sớm hoặc khối u nhỏ, bệnh nhân có thể không có triệu chứng.
+ Các triệu chứng thường không đặc hiệu và thường xuất hiện khi tổn thương bắt đầu phá hủy vỏ xương và kích thích màng xương hoặc khi xương yếu gây gãy xương bệnh lý. Hầu hết bệnh nhân có biểu hiện đau, xuất hiện từ từ, tăng dần, đôi khi có thể phát hiện thấy khối u xương hoặc u phần mềm tại vị trí tổn thương.
+ Khi u tế bào khổng lồ nằm ở vị trí cận khớp, bệnh nhân có thể có đau và hạn chế vận động khớp, có thể có tràn dịch khớp.
+ U tế bào khổng lồ ở cột sống có thể có biểu hiện đau thắt lưng hoặc đau cột sống cổ tiến triển từ từ, tăng dần, có thể kèm triệu chứng kích thích rễ.
+ Một số khối u tế bào khổng lồ có biểu hiện đầu tiên là gãy xương bệnh lý.
– Xét nghiệm:
Các xét nghiệm sinh hóa, huyết học thường bình thường. Nên làm xét nghiệm calci, phospho máu để loại trừ bệnh lý cường cận giáp trạng.
– Chẩn đoán hình ảnh:
+ X quang thường quy: Tổn thương u tế bào khổng lồ thường có các đặc điểm sau:
Hình ảnh tiêu xương khu trú, lệch tâm theo trục của xương, thường có ranh giới rõ nằm ở vùng đầu xương và có thể lan tới vùng hành xương. Tổn thương có thể phá hủy vùng vỏ xương kế cận song thường không phá hủy bề mặt khớp.
Vùng trung tâm khối u là nơi tăng thấu quang nhất và đậm độ cản quang tăng dần ra phía ngoại vi.
Thường không có biểu hiện calci hóa trong lòng khối u và không có phản ứng màng xương.
+ CT-scan hoặc MRI: Cho phép đánh giá chi tiết tổn thương vỏ xương và phần mềm kế cận.
+ Xạ hình xương: Ít có vai trò trong chẩn đoán và đánh giá u tế bào khổng lồ. Độ tập trung phóng xạ thường tăng, song có thể bình thường.
– Sinh thiết xương và mô bệnh học:
+ Tổn thương thường dày đặc tế bào, với nhiều tế bào khổng lồ nhiều nhân xen kẽ với các tế bào đệm đơn nhân. Các tế bào đệm là các tế bào đơn nhân đồng nhất hình tròn hoặc ô van, nhân lớn. Nhân của các tế bào đệm giống nhân trong các tế bào khổng lồ, đây là đặc điểm để phân biệt u tế bào khổng lồ với các tổn thương khác có chứa tế bào khổng lồ.
+ Các tế bào khổng lồ thường có số lượng nhân rất lớn, có thể tới hàng trăm nhân. Giữa các tế bào có rất ít chất gian bào, ngoại trừ một ít sợi collagen.
3.2. Chẩn đoán giai đoạn
Giai đoạn 1 (<5%): Khối u nhỏ, không hoặc ít tiến triển, gianh giới rõ, vỏ xương còn nguyên vẹn, thường không có triệu chứng, mô học lành tính.
Giai đoạn 2 (70-85%): Có triệu chứng, có thể có gãy xương bệnh lý. Tổn thương xương trên Xquang lan rộng, vỏ xương mỏng và giãn rộng, song chưa bị thủng. Trên xạ hình có tăng hoạt tính. Mô học lành tính.
Giai đoạn 3 (10-15%): Có triệu chứng, khối u phát triển nhanh. Tổn thương phá hủy vỏ xương, khối u lan vào mô mềm xung quanh trên Xquang hoặc CT-scan. Xạ hình xương thấy tăng hoạt tính phóng xạ vượt quá giới hạn tổn thương xương. Tăng sinh mạch máu trên chụp mạch. Mô học lành tính.
3.3. Chẩn đoán phân biệt
U nguyên bào sụn (chondroblastoma)
Sarcoma sụn (chondrosarcoma)
Kén xương phình mạch (aneurymal bone cyst)
U nâu (brown tumor) trong cường cận giáp trạng
Sarcom xương (ostosarcoma)
U tế bào tạo collagen (desmoplastic fibroma)
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Điều trị ngoại khoa là chủ yếu. Điều trị nội khoa thường chỉ có tính chất hỗ trợ, giảm triệu chứng nếu có.
Những khối u không có khả năng điều trị bằng phẫu thuật do ở vị trí khó hoặc do có bệnh lý phối hợp nặng có thể xem xét điều trị xạ trị.
Trong thời gian chờ đợi phẫu thuật, nếu khối u lớn nên sử dụng nẹp vùng chi có xương bị tổn thương nhằm đề phòng gãy xương bệnh lý.
4.2. Điều trị cụ thể
– Điều trị nội khoa:
+ Thuốc giảm đau (nếu bệnh nhân có đau): Paracetamol, hoặc paracetamol kết hợp codein hoặc tramadol, hoặc thuốc kháng viêm không steroid.
+ Xem xét sử dụng bisphosphonate (zoledronic acid, pamidronate) truyền tĩnh mạch. Có thể có tác dụng giảm triệu chứng và hạn chế tái phát sau các thủ thuật can thiệp ở một số bệnh nhân u tế bào khổng lồ, tuy nhiên hiệu quả thực sự chưa rõ ràng.
+ Denosumab (kháng thể đơn dòng kháng RANKL), một thuốc điều trị loãng xương và bệnh lý ác tính di căn xương, có hiệu quả song cũng đang trong quá trình thử nghiệm.
– Các phương pháp phẫu thuật:
+ Nạo vét khối u: Đây là phương pháp phẫu thuật chủ yếu. Có thể nạo vét đơn thuần hoặc nạo vét rộng kết hợp với bơm phenol hoặc nitơ lỏng tại chỗ. Lòng khối u có thể được lấp đầy bằng xi măng polymethyl methacrylate hoặc ghép xương sau nạo vét.
+ Cắt bỏ rộng khối u: Với những tổn thương có tính chất lan rộng và mức độ phá hủy cao, hoặc tổn thương xuất hiện ở những xương có thể loại bỏ được như u ở xương mác; hoặc với những trường hợp khối u tái phát nhiều lần.
+ Tạo hình xương: Tùy theo độ lớn của khối u, vị trí chịu lực, mức độ tổn thương sau khi nạo vét hoặc cắt bỏ khối u mà cần chỉ định các phương pháp tạo hình khác nhau.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
U xương tế bào khổng lồ là một tổn thương lành tính, mặc dù có thể tiến triển và xâm lấn tại chỗ, song rất hiếm khi ác tính hóa. Trong một số hiếm trường hợp (khoảng 2%) có thể thấy di căn ở phổi, song tổn thương phổi thường là lành tính và đa số được phát hiện một cách tình cờ. Nên chụp Xquang hoặc CT ngực cho tất cả các bệnh nhân mới được chẩn đoán u tế bào khổng lồ để phát hiện tổn thương di căn phổi nếu có.
U xương tế bào khổng lồ khi phát triển rộng có thể gây gãy x ương bệnh lý đặc biệt khi khối u ở các chi.
Bệnh có thể tái phát tại chỗ sau phẫu thuật. Tái phát tại chỗ sau khi nạo vét đơn thuần có thể tới 50% trường hợp. Tái phát sau khi nạo vét rộng có tỷ lệ khoảng 10%.
6. THEO DÕI VÀ QUẢN LÝ
Sau phẫu thuật, bệnh nhân cần được thông tin về nguy cơ tái phát tại chỗ.
Bệnh nhân nên đượ c theo dõi đều đặn mỗi 3-4 tháng trong ít nhất 2 năm đầu, sau đó mỗi 6 tháng đến một năm tới ít nhất 5 năm. Khi có tái phát tạị chỗ, nên thăm khám đánh giá lại một cách toàn diện, bao gồm cả việc chụp CT-scan ngực, bụng và khung chậu.
TÀI LIỆU THAM KHẢO
- Clifford R. Wheeless. Giant cell tumor. “Wheeless’ Textbook of Orthopaedics”. Duke University Medical Center’s Division of Orthopedic Surgery and Data Trace Internet Publishing, LLC. 2011.
- Karpik M. Giant Cell Tumor (tumor gigantocellularis, osteoclastoma) – epidemiology, diagnosis, treatment. Ortop Traumatol Rehabil. 2010;12(3): 207-15.
- Mendenhall, W. M., Zlotecki, R. A., Scarborough, M. T., et al. “Giant Cell Tumor of Bone.” American Journal of Clinical Oncology, 2006; 29(1):96-99.
- Thomas DM and Skubitz KM. Giant cell tumour of bone. “Current Opinion in Oncology” 2009;21:338-344
CHẨN ĐOÁN VÀ ĐIỀU TRỊ U XƯƠNG DẠNG XƯƠNG
(Osteoid osteoma)
1. ĐẠI CƯƠNG
U xương dạng xương (Osteoid osteoma) là một tổn thương xương lành tính. Đó là một ổ nhỏ (nidus) bao quanh là một vùng xơ cứng phản ứng có kích thước rất nhỏ khoảng từ 1,5cm – 2cm, xuất hiện chủ yếu tại các thân xương dài của chi dưới (chiếm tỷ lệ 80-90%). Tại cột sống chiếm 7-20%, ngoài ra hiếm gặp ở khớp, xương sọ.
U xương dạng xương chiếm khoảng 10% tất cả các khối u lành tính và 5% tất cả các u xương nguyên phát.
Tuổi mắc bệnh: chủ yếu dưới 25 tuổi (chiếm 90%).
Giới: Nam nhiều hơn nữ (tỷ lệ 2-3:1).
2. NGUYÊN NHÂN
Hiện nay vẫn chưa rõ nguyên nhân gây u xương dạng xương, di truyền được cho là yếu tố quan trọng. Một số tác giả cho rằng nguyên nhân là do virus, do các viêm nhiễm, hoặc liên quan đến miễn dịch.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
– Triệu chứng lâm sàng:
+ U xương dạng xương biểu hiện đau là chính: Đau liên tục, dữ dội với nhiều mức độ khác nhau tại nơi có khối u, đau tăng về đêm (chiếm 95% bệnh nhân) và giảm nhẹ trước buổi sáng hoặc sau khi uống aspirine. Cơn đau có thể khiến bệnh nhân thức giấc (chiếm 29% trường hợp) và có thể ảnh hưởng tới dáng đi của bệnh nhân, triệu chứng đau có thể kéo dài từ nhiều tuần đến nhiều năm.
+ Tại vị trí có u xương dạng xương: Thường bình thường, tuy nhiên có thể gặp sưng, tăng nhiệt độ, tăng tiết mồ hôi, tăng cảm giác đau khi chạm vào.
+ Triệu chứng biểu hiện có thể khác nhau tùy thuộc vào vị trí u: Tại cột sống gây cong vẹo cột sống, đau lưng hoặc cổ, đau lan các chi dưới và vai giống như triệu chứng của bệnh thoát vị đĩa đệm. Tại bàn tay có biểu hiện như viêm khớp, bệnh bàn tay bất thường (macrodactyly), ngón tay dùi trống (clubbing).
– Cận lâm sàng:
+ Chẩn đoán hình ảnh
Chụp phim Xquang
Trên phim Xquang, hình ảnh đặc trưng của u xương dạng xương là khối xơ cứng bao quanh một ổ sáng (lucent nidus). Có bốn đặc điểm chẩn đoán bao gồm:
- Tổn thương hình rõ nét hình tròn hoặc hình oval
- Đường kính nhỏ hơn 2cm
- Có vùng trung tâm dày đặc đồng nhất
- Có một vùng thấu quang có chu vi từ 1-2mm
Xquang thông thường có giá trị chẩn đoán thấp, thường phát hiện muộn u xương dạng xương.
Chụp cắt lớp vi tính (CT scan)
Chụp cắt lớp vi tính giúp xác định chính xác vị trí khối u trong 90% trường hợp khối u ngoài khớp, 66% trường hợp khối u ở các vị trí như cột sống hay cổ xương đùi: U xương dạng xương là một khối u hình khuyên có đường vòng bao quanh với tín hiệu giảm hơn tín hiệu khối u.
Chụp cắt lớp vi tính có cản quang: U xương dạng xương cho thấy giai đoạn động mạch có giao động nhanh tăng cường và sau đó là sự thoát ra chậm của thuốc cản quang tại ổ bệnh, phù hợp với dòng chảy chậm trong giai đoạn tĩnh mạch.
Chụp cộng hưởng từ: Chỉ định cho những trường hợp còn nghi ngờ.
Chụp đồng vị phóng xạ: Xác định chính xác ổ nidus tới 2mm.
Chụp động mạch (Arteriography): Trong trường hợp xơ cứng hóa xương tới mức các phương pháp thăm khám, kiểm tra khác không xác định được các nidus nhỏ, chụp động mạch giúp xác định được ba pha của u xương dạng xương.
+ Chẩn đoán mô bệnh học:
U xương dạng xương là một tổn thương màu đỏ nâu tại vỏ xương hoặc tủy xương. Ổ (nidus) được bao quanh bởi xương đã bị xơ cứng với tế bào tạo xương bị dày đặc, có hạt (gritty), tế bào hủy xương xuất hiện.
3.2. Chẩn đoán phân biệt
Lâm sàng: Phân biệt viêm tủy xương (osteomyelitis), áp xe Brodie ((Brodie abscesses), u hạt tăng bạch cầu ái toan (eosinophilic granulomas) và các u nang lành tính khác.
X quang: Phân biệt gãy xương do đè nén, áp xe khớp, viêm xương tủy xơ cứng của Garré, hoặc hoại tử vô khuẩn, viêm xương sụn tách rời và viêm khớp, u xương ác tính (osteosarcoma).
Chụp CT: Phân biệt với các tổn thương xơ cứng khác như u nguyên bào xương (osteoblasma), viêm tủy xương (osteomyelitis), viêm khớp và đảo xương (enostosis).
Về mô bệnh học: U xương dạng xương cần phân biệt với:
+ U nguyên bào xương lành tính (osteoblastoma): Tổn thương là mẫu thống nhất các bè xương dày, xếp sát nhau với số lượng mạch máu và tế bào tăng lên.
+ U xương ác tính (osteosarcoma): Có nhiều tế bào hơn u xương dạng xương và nhiều tế bào không phân hóa.
+ Đảo xương (enostosis): Hình ảnh một đảo những bè xương bị dày hóa, xếp san sát với hệ đệm mô liên kết bình thường.
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung
Điều trị nội khoa: Thuốc giảm đau, thuốc chống viêm không steroid (NSAIDs) có hiệu quả trong thời gian dài.
Điều trị ngoại khoa: Yếu tố quan trọng nhất cho sự thành công của phẫu thuật là việc xác định chính xác vị trí khối u. Lựa chọn phương pháp điều trị phải đơn giản, chính xác, hiệu quả và ít tốn kém nhất.
4.2. Điều trị cụ thể
– Điều trị nội khoa:
+ Thuốc giảm đau: Aspirin 650 – 3250mg/ngày, paracetamol 1 – 2 gam/ngày.
+ Thuốc chống viêm không steroid (NSAIDs): Etoricoxib: 30mg – 60mg/ngày, celecoxib 200mg/ngày, meloxicam 7,5 – 15mg/ngày, diclofenac 50mg – 100mg/ngày.
– Điều trị bằng phẫu thuật:
+ Chỉ định phẫu thuật: Những bệnh nhân không đáp ứng với điều trị nội khoa, không sử dụng được thuốc chống viêm không steroid kéo dài và hạn chế vận động nhiều.
+ Điều trị bằng phẫu thuật mở: Phẫu thuật cắt bỏ triệt để khối u, giảm thiểu nguy cơ tái phát.
+ Điều trị bằng phẫu thuật ít xâm lấn: Phương pháp phẫu thuật ít xâm lấn bằng nội soi có sự hỗ trợ của video, kính hiển vi hoặc phá u bằng sóng cao tần thực hiện theo đường qua da, ít gây chấn thương cho mô.
+ Phẫu thuật dưới da với sự hỗ trợ của chụp cắt lớp vi tính: Để định vị chính xác ổ bệnh (nidus), dùng dây Kirschner đưa vào qua da và khoan qua lớp vỏ xương để vào trong nidus, kim sinh thiết được đưa qua dây và loại bỏ hoàn toàn khối u, tỷ lệ thành công từ 83 – 100%.
+ Phẫu thuật cắt bỏ khối u có sự tham gia của chất đồng vị phóng xạ: Bệnh nhân cần chụp xạ hình xương (bone scintigraphy) để xác định ổ nidus chính xác tới 2mm. Phương pháp này cho phép theo dõi tiến trình cắt bỏ khối u tạo điều kiện cho phẫu thuật ít ảnh hưởng đến xương lành.
+ Phẫu thuật có sự hỗ trợ của máy tính: Là tổng hợp những kỹ thuật hình ảnh và thiết bị theo dõi ba chiều nhằm nâng cao hiệu quả phẫu thuật đặc biệt đối với những khối u nhỏ nằm sâu trong xương.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
U xương dạng xương có thể tự thoái triển ở một số bệnh nhân sau một thời gian nhất định.
5.1. Đối với điều trị nội khoa
Điều trị bằng nội khoa giúp bệnh nhân giảm đau hiệu quả trong thời gian dài, với đáp ứng tích cực trên khoảng 90% bệnh nhân. Tuy nhiên, cũng có một số trường hợp không đáp ứng điều trị nội khoa, không sử dụng được NSAIDs kéo dài.
Trong quá trình điều trị, cần theo dõi các xét nghiệm về huyết học và sinh hóa. Đồng thời nên chụp Xquang mỗi 3-6 tháng để đánh giá hiệu quả điều trị khi trên Xquang thấy sự hóa xương (ossification) và sự gia tăng hình thành xương xung quanh các ổ (nidus).
5.2. Đối với điều trị ngoại khoa
Làm giảm triệu chứng đau trong vài giờ hoặc vài ngày sau phẫu thuật. Tuy nhiên, bệnh nhân cần được theo dõi tái phát sau phẫu thuật trong vòng ít nhất 1 năm.
TÀI LIỆU THAM KHẢO
- Gerard L., Charles T. (2011), “Osteoid Osteoma”,(http://emedicine.medscape.com/article/1253443-overview#aw2aab6b3).
- Greenspan A. (1993), “Benign bone-forming lesions: osteoma, osteoid osteoma, and osteoblastoma. Clinical, imaging, pathologic, and differential considerations”, Skeletal Radiol, Vol. 22, Iss.7.
- Hashemi J. et al (2011), “Radiological Features of Osteoid Osteoma: Pictorial Review”, Iran J Radiol, Vol.8, Iss.3.
- Javad P., Gregory K. (2011), “High yield Orthopaedics, Saunders”, pp.345-346 Motamedi D., Learch TJ., Ishimitsu DN., Motamedi K., Katz MD., Brien EW., et al., “Thermal ablation of osteoid osteoma: overview and step-by-step guide”, Radiographics, Vol.29, Iss.7.
LOẠN SẢN XƠ XƯƠNG
(Fibrous dysplasia of bone)
1. ĐẠI CƯƠNG
Loạn sản xơ xương (Fibrous dysplasia of bone) là bệnh lý xương mạn tính không di truyền, trong đó mô xương bình thường bị thay thế bởi mô xơ. Đặc trưng lâm sàng của bệnh là tổn thương xương tiến triển lành tính, biến dạng xương, đau xương, gãy xương. Đây là một bệnh xương hiếm gặp, chiếm khoảng 5% u xương lành tính, xuất hiện lẻ tẻ. Bệnh thường xảy ra ở tuổi thiếu niên, trong độ tuổi từ 3-15. Đa số những trường hợp có triệu chứng trước tuổi 30. Tỷ lệ nam giới và nữ giới mắc bệnh tương đương nhau.
2. NGUYÊN NHÂN, BỆNH SINH
Nguyên nhân của bệnh chưa rõ. Một số thể loạn sản xơ xương là kết quả của đột biến ngẫu nhiên gen GNAS ở vị trí nhiễm sắc thể 20 của tạo cốt bào. Các tạo cốt bào ít biệt hoá này còn tăng sản xuất interleukin IL-6, làm tăng hoạt động của các tế bào huỷ xương, gây nên các tổn thương tiêu xương duới dạng các hốc xương trong mô xơ cũng như trong xương lành quanh đó. Thuật ngữ loạn sản xơ xương được Lichtenstein đặt tên vào năm 1938. Một hoặc nhiều vùng xương không trưởng thành bình thường và vẫn ở dạng bè xương non, khoáng hoá kém sắp xếp bất thường, rải rác trong mô sợi loạn sản. Khi xương phát triển, mô xơ mềm lan rộng, làm xương yếu đi, biến dạng và dễ gãy.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
Chủ yếu dựa vào lâm sàng và các thăm dò chẩn đoán hình ảnh, đặc biệt là hình ảnh Xquang đặc trưng.
– Lâm sàng:
Các biểu hiện lâm sàng rất phong phú, đa dạng. Loạn sản xương có thể ở nhiều xương hay chỉ ở một xương, do vậy có các biểu hiện lâm sàng khác nhau.
+ Triệu chứng tại xương: Đau xương, biến dạng xương, gãy xương bệnh lý, khó khăn khi đi lại, còi xương. Biến chứng ung thư xương (sarcom xương, sarcom sợi, sarcom sụn).
+ Tổn thương ngoài xương: Trong một số ít các trường hợp, loạn sản xơ xương có thể kết hợp với bất thường nội tiết (dậy thì sớm, cường giáp, cường cận giáp, hội chứng Cushing, tổn thương tuyến yên), mảng sắc tố da.
– Cận lâm sàng:
+ Xquang: Tổn thương nội tủy thân xương làm xương trong suốt, có hình ảnh kính mờ, với vỏ xương mỏng, biến dạng gấp khúc xương; Tổn thương trong suốt có bờ xơ hóa dày, gọi là dấu hiệu vỏ cây; Tổn thương dạng nang: thấu quang với viền phản ứng, không có bè xương, độ dày vỏ xương vẫn bình thường; Kiểu tổn thương Paget: bè xương đặc hơn bình thường; Biến dạng kiểu gậy chăn cừu: tổn thương tiến triển đầu trên xương đùi, gây cong đùi vào trong như gậy của người chăn cừu; Có thể thấy các tổn thương trong suốt, xơ hóa, dưới dạng đơn độc hay đa ổ, có hay không đối xứng trên xương sọ mặt. Đặc điểm Xquang của ác tính hóa là tăng nhanh kích thước của tổn thương hay sự thay đổi xương khoáng hóa bằng tổn thương tiêu xương.
+ CT scanner: Đánh giá tiến triển của tổn thương xương, đặc biệt ở những vị trí phức tạp như cột sống, khung chậu, lồng ngực hay xương sọ mặt, cũng như lan rộng tổn thương ra phần mềm cạnh cột sống.
+ Cộng hưởng từ hạt nhân: Đánh giá sự tiến triển của tổn thương, khả năng gãy xương bệnh lý, khả năng ác tính hóa của tổn thương xương, hay đánh giá tình trạng ép tủy khi cột sống bị tổn thương. MRI tiêm gadolinium cũng có thể đánh giá tình trạng tái phát sau mổ.
+ Xạ hình xương bằng T-99: Tăng hấp thụ phóng xạ tại vùng tổn thương tiến triển, giúp xác định cả các tổn thương không có triệu chứng. Tuy nhiên hình ảnh tổn thương không đặc hiệu.
+ Xét nghiệm mô bệnh học: Về mặt đại thể, u xương là một khối rắn chắc có màu trắng, hay sẫm màu. Về mặt vi thể, xương bệnh lý bao gồm hỗn hợp mô xơ chưa trưởng thành và các mảnh nhỏ xương bè chưa trưởng thành, có dạng các chữ cái Trung hoa.
+ Xét nghiệm máu: Tăng nồng độ men phosphatase kiềm. Xét nghiệm nước tiểu cho thấy tăng nồng độ hydroxyprolin. Tuy nhiên các bất thường này không đặc hiệu cho loạn sản xơ xương.
3.2. Chẩn đoán thể bệnh
– Thể một ổ: Hầu hết bệnh nhân chỉ có tổn thương một xương (70% các trường hợp). Bệnh thường phát hiện ở người trưởng thành, trong độ tuổi 20-30. Tổn thương có thể không có triệu trứng, hoặc đau xương tại chỗ, hay dễ gãy xương. Các xương hay bị tổn thương nhất là xương sườn, xương sọ, mặt, đặc biệt là xương hàm, hành xương hay thân xương của đầu trên xương đùi hay xương chày. Đa số (95%) bệnh tự ổn định sau khi trưởng thành, tổn thương không lớn lên nữa.
– Thể đa ổ (30% trường hợp): Bệnh nặng hơn với tổn thương nhiều nơi và lan rộng, gây nhiều triệu chứng và biến chứng. Bệnh thường phát hiện sớm dưới 10 tuổi. Thường là một phía của cơ thể bị mắc bệnh. Tuy nhiên khoảng 1/4 số bệnh nhân tổn thương dạng đa xương bị tổn thương hơn một nửa khung xương, đặc biệt ở chi dưới. Tổn thương xương mặt sọ gặp ở 1/2 số bệnh nhân có tổn thương xương nhiều nơi. Khi tổn thương xương sọ mặt bệnh nhân có thể có các triệu chứng chèn ép thần kinh mạch máu như đau đầu, ù tai, bất thường thần kinh sọ não, thậm chí chảy máu sọ não tự phát. Loạn sản xương thái dương có thể giảm thính lực và bịt tắc hốc tai ngoài.
+ Thể đa ổ có thể kết hợp dậy thì sớm, loạn sản xơ xương và đám da màu cà phê sữa, gọi là hội chứng Albright hay u nhày trong cơ vân (hội chứng Mazabraud).
+ Về mặt tiên lượng: Thể một ổ có tiên lượng tốt. Tổn thương đa ổ có xu hướng tiến triển nặng lên, đôi khi có thể bị ác tính hóa thành sarcom xương hay sarcom sợi.
3.3. Chẩn đoán phân biệt
Cường cận giáp
Bệnh Paget
U xơ không cốt hóa
U tế bào khổng lồ
U nguyên bào xương
U xơ thần kinh.
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung
Chưa có điều trị đặc hiệu chữa khỏi bệnh. Các bệnh nhân không có triệu chứng không cần phải điều trị, chỉ cần theo dõi. Hầu như không có điều trị gì đối với các tổn thương da hoặc tình trạng dậy thì sớm. Việc điều trị thường nhằm giải quyết các tổn thương xương và tùy theo thể bệnh một hoặc nhiều xương. Chống chỉ định điều trị bằng tia xạ vì có thể chuyển dạng thành sarcom xương. Hóa trị không có kết quả.
Điều trị bao gồm các biện pháp điều trị bảo tồn và ngoại khoa, tuỳ theo vị trí và mức dộ tổn thương xương. Bệnh nhân cần được phải theo dõi 6 tháng một lần khám lâm sàng, làm các xét nghiệm và Xquang để phát hiện các biến chứng của bệnh như chèn ép thần kinh thị giác.
4.2. Điều trị cụ thể
– Điều trị nội khoa:
+ Giảm đau xương:
Thuốc giảm đau thông thường. Sử dụng thuốc theo bậc thang của Tổ chức Y tế Thế giới. Chọn một trong các thuốc sau:
Paracetamol 0,5g x 2-4 viên /24h.
Paracetamol kết hợp với codein hoặc tramadol: 2-4 viên/24h.
Thuốc chống viêm không steroid chỉ định một trong các thuốc sau:
Diclofenac 50mg x 2 viên/ngày
Piroxicam 20mg x 1 viên/ngày
Meloxicam 7,5mg x 1-2 viên/ngày
Celecoxib 200mg x 1 – 2 viên/ngày
Etoricoxib viên 30mg, 60mg x 1 viên/ngày
Có thể dùng các thuốc nhóm bisphosphonat để giảm đau xương mạn tính, tăng mật độ xương cột sống và xương đùi, làm giảm nguy cơ gãy xương:
Alendronat viên 70mg x 1 viên/tuần trong thời gian 3 năm.
Pamidronat 60mg, pha truyền tĩnh mạch 60mg/ngày, trong 3 ngày liên tục và nhắc lại sau 6 tháng, trong tối thiểu 2 năm. Có thể tái điều trị sau 1 năm, tuỳ theo đáp ứng lâm sàng giảm đau, xét nghiệm sinh học hay X quang.
Zoledronic acid 5mg, pha truyền tĩnh mạch 1 đợt/năm trong tối thiểu 2 năm, sau đó có thể tái điều trị sau 1 năm.
Bổ sung calci và vitamin D khi điều trị biphosphonat để tránh cường cận giáp thứ phát:
Vitamin D3 x 800 UI/ngày
Calci 500-1000 mg/ngày
Bổ sung thêm phospho khi có thiếu hụt.
Calcitonin chỉ có tác dụng ở thể đa ổ có kèm đau xương và tăng phosphatse kiềm:
Calcitonin ống 50 UI, 100 UI, tiêm bắp 50-100 UI/ngày
Điều trị các rối loạn nội tiết như: hội chứng cường giáp trạng, hội chứng Cushing, đái tháo đường, dậy thì sớm kèm theo bằng các thuốc thích hợp hay phẫu thuật tuyến nội tiết nếu có chỉ định.
– Điều trị ngoại khoa:
Mục tiêu của điều trị ngoại khoa là dự phòng và điều trị các biến dạng xương nặng và gãy xương, đặc biệt là các xương chịu tải; khắc phục sự khác nhau về độ dài của chi dưới; giải phóng chèn ép thần kinh, đặc biệt ở vùng sọ mặt. Điều trị có tác dụng làm uốn thẳng và làm mạnh xương bị tổn thương.
+ Chỉ định điều trị ngoại khoa: Điều trị bảo tồn thất bại; Gãy xương di lệch, không liền; Đau thường xuyên; Biến dạng tiến triển; Ung thư hóa; Dự phòng tổn thương rộng có thể dẫn đến gãy xương.
+ Phẫu thuật tuỳ thuộc vào vị trí xương bị tổn thương, bao gồm nạo vét tổn thương, mổ kết hợp xương, ghép xương tự thân hay xương đồng loại, chỉnh hình và cố định bằng đóng đinh, nẹp vít. Tỷ lệ tái phát cao sau nạo vét và ghép xương, đặc biệt ở bệnh nhi. Cắt gọt và nạo vét xương không có chỉ định khi xương loạn sản tái phát.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Gãy xương bệnh lý.
Ác tính hóa tổn thương loạn sản xơ xương có thể xảy ra tuy hiếm gặp, tỷ lệ từ 0,5-3%. Sự ác tính hóa thường xảy ra ở thể bệnh nhiều xương, thường xảy ra vào tuổi trưởng thành ở tổn thương đã tiến triển hơn 13 năm và tái hoạt động nhiều lần (hủy xương, đau, gãy xương…).
Biến chứng chèn ép thần kinh hay mạch máu của tổn thương xương là đau đầu, ù tai, bất thường thần kinh sọ não, giảm thính lực, hẹp ống tai ngoài, chảy máu sọ não tự phát khi tổn thương xương sọ mặt. Loạn sản xương thái dương có thể giảm thính lực và bịt tắc hốc tai ngoài, mất đối xứng mặt, lồi mắt. Gãy xương gặp với tỷ lệ cao, ở trên 85% bệnh nhân. Lùn xảy ra do cốt hóa sớm đầu xương.
6. PHÒNG BỆNH
Bệnh nhân cần đeo nẹp để dự phòng gãy xương. Có chế độ sinh hoạt vận động hợp lý. Tránh mang vác, lao động nặng. Phòng tránh ngã. Cần tái khám định kỳ sau 6 tháng đến 1 năm, tùy theo tình trạng bệnh.
TÀI LIỆU THAM KHẢO
- Chong VF. “Fibrous dysplasia involving the base of the skull”. AJR Am J Roentgenol 2002, 178 (3): 717-20
- Fitzpatrick KA. “Imaging findings of fibrous dysplasia with histopathologic and intraoperative correlation”. AJR Am J Roentgenol 2004, 182 (6): 1389-98
- Glorieux F: “Pamidronate treatment in children with fibrous dysplasia & osteogenesis imperfecta- Bone”, 17,611,1995
- Whyte MP: Fibrous dysplasia. In “Primer on the Metabolic Bone Diseases and Disorders of Mineral Metabolism”. Lippincott-Raven, Philadelphia, 3rd ed, 380-381, 1996.
UNG THƯ DI CĂN XƯƠNG
(Bone metastases)
1. ĐẠI CƯƠNG
Ung thư di căn xương (Bone metastases) là tình trạng những tế bào ung thư từ ổ nguyên phát di căn đến tổ chức xương làm tổn hại đến cấu trúc của xương. Hệ thống xương là một trong những cơ quan hay bị ung thư di căn nhất và thường gây ảnh hưởng nhiều nhất đến chất lượng cuộc sống người bệnh do gây đau đớn.
Những loại ung thư hay gây di căn vào xương bao gồm ung thư tại các vị trí như phổi, vú (nữ), tiền liệt tuyến, thận, tuyến giáp, dạ dày. Vị trí xương hay bị di căn là: cột sống, xương chậu, xương sườn, xương sọ, xương cánh tay, xương dài ở chi dưới, trong đó cột sống, xương sườn, xương chậu là những vị trí thường bị ảnh hưởng sớm nhất.
Hiện tại có thể điều trị kiểm soát được các triệu chứng của ung thư di căn xương và làm ngăn cản sự phát triển của ung thư.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
Dựa vào lâm sàng và các thăm dò cận lâm sàng, trong đó việc tìm thấy tế bào ung thư nguyên phát qua chọc hút hoặc sinh thiết xương là tiêu chuẩn vàng quan trọng nhất.
Biểu hiện lâm sàng:
- Đau xương: Là biểu hiện hay gặp nhất, thường đau tăng về đêm và khi nghỉ ngơi.
- Gẫy xương bệnh lý: Đôi khi triệu chứng gẫy xương là dấu hiệu ban đầu của ung thư di căn xương. Gãy xương bệnh lý thường gặp hơn ở những bệnh nhân ung thư di căn xương có tổn thương tiêu xương.
- Dấu hiệu chèn ép rễ thần kinh hoặc chèn ép tủy sống khi có di căn cột sống.
- Các triệu chứng tăng calci máu: Kém ăn, mệt mỏi, nôn, táo bón, lú lẫn.
- Toàn thân: Sút cân, có thể thấy hạch ngoại vi.
- Triệu chứng khác: Thiếu máu (do tổn thương tủy xương), nhiễm trùng cơ hội (do giảm sức đề kháng), xuất huyết (do giảm tiểu cầu).
- Có thể có các biểu hiện của ung thư nguyên phát.
Cận lâm sàng:
– Xét nghiệm: Các xét nghiệm về bilan viêm (máu lắng, CRP tăng) thường tăng phosphatase kiềm máu tăng, calci máu tăng khi có sự huỷ xương nhiều, giảm tế bào máu: giảm hồng cầu, giảm bạch cầu và tiểu cầu. Các xét nghiệm về marker ung thư có thể tăng cao theo từng loại ung thư nguyên phát (CEA, CA125, PSA…)
– Xquang xương: Hình ảnh tổn thương xương có thể là những ổ tiêu xương, hoặc kết đặc xương, hoặc hỗn hợp. Khi đã thấy tổn thương xương trên Xquang thường quy thì bệnh nhân đã ở giai đoạn muộn.
– Xạ hình xương: Giúp phát hiện tổn thương ung thư di căn sớm hơn Xquang thường quy, có độ nhậy cao nhưng độ đặc hiệu không cao. Dấu hiệu điển hình là hình ảnh tăng hoạt tính phóng xạ đa ổ với hình dạng, kích thước và tỉ trọng khác nhau, phân bố không đối xứng, không đều, rải rác trên toàn bộ hệ thống xương, đặc biệt trên cột sống. Nếu cần thiết, nên chụp SPECT (chụp 3 pha), đặc biệt khi ổ tổn thương là đơn độc, để phân tích đặc tính ổ tổn thương qua ba pha huyết động, hoặc chụp PET hoặc PET-CT để phát hiện ung thư ở giai đoạn sớm cả về vị trí và chức năng của khối u.
– Chụp cắt lớp vi tính: Có thể phát hiện được tổn thương di căn có hủy xương mà xạ hình xương không phát hiện được.
– Cộng hưởng từ: Cho thấy hình ảnh xương và các tổ chức phần mềm một cách rõ nét. Có giá trị nhất khi di căn ở vùng cột sống.
– Sinh thiết xương: Sinh thiết trực tiếp hoặc dưới hướng dẫn của chụp CT, làm xét nghiệm mô bệnh học. Cần sinh thiết nhiều mẫu bệnh phẩm để tránh bỏ sót. Phát hiện tế bào ung thư nguyên phát được coi là tiêu chuẩn vàng.
– Các thăm dò khác:
+ Đo mật độ xương: Phát hiện sớm loãng xương.
+ Phát hiện sự mất thăng bằng giữa tạo cốt bào và hủy cốt bào.
+ Các thăm dò để chẩn đoán ung thư nguyên phát, tuy nhiên nhiều trường hợp không phát hiện được ung thư nguyên phát.
2.2. Chẩn đoán phân biệt
- Các u xương lành tính.
- Loãng xương thông thường và loãng xương thứ phát do các nguyên nhân khác.
- Đa u tủy xương (bệnh Kahler).
- Sarcoma xương hoặc các bệnh lý ác tính khác của xương.
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị
- Điều trị triệu chứng và chăm sóc giảm nhẹ để cải thiện chất lượng sống là những biện pháp điều trị chủ yếu và quan trọng nhất: Giảm đau, điều trị gẫy xương, tăng calci máu, nâng cao sức đề kháng…
- Ngặn chặn và/hoặc làm giảm quá trình huỷ xương, làm chậm quá trình di căn xương.
- Kết hợp với điều trị ung thư nguyên phát nếu có thể.
3.2. Điều trị cụ thể
– Điều trị triệu chứng:
+ Giảm đau:
Điều trị giảm đau theo bậc thang giảm đau của WHO:
Bậc 1: Paracetamol liều người lớn 500 – 1000mg mỗi 4-6 giờ nếu cần và không quá 4000mg/ngày, liều cho trẻ em < 12 tuổi là 10-15mg/kg cân nặng, mỗi 4-6 giờ.
Bậc 2: Paracetamol + codein hoặc tramadol liều dùng 1-2 viên mỗi 4-6 giờ và không quá 8 viên/ngày, dùng không quá 5 ngày, giảm liều ở những bệnh nhân suy gan, suy thận, người lớn tuổi.
Bậc 3: Morphin hoặc các dẫn xuất của morphin (morphin sulphat 10mg, liều tùy theo từng mức độ đau của bệnh nhân, có thể sử dụng dạng uống hoặc tiêm, liều dao động 5-30mg, mỗi 4 giờ nếu cần).
Thuốc chống viêm không steroid (NSAID):
Chọn một trong các thuốc sau: Diclofenac 100 – 150mg/ngày; Piroxicam 20mg/ngày; Meloxicam 7,5 – 15 mg/ngày; Celecoxib 200-400mg/ngày; Etoricoxib 60mg/ngày. Dùng đường uống hoặc tiêm bắp (không nên tiêm quá 4 ngày).
Kết hợp thuốc chống trầm cảm:
Ở những bệnh nhân có biểu hiện lo lắng hay trầm cảm nhiều:
Amitriptyline 25mg, liều 1-4 viên/ngày, sulpiride 50mg, ngày 2-4 viên.
Thuốc giảm đau thần kinh (pregabalin, gapentin):
Có thể được chỉ định cho những bệnh nhân có các biểu hiện đau thần kinh.
+ Điều trị tăng calci máu:
Truyền dịch pha loãng:
Dung dịch natriclorua 0,9% 3- 4 lít/ngày (200 – 300ml/giờ và duy trì nước tiểu 100-200ml/giờ) với điều kiện huyết áp cho phép. Truyền dịch qua tĩnh mạch trung tâm là tốt nhất.
Lợi tiểu: Dùng nhóm furosemide 20mg (tiêm tĩnh mạch), sử dụng trong và sau khi truyền dịch.
Calcitonin:
Tiêm bắp hoặc pha với natriclorua 0,9% truyền tĩnh mạch có tác dụng hạ calci máu nhanh với liều 4- 6UI/kg cứ mỗi 12 giờ. Theo dõi nồng độ calci máu để quyết định việc sử dụng thuốc tiếp tục (không dùng kéo dài calcitonin).
Corticoid: Truyền tĩnh mạch methylprednisolon 1-2mg/kg .
Biphosphonat đường tĩnh mạch:
Pamidronate 90mg pha với natriclorua 0,9% truyền trong 2 giờ, hoặc zoledronate acid 4mg pha với 200ml natriclorua 0,9% hoặc glucose 5% truyền nhanh trong 30 phút.
+ Điều trị thiếu máu:
Truyền khối hồng cầu hoặc các chế phẩm của máu khác nếu cần.
Erythropoietin tiêm dưới da 2000 – 4000 UI/ngày, tuần 3 lần.
– Điều trị ngặn chặn hoặc giảm hu ỷ x ương, làm chậm quá trình tiến triển di căn xương và tiến triển của bệnh.
+ Biphosphonate: Pamidronate 30mg, liều 90mg, mỗi tháng truyền một lần hoặc zoledronic acid 4mg, liều 4mg tháng một lần pha truyền tĩnh mạch.
+ Một số thuốc chống hủy xương khác: Thuốc kháng RANKL, thuốc kháng cathepsin K, …
+ Thuốc ức chế tăng sinh mạch của tổ chức ung thư: Ức chế Endothelin – 1.
+ Xạ trị ngoài, chiếu xạ vào những vùng di căn với mục đích giảm đau, hạn chế sự phát triển của khối u.
+ Dược chất phóng xạ (xạ trị trong): Có tác dụng giảm đau do ung thư di căn xương: Strontium – 89 và phosphous – 32, Samarium 153.
+ Liệu pháp quang động học (phytodynamic therapy).
+ Hướng điều trị trong tương lai: Tác động theo từng khâu của quá sinh sinh bệnh, phát triển và di căn của tế bào ung thư: gen trị liệu, ức chế cytokin (IL-11, TGF, IGF).
– Điều trị ngoại khoa: Khi có gẫy x ương, chèn ép tủ y, hoặc cắt bỏ tổn thương khi có chỉ định.
– Vật lý trị liệu, tâm lý liệu pháp,
– chăm sóc giảm nhẹ: Hỗ trợ giảm đ au cho người bệnh.
4. TIẾN TRIỂN, BIẾN CHỨNG
Các biến chứng thường gặp củ a ung thư di căn x ương bao gồm đau xương nặng, gãy xương bệnh lý, chèn ép tủy sống, thiếu máu nặng, tăng calci máu.
Một khi ung thư đã di căn vào xương, tiên lượng nhìn chung là x ấu. Tiên lượng bệnh phụ thuộc vào mức độ ung thư của cơ quan nguyên phát. Thời gian sống trung bình có thể tính theo năm, tuy nhiên nếu di căn từ ung thư phổi thì chỉ tính được theo tháng.
5. PHÒNG BỆNH
Mục tiêu là phát hiện ung thư sớm khi chưa có di căn để điều trị triệt căn.
Thực hiện khám sức khỏ e định kỳ, sàng lọc ung thư sớm.
TÀI LIỆU THAM KHẢO
- Bruce E. Hillner, James N. Ingle, Rowan T. Chlebowski et al. “American Society of Clinical Oncology 2003 update on the Role of Bisphosphonates and Bone Health Issues in Women With Breast Cancer”. J. Clin Oncol. 2003; 21(21), 4042 – 4057.
- Cook RJ, Major P. “Methodology for treatment evaluation in patients with cancer metastatic to bone”. J Natl Cancer Inst 2001; 93:534-538,
- Patel LR, et al. “Mechanisms of cancer cell metastasis to the bone: a multistep process”. Lancet, 2011;377(9768):813-22.
- Fizazi K,Carducci M, et al. “Denosumab versus zoledronic acid for treatment of bone metastases in men with castration – resistant prostate cancer: a randomized, double-blind study”. Future Oncol, 2011;7(11):1285-97.
- Lipton A,Smith MR,et al.”Treatment -induced bone loss and fractures in cancer patients undergoing hormone ablation therapy: efficacy and safty of denosumab”. Clin Med Insights Oncol,2012;6:287-303
PHỤ LỤC HƯỚNG DẪN SỬ DỤNG MỘT SỐ THUỐC CHÍNH TRONG ĐIỀU TRỊ CÁC BỆNH KHỚP
HƯỚNG DẪN SỬ DỤNG THUỐC CHỐNG VIÊM KHÔNG STEROID
(NSAIDs – Nonsteroidal anti-inflammatory drugs)
1. ĐẠI CƯƠNG VỀ THUỐC CHỐNG VIÊM KHÔNG STEROID
Thuốc chống viêm không steroid – NSAIDs là một nhóm thuốc bao gồm các thuốc có hoạt tính chống viêm và không chứa nhân steroid. Nhóm này bao gồm nhiều dẫn chất có thành phần hoá học khác nhau nhưng có chung cơ chế tác dụng là ức chế các chất trung gian hoá học gây viêm, quan trọng nhất là prostaglandine – điều này lý giải phần lớn các hiệu quả của thuốc, đồng thời cũng giải thích tác dụng phụ của nhóm thuốc chống viêm không steroid. Đa số các thuốc trong nhóm cũng có tác dụng hạ nhiệt và giảm đau. Các thuốc chống viêm không steroid chỉ làm giảm các triệu chứng viêm mà không loại trừ được các nguyên nhân gây viêm, không làm thay đổi tiến triển của quá trình bệnh lý chính. Hiện thuốc được chia thành hai nhóm chính: nhóm thuốc ức chế COX không chọn lọc (đa số các thuốc chống viêm không steroid “cổ điển”) với nhiều tác dụng không mong muốn về tiêu hóa (viêm, loét, thủng… dạ dày tá trạng, ruột non…) và nhóm thuốc ức chế ưu thế (hoặc chọn lọc) COX-2 (meloxicam, celecoxib, etoricoxib…) có ưu thế là tác dụng không mong muốn về tiêu hóa thấp, xong cần thận trọng trong các trường hợp có bệnh lý tim mạch (suy tim sung huyết, bệnh lý mạch vành…). Việc chỉ định một thuốc nào trong nhóm cần cân nhắc trên một bệnh nhân cụ thể.
2. NGUYÊN TẮC SỬ DỤNG THUỐC CHỐNG VIÊM KHÔNG STEROID – NSAIDS
- Nên bắt đầu bằng loại thuốc có ít tác dụng không mong muốn nhất. Lý do lựa chọn thuốc trong nhóm dựa trên tình trạng cụ thể của mỗi bệnh nhân. Cần thận trọng ở các đối tượng có nguy cơ: tiền sử dạ dày, tim mạch, dị ứng, suy gan, suy thận, người già, phụ nữ có thai… và chỉ định thuốc dựa trên sự cân nhắc giữa lợi và hại khi dùng thuốc.
- Nên khởi đầu bằng liều thấp nhất, không vượt liều tối đa và duy trì liều tối thiểu có hiệu quả. Dùng thuốc trong thời gian ngắn nhất có thể.
- Phải theo dõi các tai biến dạ dày, gan, thận, máu, dị ứng…
- Không sử dụng đồng thời hai hoặc nhiều thuốc chống viêm không steroid, vì kết hợp các thuốc trong nhóm không tăng hiệu quả mà gây tăng tác dụng không mong muốn.
- Đường tiêm bắp không dùng quá 3 ngày. Nên dùng đường uống do thuốc được hấp thu dễ dàng qua đường tiêu hóa. Mỗi thuốc có dạng bào chế riêng, do đó đa số các thuốc uống khi no song một số thuốc có thời gian uống theo khuyến cáo của nhà sản xuất. Ví dụ Voltaren SR: uống sau ăn 1 giờ, chứ không uống lúc no như các loại diclofenac khác.
- Cần kết hợp với thuốc giảm đau (nhóm paracetamol) và cố gắng điều trị nguyên nhân gây bệnh (điều trị đặc hiệu, điều trị cơ bản bệnh, kết hợp nhóm DMARDs- Disease-modifying antirheumatic drugs đối với một số bệnh khớp tự miễn).
3. CHỈ ĐỊNH VÀ CHỐNG CHỈ ĐỊNH CỦA THUỐC CHỐNG VIÊM KHÔNG STEROID
3.1. Chỉ định của thuốc chống viêm không steroid trong thấp khớp học
- Các bệnh viêm khớp: Thấp khớp cấp, viêm khớp dạng thấp, viêm cột sống dính khớp, viêm khớp phản ứng, viêm khớp vảy nến, gút, viêm khớp tự phát thiếu niên…
- Các bệnh hệ thống (lupus ban đỏ hệ thống, xơ cứng bì toàn thể…).
- Thoái hóa khớp (hư khớp), thoái hóa cột sống, đau cột sống cổ, đau vai gáy, đau thắt lưng cấp hoặc mạn tính, đau thần kinh toạ…
- Bệnh lý phần mềm do thấp: Viêm quanh khớp vai, viêm lồi cầu xương cánh tay, hội chứng De Quervain, hội chứng đường hầm cổ tay…
3.2. Chống chỉ định của thuốc chống viêm không steroid
– Chống chỉ định tuyệt đối:
+ Bệnh lý chảy máu không được kiểm soát.
+ Tiền sử dị ứng, mẫn cảm với thuốc.
+ Loét dạ dày tá tràng đang tiến triển.
+ Suy tế bào gan mức độ vừa đến nặng.
+ Phụ nữ có thai ba tháng đầu hoặc ba tháng cuối, phụ nữ đang cho con bú.
– Chống chỉ định tương đối, thận trọng:
+ Nhiễm trùng đang tiến triển.
+ Hen phế quản.
+ Tiền sử viêm loét dạ dày tá tràng.
3.3. Khuyến cáo sử dụng thuốc chống viêm không steroid khi có nguy cơ tiêu hóa, tim mạch
– Phương pháp dự phòng biến chứng tiêu hóa do thuốc chống viêm không steroid:
Cần điều trị dự phòng biến chứng tiêu hóa do thuốc chống viêm không steroid ở các đối tượng có nguy cơ.
Các yếu tố nguy cơ biến chứng tiêu hóa do thuốc chống viêm không steroid:
+ Các yếu tố nguy cơ cao: Nữ, trên 60 tuổi; tiền sử loét dạ dày tá tràng, tiền sử xuất huyết tiêu hoá cao; cần sử dụng thuốc chống viêm không steroid liều cao; sử dụng kết hợp hai loại thuốc chống viêm không steroid (một cách sai lầm), kết hợp với aspirin liều thấp.
+ Các yếu tố nguy cơ trung bình: Nữ giới, tuổi trên 55 tuổi; tiền sử có các triệu chứng tiêu hoá (đau thượng vị, đầy hơi, ợ hơi, ợ chua, chậm tiêu…); hút thuốc lá, uống rượu; nhiễm HP; bệnh viêm khớp dạng thấp; tình trạng dinh dưỡng kém; stress tinh thần hoặc thể chất mới xuất hiện.
Phương pháp dự phòng biến chứng tiêu hóa do thuốc chống viêm không steroid:
+ Hạn chế sử dụng thuốc: Liều thấp nhất có thể và thời gian dùng ngắn nhất có thể.
+ Ưu tiên lựa chọn các thuốc ức chế chọn lọc COX 2 như celecoxib, etoricoxib hoặc các thuốc có dạng bào chế đặc biệt như piroxicam-P- cyclodextrin…
+ Sử dụng kèm các thuốc ức chế bơm proton: Thuốc nhóm này có hiệu quả dự phòng và điều trị các tổn thương dạ dày tá tràng do chống viêm không steroid (Omeprazole 20mg hoặc các thuốc trong nhóm như Esomeprazole 20 mg uống 1 viên vào buổi tối trước khi đi ngủ). Các thuốc này ít hiệu quả dự phòng các tác dụng không mong muốn ở đường tiêu hóa dưới. Do vậy đối với các bệnh nhân có nguy cơ cao nên dùng nhóm ức chế chọn lọc COX 2. Một số trường hợp có nguy cơ rất cao về tiêu hóa mà có chỉ định dùng thuốc chống viêm không steroid, có thể kết hợp nhóm ức chế chọn lọc COX 2 với thuốc ức chế bơm proton.
+ Không nên sử dụng các thuốc là chất kháng acid dạng gel có chứa alumin trong dự phòng tổn thương dạ dày tá tràng do chống viêm không steroid. Các thuốc nhóm này có tác dụng với các cơn đau bỏng rát hoặc tình trạng khó chịu do acid gây ra ở dạ dày, thực quản song không có tác dụng dự phòng. Hơn nữa, chúng có thể gây cản trở hấp thu các thuốc khác.
– Nguyên tắc sử dụng thuốc chống viêm không steroid ở các đối tượng có nguy cơ tim mạch
+ Nếu dùng aspirin, uống aspirin trước khi uống thuốc chống viêm không steroid ít nhất 02 giờ (đặc biệt nếu là ibuprofen; nếu celecoxib thì không cần).
+ Không sử dụng thuốc chống viêm không steroid trong vòng 3-6 tháng nếu có bệnh lý tim mạch cấp hoặc can thiệp tim mạch.
+ Theo dõi và kiểm soát huyết áp chặt chẽ.
+ Sử dụng liều thuốc chống viêm không steroid thấp, loại có thời gian bán thải ngắn và tránh các loại giải phóng chậm.
Nguyên tắc lựa chọn thuốc chống viêm không steroid chỉ định cho bệnh nhân mắc bệnh khớp:
– Nguy cơ thấp: dưới 65 tuổi, không có nguy cơ tim mạch, bệnh lý khớp không đòi hỏi sử dụng thuốc chống viêm không steroid (CVKS) liều cao và kéo dài, không kết hợp aspirin, corticosteroids, hoặc thuốc chống đông: chỉ định thuốc chống viêm không steroid kinh điển với liều thấp nhất có thể và thời gian ngắn nhất có thể.
– Nguy cơ vừa hoặc cao: chỉ định các thuốc theo mức độ nguy cơ
| Nguy cơ vừa | Khuyến cáo chỉ định thuốc theo mức độ nguy cơ |
| – ≥65 tuổi
– Cần phải sử dụng thuốc chống viêm không steroid liều cao và kéo dài – Không có tiền sử hoặc biến chứng loét đường tiêu hóa – Nguy cơ tim mạch thấp, có thể đang dùng aspirin với mục đích dự phòng |
– Celecoxib mỗi ngày một lần
– Kết hợp thuốc ức chế bơm proton, hoặc misoprostol, hoặc thuốc ức chế thụ thể H2 liều cao Nếu phải dùng aspirin, cần dùng liều thấp (75 – 81 mg/ngày) |
| – Cần phải sử dụng thuốc chống viêm không steroid liều cao và kéo dài | – Nếu phải kết hợp aspirin, dùng NSAID cổ điển ít nhất 2 giờ trước khi uống aspirin |
| Nguy cơ cao | |
| – Người cao tuổi, gầy yếu hoặc tăng huyết áp, có bệnh lý gan, thận kèm theo | – Chỉ định acetaminophen <3 g/ngày
– Tránh thuốc NSAID nếu có thể |
| – Có tiền sử biến chứng loét đường tiêu hóa hoặc có nhiều yếu tố nguy cơ đường tiêu hóa | Dùng liều thuốc NSAID ngắt quãng |
| – Tiền sử tim mạch và dùng aspirin hoặc thuốc chống ngưng tập tiểu cầu để dự phòng | – Dùng thuốc NSAID liều thấp và loại có thời gian bán hủy ngắn
– Không dùng các loại thuốc NSAID dạng giải phóng chậm |
| – Tiền sử suy tim | – Chỉ chỉ định thuốc NSAID khi thực sự cần thiết
– Theo dõi và quản lý huyết áp – Theo dõi creatinin và điện giải đồ |
| – Nguy cơ tiêu hóa > nguy cơ tim mạch | – Celecoxib một lần mỗi ngày kết hợp thuốc ức chế bơm proton hoặc misoprostol |
| – Nguy cơ tim mạch > nguy cơ tiêu hóa | – Naproxen kết hợp thuốc ức chế bơm proton hoặc misoprostol
– Tránh thuốc ức chế bơm proton nếu dùng thuốc chống ngưng tập tiểu cầu như clopidogrel |
Bảng liều một số thuốc chống viêm không steroid thường được sử dụng
| Nhóm | Tên chung | Liều 24h (mg) | Trình bày (mg) |
| Proprionic | Ibuprofen | 400-1200 | Viên: 400
Viên đặt hậu môn: 500 |
| Naproxen | 250-1000 | Viên: 250; 500; 275; 550 | |
| Oxicam | Piroxicam | 10-40 | Viên: 10, 20; ống: 20
Viên: 20 |
| Piroxicam-p- cyclodextrin | |||
| Tenoxicam | 20 | Viên, ống 20 | |
| Diclofenac | Diclofenac | 50-150 | Viên: 25, 50; Viên đặt hậu môn:
100; Ống: 75 |
| Nhóm coxib | Meloxicam | 7,5-15 | Viên: 7,5; ống 15 |
| Celecoxib | 100-200 | Viên: 100 | |
| Etoricoxib | 30-120 | Viên: 30, 60, 90, 120 |
4. MỘT SỐ VÍ DỤ
Diclofenac: Viên 50mg: 2 viên/ngày chia 2 lần sau ăn no hoặc viên 75mg (dạng SR: phóng thích chậm) 1 viên/ngày sau ăn 1 giờ. Có thể sử dụng dạng ống tiêm bắp 75 mg/ngày trong 1-3 ngày đầu khi bệnh nhân đau nhiều, sau đó chuyển sang đường uống.
Meloxicam: Viên 7,5mg: 2 viên/ngày, sau ăn no hoặc dạng ống tiêm bắp 15 mg/ngày x 2- 3 ngày nếu bệnh nhân đau nhiều, sau đó chuyển sang đường uống.
Piroxicam: Viên hoặc ống 20 mg, uống 1 viên/ngày, uống sau ăn no hoặc tiêm bắp ngày 1 ống trong 1-3 ngày đầu khi bệnh nhân đau nhiều, sau đó chuyển sang đường uống.
Celecoxib: Viên 200 mg liều 1 đến 2 viên/ngày, uống sau ăn no. Không nên dùng cho bệnh nhân có tiền sử bệnh tim mạch và thận trọng hơn ở người cao tuổi.
Etoricoxib: Tùy theo chỉ định. Với gút cấp có thể uống 1 viên 90 mg hoặc 120 mg trong vài ngày đầu (không quá 8 ngày). Với các bệnh khác, dùng liều 30-45- 60-90 mg mỗi ngày (lúc no). Nên tránh chỉ định cho bệnh nhân có tiền sử bệnh tim mạch và thận trọng hơn ở người cao tuổi.
Lưu ý với một số cơ địa đặc biệt.
Đối với trẻ em nên cho một trong các thuốc sau:
- Aspirin: liều không quá 100 mg/kg/ngày.
- Indomethacin: 2,5 mg/kg ngày.
- Diclofenac: 2mg/kg/ngày.
- Naproxen: 10 mg/kg/ngày.
HƯỚNG DẪN SỬ DỤNG THUỐC GIẢM ĐAU
1. NGUYÊN TẮC SỬ DỤNG CÁC THUỐC GIẢM ĐAU
- Cần kết hợp điều trị nguyên nhân gây đau (điều trị đặc hiệu, điều trị cơ bản bệnh).
- Tôn trọng sơ đồ bậc thang của Tổ chức Y tế Thế giới (WHO).
- Dùng đường uống là chính nhằm đơn giản hoá cách thức sử dụng.
- Tìm liều hiệu quả nhất, dung nạp cao nhất (tôn trọng chống chỉ định, tương tác thuốc, tăng dần liều, lưu ý sự phụ thuộc thuốc…).
- Có thể kết hợp các điều trị hỗ trợ như trường hợp đau có nguồn gốc thần kinh nên kết hợp thuốc vitamin nhóm B và các thuốc giảm đau thần kinh. Có thể kết hợp các thuốc chống trầm cảm ở các trường hợp đau kéo dài, đau do ung thư vv.
2. SƠ ĐỒ BẬC THANG CHỈ ĐỊNH THUỐC GIẢM ĐAU THEO KHUYẾN CÁO CỦA TỔ CHỨC Y TẾ THẾ GIỚI
- Bậc 1: Thuốc không có morphin (paracetamol, thuốc chống viêm không steroid liều thấp, noramidopyrin, floctafenin…).
- Bậc 2: Morphin yếu (codein, dextropropoxyphen, buprenorphin, tramadol).
- Bậc 3: Morphin mạnh.
- Bảng liều một số thuốc giảm đau bậc 1-2 theo khuyến cáo của Tổ chức Y tế Thế giới (WHO)
Điều trị giảm đau trong các bệnh cơ xương khớp tại Việt Nam chủ yếu sử dụng thuốc giảm đau bậc 1 và 2. Thuốc bậc 1 là các thuốc chống viêm không steroid liều thấp thường được khuyến cáo nên sử dụng nhóm ức chế chọn lọc COX2. Tuy nhiên cần cân nhắc trên một bệnh nhân cụ thể.
| Bậc | Tên chung | Liều 24h giờ (mg) | Trình bày (mg) |
| Bậc 1 | Paracetamol | 500-3.000 | Viên nén 500 |
| Viên nén 650 | |||
| Viên sủi 500 | |||
| Floctafenin | 200-1.200 | Viên nén 200 | |
| Thuốc chống viêm không steroid | 100-200 | Viên nén | |
| Bậc 2 | Paracetamol 325 mg + Tramadol 37,5mg | 1-4 lần, mỗi lần
1 -2 viên |
Viên nén |
| Paracetamol 500 mg + Codein 30 mg | 1-3 lần, mỗi lần
1-2 viên |
Viên sủi |
3. MỘT SỐ VÍ DỤ
3.1. Thuốc giảm đau bậc 1
– Thuốc giảm đau bậc 1 nhóm paracetamol:
Liều paracetamol mỗi lần 500-1.000mg; ngày uống 1-4 lần; uống cách nhau 6-8 giờ/lần. Không quá 4 gam/24 giờ. Thuốc có thể gây hại cho gan. Chống chỉ định ở bệnh nhân suy tế bào gan, đang có hủy tế bào gan (có tăng men gan).
– Thuốc giảm đau bậc 1 nhóm floctafenin:
Floctafenin: Viên nén 200mg, ngày uống 1-3 lần, mỗi lần 1-2 viên. Thuốc ít gây tổn thương tế bào gan, do đó thường được chỉ định trong trường hợp suy tế bào gan.
3.2. Thuốc giảm đau bậc 2 – Paracetamol kết hợp với codein hoặc tramadol
Liều các thuốc nhóm này: Ngày uống 1-4 lần, mỗi lần 1-2 viên. Nên tăng liều dần, từ từ và chọn liều thấp nhất có hiệu quả, giảm ngay liều khi đỡ đau.
- Paracetamol 500mg + Codein 30mg
- Paracetamol 325mg + Tramadol 37,5mg
3.3. Điều trị hỗ trợ
– Trường hợp đau có nguồn gốc thần kinh:
+ Thuốc giảm đau thần kinh:
Gabapentin: Viên 300mg. Liều 600-900mg/ngày, chia 2-3 lần.
Pregabalin: Viên 75mg. Liều: 150-300 mg/ngày chia 2 lần.
Chỉ định: Đau thần kinh tọa, hội chứng chèn ép đám rối thần kinh cánh tay, bệnh Fibromyalgia (còn gọi là bệnh đau sợi cơ; đau xơ cơ, đau cơ xơ hóa…)
Cách dùng: Nên uống vào buổi trưa và tối, cần tăng liều dần. Với khởi đầu bằng liều cao ngay từ đầu có thể gây chóng mặt, buồn nôn.
+ Vitamin nhóm B (B1, B6, B12) đường tiêm hoặc uống:
Kết hợp vitamin B1, B6, B12
Vitamin B12 đơn độc
Chỉ định: Đau khớp, đau cột sống nói chung, đặc biệt đau có nguồn gốc thần kinh như đau thần kinh tọa, hội chứng chèn ép đám rối thần kinh cánh tay (thường do thoái hóa cột sống cổ hoặc thoát vị cột sống cổ.
Cách dùng: Nên dùng liều cao, đường tiêm hoặc uống.
– Trường hợp đau mạn tính:
Thuốc chống trầm cảm ba vòng (tricyclic antidepressant), chống lo âu:
+ Amitriptylin: Viên 25mg
Chỉ định: Đau mạn tính, đau có nguồn gốc thần kinh, có rối loạn giấc ngủ, có yếu tố tâm lý, hoặc đau do ung thư.
Cách dùng: Nên khởi đầu bằng liều thấp: 1/2 viên/ngày. Liều: 25-75mg. Có thể gây chóng mặt.
+ Sulpirid: Viên 50mg
Chỉ định: Đau có rối loạn giấc ngủ, có yếu tố tâm lý.
Cách dùng: Nên khởi đầu bằng liều thấp: 50mg/ngày. Sau đó tăng lên liều 50-150mg/ngày. Không quá 4 tuần.
HƯỚNG DẪN SỬ DỤNG THUỐC NHÓM GLUCOCORTICOID
1. NGUYÊN TẮC SỬ DỤNG THUỐC THUỘC NHÓM GLUCOCORTICOID
– Chỉ chỉ định thuốc khi có chẩn đoán chính xác và thực sự cần thiết.
– Sử dụng trong thời gian ngắn nhất có thể; giảm liều và ngừng ngay khi triệu chứng hoặc bệnh được kiểm soát.
– Theo dõi thường xuyên và kết hợp phòng ngừa biến chứng do thuốc (tổn thương dạ dày tá tràng, rối loạn điện giải, tăng đường máu, tăng huyết áp, nhiễm khuẩn, loãng xương…).
2. BẢNG TÓM TẮT ĐẶC ĐIỂM VÀ LIỀU QUY CHUẨN MỘT SỐ GLUCOCORTICOID
| Thuốc | Hiệu lực kháng viêm | Tính giữ Na+ | Ái lực với receptor glucocorticoid | Liều quy chuẩn (mg) |
| Thời gian tác dụng ngắn (T bán huỷ sinh học: 8 – 12 giờ) | ||||
| Cortisol | 1 | 1 | 100 | 20 |
| Cortison | 0,8 | 0,8 | 1 | 25 |
| Fluorocortison | 10 | 125 | – | |
| Thời gian tác dụng trung bình (T bán huỷ sinh học: 12 – 36 giờ) | ||||
| Prednison | 4 | 0,8 | 5 | 5 |
| Prednisolon | 4 | 0,8 | 220 | 5 |
| Methyl prednisolon | 5 | 0,5 | 1.190 | 4 |
| Triamcinolon | 5 | 0 | 190 | 4 |
| Thời gian tác dụng dài (T bán huỷ sinh học: 36 – 72 giờ) | ||||
| Betamethason | 25 | 0 | 740 | 0,75 |
| Dexamethason | 25 | 0 | 540 | 0,75 |
3. CÁC ĐƯỜNG DÙNG
– Đường uống: Thường sử dụng các dạng thuốc viên. Liều 1 viên prednison 5mg tương đương với 1 viên của các loại thuốc sau: cortison (25mg), methylprednisolon (4mg), triamcinolon (4mg), betamethason (0,75mg).
– Đường tại chỗ (tiêm trong hay cạnh khớp, tiêm ngoài màng cứng, tiêm vào trong ống sống): Phải được bác sỹ chuyên khoa chỉ định và tuân thủ quy định vô trùng chặt chẽ.
– Đường tiêm bắp hay tiêm tĩnh mạch: Đường tiêm bắp hiện nay hầu như không được sử dụng trong điều trị các bệnh khớp vì các tác dụng tại chỗ khá nghiêm trọng (teo cơ, nguy cơ nhiễm khuẩn).
– Liều dùng (tính theo prednisolon):
+ Liều thấp: 5-10mg/24 giờ, trung bình: 20-30mg/24 giờ, liều cao: 60-120mg/24 giờ (1-2mg/kg/24 giờ).
+ Đối với các bệnh thấp khớp, thường cho liều 0,5mg/kg/24 giờ, sau đó giảm liều 10% mỗi tuần. Từ liều 15mg trở đi, giảm 1mg/tuần. Có thể cho cách ngày. Dùng kéo dài: không quá 5-10mg/24 giờ.
– Phác đồ điều trị đặc biệt:
+ Truyền glucocorticoid tĩnh mạch liều cao (còn có các tên đồng nghĩa là bolus therapy; flash therapy hoặc pulse therapy):
Chỉ định trong trường hợp đặc biệt (đợt tiến triển của lupus ban đỏ, viêm khớp dạng thấp, viêm mạch.). Hiện nay ít dùng đường này. Phải theo dõi bệnh nhân nghiêm ngặt.
Cách dùng: Truyền tĩnh mạch 750mg đến 1000mg (1 gam) methylprednisolon sodium succinat pha trong 250-500ml dung dịch natriclorua 0,9%, truyền tĩnh mạch trong 2 -3 giờ, dùng một liều duy nhất trong ngày, nhắc lại 3 ngày liên tiếp. Sau liều này, chuyển đường uống với liều tương đương với prednisolon 1,5-2mg/kg/24 h.
+ Mini bolus therapy (mini pulse therapy)
Chỉ định: Tương tự như phương pháp bolus therapy (pulse therapy)
Thuốc: Methylprednisolon sodium succinat với liều 2mg/kg/24giờ; hoặc dexamethason với liều 0,4mg/kg/24h.
Cách dùng: Pha trong 250ml dung dịch natriclorua 0,9% truyền tĩnh mạch 30 giọt/phút, trong 3 – 5 ngày liền. Sau liều này, chuyển đường uống với liều tương đương với prenisolon 1-2 mg/kg/24 h sau đó giảm dần tùy theo đáp ứng của bệnh nhân.
4. CHẾ ĐỘ ĐIỀU TRỊ BỔ SUNG KHI SỬ DỤNG GLUCOCORTICOID
Cần lưu ý chế độ điều trị bổ sung, đặc biệt khi sử dụng với liều prednisolon trên 10mg mỗi ngày, càng phải được thực hiện nghiêm ngặt khi liều càng cao hoặc kéo dài trên 1 tháng.
- Kali: 1-2 gam kali chlorua mỗi ngày.
- Vitamin D: 800 UI kết hợp 1000 mg calci mỗi ngày.
- Thuốc bảo vệ niêm mạc dạ dày: Nhóm ức chế bơm proton uống trước khi đi ngủ (omeprazol 20mg.)
- Benzodiazepin trong trường hợp mất ngủ.
- Bisphosphonat (alendronat 70mg/tuần; risedronat 35mg/tuần; ibandronat 150mg/ tháng). Chỉ định khi sử dụng glucocorticoid kéo dài trên 1 tháng (bất kể liều nào).
HƯỚNG DẪN SỬ DỤNG CÁC THUỐC (DMARDs)
(Disease-modifying antirheumatic drugs)
Các thuốc có tên thông dụng là DMARDs được kỳ vọng là các thuốc chống thấp khớp có thể làm thay đổi bệnh, điều trị cơ bản bệnh. Có hai loại DMARDs: DMARDs cổ điển và DMARDs sinh học.
1. NHÓM DMARDS CỔ ĐIỂN
Nhóm DMARDs cổ điển bao gồm các thuốc chống sốt rét tổng hợp (hydroxychloroquin hoặc quinacrin hydrochlorid, methotrexat; sulfasalazin; leflunomid; cyclosporin A). Trong số các thuốc nhóm DMARDs kinh điển, methotrexat thường được sử dụng nhiều nhất, do đó chúng tôi trình bày hướng dẫn sử dụng thuốc này. Quy trình sử dụng, theo dõi các thuốc khác (trừ thuốc chống sốt rét tổng hợp) tương tự như methotrexat.
Thuốc DMARDs có thể sử dụng đơn độc hoặc kết hợp hai hoặc nhiều thuốc trong nhóm.
1.1. Các thuốc chống sốt rét tổng hợp hydroxychloroquin hoặc quinacrin hydrochlorid
Liều dùng: 200-600mg/ngày, ở Việt Nam thường dùng 200mg/ngày.
Chống chỉ định: Người có suy giảm G6PD (glucose-6 phosphate dehydrogenase) hoặc có tổn thương gan. Cân nhắc lợi-hại ở bệnh nhân có thai (một số nghiên cứu cho thấy có thể sử dụng hydroxychloroquin ở bệnh nhân lupus có thai mà không gây các dị tật ở trẻ sơ sinh).
Cần kiểm tra thị lực, thị trường, soi đáy mắt mỗi 6 tháng và không dùng quá 5 năm nhằm tránh tác dụng không mong muốn đối với mắt: Thuốc gây viêm tổ chức lưới ở võng mạc không hồi phục, dẫn đến mất thị lực không hồi phục.
Cần uống thuốc vào buổi tối nhằm tránh ánh nắng, gây xạm da.
1.2. Methotrexat
Các xét nghiệm cần tiến hành trước khi cho thuốc và kiểm tra hàng tháng thời gian dùng thuốc:
- Tế bào máu ngoại vi, tốc độ máu lắng, CRP.
- Enzym gan, chức năng gan (Tỷ lệ prothrombin và albumin huyết thanh).
- Chức năng thận (ít nhất cần xét nghiệm creatinin huyết thanh).
- Xquang phổi thẳng (và đo chức năng hô hấp nếu có điều kiện).
Các trường hợp cần lưu ý:
- Không chỉ định đối với phụ nữ ở tuổi sinh đẻ, hoặc nam giới có vợ ở tuổi sinh đẻ mà không có biện pháp tránh thai hữu hiệu. Bệnh nhân hoặc vợ bệnh nhân có thể mang thai nếu ngừng methotrexat ít nhất 2 tháng (các thuốc khác thuộc nhóm DMARDs cổ điển có thời gian ngừng thuốc dài hơn, ví dụ leflunomid phải ngừng thuốc ít nhất 2 năm).
- Nếu bệnh nhân có bệnh phổi mạn tính thì không được chỉ định methotrexat. Nên đo chức năng hô hấp trước khi chỉ định methotrexat để khẳng định là chức năng phổi bình thường. Cần chụp lại phổi mỗi khi có các triệu chứng hô hấp. Nếu có triệu chứng hô hấp mạn tính cần ngừng methotrexat, chuyển dùng các thuốc thuộc nhóm DMARDs cổ điển khác.
- Tế bào máu ngoại vi: Không cho thuốc ho ặc cần ngừng thuốc khi số lượng bạch cầu dưới 4G/mm3 hoặc bạch cầu lympho dưới 1,5 G/mm3.
- Chức năng gan (t ỷ lệ prothrombin và albumin huyết thanh). Không chỉ định khi bệnh nhân suy tế bào gan hoặc enzym gan cao. Cần ngừng thuốc khi enzym gan cao gấp đôi trị số bình thường.
- Chức năng thận: Không chỉ định khi bệnh nhân suy thận.
- Do methotrexat có cấu trúc tương tự acid folic, cơ chế chính của thuốc là tranh chấp với vị trí hoạt động của acid folic trong quá trình tổng hợp pyrimidin, dẫn đến giảm tổng hợp DNA nên cần bổ sung acid folic với liều tương đương methotrexat nhằm tránh thiếu máu.
Liều methotrexat: Trung bình 10 – 20mg mỗi tuần (5-20mg/tuần) tiêm bắp hoặc uống. Thường khởi đầu bằng liều 10mg mỗi tuần.
Chế phẩm: Methotrexat dạng 2,5mg/viên, ống tiêm bắp 10mg hoặc 15mg.
Cách dùng: Thường khởi đầu bằng đường uống với liều 10mg/tuần. Nên uống một lần cả liều vào một ngày cố định trong tuần. Trường hợp kém hiệu quả hoặc kém dung nạp, có thể dùng đường tiêm bắp hoặc tiêm dưới da, mỗi tuần tiêm một mũi duy nhất vào một ngày cố định trong tuần. Liều methotrexat có thể tăng hoặc giảm tuỳ hiệu quả đạt được.
Dùng kéo dài nếu có hiệu quả và dụng nạp tốt. Hiệu quả thường đạt được sau 1-2 tháng, do đó thường duy trì liều đã chọn trong mỗi 1- 2 tháng mới chỉnh liều. Khi các triệu chứng đã thuyên giảm, có thể giảm liều các thuốc kết hợp: lần lượt giảm liều corticoid, thay bằng chống viêm không steroid, thuốc giảm đau giảm cuối cùng. Thuốc thường duy trì nhiều năm, thậm chí suốt đời. Tuy nhiên, sau một giai đoạn ổn định kéo dài, thường xuất hiện tình trạng “kháng” methotrexat. Nếu không có hiệu quả nên kết hợp hoặc đổi các thuốc khác trong nhóm.
Thuốc kết hợp: Thường kết hợp methotrexat với thuốc chống sốt rét tổng hợp nhằm tăng hiệu quả và giảm tác dụng không mong muốn của methotrexat trên gan. Cần bổ sung acid folic (liều tương đương với liều methotrexat) nhằm giảm thiểu tác dụng phụ về máu, không nên uống acid folic vào ngày uống methotrexat.
Ví dụ cụ thể:
- Methotrexat viên 2,5mg , 4 viên mỗi tuần, uống một lần duy nhất vào thứ 2 hàng tuần.
- Acid folic viên 5mg: uống thứ 4 và thứ 6 hàng tuần, mỗi ngày uống 1 viên 5mg.
2. DMARDS SINH HỌC
Điều trị sinh học (Biological therapy) là trị liệu sử dụng các tác nhân sinh học nhằm kích thích hoặc khôi phục lại khả năng của hệ thống miễn dịch hoặc tác động trực tiếp trên bệnh tương tự như đáp ứng của hệ thống miễn dịch nhằm mục đích bảo vệ cơ thể chống lại nhiễm trùng, bệnh tật.
– Các thuốc hiện có tại Việt Nam:
+ Nhóm kháng TNF-a: etanercept, inỉliximab…
+ Nhóm ức chế tế bào lympho B: rituximab.
+ Nhóm ức chế Interleukin 6: tocilizumab.
– Chỉ định trong các trường hợp bệnh tự miễn (viêm khớp dạng thấp, lupus ban đỏ hệ thống, viêm cột sống dính khớp, thấp khớp vẩy nến, …) kháng với các điều trị thông thường. Đối với bệnh viêm khớp dạng thấp, thường vẫn kết hợp với methotrexat nếu không có chống chỉ định. Gần đây nhóm thuốc này được nhiều tác giả khuyến khích sử dụng sớm nhằm tránh các tổn thương phá hủy khớp.
– Các thuốc nhóm này nói chung khá an toàn nếu được theo dõi, quản lý tốt. Tác dụng không mong muốn đáng ngại nhất của các thuốc này là lao và các nhiễm khuẩn cơ hội, nhiễm virus (đặc biệt virus viêm gan B, C), ung thư.
Quy trình sàng lọc bệnh nhân trước khi chỉ định thuốc sinh học:
1. Hỏi bệnh nhân về tình trạng tiêm chủng
Không nên dùng vắc xin sống và bất hoạt đồng thời với các thuốc sinh học.
2. Khảo sát các cơ quan dễ nhiễm khuẩn
Phổi: Cần loại trừ viêm phổi do vi khuẩn, đặc biệt là lao phổi: Khám lâm sàng, chụp phim Xquang quy ước phổi thẳng, nếu có nghi ngờ, chỉ định CT ngực lớp mỏng, nếu có tổn thương, cần nội soi phế quản, cấy dịch phế quản tìm vi khuẩn, BK. Kết hợp với kết quả xét nghiệm test da Mantoux.
Thận tiết niệu: Tổng phân tích nước tiểu, cấy tìm vi khuẩn.
Răng hàm mặt – tai mũi họng.
Tim: Nghe tim, siêu âm tim nếu nghi ngờ
Nhiễm virus: HIV; HbsAg; Anti HCV.
3. Khảo sát phát hiện ung thư
Cần khảo sát các cơ quan sau, nếu có tổn thương hoặc nghi ngờ tổn thương, tuân theo quy trình chẩn đoán ung thư các tạng.
- Trung thất: Xquang quy ước phổi thẳng, nếu có nghi ngờ, chỉ định CT ngực lớp mỏng như trên.
- Ổ bụng: Siêu âm ổ bụng.
- Khám hệ thống hạch và toàn trạng.
4. Các trường hợp cần lưu ý
– Nghi ngờ nhiễm lao:
+ Trường hợp Mantoux dương tính mà Xquang và CT phổi bình thường, nên nội soi phế quản cấy tìm vi khuẩn lao, PCR- BK. Nếu không thực hiện được thủ thuật này, bệnh nhân cần được điều trị như lao sơ nhiễm trước khi tiến hành điều trị sinh học và phải được theo dõi chặt chẽ về khả năng khởi phát lao trong quá trình điều trị.
+ Trường hợp có nhiễm lao: Cần điều trị lao trước. Sau đó đánh giá, xem xét lại chỉ định điều trị sinh học.
– Nhiễm virus viêm gan:
Trường hợp kháng thể dương tính, nếu không có bằng chứng của tăng sinh của virus và các enzym gan bình thường có thể xem xét chỉ định điều trị sinh học. Trường hợp viêm gan tiến triển, cần điều trị viêm gan trước khi đánh giá, xem xét lại chỉ định điều trị sinh học.
QUY TRÌNH TRUYỀN CYCLOPHOSPHAMID
1. CHỈ ĐỊNH CỦA CYCLOPHOSPHAMID TRONG ĐIỀU TRỊ CÁC BỆNH CƠ XƯƠNG KHỚP
Viêm da cơ, viêm đa cơ tự miễn: Có tổn thương phổi kẽ, hoặc có viêm mạch nặng, hoặc đáp ứng kém với corticoid phối hợp với methotrexat.
Lupus ban đỏ có viêm cầu thận tiến triển, hội chứng thận hư… không đáp ứng với corticoid.
Viêm mạch hệ thống mức độ nặng.
Viêm khớp dạng thấp, xơ cứng bì toàn thể, viêm khớp vẩy nến đáp ứng kém với các thuốc điều trị cơ bản thông thường…
2. CHỐNG CHỈ ĐỊNH CỦA CYCLOPHOSPHAMID
Quá mẫn với thành phần của thuốc.
Suy tủy trầm trọng.
Viêm bàng quang.
Tắc nghẽn niệu đạo.
Phụ nữ có thai hoặc cho con bú (cần cân nhắc kỹ giữa lợi ích và tác hại).
3. LIỀU CYCLOPHOSPHAMID
Trong các chỉ định nêu trên, với bệnh nhân chức năng gan thận bình thường, liều truyền tĩnh mạch cyclophosphamid là 10 – 15mg/kg cân nặng (một bệnh nhân 50kg thường chỉ định liều 700mg cyclophosphamid mỗi lần truyền).
Nhằm tránh biến chứng chảy máu bàng quang do cyclophosphamid gây nên, cần truyền thêm natri 2 – mercapto ethan sulfonat. Liều mesna thông thường bằng 60-100% liều cyclophosphamid. Ngoài ra cần truyền dịch để tránh các tác dụng không mong muốn.
Thông thường, phác đồ bao gồm 6 liều, truyền tĩnh mạch mỗi 4 tuần/1 liều, sau đó cứ mỗi 3 tháng truyền nhắc lại một liều cyclophosphamid (10- 15mg/kg cân nặng) như đã nêu ở trên.
Quy trình cụ thể mỗi lần theo hướng dẫn dưới đây.
– Quy trình truyền cyclophosphamid liều 700mg/lần
+ Ngày thứ nhất: Truyền tĩnh mạch các thuốc theo thứ tự sau (tốc độ XX giọt/phút)
Natri 2 – mercapto ethan sulfonat 400mg pha với 500ml glucose 5%
Cyclophosphamid 200mg pha với 500ml glucose 5%
Cyclophosphamid 500mg pha với 500ml glucose 5%
Natri 2 – mercapto ethan sulfonat 400mg pha với 500ml glucose 5%
Natriclorua 0,9% 500ml x 3 chai. Pha vào mỗi chai 3 ống kali clorua 0,5g
+ Ngày thứ hai và thứ ba: mỗi ngày truyền 2000ml các dịch sau:
1000ml glucose 5% và 1000ml natriclorua 0,9%. Pha 4 ống kali chlorua 0,5g vào mỗi chai 1000ml, truyền tĩnh mạch XX giọt/phút.
Chú ý: trước hết cần hòa tan cyclophosphamid bằng 10ml nước cất (không dùng nước muối sinh lý), rồi mới bơm vào chai 500ml glucose 5%.
Theo dõi và xử trí:
- Cần theo dõi tế bào máu ngo ại biên, điện giải đồ: Sau truyền lần đầu 3-5 ngày (nếu xuất hiện bạch cầu máu giảm dưới 3000/mm3, cần theo dõi hàng ngày hoặc mỗi hai ngày); mỗi hai tuần nếu điều trị lâu dài.
- Tình trạng viêm, chảy máu, ung thư bàng quang: tiểu buốt rắt, tiểu đỏ. Trường hợp có đái máu đại thể, cần ngừng truyền cyclophosphamid) và truyền nốt liều Mesna và dịch.
- – Nhằm tránh rụng tóc, nên chườm nước đá lạnh lên đầu trong khi truyền cyclophosphamid.
QUY TRÌNH TRUYỀN ACID ZOLEDRONIC
Acid zoledronic 5mg/100ml, thuộc nhóm bisphosphonat.
Cơ chế: Chống hủy xương.
Chỉ định: Điều trị loãng xương ở phụ nữ sau mãn kinh hoặc loãng xương ở nam giới, loãng xương do sử dụng corticoid.
Chống chỉ định: Bệnh nhân có hệ số thanh thải creatinine < 35ml/phút hoặc dị ứng với thành phần của thuốc. Không cần chỉnh liều ở bệnh nhân suy gan hoặc người trên 65 tuổi.
Thận trọng: Có một tỷ lệ rung nhĩ sau truyền thuốc, nên nếu đã có các rối loạn nhịp tim, tiền sử bệnh lý mạch vành, không nên truyền trừ khi lợi ích cao hơn nguy cơ.
Liều dùng: Mỗi năm truyền tĩnh mạch một lần trên cơ sở kết hợp 800 UI vitamin D mỗi ngày và 800 – 1200 mg calci mỗi ngày.
Sau khi xác định chẩn đoán, các xét nghiệm cần làm trước khi chỉ định acid zoledronic:
- Xét nghiệm calci máu và creatin máu, tính toán mức lọc cầu thận. Nếu calci máu thấp cần uống bổ sung trước khi truyền, tránh tình trạng hạ calci máu.
- Điện tâm đồ .
Quy trình truyền acid zoledronic:
Bước 1: Cần đảm bảo bệnh nhân không có giảm calci máu trước khi truyền, có thể cho uống bổ sung 800 UI vitamin D và 800 – 1200mg calci vài ngày trước và các ngày trong và sau truyền acid zoledronic. Nên uống 2 lít nước vào ngày trước truyền thuốc.
Bước 2: Acid zoledronic 5mg được đóng sẵn 100ml dung dịch truyền, được truyền đường tĩnh mạch qua một dây truyền mở lỗ thông với tốc độ truyền ổn định. Thời gian truyền không được dưới 15 phút.
Bước 3: Uống 2 lít nước trong ngày sau truyền thu ốc.
Lưu ý:
+ Nên kết hợp paracetamol đường uống hoặc truyền tĩnh mạch, và thuốc chống viêm không steroid (ibuprofen, diclofenac, meloxiam…) trước hoặc vài ngày sau khi truyền nhằm phòng và điều trị hội chứng giả cúm (sốt, đau mình mẩy, đau xương khớp…).
+ Theo dõi nhịp tim, mạch, huyết áp, nhiệt độ và toàn trạng trong khi truyền và 3-5 ngày đầu sau truyền. Hội chứng giả cúm thường xuất hiện trong vòng 1-3 ngày đầu sau truyền acid zoledronic: Sốt (có thể tới 400C); mệt, đau xương khớp. Cần xem xét việc bù dịch hoặc các chế phẩm dinh dưỡng tùy theo tình trạng của bệnh nhân trong những ngày đầu sau truyền. Luôn cảnh giác nguy cơ nhồi máu cơ tim có thể tình cờ xảy ra ở người nhiều tuổi hoặc các rối loạn nhịp (mặc dù tần suất thấp) để xử lý kịp thời.
+ Cần có thông báo tới bệnh nhân và người nhà bệnh nhân các tác dụng không mong muốn có thể xảy ra và có bản cam kết có chữ ký của bệnh nhân hoặc người nhà trước khi truyền acid zoledronic.
CÁC TIÊU CHUẨN ĐÁNH GIÁ MỨC ĐỘ HOẠT ĐỘNG CỦA BỆNH VIÊM KHỚP DẠNG THẤP
Các thuốc điều trị sẽ được thay đổi về số lượng và nhóm thuốc theo các giai đoạn hoạt động của bệnh (theo các hướng dẫn nêu cụ thể từng bệnh). Phạm vi bài này chỉ nêu hai bệnh là viêm khớp dạng thấp và viêm cột sống dính khớp.
1. TIÊU CHUẨN ĐÁNH GIÁ GIAI ĐOẠN HOẠT ĐỘNG (ĐỢT TIẾN TRIỂN) CỦA BỆNH VIÊM KHỚP DẠNG THẤP THEO EULAR (EUROPEAN LEAGUE AGAINST RHEUMATISM – LIÊN ĐOÀN CHỐNG THẤP KHỚP CHÂU ÂU)
Có ít nhất ba khớp sưng và ít nhất một ba tiêu chí sau:
- Chỉ số Ritchie từ 9 điểm trở lên.
- Cứng khớp buổi sáng ít nhất 45 phút.
- Tốc độ máu lắng giờ đầu 28mm.
Ghi chú: Chỉ số Ritchie: Chỉ số này được đánh giá như sau: Thầy thuốc dùng đầu ngón tay cái của mình ấn lên trên diện khớp của bệnh nhân với áp lực vừa phải. Tổng cộng có 26 vị trí khớp (các khớp ngón gần, khớp bàn ngón, khớp cổ tay, khớp khuỷu, khớp vai khớp gối hai bên), mỗi vị trí khớp được tính điểm như sau:
0 điểm- Không đau
1 điểm- Đau ít, bệnh nhân nói là thao tác gây đau.
2 điểm- Đau vừa, bệnh nhân kêu đau và nhăn mặt.
3 điểm – Đau nhiều, đến nỗi bệnh nhân rút chi lại.
Kết quả: Đau tối đa là 78 điểm, hoàn toàn không đau là 0 điểm, đợt tiến triển của bệnh từ 9 điểm trở lên.
2. ĐÁNH GIÁ MỨC ĐỘ HOẠT ĐỘNG CỦA BỆNH THEO DAS 28 (DAS: DISEASE ACTIVITY SCORE)
Công thức tính như sau:
DAS 28 = [0,56 √(Số khớp đau) + 0,28 √(Số khớp sưng) + 0,70 ln (máu lắng 1giờ)] 1,08 + 0,16
– DAS 28 < 2,9: Bệnh không hoạt động.
– 2,9 < DAS 28 < 3,2: Hoạt động bệnh mức độ nhẹ.
– 3,2 ≤ DAS 28 ≤ 5,1: Hoạt động bệnh mức độ trung bình.
– DAS 28 >5,1: Bệnh hoạt động mạnh.

Trên thực tế, chỉ cần vào trang :
http://www.4s-dawn.com/DAS28/DAS28.html
Hoặc đánh chữ DAS 28 trên mạng sẽ có các mục hướng dẫn vào trang nêu trên. Chỉ cần điền thông tin của bệnh nhân cụ thể vào các ô cần thiết sẽ xác định được chỉ số DAS và hướng dẫn giá trị của chỉ số, tức là mức độ hoạt động của bệnh.
3. ĐÁNH GIÁ MỨC ĐỘ HOẠT ĐỘNG CỦA BỆNH THEO CÁC CHỈ SỐ KHÁC
– Chỉ số SDAI (Simplified Disease Activity Index)
SDAI = Số khớp đau (tổng số 28 khớp) + Số khớp sưng + VAS bệnh nhân + VAS bác sĩ đánh giá (0-10) + CRP (mg/dl)
SDAI < 3,3: Bệnh không hoạt động
3,3 < SDAI < 11: Hoạt động nhẹ
11 < SDAI < 26: Hoạt động trung bình
SDAI > 26: Hoạt động mạnh
– Chỉ số CDAI (Clinical Disease Activity Index)
CDAI = Số khớp đau + Số khớp sưng + VAS bệnh nhân + VAS bác sĩ.
CDAI < 2,8: Bệnh không hoạt động
2,8 < CDAI < 10: Bệnh hoạt động nhẹ
10 < CDAI < 22: Bệnh hoạt động trung bình
CDAI > 22: Bệnh hoạt động mạnh
TIÊU CHUẨN LUI BỆNH ACR 2010
(ACR- American College of Rheumatology Hội thấp khớp học Hoa Kỳ)
Khi bệnh nhân viêm khớp dạng thấp đáp ứng được các yếu tố sau trong 6 tháng liền, tức là đã đạt được giai đoạn lui bệnh:
- Cứng khớp sáng ≤ 15 phút.
- Không mệt.
- Không đau khớp.
- Khớp không đau khi thăm khám hay vận động.
- Không sưng vùng khớp hoặc gân cơ cạnh khớp.
- Tốc độ máu lắng giờ đầu ≤ 30mm (đối với nữ) và ≤ 20mm (đối với nam).
CÁC TIÊU CHUẨN ĐÁNH GIÁ MỨC ĐỘ HOẠT ĐỘNG CỦA BỆNH VIÊM CỘT SỐNG DÍNH KHỚP
1. CHỈ SỐ BASFI (BATH ANKYLOSING SPONGDYLITIS FUNCTIONAL INDEX)
Chỉ số BASFI đánh giá chức năng ở bệnh nhân viêm cột sống dính khớp cụ thể như sau:
– Bệnh nhân tự đánh giá khả năng vận động của mình trong thời gian một tuần trước thời điểm khảo sát. Mức độ theo thang điểm 10 với quy ước 0 điểm là hoạt động dễ dàng và 10 điểm là không thể làm được. Khảo sát qua 10 hoạt động sau:
+ Đi tất (vớ) (không có sự trợ giúp).
+ Cúi lưng xuống nhặt một cái bút trên sàn (không có sự trợ giúp).
+ Với lên một cái giá cao (không cần sự trợ giúp).
+ Đứng dậy từ ghế bành (không cần sử dụng tay hoặc sự trợ giúp).
+ Ngồi dậy khi đang nằm.
+ Thỏa mái khi đứng không có chỗ tựa trong 10 phút.
+ Leo cầu thang 12-15 bước (không sử dụng tay vịn hoặc sự trợ giúp khác).
+ Quay cổ lại phía sau mà không phải quay cả người.
+ Hoạt động thể dục.
+ 10) Làm việc cả ngày (ở nhà hoặc nơi công cộng).
– Tính chỉ số BASFI theo các bước sau:
Bước 1: tính điểm mỗi câu.
Bước 2: tính thang điểm BASFI bằng tổng điểm 10 câu chia cho 10.
2. BASDAI (BATH ANKYLOSING SPONGDYLITIS DISEASE ACTIVITY INDEX: CHỈ SỐ ĐÁNH GIÁ MỨC ĐỘ HOẠT ĐỘNG CỦA BỆNH VIÊM CỘT SỐNG DÍNH KHỚP)
– Bệnh nhân tự đánh giá triệu chứng của mình trong một tuần trước thời điểm khảo sát. Mức độ đánh giá theo thang điểm 10 với quy ước 0 điểm là không có triệu chứng và 10 điểm là triệu chứng trầm trọng, qua 6 triệu chứng sau.
+ Mức độ mệt mỏi?
+ Mức độ đau ở cổ lưng và khớp háng?
+ Mức độ sưng của các khớp khác ngoài vùng cổ, lưng và háng?
+ Mức độ khó chịu ở những vùng nhạy cảm khi chạm hoặc tỳ vào?
+ Mức độ cứng khớp vào buổi sáng (kể từ lúc thức dậy)?
+ Thời gian cứng khớp buổi sáng kể từ khi thức dậy?
(Quy ước 30 phút = 2 điểm; 60 phút = 4 điểm; 90 phút = 6 điểm; 120 phút = 8 điểm; và trên 120 phút= 10 điểm).
– Tính chỉ số BASDAI theo các bước sau:
Bước 1: Tính tổng 4 câu trả lời đầu tiên, dựa vào thang điểm nhìn đánh giá.
Bước 2: Tính trung bình của câu trả lời 5 và 6.
Bước 3: Số điểm (tổng 4 câu đầu tiên và trung bình câu 5 và câu 6) chia 5 sẽ được chỉ số BASDAI.
Bệnh hoạt động khi chỉ số BASDAI > 4
3. CHỈ SỐ ASDAS (Ankylosing Spondglitis Disease Activity Score)
ASDAS = 0,121 x VAS cột sống + 0,058 thời gian cứng khớp buổi sáng + 0,110 x VAS bệnh nhân + 0,073 số khớp đau hoặc sưng ngoại vi + 0,579 ln (CRP + 1)
ASDAS < 1,3: Bệnh không hoạt động
1,3 < ASDAS < 2,1: Bệnh hoạt động mức độ nhẹ
2,1 < ASDAS < 3,5: Bệnh hoạt động trung bình
ASDAS > 3,5: Bệnh hoạt động mạnh.
TÀI LIỆU THAM KHẢO
- Braun J et al. “2010 update of the ASAS/EULAR recommendations for the management of ankylosing spondylitis”. Annals of the Rheumatic Diseases, 70(6), 896-904
- Frank L. Lanza, MD, FACG1,2, Francis K.L. Chan, MD, FRCP, FACG3, Eamonn M.M. Quigley, MD, FACG4 and the Practice Parameters Committee of the American College of Gastroentero. “Guidelines for the prevention of NSAID-related ulcer complications”. Am J Gastroenterol 2009;104:728-38.
- Leslie J Crofford. “Use of NSAIDs in treating patients with arthritis
- Arthritis Research and Therapy 2013”, 15(Suppl 3):S2
- Smolen Josef S et al. “EULAR recommendations for the management of rheumatoid arthritis with synthetic and biological disease-modifying antirheumatic drugs”. Ann Rheum Dis,2010;69:964-975
- Solomon Daniel H. “American College of Rheumatology Ad Hoc Group on Use of Selective and Nonselective Nonsteroidal Antiinflammatory Drugs. Recommendations for use of selective and nonselective nonsteroidal antiinflammatory drugs:an American College of Rheumatology white paper” .Arthritis Rheum, 2008,59:1058-1073.


































