HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH HÔ HẤP
LỜI GIỚI THIỆU
Đảm bảo chất lượng chẩn đoán và điều trị bệnh ở các cơ sở y tế là việc quan trọng giúp người bệnh chóng hồi phục sức khỏe, góp phần đem lại công bằng trong dịch vụ y tế.
Trên thế giới, nhiều nước đã ban hành các hướng dẫn chẩn đoán và điều trị. Ở nước ta, Bộ Y tế từ nhiều năm nay đã lưu tâm tới công tác ban hành các hướng dẫn chẩn đoán và điều trị. Năm 2004, Bộ Y tế đã ban hành 3 tập đầu tiên của bộ sách Hướng dẫn điều trị – đây được xem như nền móng ban đầu cho việc xây dựng các hướng dẫn điều trị. Tiếp theo thành công đó, ngày 05 tháng 5 năm 2010, Bộ Trưởng Bộ Y tế đã ra quyết định số 2387/QĐ-BYT về việc thành lập Ban biên soạn Hướng dẫn điều trị, sau đó là quyết định số 4819/QĐ-BYT ngày 10 tháng 12 năm 2010 về việc thành lập Tiểu ban biên soạn hướng dẫn chẩn đoán và điều trị các bệnh hô hấp, bao gồm các nhà khoa học đầu ngành trong chuyên ngành hô hấp của cả ba miền Bắc, Trung, Nam.
Cuốn sách “Hướng dẫn chẩn đoán và điều trị bệnh hô hấp” được xây dựng với sự nỗ lực cao của các nhà khoa học đầu ngành hô hấp của Việt Nam, sách bao gồm 38 bài hướng dẫn chẩn đoán và điều trị các bệnh hô hấp, trong đó tập trung chủ yếu vào công tác thực hành chẩn đoán chẩn đoán và điều trị, do vậy, sẽ rất hữu ích cho các thầy thuốc đa khoa, chuyên khoa trong thực hành hàng ngày.
Chúng tôi xin trân trọng cảm ơn sự chỉ đạo sát sao của PGS.TS. Nguyễn Thị Kim Tiến, Bộ Trưởng Bộ Y tế và các thành viên Ban biên soạn đã rất cố gắng, dành nhiều thời gian quý báu để biên soạn cuốn sách này.
Đây là lần ấn bản đầu tiên của cuốn sách, chắc chắn sẽ còn nhiều thiếu sót, chúng tôi rất mong nhận được sự đóng góp từ Quý độc giả đồng nghiệp để cuốn sách ngày một hoàn thiện hơn.
| NHÓM TÁC GIẢ TRƯỞNG BAN BIÊN SOẠN PGS.TS. Nguyễn Thị Xuyên |
| BỘ Y TẾ ——- |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Độc lập – Tự do – Hạnh phúc ————— |
| Số: 4235/QĐ-BYT | Hà Nội, ngày 31 tháng 10 năm 2012 |
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH TÀI LIỆU CHUYÊN MÔN “HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH HÔ HẤP”
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 63/2012/NĐ-CP ngày 31 tháng 8 năm 2012 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị bệnh hô hấp”.
Điều 2. Tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị bệnh hô hấp” được áp dụng tại các cơ sở khám bệnh, chữa bệnh trong cả nước.
Điều 3. Quyết định này có hiệu lực kể từ ngày ký, ban hành.
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Chánh thanh tra Bộ, Tổng Cục trưởng, Cục trưởng và Vụ trưởng các Tổng cục, Cục, Vụ thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Giám đốc các Bệnh viện, Viện trực thuộc Bộ Y tế, Thủ trưởng Y tế các ngành chịu trách nhiệm thi hành Quyết định này./.
| Nơi nhận: – Như Điều 4; – Bộ trưởng (để báo cáo); – Các Thứ trưởng; – Cổng thông tin điện tử Bộ Y tế; Website Cục KCB; – Lưu: VT, KCB, PC. |
KT. BỘ TRƯỞNG Nguyễn Thị Xuyên |
DANH SÁCH BAN BIÊN SOẠN HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH HÔ HẤP
Chủ biên
PGS.TS. Nguyễn Thị Xuyên, Thứ Trưởng Bộ Y tế.
Đồng chủ biên
GS.TS. Ngô Quý Châu, Phó Giám đốc Bệnh viện Bạch Mai.
PGS.TS. Lương Ngọc Khuê, Cục trưởng Cục Quản lý khám, chữa bệnh.
Tham gia biên soạn
GS.TS. Ngô Quý Châu, Phó Giám đốc Bệnh viện Bạch Mai.
PGS.TS. Nguyễn Văn Đoàn, Giám đốc Trung tâm Dị ứng Miễn dịch lâm sàng, Bệnh viện Bạch Mai.
PGS.TS. Trần Văn Ngọc, Trưởng khoa Hô hấp, Bệnh viện Chợ rẫy.
PGS.TS. Nguyễn Viết Nhung, Giám đốc Bệnh viện Phổi Trung ương.
PGS.TS. Đỗ Quyết, Phó Giám đốc Bệnh viện 103.
PGS.TS. Hoàng Hồng Thái, Trưởng khoa Nội, Bệnh viện Vinmex.
PGS.TS. Trần Hoàng Thành, Bộ môn Nội tổng hợp, Trường Đại học Y Hà Nội.
PGS.TS. Nguyễn Đình Tiến, Trưởng khoa Hô hấp, Bệnh viện TW Quân đội 108.
PGS.TS. Bùi Công Toàn, Phó Giám đốc Bệnh viện K.
PGS.TS. Đặng Quốc Tuấn, Phó Trưởng khoa Hồi sức tích cực, Bệnh viện Bạch Mai.
PGS.TS. Nguyễn Thị Vân, Bộ môn Dị ứng – Miễn dịch lâm sàng, Trường Đại học Y Hà Nội.
TS. Vũ Văn Giáp, Bộ môn Nội tổng hợp, Trường Đại học Y Hà Nội.
TS. Chu Thị Hạnh, Phó Giám đốc Trung tâm Hô hấp, Bệnh viện Bạch Mai.
TS. Nguyễn Thanh Hồi, Trung tâm Hô hấp, Bệnh viện Bạch Mai.
TS. Nguyễn Thị Tố Như, Phó Trưởng khoa Hô hấp, Bệnh viện Chợ Rẫy.
TS. Phan Thu Phương, Bộ môn Nội tổng hợp, Trường Đại học Y Hà Nội.
TS. Nguyễn Văn Thành, Trưởng khoa Hô hấp, Bệnh viện đa khoa TW Cần Thơ.
TS. Trần Quý Tường, Phó Cục trưởng Cục Quản lý khám, chữa bệnh.
TS. Nguyễn Sỹ Viên, Trưởng khoa Hô hấp, Bệnh viện C Đà Nẵng.
ThS. Nguyễn Thị Thanh Huyền, Trung tâm Hô hấp, Bệnh viện Bạch Mai.
Thư ký biên soạn
TS. Nguyễn Thanh Hồi, Trung tâm Hô hấp, Bệnh viện Bạch Mai.
ThS. Trương Lê Vân Ngọc, Chuyên viên Cục Quản lý khám, chữa bệnh.
ThS. Cao Đức Phương, Chuyên viên Cục Quản lý khám, chữa bệnh.
ThS. Nguyễn Đức Tiến, Trưởng phòng Nghiệp vụ-Pháp chế, Cục Quản lý khám, chữa bệnh.
ThS. Vũ Văn Vương, Chuyên viên Cục Quản lý khám, chữa bệnh.
ThS. Lê Thượng Vũ, Khoa Hô hấp Bệnh viện Chợ Rẫy.
MỤC LỤC
Lời giới thiệu
1. Hướng dẫn chẩn đoán và điều trị ho kéo dài
2. Hướng dẫn chẩn đoán và xử trí khó thở
3. Hướng dẫn chẩn đoán và xử trí đau ngực
4. Hướng dẫn chẩn đoán và điều trị viêm phế quản cấp
5. Hướng dẫn chẩn đoán và điều trị viêm phổi mắc phải ở cộng đồng
6. Hướng dẫn chẩn đoán và điều trị viêm phổi mắc phải ở bệnh viện, viêm phổi liên quan đến thở máy, viêm phổi liên quan chăm sóc y tế
7. Hướng dẫn chẩn đoán và xử trí viêm phổi không đáp ứng điều trị
8. Hướng dẫn chẩn đoán và điều trị áp xe phổi
9. Hướng dẫn chẩn đoán và điều trị bệnh phổi tắc nghẽn mạn tính giai đoạn ổn định
10. Hướng dẫn chẩn đoán và xử trí cấp cứu đợt cấp bệnh phổi tắc nghẽn mạn tính tại nhà
11. Hướng dẫn chẩn đoán và điều trị đợt cấp bệnh phổi tắc nghẽn mạn tính tại các khoa nội
12. Hướng dẫn chẩn đoán và điều trị suy hô hấp nặng do bệnh phổi tắc nghẽn mạn tính
13. Hướng dẫn phục hồi chức năng hô hấp và chăm sóc bệnh nhân bệnh phổi tắc nghẽn mạn tính
14. Hướng dẫn chẩn đoán và xử trí cơn hen phế quản nặng ở người lớn
15. Hướng dẫn sử dụng các dụng cụ phun hít trong điều trị hen phế quản và bệnh phổi tắc nghẽn mạn tính
16. Hướng dẫn chẩn đoán và điều trị giãn phế quản
17. Hướng dẫn chẩn đoán và điều trị tâm phế mạn
18. Hướng dẫn chẩn đoán và điều trị tràn dịch màng phổi
19. Hướng dẫn chẩn đoán và xử trí cấp cứu tràn dịch màng phổi
20. Hướng dẫn chẩn đoán và điều trị tràn dịch màng phổi do lao
21. Hướng dẫn chẩn đoán và điều trị tràn dịch màng phổi ác tính
22. Hướng dẫn chẩn đoán và điều trị tràn khí màng phổi
23. Hướng dẫn điều trị dự phòng tái phát tràn khí màng phổi
24. Hướng dẫn chẩn đoán và điều trị tràn mủ màng phổi
25. Hướng dẫn chẩn đoán ung thư phế quản nguyên phát
26. Hướng dẫn điều trị hoá chất ung thư phổi nguyên phát
27. Hướng dẫn xạ trị ung thư phổi
28. Hướng dẫn điều trị triệu chứng trong ung thư phổi
29. Hướng dẫn chẩn đoán và định hướng và điều trị u trung thất nguyên phát
30. Hướng dẫn chẩn đoán và điều trị hội chứng ngừng thở khi ngủ
31. Hướng dẫn chẩn đoán và điều trị viêm phổi kẽ
32. Hướng dẫn chẩn đoán và điều trị bệnh sacoit
33. Hướng dẫn chẩn đoán và điều trị tăng áp động mạch phổi
34. Hướng dẫn chẩn đoán và điều trị bệnh nấm thường gặp ở phổi
35. Hướng dẫn chẩn đoán và điều trị sán lá phổi
36. Hướng dẫn chẩn đoán và điều trị bệnh sán máng phổi
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ HO KÉO DÀI
1. ĐẠI CƯƠNG
Ho kéo dài là biểu hiện rất thường gặp, chiếm khoảng 40% các trường hợp khám ngoại trú tại các phòng khám hô hấp.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
Ho kéo dài bao gồm những trường hợp ho > 3 tuần và được chia thành:
– Ho bán cấp: ho từ 3- 8 tuần
– Ho mạn tính: ho kéo dài > 8 tuần
2.2. Chẩn đoán nguyên nhân
– Bệnh lý đường hô hấp trên: là nguyên nhân thường gặp nhất gây ho kéo dài, các bệnh lý thường gặp bao gồm: viêm mũi vận mạch, viêm xoang, polyp mũi.
– Hen phế quản: là nguyên nhân gây ho kéo dài thứ hai sau bệnh lý mũi xoang. Ho thường xuất hiện vào nửa đêm về sáng, khi thay đổi thời tiết, tiếp xúc dị nguyên, có thể thấy khó thở cò cử ở những trường hợp điển hình.
– Trào ngược dạ dày – thực quản: là nguyên nhân thường gặp. Các biểu hiện thường bao gồm: ho kéo dài, ho tăng khi nằm, vào lúc đói. Cảm giác nóng rát sau xương ức, ợ hơi, ợ chua, đau thượng vị.
– Nhiễm trùng đường hô hấp: một số ít trường hợp nhiễm trùng hô hấp còn ho kéo dài (ngay cả sau khi đã điều trị kháng sinh hiệu quả), thậm chí ho kéo dài quá 8 tuần.
– Dùng thuốc chẹn thụ thể angiotensin: ho kéo dài là biểu hiện gặp ở khoảng 15% các trường hợp được dùng thuốc chẹn thụ thể angiotensin.
– Lao phổi
– Bệnh phổi tắc nghẽn mạn tính
– Giãn phế quản
– Ung thư phổi
– Viêm phổi tăng bạch cầu ái toan
– Một số nguyên nhân hiếm gặp khác: dị dạng động tĩnh mạch phổi, nhuyễn sụn khí, phế quản, phì đại amidan, tăng cảm thanh quản…
2.3. Tiếp cận chẩn đoán ho kéo dài
Bệnh nhân ho kéo dài cần được tiến hành:
– Khai thác tiền sử dùng thuốc ức chế men chuyển
– Khám phát hiện các bệnh lý đường hô hấp trên
– Tiến hành các thăm dò phát hiện
+ Hen phế quản
+ Lao phổi, lao nội phế quản
+ Giãn phế quản
+ Bệnh phổi tắc nghẽn mạn tính
+ Trào ngược dạ dày thực quản
– Khi không rõ chẩn đoán, có thể tiến hành làm thêm một số thăm dò như: test kích thích phế quản (methacholin test), đo pH thực quản
– Trong trường hợp chưa rõ chẩn đoán, có thể tiến hành điều trị thử với hỗn hợp thuốc kháng histamin – co mạch trong 1-2 tuần.
3. Điều trị
3.1. Điều trị nguyên nhân
♦ Bệnh lý đường hô hấp trên:
– Viêm mũi, xoang dị ứng, viêm mũi vận mạch: Xịt rửa mũi ngày 2-4 lần với dung dịch rửa mũi (natriclorua 0,9%, Vesim hoặc sterimar), sau đó dùng corticoid xịt mũi (budesonid hoặc flixonase) liều 1-2 xịt cho mỗi bên mũi x 2 lần/ngày. Hoặc có thể dùng nang budesonide pha với 5 ml dung dịch natriclorua 0,9%, bơm nhẹ nhàng vào mũi, kết hợp thay đổi tư thế bao gồm: nằm nghiêng 1 bên, nằm ngửa.
– Polyp mũi: phẫu thuật cắt bỏ polyp
♦ Hen phế quản: hiện nay thường hay dùng kết hợp thuốc điều trị duy trì (fluticason/salmeterol; budesonid/formoterol) với 1 thuốc cắt cơn (salbutamol, terbutalin). Thay đổi liều thuốc điều trị theo diễn biến của bệnh. Bên cạnh việc dùng thuốc, cần tránh các yếu tố nguy cơ như: không nuôi chó, mèo, tránh khói thuốc lá, thuốc lào, bếp than (tham khảo thêm bài hướng dẫn chẩn đoán và điều trị hen phế quản).
♦ Trào ngược dạ dày – thực quản:
– Tránh các yếu tố nguy cơ: không hút thuốc, tránh đồ uống có cồn, giảm cân, tránh đồ ăn mỡ.
– Dùng thuốc ức chế bơm proton: omeprazol 20 mg/ngày, esomeprazol 40 mg/ngày; dùng liên tục trong 10 ngày.
– Thuốc khác: metoclopramid viên 10 mg x 4 viên/ngày, chia 4 lần, uống trước ăn 30 phút. Thời gian dùng thuốc: 2 tuần
♦ Ho do dùng thuốc chẹn thụ thể angiotensin: dừng thuốc chẹn thụ thể angiotensin. Ho thường hết sau dừng thuốc 1-6 tuần.
Bảng 1.1: Tóm tắt điều trị ho
|
Nguyên nhân ho |
Điều trị |
| Điều trị theo nguyên nhân gây ho | |
| Hen phế quản | Thuốc giãn phế quản và corticoid dạng hít |
| Viêm phế quản tăng bạch cầu ái toan | Hít corticosteroid; thuốc kháng leukotrien |
| Viêm mũi dị ứng | Thuốc steroid xịt mũi, kháng histamin |
| Hội chứng trào ngược dạ dày thực quản | Thuốc ức chế bơm proton hoặc kháng histamin H2 |
| Ho do thuốc ức chế men chuyển | Dừng thuốc và thay sang nhóm khác |
| Bệnh phổi tắc nghẽn mạn tính | Ngừng hút thuốc và tiếp xúc khói, bụi.
Điều trị bệnh phổi tắc nghẽn mạn tính. |
| Giãn phế quản | Dẫn lưu tư thế
Điều trị các đợt nhiễm trùng và rối loạn thông khí tắc nghẽn (nếu có) |
| Viêm khí phế quản nhiễm khuẩn | Kháng sinh phù hợp |
| Điều trị triệu chứng (chỉ dùng sau khi đã tìm và điều trị nguyên nhân đầy đủ) | |
| Ho do viêm phế quản cấp do virus | Dùng thuốc bổ phế dạng xi rô |
| Ho kéo dài, đặc biệt xuất hiện về đêm | Opiat và các chế phẩm |
| Ho kéo dài, khó điều trị, do bệnh lý ác tính | Các opiat (morphin hoặc diamorphin)
Thuốc giảm ho dạng khí dung tại chỗ |
3.2. Các điều trị không đặc hiệu
♦ Chỉ định:
– Ho quá nhiều, không cầm được, gây mệt nhiều cho bệnh nhân ở những trường hợp ho chưa xác định rõ nguyên nhân, hoặc một số trường hợp đã xác định được nguyên nhân (ung thư phổi, viêm phế quản, viêm phổi kẽ) nhưng không có rối loạn thông khí tắc nghẽn.
– Bệnh nhân đang có ho máu.
– Không nên dùng thuốc giảm ho cho những bệnh nhân đang có nhiễm trùng đường hô hấp dưới, những trường hợp này, bệnh nhân cần được ho để thải đờm ra ngoài.
♦ Thuốc điều trị:
– Thuốc ho tác dụng lên trung ương:
+ Morphin và các chế phẩm chỉ định ở bệnh nhân kéo dài do ung thư phổi: có thể dùng morphin 5 mg/lần x 2 lần/ngày, dùng trong 2-3 ngày. Hoặc terpincodein (5 mg codein) x 4 viên/ngày x 5-7 ngày.
+ Dextromethorphan: liều dùng 30 mg/lần x 3 lần/ngày x 5-7 ngày.
– Thuốc ho tác dụng tại chỗ.
+ Corticoid dạng phun hít: có thể dùng liều nhỏ corticoid dạng hít: budesonid, fluticason,.. (hoặc dạng kết hợp: salmeterol/fluticason; budesonid/formoterol) liều 250-500 mcg/ngày x 10 ngày.
+ Lidocain: có thể dùng tạm thời trong trường hợp ho nhiều, pha 2 ml lidocain với 3 ml dung dịch natriclorua 0,9%, khí dung.
TÀI LIỆU THAM KHẢO
1. Chung K.F., Widdicombe J.G., Phil D. (2005), “Cough”, Murray & Nadel’s Textbook of Respiratory Medicine, 4th ed, Saunders, Elsevier.
2. Fauci A.S. et al. (2008) , “Cough and hemoptysis”, Harrisons principle of internal medicine, 17th ed, McGraw-Hill.
HƯỚNG DẪN CHẨN ĐOÁN VÀ XỬ TRÍ KHÓ THỞ
1. ĐẠI CƯƠNG
Khó thở là cảm giác chủ quan của người bệnh. Bệnh nhân cảm thấy thở không bình thường, không thoải mái khi hít thở. Đối với các thầy thuốc lâm sàng, triệu chứng khó thở khá thường gặp, đôi khi rất khó khăn trong chẩn đoán và điều trị, đặc biệt đối với những bệnh nhân có cơn khó thở cấp tính, nặng.
Trong khi xử trí cấp cứu khó thở các thầy thuốc lâm sàng cần hết sức lưu ý các nguyên nhân có thể đe doạ tính mạng của bệnh nhân, bao gồm: tắc nghẽn đường dẫn khí, bệnh lý hô hấp, bệnh lý tim mạch, thần kinh – tâm thần…
2. Chẩn đoán
2.1. Lâm sàng
♦ Hỏi bệnh
– Hỏi tiền sử bản thân: hút thuốc lá, mắc các bệnh hô hấp mạn tính (BPTNMT, hen phế quản, giãn phế quản), bệnh tim mạch (tăng huyết áp, suy tim), bệnh dị ứng (dị ứng thời tiết, dị ứng thuốc, thức ăn).
– Cơn khó thở xuất hiện đột ngột hay từ từ.
– Tiến triển của cơn khó thở: Liên tục hay từng cơn, liên quan đến nhịp ngày đêm hay theo mùa.
– Hoàn cảnh xuất hiện: Lúc nghỉ ngơi hay khi gắng sức, mức độ gắng sức làm xuất hiện khó thở.
– Diễn biến cơn khó thở: Cấp tính, mạn tính hoặc tái phát nhiều lần.
– Khó thở thay đổi theo tư thế bệnh nhân: Khó thở khi nằm, khi thay đổi từ tư thế nằm sang tư thế ngồi hoặc đứng.
– Biến đổi theo các yếu tố môi trường: Khí hậu, nơi ở, nơi làm việc
– Khó thở lúc hít vào hay thở ra hay khó thở cả hai thì.
– Phát hiện những yếu tố làm cho cơn khó thở nặng thêm (hút thuốc lá, dị nguyên, bụi khói) hoặc các yếu tố làm khó thở giảm đi: tư thế bệnh nhân (nằm đầu cao, tư thế ngồi) hoặc do dùng thuốc (thuốc giãn phế quản, thuốc lợi tiểu, thuốc trợ tim…).
– Triệu chứng kèm theo khác: đau ngực, ho, khạc đờm, đánh trống ngực, tiếng thở rít, tiếng ngáy lúc ngủ. Sốt, mệt mỏi, sút cân, rối loạn ý thức, tâm thần.
♦ Khám lâm sàng
– Quan sát kiểu thở, thể trạng, tư thế bệnh nhân giúp chẩn đoán nguyên nhân khó thở.
– Biến dạng lồng ngực:
+ Lồng ngực hình thùng: khí phế thũng, BPTNMT, hen phế quản.
+ Lồng ngực không cân đối: Lồng ngực bên bệnh bị lép, khoang liên sườn hẹp do xẹp phổi. Lồng ngực vồng lên ở 1 bên, xương sườn nằm ngang, khoang liên sườn giãn rộng do tràn dịch màng phổi hoặc tràn khí màng phổi nhiều.
+ Biến dạng lồng ngực do gù vẹo cột sống hoặc lồng ngực hình ngực gà.
– Đếm tần số thở: Bình thường tần số thở 16-20 lần/phút. Nếu tần số thở > 20 lần/phút là có khó thở nhanh nếu tần số thở < 16 lần/phút được gọi là khó thở chậm.
– Rối loạn nhịp thở:
+ Khó thở kiểu Kuss maul: Bốn thì: Hít vào – Nghỉ – Thở ra – Nghỉ
+ Khó thở kiểu Cheynes- stokes: thở nhanh, cường độ thở tăng dần, sau đó cường độ thở giảm dần rồi nghỉ.
♦ Dấu hiệu lâm sàng của suy hô hấp – suy tuần hoàn cấp
– Tím môi, đầu chi, hoặc tím toàn thân.
– Rối loạn ý thức: ngủ gà, lú lẫn, hôn mê, hoặc kích thích, vật vã.
– Co kéo các cơ hô hấp phụ: co kéo các cơ liên sườn, rút lõm hố trên đòn, hõm ức. Hô hấp nghịch thường với sự di động ngược chiều của cơ ngực và bụng trong thì hít vào.
– Rối loạn nhịp tim: nhịp tim nhanh chậm không đều, khi nhịp tim chậm có thể là triệu chứng báo hiệu sắp ngừng tim.
– Tụt HA, có dấu hiệu sốc: nổi vân tím, vã mồ hôi, đầu chi lạnh.
– Co kéo cơ hô hấp và có tiếng rít khi hít vào có thể là bằng chứng của tắc nghẽn đường thở ở cao: dị vật, viêm nắp thanh quản…
– Khó thở thì thở ra gợi ý có tắc nghẽn phế quản.
♦ Kiểu xuất hiện tình trạng khó thở
– Đột ngột: dị vật đường thở, nhồi máu phổi, tràn khí màng phổi.
– Tiến triển nhanh: phù phổi cấp, cơn hen phế quản, viêm nắp thanh quản, viêm phổi.
– Khó thở tăng dần: U phổi gây tắc nghẽn phế quản, tràn dịch màng phổi, suy tim trái.
♦ Hoàn cảnh xuất hiện khó thở
– Khó thở khi nằm: gợi ý phù phổi cấp, suy tim trái, nhưng cũng có thể gặp trong BPTNMT, hen phế quản, liệt cơ hoành, cổ trướng.
– Khó thở khi đứng hay nằm về một phía: Khó thở loại này hiếm gặp hơn, nguyên nhân thường do tắc nghẽn, thay đổi tỷ lệ thông khí /tưới máu liên quan với tư thế, tràn dịch màng phổi.
– Khó thở kịch phát (hen, phù phổi cấp), nhất là khó thở về đêm (phù phổi cấp).
– Khi gắng sức: suy tim trái, hen gắng sức, BPTNMT, tâm phế mạn…
– Chỉ xuất hiện khi nghỉ ngơi: thường gợi ý nguyên nhân cơ năng.
– Khó thở khi ăn: sặc, hít phải dị vật.
♦ Khó thở thanh quản
– Chẩn đoán dựa vào: khó thở khi hít vào, co kéo cơ hô hấp phụ, đôi khi có tiếng thở rít, khàn tiếng hoặc mất tiếng.
– Tìm các dấu hiệu nặng trên lâm sàng: dấu hiệu suy hô hấp cấp, kiệt sức, bệnh nhân phải ở tư thế ngồi.
– Bệnh cảnh lâm sàng trên có thể do:
+ Dị vật đường thở: xẩy ra khi đang ăn, trên một người cao tuổi.
+ Viêm sụn nắp thanh quản do nhiễm khuẩn.
+ Phù Quinke: bệnh cảnh dị ứng.
+ Do u: khó thở tăng dần ở bệnh nhân trung niên, nghiện thuốc lá.
+ Chấn thương thanh quản.
+ Di chứng của thủ thuật đặt nội khí quản hay mở khí quản.
♦ Khó thở kết hợp với đau ngực có thể do
– Nhồi máu phổi: Lâm sàng bệnh nhân có thể có dấu hiệu viêm tắc tĩnh mạch chi. Bệnh nhân có đau ngực kèm theo ho ra máu, có thể có sốt. Xét nghiệm cần làm cấp cứu bao gồm điện tim, X-quang phổi, khí máu động mạch, định lượng D-dimer cung cấp những bằng chứng định hướng hay loại trừ chẩn đoán nhồi máu phổi trước khi quyết định chỉ định các thăm dò hình ảnh chuyên sâu: chụp MSCT có tái tạo 3D động mạch phổi, xạ hình thông khí tưới máu phổi.
– Suy thất trái phối hợp với bệnh tim thiếu máu cục bộ: Tìm kiếm các dấu hiệu thiếu máu cục bộ trên điện tim (thay đổi của ST và T).
– Tràn khí màng phổi tự phát: Đau ngực đột ngột, thường xảy ra ở người trẻ tuổi. Khám lâm sàng có tam chứng Gaillard. Chẩn đoán dựa trên phim chụp X-quang phổi thẳng.
– Viêm màng phổi: Chẩn đoán dựa trên đặc điểm của đau ngực (có thể không đặc hiệu): đau tăng lên khi ho khi hắt hơi hoặc khi hít thở. Khám lâm sàng giai đoan đầu có thể có tiếng cọ màng phổi, giai đoạn sau có hội chứng ba giảm. Xác định chẩn đoán bằng chụp phim X-quang ngực thẳng và nghiêng.
♦ Nếu có sốt kèm theo phải hướng đến các nguyên nhân nhiễm trùng
– Viêm phổi: Nghe thấy ran ẩm, ran nổ khu trú với tiếng thổi ống, đôi khi bệnh nhân khạc đờm mủ. Chụp phim X-quang phổi là xét nghiệm cơ bản để khẳng định chẩn đoán và có thể giúp chẩn đoán nguyên nhân: viêm phổi thuỳ do phế cầu khuẩn, bệnh phổi kẽ, lao phổi…
– Tràn mủ màng phổi: Khó thở tăng dần, ho khạc đờm mủ, khó thở. Chụp X-quang phổi thấy hình tràn dịch màng phổi. Chọc dò màng phổi thấy mủ.
– Các bệnh phổi nhiễm trùng khác: Áp xe phổi, đợt bội nhiễm của các bệnh phổi mạn tính: giãn phế quản bội nhiễm, đợt cấp BPTNMT do bội nhiễm.
♦ Rối loạn ý thức hoặc có các bệnh lý thần kinh: Gợi ý tới khả năng bệnh nhân bị viêm phổi do hít phải. Cần khẳng định bằng phim X-quang và tốt nhất phải nội soi phế quản bằng ống soi mềm để hút dịch và gắp dị vật.
♦ Toàn trạng bị biến đổi: Gợi ý một căn nguyên ung thư (nhất là khi bệnh nhân có khó thở tăng dần), hoặc do lao (ho, sốt, cơ địa già yếu, suy giảm miễn dịch, có tiền sử tiếp xúc với nguồn lây). Chụp phim X-quang ngực là xét nghiệm cơ bản giúp định hướng chẩn đoán.
♦ Cơn hen phế quản: Thường dễ chẩn đoán khi tiền sử biết rõ, cơn khó thở xảy ra đột ngột, khó thở ra với ran rít. Trong cấp cứu ban đầu, vền đề cơ bản là phát hiện và nhận định các dấu hiệu đánh giá mức độ nặng của cơn hen (xem thêm bài hen phế quản).
♦ Phù phổi cấp do tim: Tiền sử bệnh tim từ trước (bệnh cơ tim do thiếu máu cục bộ, bệnh van tim, bệnh cơ tim). Cơn khó thở thường xẩy ra vào ban đêm, nghe thấy có ran ẩm ở cả 2 trường phổi, có thể tiến triển nhanh qua các lần khám. Chụp phim X-quang: hình mờ cánh bướm, phù các phế nang lan toả ở cả hai bên, đôi khi thấy các đường Kerley B hay tái phân bố lại mạch máu về phía đỉnh phổi. Không nên chần chừ xử trí cấp cứu khi chẩn đoán lâm sàng rõ ràng.
♦ Phù phổi cấp tổn thương (ARDS): Với bệnh cảnh suy hô hấp cấp phối hợp với giảm oxy máu nặng, X-quang phổi có hình ảnh phù phổi kiểu tổn thương (phổi trắng xóa cả hai bên), không có dấu hiệu suy tim trái. Một số bệnh cảnh cấp tính và nặng gặp trong nhiều tình huống khác nhau dễ gây ARDS bao gồm:
– Tổn thương phổi: bệnh phổi nhiễm khuẩn, hít phải khí độc, dịch vị, đuối nước, đụng dập phổi.
– Bệnh lý ngoài phổi: tình trạng nhiễm khuẩn nặng, viêm tuỵ cấp, đa chấn thương, tắc mạch mỡ…
– Cần chuyển ngay bệnh nhân đến khoa hồi sức để điều trị tích cực bằng các biện pháp chuyên khoa.
♦ Phần lớn các cơn khó thở gặp tại phòng khám cấp cứu là biểu hiện của đợt mất bù cấp của bệnh hen phế quản hoặc BPTNMT: Tiền sử bệnh nhân bị bệnh lý phế quản phổi tắc nghẽn mạn tính. Bệnh nhân thường có biểu hiện khó thở ra với ran rít và ran ngáy. Đo các khí trong máu động mạch là xét nghiệm cơ bản để đánh giá tình trạng suy hô hấp: thường thấy giảm oxy máu nặng, tăng CO2 máu và tăng dự trữ kiềm chứng tỏ có giảm thông khí phế nang mạn tính, pH máu giảm chứng tỏ bệnh nhân đang trong giai đoạn mất bù hô hấp. Khám lâm sàng phát hiện dấu hiệu suy tim phải (tâm phế mạn) và các yếu tố gây đợt mất bù cấp đặc biệt là bội nhiễm phổi. Phim X-quang phổi thấy tình trạng giãn phế nang và giúp định hướng nguyên nhân gây đợt mất bù như dấu hiệu nhiễm khuẩn, phù phổi, tràn khí màng phổi.
2.2. Cận lâm sàng
♦ Đo lưu lượng đỉnh, thăm dò chức năng thông khí phổi: Chẩn đoán xác định các rối loạn thông khí tắc nghẽn hoặc hạn chế. Làm test hồi phục phế quản để chẩn đoán phân biệt hen phế quản và BPTNMT.
♦ Đo độ bão hòa oxy máu mao mạch qua da (SpO2): Giúp đánh giá mức độ suy hô hấp của bệnh nhân. Khi SpO2 <90% cần có biện pháp hỗ trợ hô hấp cho bệnh nhân.
♦ Khí máu động mạch: PaO2, SaO2, PaCO2, nồng độ bicacbonat và pH máu. Giảm pH máu là một dấu hiệu nặng, tăng CO2 cấp do đợt mất bù cấp hay toan chuyển hoá do thiếu oxy tổ chức.
♦ X-quang phổi: Xét nghiệm cơ bản để định hướng chẩn đoán, phim X-quang phổi có thể bình thường trong một số bệnh lý cấp tính (nhồi máu phổi), hay rất khó nhận định nếu không có phim cũ để so sánh khi bệnh nhân bị bệnh phổi từ trước.
♦ Điện tim: Xét nghiệm đơn giản, nhanh chóng, cho phép xác định:
– Các dấu hiệu của bệnh tim trái: dày thất trái, dày nhĩ trái, nhồi máu cơ tim cũ.
– Nguyên nhân của đợt suy tim mất bù: bệnh tim thiếu máu cục bộ, rối loạn nhịp tim.
– Dấu hiệu tâm phế mạn (bệnh phổi mạn tính). Dấu hiệu tâm phế cấp (nhồi máu phổi).
♦ Công thức máu: Thiếu máu nặng có thể gây khó thở. Đa hồng cầu có thể là hậu quả của tình trạng suy hô hấp mạn tính. Tăng bạch cầu nếu có biểu hiện nhiễm trùng.
♦ Siêu âm tim: Đánh giá chức năng tâm thu thất trái, các dấu hiệu giảm vận động, vùng vận động nghịch thường trong nhồi máu cơ tim. Siêu âm giúp đánh giá độ giãn buồng thất phải, độ dày của thành tim, cấu trúc các van tim. Xét nghiệm này rất hữu ích khi cần xác định chính xác khó thở có nguồn gốc tim hay phổi để quyết định thái độ điều trị.
♦ Các xét nghiệm đặc hiệu khác: Được chỉ định tuỳ theo bệnh cảnh lâm sàng, song không phải ở tất cả các cơ sở điều trị đều có thể làm được: chụp xạ hình thông khí – tưới máu phổi (nhồi máu phổi), định lượng D. Dimer (có giá trị dự đoán âm tính rất cao trong nhồi máu phổi), chụp mạch phổi, chụp cắt lớp vi tính ngực… Cần thảo luận chỉ định làm các xét nghiệm đặc hiệu này với các thầy thuốc chuyên khoa trong từng trường hợp cụ thể.
3. CHẨN ĐOÁN MỨC ĐỘ KHÓ THỞ
Phân loại mức độ khó thở theo NYHA (1997)
– Độ 1: Không hạn chế hoạt động thể lực.
– Độ 2: Khó thở khi làm việc gắng sức nặng trong cuộc sống hàng ngày.
– Độ 3: Khó thở khi gắng sức nhẹ, hạn chế nhiều hoạt động thể lực.
– Độ 4: Khó thở khi gắng sức nhẹ và /hoặc khó thở khi nghỉ.
4. CHẨN ĐOÁN NGUYÊN NHÂN
♦ Bệnh lý hô hấp
– Dị vật đường hô hấp
– Viêm họng, thanh quản do bạch hầu, u hạ họng – thanh quản.
– Khí quản: U khí quản, hẹp khí phế quản, nhuyễn sụn khí phế quản.
– BPTNMT, hen phế quản, giãn phế nang.
– Viêm tiểu phế quản lan tỏa, giãn phế quản.
– Bệnh lý nhu mô phổi:
+ Tổn thương phế nang: phù phổi cấp tổn thương, phù phổi cấp huyết động.
+ Viêm phổi, lao phổi.
+ Bệnh phổi kẽ, xơ phổi lan tỏa.
+ Bệnh phổi nghề nghiệp.
– Bệnh lý mạch máu phổi:
+ Tăng áp động mạch phổi nguyên phát.
+ Nhồi máu phổi.
– Bệnh lý màng phổi:
+ Tràn khí màng phổi.
+ Tràn dịch màng phổi.
+ Dày dính màng phổi.
– Bệnh lý lồng ngực.
+ Chấn thương, di chứng phẫu thuật, dị dạng cột sống bẩm sinh hoặc mắc phải.
♦ Bệnh lý tim mạch
– Suy tim.
– Bệnh lý van tim.
– Viêm, tràn dịch màng ngoài tim.
– Cơn đau thắt ngực, nhồi máu cơ tim.
♦ Bệnh lý thần kinh, tâm thần
– Liệt cấp tính các cơ hô hấp: bại liệt, ngộ độc.
– Các bệnh thoái hoá thần kinh cơ.
– Tổn thương các trung tâm hô hấp.
– Khó thở do nguyên nhân tâm thần: Đây là chẩn đoán được đặt ra cuối cùng, sau khi đã loại trừ các nguyên nhân khác gây khó thở.
♦ Nguyên nhân khác
– Suy thận urê máu cao.
– Toan chuyển hóa ở bệnh nhân đái tháo đường.
5. XỬ TRÍ KHÓ THỞ
Cần tiến hành các biện pháp cấp cứu ban đầu ngay khi bệnh nhân mới đến bệnh viện. Trong khi hồi sức hô hấp, cần đánh giá lâm sàng, xét nghiệm, để chẩn đoán nguyên nhân, đánh giá mức độ nặng và có biện pháp xử trí kịp thời.
5.1. Khai thông đường thở
Đánh giá và kiểm soát đường thở của bệnh nhân. Lựa chọn các kỹ thuật tuỳ theo nguyên nhân và mức độ nặng:
– Tư thế nằm đầu cao, tư thế ngồi cổ ưỡn.
– Đặt canuyn Mayo chống tụt lưỡi.
– Hút đờm dãi, hút rửa phế quản nếu có ứ đọng.
– Tư thế nằm nghiêng an toàn nếu có nguy cơ sặc.
– Nghiệm pháp Heimlich nếu nghi ngờ có dị vật đường thở.
– Đặt nội khí quản (hoặc mở khí quản) trong trường hợp nặng: đây là biện pháp hữu hiệu khai thông đường thở cấp cứu.
5.2. Thở O2
Phần lớn các trường hợp bệnh nhân cần bổ sung oxy. Mục tiêu là duy trì SpO2 (SpO2) ≥ 92%. Có nhiều lựa chọn:
– Xông mũi: FiO2 tối đa đạt được xấp xỉ 40% (6 lít/phút).
– Mặt nạ: FiO2 tối đa đạt được xấp xỉ 60% (8 lít/phút).
– Mặt nạ có túi dự trữ: FiO2 tối đa đạt được xấp xỉ 80% (9 lít/phút).
* Chú ý: Với những trường hợp suy hô hấp mạn tính, có tăng CO2 ở bệnh nhân BPTNMT chưa được thông khí nhân tạo cho thở oxy liều thấp (1-2lít/phút). Cần theo dõi: SpO2, khí máu, lâm sàng.
5.3. Thông khí nhân tạo
– Bóp bóng, thổi ngạt: chú ý ưỡn cổ bệnh nhân nếu chưa đặt NKQ.
– Thông khí nhân tạo bằng máy:
– TKNT không xâm nhập qua mặt nạ: CPAP, BiPAP nếu có chỉ định.
– TKNT qua ống nội khí quản/mở khí quản: áp dụng cho các trường hợp suy hô hấp nặng, không đáp ứng với thở oxy và TKNT không xâm nhập.
– Chú ý kiểm soát cho bệnh nhân thở theo máy, theo dõi SpO2 – khí máu động mạch và tình trạng lâm sàng.
5.4. Phát hiện và xử trí nguyên nhân hoặc yếu tố gây khó thở
– Tràn khí màng phổi: mở dẫn lưu hút khí màng phổi.
– Tràn dịch màng phổi, tràn dịch màng tim: chọc tháo dịch màng phổi, màng tim.
– Gãy xương sườn, mảng sườn di động: cố định lại xương sườn.
– Dị vật đường thở, co thắt phế quản, phù nề thanh quản: soi phế quản gắp dị vật, dùng các thuốc giãn phế quản.
– Phù phổi cấp, tăng gánh thể tích: dùng lợi tiểu, thuốc trợ tim…
TÀI LIỆU THAM KHẢO
1. Ahmed A., Graber M.A., Dickson E.W. (2011), “Evaluation of the adult with dyspnea in the emergency department”. UpToDate version 19.1.
2. Fishman A.P., Elias J.A., Fishman J.A. (2008), “Fishmans Pulmonary diseases and disorders”, 4th ed, Mc Graw Hill.
3. Mason R.J. (2010), “Murray and Nadel’s Textbook of respiratory medicine”, 5th ed, Saunders, Elsevier.
4. Schwartzstein R.M. (2011), “Approach to the patient with dyspnea”, UpToDate version 19.1.
5. Topol E.J., Califf R.M., Isner J. et al. (2002), “Textbook of Cardiovascular Medicine”, 2nd ed, Lippincott Williams & Wilkins.
HƯỚNG DẪN CHẨN ĐOÁN VÀ XỬ TRÍ ĐAU NGỰC
1. ĐẠI CƯƠNG
Đau ngực là một triệu chứng rất thường gặp trên lâm sàng, do nhiều nguyên nhân khác nhau gây nên, trong đó có những nguyên nhân nguy hiểm, trực tiếp đe dọa tính mạng người bệnh nếu không được chẩn đoán và xử trí kịp thời.
Chẩn đoán nguyên nhân gây đau ngực đôi khi rất khó khăn và đòi hỏi cần thời gian, nhưng điểm quan trọng nhất đối với các thầy thuốc lâm sàng cần phải chẩn đoán xác định hoặc loại trừ được các nguyên nhân gây đau ngực nguy hiểm, đe dọa tính mạng bệnh nhân như: cơn đau thắt ngực không ổn định, nhồi máu cơ tim, phình tách động mạch chủ ngực, nhồi máu phổi, tràn khí màng phổi áp lực.
2. CHẨN ĐOÁN
2.1. Lâm sàng
2.1.1. Hỏi bệnh
Hỏi kỹ tiền sử: Tiền sử bệnh tim mạch (tăng huyết áp, xơ vữa động mạch, bệnh lý mạch vành, huyết khối tĩnh mạch), tiền sử bệnh hô hấp (BPTNMT, hen phế quản, tràn khí màng phổi), tiền sử chấn thương va đập vùng ngực, tiền sử bệnh tiêu hoá (viêm loét dạ dày, viêm dạ dày thực quản trào ngược).
Khai thác bệnh sử:
– Hoàn cảnh xuất hiện đau ngực: Đau ngực sau bữa ăn có thể do nguyên nhân dạ dày, thực quản hoặc cơn đau thắt ngực. Đau ngực sau gắng sức thể lực, sau kích thích lạnh, sau stress tâm lý, sau khi quan hệ tình dục thường có liên quan đến bệnh mạch vành.
– Khởi phát cơn đau: Cơn đau xuất hiện đột ngột cần tìm nhồi máu cơ tim, nhồi máu phổi, tràn khí màng phổi, phình tách động mạch chủ. Đau âm ỉ, từ từ cần tìm đau nguồn gốc thành ngực, đau nguồn gốc tiêu hoá.
– Tính chất cơn đau: Đau dữ dội, đè ép ngực: cần tìm nhồi máu cơ tim, phình tách động mạch chủ.
– Vị trí đau: Đau giữa ngực thường là đau do cơn đau thắt ngực, đau có nguồn gốc từ cơ quan tiêu hoá. Đau bên phải hay bên trái thường do nguyên nhân phổi, màng phổi.
– Hướng lan: Đau lan lên cổ, hàm dưới thường là cơn đau thắt ngực, đau lan từ ngực xuống bụng, thắt lưng thường do phình tách động mạch chủ.
– Yếu tố làm cho cơ đau tăng lên: Đau tăng lên khi nuốt thức ăn thường do nguyên nhân thực quản. Đau tăng lên khi ho, hắt hơi hoặc hít thở sâu, đau
tăng lên khi thay đổi tư thế thường do nguyên nhân bệnh lý màng phổi hay phổi ảnh h-ởng đến màng phổi lá thành.
– Yếu tố làm cho cơn đau giảm đi: Đau giảm đi sau bữa ăn hoặc dùng các thuốc trung hoà acid dịch vị nguyên nhân thường do bệnh lý dạ dày. Cơn đau dịu đi sau khi ngậm thuốc nitroglycerin dưới lưỡi hoặc khi đặt bệnh nhân nằm nghỉ ngơi yên tĩnh thường do bệnh lý mạch vành.
2.1.2. Khám lâm sàng
♦ Khám toàn trạng
– Chú ý tình trạng bệnh nhân: Hốt hoảng, lo lắng trong cơn đau thắt ngực.
– Vã mồ hôi, xanh tái: Cần tìm nguyên nhân nhồi máu cơ tim, tắc mạch phổi, phình tách động mạch chủ.
– Suy hô hấp nặng lên: Bệnh lý phổi – màng phổi, nhồi máu cơ tim, tắc mạch phổi.
♦ Khám tim mạch
– Đo huyết áp (HA) tứ chi: Phát hiện tăng HA, tụt HA, chênh lệch HA giữa các chi.
– Đếm nhịp tim, nhịp mạch: Phát hiện dấu hiệu mất mạch ngoại vi, loạn nhịp tim.
– Khám mạch nhiều vị trí: Mạch quay hai bên, mạch bẹn, mạch khoeo chân, mạch mu chân, so sánh tìm vị trí tắc mạch. Dấu hiệu huyết khối tĩnh mạch chi dưới.
– Tìm dấu hiệu mạch đảo: Tràn dịch màng tim, trong cơn hen phế quản, đợt cấp BPTNMT.
♦ Khám hô hấp
– Tìm các dấu hiệu bất thường: Tam chứng Gailliard (tràn khí màng phổi), hội chứng ba giảm (tràn dịch màng phổi, viêm mủ màng phổi), hội chứng đông đặc (viêm phổi, u phổi).
– Khám thành ngực phát hiện các tổn thương tại chỗ đặc biệt là zona đang tiến triển hoặc đã khỏi, tổn thương đụng dập thành ngực do chấn thương,…
♦ Khám tiêu hóa: Phát hiện các bệnh lý thực quản như viêm loét thực quản, viêm loét dạ dày – hành tá tràng, trào ngược dạ dày thực quản, thủng thực quản.
2.2. Cận lâm sàng
♦ Điện tâm đồ: Cần làm sớm ngay khi tiếp nhận bệnh nhân, nếu tình trạng bệnh nhân nặng nên làm tại giường. Chẩn đoán cơn đau thắt ngực không ổn định, nhồi máu cơ tim khi có hình ảnh ST chênh lên, có sóng Q hoại tử. Chẩn đoán định hướng nhồi máu phổi nếu có hình ảnh sóng S sâu ở DI và sóng Q ở DIII (hình ảnh SIQIII).
♦ X-quang tim phổi chuẩn: Rất giá trị trong chẩn đoán nguyên nhân đau ngực có nguồn gốc từ phổi, màng phổi: tràn khí màng phổi, tràn dịch màng phổi, viêm phổi – màng phổi, u phổi.
♦ Xét nghiệm máu: CK, CK- MB, Troponin I, khi có nghi ngờ cơn đau thắt ngực, nhồi máu cơ tim. Xét nghiệm định lượng D-Dimer khi nghi ngờ nhồi máu phổi.
♦ Khí máu động mạch: Đánh giá tình trạng hô hấp và thăng bằng toan kiềm. Nếu có hiệu ứng Shunt (PaCO2 giảm, PaO2 giảm) cần nghĩ tới nguyên nhân nhồi máu phổi.
♦ Siêu âm tim: Phát hiện nhồi máu cơ tim, tràn dịch màng tim, phình tách động mạch chủ.
♦ Chụp CLVT lồng ngực đa đầu dò (MSCT): Có tiêm cản quang tĩnh mạch rất có giá trị chẩn đoán phình tách động mạch chủ ngực, nhồi máu phổi, nhồi máu cơ tim. Đồng thời trên phim CLVT cũng giúp đánh giá bệnh lý màng phổi – nhu mô phổi và bệnh lý trung thất.
2.3. Nguyên nhân đau ngực
2.3.1. Đau ngực có nguồn gốc từ thành ngực
– Nhiễm trùng da, cơ.
– Do chấn thương đụng dập cơ.
– Zona thần kinh, viêm dây thần kinh liên sườn.
– Ung thư tuyến vú, viêm-áp xe tuyến vú hoặc tắc tuyến sữa.
– Viêm khớp, thoái hoá khớp ức sườn.
– Lao cột sống ngực.
– Di căn ung thư vào cột sống ngực, xương sườn.
2.3.2. Đau ngực có nguồn gốc tại màng phổi
– Viêm màng phổi do virus, vi khuẩn.
– Tràn mủ màng phổi.
– Tràn dịch màng phổi do lao, do ung thư.
– Tràn khí màng phổi, tràn máu tràn khí kết hợp do chấn thương lồng ngực.
2.3.3. Nguyên nhân gây đau ngực có nguồn gốc từ phổi
– Viêm phổi, áp xe phổi.
– BPTNMT, hen phế quản.
– Ung thư phế quản.
2.3.4. Đau ngực có nguồn gốc từ tim mạch
– Cơn đau thắt ngực, nhồi máu cơ tim.
– Phình tách động mạch chủ.
– Viêm màng ngoài tim, tràn dịch màng ngoài tim.
– Tăng áp lực động mạch phổi.
– Nhồi máu phổi.
2.3.5. Đau ngực có nguồn gốc từ cơ quan tiêu hóa
– Hội chứng trào ngược dạ dày – thực quản.
– Co thắt thực quản, thủng rách thực quản.
– Viêm loét thực quản, viêm loét dạ dày.
– Ung thư thực quản, dạ dày.
3. XỬ TRÍ ĐAU NGỰC
3.1. Nguyên tắc xử trí đau ngực
– Cần sớm đưa ra chẩn đoán xác định trước khi quyết định điều trị triệu chứng.
– Kiểm soát hô hấp – huyết động: thở ôxy, dẫn lưu khí nếu tràn khí màng phổi. Cho thuốc hạ áp nếu tăng huyết áp, cho thuôc vận mạch nếu truỵ mạch, tụt huyết áp, điều trị loạn nhịp tim nếu có.
– Điều trị triệu chứng: tuỳ theo mức độ đau ngực và nguyên nhân gây đau, nếu đau ngực nhiều có thể cho morphin tiêm.
– Điều trị theo nguyên nhân: tuỳ nguyên nhân mà có phương pháp điều trị khác nhau.
3.2. Xử trí một số nguyên nhân đau ngực
3.2.1. Nhồi máu cơ tim cấp
♦ Xử trí ban đầu:
– Cho bệnh nhân nằm tại giường, thở oxy và giảm đau ngực bằng morphin tiêm tĩnh mạch.
– Nitroglycerin 0,4 mg ngậm dưới lưỡi hoặc natispray xịt dưới lưỡi. Lưu ý không dùng nitroglycerin nếu NMCT thất phải hoặc huyết áp tối đa < 90 mmHg.
– Chống ngưng kết tiểu cầu: Aspirin 325 – 500 mg nhai hoặc tiêm TM. Nếu bệnh nhân có chống chỉ định dùng aspirin thì thay bằng clopidogrel 300 mg.
– Chống đông: heparin 65-70 UI/kg tiêm TM, sau đó duy trì liều 15-18 UI/kg/h.
– Thuốc chẹn beta: nếu huyết áp > 90 mmHg và nhịp tim > 60 nhịp/phút.
♦ Điều trị tái tưới máu:
– Tùy theo thời điểm bệnh nhân đến viện, mức độ tổn thương, trang thiết bị hiện có, tình trạng của bệnh nhân, cân nhắc lựa chọn phương pháp điều trị tái tưới máu bằng thuốc tiêu sợi huyết, can thiệp động mạch vành qua da hoặc phẫu thuật bắc cầu nối chủ vành.
3.2.2. Cơn đau thắt ngực
– Dùng sớm thuốc chống ngưng kết tiểu cầu: aspergic 325-500 mg nhai hoặc tiêm TM. Nếu bệnh nhân có chống chỉ định dùng aspergic thì thay bằng clopidogrel 300 mg.
– Giảm đau ngực bằng nitrat và/hoặc chẹn beta.
– Chống đông máu bằng heparin hoặc heparin trọng lượng phân tử thấp (LMWH).
3.2.3. Phình tách động mạch chủ
– Dùng thuốc giảm đau, nếu đau ngực nhiều có thể tiêm morphin.
– Kiểm soát huyết áp và giảm nhịp tim, tốt nhất là dùng nhóm chẹn beta.
– Hội chẩn với bác sỹ chuyên khoa phẫu thuật mạch máu xét can thiệp.
3.2.4. Nhồi máu phổi
– Giảm đau ngực bằng paracetamol. Nếu không đỡ thì tiêm morphin.
– Cho bệnh nhân thở oxy, nhằm đạt được SPO2 > 90%.
– Dùng thuốc chống đông heparin, sau đó dùng gối thuốc chống đông kháng vitamin K. Khi đạt được INR trong khoảng liều điều trị từ 2-3 thì xem xét cắt heparin sớm.
– Nếu nhồi máu diện rộng có thể cân nhắc dùng thuốc tiêu sợi huyết hoặc phẫu thuật khi có rối loại huyết động.
3.2.5. Tràn khí màng phổi
– Cho bệnh nhân thở oxy, sau đó tiến hành chọc hút khí màng phổi bằng kim hoặc mở màng phổi tối thiểu dẫn lưu khí tuỳ theo mức độ tràn khí.
– Những trường hợp bị tràn khí màng phổi tái phát nhiều lần, tràn khí màng phổi ở bệnh nhân BPTNMT, hen phế quản, giãn phế nang, có nhiều kén khí bóng khí cần đặt vền đề phòng ngừa tái phát bằng phương pháp nội soi màng phổi thắt đốt các kén khí, bóng khí hoặc sử dụng các loại hoá chất (bột talc, Iodopovidon…) gây dính màng phổi qua nội soi hoặc qua ống dẫn lưu màng phổi.
TÀI LIỆU THAM KHẢO
1. James L.M. (2011), “Diagnostic approach to chest pain in adults”, UpToDate version 19.1.
2. Hollander J.E., Chase M. (2011), “Evaluation of chest pain in the emergency department”, UpToDate version 19.1.
3. Robert J. Mason (2010), “Murray and Nadel’s Textbook of respiratory medicine”, 5th ed, Saunders, Elsevier.
4. Ryan T.J., Reeder G.S. (2011), “Management of suspected acute coronary syndrome in the emergency department”. UpToDate version 19.1.
5. Topol E.J., Califf R.M., Isner J. et al. (2002), “Textbook of Cardiovascular Medicine”, 2nd ed, Lippincott Williams & Wilkins.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ VIÊM PHẾ QUẢN CẤP
1. ĐẠI CƯƠNG
Viêm phế quản cấp là tình trạng viêm nhiễm cấp tính của niêm mạc phế quản ở người trước đó không có tổn thương. Bệnh khỏi hoàn toàn không để lại di chứng. Nguyên nhân thường do nhiễm virus, vi khuẩn hoặc cả hai loại.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Lâm sàng
– Khởi phát bằng viêm long đường hô hấp trên với sốt nhẹ, viêm mũi họng (hắt hơi, sổ mũi, đau rát họng), có thể viêm mũi mủ, viêm xoang, viêm amiđan, viêm tai giữa; sau lan xuống khí – phế quản.
– Người bệnh thường không sốt, một số trường hợp có sốt nhẹ, hoặc sốt cao.
– Ho: những ngày đầu thường có ho khan, có khi ho ông ổng, ho từng cơn, dai dẳng, cảm giác rát bỏng sau xương ức, khàn tiếng.
– Khạc đờm: đờm có thể màu trắng trong, hoặc đờm có màu vàng, xanh, hoặc đục như mủ.
– Khám phổi: thường bình thường, một số trường hợp thấy có ran ngáy, hoặc có thể cả ran rít.
2.1.2. Cận lâm sàng
– X-quang phổi bình thường hoặc có thể thấy thành phế quản dày.
– Xét nghiệm: có thể có số lượng bạch cầu và tốc độ máu lắng tăng trong trường hợp nhiễm vi khuẩn.
2.2. Chẩn đoán phân biệt
– Viêm phổi: khám phổi thấy ran ẩm, nổ khu trú; chụp X-quang phổi thấy hình đám mờ, trường hợp điển hình thấy đám mờ hình tam giác với đáy quay ra ngoài, đỉnh quay về phía rốn phổi.
– Hen phế quản: có thể có cơ địa dị ứng. Ho, khó thở thành cơn, thường về đêm và khi thay đổi thời tiết, khó thở ra, có tiếng cò cứ, sau cơn hen thì hết các triệu chứng. Đáp ứng tốt với liệu pháp corticoid và thuốc giãn phế quản.
– Giãn phế quản bội nhiễm: tiền sử ho khạc đờm kéo dài, có các đợt nhiễm khuẫn tái diễn, nghe phổi: ran nổ, ran ẩm 2 bên. Chụp cắt lớp vi tính ngực lớp mỏng 1 mm độ phân giải cao giúp chẩn đoán xác định bệnh.
– Dị vật đường thở: tiền sử có hội chứng xâm nhập, người bệnh có ho khạc đờm hoặc ho máu, viêm phổi tái diễn nhiều đợt sau chỗ tắc do dị vật. Chụp cắt lớp vi tính ngực, soi phế quản có thể phát hiện dị vật.
– Lao phổi: ho khạc đờm kéo dài, có thể ho máu, sốt nhẹ về chiều. X- quang phổi thấy tổn thương nghi lao (thâm nhiễm, nốt, hang, xơ). Soi, cấy đờm có vi khuẩn lao.
– Ung thư phổi, phế quản: tiền sử hút thuốc lá, thuốc lào nhiều năm. Lâm sàng có thể ho máu, đau ngực, gầy sút cân. X-quang và/hoặc cắt lớp vi tính ngực có tổn thương dạng đám mờ hoặc xẹp phổi. Nội soi phế quản và sinh thiết cho chẩn đoán xác định.
– Đợt cấp suy tim sung huyết: tiền sử có bệnh tim mạch (cao huyết áp, bệnh van tim, bệnh mạch vành, bệnh cơ tim), nghe phổi có ran ẩm, ran rít, ran ngáy. X-quang phổi bóng tim to, phổi ứ huyết. Điện tim có các dấu hiệu chỉ điểm. Siêu âm tim cho chẩn đoán xác định.
2.3. Chẩn đoán nguyên nhân
2.3.1. Virus
– Viêm phế quản cấp do virus chiếm 50 tới 90% các trường hợp viêm phế quản cấp.
– Các virus thường gặp nhất là các myxovirus (virus cúm và virus á cúm), các rhinovirus, coronavirus, virus đại thực bào đường hô hấp (respiratory syncytial virus), adenovirus, enterovirus (coxsackie và echovirus) và một số chủng virus herpes (cytomegalovirus, varicellae).
– Lâm sàng thấy các dấu hiệu nhiễm virus không đặc hiệu.
– Chẩn đoán xác định căn nguyên virus dựa vào việc tìm thấy virus ở các bệnh phẩm đường hô hấp qua nuôi cấy tế bào, PCR, miễn dịch huỳnh quang hoặc huyết thanh chẩn đoán nhưng trên thực tế ít làm, trừ trong các vụ dịch lớn.
2.3.2. Vi khuẩn
– ít gặp hơn các trường hợp viêm phế quản cấp do virus.
– Thường gặp nhất là nhóm các vi khuẩn không điển hình như Mycoplasma và Chlamydia, các vi khuẩn gây mủ hiếm gặp hơn.
– Do phế cầu, Hemophillus influenza: ít gặp ở người lớn, hay đi kèm với sốt và các dấu hiệu ngoài đường hô hấp. Xét nghiệm vi khuẩn thường âm tính.
2.3.3. Viêm phế quản cấp do hít phải hơi độc
Khí SO2, Clo, Amoniac, acid, dung môi công nghiệp, hơi độc chiến tranh, khói do cháy nhà cũng gây viêm phế quản cấp.
3. ĐIỀU TRỊ
– Ở người lớn viêm phế quản cấp đơn thuần có thể tự khỏi không cần điều trị.
– Điều trị triệu chứng:
+ Nghỉ ngơi, bỏ thuốc lá, giữ ấm.
+ Giảm ho, long đờm: ho khan nhiều, gây mất ngủ có thể cho các thuốc giảm ho như:
• Terpin codein 15- 30 mg/24 giờ hoặc.
• Dextromethorphan 10-20 mg/24 giờ ở người lớn hoặc
• Nếu ho có đờm: thuốc long đờm có acetylcystein 200 mg x 3 gói/24 giờ.
+ Nếu có co thắt phế quản: thuốc giãn phế quản cường β2 đường phun hít (salbutamol, terbutanyl) hoặc khí dung salbutamol 5 mg x 2- 4 nang/24 giờ hoặc uống salbutamol 4 mg x 2-4 viên/24 giờ.
+ Bảo đảm đủ nước uống, dinh dưỡng.
– Không cần dùng kháng sinh cho viêm phế quản cấp đơn thuần ở người bình thường.
– Chỉ định dùng kháng sinh khi:
+ Ho kéo dài trên 7 ngày.
+ Ho, khạc đờm mủ rõ.
+ Viêm phế quản cấp ở người có bệnh mạn tính nặng như suy tim, ung thư.
– Chọn kháng sinh tùy thuộc mô hình vi khuẩn và tình hình kháng thuốc tại địa phương. Có thể dùng kháng sinh như sau:
+ Ampicillin, amoxicilin liều 3 g/24 giờ, hoặc
+ Amoxicillin + acid clavulanic; ampicillin + sulbactam: liều 3 g/24 giờ, hoặc.
+ Cephalosporin thế hệ 1: cephalexin 2-3 g/24 giờ, hoặc
+ Cefuroxim 1,5 g/24 giờ, hoặc
+ Macrolid: Erythromycin 1, 5g ngày x 7 ngày, azithromycin 500 mg x 1 lần/ngày x 3 ngày (tránh dùng thuốc nhóm này cùng với thuốc giãn phế quản nhóm xanthin, thuốc nhóm IMAO).
– Điều trị bệnh lý ổ nhiễm trùng khác.
4. PHÒNG BỆNH
– Loại bỏ yếu tố kích thích: không hút thuốc, tránh khói bụi trong, ngoài nhà, môi trường ô nhiễm, giữ ấm vào mùa lạnh.
– Tiêm vaccin phòng cúm, phế cầu, đặc biệt khuyến cáo mạnh cho những bệnh nhân có bệnh phổi mạn tính, suy tim, cắt lách, tuổi trên 65.
– Điều trị các nhiễm trùng tai mũi họng, răng hàm mặt, tình trạng suy giảm miễn dịch.
– Vệ sinh răng miệng.
TÀI LIỆU THAM KHẢO
1. Aagaard E., Gonzales R. (2004), “Management of acute bronchitis in healthy adults”, Infect Dis Clin North Am, 18 (4); pp.919-937.
2. Knutson D., Braun C. (2002), “Diagnosis and management of acute bronchitis”, Am Fam Physician, 65 (10); pp.2039-2044.
3. Marrie T.J. (2008), “Acute bronchitis”, Fishmans Pulmonary Diseases and Disorder 4th ed, McGraw-Hill, 2097-2098.
4. Wark P. (2004), “Bronchitis (acute)”, Clin Evid, pp.1923-1932.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ VIÊM PHỔI MẮC PHẢI Ở CỘNG ĐỒNG
1. ĐẠI CƯƠNG
Viêm phổi mắc phải ở cộng đồng là tình trạng nhiễm khuẩn của nhu mô phổi xảy ra ở ngoài bệnh viện, bao gồm viêm phế nang, ống và túi phế nang, tiểu phế quản tận hoặc viêm tổ chức kẽ của phổi. Tác nhân gây viêm phổi có thể là các vi khuẩn, virus, ký sinh trùng, nấm, nhưng không do trực khuẩn lao.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Lâm sàng
– Khởi phát đột ngột với sốt cao 39 – 40oC, rét run.
– Đau ngực: thường có, đôi khi là triệu chứng nổi bật, đau bên tổn thương.
– Ho mới xuất hiện, tăng dần, lúc đầu ho khan, về sau ho có đờm đặc, màu vàng, xanh hoặc màu gỉ sắt. Có khi nôn, chướng bụng, đau bụng.
– Khó thở trong trường hợp tổn thương phổi lan tỏa, nặng hoặc xẩy ra ở những bệnh nhân có các bệnh mạn tính kèm theo: thở nhanh, tím môi đầu chi.
– Khám:
+ Hội chứng nhiễm trùng: sốt cao, thở hôi, môi khô lưỡi bẩn.
+ Hội chứng đông đặc ở phổi, ran ẩm, ran nổ bên tổn thương.
– Dấu hiệu gợi ý viêm phổi do phế cầu: mụn Herpes ở mép, môi, cánh mũi
– Trường hợp đặc biệt: Người nghiện rượu có thể có lú lẫn, trẻ con có co giật, người cao tuổi triệu chứng thường không rầm rộ, có khi bắt đầu bằng lú lẫn, mê sảng (tỷ lệ tử vong cao do suy hô hấp cấp, hạ nhiệt độ).
– Thể không điển hình: biểu hiện ho khan, nhức đầu, đau cơ. Khám thường không rõ hội chứng đông đặc; thấy rải rác ran ẩm, ran nổ. X-quang phổi tổn thương không điển hình (mờ không đồng đều, giới hạn không rõ hình thuỳ).
2.1.3. Cận lâm sàng
– Công thức máu: Số lượng bạch cầu tăng > 10 giga/lít, bạch cầu đa nhân trung tính tăng trên 75%. Khi số lượng bạch cầu giảm < 4,5 giga/lít: hướng tới viêm phổi do virus.
– Tốc độ lắng máu tăng, CRP, procalcitonin tăng.
– Cấy máu hoặc đờm có thể thấy vi khuẩn gây bệnh.
– X-quang phổi: đám mờ hình tam giác đỉnh ở phía rốn phổi, đáy ở phía ngoài hoặc các đám mờ có hình phế quản hơi, có thể mờ góc sườn hoành.
– Chụp cắt lớp vi tính ngực: có hội chứng lấp đầy phế nang với dấu hiệu phế quản hơi, thuỳ phổi viêm không giảm thể tích, bóng mờ phế nang hoặc mô kẽ, tổn thương mới xuất hiện ở một bên hoặc cả hai bên, có thể kèm theo tràn dịch màng phổi.
2.3. Chẩn đoán phân biệt
2.3.1. Lao phổi
– Tiền sử tiếp xúc với người mắc lao.
– Ho khạc đờm kéo dài, có thể ho máu, sốt nhẹ về chiều, gầy sút cân.
– X-quang phổi có tổn thương nghi lao (nốt, thâm nhiễm, hang xơ), hay gặp ở nửa trên (vùng hạ đòn) 2 bên. Có khi không điển hình nhất là ở người suy giảm miễn dịch (HIV/AIDS, dùng corticoid kéo dài, ….).
– Chẩn đoán xác định: tìm thấy trực khuẩn kháng cồn, kháng toan (AFB) trong đờm hoặc dịch phế quản qua soi trực tiếp, PCR-MTB dương tính, hoặc nuôi cấy MGIT.
2.3.2. Nhồi máu phổi
– Có yếu tố nguy cơ: bệnh nhân sau đẻ, sau phẫu thuật ở vùng tiểu khung, sau chấn thương, gãy xương, bất động lâu ngày, viêm tắc tĩnh mạch chi dưới, dùng thuốc tránh thai.
– Đau ngực dữ dội, ho ra máu, khó thở, có thể có dấu hiệu sốc.
– Điện tâm đồ có thể thấy dấu hiệu tâm phế cấp: S sâu ở D1, Q sâu ở D3, trục phải, block nhánh phải.
– Khí máu có thể thấy tăng thông khí: PaO2 giảm và PaCO2 giảm.
– D-dimer máu tăng cao.
– Chụp cắt lớp vi tính có tiêm thuốc cản quang tĩnh mạch có thể phát hiện vị trí nhồi máu.
2.3.3. Ung thư phổi
– Thường gặp ở người > 50 tuổi, có tiền sử nghiện thuốc lá, thuốc lào.
– Ho khạc đờm lẫn máu, gầy sút cân.
– X-quang phổi có đám mờ.
– Chụp cắt lớp vi tính ngực, soi phế quản và sinh thiết cho chẩn đoán xác định.
– Nên chú ý những trường hợp nghi ngờ hoặc sau khi điều trị hết nhiễm khuẩn mà tổn thương phổi không cải thiện sau 1 tháng hoặc viêm phổi tái phát ở cùng một vị trí.
2.3.4. Giãn phế quản bội nhiễm
– Bệnh nhân có tiền sử ho khạc đờm mủ kéo dài, có sốt. Khám phổi: có ran ẩm, ran nổ cố định.
– Cần chụp phim cắt lớp vi tính lồng ngực lớp mỏng 1 mm độ phân giải cao để chẩn đoán.
2.4. Chẩn đoán nguyên nhân
– Dựa vào xét nghiệm vi sinh đờm, máu hoặc dịch phế quản.
– Các vi khuẩn gây viêm phổi điển hình: Streptococcus pneumonia, Hemophilus influenza.
– Các vi khuẩn gây viêm phổi không điển hình: Legionella pneumonia, Mycoplasma pneumonia, Chlamydiae pneumonia.
– Các vi khuẩn gây viêm phổi nặng: Staphylococcus aureus, Klebsiella pneumoniae, Pseudomonas aeruginosa, vi khuẩn yếm khí.
– Một số trường hợp do virus, nấm, ký sinh trùng.
2.5. Chẩn đoán mức độ nặng
Có nhiều cách đánh giá mức độ nặng của viêm phổi; trong khuôn khổ bài trình bày, chúng tôi sử dụng bảng điểm CURB65. Khi lựa chọn thuốc cho điều trị, bên cạnh điểm CURB65, còn cần cân nhắc các yếu tố khác như: bệnh mạn tính, mức độ tổn thương trên X-quang, những yếu tố liên quan vi khuẩn học…
– C: Rối loạn ý thức.
– U: Urê > 7 mmol/L.
– R: Tần số thở ≥ 30 lần/phút.
– B: Huyết áp:
+ Huyết áp tâm thu < 90 mmHg hoặc.
+ Huyết áp tâm trương < 60 mmHg.
– 65: Tuổi ≥ 65.
– Đánh giá: Mỗi biểu hiện trên được tính 1 điểm, từ đó đánh giá mức độ nặng của viêm phổi như sau:
• Viêm phổi nhẹ: CURB65 = 0-1 điểm: điều trị ngoại trú.
• Viêm phổi trung bình: CURB65 = 2 điểm: điều trị tại bệnh viện.
• Viêm phổi nặng: CURB65 = 3-5 điểm: điều trị tại bệnh viện.
3. ĐIỀU TRỊ
3.1. Nguyên tắc chung
– Xử trí tuỳ theo mức độ nặng.
– Điều trị triệu chứng.
– Điều trị nguyên nhân: lựa chọn kháng sinh theo căn nguyên gây bệnh, nhưng ban đầu thường theo kinh nghiệm lâm sàng, yếu tố dịch tễ, mức độ nặng của bệnh, tuổi bệnh nhân, các bệnh kèm theo, các tương tác, tác dụng phụ của thuốc.
– Thời gian dùng kháng sinh: từ 7 đến 10 ngày nếu do các tác nhân gây viêm phổi điển hình, 14 ngày nếu do các tác nhân không điển hình, trực khuẩn mủ xanh.
3.2. Điều trị
3.2.1. Điều trị ngoại trú: CURB65: 0-1 điểm
– Amoxicillin 500 mg-1g: uống 3 lần/ngày.
– Hoặc clarithromycin 500 mg x 2 lần/ngày.
– Hoặc amoxicilin 50 mg/kg/ngày + macrolide (Erythromycin 2 g/ngày, hoặc clarithromycin 500 mg x 2 lần/ngày) khi nghi do vi khuẩn không điển hình.
– Hoặc có thể dùng β – lactam/ức chế men β – lactamase (amoxicilin clavulanat) kết hợp với 1 thuốc nhóm macrolid (clindamycin: 500 mg x 2 lần/ngày hoặc azithromycin 500 mg/ngày).
– Hoặc dùng nhóm cephalosporin thế hệ 2: cefuroxim 0,5 g/lần x 3 lần/ngày hoặc kết hợp với 1 thuốc nhóm macrolid.
– Đảm bảo cân bằng nước – điện giải và thăng bằng kiềm – toan.
3.2.2. Điều trị viêm phổi trung bình: CURB65 = 2 điểm
– Kháng sinh:
+ Amoxicilin- acid clavulanic: 1g x 3 lần/ngày (uống) kết hợp với 1 thuốc nhóm macrolid (clindamycin: 500 mg x 2 lần/ngày hoặc azithromycin 500 mg/ngày).
+ Nếu không uống được: amoxicilin – acid clavulanic: 1g x 3 lần/ngày (tiêm tĩnh mạch) kết hợp với 1 thuốc nhóm macrolid dùng theo đường tĩnh mạch (clindamycin: 500 mg x 2 lần/ngày hoặc azithromycine 500 mg/ngày), hoặc levofloxacin 750 mg/ngày hoặc moxifloxacin 400 mg/ngày.
– Đảm bảo cân bằng nước – điện giải và thăng bằng kiềm – toan.
– Dùng thuốc hạ sốt khi nhiệt độ > 38,5oC.
3.2.3. Điều trị viêm phổi nặng: CURB65 = 3-5 điểm
– Kháng sinh.
+ Kết hợp amoxillin acid clavulanic 1 g/lần x 3 lần/ngày (tiêm tĩnh mạch) kết hợp thêm: clarithromycin 500 mg (uống 2 lần/ngày) hoặc levofloxacin 750 mg/ngày.
+ Hoặc cephalosporin phổ rộng (cefotaxim 1 g x 3 lần/ngày hoặc ceftriaxon 1 g x 3 lần/ngày hoặc ceftazidim 1 g x 3 lần/ngày) kết hợp với macrolid hoặc aminoglycosid hoặc fluoroquinolon (levofloxacin 0,75 g/ngày, moxifloxacin 400 mg/ngày).
+ Xem xét thay đổi kháng sinh tuỳ theo diễn biến lâm sàng và kháng sinh đồ nếu có.
– Thở oxy, thông khí nhân tạo nếu cần, đảm bảo huyết động, điều trị các biến chứng nếu có.
3.4. Điều trị một số viêm phổi đặc biệt (Phác đồ điều trị cho bệnh nhân nặng khoảng 60 kg)
3..4.1. Viêm phổi do Pseudomonas aeruginosa
– Ceftazidime 2 g x 3 lần/ngày + gentamycin hoặc tobramycin hoặc amikacin với liều thích hợp.
– Liệu pháp thay thế: ciprofloxacin 500 mg x 2 lần/ngày + piperacilin 4g x 3 lần /ngày + gentamycin hoặc tobramycin hoặc amikacin với liều thích hợp.
3.4.2. Viêm phổi do Legionella:
– Clarithromycin 0,5 g x 2 lần/ngày rifampicin 0,6 g x 1- 2 lần/ngày x 14 – 21 ngày.
– Hoặc fluoroquinolon (ciprofloxacin, ofloxacin, levofloxacin, moxifloxacin).
3.4.3. Viêm phổi do tụ cầu vàng
– Tụ cầu vàng nhạy cảm với methicillin: oxacilin 1 g x 2 lần/ngày rifampicin 0,6 g x 1- 2 lần/ngày.
– Viêm phổi do tụ cầu vàng kháng với methicillin: vancomycin 1 g x 2 lần/ngày.
3.4.4. Viêm phổi do virus cúm
– Điều trị triệu chứng là chính: hạ sốt, giảm đau.
– Oseltamivire 75 mg x 2 viên/ngày uống chia 2 lần. Trường hợp nặng có thể dùng liều gấp đôi.
– Dùng kháng sinh khi có biểu hiện bội nhiễm vi khuẩn.
3.4.5. Một số viêm phổi khác
– Do nấm: Dùng một số thuốc chống nấm như: amphotericin B, itraconazol, voriconazol.
– Pneumocystis Jiroveci: Cotrimoxazol: liều dựa trên TMP (15 mg/kg/ngày chia 4 lần) x 21 ngày; người bệnh < 40 kg: TMP- SMX 480 mg, 2 viên/lần x 4 lần; người bệnh > 40 kg: TMP- SMX 480 mg, 3 viên/lần x 4 lần. Trong trường hợp suy hô hấp: prednisolon (uống hoặc tĩnh mạch) (40 mg x 2 lần/ngày x 5 ngày, sau đó 40 mg x 1 lần/ngày x 5 ngày rồi 20 mg x 1 lần/ngày x 11 ngày).
– Do a-míp: metronidazol 0,5 g x 3 lọ/ngày truyền tĩnh mạch chia 3 lần.
4. PHÒNG BỆNH
– Điều trị tốt các ổ nhiễm trùng tai mũi họng, răng hàm mặt.
– Tiêm vaccin phòng cúm mỗi năm 1 lần, phòng phế cầu 5 năm 1 lần cho những trường hợp có bệnh phổi mạn tính, suy tim, tuổi trên 65 hoặc đã cắt lách.
– Loại bỏ những yếu tố kích thích độc hại: thuốc lá, thuốc lào.
– Giữ ấm cổ, ngực trong mùa lạnh.
TÀI LIỆU THAM KHẢO
1. Armitage K., Woodhead M. (2007), “New guidelines for the management of adult community-acquired pneumonia”, Curr Opin Infect Dis, 20 (2); pp.170-176.
2. Cunha B.A. (2007), “Severe Community-acquired Pneumonia in the Critical Care Unit”, Infectious Disease in Critical Care Medicine 22nd ed, New York: Informa Healthcare, pp.157-168.
3. Cunha B.A. (2008), “Pneumonia Essentials”, 2nd ed, Royal Oak, MI: Physicians Press, pp.55-63.
4. Lim W.S., Baudouin S.V., George R.C. et al. (2009). BTS guidelines for the management of community acquired pneumonia in adults update 2009”, Thorax, 2009; 64 (Suppl_3): pp.1-55.
5. Marrie T.J. (2008), “Community-acquired pneumonia”, Fishmans Pulmonary Diseases and Disorder, 4th ed, McGraw-Hill, pp.2097-2115.
6. Torres A., Menyndez R., Wunderink R. (2010), “Pyogenic Bacterial Pneumonia and Lung Abcess”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunder, Elsevier.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ VIÊM PHỔI MẮC PHẢI Ở BỆNH VIỆN, VIÊM PHỔI LIÊN QUAN ĐẾN THỞ MÁY, VIÊM PHỔI LIÊN QUAN CHĂM SÓC Y TẾ
1. ĐẠI CƯƠNG
Viêm phổi mắc phải ở bệnh viện (Hospital acquired pneumonia: HAP) là viêm phổi xuất hiện sau nhập viện 48 giờ.
Viêm phổi liên quan đến thở máy (Ventilator associated pneumonia: VAP) là một thể của HAP xuất hiện 48 – 72 giờ sau khi đặt ống nội khí quản hoặc mở khí quản.
Viêm phổi liên quan chăm sóc y tế (Health care associated pneumonia: HCAP) là viêm phổi xuất hiện ở những người không nhập viện nhưng có tiếp xúc rộng rãi với các chăm sóc y tế như:
– Có tiêm truyền tĩnh mạch, chăm sóc vết thương trong vòng 30 ngày trước.
– Sống trong các nhà điều dưỡng.
– Điều trị cấp cứu tại bệnh viện ≥ 2 ngày, trong vòng 90 ngày.
– Vào bệnh viện hoặc các phòng lọc máu trong vòng 30 ngày.
Căn nguyên vi sinh
Những vi khuẩn gây viêm phổi mắc phải ở bệnh viện thường gặp bao gồm: Pseudomonas aeruginosa, Escherichia coli, Klebsiella pneumoniae, Staphylococcus aureus và các chủng Acinetobacter. Vi khuẩn gây viêm phổi mắc phải ở bệnh viện thường kháng nhiều kháng sinh.
Các yếu tố nguy cơ của tình trạng kháng thuốc cao bao gồm:
– Có dùng kháng sinh điều trị bệnh lý nhiễm trùng trong 90 ngày trước đây.
– Hiện đang nằm viện ≥ 5 ngày.
– Tần suất kháng kháng sinh cao trong cộng đồng hoặc trong khoa đang nằm điều trị.
– Có bệnh suy giảm miễn dịch và/hoặc sử dụng các thuốc ức chế miễn dịch.
Các yếu tố nguy cơ của HAP, VAP, HCAP.
– Thở máy: là yếu tố nguy cơ hàng đầu của HAP. Đặt nội khí quản làm gia tăng nguy cơ gây HAP lên 6-21 lần.
– Các yếu tố khác bao gồm:
+ Tuổi > 70.
+ Có bệnh phổi mạn tính kèm theo như: BPTNMT, giãn phế quản, xơ phổi.
+ Hít phải dịch ứ đọng vùng hầu họng, dịch dạ dày trào ngược.
+ Nằm lâu, hôn mê.
+ Chấn thương ngực.
+ Hiện đang có ống thông dạ dày.
+ Đang điều trị thuốc kháng thụ thể H2 hoặc thuốc kháng acid.
+ Có chuyển tới khoa Hồi sức tích cực để làm các thủ thuật chẩn đoán hoặc điều trị.
+ Có điều trị kháng sinh trước đó đặc biệt kháng sinh nhóm cephalosporin thế hệ 3.
+ Chạy thận chu kỳ trong 30 ngày gần đây.
+ Các bệnh lý suy giảm miễn dịch.
+ Có tiêm truyền tĩnh mạch, chăm sóc vết thương trong vòng 30 ngày trước.
+ Sống trong các nhà điều dưỡng.
+ Điều trị cấp cứu tại bệnh viện ≥ 2 ngày, trong vòng 90 ngày.
+ Vào bệnh viện hoặc các phòng lọc máu trong vòng 30 ngày.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định HAP, VAP, HCAP
Tiêu chuẩn lâm sàng
– Có tổn thương mới hoặc thâm nhiễm tiến triển trên phim X-quang phổi.
– Kèm thêm ít nhất 2 trong số các biểu hiện sau:
+ Sốt.
+ Khạc đờm mủ.
+ Bạch cầu máu ngoại vi tăng > 10 giga/l hoặc giảm < 3,5 giga/l.
+ Độ bão hòa oxy trong máu giảm.
Tiêu chuẩn chẩn đoán vi sinh định lượng dịch tiết đường hô hấp dưới
– Đờm: > 1 x 105 CFU/ml (Colomy Forming Unit: Đơn vị khuẩn lạc).
– Chất tiết khí quản: > 1 x 106 CFU/ml.
– Chải có bảo vệ: > 1 x 103 CFU/ml.
– Dịch rửa phế quản phế nang: > 1 x 104 CFU/ml.
Hoặc phân lập vi khuẩn từ cấy máu hay dịch màng phổi.
Phân biệt HAP, VAP với HCAP:
– Đang điều trị tại bệnh viện xuất hiện viêm phổi: HAP.
– Đang thở máy xuất hiện viêm phổi: VAP.
– Không nằm điều trị tại bệnh viện (tham khảo thêm phần đại cương): chẩn đoán HCAP.
2.2. Chẩn đoán phân biệt
– Nhồi máu phổi
+ Các biểu hiện suy hô hấp nặng lên mà không tìm thấy căn nguyên phù hợp.
+ Đau ngực, có thể có ho máu.
+ Có yếu tố nguy cơ của nhồi máu phổi: bệnh van tim hoặc phẫu thuật ở vùng tiểu khung, hoặc nằm lâu.
+ Điện tâm đồ có thể thấy dấu hiệu S1 Q3; khí máu có thể thấy PaO2 giảm và PaCO2 giảm.
– Xẹp phổi: Thường xuất hiện ở bệnh nhân đang thở máy, do tắc đờm. Bệnh nhân xuất hiện suy hô hấp, tuy nhiên rì rào phế nang phổi bên tổn thương giảm, áp lực đường thở tăng cao. Chụp X-quang thấy phổi bên tổn thương mờ và xẹp. Điều trị chủ yếu bằng hút đờm, soi rửa phế quản.
– Đặc biệt lưu ý chẩn đoán phân biệt viêm phổi mắc phải bệnh viện với một số tình trạng bệnh lý phổi khác có trước khi nhập viện nhưng không được phát hiện hoặc tình trạng bệnh lý phổi từ trước nặng lên do điều trị như các trường hợp lao phổi, nấm phổi…
2.3. Chẩn đoán nguyên nhân gây HAP, VAP, HCAP
– Việc xác định căn nguyên phải dựa vào xét nghiệm vi sinh vật các bệnh phẩm đường hô hấp dưới, máu và phản ứng huyết thanh.
– Cấy máu 2 lần ở tất cả các bệnh nhân nghi ngờ HAP, VAP, HCAP.
– Phải lấy bệnh phẩm đường hô hấp dưới cấy tìm vi khuẩn trước khi dùng kháng sinh.
– Đờm, dịch phế quản: nhuộm gram, cấy tìm vi khuẩn gây bệnh hiếu khí, kị khí.
– Bệnh phẩm qua nội soi phế quản ống mềm: rửa phế nang vùng phổi tổn thương, chải phế quản bằng ống thông có nút bảo vệ.
– Chải phế quản mù bằng ống thông có nút bảo vệ đưa qua ống nội khí quản khi không làm được nội soi phế quản ống mềm.
– Nhóm vi khuẩn gram – âm, hiếu khí: Pseudomonas aeruginosa, Escherichia coli, Klebsiella pneumoniae, Serratia marcescens, các chủng Enterobacter, các chủng Proteus, và các chủng Acinetobacter.
– Nhóm vi khuẩn Gram-dương, hiếu khí: Tụ cầu vàng (Staphylococcus aureus), đặc biệt S. aureus kháng methicilin.
– Streptococcus pneumoniae, Haemophilus influenzae: Thường gây viêm phổi mắc phải ở cộng đồng, tuy nhiên, do xuất hiện những chủng kháng penicilin, do vậy có thể gây viêm phổi mắc phải ở bệnh viện trong một số ít các trường hợp.
– Legionella pneumophila và nấm (các chủng Candida, Aspergillus fumigatus): Gây viêm phổi mắc phải ở bệnh viện cho những trường hợp suy giảm miễn dịch sau ghép tạng hoặc nhiễm HIV.
– Virus: Virus cúm týp A là căn nguyên khá thường gặp gây viêm phổi mắc phải ở bệnh viện do cơ chế lây truyền từ bệnh nhân sang bệnh nhân. Đặc biệt với trường hợp nhiễm Coronavirus gây dịch viêm đường hô hấp cấp tính nặng (SARS) có thể lây lan trong bệnh viện nhanh.
3. ĐIỀU TRỊ
3.1. Nguyên tắc chung
– Xử trí tuỳ theo mức độ nặng. Những trường hợp viêm phổi có suy hô hấp cần được điều trị tại khoa Hồi sức tích cực.
– Lựa chọn kháng sinh ban đầu thường dựa theo các yếu tố nguy cơ của viêm phổi mắc phải ở bệnh viện (bảng 1), mô hình vi khuẩn gây bệnh thường gặp tại địa phương, mức độ nặng của bệnh, tuổi bệnh nhân, các bệnh kèm theo, các tương tác, tác dụng phụ của thuốc.
3.2. Lựa chọn kháng sinh khi chưa có kết quả vi khuẩn học
Bảng 6.1: Hướng dẫn lựa chọn kháng sinh ban đầu cho viêm phổi bệnh viện khi chưa có kết quả vi khuẩn học
|
Phân loại |
Nguyên nhân chính |
Kháng sinh lựa chọn |
| Nằm viện 2-5 ngày
Viêm phổi nhẹ, vừa hoặc nặng và nguy cơ thấp |
Enterobacteriaceae, S. pneumoniae, H. infuenzae,
S. aureus nhạy cảm methicilin. |
Beta-lactam + ức chế betalactamase (piperacilin + tazobactam, ticarcilin + clavulanat), hoặc ceftriaxon, hoặc fluoroquinolon.
Có thể kết hợp 1 aminoglycosid |
| Nằm viện > 5 ngày
Viêm phổi nhẹ, vừa |
Tương tự nằm viện 2-5 ngày | |
| Nằm viện ≥ 5 ngày
Viêm phổi nặng và nguy cơ thấp hoặc |
P. aruginosa, các chủng Enterobacter, các chủng Acinetobacter. | Carbapenem hoặc nhóm beta -lactam
+ ức chế betalactamase (piperacilin + tazobactam, cefoperazol+sulbactam), Hoặc cefepim |
| Nằm viện ≥ 2 ngày
Viêm phổi nặng và nguy cơ cao |
Carbapenem hoặc beta -lactam
+ ức chế betalactamase (piperacilin + tazobactam, cefoperazol+sulbactam), hoặc cefepim. Kết hợp với amikacin hoặc fluoroquinolon. |
|
| Trường hợp đặc biệt | ||
| Gần đây có phẫu thuật bụng hoặc có bị sặc vào phổi. | Vi khuẩn kỵ khí | Beta-lactam + ức chế betalactamase (piperacilin + tazobactam, cefoperazol + sulbactam) hoặc clindamycin + metronidazol (nếu dị ứng với các thuốc trên) |
| Nhiễm S. aureus kháng methicilin ở các vị trí khác. Có dùng kháng sinh chống S. aureus trước đó | S. aureus kháng methicilin | Như bảng 2 |
| Nằm khoa Hồi sức kéo dài
Dùng kháng sinh phổ rộng trước đó Bệnh cấu trúc phổi |
P. aeruginosa | Như bảng 2 |
Nguy cơ cao: tuổi ≥ 65, viêm tụy, BPTNMT, bệnh lý thần kinh (đột quỵ, quá liều thuốc, hôn mê, bại liệt), suy tim sung huyết, suy dinh dưỡng, đái tháo đường, có đặt nội khí quản, suy thận, phẫu thuật ngực, bụng, nghiện rượu. Những trường hợp khác được xem là Nguy cơ thấp.
Khi đã xác định được căn nguyên gây bệnh thì theo kháng sinh đồ (bảng 6.2).
– Đảm bảo đủ liều ngay từ đầu (bảng 6.3). Thời gian dùng kháng sinh: Từ 10 đến 21 ngày tuỳ theo căn nguyên.
– Viêm phổi mắc phải ở bệnh viện cần được điều trị nội trú tại các bệnh viện tỉnh và bệnh viện trung ương.
3.3. Lựa chọn kháng sinh theo căn nguyên vi khuẩn học
Bảng 6.2: Hướng dẫn lựa chọn kháng sinh khi có kết quả vi khuẩn học cho viêm phổi bệnh viện
|
Chủng vi khuẩn |
Thuốc lựa chọn ban đầu |
Thuốc thay thế |
| S. aureus nhạy cảm methicilin | Oxacilin hoặc cephalosporin thế hệ 1 ± rifampicin | cefotaxim, ceftriaxon, fluoroquinolon, trimethoprim- sulphamethoxazol, clindamycin |
| S. aureus kháng methicilin | Vancomycin hoặc linezolid ± rifampicin, hoặc teicoplanin | fluoroquinolon, trimethoprim- sulphamethoxazol, linezolid (tùy theo kháng sinh đồ) |
| K. pneumoniae và các Enterobacteriaceae khác (ngoại trừ Enterobacter) | Beta-lactam + ức chế betalactamase (piperacilin + tazobactam, cefoperazol + sulbactam), cephalosporins thế hệ 3, cefepim ± aminoglycosid; carbapenem | fluoroquinolon, aztreonam |
| Enterobacter | Imipenem + cilastatin, beta-lactam + ức chế betalactamase (piperacilin + tazobactam, ticarcilin + clavulanat), cefepim, fluoroquinolon, ± minoglycosid | cephalosporin thế hệ 3 + aminoglycosid |
| Vi khuẩn Gram âm sinh ESBL | Imipenem + cilastatin, meropenem | |
| P. aeruginosa | Beta-lactam kháng Pseudomonas (ceftazidim, cefepim) + aminoglycosid;
Carbapenem + aminoglycosid |
fluoroquinolon + aminoglycosid fluoroquinolon + beta-lactam kháng Pseudomonas (ceftazidim, cefepim) |
| Acinetobacter | Aminoglycosid + piperacilin hoặc imipenem + cilastatin | Colistin cho Acinetobacter kháng carbapenem |
Chú ý: Khi sử dụng thuốc nhóm cephalosporin kết hợp với thuốc nhóm aminoglycosid cần theo dõi chức năng thận của người bệnh 2 lần/tuần.
Hướng dẫn điều trị nhiễm khuẩn do MRSA (J Infectious 2009; 59 (S1): S25-S31)
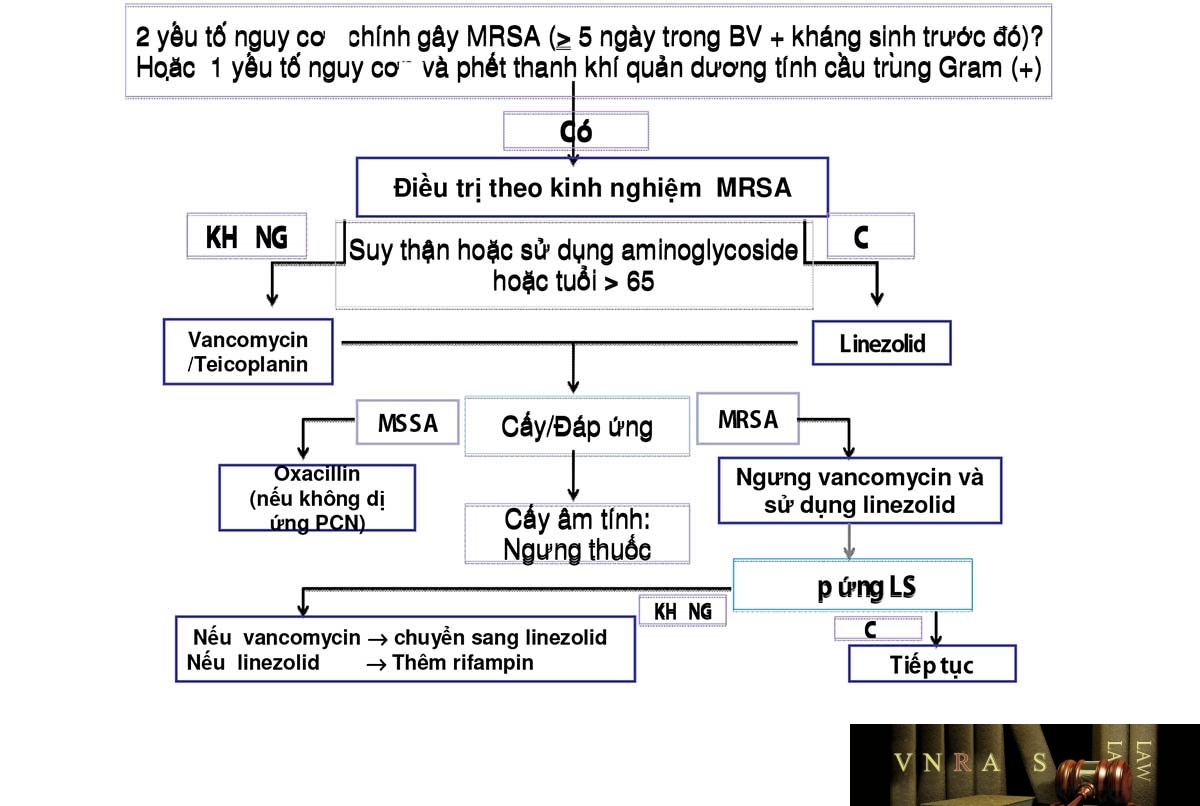
Bảng 6.3: Liều kháng sinh đường tĩnh mạch ban đầu cho viêm phổi mắc phải ở bệnh viện người lớn
|
Kháng sinh |
Liều |
|
Cephalosporin |
|
| Cefepim |
1-2g mỗi 8-12 giờ |
| Ceftazidim |
2g mỗi 8 giờ |
|
Carbapenem |
|
| Imipenem + cilastatin |
500mg mỗi 6 giờ hoặc 1g mỗi 8 giờ |
|
Beta-lactam + ức chế betalactamase |
|
| Piperacilin + tazobactam |
4,5 g mỗi 6 giờ |
| Ticarcilin + clavulanat |
3,2 g mỗi 6 giờ |
| Gentamicin |
7 mg/kg/ngày* |
| Tobramycin |
7 mg/kg/ngày* |
| Amikacin |
20 mg/kg/ngày* |
| Levofloxacin |
750 mg/ngày |
| Ciprofloxacin |
400 mg mỗi 8 giờ |
| Vancomycin |
15 mg/kg mỗi 12 giờ * |
* Với bệnh nhân có chức năng gan, thận bình thường
3.4. Các điều trị khác
– Hạ sốt: dùng paracetamol 0,5 g x 1 viên/lần khi nhiệt độ > 38,5oC. Ngày không dùng quá 4 viên.
– Bù nước điện giải.
– Thở oxy nhằm duy trì SpO2 > 90%.
4. TIẾN TRIỂN VÀ BIẾN CHỨNG
Tỷ lệ tử vong do viêm phổi mắc phải ở bệnh viện rất cao (30-70%) tuy nhiên nhiều trường hợp viêm phổi mắc phải ở bệnh viện tử vong là do bản thân bệnh chính có trước khi mắc viêm phổi hơn là tử vong do viêm phổi mắc phải ở bệnh viện. Tỷ lệ tử vong của các bệnh nhân tăng lên khi xuất hiện nhiễm khuẩn huyết (đặc biệt với P. aeruginosa và Acinetobacter), bệnh nhân có phẫu thuật hoặc điều trị kháng sinh không hiệu quả.
5. DỰ PHÒNG BỆNH
Thường xuyên tập huấn, nâng cao ý thức tôn trọng nguyên tắc vệ sinh: Rửa tay kỹ bằng xà phòng, khử trùng tay bằng cồn trước và sau khi thăm khám bệnh nhân, lúc làm thủ thuật nhằm tránh lây nhiễm chéo. Tuân thủ tuyệt đối nguyên tắc vô trùng khi làm các thủ thuật. Cách ly sớm các bệnh nhân nhiễm vi khuẩn đa kháng thuốc.
– Thường xuyên theo dõi chặt chẽ tình trạng nhiễm trùng trong khoa, trong bệnh viện nhằm nhanh chóng phát hiện những chủng vi khuẩn kháng thuốc để đưa ra hướng dẫn điều trị kháng sinh hợp lý cho các trường hợp nghi ngờ có viêm phổi mắc phải ở bệnh viện.
– Nên chỉ định thông khí nhân tạo không xâm nhập sớm nhằm hạn chế các trường hợp phải đặt nội khí quản, thông khí nhân tạo xâm nhập là nguyên nhân hàng đầu gây viêm phổi mắc phải ở bệnh viện.
– Nên đặt nội khí quản, ống thông dạ dày theo đường miệng hơn là đường mũi, nhằm tránh nguy cơ viêm xoang giúp giảm nguy cơ viêm phổi bệnh viện.
– Nên hút liên tục dịch ở hạ họng, trên thanh quản. Nên bơm bóng ống nội khí quản khoảng 20 cm H2O để ngăn dịch hầu họng xuống đường hô hấp dưới.
– Cần thận trọng đổ nước ở các bình chứa nước đọng trên đường ống thở tránh để nước đọng ở đó chảy vào dây ống thở qua việc khí dung thuốc. Đảm bảo dụng cụ, nguyên tắc vô trùng khi hút đờm qua nội khí quản hoặc ống mở khí quản.
– Cố gắng cai thở máy sớm, giảm tối thiểu thời gian lưu ống nội khí quản và thông khí nhân tạo xâm nhập.
– Bệnh nhân nên được nằm ở tư thế đầu cao (30o- 45o) để tránh nguy cơ sặc phải dịch đường tiêu hóa đặc biệt ở những bệnh nhân ăn qua ống thông dạ dày.
– Vỗ rung hàng ngày đối với các bệnh nhân phải nằm lâu.
– Vệ sinh răng miệng thường xuyên cho những bệnh nhân rối loạn ý thức, hôn mê, thở máy kéo dài.
TÀI LIỆU THAM KHẢO
1. Cunha B.A. (2010), “Pneumonia Essentials”, 33rd ed, Royal Oak, MI: Physicians Press, pp.111-118.
2. Ferrer M., Liapikou A., Valencia M., et al. (2010), “Validation of the American Thoracic Society-Infectious Diseases Society of America guidelines for hospital-acquired pneumonia in the intensive care unit”, Clin Infect Dis, 50 (7); pp.945.
3. Jean Chastre, Charles-Eduoard Luyt (2010), “Ventilator- Associated Pneumonia”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunder, Elsevier.
4. Niederman M.S., Craven D.E., Bonten M.J. et al. (2005), “Guidelines for the management of adults hospital-acquired, ventilator-associated, and healthcare-associated pneumonia”, Am J Respir Crit Care Med, 171; pp.388-416.
HƯỚNG DẪN CHẨN ĐOÁN VÀ XỬ TRÍ VIÊM PHỔI KHÔNG ĐÁP ỨNG ĐIỀU TRỊ
1. ĐẠI CƯƠNG
Viêm phổi không đáp ứng điều trị bao gồm những trường hợp viêm phổi được điều trị kháng sinh nhưng có đáp ứng chậm hoặc không có đáp ứng với điều trị.
Trước khi khẳng định viêm phổi không đáp ứng điều trị cần lưu ý những yếu tố làm viêm phổi tiến triển chậm bao gồm:
– Có bệnh mạn tính kèm theo:
• Bệnh phổi mạn tính: BPTNMT, giãn phế quản, xơ phổi.
• Nghiện rượu.
• Bệnh lý thần kinh: tăng nguy cơ hít phải, giảm khả năng ho, khạc đờm.
• Suy tim sung huyết.
• Suy thận.
• Nhiễm HIV, suy giảm miễn dịch.
• Có bệnh lý ác tính kèm theo.
• Đái tháo đường.
– Tuổi > 50: bệnh tiến triển chậm hơn.
– Những trường hợp tổn thương phổi nặng: có thể cần đến 10 tuần để sạch tổn thương.
– Viêm phổi do các vi khuẩn không điển hình có thoái lui bệnh nhanh hơn.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
– Trên lâm sàng: không đáp ứng điều trị kháng sinh đầy đủ sau 10 ngày hoặc các biểu hiện lâm sàng nặng lên sau 5 ngày điều trị kháng sinh đầy đủ.
– Trên X-quang phổi: tổn thương trên X-quang không thuyên giảm sau 1 tháng điều trị, hoặc tổn thương tiến triển nặng hơn sau 5 ngày điều trị.
2.2. Chẩn đoán nguyên nhân
– Do tình trạng kháng thuốc của các tác nhân gây viêm phổi. Cần lưu ý đến yếu tố kháng thuốc ở các trường hợp:
• Bệnh nhân có suy giảm miễn dịch.
• Có bệnh phổi mạn tính kèm theo.
• Có tiếp xúc thường xuyên với trẻ em < 5 tuổi.
• Điều trị kháng sinh dòng beta -lactam trong vòng 6 tháng.
• Có viêm phổi trong vòng 1 năm trước.
• Nhập viện trong 3 tháng trước.
• Viêm phổi mắc phải ở bệnh viện.
– Do chẩn đoán chưa đúng các tác nhân gây viêm phổi:
• Viêm phổi mạn tính do Pseudomonas pseudomalei (trực khuẩn Whitemore).
• Lao phổi.
• Nấm phổi.
– Viêm phổi có biến chứng: áp xe phổi, tràn mủ màng phổi.
– Các nguyên nhân không nhiễm trùng.
• Ung thư phổi: tổn thương thâm nhiễm của ung thư tiểu phế quản phế nang, viêm phổi sau tắc nghẽn.
• Tổn thương phổi kẽ trong các bệnh tự miễn.
• Viêm phổi do thuốc.
• Nghẽn mạch phổi.
• Phù phổi huyết động.
• Viêm phổi tăng bạch cầu ái toan.
• Viêm tiểu phế quản tắc nghẽn viêm phổi tổ chức hóa (BOOP, hoặc COP).
2.3. Các thăm dò chẩn đoán cần thực hiện
Đánh giá lại các biểu hiện lâm sàng: khai thác kỹ lại tiền sử, các yếu tố dịch tễ, bệnh sử, khám lâm sàng chi tiết, trong đó lưu ý các yếu tố làm gia tăng tính kháng thuốc, các yếu tố liên quan đến vật chủ như suy giảm miễn dịch, bệnh mạn tính kèm theo.
♦ Xét nghiệm vi sinh:
– Cấy máu: 2 lần liên tiếp.
– Nước tiểu: tìm kháng nguyên Legionella pneumophila.
– Đờm, dịch phế quản, dịch màng phổi (tùy theo từng bệnh nhân):
• Nhuộm gram, Giemsa, miễn dịch huỳnh quang để phát hiện Legionella; nhuộm Ziehl-Neelsen phát hiện các chủng Mycobacterium spp. và Nocardia spp.
• Cấy phát hiện các vi khuẩn thông thường, Legionella, mycobacteria, và nấm.
♦ Nội soi phế quản:
– Phát hiện các bất thường trong lòng phế quản, qua đó tiến hành sinh thiết, chải các tổn thương, rửa phế quản vùng phổi tổn thương.
– Lấy dịch phế quản làm các xét nghiệm như: tế bào, PCR-MTB, cấy MGIT tìm trực khuẩn lao, nhuộm soi, cấy tìm vi khuẩn.
– Định hướng nguyên nhân dựa theo tế bào dịch rửa phế quản:
• Chủ yếu bạch cầu đa nhân trung tính: viêm phổi do vi khuẩn hoặc BOOP.
• Chủ yếu bạch cầu lympho: lao phổi, viêm phổi tăng cảm, bệnh sacoit, xơ phổi.
• Chủ yếu bạch cầu ái toan: viêm phổi tăng bạch cầu ái toan, nấm phổi, Pneumocystis jirovecii, bệnh hệ thống, viêm phổi do thuốc.
• Đại thực bào có mảnh vùi Hemosiderin: xuất huyết phế nang.
♦ Chẩn đoán hình ảnh:
– Chụp X-quang phổi nhằm tìm những tổn thương như: tràn dịch màng phổi, hình hang, hoặc những tổn thương mới xuất hiện.
– Chụp cắt lớp vi tính ngực: đánh giá chi tiết hơn về những tổn thương nhu mô phổi, màng phổi, khoảng kẽ, trung thất.
♦ Sinh thiết phổi vùng tổn thương với các biện pháp như
– Sinh thiết phổi xuyên thành phế quản qua nội soi phế quản (chống chỉ định trong trường hợp viêm mủ phế quản).
– Sinh thiết phổi xuyên thành ngực dưới hướng dẫn của chụp cắt lớp vi tính, hoặc siêu âm (khi tổn thương phổi lớn, áp sát thành ngực).
– Nội soi lồng ngực hoặc sinh thiết phổi mở: cho phép lấy mảnh sinh thiết lớn, đặc biệt hữu ích trong chẩn đoán các trường hợp viêm phổi kẽ.
3. ĐỊNH HƯỚNG ĐIỀU TRỊ
3.1. Theo nguyên nhân gây viêm phổi không đáp ứng điều trị
– Tràn mủ màng phổi: mở màng phổi dẫn lưu, dùng kết hợp 2-3 kháng sinh.
– Áp xe phổi: dẫn lưu mủ ổ áp xe, dùng kết hợp 2-3 kháng sinh, thời gian điều trị 4-6 tuần
– Lao phổi: dùng thuốc chống lao.
– Nấm phổi: dùng thuốc chống nấm.
– Ung thư phổi: phẫu thuật, hóa trị liệu, xạ trị hoặc kết hợp nhiều biện pháp tùy theo giai đoạn bệnh.
3.2. Điều chỉnh các bất thường của bệnh nhân
– Suy giảm miễn dịch do dùng hóa chất hoặc corticoid: tạm dừng các thuốc gây suy giảm miễn dịch.
– Giảm bạch cầu đa nhân trung tính (< 500/ mL): dùng thuốc kích thích dòng bạch cầu hạt hoặc kích thích bạch cầu hạt – đại thực bào.
3.3. Thay đổi kháng sinh
– Chỉ nên thay đổi kháng sinh sau 72 giờ điều trị, ngoại trừ những trường hợp bệnh nhân nặng, tình trạng lâm sàng không ổn định, tiến triển trên X-quang phổi nhanh.
– Nên lựa chọn kháng sinh phổ rộng, có tác dụng với các chủng kháng thuốc của S. pneumonia, P. aeruginosa, S. aureus, và các vi khuẩn yếm khí. Khi chọn kháng sinh cần quan tâm các yếu tố:
• Kết quả chẩn đoán vi sinh trước đó của bệnh nhân.
• Mô hình vi khuẩn và tình hình kháng thuốc ở địa phương.
• Ở những vùng có MRSA: chọn kháng sinh theo kháng sinh đồ, các kháng sinh thường được chọn bao gồm: vancomycin, kết hợp thêm linezolid hoặc clindamycin.
• Viêm phổi mắc phải ở bệnh viện không đáp ứng điều trị: kết hợp 3 kháng sinh phổ rộng có tác dụng với các vi khuẩn: P. aeruginosa, MRSA, Acinetobacter spp, vi khuẩn đường ruột.
• Viêm phổi mạn tính do Pseudomonas pseudomalei (trực khuẩn Whitemore): dùng kháng sinh kéo dài 6 tháng.
TÀI LIỆU THAM KHẢO
1. Arancibia F., Ewig S., Martinez J.A. et al. (2000), “Antimicrobial treatment failures in patients with community-acquired pneumonia: causes and prognostic implications”, Am J Respir Crit Care Med, 162; pp.154.
2. Fein A.M., Feinsilver S.H., Niederman MS. et al. (1987), “When the pneumonia doesn’t get better”, Clin Chest Med, 8; pp.529.
3. Kuru T., Lynch J.P. (1999), “Nonresolving or slowly resolving pneumonia”, Clin Chest Med, 20; pp.623.
4. Low D.E. (2005), “Progressive and nonresolving pneumonia”, Curr Opin Pulm Med, 11 (3); pp.247-252.
5. Weyers C.M. (2005), “Nonresolving pneumonia”, Clin Chest Med, 26 (1); pp.143-158.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ ÁP XE PHỔI
1. ĐẠI CƯƠNG
Áp xe phổi là ổ mủ trong nhu mô phổi do viêm nhiễm hoại tử cấp tính không phải lao, sau khi ộc mủ tạo thành hang. áp xe phổi có thể có một hoặc nhiều ổ. Khi điều trị nội khoa quá 6 tuần thất bại thì gọi là áp xe phổi mạn tính.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Triệu chứng lâm sàng
– Sốt: 38o5C – 39oC hoặc cao hơn, có thể kèm rét run hoặc không.
– Đau ngực bên tổn thương, có thể có đau bụng ở những bệnh nhân áp xe phổi thuỳ dưới.
– Ho khạc đờm có mủ, đờm thường có mùi hôi hoặc thối, có thể khạc mủ số lượng nhiều (ộc mủ), đôi khi có thể khạc ra mủ lẫn máu hoặc thậm chí có ho máu nhiều. Có thể có trường hợp chỉ ho khan.
– Khó thở, có thể có biểu hiện suy hô hấp: thở nhanh, tím môi, đầu chi, PaO2 giảm, SaO2 giảm.
– Khám phổi: có thể thấy ran nổ, ran ẩm, ran ngáy, có khi thấy hội chứng hang, hội chứng đông đặc.
2.1.2. Cận lâm sàng
– Công thức máu: thường thấy số lượng bạch cầu > 10 giga/lít, tốc độ máu lắng tăng.
– X-quang phổi: hình hang thường có thành tương đối đều với mức nước hơi. Có thể có 1 hay nhiều ổ áp xe, một bên hoặc hai bên.
– Cần chụp phim X-quang phổi nghiêng (có khi phải chụp cắt lớp vi tính) để xác định chính xác vị trí ổ áp xe giúp chọn phương pháp dẫn lưu mủ phù hợp.
– Nhuộm soi trực tiếp và nuôi cấy vi khuẩn từ đờm, dịch phế quản hoặc mủ ổ áp xe. Cấy máu khi sốt > 38,5oC. Làm kháng sinh đồ nếu thấy vi khuẩn.
2.2. Chẩn đoán nguyên nhân
Việc xác định căn nguyên phải dựa vào xét nghiệm vi sinh vật đờm, dịch phế quản, máu hoặc bệnh phẩm khác.
Các tác nhân gây áp xe phổi thường là Staphylococcus aureus, Klebsiella pneumoniae, Pseudomonas aeruginosa, E. Coli, Proteus, vi khuẩn yếm khí, Streptococcus pneumoniae, Hemophilus influenzae. Một số trường hợp do nấm, ký sinh trùng (amíp).
Cần tìm các yếu tố thuận lợi như nghiện rượu, suy giảm miễn dịch do HIV hoặc các thuốc ức chế miễn dịch, tìm các ổ nhiễm khuẩn nguyên phát: răng hàm mặt, tai mũi họng,…
2.3. Chẩn đoán phân biệt
– Tràn khí tràn dịch màng phổi: hình mức nước – hơi trên phim X-quang phổi thẳng và phim X-quang phổi nghiêng có chiều dài khác nhau. Nếu là áp xe phổi thì hai kích thước này gần bằng nhau.
– Ung thư phổi áp xe hóa:
+ Bệnh nhân thường > 45 tuổi, tiền sử nghiện thuốc lá, thuốc lào.
+ Bên cạnh triệu chứng áp xe phổi, có thể thấy các triệu chứng khác như nuốt nghẹn, nói khàn, móng tay khum, ngón dùi trống, phù áo khoác, đau các khớp …
+ Phim X-quang phổi thấy hang có thành dày, thường lệch tâm, xung quanh có các tua gai, ít khi có hình ảnh mức nước hơi.
+ Chỉ định soi phế quản ở các bệnh nhân áp xe phổi và sinh thiết nếu có tổn thương để chẩn đoán xác định.
– Kén khí phổi bội nhiễm:
+ Biểu hiện lâm sàng giống áp xe phổi.
+ X-quang phổi: hình hang thành mỏng < 1 mm, có mức nước hơi và sau khi điều trị như một áp xe phổi thì kén khí vẫn còn tồn tại.
– Giãn phế quản hình túi cục bộ:
+ Tiền sử ho, khạc đờm hoặc có khi ho ra máu kéo dài nhiều năm, nghe phổi có ran ẩm, ran nổ tồn tại lâu.
+ Hình ảnh X-quang phổi: có nhiều ổ sáng xen kẽ vùng mờ không đều, chụp cắt lớp vi tính lồng ngực lớp mỏng, độ phân giải cao giúp chẩn đoán xác định.
– Lao phổi có hang:
+ Lao phổi thường tiến triển từ từ với toàn trạng gầy sút, suy sụp, sốt về chiều, ho khạc đờm, hoặc máu.
+ Có tiếp xúc với người mắc lao.
+ Tìm thấy trực khuẩn kháng cồn kháng toan (AFB) trong đờm (lấy 3 mẫu đờm liên tục trong 3 buổi sáng). Nuôi cấy tìm vi khuẩn lao trên môi trường Loweinstein hoặc môi trường lỏng MGIT-BACTEC để xác định chính xác loại vi khuẩn và kháng sinh đồ.
+ Phản ứng Mantoux với tuberculin trong nhiều trường hợp dương tính mạnh.
+ Máu lắng tăng.
+ X-quang phổi: trên nền tổn thương thâm nhiễm hoặc xơ hóa có một hoặc nhiều hang, thường khu trú ở đỉnh phổi.
3. ĐIỀU TRỊ
3.1. Điều trị nội khoa
3.1.1. Điều trị kháng sinh
– Nguyên tắc dùng kháng sinh:
+ Phối hợp từ 2 kháng sinh, theo đường tĩnh mạch hoặc tiêm bắp.
+ Liều cao ngay từ đầu.
+ Sử dụng thuốc ngay sau khi lấy được bệnh phẩm chẩn đoán vi sinh vật.
+ Thay đổi kháng sinh dựa theo diễn biến lâm sàng và kháng sinh đồ nếu có.
+ Thời gian dùng kháng sinh ít nhất 4 tuần (có thể kéo dài đến 6 tuần tuỳ theo lâm sàng và X-quang phổi).
– Các loại kháng sinh có thể dùng như sau:
+ Penicilin G 10 – 50 triệu đơn vị tuỳ theo tình trạng và cân nặng của bệnh nhân, pha truyền tĩnh mạch chia 3 – 4 lần/ngày, kết hợp với 1 kháng sinh nhóm aminoglycosid:
° Gentamycin 3-5 mg/kg/ngày tiêm bắp 1 lần hoặc.
° Amikacin 15 mg/kg/ngày tiêm bắp 1 lần hoặc pha truyền tĩnh mạch trong 250 ml dung dịch natriclorua 0,9%.
+ Nếu nghi vi khuẩn tiết betalactamase thì thay penicilin G bằng amoxicillin + acid clavunalic hoặc ampicillin + sulbactam, liều dùng 3- 6 g/ngày.
+ Nếu nghi ngờ áp xe phổi do vi khuẩn gram âm: dùng cephalosporin thế hệ 3 như cefotaxim 3 – 6 g/ngày, ceftazidim 3 – 6 g/ngày, kết hợp với kháng sinh nhóm aminoglycosid với liều tương tự như đã nêu ở trên.
+ Nếu nghi ngờ áp xe phổi do vi khuẩn yếm khí: kết hợp nhóm beta lactam + acid clavunalic với metronidazol liều 1- 1,5 g/ngày, truyền tĩnh mạch chia 2-3 lần /ngày, hoặc penicillin G 10-50 triệu đơn vị kết hợp metronidazol 1-1,5 g/ngày truyền tĩnh mạch, hoặc penicilin G 10-50 triệu đơn vị kết hợp clindamycin 1,8 g/ngày truyền tĩnh mạch.
+ Nếu nghi ngờ áp xe phổi do tụ cầu: oxacillin 6 – 12 g/ngày hoặc vancomycin 1-2 g/ngày, kết hợp với amikacin khi nghi do tụ cầu kháng thuốc.
+ Nếu nghi ngờ áp xe phổi do Pseudomonas aruginosa: ceftazidim 3 – 6 g/ngày, kết hợp với kháng sinh nhóm quinolon (ciprofloxacin 1 g/ngày, levofloxacin 750 mg/ngày, moxifloxacin 400 mg/ngày).
+ Nếu áp xe phổi do amíp: metronidazol 1,5 g/ngày, truyền tĩnh mạch chia 3 lần/ngày kết hợp với kháng sinh khác.
+ Chú ý xét nghiệm creatinin máu 1-2 lần/tuần đối với bệnh nhân có sử dụng thuốc nhóm aminoglycosid.
3.1.2. Dẫn lưu ổ áp xe
– Dẫn lưu tư thế, vỗ rung lồng ngực: dựa vào phim chụp X-quang phổi thẳng nghiêng hoặc chụp cắt lớp vi tính lồng ngực chọn tư thế bệnh nhân để dẫn lưu, kết hợp với vỗ rung lồng ngực. Dẫn lưu tư thế nhiều lần/ngày, để BN ở tư thế sao cho ổ áp xe được dẫn lưu tốt nhất, lúc đầu trong thời gian ngắn vài phút, sau kéo dài dần thời gian tùy thuộc vào khả năng chịu đựng của bệnh nhân có thể đến 15-20 phút/lần. Vỗ rung dẫn lưu tư thế mỗi ngày 2-3 lần.
– Có thể nội soi phế quản ống mềm để hút mủ ở phế quản giúp dẫn lưu ổ áp xe. Soi phế quản ống mềm còn giúp phát hiện các tổn thương gây tắc nghẽn phế quản và gắp bỏ dị vật phế quản nếu có.
– Chọc dẫn lưu mủ qua thành ngực: áp dụng đối với những ổ áp xe phổi ở ngoại vi, ổ áp xe không thông với phế quản; ổ áp xe ở sát thành ngực hoặc dính với màng phổi. Sử dụng ống thông cỡ 7- 14F, đặt vào ổ áp xe để hút dẫn lưu mủ qua hệ thống hút liên tục.
3.1.3. Các điều trị khác
– Đảm bảo chế độ dinh dưỡng cho bệnh nhân.
– Đảm bảo cân bằng nước điện giải, thăng bằng kiềm toan.
– Giảm đau, hạ sốt.
3.2. Điều trị phẫu thuật
Mổ cắt phân thuỳ phổi hoặc thùy phổi hoặc cả 1 bên phổi tuỳ theo mức độ lan rộng với thể trạng bệnh nhân và chức năng hô hấp trong giới hạn cho phép (FEV1 > 1 lít so với số lý thuyết):
– Ổ áp xe > 10 cm.
– Áp xe phổi mạn tính điều trị nội khoa không kết quả.
– Ho ra máu tái phát hoặc ho máu nặng đe dọa tính mạng.
– Áp xe phối hợp với giãn phế quản khu trú nặng.
– Có biến chứng rò phế quản khoang màng phổi.
4. PHÒNG BỆNH
– Vệ sinh răng miệng, mũi, họng.
– Điều trị tốt các nhiễm khuẩn răng – hàm – mặt, tai – mũi – họng. Thận trọng khi tiến hành các thủ thuật ở các vùng này để tránh các mảnh tổ chức rơi vào khí phế quản.
– Khi cho bệnh nhân ăn bằng ống thông dạ dày phải theo dõi chặt chẽ, tránh để sặc thức ăn.
– Phòng ngừa các dị vật rơi vào đường thở.
TÀI LIỆU THAM KHẢO
1. Bartlett J.G., Gorbach S.L., Tally F.P., Finegold S.M. (1974), “Bacteriology and treatment of primary lung abscess”, Am Rev Respir Dis, 109 (5); pp.510-518.
2. Fishman J.A. (2008), “Aspiration, empyema, lung abcesses and anaerobic infections”, Fishmans Pulmonary Diseases and Disorder, 4th ed, McGraw-Hill; pp.2141-2161.
3. Porter R.S. et al. (2006), “Lung abcess”. The Merck Manual, 18th ed, Merck Sharp & Dohme, pp.437- 439.
4. Tice A.D., Rehm S.J., Dalovisio J.R., et al (2004), “Practice guidelines for outpatient parenteral antimicrobial therapy, IDSA guidelines”, Clin Infect Dis; 38 (12); pp.1651-1672.
5. Torres A., Menyndez R., Wunderink R. (2010), “Pyogenic Bacterial Pneumonia and Lung Abcess”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunder, Elsevier; pp.1680-1771.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH PHỔI TẮC NGHẼN MẠN TÍNH GIAI ĐOẠN ỔN ĐỊNH
1. ĐẠI CƯƠNG
Bệnh phổi tắc nghẽn mạn tính (BPTNMT, COPD) là bệnh lý hô hấp mạn tính có thể dự phòng và điều trị được. Bệnh đặc trưng bởi sự tắc nghẽn luồng khí thở ra không hồi phục hoàn toàn, sự cản trở thông khí này thường tiến triển từ từ và liên quan đến phản ứng viêm bất thường của phổi với các phân tử nhỏ hoặc khí độc hại mà trong đó khói thuốc lá, thuốc lào đóng vai trò hàng đầu.
2. CHẨN ĐOÁN BPTNMT
2.1. Chẩn đoán xác định
2.1.1. Triệu chứng lâm sàng: Bệnh nhân có thể có một trong các dấu hiệu sau:
– Trong tiền sử và/hoặc hiện tại có tiếp xúc với yếu tố nguy cơ: hút thuốc lá, thuốc lào, tiếp xúc với khói bụi và hoá chất, khói bếp và khói của nhiên liệu đốt.
– Ho khạc đờm 3 tháng trong một năm và liên tiếp trong 2 năm trở lên.
– Khó thở: tiến triển nặng dần theo thời gian và khó thở liên tục. Bệnh nhân phải gắng sức để thở, thở nặng, cảm giác thiếu không khí, hoặc thở hổn hển. Khó thở tăng lên khi gắng sức, nhiễm trùng đường hô hấp.
– Khám lâm sàng: rì rào phế nang giảm là dấu hiệu thường gặp nhất, các dấu hiệu khác có thể thấy bao gồm: lồng ngực hình thùng, gõ vang trống, ran rít, ran ngáy, ran ẩm, ran nổ. ở giai đoạn muộn có thể thấy các dấu hiệu của suy tim phải (gan to, tĩnh mạch cổ nổi, phù 2 chân).
2.1.2. Cận lâm sàng
– Đo chức năng hô hấp:
+ Đây là tiêu chuẩn vàng để chẩn đoán xác định và đánh giá mức độ nặng BPTNMT.
+ Biểu hiện rối loạn thông khí tắc nghẽn không hồi phục hoàn toàn sau nghiệm pháp giãn phế quản (400mg salbutamol hoặc 80mg ipratropium hoặc 400 mg salbutamol và 80mg ipratropium khí dung hoặc phun hít với buồng đệm): chỉ số Gaensler (FEV1/FVC) < 70%.
– X-quang phổi thường ít có giá trị chẩn đoán xác định. Có thể thấy hình ảnh giãn phế nang: trường phổi quá sáng, cơ hoành 2 bên hạ thấp, có thể thấy hình bậc thang, khoang liên sườn giãn rộng, các bóng khí. Thấy động mạch thùy dưới phổi phải có đường kính > 16 mm khi có tâm phế mạn. Ngoài ra X- quang phổi trong một số trường hợp có thể giúp loại trừ các bệnh phổi khác mà trên lâm sàng cũng có dấu hiệu tắc nghẽn tương tự như BPTNMT: u phổi, lao phổi.
– Điện tâm đồ: ở các giai đoạn muộn có thể thấy các dấu hiệu của tăng áp động mạch phổi và suy tim phải: sóng P cao (> 2,5 mm) nhọn, đối xứng (P phế), trục phải (> 110o), dày thất phải (R/S ở V6 < 1).
2.2. Chẩn đoán phân biệt
– Lao phổi: ho kéo dài, khạc đờm hoặc có thể ho máu. X-quang phổi: tổn thương thâm nhiễm hoặc thành hang, thường ở đỉnh phổi. Xét nghiệm đờm, dịch phế quản: thấy hình ảnh trực khuẩn kháng cồn, kháng toan, hoặc MTB-PCR dương tính.
– Giãn phế quản: ho khạc đờm kéo dài, nghe phổi có ran nổ, ran ẩm. Chụp cắt lớp vi tính ngực, lớp mỏng, độ phân giải cao: thấy hình giãn phế quản.
– Hen phế quản (bảng 9.1).
Bảng 9.1: Chẩn đoán phân biệt BPTNMT với hen phế quản
|
Hen phế quản |
BPTNMT |
| – Thường bắt đầu khi còn nhỏ.
– Các triệu chứng biến đổi từng ngày. – Tiền sử dị ứng thời tiết, dị ứng thức ăn, viêm khớp, và/hoặc eczema, chàm. – Gia đình có người cùng huyết thống mắc hen. – Các triệu chứng ho, khó thở thường xuất hiện vào ban đêm /sáng sớm. – Khám ngoài cơn hen: hoàn toàn bình thường – Rối loạn thông khí tắc nghẽn hồi phục hoàn toàn – Hiếm khi có biến chứng tâm phế mạn hoặc suy hô hấp mạn |
– Xuất hiện thường ở người ≥ 40 tuổi.
– Các triệu chứng tiến triển nặng dần. – Tiền sử hút thuốc lá, thuốc lào nhiều năm.
– Khó thở lúc đầu khi gắng sức sau khó thở liên tục cả ngày. – Luôn có triệu chứng khi khám phổi – Rối loạn thông khí tắc nghẽn không phục hồi hoàn toàn. – Biến chứng tâm phế mạn hoặc suy hô hấp mạn thường xảy ra ở giai đoạn cuối |
2.3. Chẩn đoán mức độ nặng của bệnh
2.3.1. Chẩn đoán mức độ rối loạn thông khí tắc nghẽn
Bảng 9.2: Mức độ nặng theo chức năng thông khí phổi
|
Mức độ rối loạn thông khí tắc nghẽn |
Chỉ số |
| Mức độ I (nhẹ) | – FEV1/FVC < 70%
– FEV1 ≥ 80% trị số lý thuyết |
| Mức độ II (trung bình) | – FEV1/FVC < 70%
– 50% ≤ FEV1 < 80% trị số lý thuyết |
| Mức độ III (nặng) | – FEV1/FVC < 70%
– 30% ≤ FEV1 < 50% trị số lý thuyết |
| Mức độ IV (rất nặng) | – FEV1/FVC < 70%
– FEV1 < 30% trị số lý thuyết |
2.3.2. Đánh giá mức độ nặng theo điểm CAT và mMRC
Trong thực hành chỉ cần dùng CAT hoặc mMRC là đủ để đánh giá mức độ triệu chứng.
Thang điểm khó thở mMRC
mMRC 0: Chỉ xuất hiện khó thở khi hoạt động gắng sức
mMRC 1: Xuất hiện khó thở khi đi nhanh hoặc leo dốc
mMRC 2: Đi chậm hơn do khó thở hoặc phải dừng lại để thở khi đi cạnh người cùng tuổi
mMRC 3: Phải dừng lại để thở sau khi đi 100 m
mMRC 4: Rất khó thở khi ra khỏi nhà hoặc thay đồ
– mMRC: 0-1: ít triệu chứng: bệnh nhân thuộc nhóm A hoặc C
– mMRC: 2-4: nhiều triệu chứng: bệnh nhân thuộc nhóm B hoặc D
Bảng điểm CAT
| Tôi hoàn toàn không ho | 0 | 1 | 2 | 3 | 4 | 5 | Tôi ho thường xuyên |
| Tôi không khạc đờm, không có cảm giác có đờm | 0 | 1 | 2 | 3 | 4 | 5 | Tôi khạc nhiềm đờm, cảm giác luôn có đờm trong ngực |
| Tôi không có cảm giác nặng ngực | 0 | 1 | 2 | 3 | 4 | 5 | Tôi rất nặng ngực |
| Không khó thở khi leo dốc hoặc cầu thang | 0 | 1 | 2 | 3 | 4 | 5 | Rất khó thở khi leo dốc hoặc cầu thang |
| Tôi không bị giới hạn khi làm việc nhà | 0 | 1 | 2 | 3 | 4 | 5 | Tôi bị giới hạn khi làm việc nhà nhiều |
| Tôi rất tự tin khi ra khỏi nhà bất chấp bệnh phổi | 0 | 1 | 2 | 3 | 4 | 5 | Tôi không hề tự tin khi ra khỏi nhà vì bệnh phổi |
| Tôi ngủ rất yên giấc | 0 | 1 | 2 | 3 | 4 | 5 | Tôi ngủ không yên giấc vì bệnh phổi |
| Tôi cảm thấy rất khỏe | 0 | 1 | 2 | 3 | 4 | 5 | Tôi cảm thấy không còn chút sức lực nào |
– CAT ≤ 10: ít triệu chứng: bệnh nhân thuộc nhóm A hoặc C.
– CAT ≥ 10: nhiều triệu chứng: bệnh nhân thuộc nhóm B hoặc D.
2.3.3. Chẩn đoán mức độ nặng của bệnh theo chức năng hô hấp và điểm triệu chứng lâm sàng
Đánh giá:
Bệnh nhân thuộc nhóm (A) – Nguy cơ thấp, ít triệu chứng:
Mức độ tắc nghẽn đường thở nhẹ, trung bình và/hoặc có 0 – 1 đợt cấp trong vòng 12 tháng và khó thở giai đoạn 0 hoặc 1 (theo phân loại MRC) hoặc điểm CAT <10.
Bệnh nhân thuộc nhóm (B) – Nguy cơ thấp, nhiều triệu chứng:
Mức độ tắc nghẽn đường thở nhẹ, trung bình và/hoặc có 0-1 đợt cấp trong vòng 12 tháng và mức độ khó thở từ giai đoạn 2 trở lên (theo phân loại MRC) hoặc điểm CAT ≥ 10.
Bệnh nhân thuộc nhóm (C) – Nguy cơ cao, ít triệu chứng:
Mức độ tắc nghẽn đường thở nặng, rất nặng và/hoặc có ≥2 đợt cấp trong vòng 12 tháng và mức độ khó thở từ giai đoạn 0 – 1 (theo phân loại MRC) hoặc điểm CAT < 10.
Bệnh nhân thuộc nhóm (D) – Nguy cơ thấp, nhiều triệu chứng:
Mức độ tắc nghẽn đường thở nặng, rất nặng và/hoặc có ≥ 2 đợt cấp trong vòng 12 tháng và mức độ khó thở từ giai đoạn 2 trở lên (theo phân loại MRC) hoặc chỉ số CAT ≥ 10.
3. ĐIỀU TRỊ BPTNMT GIAI ĐOẠN ỔN ĐỊNH
3.1. Các điều trị chung
– Tránh lạnh, bụi, khói…
– Cai nghiện thuốc lá, thuốc lào: tư vền cai nghiện thuốc, dùng thuốc bổ xung theo bảng 4
– Vệ sinh mũi họng thường xuyên.
– Tiêm vắc xin phòng cúm hàng năm vào đầu mùa thu.
Bảng 9.4: Thuốc cai nghiện thuốc lá
|
Chế phẩm |
Liều dùng |
Tác dụng phụ |
| Điều trị thay thế nicotin | ||
|
Miếng dán da |
7, 14, hoặc 21 mg/ngày Liều thông thường = 21 mg/ngày trong 6 tuần, 14 mg/ ngày trong 2 tuần, 7mg/ ngày trong 2 tuần |
(Cho tất cả các chế phẩm nicotin) Đau đầu, mất ngủ, ngủ mê, buồn nôn, chóng mặt, nhìn mờ |
|
Kẹo nhai, viên nuốt |
2-4 mg mỗi 1-8h sau đó giảm dần liều |
|
|
Thuốc hít |
4 mg/cartridge 6-16 cartridge/ngày |
|
|
Xịt mũi |
0,5 mg/lần xịt 1-2 lần xịt cho mỗi mũi, mỗi giờ làm 1 lần |
|
| Điều trị không nicotin | ||
|
Bupropion ER |
150 mg mỗi ngày, trong 3 ngày, sau đó dùng ngày 2 lần trong 7-12 tuần. Dùng thuốc trước dừng hút thuốc lá 1 tuần |
Chóng mặt, nhức đầu, mất ngủ, buồn nôn, tăng huyết áp, co giật Tránh dùng cùng thuốc ức chế monoamin oxidase |
|
Vareniclin |
Ngày 1 đến 3: 0,5 mg uống buổi sáng; ngày 4 đến 7: 0,5 mg x 2 uống sáng – chiều; tuần 2 đến 12: 1 mg x 2 uống sáng – chiều. |
Buồn nôn, rối loạn giấc ngủ, ác mộng; rối loạn khả năng lái xe hoặc vận hành máy móc; trầm cảm, thay đổi hành vi, có ý định tự sát |
3.2. Thuốc giãn phế quản và corticoid
– Các thuốc giãn phế quản sử dụng điều trị BPTNMT: ưu tiên các loại thuốc giãn phế quản dạng phun hít khí dung. Liều lượng và đường dùng của các thuốc này tùy thuộc vào mức độ và giai đoạn bệnh (xem bảng 9.5).
– Corticoid được chỉ định khi bệnh nhân BPTNMT giai đoạn nặng (FEV1 < 50%), có đợt cấp lặp đi lặp lại (≥ 2 đợt trong 12 tháng gần đây). Dùng corticoid dưới dạng phun hít hoặc khí dung lâu dài với liều cao (budesonid 2000 mcg/ngày hoặc fluticason 1000 mcg/ngày).
Bảng 9.5: Các thuốc giãn phế quản và corticoid
| Thuốc | Liều dùng |
| Cường beta-2 tác dụng ngắn | |
| Salbutamol | Viên 4 mg, uống ngày 4 viên, chia 4 lần, hoặc
Nang khí dung 5 mg, khí dung ngày 4 nang, chia 4 lần, hoặc Salbutamol xịt 100 mcg/lần xịt, xịt ngày 4 lần, mỗi lần 2 nhát |
| Terbutalin | Viên 5 mg, uống ngày 4 viên, chia 4 lần, hoặc
Nang khí dung 5 mg, khí dung ngày 4 nang, chia 4 lần |
| Cường beta-2 tác dụng kéo dài | |
| Indacaterol | Dạng hít, 150, 300 mcg/liều, dùng 1 liều/ngày |
| Formoterol | Dạng hít 4,5 mcg/liều. Hít ngày 2 lần, mỗi lần 2 liều |
| Salmeterol | Dạng xịt, mỗi liều chứa 25 mcg, xịt ngày 2 lần, mỗi lần 2 liều |
| Kháng cholinergic | |
| Ipratropium bromid | Nang 2,5 ml. Khí dung ngày 3 nang, chia 3 lần |
| Tiotropium | Dạng hít ngày 1 viên 18 mcg |
| Kết hợp cường beta-2 tác dụng ngắn và kháng cholinergic | |
| Fenoterol/Ipratropium | Dạng khí dung: khí dung ngày 3 lần, mỗi lần pha 1-2 ml berodual với 3 ml natriclorua 0,9%. Dạng xịt: xịt ngày 3 lần, mỗi lần 2 nhát |
| Salbutamol/Ipratropium | Nang 2,5 ml. Khí dung ngày 3 nang, chia 3 lần |
| Nhóm Methylxanthin (chú ý không dùng kèm thuốc nhóm macrolid, tổng liều (bao gồm tất cả các thuốc nhóm methylxanthin) không quá 10 mg/kg/ngày). | |
| Aminophyllin | Ống 240 mg. Pha truyền tĩnh mạch ngày 2 ống, hoặc pha 1/2 ống với 10 ml glucose 5%, tiêm tĩnh mạch trong cấp cứu cơn khó thở cấp. |
| Theophyllin (SR) | Viên 0,1g hoặc 0,3g. Liều 10 mg/kg/ngày. Uống chia 2 lần. |
| Glucocorticosteroid dạng phun hít
Chú ý: cần xúc miệng sau sử dụng các thuốc dạng phun hít có chứa glucocorticosteroid |
|
| Beclomethason | Dạng xịt chứa 100 mcg/liều. Xịt ngày 4 liều, chia 2 lần |
| Budesonid |
Nang khí dung 0,5 mg. Khí dung ngày 2-4 nang, chia 2 lần, hoặc Dạng hít, xịt, liều 200 mcg/liều. Dùng 2-4 liều/ngày, chia 2 lần. |
| Fluticason | Nang 5 mg, khí dung ngày 2-4 nang, chia 2 lần |
| Kết hợp cường beta-2 tác dụng kéo dài và glucocoticosteroid | |
| Formoterol/Budesonid | Dạng ống hít. Liều 160/4,5 cho 1 liều hít. Dùng 2-4 liều/ngày, chia 2 lần |
| Salmeterol/ Fluticason | Dạng xịt hoặc hít. Liều 50/250 hoặc 25/250 cho 1 liều. Dùng ngày 2-4 liều, chia 2 lần. |
| Glucocorticosteroid đường toàn thân | |
| Prednison | Viên 5 mg. Uống ngày 6-8 viên, uống 1 lần sau ăn sáng. |
| Methylprednisolon | Lọ 40 mg, tiêm tĩnh mạch. Ngày tiêm 1-2 lọ |
3.3. Thở oxy dài hạn tại nhà
3.3.1. Chỉ định: suy hô hấp mạn (BPTNMT giai đoạn 4):
– Thiếu oxy (khí máu động mạch có: PaO2 ≤ 55 mmHg) thấy trên hai mẫu máu trong vòng 3 tuần, trạng thái nghỉ ngơi, không ở giai đoạn mất bù, không thở oxy, đã sử dụng các biện pháp điều trị tối ưu.
– PaO2 từ 56-59 mmHg kèm thêm một trong các biểu hiện:
+ Dấu hiệu suy tim phải.
+ Và/hoặc đa hồng cầu.
+ Và/hoặc tăng áp động mạch phổi đã được xác định (siêu âm tim Doppler…).
3.3.2. Lưu lượng, thời gian thở oxy:
– 1-3 l/phút và sẽ điều chỉnh theo khí máu (để tránh tăng CO2 máu quá mức khuyến cáo nên bắt đầu với lưu lượng thở oxy ≤ 2 lít/phút). Điều chỉnh lưu lượng oxy để đạt PaO2 từ 65 -70 mmHg, tương ứng với SaO2 tối ưu là 90-95% lúc nghỉ ngơi. Thời gian thở oxy ít nhất 15 giờ/24 giờ.
3.3.3. Các nguồn oxy
– Các bình khí cổ điển: cồng kềnh và phải nạp thường xuyên.
– Các máy chiết xuất oxy thuận tiện cho các bệnh nhân ít hoạt động. Ngoài ra, còn có các bình oxy lỏng.
3.4. Phẫu thuật
Hiện đã áp dụng một số phẫu thuật giảm thể tích phổi, cắt bóng khí phổi hoặc thay phổi trong một số trường hợp nhất định.
3.5. Điều trị BPTNMT theo giai đoạn bệnh
3.5.1. Điều trị BPTNMT theo GOLD 2010
Bảng 9.6: Chẩn đoán mức độ và điều trị BPTNMT theo giai đoạn bệnh ở thời kỳ ổn định theo GOLD 2010
|
Giai đoạn I: BPTNMT nhẹ |
Giai đoạn II: BPTNMT trung bình |
Giai đoạn III: BPTNMT nặng |
Giai đoạn IV: BPTNMT rất nặng |
||
|
FEV1/FVC < 70%, FEV1 ≥ 80% trị số lý thuyết. Có hoặc không có triệu chứng mạn tính (ho, khạc đờm, khó thở). |
FEV1/FVC <70% 50% ≤ FEV1 < 80% trị số lý thuyết. Có hoặc không có các triệu chứng mạn tính (ho, khạc đờm, khó thở). |
FEV1/FVC <70% 30% ≤ FEV1 < 50% trị số lý thuyết. Thường có các triệu chứng mạn tính (ho, khạc đờm, khó thở). |
FEV1/FVC < 70% FEV1 < 30% trị số lý thuyết hoặc có dấu hiệu lâm sàng của suy hô hấp mạn tính. |
||
| Tránh các yếu tố nguy cơ như hút thuốc lá, bụi, hóa chất. Giáo dục về bệnh và cách theo dõi điều trị, tiêm phòng vaccin cúm 1 lần/năm. | |||||
| Dùng các thuốc giãn phế quản tác dụng ngắn khi cần thiết (salbutamol, terbutalin, ipratropium hoặc theophyllin). | |||||
| Dùng thường xuyên thuốc GPQ tác dụng kéo dài. Phục hồi chức năng hô hấp. | |||||
| Hít corticoid nếu các triệu chứng và chức năng hô hấp cải thiện đáng kể khi dùng thuốc này hoặc có các đợt cấp tái phát ≥ 3 lần/3 năm. | |||||
| Điều trị oxy dài hạn tại nhà nếu có suy hô hấp mạn tính nặng. Xét điều trị phẫu thuật. | |||||
3.5.2. Điều trị BPTNMT theo GOLD, 2011
Bảng 9.7: Chọn thuốc điều trị BPTNMT theo GOLD, 2011
|
Nhóm bệnh nhân |
Lựa chọn ưu tiên |
Lựa chọn thứ hai |
Lựa chọn thay thế |
|
A |
SAMA khi cần hoặc SABA khi cần |
LAMA Hoặc LABA Hoặc SABA + SAMA |
Theophyllin |
|
B |
LAMA hoặc LABA |
LAMA + LABA |
SABA và/ hoặc SAMA Theophyllin |
|
C |
ICS + LABA hoặc LAMA |
LAMA + LABA |
Ức chế phosphodiesterase 4 SABA và/hoặc SAMA Theophyllin |
|
D |
ICS + LABA hoặc LAMA |
ICS + LAMA Hoặc ICS + LABA + LAMA Hoặc ICS + LABA + ức chế phosphodiesterase 4 Hoặc LAMA + LABA Hoặc LAMA + ức chế phosphodiesterase 4 |
Carbocystein SABA và/hoặc SAMA Theophyllin |
LAMA: kháng cholinergic tác dụng dài, SAMA: kháng cholinergic tác dụng ngắn, LABA: cường beta-2 tác dụng kéo dài, SABA: cường beta-2 tác dụng ngắn, ICS: corticoid dạng phun hít.
3.6. Theo dõi bệnh nhân
– Khám lại 4 đến 6 tuần sau khi xuất viện vì đợt cấp và sau đó cứ 6 tháng một lần.
– ít nhất một năm một lần: đo chức năng hô hấp phân loại lại mức độ nặng. Phát hiện các bệnh phối hợp.
– Đánh giá khả năng hoạt động, hợp tác với thầy thuốc và thích nghi với ngoại cảnh.
– Đánh giá sự hiểu biết và tuân thủ phương pháp điều trị, kỹ thuật phun hít, sử dụng các thuốc giãn phế quản, corticoid.
4. TIÊN LƯỢNG VÀ PHÒNG BỆNH
– BPTNMT tiến triển nặng dần không hồi phục, vì vậy, cần điều trị sớm, tích cực để bệnh tiến triển chậm.
– Không hút thuốc lá, thuốc lào, tiếp xúc với các khí độc hại, ô nhiễm môi trường.
– Tránh lạnh, ẩm.
– Điều trị sớm các nhiễm khuẩn đường hô hấp và các bệnh lý kèm theo.
– Tập thở bụng, thở chúm môi, ho có điều khiển.
TÀI LIỆU THAM KHẢO
1. Hanley M.E. and Welsh C.H. (2008), “Chronic Obstructive Pulmonary Disease” Current Diagnosis & Treatment Emergency Medicine.
2. Global strategy for diagnosis, management, and prevention of chronic obstructive pulmonary disease. Update 2010.
3. Global strategy for diagnosis, management, and prevention of chronic obstructive pulmonary disease. Update 2011.
HƯỚNG DẪN CHẨN ĐOÁN VÀ XỬ TRÍ CẤP CỨU ĐỢT CẤP BỆNH PHỔI TẮC NGHẼN MẠN TÍNH TẠI NHÀ
1. ĐẠI CƯƠNG
– Đợt cấp bệnh phổi tắc nghẽn mạn tính (BPTNMT, COPD) là tình trạng thay đổi cấp tính của các biểu hiện lâm sàng: khó thở tăng, ho tăng, khạc đờm tăng và hoặc thay đổi màu sắc của đờm. Những biến đổi này đòi hỏi phải có thay đổi trong điều trị.
– Căn nguyên đợt bùng phát.
+ Nhiễm trùng hô hấp: Haemophilus influenza, phế cầu, Moraxella catarrhalis.
+ Ô nhiễm không khí (khói thuốc, tiếp xúc nghề nghiệp, ozon).
Nhiễm trùng hô hấp là nguyên nhân gây bùng phát thường gặp nhất. Khoảng 1/3 số trường hợp bùng phát không rõ căn nguyên.
2. CHẨN ĐOÁN
2.1. Các triệu chứng của đợt cấp BPTNMT
Bảng 10.1: Các triệu chứng của đợt cấp BPTNMT
|
Bộ phận cơ thể |
Triệu chứng |
|
Hô hấp |
Ho tăng
Khó thở tăng Khạc đờm tăng và/hoặc thay đổi màu sắc của đờm Nghe phổi thấy rì rào phế nang giảm, có thể thấy ran rít, ngáy |
| Các biểu hiện khác có thể có hoặc không tùy theo mức độ nặng của bệnh | |
|
Tim |
Nặng ngực
Nhịp nhanh |
|
Cơ, xương |
Giảm khả năng gắng sức |
|
Tâm thần |
Rối loạn ý thức
Trầm cảm Mất ngủ Buồn ngủ |
|
Toàn thân |
Mệt
Sốt, rét run |
2.2. Các đánh giá ban đầu khi nghi có đợt cấp BPTNMT
Tiến hành làm các xét nghiệm (nếu có thể): chụp X-quang phổi, đo SpO2, đo PEF hoặc chức năng hô hấp.
2.3. Chẩn đoán xác định đợt cấp BPTNMT
Tiêu chuẩn Anthonisen.
– Khó thở tăng.
– Khạc đờm tăng.
– Thay đổi màu sắc của đờm.
2.4. Đánh giá mức độ nặng của bệnh
Các yếu tố làm tăng mức độ nặng của đợt cấp BPTNMT tại nhà.
– Rối loạn ý thức.
– Có ≥ 3 đợt cấp BPTNMT trong năm trước.
– Chỉ số khối cơ thể ≤ 20.
– Các triệu chứng nặng lên rõ hoặc có rối loạn dấu hiệu chức năng sống.
– Bệnh mạn tính kèm theo (bệnh tim thiếu máu cục bộ, suy tim sung huyết, viêm phổi, đái tháo đường, suy thận, suy gan).
– Hoạt động thể lực kém.
– Không có trợ giúp xã hội.
– Đã được chẩn đoán BPTNMT mức độ nặng hoặc rất nặng.
– Đã có chỉ định thở oxy dài hạn tại nhà.
Bảng 10.2: Phân loại mức độ nặng của đợt cấp theo ATS/ERS sửa đổi
|
Mức độ nặng |
Mô tả |
|
Nhẹ |
Có thể kiểm soát bằng việc tăng liều các thuốc điều trị hàng ngày |
|
Trung bình |
Cần điều trị corticoid toàn thân hoặc kháng sinh |
|
Nặng |
Cần nhập viện hoặc khám cấp cứu |
3. ĐIỀU TRỊ ĐỢT CẤP BPTNMT TẠI NHÀ
3.1. Hướng xử trí đợt cấp BPTNMT
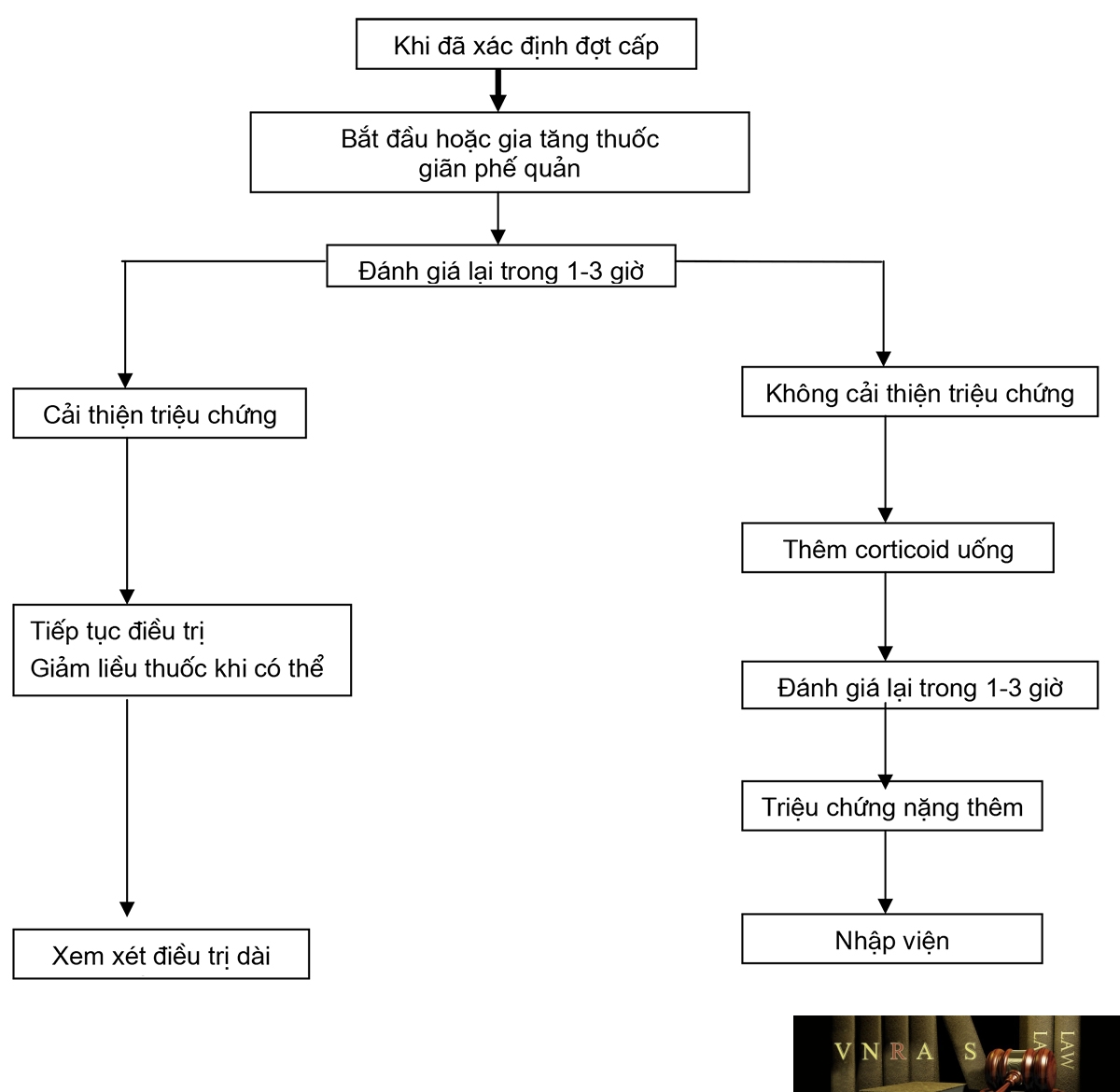
3.2. Điều trị cụ thể
Tăng tối đa điều trị các thuốc giãn phế quản và corticoid dạng khí dung khi có đợt cấp BPTNMT.
• Thở oxy tại nhà.
– Áp dụng cho những trường hợp người bệnh đã có sẵn hệ thống oxy tại nhà.
– Thở oxy 1-3 lít/phút, duy trì SpO2 ở mức 90-92%.
• Thuốc giãn phế quản.
– Nguyên tắc sử dụng.
+ Kết hợp nhiều nhóm thuốc giãn phế quản.
+ Tăng liều tối đa các thuốc giãn phế quản dạng khí dung và dạng uống.
– Nhóm cường beta-2:
+ Salbutamol 5mg x 3 – 6 nang/ngày (khí dung), hoặc terbutalin 5mg x 3- 6 nang/ngày (khí dung) hoặc salbutamol 100 mcg x 2 nhát xịt/mỗi 3 giờ.
+ Salbutamol 4 mg x 4 viên/ngày, uống chia 4 lần.
+ Terbutalin 2,5 mg x 4 viên/ngày, uống chia 4 lần.
+ Bambuterol 10 mg x 1-2 viên (uống).
– Nhóm kháng cholinergic:
+ Ipratropium nang 2,5 ml x 3-6 nang/ngày (khí dung), hoặc:
+ Tiotropium 18 mcg x 1 viên/ngày (hít).
– Nhóm xanthin: theophyllin 100 mg: 10 mg/kg/ngày, uống chia 4 lần.
• Corticoid.
– Budesonid 0,5 mg x 4 nang/ngày, khí dung chia 4 lần dùng đơn thuần hoặc kết hợp một trong các thuốc sau:
+ Prednisolon 1-2 mg/kg/ngày (uống buổi sáng).
+ Methylprednisolon 1 mg/kg/ngày (uống buổi sáng).
• Dạng kết hợp:
– Kết hợp kháng cholinergic và thuốc cường beta-2: Fenoterol/ Ipratropium x 6ml/ngày, khí dung chia 3 lần hoặc Salbutamol/Ipratropium nang 2,5 ml x 3-6 nang/ngày, khí dung chia 3 lần.
• Thuốc kháng sinh
– Chỉ định khi bệnh nhân có triệu chứng nhiễm trùng rõ: ho khạc đờm nhiều, đờm đục (nhiễm khuẩn) hoặc có sốt và các triệu chứng nhiễm trùng khác kèm theo.
– Nên sử dụng một trong các thuốc sau, hoặc có thể kết hợp 2 thuốc thuộc 2 nhóm khác nhau:
+ Nhóm betalactam: ampicillin/amoxillin + kháng betalactamase: liều 3g/ngày, chia 3 lần; hoặc dùng cefuroxim: liều 2 g/ngày, uống chia 4 lần; hoặc dùng: ampicillin/amoxillin/cephalexin: liều 3 g/ngày, chia 3 lần.
+ Levofloxacin 750 mg/ngày, moxifloxacin 400 mg/ngày, ciprofloxacin 1g/ngày.
3.4. Theo dõi và chỉ định bệnh nhân nhập viện điều trị
Các trường hợp đợt cấp BPTNMT nhẹ thường được chỉ định điều trị tại nhà. Cần chỉ định nhập viện cho các bệnh nhân này khi có 1 hoặc nhiều dấu hiệu sau:
Bảng 10.3: Chỉ định nhập viện cho đợt cấp BPTNMT
| – Khó thở nặng | – Đợt cấp đã thất bại với các điều trị ban đầu |
| – Đã có chẩn đoán BPTNMT nặng hoặc rất nặng | – Có bệnh mạn tính nặng kèm theo |
| – Xuất hiện các dấu hiệu thực thể mới: tím môi, đầu chi, phù ngoại biên
|
– Cơn bùng phát thường xuyên xuất hiện
– Nhịp nhanh mới xuất hiện – Tuổi cao – Không có hỗ trợ từ gia đình |
TÀI LIỆU THAM KHẢO
1. Hanley M.E. and Welsh C.H. (2008), “Chronic Obstructive Pulmonary Disease” Current Diagnosis & Treatment Emergency Medicine.
2. Global strategy for diagnosis, management, and prevention of chronic obstructive pulmonary disease. Update 2010.
3. Global strategy for diagnosis, management, and prevention of chronic obstructive pulmonary disease. Update 2011.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ ĐỢT CẤP BỆNH PHỔI TẮC NGHẼN MẠN TÍNH TẠI CÁC KHOA NỘI
1. ĐẠI CƯƠNG
Đợt cấp bệnh phổi tắc nghẽn mạn tính (BPTNMT, COPD) được chia thành nhiều mức độ nặng khác nhau. Những trường hợp đợt cấp mức độ nhẹ thường kiểm soát bằng tăng các điều trị hàng ngày. Khi bệnh nặng hơn, hoặc có dấu hiệu nhiễm trùng (đợt cấp mức độ trung bình) thường cần dùng thêm kháng sinh và/hoặc corticoid đường uống. Nếu đợt cấp kèm thêm một hoặc nhiều dấu hiệu sau (tham khảo thêm bảng 11):
– Có biểu hiện suy hô hấp trên lâm sàng (đợt cấp BPTNMT mức độ nặng).
– Không đáp ứng với điều trị ban đầu.
– Có bệnh mạn tính nặng kèm theo: bệnh gan, thận, tim mạch.
– Không có hỗ trợ từ phía gia đình.
Chỉ định nhập viện điều trị tại khoa nội hoặc khoa hồi sức còn phụ thuộc vào trình độ cán bộ y tế và sự sẵn có của các trang thiết bị.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
Bệnh nhân đã được chẩn đoán BPTNMT đột nhiên xuất hiện một hoặc nhiều dấu hiệu:
– Khó thở tăng.
– Khạc đờm tăng.
– Thay đổi màu sắc của đờm.
Các biểu hiện khác có thể có bao gồm: sốt, rối loạn ý thức, tiểu ít, tím môi, giảm hoạt động…
2.2. Chẩn đoán nguyên nhân gây đợt cấp
– Nguyên nhân trực tiếp thường gặp nhất gây đợt cấp là nhiễm trùng khí phế quản phổi cấp do virus hoặc vi khuẩn (các vi khuẩn thường gặp là Streptococcus pneumonia, Hemophilus influenza và Moraxella catarrhalis).
– Các nguyên nhân khác: nhiễm lạnh, bụi ô nhiễm, khói khí độc.
– Không rõ nguyên nhân: 1/3 các trường hợp.
2.3. Chẩn đoán phân biệt
– Lao phổi. Chẩn đoán phân biệt dựa vào X-quang phổi thấy tổn thương nốt, hang thâm nhiễm. Thấy trực khuẩn kháng cồn kháng toan trong đờm, MTB-PCR đờm dương tính.
– Cơn hen phế quản: cơn khó thở xuất hiện trên bệnh nhân đã có chẩn đoán hen phế quản (tham khảo bài BPTNMT giai đoạn ổn định và bài hen phế quản). Trong một số trường hợp khó, có thể không phân biệt được ngay mà phải đến khi đợt cấp đã ổn định mới chẩn đoán phân biệt được.
Bảng 11.1: Chẩn đoán phân biệt đợt cấp BPTNMT với hen phế quản
| Cơn hen phế quản | Đợt cấp BPTNMT |
| Bệnh nhân trẻ tuổi, tiền sử hen từ nhỏ. Cơn xuất hiện đột ngột thường liên quan với tiếp xúc dị nguyên. | Tiền sử hút thuốc lá, thuốc lào nhiều năm, khó thở thường xuất hiện sau 40 tuổi |
| Ran rít, ran ngáy nhiều, lan toả hai bên. Trường hợp nguy kịch thấy phổi im lặng. | Nghe phổi chủ yếu thấy rì rào phế nang giảm. Có thể nghe thấy ran rít, ran ngáy hoặc không |
| Ít khi có gan to. | Thường thấy gan to của tâm phế mạn |
| Điện tim bình thường. Cơn hen nặng kéo dài có thể có tâm phế cấp. | Trục phải, dầy thất phải |
| XQ phổi: phổi tăng sáng ngoại vi. | Tim hình giọt nước, hình ảnh phổi bẩn. |
| Đáp ứng nhanh với điều trị corticoid hoặc thuốc giãn phế quản. |
– Giãn phế quản đợt bội nhiễm: tiền sử ho khạc đờm kéo dài, khám phổi thấy ran ẩm, nổ khu trú hoặc lan tỏa hai bên phổi. Chẩn đoán phân biệt bằng chụp cắt lớp vi tính ngực lớp mỏng, độ phân giải cao.
– Tràn khí màng phổi: đau ngực đột ngột, khó thở tăng. Khám phổi thấy tam chứng Gaillard bên tràn khí. Chẩn đoán xác định bằng chụp X-quang phổi thấy hình tràn khí màng phổi.
2.4. Chẩn đoán mức độ
Bảng 11.2: Phân loại mức độ nặng của đợt cấp BPTNMT theo Burge S (2003)
|
Mức độ |
Tiêu chí |
| Nhẹ | Cần dùng kháng sinh, không cần corticoid toàn thân. Không có dấu hiệu suy hô hấp trên lâm sàng và/hoặc khí máu. |
| Trung bình | Đợt cấp cần điều trị corticoid đường tĩnh mạch, có hoặc không kháng sinh. Không có dấu hiệu suy hô hấp trên lâm sàng và/hoặc khí máu. |
| Nặng | Suy hô hấp với giảm oxy máu, nhưng không tăng CO2, không toan máu; PaO2 < 60 mmHg và PaCO2 < 45mmHg. |
| Rất nặng | Suy hô hấp với tăng CO2 máu, còn bù, nhưng không toan máu, PaO2 < 60 mmHg, PaCO2 > 45 mmHg, và pH > 7,35. |
| Đe dọa cuộc sống | Suy hô hấp với tăng CO2 máu, mất bù, kèm toan máu, PaO2 < 60 mmHg, PaCO2 > 45 mmHg, và pH < 7,35. |
Chỉ định nhập viện điều trị với tất cả những trường hợp đợt cấp BPTNMT mức độ nặng, rất nặng hoặc có đe dọa cuộc sống.
3. ĐIỀU TRỊ
3.1. Hàm lượng và đường dùng của các thuốc giãn phế quản
Xem bảng 9.6 – phần hướng dẫn chẩn đoán và điều trị BPTNMT giai đoạn ổn định.
3.2. Điều trị đợt cấp mức độ nhẹ
– Điều trị và tăng (nếu cần) liều thuốc giãn phế quản phun hít đến 4-6 lần/ngày.
– Dùng thuốc giãn phế quản đường uống nếu không có thuốc đường hít: salbutamol 4 mg x 4 viên/ngày chia 4 lần hoặc terbutalin 2,5 mg x 4 viên/ngày.
– Prednisolon uống 1mg/kg/ngày.
– Kháng sinh chỉ định khi có dấu hiệu nhiễm trùng: betalactam/kháng betalactamase (amoxillin/acid clavunalic; ampicillin/sulbactam): 3 g/ngày hoặc cefuroxim: 2 g/ngày hoặc moxifloxacin: 400 mg/ngày hoặc levofloxacin: 750 mg/ngày.
3.3. Điều trị đợt cấp mức độ trung bình
– Tiếp tục các biện pháp điều trị đã nêu ở trên. Theo dõi mạch huyết áp, nhịp thở, SpO2.
– Thở oxy 1-2 lít /phút sao cho SpO2 > 90% và thử lại khí máu sau 30 phút nếu có điều kiện.
– Tăng số lần xịt hoặc khí dung các thuốc giãn phế quản lên 6 – 8 lần với các thuốc giãn phế quản cường β2 phối hợp với kháng chollinergic: fenoterol/ ipratropium hoặc salbutamol/ipratropium.
+ Nếu không đáp ứng với các thuốc khí dung thì dùng salbutamol, terbutalin truyền tĩnh mạch với liều 0,5-2 mg/giờ, điều chỉnh liều thuốc theo đáp ứng của bệnh nhân. Truyền bằng bơm tiêm điện hoặc bầu đếm giọt.
– Methylprednisolon: 2 mg/kg/ngày tiêm tĩnh mạch chia làm 2 lần.
– Nếu bệnh nhân chưa dùng theophylin, không có rối loạn nhịp tim và không có salbutamol hoặc terbutalin thì có thể dùng aminophylin 0,24 g x 1 ống + 100 ml glucose 5% truyền tĩnh mạch trong 30 phút, sau đó chuyển sang liều duy trì. Tổng liều theophyllin không quá 10 mg/kg/24 giờ (bao gồm cả dạng uống và tiêm, truyền tĩnh mạch). Trong quá trình điều trị bằng theophyllin cần lưu ý dấu hiệu ngộ độc của thuốc: buồn nôn, nôn, rối loạn nhịp tim, co giật, rối loạn tri giác.
– Kháng sinh chỉ định khi có dấu hiệu nhiễm trùng: cefotaxim 1 g x 3 lần/ngày hoặc ceftriaxon 1 g x 3 lần /ngày hoặc ceftazidim 1g x 3 lần/ngày; phối hợp với nhóm aminoglycosid 15 mg/kg/ngày hoặc fluoroquinolon (ciprofloxacin 1 g/ngày, levofloxacin 750 mg/ngày…).
– Thông khí nhân tạo không xâm nhập (TKNTKXN) (BiPAP) khi có ít nhất 2 tiêu chuẩn sau:
+ Khó thở vừa tới nặng, có co kéo cơ hô hấp phụ và hô hấp nghịch thường.
+ Toan hô hấp nặng (pH: 7,25 – 7,30) và PaCO2 45 – 65 mmHg.
+ Tần số thở > 25 lần/phút.
Nếu sau 60 phút TKNTKXN, các thông số PaCO2 tiếp tục tăng và PaO2 tiếp tục giảm hoặc các triệu chứng lâm sàng tiếp tục xấu đi thì cần chuyển sang thông khí nhân tạo xâm nhập.
– Chống chỉ định TKNTKXN:
+ Ngừng thở, ngủ gà, rối loạn ý thức, không hợp tác.
+ Rối loạn huyết động: tụt huyết áp, loạn nhịp tim, nhồi máu cơ tim.
+ Nguy cơ hít phải dịch dạ dày, đờm nhiều, dính.
+ Mới phẫu thuật răng hàm mặt hoặc mổ dạ dày.
+ Bỏng, chấn thương đầu, mặt, béo phì quá nhiều.
TÀI LIỆU THAM KHẢO
1. Burge S., Wedzicha J.A. (2003), “COPD exacerbations: definitions and classifications”. Eur Respir J 2003; 21; Suppl. 41, pp.46-53.
2. Celli B.R. (2008), “Update on the management of COPD”, Chest, 133 (6); pp.1451-1462.
3. Foster C., Mistry N.F. et al. (2010), “Chronic Obstructive Pulmonary Disease”, The Washington Manual of Medical Therapeutics (33rd ed), Lippincott Williams & Wilkins, pp.271-282.
4. Global Initiative for Chronic Obstructive Lung Disease (GOLD) (2011), “Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease”, National Guideline Clearinghouse.
5. Maclay J.D., Rabinovich R.A., MacNee W. (2009), “Update in chronic obstructive pulmonary disease 2008”, Am J Respir Crit Care Med, 179 (7); pp.533-541.
6. Shapiro S.D., Reilly J.J., Rennard S.I. (2010), “Chronic Bronchitis and Emphysema”, Murray and Nadels Textbook of Respiratory Medicine (5th ed), Saunder.
7. Wise R.A. (2008), “Obstructive lung diseases”, Fishmans Pulmonary Diseases and Disorder (4th ed), McGraw-Hill, 749747.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ SUY HÔ HẤP NẶNG DO BỆNH PHỔI TẮC NGHẼN MẠN TÍNH
1. ĐẠI CƯƠNG
Những trường hợp đợt cấp bệnh phổi tắc nghẽn mạn tính (BPTNMT, COPD) có đe dọa cuộc sống (bảng 10.3) hoặc những bệnh nhân có ≥ 2 dấu hiệu nặng trong bảng 12.1, cần được điều trị tại khoa hồi sức.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
Triệu chứng lâm sàng.
– Đã được chẩn đoán BPTNMT.
– Xuất hiện các dấu hiệu:
+ Khó thở tăng lên, thở rít.
+ Nghe phổi có nhiều ran ngáy, ran rít; có thể có ran nổ hoặc ran ẩm.
+ Khạc đờm nhiều hơn, đờm đục.
+ Có thể có tím, vã mồ hôi.
+ Rối loạn tinh thần, nếu khó thở nguy kịch có thể rối loạn ý thức, thậm chí hôn mê.
Triệu chứng cận lâm sàng.
– PaO2 giảm nặng, SpO2 giảm, PaCO2 tăng cao, pH giảm.
– X-quang phổi: hình ảnh thành phế quản dày, phổi quá sáng, có hình lưới, nốt, thâm nhiễm hai bên phổi.
2.2. Chẩn đoán nguyên nhân
– Nguyên nhân trực tiếp thường gặp nhất gây đợt cấp là nhiễm trùng khí phế quản phổi cấp do virus hoặc vi khuẩn (các vi khuẩn thường gặp là Streptococcus pneumoniae, Hemophilus influenzae và Moraxella catarrhalis), Pseudomonas aeruginosa.
– Nguyên nhân khác: nhiễm lạnh, bụi ô nhiễm, khói khí độc.
– Không rõ nguyên nhân: 1/3 các trường hợp.
2.3. Chẩn đoán phân biệt
– Lao phổi.
– Hen phế quản.
– Tràn khí màng phổi.
– Nhồi máu phổi.
2.4. Đánh giá mức độ nặng của đợt cấp BPTNMT
Bảng 12.1: Đánh giá mức độ nặng của đợt cấp BPTNMT
|
Các chỉ số |
Nặng |
Nguy kịch |
| Lời nói | Từng từ | Không nói được |
| Tri giác | Ngủ gà, lẫn lộn | Hôn mê |
| Co kéo cơ hô hấp | Rất nhiều | Thở nghịch thường |
| Tần số thở /phút | 25-35 | Thở chậm, ngừng thở |
| Khó thở | Liên tục | Liên tục |
| Tính chất đờm:
– Thay đổi màu sắc – Tăng số lượng – Kèm theo sốt – Kèm theo tím và phù mới xuất hiện |
Có 3 trong 4 đặc điểm | Có thể cả 4, nhưng thường bệnh nhân không ho khạc được nữa |
| Mạch/phút | > 120 | Chậm, loạn nhịp |
| SpO2 % | 87-85 | < 85 |
| PaO2 mmHg | 40-50 | <40 |
| PaCO2 mmHg | 55-65 | > 65 |
| pH máu | 7,25-7.30 | < 7,25 |
Chú ý: Chỉ cần có 2 tiêu chuẩn của mức độ nặng trở lên ở một mức độ là đủ.
3. ĐIỀU TRỊ
3.1. Đợt cấp BPTNMT có suy hô hấp nặng
– Thở oxy qua gọng kính, giữ SpO2: 90% – 92%.
– Dùng thuốc giãn phế quản tại chỗ:
+ Thuốc cường beta-2, khí dung qua mặt nạ 5 mg (salbutamol, terbutalin), nhắc lại tuỳ theo tình trạng BN, có thể dùng nhiều lần.
+ Thuốc kháng cholinergic: ipratropium (0,5 mg) khí dung qua mặt nạ, nhắc lại nếu cần thiết.
+ Dạng kết hợp thuốc kháng cholinergic và cường beta-2 adrenergic (Fenoterol/Ipratropium; Salbutamol/ Ipratropium) khí dung qua mặt nạ.
– Kết hợp truyền tĩnh mạch các thuốc cường beta-2 (salbutamol, terbutalin).
+ Tốc độ khởi đầu 0,5 mg/giờ, điều chỉnh liều theo đáp ứng của bệnh nhân (tăng tốc độ truyền 30 phút/lần cho tới khi có đáp ứng hoặc đạt liều tối đa 3 mg/giờ).
+ Có thể dùng aminophylin 0,24 g pha với 100 ml dịch glucose 5%, truyền trong 30- 60 phút, sau đó truyền duy trì với liều 0,5 mg/kg/giờ. Tổng liều theophyllin không quá 10 mg/kg/24 giờ.
– Methylprednisolon 2 mg/kg/24 giờ tiêm tĩnh mạch chia 2 lần.
– Kháng sinh:
+ Cephalosporin thế hệ 3 (cefotaxim hoặc ceftazidim 3 g/ngày).
+ Kết hợp với nhóm aminoglycosid hoặc fluoroquinolon.
+ Nếu nghi ngờ nhiễm khuẩn bệnh viện: dùng kháng sinh theo phác đồ xuống thang, dùng kháng sinh phổ rộng và có tác dụng trên trực khuẩn mủ xanh.
Thở máy không xâm nhập
– Thường lựa chọn phương thức BiPAP:
+ Bắt đầu với: IPAP = 8 – 10 cmH2O.
+ EPAP: 4 – 5 cmH2O.
+ FiO2 điều chỉnh để có SpO2 > 90%.
+ Điều chỉnh thông số: tăng IPAP mỗi lần 2 cmH2O.
– Mục tiêu: bệnh nhân dễ chịu, tần số thở < 30/phút, SpO2 > 90%, xét nghiệm không có nhiễm toan hô hấp.
– Nếu thông khí không xâm nhập không hiệu quả hoặc có chống chỉ định: đặt ống nội khí quản và thông khí nhân tạo qua ống nội khí quản.
Thở máy xâm nhập
– Phương thức: nên chỉ định thông khí nhân tạo hỗ trợ/điều khiển thể tích
+ Vt = 5 – 8 ml/kg
+ I/E = 1/3.
+ Trigger 3-4 lít/phút.
+ FiO2 lúc đầu đặt 100%, sau đó điều chỉnh theo oxy máu.
+ PEEP = 5 cmH2O hoặc đặt bằng 0,5 auto PEEP.
– Các thông số được điều chỉnh để giữ Pplat < 30 cmH2O, auto-PEEP không tăng, SpO2 > 92%, pH máu > 7,20. Duy trì tần số thở ở khoảng 20 lần/phút bằng thuốc an thần.
– Trong trường hợp bệnh nhân khó thở nhiều, không thở theo máy, có thể chuyển sang thông khí điều khiển (thể tích hoặc áp lực). Tuy nhiên, việc dùng an thần liều cao hoặc giãn cơ có thể làm khó cai thở máy.
– Đánh giá tình trạng bệnh nhân hàng ngày để xem xét cai thở máy khi các yếu tố gây mất bù đã được điều trị ổn định.
3.2. Đợt cấp BPTNMT có suy hô hấp nguy kịch
– Bóp bóng qua mặt nạ với oxy 100%.
– Đặt ống nội khí quản, thông khí nhân tạo.
– Hút đờm qua nội khí quản lèm xét nghiệm vi khuẩn học.
– Dùng thuốc giãn phế quản truyền tĩnh mạch (xem phần 3.1.).
– Tiêm tĩnh mạch corticoid (xem phần 3.1.).
– Dùng thuốc kháng sinh tiêm tĩnh mạch (xem phần 3.1).
3.3. Kháng sinh
Dùng kết hợp kháng sinh: nhóm cephalosporin thế hệ 3 (ceftazidim 3 g/ngày) hoặc imipenem 50 mg/kg/ngày, kết hợp amikacin 15 mg/kg/ngày hoặc ciprofloxacin 800 mg/ngày levofloxacin 750 mg/ngày.
4. THEO DÕI – DỰ PHÒNG
– Theo dõi tình trạng suy hô hấp, tắc nghẽn phế quản để điều chỉnh liều thuốc và thông số máy thở.
– Theo dõi phát hiện biến chứng của thở máy.
– Đánh giá ý thức bệnh nhân, tiến triển của bệnh hàng ngày để xem xét chỉ định cai thở máy.
– Dự phòng: xem bài hướng dẫn chẩn đoán và điều trị BPTNMT.
TÀI LIỆU THAM KHẢO
1. Burge S., Wedzicha J.A. (2003), “COPD exacerbations: definitions and classifications”. Eur Respir J; 21 (41); pp.46-53.
2. Global Initiative for Chronic Obstructive Lung Disease (2011), “Global Strategy for Diagnosis, Management, and Prevention of COPD”, Internet version, updated 2011, http://www.goldcopd.com/guidelinesresources.asp?l1=2&l2=0
3. Stoller J.K. (2010), “Management of acute exacerbations of chronic obstructive pulmonary disease”, UpToDate online 18.3, http://www.uptodate.com/contents/management-of-acute- exacerbations-of-chronic-obstructive-pulmonary-disease
4. Witt ChA., Kollef M.H. (2008), “Acute exacerbations of chronic obstructive pulmonary disease”, The Washington Manual of Critical care, 32nd ed , Lippincott Williams & Wilkins, pp.71-76.
HƯỚNG DẪN PHỤC HỒI CHỨC NĂNG HÔ HẤP VÀ CHĂM SÓC BỆNH NHÂN BỆNH PHỔI TẮC NGHẼN MẠN TÍNH
1. ĐẠI CƯƠNG
Phục hồi chức năng hô hấp giúp làm giảm triệu chứng khó thở, cải thiện chất lượng cuộc sống, tăng khả năng gắng sức, giúp ổn định hoặc cải thiện bệnh, giảm số đợt kịch phát phải nhập viện điều trị, giảm số ngày nằm viện, tiết kiệm chi phí điều trị.
Phục hồi chức năng hô hấp bao gồm 3 nội dung chính:
– Giáo dục sức khỏe: người bệnh được tư vền cai thuốc lá, kiến thức về bệnh, hướng dẫn sử dụng thuốc, thở oxy đúng cách, kỹ năng dùng ống bơm xịt, bình hít hay máy khí dung, các phương pháp ho khạc đờm, tập thở. Bên cạnh đó, bệnh nhân cũng được tư vền để có chế độ dinh dưỡng hợp lý nhằm cải thiện tình trạng gầy yếu, sút cân, suy dinh dưỡng thường đi kèm với bệnh phổi tắc nghẽn mạn tính (BPTNMT, COPD).
– Vật lý trị liệu hô hấp: bệnh nhân được hướng dẫn và thực hành các kỹ thuật cải thiện thông khí, ho khạc đờm, học các bài tập thể dục và vận động để tăng cường thể chất và khắc phục hậu quả căn bệnh. Các bài tập cần được thiết kế phù hợp với mỗi bệnh nhân.
– Hỗ trợ tâm lý và tái hòa nhập xã hội: Rối loạn tâm thần kiểu trầm cảm thường đi kèm với BPTNMT. Nếu bệnh nhân được tư vền và hỗ trợ tâm lý sẽ cải thiện được tình trạng này.
Trong phạm vi bài này, chúng tôi đề cập đến nội dung vật lý trị liệu hô hấp cho bệnh nhân BPTNMT.
2. VẬT LÝ TRỊ LIỆU – PHỤC HỒI CHỨC NĂNG HÔ HẤP
2.1. Phương pháp thông đờm làm sạch đường thở
– Mục đích: giúp bệnh nhân biết cách loại bỏ đờm, dịch tiết phế quản làm cho đường thở thông thoáng.
– Chỉ định: bệnh nhân có nhiều đờm gây cản trở hô hấp hoặc gặp khó khăn khi khạc đờm.
Phương pháp này bao gồm 2 kỹ thuật chính:
2.1.1. Ho có kiểm soát
– Ho thông thường: là một phản xạ bảo vệ của cơ thể nhằm tống những vật lạ ra ngoài.
– Để thay thế những cơn ho thông thường dễ gây mệt, khó thở, cần hướng dẫn bệnh nhân sử dụng kỹ thuật ho có kiểm soát:
+ Ho có kiểm soát là động tác ho hữu ích giúp tống đờm ra ngoài, làm sạch đường thở và không làm cho người bệnh mệt, khó thở.
+ Mục đích của ho có kiểm soát không phải để tránh ho mà lợi dụng động tác ho để làm sạch đường thở.
+ Ở bệnh nhân BPTNMT cần có một luồng khí đủ mạnh tích lũy phía sau chỗ ứ đọng đờm để đẩy đờm di chuyển ra ngoài.
Kỹ thuật ho có kiểm soát.
+ Bước 1: Ngồi trên giường hoặc ghế thư giãn, thoải mái.
+ Bước 2: Hít vào chậm và thật sâu.
+ Bước 3: Nín thở trong vài giây.
+ Bước 4: Ho mạnh 2 lần, lần đầu để long đờm, lần sau để đẩy đờm ra ngoài.
+ Bước 5: Hít vào chậm và nhẹ nhàng. Thở chúm môi vài lần trước khi lặp lại động tác ho.
Lưu ý:
– Khạc đờm vào lọ để xét nghiệm hoặc khạc vào khăn giấy, sau đó bỏ vào thùng rác tránh lây nhiễm.
– Khi có cảm giác muốn ho, đừng cố gắng nín ho mà nên thực hiện kỹ thuật ho có kiểm soát để giúp tống đờm ra ngoài.
– Tùy lực ho và sự thành thạo kỹ thuật của mỗi người, có khi phải lặp lại vài lần mới đẩy được đờm ra ngoài.
– Một số người bệnh có lực ho yếu có thể thay thế bằng kỹ thuật thở ra mạnh.
2.1.2. Kỹ thuật thở ra mạnh
Nhằm thay thế động tác ho có kiểm soát trong những trường hợp người bệnh yếu mệt, không đủ lực để ho.
Kỹ thuật thở ra mạnh.
+ Bước 1: Hít vào chậm và sâu.
+ Bước 2: Nín thở trong vài giây.
+ Bước 3: Thở ra mạnh và kéo dài.
+ Bước 4: Hít vào nhẹ nhàng. Hít thở đều vài lần trước khi lập lại.
Lưu ý: Để hỗ trợ thông đờm có hiệu quả cần phải.
– Uống đủ nước hàng ngày, trung bình từ 1 lít 1,5 lít nước, nhất là những bệnh nhân có thở oxy, hoặc trong điều kiện thời tiết nóng bức.
– Chỉ nên dùng các loại thuốc long đờm, loãng đờm, không nên dùng các thuốc có tác dụng ức chế ho.
2.2. Bảo tồn và duy trì chức năng hô hấp
– Mục đích:
+ Hướng dẫn các bài tập thở để khắc phục sự ứ khí trong phổi.
+ Hướng dẫn các biện pháp đối phó với tình trạng khó thở.
– Ở bệnh nhân COPD nhất là ở nhóm viêm phế quản mạn, thường có tình trạng tắc nghẽn các đường đẫn khí do đờm nhớt hay viêm nhiễm phù nề gây hẹp lòng phế quản. Còn ở nhóm khí phế thũng, các phế nang thường bị phá hủy, mất tính đàn hồi. Dẫn đến hậu quả không khí thường bị ứ đọng trong phổi, gây thiếu oxy cho nhu cầu cơ thể. Các bài tập thở là các kỹ thuật nhằm khắc phục tình trạng ứ khí trong phổi và tăng cường cử động hô hấp của lồng ngực.
2.2.1. Bài tập thở chúm môi
– Khí bị nhốt trong phổi làm cho người bệnh khó thở; đẩy được lượng khí cặn ứ đọng trong phổi ra ngoài mới có thể hít được không khí trong lành.
– Thở chúm môi là phương pháp giúp cho đường thở không bị xẹp lại khi thở ra nên khí thoát ra ngoài dễ dàng hơn.
Kỹ thuật thở chúm môi.
+ Tư thế ngồi thoải mái.
+ Thả lỏng cổ và vai.
+ Hít vào chậm qua mũi.
+ Môi chúm lại như đang huýt sáo, thở ra bằng miệng chậm sao cho thời gian thở ra gấp đôi thời gian hít vào.
Lưu ý:
+ Nên lặp lại động tác thở chúm môi nhiều lần cho đến khi hết khó thở.
+ Tập đi tập lại nhiều lần sao cho thật nhuần nhuyễn và trở thành thói quen.
+ Nên dùng kỹ thuật thở chúm môi bất cứ lúc nào cảm thấy khó thở, như khi leo cầu thang, tắm rửa, tập thể dục.
2.2.2. Bài tập thở hoành
Các lý do cần tập thở hoành cho bệnh nhân có BPTNMT:
– Do tình trạng ứ khí trong phổi nên lồng ngực bị căng phồng làm hạn chế hoạt động của cơ hoành.
– Cơ hoành là cơ hô hấp chính, nếu hoạt động kém sẽ làm thông khí ở phổi kém và các cơ hô hấp phụ phải tăng cường hoạt động.
– Tập thở cơ hoành sẽ giúp tăng cường hiệu quả của động tác hô hấp và tiết kiệm năng lượng.
Kỹ thuật thở hoành.
+ Ngồi ở tư thế thoải mái. Thả lỏng cổ và vai.
+ Đặt 1 bàn tay lên bụng và đặt bàn tay còn lại lên ngực.
+ Hít vào chậm qua mũi sao cho bàn tay trên bụng có cảm giác bụng phình lên. Lồng ngực không di chuyển.
+ Hóp bụng lại và thở ra chậm qua miệng với thời gian thở ra gấp đôi thời gian hít vào và bàn tay trên bụng có cảm giác bụng lõm xuống.
Lưu ý:
+ Nên tập thở cơ hoành nhiều lần trong ngày cho đến khi trở thành thói quen.
+ Sau khi đã nhuần nhuyễn kỹ thuật thở cơ hoành ở tư thế nằm hoặc ngồi, nên tập thở cơ hoành khi đứng, khi đi bộ và cả khi làm việc nhà.
2.2.3. Các biện pháp đối phó với cơn khó thở
– Chọn các tư thế đứng hoặc ngồi sao cho phần thân trên từ hông trở lên hơi cúi về phía trước. Có thể tìm các điểm tựa như tường, mặt bàn, bệ gạch,… tư thế này giúp cơ hoành di chuyển dễ dàng hơn.
– Luôn kết hợp với thở chúm môi.
– Ở tư thế ngồi, tay nên đặt ở tư thế sao cho khuỷu tay hoặc bàn tay chống lên đầu gối hay đầu tựa vào cẳng tay. ở tư thế này, các hoạt động của các cơ hô hấp ở lồng ngực hỗ trợ tốt nhất để làm nở phổi.
2.2.4. Cơn khó thở về đêm
Nếu bệnh nhân có cơn khó thở về đêm, thường phải thức giấc vì khó thở cần lưu ý:
Trước khi ngủ:
+ Dùng thuốc giãn phế quản loại tác dụng kéo dài.
+ Dùng nhiều gối để kê đầu cao khi ngủ.
+ Đặt thuốc bơm xịt loại để cắt cơn ngay cạnh giường, trong tầm tay.
Khi thức giấc vì khó thở:
+ Ngồi ở cạnh mép giường với tư thế hơi cúi người ra phía trước, khuỷu tay chống gối.
+ Thở chúm môi chậm rãi và điềm tĩnh cho đến khi hết khó thở.
2.3. Tập thể dục và luyện tập
2.3.1. Xây dựng chương trình luyện tập
Thể dục và vận động liệu pháp là một phương pháp giúp tăng cường sức khỏe và tuổi thọ. Trong BPTNMT, thể dục và vận động liệu pháp giúp bệnh nhân kiểm soát bệnh tật tốt hơn, dễ thích nghi với bệnh tật và mang lại niềm vui sống cho bệnh nhân.
– Tập thể dục giúp cho khí huyết lưu thông, cơ bắp mạnh khỏe hơn, cơ hô hấp mạnh hơn.
– Các bài tập được xây dựng phù hợp với khả năng và thể lực của từng người và được tăng dần cường độ để đạt được hiệu quả cần thiết.
– Các động tác đơn giản, từ nhẹ đến nặng, khi bệnh nhân cảm thấy khó thở thì dừng lại.
2.3.2. Các bài tập vận động
Bài tập vận động tay
– Bệnh nhân được hướng dẫn các bài tập vận động tay để tăng cường sức cơ chi trên, cơ hô hấp.
– Các bắp cơ vai, ngực và cánh tay khỏe mạnh sẽ hỗ trợ tốt cho động tác hô hấp và những động tác thường ngày như nấu ăn, quét dọn, vệ sinh cá nhân.
– Các loại hình vận động tay thường dùng: nâng tạ, máy tập chi trên đa năng. Bài tập vận động chân.
– Giúp cho các bắp cơ ở chân rắn chắc hơn, bên cạnh đó còn giữ vai trò rất quan trọng trong việc cải thiện chức năng tim – phổi, giúp cho cơ thể có được sức bền cần thiết, dẻo dai và người bệnh sẽ lâu mệt hơn khi phải gắng sức.
– Bài tập vận động chân còn giúp cho người bệnh đi lại tốt hơn, đem lại sự năng động và tự tin cho bệnh nhân và không lệ thuộc vào người khác.
– Bài tập được xây dựng phù hợp với khả năng và thể lực của từng người và được tăng dần cường độ để đạt được hiệu quả cần thiết.
– Loại hình thường được sử dụng: xe đạp lực kế, thảm lăn, đi bộ trên mặt phẳng, leo cầu thang.
2.3.3. Thời gian, liệu trình tập luyện
– Chương trình tập luyện được xây dựng trong khoảng thời gian ít nhất 8 tuần, mỗi tuần 3 buổi. Bệnh nhân BPTNMT tham gia chương trình phải tham gia đầy đủ để đạt được hiệu quả tốt nhất. Khi đã thành thạo các bài tập, bệnh nhân sẽ tự tập luyện tại nhà.
– Luyện tập vận động không đều đặn, không đầy đủ, không đúng phương pháp sẽ không đem lại những kết quả như mong muốn.
2.3.4. Hướng dẫn bệnh nhân tập luyện các hoạt động trong sinh hoạt hàng ngày
– Đi bộ
+ Bắt đầu bằng đi bộ một thời gian ngắn trên mặt phẳng, có thể dùng oxy nếu cần thiết. Khi có cảm giác khó thở phải dừng lại ngay.
+ Khuyên bệnh nhân đi theo tốc độ của riêng mình, phù hợp với gắng sức của họ.
+ Trong khi đi bách bộ cần kết hợp với bài tập thở hoành, khi hít vào bụng giãn nở to, khi thở ra bụng xẹp lại.
Lưu ý:
– Tránh những động tác thừa không cần thiết, tránh mang những vật nặng.
– Kéo dài khoảng cách đi bộ của mình theo nỗ lực tập luyện hàng ngày của bệnh nhân. Dần dần bệnh nhân sẽ thấy hài lòng vì khả năng gắng sức đã được cải thiện.
– Đặt mục tiêu hợp lý để đạt được, không nên cố gắng mọi cách để đạt được mục tiêu đó.
– Leo cầu thang
+ Leo cầu thang là một gắng sức thể lực nặng do vậy có thể phải thở oxy bổ sung trong quá trình leo.
+ Bệnh nhân cần bước từng bước một tay bám vào tay vịn của cầu thang để giữ thăng bằng tránh ngã.
+ Vừa leo cầu thang vừa phối hợp với thở hoành và thở chúm môi để giảm khó thở và tăng khả năng gắng sức.
+ Khi bệnh nhân cảm thấy khó thở thì dừng lại và ngồi nghỉ tại bậc hoặc chiếu nghỉ của cầu thang.
– Tắm rửa, vệ sinh cá nhân
+ Tự tắm rửa, vệ sinh cá nhân là một trong những việc thường gây khó thở.
+ Không nên tắm khi thấy trong người không khỏe và ở nhà một mình.
+ Nên dùng vòi hoa sen loại cầm tay, ống dẫn nước đủ dài di động dễ dàng.
+ Dùng bàn chải có cán dài để kỳ cọ, tránh phải cúi người hoặc với tay.
+ Để tránh khó thở, nên dùng ghế để ngồi khi tắm. Chọn ghế loại chắc chắn, nhẹ, chiều cao thích hợp, có chỗ dựa hoặc không tuỳ ý.
+ Nên đặt những thanh vịn trong nhà tắm để có chỗ bám, tựa khi cần thiết.
+ Không nên dùng các loại xà bông, dầu gội có mùi hắc khó chịu.
+ Nếu bệnh nhân đang thở oxy dài hạn tại nhà, trong khi tắm cũng vẫn cần phải thở oxy. Đặt bình oxy cạnh cửa phòng tắm, dây dẫn oxy đủ dài đưa vào nhà tắm.
– Mặc quần áo
+ Sắp xếp tủ quần áo gọn gàng, ngăn nắp sao cho dễ lấy, vừa tầm tay.
+ Tránh các loại quần áo chật, bó sát, quá nhiều lớp, các loại áo cổ kín, cổ cao, áo cài nút sau lưng.
+ Nếu khó chịu khi dùng thắt lưng, nên thay bằng quần chun hoặc quần có dây đeo vai.
+ Phụ nữ nên dùng áo ngực loại mềm mại, co giãn hoặc thay bằng áo lót.
+ Nên ngồi xuống giường hoặc ghế khi mặc quần áo để tránh khó thở.
+ Nếu thấy mệt khi cúi gập người, nên sử dụng các dụng cụ mang tất có dây kéo, dụng cụ mang giày có cán dài. Tốt nhất dùng các loại giày không cột dây.
– Làm việc nhà
+ Sắp xếp để có thể đi một vòng, tránh đi tới đi lui nhiều lần.
+ Nên dùng loại xe đẩy nhỏ có bánh xe để chất đồ đạc lên.
+ Hạn chế đi cầu thang. Nếu bắt buộc phải đi, nên nghỉ ở khoảng giữa cầu thang và đặt ghế ở cuối để ngồi nghỉ.
+ Tránh dùng các loại có mùi gắt như dầu lửa, long não, thuốc tẩy.
– Làm bếp
+ Sắp xếp các dụng cụ làm bếp vừa tầm tay, dễ lấy, tránh đi tới, đi lui.
+ Nên ngồi khi chuẩn bị món ăn. Chọn món ăn đơn giản, dễ làm, không cầu kỳ. Ưu tiên cho các thức ăn làm sẵn và tận dụng khả năng bảo quản thức ăn của tủ lạnh.
+ Khi dọn dẹp nên dùng mâm hoặc xe đẩy nhỏ.
+ Tuyệt đối tránh các loại bếp có nhiều khói hoặc các món nướng. Ưu tiên sử dụng bếp điện hoặc lò vi sóng.
+ Nhà bếp cần thông thoáng, nên có quạt thông gió hoặc quạt máy nhỏ.
– Ra ngoài
+ Sắp xếp công việc sao cho không lúc nào phải vội vã, làm việc gì cũng khoan thai, vừa với sức mình.
+ Không nên đi xe điện ngầm. Nếu đi xe buýt, tránh đi những xe quá đông người. Nếu đi ô tô riêng, tránh vào xe ngay sau khi xe đỗ lâu ở ngoài nắng. Nên vặn máy điều hòa trước hoặc mở cửa xe cho thoáng.
+ Tránh đến những nơi đông người mà kém thoáng khí như trong tầng hầm, trong nhà kín vì không khí có nhiều CO2 và dễ bị lây nhiễm bệnh qua đường hô hấp.
+ Chú ý giữ ấm nếu khí hậu bên ngoài lạnh và nhiều gió.
+ Nên tiêm vaccin phòng cúm hàng năm và vaccin phòng phế cầu mỗi 3 – 5 năm.
– Đi mua sắm
+ Nên sử dụng các loại xe đẩy khi đi mua sắm, tránh xách hoặc mang vác nặng.
+ Mua và thử quần áo có thể làm cho bệnh nhân rất mệt. Nên biết trước số đo của mình hoặc mang theo thước dây. Cách khác là chỉ mua sắm ở những tiệm quen để có thể đổi lại nếu không vừa.
TÀI LIỆU THAM KHẢO
1. Bartolome R. Celli (2011), “Pulmonary rehabilitation in COPD”, UpToDate version 19.1.
2. Geddes E.L., O’Brien K., Reid W.D. et al. (2008), “Inspiratory muscle training in adults with chronic obstructive pulmonary disease: an update of a systematic review”, Respir Med; 102; pp.1715.
3. Nici L., Donner C., Wouters E. et al. (2006), “American Thoracic Society/European Respiratory Society statement on pulmonary rehabilitation”, Am J Respir Crit Care Med; 173; pp.1390.
4. Salman G.F., Mosier M.C., Beasley B.W. et al. (2003), “Rehabilitation for patients with chronic obstructive pulmonary disease: meta-analysis of randomized controlled trials”, J Gen Intern Med; 18; pp.213.
5. Seymour J.M., Moore L., Jolley C.J. et al. (2010), “Outpatient pulmonary rehabilitation following acute exacerbations of COPD”, Thorax; 65; pp.423.
6. Troosters T., Casaburi R., Gosselink R., et al. (2005), “Pulmonary rehabilitation in chronic obstructive pulmonary disease”, Am J Respir Crit Care Med; 172; pp.19.
HƯỚNG DẪN CHẨN ĐOÁN VÀ XỬ TRÍ CƠN HEN PHẾ QUẢN NẶNG Ở NGƯỜI LỚN
1. ĐỊNH NGHĨA
Cơn hen nặng là tình trạng nặng lên của các triệu chứng hen như khó thở, nặng ngực, thở rít với lưu lượng đỉnh giảm dưới 60% giá trị lý thuyết (GINA, 2006).
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định cơn hen phế quản
– Hen phế quản được đặc trưng bởi các cơn khó thở kịch phát do co thắt phế quản. Cơn có thể tự hết một cách tự phát hoặc dưới tác dụng điều trị.
– Dấu hiệu có trước thường là ngứa họng, ngứa mũi, ho thành cơn. Cơn hen thường xuất hiện nhanh, bệnh nhân khó thở, phải ngồi dậy, sử dụng nhiều cơ hô hấp phụ, tiếng thở cò cử, nghe phổi thấy ran rít lan toả khắp 2 phổi. Cơn có thể tự hết, nhưng thường hết khi dùng thuốc giãn phế quản. Cuối cơn khạc ra đờm trong, dính. Ngoài cơn hen phổi không có ran.
– Chẩn đoán xác định hen phế quản dựa vào tiền sử (bản thân, gia đình), đặc điểm xuất hiện của cơn hen.
| Bảng 14.1: Các yếu tố có nguy cơ dự báo cơn HPQ cấp nặng
– Có tiền sử bị các cơn hen nặng phải đặt nội khí quản hoặc thở máy. – Có ít nhất 1 lần phải đi cấp cứu vì hen trong 1 năm gần đây. – Dùng kéo dài hoặc ngừng dùng đột ngột glucocorticoid đường uống. – Không điều trị kiểm soát hen bằng glucocorticoid dạng phun hít. – Lệ thuộc thuốc cường β2 tác dụng nhanh, đặc biệt những người dùng nhiều hơn 1 bình xịt salbutamol/tháng. – Hen nhạy cảm với aspirin và các thuốc chống viêm giảm đau không steroid. – Có tràn khí màng phổi, xẹp phổi, viêm phổi trong cơn khó thở – Có tiền sử dị ứng thức ăn, đặc biệt là lạc. – Phải dùng phối hợp ít nhất 3 nhóm thuốc chữa hen. – Có các vền đề về tâm thần hoặc đang phải dùng thuốc an thần. – Tiền sử có bệnh lý tim phổi khác phối hợp hoặc dùng thuốc chẹn bêta. – Tiền sử không tuân thủ điều trị, từ chối chẩn đoán và điều trị hen. – Loạn thần, nghiện rượu hoặc đang phải dùng thuốc an thần. – Sang chấn tâm lí hoặc các bất ổn về gia đình. – Tiền sử nghiện thuốc lá. |
2.2. Chẩn đoán phân biệt
2.1.1. Đợt cấp của BPTNMT
– Tiền sử: có tiền sử VPQ mạn tính (ho, khạc đờm kéo dài), nghiện thuốc lào, thuốc lá.
– Đặc điểm LS: đờm nhiều, đục, đờm càng nhiều khó thở càng nặng. Nghe phổi thường có giảm rì rào phế nang, ran ẩm, ran nổ.
– X-quang phổi: thường có hình ảnh VPQ mạn tính hoặc giãn phế nang; trong cơn hen: thường có lồng ngực giãn căng, phổi tăng sáng.
– Phân tích khí máu động mạch: thường có tăng HCO-3 kèm theo tăng PaCO2.
2.2.2. Tràn khí màng phổi
– Đây là điều quan trọng nhất trong chẩn đoán phân biệt với cơn HPQ.
– Khó thở, đau ngực thường xuất hiện đột ngột, trong khi đó, 80% các cơn hen cấp xuất hiện từ từ trong vòng 48 giờ.
– Dấu hiệu của TKMP ở một bên phổi (mất rì rào phế nang, lồng ngực giãn căng, gõ trong).
– Thường kèm theo tràn khí dưới da.
– Chụp X-quang hoặc CT phổi trong trường hợp tràn khí ít sẽ khẳng định chẩn đoán.
2.2.3. Cơn hen tim
– Thường xuất hiện khó thở đột ngột.
– Có tiền sử mắc bệnh tim mạch hoặc cao huyết áp.
– Có các triệu chứng của bệnh tim mạch (suy tim, cao huyết áp).
2.2.4. Nhồi máu phổi
– Khó thở, đau ngực, ho khạc ra máu xuất hiện đột ngột.
– Có yếu tố nguy cơ gây nhồi máu phổi (bất động kéo dài, bệnh lí đa hồng cầu).
– Nghe phổi có ran ẩm, ran nổ. D-dimer thường tăng. Điện tâm đồ có thể thấy S1Q3.
– XQ phổi có đám mờ khu trú hoặc xẹp phổi hình dải hoặc phổi quá sáng một vùng, bên.
– MSCT phổi có tiêm thuốc cản quang sẽ khẳng định chẩn đoán khi thấy cục huyết khối.
2.2.5. Viêm phổi
– Sốt, khạc đờm vàng, xanh.
– Nghe phổi có ran ẩm, ran nổ.
– XQ phổi có hình ảnh viêm phổi.
2.2.6. Dị vật đường thở
– Bệnh sử sặc, hít phải dị vật.
– Hội chứng xâm nhập sau khi hít dị vật: cơn ho dữ dội, ngạt thở cấp.
– Không có tiền sử hen phế quản.
3. ĐÁNH GIÁ MỨC ĐỘ CỦA CƠN HEN
Ngay khi bệnh nhân vào viện hoặc khi mới thăm khám bệnh nhân, phải xác định đây là cơn hen thường, cơn hen nặng hay cơn hen nguy kịch để lựa chọn cách xử trí đúng và tiên lượng bệnh.
3.1. Các dấu hiệu của cơn hen nặng
– Khó thở liên tục không nằm được (phải ngồi ngả ra trước để thở).
– Nghe phổi có nhiều ran rít hai phổi, cả khi hít vào và thở ra.
– Nói từng từ (khó nói, khó ho).
– Tình trạng tinh thần kích thích.
– Vã mồ hôi.
– Tím rõ.
– Co kéo các cơ hô hấp phụ.
– Thở nhanh trên 30 lần/phút.
– Nhịp tim nhanh trên 120 nhịp/phút.
– Huyết áp tăng bất thường hoặc xuất hiện dấu hiệu suy tim phải.
– Mạch đảo trên 20 mmHg.
Khi có từ 4 dấu hiệu trở lên: chẩn đoán là cơn hen phế quản nặng
3.2. Các dấu hiệu của cơn hen nguy kịch
– Cơn ngừng thở hoặc thở chậm dưới 10 lần/phút.
– Phổi im lặng (lồng ngực dãn căng, di động rất kém, nghe phổi: rì rào phế nang mất, không còn nghe thấy tiếng ran).
– Nhịp tim chậm.
– Huyết áp tụt.
– Rối loạn ý thức.
– Đôi khi có dấu hiệu thở nghịch thường ngực bụng luân phiên.
– Bệnh nhân không nói được.
Khi cơn hen phế quản kèm theo một trong các dấu hiệu trên (cần lưu ý loại trừ tràn khí màng phổi): chẩn đoán là cơn hen phế quản nguy kịch.
Cần xử trí cấp cứu ban đầu và nhanh chóng gọi hỗ trợ của tuyến trên và phối hợp chuyển bệnh nhân lên tuyến y tế có điều kiện và khả năng điều trị cấp cứu bệnh nhân.
Bảng 14.2: Triệu chứng cơn hen nặng và nguy kịch theo GINA, 2011
|
Cơn hen nặng |
Cơn hen nguy kịch |
|
|
Mức độ khó thở |
Lúc nghỉ ngơi Phải ngồi ngả ra trước |
|
|
Nói |
Từng từ |
Không nói được |
|
ý thức |
Thường kích thích |
Ngủ gà hoặc lú lẫn |
|
Nhịp thở |
Thường > 30 lần/phút |
Thở chậm < 10 lần/phút hoặc ngừng thở |
|
Co kéo cơ hô hấp phụ |
Thường xuyên |
Hô hấp nghịch thường |
|
Ran rít ran ngáy |
Nhiều ran |
Phổi im lặng |
|
Nhịp tim |
> 120 lần/phút |
Nhịp chậm |
|
Mạch đảo |
Thường có > 25 mmHg |
Không có, chứng tỏ có mệt cơ hô hấp |
|
% PEF sau liều giãn phế quản đầu tiên |
< 60% GTLT hoặc hoặc < 100 L/phút hoặc đáp ứng kéo dài < 2h |
Không đo được |
|
PaO2 |
< 60 mm Hg |
|
|
PaCO2 |
> 45 mm Hg Có thể có tím tái |
|
|
SpO2 |
< 90% |
– Chú ý phát hiện và theo dõi sát bệnh nhân khi có hội chứng đe dọa:
+ Cơn hen nặng lên từ vài ngày nay.
+ Các cơn mau hơn trước.
+ Cơn hen nặng hơn trước.
+ Cơn hen kém đáp ứng với điều trị vẫn thường dùng.
+ Tăng nhu cầu dùng thuốc chữa hen.
+ Giảm dần lưu lượng đỉnh.
– Diễn biến dự báo cơn hen nặng:
+ Cơn hen nặng lên nhanh chóng trong vài giờ.
+ Cơn hen đáp ứng kém với điều trị.
– Các dấu hiệu của cơn HPQ không ổn định.
+ Các triệu chứng nặng dần lên.
+ Tăng liều và nhu cầu sử dụng thuốc cường β2.
+ Giảm hiệu quả với thuốc cường β2.
+ Giảm dần giá trị của lưu lượng đỉnh.
+ Tăng dần sự khác biệt của lưu lượng đỉnh giữa sáng và chiều.
Hen phế quản không ổn định có nguy cơ gây cơn hen cấp do đó cần thiết điều trị cơ bản: Corticoid (hít) + cường β2 (kéo dài).
3. XỬ TRÍ CẤP CỨU
Nguyên tắc chung:
– Cơn hen phế quản nặng: Xử trí thuốc trước, thủ thuật sau.
– Cơn hen phế quản nguy kịch: Tiến hành thủ thuật trước, xử trí thuốc sau.
3.1. Xử trí cơn hen phế quản nặng
3.1.1. Xử trí tại chỗ (tại nhà bệnh nhân, tại y tế cơ sở, trên đường vận chuyển)
• Thở oxy 40-60% nếu có. Nếu BN còn tỉnh, biên độ hô hấp tốt, có thể dùng:
– Thuốc dùng ưu tiên hàng đầu là cường bêta-2 dạng hít.
+ Salbutamol bơm họng 2 nhát liên tiếp (khi hít vào sâu). Sau 10 phút chưa đỡ bơm tiếp 2 – 4 nhát nữa. Trong vòng 1 giờ đầu có thể bơm thêm 2 – 3 lần nữa (mỗi lần 2 – 4 nhát). Nên dùng buồng đệm (spacer) để tăng hiệu quả của thuốc.
+ Hoặc terbutalin bơm với liều như trên.
+ Hoặc fenoterol bơm 1 – 2 lần, mỗi lần 2 nhát cách nhau 20 phút.
+ Hoặc formoterol/budesonid turbuhaler 4,5/160 àg hít 2 nhát mỗi lần, nếu không đỡ có thể nhắc lại sau 10 phút, liều tối đa là 8 nhát hít.
+ Trong trường hợp có máy và thuốc khí dung: nên cho bệnh nhân khí dung luôn nếu sau 2 – 3 lần xịt không có kết quả.
+ Nếu dùng thuốc cường bêta-2 không đỡ, nên phối hợp thêm thuốc kháng cholinergic: ipratropium bơm họng 2 nhát.
– Có thể dùng các chế phẩm phối hợp sẵn 2 nhóm thuốc trên: fenoterol + ipratropium xịt mỗi lần 2 phát, 10 phút/lần; hoặc salbutamol + ipratropium xịt với liều trên.
– Nếu tình trạng khó thở không giảm: Chuyển nhanh đến bệnh viện, trên đường vận chuyển dùng thêm:
+ Salbutamol hoặc terbutalin xịt 8 – 12 nhát liên tục vào buồng đệm cho bệnh nhân hít thở.
+ Terbutalin hoặc salbutamol (ống 0,5 mg) tiêm dưới da 1 ống.
+ Corticoid đường toàn thân:
° Prednisolon 40-60 mg uống.
° Hoặc hydrocortison 100 mg tiêm tĩnh mạch.
° Hoặc methylprenisolon 40 mg tiêm tĩnh mạch.
• Có thể dùng một số thuốc khác trong trường hợp không có sẵn hoặc không đáp ứng các thuốc nói trên:
– Aminophyllin 5 mg/kg cân nặng cơ thể tiêm tĩnh mạch chậm trong 20 phút.
– Adrenalin 0,3 mg tiêm dưới da. Nếu cơn không giảm có thể nhắc lại sau 20 phút với cùng liều trên. Không nên tiêm dưới da quá 3 lần, nên thay đổi vị trí tiêm để tránh hoại tử tại nơi tiêm.
3.1.2. Xử trí tại bệnh viện: Cần rất khẩn trương:
• Thở oxy mũi 4-8 lít/phút
• Thuốc giãn phế quản:
– Salbutamol hoặc terbutalin dung dịch khí dung 5 mg: Khí dung qua mặt nạ 20 phút/lần, có thể khí dung đến 3 lần liên tiếp nếu sau khi khí dung 1 lần chưa có hiệu quả.
– Đánh giá lại tình trạng bệnh nhân sau 3 lần khí dung:
+ Nếu hết hoặc đỡ khó thở nhiều: khí dung nhắc lại 4 giờ/lần, kết hợp thêm thuốc giãn phế quản đường uống.
+ Nếu không đỡ khó thở: kết hợp khí dung với truyền tĩnh mạch:
° Terbutalin ống 0,5 mg, pha trong dung dịch natri chlorua 0,9% hoặc glucose 5% truyền tĩnh mạch (bằng bơm tiêm điện hoặc máy truyền dịch – nếu có), tốc độ truyền khởi đầu 0,5 mg/giờ (0,1 – 0,2 mg/kg/phút), tăng dần tốc độ truyền 15 phút /lần đến khi có hiệu quả (có thể tăng liều đến 4 mg/giờ).
° Hoặc: salbutamol truyền tĩnh mạch (với liều tương tự terbutalin) hoặc tiêm dưới da 0,5 mg mỗi 4-6 giờ.
+ Nếu không có salbutamol hoặc terbutalin dạng khí dung, có thể dùng salbutamol dạng bình xịt định liều:
° Xịt họng 2 nhát liên tiếp (đồng thời hít vào sâu).
° Nếu sau 10 phút không đỡ khó thở: xịt họng tiếp 2-4 nhát. Trong vòng 1 giờ đầu có thể xịt thêm 2-3 lần (mỗi lần 2-4 nhát) nếu còn khó thở.
+ Nếu không có sẵn hoặc không đáp ứng với salbutamol và terbutalin, có thể dùng các thuốc giãn phế quản khác:
° Adrenalin: (một chỉ định rất tốt của adrenalin là cơn hen phế quản có truỵ mạch): Tiêm dưới da 0,3 mg. Nếu không đỡ khó thở, có thể tiêm dưới da nhắc lại 0,3 mg/mỗi 20 phút, nhưng không nên tiêm quá 3 lần.
Lưu ý: không nên dùng adrenalin ở bệnh nhân già, có tiền sử bệnh tim hoặc bệnh mạch vành, tăng huyết áp.
° Aminophyllin: nếu bệnh nhân không dùng theophylin hoặc các thuốc có dẫn chất xanthin trước đó.
▪ Tiêm tĩnh mạch chậm: 5 mg/kg cân nặng cơ thể, tiêm chậm trong 20 phút. Sau đó, truyền tĩnh mạch liên tục 0,6 mg/kg/giờ (không quá 10 mg/kg/24 giờ).
▪ Nên dùng phối hợp với các thuốc cường β2 (salbutamol…).
▪ Chú ý: dễ có nguy cơ ngộ độc (buồn nôn, nôn, nhịp tim nhanh, co giật) nếu dùng liều quá cao, đặc biệt ở nguời già, suy gan hoặc đã dùng theophyllin trước khi đến viện vì khoảng cách giữa liều điều trị và liều độc gần nhau.
° Magnesium sulphat: tiêm tĩnh mạch 2 g.
• Corticoid:
+ Methylprednisolon (ống 40 mg) tiêm tĩnh mạch(Dùng 6- 8 giờ 1 lần)
+ Hoặc prednisolon 40-60 mg uống (Dùng 6- 8 giờ 1 lần)
+ Hoặc hydrocortison 100 mg tiêm tĩnh mạch (Dùng 6- 8 giờ 1 lần)
Khi bệnh nhân đã ra khỏi cơn hen nặng: giảm liều dần trước khi dừng thuốc. Kết hợp với corticoid tại chỗ (xịt hoặc khí dung qua máy).
• Các biện pháp phối hợp:
– Cho bệnh nhân đủ nước qua đường ăn uống và truyền (tổng lượng nước: 2 – 3 lít/ngày nếu không có bệnh tim mạch như suy tim, tăng huyết áp).
– Kháng sinh: chỉ cho nếu có biểu hiện nhiễm khuẩn. Cần hỏi kỹ tiền sử dị ứng thuốc. Không nên dùng penicillin (dễ gây dị ứng), các thuốc nhóm macrolid và quinolon (làm tăng tác dụng phụ của aminophyllin).
– Nếu cơn hen không đỡ nhanh sau khi cấp cứu 30-60 phút, nhanh chóng chuyển bệnh nhân lên tuyến trên.
Chú ý: đảm bảo điều trị, chuẩn bị sẵn thuốc và phương tiện cấp cứu tối thiểu trong quá trình vận chuyển bệnh nhân:
+ Thở ô xy.
+ Thuốc giãn phế quản.
+ Đặt đường truyền tĩnh mạch.
+ Bóng ambu và mặt nạ – ống nội khí quản và bộ đặt nội khí quản (nếu có).
• Những phương pháp điều trị không nên dùng trong cơn hen nặng:
+ Thuốc an thần.
+ Thuốc làm loãng đờm.
+ Vỗ rung.
+ Bù dịch số lượng lớn.
+ Dùng kháng sinh bao vây.
3.2. Xử trí cơn hen phế quản nguy kịch: can thiệp đường thở trước, thuốc sau
• Bóp bóng qua mặt nạ với oxy 10-12 lít/phút.
• Nhanh chóng tiến hành đặt ống nội khí quản và bóp bóng qua nội khí quản.
• Nếu không đặt được nội khí quản, hoặc bệnh nhân biểu hiện ngạt thở, tiến hành mở khí quản cấp cứu.
• Các thuốc sử dụng trong cơn hen phế quản nguy kịch.
– Adrenalin
+ Tiêm tĩnh mạch 0,3 mg, tiêm nhắc lại sau 5 phút nếu chưa đạt được hiệu quả giãn phế quản hay huyết áp tụt.
+ Sau đó truyền adrenalin tĩnh mạch liên tục với liều bắt đầu 0,2 – 0,3 mg/kg/phút, điều chỉnh liều thuốc theo đáp ứng của bệnh nhân (mức độ co thắt phế quản, nhịp tim và huyết áp).
+ Chống chỉ định dùng adrenalin trên những bệnh nhân có suy tim, bệnh mạch vành, huyết áp cao, loạn nhịp tim…
– Salbutamol hoặc terbutanyl hoặc aminophyllin dùng đường tĩnh mạch với liều như đối với cơn hen phế quản nặng.
– Methylprednisolon (ống 40 mg) hoặc hydrocortison (ống 100 mg) tiêm tĩnh mạch 3 – 4 giờ/ống.
– Điều trị phối hợp (kháng sinh, truyền dịch…) tương tự cơn hen nặng.
• Gọi ngay đội cấp cứu ngoại viện của tuyến cấp cứu cao hơn.
• Sau khi đã đặt được ống nội khí quản và truyền tĩnh mạch thuốc giãn phế quản, chuyển bệnh nhân bằng xe cứu thương tới khoa Hồi sức cấp cứu để điều trị chuyên khoa.
TÀI LIỆU THAM KHẢO
1. Vũ Văn Đính (1994), “Cơn hen phế quản ác tính”. Hồi sức cấp cứu. Nhà xuất bản Y học.
2. Đặng Quốc Tuấn (2001), “Chẩn đoán và xử trí cơn hen phế quản cấp”.
3. Hồi sức cấp cứu, tập II, Nhà xuất bản Y học, Hà Nội, tr.127-135.
4. Aldington S., Beasley R. (2007), “Assessment and management of severe asthma in adults in hospital”, Thorax, 62; pp.447-458.
5. British Thoracic Society (2005), “British Guideline on the Management of Asthma”.
6. GINA Executive and Science Committees (2012), “Global Strategy for Asthma Management and Prevention”.
7. McFadden E.R. (2003), “Acute Severe Asthma”, American Journal of Respiratory and Critical Care Medicine, 168; pp.740-759.
HƯỚNG DẪN SỬ DỤNG CÁC DỤNG CỤ PHUN HÍT TRONG ĐIỀU TRỊ HEN PHẾ QUẢN VÀ BỆNH PHỔI TẮC NGHẼN MẠN TÍNH
Thuốc dạng phun hít được sử dụng ngày càng nhiều trong điều trị các bệnh lý hô hấp như hen phế quản, bệnh phổi tắc nghẽn mạn tính (BPTNMT, COPD), xơ phổi, tăng áp động mạch phổi do -u điểm tác dụng tại chỗ nhanh, ít tác dụng phụ toàn thân. Bình hít định liều (MDIs), bình hít bột khô (PDIs) và máy khí dung là các thiết bị phổ biến để phân bố thuốc. Buồng đệm là thiết bị ngoài gắn với bình định liều cho phép phân bố thuốc tốt hơn.
1. BÌNH HÍT ĐỊNH LIỀU
Bình hít định liều (MDIs) là thiết bị phun hít cầm tay dùng lực đẩy để phân bố thuốc. MDI có hộp kim loại có áp lực chứa thuốc dạng bột hoặc dung dịch, chất surfactant, propellant, van định liều. Hộp kim loại này được bọc bên ngoài bằng ống nhựa, có ống ngậm.
– Ưu điểm của MDIs: dễ mang theo, khả năng phân bố đa liều, ít nguy cơ nhiễm khuẩn.
– Nhược điểm: cần sự khởi động chính xác và phối hợp tốt giữa động tác xịt thuốc với hít vào. Có thể đọng thuốc ở miệng, họng sau xịt.
• Kỹ thuật sử dụng MDI
– Giữ thẳng bình.
– Lắc bình.
– Mở nắp.
– Nghiêng đầu nhẹ nhàng về sau và thở ra chậm hết trong 3-5 giây.
– Đưa ống ngậm vào miệng và ngậm kín.
– ấn bình xịt 1 lần để phóng thích thuốc đồng thời hít vào chậm qua miệng.
– Bỏ bình hít ra, tiếp tục giữ nhịp thở, đếm chậm đến 10 để thuốc vào sâu trong phổi.
– Thở ra.
– Lặp lại quá trình trên nếu cần. Giữa các lần xịt nên nghỉ 1 phút giúp thuốc của lần xịt thứ hai vào phổi tốt hơn.
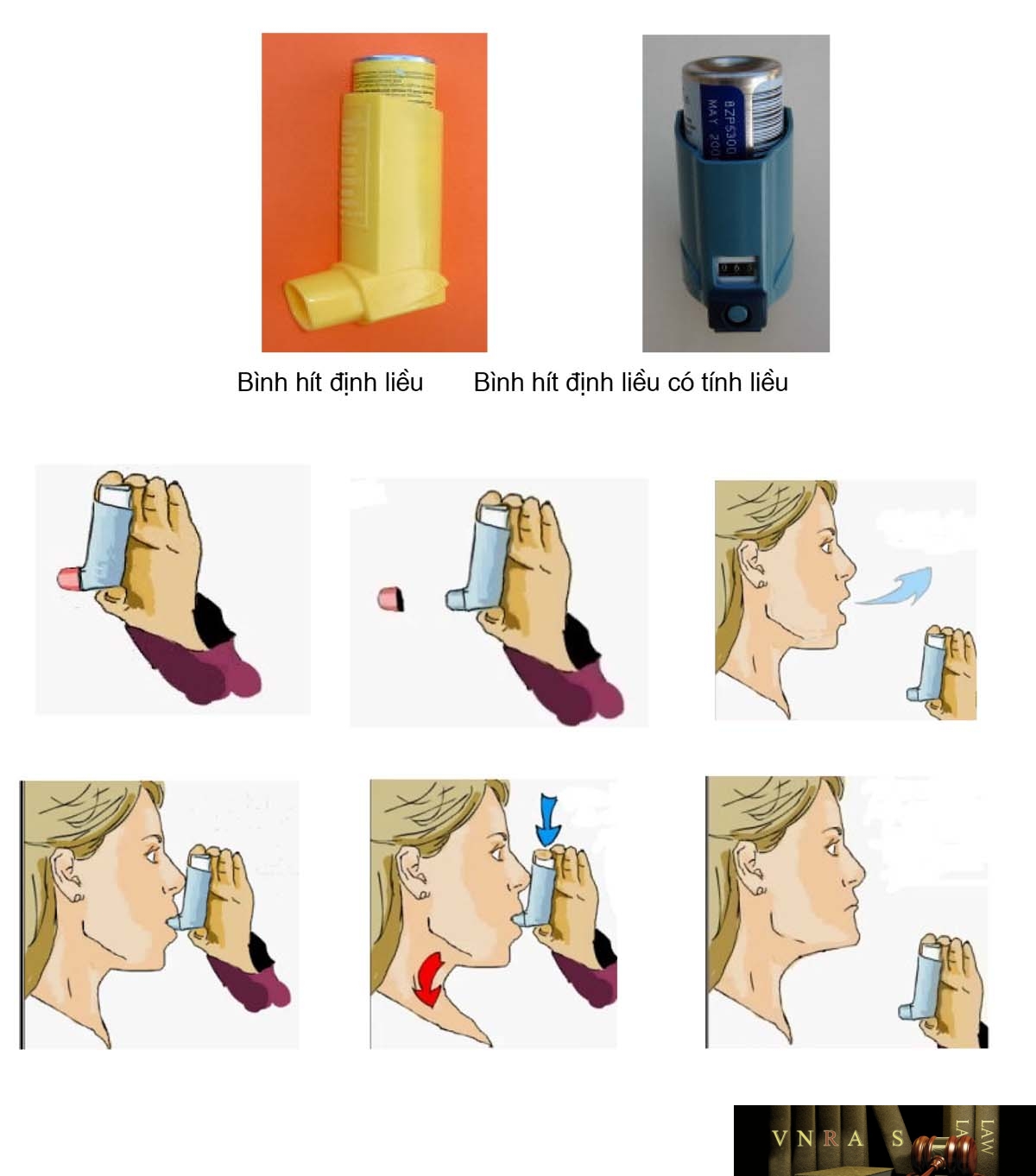
• Buồng đệm
– Ưu điểm:
+ Giúp cải thiện phân bố thuốc, giảm lượng thuốc dính ở họng và mất vào không khí
+ Hỗ trợ khi bệnh nhân phối hợp kém hoặc khó sử dụng bình hít đơn thuần.
– Nhược điểm: dụng cụ cồng kềnh, diện tiếp xúc với vi khuẩn nhiều hơn, do lực tĩnh điện có thể giảm phân bố thuốc vào phổi.
– Buồng đệm có van: cho phép thuốc ở trong buồng đệm tới khi bệnh nhân hít thuốc vào qua van một chiều, ngăn bệnh nhân thở ra vào buồng đệm, cải thiện việc hít thuốc và thời gian khởi động.
– Cách sử dụng buồng đệm.
+ Lắc bình hít định liều (MDI) rồi lắp vào buồng đệm.
+ Thở ra hết.
+ Ngậm kín đầu ngậm của buồng đệm.
+ Nhấn bình hít định liều một lần để phóng thích liều thuốc.
+ Hít vào chậm và sâu qua miệng trong 3 – 5 giây.
+ Bỏ buồng đệm ra khỏi miệng.
+ Nín thở 10 giây. Nếu khó hít sâu và nín thở, hãy hít thở bình thường với mỗi lần xịt.
+ Thở lại bình thường. Có thể lặp lại lần thứ hai sau khoảng 30 giây – 1 phút
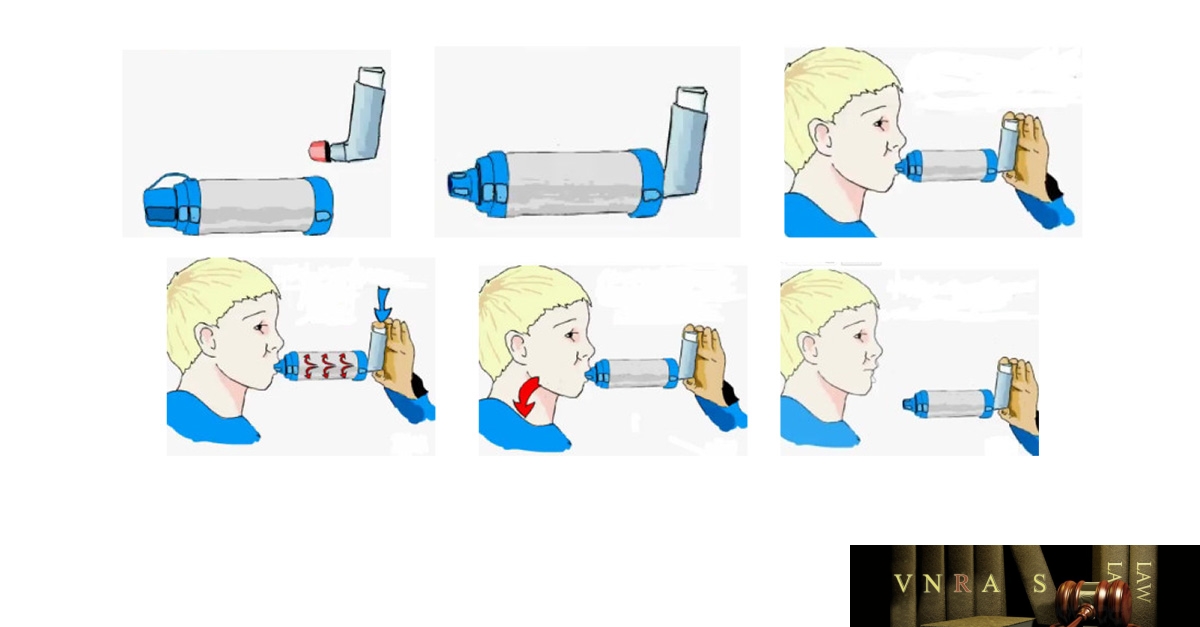
2. BÌNH HÍT BỘT KHÔ
Bình hít bột khô (DPI) là thiết bị được kích hoạt bởi nhịp thở giúp phân bố thuốc ở dạng các phân tử chứa trong nang. Do không chứa chất đẩy nên kiểu hít này yêu cầu dòng thở thích hợp. Các DPI có khả năng phun thuốc khác nhau tùy thuộc sức kháng với lưu lượng thở.
Ưu điểm của DPI là được kích hoạt bởi nhịp thở, không cần buồng đệm, không cần giữ nhịp thở sau khi hít, dễ mang theo, không chứa chất đẩy. Nhược điểm là đòi hỏi lưu lượng thở thích hợp để phân bố thuốc, có thể lắng đọng thuốc ở hầu họng và độ ẩm có thể làm thuốc văn cục dẫn đến giảm phân bố thuốc. Chú ý khi sử dụng: giữ bình khô, không thả vào nước, lau ống ngậm và làm khô ngay sau hít, không nuốt viên nang dùng để hít.
Liều thuốc được phân bố của các DPI.
• Các dạng DPI
Diskus/Accuhaler: Hộp chứa 1 cuộn, dải lá kép có 60 nang, mỗi nang chứa 1 liều thuốc bột. Liều thuốc trong dụng cụ này thay đổi từ 50-500 mcg tùy thuộc mỗi sản phẩm. Khi sử dụng, mỗi nang sẽ dịch chuyển vào vị trí và lớp vỏ được xé ra bằng vòng cuộn, khí hít vào đi qua nang đã bị chọc thủng giúp phân bố thuốc.
– Cách sử dụng:
▪ Mở dụng cụ, lên nòng đến khi nghe tiếng click.
▪ Thở ra hết.
▪ Ngậm kín miệng quanh ống ngậm
▪ Giữ Diskus ở tư thế ngang khi hít.
▪ Hít vào sâu và đều
▪ Đưa dụng cụ ra khỏi miệng, giữ nhịp thở trong 10 giây sau đó thở ra.

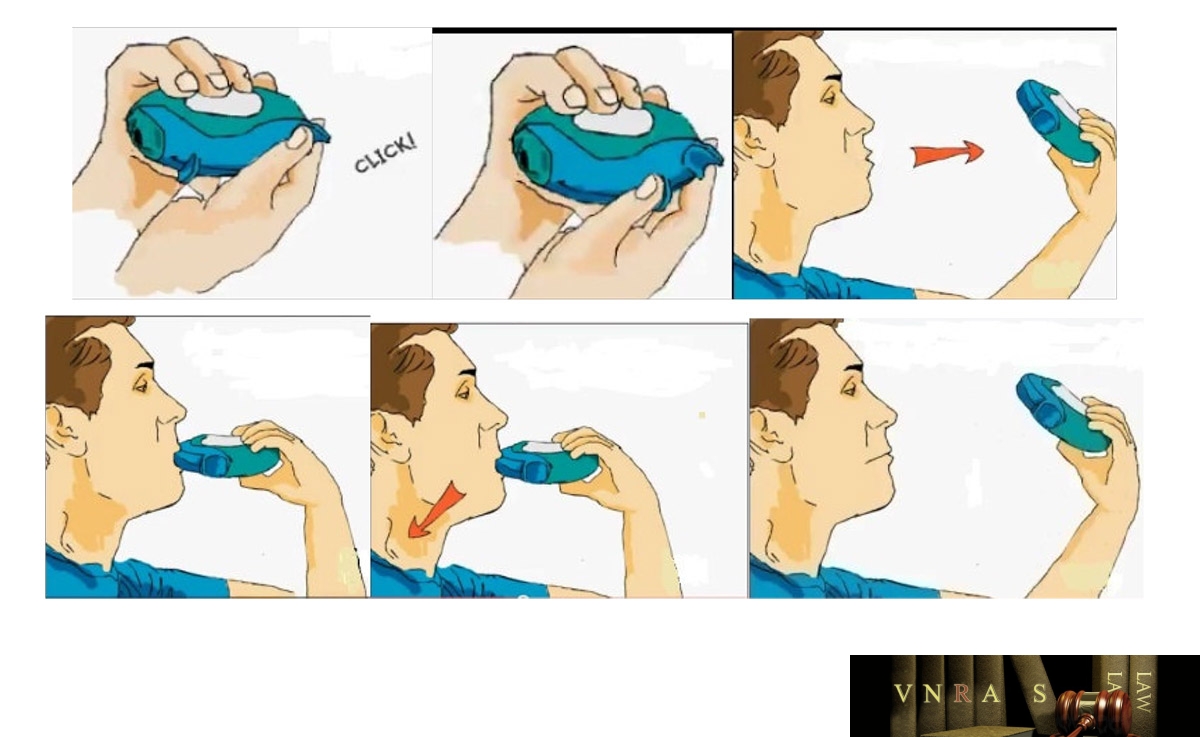
– Aerolizer: là dụng cụ cung cấp formoterol fumarat. Khi sử dụng, nang thuốc được đặt vào bên trong dụng cụ, khi ấn nhả nút bên cạnh sẽ chọc thủng nang và thuốc sẽ phân tán vào dòng khí khi bệnh nhân hít nhanh và sâu qua ống ngậm.
– Cách sử dụng:
▪ Mở nắp và giữ dụng cụ như hình vẽ.
▪ Xoay ống ngậm ngược chiều kim đồng hồ.
▪ Đặt nang thuốc vào lỗ ở đáy dụng cụ.
▪ Xoay phần đáy theo chiều kim đồng hồ để đóng lại.
▪ Ấn, nhả cả hai nút để chọc thủng nang.
▪ Giữ dụng cụ ở tư thế ngang và hít sâu.
▪ Bỏ dụng cụ ra khỏi miệng, giữ nhịp thở trong 10 giây.
▪ Thở ra.
▪ Mở dụng cụ và kiểm tra nang thuốc, nếu còn bột thuốc lặp lại các bước trên.
▪ Lấy vỏ nang thuốc và đóng ống ngậm.

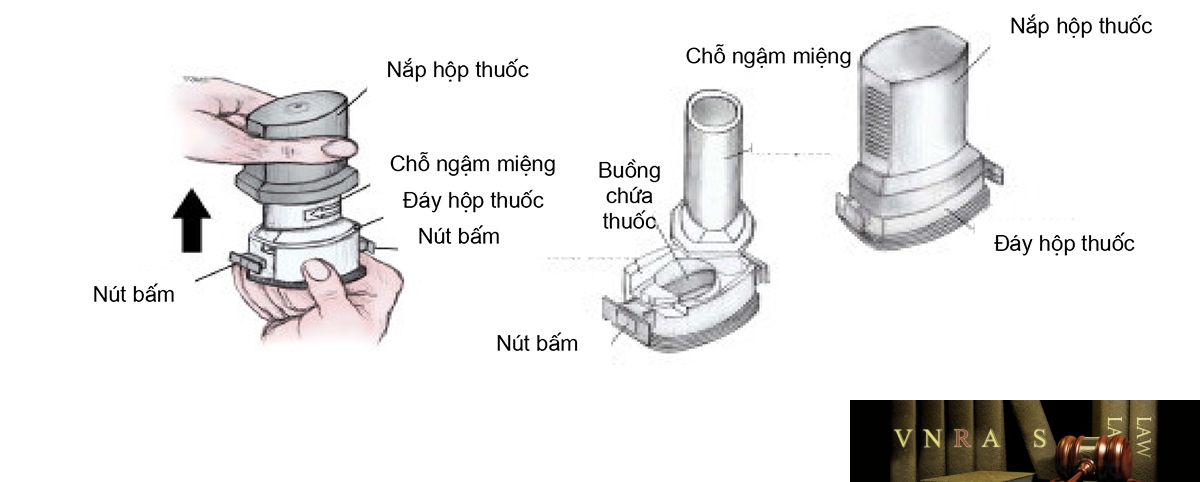
– HandiHaler là dụng cụ hít để phân bố tiotropium bromid (Spiriva) dạng bột khô. Khi sử dụng nang tiotropium được đặt ở giữa buồng của dụng cụ, khi ấn nhả nút xanh, nang thuốc bị chọc thủng, khi hít vào dòng khí phân bố thuốc qua ống ngậm.
Cách sử dụng:
▪ Lấy nang thuốc ra khỏi vỉ (ngay trước khi sử dụng).
▪ Đặt nang thuốc vào giữa buồng.
▪ Đóng ống ngậm chặt đến khi nghe tiếng click.
▪ Giữ dụng cụ tư thế thẳng, ấn mạnh nút chọc và bỏ tay.
▪ Giữ dụng cụ ở tư thế ngang, thở ra hết, sau đó hít sâu. Trong khi hít sẽ nghe hoặc cảm nhận thấy nang thuốc rung nhẹ. Bỏ dụng cụ ra khỏi miệng.
▪ Nín thở trong 10 giây hoặc đến khi muốn thở ra.
▪ Thở ra chậm cho đến hết rồi hít thêm một lần nữa.
▪ Sau khi sử dụng, mở ống ngậm, lấy vỏ nang ra.
▪ Đóng ống ngậm và nắp đậy để bảo quản.
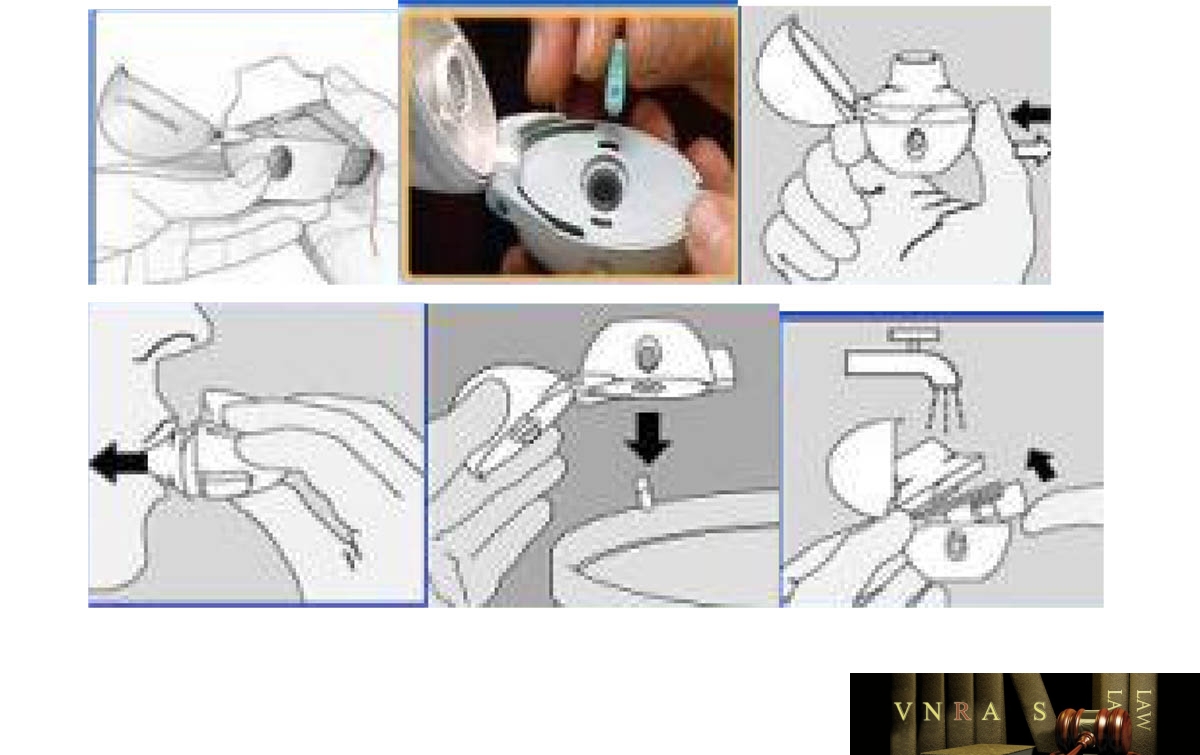
– Turbuhaler: ống hít có bộ đếm liều hiển thị chính xác lượng thuốc còn lại. Nếu không có bộ đếm liều, kiểm tra chỉ thị đỏ ở cửa sổ bên của thiết bị, khi thấy vạch đỏ là còn khoảng 20 liều.
Cách sử dụng:
▪ Giữ Turbuhaler ở vị trí thẳng đứng. Vặn và mở nắp đậy ống thuốc
▪ Vặn phần đế qua bên trái hết mức, sau đó vặn ngược lại đến khi nghe tiếng click.
▪ Thở ra hết
▪ Ngậm kín ống thuốc, hít vào bằng miệng mạnh, sâu đến khi không hít thêm được nữa
▪ Lấy ống thuốc ra, ngậm miệng lại, giữ nhịp thở trong 10 giây sau đó thở ra (nếu cần hít lần nữa thì làm lại các bước trên)
▪ Đậy nắp ống thuốc lại, súc miệng thật kỹ sau hít thuốc bằng nước để tránh những tác dụng phụ của thuốc có thể gây ra tại họng.

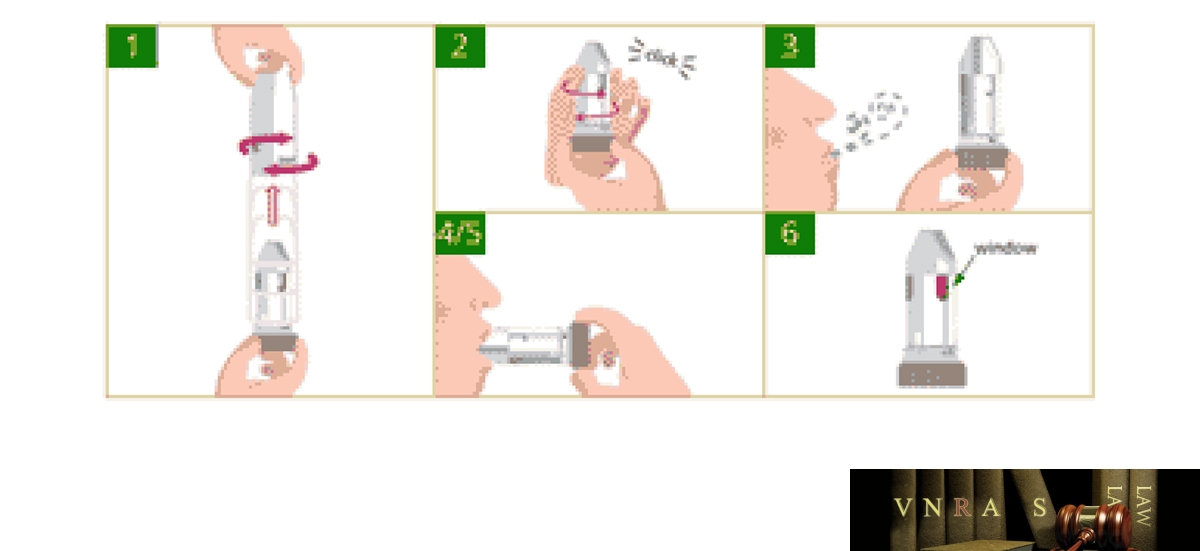
3. Khí dung
– Máy khí dung là thiết bị chuyển dung dịch thuốc thành dạng phun sương để tối -u hóa sự lắng đọng thuốc ở đường hô hấp dưới. Các thuốc có thể sử dụng dưới dạng khí dung bao gồm corticosteroid, thuốc giãn phế quản, thuốc kháng cholinergic, kháng sinh, thuốc làm loãng đờm. Có 2 dạng máy khí dung là dạng khí nén và siêu âm.
– Ưu điểm: sử dụng cho bệnh nhân yếu hoặc không thể sử dụng thuốc dạng xịt, hít; có thể không cần bệnh nhân phối hợp, cho phép dùng liều thuốc lớn hơn. Nhược điểm: cồng kềnh, thời gian cài đặt và sử dụng lâu hơn, giá thành cao hơn, có thể cần nguồn khí nén hoặc oxy (với máy phun tia).
– Các dụng cụ bao gồm: bộ nén khí, ống đựng thuốc, ống ngậm hoặc chụp mũi – miệng và dụng cụ đo liều thuốc.
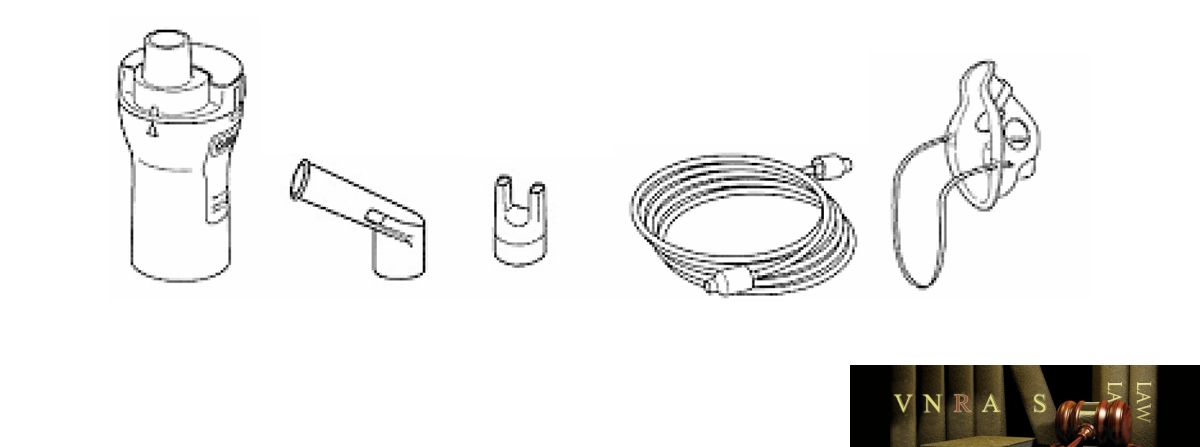
Cách sử dụng:
▪ Đặt máy khí dung lên bề mặt phẳng
▪ Lắp các bộ phận của máy và cắm nguồn điện
▪ Rửa tay
▪ Dùng ống nhỏ giọt hoặc ống tiêm sạch để lấy một lượng nước muối sinh lý 0,9% (theo liều lượng đã được bác sĩ quy định) cho vào cốc đựng thuốc. Nếu dùng loại thuốc đã pha sẵn thì không cần dùng nước muối.
▪ Dùng ống nhỏ giọt hoặc ống tiêm sạch để lấy một lượng thuốc (theo liều lượng đã được bác sĩ quy định) cho vào cốc đựng thuốc cùng với nước muối. Có thể dùng loại đã phân sẵn từng liều nhỏ trong ống nhựa. Đóng nắp.
▪ Gắn phần đầu của ống đựng thuốc với ống ngậm hoặc chụp mũi – miệng.
▪ Gắn phần cuối của ống đựng thuốc với ống nối phần nén khí.
▪ Đặt chụp mũi – miệng lên mặt và chỉnh dây cho mặt nạ áp sát vừa khít (hoặc đưa ống ngậm vào miệng).
▪ Bật máy và kiểm tra xem thuốc có được phun ra không.
▪ Thở chậm và sâu bằng miệng (hít vào sâu, ngưng lại 1-2 giây rồi thở ra) cho đến khi hết thuốc trong cốc đựng, khoảng 10-20 phút.
▪ Trong khi khí dung định kỳ theo dõi đáp ứng của bệnh nhân để kịp thời phát hiện các bất thường.
Dừng máy ngay khi không thấy khí phun ra.
– Các tác dụng phụ tại chỗ khi sử dụng máy khí dung: ho, khàn giọng, nhiễm nấm vùng hầu họng, kích thích niêm mạc hầu họng hoặc kích thích da mặt nếu sử dụng chụp mũi – miệng. Do đó, khi sử dụng chụp mũi – miệng cần lắp vừa khít và sau khí dung nên súc miệng sạch.
Sau khi dùng: Tháo chụp mũi – miệng hay ống ngậm, cốc đựng thuốc ra khỏi ống dẫn nhựa. Rửa chụp mũi – miệng ống ngậm, cốc đựng thuốc dưới vòi nước, để khô. Lắp trở lại vào ống dẫn rồi mở công tắc cho máy chạy khoảng 10-20 giây để làm khô phía trong. Bầu khí dung, mặt nạ, ống ngậm, dây nối với máy khí dung là các dụng cụ dùng riêng cho từng bệnh nhân. Không được dùng chung để tránh lây nhiễm từ bệnh nhân này sang bệnh nhân khác.
TÀI LIỆU THAM KHẢO
1. Boe J., Dennis J.H., O’Driscoll B.R. (2001), “European respiratory society guidelines on the use of nebulizers”, Eur Respir J; 18; pp.228-242.
2. Buddiga P., Kulkarni R. et al. (2011), “Use of Metered Dose Inhalers, Spacers, and Nebulizers”, Medscape (Updated: Mar 29, 2011), http://emedicine.medscape.com/article/ 1413366-overview.
3. Dolovich M.B., Ahrens R.C. et al. (2005), “Device Selection and Outcomes of Aerosol Therapy: Evidence-Based Guidelines”, American College of Chest Physicians/ American College of Asthma, Allergy, and Immunology, Chest; 127; pp.335-371.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ GIÃN PHẾ QUẢN
1. ĐẠI CƯƠNG
Giãn phế quản (GPQ) là tình trạng tăng khẩu kính phế quản liên tục, vĩnh viễn không hồi phục của một hoặc nhiều phế quản có đường kính trên 2 mm. GPQ được chia thành: GPQ hình túi, GPQ hình trụ và GPQ hình tràng hạt. Bệnh gây ra do sự phá hủy tổ chức của thành phế quản.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Lâm sàng
– Triệu chứng cơ năng.
+ Ho, khạc đờm kéo dài: là triệu chứng rất quan trọng. Đờm mủ màu xanh hoặc màu vàng, một số trường hợp có ho đờm lẫn máu. Lượng đờm trong ngày có thể ít (< 10 ml/ngày), trung bình (10-150 ml/ngày) hoặc nhiều (> 150 ml/ngày). Để lắng đờm có 3 lớp: lớp trên là bọt; lớp giữa là nhầy mủ; lớp dưới là mủ đục. Khạc đờm thường tăng lên khi có bội nhiễm. Có một số trường hợp ho khan hoặc không ho (GPQ thể khô ở các thuỳ trên). Một số trường hợp có dấu hiệu của viêm đa xoang làm hướng tới hội chứng xoang phế quản.
+ Ho ra máu: có thể là triệu chứng duy nhất của bệnh. Ho máu tái phát nhiều lần, có thể kéo dài nhiều năm. Mức độ ho máu có thể ít hoặc nhiều từ ho máu nhẹ (< 50 ml); trung bình (50-200 ml), ho máu nặng (> 200 ml), ho máu rất nặng (> 500 ml/ngày) và/hoặc gây suy hô hấp cấp.
+ Khó thở: thường xuất hiện muộn, là biểu hiện của suy hô hấp do tổn thương lan toả hai phổi; có thể có tím.
+ Sốt: khi có nhiễm khuẩn hô hấp, sốt thường kèm theo khạc đờm tăng và /hoặc thay đổi màu sắc của đờm.
+ Đau ngực: là dấu hiệu của nhiễm khuẩn phổi ở vùng gần màng phổi hoặc túi phế quản giãn căng.
– Triệu chứng thực thể
+ Khám phổi: thường thấy ran nổ, ran ẩm. Ran ngáy, ran rít chỉ nghe thấy trong đợt cấp, có khi nghe thấy tiếng thổi giả hang, có thể thấy hội chứng đông đặc co rút khi có xẹp phổi.
+ Móng tay khum ở những bệnh nhân bị bội nhiễm phế quản nhiều lần, kéo dài.
+ Có thể có các triệu chứng của tâm phế mạn: phù chân, gan to, tĩnh mạch cổ nổi,…
2.1.2. Cận lâm sàng
Trên phim X-quang phổi chuẩn có thể thấy các dấu hiệu gợi ý hoặc khẳng định chẩn đoán GPQ trong một số trường hợp GPQ nhiều và nặng. Tuy nhiên chẩn đoán xác định GPQ thường phải dựa vào phim chụp cắt lớp vi tính lớp mỏng 1 mm, độ phân giải cao.
– Hình ảnh X-quang phổi:
+ Thành phế quản tạo thành các đường song song (đường ray).
+ Thể tích của thuỳ phổi có giãn phế quản nhỏ lại, các đường mờ mạch máu phổi xít lại với nhau nếu có xẹp phổi.
+ Có các ổ sáng nhỏ giống hình ảnh tổ ong, có thể có ổ sáng với mực nước ngang kích thước thường không quá 2 cm.
+ Hình ảnh viêm phổi tái diễn hàng năm về mùa lạnh xung quanh khu vực giãn phế quản.
+ Các đám mờ hình ống biểu hiện của các phế quản bị lấp đầy chất nhầy, mủ.
+ Khoảng 7 – 30% trường hợp chụp phổi chuẩn không thấy gì bất thường.
– Chụp cắt lớp vi tính vi tính lớp mỏng, độ phân giải cao: là tiêu chuẩn vàng trong chẩn đoán xác định giãn phế quản. Các dấu hiệu có thể gặp:
+ Đường kính trong của phế quản lớn hơn động mạch đi kèm.
+ Các phế quản không nhỏ dần được quy định là khi 1 phế quản trên một đoạn dài 2 cm có đường kính tương tự phế quản đã phân chia ra phế quản đó.
+ Thấy phế quản ở cách màng phổi thành ngực dưới 1 cm.
+ Thấy phế quản đi sát vào màng phổi trung thất.
2.2. Chẩn đoán phân biệt
Chỉ đặt ra khi chưa chụp cắt lớp vi tính; cần phân biệt với:
– Áp xe phổi: rất khó phân biệt khi giãn phế quản có đợt bội nhiễm cấp.
– Lao phổi.
– Kén khí ở phổi bội nhiễm: xác định bằng chụp cắt lớp vi tính.
3. ĐIỀU TRỊ
3.1. Điều trị bội nhiễm phế quản
Lựa chọn kháng sinh ban đầu, dùng đường uống hay đường tiêm tùy theo mức độ nhiễm trùng, màu sắc đờm:
– Các kháng sinh thường dùng trong giãn phế quản là cephalosporin thế hệ 2: cefuroxim 2 g/ngày; Cephalosporin thế hệ 3: cefotaxim 3-6 g/ngày, ceftazidim 3-6 g/ngày (chia 3 lần).
– Kết hợp với các kháng sinh nhóm aminoglycosid: gentamycin 3-5 mg/kg/ngày tiêm bắp 1 lần hoặc amikacin 15 mg/kg/ngày tiêm bắp 1 lần hoặc pha truyền tĩnh mạch với natriclorua 0,9% hoặc nhóm quinolon: ciprofloxacin 1 g/ngày chia 2 lần, levofloxacin 750 mg/ngày, moxifloxacin 400 mg/ngày.
– Các thuốc khác có thể dùng thay thế:
+ Penicillin G 10-50 triệu đơn vị/ngày, pha truyền tĩnh mạch, kết hợp 1 kháng sinh nhóm aminoglycosid.
+ Nếu nghi vi khuẩn tiết betalactamase thì thay penicilin G bằng amoxicilin + acid clavunalic hoặc ampicilin + sulbactam, liều dùng 3-6 g/ngày.
+ Nếu bệnh nhân khạc đờm mủ thối thì kết hợp nhóm betalactam với metronidazol 1-1,5 g/ngày truyền tĩnh mạch chia 2-3 lần, hoặc penicilin G 10-50 triệu đơn vị kết hợp metronidazol 1-1,5 g/ngày truyền tĩnh mạch.
– Thay đổi kháng sinh dựa theo đáp ứng lâm sàng và kết quả kháng sinh đồ nếu có.
– Thời gian dùng kháng sinh: tùy theo từng trường hợp. Thời gian dùng kháng sinh thông thường: 1-2 tuần. Những trường hợp giãn phế quản nặng, vi khuẩn kháng thuốc: thường cần dùng kháng sinh dài ngày hơn, hoặc bội nhiễm do Pseudomonas aeruginosa, hoặc Staphylococcus areus: thời gian dùng kháng sinh có thể tới 3 tuần.
3.2. Dẫn lưu đờm
– Hướng dẫn cho bệnh nhân cách ho khạc đờm và vỗ rung lồng ngực kết hợp với dẫn lưu theo tư thế: tuỳ theo vị trí tổn thương chọn tư thế thích hợp, thường cần để bệnh nhân nằm đầu dốc, sao cho đờm, mủ từ phế quản thoát ra ngoài dễ dàng.
– Kết hợp vỗ rung, lắc lồng ngực. Mỗi ngày nên làm 2-3 lần, thời gian mỗi lần tăng dần, 5-10-20 phút, làm trước bữa ăn.
– Đây là phương pháp dẫn lưu đơn giản có kết quả tốt và BN cần làm thường xuyên hàng ngày kể cả khi không có bội nhiễm phế quản.
– Soi phế quản ống mềm nếu có. Trong quá trình soi tiến hành hút dịch phế quản làm xét nghiệm vi sinh vật, bơm rửa lòng phế quản, giải phóng đờm mủ bít tắc.
3.3. Điều trị bệnh nhân có hội chứng xoang phế quản (GPQ và viêm đa xoang mạn tính)
Có thể cho bệnh nhân uống erythromycin 10 mg/kg/ngày, chia 2 lần, kéo dài từ 6- 24 tháng nếu bệnh nhân không bị các tác dụng phụ của thuốc. Không dùng đồng thời với theophyllin hoặc các thuốc cùng nhóm xanthin do nguy cơ gây xoắn đỉnh.
3.4. Điều trị tình trạng co thắt phế quản
Khi bệnh nhân có khó thở, nghe phổi có ran rít, ran ngáy: có thể cho các thuốc giãn phế quản.
– Thuốc cường beta-2: salbutamol 4 mg x 4 viên/ngày, uống chia 4 lần; terbutalin 5 mg x 2-4 viên/ngày, uống chia 2-4 lần.
– Thuốc kháng cholinergic: ipratropium bromid khí dung 2 ml/lần x 3 lần/ngày.
– Thuốc kháng cholinergic kết hợp thuốc cường beta-2: fenoterol/ipratropium, salbutamol/ipratropium: khí dung 2 ml/lần x 3 lần/ngày.
– Thuốc giãn phế quản tác dụng kéo dài: bambuterol 10 mg uống 1 viên/ngày.
3.5. Điều trị ho máu
– Ho ra máu nhẹ: lượng máu ho khạc < 50 ml/ngày. Nằm nghỉ, ăn lỏng, dùng thuốc giảm ho, an thần thuốc ngủ nếu không có chống chỉ định (có dấu hiệu co thắt phế quản, suy hô hấp).
– Ho máu mức độ trung bình: lượng máu ho khạc 50-200 ml/ngày:
+ Chăm sóc chung: như trên
+ Transamin 250 mg x 4 ống/ngày tiêm tĩnh mạch.
+ Morphin 0,01 g tiêm dưới da hoặc tĩnh mạch (thận trọng khi có suy hô hấp mạn).
+ Dùng kháng sinh cho tất cả các trường hợp ho máu từ mức độ trung bình trở lên để phòng nhiễm khuẩn.
– Ho ra máu nặng và rất nặng: lượng máu ho khạc > 200 ml/ngày.
+ Chăm sóc chung, morphin, các thuốc co mạch: như trên.
+ Truyền dịch, truyền máu bồi phụ khối lượng tuần hoàn.
+ Hút đờm máu, đặt nội khí quản, hoặc mở khí quản để hút loại bỏ các cục máu đông gây bít tắc phế quản.
+ Soi phế quản ống mềm: xác định vị trí chảy máu, tạo điều kiện thuận lợi khi gây tắc động mạch phế quản hoặc phẫu thuật cắt phân thuỳ phổi. Bơm thuốc co mạch giúp cầm máu tạm thời: dung dịch epinephrin (adrenalin) pha loãng 0,1%. Giải phóng máu đọng trong đường thở.
+ Chụp động mạch phế quản ở BN ho máu nặng, ho máu dai dẳng, tái phát nhiều đợt. Gây bịt tắc động mạch phế quản nếu thấy hình ảnh búi phình, thông động mạch.
+ Xét nghiệm máu ngoại vi cấp để đánh giá mức độ thiếu máu và bù.
+ Bù khối lượng máu mất hoặc các chế phẩm cao phân tử.
– Phẫu thuật: Chỉ định cắt phân thuỳ, thuỳ hoặc cả bên phổi cho những trường hợp giãn phế quản khu trú; giãn phế quản có ho máu nặng hoặc ho máu tái phát.
4. PHÒNG BỆNH
– Không hút thuốc lá, thuốc lào, tránh môi trường có nhiều bụi khói.
– Vệ sinh răng miệng, tai – mũi – họng.
– Điều trị triệt để các ổ nhiễm khuẩn vùng tai mũi họng, răng miệng, các bệnh về đường hô hấp như viêm phế quản cấp, áp xe phổi.
– Tiêm phòng cúm hàng năm để đề phòng những đợt bội nhiễm của giãn phế quản.
– Điều trị sớm lao sơ nhiễm ở trẻ em.
– Đề phòng và lấy sớm dị vật phế quản nếu có.
– Rèn luyện thân thể thường xuyên để tăng sức đề kháng của cơ thể. Giữ ấm cổ ngực, đề phòng các đợt bội nhiễm khi đã bị giãn phế quản.
TÀI LIỆU THAM KHẢO
1. Barker A.F. (2002), “Bronchiectasis”, N Engl J Med, 346 (18); pp.1383-1893.
2. Iseman M.D., Chan E.D. (2010), “Bronchiectasis”, Murray and Nadels Textbook of Respiratory Medicine, 5nd ed, Saunders, Elsevier; pp.1398-1417.
3. Morrissey D. (2007), “Pathogenesis of Bronchiectasis”, Clin Chest Med, 28; pp.289-296.
4. Rosen M.J. (2006), “Chronic cough due to bronchiectasis: ACCP evidence-based clinical practice guidelines”, Chest, 129 (1); pp.122-131.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ TÂM PHẾ MẠN
1. ĐẠI CƯƠNG VÀ ĐỊNH NGHĨA
Tâm phế mạn là trường hợp phì đại và giãn tâm thất phải và suy tim phải thứ phát do tăng áp lực động mạch phổi, gây nên bởi những bệnh làm tổn thương chức năng hoặc cấu trúc của phế quản, phổi và lồng ngực như bệnh: phế quản, phổi, mạch máu, thần kinh và cơ xương lồng ngực.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Lâm sàng
– Tiền sử bệnh phổi mạn tính – bệnh cơ xương lồng ngực:
+ BPTNMT, giãn phế quản, hen phế quản
+ Lao xơ phổi
+ Xơ phổi, viêm phổi kẽ, bệnh phổi đột lỗ (LAM)…
+ Mảng màng phổi, dày dính màng phổi.
+ Gù vẹo cột sống, dị dạng lồng ngực bẩm sinh hoặc mắc phải (phẫu thuật, chấn thương)
+ Bệnh lý mạch máu phổi
– Hội chứng suy tim phải
+ Khó thở: lúc đầu khi gắng sức, sau khó thở cả khi nghỉ ngơi
+ Triệu chứng tim mạch: nhịp tim nhanh, mỏm tim đập dưới mũi ức (dấu hiệu Harzer), T2 (tiếng thứ 2) vang mạnh ở ổ van động mạch phổi, tiếng ngựa phi phải ở thời kỳ tiền tâm thu, tiếng thổi tâm thu do hở van 3 lá cơ năng.
+ Triệu chứng ứ trệ tuần hoàn ngoại biên: phù 2 chân, phù mềm ấn lõm, đái ít, tím môi và đầu chi, mắt lồi, củng mạc xung huyết đỏ giống như mắt ếch, gan to và đau, tĩnh mạch cổ nổi, phản hồi gan – tĩnh mạch cổ dương tính.
2.2.2. Cận lâm sàng
– Điện tâm đồ: Dấu hiệu dày thất phải:
+ P phế ở chuyển đạo DII, DIII, aVF.
+ Trục chuyển sang phải lớn hơn hoặc bằng 110o.
+ R/S ở V6 nhỏ hơn hoặc bằng 1.
+ rRs ở các chuyển đạo trước tim phải.
+ Bloc nhánh phải (hoàn toàn hoặc không hoàn toàn).
+ Có thể bình thường trong một số trường hợp có tăng huyết áp, dày thất trái kèm theo.
– X-quang phổi thẳng: bóng tim to, hoặc tim hình giọt nước cung động mạch phổi nổi, đường kính ngang động mạch phổi phải > 16 mm. Có thể thấy hình ảnh biến dạng lồng ngực (gù vẹo…) hoặc tổn thương nhu mô phổi (xơ phổi, giãn phế nang…).
– Siêu âm tim: áp lực động mạch phổi tăng > 30 mmHg, thất phải giãn.
– Xét nghiệm máu: đa hồng cầu, tăng hematocrit và hemoglobin.
– Khí máu động mạch: Giai đoạn đầu không có gì đặc biệt, giai đoạn sau có tình trạng suy hô hấp mạn tính: toan máu, PaCO2 tăng, PaO2 giảm.
2.2. Chẩn đoán phân biệt
– Suy tim toàn bộ do bệnh van tim mắc phải, bệnh tim tiên thiên, bệnh cơ tim: X-quang ngực hình ảnh tim to toàn bộ, siêu âm tim thấy bất thường bẩm sinh hoặc mắc phải của tim, giảm vận động 2 thất.
– Suy tim do bệnh tim thiếu máu cục bộ, cần hỏi kỹ về tiền sử cơn đau thắt ngực, tăng huyết áp không tuân thủ điều trị, cơn hen tim.
– Hội chứng Pick: tím môi, phù, gan to và chắc, nhưng không có biểu hiện khác của suy tim phải. Siêu âm tim: dày, vôi hoá màng ngoài tim, dấu hiệu Deep-plateau trên mode TM, không có tăng áp lực động mạch phổi, thất phải không giãn, X-quang ngực có thể thấy vôi hoá màng ngoài tim.
2.3. Chẩn đoán nguyên nhân
2.3.1. Bệnh tiên phát của phế quản, phổi
– BPTNMT, hen phế quản.
– Xơ phổi và giãn phế nang hoặc không giãn phế nang do hậu quả của lao xơ phổi, bệnh bụi phổi, giãn phế quản, xơ hóa kén, viêm phổi kẽ, xơ phổi: u hạt thâm nhiễm phổi, bệnh sacoit, bệnh u hạt có tế bào bạch cầu ái toan, tổn thương phổi do xơ cứng bì, bệnh vi sỏi phế nang, cắt bỏ phổi, bệnh kén phổi tiên phát, thoái hóa phổi, thiếu oxy ở độ cao.
2.3.2. Bệnh tiên phát làm tổn thương các bộ phận cơ học của hệ hô hấp
Gù vẹo cột sống và dị dạng lồng ngực khác, cắt ép xương sườn, dầy dính màng phổi nặng, nhược cơ, béo bệu và giảm thông khí phế nang, xơ cứng bì, giảm thông khí phế nang không rõ nguyên nhân.
2.3.3. Bệnh tiên phát làm tổn thương mạch máu phổi
– Bệnh thành mạch: tăng áp lực động mạch phổi tiên phát, viêm nút quanh động mạch, viêm động mạch khác.
– Viêm tắc mạch: tắc mạch phổi tiên phát, tắc mạch phổi trong bệnh thiếu máu hồng cầu hình lưỡi liềm.
– Tắc mạch: tắc mạch do cục máu đông ngoài phổi, tắc mạch do sán máng (Schistosomiase).
3. ĐIỀU TRỊ
3.1. Chế độ ăn uống và nghỉ ngơi
– Làm việc nhẹ, thích hợp không phải gắng sức. Khi đã có dấu hiệu suy tim phải thì nghỉ việc hoàn toàn.
– Chế độ ăn nhạt.
3.2. Điều trị các căn nguyên gây tâm phế mạn
Tham khảo thêm các bài hướng dẫn chẩn đoán và điều trị BPTNMT, xơ phổi, giãn phế quản, hen phế quản…
3.3. Oxy liệu pháp
♦ Mục tiêu duy trì SaO2: 90-92%, pH: 7,36-7,42 (nếu đo được), PaCO2: 40-45 mmHg.
♦ Chỉ định:
– PaO2 < 55 mm Hg hoặc SaO2 < 88 mmHg
– 55 < PaO2 < 59 mmHg hoặc SaO2: 88 – 89 mmHg kèm thêm một trong các biểu hiện của tâm phế mạn, hematocrit > 55%.
♦ Cách thực hiện
– Thở oxy liều thấp, dài hạn tại nhà, liều 1-3 lít/phút; kéo dài 18/24 giờ hằng ngày.
– Nên tiến hành chọn liều oxy thích hợp cho bệnh nhân khi đang nằm viện. Bắt đầu với liều thấp 0,5 – 1 lít/phút. Làm lại khí máu sau 1 giờ.
– Nếu PaO2 < 60 mmHg (hoặc SaO2 < 90%) và PaCO2 < 45 mmHg: tăng oxy thêm 0,5 lít. Điều chỉnh như vậy cho đến khi đạt mục tiêu.
– Nếu PaO2 > 60 mmHg (hoặc SaO2: > 92%) và PaCO2 > 45 mmHg: giảm liều oxy mỗi 0,5 lít, cho đến khi đạt mục tiêu (SaO2: 90-92%, pH: 7,36-7,42, PaCO2 < 45 mmHg).
– Nếu PaO2 < 60 mmHg (hoặc SaO2 < 90%) và PaCO2 > 45 mmHg: xét chỉ định thở máy không xâm nhập (BIPAP).
3.4. Thuốc lợi tiểu
– Thuốc lợi tiểu: nên dùng 3-5 ngày khi có phù chân, gan to, tĩnh mạch cổ nổi: furosemid 40 mg x 1 viên/ngày (uống buổi sáng). Trường hợp phù nặng: có thể dùng furosemid 20 mg x 1-2 ống (tiêm tĩnh mạch) trong ngày đầu, sau đó chuyển sang dùng furosemid 40 mg x 1 viên/ngày từ ngày thứ hai trở đi. Dùng kèm kaliclorua 0,6 g x 2 viên uống, hoặc kaliclorua 2 g x 1 gói (pha uống).
– Các lợi tiểu khác có thể dùng: spiromid 20/50 (dạng kết hợp kháng aldosterol furosemid), spironolaton 25 mg x 1-2 viên/ngày x 3-5 ngày.
3.5. Không dùng các thuốc
– Morphin, gardenal và các thuốc an thần khác vì gây ức chế trung tâm hô hấp.
– Không dùng thuốc giảm ho.
3.6. Trích huyết: chỉ định hematocrit > 60%, lấy khoảng 300 ml mỗi lần.
3.7. Điều trị các trường hợp khác
3.7.1. Khi có đợt bội nhiễm
Bệnh nhân được chỉ định dùng kháng sinh. Thuốc kháng sinh có thể dùng: penicillin, ampicillin, amoxilin, amoxilin + acid clavulanic, các cephalosporin thế hệ 1-2-3, quinolon.
3.7.2. Tâm phế mạn do các bệnh phổi có rối loạn thông khí tắc nghẽn (tham khảo thêm bài điều trị BPTNMT và bài hen phế quản): nên dùng thêm các thuốc corticoid dạng phun hít và thuốc giãn phế quản
♦ Corticoid:
– Dạng xịt: beclomethason; budesonid.
– Dạng khí dung: budesonid; beclomethason.
– Dạng viên: prednisolon; prednison; methylprednison.
– Dạng tiêm: depersolon; methylprednison.
♦ Thuốc giãn phế quản:
– Các chất cường beta: salbutamol, terbutalin, fenoterol.
– Kháng cholinergic: ipratropium, tiotropium.
– Methylxanthin: theophyllin, diaphyllin.
3.7.3. Tâm phế mạn do hen phế quản: Dùng corticoid dạng phun hít sớm và kéo dài.
3.7.4. Tâm phế mạn do xơ phổi: Thường không có ứ trệ CO2, nên chỉ cần thở oxy rộng rãi và cho corticoid.
3.7.5. Tâm phế mạn do béo phì: Cho ăn chế độ làm giảm cân.
3.7.6. Tâm phế mạn do gù vẹo cột sống, dị dạng lồng ngực: Tập thở, chống bội nhiễm phổi, có thể điều trị chỉnh hình từ sớm.
3.8. Tập thở: Làm tăng độ giãn nở của phổi và lồng ngực, tăng thông khí phế nang, nhất là thở bằng cơ hoành.
3.9. Loại bỏ những yếu tố kích thích: Không hút thuốc lào, thuốc lá, tránh khói, bụi công nghiệp… Ngoài ra, cũng cần tìm và điều trị nguyên nhân gây tâm phế mạn.
Bảng 17.1: Phân loại lâm sàng tăng áp động mạch phổi (Dana Point – California, 2008)
Phân loại mới về bệnh TAĐMP mới vẫn giữ cấu trúc của bảng phân loại năm 1998 (Evian), được cập nhật năm 2003 (Venise) và được điều chỉnh gần đây vào năm 2008 (Dana Point).
1. Tăng áp động mạch phổi (TAĐMP)
1.1. Nguyên phát
1.2. Gia đình
1.2.1. BMPR2 (bone morphogénétique protein receptor 2)
1.2.2. ALK1 (activin receptor-like kinase 1 gene), endogline (có hoặc không có bệnh dãn mạch xuất huyết do di truyền)
1.2.3. Không xác định
1.3. Gây ra bởi thuốc và độc chất
1.4. Đi kèm với:
1.4.1. Bệnh lý viêm mô liên kết
1.4.2. Nhiễm HIV
1.4.3. Tăng áp cửa
1.4.4. Bệnh lý tim bẩm sinh
1.4.5. Bilharziose
1.4.6. Thiếu máu huyết tán mạn tính.
1.5. TAĐMP trường diễn ở trẻ sơ sinh.
1’. Bệnh tắc tĩnh mạch phổi và/hoặc u máu mao mạch phổi
(Trong nhóm phụ này, bệnh lý thuyên tắc tĩnh mạch phổi và u mạch máu (hémangiomatose) mao mạch cũng được xếp vào.
2. TAĐMP có nguồn gốc tim trái
2.1. Rối loạn tâm thu
2.2. Rối loạn tâm trương
2.3. Bệnh van tim
3. TAĐMP kèm theo những bệnh lý hô hấp và /hoặc thiếu oxy máu
3.1. Bệnh hô hấp tắc nghẽn mạn tính
3.2. Bệnh phổi mô kẽ
3.3. Những bệnh phổi khác với hội chứng hỗn hợp tắc nghẽn và hạn chế
3 .4. Ngừng thở khi ngủ
3.5. Giảm thông khí phế nang
3.6. Sống ở độ cao
3.7. Bất thường về phát triển
4. TAĐMP sau thuyên tắc phổi mạn tính
5. TAĐMP gây ra bởi những cơ chế chưa rõ và hoặc đa cơ chế
5.1. Rối loạn về máu: hội chứng tủy tăng sinh, bệnh của lách
5.2. Rối loạn hệ thống: bệnh sacoit, histiocytose X, lymphoangioléiomatose, neurofibromatose, viêm mạch máu
5.3. Rối loạn chuyển hóa: bệnh lý glycogen, bệnh Gaucher, rối loạn tuyến ức.
5.4. Nguyên nhân khác: tắc nghẽn do u, xơ hóa trung thất, suy chức năng thận mạn hoặc thẩm phân phúc mạc.
TÀI LIỆU THAM KHẢO
1. McGlothlin D., Marco T.D. (2010), “Cor Pulmonale”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunder, Elsevier.
2. Han M.K., McLaughlin V.V., Criner GJ., et al. (2007), “Pulmonary Dieases and the heart”, Circulation, 116; pp.2992-3005.
3. Shujaat A., Minkin R., Eden E. (2007), “Pulmonary hypertension and chronic cor Pulmonale in COPD”, Int J Chron Obstruct Pulmon Dis, 2 (3); pp.273-282.
4. Weitzenblum E., Chaouat A. (2009), “Cor pulmonale”, Chron Respir Dis, 6 (3); pp.177-185.
5. Wiedemann H.P., Matthay R.A. (1989), “The management of acute and chronic cor pulmonale”, Heart-Lung Interactions in Health and Disease, New York, Marcel Dekker, pp.915.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ TRÀN DỊCH MÀNG PHỔI
1. ĐẠI CƯƠNG
Tràn dịch màng phổi (TDMP) là tình trạng xuất hiện dịch trong khoang màng phổi nhiều hơn mức bình thường (khoảng 14 ml).
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
– Bệnh nhân có thể có đau ngực sườn lưng, đau tăng lên khi hít thở sâu, ho khan khi thay đổi tư thế, khó thở xuất hiện và ngày một tăng khi lượng dịch nhiều.
– Hội chứng 3 giảm: gõ đục, rung thanh mất, rì rào phế nang mất.
– Hình ảnh phim X-quang phổi chuẩn: TDMP số lượng ít chỉ thấy góc sườn hoành tù, sớm nhất là góc sườn hoành phía sau trên phim nghiêng. TDMP trung bình thấy hình mờ đậm, đồng đều, ở 1/3 dưới phế trường, có thể thấy đường cong mà phía lõm quay lên trên (đường cong Damoiseau). TDMP nhiều: mờ đều quá 1/2 phổi, đẩy tim sang bên đối diện.
– Trong trường hợp tràn dịch màng phổi khu trú cần kết hợp siêu âm hoặc chụp cắt lớp vi tính để xác định vị trí.
– Chọc dò màng phổi có dịch: là tiêu chuẩn vàng.
Bảng 18.1: Phân biệt tràn dịch màng phổi dịch thấm và dịch tiết
|
Xét nghiệm |
Dịch thấm |
Dịch tiết |
| – Protein |
< 30 g/l |
> 30 g/l |
| – Protein dịch màng phổi/máu |
< 0,5 |
> 0,5 |
| – Tỷ trọng |
1014 |
1016 |
| – LDH (lactic dehydrogenase) |
< 200 UI |
> 200 UI |
| – LDH dịch màng phổi/LDH huyết thanh |
< 0,6 |
> 0,6 |
| – Hồng cầu |
< 10.000/mm3 |
> 10.000/mm3 |
| – Bạch cầu |
< 1.000/mm3 |
> 1.000/mm3 |
| Thành phần |
> 50% lympho bào |
> 50% lympho bào: lao, u > 50% bạch cầu đa nhân trung tính: viêm cấp |
| – pH |
> 7,3 |
< 7,3 |
| – Glucose |
Bằng ở mẫu máu |
Thấp hơn ở máu |
| – Amylase |
|
>5000 đv/l (viêm tụy) |
Lưu ý: bệnh nhân được chẩn đoán tràn dịch màng phổi dịch tiết khi có ít nhất 1 tiêu chuẩn phù hợp với dịch tiết.
2.2. Chẩn đoán nguyên nhân
– Dịch thấm (bảng 18.1).
+ Hội chứng thận hư, suy thận mạn.
+ Xơ gan cổ trướng.
+ Suy tim trái không hồi phục.
+ Thẩm phân phúc mạc.
+ Suy giáp.
+ Hội chứng Demon-Meigs.
+ Suy dinh dưỡng.
– Dịch tiết (bảng 18.1).
+ Do lao.
+ Do ung thư.
+ Do nhiễm trùng phổi và màng phổi (vi khuẩn, nấm, vi rút, ký sinh trùng như a míp, sán lá phổi, sán lá gan lớn).
+ Do nghẽn tắc động mạch phổi.
+ Do các bệnh hệ thống (lupus, viêm khớp dạng thấp…).
– Tràn dịch màng phổi dịch màu máu: dịch có màu đỏ máu, Hemoglobin dịch màng phổi/hemoglobin máu < 0,5.
+ Ung thư màng phổi, ung thư di căn tới màng phổi.
+ Lao màng phổi.
– Tràn máu màng phổi: tỷ lệ hemoglobin dịch màng phổi/hemoglobin máu > 0,5.
+ Do chấn thương lồng ngực.
+ Ung thư màng phổi, ung thư di căn tới màng phổi.
+ Tai biến của các thủ thuật thăm dò màng phổi: chọc dò màng phổi, sinh thiết màng phổi,…
+ Vỡ phình tách động mạch chủ ngực.
+ Bệnh Rendu Osler.
– Tràn dưỡng chấp màng phổi: Dịch màng phổi trắng như sữa, tái phát rất nhanh. Soi vi thể thấy những giọt mỡ. Mỡ toàn phần của dịch màng phổi 1-4 g/100 ml. Triglycerid dịch màng phổi > 110 mg%.
+ Do chấn thương lồng ngực.
+ Phẫu thuật lồng ngực gây lỗ dò ống ngực – màng phổi.
+ Viêm bạch mạch do lao, giun chỉ.
+ Do ung thư hệ lympho hoặc ung thư phế quản di căn.
– Các nguyên nhân TDMP thường gặp trên lâm sàng bao gồm:
+ Lao màng phổi.
+ Viêm phổi màng phổi.
+ Suy tim sung huyết.
+ Ung thư.
+ Xơ gan.
3. ĐIỀU TRỊ (tham khảo sơ đồ 1)
3.1. Điều trị nội khoa
3.1.1. Điều trị TDMP dịch thấm
Điều trị bệnh nguyên phát. Chọc tháo dịch MP trong trường hợp TDMP quá nhiều gây khó thở.
3.1.2. Điều trị TDMP dịch tiết
* Điều trị triệu chứng:
TDMP nhiều có suy hô hấp:
+ Thở ôxy
+ Chọc tháo dần chia làm nhiều lần, mỗi lần ≤ 1 lít.
+ Phục hồi chức năng hô hấp sớm và kéo dài.
TDMP nhiều, tái phát nhanh do ung thư:
+ Gây dính màng phổi bằng bột talc, povidon iod…
+ Không gây dính khi tràn dịch mà phổi không nở được hoàn toàn (như trong xẹp phổi), hay có kèm theo tràn dịch màng ngoài tim.
* Điều trị căn nguyên:
– Tràn dịch màng phổi do nhiễm khuẩn phổi màng phổi (đọc thêm bài hướng dẫn chẩn đoán và điều trị tràn mủ màng phổi):
+ Chọc tháo, mở màng phổi dẫn lưu sớm, kết hợp bơm rửa hàng ngày với natriclorua 0,9%.
+ Trường hợp tràn mủ màng phổi khu trú, đã vách hóa: cần tiến hành mở màng phổi dưới hướng dẫn của siêu âm màng phổi hoặc chụp cắt lớp vi tính lồng ngực.
+ Kháng sinh: dùng trong 4 – 6 tuần.
• Đường tiêm tĩnh mạch, liều cao, thích hợp với các vi khuẩn gây bệnh trong các trường hợp viêm màng phổi do vi khuẩn, dùng ít nhất 2 kháng sinh.
• Lúc đầu khi chưa có kháng sinh đồ nên dùng kháng sinh có tác dụng với vi khuẩn kỵ khí, phế cầu và các trực khuẩn Gram (-): amoxicilin + acid clavulanic 3-6 g/ngày hoặc cephalosporin thế hệ 3: 3-6 g/ngày; dùng kết hợp với gentamycin 3-5 mg/kg/ngày tiêm bắp 1 lần hoặc amikacin 15 mg/kg/ngày tiêm bắp 1 lần.
• Nếu không có điều kiện có thể dùng penicilin liều cao (20-50 triệu đơn vị/ngày tuỳ theo cân nặng).
• Nếu dị ứng với penicilin thì dùng clindamycin.
• Thay đổi thuốc theo diễn biến lâm sàng và kết quả kháng sinh đồ.
+ Điều trị các bệnh toàn thân, các ổ nhiễm trùng nguyên phát.
– Điều trị tràn dịch màng phổi do lao.
+ Nguyên tắc:
• Chọc tháo hết dịch màng phổi sớm là biện pháp tốt nhất để chống dính màng phổi.
• Dùng thuốc chống lao (tham khảo thêm phác đồ điều trị của chương trình chống lao quốc gia).
+ Liều dùng các thuốc chống lao:
• Streptomycin 15 mg/kg/ngày.
• Rifampicin 10 mg/kg/ ngày.
• INH 5 mg/kg/ngày.
• Pyrazinamid 25 mg/kg/ngày.
• Ethambutol 20 mg/kg/ngày.
+ Phác đồ chống lao:
• 2 HRZS (E)/4 RH.
• Có một số phác đồ điều trị khác cũng với nguyên tắc kết hợp 3-5 thuốc chống lao. Ngoài ra, còn có một số phác đồ riêng cho các trường hợp có bệnh lý gan, thận.
• Vitamine B6 25 mg/ngày phòng biến chứng thần kinh của INH.
• Kiểm tra mắt (thị lực, thị trường, sắc giác) trước khi điều trị và khi có bất thường trong quá trình điều trị. Kiểm tra chức năng gan, thận 2 lần trong tháng đầu tiên rồi mỗi tháng 1 lần cho đến khi kết thúc điều trị. Lưu ý kiểm tra lại chức năng gan, thận ngay khi có biểu hiện bất thường (vàng da, vàng mắt, mệt mỏi, nôn, chán ăn,…).
• Phát hiện các tác dụng phụ khác của thuốc (nhìn mờ, đau khớp, chóng mặt).
+ Phục hồi chức năng: Tập thở, thổi bóng, tập các động tác làm giãn nở lồng ngực bên bị bệnh sớm và kéo dài.
– Điều trị TDMP do các căn nguyên khác:
• Tuỳ theo căn nguyên.
• Trong tràn dưỡng chấp màng phổi ngoài trường hợp can thiệp ngoại khoa được thì việc điều trị chủ yếu là chế độ ăn hạn chế lipid.
– Điều trị dự phòng dính màng phổi và các trường hợp TDMP đã vách hóa:
+ Chọc tháo sớm và chọc tháo hết dịch màng phổi là biện pháp tốt nhất để phòng vách hoá và dính màng phổi.
+ Khi đã xuất hiện TDMP vách hoá, nếu có điều kiện có thể tiến hành:
• Bơm streptokinase 100.000 – 300.000 đơn vị x 1 lần /ngày vào khoang màng phổi, sau đó kẹp ống dẫn lưu 2-4 giờ, rồi mở ống dẫn lưu hút liên tục. Không bơm streptokinase sau 6 ngày kể từ lần bơm đầu tiên.
• Sau khi dùng streptokinase phải đưa cho bệnh nhân thẻ có ghi rõ việc đã dùng streptokinase để lần khác nếu có chỉ định dùng lại thuốc tiêu sợi huyết thì không dùng streptokinase nữa mà dùng loại thuốc khác phòng tai biến dị ứng.
• Nội soi khoang màng phổi để phá bỏ các vách ngăn, bóc dính màng phổi.
3.2. Điều trị ngoại khoa
– Phẫu thuật bóc màng phổi, ổ cặn màng phổi trong trường hợp viêm dày màng phổi sau một tháng điều trị nội khoa tích cực không giải quyết được.
– Cắt bỏ u nang buồng trứng trong hội chứng Demon-Meigs.
– Lấy dị vật như mảnh đạn nằm cạnh màng phổi.
– Thắt ống ngực trong trường hợp tràn dưỡng chấp màng phổi do vỡ, tắc ống ngực.
TÀI LIỆU THAM KHẢO
1. Bartter T., Santarelli R., Akers SM. et al. (1994), “The evaluation of pleural effusion”, Chest, 106 (4); pp.1209-1214.
2. Broaddus V.C., Light R.W. (2010), “Pleural Effusion”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunder, Elsevier.
3. Foster C. et al. (2010), “Pleural effusion”, The Washington Manual of Medical Therapeutics, 33rd ed, Lippincott Williams & Wilkins; pp.327-334.
4. Light R.W., Macgregor M.I., Luchsinger P.C. et al. (1972), ”Pleural effusions: the diagnostic separation of transudates and exudates”, Ann Intern Med, 77 (4); pp.507-513.
5. Light R.W. (2007), “Pleural Diseases”, 5th ed, Lippincott Williams & Wilkins.
6. Mayse M.L., Sahn S.A. (2008), “Disorders of pleural space”, Fishmans Pulmonary Diseases and Disorder, 4th ed, McGraw- Hill, pp.1487-1517.
HƯỚNG DẪN CHẨN ĐOÁN VÀ XỬ TRÍ CẤP CỨU TRÀN DỊCH MÀNG PHỔI
Tràn dịch màng phổi (TDMP) là tình trạng tích đọng dịch quá mức bình thường trong khoang màng phổi. Khi TDMP nhiều hoặc TDMP kèm theo rối loạn hô hấp, huyết động cần phải được xử trí cấp cứu.
1. CHẨN ĐOÁN XÁC ĐỊNH TDMP CẦN XỬ TRÍ CẤP CỨU
1.1. Lâm sàng
– Đau ngực, ho khan, khó thở. Khám phổi có hội chứng ba giảm.
– Các triệu chứng gợi ý TDMP cần cấp cứu:
+ Mệt nhiều.
+ Dấu hiệu suy hô hấp: thở nhanh, nông, vã mồ hôi, trường hợp nặng có tím môi và đầu chi, độ bão hòa oxy mao mạch < 90%.
+ Rối loạn huyết động: nhịp tim nhanh > 100 ck/ph, huyết áp hạ < 90/60 mmHg, hoặc huyết áp hạ > 30 mmHg so với huyết áp nền (ở bệnh nhân có tăng huyết áp). Có biểu hiện bệnh lý tim mạch: phù, tiểu ít, cổ trướng, gan to, tĩnh mạch cổ nổi, nghe tim có tiếng bất thường, rối loạn nhịp tim.
+ Tình trạng nhiễm trùng: sốt, môi khô, lưỡi bẩn, hơi thở hôi,…
+ Tình trạng thiếu máu: da xanh, niêm mạc nhợt, mạch nhanh, huyết áp hạ.
+ Khám hô hấp: lồng ngực căng phồng, các khoang liên sườn giãn rộng, có thể sờ thấy gan (hoặc lách) dưới bờ sườn do bị dịch đẩy xuống.
1.2. Các dấu hiệu cận lâm sàng ở BN TDMP cần cấp cứu
Tùy theo từng bệnh lý cụ thể, có thể gặp một hoặc nhiều dấu hiệu sau:
– X-quang phổi chuẩn: hình mờ đậm, đồng đều quá phổi hoặc phổi trắng, trung thất và khí quản bị đẩy lệch sang bên đối diện.
– Công thức máu:
+ Tràn mủ MP: số lượng bạch cầu tăng, tỷ lệ bạch cầu đa nhân trung tính tăng.
+ Tràn máu MP: hồng cầu giảm, hemoglobin giảm, tỷ lệ Hb DMP/Hb máu > 0,5.
– Khí máu động mạch: PaO2 < 60 mmHg; SaO2 < 90%.
– Điện tim có thể thấy: các rối loạn nhịp tim, hình ảnh tăng gánh các buồng tim trong trường hợp có bệnh lý tim mạch.
– Chọc dò màng phổi:
+ Dịch máu: Hb dịch MP/ Hb máu > 0,5.
+ Dịch màu máu: dịch màu đỏ máu, nhưng tỷ lệ Hb dịch MP/ Hb máu < 0,5.
+ Dịch đục mủ hoặc mủ rõ.
2. CHẨN ĐOÁN VÀ XỬ TRÍ CẤP CỨU CÁC TRƯỜNG HỢP TDMP
Tất cả các trường hợp TDMP dù do nguyên nhân gì nhưng nếu mức độ nhiều hoặc ảnh h-ởng đến hô hấp, huyết động đều cần được chẩn đoán và xử trí cấp cứu.
Các biện pháp chung:
– Thở oxy đảm bảo độ bão hòa oxy mao mạch > 90%.
– Đánh giá tình trạng huyết động để có xử trí phù hợp nhằm đảm bảo ổn định huyết động.
– Chọc tháo dịch hoặc mở màng phổi tối thiểu dẫn lưu dịch nhằm cải thiện tình trạng hô hấp. Mỗi lần chọc tháo không quá 1l.
– Khẩn trương tiến hành các xét nghiệm thăm dò để tìm nguyên nhân TDMP.
2.1. TDMP nhiều ở bệnh nhân có suy tim
– Tiền sử có bệnh lý tim mạch: bệnh van tim, THA, nhồi máu cơ tim, suy vành.
– Lâm sàng: đau ngực, khó thở, thở nhanh nông, HA tăng hoặc hạ huyết áp, nghe tim thấy bất thường gợi ý bệnh tim mạch: T1 đanh, rung tâm trương, thổi tâm thu, tiếng ngựa phi
– Cận lâm sàng:
+ XQ phổi: hình ảnh TDMP, bóng tim to.
+ Điện tim: dấu hiệu suy tim trái, suy tim phải hoặc suy tim toàn bộ, có thể có biểu hiện bệnh lý mạch vành.
– Điều trị:
+ Chọc tháo DMP khi TDMP nhiều gây khó thở, hoặc có đẩy lệch trung thất sang bên đối diện.
+ Điều trị bệnh lý tim mạch.
2.2. TDMP nhiều do bệnh lý ác tính, bệnh nhân suy kiệt
– Tiền sử: có/không được chẩn đoán TDMP do ung thư
– Lâm sàng: thể trạng gầy, suy kiệt, có thể có hạch ngoại vi do di căn ung thư. Lồng ngực bên tràn dịch vồng căng.
– Xq phổi: TDMP nhiều, hoặc mờ toàn bộ một bên, có thể đè đẩy trung thất.
– Điều trị: Chọc tháo DMP hoặc đặt dẫn lưu MP.
2.3. TDMP ở bệnh nhân có viêm phổi
– Lâm sàng: sốt, ho khạc đờm, đau ngực, có thể khó thở khi viêm phổi nặng hoặc TDMP nhiều. Nghe phổi có ran, khám có hội chứng ba giảm.
– XQ phổi: hình ảnh TDMP, tổn thương đông đặc (nhiều trường hợp phải chụp X-quang phổi sau chọc tháo hết dịch màng phổi mới thấy hình tổn thương đông đặc). CTM có bạch cầu và tỷ lệ bạch cầu trung tính tăng cao.
– Chọc dò MP lấy dịch xét nghiệm tế bào học, nuôi cấy vi khuẩn, nhuộm soi. Nếu số lượng bạch cầu tăng, nhiều bạch cầu đa nhân thoái hóa: cần mở màng phổi tối thiểu dẫn lưu và điều trị như tràn mủ màng phổi.
2.4. Tràn mủ màng phổi
– Bệnh nhân thường có tình trạng nhiễm trùng nặng: sốt cao, bạch cầu máu ngoại vi tăng cao, tỷ lệ bạch cầu trung tính tăng. Chọc dò màng phổi ra mủ.
– Điều trị cần mở màng phổi dẫn lưu mủ sớm, hút áp lực âm 15 cmH2O, rửa màng phổi qua dẫn lưu hàng ngày. Nếu lượng dịch mủ nhiều, cần tháo dịch từ từ tránh phù phổi cấp. Nếu tràn mủ khu trú hoặc lượng dịch mủ ít cần mở MP dưới hướng dẫn của siêu âm hoặc chụp cắt lớp vi tính ngực. Trường hợp mủ đặc, khó hút hoặc nhiều ổ mủ khu trú xét bơm Streptokinase vào khoang MP.
– Kháng sinh liều cao, phối hợp đường toàn thân (tham khảo thêm bài hướng dẫn chẩn đoán và điều trị tràn mủ màng phổi).
2.5. TDMP ở bệnh nhân có nhồi máu phổi: thường tràn dịch màng phổi lượng ít
– Bệnh nhân có yếu tố nguy cơ: bất động lâu ngày, gãy xương, sau phẫu thuật vùng bụng, tiểu khung, có bệnh lý tim mạch
– Lâm sàng: đau ngực, khó thở, ho máu, nặng có thể suy hô hấp, suy tuần hoàn. Các dấu hiệu khó thở thường do nhồi máu phổi hơn là do tràn dịch màng phổi.
– Cận lâm sàng: Điện tim có hình ảnh S1Q3, X-quang phổi có hình ảnh TDMP, tổn thương nhu mô phổi, MSCT động mạch phổi có thể thấy huyết khối, định lượng D-dimer > 500 mg/dl.
– Điều trị: chủ yếu điều trị bệnh lý chính (bất động, thuốc chống đông, thuốc tiêu huyết khối), chỉ chọc tháo DMP khi dịch nhiều ảnh h-ởng đến hô hấp, huyết động.
2.6. Tràn máu màng phổi
– Lâm sàng: đau ngực, khó thở. Khám thấy da xanh, niêm mạc nhợt, mạch nhanh, huyết áp hạ, nhịp thở nhanh, phổi có hội chứng ba giảm.
– Cận lâm sàng: X-quang phổi có hình ảnh TDMP, chọc dò MP có dịch máu, hemoglobin DMP/máu > 50%, CTM có hồng cầu, Hb, huyết sắc tố giảm.
– Các căn nguyên gây tràn máu MP và xử trí cấp cứu.
+ Chấn thương ngực kín: Bệnh nhân có tiền sử chấn thương, X-quang phổi/CT ngực có thể có gãy xương sườn, đụng dập nhu mô phổi hoặc tràn khí tràn dịch MP. Điều trị: bù khối lượng tuần hoàn bằng chế phẩm máu và dịch, cố định mảng sườn di động nếu có, mở màng phổi dẫn lưu máu, theo dõi lượng máu mất, nếu > 1000 ml hoặc > 300 ml/3 giờ có chỉ định phẫu thuật. Phối hợp với chuyên khoa ngoại để theo dõi và kịp thời can thiệp bằng phẫu thuật nếu có chỉ định.
+ Vỡ phình động mạch chủ ngực: tiền sử THA, có thể có chênh lệch HA 2 tay, MSCT động mạch chủ giúp chẩn đoán xác định phình tách ĐMC. Điều trị: cần can thiệp ngoại khoa cấp cứu. Không mở màng phổi dẫn lưu vì có thể làm nặng thêm tình trạng vỡ phình tách động mạch chủ.
+ Do thủ thuật can thiệp: chọc dò màng phổi, sinh thiết màng phổi, đặt catheter tĩnh mạch dưới đòn. Điều trị trước tiên cần bù dịch khối lượng tuần hòa, mở màng phổi dẫn lưu máu bằng ống dẫn lưu có đường kính lớn, nếu lượng máu chảy ra qua dẫn lưu > 1000 ml hoặc > 300 ml/3 giờ có chỉ định can thiệp phẫu thuật cầm máu.
+ Nhồi máu phổi: nếu có tràn máu thường số lượng ít.
2.7. Tràn máu – tràn khí màng phổi
– Hay gặp do vỡ kén khí kèm theo đứt dây chằng, dày dính màng phổi.
– Biểu hiện lâm sàng: khó thở, đau ngực đột ngột, khám có tam chứng Gaillard phía trên của phổi và hội chứng 3 giảm phần dưới. X-quang phổi có hình ảnh tràn khí tràn dịch MP với mức nước hơi, chọc dò MP có máu.
– Điều trị: cần mở MP dẫn lưu dịch, khí. Theo dõi sát toàn trạng bệnh nhân, số lượng máu chảy qua dẫn lưu xét can thiệp phẫu thuật.
– Các nguyên nhân khác:
+ Chấn thương ngực kín -> xử trí như tràn máu MP.
+ Sau chọc dò màng phổi ở bệnh nhân TDMP: nếu tràn khí nhiều -> mở màng phổi dẫn lưu dịch, khí.
2.8. Tràn dưỡng chấp màng phổi
– Đặc điểm: dịch màng phổi trắng đục như sữa, định lượng mỡ toàn phần 1-4 g/100 ml, triglycerid > 110 mg/dl.
– Căn nguyên có thể do chấn thương ngực, phẫu thuật lồng ngực gây rò ống ngực, màng phổi; di căn ung thư bạch mạch, viêm bạch mạch do giun chỉ…
– Điều trị cấp cứu khi tràn dưỡng chấp nhiều ảnh hưởng đến hô hấp, huyết động, chủ yếu bằng cách chọc tháo hoặc mở màng phổi dẫn lưu.
– Điều trị nguyên nhân gây tràn dưỡng chấp màng phổi. Có thể cần tiến hành phẫu thuật hoặc gây dính màng phổi để dự phòng tái phát.
TÀI LIỆU THAM KHẢO
1. Fauci A.S. et al. (2008), “Disorders of the pleura and mediastinum”, Harrison’s Internal Medicine, 18th ed, The McGraw-Hill.
2. Light L.W. (2007), “Pleural disease”, 5th ed, Lippincott Williams & Wilkins.
3. Mason R.J. et al. (2010), “Disorders of the pleura”, Murray & Nadel’s Textbook of Respiratory Medicine, 5th ed, Saunders, Elsevier.
4. Shifren A. et al. (2006), “Pleural diseases”, Washington Manual(R) Pulmonary Medicine Subspecialty Consult, 1st ed, Lippincott Williams & Wilkins.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ TRÀN DỊCH MÀNG PHỔI DO LAO
1. ĐẠI CƯƠNG
Tràn dịch màng phổi do lao là bệnh khá thường gặp, xếp hàng thứ 3 sau lao phổi và lao hạch, chiếm 25% đến 37% các trường hợp tràn dịch màng phổi.
Bệnh có thể gặp ở mọi lứa tuổi, nhưng ở tuổi trẻ nhiều hơn, nam nhiều hơn nữ, có thể TDMP đơn thuần hoặc phối hợp với tổn thương lao ở nhu mô phổi. Người nhiễm HIV có tỷ lệ bệnh cao hơn.
Tiên lượng TDMP do lao nói chung là tốt nếu được điều trị đúng, tuy nhiên cần đề phòng các biến chứng nặng do phát hiện muộn hoặc điều trị không đúng như viêm mủ màng phổi, tràn dịch kết hợp với tràn khí màng phổi, dày dính màng phổi, ổ cặn màng phổi.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Biểu hiện lâm sàng
– Triệu chứng: đa số các trường hợp có biểu hiện ho, chủ yếu là ho khan xuất hiện khi thay đổi tư thế, đau ngực và sốt, đau ngực thường có trước. Khó thở tăng dần chủ yếu do tăng lượng dịch trong khoang màng phổi. Tuy nhiên, một số trường hợp biểu hiện ít cấp tính hơn như đau ngực nhẹ, sốt nhẹ, ho khan, sút cân, mệt mỏi.
– Khám lâm sàng tại phổi có hội chứng 3 giảm: rung thanh giảm, gõ đục, rì rào phế nang giảm hoặc mất, có thể thấy tiếng cọ màng phổi ở giai đoạn khởi đầu hoặc giai đoạn hấp thu gần hết dịch.
2.1.2. Cận lâm sàng
– X-quang phổi thẳng và nghiêng: thấy hình mờ đều. Dựa trên X-quang có thể chia ra các mức độ tràn dịch màng phổi:
+ Tràn dịch màng phổi ít: tù góc sườn hoành.
+ Tràn dịch màng phổi trung bình: hình mờ ở nửa dưới khoang màng phổi, đường cong Damoiseau. Thường kèm theo cơ hoành bị đẩy thấp, trung thất lệch sang bên đối diện.
+ Tràn dịch màng phổi nhiều: hình mờ v-ợt quá 1/2 khoang màng phổi, có thể mờ đều toàn bộ một bên lồng ngực. Kèm theo cơ hoành bị đẩy thấp, trung thất lệch sang bên đối diện.
– Siêu âm màng phổi: thấy hình tràn dịch màng phổi, bên cạnh đó còn giúp đánh giá tình trạng vách hóa khoang màng phổi.
– Chọc hút dịch màng phổi dịch thường màu vàng chanh, rất hiếm khi dịch màu hồng mà vẫn có nguyên nhân do lao.
– Phản ứng Mantoux: đường kính sẩn cục ≥ 10 mm sau 72 giờ tiêm trong da 5 đơn vị tuberculin được coi là phản ứng dương tính. Mantoux (+) thấy ở 70-80% các trường hợp TDMP do lao. ở người nhiễm HIV kích thước này trên 5 mm là dương tính. Nếu kết quả âm tính cũng không loại trừ chẩn đoán nguyên nhân do lao.
– Xét nghiệm tìm AFB trong đờm và dịch màng phổi, với dịch màng phổi nên làm theo phương pháp ly tâm lắng cặn. Bệnh phẩm cần gửi làm xét nghiệm nuôi cấy tìm vi khuẩn lao. Tỷ lệ tìm thấy AFB trong dịch màng phổi bằng phương pháp soi trực tiếp rất thấp chỉ 0-10%.
– Xét nghiệm sinh hóa dịch màng phổi thấy tràn dịch màng phổi dịch tiết.
– Xét nghiệm tế bào trong dịch màng phổi rất có lợi ích cho chẩn đoán, dịch màng phổi do lao thường có rất nhiều tế bào, chủ yếu là tế bào lymphô (> 70%). Nếu thành phần bạch cầu ái toan trong dịch màng phổi trên 10% gợi ý loại trừ nguyên nhân do lao (nếu không có tràn khí màng phổi kèm theo).
– Adenosin deaminase (ADA) dịch màng phổi tăng, điển hình là trên 70U/L và hiếm khi thấp dưới 40 U/L.
– Định lượng Interferon-Gamma dịch màng phổi cho kết quả tăng cao trên 140 pg/ml.
– Phản ứng nhân gien (PCR) tìm vi khuẩn lao trong dịch màng phổi cũng có vai trò nhất định trong chẩn đoán, tuy nhiên, cần lưu ý đến khả năng dương tính giả.
– Sinh thiết màng phổi: là một kỹ thuật chẩn đoán rất cần thiết, kết quả cho thấy các u hạt trong tổ chức màng phổi thành, bệnh phẩm sinh thiết cần được xét nghiệm AFB cũng như nuôi cấy tìm vi khuẩn lao. Tỷ lệ xét nghiệm cả mô bệnh học, soi trực tiếp và nuôi cấy tìm vi khuẩn lao sẽ cho kết quả dương tính ít nhất 1 trong ba xét nghiệm là 91%.
2.2. Giá trị của một số xét nghiệm cận lâm sàng trong chẩn đoán nguyên nhân
– Tất cả các trường hợp TDMP đều cần xem xét nguyên nhân do lao, X- quang ngực chuẩn và CT, xét nghiệm đờm tìm AFB, tìm các tổn thương phối hợp như hạch ngoại biên, chọc hút dịch màng phổi làm xét nghiệm cận lâm sàng tùy theo điều kiện sẵn có.
– Nếu tìm thấy AFB hoặc nuôi cấy vi khuẩn lao dương tính trong dịch màng phổi thì đó là tiêu chuẩn vàng để chẩn đoán TDMP do lao.
– ADA >70 U/L và tỷ lệ bạch cầu lympho trên 75% có thể gợi ý chẩn đoán TDMP do lao.
– Nếu ADA từ 40 đến 70 U/L và tỷ lệ bạch cầu lymphô và bạch cầu trung tính trên 75% cũng có thể chẩn đoán TDMP do lao nếu các biểu hiện lâm sàng, X-quang phù hợp hoặc có thể xem xét soi hoặc sinh thiết màng phổi.
– Nếu ADA dưới 40 U/L có thể loại trừ TDMP do lao và có thể áp dụng các kỹ thuật đặc hiệu hơn như soi hoặc sinh thiết màng phổi.
– Interferon-Gamma tăng cao trên 140 pg/ml có thể xác định được TDMP do lao với độ nhậy và độ đặc hiệu cao. Tại điểm cắt 149 pg/ml, IFN có ý nghĩa chẩn đoán TDMP do lao với độ nhạy là 84,2% và độ đặc hiệu là 96,2 %.
2.3. Chẩn đoán phân biệt
– TDMP ác tính (ung thư màng phổi nguyên phát hoặc di căn): Thường dịch màu đỏ, xét nghiệm thấy tế bào ung thư trong dịch màng phổi. ADA, Interferon-Gamma thấp. Chụp X-quang phổi sau khi hút dịch màng phổi, chụp cắt lớp vi tính (CT), soi phế quản, soi màng phổi sẽ là các kỹ thuật rất có giá trị cho chẩn đoán TDMP ác tính.
– TDMP dịch tiết do nguyên nhân khác như: phản ứng màng phổi của viêm phổi, nhồi máu phổi, áp xe gan (đối với bên phải).
– ADA cũng có thể cao trong 2 trường hợp TDMP là mủ màng phổi và tràn dịch màng phổi trong thấp khớp, tuy nhiên, dễ dàng phân biệt dựa vào hình ảnh lâm sàng và tế bào trong dịch màng phổi không phải ưu thế bạch cầu lymphô.
– Đối với các nước bệnh lao còn phổ biến như nước ta, tràn dịch màng phổi nước vàng chanh, dịch tiết, không xác định được các nguyên nhân nào khác thì có thể chẩn đoán như là TDMP do lao và tiến hành điều trị thử theo phác đồ lao.
2.4. Các thể đặc biệt của TDMP do lao
– Tràn mủ màng phổi do lao:
Là một biến chứng ít gặp đặc trưng bởi mủ màng phổi có chứa nhiều vi khuẩn lao, khác với biểu hiện cấp tính của viêm mủ màng phổi do vi khuẩn. Các trường hợp này thường có tổn thương từ nhu mô phổi gần màng phổi hoặc các hang lao thông với màng phổi. Mủ màng phổi có thể tự do hoặc khư trú. Tổn thương màng phổi dày dính, vôi hóa, và dày màng xương sườn vùng mủ màng phổi khư trú. Mủ màng phổi do lao có nhiều tế bào lymphô và có tỷ lệ AFB (+) cao. Điều trị tràn mủ màng phổi do lao cần dẫn lưu màng phổi và xem xét can thiệp bóc ổ cặn màng phổi bằng phẫu thuật thông thường hoặc phẫu thuật nội soi 2 tháng sau khi bắt đầu hóa trị liệu chống lao.
– TDMP có thông phế quản do lao
Hiện nay ít gặp vì hóa trị liệu chống lao có hiệu quả. Chỉ còn gặp ở các trường hợp tràn khí tràn dịch màng phổi do lao mà không được điều trị kịp thời và đúng cách, còn gọi là ổ cặn màng phổi do lao. Chẩn đoán dựa vào hình ảnh mức nước hơi trên phim X-quang ngực hoặc bơm xanh methylen vào màng phổi, bệnh nhân khạc đờm có màu xanh. Thể bệnh này rất nguy hiểm vì: (1) sự liên thông phế quản màng phổi là cầu nối để vi khuẩn xâm nhập vào màng phổi gây ra viêm màng phổi mủ có nhiều khả năng gây nhiễm độc; (2) khi khoang màng phổi có bội nhiễm, nguy cơ viêm phổi do sự xâm nhập các chất nhiễm khuẩn từ màng phổi vào các phế khí quản còn lại; và (3) vi khuẩn lao trong khoang màng phổi có nguy cơ trở nên kháng đa thuốc. Điều trị TDMP có thông phế quản do lao cần bắt đầu bằng hóa trị liệu chống lao đủ mạnh, điều trị kháng sinh phổ rộng phối hợp và dẫn lưu màng phổi điểm thấp của ổ cặn. Phẫu thuật nên đặt ra sau hóa trị liệu chống lao đến khi AFB (-).
3. ĐIỀU TRỊ
– TDMP do lao cần điều trị đúng cách để tránh bệnh lao tiến triển sau này, tránh dày dính màng phổi hay ổ cặn màng phổi.
– Chọc hút dịch màng phổi được chỉ định sớm để chẩn đoán và giảm nhẹ triệu chứng, nhắc lại khi có triệu chứng khó thở. Cần chú ý vô trùng và tránh gây tràn khí màng phổi. Nếu không có triệu chứng khó thở, đau ngực đáng kể việc chọc hút thường xuyên đến lúc hết là không cần thiết, cùng với tác dụng của hóa trị liệu dịch màng phổi có thể được hấp thu.
– Hóa trị liệu: người bệnh cần được điều trị với phác đồ 2RHZE/4RH có kiểm soát trực tiếp toàn bộ 6 tháng của Chương trình chống lao Quốc gia:
+ 2 tháng tấn công hàng ngày, liều theo cân nặng: rifampixin 10 mg/kg, rimifon 5 mg/kg, pyrazinamid 25 mg/kg và ethambutol 15kg.
+ 4 tháng duy trì hàng ngày, liều tương tự như trên: rifampixin, rimifon.
+ Thuốc uống 1 lần lúc đói (trước bữa ăn 1 giờ hoặc sau bữa ăn 2 giờ).
+ Ở người bệnh có tiền sử bệnh lý gan (viêm gan virus, nghiện rượu,…) cần bổ sung các thuốc bảo vệ gan và theo dõi chặt chẽ đề phòng tác dụng không mong muốn của thuốc.
+ Ở người bệnh có nhiễm HIV cần điều trị phối hợp với thuốc kháng virus (ARV) và điều trị dự phòng nhiễm trùng cơ hội khác (cotrimoxazol).
– Tập phục hồi chức năng cần được chỉ định sớm, ngay sau khi thực hiện phác đồ hóa trị liệu bao gồm tập thở căng giãn màng phổi từ bên ngoài và thổi bóng tăng dần để tăng giãn nở phổi từ bên trong.
– Corticosteroid có thể có tác dụng làm giảm triệu chứng nhanh và tăng tái hấp thu dịch màng phổi nên có thể dùng trong 2 tuần đầu. Tác dụng phòng ngừa dày dính màng phổi còn không rõ ràng.
– Điều trị biến chứng mủ màng phổi hoặc thông phế quản – màng phổi bằng dẫn lưu màng phổi tối thiểu hoặc tối đa, phẫu thuật song song cùng với hóa trị liệu đủ mạnh.
4. PHÒNG BỆNH
Phòng TDMP do lao đó là phòng bệnh lao nói chung. Điều quan trọng là phòng cấp 2 tức là khi có TDMP do lao cần được chẩn đoán sớm, điều trị đúng cách để phòng bệnh lao tiến triển, phòng các biến chứng và di chứng.
TÀI LIỆU THAM KHẢO
1. Bộ Y tế (2005), “Hướng dẫn điều trị (tập I)”, NXB Y học.
2. Bộ Y tế (2009), “Hướng dẫn quản lý bệnh lao”, NXB Y học.
3. Bộ Y tế (2009), “Hướng dẫn chẩn đoán và điều trị HIV/AIDS”, NXB Y học.
4. Light R.W. (2007), “Pleural Diseases”, 4th ed, Lippincott Williams & Wilkins.
5. Mason R.J. et al. (2010), Murray & Nadels Textbook of Respiratory Medicine, 5th ed, Saunders, Elsevier.
6. WHO (2010), “Guideline for the diagnosis and treatment of tuberculosis”.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ TRÀN DỊCH MÀNG PHỔI ÁC TÍNH
Tràn dịch màng phổi (TDMP) ác tính bao gồm những trường hợp TDMP do ung thư, dịch tái phát nhiều, nhanh. Thường thấy tế bào ác tính trong dịch màng phổi hoặc sinh thiết màng phổi thấy tổn thương ác tính.
1. CHỈ ĐỊNH ĐIỀU TRỊ
Chỉ định điều trị tình trạng tràn dịch màng phổi phụ thuộc vào triệu chứng lâm sàng, loại tế bào ung thư:
– Tràn dịch màng phổi ác tính không triệu chứng, lượng dịch MP ít: không cần điều trị dịch MP, chỉ cần điều trị nguyên nhân hoặc các triệu chứng khác.
– Một số ung thư vú, ung thư buồng trứng, hoặc u lympho: dịch MP tự hết khi điều trị u nguyên phát
– Các TDMP ác tính gây suy hô hấp không đáp ứng với điều trị hóa chất u nguyên phát: cần chọc tháo dịch MP để điều trị triệu chứng, sau đó cân nhắc điều trị phòng tái phát dịch MP.
2. LỰA CHỌN ĐIỀU TRỊ
Bảng 21.1: Các tiếp cận điều trị tràn dịch màng phổi ác tính
|
Lựa chọn |
Lý do |
| Theo dõi | Tràn dịch màng phổi không triệu chứng, hầu hết các trường hợp sẽ tiến triển xấu đi và sau đó cần can thiệp điều trị. |
| Chọc tháo dịch màng phổi | Giảm khó thở tạm thời, hầu hết các trường hợp đều sẽ tái phát ngoại trừ trường hợp bệnh nhân đáp ứng với hóa trị liệu hoặc xạ trị liệu u nguyên phát. |
| Đặt dẫn lưu màng phổi | Hầu hết các trường hợp đều tái phát sau rút dẫn lưu màng phổi. |
| Đặt dẫn lưu kết hợp gây dính màng phổi qua ống dẫn lưu (ví dụ: bột talc nhũ dịch, iodopovidon) | Khoảng 90% số trường hợp không tái phát tràn dịch màng phổi. |
| Bơm bột talc qua nội soi màng phổi | Kiểm soát tràn dịch màng phổi được ở trên 90% số bệnh nhân. |
| Lưu ống dẫn lưu màng phổi lâu dài | Kiểm soát triệu chứng được ở hầu hết các bệnh nhân. Một số bệnh nhân xuất hiện dính màng phổi sau 2-6 tuần, sau đó rút dẫn lưu màng phổi. Cần lưu ý biến chứng nhiễm khuẩn. |
| Chà sát hoặc bóc màng phổi | Cần tiến hành nội soi màng phổi hoặc mở ngực. |
| Hiệu quả kiểm soát dịch màng phổi ở hầu hết các trường hợp. | |
| Dẫn lưu màng phổi – ổ bụng | Khi các lựa chọn điều trị khác không phù hợp. Biện pháp này có thể rất hữu ích cho tràn dịch dưỡng chấp màng phổi. |
| Hóa trị liệu | Có thể hữu ích ở một số bệnh nhân, như ung thư vú, u lympho, ung thư phổi tế bào nhỏ. |
| Xạ trị | Xạ trị trung thất có thể hữu ích trung u lympho hoặc tràn dịch dưỡng chấp màng phổi do bệnh lý lympho. |
Các bệnh nhân tràn dịch màng phổi ác tính có triệu chứng nên được bắt đầu với chọc tháo dịch màng phổi. Sau đó dựa theo tốc độ tái phát dịch màng phổi, tiên lượng của bệnh nhân, mức độ nặng của các triệu chứng để lựa chọn điều trị tiếp theo cho bệnh nhân.
2.1. Tràn dịch màng phổi tái phát chậm
– Tái phát 1.000 ml dịch màng phổi sau 1 tuần.
– Chọc tháo dịch màng phổi khi có khó thở.
– Chọc tháo dịch màng phổi:
Là tiếp cận điều trị các trường hợp tràn dịch màng phổi ác tính tái phát chậm đơn giản nhất. Bệnh nhân được sát trùng, gây tê tại chỗ, sau đó dùng một kim chọc qua da tới vùng tràn dịch màng phổi. Biện pháp có thể được thực hiện tại phòng thủ thuật, hoặc tại giường bệnh. Lượng dịch chọc tháo một lần không nên quá 1.000 ml.
– Tai biến phù phổi có thể xuất hiện khi:
+ Chọc tháo quá nhiều dịch màng phổi trong một lần: thường quá 1.500 ml.
+ Chọc tháo dịch màng phổi quá nhanh.
+ Áp lực hút dẫn lưu màng phổi vượt quá 25 cmH2O.
– Nên ngừng hút dịch màng phổi khi xuất hiện các dấu hiệu như: đau ngực (thường là cảm giác đau tức phía ngực trước), ho thành cơn, khó thở (dấu hiệu muộn).
2.2. Tràn dịch màng phổi tái phát nhanh
– Tái phát 1.000 ml dịch màng phổi sau < 1 tuần.
– Các điều trị có thể lựa chọn bao gồm: đặt ống dẫn lưu dịch màng phổi, gây dính màng phổi, phẫu thuật bóc tách hoặc chà sát màng phổi, đặt dẫn lưu màng phổi – ổ bụng.
– Đặt dẫn lưu màng phổi:
+ Là biện pháp ít xâm lấn, thường được lựa chọn ban đầu trong điều trị tràn dịch màng phổi ác tính. Thủ thuật là chỉ định ưu tiên cho những trường hợp tràn dịch màng phổi có xẹp phổi hoặc u gây tắc phế quản.
+ Ống dẫn lưu màng phổi có thể lưu dài ngày và có thể được chăm sóc tại nhà bởi những người đã được tập huấn về kỹ thuật chăm sóc ống dẫn lưu vô trùng.
+ Kỹ thuật giúp giảm nhanh triệu chứng. Tỷ lệ dính màng phổi tự phát ở khoảng 50-70% số trường hợp sau 2-6 tuần. Những trường hợp không xuất hiện dính màng phổi sau 6 tuần có thể bơm thêm chất gây dính màng phổi (bột talc, iodopovidon, tetracyclin, bleomycin).
– Gây dính màng phổi:
+ Là biện pháp làm biến mất khoang màng phổi bởi việc sử dụng một số chất gây viêm màng phổi (gây dính màng phổi bằng hóa chất), chà sát hoặc bóc tách màng phổi (gây dính cơ học), hoặc dùng ống dẫn lưu màng phổi để sau đó xuất hiện dính màng phổi tự phát. Nhìn chung, gây dính màng phổi bằng hóa chất được sử dụng nhiều hơn do biện pháp tương đối hiệu quả, ít xâm lấn, tránh được lưu ống dẫn lưu kéo dài như trong gây dính tự phát sau đặt ống dẫn lưu màng phổi. Trong các hóa chất gây dính màng phổi, bột talc có hiệu quả gây dính tốt nhất.
+ Thủ thuật thường được tiến hành bằng dẫn lưu hết dịch màng phổi qua ống dẫn lưu. Sau đó bơm hóa chất gây dính vào khoang màng phổi. Kẹp ống dẫn lưu chừng 2-3 giờ, thay đổi tư thế của người bệnh 15 phút một lần, rồi đó hút dẫn lưu liên tục. Hiệu quả gây dính thường xuất hiện sau 1-2 ngày. Thời gian nằm viện khoảng 3-7 ngày.
+ Các tai biến của gây dính màng phổi bao gồm: Đau ngực, sốt. Hiếm khi xuất hiện biến chứng suy hô hấp.
– Phẫu thuật màng phổi:
+ Bóc màng phổi một phần hay toàn bộ kết hợp loại bỏ các mảng fibrin, dịch trong khoang màng phổi giúp kiểm soát tràn dịch màng phổi hiệu quả ở những trường hợp tràn dịch màng phổi ác tính thất bại với điều trị hóa chất.
+ Phẫu thuật màng phổi là chỉ định điều trị ưu tiên cho tràn dịch màng phổi do ung thư trung biểu mô màng phổi.
– Đặt ống dẫn lưu màng phổi – ổ bụng: Chỉ định cho những trường hợp tràn dịch màng phổi ác tính đã có dày dính, hoặc phổi cạm; những trường hợp tràn dịch màng phổi ác tính có kèm u nội phế quản gây tắc đường thở, tràn dịch dưỡng chấp màng phổi. Những trường hợp này thường không có chỉ định gây dính màng phổi.
– Hóa trị và xạ trị u nguyên phát: Chỉ định điều trị phụ thuộc loại u, kích thước u. Nhiều trường hợp khi điều trị hóa trị liệu hoặc xạ trị liệu hiệu quả làm giảm rõ rệt tình trạng tràn dịch màng phổi ác tính.
TÀI LIỆU THAM KHẢO
1. Courtney Broaddus V., Light R.W. (2010), “Pleural Effusion”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunder, Elsevier.
2. Demmy T.L., Gu L., Burkhalter E.M. et al (2010), “Comparison of in-dwelling catheters and talc pleurodesis in the management of malignant pleural effusions”, J Clin Oncol, 28:643s.
3. Heffner J.E., Klein J.S. (2008), “Recent advances in the diagnosis and management of malignant pleural effusions”, Mayo Clin Proc, 83; pp.235.
4. Light R.W. (2007), “Pleural Diseases”, 55th ed, Lippincott Williams & Wilkins.
5. Nakas A., Martin Ucar A.E., Edwards J.G. et al. (2008), “The role of video assisted thoracoscopic pleurectomy/decortication in the therapeutic management of malignant pleural mesothelioma”, Eur J Cardiothorac Surg, 33; pp.83.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ TRÀN KHÍ MÀNG PHỔI
1. ĐẠI CƯƠNG
Tràn khí màng phổi (TKMP) là tình trạng xuất hiện khí trong khoang màng phổi. TKMP thường được chia thành TKMP tự phát nguyên phát, TKMP tự phát thứ phát, TKMP do chấn thương và TKMP do các thủ thuật chẩn đoán và điều trị gây ra.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Triệu chứng lâm sàng
– Đau ngực: thường đột ngột và ở bên bị tràn khí.
– Khó thở, thở nhanh nông khi nghỉ hoặc khi gắng sức.
– Ho khan.
– Lồng ngực bên tràn khí căng vồng kém di động, gõ vang, rì rào phế nang giảm, rung thanh giảm. Có thể có dấu hiệu tràn khí dưới da: cổ bạnh, mắt híp, ấn da lạo xạo.
2.1.2. Cận lâm sàng
– XQ phổi:
+ Khoảng tăng sáng, mất hình nhu mô phổi (vân phổi) giữa thành ngực và nhu mô phổi, hình đường viền ngăn giữa nhu mô phổi và vùng tràn khí.
+ Khoang liên sườn giãn rộng.
+ Trung thất bị đẩy lệch sang bên đối diện trong trường hợp TKMP áp lực dương.
2.2. Chẩn đoán phân biệt
– Kén khí phổi với TKMP khu trú: kén khí xuất hiện từ trước, bệnh nhân không có triệu chứng lâm sàng, trên phim X-quang: thành kén khí mỏng, góc tiếp giáp với thành ngực là góc nhọn (TKMP khu trú: góc tiếp giáp với màng phổi là góc tù). Chẩn đoán xác định bằng chụp cắt lớp vi tính ngực.
– Giãn phế nang nặng: bệnh nhân có biểu hiện suy hô hấp mạn tính, trên phim chụp X-quang phổi thấy trường phổi 2 bên quá sáng, tuy nhiên, còn thấy nhu mô phổi đến sát thành ngực.
– Nếp da cơ ở thành ngực, bóng vú ở phụ nữ.
2.3. Phân loại tràn khí màng phổi
– TKMP tự phát nguyên phát: không rõ nguyên nhân, thường gặp ở người trẻ, cao gầy, hút thuốc.
– TKMP tự phát thứ phát sau một số bệnh phổi:
+ BPTNMT, giãn phế nang, hen phế quản. Cần nghĩ tới TKMP khi bệnh nhân đang ổn định, đột nhiên xuất hiện suy hô hấp nặng.
+ Nhiễm khuẩn phổi: do tụ cầu vàng, viêm phổi hoại tử do vi khuẩn Gram âm, viêm phổi do Pneumocystis jiroveci, lao phổi.
+ Các bệnh phổi mô kẽ như xơ phổi mô kẽ lan toả, bụi phổi silic, bệnh sacoit, bệnh phổi đột lỗ, nhồi máu phổi đều có thể có biến chứng TKMP.
+ Bệnh tự miễn: Viêm khớp dạng thấp, viêm da cơ, xơ cứng bì.
+ Ung thư phế quản gây di căn màng phổi làm thủng màng phổi: hiếm gặp.
– Tràn khí màng phổi do chấn thương hoặc vết thương: vết thương ngực hở hoặc gẫy xương sườn gây tổn thương phổi, dập nhu mô phổi.
– Tràn khí màng phổi do các thủ thuật chẩn đoán và điều trị: chọc dịch màng phổi, sinh thiết màng phổi, sinh thiết phổi xuyên thành ngực hay soi phế quản, đặt catheter tĩnh mạch dưới đòn, bóp bóng quá mạnh hoặc thở máy áp lực cao, bệnh nhân chống máy (chấn thương phổi do áp lực).
3. ĐIỀU TRỊ
3.1. Nguyên tắc: hút hết khí khoang màng phổi và phòng tái phát
3.2. Hút hết khí màng phổi
* Tràn khí màng phổi tự phát nguyên phát, lượng khí màng phổi ít (< 15% thể tích bên tràn khí; chiều ngang của dải khí sát màng phổi < 2 cm): không cần hút dẫn lưu, thở oxy 2-3 lít/phút trong 2-3 ngày, sau đó chụp lại XQ phổi, nếu ổn định, có thể cho ra viện.
* Chọc hút khí màng phổi đơn thuần
+ Chỉ định cho những bệnh nhân TKMP tự phát nguyên phát > 15% thể tích bên phổi tràn khí (chiều ngang của dải khí sát màng phổi > 2 cm). TKMP thứ phát sau các thủ thuật: chọc dịch màng phổi, sinh thiết màng phổi, sinh thiết phổi xuyên thành ngực; lượng khí ít < 15% thể tích bên phổi tràn khí.
+ Sử dụng kim nhỏ nối với ba chạc và bơm tiêm 50 ml. Sau khi hút hết khí thì rút kim. Nếu hút được 4 lít mà khí vẫn ra đều, không có cảm giác khí sắp hết cần xét chỉ định mở màng phổi. Hoặc:
+ Sử dụng kim luồn (14-16G) nối với dây truyền dịch, ba chạc và bơm tiêm 50 ml. Sau khi hút hết khí, kẹp dây truyền và khóa ba chạc trong12 giờ, sau chụp lại, nếu không thấy tái phát thì rút kim luồn. Hoặc:
+ Đặt catheter có nòng polyethylen vào khoang màng phổi.
• Hút áp lực âm 20 cm nước liên tục cho đến khi hết khí màng phổi, sau đó kẹp ống dẫn lưu 24 giờ.
• Rút ống dẫn lưu nếu không thấy TKMP tái phát sau 24 giờ dựa vào: khám lâm sàng và chụp X-quang phổi.
• Sau kẹp ống dẫn lưu nếu thấy bệnh nhân khó thở tăng và/hoặc tràn khí dưới da, cần mở kẹp và hút khí trở lại ngay.
* Mở màng phổi – đặt ống dẫn lưu
– Chỉ định:
+ TKMP áp lực dương: nhịp thở > 30 lần/phút, nhịp tim > 120 lần/phút, huyết áp tụt. Trung thất bị đẩy lệch về bên đối diện, vòm hoành hạ thấp dẹt và thẳng, có khi đảo ngược, tràn khí dưới da. Nếu chọc kim vào khoang màng phổi sẽ thấy khí xì ra.
+ Tất cả các trường hợp TKMP tự phát thứ phát (TKMP ở bệnh nhân BPTNMT, lao phổi, áp xe phổi).
+ TKMP do chấn thương.
+ TKMP thứ phát sau thông khí nhân tạo.
+ TKMP tự phát tiên phát lượng khí nhiều hoặc thất bại với các biện pháp điều trị nêu trên.
+ Tràn khí tràn dịch màng phổi (vì có thể do tràn máu màng phổi).
– Tiến hành:
+ Mở màng phổi với ống thông 16-28F tuỳ từng trường hợp: 24-28F cho những bệnh nhân TKMP cần thở máy hoặc TKMP kèm tràn máu màng phổi.
+ Nên sử dụng van Heimlich hoặc van nước trong 12-24 giờ đầu để tránh nguy cơ phù phổi do phổi giãn nở nhanh nếu TKMP đã có từ trước khi dẫn lưu nhiều ngày.
+ Hút áp lực âm 20 cm nước liên tục cho đến khi hết khí màng phổi, sau đó kẹp ống dẫn lưu 24 giờ.
+ Rút ống dẫn lưu nếu không thấy TKMP tái phát sau 24 giờ: khám lâm sàng và chụp X-quang phổi.
+ Sau kẹp ống dẫn lưu nếu thấy bệnh nhân khó thở tăng và/hoặc tràn khí dưới da, cần mở kẹp và hút khí trở lại ngay.
– Thất bại: khí tiếp tục ra sau 5 ngày hút dẫn lưu liên tục.
3.3. Dự phòng tái phát
– Chỉ định:
+ Tràn khí màng phổi tự phát nguyên phát đã tái phát từ lần 2 trở đi.
+ Tràn khí màng phổi tự phát thứ phát sau các bệnh: BPTNMT, lao phổi cũ, bệnh phổi mô kẽ.
+ Hình ảnh bóng, kén khí trên phim chụp X-quang, hoặc CLVT.
– Bơm bột talc y tế qua ống dẫn lưu:
+ Chỉ định: bệnh nhân TKMP có suy hô hấp hoặc không có điều kiện nội soi màng phổi, hoặc có các chống chỉ định của nội soi màng phổi.
+ Thực hiện ngay sau đặt dẫn lưu màng phổi.
+ Pha 10 gam bột talc y tế vô trùng với 50 ml natriclorua 0,9% và 10 ml lidocain 2%, rồi bơm qua ống dẫn lưu màng phổi.
+ Dừng hút dẫn lưu, thay đổi tư thế 15 phút/lần. Hút dẫn lưu liên tục sau bơm bột talc 2 giờ.
+ Lưu ý: không kẹp ống dẫn lưu trong trường hợp bệnh nhân khó thở khi kẹp ống dẫn lưu, có thể tiến hành hút dẫn lưu sớm nếu bệnh nhân xuất hiện dấu hiệu suy hô hấp sau kẹp ống dẫn lưu.
+ Tác dụng phụ: bệnh nhân thường có đau nhiều (có thể tiêm thuốc giảm đau trước và sau bơm bột talc), sốt sau bơm bột talc.
– Bơm iodopovidon qua ống dẫn lưu:
+ Chỉ định: tương tự bơm bột talc qua ống dẫn lưu. Nên chỉ định bơm iodopovidone trong trường hợp đã đặt ống dẫn lưu nhiều ngày, hoặc bệnh nhân có suy hô hấp nhiều.
+ Bơm dung dịch pha 40 ml iodopovidon 10% với 60 ml natriclorua 0,9%.
+ Dừng hút dẫn lưu, thay đổi tư thế 15 phút/lần. Hút dẫn lưu liên tục sau bơm iodopovidon 2 giờ.
+ Lưu ý: sau bơm iodopovidon bệnh nhân có thể đau nhiều, có thể sốt, tràn dịch màng phổi (có thể tràn dịch khá nhiều). Cần theo dõi và hút hết dịch ngay khi phát hiện để đảm bảo 2 lá màng phổi dính sát nhau.
– Nội soi màng phổi can thiệp: Nơi có điều kiện, nên được xem xét can thiệp sớm trong các trường hợp thất bại điều trị sau 5 ngày dẫn lưu. Qua nội soi có thể tiến hành: gây dính màng phổi với bột talc dạng phun mù, chà sát màng phổi; đốt điện, cắt bỏ bóng khí, thắt, kẹp hoặc khâu các bóng khí.
– Mở lồng ngực:
+ Chỉ định: không có điều kiện nội soi màng phổi hoặc nội soi màng phổi thất bại.
+ Mở lồng ngực để xử lý các bóng khí hoặc lỗ rò phế quản – màng phổi. Kết hợp gây dính màng phổi với hoá chất hoặc gây viêm dính bằng cách chà sát màng phổi.
4. MỘT SỐ THỂ TKMP
4.1. TKMP và tràn dịch (máu, mủ…) màng phổi
– Mở màng phổi hút dẫn lưu kín.
– Nếu có điều kiện, chỉ định nội soi can thiệp khoang màng phổi sớm hoặc phẫu thuật sau khi thất bại với biện pháp điều trị nêu trên.
4.2. TKMP áp lực dương
– Ngay khi phát hiện, cần chọc ngay một kim thường hoặc ống thông nhỏ vào khoang liên sườn 2, đường giữa đòn để giảm áp lực khoang màng phổi.
– Mở màng phổi hút dẫn lưu sớm.
4.3. TKMP do các thủ thuật chẩn đoán và điều trị
– TKMP sau các thủ thuật: lượng khí ít chỉ cần chọc hút kim nhỏ hoặc đặt ống thông dẫn lưu khoang màng phổi. Mở MP nếu lượng khí nhiều (>15% thể tích bên phổi tràn khí) hoặc chọc hút kim nhỏ không hiệu quả.
– TKMP ở bệnh nhân mắc BPTNMT do bóp bóng hoặc thở máy, cần mở màng phổi với ống cỡ 24-28F, sau đó hút dẫn lưu liên tục và có thể gây dính màng phổi bằng bột talc hoặc iodopovidon qua ống dẫn lưu. Nội soi can thiệp khi có điều kiện.
TÀI LIỆU THAM KHẢO
1. Henry M., Arnold T., Harvey J. (2003), “BTS guidelines for the management of spontaneous pneumothorax”, Thorax, 58 Suppl 2: ii 39-52.
2. Levin D.J., Sako E.Y., Peters J. (2008), Fishmans Pulmonary Diseases and Disorder (4th ed), McGraw-Hill, pp.1517-1535.
3. Light R.W, Y. C. Gary Lee (2010), “Pneumothorax, chylothorax, hemothorax, and fibrothorax”, Textbook of Pulmonary Medicine 5rd ed, pp.2043-2066.
4. Sahn S.A., Heffner J.E. (2000), “Spontaneous pneumothorax”, N Engl J Med, 342 (12); pp.868-874.
HƯỚNG DẪN ĐIỀU TRỊ DỰ PHÒNG TÁI PHÁT TRÀN KHÍ MÀNG PHỔI
1. ĐẠI CƯƠNG
Tràn khí màng phổi (TKMP) là bệnh lý thường gặp. Điều trị TKMP bao gồm hút hết khí trong khoang màng phổi và dự phòng TKMP tái phát.
Các phương pháp dự phòng tái phát TKMP:
– Gây dính lá thành với lá tạng MP bằng cách bơm dung dịch gây dính qua dẫn lưu MP, hoặc phun bột talc, chà sát MP qua nội soi MP.
– Nội soi lồng ngực hoặc phẫu thuật mở ngực để đốt, thắt hoặc cắt các bóng khí trên bề mặt lá tạng MP, cắt bán phần lá thành MP.
2. CHỈ ĐỊNH GÂY DÍNH MÀNG PHỔI
– TKMP đã hút dẫn lưu 5 ngày không hết khí.
– TKMP tái phát.
– TKMP thứ phát do các bệnh lý như: BPTNMT, xơ phổi, kén khí phổi.
– TKMP có liên quan đến nghề nghiệp: phi công, thợ lặn.
3. CHỐNG CHỈ ĐỊNH CỦA GÂY DÍNH MÀNG PHỔI
– Chống chỉ định tương đối.
+ Có rối loạn đông máu: tỷ lệ prothrombin < 60% và/hoặc tiểu cầu < 60 G/l.
+ Rối loạn huyết động: huyết áp tối đa < 90 mmHg và/hoặc nhịp tim nhanh > 100 ck/ph.
+ Suy hô hấp: PaO2 < 60 mmHg và/hoặc SpO2 < 90%.
+ Bệnh toàn thân nặng, thể trạng suy kiệt.
Cần điều chỉnh các rối loạn này trước khi gây dính MP.
– Chống chỉ định tuyệt đối: gây dính MP với iodopovodon cho bệnh nhân cường giáp.
4. CÁC PHƯƠNG PHÁP GÂY DÍNH MÀNG PHỔI
4.1. Gây dính màng phổi qua dẫn lưu
Thường thực hiện gây dính màng phổi qua dẫn lưu với bột talc hoặc iodopovidon.
Kỹ thuật này đơn giản, dễ thực hiện, ít tốn kém và có thể thực hiện được ở những cơ sở y tế có khả năng đặt dẫn lưu màng phổi. Nhược điểm là các chất bơm qua ống dẫn lưu có thể phân bố không đều trong khoang MP, làm giảm hiệu quả gây dính.
* Chuẩn bị bệnh nhân:
+ Phim X-quang phổi, chụp CLVT ngực.
+ Các xét nghiệm máu: công thức máu, đông máu cơ bản, HIV, HBsAg.
+ Ăn nhẹ trước khi làm thủ thuật.
+ Tiêm thuốc giảm đau 15 phút trước khi làm thủ thuật.
+ Thử phản ứng với lidocain 2%.
+ Nếu gây dính màng phổi bằng iodopovidon cần thử phản ứng với chất này và định lượng hormon tuyến giáp.
+ Tư thế BN nằm ngửa, tay phía bên gây dính MP giơ cao lên đầu. BN khó thở không nằm được có thể ngồi tư thế ôm ghế.
* Chuẩn bị của điều dưỡng:
+ Thuốc: natriclorua 0,9%: 250 ml, lidocain 2% ống 2 ml: 10 ống, atropin 1/4 mg: 2 ống, paracetamol 1 g x 1 lọ, piroxicam 20mg x 2 ống, methylprednisolon 40 mg x 2 lọ, iodopovidon 10%: lọ 125 ml, bột talc y tế vô khuẩn: 5-10 gram.
+ Dụng cụ: hộp chống sốc, găng vô trùng, găng sạch, gạc, cồn iod 1,5%, cồn trắng 70o, bộ dụng cụ mở màng phổi, ống dẫn lưu, bơm ăn 50 ml, bơm tiêm 50 ml, bơm 20 ml.
* Bác sĩ làm thủ thuật:
+ Giải thích cho bệnh nhân và người nhà mục đích của thủ thuật, các tai biến có thể xảy ra khi gây dính MP, cho ký cam đoan làm thủ thuật.
+ Hướng dẫn BN cách thay đổi tư thế sau khi gây dính MP để dung dịch gây dính láng đều khắp bề mặt khoang màng phổi.
* Các bước tiến hành:
– Đặt dẫn lưu màng phổi:
+ Chọn vị trí dẫn lưu:
• TKMP ít: khoang liên sườn 2 hoặc 3 đường giữa đòn.
• TKMP nhiều: khoang liên sườn 3 hoặc 4 đường nách trước.
+ Sát trùng vị trí dẫn lưu: sát trùng rộng (50 cm) vùng đặt dẫn lưu màng phổi 2 lần bằng cồn iod 1,5% và 1 lần cồn trắng 700.
+ Trải săng vô khuẩn lên ngực BN, bộc lộ vị trí đặt dẫn lưu.
+ Gây tê tại chỗ từng lớp từ da đến lá thành MP bằng lidocain 2%.
+ Đặt và cố định dẫn lưu.
• Rạch da dọc theo bờ trên xương sườn, đường rạch bằng đường kính ngoài của ống dẫn lưu và thêm 0,5 cm.
• Dùng kẹp cong không mấu, tách dần qua các lớp dưới da, cân, cơ liên sườn. Đầu kẹp luôn đi sát bờ trên xương sườn để tránh làm tổn thương bó mạch thần kinh liên sườn.
• Khi kẹp xuyên qua thành ngực vào khoang màng phổi, dùng kẹp thẳng cặp đầu ống dẫn lưu đưa qua lỗ đã tách vào khoang màng phổi theo hướng từ sau ra trước, từ dưới lên trên. Độ dài ống dẫn lưu trong khoang màng phổi từ 8-10 cm.
• Cố định ống dẫn lưu MP vào da bằng một đường khâu chữ U, khâu chỉ chờ để thắt lại sau khi rút dẫn lưu. Nối ống dẫn lưu với bộ hút dẫn lưu kín 1 chiều.
+ Hút áp lực âm khoang màng phổi: áp lực hút -15 đến -20 cm H2O. TKMP toàn bộ nên hút áp lực âm sau 3 giờ, tăng dần áp lực hút và theo dõi tình trạng đau ngực, khó thở và lượng dịch, khí ra qua dẫn lưu để điều chỉnh áp lực cho phù hợp, đảm bảo nhu mô phổi nở tốt và không bị phù phổi do hút áp lực quá mạnh.
– Gây dính màng phổi với iodopovidon (hoặc bột talc).
+ Ngâm đầu nối dẫn lưu (vị trí đầu ống sẽ bơm dung dịch gây dính qua) chìm trong dung dịch cồn iod 1,5% ít nhất 5 phút.
+ Pha 40 ml iodopovidone 10% + 60 ml natriclorua 0,9% + 10 ml lidocain 2% vào dung dịch gây dính. (Nếu gây dính với bột talc pha 5g talc + 100 ml natriclorua 0,9%).
+ Bơm dung dịch gây dính qua ống dẫn lưu vào khoang màng phổi.
+ Kẹp dẫn lưu trong 2 giờ. Nếu bệnh nhân xuất hiện khó thở, đau ngực thì có thể mở kẹp nhưng không nên hút dẫn lưu ngay.
+ Bệnh nhân thay đổi lần lượt các tư thế nằm nghiêng, nằm ngửa, nằm xấp (nếu có thể) mỗi 15 phút.
+ Tháo kẹp dẫn lưu sau 2 giờ và hút liên tục áp lực -15 đến -20 cm H2O.
– Theo dõi sau gây dính màng phổi qua dẫn lưu
+ Các biểu hiện lâm sàng: đau ngực, khó thở, mạch, nhiệt độ, huyết áp.
+ Lượng dịch dẫn lưu, khí trong bình dẫn lưu.
+ Kiểm tra kỹ đầu nối dẫn lưu, chân dẫn lưu để không bị hở.
+ TKMP: chụp X-quang phổi hàng ngày.
• Nếu hết khí: kẹp dẫn lưu, sau đó chụp lại X-quang phổi sau 24 giờ, nếu không có TKMP tái phát: rút dẫn lưu MP.
• Nếu còn TKMP: xét gây dính bổ sung.
4.2. Nội soi màng phổi gây dính với bột talc
* Chuẩn bị BN
+ BN được giải thích kỹ trước khi tiến hành nội soi màng phổi (NSMP).
+ BN viết cam đoan để NSMP.
+ Tối hôm trước NSMP ăn nhẹ, sáng ngày NSMP nhịn ăn.
* Chuẩn bị của bác sỹ, điều dưỡng
+ Trang bị mũ, áo, khẩu trang như mọi cuộc phẫu thuật.
* Chuẩn bị thuốc, dụng cụ
+ Dụng cụ NSMP:
• ống nội soi nối với nguồn sáng lạnh: hai ống để nguyên soi 00 và 500.
• Nguồn sáng nối với màn hình và ống kính nội soi.
• Camera.
+ Dụng cụ can thiệp trong khi NSMP:
• Kìm sinh thiết MP lá thành, kìm cầm máu bằng đốt điện qua nội soi.
• Đầu đốt điện và nguồn đốt.
+ Dụng cụ và thiết bị bơm bột talc:
• Bộ bơm bột talc gây dính màng phổi dạng phun mù.
• Bột talc vô trùng.
+ Dụng cụ dẫn lưu:
• ống dẫn lưu khoang MP bằng chất dẻo.
• Hệ thống dẫn lưu kín, hút áp lực âm.
+ Các dụng cụ gây mê và phẫu thuật:
• Hệ thống gây mê nội khí quản.
• Hệ thống theo dõi mạch, huyết áp, nhịp thở, độ bão hòa oxy máu động mạch.
• Lưỡi dao mổ, bơm, kim tiêm, trocar loại đường kính 8 và 10 mm.
• Lam kính sạch, dung dịch bảo quản và cố định bệnh phẩm (dùng trong trường hợp sinh thiết).
+ Chuẩn bị thuốc: thuốc gây mê, thuốc tê lidocain 2%, lidocain 5%, thuốc cầm máu, morphin, atropin, methylprednisolon.
* Tiến hành nội soi màng phổi
+ BN nằm ngửa trên giường.
+ Tiến hành gây mê toàn thân, đặt ống nội khí quản 2 nòng. Sau đó làm xẹp bên phổi cần soi (trường hợp gây tê tại chỗ dùng lidocain 1% gây tê từng lớp sau khi đặt BN nằm nghiêng).
+ Đặt BN nằm nghiêng sang bên đối diện, bàn được uốn cong sao cho có thể giãn tối đa các khoang liên sườn.
+ Xác định vị trí lỗ mở MP: tùy thuộc vào vị trí tràn khí, tràn dịch và vùng định can thiệp, tuy nhiên thường lựa chọn lỗ mở màng phổi như sau:
• Lỗ mở 1: khoang liên sườn 4, 5 hoặc 6 đường nách trước.
• Lỗ mở 2: khoang liên sườn 6, 7, 8 đường nách sau.
• Lỗ mở 3: sau khi xác định vùng phổi cần can thiệp hoặc những trường hợp nhu mô phổi dính nhiều.
+ Sát khuẩn rộng bằng cồn iod 1,5%, sau đó bằng cồn 70o
+ Trải khăn mổ để hở vùng định đưa ống soi vào khoang MP.
+ Chọc thăm dò khoang MP.
+ Rạch da, tổ chức dưới da dọc theo khoang liên sườn dài 1,5 cm sát bờ trên xương sườn, sau đó bóc tách cân cơ bằng kìm cong qua từng lớp tới lá thành MP.
+ Đưa troca sát bờ trên xương sườn vào khoang MP.
+ Đưa ống kính nội soi qua troca vào khoang MP để quan sát, đánh giá tổn thương:
• Nhu mô phổi: thuỳ đỉnh, đáy, phía trước, phía sau.
• Quan sát toàn bộ khoang MP: lá thành, lá tạng, vùng rãnh liên thùy, tìm vị trí các chỗ rách trên MP, xác định vị trí, kích thước các bóng khí.
• Cơ hoành, thành ngực.
+ Kỹ thuật gây dính MP qua NSMP: bơm 5 – 10 g bột talc y tế vô trùng dạng phun mù vào khoang MP. Bơm theo nhiều hướng cho đến khi toàn bộ MP được phủ một lớp bột talc mỏng.
+ Đặt ống dẫn lưu MP: thường dùng lỗ mở thành ngực phía trước, đầu ống dẫn lưu hướng lên phía trước trên. Khâu, cố định ống dẫn lưu ở tư thế không ảnh h-ởng đến sinh hoạt của BN. Nối ống dẫn lưu với hệ thống dẫn lưu kín.
+ Thông khí trở lại bên phổi can thiệp dưới sự kiểm tra qua ống soi.
+ Sát khuẩn và băng ép vết mổ.
+ Đưa người bệnh ra phòng hậu phẫu, đặt ở tư thế nằm ngửa đầu hơi cao.
+ Hút dẫn lưu liên tục sau 2 giờ với áp lực -15 đến -20 cmH2O.
* Theo dõi sau nội soi màng phổi
+ Theo dõi toàn trạng: mạch, huyết áp, nhịp thở, nhiệt độ, tình trạng thông khí.
+ Lượng dịch dẫn lưu, khí trong bình dẫn lưu.
+ Kiểm tra kỹ đầu nối dẫn lưu, chân dẫn lưu để không bị hở.
+ Chụp X-quang phổi để đánh giá tình trạng tràn khí, tràn dịch, phân bố bột talc ở MP.
• Nếu hết khí, tiến hành kẹp ống dẫn lưu và chụp lại X-quang phổi sau 24 giờ không có TKMP: rút dẫn lưu MP.
• Nếu còn TKMP: xét gây dính bổ sung.
+ Gây dính bổ sung sau NSMP bằng bột talc dạng nhũ dịch, hoặc iodopovidon bơm qua ống dẫn lưu.
+ Các BN được theo dõi định kỳ 1, 3, 6, 12, 24 tháng để theo dõi tác dụng .
4.3. Nội soi lồng ngực hoặc phẫu thuật mở ngực: để đốt, thắt hoặc cắt các bóng khí trên bề mặt lá tạng MP, cắt bán phần lá thành MP.
5. CÁC TÁC DỤNG PHỤ VÀ BIẾN CHỨNG CỦA GÂY DÍNH MÀNG PHỔI
– Nhiễm trùng khoang màng phổi.
– Viêm phổi.
– Suy hô hấp.
– Phù phổi cấp.
TÀI LIỆU THAM KHẢO
1. Campos J.R., Vargas F.S., Werebe E.D. et al. (2001), “Thoracoscopy talc poudrage: a 15-year experience”, Chest, 119 (3); pp.801-806.
2. Ibrahim E. et al. (2010), “Medical thoracoscopy: update, indications, methodology, and outcomes”, Egyptian Journal of Bronchology, 4 (1).
3. MacDuff A., Arnold A. et al. (2010), “Management of spontaneous pneumothorax: British Thoracic Society pleural disease guideline”, Thorax; 65 (2); pp.8-31.
4. Rahman N.M. et al. (2010), “Local anaesthetic thoracoscopy: British Thoracic Society pleural disease guideline”, Thorax, 65 (2); pp.54-60.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ TRÀN MỦ MÀNG PHỔI
1. ĐẠI CƯƠNG
Tràn mủ màng phổi là sự tích tụ mủ trong khoang màng phổi. Bệnh có thể do nhiều nguyên nhân: viêm màng phổi, viêm phổi, áp xe phổi, phẫu thuật lồng ngực, chấn thương, áp xe dưới hoành (áp xe gan, viêm phúc mạc khu trú…) vỡ vào khoang màng phổi hoặc kết hợp nhiều yếu tố gây nên. Vi khuẩn thường gặp: Klebsiella pneumoniae, Staphylococcus aureus…, có thể do nấm hoặc amip.
Tràn mủ màng phổi cần phải được chẩn đoán và điều trị sớm, tránh diễn biến xấu hoặc để lại di chứng nặng cho người bệnh.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Lâm sàng
– Tiền sử bệnh lý trước đó: viêm phổi, áp xe phổi, áp xe gan hoặc phẫu thuật lồng ngực…
– Sốt: đột ngột sốt cao, dao động. Số ít trường hợp sốt nhẹ kéo dài, trường hợp này thường xảy ra ở người suy giảm miễn dịch hoặc đã dùng kháng sinh.
– Ho: ho khan hoặc khạc đờm. Có trường hợp ho ra mủ. Khó thở. Đau ngực bên tổn thương. Dấu hiệu mất nước: da khô, đái ít…
– Toàn thân suy sụp, gầy sút, thiếu máu, mặt hốc hác, thể trạng nhiễm trùng.
– Bên tràn mủ màng phổi: có thể thấy thành ngực bên bệnh lý phù, kém hoặc không di động, gõ đục, rung thanh giảm hoặc mất, rì rào phế nang giảm. Nếu có tràn khí kèm theo có thể có gõ đục vùng thấp và gõ vang ở vùng cao, có thể có tràn khí dưới da.
– Chọc thăm dò thấy dịch màng phổi có màu đục, vàng, xanh hoặc màu nâu; mùi thối (gợi ý vi khuẩn yếm khí) đôi khi chọc thăm dò không lấy được mủ do tràn mủ đã vách hóa.
2.1.2. Cận lâm sàng
– Công thức máu: Số lượng bạch cầu tăng, tăng tỷ lệ bạch cầu đa nhân trung tính, có thể có thiếu máu.
– Chụp X-quang lồng ngực: thấy hình ảnh tràn dịch màng phổi.
– Chụp cắt lớp vi tính: giúp xác định rõ vị trí, mức độ, tổn thương nhu mô phổi, giúp xác định vị trí và đường vào để dẫn lưu ổ mủ màng phổi đặc biệt trong trường hợp tràn mủ màng phổi khu trú, đa ổ.
– Siêu âm khoang màng phổi: thấy hình ảnh tràn dịch màng phổi, dịch tăng tỷ trọng, không đồng nhất, có thể thấy hình ảnh tràn dịch màng phổi với nhiều vách ngăn.
– Xét nghiệm dịch màng phổi: tế bào học (nhiều bạch cầu đa nhân, thường > 60%, có tế bào thoái hoá), vi khuẩn học (soi t-ơi, nhuộm gram, cấy dịch màng phổi tìm vi khuẩn gây bệnh và làm kháng sinh đồ).
– Cấy máu tìm vi khuẩn gây bệnh.
2.2. Chẩn đoán phân biệt
– Tràn dịch màng phổi do lao: sốt nhẹ về chiều, dịch màng phổi màu vàng chanh, tế bào dịch màng phổi chủ yếu là bạch cầu lympho. Có thể thấy tổn thương nốt, thâm nhiễm trên phim X-quang phổi. Chẩn đoán xác định khi có kết quả AFB đờm dương tính, PCR-MTB dịch MP dương tính, và/ hoặc sinh thiết MP thấy tổn thương nang lao… (tham khảo thêm bài hướng dẫn chẩn đoán và điều trị TDMP do lao).
– Tràn mủ màng phổi do lao là một biến chứng ít gặp đặc trưng bởi mủ màng phổi có chứa nhiều vi khuẩn lao, thường có tổn thương từ nhu mô phổi gần màng phổi hoặc các hang lao thông với màng phổi. Mủ màng phổi có thể tự do hoặc khu trú. Tổn thương màng phổi dày dính, vôi hóa, và dày màng xương sườn vùng mủ màng phổi khu trú. Mủ màng phổi do lao thường có nhiều tế bào lymphô và hay tìm thấy AFB trực tiếp trong dịch mủ màng phổi.
– Tràn dịch màng phổi dịch dưỡng chấp: dịch trắng đục như sữa. Định lượng triglycerid dịch màng phổi > 110 mg/dL (1,24 mmol/L), tỷ lệ triglycerid dịch màng phổi/huyết thanh > 1; tỷ lệ cholesterol dịch màng phổi/cholesterol huyết thanh < 1.
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị
– Mủ màng phổi phải được điều trị nội trú tại bệnh viện, ở các đơn vị có khả năng đặt ống dẫn lưu màng phổi. Các trường hợp nhiễm trùng, nhiễm độc nặng như có sốc nhiễm khuẩn, suy hô hấp phải điều trị tại khoa hồi sức tích cực.
– Dẫn lưu mủ sớm, rửa màng phổi hàng ngày với natriclorua 0,9%, có thể kết hợp bơm streptokinase vào khoang màng phổi nếu có chỉ định.
– Kháng sinh dùng liều cao, phối hợp ít nhất hai loại, đường toàn thân kéo dài 4-6 tuần.
– Đảm bảo dinh dưỡng, bồi phụ nước điện giải.
– Phát hiện và điều trị các ổ nhiễm khuẩn nguyên phát, các bệnh phối hợp nếu có.
– Vật lý trị liệu phục hồi chức năng hô hấp sớm.
3.2. Dẫn lưu mủ
– Chỉ định:
+ Chọc dò thấy dịch mủ.
+ Tế bào dịch màng phổi: có tế bào bạch cầu đa nhân thoái hoá.
+ Vi khuẩn: nhuộm gram thấy hình ảnh vi khuẩn, cấy dịch MP có vi khuẩn.
+ Sinh hóa: pH < 7,2; Glucose < 60 mg/dL.
– Thận trọng trong trường hợp sau: rối loạn đông máu nặng, ổ mủ nhỏ, ổ mủ gần trung thất (cần tiến hành dẫn lưu mủ dưới hướng dẫn của máy chụp cắt lớp vi tính lồng ngực nếu có điều kiện).
– Sử dụng ống dẫn lưu 18 – 32F tuỳ từng trường hợp. Sau khi đặt ống dẫn lưu, hút liên tục với hệ thống dẫn lưu kín áp lực – 20 đến – 40 cm H2O. Bình dẫn lưu phải được đặt thấp hơn lồng ngực ngay cả khi đang hút dẫn lưu cũng như lúc di chuyển để tránh trào ngược dịch từ bình dẫn lưu vào khoang màng phổi của bệnh nhân.
– Bơm rửa khoang màng phổi qua ống dẫn lưu hàng ngày bằng natriclorua 0,9% cho tới khi dịch hút ra trong (thường rửa khoảng 1500 – 2000 ml). Không bơm rửa nếu có rò phế quản màng phổi (biểu hiện ho, sặc khi bơm rửa).
– Bơm streptokinase vào khoang màng phổi:
+ Chỉ định: khi mủ màng phổi đặc, dẫn lưu kém, hoặc có hình ảnh vách hóa khoang màng phổi.
+ Tiến hành: sau khi rửa màng phổi, lấy 100.000 – 300.000 đơn vị streptokinase pha với 100 ml natri clorua 0,9% sau đó bơm vào khoang màng phổi. Bơm 1 lần/ngày x 5 ngày liên tiếp. Sau bơm: kẹp ống dẫn lưu 2- 4 giờ, sau đó mở kẹp, hút liên tục với hệ thống dẫn lưu kín.
+ Việc bơm các thuốc tiêu sợi huyết vào khoang màng phổi sẽ giúp dẫn lưu mủ dễ dàng hơn.
+ Phải đưa cho người bệnh đã dùng streptokinase thẻ có ghi rõ việc đã dùng streptokinase để lần khác nếu có chỉ định dùng loại thuốc tiêu sợi huyết thì không dùng streptokinase nữa mà dùng loại thuốc khác đề phòng tai biến dị ứng.
– Chỉ định rút ống dẫn lưu khi:
+ X-quang hoặc siêu âm màng phổi không còn dịch.
+ Ống dẫn lưu không còn ra mủ.
+ Bơm rửa thấy dịch trong.
+ Ống dẫn lưu đặt quá 10-14 ngày mà còn mủ: cần thay ống dẫn lưu mới (cấy vi khuẩn đầu ống dẫn lưu).
3.3. Điều trị kháng sinh
– Nguyên tắc dùng kháng sinh:
+ Dùng kháng sinh sớm
+ Phối hợp từ 2 kháng sinh trở lên, theo đường tĩnh mạch hoặc tiêm bắp.
+ Liều cao ngay từ đầu.
+ Sử dụng thuốc ngay sau khi lấy được bệnh phẩm chẩn đoán vi sinh vật.
+ Thay đổi kháng sinh dựa theo diễn biến lâm sàng và kháng sinh đồ nếu có.
+ Thời gian dùng kháng sinh ít nhất 4 tuần (có thể kéo dài đến 6 tuần tuỳ theo lâm sàng và X-quang phổi).
– Các loại kháng sinh có thể dùng như sau:
+ Penicilin G 10 – 50 triệu đơn vị tuỳ theo tình trạng và cân nặng của bệnh nhân, pha truyền tĩnh mạch chia 3 – 4 lần/ngày, kết hợp với 1 kháng sinh nhóm aminoglycosid:
• Gentamycin 3-5 mg/kg/ngày tiêm bắp 1 lần hoặc
• Amikacin 15 mg/kg/ngày tiêm bắp 1 lần hoặc pha truyền tĩnh mạch trong 250 ml natriclorua 0,9%.
+ Nếu nghi vi khuẩn tiết betalactamase thì thay penicilin G bằng amoxicillin + acid clavunalic hoặc ampicillin + sulbactam, liều dùng 3-6 g/ngày.
+ Nếu nghi ngờ do vi khuẩn gram âm thì dùng cephalosporin thế hệ 3 như cefotaxime 3-6 g/ngày, ceftazidim 3-6 g/ngày; hoặc imipenem kết hợp với kháng sinh nhóm aminoglycosid với liều tương tự như đã nêu ở trên.
+ Nếu nghi ngờ do vi khuẩn yếm khí thì kết hợp nhóm betalactam + acid clavunalic; hoặc ampicillin + sulbactam; hoặc cephalosporin thế hệ 3; hoặc imipenem… với metronidazol liều 1-1,5 g/ngày, truyền tĩnh mạch chia 2-3 lần/ngày, hoặc penicillin G 10-50 triệu đơn vị kết hợp metronidazol 1-1,5 g/ngày truyền tĩnh mạch, hoặc hoặc penicilin G 10-50 triệu đơn vị kết hợp clindamycin 1,8 g/ngày truyền tĩnh mạch.
+ Nếu tràn mủ màng phổi do nhiễm khuẩn mắc phải bệnh viện, khi chưa có kết quả kháng sinh đồ có thể dùng kháng sinh: ceftazidim 3-6 g/ngày chia 3 lần hoặc piperacilin + tazobactam 4,5 g x 3 lần/ngày hoặc imipenem, meropenem kết hợp kháng sinh nhóm aminoglycosid hoặc quinolon, metronidazol. Điều chỉnh kháng sinh theo diễn biến lâm sàng và kết quả kháng sinh đồ.
+ Nếu nghi ngờ do tụ cầu: oxacillin 6-12 g/ngày hoặc vancomycin 1-2 g/ngày, kết hợp với amikacin khi nghi do tụ cầu kháng thuốc.
+ Nếu do amíp thì dùng metronidazol 1,5 g/ngày, truyền tĩnh mạch chia 3 lần/ngày kết hợp với kháng sinh khác.
+ Chú ý xét nghiệm creatinin máu 2 lần trong một tuần đối với bệnh nhân có sử dụng thuốc nhóm aminoglycosid.
– Đánh giá sau 1 tuần điều trị:
+ Tiến triển tốt:
• Hết sốt, hết khó thở.
• Lượng mủ ra ống dẫn lưu giảm.
• Tổn thương trên X-quang phổi thuyên giảm, tiếp tục kháng sinh cho đủ 4 – 6 tuần.
– Tiến triển không tốt:
+ Còn sốt.
+ Ống dẫn lưu màng phổi ra mủ kéo dài.
+ X-quang phổi không cải thiện.
Thay kháng sinh (dựa vào kết quả cấy vi khuẩn mủ màng phổi và kháng sinh đồ nếu có), tìm các ổ mủ khác trong khoang màng phổi chưa được dẫn lưu.
3.4. Điều trị triệu chứng
– Cho paracetamol nếu có sốt > 38oC (thận trọng ở những BN có tiền sử bệnh lý gan mật).
– Dinh dưỡng: chế độ ăn giàu chất dinh dưỡng.
– Thở oxy khi có suy hô hấp.
– Điều trị sốc nhiễm trùng nếu có.
– Bồi phụ nước, điện giải. Dùng thêm vitamin B1, B6 liều cao nếu có tiền sử nghiện rượu.
3.5. Nội soi can thiệp khoang màng phổi
Những cơ sở có điều kiện nên tiến hành nội soi can thiệp khoang màng phổi sớm để giải phóng ổ mủ, bơm rửa khoang màng phổi, phát hiện và xử lý lỗ dò phế quản – màng phổi và có thể bóc màng phổi qua nội soi.
3.6. Điều trị ngoại khoa
– Khi dùng kháng sinh, dẫn lưu mủ thất bại sau 4-6 tuần.
– Mủ màng phổi có dò phế quản – màng phổi.
– Phẫu thuật bóc vỏ màng phổi khi màng phổi bị dày dính nhiều, gây hạn chế chức năng hô hấp (lâm sàng bệnh nhân khó thở, rối loạn thông khí hạn chế).
3.7. Phục hồi chức năng hô hấp
Tập sớm để mủ thoát ra ngoài dễ dàng hơn và đề phòng dày dính màng phổi về sau. Có thể thực hiện 1 ngày sau khi đặt ống dẫn lưu màng phổi.
TÀI LIỆU THAM KHẢO
1. Bartlett J.G., Gorbach S.L., Thadepalli H. et al. (1974), “Bacteriology of empyema”, Lancet, 1 (7853); pp.338-340.
2. Colice G.L., Curtis A., Deslauriers J. et al. (2000), “Medical and Surgical Treatment of Parapneumonic Effusions”. Chest; 118; pp.1158-1171.
3. Levinson G.M., Pennington D.W. (2007), “Intrapleural fibrinolytics combined with image-guided chest tube drainage for pleural infection”, Mayo Clin Proc, 82 (4); pp.407-413.
4. Sahn S.A. (2007), “Diagnosis and management of parapneumonic effusions and empyema”, Clin Infect Dis, 45 (11); pp.1480-1486.
5. Tsang K.Y., Leung W.S., Chan V.L., Lin A.W., Chu C.M. (2007), “Complicated parapneumonic effusion and empyema thoracis: microbiology and predictors of adverse outcomes”, Hong Kong Med J, 13 (3); pp178-186.
HƯỚNG DẪN CHẨN ĐOÁN UNG THƯ PHẾ QUẢN NGUYÊN PHÁT
1. ĐẠI CƯƠNG
Ung thư phế quản là một trong số các ung thư phổ biến nhất trên thế giới hiện nay với tần suất ngày một tăng.
Các yếu tố nguy cơ: Thuốc lá, thuốc lào, amiant, bụi nghề nghiệp (tiếp xúc chrom, sắt, arsenic, nickel, silic, chloro- methyl- ether, các hydrocarbure thơm đa vòng, bức xạ ion hóa); ô nhiễm không khí, nhiễm vi rút HPV, EBV; sau lao phổi, bệnh sacoit…
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Lâm sàng
♦ Có giá trị định hướng chẩn đoán và chỉ định các xét nghiệm tiếp theo.
♦ Đôi khi không có triệu chứng lâm sàng mà chỉ tình cờ phát hiện trên X- quang phổi.
♦ Các triệu chứng có thể gặp:
– Ho, khạc đờm lẫn máu.
– Đau ngực, khó thở.
– Gầy sút cân, sốt nhẹ, mệt mỏi.
– Hội chứng nhiễm trùng phế quản phổi cấp: viêm phổi hoặc áp xe phổi có thể xuất hiện sau chỗ hẹp phế quản do u.
– Các dấu hiệu liên quan với sự lan toả tại chỗ và vùng của u phổi.
+ Chèn ép tĩnh mạch chủ trên: nhức đầu, tím mặt, phù, tĩnh mạch cổ, tĩnh mạch dưới lưỡi nổi, tĩnh mạch bàng hệ phát triển.
+ Chèn ép thực quản: nuốt khó, vướng, nghẹn đặc, sặc lỏng.
+ Chèn ép thần kinh.
• Thần kinh quặt ngược trái: nói khàn, mất giọng, giọng đôi.
• Thần kinh giao cảm cổ: đồng tử co lại, khe mắt nhỏ, mắt lõm sâu làm mi mắt như sụp xuống, gò má đỏ bên tổn thương (hội chứng Claude- Bernard-Horner).
• Thần kinh giao cảm lưng: tăng tiết mồ hôi một bên.
• Thần kinh phế vị: hồi hộp, tim đập nhanh.
• Thần kinh hoành: nấc đau vùng cơ hoành, khó thở do liệt cơ hoành.
• Đám rối thần kinh cánh tay: đau vai lan ra mặt trong cánh tay, có rối loạn cảm giác (hội chứng Pancoast-Tobias).
+ Chèn ép ống ngực: gây tràn dưỡng chấp màng phổi.
+ Tổn thương tim: tràn dịch màng tim, rối loạn nhịp tim.
+ Xâm lấn vào màng phổi, thành ngực: đau ngực, tràn dịch màng phổi.
+ Hạch thượng đòn.
– Các hội chứng cận ung thư:
+ Đầu ngón chân, ngón tay hình dùi trống, hội chứng (HC) Pierre Marie hay xương khớp phì đại.
+ Các HC nội tiết: HC Schwartz-Barter, HC Cushing, tăng calci máu, vú to ở nam giới, 1 hoặc 2 bên, giọng cao, teo tinh hoàn, HC cận ung thư thần kinh tự miễn (HC Lambert-Eaton) bệnh cảnh giả nhược cơ, HC cận ung thư huyết học; HC cận ung thư da liễu: Acanthosis nigrican, viêm da cơ…, sốt kéo dài.
2.1.2. Cận lâm sàng
♦ X-quang phổi: Là xét nghiệm rất quan trọng và không thể thiếu trong chẩn đoán ung thư phế quản:
– Hình ảnh trực tiếp: u bên phải gặp nhiều hơn bên trái, thường có đường kính trên 3 cm, bờ không rõ, có múi, có tua. ít khi có vôi hoá, nếu có, thường lệch tâm. Khi hoại tử có thể có hình hang thành dày, bờ bên trong gồ nghề.
– Gián tiếp do u chèn ép vào đường thở: hình ảnh khí cạm, xẹp phổi, viêm phổi dưới chít hẹp, hoặc chèn ép thần kinh hoành gây liệt hoành…
♦ Chụp cắt lớp vi tính ngực: thấy rõ u phổi, hạch trung thất, có thể thấy u xâm lấn các thành phần ở lồng ngực, tràn dịch màng phổi, huỷ xương sườn, cột sống, xẹp phổi, hoặc tổn thương phổi kẽ.
♦ Các kỹ thuật khác:
– Thăm dò chức năng hô hấp: đánh giá khả năng phẫu thuật cắt bỏ thùy hoặc cả bên phổi có u.
– Siêu âm ổ bụng: xem có di căn các tạng trong ổ bụng.
– Định lượng các dấu ấn ung thư: CEA 19-9, Cyfra 21-1, NSE (các dấu ấn ung thư chủ yếu có giá trị tiên lượng, ít có giá trị chẩn đoán xác định).
2.1.3. Các kỹ thuật lấy bệnh phẩm chẩn đoán tế bào học, mô bệnh học
Cho phép chẩn đoán xác định: lựa chọn kỹ thuật đảm bảo nguyên tắc là lợi ích chẩn đoán tối đa và tai biến tối thiểu.
– Xét nghiệm đờm tìm tế bào lạ.
– Chọc hút, sinh thiết hạch thượng đòn.
– Chọc hút dịch màng phổi tìm tế bào ung thư, sinh thiết màng phổi.
– Soi phế quản tìm tế bào ung thư trong dịch phế quản, sinh thiết u trong lòng khí phế quản.
– Chọc hút, sinh thiết xuyên thành ngực u phổi để làm tế bào học, mô bệnh học.
2.2. Chẩn đoán phân biệt
– Lao phổi: bệnh nhân có ho, sốt về chiều. X-quang phổi thấy hình hang, thường kèm theo thâm nhiễm nhu mô phổi xung quanh. Xét nghiệm đờm, và/hoặc dịch phế quản thấy trực khuẩn kháng cồn, kháng toan, PCR-MTB dương tính.
– Viêm phổi: cần chụp lại phim phổi 1 tháng sau khi dùng kháng sinh.
– Áp xe phổi: ho, sốt, đau ngực, khạc đờm mủ. X-quang phổi: thấy hình mức nước hơi với thành đều, nhẵn, đồng tâm. Có thể thấy hình ổ áp xe giữa vùng đông đặc phổi xung quanh (viêm phổi áp xe hóa). Không thấy hình hạch trung thất.
2.3. Phân loại ung thư phổi
Bảng 25.1: Bảng phân loại mô bệnh học các u phổi, năm 1999 của TCYTTG:
1. Ung thư biểu mô dạng biểu bì.
2. Ung thư biểu mô tế bào nhỏ.
3. Ung thư biểu mô tuyến.
4. Ung thư biểu mô tế bào lớn.
5. Ung thư biểu mô tuyến – dạng biểu bì.
6. Ung thư biểu mô với các thành phần đa hình thể, sarcome.
7. U carcinoid.
8. Ung thư biểu mô dạng tuyến nước bọt.
9. Ung thư biểu mô không xếp loại.
Bảng 25.2: Phân loại TNM của tổ chức y tế thế giới về ung thư phổi, 2009
* T: U nguyên phát
– Tis: Ung thư tại chỗ.
– To: Không thấy u nguyên phát.
– T1: U có kích thuớc lớn nhất ≤ 3 cm, được bao quanh bởi nhu mô phổi hoặc lá tạng màng phổi, không xâm lấn vào phế quản thùy.
+ T1a: U ≤ 2 cm.
+ T1b: U > 2 cm nhưng ≤ 3 cm.
– T2: U > 3 cm nhưng ≤ 7 cm hoặc u có bất kỳ một trong các dấu hiệu sau: Xâm lấn vào lá tạng màng phổi, Xâm lấn vào phế quản gốc, nhưng cách carinia ≥ 2 cm, xẹp/viêm phổi do tắc nghẽn có thể lan đến rốn phổi nhưng không gây xẹp toàn bộ phổi.
+ T2a: U > 3 cm nhưng ≤ 5 cm.
+ T2b: Khối u > 5 cm nhưng ≤ 7 cm.
– T3: U > 7 cm hoặc có xâm lấn trực tiếp vào thành ngực, cơ hoành, thần kinh hoành, màng phổi trung thất hoặc lá thành màng tim. Hoặc u trong phế quản gốc cách carina < 2 cm; hoặc xẹp /viêm phổi do tắc nghẽn toàn bộ một phổi, hoặc có một u hoặc nốt riêng biệt cùng thùy.
– T4: U kích thước bất kỳ nhưng có xâm lấn vào tim, mạch máu lớn, khí quản, dây thần kinh quặt ngược, thực quản, cột sống hoặc carina. Hoặc có u, nốt riêng biệt khác thùy cùng bên.
* N: Hạch vùng
– No: Không có di căn vào hạch vùng.
– N1: Di căn hạch cạnh phế quản cùng bên và/hoặc hạch rốn phổi bao gồm cả sự xâm lấn trực tiếp của u phổi vào các hạch đó.
– N2: Di căn đến hạch trung thất cùng bên và/hoặc hạch dưới carina.
– N3: Di căn hạch trung thất đối bên, hạch rốn phổi đối bên, hạch cơ bậc thang cùng bên hoặc đối bên hoặc hạch thượng đòn.
* M: Di căn
– Mo: Không có di căn xa.
– M1a: Có các khối riêng biệt ở một thùy đối bên. Hoặc u có các khối ở màng phổi hoặc có các tổn thương ác tính ở màng phổi.
– M1b: Di căn xa.
* Xếp giai đoạn theo TNM
Bảng 25.3: Phân giai đoạn TNM ung thư phổi
|
TT |
Dưới nhóm |
N0 |
N1 |
N2 |
N3 |
|
1 T1 |
T1a T1b |
Ia Ia |
IIa IIa |
IIIa IIIa |
IIIb IIIb |
|
T2 |
T2a T2b |
Ib IIa |
IIa IIb |
IIIa IIIa |
IIIb IIIb |
|
T3 |
T3 |
IIb |
IIIa |
IIIa |
IIIb |
|
T4 |
|
IIIa |
IIIb |
IIIb |
IIIb |
|
M1 |
|
IV |
IV |
IV |
IV |
3. ĐIỀU TRỊ
3.1. Điều trị triệu chứng (tham khảo thêm bài hướng dẫn điều trị triệu chứng ung thư phổi):
♦ Ho khan: Terpin codein 4 – 6 viên/ngày, ho có đờm: dùng các thuốc long đờm chứa acetylcystein 200 mg x 3 lần/ngày.
♦ Ho máu
– Ho ra máu nhẹ: lượng máu ho khạc < 50 ml/ngày. Nằm nghỉ, ăn lỏng, dùng thuốc giảm ho, an thần thuốc ngủ nếu không có chống chỉ định (có dấu hiệu co thắt phế quản, suy hô hấp).
– Ho máu mức độ trung bình: lượng máu ho khạc 50-200 ml/ngày:
+ Chăm sóc chung: như trên
+ Transamin 250 mg x 4 ống/ngày tiêm hoặc pha truyền tĩnh mạch.
+ Morphin 10 mg tiêm dưới da hoặc tĩnh mạch (thận trọng khi có suy hô hấp mạn).
+ Dùng kháng sinh cho tất cả các trường hợp ho máu từ mức độ trung bình trở lên để phòng nhiễm khuẩn.
– Ho ra máu nặng: lượng máu ho khạc 200 – 500 ml/ngày.
+ Chăm sóc chung, morphin, các thuốc co mạch: như trên.
+ Truyền dịch, truyền máu bồi phụ khối lượng tuần hoàn nếu cần (Hb < 8 g/dl, HA hạ).
– Ho máu rất nặng > 500 ml/ngày (thường ít gặp trong ung thư phổi):
+ Các biện pháp điều trị như ho máu mức độ nặng.
+ Có thể xem xét chỉ định đặt nội khí quản để hút bỏ máu đọng, chụp và nút động mạch phế quản hoặc phẫu thuật cắt thùy hoặc cả bên phổi.
♦ Đau ngực: cho các loại giảm đau, theo phác đồ bậc thang:
– Bậc 1: Các thuốc giảm đau không có morphin
+ Nhóm paracétamol 0,5 g – 1 g x4 lần/ngày.
+ Salicylic: Aspirin 0,25-1 g x 4 lần/ngày.
+ Các thuốc giảm đau chống viêm không corticoid:
• Piroxicam 20 mg x 1 viên/lần x 2-3 lần/ngày.
• Piroxicam 20 mg x 1 ống/lần (tiêm bắp) x 1-2 lần/ngày.
– Bậc 2: Các thuốc dạng morphin nhẹ kết hợp với các thuốc khác:
+ Codein: 30 – 120 mg + paracetamol 500 mg: uống 4-6 giờ/lần.
+ Dextropropoxyphen: 50 – 100 mg + Paracétamol 500 mg: uống 4-6 giờ/lần.
– Bậc 3: morphin.
+ Chỉ định khi các thuốc khác không có tác dụng, dùng đường uống, tiêm dưới da hoặc tĩnh mạch. Dùng thêm thuốc nhuận tràng như lactulose hoặc peristatin đề phòng táo bón.
+ Liều dùng tăng dần tuỳ theo đáp ứng của bệnh nhân. Liều 10 – 120 mg/ngày.
♦ Khó thở:
– Oxy qua ống mũi 1- 3 l/phút.
– Corticoid: Depersolon 30 mg x 2 – 3 ống/ngày hoặc solumedrol 40 mg x 2 – 3 ống/ngày qua đường tĩnh mạch khi u lớn, chèn ép khí phế quản lớn, tĩnh mạch chủ trên (kết hợp thuốc chống đông).
– Thuốc giãn phế quản nếu có co thắt phế quản lan tỏa.
3.2. Chỉ định điều trị ung thư phổi (tham khảo thêm bài hướng dẫn điều trị hóa chất và bài hướng dẫn xạ trị ung thư phổi)
♦ Phẫu thuật:
* Chỉ định cho những trường hợp:
– Thể trạng chung của người bệnh còn tốt: ít đau và chưa có giảm cân nhiều.
– Chức năng hô hấp: FEV1 > 1 lít.
– Tổn thương khu trú: dựa theo phân giai đoạn TNM. Chỉ định phẫu thuật cho những trường hợp UTPKTBN ở giai đoạn I đến giai đoạn IIIa.
– Theo tế bào học: thường chỉ định phẫu thuật cho những ung thư phổi không tế bào nhỏ bao gồm các trường hợp:
+ Ung thư tế bào vẩy (squamous cell carcinoma – SCC).
+ Ung thư biểu mô tuyến (adenocarcinoma).
+ Ung thư tế bào lớn (large cell carcinoma).
– Các trường hợp nêu trên thường chiếm khoảng 80% các ung thư phổi có chỉ định phẫu thuật.
+ Ung thư tế bào nhỏ (small lung cancer) thường lan tỏa nhanh và di căn sớm, tại thời điểm phát hiện thường đã lan tỏa do vậy thường chỉ áp dụng hóa trị liệu và xạ trị liệu, ít khi có chỉ định phẫu thuật.
* Chống chỉ định của phẫu thuật:
– Giai đoạn IIIb, IV
– Di căn xa: khi có biểu hiện di căn phổi bên đối diện, phổi khác thùy, gan, xương, não: chống chỉ định.
– Tràn dịch màng phổi ác tính: chỉ còn chỉ định nội soi gây dính màng phổi nhằm ngăn ngừa tràn dịch màng phổi tái phát.
– Hội chứng chèn ép tĩnh mạch chủ trên: không nên phẫu thuật khi có dấu hiệu tĩnh mạch cổ nổi, cổ to hay phù áo khoác.
– Hội chứng Claude Bernard Horners (xụp mi, nhãn cầu nhỏ, tụt về phía sau, nửa mặt đỏ).
– Liệt dây thanh âm gây nói khàn.
– Liệt dây thần kinh hoành.
– Chèn ép, thâm nhiễm thực quản gây khó nuốt, nuốt nghẹn.
– Ung thư phổi tế bào nhỏ.
– Các chống chỉ định khác: BPTNMT nặng, rối loạn đông máu, suy tim..
♦ Điều trị hóa chất: xem bài hướng dẫn điều trị hóa chất cho ung thư phổi.
♦ Xạ trị ung thư phổi: xem bài hướng dẫn xạ trị ung thư phổi.
TÀI LIỆU THAM KHẢO
1. Demetri G., Elias A., Gershenson D., et al. (1996), “NCCN Small- Cell Lung Cancer Practice Guidelines, The National Comprehensive Cancer Network”, Oncology, 10 (11); pp.179-194.
2. Detterbeck F.C., Boffa D.J., Tanoue L.T. (2009), “The New Lung Cancer Staging System”, Chest, 136; pp.260-271.
3. Godlstraw P., Crowley J., Chanskey K., et al. (2007), “The IASLC Lung Cancer Staging Project: proposals for the revision of the TNM stage groupings in the forthcoming (seventh) edition of the TNM Classification of malignant tumours”, J Thorac Oncol, 2 (8); pp.706-714.
4. Leslie W.T., Bonomi P.D. (2004), “Novel treatments in non-small cell lung cancer”, Hematol Oncol Clin North Am, 18 (1); pp.245-267.
5. Mason R.J. (2010), “Neoplasms of the Lung”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunders, Elsevier.
6. Minna J.D., Schiller J.H. (2008), “Harrison’s Principles of Internal Medicine”, 17th ed, McGraw-Hill, pp.551-562.
HƯỚNG DẪN ĐIỀU TRỊ HÓA CHẤT UNG THƯ PHỔI NGUYÊN PHÁT
1. ĐẠI CƯƠNG
Điều trị ung thư phổi dựa vào týp mô bệnh học tế bào, giai đoạn, tình trạng toàn thân, chức năng gan thận, tim mạch. Có thể phẫu thuật, hóa trị, xạ trị, điều trị tăng cường miễn dịch, điều trị giảm nhẹ.
2. TRƯỚC KHI ĐIỀU TRỊ HOÁ CHẤT
2.1. Chẩn đoán xác định
– Dựa vào các triệu chứng lâm sàng và các thăm dò chẩn đoán hình ảnh (X-quang, cắt lớp vi tính, nội soi phế quản…).
– Sinh thiết lấy bệnh phẩm xác định có tế bào ác tính là tiêu chuẩn vàng để chẩn đoán ung thư phổi.
2.2. Xác định týp mô bệnh, tế bào ung thư phổi (xem phần chẩn đoán ung thư phế quản)
2.3. Xác định giai đoạn ung thư phổi (xem phần chẩn đoán ung thư phế quản)
♦ Ung thư phổi không tế bào nhỏ: Phân loại giai đoạn bệnh theo TNM là cơ sở quan trọng đầu tiên để chỉ định phẫu thuật. Giai đoạn O, ung thư thể ẩn, I, II, IIIa là những giai đoạn có thể cắt bỏ được u phổi; giai đoạn IIIb và IV là những giai đoạn không thể cắt bỏ được u phổi. Sau điều trị hóa chất, xạ trị, có thể đánh giá lại giai đoạn, bệnh nhân có thể chuyển từ giai đoạn không mổ được sang mổ được.
♦ Ung thư phổi tế bào nhỏ: Theo AJCC (1992), bệnh nhân ung thư tế bào nhỏ tương ứng giai đoạn I theo TNM có thể chỉ định phẫu thuật.
2.4. Đánh giá tình trạng toàn thân
– Đánh giá tình trạng toàn thân của bệnh nhân ung thư phổi theo thang điểm Karnofsky hoặc ECOG/Zubrod.
Bảng 26.1: Tiêu chuẩn đánh giá thể trạng của bệnh nhân ung thư phổi.
|
Giai đoạn Zubrod |
Thang điểm Karnofsky |
Tiêu chuẩn đánh giá |
|
0 |
100 |
– Không có triệu chứng lâm sàng |
|
1 |
80-90 |
– Có triệu chứng nhưng điều trị ngoại trú |
|
2 |
60-70 |
– Có triệu chứng, thời gian nằm < 50% thời gian thức |
|
3 |
40-50 |
– Có triệu chứng, thời gian nằm > 50% thời gian thức |
|
4 |
20-30 |
– Nằm toàn bộ thời gian |
– Những bệnh nhân ở giai đoạn 0, 1, 2 có tiên lượng tốt hơn và thuận lợi hơn cho điều trị.
– Thăm khám lâm sàng, cận lâm sàng, phát hiện, đánh giá tình trạng tim mạch, hô hấp, bệnh lý gan thận (mức lọc cầu thận), các rối loạn chuyển hoá lipid, đái tháo đường, các chỉ số huyết học, đông chảy máu….
2.5. Lựa chọn phác đồ kế hoạch điều trị, chuẩn bị bệnh nhân
Hội chẩn, lựa chọn phác đồ, lập kế hoạch điều trị, chuẩn bị thuốc, giải thích cho bệnh nhân về lợi ích và tai biến có thể xảy ra. Bệnh nhân ký cam đoan điều trị.
3. ĐIỀU TRỊ HÓA CHẤT
3.1. Một số điểm cần lưu ý
– Mục đích điều trị hoá chất:
+ Chữa khỏi, làm tăng thời gian sống thêm không có bệnh.
+ Điều trị giảm nhẹ, chữa triệu chứng.
– Chỉ định điều trị hoá chất:
+ Khi ung thư lan rộng và không thể chữa khỏi bằng phẫu thuật.
+ Điều trị tăng cường các di căn không quan sát được sau mổ hoặc xạ trị.
– Tính nhạy cảm của u phổi và chu trình phát triển: các tế bào phân chia nhanh nhạy cảm hơn với điều trị hoá chất, đặc biệt, khi tế bào đang trong các pha của quá trình phân chia.
– Phát triển của u phổi: khi u to, kích thước sẽ tăng chậm do thiếu nuôi dưỡng và oxy. Sau phẫu thuật hoặc xạ trị các tế bào lại phân chia nhanh, vì vậy, tăng nhạy cảm với hoá chất.
– Lập phác đồ và kế hoạch điều trị:
+ Liều lượng thuốc tính theo diện tích bề mặt cơ thể.
+ Kết hợp thuốc hiệu quả hơn dùng một thuốc.
+ Các thuốc kết hợp có độc tính và cơ chế tác dụng khác nhau.
– Các vền đề gặp phải khi điều trị hoá chất.
+ Kháng thuốc: Ban đầu hoặc mắc phải.
+ Gây độc: Đặc biệt với các tế bào bình thường phân chia nhanh như: niêm mạc miệng, ruột, tuỷ xương, tóc.
+ Ức chế tuỷ xương: Thiếu máu, giảm bạch cầu, giảm tiểu cầu.
+ Tác động lên đường tiêu hoá: Nôn mửa, viêm dạ dày, khó nuốt, táo bón, tiêu chảy.
+ Tác động lên da: Khô da, bỏng do ánh nắng mặt trời.
+ Tác động lên hệ sinh dục: Giảm số lượng tinh trùng, giảm kinh nguyệt.
– Điều trị đích:
+ Thuốc ức chế thụ cảm thể phát triển biểu mô (Epidermal Growth Factor Receptors): Chỉ định với ung thư phổi không tế bào nhỏ giai đoạn cuối. Các thuốc: Tarceva 100, hoặc 150 mg x 1 viên/ngày.
+ Thuốc ức chế yếu tố phát triển nội mô mạch máu (Vascular endothelial growth factor (VEGF): bevacizumab (chống chỉ định cho UTP tế bào gai, ho ra máu, cần thận trong khi dùng phối hợp với các thuốc khác có thể tăng nguy cơ thủng đường tiêu hoá).
3.2. Chỉ định điều trị hóa chất Ung thư phổi không phải tế bào nhỏ
3.2.1. Giai đoạn I và II
– Phẫu thuật là chỉ định hàng đầu có thể chữa khỏi 67% (giai đoạn I), 40-50% (giai đoạn II).
– Chưa rõ hiệu quả của điều trị hóa chất trước (Neoadjuvant) và sau phẫu thuật (adjuvant).
– Có thể xạ phẫu đơn thuần giai đoạn I và hậu phẫu giai đoạn II.
3.2.2. Giai đoạn III
– Giai đoạn IIIA.
+ Xạ trị + hóa chất + Xét khả năng phẫu thuật.
+ Phác đồ có hoặc không có platin.
+ Phác đồ lựa chọn là CAP (Cisplatin + Doxorubicin + Cyclophosphmid).
– Giai đoạn IIIB.
+ Tràn dịch màng phổi ảnh h-ởng nhiều đến kế hoạch điều trị.
+ Hóa chất + xạ trị hoặc xạ trị đơn thuần.
+ Hóa chất: Phác đồ có platin và không có platin.
3.2.3. Giai đoạn IV
– Điều trị hoá chất là chỉ định chuẩn. Nếu ECOG/Zubrod 0-1: phác đồ có muối platin. Nếu ECOG/Zubrod : 2 hoặc > 70 tuổi nên dùng hoá chất đơn trị liệu.
– Các thuốc hàng thứ nhất đang được khuyến cáo: gemcitabin + cisplatin, paclitaxel + carboplatin hoặc cisplatin, vinorelbin + cisplatin, docetaxel + cisplatin.
3.2.4. Điều trị ung thư phổi không tế bào nhỏ tái phát
– Quyết định phác đồ điều trị cần dựa vào:
+ Tình trạng toàn thân
+ Lựa chọn phác đồ có ít tác dụng phụ
+ Cân nhắc giữa chất lượng cuộc sống với tác dụng phụ của thuốc, hiệu quả điều trị
– Nếu có di căn não: Phẫu thuật + xạ trị hậu phẫu toàn não.
– Bệnh nhân tái phát đơn độc tại phổi, không có dấu hiệu di căn xa: Phẫu thuật lấy u tái phát
– U tái phát nhiều vị trí, thể trạng kém: Hoá chất và Xạ trị chỉ đóng vai trò giảm nhẹ.
– Bệnh chưa lan tràn rộng, hoá chất có thể kéo dài thời gian sống thêm.
3.2.5. Một số phác đồ hóa chất điều trị ung thư phổi không tế bào nhỏ
– Các thuốc hay dùng trong các phác đồ hiện nay: Cisplatin, etoposid, carboplatin, paclitaxel, docetaxel, vinorelbin tartrat, doxorubicin, vincristin sulfat, iosfamid, gemcitabin hydrochlorid.
Phác đồ PE:
– Cisplatin 100 mg/m2 TM ngày 1
– Etoposid 100 mg/m2 TM ngày 1-3
Chu kỳ 21-28 ngày. 4-6 chu kỳ/liệu trình
Hoặc cách dùng khác
– Cisplatin 30 mg/m2 TM ngày 1-3
– Etoposid 100 mg/m2 TM ngày 1-3
Chu kỳ 21-28 ngày. 4-6 chu kỳ/liệu trình
Phác đồ Cisplatin + Paclitaxel:
– Paclitaxel 175 mg/m2 TM (3h) ngày 1
– Cisplatin 80 mg/m2 TM ngày 1
– Chu kỳ 21 ngày
Hoặc
– Paclitaxel 135 mg/m2 TM (3 h) ngày 1
– Cisplatin 75 mg/m2 TM ngày 1
Phác đồ Cisplatin + Gemcitabin
– Gemcitabin 800 mg/m2 TM (30 phút) ngày 1, 8, 15
– Cisplatin 100 mg/m2 TM ngày 1
Chu kỳ 28 ngày
Hoặc
– Gemcitabin 1250 mg/m2 TM (30 phút) ngày 1 + 8
– Cisplatin 100 mg/m2 TM ngày 1
Chu kỳ 21 ngày
Phác đồ Docetaxel đơn thuần
– Docetaxel (taxotere)100 mg/m2 TM (1h) ngày 1
Chu kỳ 21 ngày. Đây là phác đồ mạnh nên dùng khi bệnh tiến triển sau điều trị phác đồ có cisplatin.
Phác đồ: Paclitaxel + Carboplatin
– Paclitaxel 175 mg/m2 Truyền TM ngày 1
– Carboplatin 300 mg/m2 Truyền TM ngày 1
Chu kỳ 21 ngày
Phác đồ CV
– Vinorenbin 30 mg/m2 TM ngày 1, 8, 15
– Cisplatin 100 mg/m2 TM ngày 1
Chu kỳ 21 ngày
Chỉ dùng cisplatin khi mức lọc cầu thận GFR > 60 ml/phút, nếu GFR< 60 ml/phút thay cisplatin bằng carboplatin, liều lượng: 5 x (GFR+ 25)mg.
Hoặc
– Vinorenbin 25 mg/m2 TM ngày 1, 8, 15
– Cisplatin 100 mg/m2 TM ngày 1
Chu kỳ 28 ngày
Chỉ dùng cisplatin khi mức lọc cầu thận GFR > 60 ml/phút, nếu GFR < 60 ml/phút thay cisplatin bằng carboplatin, liệu lượng: 5 x (GFR+ 25) mg.
Phác đồ dùng Erlotinib: viên 150 mg x 1 viên/ngày
Phác đồ: Gemcitabin + Cisplatin + Tarceva
– Gemcitabin 1250 mg/m2 TM ngày 1, 8
– Cisplatin 80 mg/m2 TM ngày 1
– Tarceva (Erlotinib) 100 mg/ngày Uống ngày 1-2
Chu kỳ 28 ngày
Phác đồ: E-B
– Tarceva (Erlotinib) 100 mg/24 giờ Uống 21 ngày
– Bevacizumab 7,5 mg/kg TM ngày 1
Tuy nhiên, hiệu quả của phác đồ chưa thật rõ ràng và nhiều biến chứng
3.3. Điều trị ung thư phổi tế bào nhỏ
Ung thư phổi tế bào nhỏ có đặc điểm tiến triển nhanh, di căn sớm, có các hội chứng cận u trên lâm sàng, rất nhạy cảm với điều trị bằng hóa chất, xạ trị.
3.3.1. Giai đoạn còn giới hạn trong lồng ngực
– Hóa chất + xạ trị xạ trị sọ não dự phòng. Có thể phối hợp: Hóa chất – Hóa chất – Xạ trị – Hóa chất – Xạ trị – Hóa chất – Xạ trị – Hóa chất – Hóa chất
– Các phác đồ hóa chất:
+ Etoposid + cisplatin
+ Cisplatin + irinotecan
– Điều trị hóa chất có hoặc không có xạ trị sọ não dự phòng kèm theo cho những bệnh nhân đáp ứng điều trị hoàn toàn, (xạ trị dự phòng này có thể gây bệnh lý chất trắng, thường thấy sau 1 năm).
3.3.2. Giai đoạn lan rộng: Các thuốc hàng thứ nhất
Etoposide (VP-16) + cisplatin (hoặc carboplatinh)+ xạ trị
Cisplatin + irinotecan
Đang thử nghiệm lâm sàng CAV, CAE
3.3.3. Điều trị ung thư phổi tế bào nhỏ tái phát
♦ Có thể dùng các thuốc:
– Topotecan (Hycamtin):
– Etoposid (VP-16) đường uống
– Paclitaxel (Taxol)
– Irinotecan/CPT-11 (Camptosar).
– CAV
♦ Điều trị giảm nhẹ triệu chứng bằng xạ trị.
3.3.4. Một số phác đồ điều trị ung thư phổi tế bào nhỏ
Có rất nhiều hóa chất áp dụng trong điều trị ung thư phổi tế bào nhỏ. Tuy nhiên, người ta chưa rõ phác đồ nào có khả năng kéo dài thời gian sống thêm cho người bệnh. Các phác đồ này cho tỷ lệ đáp ứng với điều trị 75-90% và tỷ lệ đáp ứng hoàn toàn là 50% khi bệnh còn ở giai đoạn khư trú. Khi bệnh chuyển sang giai đoạn lan tràn, tỷ lệ đáp ứng là 75% và tỷ lệ đáp ứng hoàn toàn là 25%. Tuy tỷ lệ đáp ứng với điều trị hóa chất rất cao, nhưng thời gian sống thêm trung bình chỉ giới hạn khoảng 14 tháng ở giai đoạn khu trú và 7- 9 tháng ở giai đoạn lan tràn.
* Một số phác đồ kết hợp
Phác đồ PE
– Cisplatin 80 mg/m2 TM (1h) ngày 1
– Etoposid 100 mg/m2 TM (2h) ngày 1-3
Chu kỳ 21 ngày. Hoặc:
– Carboplatin 300 mg/m2 TM ngày 1
– Etoposid 120 mg/m2 TM ngày 1 3
Chu kỳ 28 ngày
Phác đồ CAV
– Cyclophosphmid 1000 mg/m2 TM ngày 1
– Doxorubicin 40-50 mg/m2 TM ngày 1
– Vincristin 1,4 mg/m2 TM ngày 1
Chu kỳ 21 ngày
Phác đồ CEV
– Epirubicin 70 mg/m2 TM ngày 1
– Cyclophosphamid 1000 mg/m2 TM ngày 1
– Vincristin 1,4 mg/m2 TM ngày 1
Chu kỳ 21 ngày
Phác đồ CAE
– Cyclophosphamid 1000 mg/m2 TM ngày 1
– Doxorubicin 45 mg/m2 TM ngày 1
– Etoposid 80 mg/m2 TM ngày 1-3 hoặc 1, 3, 5
Phác đồ ICE
– Carboplatin 300 mg/m2 TM ngày 1
– Ifosfamid 5000 mg/m2 TM (24h) ngày 1 (với mesna)
– Etoposid 120 mg/m2 TM ngày 1 + 2 và
240 mg/m2 Uống ngày 3
Chu kỳ 28 ngày
Phác đồ VIP
– Etoposid 750 mg TM ngày 1-4
– Ifosfamid 1200 mg/m2 TM ngày 1-4
Chu kỳ 28 ngày.
* Một số phác đồ đơn chất
+ Topotecan 1,5 mg/m2 TM (30 phút)/ngày 5 ngày
Chu kỳ 3 tuần
+ Erlotinib: Điều trị UTP KPTBN tiến triển tại chỗ hoặc di căn sau khi thất bại hóa trị liệu trước đó: 150 mg/ngày/uống x kết thúc điều trị.
Một số ví dụ để tham khảo về cách truyền hóa chất
Phác đồ: Carboplatin (ngày 1) + Navelbin (ngày 1,8,15)
Ngày 1:
– Trước truyền 30 phút: Métoclopramid chlorhydrat 10 mg x 2 ống TM.
Methylprednisolon 40 mg x 1 lọ TM
– Vinorelbin 20 mg/m2 pha trong 100 ml NaCl 0,9% truyền TM trong vòng 30 phút.
– Carboplatin 60 mg/m2 pha trong 500ml glucose 5% tryền TM 1 giờ.
– Dextro 5% x 500 ml truyền TM.
Ngày 8, 15:
– Trước truyền 30 phút: Métoclopramid chlorhydrat 10 mg x 2 ống TM.
Methylprednisolon 40 mg x 1 lọ TM
– Vinorelbin 20 mg/m2 pha trong 100 ml NaCl 0,9% truyền TM trong vòng 30 phút.
– Dextro 5% x 500 ml truyền TM.
Phác đồ: Palitaxel (ngày 1) + Topotecan (ngày 1-5).
Ngày 1:
– Trước truyền 12 giờ: Methylprednisolon 16 mg x 4 viên.
– Trước truyền 6 giờ: Methylprednisolon 16 mg x 4 viên.
– Trước truyền 1 giờ: + Ranitidin 50 mg TM.
+ Polaramin 5 mg TM chậm.
– Trước truyền 30 phút: + Methylprednisolon 125 mg TM chậm.
+ Zophran 8 mg TM chậm.
– Palitaxel 150 mg/m2 pha trong 500 ml glucose 5% truyền TM trong 1 giờ.
– Topotecan 1 mg/m2 pha trong 100 ml NaCl 0,9% truyền TM trong 30 phút.
– Sau truyền hóa chất: + Glucose 5% x 500 ml truyền TM.
+ Nacl 0,9% x 500 ml truyền TM.
– Các ngày 2 – 5:
– Trước truyền 30 phút: + Methylprednisolon 80 mg x 1 lọ TM chậm
+ Zophren 8 mg TM chậm
– Topotecan 1 mg/m2 pha trong 100 ml NaCl 0,9% truyền TM trong 30 phút.
– Sau truyền hóa chất: Glucose 5% x 500 ml truyền TM, NaCl 0,9% x 500 ml truyền TM.
Phác đồ PE: Cisplatin (ngày 1-3 ) + Etoposid (ngày 1-3)
– Trước truyền hóa chất 30 phút:
+ Omeprazol 20 mg x 1 ngày Tiêm bắp.
+ Métoclopramid chlorhydrat 10 mg x 2 ống TM chậm.
+ Methylprednisolon 125 mg x 1 lọ TM chậm.
+ Zophren 8 mg x 1 ống TM chậm.
– Etoposid 100 mg/m2 pha trong NaCl 0,9% x 150 ml truyền TM 30 phút.
– Cisplatin 30 mg/m2 pha trong NaCl 0,9% x 150 ml truyền TM trong 30 phút.
– Manitol 20% x 250 ml trong 1 giờ.
– NaCl 0,9% x 500 ml truyền TM.
– Dextro 5% x 500 ml truyền TM.
Phác đồ Gemzar + Cisplatin
Phác đồ Cisplatin (ngày 1) + Gemcitabin (ngày 1, 8, 15).
Ngày 1:
– Métoclopramid chlorhydrat 10 mg x 2 ống TM chậm.
– Methylprednisolon 125 mg x 1 lọ TM chậm.
– Zophren 8 mg x 1 ống TM chậm.
– Gemza 800 mg/m2 trong NaCl 0,9% x 150 ml truyền TM trong 30 phút.
– Cisplatin 100 mg/m2 pha trong NaCl 0,9% x 250 ml truyền TM trong 120 phút.
– Manitol 20% x 250 ml trong 1 giờ.
– NaCl 0,9% x 500 ml truyền TM.
– Dextro 5% x 500 ml truyền TM.
Ngày 8, 15:
– Métoclopramid chlorhydrat 10 mg x 2 ống TM chậm.
– Methylprednisolon 125 mg x 1 lọ TM chậm.
– Zophren 8 mg x 1 ống TM chậm.
– Gemza 800 mg/m2 trong NaCl 0,9% x 250 ml truyền TM trong 45 phút.
– Dextro 5% x 500 ml truyền TM.
Phác đồ Gemzar (ngày 1, 8) + Taxoltere (ngày 1)
Ngày 1:
– Trước truyền 12 giờ: prednisolon 20 mg x 6 viên.
– Trước truyền 6 giờ: prednisolon 20 mg x 6 viên.
– Trước truyền 1 giờ: polaramin 5 mg pha trong 100 ml glucose 5%.
– Azantac 100 mg TM chậm.
– Trước truyền 30 phút: đặt truyền TM 250 ml NaCl 0,9%.
– Gemzar 800 mg/m2 pha trong 250 ml NaCl 0,9%, truyền TM 45 phút.
– Métoclopramid chlorhydrat 10 mg x 2 ống pha trong 125 ml NaCl 0,9% truyền TM.
– Taxotere 50 mg/m2 pha trong 250 ml glucose 5% truyền TM trong vòng 1 giờ.
– NaCl 0,9% x 500 ml truyền TM.
Ngày 8:
– Trước truyền 30 phút: đặt truyền TM 250 ml NaCl 0,9%
– Gemzar 800 mg/m2 pha trong 250 ml NaCl 0,9%, truyền TM 45 phút.
– Métoclopramid chlorhydrat 10 mg x 2 ống pha trong 125 ml NaCl 0,9% truyền TM.
– Acetaminophen 500 mg x 2 viên.
5. THEO DÕI VÀ XỬ LÝ CÁC BIẾN CHỨNG CỦA HÓA TRỊ LIỆU
Sau mỗi đợt điều trị hoá chất người bệnh cần được theo dõi kỹ để phát hiện và xử lý các tác dụng không mong muốn, độc tính của hoá trị liệu để có thể kịp thời xử lý và điều chỉnh thời gian, liều hoá chất trong những đợt tiếp theo. Tổ chức Y tế Thế giới đưa ra bảng phân loại các mức độ độc tính của hoá trị như sau:
5.1. Thiếu máu
– Khi Hb < 10 g/dl: erythropoietin liều 40-50 UI/kg x 3 lần tuần tiêm dưới da hoặc tĩnh mạch.
– Khi Hb < 8 g/dl: truyền máu.
5.2. Giảm tiểu cầu và truyền khối tiểu cầu
Số lượng tiểu cầu từ 20 G/L – 50 G/L: có thể truyền; < 20 G/L: truyền khối tiểu cầu. Theo dõi đề phòng các xuất huyết dưới da và nội tạng.
5.3. Giảm bạch cầu
– Neupogen: thuốc tăng trưởng bạch cầu đa nhân trung tính (G-CSF, granulocyte – colony stimulating factor): với liều 5 microgam/kg/ngày cho đến khi bạch cầu trong công thức máu ngoại biên trở về mức bình thường.
– Nếu có biểu hiện nhiễm khuẩn: dùng kháng sinh.
5.4. Độc tính trên hệ tiêu hóa
– Dự phòng và điều trị nôn cấp bằng thuốc chống nôn loại mới thuộc nhóm đối kháng thụ thể 5HT3: ondansetron (zophren), granisetron (kytril), tropisetron (navobal). Trong trường hợp thất bại, người ta có thể sử dụng thuốc an thần kết hợp corticoid.
– Nôn muộn: dùng metoclopramid, metopimazin hoặc alizaprid kết hợp với corticoid.
– Nấm miệng: Vệ sinh răng miệng, ngậm Dartarin 10%, hoặc fungizon (dạng siro).
5.5. Suy thận cấp
– Thường xuất hiện sau khi truyền cisplatin hoặc methotrexat. Đối với cisplatin chỉ sử dụng khi mức lọc cầu thận (GFR) ≥ 60.
– Dự phòng suy thận: trước truyền hóa chất: 50 ml manitol 25% (12,5 g) hoặc furosemid 40 mg tĩnh mạch, sau truyền hóa chất, cho truyền 1000 ml NaCl 0,9%.
– Đối với methotrexat thì cần kiềm hoá nước tiểu và truyền dịch nhiều.
– Hội chứng huỷ hoại tế bào ung thư cũng có thể dẫn đến suy thận cấp do lắng đọng acid uric, để dự phòng cần truyền nhiều dịch và cho thuốc kháng acid uric như zyloric.
5.6. Giữa các chu kỳ
Kiểm tra lâm sàng và xét nghiệm vào các ngày 8, 10 và 21 để đánh giá số lượng bạch cầu, tiểu cầu, hồng cầu, chức năng gan thận.
6. ĐÁNH GIÁ ĐÁP ỨNG ĐIỀU TRỊ
Sau 3 và 6 chu kỳ. Thường dựa vào lâm sàng, X-quang, các dấu ấn ung thư…
– Đáp ứng hoàn toàn: Tổn thương biến mất hoàn toàn trên lâm sàng và X-quang, triệu chứng cơ năng hết hoàn toàn ít nhất trong 4 tuần, không xuất hiện tổn thương mới.
– Đáp ứng 1 phần: Giảm trên 50% kích thước lớn nhất của tất cả các tổn thương trong thời gian tối thiểu là 4 tuần. Tổn thương không tiến triển ở bất kỳ cơ quan nào, không xuất hiện tổn thương di căn mới.
– Bệnh giữ nguyên: Kích thước tổn thương giảm dưới 50%, hoặc tăng không quá 25% kích thước ở 1 hoặc nhiều vị trí tổn thương trong thời gian ít nhất là 4 tuần và không xuất hiện tổn thương mới.
– Bệnh tiến triển: Tổn thương tăng trên 25% kích thước ở một hoặc nhiều vị trí hoặc xuất hiện tổn thương mới.
Nếu đáp ứng, tiếp tục điều trị, nếu không đáp ứng chuyển sang phác đồ khác hoặc chuyển sang điều trị triệu chứng nếu tình trạng bệnh nhân không cho phép điều trị hoá chất. Trường hợp bệnh giữ nguyên có thể điều trị tiếp 1 đợt sau đó đánh giá lại, nếu vẫn không đáp ứng chuyên phác đồ khác.
7. THEO DÕI SAU ĐIỀU TRỊ
Khám lâm sàng và X-quang ngực 3 tháng/lần trong 2 năm đầu tiên. Trong năm năm tiếp theo, cứ 6 tháng chụp X-quang 1 lần. Từ năm thứ 8, chụp CT lồng ngực 1 năm/lần.
TÀI LIỆU THAM KHẢO
1. Ngô Quý Châu (2008), “Ung thư phổi”, NXB Y học.
2. Nguyễn Bá Đức (2003), “Hóa chất điều trị bệnh ung thư”, NXB Y học.
3. Nguyễn Bá Đức (2007), “Chẩn đoán và điều trị bệnh ung thư”, NXB Y học.
4. Nguyễn Chấn Hùng (2004), “Ung bướu học nội khoa”, NXB Y học.
5. Bùi Công Toàn, Đỗ ánh Tú, Đoàn Phú Lực (2010), “Đánh giá kết quả bước đầu hóa xạ trị đồng thời ung thư phổi không phải tế bào nhỏ giai đoạn IIIB tại Bệnh viện K”. Tạp chí Ung thư học Việt Nam.
6. Chabner Bruce A., Longo Dan L. (2006), “Cancer Chemotherapy & Biotherapy: Principles & Practices”, 4th ed, Lippincott Williams & Wilkins.
7. Herdrich K., Weinberger H. (2010), “Selected schedules in the therapy of malignant tumors”, 15th ed, Baxter.
8. Soler R.P. (2004), “HER1/EGFR Targeting: Refining the strategy”, Oncologist; 9 (1); pp.58-67.
HƯỚNG DẪN XẠ TRỊ UNG THƯ PHỔI
1. XẠ TRỊ UNG THƯ PHỔI KHÔNG TẾ BÀO NHỎ TIẾN TRIỂN TẠI VÙNG
1.1. Tổng quan
Hiện nay phẫu thuật vẫn là phương pháp điều trị tốt nhất và luôn là lựa chọn đầu tiên đối với UTPKTBN giai đoạn còn phẫu thuật được. Bên cạnh phẫu thuật, xạ trị đóng vai trò quan trọng trong giai đoạn khu trú tại vùng. Gần đây, vai trò của hóa trị đã thay đổi nhiều, từ chỗ được chỉ định điều trị cho những bệnh nhân đã có di căn xa tới nay sử dụng phối hợp với phẫu thuật hoặc xạ trị nhằm kéo dài thời gian sống thêm (TGS), tăng tỷ lệ kiểm soát tại chỗ.
1.2. Chỉ định xạ trị đơn thuần
– Bệnh nhân có chỉ định phẫu thuật nhưng không đồng ý hoặc không phẫu thuật được, đây thường là những bệnh nhân ở giai đoạn I, II (T1-3 N0, T1-2 N1) và một số bệnh nhân ở giai đoạn IIIA (T1-3 N2, T3 N1).
– Bệnh nhân giai đoạn IIIA hoặc IIIB (T1-3 N1-2, T4 N0-2), không bao gồm những giai đoạn IV hoặc giai đoạn IIIB có tràn dịch màng phổi do ung thư.
1.3. Kỹ thuật xạ trị
1.3.1. Xạ trị 2 chiều
Hầu hết phương pháp xạ trị sử dụng cho điều trị UTPKTBN là xạ trị từ xa. Liều xạ: 60-65Gy trong 6 đến 6,5 tuần, phân liều 1,8 – 2 Gy/một lần xạ trị, với 5 ngày/tuần.
Kỹ thuật xạ trị:
– Tư thế bệnh nhân: các bệnh nhân thường được đặt ở tư thế nằm ngửa, hai tay giơ cao qua đầu.
– Máy gia tốc photon năng lượng 6-25 MV.
– Liều 40 -45 Gy, bao gồm toàn bộ u, với ranh giới vượt ra ngoài u 1-1,5 cm bằng hai chùm tia trước, sau. Tiếp đó khu trú vào u ban đầu với 15 – 20 Gy với một hoặc hai chùm tia chếch để tránh tuỷ sống.
– Vùng chiếu xạ phải bao gồm toàn bộ hạch trung thất cùng bên, hạch dưới của phế quản (carina).
– Chỉ xạ trị hạch thượng đòn trong những trường hợp u thùy trên hoặc có di căn hạch thượng đòn.
1.3.2. Xạ trị 3 chiều theo hình dạng u
Xạ trị 3 chiều theo hình dạng u hay còn gọi xạ phẫu có kết quả tốt ở các khối u đường kính ≤ 6 cm. Khi lập kế hoạch xạ trị, u được đánh giá qua các thông số: thể tích u (GTV) được đánh giá dựa trên phim CT (cả cửa sổ nhu mô và cửa sổ trung thất), lâm sàng và kết quả nội soi phế quản. Thể tích xạ trị lâm sàng (CTV) được xác định bằng GTV + (0,3 đến 0,7 cm) kể từ rìa u cho những vi di căn chưa xác định.
Thể tích xạ trị kế hoạch (PTV) = CTV + 1 cm theo mặt phẳng nằm ngang và cộng thêm 1,5 cm theo mặt phẳng dọc đứng.
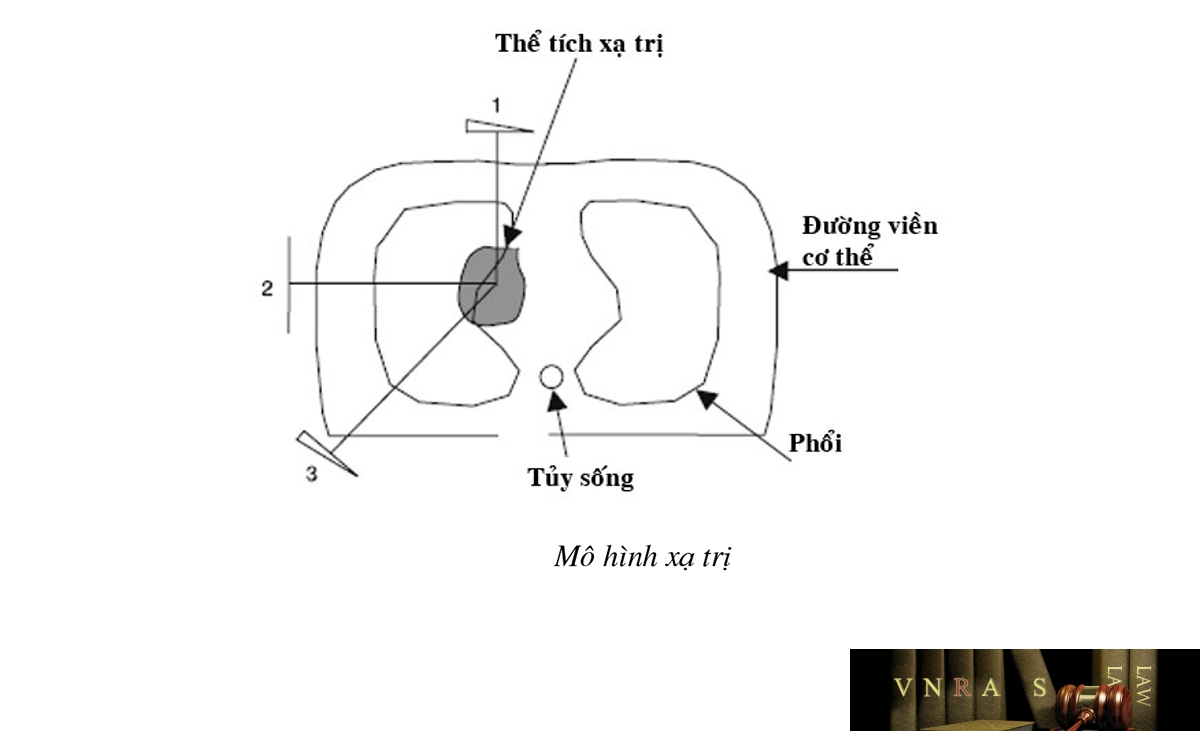
Mức độ mở rộng trường chiếu hiện đang có nhiều tranh cãi đặc biệt là sự di động của u theo nhịp thở. Xạ trị không gian 3 chiều đơn pha với 2-4 góc chiếu có thể được sử dụng.
Xạ trị pha hai có thể được áp dụng để làm giảm tác động tới tổ chức lành, đặc biệt khi tủy sống nằm trong trường chiếu của pha I.
Khi tính liều xạ phải hiệu chỉnh tính không đồng nhất của tổ chức. Nhu mô phổi chứa khí làm cho chùm tia đi qua mạnh hơn. Tấm lọc được sử dụng nhằm làm giảm tác động của xạ trị tới phần mô lành. Tủy sống là cơ quan nhạy cảm với tia nên chỉ được nhận liều dưới 60 Gy với 2 Gy/ngày. Tránh tác động của xạ trị tới tổ chức phổi lành càng nhiều càng tốt, vùng phổi lành chỉ nên dưới 20 Gy. Tim cũng có nguy cơ bị biến chứng xạ trị muộn, nhưng trên thực tế không ảnh h-ởng nhiều tới TGS. Liều xạ tới cơ tim nên dưới 40 Gy (nếu có thể), với diện xạ < 2/3 cơ tim.
1.4. Hiệu quả và biến chứng của xạ trị của xạ trị trong UTPKTBN (giai đoạn I -IIIB)
Các bệnh nhân được xạ trị quy ước có thời gian sống thêm 3 năm khoảng 30 – 40% và TGS 5 năm khoảng 10 – 20% (3-9).
Xạ trị phổi liều cao có thể gây những tác hại nghiêm trọng. Loại và mức độ nặng, nhẹ của mỗi biến chứng phụ thuộc vị trí giải phẫu, thể tích tổn thương cần xạ trị, tổng liều, số phân liều. Những cơ quan thường tổn thương khi xạ trị gồm: nhu mô phổi, tủy sống, thực quản và tim.
– Phổi: Viêm phổi do xạ trị có thể được chia thành nhóm cấp tính và muộn. Biểu hiện cấp tính thường xuất hiện sau 1-4 tuần bắt đầu xạ trị với các biểu hiện lâm sàng: khó thở, ho. Các biểu hiện này thường đáp ứng tốt với steroid. Viêm phổi cấp tính do xạ trị điển hình thường thoái triển sau 4 – 6 tuần. Các biến chứng muộn xuất hiện sau xạ trị hàng tháng tới hàng năm dưới dạng xơ phổi tiến triển. Biến chứng này ở thời kỳ đầu thường không có biểu hiện lâm sàng, tuy nhiên, có thể thấy khó thở ở những bệnh nhân có chức năng hô hấp suy giảm. Điều trị giảm triệu chứng thường đạt được với việc dùng steroid và thở oxy.
– Tủy sống: Tổn thương tủy sống do xạ trị là biến chứng thường gặp nhất trong xạ trị ngực. Các triệu chứng ban đầu thường không đặc hiệu và có thể tiến triển với các biểu hiện thần kinh xấu dần. Những tài liệu cho thấy giới hạn an toàn cho tủy sống là liều xạ 60 Gy với phân liều 2 Gy. Tuy nhiên, trong thực hành lâm sàng, chỉ nên dùng liều xạ từ 45-50 Gy với phân liều quy ước là 2 Gy/ ngày.
– Thực quản: Thực quản ít khi bị tổn thương, thường chỉ gặp khi có chiếu xạ trực tiếp trung thất. Triệu chứng đầu tiên của viêm thực quản cấp tính do xạ trị thường xuất hiện sau xạ trị 2-3 tuần, thường với liều 18-20 Gy. Bệnh nhân có biểu hiện khó nuốt, đau kiểu rát bỏng, đau tăng khi nuốt. Khoảng 30-80% các bệnh nhân có biểu hiện viêm thực quản nhẹ tới vừa. Tỷ lệ viêm thực quản cấp, nặng do xạ trị vào khoảng 1,3%. Các triệu thường mất đi sau xạ trị 3-4 tuần, tuy nhiên, tổn thương thực quản muộn nhất có thể xuất hiện sau xạ trị 3-8 tháng.
1.5. Xạ trị hậu phẫu
Xạ trị hậu phẫu được chỉ định cho những bệnh nhân có hạch trung thất hoặc tế bào ung thư diện cắt (+).
1.6. Những biện pháp làm cải thiện kết quả của xạ trị
– Thay đổi phân liều và tăng phân liều: Xạ trị quy ước sử dụng phân liều 2 Gy/ngày, trong 6-7 tuần. Đây là mô hình áp dụng cho hầu hết các vị trí và loại u. Tổng liều xạ bị giới hạn do nguy cơ gây tổn thương các cơ quan và tổ chức lành. Mô hình phân liều biến đổi phát triển dựa trên nguyên lý: hiệu quả điều trị có thể được cải thiện hơn khi giảm liều ở mỗi phân liều và gia tăng số lần xạ/ngày. Điều này làm rút ngắn thời gian trị liệu, do đó làm giảm khả năng nhân lên của các tế bào u. Mô hình này được gọi là gia tốc tăng phân liều. Sử dụng phân liều 2 lần/ngày để đạt được tổng liều 69,6 Gy trong 58 phân liều cho thấy rõ hiệu quả kiểm soát tại chỗ và TGS hơn so với phân liều quy ước 2 Gy/ngày với tổng liều 60 Gy.
– Xạ trị gia tốc tăng phân liều liên tục (CHART): sử dụng liều xạ 54 Gy chia ra 36 liều, xạ trị liên tiếp 3 lần/ngày trong 12 ngày cho các bệnh nhân UTPKTBN giai đoạn I-III cho thấy cải thiện tỷ lệ tử vong từ 20-29% so với xạ trị quy ước liều 60 Gy. Ở Anh, xạ trị gia tốc phân liều liên tục được xem là điều trị chuẩn cho những bệnh nhân UTPKTBN khu trú và không có chỉ định phẫu thuật. Tuy nhiên, CHART cần xạ trị 3 lần/ngày, liên tiếp, kể cả ngày nghỉ, do vậy có thể gặp khó khăn khi tiến hành tại một số trung tâm.
– Xạ trị áp sát: Xạ trị áp sát được áp dụng cho UTPKTBN nội phế quản. Phương pháp sử dụng liều xạ cao iridium được đưa tới u thông qua một catheter đường kính 2-3 mm bằng máy nội soi phế quản. Xác định ranh giới gần và xa của u trong lòng phế quản, rút nòng ra và đưa nguồn xạ Iridium vào. Lưu nguồn xạ tại chỗ. Xạ trị áp sát nội phế quản giúp mở thông vùng phổi xẹp tốt hơn xạ trị đơn thuần. Tuy nhiên, chỉ nên thực hiện ở từng trường hợp cụ thể.
– Xạ trị áp sát còn được sử dụng ở những bệnh nhân có u rất khu trú, chức năng thông khí phổi kém không cho phép xạ trị từ ngoài. Xạ trị áp sát dùng với đơn liều hoặc đa liều. Kỹ thuật này còn được sử dụng triệt căn (thường được kết hợp với xạ trị từ ngoài).
1.7. Những biện pháp giảm biến chứng của xạ trị
– Vai trò của chẩn đoán hình ảnh: Những tiến bộ trong chẩn đoán hình ảnh giúp xác định chính xác giai đoạn bệnh, cho phép lựa chọn bệnh nhân phù hợp hơn cho mỗi trị liệu. Ví dụ: PET/CT có độ nhạy cao trong việc phát hiện các hạch, tổn thương di căn, từ đó góp phần quan trọng vào việc lập kế hoạch trị liệu cho mỗi bệnh nhân.
– Xạ trị điều biến liều lượng theo thể tích u: Mức cao hơn của xạ trị là theo 3D, xạ trị điều biến cường độ nhằm làm tăng liều xạ tới u trong khi làm giảm tác hại tới các cơ quan, tổ chức lành. Trong xạ trị điều biến liều, mỗi chùm tia chiếu được thiết kế dựa trên đặc điểm u được xạ trị và liều xạ tại các tổ chức nguy cấp. Khả năng phân biệt tác động của mỗi chùm tia cho phép phân liều xạ tối ưu cho tổ chức.
1.8. Phối hợp hóa xạ trị
Xạ trị đơn thuần cho những trường hợp UTPKTBN khu trú tiến triển chỉ cho phép kiểm soát tại chỗ đạt 15%, với TGS trung bình 8 tháng, TGS 5 năm đạt < 5%. Phối hợp hóa – xạ trị nhằm tăng cường hiệu quả trị liệu. Các tương tác giữa hai biện pháp trị liệu này bao gồm:
– Tương tác về không gian: tổn thương ung thư ở những vị trí nhất định khi không tiếp cận được với trị liệu này, lại có thể được tiếp cận với trị liệu khác. Ví dụ, xạ trị được chỉ định cho những u trong lồng ngực, trong khi hóa trị liệu có thể hiệu quả ở những trường hợp khi u đã lan tràn ra ngoài lồng ngực.
– Hiệu quả diệt tế bào độc lập, nhưng sự phối hợp làm gia tăng hiệu quả diệt tế bào.
– Những yếu tố bảo vệ tế bào có thể được dùng kèm nhằm làm gia tăng liều xạ mà không làm ảnh hưởng tới vùng nhu mô lành.
– Mỗi trị liệu có thể làm gia tăng hiệu quả của trị liệu khác, ví dụ hóa trị liệu có thể làm gia tăng hiệu quả của xạ trị trên u.
♦ Hóa – xạ trị xen kẽ: Hóa trị liệu có vai trò làm hạn chế sự phát triển của u và làm giảm di căn xa. 3 nghiên cứu ngẫu nhiên lớn đều cho thấy hóa trị liệu giúp cải thiện về TGS và giảm di căn xa. Kiểm soát u tại chỗ và TGS của các bệnh nhân dùng hóa trị liệu tương tự xạ trị liệu đơn thuần.
♦ Hóa – xạ trị đồng thời: Nhằm mục đích kiểm soát bệnh tại chỗ và hạn chế di căn xa, tuy nhiên, mô hình điều trị này làm tăng giá thành và tác dụng phụ. O’Rourke và cộng sự đã dẫn chứng 14 thử nghiệm ngẫu nhiên (với 2.393 bệnh nhân) cho thấy lợi ích của mô hình hóa – xạ trị so với xạ trị đơn thuần (giảm nguy cơ tử vong 7% trong vòng 2 năm) và cũng cho thấy có lợi hơn so với hóa – xạ trị tiếp nối (giảm nguy cơ tử vong 14% trong 2 năm).
♦ Hóa trị bổ trợ: Hiện có nhiều bằng chứng cho thấy hiệu quả của hóa trị bổ trợ trong điều trị ung thư phổi. Nghiên cứu thử nghiệm SWOG 9019 giai đoạn II tiến hành trên 50 bệnh nhân dùng hóa – xạ trị đồng thời, sau đó điều trị bổ trợ hai đợt cisplatin và etoposid, và nghiên cứu SWOG 9504 tiến hành trên 83 bệnh nhân điều trị hóa – xạ trị đồng thời, sau đó điều trị bổ xung hai đợt docetaxel, kết quả cho thấy tỷ lệ TGS sau 3 năm đạt 37% với trung vị đạt 26 tháng. Tuy nhiên, đây không phải là nghiên cứu bệnh chứng, do vậy sự cải thiện có được không rõ là do hiệu quả của phác đồ điều trị hay do tác động từ sự lựa chọn bệnh nhân. Vì vậy, cần tiến hành thêm những nghiên cứu tiếp để đưa ra được phác đồ trị liệu tối ưu.
1.9. Xạ trị triệu chứng trong điều trị UTPKTBN
Xạ trị được sử dụng trong điều trị các u trong lồng ngực từ những năm 1960. Trong nhiều trường hợp, xạ trị được sử dụng như một điều trị phối hợp với các trị liệu khác. Những bệnh nhân UTPKTBN giai đoạn muộn thường được chỉ định hóa trị liệu. Tuy nhiên, xạ trị triệu chứng vẫn đóng vai trò quan trọng trong nhiều trường hợp cụ thể nhằm cải thiện triệu chứng và chất lượng cuộc sống.
♦ Phương thức trị liệu: Hiện có ít bằng chứng so sánh về hiệu quả kiểm soát triệu chứng của xạ trị liều cao so với xạ trị liều thấp, tuy nhiên, xạ trị liều cao thường gây tác dụng không mong muốn nhiều hơn. Ủy ban Nghiên cứu Y khoa Anh MRC đã tiến hành nghiên cứu trên 509 bệnh nhân có thể trạng tốt: so sánh nhóm điều trị liều xạ 17 Gy chia 2 phân liều với nhóm điều trị liều xạ 39 Gy chia 13 phân liều. Kết quả cho thất tỷ lệ sống sau 2 năm được cải thiện 12% so với 9% đã cho thấy lợi ích của xạ trị chia 13 phân liều. Một nghiên cứu khác áp dụng xạ trị điều trị ung thư phổi di căn nhận thấy rằng những bệnh nhân được xạ trị với 5 phân liều có cải thiện triệu chứng đau tốt hơn 1 phân liều (p = 0,04). Nhóm bệnh nhân được xạ trị 5 phân liều có TGS lâu hơn 2 tháng so với xạ trị 1 phân liều.
♦ Tác dụng phụ: Cải thiện triệu chứng thường đạt được với hai trị liệu sử dụng phổ biến hiện nay: xạ trị 17 Gy trong 2 phân liều và xạ trị 10 Gy đơn phân liều. Các tác dụng phụ thường gặp bao gồm: buồn nôn, đau ngực, sốt và cảm giác gai rét trong 24 giờ đầu sau xạ trị đơn liều lớn vào ngực. Tỷ lệ viêm tủy vào khoảng 0,6% trong năm đầu và 2,2% trong 2 năm. Để giảm tỷ lệ tai biến trên tủy sống, các tác giả khuyến cáo sử dụng xạ trị liều 17 Gy chia 2 phân liều.
19.1. Hội chứng chèn ép tĩnh mạch chủ trên
Là biểu hiện ít gặp trong ung thư phổi, được đặc trưng bởi các biểu hiện: phù vùng đầu, mặt, các tĩnh mạch vùng cổ nổi căng, xuất hiện tuần hoàn bàng hệ ở ngực, cổ căng, bạnh to, bệnh nhân có thể đau đầu. Nguyên nhân thường do u nguyên phát hoặc các hạch trung thất chèn ép vào tĩnh mạch chủ trên. Các trị liệu truyền thống bao gồm: steroids toàn thân và xạ trị (với UTPKTBN) hoặc hóa trị liệu (cho các trường hợp UTPTBN). Tuy nhiên, với những trường hợp không đáp ứng với cả hóa trị liệu và xạ trị liệu hoặc tái phát nhanh sau điều trị, cần phải đặt giá đỡ tĩnh mạch chủ trên để duy trì sự lưu thông dòng chảy. Xạ trị trong những trường hợp có hội chứng chèn ép tĩnh mạch chủ trên thường áp dụng chế độ xạ trị liều 20 Gy chia 5 phân liều trong 1 tuần nhằm giảm nhanh chèn ép.
1.9.2. Thở rít
Thở rít do u xâm lấn gây bít tắc lòng khí, phế quản. Xạ trị cấp cứu được chỉ định sớm, thường với liều 20 Gy chia 5 phân liều trong 1 tuần thường mang lại hiệu quả giảm tắc nghẽn đường thở. Thường dùng thêm liều cao dexamethason trước và trong thời gian xạ trị nhằm tránh bít tắc hoàn toàn do phù nề tại u.
1.9.3. Tái điều trị
Những cơ sở có điều kiện, các trị liệu laser nội phế quản hoặc đặt giá đỡ khí phế quản thường được xem xét trước khi chỉ định tái xạ trị. Tái xạ trị thường được chỉ định cho những bệnh nhân có triệu chứng tắc nghẽn đường thở đã đáp ứng với xạ trị trước đây. Những vị trí mà tủy sống đã chịu tác động của xạ trị trước đó hoặc những trường hợp có tiên lượng sống thêm hơn 6 tháng, nên sử dụng những trường xạ trị với các trường chiếu chếch để tránh tổn thương tủy sống. Liều xạ 20 Gy với 5 phân liều trong thời gian 1 tuần thường được áp dụng. Không nên dùng những trường chiếu xạ.
2. XẠ TRỊ CHO UNG THƯ PHỔI TẾ BÀO NHỎ (UTPTBN)
2.1. Các yếu tố tiên lượng
Quan trọng nhất là giai đoạn (giới hạn so với lan rộng). Bệnh giới hạn là giới hạn tại nửa lồng ngực, mặc dù tràn dịch màng phổi ác tính sẽ ảnh h-ởng bất lợi đến kết quả.
2.2. Điều trị
Đối với bệnh nhân giai đoạn I lâm sàng (T1-2, N0), cắt bỏ hoàn toàn bằng cắt thuỳ với nạo vét hạch trung thất hoặc sinh thiết hạch có thể được xem xét trong một số trường hợp. Tuy nhiên, nội soi trung thất phải được thực hiện để loại trừ di căn hạch trước khi cắt bỏ. Hóa trị hậu phẫu cần được chỉ định ngay cả khi phẫu thuật bệnh lý cho thấy không có xâm lấn hạch. Đối với hạch (+) sau phẫu thuật, hóa trị và xạ trị cần được xem xét. Xạ trị não dự phòng cần được xem xét trong mọi trường hợp.
♦ Phối hợp hoá xạ trị: Các nghiên cứu đã khẳng định xạ trị phổi đã làm giảm tỷ lệ tái phát tại chỗ và tăng tỷ lệ TGS.
♦ Hoá xạ trị đồng thời: Những lợi thế tiềm năng của hóa xạ trị đồng thời là sử dụng sớm cả hai phương thức, chấp nhận độc tính cao hơn, khả năng lập kế hoạch xạ trị chính xác hơn, thời gian điều trị ngắn, và u nhạy cảm. Nhược điểm là tăng độc lên mô lành (có thể điều chỉnh liều lượng và/hoặc nghỉ điều trị) và không thể đánh giá đáp ứng của từng phương thức.
♦ Liều xạ tại phổi: Liều xạ trị phổi cũng là vền đề còn tranh luận. Viện Ung thư Quốc gia Canada báo cáo một nghiên cứu lớn cho kết quả liều – đáp ứng tại phổi. Theo đó đáp ứng với TGS không tiến triển bệnh tại phổi tăng ở nhóm bệnh nhân được điều trị 37,5 Gy/15 phân liều trong 3 tuần so sánh với 25 Gy/10 phân liều trong 2 tuần sau khi hoàn tất cisplatin – etoposid và cyclophosphamid – doxorubicin-vincristin xen kẽ hoặc tuần tự. Đến thời điểm này, liều tối -u xạ trị trong UTPTBN sử dụng 3D mô phỏng với hóa trị liệu đồng thời vẫn còn tranh cãi, thể thức 45 Gy với 1,5 Gy/phân liều/hai lần mỗi ngày được coi là xạ trị chuẩn.
♦ Xạ trị não dự phòng: Vai trò của phương pháp này hiện còn tranh cãi do thiếu bằng chứng chứng minh cải thiện TGS toàn bộ trong khi gây biến chứng muộn cho hệ thần kinh.
TÀI LIỆU THAM KHẢO
1. Albain K.S., Crowley J.J. et al. (2002), “Concurrent cisplatin, etoposide, and chest radiotherapy in pathologic stage IIIB non-small-cell lung cancer: a Southwest Oncology Group phase II study, SWOG 9019”, J ClinOncol., 20 (16); pp.3454-3460.
2. Fisher M.D., D’Orazio A. (2000), “Concurrent chemoradiotherapy followed by consolidation docetaxel in stage IIIB non small-cell lung cancer (SWOG 9504)”, Clin Lung Cancer; 2 (1); pp.25-26.
3. Payne D.G., Murray N., Warde P. (1994), “Small cell lung carcinoma: role of thoracic irradiation and its timing in relation to chemotherapy”, Bull Cancer, 81 (2); pp.119-128.
4. O’Rourke N., Roqué I. Figuls M., Farré Bernadó N., Macbeth F. (2010), “Concurrent chemoradiotherapy in non-small cell lung cancer”, Cochrane Database Syst Rev, (6) CD002140.
HƯỚNG DẪN ĐIỀU TRỊ TRIỆU CHỨNG TRONG UNG THƯ PHỔI
Ung thư phổi thường gây ra nhiều triệu chứng hơn các loại ung thư khác. Điều trị triệu chứng trong ung thư phổi được áp dụng cho tất cả các giai đoạn bệnh. Các triệu chứng cần thiết phải điều trị bao gồm: khó thở, ho, ho ra máu, đau ngực, hội chứng chèn ép tĩnh mạch chủ trên, rò khí quản thực quản, tràn dịch màng phổi, di căn xương, tăng calci máu… Đôi khi là các triệu chứng hậu quả của các phương pháp điều trị xạ trị, hóa trị liệu: hẹp và hoại tử đường thở, xuất hiện các lỗ rò, ho máu, suy tim, suy tủy, nhiễm trùng… Điều trị triệu chứng của các bệnh kèm theo: BPTNMT, suy tim, nhồi máu phổi…
1. ĐIỀU TRỊ GIẢM ĐAU
Để đạt mục tiêu không còn đau, giúp bệnh nhân không bị hành hạ bởi các cơn đau có thể sử dụng các thuốc giảm đau theo bậc thang tùy theo mức độ đau song song với việc điều trị căn nguyên:
– Bậc 1: Dùng thuốc giảm đau không opioid, nếu còn đau hoặc đau tăng thì sử dụng thuốc bậc 2.
– Bậc 2: Opioid cho đau nhẹ tới trung bình Thuốc giảm đau không opioid, nếu còn đau hoặc đau tăng thì sử dụng thuốc bậc 3.
– Bậc 3: Opioid cho đau trung bình tới nặng Thuốc giảm đau không opioid.
♦ Điều trị cụ thể:
– Thuốc giảm đau chống viêm không steroid hoặc acetaminophen nên được sử dụng (trừ khi có chống chỉ định). Nếu bệnh nhân còn tiếp tục đau hoặc đau tăng thêm, nên dùng thêm opioid.
– Việc kết hợp opioid với acetaminophen hoặc thuốc giảm đau chống viêm không steroid khác làm tăng đáng kể tác dụng giảm đau, bên cạnh đó, có thể giúp làm giảm liều opiod, do đó làm giảm tác dụng phụ.
Bảng 28.1: Liều đơn của một số thuốc giảm đau opioid
|
Giảm đau opioid |
Liều uống |
Đường tiêm |
Thời gian tác dụng |
Bán hủy |
|
Codein |
100 mg |
50 mg |
3-4h |
2,9h |
|
Hydrocodon |
15 mg |
|
3-4h |
3,8 ± 3h |
|
Oxycodon |
7,5-10 mg |
|
3-4h |
3,2h |
|
Morphin |
15 mg |
10 mg |
3-4h |
1,5-2h |
|
Hydromorphon |
4 mg |
0,75-1,5 mg |
3-4h |
2,5h |
|
Levorphanol |
2 mg |
1 mg |
6-8h |
11-30h |
|
Fentanyl |
|
50 mcg |
|
1-3h |
2. ĐIỀU TRỊ KHÓ THỞ
– Xử trí nguyên nhân gây khó thở: tràn dịch màng phổi, tắc đường thở lớn, hội chứng chèn ép tĩnh mạch chủ trên, tràn dịch màng tim, nhồi máu phổi, suy tim, BPTNMT
– Giáo dục bệnh nhân: làm quen với bệnh, tập thở, tập luyện để làm giảm nhạy cảm với triệu chứng, học cách thư giãn và những kỹ thuật tiết kiệm năng lượng.
– Thở oxy: thận trọng đối với bệnh nhân mắc BPTNMT kèm theo: < 2 l/phút.
– Dùng thuốc:
+ Thuốc giãn phế quản và corticoid dạng hít: dùng cho những trường hợp có co thắt phế quản, thường thấy ở bệnh nhân ung thư phổi có kèm BPTNMT hoặc hen phế quản (xem thêm bài điều trị BPTNMT).
+ Corticoid toàn thân: dùng liều 1-2 mg/kg/ngày.
+ Thuốc giảm đau: chỉ định cho những trường hợp đau ngực nhiều, gây hạn chế hô hấp (xem thêm phần điều trị giảm đau).
+ Thuốc an thần và thuốc chống trầm cảm: khi bệnh nhân có trầm cảm, lo lắng, kích thích.
+ Thuốc opioid: dùng cho những bệnh nhân ung thư phổi giai đoạn muộn, tắc nghẽn đường thở và suy tim. Các opioid thường được dùng để kiểm soát cả đau và khó thở do ung thư phổi và ung thư các cơ quan khác. Các thuốc thường được dùng bao gồm: acetaminophen kết hợp codein, morphin và các thuốc khác. Các opioid có thể được dùng theo đường uống, tiêm dưới da, dán hoặc khí dung. Thuốc có tác dụng giảm đau tốt, tuy nhiên cần lưu ý, thuốc có thể gây giảm thông khí, suy hô hấp, tăng CO2 máu và có thể tử vong đặc biệt trên những bệnh nhân có kèm theo BPTNMT hoặc tâm phế mạn.
– Những biện pháp can thiệp điều trị khó thở do tắc nghẽn đường thở
+ Nguyên nhân gây tắc nghẽn đường thở: (1) u nội khí phế quản, (2) u, hạch trung thất chèn ép từ ngoài vào lòng đường thở, (3) tắc nghẽn đường thở do ho máu hoặc tăng tiết dịch nhầy, viêm mủ.
+ Các biện pháp can thiệp nhằm khai thông đường thở:
• Đặt nội khí quản.
• Nong khí phế quản.
• Điều trị laser.
• Điện đông cao tần.
• áp lạnh.
• Xạ trị nội phế quản.
• Đặt giá đỡ khí quản.
– Một số bệnh nhân cần áp dụng nhiều biện pháp điều trị để duy trì được hiệu quả trị liệu.
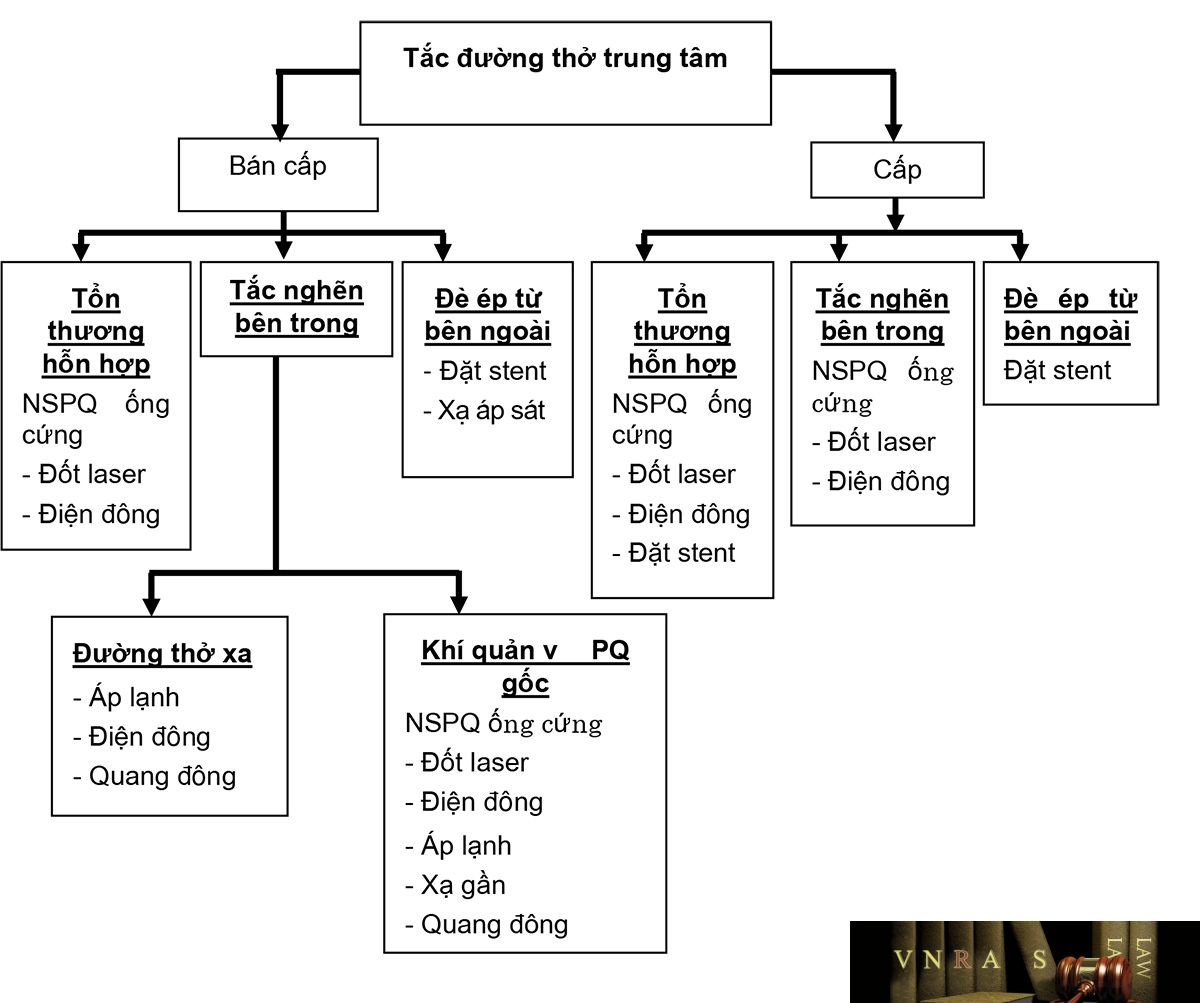
3. ĐIỀU TRỊ HO
– Khoảng 65% số bệnh nhân ung thư phổi biểu hiện ban đầu với ho. Thông thường là ho khan, một số có khạc đờm hoặc ho ra máu.
– Điều trị nguyên nhân gây ho: chú ý các bệnh lý nhiễm trùng, tràn dịch màng phổi, suy tim, BPTNMT kết hợp.
♦ Các thuốc giảm ho
– Thuốc giảm ho: Terpin codein 4-6 viên/ngày, hoặc butamirate 2-3 viên/ngày, mỗi lần 1 viên.
– Thuốc giãn phế quản: chỉ định cho những trường hợp ho có kèm hen phế quản hoặc BPTNMT: Ipratropium + Femterol.
+ Thuốc khí dung: Salbutamol 5 mg x 3 nang/ngày, chia 3 lần; Berodual x 6 ml/ngày, chia 3 lần.
+ Thuốc uống: Salbutamol 4 mg x 4 viên/ngày, chia 4 lần; Bambuterol 10 mg x 1 viên/ngày; Theophyllin 0,1g x 4 viên/ngày, chia 4 lần
♦ Các biện pháp điều trị (hóa chất, xạ trị) làm giảm thể tích u phổi có tác dụng giảm ho trong những trường hợp ho do chèn ép khí, phế quản.
4. ĐIỀU TRỊ DI CĂN XƯƠNG
Di căn xương là biểu hiện thường gặp của ung thư phổi.
– Thuốc giảm đau là quan trọng nhất: tham khảo phần điều trị đau
– Xạ trị tại chỗ, liều xạ trị sử dụng là liều đơn 8 Gy.
– Các biện pháp điều trị khác như dùng chất đồng vị phóng xạ, tiêm phong bế dây thần kinh hoặc phẫu thuật cắt bỏ cũng có thể được áp dụng.
– Các điều trị khác:
+ Các thuốc nhóm biphosphonat có tác dụng ngăn ngừa quá trình tiêu xương tại chỗ di căn.
+ Disodium pamidronat: có hiệu quả điều trị di căn xương, hiệu quả thấy rõ hơn khi kết hợp với xạ trị tại chỗ.
+ Truyền tĩnh mạch đồng vị phóng xạ cũng có hiệu quả điều trị đau xương do di căn ung thư, đặc biệt ở những bệnh nhân di căn nhiều nơi.
5. ĐIỀU TRỊ DI CĂN NÃO
Di căn não gặp ở khoảng 30% số bệnh nhân ung thư phổi không tế bào nhỏ. Khoảng 10% số bệnh nhân ung thư phổi tế bào nhỏ ở thời điểm được chẩn đoán đã có di căn não.
– Corticoid: có tác dụng giảm phù não, giảm áp lực nội sọ, do vậy cải thiện triệu chứng thần kinh, nhưng chỉ trong thời gian ngắn (tối đa là 1 tháng). Dexamethazon là dạng corticoid được dùng phổ biến nhất do ít gây rối loạn điện giải so với các nhóm corticoid khác. Liều thường dùng của dexamethazon điều trị u não là 16 mg/ngày, giảm liều nhanh và dừng trong 6 tuần.
– Xạ trị toàn bộ não: Xạ trị toàn bộ não được chỉ định để dự phòng di căn ở những bệnh nhân đã hoàn tất hoặc gần hoàn tất liệu pháp điều trị ung thư (hóa trị liệu và xạ trị). Xạ trị toàn bộ não cũng được chỉ định cho những bệnh nhân có di căn một hoặc nhiều ổ trong não.
– Phẫu thuật điều trị di căn não: ổ di căn não đơn độc: (1) Phẫu thuật cắt bỏ khối di căn, (2) Xạ phẫu (xạ trị khu trú vào vùng u có tác dụng loại bỏ u như phẫu thuật, chỉ định cho những u có đường kính < 3 cm. Xạ phẫu đặc biệt có giá trị với những tổn thương di căn não ở những vị trí mà phẫu thuật đơn thuần không tiếp cận được hoặc ở những bệnh nhân không có chỉ định mổ).
– Hóa trị liệu: có hiệu quả làm giảm áp lực nội sọ. Các thuốc thường được sử dụng bao gồm các chế phẩm nhóm platinum, temozolomid.
7. CHÈN ÉP TỦY SỐNG
Chèn ép tủy sống do u di căn ngoài màng cứng là biến chứng gặp ở khoảng 5% bệnh nhân ung thư phổi. Chèn ép tủy sống có thể được chia thành: chèn ép nội tủy, ngoài màng cứng, chèn ép màng não.
Các điều trị bao gồm
– Corticoid: dexamethazon liều cao (96 mg/ngày) cho phép giảm nhanh tình trạng ép tủy. Cần giảm liều dexamethazon ở những bệnh nhân có tăng đường huyết không kiểm soát được.
– Xạ trị: chỉ định cho những bệnh nhân có di căn tủy sống nhưng không có biểu hiện chèn ép thần kinh. Hiệu quả điều trị tốt hơn khi phối hợp cùng corticoid.
– Phẫu thuật: chỉ định giới hạn trong một số trường hợp: chèn ép thần kinh tiến triển, đau do di căn tủy sống thất bại với các biện pháp điều trị nội khoa hoặc xạ trị. Các biện pháp phẫu thuật: cắt bỏ cung trước, cung sau hoặc cắt bỏ u thân đốt sống cùng với các biện pháp tái tạo cấu trúc thân đốt sống đồng thời để bảo đảm tính ổn định của tủy sống.
8. HO MÁU
Ho ra máu gặp ở khoảng 7 – 10% số các bệnh nhân ung thư phổi. Ho máu do bong tróc, hoại tử bề mặt u gây tổn thương những mạch máu bên dưới, hoặc do các can thiệp của thầy thuốc như nội soi phế quản, sinh thiết u…
Những trường hợp ho máu nhẹ, ho khạc đờm lẫn dây máu thường không cần phải xử trí. Ho máu nặng > 200 ml/24 giờ, cần phải tiến hành: nội soi phế quản can thiệp, chụp và nút động mạch phế quản hoặc động mạch phổi, phẫu thuật cắt phổi vừa để cắt u vừa có tác dụng điều trị ho ra máu.
9. TRÀN DỊCH MÀNG PHỔI
Tràn dịch màng phổi gặp khoảng 7-15% các trường hợp ung thư phổi.
Khó thở là triệu chứng thường gặp nhất > 50% số bệnh nhân, các triệu chứng khác: ho, nặng hoặc đau ngực.
Điều trị:
– Chọc tháo dịch màng phổi
– Ngăn ngừa dịch tái phát: gây dính màng phổi bằng hoá chất (bột talc, iodopovidon).
– Ngoài ra các biện pháp khác cũng có thể được sử dụng như đặt ống thông khoang màng phổi ổ bụng.
10. HỘI CHỨNG CHÈN ÉP TĨNH MẠCH CHỦ TRÊN
– Corticoid: 1-2 mg/kg/ngày, uống hoặc tiêm tĩnh mạch.
– Thuốc chống đông: tiêm dưới da: Fraxiparin 0,4 ml/ngày hoặc Lovenox 40 mg/ngày.
– Thuốc lợi tiểu: Furosemid 40 mg-1 viên/ngày, kết hợp kaliclorua 0,6 g x 2 viên/ngày.
– Xạ trị và/hoặc hóa trị liệu cho ung thư phổi.
11. ĐIỀU TRỊ MỘT SỐ HỘI CHỨNG CẬN UNG THƯ
♦ Hội chứng tăng calci huyết: Furosemid 40mg x 1 – 2 viên/ngày (kết hợp kaliclorua để dự phòng giảm kali máu), tiêm calcitonin dưới da khi có tăng calci máu nặng. Mithramycin và biphosphonat tác dụng kéo dài như pamidronat hiệu quả trong kiểm soát tăng calci huyết kéo dài. Corticoid cũng có hiệu quả thông qua việc ức chế tổng hợp hydroxy vitamin D3.
♦ Hội chứng hạ natri máu ác tính: cắt bỏ u, nếu không cắt được u bệnh nhân phải hạn chế uống nước (< 500 ml/ngày). Bệnh nhân bị giảm natri huyết nặng, có dấu hiệu tâm thần có thể truyền dịch muối 0,9%-3% kèm theo furosemid. Uống Demeclocyclin (600-1200 ng/ngày) có thể làm mất tác dụng của AVP, song có thể gây suy thận.
♦ Hội chứng tăng tiết ACTH: hóa chất chống ung thư đối với ung thư phổi tế bào nhỏ, cắt bỏ u và xạ trị đối với u carcinoid. Các thuốc làm giảm tiết cortisol là ketoconazol (400-1200 mg/ngày) và metyrapon (1-4 g/ngày). Nếu bệnh nhân không đáp ứng với thuốc nhưng có thể trạng tốt có thể cắt bỏ tuyến thượng thận.
Hội chứng to đầu chi: cắt bỏ u hoặc xạ trị. Các thuốc ngăn cản tuyến yên tiết hormon tăng trưởng gồm có: bromocriptin (20-60 mg/ngày) và octreotid (100-200 mg mỗi 8 giờ).
♦ Tăng tiểu cầu: chỉ định dùng các thuốc chống đông và chống ngưng kết tiểu cầu nhưng thường ít hiệu quả.
♦ Viêm não tuỷ/bệnh thần kinh cảm giác bán cấp: thuốc ức chế miễn dịch với corticoid và truyền huyết tương tinh chế có hiệu quả ở khoảng 10 – 20%. Những bệnh nhân nặng có nguy cơ tử vong do đột quỵ trước khi chết do ung thư phổi.
♦ Bệnh lý võng mạc liên quan ung thư: corticoid toàn thân, liều 40-60 mg/ngày.
♦ Hội chứng Lambert-Eaton:
– Ung thư phổi tế bào nhỏ: hóa trị liệu
– Bệnh nhân có biểu hiện thần kinh cơ không có cải thiện lâm sàng với hóa trị liệu: Azathioprin (2,5 mg/kg/ngày), thay huyết tương hoặc truyền gama globulin tĩnh mạch (400 mg/kg/ngày trong 5 ngày) có thể làm thoái lui bệnh. 3, 4-Diaminopyridin với liều 10-100 mg/ngày cũng có hiệu quả trong kiểm soát ngắn hạn hội chứng này.
♦ Ngón dùi trống và hội chứng cơ xương khớp phì đại: điều trị ung thư nguyên phát và dùng thuốc giảm đau.
TÀI LIỆU THAM KHẢO
1. Demetri G., Elias A., Gershenson D. et al. (1996), “NCCN Small-Cell Lung Cancer Practice Guidelines”, The National Comprehensive Cancer Network, Oncology, 10 (11); pp.179-194.
2. Gerard A. Silvestri, James R. Jett (2010), “Clinical Aspects of Lung Cancer”, Murray and Nadels Textbook of Respiratory Medicine 5th ed, Saunders, Elsevier, pp.2659-2697.
3. Hansen H. (2008), “Textbook of lung cancer”, 2nd ed, Informa Healthcare.
4. Leslie W.T., Bonomi P.D. (2004), “Novel treatments in non-small cell lung cancer”, Hematol Oncol Clin North Am, 18 (1); pp.245-267.
5. Qaseem A., Snow V., Shekelle P. et al. (2008), “Evidence-based interventions to improve the palliative care of pain, dyspnea, and depression at the end of life: a clinical practice guideline from the American College of Physician”, Ann Intern Med, 148; pp.141.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐỊNH HƯỚNG ĐIỀU TRỊ U TRUNG THẤT NGUYÊN PHÁT
1. ĐẠI CƯƠNG
Trung thất là vùng nằm trong lồng ngực, giữa các khoang màng phổi bao gồm tim và các tạng trong lồng ngực, ngoại trừ phổi. Trung thất được bao quanh bởi các màng phổi lá thành, phía trước là xương ức, phía sau là cột sống, chuỗi hạch giao cảm cạnh cột sống. Phía trên là nền cổ và phía dưới là cơ hoành.
Các u trung thất thường gặp theo định khu trung thất như sau:
– Các u ở trung thất trước: Các u tuyến ức (u tuyến ức, ung thư biểu mô tuyến ức, u carcinoid tuyến ức, u mỡ tuyến ức), kén tuyến ức, u tế bào mầm, các u lympho, b-ớu giáp, u tuyến cận giáp, các u tổ chức liên kết, kén màng ngoài tim.
– U thường gặp ở trung thất giữa: U tuyến giáp, u khí quản, u lympho, các tổn thương hạch thứ phát do nhiễm trùng, di căn ung thư.
– U thường gặp ở trung thất sau: U, kén thần kinh, u thực quản, thoát vị cơ hoành, nang giả tụy.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
♦ Tuổi: Giúp định hướng nguyên nhân u trung thất:
– Sơ sinh, trẻ nhỏ: U thần kinh, kén.
– Người lớn: U thần kinh, u, kén tuyến ức. U lympho và u tế bào mầm thường gặp ở các bệnh nhân 20-40 tuổi.
♦ Triệu chứng lâm sàng.
– Có thể gặp u trung thất không có triệu chứng.
– Các triệu chứng do chèn ép, xâm lấn các cấu trúc, thành phần trong trung thất: là các triệu chứng thường gặp nhất và rất có giá trị trong chẩn đoán xác định.
+ Chèn ép tĩnh mạch chủ trên: Phù áo khoác
+ Chèn ép khí, phế quản: Ho, nhiễm trùng hô hấp tái phát, khạc máu
+ Chèn ép thực quản: Nuốt nghẹn
+ Chèn ép thần kinh quặt ngược: Nói khàn, hội chứng Claude Bernard Horner.
+ Chèn ép, xâm lấn thành ngực: Đau ngực.
– Các triệu chứng toàn thân:
+ Nhược cơ: Biến đổi trong ngày, tháng và năm tạo ra các đợt bùng phát sau đó thoái lui. Nhược cơ có thể xuất hiện ở mắt, liệt mặt, miệng hầu hoặc liệt chân tay. Chẩn đoán được khẳng định với test prostigmin, hoặc tìm thấy kháng thể kháng receptor acetylcholin trong huyết thanh. Nhược cơ thường chỉ gặp ở u tuyến ức lành tính.
+ Sốt, gầy sút cân, chán ăn, các biểu hiện của hội chứng cận u.
♦ Chẩn đoán hình ảnh
– Chụp X-quang ngực: Cần đánh giá chi tiết hình ảnh các bờ trung thất (cung tĩnh mạch chủ trên, cung nhĩ phải, hình quai động mạch chủ, cung thất trái), cửa sổ chủ – phổi, hình quai tĩnh mạch azygos, đường mờ thực quản, bờ trái và phải của cột sống, các khoảng sáng sau xương ức, sau tim, hình cột sống…
– Chụp cắt lớp vi tính ngực có tiêm thuốc cản quang
+ Xác định chính xác vị trí, kích thước u trung thất và cho phép đánh giá tỷ trọng cũng như mức độ ngấm thuốc của u, tình trạng xâm lấn, chèn ép của u trung thất vào các cấu trúc, thành phần trung thất.
+ Giúp chẩn đoán phân biệt u trung thất với phình động mạch chủ, u mỡ trung thất, mảng mỡ màng ngoài tim.
+ Hỗ trợ sinh thiết, chọc hút xuyên thành ngực, chọn đường tiếp cận phẫu thuật u trung thất.
– Chụp cộng hưởng từ hạt nhân (MRI): MRI tốt hơn chụp cắt lớp vi tính trong những trường hợp sau:
+ Xác định xâm lấn mạch máu và cấu trúc thần kinh.
+ Những trường hợp cần mặt cắt coronal và radial.
+ Khi không dùng được chất cản quang tĩnh mạch do bệnh thận hay dị ứng.
+ Phân biệt u với mỡ trung thất hay mô mềm xung quanh
+ MRI tốt hơn CLVT trong xác định xâm lấn đám rối thần kinh cánh tay.
– Siêu âm
+ Giúp phân biệt nang hay u cứng, hướng dẫn sinh thiết kim nhỏ.
+ Siêu âm qua nội soi giúp đánh giá tổn thương thực quản, quanh thực quản.
♦ Y học hạt nhân
– Xạ hình tuyến giáp với I131 hay I123 có ích trong BN có tổn thương ẩn vùng trước trên, sau xương ức.
– Technitium dùng chẩn đoán bệnh trung thất tương đối phức tạp vì tuyến nước bọt bài tiết technitium sau đó được nuốt vào, toàn bộ thực quản đều cho kết quả dương tính. Tuy nhiên, technitum có ưu điểm lớn là được tuyến giáp bắt ngay cả khi đã bão hòa iod.
Bảng 29.1: Chất phóng xạ trong chẩn đoán u trung thất
|
Chất phóng xạ |
Bệnh lý |
|
I131 hay I123 |
K tuyến giáp sau ức |
|
I131 meta idobenzylguanine |
Pheochromocytoma |
|
Gallium 67 |
Lymphoma |
|
Selenomethionin |
Tuyến cận giáp |
|
Technetium |
Niêm mạc dạ dày lạc chỗ |
♦ Các dấu ấn u trung thất
– Bệnh nhân u trung thất trước, đặc biệt ở người trẻ cần đo AFP, βHCG, CEA kết hợp AFP, βHCG hay cả 2 tăng trong u tế bào mầm ác tính, 1 số u quái và ung thư biểu mô.
– Pheochromocytoma: tăng catecholamin và các sản phầm thoái giáng (catecholamin, vanillylmandelic acid, homovanillic acid).
– Các dấu ấn này có giá trị trong theo dõi bệnh nhân.
– Chỉ định cho những bệnh nhân có đỏ bừng mặt, tim nhanh, nhức đầu chưa rõ nguyên nhân.
– Một số u cạnh cột sống (Paragangliomas, ganglioneuromas, một số u nguyên bào thần kinh (neuroblastoma) cũng sản xuất norepinephrin và epinephrin).
♦ Sinh thiết bằng phương pháp xâm lấn
– Khả năng sinh thiết dương tính phụ thuộc vào nhiều yếu tố:
+ Có hay không có triệu chứng tại chỗ.
+ Vị trí và mức độ lan rộng của tổn thương.
+ Có hay không có các dấu ấn u.
+ Sự thu nhận gallium bởi tổn thương.
– Lưu ý khi sinh thiết:
+ Tổn thương khu trú không triệu chứng: Không nên sinh thiết trước mổ nếu không lan ra trung thất trước, không tăng dấu ấn u và không thu nhận gallium.
+ Không sinh thiết u trung thất có vỏ bọc rõ vì có thể gieo rắc tế bào u và cản trở cắt u giai đoạn sớm một cách triệt để.
+ Bệnh nhân có triệu chứng xấm lấn tại chỗ như đau ngực nặng, khó thở, ho, khó nuốt, tràn dịch màng phổi, tắc tĩnh mạch chủ trên: Cần sinh thiết kim nhỏ trước mổ. Các u này thường là ác tính và cần hoá trị hay xạ trị.
+ Khối hạch luôn luôn cần sinh thiết vì hiếm khi cần mổ.
– Lựa chọn kỹ thuật sinh thiết theo vị trí u.
+ Tổn thương ở trung thất trước: Nội soi trung thất, sinh thiết kim nhỏ.
+ Tổn thương ở trung thất sau: Sinh thiết kim nhỏ hay nội soi lồng ngực.
+ Tổn thương ở trung thất giữa: Nội soi trung thất qua đường dưới mũi ức nếu nằm sâu dưới xương ức; sinh thiết kim nhỏ hay nội soi lồng ngực.
2.2. Chẩn đoán mô bệnh học u trung thất
2.2.1. Các kỹ thuật lấy bệnh phẩm u trung thất
– Chọc hút, sinh thiết xuyên thành ngực dưới hướng dẫn của siêu âm, chụp cắt lớp vi tính.
– Chọc hút u trung thất dưới hướng dẫn của nội soi phế quản, siêu âm qua nội soi phế quản hoặc siêu âm qua nội soi thực quản.
– Nội soi trung thất, nội soi lồng ngực.
2.2.2. Các nhóm u trung thất thường gặp theo WHO (2004)
♦ Các u biểu mô.
+ U tuyến ức.
+ Ung thư biểu mô tuyến ức (bao gồm cả các u biểu mô tế bào thần kinh nội tiết của tuyến ức).
♦ Các u tế bào mầm (GCT) của trung thất.
♦ Các u lympho trung thất và cơ quan tạo máu.
+ U lympho tế bào B.
+ U lympho tế bào T.
+ U lympho Hodgkin trung thất.
+ Sarcom tủy và bệnh bạch cầu cấp dòng tủy ngoài tủy xương.
♦ Các u trung mô tuyến ức và trung thất.
♦ Các u hiếm gặp của trung thất.
♦ Các tổn thương di căn tới tuyến ức và trung thất trước.
2.3. Chẩn đoán giai đoạn u trung thất
Bảng 29.2: Phân giai đoạn u tuyến ức theo WHO (2004)
– T: u nguyên phát
+ TX: u nguyên phát không đánh giá được
+ T0: không có bằng chứng của u nguyên phát
+ T1: u nằm hoàn toàn trong nang
+ T2: u xâm lấn các tổ chức liên kết cạnh nang
+ T3: u xâm lấn vào các cấu trúc xung quanh u như màng ngoài tim, màng phổi trung thất, thành ngực, phổi và các mạch máu lớn.
+ T4: u có tổn thương phân tán ở màng phổi, cạnh tim.
– N: Hạch vùng
+ NX: không đánh giá được hạch vùng
+ N0: không có di căn hạch vùng
+ N1: di căn tới hạch trung thất trước
+ N2: di căn tới các hạch trong lồng ngực khác ngoại trừ các hạch trung thất trước
+ N3: di căn hạch cơ thang / hạch hố thượng đòn
– M: Di căn
+ MX: không đánh giá được di căn
+ M0: không có di căn xa
+ M1: di căn xa
– Phân nhóm
+ Giai đoạn I: T1 N0 M0
+ Giai đoạn II: T2 N0 M0
+ Giai đoạn III: T1 N1 M0; T2 N1 M0; T3 N0, 1 M0
+ Giai đoạn IV: T4 N bất kỳ M0; T bất kỳ, N2, 3 M0; T bất kỳ, N bất kỳ, M1.
Bảng 29.3: Phân giai đoạn các u tế bào mầm theo WHO (2004)
– T: U nguyên phát
+ TX: Không xác định được u nguyên phát
+ T0: Không có bằng chứng của u nguyên phát
+ T1: U khu trú tại cơ quan nguyên phát (tuyến ức và mỡ trung thất)
√ T1a: U ≤ 5 cm
√ T1b: U > 5 cm
+ T2: U xâm lấn các cơ quan liền kề hoặc có tràn dịch ác tính
√ T2a: U ≤ 5 cm
√ T2b: U > 5 cm
+ T3: U xâm lấn vào các cấu trúc xung quanh như màng ngoài tim, màng phổi trung thất, thành ngực, mạch máu lớn, phổi
+ T4: U kèm lan tràn màng phổi, màng ngoài tim
– N: Hạch vùng
+ NX: Không đánh giá được hạch vùng
+ N0: Không di căn hạch vùng
+ N1: Di căn tới hạch vùng
+ N2: Di căn tới hạch trong lồng ngực bao gồm cả hạch trung thất trước
+ N3: Di căn tới hạch cơ thang hoặc hạch thượng đòn
– M: Di căn xa
+ MX: Không đánh giá được di căn
+ M0: Không có di căn xa
+ M1: Có di căn xa
– Phân giai đoạn
+ Giai đoạn I: U khu trú, không di căn, có thể cắt bỏ hoàn toàn u
+ Giai đoạn II: U khu trú, không di căn, có thể cắt bỏ u trên đại thể nhưng có thể còn tồn dư u vi thể.
+ Giai đoạn III: U khu trú, hạch vùng có hoặc không, không di căn xa, không thể cắt bỏ hoàn toàn u nguyên phát.
+ Giai đoạn IV: U có di căn xa.
3. ĐIỀU TRỊ U TRUNG THẤT
3.1. U tuyến ức
– U tuyến ức giai đoạn I: Phẫu thuật đơn thuần.
– U tuyến ức giai đoạn II: Nên kết hợp thêm xạ trị hậu phẫu sau phẫu thuật cắt bỏ hoàn toàn.
– U tuyến ức giai đoạn II (trường hợp không thể cắt bỏ hoàn toàn) và u tuyến ức giai đoạn III: Phẫu thuật kết hợp xạ trị hậu phẫu.
– U tuyến ức giai đoạn III và IVa không thể phẫu thuật cắt bỏ: bắt đầu với hóa trị liệu. Nếu đáp ứng tốt, thể trạng bệnh nhân cho phép: tiến hành phẫu thuật cắt bỏ, sau đó kết hợp xạ trị hậu phẫu đơn thuần hoặc kết hợp hóa trị liệu.
– U tuyến ức không thể phẫu thuật, bệnh tái phát hoặc di căn: hóa trị liệu. Các phác đồ phối hợp hóa chất thường được sử dụng:
+ Cisplatin, doxorubicin, và cyclophosphamid (PAC), có hoặc không kèm prednison.
+ Cisplatin, doxorubicin, cyclophosphamid, và vincristin (ADOC).
+ Etoposid và cisplatin (EP).
+ Etoposid, ifosfamid, và cisplatin (VIP).
3.2. U lympho trung thất: hóa trị liệu. Các phác đồ hay được dùng
– Kết hợp doxorubicin, bleomycin, vinblastin, và dacarbazin (ABVD) liên tiếp 6 đợt (một số trường hợp có thể tới 8 đợt).
– BEACOPP hoặc BEACOPP tăng cường: bleomycin, etoposid, doxorubicin, vincristin, cyclophosphamid, procarbazin và prednison.
– Stanford V: doxorubicin, vinblastin, mechlorethamin, vincristin, bleomycin, etoposid và prednison.
3.3. Các u tế bào mầm trung thất
– U quái trung thất: Chỉ định phẫu thuật cho tất cả các trường hợp, ngay cả các u quái lành tính. Kết hợp thêm hóa trị liệu hậu phẫu cho các u quái ác tính.
– U nguyên bào tinh: kết hợp xạ trị với hóa trị liệu có cisplatin.
– U tế bào mầm không có nguồn gốc nguyên bào tinh: hóa trị liệu có cisplatin. Có thể kết hợp thêm phẫu thuật trong một số trường hợp.
3.4. U tuyến giáp trung thất: Phẫu thuật
3.5. U thần kinh trung thất: Phẫu thuật. Có thể kết hợp thêm xạ trị khi u xâm lấn ra xung quanh.
TÀI LIỆU THAM KHẢO
1. Kurup A., Loehrer P.J. Sr (2004), “Thymoma and thymic carcinoma: therapeutic approaches”, Clin Lung Cancer, 6; pp.28.
2. Park D.R., Valliyres E. (2010), “Tumors and Cysts of the Mediastinum”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunder, Elsevier, pp.4269-4314.
3. Roberts J.R., Kaiser L.R. (2008), “Acquired Lessions of the Mediastinum: Benign and Malignan”, Fishmans Pulmonary Diseases and Disorder, 4th ed, McGraw-Hill, pp.1583-1612.
4. Strollo D.C., Rosado de Christenson M.L., Jett J.R. (1997), “Primary mediastinal tumors. Part 1: tumors of the anterior mediastinum”, Chest, 112:511.
5. Strollo D.C., Rosado de Christenson M.L., Jett J.R. (1997), “Primary mediastinal tumors”: part II. Tumors of the middle and posterior mediastinum”, Chest, 112, pp.511.
6. Suster S., Moran C.A. (2006), “Thymoma classification: current status and future trends”, Am J Clin Pathol, 125, pp.542.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ HỘI CHỨNG NGỪNG THỞ KHI NGỦ
1. ĐỊNH NGHĨA
Hội chứng ngừng thở khi ngủ là một rối loạn đặc trưng bởi sự ngừng thở từng lúc khi ngủ trong thời gian từ 10 giây trở lên, dẫn đến giảm nồng độ oxy trong máu, sau đó động tác hô hấp hoạt động trở lại thường phối hợp với sự thức dậy ngắn.
2. PHÂN LOẠI
– Ngừng thở tắc nghẽn: thường gặp nhất, biểu hiện sự ngừng luồng khí thở do tắc nghẽn đường hô hấp trên và các cử động ngực – bụng được duy trì.
– Ngừng thở trung ương: ít gặp, biểu hiện sự ngừng luồng khí qua mũi, miệng và không có cử động ngực và bụng do trung tâm hô hấp không hoạt động. Bệnh thường có kết hợp với bệnh lý thần kinh cơ.
– Ngừng thở hỗn hợp: phối hợp hai loại trên.
3. HỘI CHỨNG NGỪNG THỞ KHI NGỦ DO TẮC NGHẼN
3.1. Yếu tố nguy cơ
– Béo phì.
– Các bất thường vùng hàm mặt, phần mềm đường hô hấp trên: xương hàm ngắn, phần đáy mặt rộng, phì đại cuống lưỡi, phì đại amidal.
– Hiện đang hút thuốc.
– Phì đại cuốn mũi, sung huyết mũi.
3.2. Chẩn đoán xác định
– Buồn ngủ ban ngày không giải thích được bằng các lý do khác.
– Có hai hoặc nhiều hơn các triệu chứng sau:
+ Ngừng thở hoặc thở gấp trong khi ngủ.
+ Thức dậy nhiều lần trong giấc ngủ.
+ Ngủ chập chờn.
+ Mệt mỏi, ngủ gật vào ban ngày.
+ Mất tập trung.
– Kết quả của đa ký hô hấp khi ngủ hoặc đa ký giấc ngủ: xuất hiện 5 – 10 lần/giờ hoặc nhiều hơn cơn ngừng /giảm thở trong thời gian một giờ hoặc số cơn ngừng/giảm thở khi ngủ trên 30 lần.
– Ba câu hỏi giúp chẩn đoán hội chứng ngừng thở: trong tháng qua bạn có các triệu chứng sau đây xuất hiện khi ngủ không:
+ Thở phì phò, thở hổn hển.
+ Ngáy to.
+ Ngừng thở, ngạt thở.
– Khi nghi ngờ bệnh nhân có hội chứng ngừng thở khi ngủ tiếp tục khai thác các triệu chứng của hội chứng ngừng thở và đo thể tích vòng cổ.
3.3. Mức độ nặng của bệnh
Phân loại mức độ nặng thường dựa vào chỉ số AHI (Apnea Hypoapnea Index).
– Mức độ nhẹ: Chỉ số AHI từ 5 – 15 lần/giờ, khoảng thời gian xuất hiện độ bão hòa oxy dưới 90% chiếm ít hơn 5% thời gian ngủ.
– Mức độ trung bình: Chỉ số AHI từ 15 – 30 lần/giờ, khoảng thời gian xuất hiện độ bão hòa oxy mức dưới 90% chiếm 5% – 20% thời gian ngủ.
– Mức độ nặng: Chỉ số AHI trên 30, khoảng thời gian xuất hiện độ bão hòa oxy mức dưới 90% chiếm trên 20% thời gian ngủ.
3.4. Biến chứng
– Bệnh nhân thường ngủ gật, có nguy cơ tai nạn xe cộ cao.
– Giảm chất lượng cuộc sống: giảm trí nhớ, mất tập trung, mệt mỏi kéo dài, cáu kỉnh….
– Nguy cơ tim mạch
+ Tăng huyết áp do tăng hoạt tính giao cảm gây ra do giảm nồng độ oxy trong máu.
+ Nhồi máu cơ tim, rối loạn nhịp tim, suy tim.
+ Tăng nguy cơ tử vong ở bệnh nhân tim mạch có hội chứng ngừng thở.
+ Tăng nguy cơ bị tai biến mạch máu não.
– Tình trạng bệnh Đái tháo đường khó kiểm soát và xuất hiện tình trạng kháng insulin.
3.5. Điều trị
3.5.1. Điều trị nội khoa
♦ Thay đổi hành vi
– Tập thói quen đi ngủ sớm và đúng giờ.
– Tư thế nằm nghiêng khi ngủ.
– Giảm cân.
– Không uống rượu.
– Tránh sử dụng thuốc ngủ, thuốc an thần, thuốc chống động kinh…vào ban đêm.
– Tránh uống các chất kích thích (cafê) và tập thể dục vào ban đêm.
♦ Thiết bị trong miệng
– Sử dụng thiết bị trong miệng là biện pháp điều trị hiệu quả ở các trường hợp bệnh nhân có hàm dưới nhỏ và đưa ra sau. Phương pháp được lựa chọn điều trị ở các bệnh nhân mắc bệnh ở giai đoạn nhẹ và vừa.
– Tác dụng: giữ hàm dưới và lưỡi ra phía trước, giữ vòm hầu lên trên như vậy ngăn cản sự đóng lại của đường thở.
♦ Thở máy không xâm nhập với áp lực dương liên tục (CPAP – Continuous positive airway pressure)
– Là lựa chọn điều trị hiện nay, kỹ thuật không xâm nhập, làm giảm số lần ngừng thở, cải thiện tình trạng giảm nồng độ oxy trong máu, cải thiện chức năng thần kinh tâm thần ở bệnh nhân hội chứng ngừng thở tắc nghẽn khi ngủ.
– CPAP với tính năng cung cấp khí liên tục cho đường thở sẽ ngăn ngừa nguy cơ xẹp đường hô hấp trong lúc ngủ và tình trạng co giãn đường hô hấp trên yếu.
– Áp lực CPAP tối ưu được xác định bởi kết quả đo đa ký giấc ngủ. Thông thường với áp lực 5 – 20 cmH20 là đủ giúp loại trừ cơn ngừng thở, loại trừ triệu chứng ngáy và cải thiện tình trạng giảm độ bão hòa oxy hemoglobin ở mọi tư thế và trong giai đoạn ngủ REM.
♦ Thở máy không xâm nhập thông khí áp lực dương với hệ thống hai áp lực (BiPAP- Bilevel positive airway pressure): Không có hiệu quả nhiều hơn so với sử dụng CPAP, chỉ định trong trường hợp bệnh nhân không dung nạp CPAP và bệnh nhân khó thở ra hay đau ngực do căng phồng ngực quá mức.
3.5.2. Điều trị ngoại khoa
♦ Chỉ định: Bệnh nhân không cải thiện với các biện pháp điều trị nội khoa hoặc không muốn điều trị nội khoa lâu dài cần xem xét điều trị ngoại khoa.
♦ Các phương pháp phẫu thuật:
– Phẫu thuật mũi: tái tạo vách mũi, giải phẫu xoang.
– Cắt amidan: khi có amidan phì đại.
– Phẫu thuật chỉnh sửa lưỡi gà, vòm hầu, họng, lưỡi.
– Phẫu thuật làm nhô ra trước xương hàm dưới và cơ cằm lưỡi.
– Phẫu thuật treo xương móng.
4. NGỪNG THỞ TRUNG ƯƠNG
4.1. Định nghĩa
Ngừng thở trung ương khi ngủ là rối loạn trong đó bệnh nhân có dấu hiệu ngừng thở khi ngủ do thiếu sự gắng sức hô hấp, hiện tượng này xảy ra khi não không truyền tín hiệu chính xác đến các cơ hô hấp. Ngừng thở khi ngủ trung ương thường phối hợp với bệnh lý thần kinh cơ.
4.2. Nguyên nhân
– Hội chứng ngừng thở trung ương khi ngủ xảy ra khi não không truyền được các tín hiệu đến các cơ hô hấp, do vậy, hội chứng ngừng thở trung ương khi ngủ là hậu quả của một số bệnh lý của thân não, đây là trung khu thần kinh kiểm soát nhiều chức năng như nhịp tim, nhịp thở…
– Có nhiều nguyên nhân gây hội chứng ngừng thở trung ương khi ngủ:
+ Không rõ nguyên nhân.
+ Bệnh lý nội khoa
• Rung nhĩ, suy tim ứ huyết.
• Bệnh lý thần kinh: bất kỳ một tổn thương tại thân não hay tổn thương dây thần kinh dẫn truyền tín hiệu hô hấp (như đột quỵ, u não, chấn thương, nhiễm trùng (bại liệt), nhược cơ, xơ cứng cột bên teo cơ, tổn thương tủy sống và bệnh parkinson).
– Cheyne – stoke: Là hình thức rối loạn nhịp thở thường gặp ở bệnh nhân suy tim, tình trạng sốc. Nhịp thở bệnh nhân tăng dần nhờ sự gắng sức của cơ hô hấp và đến khi gắng sức không tiếp tục được nữa thì luồng khí ngừng hoàn toàn và hiện tượng ngừng thở xảy ra.
– Độ cao: Ngủ ở độ cao hơn thói quen có thể là gia tăng nguy cơ mắc hội chứng ngừng thở trung ương khi ngủ, thường gặp khi ngủ ở độ cao > 450 m.
– Sử dụng thuốc nhóm opioids như morphin và codein trên 2 tháng có nguy cơ mắc hội chứng ngừng thở trung ương khi ngủ.
– Người già có thể mắc hội chứng ngừng thở trung ương khi ngủ nhưng không rõ mắc các bệnh lý thần kinh.
4.3. Triệu chứng
Những triệu chứng thường gặp của hội chứng ngừng thở trung ương là:
– Có những cơn ngừng thở hay kiểu thở bất thường trong lúc ngủ.
– Tỉnh giấc đột ngột phối hợp với thở ngắn.
– Các triệu chứng khó thở giảm khi bệnh nhân ngồi.
– Mất ngủ.
– Ngủ ngày nhiều.
– Thở ngắn tạm thời ban đêm.
– Khó tập trung.
– Ngáy có thể gặp nhưng ít hơn trong ngừng thở tắc nghẽn khi ngủ.
– Trường hợp hội chứng ngừng thở khi ngủ trung ương do bệnh lý thần kinh có thể có những triệu chứng sau:
+ Chóng mặt khi đứng ở mọi tư thế, ngồi hoặc nằm.
+ Khó nuốt.
+ Yếu hay tê cóng toàn thân.
– Chẩn đoán bằng đo đa ký giấc ngủ: Có hiện tượng ngừng thở và không có cử động ngực và bụng. Tình trạng ngừng thở làm giảm nồng độ oxy trong máu, tăng CO2 và toan máu.
4.4. Điều trị
– Điều trị các bệnh lý nội khoa.
– Giảm liều dùng nhóm thuốc opioid.
– Thuốc acetazolamid có tác dụng kích thích hô hấp được sử dụng để phòng hội chứng ngừng thở trung ương khi ngủ ở độ cao.
– Thở oxy khi ngủ.
– Thở máy không xâm nhập với thông khí áp lực dương với hệ thống hai áp lực (BiPAP): Hỗ trợ tình trạng thở yếu của bệnh nhân có hội chứng ngừng thở khi ngủ trung ương do áp lực đường thở sẽ được điều chỉnh cao hơn khi hít vào và giảm xuống thấp hơn khi thở ra. Một số thiết bị của máy thở thuộc hình thức thông khí này còn được thiết lập để máy tự động có một chu kỳ thở tiếp nếu phát hiện sau một khoảng thời gian nhất định bệnh nhân không thở.
– Phương pháp thở máy không xâm nhập có thích nghi (ASV-Adaptive Servo Ventilation): Phương pháp thông khí mới được chế tạo cho những bệnh nhân mắc hội chứng ngừng thở trung ương khi ngủ và hội chứng ngừng thở hỗn hợp. Một thiết bị được sử dụng để theo dõi nhịp thở bình thường của bệnh nhân và các dữ liệu được sử dụng để lập một chương trình riêng phù hợp cho từng bệnh nhân để ngăn ngừa các cơn ngừng thở.
– Thở máy không xâm nhập CPAP ít có hiệu quả trong điều trị hội chứng ngừng thở trung ương vì đường thở không bị tắc nghẽn.
5. HỘI CHỨNG NGỪNG THỞ KHI NGỦ HỖN HỢP
Một số trường hợp bệnh nhân có phối hợp cả hai loại hội chứng ngừng thở tắc nghẽn và hội chứng ngừng thở trung ương khi ngủ. Cơ chế bệnh sinh của nhóm bệnh nhân có hội chứng ngừng thở khi ngủ hỗn hợp này được cho rằng ở những đối tượng có hội chứng ngừng thở khi ngủ tắc nghẽn nặng và kéo dài sẽ làm cho mất cân bằng kiềm – toan và rối loạn cơ chế phản hồi về nồng độ CO2 bất thường trong máu và hậu quả dẫn đến những rối loạn về hô hấp, tim mạch và thần kinh. Bên cạnh đó cũng có những trường hợp có điều trị hội chứng ngừng thở khi ngủ bằng phương pháp thở máy áp lực dương liên tục có thể gặp bệnh nhân xuất hiện hội chứng ngừng thở khi ngủ trung ương.
TÀI LIỆU THAM KHẢO
1. American Academy of Sleep Medicine (2001), “The International Classification of Sleep Disorders”, revised: Diagnostic and coding manual. Chicago, Illinois.
2. Fauci A.S. et al. (2008), “Harrison’s Principles of Internal Medicine”, 17th ed, McGraw-Hill.
3. Keith C.S, Humphries R.L. (2008), “Current Diagnosis & Treatment Emergency Medicine”, 6th ed, McGraw-Hill.
4. Mason R.J. et al. (2010), “Murray and Nadels Textbook of Respiratory Medicine”, 5th ed, Saunders, Elsevier.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ VIÊM PHỔI KẼ
1. ĐẠI CƯƠNG
Viêm phổi kẽ là thuật ngữ chỉ những bệnh phổi có tổn thương ở khoảng kẽ ở phổi, bệnh thường lan tỏa, tổn thương không đồng nhất, tuy nhiên, được xếp chung vào một nhóm do có biểu hiện lâm sàng, X-quang phổi, tổn thương mô bệnh học gần tương tự nhau.
2. CHẨN ĐOÁN
2.1. Triệu chứng lâm sàng
Hầu hết các triệu chứng của viêm phổi kẽ không đặc hiệu. Tuy nhiên, việc khai thác kỹ tiền sử tiếp xúc yếu tố nguy cơ, tiền sử bệnh, các triệu chứng lâm sàng giúp khẳng định chẩn đoán. Cần khai thác chi tiết về khoảng thời gian, mức độ nặng và tiến triển của triệu chứng.
Các triệu chứng của bệnh
– Khó thở: thường bắt đầu từ từ, khó thở gắng sức, tăng dần. Một số ít trường hợp có khởi phát cấp tính.
– Ho: thường là ho khan. Có thể gặp ho máu trong hội chứng chảy máu lan tỏa phế nang, bệnh van hai lá.
– Các triệu chứng hiếm gặp khác như: thở rít, đau ngực
– Các triệu chứng ngoài phổi: là biểu hiện quan trọng giúp gợi ý chẩn đoán bệnh tổ chức liên kết: đau cơ, xương, mệt mỏi, sốt, đau khớp, phù, da nhạy cảm với ánh sáng, khô mắt, khô miệng. Tuy nhiên, khi không có các triệu chứng này cũng không loại trừ được các bệnh tổ chức liên kết.
– Khai thác kỹ các yếu tố như: tiền sử nghề nghiệp, bệnh hệ thống, dùng thuốc, xạ trị, hút thuốc…
– Khám bệnh:
+ Các dấu hiệu tại phổi: ran nổ, ẩm nhỏ hạt ở đáy phổi hai bên.
+ Các dấu hiệu ngoài phổi: là các dấu hiệu của căn nguyên gây bệnh như: phù chân, các dấu hiệu bệnh lý tim mạch, các biểu hiện cơ, xương, khớp, da. Có thể thấy các dấu hiệu khác gợi ý suy hô hấp như: tím môi, đầu chi.. hoặc ngón dùi trống.
2.2. Triệu chứng cận lâm sàng
Tùy theo từng bệnh cảnh lâm sàng để chỉ định xét nghiệm cho phù hợp, các xét nghiệm bao gồm:
– Xét nghiệm máu: CK, AST, ALT, creatinin, công thức máu, tổng phân tích nước tiểu, HIV.
– Các xét nghiệm tìm các bệnh tự miễn: kháng thể kháng nhân (ANA), yếu tố dạng thấp (RF) kháng thể kháng topoisomerase (anti-Scl70), kháng bào tương bạch cầu đa nhân trung tính (ANCA), kháng thể kháng JO-1. Khi bệnh nhân có ANA dương tính: có thể làm thêm: kháng thể kháng DNA, kháng thể kháng nhân tế bào (anti-Sm, anti-ribonucleoprotein). Với bệnh nhân có chảy máu nhu mô phổi cần làm thêm: kháng thể kháng màng đáy, ANCA, ANA, kháng thể kháng phospholipid và các kháng thể kháng streptococcus.
Bảng 31.1: Bất thường xét nghiệm và bệnh phổi kẽ
|
Bất thường |
Bệnh liên quan |
| Giảm bạch cầu | Bệnh sacoit, bệnh tổ chức liên kết, u lympho, bệnh phổi do thuốc |
| Tăng bạch cầu | Viêm phổi tăng cảm, u lympho, viêm mạch hệ thống |
| Tăng bạch cầu ái toan | Viêm phổi tăng bạch cầu ái toan, bệnh sacoit, viêm mạch hệ thống, bệnh phổi do thuốc (sulfasalazin, methotrexat) |
| Giảm tiểu cầu | Bệnh sacoit, bệnh tổ chức liên kết, bệnh phổi do thuốc, bệnh Gaucher. |
| Thiếu máu tan huyết | Bệnh tổ chức liên kết |
| Thiếu máu | Hội chứng chảy máu phế nang lan tỏa, bệnh tổ chức liên kết, ung thư bạch mạch |
| Tăng calci máu | Bệnh sacoit, ung thư bạch mạch |
| Giảm gammaglobulin máu | Viêm phổi kẽ bạch mạch |
| Tăng gammaglobulin máu | Bệnh tổ chức liên kết, bệnh sacoit, viêm mạch hệ thống, viêm phổi kẽ bạch mạch, u lympho, bụi phổi |
| Kháng thể kháng màng đáy | Hội chứng Goodpasture |
| Kháng thể kháng tương bào bạch cầu đa nhân trung tính | U hạt Wegener, hội chứng Churg-Strauss |
| Tăng LDH | Bệnh tích protein phế nang, xơ phổi tự phát |
– X-quang phổi: Các biểu hiện thấy bao gồm: tổn thương dạng lưới, nốt, kính mờ, hình tổ ong.
– Cắt lớp vi tính ngực (CLVT): Chụp lớp mỏng, độ phân giải cao (HRCT), các hình ảnh có thể gặp trên CLVT ngực bao gồm:
♦ Đặc điểm chụp CLVT độ phân giải cao trong bệnh phổi kẽ
* Phân bố tổn thương trong phổi
+ Ngoại vi
• Xơ phổi kẽ tự phát
• Bệnh phổi nhiễm amiang
• Bệnh tổ chức liên kết
• Viêm phổi tổ chức hóa tắc nghẽn tiểu phế quản
• Viêm phổi tăng bạch cầu ái toan
+ Trung tâm (tăng đậm mạch máu phế quản)
• Bệnh sacoit
• Ung thư bạch mạch
+ Phía trên của phổi
• Bệnh u hạt phổi: Bệnh sacoit, viêm phổi tăng cảm mạn tính, lao phổi, histoplasmosis.
• Bệnh bụi phổi
+ Phía dưới của phổi
• Xơ phổi kẽ tự phát
• Viêm phổi trong viêm khớp dạng thấp
• Bệnh nhiễm amiang phổi
* Các dạng tổn thương trong phổi.
– Tổn thương mờ phế nang
+ Hình kính mờ
• Viêm phổi tăng cảm
• Viêm phổi kẽ bong vảy
• Viêm phổi do thuốc
• Chảy máu phổi
+ Đông đặc phổi
• Viêm phổi tăng bạch cầu ái toan cấp hoặc mạn tính
• Viêm phổi tổ chức hóa tắc nghẽn tiểu phế quản
• Viêm phổi hít phải
• Ung thư phế nang
• U lympho
• Bệnh tích protein phế nang
– Tổn thương lưới
• Xơ phổi kẽ tự phát
• Nhiễm amiang phổi
• Bệnh tổ chức liên kết
• Viêm phổi tăng cảm
– Tổn thương nốt
+ Viêm phổi tăng cảm
• Bệnh sacoit
• Bệnh mô bào Langerhan phổi
• Bụi phổi
• Ung thư di căn phổi
– Đánh giá bệnh tim mạch: Điện tim, siêu âm tim, ProBNP.
– Chức năng hô hấp: Thường gặp rối loạn thông khí hạn chế, tuy nhiên, cũng có thể gặp rối loạn thông khí tắc nghẽn trong một số trường hợp như: bệnh sacoit, Lymphangioleiomyomatosis, viêm phổi tăng cảm, bệnh mô bào Langerhans phổi, các trường hợp có BPTNMT kèm theo.
– Khí máu động mạch và DLCO: Có giá trị góp phần tiên lượng bệnh.
– Rửa phế quản phế nang qua nội soi phế quản lấy dịch làm các xét nghiệm: Tế bào, cấy tìm trực khuẩn lao, vi khuẩn thường, nấm, virus, định lượng protein (trong bệnh tích protein phế nang).
– Sinh thiết phổi: Các phương pháp sinh thiết phổi thường được chỉ định: sinh thiết phổi qua nội soi phế quản, nội soi lồng ngực hoặc sinh thiết phổi mở. Nhìn chung, sinh thiết phổi qua nội soi lồng ngực hoặc sinh thiết phổi mở có giá trị hơn trong chẩn đoán.
2.3. Chẩn đoán nguyên nhân viêm phổi kẽ
♦ Bệnh tổ chức liên kết
– Xơ cứng bì.
– Viêm da cơ – viêm đa cơ.
– Luput ban đỏ hệ thống.
– Viêm khớp dạng thấp.
– Bệnh tổ chức liên kết hỗn hợp.
♦ Do thuốc
– Thuốc kháng sinh: nitrofurantoin, sulfasalazin.
– Thuốc chống loạn nhịp tim: amiodaron, tocainid, propranolol.
– Thuốc kháng viêm: gold, penicillamin.
– Thuốc chống co giật: dilantin.
– Hóa chất chống ung thư: mitomycin C, bleomycin, busulfan, cyclophosphamid, chlorambucil, methotrexat, azathioprin, carmustin, procarbazin.
– Xạ trị.
– Ngộ độc oxy.
– Thuốc an thần.
♦ Các bệnh nguyên phát
– Bệnh sacoit.
– Bệnh mô bào Langerhans phổi.
– Bệnh amyloid.
– Viêm mạch phổi.
– Viêm phổi lipoid.
– Ung thư bạch mạch.
– Ung thư phế quản phế nang.
– Bệnh Gaucher.
– Bệnh Niemann-Pick.
– Hội chứng Hermansky-Pudlak.
– Lymphangioleiomyomatosis.
– Hội chứng trụy hô hấp cấp tính.
– Hội chứng suy giảm miễn dịch mắc phải.
– Viêm phổi tăng bạch cầu ái toan.
– Hội chứng xuất huyết phổi lan tỏa.
– Bệnh vi sỏi phế nang.
– Ung thư phổi thứ phát.
– Bệnh phổi môi trường và nghề nghiệp.
♦ Bệnh phổi môi trường và nghề nghiệp
– Bụi vô cơ.
+ Bụi phổi.
+ Nhiễm amiang phổi.
+ Bệnh phổi kim loại nặng.
+ Bụi than phổi.
– Bụi hữu cơ: viêm phổi tăng cảm.
♦ Bệnh phổi xơ hóa tự phát: Trong đó chủ yếu là xơ phổi tự phát và viêm phổi kẽ không đặc hiệu.
– Viêm phổi kẽ cấp tính: Hội chứng Hamman-Rich.
– Xơ phổi tự phát (viêm phổi kẽ thông thường).
– Xơ phổi gia đình.
– Viêm tiểu phế quản hô hấp (viêm phổi kẽ bong vảy).
– Viêm phổi tổ chức hóa tắc nghẽn tiểu phế quản (BOOP).
– Viêm phổi kẽ không đặc hiệu.
– Viêm phổi kẽ bạch mạch (Hội chứng Sjogren, bệnh tổ chức liên kết, hội chứng suy giảm miễn dịch mắc phải do HIV, viêm tuyến giáp Hashimoto).
– Xơ phổi tự miễn: bệnh viêm ruột, xơ gan mật nguyên phát, ban xuất huyết giảm tiểu cầu tự phát, thiếu máu tan máu tự miễn.
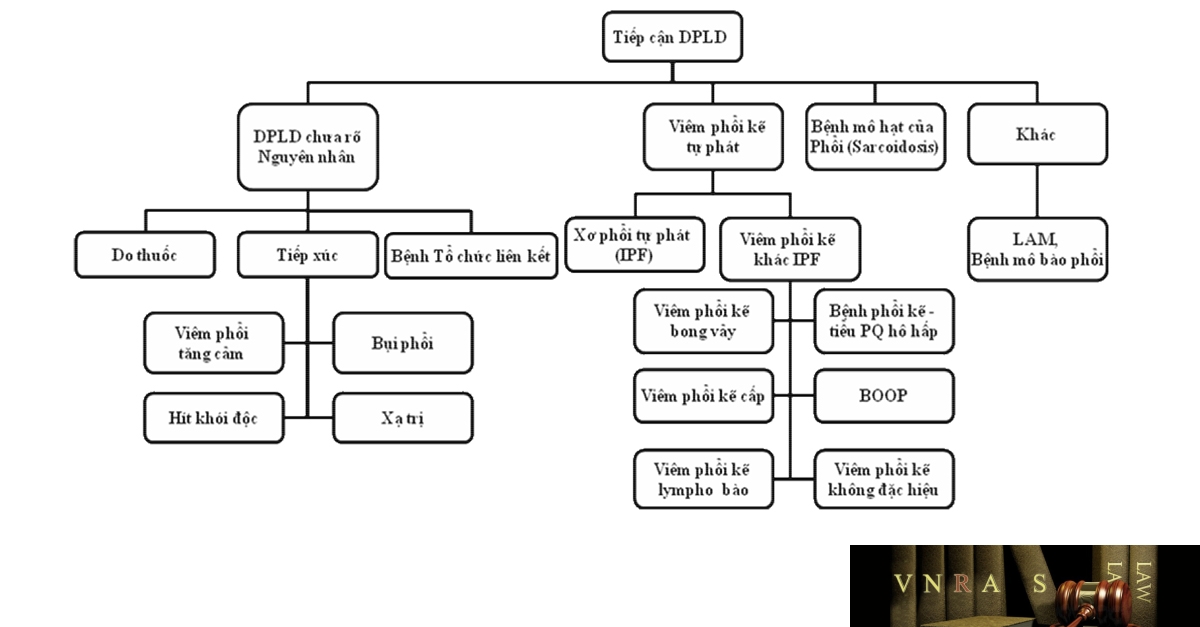
Ghi chú: DPLD: bệnh nhu mô phổi lan tỏa (diffuse parenchymal lung disease), LAM: bệnh phổi đột lỗ (lymphagioleiomyomatosis), BOOP: viêm phổi tổ chức hóa tắc nghẽn tiểu phế quản (bronchiolitis obliterans organizing pneumonia)
3. ĐIỀU TRỊ
Nguyên tắc chung:
– Loại bỏ các tác nhân như thuốc, hóa chất được xem là căn nguyên gây viêm phổi kẽ.
– Điều trị các bệnh lý căn nguyên của viêm phổi kẽ như: lupus ban đỏ hệ thống, xơ cứng bì, viêm khớp dạng thấp, viêm da cơ – viêm đa cơ.
– Thở oxy khi bệnh nhân có biểu hiện suy hô hấp.
3.1. Viêm phổi kẽ không đặc hiệu
– Corticoid: khởi đầu liều 1 mg/kg/ngày trong 1 tháng, sau đó giảm liều còn 30-40 mg/ngày trong 2 tháng. Với những trường hợp bệnh nặng, cần nhập viện, có thể dùng liều cao methylprednisolon 1000 mg/ngày x 3 ngày, sau đó dùng liều tương tự như trên. Với những trường hợp đáp ứng, liều corticoid được giảm dần và duy trì liều 5-10 mg/ngày. Tổng thời gian điều trị corticoid kéo dài ít nhất 1 năm, liều corticoid giảm dần.
– Có thể dùng một số thuốc ức chế miễn dịch khác như: Azathioprine (khởi liều 50 mg/ngày, sau đó tăng mỗi 25 mg/ngày trong 7- 14 ngày để đạt liều 1,5-2 mg/kg/ngày); cyclophosphamid (liều 1,5-2 mg/kg/ngày. Liều được điều chỉnh để duy trì số lượng bạch cầu > 4 G/L).
3.2. Xơ phổi tự phát
– Không dùng các thuốc corticoid và thuốc ức chế miễn dịch do không có bằng chứng cho thấy các thuốc này có hiệu quả.
– Khi có đợt bội nhiễm: kháng sinh phổ rộng, thở oxy, có thể cân nhắc thở máy (khi cần) để duy trì SpO2 > 90%.
– Tiêm vaccin phòng cúm hàng năm và vaccin phòng phế cầu mỗi 4 năm.
3.3. Viêm phổi kẽ tăng bạch cầu ái toan
– Khi không có suy hô hấp: corticoid đường uống, liều 40 – 60 mg/ngày.
– Khi có suy hô hấp: methylprednisolon 60-125 mg mỗi 6 giờ, cho đến khi triệu chứng suy hô hấp được cải thiện (thường 1-3 ngày).
– Liều corticoid 40-60 mg/ngày kéo dài trong 2-4 tuần cho đến khi hết các triệu chứng lâm sàng và X-quang, sau đó giảm liều mỗi 5 mg/tuần cho đến khi hết thuốc.
3.4. Viêm phổi tăng cảm
– Tránh tiếp xúc yếu tố căn nguyên gây bệnh
– Corticoid 40-60 mg/ngày trong 1-2 tuần. Sau đó giảm dần liều trong 2-4 tuần tiếp theo. Nếu bệnh tái phát, có thể sử dụng liệu pháp khí dung corticoid.
3.5. Viêm phổi kẽ/Viêm khớp dạng thấp
– Các điều trị khác như điều trị viêm khớp dạng thấp. Nên dùng corticoid ngay từ đầu, liều 0,5 mg/kg/ngày. Không dùng liều vượt quá 100 mg/ngày. Hiệu quả thường thấy trong 1-3 tuần. Sau đó giảm dần liều corticoid.
3.6. Viêm phổi kẽ ở bệnh nhân xơ cứng bì toàn thể
– Truyền tĩnh mạch cyclophosphamid (750-1000 mg/m2da/lần), khoảng cách 2 lần truyền: 4 tuần; kết hợp liều thấp corticoid (≤ 10 mg/ngày). Thời gian điều trị: 12 tháng.
3.7. Viêm phổi kẽ sau xạ trị
– Dừng xạ trị
– Khi chưa có xơ phổi (hình ảnh kính mờ là tổn thương nổi bật trên X- quang): dùng corticoid liều 1-2 mg/kg/ngày.
– Khi đã có xơ phổi: thở oxy, điều trị các đợt bội nhiễm nếu có.
TÀI LIỆU THAM KHẢO
1. Bradley B., Branley H.M., Egan J.J. et al. (2008), “Interstitial lung disease guideline: the British Thoracic Society in collaboration with the Thoracic Society of Australia and New Zealand and the Irish Thoracic Society”, Thorax, 63 (5);1.
2. King T.E, Flaherty K.R, Hollingsworth H. (2012). “Approach to the adult with interstitial lung disease: Diagnostic testing”. UpToDate 2012.
3. Lynch D.A., Travis W.D., Mller N.L. et al. (2005), “Idiopathic interstitial pneumonias: CT features”, Radiology, 236, 10.
4. Nead M.A., Morris D.G. (2008), “Interstitial lung disease: A Clinical Overview and General Approach”, Fishmans Pulmonary Diseases and Disorder, 4th ed, McGraw-Hill, pp.1137-1155.
5. Selman M., Morrison L.D., Noble P.W. et al. (2010), “Idiopathic Interstitial pneumonias”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunder, Elsevier, pp.3175-3282.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH SACOIT
1. ĐẠI CƯƠNG
Bệnh sacoit là bệnh của tổ chức liên kết, được đặc trưng bởi sự tăng sinh chủ yếu dòng lympho bào T, đại thực bào đơn nhân và hình thành u hạt không bã đậu. Tổn thương phổi gặp ở khoảng 90% số bệnh nhân. Các biểu hiện thường gặp khác bao gồm các triệu chứng ở mắt, da và hạch. Bệnh có thể tự thoái lui, nhưng nhiều trường hợp có thể tiến triển xấu và đôi khi đe doạ cuộc sống.
Bệnh chưa tìm thấy nguyên nhân rõ ràng, một số yếu tố có thể là yếu tố căn nguyên của bệnh bao gồm:
– Ô nhiễm môi trường sống và môi trường nghề nghiệp: một số nghiên cứu thấy beryllium và muối của nó có liên quan đến sự phát triển và hình thành tổ chức hạt.
– Nhiễm trùng: nhiều chủng vi khuẩn trong đó đáng lưu ý là mycobacteria được xem là có liên quan tới sự hình thành và phát triển u hạt. Sự giống nhau trong một số cấu trúc nang hạt là yếu tố gợi ý tiến hành thêm một số nghiên cứu tìm hiểu thêm về mối liên quan này.
– Phức hợp hòa hợp mô: đã xuất hiện một số trường hợp bệnh sacoit trong cùng gia đình.
– Các bất thường gen: một số nghiên cứu tìm thấy sự liên quan của một số gen tới bệnh sacoit bao gồm các gen: BTNL2, ANXA11, gen chi phối enzym chuyển angiotensin, IL5, IL7…
– Các bất thường tế bào lympho T, bất thường receptor của tế bào lympho T, cytokin cũng có thể có liên quan tới sự hình thành và phát triển bệnh sacoit.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Triệu chứng lâm sàng
– Khoảng 70 – 90% các bệnh nhân được phát hiện ở tuổi từ 10 – 40. Nhiều trường hợp được phát hiện tình cờ khi chụp X-quang phổi trước cả khi có triệu chứng lâm sàng.
– Các biểu hiện lâm sàng thường gặp nhất là tại phổi như: ho, khó thở và đau ngực.
– Các biểu hiện ngoài phổi thường gặp nhiều nhất là biểu hiện trên da và mắt:
+ Da: xuất hiện các nốt, mảng trên da.
+ Mắt: giảm thị lực, sợ ánh sáng, đau, phì đại tuyến lệ.
– Các biểu hiện toàn thân thường thấy: mệt mỏi, sốt nhẹ, gầy sút cân.
– Tuy nhiên, do sacoit là bệnh toàn thân, nên có thể gặp triệu chứng ở bất cứ cơ quan, bộ phận nào như:
+ Khớp: đau khớp, có thể có bệnh lý cơ.
+ Thần kinh: liệt thần kinh sọ, đau đầu, điếc, động kinh, viêm màng não, bệnh tiểu não, tổn thương choán chỗ nội sọ.
+ Tim: ngất, khó thở, nhịp nhanh, suy tim ứ huyết.
+ Tiêu hóa: khó nuốt, đau bụng, vàng da.
+ Máu: hạch to, lách to.
+ Nội tiết: đái nhiều, tăng calci máu, tăng calci niệu, viêm mào tinh hoàn.
2.1.2. Triệu chứng cận lâm sàng
– X-quang phổi: phì đại hạch rốn phổi đối xứng hai bên và/hoặc tổn thương phổi kẽ khu trú hoặc lan tỏa.
– Công thức máu: có thể gặp giảm hồng cầu, giảm bạch cầu, giảm tiểu cầu.
– Điện tim: nhịp nhanh, hoặc có thể thấy hình ảnh rối loạn dẫn truyền.
– Thận: tăng urê, creatinin máu, giảm mức lọc cầu thận.
– Nội tiết: đái tháo nhạt, tăng calci máu, tăng calci niệu.
– Mô bệnh học:
+ Vị trí lấy bệnh phẩm: phổi, niêm mạc khí phế quản (sinh thiết tầng), da, thận.
+ Đặc điểm tổn thương: hình ảnh viêm hạt, với các nang hạt có kích thước tròn đều, nhưng không có hoại tử bã đậu (đặc điểm chính để phân biệt với tổn thương viêm hạt do lao).
2.2. Chẩn đoán giai đoạn bệnh
Dựa theo đặc điểm X-quang phổi, Hội Lồng ngực Mỹ chia bệnh sacoit thành:
Giai đoạn 1: phì đại hạch rốn phổi hai bên, thường kèm theo hạch cạnh khí quản bên phải. Khoảng 50% số bệnh nhân biểu hiện ban đầu với giai đoạn I. Bệnh tự thoái lui ở 75% số trường hợp sau 1-3 năm.
– Giai đoạn 2: phì đại hạch rốn phổi hai bên kèm tổn thương dạng l-ới (giai đoạn muộn thấy tổn thương dạng lưới gặp nhiều ở thùy trên phổi hơn thùy dưới phổi). Khoảng 2/3 số trường hợp bệnh tự thoái lui. Các bệnh nhân ở giai đoạn này thường có biểu hiện lâm sàng từ nhẹ tới trung bình với các biểu hiện như: mệt mỏi, ho, khó thở, sốt.
– Giai đoạn 3: tổn thương dạng lưới với nhiều nốt sắp xếp xung quanh các bó mạch phế quản và dưới màng phổi. Tổn thương xuất hiện ở vùng đỉnh phổi hơn là đáy phổi.
– Giai đoạn 4: xơ phổi dạng tổ ong co kéo rốn phổi, hình bóng, hình kén và giãn phế nang. Tổn thương thường gặp ở phần trên của phổi nhiều hơn.
3. ĐIỀU TRỊ
Khoảng 30 – 50% các bệnh nhân có bệnh sacoit tự thoái lui trong vòng 3 năm. Khoảng 30% bệnh tiếp tục tiến triển trong 5 – 10 năm, và 20 – 30% ổn định trong khoảng thời gian này. Hầu như không có tử vong trong vài năm đầu và tỷ lệ tử vong thấp vào những năm sau đó.
3.1. Corticoid
3.1.1. Chỉ định
Khi có bằng chứng của sự suy giảm nghiêm trọng chức năng như:
♦ Phổi: Bệnh nhân có một trong các dấu hiệu sau
– Có ho, khó thở hoặc ho máu.
– Rối loạn chức năng hô hấp: < 80% hoặc FVC/FEV1 < 65%; DLco < 60%.
– X-quang: Tổn thương phổi mô kẽ, xơ phổi, đường kính nhánh dưới động mạch phổi phải > 16 mm.
– Siêu âm tim: Áp lực động mạch phổi trung bình khi nghỉ > 25 mmHg.
♦ Điều trị cho những trường hợp có tổn thương trên X-quang phổi nhưng không triệu chứng:
– Giai đoạn 0 và giai đoạn I: Không cần điều trị.
– Giai đoạn II: theo dõi 6 tháng. Điều trị khi có các dấu hiệu biến đổi lâm sàng, chức năng hô hấp hoặc X-quang phổi, siêu âm tim nêu trên.
– Giai đoạn III và giai đoạn IV: Điều trị corticoid.
♦ Những tổn thương ngoài phổi: Điều trị corticoid cho những trường hợp có tổn thương ngoài phổi khi.
– Sốt, mệt nhiều, đau xương khớp, tổn thương gây biến đổi nhiều trên da.
– Suy thận, tăng men gan hoặc suy gan.
– Tăng calci máu.
– Mắt: Viêm màng bồ đào, giảm thị lực.
– Thần kinh: Liệt thần kinh sọ, đau đầu, điếc, động kinh, viêm màng não, bệnh tiểu não.
– Tim: Ngất, khó thở, rối loạn dẫn truyền, nhịp nhanh, viêm cơ tim, suy tim ứ huyết.
3.1.2. Cách dùng corticoid
♦ Corticosteroid: Bắt đầu với 30 – 60 mg/ngày bằng đường uống. Sau đó giảm dần tới liều thấp nhất có hiệu quả và duy trì trong 6-12 tháng.
– 4-6 tuần đầu: dùng liều 30-60 mg/ngày
– Có đáp ứng: giảm dần mỗi 10 mg/4-8 tuần, cho tới liều thấp nhất (khoảng 5-10 mg/ngày).
– Trong quá trình giảm dần liều điều trị, nếu xuất hiện các triệu chứng: ho, nặng ngực, khó thở (ở khoảng 60% số bệnh nhân): tăng liều thêm 10-20 mg trong 2-4 tuần để giảm triệu chứng, sau đó lại tiến hành giảm dần liều.
♦ Những trường hợp có tổn thương tim, thần kinh hoặc đường hô hấp trên: Khởi liều corticoid: 80-100mg/ngày. Dùng liên tục cho đến khi bệnh được kiểm soát (thường khoảng 12 tuần), sau đó giảm dần liều tương tự như trên.
3.2. Điều trị thay thế corticoid
3.2.1. Chỉ định
– Không đáp ứng với điều trị corticoid.
– Không dung nạp corticoid, có biến chứng xuất hiện khi dùng corticoid.
– Không giảm được liều corticoid.
3.2.2. Các thuốc
Dùng một trong các thuốc sau, dùng đơn thuần hoặc kết hợp với liều thấp corticoid
♦ Methotrexat
– Dùng đường uống hoặc tiêm bắp.
– Khởi liều với 7,5 mg/tuần. Tăng mỗi 2,5 mg/2 tuần cho đến khi đạt liều 10-15 mg/tuần. Đánh giá hiệu quả sau 4-6 tháng. Cần theo dõi chặt chẽ AST, ALT, công thức máu. Sinh thiết gan cho những bệnh nhân dùng kéo dài quá 18-24 tháng hoặc quá 1 g methotrexate (mặc dù không thấy bằng chứng tổn thương gan).
♦ Cyclophosphamid
– Uống, ngày 1 lần.
– Khởi liều: 25-50 mg/ngày. Tăng dần liều mỗi 25 mg/2 tuần cho đến khi đạt hiệu quả kiểm soát bệnh (không vượt quá 150 mg/ngày). Làm công thức máu 2 lần/tuần, mục tiêu duy trì số lượng bạch cầu: 4-7 giga/ lít.
– Thời gian điều trị: thường kéo dài > 6 tháng.
– Lưu ý: uống nhiều nước (> 2,5 lít/ngày) và theo dõi đái máu (xét nghiệm nước tiểu hàng tháng).
♦ Azathioprin
– Uống, ngày 1 lần.
– Khởi liều: 25 mg/ngày, tăng dần mỗi 25 mg/2-3 tuần, cho tới khi đạt liều 100-150 mg/ngày. Chú ý duy trì số lượng bạch cầu máu > 4 giga/lít.
– Thời gian điều trị > 6 tháng.
– Tác dụng phụ: nôn, buồn nôn, giảm tế bào máu (cần phân biệt với tác dụng ức chế tủy trong bệnh sacoit), tăng enzym gan.
♦ Các thuốc điều trị khác có thể dùng như: chlorambucil, những chất ức chế tế bào T/cytokin như cylosporin và pentoxifyllin, và các thuốc chống sốt rét như chloroquin và hydrochloroquin.
4. TIÊN LƯỢNG
Bệnh có tiên lượng xấu ở những trường hợp:
– Có triệu chứng tổn thương ở nhiều cơ quan.
– Khó thở: là triệu chứng tiên lượng xấu (suy giảm chức năng phổi thường không hồi phục).
– Những tổn thương da, xương, khớp đặc biệt khi xuất hiện ở những người ≥ 30 tuổi.
– Tổn thương thâm nhiễm phổi tiến triển.
TÀI LIỆU THAM KHẢO
1. Drake W., Newman L.S. (2010), “Sarcoidosis”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunders, Elsevier.
2. Gibson G.J., Prescott R.J., Muers M.F. et al. (1996), “British Thoracic Society Sarcoidosis study: effects of long term corticosteroid treatment”, Thorax; 51 (3); pp.238-247.
3. Hunninghake G.W. (1997), “Goal of the treatment for sarcoidosis. Minimize harm for the patient”, Am J Respir Crit Care Med; 156 (5); pp.1369-1370.
4. Moller D.R. (2008), “Systemic sarcoidosis”, Fishmans Pulmonary Disease and Disorders, 4th ed, McGraw-Hill, 11251143.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ TĂNG ÁP ĐỘNG MẠCH PHỔI
1. ĐỊNH NGHĨA
TAĐMP là sự tăng bất thường áp lực động mạch phổi có thể là hậu quả của suy tim trái, tổn thương nhu mô phổi hoặc bệnh lý mạch máu, huyết khối tắc mạch hoặc sự kết hợp của các yếu tố trên. Bình thường áp lực động mạch phổi lúc nghỉ ngơi là 15 mmHg, mỗi năm tăng thêm 1 mmHg. Gọi là tăng áp động mạch phổi khi áp lực động mạch phổi trung bình ở người lớn > 25 mmHg (khi nghỉ ngơi).
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Lâm sàng
– Triệu chứng cơ năng: Khó thở gắng sức, mệt mỏi, đau ngực.
– Khám thực thể: tĩnh mạch cổ nổi, bắt mạch cảnh yếu, nghe tim có T2 mạnh ở ổ van động mạch phổi, tiếng thổi tâm trương do hở van động mạch phổi, thổi tâm thu do phụt ngược dòng vì van ba lá bị hở, xanh tím ngoại vi và/hoặc phù, gan to, cổ trướng ở giai đoạn cuối của bệnh.
2.1.2. Cận lâm sàng
– X-quang ngực đường kính nhánh dưới động mạch phổi phải (chỉ số WOOD) > 16 mm
– Điện tim: trục phải, phì đại thất phải, nhĩ phải: P phế ở DII, DIII, aVF; sóng P ≥ 2/3 sóng R, R cao V1, S sâu ở V6, mỏm tim quay sau.
– Siêu âm tim doppler giúp ước tính áp lực động mạch phổi trung bình > 25 mmHg.
– Thông tim: là thủ thuật cơ bản đánh giá chính xác áp lực động mạch phổi.
2.2. Chẩn đoán nguyên nhân
Phân loại TAĐMP theo lâm sàng (Dana Point, 2008).
2.3.1. TAĐMP
– Tự phát.
– Có tính chất gia đình
– TAĐMP do thuốc (thuốc tránh thai, Rhumenol, Decolgen) và độc tố.
– TAĐMP có liên quan với:
+ Bệnh mô liên kết.
+ Nhiễm HIV.
+ Tăng áp hệ tĩnh mạch cửa.
+ Bệnh tim bẩm sinh.
+ Bệnh sán máng.
+ Thiếu máu tan máu mạn tính.
– TAĐMP kéo dài ở trẻ sơ sinh.
2.3.2. TAĐMP do bệnh tim trái
– Suy tim tâm thu.
– Suy tim tâm trương.
– Bệnh van tim (hẹp van hai lá).
2.3.3. TAĐMP liên quan đến bệnh lý phổi và /hoặc giảm oxy máu
– Bệnh phổi tắc nghẽn mạn tính.
– Bệnh lý phổi kẽ.
– Bệnh lý phổi khác gây rối loạn thông khí hỗn hợp (tắc nghẽn, hạn chế).
– Rối loạn giảm thông khí phế nang.
– Rối loạn thở khi ngủ (hội chứng ngừng thở khi ngủ).
– Sống ở vùng cao.
– Một số bất thường bẩm sinh của phổi.
2.3.4. TAĐMP do bệnh huyết khối và/hoặc tắc mạch mạn tính
– Huyết khối tắc động mạch phổi trung tâm.
– Huyết khối tắc động mạch phổi ngoại vi.
– Tắc mạch phổi không do huyết khối (u, ký sinh trùng, dị vật).
2.3.5. TAĐMP không rõ căn nguyên hoặc do nhiều yếu tố
– Rối loạn về máu: tăng sinh tủy xương, cắt lách.
– Bệnh lý hệ thống: bệnh sacoit, Histiocytosis X, Lymphangioleiomyomatosis, viêm mạch, xơ hóa thần kinh cơ.
– Rối loạn chuyển hóa: bệnh tích glycogen, bệnh Gaucher, rối loạn tuyến giáp.
– Nguyên nhân khác: tắc nghẽn do u chèn ép, viêm xơ hóa trung thất, suy thận mạn tính có lọc máu.
– Chèn ép mạch máu phổi do hạch, u.
3. ĐIỀU TRỊ
3.1. Điều trị hỗ trợ
– Tránh gắng sức.
– Thuốc chống đông đường uống: Nên chỉ định dùng chống đông cho tất cả các bệnh nhân bị TAĐMP. Liều warfarin khởi đầu 1 mg/ngày, cần điều chỉnh để INR đạt 2-3 lần so với chứng.
– Thuốc lợi tiểu: Có thể dùng nhóm furosemide đơn thuần hoặc kết hợp với kháng aldosteron (Spironolacton 25-50 mg/ngày), furosemid + spironolactone 20/50 x 1-2 viên/ngày, indapamid 1,5 mg x 1-2 viên/ngày. Theo dõi chức năng thận và sinh hóa máu, tránh suy thận chức năng.
– Thở oxy liên tục khi áp lực riêng phần oxy máu động mạch (PaO2) < 60 mmHg hoặc SpO2 < 90% để duy trì độ bão hòa oxy (SpO2) > 90%
– Digoxin: làm tăng cung lượng tim mặc dù hiệu quả khi dùng kéo dài không rõ ràng.
– Điều trị loạn nhịp tim nếu có.
3.2. Điều trị căn nguyên TAĐMP: Điều trị bệnh lý gây TAĐMP
3.3. Thuốc điều trị đặc hiệu
– Thuốc chẹn kênh calci: thường chỉ định cho TAĐMP nguyên phát. Các thuốc thường dùng là nifedipin 20mg 8 giờ 1 lần, liều tối đa 240 mg/ngày. Diltiazem 60 mg 8 giờ 1 lần, liều tối đa 720 mg/ngày, amlordipin 5 mg x 1 lần/ngày, liều tối đa 20 mg/ngày. Phải đo huyết áp trước khi dùng từ liều thứ 2 trở đi và nên tăng liều từ từ để đạt được liều tối -u. Các yếu tố ảnh h-ởng tới việc tăng liều là hạ huyết áp và phù chi dưới. Bệnh nhân cần được theo dõi chặt chẽ về hiệu quả và tính an toàn của thuốc. Cần đánh giá lại sau 3 tháng.
– Ức chế enzym Phosphodiesterase – 5: Sildenafil chỉ định cho bệnh nhân TAĐMP với mức khó thở NYHA II, III. Tác dụng cải thiện triệu chứng và khả năng gắng sức. Liều khuyến cáo ban đầu là 25 mg x 3 lần/ngày. Tác dụng phụ thường gặp nhất là đau đầu. Không chỉ định cho bệnh nhân đang dùng nitrat.
– Kháng receptor nội mạch: Bosentan cải thiện triệu chứng và dung nạp gắng sức. Điều trị bắt đầu với 62,5 mg x 2 lần/ngày trong tháng đầu tiên và sau tăng lên 125 mg x 2 lần/ngày. Cần theo dõi chức năng gan. Chống chỉ định ở bệnh nhân điều trị đồng thời với cyclosporin hoặc glyburid.
– Prostacyclins:
+ Iloprost, dùng đường hít được chỉ định cho bệnh nhân TAĐMP với mức độ NYHA III,IV. Điều trị bắt đầu với 2,5 hoặc 5 mcg hít. Tác dụng phụ thường gặp nhất là ho và mẩn đỏ. Vì thời gian bán thải rất ngắn (30 phút) nên khuyến cáo sử dụng thường xuyên 2 giờ 1 lần.
+ Epoprostenol (prostacyclin tổng hợp): giúp cải thiện triệu chứng, khả năng gắng sức và huyết động, và là thuốc duy nhất cải thiện thời gian sống ở bệnh nhân TAĐMP nguyên phát. Điều trị bắt đầu với liều 2-4 ng/kg/phút truyền tĩnh mạch trung tâm, tăng dần liều, liều tối ưu tùy từng bệnh nhân, thường từ 20-40 ng/kg/phút. Tác dụng phụ là nhiễm trùng tại chỗ, tắc catheter, mẩn đỏ, đau xương hàm, ỉa chảy.
+ Treprostinil, chất tương tự với epoprostenol nhưng có thời gian bán thải dài hơn (4 giờ), ổn định ở nhiệt độ phòng, có thể truyền tĩnh mạch hoặc tiêm dưới da. Khi tiêm dưới da gây đau tại chỗ. Tác dụng phụ tương tự với epoprostenol. Liều tối ưu từ 50-100 ng/kg/phút.
3.4. Ghép phổi
Cân nhắc ghép phổi cho bệnh nhân không đáp ứng với điều trị truyền Prostacyclin. Có thể ghép tim – phổi, ghép 1 hoặc 2 phổi.
TÀI LIỆU THAM KHẢO
1. Foster C. (2010), “Pulmonary hypertension”, The Washington Manual of Medical Therapeutics, 33rd ed, Lippincott Williams & Wilkins; 303-312.
2. European Society of Cardiology (ESC) and European Respiratory Society (ERS) (2009), “Guidelines for the diagnosis and treatment of pulmonary hypertension”, European Heart Journal, 30; pp.2493-2537.
3. Rubin L.J. (2010), “Pulmonary vasculitis and primary pulmonary hypertension”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunder, Elsevier.
4. Rubin L.J. (2004), “Diagnosis and management of pulmonary arterial hypertension: ACCP evidence-based clinical practice guidelines”, Chest; 126 (1); pp.4-6.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ NẤM PHỔI
1. ĐẠI CƯƠNG VỀ BỆNH NẤM Ở PHỔI
Bệnh nấm phổi thường là hậu quả của một tình trạng suy giảm miễn dịch: HIV, sử dụng các thuốc ức chế miễn dịch như hóa chất điều trị ung thư, corticoid kéo dài, thuốc chống thải ghép, bệnh hệ thống hoặc nấm phát triển trên nền của một tổn thương phổi có trước như hang lao, giãn phế quản
Người ta phân biệt 2 loại chính: nhiễm nấm cổ điển (Crytococcus, Histoplasmoses), nhiễm nấm cơ hội (Candida, Aspergillus).
Ba loại nấm gây bệnh ở phổi thường gặp nhất: Aspergillus, Candida và Cryptococcus.
2. BỆNH DO NẤM ASPERGILLUS
Nấm Aspergillus gây bệnh ở phổi có 3 thể: U nấm phổi, nấm phổi phế quản dị ứng và nấm phổi xâm nhập.
2.1. Chẩn đoán xác định u nấm (Aspergilloma)
2.1.1. Lâm sàng
Triệu chứng cơ năng và toàn thân
– Có thể có một hoặc nhiều dấu hiệu lâm sàng sau:
+ Sút cân, mệt mỏi, đau ngực, sốt cao 39-40 độ C.
+ Ho ra máu (50-80%): Dây máu, thường tái phát nhiều lần, đôi khi ho ra máu nặng.
– Xảy ra ở bệnh nhân tiền sử có: Lao phổi, điều trị hóa chất chống ung thư, bệnh nhân sử dụng các thuốc ức chế miễn dịch dài ngày: corticoid, thuốc chống thải ghép, bệnh nhân HIV.
– Đôi khi tình cờ phát hiện thấy u nấm trên phim X-quang phổi
2.1.2. Cận lâm sàng
♦ X-quang phổi chuẩn
– U nấm điển hình: tổn thương hình lục lạc gồm một hốc rỗng trong có chứa khối nấm đặc và một liềm khí ở phía trên của khối nấm.
♦ Chụp cắt lớp vi tính ngực: cho phép phát hiện rõ hơn tổn thương hang nấm hình lục lạc với liềm hơi ở phía trên có thể có kèm theo hoặc không các tổn thương khác: xơ co kéo, thoái hóa dạng kén, dày màng phổi nếu tổn thương sát màng phổi, đôi khi có hình ảnh calci hóa trong khối nấm.
♦ Vi sinh: soi trực tiếp và/hoặc cấy đờm, dịch rửa phế quản phế nang tỡm thấy nấm Aspergillus.
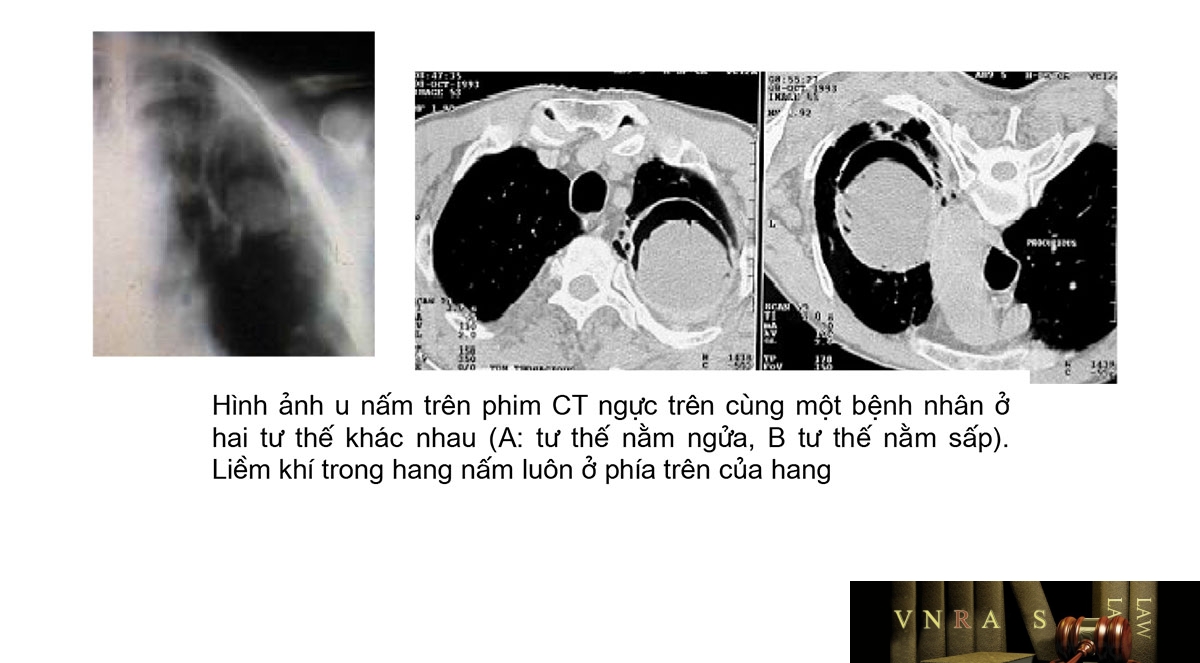
2.2. Chẩn đoán phân biệt u nấm Aspergillus
– Áp xe phổi: Có dấu hiệu ộc mủ, có hình ảnh mức nước hơi trên Xquang, đáp ứng tốt với điều trị kháng sinh.
– Ung thư phổi áp xe hóa: Sinh thiết tổn thương thấy tổn thương ung thư.
2.3. Chẩn đoán xác định nấm Aspergillus phế quản phổi dị ứng (còn gọi bệnh Hinson Pepys)
Là một tình trạng tăng tính nhạy cảm của phế quản phổi đối với nấm aspegillus fumigatus.
2.3.1. Lâm sàng
– Triệu chứng của hen phế quản tiến triển từng đợt ở bệnh nhân có tạng atopi (eczema, dị ứng thức ăn, viêm mũi xoang dị ứng…).
– Hen ở những bệnh nhân này thường nặng dai dẳng và thường phụ thuộc corticoid.
– Trong cơn hen khám phổi thấy có ran rít ran ngáy.
2.3.2. Cận lâm sàng
– Tổn thương thâm nhiễm ở phổi trên X-quang, đôi khi có hình ảnh giãn phế quản ở những phế quản lớn.
– Tăng bạch cầu -a acid trong máu ngoại vi > 500 mm³.
– IgE trong máu tăng > 2000 UI/ml.
– Tìm thấy nấm Aspegillus và nhiều bạch cầu ưa acid trong đờm.
2.4. Chẩn đoán phân biệt nấm Aspergilus phế quản phổi dị ứng
– Viêm phế quản do nấm gây tắc nghẽn: Do xâm nhập của nấm aspergillus vào khí quản và các phế quản ở gần ở người không có cơ địa dị ứng.
– U hạt phế quản: Ho, khó thở rít, đau ngực, có ho máu, sốt, suy sup toàn thân. X-quang có những nốt đơn độc hoặc nhiều nốt, hình ảnh xẹp phổi, những khối hoại tử ở nhu mô phổi.
– Viêm phổi tăng bạch cầu ái toan (Hội chứng Churg Strauss, bệnh Carrington): Tổn thương thâm nhiễm ở phổi và tăng bạch cầu ái toan trong máu ngoại vi.
– Bệnh phổi do ký sinh trùng: Có tổn thương thâm nhiễm mau bay ở phổi (hội chứng Loeffler).
2.5. Chẩn đoán xác định nấm Aspergillus thể xâm nhập
2.5.1. Lâm sàng
– Ở bệnh nhân có giảm bạch cầu hoặc suy giảm miễn dịch: có thể có một hoặc nhiều dấu hiệu: sốt kéo dài dùng kháng sinh phổ rộng không đỡ, ho khan dai dẳng, giảm khi dùng corticoid, có thể ho ra máu mức độ nhẹ tới nặng. Đau ngực kiểu đau màng phổi, mệt mỏi, chán ăn, gầy sút cân…
– Khám phổi: thường nghèo nàn, đôi khi có ran nổ khu trú hoặc chỉ có hội chứng 3 giảm.
2.5.2. Cận lâm sàng
– Xquang phổi, chụp cắt lớp vi tính: tổn thương dạng đám mờ hoặc nốt mờ mà có bóng xung quanh nốt mờ do chảy máu và có hoặc không có các tổn thương kiểu viêm phổi hoại tử hoặc nhiều ổ áp xe nhỏ. Đôi khi có tràn khí màng phổi, tràn dịch màng phổi.
– Nội soi phế quản: đôi khi có tổn thương viêm loét kèm giả mạc trắng trong lòng khí phế quản. Soi trực tiếp thấy sợi nấm và cấy được nấm Aspergillus từ dịch rửa phế quản phế nang.
– Tìm thấy sợi nấm và xâm nhập của nấm trên mảnh sinh thiết qua nội soi phế quản hoặc trên bệnh phẩm sinh thiết xuyên thành ngực dưới hướng dẫn của chụp cắt lớp vi tính.
3. BỆNH PHỔI DO NẤM CANDIDA
3.1. Chẩn đoán xác định nấm phổi Candida
3.1.1. Lâm sàng
Trên bệnh nhân có giảm bạch cầu kéo dài, suy giảm miễn dịch có đặt ống thông tĩnh mạch, ống dẫn lưu các khoang để lâu xuất hiện các dấu hiệu:
– Sốt thất thường kéo dài mức độ trung bình tới nặng.
– Ho khan hoặc có đờm.
– Có thể xuất hiện khàn tiếng.
– Tổn thương ở miệng, họng: một lớp màu trắng phủ toàn bộ mặt lưỡi khó nuốt có thể có các ổ loét kèm giả mạc trắng trên niêm mạc miệng.
– Đau sau xương ức, thở rít hoặc có cơn khó thở như hen phế quản, đáp ứng với thuốc giãn phế quản, đáp ứng với kháng sinh.
3.1.2. Cận lâm sàng
Xét nghiệm:
– X-quang phổi: tổn thương dạng đám mờ, nốt mờ tròn đơn độc hoặc rải thành đám.
– Nội soi phế quản: có thể có tổn thương bề mặt phế quản được lót bởi một lớp màu ghi không dính, trải dài suốt dọc lòng phế quản, có khi hoại tử bao phủ lên trên bề mặt niêm mạc.
– Tìm thấy nấm Candida trong dịch rửa phế quản phế nang và trên mảnh sinh thiết qua nội soi phế quản hoặc sinh thiết xuyên thành ngực.
– Cấy máu có nấm Candida.
– Nội soi thực quản, dạ dày có tổn thương do nấm Candida.
4. BỆNH PHỔI DO NẤM CRYPTOCOCUS
4.1. Chẩn đoán nấm phổi do Cryptococus
4.1.1. Lâm sàng
– Sốt, đau đầu, chóng mặt.
– Kich thích, rối loạn ý thức, có những cơn co giật, hôn mê, liệt thần kinh sọ, vận động.
– Tăng áp lực sọ là yếu tố tiên lượng xấu, dễ tử vong.
– Triệu chứng hô hấp: ho dai dẳng, khó thở, đau ngực không xác định.
– Trên da: có các nốt phỏng, loét.
4.1.2. Cận lâm sàng
♦ X-quang:
– Thâm nhiễm phổi đồng nhất, hình ảnh hạch to ở rốn phổi. Xẹp phổi thùy hoặc phân thùy. Có thể có hình ảnh giãn phế quản.
– Tổn thương nhu mô phổi dạng l-ới nốt, áp xe hoặc viêm màng phổi.
♦ Các tổn thương khác: Tổn thương ở mắt, xoang, tủy sống, hạch, lách, cơ quan tiêu hóa, tiết niệu.
♦ Xét nghiệm miễn dịch học.
– IgE toàn bộ tăng > 1000 ng/ml (bình thường 420 UI/ml), có thể giảm đi sau khi điều trị corticoid.
– Định lượng precipitin trong máu là xét nghiệm khá đặc hiệu.
♦ Xét nghiệm tìm nấm.
– Khi nhuộm bệnh phẩm với mực Tàu thấy rõ sợi nấm.
– Nuôi cấy trong môi trường Sabouraud: dịch não tủy, dịch rửa phế quản phế nang, mảnh sinh thiết phế quản hoặc phổi, cấy máu có nấm.
♦ Xét nghiệm tìm kháng thể đặc hiệu: Kỹ thuật ELISA: khi lượng IgE hoặc IgG gấp 2 lần trong huyết thanh của bệnh nhân bị hen.
5. ĐIỀU TRỊ
5.1. U nấm Aspergilloma
– Chủ yếu điều trị phẫu thuật cắt bỏ thùy phổi hoặc một phổi.
– Thuốc kháng nấm ít có tác dụng đối với u nấm.
– Trong trường hợp có chống chỉ định đối với điều trị ngoại khoa và có ho máu nặng thì gây tắc động mạch phế quản.
5.2. Điều trị nấm Aspergillus phế quản phổi dị ứng
Điều trị cơ bản là corticoid đường uống nhằm làm giảm phản ứng viêm – quá mẫn với Aspergillus: hai tuần đầu dùng prednisolon 0,5 mg/kg/ngày, sau đó giảm dần có thể dùng phối hợp itraconazole.
5.3. Điều trị nấm Aspergillus xâm nhập
Thuốc kháng nấm
Tùy theo điều kiện sẵn có và tùy thuộc vào tình trạng bệnh nhân có thể lựa chọn một trong 2 thuốc sau:
♦ Amphoricin B-Dexoxycholat: Pha truyền tĩnh mạch liều tăng dần (theo quy trình truyền amphotericin B).
Độc tính và tương tác thuốc: độc với thận có thể gây co thắt phế quản và hạ huyết áp, hạ kali máu, ức chế tủy gây giảm ba dòng. Nguy cơ độc tính tăng khi kết hợp với cyclosporin, aminoglycosid, tacrolimus, cisplatin, acetazolamid. Dùng phối hợp với zidovudin làm tăng nguy cơ gây độc cho thận và hệ tạo máu. Chống chỉ định: quá mẫn với thuốc. Thận trọng: phụ nữ mang thai, suy gan, suy thận, rối loạn sinh tủy.
* Quy trình truyền amthotericin B tĩnh mạch:
Trước khi dùng thuốc: Kiểm tra công thức máu, điện giải đồ, chức năng gan, điện tâm đồ, bù kali nếu thiếu.
Ngày đầu tiên:
– Pha 10 ml dung dịch Glucose 5% + 50 mg amphotericin B (01 lọ).
– Lấy 10 ml thuốc đã pha cho vào 500 ml Glucose 5%.
– Truyền TM qua máy truyền dịch 10ml trong 30 phút, theo dõi sát BN.
– Nếu an toàn, tiếp tục truyền với tốc độ 50 ml/h.
Những ngày sau: không phải thử test, truyền tốc độ 50 ml/h
Liều thuốc: 0,1-0,3 mg/kg/ngày, tăng liều 5-10 mg/ngày cho tới liều 0,5-1 mg/kg/ngày. Ví dụ: bệnh nhân nặng 60 kg → liều ngày đầu 1/3 lọ, liều ngày thứ 2, thứ 3 là 1/2 lọ, liều ngày 4, 5, 6 là 2/3 lọ, các ngày sau 1 lọ/ngày.
Tổng liều: không quá 2 g trong một đợt điều trị.
Lưu ý:
– Trước truyền 60 phút cho BN uống 2 viên paracetamol 0,5 g, sau 30 phút tiêm bắp 01 ống dimedrol 10 mg.
– Trong quá trình truyền: 30 phút lắc chai 1 lần.
– Chuẩn bị sẵn methylpredisolon 40 mg, nếu có biểu hiện sốc thì tiêm tĩnh mạch 1 lọ.
– Thường xuyên cho thêm kali 2-4 g/ngày, uống trong quá trình điều trị nếu không có tăng kali máu. Theo dõi: chức năng gan, thận, công thức máu, điện giải đồ một tuần/một lần.
♦ Itraconazol
Chống chỉ định: BN có mức lọc cầu thận < 30 ml/phút, phụ nữ đang cho con bú, có tiền sử quá mẫn với thuốc hoặc thành phần của thuốc. Thận trọng: phụ nữ mang thai, suy gan.
– Dùng tấn công trong 2 ngày đầu: truyền 200 mg trong 1 giờ x 2 lần/ngày.
– Từ ngày thứ 3 trở đi: truyền 200 mg trong 1 giờ x 1 lần/ngày x 12 ngày.
* Quy trình truyền itraconazol (Sporanox) tĩnh mạch:.
– Trước khi dùng thuốc: Kiểm tra CTM, ĐGĐ, chức năng gan thận, điện tâm đồ.
– Một liều có 200 mg itraconazol tương ứng với 60 ml dung dịch được pha truyền.
– Cách pha dịch truyền:
– Rút thuốc itraconazol ở lọ thủy tinh (250 mg trong 25 ml).
– Bơm toàn bộ thuốc vào túi dung môi đóng sẵn (50 ml natri chlorid 0,9%) tạo ra 75 ml dung dịch truyền. Lắc nhẹ nhàng dung dịch sau khi pha.
– Truyền tĩnh mạch qua bầu đếm giọt ngay sau khi pha thuốc tránh tiếp xúc trực tiếp với ánh sáng mặt trời (có thể để ánh sáng phòng).
– Truyền tĩnh mạch qua bầu đếm giọt (hoặc máy truyền dịch) tốc độ 1 ml/phút (60 ml/h).
– Truyền được 60 ml thì dừng truyền (tương ứng đã truyền được 200 mg Sporanox), bỏ 15 ml còn lại. Tráng dây truyền dịch bằng 20 ml natri chloride 0,9%.
– Rút bỏ dây truyền dịch, dây nối khóa van (không sử dụng đường truyền này để truyền các thuốc tiếp theo).
– Theo dõi: chức năng gan, thận, công thức máu, điện giải đồ một tuần/một lần.
– Sau đó chuyển điều trị duy trì thuốc đường uống với liều 200 mg/ngày x 3 tháng.
– Độc tính và tương tác thuốc: Các thuốc kháng acid, chẹn kênh calcium (amlodipin, nifedipin); hạ đường huyết khi cho đồng thời sulfonylureas; tăng nồng độ tacrolimus và cyclosporin trong huyết tương khi sử dụng liều cao. Hiện t-ợng tiêu cơ vân khi cho với các thuốc ức chế enzym HMG-CoA reductase (lovastatin, simvastatin). Khi cho cùng cisaprid có thể gây bất thường nhịp tim và thậm chí tử vong; tăng nồng độ digoxin trong máu; tăng nồng độ midazolam, triazolam trong huyết tương; có thể giảm tác dụng của phenytoin và rifampicin.
5.4. Điều trị nấm phổi do Candida
Dùng thuốc kháng nấm:
– Amphotericin B (loại tan trong nước) liêu 0,5 – 1 mg/kg/ngày. Thời gian từ 4-6 tuần, phối hợp với flucytosin cytosin 100-200 mg/kg/ngày.
– Dùng Amphotericin B thông thường hay độc với gan nên người ta khuyên dùng liposomal amphotericin B liều 3-5 mg/kg/ngày truyền tĩnh mạch. Thời gian cũng phải bảo đảm 4 tuần điều trị.
– Lưu ý: cần bổ sung kali và theo dõi sát điện giải đồ của bệnh nhân để bù kali kịp thời.
Khi có nấm thực quản do Candida kèm theo
+ Ketoconazol 200-400 mg/ngày, thời gian 1-2 tuần
+ Fluconazol 100-200 mg/ngày, thời gian 1-2 tuần
+ Hoặc itraconazol 200-400 mg/ngày kéo dài 2 tuần.
5.5. Điều trị nấm phổi do Cryptococus
Đối với bệnh nhân nhiễm nấm phổi cryptococcus nặng, không phải nhiễm HIV, nên tấn công bằng amphotericin B (loại tan trong nước) liều 0,7 – 1 mg/kg/ngày, thời gian từ 4 tuần phối hợp với flucytosin 100 mg/ngày uống chia làm 4 lần trong 4 tuần rồi điều trị củng cố bằng fluconazol 400 mg/ngày thời gian 8 tuần. U có nhiều độc tính với amphotericin B loại tan trong nước thì dùng liposomal amphotericin B. Điều trị duy trì fluconazol 200 mg/ngày thời gian 6 tháng.
Đối với bệnh nhân nhiễm nấm phổi Cryptococcus nhẹ có thể dùng fluconazol 400 mg/ngày thời gian 6- 12 tháng.
TÀI LIỆU THAM KHẢO
1. Fichtenbaum C.J., Zackin R. Rajicic et al. (2000), “Amphotericin B Oral Suspension for Fluconazole-Refractory Oral Candidiasis in Persons With HIV Infection. Adult AIDS Clinical Trials Group Study Team 295”, AIDS; 14 (7); pp.845-852.
2. Jean-Paul Latgé (1999), “Aspergillus fumigatus and Aspergillosis”, Clinical Microbiology Reviews, 12 (2); pp.310-350.
3. Kavanagh K. (2007), “New insights in Medical Mycology”, Springer.
4. Marr K.A., Kauffman C.A. (2011), “Treatment and prevention of invasive aspergillosis”. Up to date version 19.1.
5. Slain D. (1999), “Lipid-Based Amphotericin B for the Treatment of Fungal Infections”, Pharmacotherapy; 19; pp.306.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ SÁN LÁ PHỔI
1. ĐẠI CƯƠNG
Trên thế giới: Bệnh được phát hiện vào năm 1878 sau khi phân lập được sán lá phổi ở con hổ Bengal bị chết tại vườn bách thú Amsterdam. Các nước Đông Nam châu á chịu ảnh hưởng nhiều nhất do thói quen ăn thực phẩm sống như ăn của, tôm không được đun chín mang ký sinh trùng sán lá phổi. Người ta ước tính rằng tại châu á có khoảng 80% loài của nước ngọt bị nhiễm loại ký sinh trùng này.
Ở Việt Nam: Châu Đốc là thị xã đầu tiên thuộc tỉnh Kiên Giang được phát hiện trường hợp mắc bệnh sán lá phổi từ năm 1906. Hiện nay bệnh có mặt ở ít nhất 9 tỉnh thành (Lai Châu: 6,4-7,4%; Lào Cai: 3-4,5%; Hoà Bình: 3,3-11,3%; Sơn La: 3,4-15%; Hà Giang: 2,1%; Yên Bái: 0,9-10,9%; Lạng Sơn: 0,3%; Nghệ An; Phú Thọ…) (1).
2. CHẨN ĐOÁN
2.1. Triệu chứng lâm sàng
Triệu chứng phụ thuộc giai đoạn của bệnh. Sau khi nhiễm ấu trùng sán, bệnh nhân có thể xuất hiện đau bụng, ỉa chảy; giai đoạn ấu trùng sán qua cơ hoành lên phổi: bệnh nhân có thể có tràn dịch hoặc tràn khí màng phổi. Ở giai đoạn mạn tính, sán c- trú ở nhu mô phổi, và đường thở dưới dạng nang, khi vỡ vào đường thở sẽ gây các triệu chứng:
– Ho kéo dài: Gặp ở 62-100% bệnh nhân
– Ho máu: Gặp ở 61-95%, thường chỉ ho đờm lẫn dây máu, hiếm khi xuất hiện ho máu nặng.
– Đau ngực: 38-94%.
– Một số bệnh nhân có thể có tràn dịch màng phổi, và có thể gây khó thở.
– Khám phổi: Có thể thấy ran nổ nhỏ hạt.
– Cần lưu ý: Do bệnh mạn tính, khó chẩn đoán, nhiều trường hợp chẩn đoán nhầm là lao phổi; tuy nhiên, cũng có bệnh nhân cùng mắc cả lao phổi và sán lá phổi.
2.2. Chẩn đoán xác định
Cần lưu ý chẩn đoán sán lá phổi ở những bệnh nhân có các triệu chứng hô hấp mạn tính, kèm theo các yếu tố sau:
– Tiền sử có ăn cá, của chưa được nấu chín; đặc biệt khi ăn ở dạng tươi sống.
– Phân lập được trứng sán lá phổi trong đờm hoặc phân. Do khó tìm được trứng sán lá phổi trong một lần, nên cần thực hiện xét nghiệm đờm nhiều lần.
– Xét nghiệm ELISA máu dương tính với sán lá phổi có độ nhạy và độ đặc hiệu cao.
– Một số kết quả xét nghiệm khác như: Tăng bạch cầu ái toan, tăng IgE máu ngoại vi.
– X-quang và cắt lớp vi tính phổi: Không có tổn thương đặc trưng, có thể gặp các dạng tổn thương: nốt mờ, tràn khí màng phổi, tràn dịch màng phổi, mờ khoảng kẽ, hang, kén hình nhẫn giống giãn phế quản.
2.3. Chẩn đoán phân biệt
– Lao phổi: Là bệnh lý dễ nhầm nhất do bệnh tiến triển mạn tính, một số trường hợp sán lá phổi có tổn thương dạng hang. Việc chẩn đoán phân biệt thường dựa vào yếu tố dịch tễ, tình trạng tăng bạch cầu ái toan máu ngoại vi, ELISA máu dương tính với sán lá phổi. Một số trường hợp cần tiến hành nội soi phế quản, sinh thiết phổi xuyên thành ngực. Cần lưu ý, có một số bệnh nhân có thể đồng thời mắc cả lao và sán lá phổi.
– Ung thư phổi: Bệnh nhân thường có tiền sử hút thuốc lá, thuốc lào nhiều năm, gầy sút cân. Chẩn đoán phân biệt dựa vào việc tìm thấy hình ảnh tế bào ung thư trong bệnh phẩm lấy từ u phổi, hạch thượng đòn hoặc dịch màng phổi.
– Các trường hợp ho ra máu khác như: nấm phổi, giãn phế quản, bệnh phổi biệt lập.
– Một số bệnh lý khác có thể gây chẩn đoán nhầm: Hội chứng Loeffler, coccidioidomycosis, histoplasma, nocardia.
3. ĐIỀU TRỊ
Các thuốc điều trị có thể sử dụng một trong các loại sau đây:
3.1. Praziquantel
Viên 600 mg, là thuốc điều trị sán phổi tốt nhất hiện nay. Liều dùng 25 mg/kg x 3 lần/ngày x 3 ngày. Đối với phụ nữ đang cho con bú phải ngừng cho con bú trong vòng 72h sau khi uống thuốc này.
– Tác dụng phụ: Sốt, đau đầu, khó chịu, chóng mặt, buồn ngủ (nên thận trọng với lái xe, tàu), đau bụng hoặc co cứng bụng, chán ăn. Buồn nôn, nôn, ỉa chảy lẫn máu.
– Chống chỉ định sử dụng thuốc đối với những trường hợp quá mẫn với thuốc, phụ nữ có thai trong 3 tháng đầu hoặc đang mắc bệnh gạo, sán mắt, bệnh gan sán tủy sống.
3.2. Triclabendazol: Liều 10 mg/kg/lần, dùng thuốc 1 -2 lần/ngày.
3.3. Bithionol: 30 mg/kg/ngày; thuốc dùng cách ngày, trong 20-30 ngày.
3.4. Niclosamid: Liều duy nhất 2 mg/kg. Tuy nhiên, thuốc ít được dùng do nguy cơ xuất hiện tai biến nặng.
4. PHÒNG BỆNH
Biện pháp dự phòng bệnh tốt nhất là chỉ ăn, uống đồ đã nấu chín. Rửa sạch tay, đồ dùng đun nấu ngay sau khi tiếp xúc với cá, tôm, của sống, hoặc thịt của những động vật có nguy cơ bị sán lá. Chiếu tia X cũng có thể làm sạch ấu trùng sán lá phổi (tuy nhiên, không phải biện pháp khuyến cáo dùng) trong trường hợp nhất thiết phải dùng thực phẩm t-ơi sống làm món ăn.
TÀI LIỆU THAM KHẢO
1. Huỳnh Hồng Quang (2001), “Bệnh phổi do ký sinh trùng sán lá phổi Paragonimus Spp. cần phân biệt với bệnh lao và một số bệnh khác”, Thư viện điện tử.
2. Aka N.A., Adoubryl K., Rondelaud D. et al. (2008), “Human paragonimiasis in Africa”, Ann Afr Med J, 7 (4); pp.153-162.
3. Choi D.W. (1990), “Paragonimus and paragonimiasis in Korea”. Kiseaenqchunghak Chapchi, 28; pp.79-102
4. Leder K., Weller P.F., Baron E.L. (2012), “Paragonimiasis”, UpToDate 2012.
5. McCarthy J., Nutman T.B. (2010), “Parasitic Lung Infections”. Murray and Nadel’s Textbook of Respiratory Medicine, 5th ed, 37, pp.850-882.
6. Procop G.W. (2009), “North American paragonimiasis (caused by Paragonimus Kellicotti) in the context of global paragonimiasis”, Clin Microbiol Rev. Jun; 22 (3); pp.415-446.
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH SÁN MÁNG PHỔI (PULMONARY SCHISTOSOMIASIS)
1. ĐẠI CƯƠNG
Bệnh sán máng (schistosomiasis) còn gọi là bệnh Bilharzs hay sốt ốc là một bệnh nhiễm ký sinh trùng, gây ra bởi một số loài sán thuộc giống Schistosoma. Mặc dù tỷ lệ tử vong do bệnh này rất thấp, song bệnh sán máng thường tiến triển mạn tính và có thể gây tổn thương nhiều cơ quan trong cơ thể trong đó có phổi, ở trẻ em chúng gây chậm phát triển về trí tuệ và thể chất.
Sán máng phổi có thể gặp ở những người nhiễm S. mansoni, S. japonicum hoặc S. haematobium có gan lách to. Sau khi xâm nhập qua da, trứng sán chu du đến tiểu động mạch phổi, tại đây trứng sán gây viêm hạt, u hạt làm tắc động mạch phổi, gây tăng áp lực động mạch phổi và tâm phế mạn.
Sán máng là nguyên nhân thứ 2 về bệnh ký sinh trùng gây suy giảm nền kinh tế xã hội đứng sau sốt rét. Bệnh hay gặp ở châu á, châu Phi và khu vực Nam Mỹ, đặc biệt ở những vùng có tồn tại nhiều ốc nước ngọt – điều kiện và vật chủ trung gian gây bệnh sán máng. Bệnh sán máng ảnh h-ởng nhiều đến các quốc gia đang phát triển, đặc biệt trẻ em hay mắc phải do bơi lội hoặc chơi đùa trong các vùng nước nhiễm mầm bệnh.
Người ta ước tính có khoảng 700 triệu người có nguy cơ nhiễm loại bệnh nhiễm ký sinh trùng này ở ít nhất trong 74 nước được coi là có yếu tố dịch tễ như làm nông nghiệp, làm các việc nhà lặt vặt (trẻ em, phụ nữ giặt quần áo, tắm rửa ở các nguồn nước ô nhiễm), người có các hoạt động tiêu khiển, đánh bắt cá ở nguồn nước bị ô nhiễm loại sán này. Sự lan truyền bệnh khác biệt nhau ở một vài nước. Hiện nay, trên thế giới có hơn 207 triệu người mắc bệnh sán máng; bệnh chủ yếu được tìm thấy ở các nước đang phát triển như châu Phi (85% trường hợp), châu á, Nam Mỹ, Trung cận Đông và vùng Caribbean. Người ta ước tính hiện có đến 120 triệu người mắc bệnh sán máng có triệu chứng và 20 triệu trường hợp có triệu chứng lâm sàng nặng. Hơn 200.000 người chết hàng năm do bệnh sán máng ở vùng hạ sa mạc Sahara châu Phi. ở những vùng có yếu tố dịch tễ, trẻ em là đối tượng dễ nhiễm bệnh. Cường độ và khả năng ảnh hưởng của bệnh tăng theo tuổi và đạt đỉnh điểm ở độ tuổi giữa 10-20. Đối với lứa tuổi lớn hơn có sự khác biệt nhưng không đáng kể. Ngày nay, người ta còn phát hiện thấy nhiều trường hợp mắc schistosomiasis ở cả những nước không có yếu tố dịch tễ do tình trạng di cư và khách tham quan du lịch ngày càng phát triển trong những năm gần đây.
Tác nhân gây bệnh: Ký sinh trùng sán máng (genus schistosoma – S. mansoni, S. mekongi, S. intercalatum, S. hematobium, and S. japonicum) là tác nhân gây bệnh. Ký sinh trùng xâm nhập vào cơ thể người bằng xuyên qua da và sau đó theo đường hệ thống tĩnh mạch đến tĩnh mạch cửa nơi chúng sẽ đẻ trứng và sẽ gây ra bệnh cảnh lâm sàng cấp hoặc mạn tính.
Vật chủ: Ốc nước ngọt họ Planorbidae là vật chủ trung gian truyền bệnh ấu trùng sán máng và con người cũng là một vật chủ trung gian.
Chu trình phát triển và gây bệnh của sán máng: Nguồn nước ngọt bị ô nhiễm bởi phân hoặc nước tiểu của những bệnh nhân bị bệnh sán máng chứa rất nhiều trứng sán máng. Trứng sán máng gặp nước sẽ nở ra các ấu trùng sán máng có lông bơi tự do trong nước. ở trong cơ thể ốc, ấu trùng lông thực hiện sinh sản vô tính nhiều lần để tạo thành hàng nghìn ấu trùng có đuôi rồi chui ra khỏi ốc. Khi tiếp xúc với da người, các ấu trùng đuôi có khả năng bám dính, xuyên qua da và di chuyển theo mạch máu, chu du đến phổi và ở đó chúng thực hiện các bước thay đổi, phát triển cần thiết để di chuyển đến gan. ở giai đoạn ấu trùng xuyên qua da người bệnh thường có cảm giác ngứa, nhưng đại đa số trường hợp đều không nhận thấy triệu chứng này. Trong quá trình di chuyển ấu trùng có đuôi thay đổi và phát triển từ schistosomula thành sán đực và cái tr-ởng thành (khoảng 7 tuần). Trong cơ thể người sán kết hợp chặt chẽ với protein của người bệnh vào cấu trúc bề mặt của chúng, do vậy, hầu hết các trường hợp nhiễm bệnh đáp ứng miễn dịch của cơ thể tạo ít hoặc hoàn toàn không tạo ra với loại ký sinh trùng này. Sau khi ký sinh trùng kết hợp với nhau ở tĩnh mạch cửa hoặc hệ thống bể chứa máu rồi sẽ đẻ trứng. Khác hẳn với các ký sinh trùng trưởng thành trứng của chúng lại có khả năng kích thích đáp ứng miễn dịch của vật chủ mạnh đối với ký sinh trùng. Một số trứng chu du đến tổ chức ruột hoặc bàng quang và được thải ra ngoài theo phân hoặc nước tiểu, một số khác tràn vào mạch máu và ẩn náu trong các tổ chức khác nhau của cơ thể người bệnh. Các trứng bị loại ra khỏi cơ thể qua đường nước tiểu hoặc phân có thể đạt đến mức phát triển trưởng thành trong nước ngọt và hoàn thành chu kỳ sống của nó ở những con ốc nhiễm bệnh. Ngoài ra, một số sán máng trưởng thành có thể chu du đến các cơ quan khác (như mắt hoặc gan). Loại chu kỳ này thường là biến chứng của S. japonium species, chúng có thể gây bệnh cho các vật nuôi hoặc hoang dại. S. hematobium thường là tác nhân gây bệnh ở người như gây viêm bàng quang, trong khi các loại khác hay gây nhiễm trùng ở ruột. Loại schistosomiasis niệu sinh dục thường có nguy cơ cao ở những bệnh nhân nhiễm HIV, đặc biệt phụ nữ. Các triệu chứng lâm sàng cấp hoặc mạn tính của bệnh được cho là chủ yếu do phản ứng miễn dịch của người bệnh đối với trứng ký sinh trùng di chuyển trong cơ thể. Các triệu chứng mạn tính chủ yếu do trứng không được loại bỏ ra khỏi cơ thể.
2. BIỂU HIỆN PHỔI TRONG BỆNH SÁN MÁNG
Tổn thương phổi do schistosoma không phải hiếm gặp. Tình trạng tổn thương của phổi phụ thuộc vào chủng loại, số lượng ký sinh trùng, phản ứng miễn dịch của người bệnh và giai đoạn nhiễm trùng. Schistosoma haematobium, S. mansoni, S. japonicum Schistosoma haematobium, S. mansoni và S. japonicum có các thể khác nhau gây tổn thương ở nhiều cơ quan và bệnh lý mang tính địa phương, vùng địa lý. Lâm sàng bệnh phổi do sán máng có thể biểu hiện cấp, bán cấp hoặc mạn tính do tính phức tạp của chu trình phát triển của sán trong vật chủ, các thể tổn thương của phổi gây ra.
2.1. Nhiễm sán máng phổi cấp tính
Sự xâm nhập của các ấu trùng sán máng (schistosomules) vào cơ thể có thể gây ra viêm phổi thoáng qua, thâm nhiễm mau bay trên phim X-quang (hội chứng Loeffler). Sự phát triển của sán máng tr-ởng thành trong thời gian từ 2-4 tuần sẽ gây ra một phản ứng cấp, tình trạng này có thể gây tổn thương phổi cấp. Bệnh nhân có biểu hiện lâm sàng: sốt, ho, thở rít và ban đỏ trên da kết hợp với tăng bạch cầu ái toan (hội chứng Katayama). Ngoài ra, bệnh nhân có thể có rét run, đau đầu, nổi hạch ngoại biên và gan lách to.
Biểu hiện lâm sàng của đợt cấp do nhiễm S. haematobium được ghi nhận ở các du khách đến những vùng có yếu tố dịch tễ, nhưng khá hiếm gặp đối với dân bản xứ. Phản ứng viêm tại phổi được cho là một dạng của viêm phổi phế quản dị ứng do có kết hợp với các phức hợp miễn dịch tuần hoàn và tăng bạch cầu ái toan trong máu.
X-quang: Hình ảnh thâm nhiễm dạng nốt nhỏ (micronodular infiltrates), hiếm gặp hơn đó là hình ảnh đông đặc phế nang. Gần đây, nhiều trường hợp do S. mansoni ở Brazin người ta phát hiện dấu hiệu thường gặp là dày thành phế quản trên X-quang.
2.2. Nhiễm sán máng phổi bán cấp
Tùy thuộc vào chủng loại, sán máng sẽ chu du từ các mạch máu hệ cửa đến vị trí đẻ trứng. Trứng sán di chuyển ngược với dòng tĩnh mạch vào các tổ chức được dẫn lưu bằng tĩnh mạch, kích thích phản ứng viêm mạch và hình thành u hạt. Trong trường hợp nhiễm S. haematobium các trứng hoặc sán có thể gây tắc động mạch phổi cũng như xâm nhập vào nhu mô phổi. Phản ứng viêm hạt có thể lan toả khu trú hoặc; ổ viêm có thể lan rộng giống như khối u phổi trên X-quang. Quá trình này có thể tiến triển không có triệu chứng hoặc nếu chụp cắt lớp vi tính ngực có tiêm cản quang tính mạch có thể phát hiện thấy tổn thương tắc nghẽn mạch phổi. Lâm sàng có thể có ho, thiếu ôxy, phù phổi mà hậu quả dẫn đến tình trạng bệnh nặng hoặc tử vong người bệnh.
Chụp X-quang phổi có thể thấy hình ảnh thâm nhập dạng đám mờ, đôi khi có tràn dịch màng phổi. Việc điều trị có thể gây viêm phổi phản ứng. Các trứng và sán chết trong phổi kích thích viêm biểu hiện bằng sốt, ho, thở rít đôi khi có thể kết hợp với tăng bạch cầu ái toan máu. Đối với những trường hợp này chụp X-quang phổi có thể phát hiện các tổn thương thâm nhiễm mới. Đôi khi viêm phổi cấp xẩy ra sau khoảng 2 tuần điều trị. Tác nhân của tình trạng viêm phổi này được cho là do sán trưởng thành từ tĩnh mạch chậu đến phổi gây tắc nghẽn mạch tại đây.
2.3. Nhiễm sán máng phổi mạn tính
Nhiễm sán máng phổi mạn tính biểu hiện tổn thương u hạt hoặc tổn thương kẽ do viêm mạch là hậu quả của tình trạng lắng đọng lan tỏa của trứng sán trong các mạch máu phổi. Trong trường hợp nhiễm trùng do S. haematobium, hậu quả của tình trạng nghẽn mạch nặng do trứng sán từ đám rối tĩnh mạch hang đến phổi. Đối với trường hợp nhiễm S. mansoni và S. japonicum do sán trưởng thành sống trong tĩnh mạch mạc treo bị ứ đọng lại tại các tiểu tĩnh mạch cửa trong gan gây ra u mạch, tắc tĩnh mạch cửa và qua nhiều năm gây xơ hóa dẫn đến tăng áp lực tĩnh mạch cửa. Tiếp đó các hệ thống nhánh nối (shunt) tĩnh mạch cửa cho phép trứng sán đi qua trực tiếp đến phổi và 26% số bệnh nhân có bệnh gan lách to do sán máng sẽ tiến triển tiếp tục bị tổn thương bệnh phổi kẽ do sán máng (interstitial pulmonary schistosomiasis). Trong những trường hợp như vậy trên X-quang phổi sẽ có những hình ảnh thâm nhiễm tổ chức kẽ, các nốt mờ nhỏ (micronodular) điển hình và có thể có xơ hoá. Hình ảnh trên phim cắt lớp vi tính ngực có liên quan rõ rệt với tính chất của tổn thương mô bệnh học trong bệnh phổi mạn tính ổn định do S. mansoni. 7- 23% trường hợp mắc bệnh schistosoma phổi mạn tính có tăng áp lực động mạch phổi do viêm nội mạc mạch, u hạt gây tắc nghẽn tiểu động mạch và mao mạch tiến triển dẫn đến các biến đổi xơ hóa nhu mô phổi. Biểu hiện lâm sàng chủ yếu trong thể bệnh phổi do schistosoma mạn tính là tăng áp lực động mạch phổi, tâm phế mạn, khó thở, giảm hoạt động gắng sức, thiếu ôxy nặng, đau ngực và ngón tay dùi trống cũng có thể gặp.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
Lâm sàng có ho kéo dài ở bệnh nhân có yếu tố dịch tễ, sống hoặc đi du lịch ở những vùng có bệnh do schistosoma lưu hành, có tiền sử tiếp xúc với nguồn nước ô nhiễm.
Xét nghiệm công thức máu: Tăng bạch cầu ái toan, có thể có thiếu máu, giảm tiểu cầu.
Tổn thương dạng thâm nhiễm nốt trên X-quang.
Test huyết thanh chẩn đoán – IgG ELISA test với độ đặc hiệu 97% là phương pháp chẩn đoán nhanh nhất hiện nay thường được sử dụng.
Tìm trứng sán trong các mẫu bệnh phẩm dưới kính hiển vi: trong phân, nước tiểu, đờm hoặc dịch rửa phế quản phế nang.
3.2. Chẩn đoán phân biệt
– Viêm phổi tăng bạch cầu ái toan.
– Viêm phế quản mạn.
– Các bệnh tăng áp lực động mạch phổi.
– Các bệnh tăng áp lực tĩnh mạch cửa.
4. ĐIỀU TRỊ
– Praziquantel (Biltricide) 40 mg/kg liều duy nhất, tỷ lệ thành công 85-90%.
– Các tác dụng không mong muốn của praziquantel thường nhẹ, xảy ra khoảng một phần ba số bệnh nhân. Bao gồm chóng mặt, nhức đầu, nôn mửa, đau bụng, tiêu chảy và mẩn ngứa. Những triệu chứng này một phần do thuốc nhưng một phần liên quan đến phản ứng miễn dịch của cơ thể với các ký sinh trùng chết.
– Ngoài ra còn một số thuốc khác ít hiệu quả hơn, chỉ dùng khi không có praziquantel: oxamniquin, metrifonat. Oxamniquin chỉ sử dụng điều trị đối với sán máng đường ruột châu Phi và Nam Mỹ còn metrifonat được sử dụng điều trị đối với bệnh sán máng bàng quang.
5. PHÒNG BỆNH: tránh tiếp xúc với các nguồn nước ô nhiễm có ấu trùng sán máng ở những vùng dịch tễ có loại sán này lưu hành.
TÀI LIỆU THAM KHẢO
1. Bethlem E.P., Sehettimo G. de P., Carvalho C.R. (1997), “Pulmonary schistosomiasis”, Curr Opin Pulm Med; 3 (5); pp.361-365
2. Leder K., Weller P.F. (2012), “Epidemiology, pathogenesis, and clinical features of schistosomiasis”, UpToDate Inc.
3. Leder K., Weller P.F. (2012), “Treatment and prevention of schistosomiasis”, UpToDate Inc.
4. Ross A.G., Vickers D., Olds G.R. et al. (2007), “Pulmonary schistosomiasis”, Lancet Infect Dis; 7 (3); pp.218-224.
5. Waldman J.H., Shaw D.P. et al. (2007), “Katayama syndrome”, British Journal of Radiology, 74, pp.1052-1055.