HƯỚNG DẪN CHẨN ĐOÁN VÀ XỬ TRÍ NGỘ ĐỘC
(Ban hành kèm theo Quyết định số 3610/QĐ-BYT ngày 31/8/2015 của Bộ trưởng Bộ Y tế)
| BỘ Y TẾ ——- |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Độc lập – Tự do – Hạnh phúc ————— |
| Số: 3610/QĐ-BYT | Hà Nội, ngày 31 tháng 08 năm 2015 |
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH TÀI LIỆU CHUYÊN MÔN “HƯỚNG DẪN CHẨN ĐOÁN VÀ XỬ TRÍ NGỘ ĐỘC”
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luậl khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 63/2012/NĐ-CP ngày 31/8/2012 của Chính Phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu chuyên môn “Hướng dẫn chẩn đoán và xử trí ngộ độc”.
Điều 2. Tài liệu “Hướng dẫn chẩn đoán và xử trí ngộ độc” ban hành kèm theo Quyết định này được áp dụng tại các cơ sở khám bệnh, chữa bệnh.
Căn cứ vào tài liêu này và điều kiện cụ thể của đơn vị, Giám đốc cơ sở khám bệnh, chữa bệnh xây dựng và ban hành tài liệu Hướng dẫn chẩn đoán và xử trí ngộ độc phù hợp để thực hiện tại đơn vị.
Điều 3. Quyết định này có hiệu lực kể từ ngày ký ban hành.
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Chánh Thanh tra bộ, Cục trưởng Cục Quản lý Khám, chữa bệnh, Cục trưởng và Vụ trưởng các Cục, Vụ thuộc Bộ Y tế, Giám đốc các bệnh viện, viện có giường bệnh trực thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương. Thủ trưởng Y tế các Bộ, Ngành và Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
| Nơi nhận: – Như Điều 4; – Bộ trưởng Bộ Y tế (để b/c); – Các Thứ trưởng BYT; – Bảo hiểm Xã hội Việt Nam (để phối hợp); – Cổng thông tin điện tử BYT; – Website Cục KCB; – Lưu VT, KCB. |
KT. BỘ TRƯỞNG Nguyễn Thị Xuyên |
Chủ biên
PGS.TS. Nguyễn Thị Xuyên
Đồng Chủ biên:
PGS.TS. Nguyễn Quốc Anh
PGS.TS. Phạm Duệ
PGS.TS. Lương Ngọc Khuê
Ban biên soạn
PGS.TS. Phạm Duệ
PGS.TS. Bế Hồng Thu
PGS.TS. Hoàng Công Minh
TS. Nguyễn Kim Sơn
TS. Trần Quý Tường
TS. Hà Trần Hưng
TS. Lê Đức Nhân
BSCK II. Đặng Thị Xuân
Ths. Nguyễn Trung Nguyên
Ths. Nguyễn Tiến Dũng
Ths. Lê Khắc Quyến
Ths. Lê Quang Thuận
Ths. Nguyễn Anh Tuấn
Ths. Nguyễn Đàm Chính
Thư kí
Ths. Nguyễn Đức Tiến
Ths. Nguyễn Trung Nguyên
Ths. Ngô Thị Bích Hà
Ths. Trương Lê Vân Ngọc
Ths. Lê Văn Trụ
MỤC LỤC
CÁC CHỮ VIẾT TẮT
CHƯƠNG I: CÁC BIỆN PHÁP CHUNG
1. CHẨN ĐOÁN VÀ XỬ TRÍ CHUNG VỚI NGỘ ĐỘC CẤP
CHƯƠNG 2: CÁC TRƯỜNG HỢP NGỘ ĐỘC CỤ THỂ
Phần 2.1. Thuốc tân dược
2. NGỘ ĐỘC BARBITURAT
3. NGỘ ĐỘC BENZODIAZEPIN
4. NGỘ ĐỘC ROTUNDIN
5. NGỘ ĐỘC PARACETAMOL
Phần 2.2. Các hóa chất bảo vệ thực vật
6. NGỘ ĐỘC CẤP HÓA CHẤT TRỪ SÂU PHOSPHO HỮU CƠ
7. NGỘ ĐỘC NEREISTOXIN
8. NGỘ ĐỘC PARAQUAT
9.NGỘ ĐỘC CẤP HÓA CHẤT DIỆT CHUỘT LOẠI MUỐI PHOSPHUA (PHOSPHUA KẼM, PHOSPHUA NHÔM)
10. NGỘ ĐỘC CẤP HÓA CHẤT DIỆT CHUỘT LOẠI NATRI FLUOROACETAT VÀ FLUOROACETAMID
11. NGỘ ĐỘC CARBAMAT
12. NGỘ ĐỘC CLO HỮU CƠ
13. NGỘ ĐỘC CẤP STRYCHNIN
14. NGỘ ĐỘC CẤP CÁC CHẤT KHÁNG VITAMIN K
Phần 2.3. Các chất độc tự nhiên
15. RẮN HỔ MANG CẮN (Naja atra, Naja kaouthia)
16. RẮN CẠP NIA CẮN
17. RẮN HỔ MÈO CẮN
18. RẮN LỤC CẮN
19. RẮN CHÀM QUẠP CẮN
20. ONG ĐỐT
21. NGỘ ĐỘC MẬT CÁ TRẮM, CÁ TRÔI
22. NGỘ ĐỘC NẤM ĐỘC
23. NGỘ ĐỘC TETRODOTOXIN
24. NGỘ ĐỘC LÁ NGÓN
25. DỊ ỨNG DỨA
26. NGỘ ĐỘC NỌC CÓC
27. NGỘ ĐỘC ACONITIN
Phần 2.4. Các chất ma túy, lạm dụng
28. NGỘ ĐỘC RƯỢU ETHANOL
29. NGỘ ĐỘC RƯỢU METHANOL
30. NGỘ ĐỘC CẤP AMPHETAMIN
31. NGỘ ĐỘC MA TÚY NHÓM ÔPI
Phần 2.5. Các chất độc trong môi trường, nghề nghiệp
32. NGỘ ĐỘC CHÌ
33. NGỘ ĐỘC KHÍ CARBON MONOXIDE (CO)
34. NGỘ ĐỘC CYANUA
35. NGỘ ĐỘC CẤP CÁC CHẤT GÂY METHEMOGLOBIN
CÁC CHỮ VIẾT TẮT
– ALT: Alanine transaminase
– ALTT: Áp lực thẩm thấu
– APTT: Activated partial thromboplastin time
– ARDS: Acute respiratory distress syndrome
– AST: Aspartate transaminase
– BN: Bệnh nhân
– BUN: Blood urea nitrogen
– ChE: Cholinesterase
– CK: Creatine kinase
– CK-MB: Creatine kinase-myocardial band
– CO: Carbon monoxide
– COPD: Chronic obstructive pulmonary disease
– CPK: Creatine phosphokinase
– CRP: C- reactive protein
– CTM: Công thức máu
– CVP: Central venous pressure
– CVVH: Continuous venous-venous hemofiltration
– Cyp2E1: Cytochrome 2E1
– DDT: Dichlorodiphenyltrichloroethane
– ĐGĐ: Điện giải đồ
– ECG: Electrocardiography
– ECMO: Extracorporeal membrane oxygenation
– ELISA: Enzyme-linked immunosorbent assay
– G6PD: Glucose-6-phosphate dehydrogenase
– GABA: Gamma-aminobutyric acid
– GC-MS: Gas chromatography-mass spectrometry
– GGT: Gamma-glutamyl transferase
– GTBTTT: Giá trị bình thường tối thiểu
– HA: Huyết áp
– HbCO: Carboxyhemoglobin
– HCN: Hydrogen cyanide
– HPLC: High-performance liquid chromatography
– HTKN: Huyết thanh kháng nọc
– HTKNR: Huyết thanh kháng nọc rắn
– INR: International normalized ratio
– LD50: Median lethal dose
– LDH: Lactate dehydrogenase
– MARS: Molecular Adsorbent Recirculating System
– MDA: Methylenedioxyamphetamine
– MDEA: 3,4- methylenedioxyethamphetamine
– MDMA: 3,4 – methylen dioxymethamphetamine
– MetHb: Methemoglobin
– NAC: N-acetyl cysteine
– NADPH: Nicotinamide adenine dinucleotide phosphate
– NAPQI: N-acetyl-p-benzoquinone imine
– NĐC: Ngộ độc cấp
– NKQ: Nội khí quản
– PEEP: Positive end expiratory pressure
– PMA: Para-methoxyamphetamine
– PHC: Phospho hữu cơ
– PT: Prothrombin time
– PXGX: Phản xạ gân xương
– RLĐM: Rối loạn đông máu
– TKTƯ: Thần kinh trung ương
– TM: Tĩnh mạch
– TMC: Tĩnh mạch chậm
– TTX: Tetrodotoxin
– WHO: World Health Organization
CHƯƠNG 1: CÁC BIỆN PHÁP CHUNG
CHẨN ĐOÁN VÀ XỬ TRÍ CHUNG VỚI NGỘ ĐỘC CẤP
1. ĐẠI CƯƠNG
Xử trí bệnh nhân ngộ độc cấp bao gồm 2 nhóm công việc:
a. Nhóm 1: Các biện pháp hồi sức và điều trị các triệu chứng, bao gồm:
– Cấp cứu ban đầu
– Hỏi bệnh, khám, định hướng chẩn đoán.
– Các biện pháp điều trị hỗ trợ toàn diện
b. Nhóm 2: Các biện pháp chống độc đặc hiệu, bao gồm:
– Hạn chế hấp thu
– Tăng đào thải độc chất
– Thuốc giải độc đặc hiệu.
Làm gì trước: Khi bệnh nhân đã có triệu chứng, ưu tiên các biện pháp nhóm 1 và thuốc giải độc (nếu có); khi bệnh nhân đến sớm chưa có triệu chứng, ưu tiên các biện pháp nhóm 2.
2. XỬ TRÍ CỤ THỂ
a. Cấp cứu ban đầu hay ổn định các chức năng sống của bệnh nhân (ưu tiên số 1)
– Nhiệm vụ: ngay khi tiếp xúc với bệnh nhân, trong vòng vài ba phút đầu tiên, xác định và thực hiện ngay các biện pháp cần tiến hành nhằm bảo đảm tính mạng và ổn định tình trạng bệnh nhân (không để bệnh nhân chết trong khi đang thăm khám…). Việc xác định được thực hiện bằng: nhìn bệnh nhân, sờ mạch và lay gọi bệnh nhân. Các tình huống cần giải quyết ngay thuộc về 3 hệ cơ quan sống còn: Hô hấp, tuần hoàn và thần kinh.
■ Hô hấp: Độc chất có thể gây suy hô hấp qua các cơ chế sau: ức chế thần kinh trung ương gây thở chậm, ngừng thở (heroin, morphin, gardenal và các thuốc ngủ, an thần); gây liệt cơ toàn thân bao gồm cơ hô hấp (ngộ độc Phospho hữu cơ, tetrodotoxin – cá nóc…); gây tổn thương phổi do độc chất (paraquat) hoặc do sặc, thiếu ôxy đơn thuần hay hệ thống
Tùy tình huống cần can thiệp kịp thời
– Mục đích can thiệp nhằm: Khai thông đường thở, bảo đảm thông khí, thở oxy để bảo đảm tình trạng oxy hóa máu.
– Các biện pháp can thiệp: ngửa cổ, thở oxy, hút đờm dãi, đặt canun mayo, đặt nội khí quản, mở khí quản, thổi ngạt, bóp bóng ambu, thở máy, dùng các thuốc giãn phế quản…
■ Tuần hoàn:
Có 2 tình trạng cần xử lý cấp: loạn nhịp và tụt huyết áp.
– Loạn nhịp:
+ Nhịp chậm dưới 60 chu kỳ/phút: atropine 0,5mg tĩnh mạch, nhắc lại cho đến khi mạch > 60 lần /phút hoặc tổng liều = 2mg. Nếu nhịp chậm không cải thiện, thường kèm với tụt huyết áp: truyền adrenaline TM 0,2 mg/kg/phút, điều chỉnh liều theo đáp ứng.
+ Nhịp nhanh: ghi điện tim và xử trí theo loại loạn nhịp: nhanh thất, rung thất, xoắn đỉnh: sốc điện khử rung; nhanh xoang, nhanh trên thất: tìm và điều trị các nguyên nhân (VD mất nước, thiếu ôxy, kích thích), digoxin,…
– Trụy mạch – tụt huyết áp: do giảm thể tích, do sốc phản vệ, giãn mạch, do viêm cơ tim nhiễm độc…
+ Trước hết xác định có giảm thể tích tuần hoàn không; nếu có truyền dịch. Đặt catheter tĩnh mạch trung tâm để theo dõi áp lực tĩnh mạch trung tâm (CVP) và điều chỉnh dịch truyền. Nếu giảm thể tích trong lòng mạch do thoát mạch mất huyết tương cần truyền dung dịch keo: huyết tương, dịch truyền thay thế huyết tương (ví dụ gelatin, gelafundin,…).
+ Khi đã loại trừ giảm thể tích và CVP ≥ 5 cm nước mà vẫn tụt HA thì cho thuốc vận mạch: dopamin (5-15 mg/kg/phút); nếu tụt HA do viêm cơ tim nhiễm độc: dobutamin: bắt đầu 10 mg/kg/phút, tăng liều nếu chưa đáp ứng, mỗi lần có thể tăng 5 – 10 mg/kg/phút cho đến khi đạt kết quả hoặc đạt 40 mg/kg/phút;
+ Nếu tụt HA do giãn mạch giảm trương lực thành mạch: dùng noradrenaline, bắt đầu 0,05 mg/kg/phút, điều chỉnh theo đáp ứng, phối hợp với các thuốc vận mạch khác: thường là dobutamin nếu có suy tim, nếu không có dobutamin có thể phối hợp với dopamine hoặc adrenalin.
■ Thần kinh: co giật hay hôn mê là hai trạng thái mà nhiều độc chất gây ra và cần được điều trị kịp thời:
– Co giật: cắt cơn giật bằng các loại thuốc với liều hiệu quả là phải cắt được cơn giật, không phải liều tối đa trong các dược điển.
+ Seduxen ống 10 mg tiêm TM (trẻ em tiêm 1/3 đến một nửa ống) nhắc lại cho đến khi cắt được cơn giật. Sau đó truyền TM hoặc tiêm bắp duy trì khống chế cơn giật.
+ Thiopental lọ 1g; Tiêm TM 2 – 4 mg/kg, nhắc lại cho đến khi cắt cơn giật; duy trì 2mg/kg/giờ. Điều chỉnh để đạt liều thấp nhất mà cơn giật không tái phát.
+ Nếu co giật kéo dài hay tái phát, có thể thay thuốc duy trì bằng gacdenal viên 0,1g uống từ 1 đến 20 viên/ ngày tùy theo mức độ.
+ Kinh nghiệm tại Trung tâm chống độc bệnh viện Bạch Mai: bé 6 tuổi co giật do hóa chất bảo vệ thực vật, được truyền thiopental 6 g/5 giờ mới khống chế được cơn giật. Sau đó chuyển mydazolam và propofol để tránh viêm gan do liều cao thiopental. Cháu được cứu sống mà không có bất cứ di chứng nào. Hai BN ngộ độc hóa chất bảo vệ thực vật co giật kéo dài đã phải dùng gardenal kéo dài hàng tháng, liều cao nhất 2g / ngày, giảm dần sau 2 tháng xuống 2 viên/ ngày. BN tự ngừng thuốc và lên cơn co giật tái phát, một BN tử vong và BN còn lại lại tiếp tục được điều trị nhiều tháng sau.
– Hôn mê:
+ Glucose ưu trương 30% 50ml TM, kèm vitamin B1 200mg.
+ Naloxon 0,4mg TM chậm để loại trừ quá liều heroin.
+ Bảo đảm hô hấp chống tụt lưỡi, hít phải dịch trào ngược…
b. Chẩn đoán.
■ Hỏi bệnh: khoảng 95% chẩn đoán nguyên nhân ngộ độc là do hỏi bệnh; cần kiên trì, hỏi người bệnh, người nhà, nhiều lần, để nắm được thông tin trung thực. Yêu cầu người nhà mang đến vật chứng nghi gây độc (đồ ăn uống, vỏ lọ, bao bì thuốc, hóa chất…) sẽ rất hữu ích cho việc chẩn đoán độc chất.
Bảng 1.1: TÓM TẮT MỘT SỐ HỘI CHỨNG NGỘ ĐỘC
|
Nhóm chất độc |
HA |
M |
Hô hấp |
To |
Thần kinh |
Đồng tử |
Tiêu hóa |
Mồ hôi |
Khác |
| Kích thích giao cảm (amphetamin, ecstasy,…) |
↑ |
↑ |
↑ |
↑ |
Kích thích, sảng |
Giãn |
↑ Co bóp |
↑ |
Đỏ da |
| Thuốc an thần/gây ngủ, rượu |
↓ |
↓ |
↓ |
↓ |
↓ |
Co |
↓ |
↓ |
↓ phản xạ |
| Anticholinergic (VD atropin) |
± |
↑ |
↑ |
↑ |
Kích thích sảng |
Giãn |
Liệt ruột |
↓ |
da khô, đỏ, cầu bàng quang (+) |
| Cholinergic (phospho hữu cơ, carbamate) |
↓ |
↓, loạn nhịp |
Co thắt, ↑ tiết PQ |
|
Máy cơ, liệt |
Co nhỏ |
↑ co, nôn, ỉa chảy |
↑ |
Tăng tiết các tuyến và co thắt các cơ |
| Opioids |
↓ |
↓ |
↓ |
↓ |
Hôn mê |
Co nhỏ |
↓ |
↓ |
Có thể phù phổi cấp |
■ Khám toàn diện phát hiện các triệu chứng, tập hợp thành các hội chứng bệnh lý ngộ độc để giúp cho việc chẩn đoán nguyên nhân; xét nghiệm độc chất và các xét nghiệm khác giúp cho chẩn đoán độc chất, chẩn đoán mức độ, chẩn đoán biến chứng.
c. Áp dụng các biện pháp hạn chế hấp thu
■ Chất độc qua đường hô hấp đưa nạn nhân ra khỏi nơi nguy hiểm, vùng thoáng khí.
■ Da, niêm mạc:
– Cởi bỏ quần áo bẩn lẫn hóa chất độc, tắm rửa bằng xối nước ấm và xà phòng, gội đầu. Chú ý nếu có nhiều người cùng bị ngộ độc hóa chất thì phải xối nước đồng loạt cùng một lúc, tránh để trì hoãn, đợi chờ.
– Rửa mắt khi chất độc bắn vào: cần rửa mắt liên tục 15 phút bằng dòng nước muối 0,9% chảy liên tục trước khi đưa đi khám chuyên khoa mắt.
■ Chất độc qua đường tiêu hóa
– Gây nôn: Chỉ định: nếu mới uống, ăn phải chất độc và nạn nhân còn tỉnh táo, chưa có triệu chứng ngộ độc. Chống chỉ định: nạn nhân lờ đờ, hôn mê hay co giật , ngộ độc axít hay kiềm mạnh. Gây nôn bằng cách: cho nạn nhân uống 100 – 200 ml nước sạch rồi ngay lập tức dùng tăm bông, hoặc ống xông ngoáy họng, cúi thấp đầu nôn, tránh sặc vào phổi. Quan sát chất nôn, giữ lại vào một lọ gửi xét nghiệm.
– Uống than hoạt:
– Cho than hoạt với liều 1g/kg thể trọng hòatrong 100 ml nước sạch cho nạn nhân uống. Sau 2 giờ có thể uống nhắc lại nếu thấy cần.
– Kèm theo than hoạt bao giờ cũng phải cho sorbitol với một lượng gấp 2 lần than hoạt.
– Tốt nhất uống hỗn hợp than hoạt + sorbitol (Antipois – B. Mai của Trung tâm chống độc).
– Rửa dạ dày:
+ Hiệu quả nhất trong 60 phút đầu bị ngộ độc cấp
+ Còn hiệu quả trong 3 giờ đầu và đã uống than hoạt
+ Còn hiệu quả trong 6 giờ đầu với ngộ độc: các thuốc gây liệt ruột, hoặc uống một số lượng lớn, bệnh nhân tụt huyết áp.
+ Chỉ định:
√ Hầu hết các ngộ độc đường tiêu hóa
√ Cho các bệnh nhân không gây nôn được
+ Chống chỉ định:
√ Sau uống các chất ăn mòn: acid, kiềm mạnh
√ Sau uống các hóa chất: dầu hỏa, ét xăng, parafin: đặt sonde nhỏ mềm và hút để phòng tránh biến chứng sặc vào phổi
√ Bệnh nhân hôn mê, co giật trừ khi được đặt ống NKQ bơm bóng chèn và dùng thuốc chống co giật.
+ Kỹ thuật:
√ Bệnh nhân nằm nghiêng trái, đầu thấp
√ Xông dạ dày cỡ 37- 40F cho người lớn; 26-35F cho trẻ em, bôi trơn đưa qua miệng hay mũi vào tới dạ dày.
√ Nước đưa vào mỗi lần 200ml với người lớn, 50-100ml với trẻ em, sóc bụng rồi tháo ra. Không dùng máy hút điện. Nhắc lại nhiều lần cho tới khi sạch dạ dày.
√ Dùng nước sạch, ấm pha với muối 5g muối/lít nước, tổng số lượng nước rửa thường 5 -10 lít với các trường hợp uống thuốc trừ sâu, 3-5 lít nước với hầu hết các trường hợp khác.
– Nhuận tràng:
+ Nhằm kích thích co bóp ruột tổng chất độc ra ngoài. Thường dùng là sorbitol 1-4g/kg uống ngay sau dùng than hoạt, hoặc trộn vào than hoạt.
d. Các biện pháp tăng thải trừ độc chất
– Bao gồm các biện pháp: bài niệu tích cực, uống than hoạt đa liều, lọc ngoài thận, thay huyết tương, thay máu. Chỉ thực hiện ở bệnh viện.
– Bài niệu tích cực:
– Chỉ định: ngộ độc các loại độc chất được đào thải qua đường tiết niệu: VD gardenal, paraquat, hoặc tình trạng tiêu cơ vân trong ngộ độc (ong đốt, rắn hổ mang cắn…). Chống chỉ định: suy tim, suy thận thể thiểu niệu hoặc vô niệu.
– Thực hiện: truyền dịch với tốc độ 150-200ml/giờ ở người lớn, 20-100ml/giờ ở trẻ em tùy theo cân nặng và tổng số dịch truyền.
– Dịch truyền thường là dịch đẳng trương (một nửa là glucose 5%; một nửa là natri clorua 0,9%; nếu là gardenal thì truyền glucose 5%, natriclorua 0,9% và natribicarrbonat 1,4% theo tỉ lệ 2:2:1 với khối lượng toàn bộ bằng 50-80ml/kg cân nặng nhằm kiềm hóa nước tiểu với những độc chất gây toan máu).
– Theo dõi lượng nước tiểu theo giờ, nếu không đạt 100-200 ml/ giờ cho người lớn và 2-4 ml/kg cân nặng cho trẻ em thì cho thêm thuốc lợi tiểu mạnh (furosemide). Điều chỉnh lượng dịch truyền vào theo lượng nước tiểu/giờ.
– Lọc ngoài thận: khi kích thước phân tử chất độc đủ nhỏ để qua được lỗ lọc, thể tích phân bố thấp, chất độc gắn ít với protein huyết tương, bài niệu tích cực không có tác dụng, hoặc BN suy thận, ngộ độc với số lượng lớn. Chỉ định chống chỉ định phụ thuộc vào biện pháp lọc, và từng chất độc riêng. Các kỹ thuật đang áp dụng phổ biến hiện nay là thận nhân tạo ngắt quãng, siêu lọc liên tục (CVVH).
– Thay huyết tương hoặc thay máu: có thể được chỉ định với các chất độc có tỷ lệ gắn protein cao và các biện pháp thải trừ khác không có hiệu quả; thực hiện vào các thời điểm chất độc có nồng độ trong máu cao nhất, chất độc gắn protein nhiều.
– Lọc máu hấp phụ: bằng than hoạt hoặc resin. Chỉ định cho các độc chất có trọng lượng phân tử cao, không đáp ứng với các biện pháp lọc máu khác. Đã được ứng dụng trong lọc máu cho bệnh nhân ngộ độc paraquat với hiệu quả giảm tỷ lệ tử vong từ 70% xuống dưới 50%.
e. Sử dụng thuốc giải độc.
■ Định nghĩa: Thuốc giải độc (antidote) là các chất có tác dụng đặc hiệu chống lại tác động hoặc hiệu quả độc hại của một chất độc.
■ Cơ chế tác dụng
– Giải độc qua tương tác hóa học
– Giải độc qua tác dụng dược lý.
– Cạnh tranh thể cảm thụ
– Đối kháng tác dụng
– Phục hồi chức năng bình thường
■ Về liều thuốc giải độc:
– Thuốc giải độc phải dùng đúng, đủ liều mới phát huy tác dụng. Hiện mới có ít thuốc giải độc có phác đồ điều trị cụ thể đã được kiểm chứng qua lâm sàng (PAM và atropin trong ngộ độc phospho hữu cơ; N-acetylcystein trong ngộ độc paracetamol; naloxon trong quá liều heroin,…)
– Rất nhiều thuốc giải độc chưa xác định được liều tối ưu. Các liều khuyến cáo thường dựa trên thực nghiệm trên súc vật và trên người bình thường.
– Người bị ngộ độc sẽ đáp ứng khác với người bình thường; và lượng thuốc giải độc phải tương đương (để trung hòa độc chất…) hoặc thậm chí nhiều hơn độc chất (để tranh chấp thể cảm thụ, để đối kháng tác dụng, để phục hồi chức năng…).
– Dùng không đủ thuốc giải độc sẽ không có tác dụng; ngược lại dùng quá liều thuốc giải độc có thể sẽ trở thành tác nhân gây ngộ độc. Vì vậy người bác sĩ điều trị phải quyết định liều lượng cho từng người bệnh và theo dõi chặt phản ứng của người bệnh khi dùng thuốc giải độc
g. Các biện pháp điều trị triệu chứng, hồi sức toàn diện: gan, thận, huyết học, nước điện giải…. Giáo dục phòng chống ngộ độc tái diễn trước khi ra viện.
TÀI LIỆU THAM KHẢO
1. Vũ Văn Đính và cộng sự (2002), “Các nguyên tắc xử trí ngộ độc cấp”, Hồi sức cấp cứu toàn tập, Tr. 348-356, NXB Y Học, Hà Nội.
2. Lewis S. Nelson (2011), “Principle of managing the acutely poisoned or overdosed patient, Goldfrank‟s toxicologic emergencies”, The McGraw- Hill, 9th ed., P.37-44.
3. M. Ellenhorn, D.G. Barceloux (1988), “General approach to the poisoned patient”, Medical Toxicology, 1st edition, Elsevier Science Publishing Company, P.1-102.
4. Richard C. Dart (2004), “Initial Management of the Poisoned Patient”, Medical Toxicology, 3rd edition, Lippincott Williams & Wilkins, P. 21-39.
5. Thomas E. Kearney (2006), “Charcoal, activated”, Poisoning and Drug overdose. 5th edition, Mc Graw Hill-LANGE, electronic version.
CHƯƠNG 2: CÁC TRƯỜNG HỢP NGỘ ĐỘC CỤ THỂ
Phần 2.1. Thuốc tân dược
NGỘ ĐỘC BARBITURAT
1. ĐẠI CƯƠNG
– Barbiturate là thuốc có tác dụng an thần, gây ngủ, gây mê, điều trị động kinh & tình trạng co giật.
– Cơ chế gây ngộ độc: ức chế hệ TKTƯ, tác động lên receptor barbiturat ở não, làm tăng GABA. Liều cao, gây tụt HA do ức chế trực tiếp cơ tim, giảm trương lực hệ giao cảm.
2. NGUYÊN NHÂN
– Bệnh nhân thường uống để tự tử, vì vậy bệnh nhân uống với số lượng nhiều, uống cùng nhiều loại thuốc khác, nên trên lâm sàng thường gặp bệnh nhân trong tình trạng nặng, phức tạp, nhiều biến chứng và có nguy cơ tử vong.
– Thực tế hay gặp ngộ độc cấp ở bệnh nhân có tiền sử rối loạn tâm thần, động kinh, nghiện ma tuý…..
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Ngộ độc barbiturat tác dụng nhanh (thiopental): Ý thức u ám họăc tình trạng lẫn lộn, sau đó nhanh chóng đi vào hôn mê sâu, thở chậm, ngừng thở; rối loạn trương lực cơ: hôn mê tăng trương lực cơ với những vận động kiểu mất não.
– Ngộ độc barbiturat tác dụng chậm (gardenal): Hôn mê yên tĩnh, giảm phản xạ gân xương, không có dấu thần kinh khu trú, đồng tử co còn phản xạ ánh sáng, giai đoạn muộn đồng tử giãn. Suy hô hấp (rối loạn nhịp thở, ngừng thở, tụt lưỡi, tắc đờm, viêm phổi do hít). Trụy mạch: mạch nhanh, huyết áp hạ. Rối loạn điều hòa thân nhiệt: sốt cao hoặc hạ thân nhiệt.
3.2. Cận Lâm sàng
– Công thức máu, đông máu cơ bản
– Sinh hóa máu: Urê, Glucose, Creatinine, AST, ALT, Điện giải đồ, CK, khí máu.
– Nước tiểu: tổng phân tích nước tiểu
– Xquang tim phổi
– Điện tâm đồ
– Xét nghiệm độc chất: Gardenal trong dịch dạ dày, nước tiểu hoặc trong máu bằng phương pháp bán định lượng và định lượng.
3.3. Chẩn đoán xác định: dựa vào triệu chứng lâm sàng và xét độc chất
3.4. Chẩn đoán phân biệt
– Hôn mê do những nguyên nhân khác:
+ Bệnh lý thần kinh trung ương (tai biến mạch não, viêm não,…)
+ Sốt rét ác tính.
+ Hạ đường máu, toan Ceton do đái tháo đường.
– Hôn mê do thuốc an thần khác:
+ Nhóm Opiate (Morphin, Heroin): bệnh nhân tỉnh sau khi tiêm Naloxon 0,4 mg tĩnh mạch (nhắc lại nếu cần).
+ Nhóm benzodiazepine (Diazepam,Seduxen): bệnh nhân tỉnh sau khi tiêm Anexate 0,2 mg tĩnh mạch (nhắc lại nếu cần: 2 mg/24h).
4. ĐIỀU TRỊ
4.1. Mục tiêu điều trị, nguyên tắc điều trị
Nhanh chóng cho bệnh nhân tỉnh đê tránh biến chứng bằng các nguyên tắc sau:
– Tăng cường đào thải chất độc ra ngoài cơ thể
– Bảo đảm hô hấp, tuần hoàn
– Bảo đảm dinh dưỡng và chống bội nhiễm.
4.2. Điều trị cụ thể
a) Bệnh nhân tỉnh:
– Rửa dạ dày (nếu chưa rửa ở tuyến huyện): 3 -5 lít bằng nước sạch có pha muối (5g/l).
– AntipoisBm: 6 típ , 1 típ mỗi 2 giờ, nếu không có AntipoisBm thì dùng: Than hoạt: 20 g/lần, mỗi 2 giờ đến đủ 120 g (trẻ em: 1g/kg) pha với thuốc nhuận tràng: Sorbitol 20 – 40 g/ lần.
b) Bệnh nhân hôn mê:
– Đặt ống nội khí quản có bóng chèn, thông khí nhân tạo (bóp bóng hoặc thở máy).
– Nếu tụt huyết áp: truyền NaCl 0,9 %: 2000 ml trong 1-2 giờ. Nếu huyết áp vẫn tụt, tiến hành đặt catheter tĩnh mạch trung tâm, đo CVP (áp lực tĩnh mạch trung tâm), truyền dịch theo CVP, phối hợp với thuốc vận mạch (Dopamin,Noradrenalin…),
– Đảm bảo hô hấp, tuần hoàn mới tiến hành rửa dạ dày, cho bơm AntipoisBm hoăc than hoạt, sorbitol
c) Lợi tiểu cưỡng bức và kiềm hóa nước tiểu:
– Truyền dịch dựa vào áp lực tĩnh mạch trung tâm. Truyền để bệnh nhân tiểu 4000 – 6000 ml/ 24 h với pH nước tiểu 7 – 8.
– Truyền:
+ Natri chlorua 0,9 %: 2000 – 3000 ml/ 24 h.
+ Glucose 5 %: 2000 – 3000 ml/ 24 h.
+ Bicarbonat Natri: 1 – 2 mEq/ kg mỗi 4 – 6 h để đạt pH nước tiểu 7 – 8.
+ Bù kali chlorua pha 1 g vào mỗi chai 500 ml
d) Lọc ngoài thận: chỉ định suy thận, suy gan, nhiễm độc nặng (gardenal máu > 4 mg %).
– Thận nhân tạo: bệnh nhân tỉnh nhanh, sau 6 giờ lọc thải được 1/2 lượng barbituric trong máu, hoặc lọc hấp phụ resin.
– Trong trường hợp bệnh nhân hôn mê sâu, tụt huyết áp cần lọc máu tĩnh mạch tĩnh mạch liện tục (CVVH). Độc chất được thải trừ chậm hơn so với lọc máu thẩm tách do vậy không gây ra hiện tượng tái phân bố độc chất, biểu hiện lâm sàng sau khi lọc bệnh nhân đã tỉnh không bị hôn mê trở lại như trong lọc máu thẩm tách. Kết quả nghiên cứu ở Trung tâm chống độc bệnh viện Bạch Mai cho thấy CVVH giảm được thời gian hôn mê, thời gian thở máy so với 1 cuộc lọc thận nhân tạo 4 giờ.
e) Điều trị hỗ trợ:
– Chống bội nhiễm: kháng sinh thích hợp.
– Chống đông: Lovenox 40mg: tiêm dưới da bụng 1 ống/ngày.
– Phù phổi cấp tổn thương do trào ngược: Thông khí nhân tạo với PEEP, hạn chế dịch.
– Đảm bảo dinh dưỡng 30-40 Calo/kg/ngày, vệ sinh chống loét, vật lý trị liệu.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Nếu không được điều trị, bệnh nhân tiến triển và có các biến chứng sau:
– Viêm phổi, xẹp phổi, loét mục, viêm loét, giác mạc.
– Tắc mạch do huyết khối (do nằm lâu)
– Suy thận cấp do tiêu cơ vân.
– Suy đa tạng, tử vong.
– Để tránh các biến chứng trên cần chăm sóc tốt bệnh nhân, thay đổi tư thế bệnh nhân 3lần/ngày kết hợp với lý liệu pháp hô hấp; dùng kháng sinh khi cần; dùng lovenox
6. PHÒNG BỆNH
– Bệnh nhân cần được tư vấn và khám chuyên khoa Tâm th ần sau khi ra viện
– Quản lý thuốc chặt chẽ: mua thuốc phải có đơn, đối với bệnh nhân động kinh đang dùng gardenal, gia đình phải quản lý thuốc cẩn thận, tránh để bệnh nhân tự sử dụng thuốc.
TÀI LIỆU THAM KHẢO
1. Bộ y tế (2002), “Phenobarbital”, Dược thư Quốc gia Việt Nam, xuất bản lần thứ nhất, tr. 779 – 783.
2. Phạm Duệ, Đặng Quốc Tuấn (2012), “Nghiên cứu ứng dụng các kỹ thuật lọc máu ngoài cơ thể trong điều trị ngộ độc nặng có biến chứng” Đề tài cấp Bộ, Bộ Y tế.
3. Nguyễn Tiến Dũng (2004), “Đánh giá tác dụng của hỗn dịch than hoạt Antipois-Bm trong ngộ độc cấp đường tiêu hóa”, Luận văn Tốt nghiệp Thạc sĩ y học, trường Đại học Y Hà Nội.
4. Vũ Văn Đính, Nguyễn Thị Dụ (2003), “Ngộ độc barbituric”, Hồi sức cấp cứu, NXB Y học, tr. 367 – 372.
5. Harold H.O (1998), “Sedative-Hypnotic-Agents”, Goldfrank’s Toxicology Emergencies, Sixth Edition, McGraw-Hill Global Education Holdings, P. 1001-1006.
6. Kenneth D. K, Anne-Michelle R (2005), “Barbiturates”, Critical Care Toxicology, 1stEdition, Elsevier Mosby, P. 547-552.
7. Sayandeep J, Chandrashish C, Abhijit T et al (2014), “Successful use of sustained low efficiency dialysis in a case of severe phenobarbital poisoning”, Indian J Crit Care Med , 18(8), P.530-532.
NGỘ ĐỘC BENZODIAZEPIN
1. ĐẠI CƯƠNG
– Là thuốc có tác dụng: giải lo âu an thần, mềm cơ, chống co giật. Liều cao có tác dụng gây ngủ.
– Cơ chế tác dụng của benzodiazepin là tác động lên receptor gama amino butyric acid type A (GABAa) trên hệ viền, cấu trúc dưới vỏ não, đồi não và vùng dưới đồi (GABA là chất dẫn truyền thần kinh có tính chất ức chế trong hệ thần kinh trung ương. Nhờ Benzodizpine gắn với thụ thể GABA, tăng hoạt tính kênh clo trên phức hợp thụ thể, tăng mở kênh clo, tăng ion clo đi vào tế bào thần kinh làm phân cực màng tế bào và ức chế dẫn truyền tín hiệu.
– Nhóm benzodiazepine gồm nhiều các thuốc như: Diazepam, Midazolam, Alprazolam, Lorazepam, Bromazepam…
– Ngộ độc benzodiazepine gây hôn mê không sâu nhưng kèm theo yếu cơ nên dẫn đến suy hô hấp sớm. Bệnh nhân cần được phát hiện và điều trị kịp thời. Với thuốc giải độc đặc hiệu flumazenil (Anexate), việc điều trị trở nên đơn giản và hiệu quả, tránh được tình trạng hôn mê và suy hô hấp kéo dài.
2. NGUYÊN NHÂN
– Ngộ độc thường gặp là do tự tử, hiếm gặp hơn là do lạm dụng (nghiện), uống nhầm …
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
– Hỏi bệnh: phát hiện bệnh nhân có hoàn cảnh sử dụng thuốc hoặc có ý định tự tử, có vỏ thuốc, mất thuốc trong hộp thuốc gia đình, mới mua thuốc ..
– Hôn mê yên tĩnh, thường không sâu, kích thích đau có thể vẫn có đáp ứng nhưng đã có suy hô hấp. Xét nghiệm khí máu thấy PaCO2 tăng, PaO2 giảm.
– Test Anexat bệnh nhân đáp ứng tốt cho phép chẩn đoán xác định ngộ độc cấp benzodiazepine.
– Quyết định chẩn đoán là xét nghiệm độc chất: tìm thấy Benzodiazepine trong nước tiểu, dịch dạ dày hoặc trực tiếp trong máu
3.2. Chẩn đoán phân biệt
– Với các thuốc an thần khác như Gardenal, Rotunda, Stilox, Opiate…
– Với các nguyên nhân khác gây hôn mê: tai biến mạch não, hôn mê hạ đường huyết, hôn mê do tăng áp lực thẩm thấu, hôn mê do rối loạn chuyển hóa khác…
3.3 Chẩn đoán mức độ nặng
– Nhẹ: Rối loạn ý thức nhẹ, mơ màng, ngủ gà, nói líu lưỡi.
– Trung bình: Rối loạn ý thức trung bình, mất điều hòa, tụt huyết áp, hạ thân nhiệt.
– Nặng: hôn mê, suy hô hấp, nhịp tim chậm.
4. ĐIỀU TRỊ
4.1. Nguyên tắc
– Những bệnh nhân cần chăm sóc theo dõi:
- Bệnh nhân uống gấp đôi liều điều trị thông thường.
- Uống liều lượng không rõ, bệnh nhân lú lẫn, rối loạn tâm thần không làm chủ hành vi.
- Các trường hợp có triệu chứng
- Tự tử
– Kiểm soát hô hấp, các chức năng sống.
– Thực hiện các nguyên tắc chung xử trí ngộ độc cấp: Hạn chế hấp thu, đào thải độc chất.
– Thuốc giải độc đặc hiệu Flumazenil (nếu có).
4.2. Điều trị cụ thể
a) Tại chỗ:
– Nếu phát hiện sớm còn tỉnh: gây nôn, rửa dạ dày
– Nếu đã có rối loạn ý thức: Trên đường đi cần đặt bệnh nhân ở tư thế nằm nghiêng an toàn. Hỗ trợ hô hấp (bóp bóng qua mặt nạ, ống NKQ, hoặc thổi ngạt nếu ngừng thở). Nhanh chóng chuyển đến bệnh viện gần nhất.
b) Tại khoa Hồi sức cấp cứu – Chống độc:
– Bảo đảm hô hấp:
+ Hút dịch hầu họng, đặt tư thế đầu nghiêng an toàn.
+ Rối loạn ý thức: Trước khi rửa dạ dày đặt NKQ bảo vệ đường thở.
+ Suy hô hấp, yếu cơ: Đặt NKQ cần thở máy, nếu phổi không tổn thương thở máy kiểm soát thể tích với các thông số: Vt 10ml/kg cân nặng, tần số thở 14 – 16 lần, FiO2 30 – 50%. Thông số máy thở điều chỉnh theo tình trạng bệnh có kèm viêm sặc phổi hay không.
– Hạn chế hấp thu:
+ Gây nôn nếu đến sớm, tỉnh hoàn toàn.
+ Nếu đã có rối loạn ý thức: rửa dạ dày sau khi đặt NKQ có bóng chèn, với lượng nước rửa tối đa từ 3-5 lít.
+ Than hoạt 20 – 40 g, uống một lần kèm thuốc tẩy.
+ Thuốc tẩy Sorbitol: 20 – 40 g (tương đương với than hoạt hoặc nhiều hơn).
– Thuốc giải độc đặc hiệu: Flumazenil ống 0,5mg.
+ Trẻ em: liều 0,01 mg/kg tiêm TM trong 15 giây, nếu không đáp ứng sau 45 giây, liều này có thể lặp lại trong 60 giây cho đến tổng liều 0,05 mg/kg. Nếu không đáp ứng cần chú ý xem lại chẩn đoán. Có thể pha truyền flumazenil với dung dịch glucose 5%, ringerlactat, natri clorid 0,9%.
+ Người lớn: Liều khởi đầu 0,2 mg tiêm trong 15 giây, nếu không đáp ứng trong 45 giây tiếp tục dùng liều 0,1 mg cho đến khi đáp ứng hoặc tới tổng liều 2 mg. Liều tối đa 2mg/24 giờ. Có thể pha truyền flumazenil với dung dịch glucose 5%, Ringerlactat, natri clorid 0,9% truyền tốc độ 0,1 – 0,5 mg mỗi giờ nếu cần thiết. Nếu không đáp ứng cần xem lại chẩn đoán.
+ Chống chỉ định:
● Tiền sử động kinh
● Bệnh nhân uống phối hợp benzodiazepine với những thuốc gây co giật, hoặc thuốc ảnh hưởng nhịp tim, độc với cơ tim.
● Dãn rộng QRS trên ECG
● Tăng phản xạ và hoặc rung giật cơ.
● Dấu hiệu kháng cholinergic
– Các biện pháp hồi sức hỗ trợ:
+ Chăm sóc toàn diện
+ Truyền dịch
+ Nuôi dưỡng
4. TIÊN LƯỢNG VÀ BIẾN CHỨNG
– Tiên lượng thường tốt.
– Biến chứng như suy hô hấp, viêm phổi, sặc phổi, thường gặp ở người già, trẻ em.
– Hạ đường huyết.
– Hạ thân nhiệt.
– Co giật do thiếu oxy
– Thời gian flumazenil thải nhanh hơn thuốc benzodiazepine, có thể gây tái lại các triệu chứng ngộ độc cũ, nguy hiểm cho bệnh nhân nếu chủ quan không theo dõi sát.
– Biến chứng khi dùng flumazenil có thể gây loạn nhịp nhanh thất và co giật.
5. PHÒNG BỆNH
– Quản lý thuốc gia đình tránh xa tầm với trẻ em và những người không làm chủ được hành vi.
– Điều trị hết ngộ độc, khám tư vấn điều trị chuyên khoa sức khỏe tâm thần.
TÀI LIỆU THAM KHẢO
1. Robert S. Hoffman, Lewis S. Nelson (2011), “Benzodiazepines”, Gold Frank’s Toxicology Emergencies, 9th edition, p. 1110-1114.
2. National poisons centre of New Zealand (2014), “Benzodiazepine”, Toxinz poison information.
3. Walter H. Mullen (2006), “Flumazenil”, Poisoning & Drug Overdose, 5th edition, Mc Graw Hill-LANGE, electronic version.
4. Greenblatt DJ, Allen MD, Noel BJ, et al (1977), “Acute overdosage with Benzodiazepines derivatives”, Clin Pharmacol Ther., 21, P. 497 – 514.
NGỘ ĐỘC ROTUNDIN
1. ĐẠI CƯƠNG
– Rotundin được chiết xuất từ củ bình vôi với thành phần chính là L tetrahydropalmatin có tác dụng an thần, giảm đau, gây ngủ. Là thuốc có độ an toàn cao, tuy nhiên nếu uống quá liều có thể gây nhiều biến chứng.
– Liều gây ngủ từ 30-90 mg, liều giảm đau 60-120 mg, tối đa có thể dùng tới 480 mg/ngày. Liều ngộ độc chưa có tài liệu nào đề cập đến là bao nhiêu. Tuy nhiên theo nghiên cứu của chúng tôi khi bệnh nhân uống 300 mg/24 giờ đã gây ra những biến đổi về điện tim.
– Cơ chế tác dụng: ức chế hệ thống lưới và receptor dopamin ở não.
2. NGUYÊN NHÂN
Ngộ độc có thể xảy ra khi uống quá liều chủ yếu do tự tử hoặc do uống đồng thời nhiều loại biêt dược khác nhau để giảm đau, an thần.
3. CHẨN ĐOÁN
a. Chẩn đoán xác định
■ Hỏi bệnh: khai thác thấy bệnh nhân có uống rotundin
■ Triệu chứng lâm sàng
– Thần kinh: ức chế thần kinh trung ương, một số ít bệnh nhân kích thích, giảm ý thức, nặng dẫn đến hôn mê.
– Hô hấp: ức chế hô hấp, thở yếu, viêm phổi do sặc.
– Tim mạch: có thể gặp nhịp chậm. xoang, hoặc nhanh xoang, block nhĩ thất độ I, tụt huyết áp. Trên điện tâm đồ thấy hầu hết bệnh nhân đều có các bất thường, thường gặp nhất là ST chênh lên ở một hay nhiều chuyển đạo trước tim, T âm hoặc 2 pha, QTc kéo dài.
– Điện tim: ghi điện tim khi vào viện và ra viện, nếu có bất thường về điện tim cần theo dõi điện tim mỗi 6-12 giờ.
– Tiêu hóa: buồn nôn, nôn, có thể gây viêm gan nhưng chủ yếu là gặp ở bệnh nhân điều trị kéo dài.
■ Xét nghiệm
– Độc chất: định tính tìm rotundin trong dịch dạ dày, nước tiểu. Định lượng rotundin trong máu, nước tiểu bằng sắc kí lỏng cao áp (HPLC) hoặc sắc ký khí khối phổ (GC-MS).
– Xét nghiệm thường qui: CTM, ure, ĐGĐ, creatinin, glucose, AST,ALT
b. Chẩn đoán phân biệt
– Với các loại thuốc ngủ và an thần khác: benzodiazepin (seduxen), gardenal: xét nghiệm độc chất
– Phân biệt với hôn mê do các nguyên nhân khác như hạ, tăng đường huyết; hạ natri máu; tai biến mạch não.
4. ĐIỀU TRỊ
– Tuân thủ các bước hồi sức cấp cứu, ổn định chức năng sống cho bệnh nhân nếu bệnh nhân trong tình trạng nặng.
– Không có thuốc giải độc đặc hiệu.
– Hạn chế hấp thu:
+ Gây nôn nếu đến sớm, bệnh nhân tỉnh hoàn toàn
+ Nếu đã có rối loạn ý thức: rửa dạ dày sau khi đặt NKQ có bóng chèn, với lượng nước rửa tối đa từ 3-5 lít.
+ Antipois Bmai: 1-2 típ uống hoặc bơm qua ống thông dạ dày sau rửa dạ dày. Nếu không có dùng than hoạt 1g/kg, uống một lần kèm sorbitol 1- 2 g/kg.
– Hồi sức:
+ Bảo đảm hô hấp: bệnh nhân có rối loạn ý thức: đặt bệnh nhân nằm tư thế nghiêng an toàn, tránh tụt lưỡi, hút đờm rãi, thở ô xy nếu cần.
+ Nếu có hôn mê, suy hô hấp: tiến hành đặt NKQ, thở máy.
+ Truyền dịch: tăng cường thải trừ chất độc, dùng natriclorua 0,9%; glucose 5%.
+ Nuôi dưỡng, chăm sóc, phòng chống loét.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
+ Ngộ độc rotundin thường nhẹ, tiên lượng tốt
+ Tuy nhiên cần thận trọng với biến chứng viêm phổi do sặc, suy hô hấp, với những bệnh nhân có bệnh lý tim mạch, bệnh mạch vành sẽ làm tăng mức độ nguy hiểm của các biểu hiện bất thường trên điện tâm đồ
6. PHÒNG TRÁNH NGỘ ĐỘC
Mặc dù là thuốc không cần kê đơn nhưng người dân cũng không nên tự dùng thuốc khi chưa có ý kiến của bác sỹ vì có thể dùng nhiều loại biệt dược khác nhau gây ngộ độc
TÀI LIỆU THAM KHẢO
1. Bế Hồng Thu (2004), ‟Nghiên cứu triệu chứng lâm sàng và những biến đổi về điện tâm đồ ở bệnh nhân ngộ độc cấp rotundin” Tạp chí Y dược học quân sự, 29 (5), Học viện Quân Y, tr. 49 – 53.
2. Feldhaus KM, Horowitz RS, Dart RC et al (1993), “Life-threatening toxicity from tetrahydropalmatine (TPH) in an herbal medicine product”, Vet Human Toxicol, 35, P. 329.
3. Horowitz RS, Dart RC, Hurbut K et al (1994), “Acute hepatitis associated with a chinese herbal product, Jin Bu Huan”, North American Congress of Clinical Toxicology.
4. POISINDEX® Managements (2010), “Tetrahydropalmatine”, MICROMEDEX® 1.0 (Healthcare Series), Thomson Reuters.
5. Oliver LH, Neal Al et al (1998), “Herbal preparations”, Goldfrank’s Toxicologic emergencies, 6th edition, Appleton & Lange, P. 1222-1241.
NGỘ ĐỘC PARACETAMOL
1. ĐẠI CƯƠNG
– Paracetamol là một thuốc giảm đau, hạ sốt được sử dụng rộng rãi không cần đơn do vậy tỉ lệ ngộ độc paracetamol xu hướng tăng nhanh. Khi dùng quá liều, phần lớn thuốc được hấp thu trong vòng 2 giờ, nồng độ đỉnh đạt được sau uống là 4 giờ. 90% paracetamol được chuyển hóa ở gan theo con đường sulphat hóa và glucuronide hóa, phần còn lại được hệ enzym cytochrome P-450 chuyển hóa nốt (hệ này chủ yếu ở gan) thành N-acetyl-p-benzoquinoneimine (NAPQI). Khi uống quá liều paracetamol thì quá trình sulfat hóa bị bão hòa làm lượng NAPQI tăng lên gây độc với gan. NAPQI gắn với màng tế bào gan và gây tổn thương lớp màng lipid kép của tế bào gan. Glutathione của gan là chất chống oxy hóa chủ yếu, chất này gắn và trung hòa NAPQI. Khi ngộ độc paracetamol dẫn đến cạn kiệt glutathione, gây tổn thương gan. Tổn thương tế bào gan chủ yếu là ở vùng 3 (trung tâm tiểu thùy), vì ở vùng này nồng độ chất oxi hóa lớn nhất. Trong trường hợp ngộ độc nặng hoại tử có thể lan đến vùng 1 và 2. Tổn thương thận là hoại tử ống thận do NAPQI cũng theo cơ chế như gây tổn thương gan, ngoài ra suy thận còn do giảm huyết áp và hội chứng gan thận.
2. NGUYÊN NHÂN
– Đây là một thuốc tương đối an toàn. Tuy nhiên khi dùng quá liều hoặc với liều điều trị cũng có thể gây ngộ độc ở những bệnh nhân bị suy dinh dưỡng, nghiện rượu, điều trị động kinh, dùng thuốc chống lao, bệnh nhân bị bệnh gan.
– Nguyên nhân ngộ độc chủ yếu là do tự tử, ngoài ra còn gặp ngộ độc paracetamol ở những bệnh nhân dùng paracetamol kéo dài và hoặc phối hợp nhiều loại thuốc chứa paracetamol để giảm đau như hỗn hợp thần kinh, Decolgen, Pamin, Rhumenol… Trong số bệnh nhân ngộ độc thì một nửa trường hợp là do hỗn hợp thần kinh.
3. CHẨN ĐOÁN
Liều paracetamol gây ngộ độc là > 150mg/kg cân nặng
3.1. Hỏi bệnh: hỏi bệnh nhân hoặc người nhà có dùng paracetamol hoặc các chế phẩm có chứa paracetamol. Cần hỏi chính xác thời gian uống thuốc, liều uống, uống một lần hay nhiều lần vì liên quan đến thời điểm lấy máu xét nghiệm và đối chiếu với biểu đồ Rumack-Matthew trong việc quyết định có dùng thuốc giải độc đặc hiệu hay không.
3.2. Triệu chứng: chia 4 giai đoạn
– Giai đoạn 1 (trước 24 giờ): bệnh nhân thường không có triệu chứng, có thể gặp buồn nôn, nôn.
– Giai đoạn 2 (1-3 ngày): khó chịu hoặc đau hạ sườn phải là triệu chứng thường gặp. AST, ALT tăng nhanh và đạt nồng độ đỉnh từ 48-72 giờ, có thể tăng đến 15 000 – 20000 IU/l. Viêm gan nhiễm độc khi nồng độ ALT hoặc AST > 1000. Ở bệnh nhân sống thì enzym gan nhanh chóng trở về bình thường. Có thể có rối loạn đông máu, tỉ lệ prothromin giảm, tăng thời gian prothrombin và INR, tăng bilirubin máu và suy thận (hoại tử ống thận).
– Giai đoạn 3 (từ 3-4 ngày): với những ca nặng có thể tiến triển thành suy gan tối cấp biểu hiện vàng da, bệnh não gan, rối loạn đông máu, tăng amylase máu, suy đa tạng và tử vong. Toan chuyển hóa nặng kèm theo tăng lactat.
– Giai đoạn 4 (từ ngày 5-2 tuần): giai đoạn phục hồi, cấu trúc và chức năng gan dần trở về bình thường.
3.3. Cận lâm sàng
– Công thức máu
– Sinh hóa: ure, đường, creatinin, điện giải đồ, AST, ALT, khí máu động mạch, đông máu cơ bản, tổng phân tích nước tiểu. Khi có tăng AST, ALT làm thêm bilan viêm gan vi rút.
– Định tính paracetamol trong dịch dạ dày, nước tiểu, đồng thời lấy máu định lượng nồng độ paracetamol.
– Nếu bệnh nhân hôn mê cần xét nghiệm thêm các loại thuốc ngủ, an thần.
3.4. Chẩn đoán xác định
– Dựa vào hỏi bệnh: bệnh nhân có uống paracetamol với liều ngộ độc
– Lâm sàng: biểu hiện 4 giai đoạn
– Xét nghiệm:
+ Sinh hóa: có tăng ALT, AST, có rối loạn đông máu, toan chuyển hóa
+ Định lượng paracetamol máu (xin xem phần điều trị)
4. ĐIỀU TRỊ
4.1. Các biện pháp hồi sức A,B,C
– Gồm hỗ trợ các chức năng sống, đặc biệt về hô hấp, tuần hoàn và thần kinh khi các dấu hiệu sống không ổn đinh. Vì tình trạng bệnh nhân có thể nặng do đến muộn hoặc ngộ độc đồng thời các chất khác.
4.2. Loại bỏ chất độc
– Rửa dạ dày: khi bệnh nhân đến bệnh viện sớm, trong vòng giờ đầu. Có thể tiến hành muộn khi bệnh nhân uống các thuốc làm chậm quá trình lưu chuyển thuốc qua dạ dày hoặc các chế phẩm giải phóng chậm. Số lượng dịch rửa 3-5 lít, dung dịch nước pha muối ăn 5g/lít.
– Than hoạt đơn liều: 1-2g/kg ở trẻ em; 50-100g ở người lớn
Mặc dù than hoạt hấp phụ thực sự NAC và có thể làm giảm nồng độ chất này trong máu đến 29% nhưng chưa có ý nghĩa lâm sàng và không cần thiết phải tăng lượng NAC lên và không cần phải đợi than hoạt ra khỏi dạ dày mới cho NAC. Với phác đồ dùng NAC như hiện nay, người ta thấy có các bằng chứng gợi ý rằng liều NAC vượt xa lượng NAC thực tế cần đến. Quan sát thực tế người ta thấy ở tất cả các bệnh nhân được dùng NAC trong vòng 8 giờ đầu sau quá liều đều có kết quả cuối cùng tốt như nhau, ngay cả sau khi quá liều paracetamol số lượng lớn. Trường hợp ngộ độc nhiều loại thuốc và phải dùng than hoạt đa liều thì có thể cho xen kẽ than hoạt và NAC cách nhau 1-2 giờ.
4.3. N- acetylcystein (NAC)
Chỉ định dùng NAC
– Trường họp ngộ độc acetaminophen cấp, đối chiếu nồng độ acetaminophen máu tại thời điểm ≥ 4 giờ lên đồ thị Rumack matthew ở ngưỡng điều trị
– Nghi ngờ uống một liều cấp > 150 mg/kg (tổng liều 7,5 g) trong điều kiện không định lượng được nồng độ acetaminophen máu sau uông quá 8 giờ.
– Bệnh nhân không rõ thời gian uống và nồng độ acetaminophen máu > 10mcg/ml (66µmol/l).
– Bệnh nhân có tiền sử uống acetaminophen và có tổn thương gan ở bất kỳ mức độ nào
– Bệnh nhân đến viện muộn (> 24 giờ sau uống) và có tổn thương gan (từ tăng nhẹ aminotransferase đến suy gan tối cấp) và có uống acetaminophen quá liều điều trị.
Cụ thể
4.3.1. Trường hợp ngộ độc cấp
* Nếu bệnh nhân đến viện từ 1-8 giờ sau uống: Định lượng paractamol:
+ Ở thời điểm 2 giờ, hoặc ngay khi bệnh nhân vào viện, với trẻ em uống dạng dung dịch.
+ Ở thời điểm 4 giờ, hoặc ngay khi bệnh nhân vào viện, với người lớn uống dạng viên và cho mọi lứa tuổi.
Nếu uống dạng giải phóng chậm thì cần phải định lượng paracetamol máu lần 2 sau mẫu lần thứ nhất 4 giờ.
Khi có kết quả đem đối chiếu với đồ thị điều trị để đánh giá việc dùng NAC, nếu bệnh nhân uống dạng giải phóng chậm thì ngay cả khi nồng độ ở dưới ngưỡng điều trị thì vẫn dùng NAC
Chú ý: với trẻ em lấy máu định lượng tại thời điểm 2 giờ nhưng phải đối chiếu trên đồ thị tại thời điểm 4 giờ.
Nếu không định lượng được paracetamol trong vòng 8 giờ thì nên truyền NAC ngay.
Nếu định lượng được paracetamol trong vòng trong vòng 8 giờ thì chỉ dùng NAC khi nồng độ nằm trong vùng cần điều trị. Nếu nồng độ dưới ngưỡng điều trị thì ngừng NAC.
* Nếu bệnh nhân đến viện từ 8-24 giờ sau uống
– Ngay lập tức dùng NAC, sau đó: định lượng paracetamol máu, ALT, AST,
– Nếu nồng độ paracetamol dưới ngưỡng điều trị và ALT bình thường thì ngừng NAC. Nếu nồng độ paracetamol trên ngưỡng điều trị hoặc ALT tăng thì tiếp tục dùng NAC
* Nếu bệnh nhân đến viện > 24 giờ sau uống hoặc không rõ thời gian
Ngay lập tức truyền NAC, sau đó xét nghiệm paracetamol, ure, creatinin, đường máu, đông máu cơ bản, tiểu cầu, khí máu động mạch.
– Nếu nồng độ paracetamol máu không phát hiện được và ALT bình thường thì ngừng NAC. Nếu phát hiện được paracetamol trong máu hoặc ALT tăng thì tiếp tục dùng NAC
4.3.2.Trường hợp ngộ độc mạn
Ngay lập tức truyền NAC, sau đó định lượng paracetamol máu và ALT.
Nếu nồng độ paracetamol máu < 120 umol/l (<20mg/l) và ALT bình thường thì không cần dùng NAC. Nếu paracetamol máu > 120 umol/l (>20 g/l), hoặc ALT tăng thì tiếp tục dùng NAC. Sau 8 giờ truyền NAC, định lượng lại paracetamol máu và ALT. Nếu nồng độ paracetamol < 120 umol/l (<20mg/l) và ALT bình thường hoặc giảm thì ngưng NAC. Nếu paracetamol máu > 120 umol/l (>20 g/l), hoặc ALT tăng thì tiếp tục dùng NAC. Sau 12 giờ xét nghiệm lại paracetamol máu và ALT cho đến khi paracetamol < 120 umol/l (<20mg/l) và ALT bình thường thì ngường NAC.
● Có nhiều quy trình dùng NAC:
(1) Quy trình dùng NAC đường uống 72 giờ: 18 liều
– Dùng 1 liều bolus ban đầu là 140mg/kg cân nặng, sau đó là 17 liều, mỗi liều 70mg/kg cân nặng, khoảng thời gian giữa các liều là 4 giờ, pha thuốc với nước thành dung dịch nồng độ 5% hoặc loãng hơn, có thể cho thêm nước quả để dễ uống.
– Nếu bệnh nhân nôn, cần chống nôn tích cực: Metoclopramide (primperan 10mg) tiêm tĩnh mạch, nếu không đỡ có thể nhắc lại, tổng liều 1mg/kg cân nặng. Có thể cho thêm Diphenhydramine (Dimedron 10mg) để tránh tác dụng làm mất trương lực của metoclopramide, đặc biệt ở người trẻ. Nếu các thuốc trên không kết quả thì dùng: Ondansetron, Droperidol. Nếu nôn vẫn tiếp tục thì đặt sonde dạ dày và nhỏ giọt dung dịch NAC qua sonde dạ dày trong 30 phút. Nếu vẫn không đỡ nôn thì chuyển bệnh nhân đến cơ sở có NAC dạng truyền tĩnh mạch. Sau khi bệnh nhân nôn và nghỉ một lát cần dùng lại NAC với tốc độ chậm hơn và theo dõi.
(2) Quy trình dùng NAC truyền tĩnh mạch trong 20 giờ (fluimucil lọ 5 g/25 ml)
– Liều ban đầu 150mg/kg cân nặng pha trong 200 ml glucose 5% truyền tĩnh mạch trong vòng 30 phút. Liều tiếp theo 50mg/kg pha trong 500 ml dịch glucose 5% truyền trong vòng 4 giờ. Liều cuối cùng 100 mg/kg pha trong 1000 ml dịch glucose 5% truyền trong 16 giờ). Có thể pha vào dịch natrclorua 0,9 %. Tổng liều 300 mg/kg trong 20-21 giờ.
– Quy trình dùng NAC truyền tĩnh mạch 12 giờ
Liều ban đầu 100mg truyền trong 2 giò, liều tiếp theo 200mg/kg truyền trong 10 giờ.
Thường dùng nhất là quy trình dùng NAC uống 72 giờ và truyền tĩnh mạch 20 giờ.
● Với trẻ ≤ 20 kg:
Liều khởi đầu 150 mg/kg pha với glucose 5% 3 ml/kg truyền trong vòng 15-60 phút
Liều tiếp theo: 50 mg/kg pha với glucose 5% 7 ml/kg truyền trong vòng 4 giờ
Liều tiếp theo: 50 mg/kg pha với glucose 5% 7 ml/kg truyền trong vòng 8 giờ
Liều tiếp theo: 50 mg/kg pha với glucose 5% 7 ml/kg truyền trong vòng 8 giờ
● Với cân nặng của trẻ: 20 kg <Trẻ < 40 kg
Liều khởi đầu 150 mg/kg pha trong 100 ml glucose 5% truyền trong vòng 15-60 phút
Liều tiếp theo: 50 mg/kg pha trong 250 ml glucose 5% truyền trong vòng 4 giờ
Liều tiếp theo: 50 mg/kg pha trong 250 ml glucose 5% truyền trong vòng 8 giờ
Liều tiếp theo: 50 mg/kg pha trong 250 ml glucose 5% truyền trong vòng 8 giờ
Cần theo dõi sát bilan dịch vào, ra và điện giải.
● Hiệu quả của NAC tốt nhất khi được dùng trước 8 giờ, sau đó thì hiệu quả giảm dần. Tỉ lệ viêm gan nhiễm độc < 10% khi sử dụng NAC trong vòng 8 giờ, tỉ lệ này tăng lên khoảng 40% nếu điều trị muộn sau 16 giờ. Trong trường hợp suy gan NAC làm giảm tỉ lệ tử vong và hồi phục được tổn thương gan
● Các quy trình dùng NAC có hiệu quả ngang nhau.
● Tác dụng không mong muốn do thuốc:
– NAC đường uống gây buồn nôn, nôn với tỷ 33%, sốc phản vệ 2 – 3%.
– NAC tĩnh mạch: 3 – 14 % gây đỏ da vị trí truyền, mẩn ngữa, co thắt phế quản, sốt, sốc phản vệ cao tới 10-20%.
4. Các điều trị hỗ trợ khác.
5. Lọc máu liên tục (CVVH) phối hợp với thay huyết tương nhằm hỗ trợ chức năng gan trong khi chờ ghép gan
6. Ghép gan: khi bệnh nhân bị suy gan tối cấp theo tiêu chuẩn của King’s college
Khi bệnh nhân suy gan,tiếp tục duy trì liều NAC truyền TM 6,25 mg/kg/giò cho đến khi bệnh nhân đươc ghép gan hoặc bệnh não gan hồi phục hoặc INR <2.
7. Theo dõi và xét nghiệm trong quá trình điều trị: làm ure, creatinin, đường, ĐGĐ, AST, ALT, đông máu cơ bản, bilirubin TP, TT, GT. khí máu động mạch. Trong trường hợp nặng cần làm xét nghiệm mỗi 8-12 giờ/lần. theo dõi chức năng hô hấp, tuần hoàn, ý thức.
CÁC TRƯỜNG HỢP ĐẶC BIỆT
1. Phụ nữ có thai
– Paracetamol là thuốc hạ sốt giảm đau được khuyên dùng ở phụ nữ có thai, người ta chưa thấy có tác dụng gây quái thai của thuốc này. Tuy nhiên khi quá liều paracetamol có thể gây độc với thai vì thuốc này dễ dàng qua được nhau thai và ở thời điểm 14 tuần, bào thai đã có khả năng chuyển hóa paracetamol và tạo ra NAPQI. Việc chậm điều trị có thể dẫn đến thai chết lưu, xảy thai, do đó nên dùng NAC sớm. Liều NAC ở bệnh nhân có thai giống bệnh nhân không có thai.
2. Người nghiện rượu
– Những người nghiện rượu khi quá liều paracetamol có khả năng bị ngộ độc cao hơn. Một số nghiên cứu cho thấy tỷ lệ tử vong cao hơn người bình thường. Một số tác giả khuyến cáo hạ thấp nồng độ paracetamol trong đồ thị của Rumack ở giờ thứ 4 xuống đến mức 100 mg/ml ở đối tượng bệnh nhân này. Tính dễ bị ngộ độc paracetamol ở đây do dự trữ glutathione bị giảm khi nghiện rượu và lượng NAPQI tạo ra nhiều hơn do hiện tượng ethanol gây cảm ứng hệ enzym cyp2E1.
3. Dùng paracetamol quá liều điều trị nhiều lần
– Paracetamol được dùng lặp lại nhiều lần > 4 gam/ngày với người lớn và 60mg/kg cân nặng với trẻ em. Hoàn cảnh dùng ở người lớn để điều trị những cơn đau cấp hoặc đợt cấp của những cơn đau mạn. Với trẻ em thường do tai nạn điều trị. Dùng liều nhắc lại với liều cao hơn liều điều trị thường là nguyên nhân dẫn đến tử vong liên quan đến paracetamol ở trẻ dưới 6 tuổi và chiếm tới 15% tử vong ở người lớn. Đồ thị Rumack-Matthew không áp dụng được cho trường hợp này. Việc điều trị chủ yếu dựa vào lượng thuốc bệnh nhân đã uống, kèm theo tăng ALT, AST và nồng độ paracetamol máu.
– Đánh giá yếu tố nguy cơ:
* Người lớn, trẻ em > 6 tuổi
+ Uống ít nhất 10 gram hoặc > 200 mg/24 giờ với thời gian uống trong vòng 24 giờ
+ Uống ít nhất 6 gram hoặc > 150 g/kg với thời gian uống trong vòng ≥ 48 giờ
+ Uống >4g/ngày hoặc 100 mg/kg ở người có yếu tố nguy cơ
* Trẻ em < 6 tuổi
+ Uống ≥ 200mg/kg trong 24 giờ
+ Uống ≥ 150 mg/kg trong vòng 48
+ Uống ≥ 100 mg/kg trong vòng 72 giờ
● * Xét nghiệm: AST hoặc ALT < 50 IU/l, hoặc paracetamol máu < 120 µmol/l (<20mg/l) có tiên lượng tốt.
● AST, ALT > 50 IU/l hoặc paracetamol máu> 66 µmol/l là có nguy cơ cao, cần dùng NAC ngay.
– Một số đối tượng có nguy cơ cao:
+ Những bệnh nhân nhịn đói: do chuyển hóa paracetamol theo con đường glucuronit hóa bị giảm và tăng chuyển hóa qua hệ CYP2E1, dẫn tới việc tạo ra nhiều NAPQI hơn.
+ Uống rượu trong vòng 5 ngày trước đó hoặc nghiện rượu: ngộ độc paracetamol ở người nghiện rượu có thể dễ bị bỏ qua do tăng transaminase được cho là do nghiện rượu. Việc biết được giá trị transaminase nền của một bệnh nhân nghiện rượu sẽ giúp chẩn đoán được nguyên nhân gây viêm gan ở đối tượng này. Ở bệnh nhân nghiện rượu, AST < 300 IU/L, ALT bình thường hoặc hơi tăng, giá trị AST thường cao gấp hơn 2 lần ALT. Trong khi đó việc dùng paracetamol quá liều kéo dài ở người nghiện rượu làm AST tăng > 300 IU/L, mặc dù tỷ lệ giữa AST và ALT không thay đổi.
+ Với bệnh nhân dùng paracetamol quá liều kéo dài, có hoặc không có tiền sử nghiện rượu. Ngay khi bệnh nhân này đến bệnh viện thì cần được làm xét nghiệm để biết được giá trị nền của nồng độ paracetamol máu, AST, ALT, bilirubin và prothrombin và dùng ngay NAC trong khi chờ đợi kết quả xét nghiệm
+ Đang điều trị INH có khả năng bị ngộ độc với liều >4 gram hoặc 100mg/kg/24h.
Nồng độ paracetamol
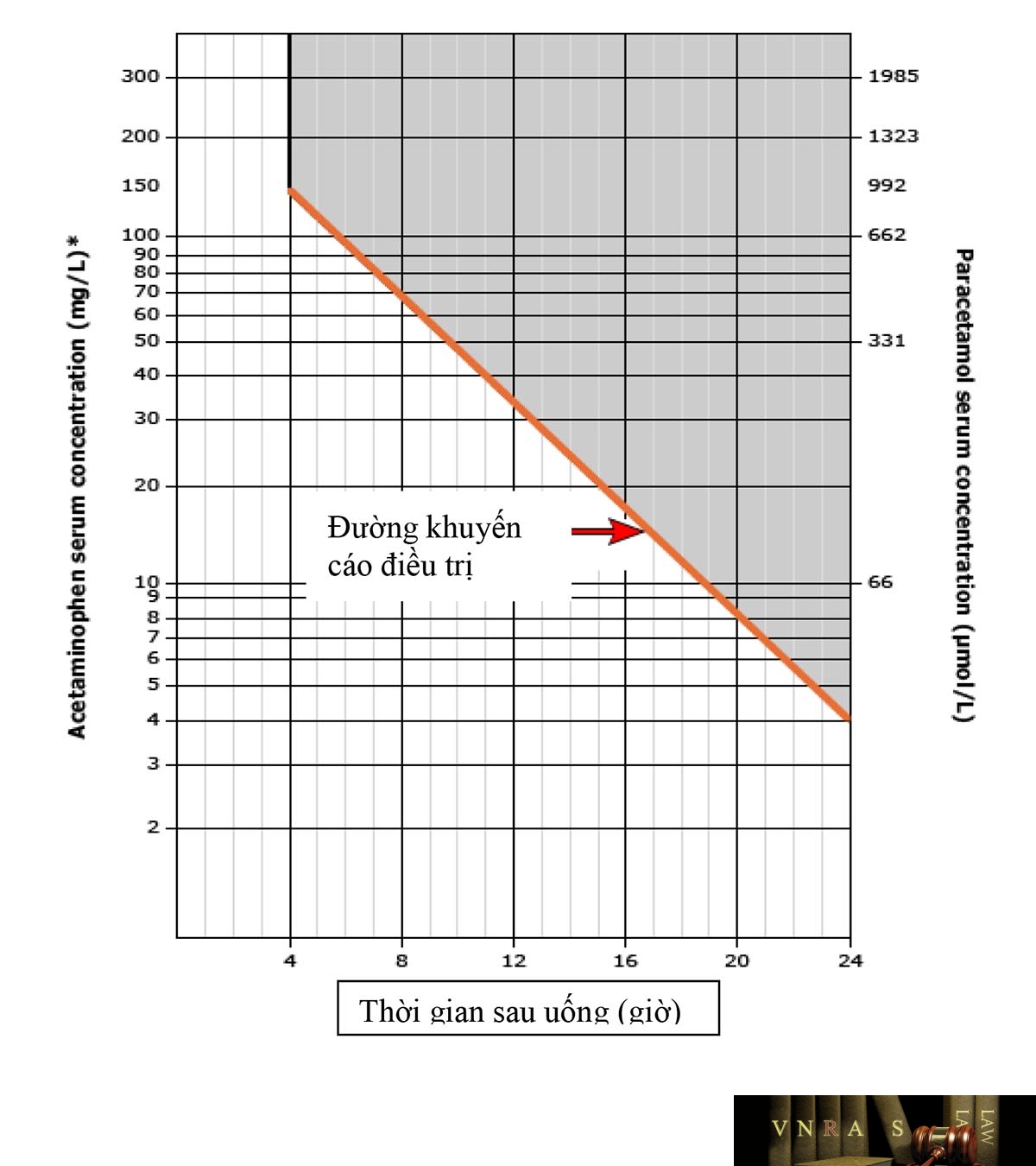
Đồ thị này chỉ dùng cho trường hợp ngộ độc cấp paracetamol
Nguồn: Rumack BH, Matthew H. Acetaminophen poisoning and toxicity [4]
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Tiên lượng tốt khi bệnh nhân được phát hiện, đưa đến viện sớm và được dùng NAC sớm trước 8 giờ. Tiên lượng xấu khi bệnh nhân uống số lượng lớn, đến viện muộn, có tổn thương gan và được dùng NAC chậm.
Biến chứng suy gan thận nặng, bệnh não gan, suy đa tạng và tử vong
6. PHÒNG TRÁNH
Người dân không nên uống paracetamol quá 3 gam/ngày, với những bệnh nhân có yếu tố nguy cơ không nên tự dùng paracetamol vì với liều điều trị cũng có thể gây ngộ độc. tốt nhất nên đi khám bệnh và dùng theo đơn của bác sỹ.
Tránh không dùng nhiều loại biệt dược cùng có paracetamol.
PHÁC ĐỒ XỬ TRÍ NGỘ ĐỘC PARACETAMOL BIẾT THỜI GIAN UỐNG
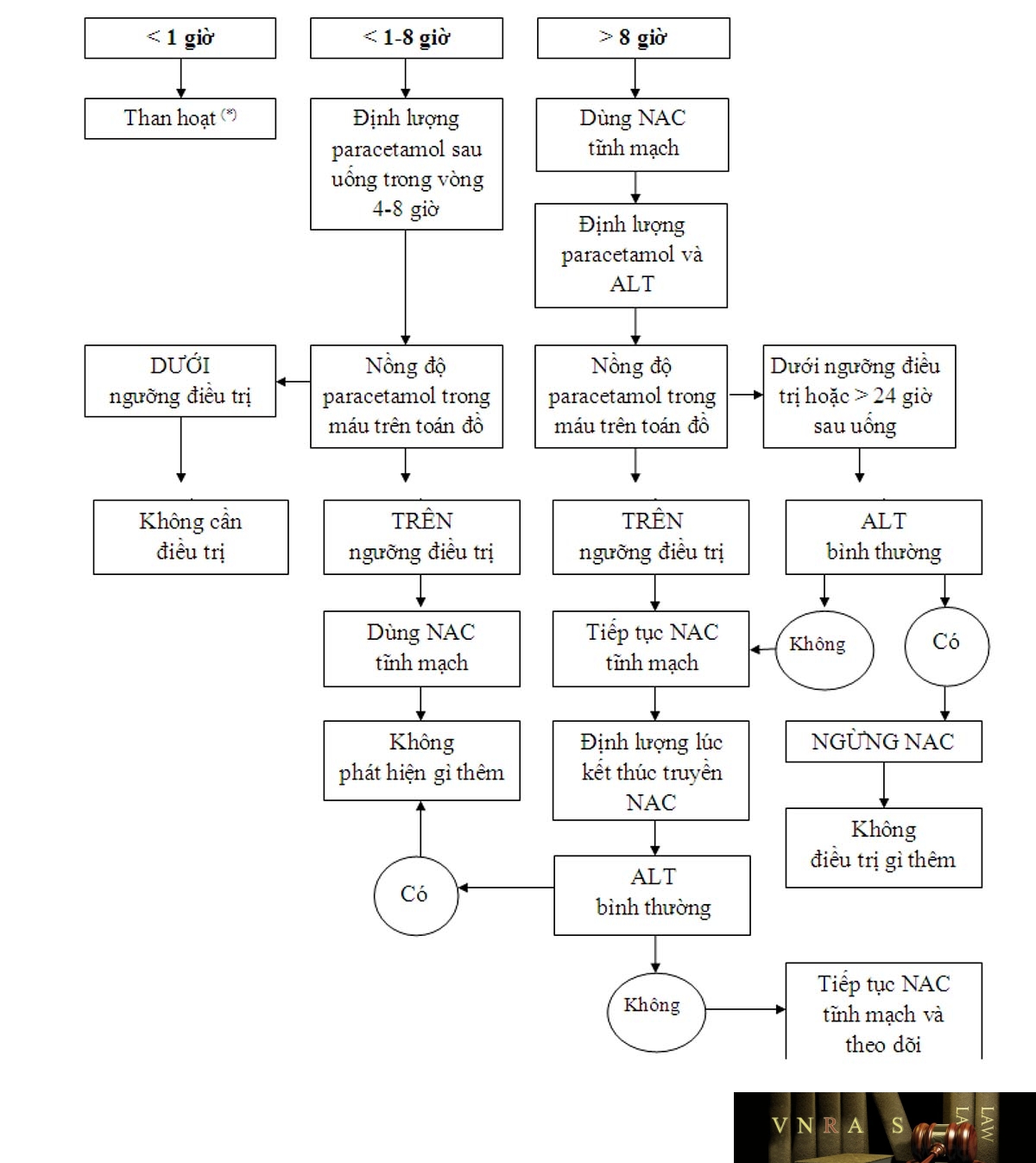
(*) Bệnh nhân uống lượng trên 10g hoặc 200 mg/kg, hợp tác điều trị.
Nguồn: Daly FSS, Fountain JS, Murray L et al. Medical Journal of Australia 2008; 188: 296-301
TÀI LIỆU THAM KHẢO
1. Heard K., Dart R. (2014), “Acetaminophen (Paracetamol) poisoning in adult”, UpToDate, Inc.
2. Lindsay Murray, Frank Daly, Mark Little, Mike Cadogan (2011), “Paracetamol: acute overdose”, Toxicology handbook, 2nd edition, Churchill Livingstone Australia, 302-313.
3. MICROMEDEX (2002), Acetaminophen-acute, Poisindex management, Thompson Healthcare Series, Vol. 111.
4. New zealand national poisons centre (2014), “Acetaminophen”, Toxinz Poison information.
5. Robert G. Hendrickson (2011), “Acetaminophen” Goldfrank’s Toxicologic Emergencies, 9th Edition, McGraw-Hill, 483-499.
Phần 2.2. Các hóa chất bảo vệ thực vật
NGỘ ĐỘC CẤP HÓA CHẤT TRỪ SÂU PHOSPHO HỮU CƠ
1. ĐẠI CƯƠNG:
1.1. Định nghĩa:
Hóa chất trừ sâu phospho hữu cơ (PHC) là các hợp chất bao gồm carbon và các gốc của axít phosphoric. Có hàng ngàn hợp chất phospho hữu cơ ra đời nhưng vẫn trên cơ sở một công thức hóa học chung:
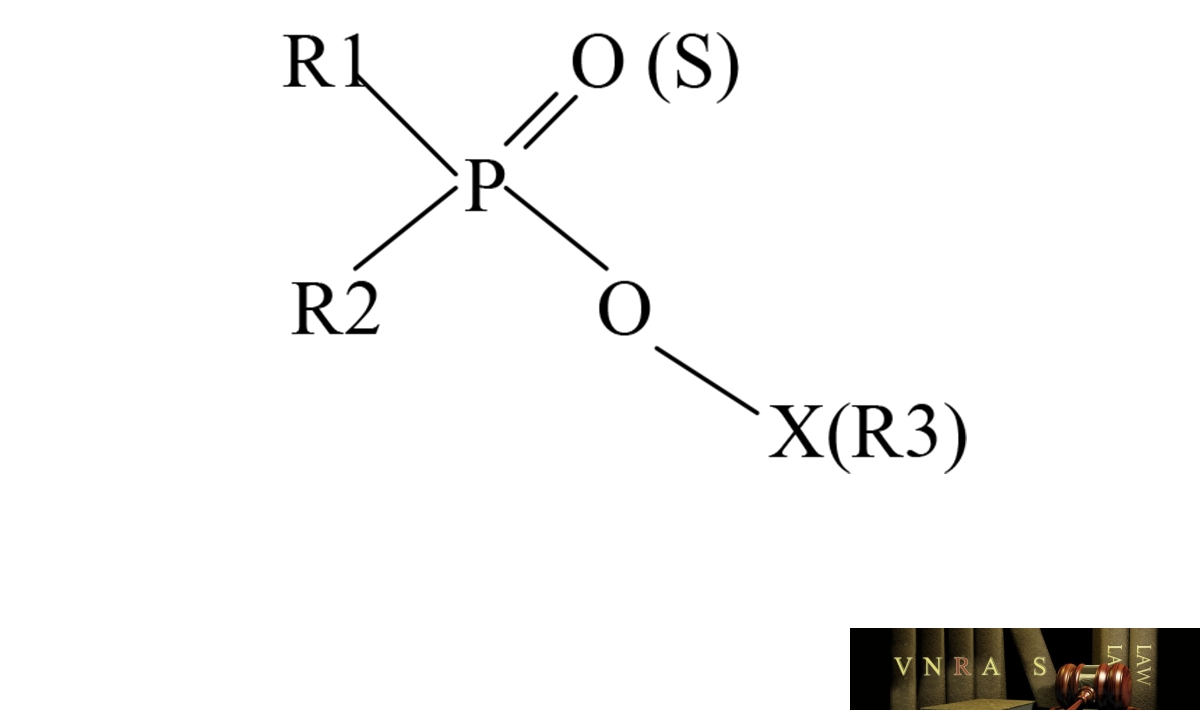
1.2. Cơ chế sinh bệnh
Các hợp chất Phospho hữu cơ khi vào cơ thể sẽ gắn với AChE dẫn đến phosphoryl hóa và làm mất hoạt tính của AChE. Hậu quả là acetylcholin tích tụ và kích thích liên tục các receptor ở hậu synap gây lên hội chứng cường cholinergic là bệnh cảnh chính của ngộ độc phospho hữu cơ.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định:
■ Chẩn đoán xác định ngộ độc cấp PHC: dựa vào các tiêu chuẩn sau
– Bệnh sử nhiễm độc cấp rõ ràng: uống hoặc tiếp xúc thuốc trừ sâu, có vỏ thuốc.
– Hội chứng cường cholin cấp (+) (1 trong 3 hội chứng: M; N; TKTƯ)
– Xét nghiệm cholinesterase huyết tương (pChE): giảm <50% giá trị bình thường tối thiểu
– Xét nghiệm độc chất nước tiểu hoặc trong máu, dịch dạ dày (+)
■ Chẩn đoán hội chứng Muscarin (M)
– Da tái lạnh
– Đồng tử co <2mm
– Đau bụng, buồn nôn, nôn, ỉa chảy.
– Tăng tiết và co thắt phế quản: biểu hiện bằng cảm giác khó thở chẹn ngực khám thấy ran ẩm, ran ngáy, rít ở phổi.
– Nhịp chậm <60 lần/phút
■ Chẩn đoán hội chứng Nicotin (N)
– Máy cơ tự nhiên hoặc sau gõ các cơ delta, cơ ngực ,cơ bắp chân.
– Co cứng hoặc liệt cơ
– Phản xạ gân xương: tăng nhạy
■ Chẩn đoán hội chứng bệnh lý thần kinh trung ương (TKTƯ)
– Có rối loạn ý thức
– Điểm glasgow giảm.
– Co giật
2.2. Chẩn đoán phân biệt
■ Ngộ độc các hợp chất trừ sâu cacbamat: thường nhẹ hơn, đáp ứng với điều trị bằng vài chục mg atropin, bệnh nhân thường hồi phục hoàn toàn sau 48 đến 72 giờ. Xét nghiệm thấy cacbamat trong nước tiểu, dịch dạ dày hoặc trong máu. Không dùng PAM để điều trị ngộ độc carbamat.
■ Ngộ độc thuốc trừ sâu clo hữu cơ: ChE không giảm, ngấm atropin rất nhanh (sau vài mg). XN thấy clo hữu cơ trong nước tiểu, dịch rửa dạ dày.
■ Ngộ độc nấm có hội chứng muscarin: Bn có ăn nấm, có hội chứng muscarinic.
2.3. Chẩn đoán mức độ ngộ độc:
■ Chẩn đoán mức độ nặng nhẹ theo các hội chứng bệnh lý lâm sàng
– NĐC PHC nhẹ: chỉ có M
– NĐC PHC trung bình: M+ N hoặc M + TKTƯ
– NĐC PHC nặng: Khi có cả ba M+ N + TKTƯ hoặc có hôn mê, trụy mạch
■ Chẩn đoán mức độ nặng nhẹ theo giá trị nồng độ pChE:
– NĐC PHC nặng khi pChE < 10% giá trị bình thường tối thiểu (GTBTTT).
– Trung bình khi pChE = 10 – 20% GTBTTT.
– Nhẹ khi pChE = 20 -50% GTBTTT.
3.ĐIỀU TRỊ
3.1. Thuốc giải độc:
3.1.1 Atropin
– Liều: tiêm 2-5 mg tĩnh mạch nhắc lại sau 5, 10 phút / lần đến khi đạt ngấm atropin, sau đó tạm ngừng cho đến khi hết dấu ngấm. Căn cứ thời gian và liều đã dùng mà tính ra liều atropine cần duy trì.
– Sử dụng bảng điểm atropin để điều chỉnh liều atropin nguyên tắc dùng liều thấp nhất để đạt được dấu thấm. Ngừng atropin khi liều giảm tới 2mg/24 giờ.
– Xử trí khi quá liều: tạm ngừng atropin, theo dõi sát, nếu kích thích vật vã nhiều có thể cho diazepam (Seduxen tiêm TM); đến khi hết dấu ngấm atropin thì cho lại atropin với liều thấp hơn liều trước đó.
Bảng 6.1: Bảng điểm atropin
|
Triệu chứng |
Ngấm atropin |
Điểm |
Quá liều atropin |
Điểm |
| 1. Da | Hồng, ấm |
1 |
Nóng, đỏ |
2 |
| 2. Đồng tử | 3 – 5 mm |
1 |
> 5mm |
2 |
| 3. Mạch | 70 -100lần/phút |
1 |
> 100 lần/phút |
2 |
| 3. Hô hấp | Không tăng tiết, không co thắt còn đờm dãi lỏng |
1 |
Đờm khô quánh hoặc không có đờm |
2 |
| 5. Tinh thần | Bình thường |
0 |
Kích thích vật vã, sảng hoặc li bì do atropin. |
2 |
| 6. Bụng | Mềm bình thường |
0 |
Chướng, gõ trong |
2 |
| 7.Cầu BQ | Không có |
0 |
Căng |
2 |
| Cộng |
∑1 |
∑2 |
Điểm A = ∑1+ ∑2:
– Điểm A < 4 thiếu atropin phải tăng liều
– Điểm A = 4- 6 điểm: ngấm atropine tốt, duy trì liều
– Điểm A > 6 điểm: quá liều atropin
3.1.2. Pralidoxim (PAM)
■ Ngay khi có chẩn đoán xác định, truyền tĩnh mạch PAM như sau:
Bảng 6.2: Liều pralidoxime theo mức độ nặng của nhiễm độc
|
Mức độ ngộ độc |
Liều ban đầu (g/10 phút) |
Liều duy trì (g/giờ) |
| Nặng: có M+N+TKTƯ |
1g |
0,5-1 |
| Trng bình: 2 HC |
1g |
0,5 |
| Nhẹ: chí có M |
0,5 |
0,25 |
Khi đã đạt thấm atropin và có kết quả xét nghiệm ChE: điều chỉnh liều PAM theo liều atropin trung bình/giờ và hoạt độ pChE.
+ Nếu atropin > 5mg/h và/hoặc pChE < 10% gtbt tt: tiếp tục truyền 0,5g/h
+ Nếu atropin 2-5 mg/h và/hoặc pChE 10-20% gtbt tt tiếp tục truyền 0,25g/h
+ Nếu atropin 0,5-2mg/h và/hoặc pChE =20-50 tiếp tục truyền 0,125g/h
■ Ngừng PAM khi ChE ³ 50%, độc chất nước tiểu (-) hoặc khi atropin < 2 mg/ 24h và độc chất nước tiểu âm tính; hoặc sau tối thiểu 2 ngày.
■ Chẩn đoán quá liều PAM khi:
– Đang truyền với tốc độ ³ 0,5g/h
– Thấm atropin tốt với liều atropin thấp.
– Xuất hiện liệt cơ kèm máy cơ, tăng PXGX, tăng huyết áp.
– ChE đang có khuynh hướng tăng lại giảm.
Ngừng PAM trong 3-6 giờ rồi dùng lại với liều thấp hơn.
3.2. Các biện pháp hạn chế hấp thu:
Ngộ độc đường hô hấp: đưa ngay bệnh nhân ra khỏi khu vực nhiễm độc
Ngộ độc đường da: cởi bỏ quần áo nhiễm độc chất, rửa vùng da tiếp xúc độc chất với xà phòng và nhiều nước sạch.
Ngộ độc đường tiêu hóa:
– Gây nôn nếu không có chóng chỉ định.
– Đặt ống thông dạ dày lấy dịch để xét nghiệm độc chất
– Than hoạt 50 g + 200ml nước bơm vào dạ dày, ngâm 3 phút, rồi lắc bụng tháo ra.
– Rửa dạ dày: 5 – 10 lít nước muối 5-9%o, 2-3 lít đầu cho kèm than hoạt 20g/lít
– Than hoạt đa liều (uống): than hoạt 2g/kg và sorbitol 4g/ kg cân nặng, chia đều 4 lần, cách nhau 2 giờ 1 lần Nếu sau 24 giờ vẫn không đi ngoài ra than hoạt cho thêm sorbitol 1g/kg.
3.3. Các điều trị hỗ trợ
■ Bảo đảm hô hấp: – thở oxy qua xông mũi.
– Đặt nội khí quản hút đờm dãi và thở máy nếu có suy hô hấp .
■ Bảo đảm tuần hoàn: – Truyền đủ dịch.
– Nếu có tụt huyết áp: bù đủ dịch; truyền TM dopamin 5-15mg/kg/phút…
■ Bảo đảm cân bằng nước, điện giải: truyền dịch, điều chỉnh điện giải.
■ Nuôi dưỡng:
– Ngày đầu: nuôi dưỡng đường tĩnh mạch.
– Ngày thứ 2 trở đi: 2000 Kcalo/ ngày bằng cả 2 đường tiêu hóa và TM.
Chăm sóc toàn diện, vệ sinh thân thể, giáo dục phòng tái nhiễm, khám tâm thần cho các bệnh nhân tự độc.
TÀI LIỆU THAM KHẢO
1. Phạm Duệ (2005), “Nghiên cứu kết hợp PAM và atropine trong điều trị ngộ độc cấp phospho hữu cơ”, Luận án tiến sỹ y học, Trường Đại học Y Hà Nội.
2. World Health Organization Inchem (1986), “Organophosphorus pesticides”, IPCS Inchem, www.inchem.org.
3. Ellenhorn and Barceloux (1988), “Organophosphates compounds”, Medical Toxicology- Diagnosis and treatment of Human poisoning, 2nd edition, Elsevier Science Publishing Company, New York, P. 1070-1076.
4. Eddleston M, SZinicz L., Eyer P. and Buckley N.(2002), “Oximes in acute organophosphorus pesticide poisoning: a systematic review of clinical trials”, QJMed, 95, P. 275-283.
5. Denis F. Thompson, Thompson GD., Greenwood RB et al (1987), “Therapeutic dosing of Pralidoxim chloride”, Drug Intel and clin pharmacol., 21, P. 590-593.
NGỘ ĐỘC NEREISTOXIN
1. ĐẠI CƯƠNG
– Nereistoxin là hóa chất trừ sâu nhóm Dimethylaminopropandithiol, công thức hóa học là 4-N, N-dimethylamino-1,2-dithiolane, phân loại nhóm độc II, LD50:1021 mg/kg đường uống đối với chuột. Trên thực tế ở các bệnh nhân, chỉ uống với liều 9,5 gam (tương đương 1/2 gói với loại 20 gam/gói) hay 190mg/kg cân nặng ở người có trọng lượng 50 kg đã có thể gây ngộ độc nặng và tử vong. Như vậy, LD50 thực tế trên người thấp hơn nhiều so với số liệu trên động vật.
– Độc tính, động học của nereistoxin trên cơ thể người chưa được nghiên cứu đầy đủ. Ngoài độc tính gây liệt, nereistoxin còn gây kích ứng đường tiêu hóa. Đối với người uống hóa chất này, tác dụng ăn mòn gây viêm loét đường tiêu hóa, dẫn đến chảy máu toàn bộ đường tiêu hóa. Các thuốc giải độc là Sodium Dimercaptopropanesulphonate (DMPS) và Sodium Dimecarptosuccinate (DMS) có hiệu quả trong điều trị triệu chứng liệt nhưng cũng mới chỉ được nghiên cứu trên động vật.
– Tên thương mại: Shachongshuang, Netoxin, Vinetox, Shachongdan, Apashuang, Binhdan, Taginon, Tungsong, Colt, Dibadan, Hope,..gói 20 gam, bột màu xanh lam, hoạt chất nereistoxin: 95%.

2. NGUYÊN NHÂN NGỘ ĐỘC
– Tự tử: là nguyên nhân thường gặp
– Uống nhầm
– Bị đầu độc
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Triệu chứng lâm sàng: Triệu chứng xuất hiện nhanh 10 – 30 phút sau uống.
– Tiêu hóa: đau bụng, nôn, ỉa chảy dữ dội, có thể nôn ra máu và ỉa ra máu liên tục. Nhiều trường hợp dịch đường tiêu hóa và máu chảy liên tục qua hậu môn, dẫn đến sốc giảm thể tích, truỵ mạch, tụt huyết áp.
– Giãn mạch: có thể thấy da mặt đỏ, ngực đỏ hoặc giãn mạch toàn thân.
– Tim mạch: tụt huyết áp thường sớm và nặng nề do phối hợp cả giảm thể tích tuần hoàn, giãn mạch và nhiễm toan. Có thể thấy nhịp nhanh xoang, rung thất, xoắn đỉnh. Nếu qua được 2-3 ngày có thể xuất hiện suy tim, nguy cơ phù phổi cấp.
– Hô hấp: thở nhanh sâu, suy hô hấp, liệt cơ, sặc phổi,…
– Thần kinh: co giật giống kiểu động kinh, sau đó là liệt cơ, hôn mê.
– Các biến chứng: tiêu cơ vân, suy thận cấp, xuất huyết ở nhiều nơi, suy đa tạng…
3.1.2. Triệu chứng cận lâm sàng
– Công thức máu: số lượng hồng cầu tăng lúc đầu, hematocrit tăng, hemoglobin tăng, tiểu cầu giảm (tình trạng cô đặc máu)
– Sinh hóa: kali máu giảm, toan chuyển hóa nặng
– Khí máu: pH giảm, HCO3- giảm nặng nề, PaCO2 giảm trong khi PaO2 vẫn bình thường. Tình trạng nhiễm toan đến sớm, nhanh và nặng.
– Rối loạn đông máu: tiểu cầu giảm, tỷ lệ prothrombin giảm, sợi huyết giảm.
– Xét nghiệm độc chất: phospho hữu cơ (-), chlor hữu cơ (-), carbamate (-)
– Enzym Cholinesterase trong giới hạn bình thường hoặc giảm nhẹ
3.1.3. Chẩn đoán xác định dựa vào
– Hỏi bệnh: hỏi bệnh nhân và người nhà bệnh nhân về: tên hóa chất, mầu sắc, số lượng, dạng hóa chất (bột, lỏng), yêu cầu người nhà mang tang vật đến (vỏ bao bì, lọ hóa chất….). Lưu ý, gói hóa chất chứa bột, màu xanh lam. Hỏi về hoàn cảnh, tâm lý của bệnh nhân
– Triệu chứng lâm sàng và cận lâm sàng: tình trạng vật vã kích thích, hôn mê, tụt huyết áp, ỉa máu, xét nghiệm khí máu tình trạng nhiễm toan nặng, hematocrit tăng. Enzym cholinesterase trong giới hạn bình thường, đường máu bình thường.
2.2. Chẩn đoán phân biệt
– Ngộ độc các hóa chất trừ sâu khác: phospho hữu cơ, carbamat
– Ngộ độc hóa chất diệt chuột, diệt mối: phosphua kẽm, phosphua nhôm.
– Ngộ độc hóa chất trừ cỏ: paraquat
4. ĐIỀU TRỊ
4.1. Nguyên tắc
– Điều trị tích cực: đảm bảo thể tích tuần hoàn, chống toan máu
4.2. Cấp cứu ban đầu: tại tuyến y tế cơ sở
– Gây nôn nếu bệnh nhân vừa uống trong giờ đầu: cho bệnh nhân uống nhiều nước, móc họng hoặc dùng tăm bông đưa sâu vào họng.
– Uống dung dịch bicarbonat 1,4% 200 – 500ml
– Than hoạt 20g nếu bệnh nhân tỉnh, tốt nhất là uống Antipois – BMai 1 týp
– Bảo đảm huyết áp bằng truyền dịch
– Đảm bảo: hô hấp (bóp bóng, đặt nội khí quản), tuần hoàn, khống chế co giật trước và trong khi chuyển bệnh nhân
4.3. Tại Bệnh viện các tuyến
– Nếu có co giật: Cắt cơn co giật bằng diazepam 10mg tiêm tĩnh mạch, có thể nhắc lại để kiểm soát tình trạng co giật. Sau đó duy trì bằng tiêm bắp hoặc truyền tĩnh mạch.
– Đảm bảo hô hấp: Đặt nội khí quản có bóng chèn, bơm bóng để bảo vệ đường thở. Bóp bóng hoặc thở máy nếu có suy hô hấp, liệt cơ.
– Rửa dạ dày: rửa dạ dày tốt nhất là bằng bicarbonat 2%. Trường hợp bệnh nhân rối loạn ý thức hoặc hôn mê, phải đặt nội khí quản, bơm bóng chèn trước rửa dạ dày. Than hoạt đa liều 20g/lần x 3 – 6 lần cách nhau mỗi 2 giờ, sorbitol liều tương đương hoặc gấp 1,5 lần sau mỗi lần uống than hoạt. Theo dõi phân để đảm bảo bệnh nhân đi ngoài ra than hoạt. Chú ý: nếu bệnh nhân có xuất huyết tiêu hóa thì không cho uống than hoạt.
– Chống sốc:
+ Đặt catheter tĩnh mạch trung tâm, truyền dịch: natriclorua 0.9%, đặc biệt là dịch keo, albumin. Lượng dịch truyền thường từ vài lít trở lên, duy trì áp lực tĩnh mạch trung tâm từ 10- 12 cmH2O. Truyền máu nếu có xuất huyết tiêu hóa nặng.
+ Nếu có biểu hiện rối loạn đông máu, chảy máu nhiều nơi thì truyền máu tươi, ở cơ sở có điều kiện xét nghiệm đông máu, chảy máu và điều trị thì truyền các chế phẩm máu tùy theo tình trạng bệnh nhân.
+ Thuốc vận mạch: ưu tiên là norepinephrine (noradrenalin) liều từ 0,2 – 2mcg/kg/phút, phối hợp với dobutamin nếu cần. Điều chỉnh liều để hết tình trạng giãn mạch, tụt huyết áp
– Chống nhiễm toan: cần cho bicarbonate sớm khi thấy tình trạng toan chuyển hóa, có thể cần tới 500mEq (1 lít dung dịch bicarbonate 4,2%) đến hàng nghìn mEq bicarbonate/24 giờ. Cần xét nghiệm toan kiềm nhắc lại nhiều lần để điều chỉnh.
– Lọc máu: Siêu lọc máu tĩnh mạch tĩnh mạch liên tục, phải làm sớm ngay những giờ đầu khi có toan máu nặng, pH<7,2, không cải thiện khi truyền bicarbonate hoặc có suy thận.
– Đảm bảo thể tích nước tiểu: theo dõi, nếu bệnh nhân đái ít cho furosemide sau khi truyền đủ dịch, bảo đảm nước tiểu ³ 2000ml/24 giờ.
– Neostigmin hoặc prostigmin: có thể cân nhắc dùng nếu bệnh nhân có liệt cơ, nhịp nhanh xoang ³ 140lần/phút (với điều kiện đã bù đủ thể tích tuần hoàn), chướng bụng (không có tắc ruột cơ học, kali máu bình thường).
– Đặc biệt chú ý: không cho atropin hoặc các thuốc cầm ỉa.
5. TIÊN LƯỢNG, BIẾN CHỨNG
5.1. Tiên lượng
– Uống 20 gam tỷ lệ tử vong 50-80%.
– Nếu không được cấp cứu khẩn trương và điều trị tích cực, bệnh nhân sẽ nhanh chóng chuyển sang giai đoạn sốc không hồi phục, nhiễm toan, xuất huyết nặng nề, tổn thương nhiều cơ quan và tử vong trong vòng 1 – 2 ngày.
5.1. Biến chứng
– Sốc giảm thể tích do mất dịch, mất máu
– Rối loạn điển giải do nôn, ỉa chảy
– Toan máu
– Suy thận cấp do tiêu cơ vân, giảm thể tích, toan chuyển hóa
– Suy hô hấp
– Suy đa tạng
– Suy dinh dưỡng kéo dài do tổn thương niêm mạc đường tiêu hóa
6. PHÒNG TRÁNH
– Không sử dụng loại hóa chất trừ sâu Nereistoxin
– Tuyên truyền rộng rãi về tác dụng độc hại của hóa chất trừ sâu Nereistoxin
– Hướng dẫn cách sử dụng, bảo quản hóa chất trừ sâu Nereistoxin, và chỉ những người được hướng dẫn mới cho phép sử dụng hóa chất trừ sâu Nereistoxin
– Mở lớp tập huấn về cấp cứu ban đầu hóa chất trừ sâu Nereistoxin
– Liên hệ với Trung tâm Chống độc, bệnh viện Bạch Mai nếu cần thêm thông tin
TÀI LIỆU THAM KHẢO
1. Phạm Duệ (2007), “Ngộ độc cấp phospho hữu cơ”, Cấp cứu ngộ độc cấp thường gặp ở trẻ em, Nhà xuất bản Thông tấn, Hà Nội.
2. Ngô Thanh Hải, Nguyễn Thị Dụ (2007), “Nghiên cứu các đặc điểm lâm sàng và cận lâm sàng của ngộ độc Nereistoxin tại Trung tâm Chống độc, bệnh viện Bạch Mai”, Hội thảo Hồi sức cấp cứu và Chống độc toàn quốc 2007, Y học Lâm sàng, trang 128 – 133.
3. Đặng Thị Xuân, Nguyễn Thị Dụ (2007), “Ngộ độc hóa chất diệt cỏ paraquat”, Hội thảo Hồi sức cấp cứu và Chống độc toàn quốc 2007, Y học Lâm sàng, trang 128 – 133.
4. Andrew R. Erdman (2004), “Insecticides”, Medical Toxicology, Third edition, Lippincott Williams & Wilkins, P. 1475 – 1496.
5. Edward M. Bottei, Donna L. Seger (2005), Therapeutic Approach to the critically Poisoned Patient, Critical care Toxicology: Diagnosis and Management of the Critically Poisoned Patient, Mosby, P. 29 – 42.
6. Katherine M. Hurlbut (2000), “Hypotension”, The 5 minute Toxicology Consult, Lippincott Williams & Wilkins, P. 42 -43.
7. Neal E. Flomenbaum (2006), “Pesticides”, Goldfrank’s Toxicologic Emergencies, 8th Edition, McGraw-Hill, P. 1470 – 1563.
8. Phillips S.D. (2005), “Chapter 88: Fumigants”, Critical care Toxicology: Diagnosis and Management of the Critically Poisoned Patient, 1st edition, Mosby, P. 909 – 915.
9. Richard C. Dart (2004), “Initial Management of the Poisoned”, Medical Toxicology, 3rd edition, Lippincott Williams & Wilkins, P. 21-39.
NGỘ ĐỘC PARAQUAT
1. ĐẠI CƯƠNG
– Paraquat, tên khoa học là 1,1′-Dimethyl-4,4′ bipyridilium, thuộc nhóm chất diệt cỏ tác dụng nhanh và không chọn lọc, có tác dụng ăn mòn, nó xúc tác chuyển hóa, đơn electron, gây ra phản ứng oxy hóa, giáng hóa NADPH, peroxy hóa lipid. Kết quả là sinh ra các gốc tự do OH, superoxid, H2O2 …. gây hủy hoại tế bào: phổi, thận, gan, tim…. Hậu quả suy đa tạng xảy ra trong vài giờ đến vài ngày. Nồng độ đỉnh trong máu sau uống từ 2 đến 4 giờ.
– Tỉ lệ tử vong rất cao, nói chung 70-90%.
– Vì oxy và NADPH tham gia vào quá trình chuyển hóa gây độc, thở oxy đẩy nhanh quá trình xơ hóa tại phổi làm cho bệnh nặng lên.
2. NGUYÊN NHÂN
– Tự tử là nguyên nhân hay gặp nhất, thường gặp ở đối tượng thanh thiếu niên. Đôi khi gặp một bệnh nhân uống nhầm do say rượu hay nhầm do bảo quản paraquat trong chai lọ đựng thông thường.
– Có thể gặp ngộ độc ở trẻ em do nhâm lẫn với nước uống.
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Hỏi bệnh sử: BN khai uống hóa chất trừ cỏ màu xanh, lọ nhựa đựng dung dịch màu xanh, dung lượng 100ml, 500ml, 1000ml, hàm lượng 20% hoặc 5%. Tên hoạt chất là paraquat (1,1′-Dimethyl-4,4′ bipyridilium).
– Lâm sàng:
+ Đến sớm: cảm giác đau rát miệng họng, dọc sau xương ức và thượng vị. Viêm, loét, trợt miệng, họng, thực quản xuất hiện sau nhiều giờ. Sau vài ngày loét miệng họng có giả mạc trắng dày, bẩn.
+ Khó thở: sớm do tổn thương phổi, tràn khí màng phổi, tràn khí trung thất, phù phổi cấp. Nếu bệnh nhân sống sót sau những ngày đầu xuất hiện khó thở tiến triển suy hô hấp do hiện tượng xơ hóa phế nang, tăng lắng đọng collagen.
+ Suy thận sớm trong ngày đầu tiên do tổn thương ống thận trực tiếp hoặc do rối loạn huyết động. Suy thận làm giảm độ thanh thải paraquat làm ngộ độc nặng hơn.
+ Hủy hoại tế bào gan có thể xuất hiện ở những ngày sau. Tổn thương gan có thể hồi phục được, chủ yếu bệnh nhân tử vong do tổn thương phổi không hồi phục.
+ Suy tuần hoàn: suy tim, tụt huyết áp: có thể do suy hô hấp cấp, tràn ,tràn khí màng phổi, trung thất, độc tính trực tiếp trêm tim. Ngừng tim trong ngày đầu tiên thường gặp ở những bệnh nhân ngộ độc với số lượng rất lớn (>50ml)
– Chia 3 mức độ
+ Ngộ độc nặng: Uống > 40mg/kg (người 50kg uống > 2g, >10ml dd 20%)
● Suy đa phủ tạng tiến triển nhanh chóng.
● Sớm: bỏng, loét miệng, họng, thực quản, dạ dày, ruột gây viêm, chảy máu đường tiêu hóa.
● Suy hô hấp: có thể xảy ra rất sứm hoặc muộn từ 2-14 ngày tùy theo mức độ nhiễm. Biểu hiện sớm như tràn khí màng phổi, tràn khí trung thất, viêm phổi sặc hoặc HC suy hô hấp cấp.
● Hoại tử ống thận, suy thận rõ sau 24h, thiểu niệu, vô niệu, tiên lượng xấu (95% tử vong).
● Viêm gan, suy gan, hoại tử vỏ thượng thận.
● Nhanh xoang, LN thất, suy tim.
● Hôn mê, phù não, co giật, XH vỏ não, thân não.
● Tăng BC, DIC, sau đó ức chế tủy, giảm 3 dòng.
● Tử vong do suy đa tạng trong thời gian tính bằng giờ, tối đa vài ngày.
+ Ngộ độc trung bình: Uống 20- 40mg/kg (người 50kg, uống 1- 2g, tương đương 5-10ml dd 20%)
● Bệnh cảnh âm thầm hơn.
● Triệu chứng tiêu hóa bỏng niêm mạc miệng, thực quản
● Suy hô hấp dần dần, phổi bình thường vài ngày đầu sau đó thâm nhiễm, mờ hai phổi. Xơ phổi sau nhiều ngày đến nhiều tuần.
● Tổn thương thận nặng dần, creatinin tăng nhanh khác thường, không tương xứng với tăng urê.
● Hầu hết bệnh nhân tử vong trong vòng từ 1 đến 5 tuần.
– Ngộ độc nhẹ: Uống < 20mg/kg (người 50kg, uống <1g, <5ml dd 20%)
● Bệnh cảnh nhẹ, thường chỉ triệu chứng tiêu hóa. Có thể hồi phục hoàn toàn.
3.2. Cận lâm sàng
a. Xét nghiệm paraquat
– Định tính: bệnh phẩm là dịch dạ dày (đến sớm trước 2 giờ), nước tiểu (dương tính sau 6 giờ và âm tính sau 24h, có thể dương tính sau 2-3 ngày nếu có suy thận).
+ Test dithionite: lấy 10 ml nước tiểu, cho 1 ml NH3 25% vào, sau đó cho 3 g natridithionide vào ngoáy đều, nếu nước tiểu có màu xanh lam là dương tính
+ Có thể bán định lượng trong nước tiểu bằng phương pháp so màu. Nồng độ nặng, nguy cơ tử vong nếu > 10 mg/L nước tiểu
+ Định lượng paraquat trong máu trong 4 giờ > 1mg/L, sau 8 giờ > 0,5 mg/L là mức độ rất nặng nguy cơ tử vong cao
b. Các xét nghiệm khác: công thức máu, chức năng gan thận, khí máu động mạch, XQ phổi, chụp cắt lớp vi tính phổi phát hiện tổn thương xơ phổi.
3.3. Chẩn đoán xác định
– Chẩn đoán ngộ độc paraquat khi có hai trong ba tiêu chuẩn sau: bệnh sử uống paraquat, lâm sàng loét lưỡi, họng và xét nghiệm paraquat dương tính.
3.4. Chẩn đoán phân biệt
– Ngộ độc các chất ăn mòn đường tiếu hóa khác: bỏng axít, kiềm
– Ngộ độc các thuốc diệt cỏ lành tính khác: gây loét miệng họng và đường tiêu hóa nhưng không gây tổn thương tạng và gây tử vong: glyphosate
– Ngộ độc nereistoxin: là hóa chất trừ sâu dạng bột màu xanh lam nhạt, có tính ăn mòn, các triệu chứng tiêu hóa xuất hiện nhanh, ồ ạt gây bệnh cảnh sốc, tử vong nhanh do suy đa tạng.
4. ĐIỀU TRỊ
– Các biện pháp tẩy độc và tăng thải độc phải thực hiện đồng thời càng sớm càng tốt, không để biện pháp này ảnh hưởng đến biện pháp khác.
4.1. Hạn chế hấp thu độc chất
– Gây nôn: trong vòng 1 giờ đầu nếu bệnh nhân tỉnh táo, hợp tác tốt.
– Rửa dạ dày: trong vòng 2 giờ đầu, rửa tới khi dịch rửa hết màu xanh.
– Các chất hấp phụ:
– Than hoạt đơn liều: 1g/kg/lần, sorbitol liều gấp đôi liều than hoạt.
– Fuller’s earth: người lớn 100-150g, trẻ em 2g/kg, pha tỷ lệ 1 phần thuốc + 2 phần nước theo trọng lượng.
– Đất sét, đất thịt hoặc đất thường chỉ khi ở xa bệnh viện: pha nước uống.
4.2. Tăng thải trừ chất độc
– Bài niệu tích cực: Đặt catheter tĩnh mạch trung tâm truyền dịch, lợi tiểu đảm bảo 200ml/h. Tránh phù phổi cấp do quá tải dịch.
– Lọc hấp phụ máu: khi paraquat còn dương tính. Ưu tiên càng sớm càng tốt, tốt nhất trước 8 giờ.
+ Các loại quả lọc hấp phụ: cột than hoạt hoặc cột resin tùy theo khả năng của từng cơ sở, đã giảm được tỷ lệ tử vong xuống dưới 50%.
– Các biện pháp lọc máu khác: thận ngắt quãng, siêu lọc máu, thẩm tách máu liên tục, thay huyết tương không có hiệu quả thực sự trong đào thải paraquat máu.
4.3. Liệu pháp ức chế miễn dịch
– Methylprednisolon: 15mg/kg/ngày (pha với 200ml glucose 5%, truyền TM 2 giờ). Trong 3 ngày và Cyclophophamide: 15mg/kg/ngày (pha với 200ml glucose 5%, truyền TM 2 giờ) trong 2 ngày.
– Sau đó: Dexamathasone 8mg/lần x 3 lần/ngày, trong 14 ngày, tiêm TM, sau giảm dần liều và ngừng.
– Nếu PaO2 < 60mmHg: dùng lại ngay methylprednisolon như trên x 3 ngày, nhắc lại cyclophosphamide liều như trên trong 1 ngày (chỉ nhắc lại thuốc này nếu lần dùng trước cách xa trên 14 ngày và bạch cầu >3G/l).
4.4. Các thuốc chống ôxy hóa: tác dụng chưa rõ ràng
– N-acetylcystein tĩnh mạch: là chất chống oxy hóa có tác dụng ngăn chặn quá trình xơ phổi gây ra do các gốc oxy tự do.
– Vitamin E: 300mg x 2 lần/ngày, uống.
– Deferioxamine (Desferan, dùng sau lần lọc máu đầu tiên): 100mg/kg, pha với 500ml glucose 5%, truyền TM 21ml/h, dùng 1 ngày.
4.5. Điều trị hỗ trợ
– Cung cấp thêm oxy khi PaO2 <40mmHg hoặc SpO2 <80%.
– Các thuốc bao bọc niêm mạc và giảm tiết dịch vị. Ưu tiên đường tĩnh mạch.
– Giảm đau: bậc 2, bậc 3
– Dinh dưỡng đường tĩnh mạch: dùng lipid 20% x 500 ml/ngày, truyền tĩnh mạch chậm liên tục 50 ml/giờ. Truyền nhanh có thể ây tụt huyết áp. Ngoài tác dụng dinh dưỡng còn có tác dụng giam giữ paraquat trong máu chờ lọc hấp phụ.
– Giải thích cho gia đình bệnh nhân: cần giải thích để hợp tác khi có cơ hội điều trị và hiểu được tiên lượng của ngộ độc.
5. TIẾN TRIỂN & BIẾN CHỨNG
– Tiên lượng nặng nguy cơ tử vong nếu uống paraquat số lượng > 20 mg/kg (5ml, bệnh nhân 50 kg), rửa dạ dày và than hoạt muộn hoặc không đúng kỹ thuât đặc biệt lọc máu hấp phụ muộn sau 8 giờ.
– Các biến chứng có thể gặp: suy hô hấp, xơ phổi tiến triển, suy thận, viêm gan. Tổn thương gan thận có thể hồi phục được. Tổn thương phổi không hồi phục thường là nguyên nhân khiến bệnh nhân tử vong. Nếu bệnh nhân sống sót qua những ngày đầu tiên phổi sẽ tiến triển xơ hóa và gây ra bệnh lý phổi hạn chế.
6. PHÒNG BỆNH
– Bảo quản thuốc diệt cỏ ở nơi xa tầm tay của trẻ.
– Không đựng paraquat trong các chai lọ thông thường hoặc chai lọ dán nhãn đồ ăn nước uống
– Chỉ sử dụng dạng chế phẩm nồng độ thấp 5%. Tránh dùng các loại có nồng độ cao như 20% hay 50%
TÀI LIỆU THAM KHẢO
1. Alvin C. Bronstein (2004), ”Herbicides”, Medical toxicology, 3rd edition, Lippincott William and Wilkins, P. 1515-1529.
2. Brent R. Ekins, Richard J. Geller (2001), ”Paraquat and diquat”, Clinical toxicology, WB. Saunders company, P. 841-847.
3. James F. Winchester (1998), “Paraquat and the bipyridyl herbicides”, Clinical management of poisoning and drug overdose, 3rd edition, WB. Saunders company, P. 845-855.
4. POISINDEX® Managements (2010), “Paraquat”, MICROMEDEX 1.0 (Healthcare Series), 1974-2010 Thomson Reuters.
5. R. J. Dinis-Oliveira (2008), “Paraquat Poisonings: Mechanisms of Lung Toxicity, Clinical Features, and Treatment”, Critical Reviews in Toxicology, Informa Healthcare USA, Inc., ISSN: 1040-8444 print / 1547-6898 online, 38, P. 13-71.
6. Rebecca L. Tominack, Susan M. Pond (2011), “Herbicides”, Goldfrank’s toxicologic emergencies, 7th edition, Mc Graw-Hill, P. 1393-1410.
7. National Poisons Centre of New Zealand (2014), “Paraquat”, TOXINZ poison information.
NGỘ ĐỘC CẤP HÓA CHẤT DIỆT CHUỘT LOẠI MUỐI PHOSPHUA
(PHOSPHUA KẼM, PHOSPHUA NHÔM)
1. ĐẠI CƯƠNG
– Phosphua kẽm, phosphua nhôm là hóa chất diệt chuột và xua đuổi côn trùng.
– Phosphua kẽm là chất ăn mòn da, niêm mạc mạnh, khi hít phải dễ gây phù phổi cấp. Liều gây độc: đã thấy ngộ độc và tử vong nếu ngộ độc cấp phosphua kẽm 20 – 40mg/kg đường uống, phosphua nhôm ≥ 0,5g.
– Cơ chế gây độc: Khi uống phosphua kẽm, phosphua nhôm, khí độc phosphine được sinh ra khi phản ứng giữa nước và acid chlorhydric trong dịch dạ dày. Khí phosphine là chất khử mạnh, gây stress oxy hóa mạnh dẫn đến độc tế bào không đặc hiệu, gắn và ức chế enzym của chuỗi hô hấp tế bào, ức chế quá trình phosphoryl hóa, oxy hóa, cytochrome oxidase. Phosphine cũng ức chế catalase, gây tăng superocide dismutase tạo ra nhiều gốc tự do, peroxide hóa lipid, gây biến tính protein của màng tế bào.
– Rối loạn điện giải kali, magie, calci hoặc nồng độ các ion trong tế bào cơ tim gây thay đổi điện tim và loạn nhịp thứ phát. Suy đa tạng và sốc do tổn thương oxi hóa trực tiếp gây độc tế bào. Tổn thương tim, phổi, mạch máu có thể thứ phát do thiếu oxy và giảm tưới máu tổ chức. Tổn thương ruột, phổi cũng có thể thứ phát do nhiễm trùng cơ hội.
– Các triệu chứng có thể xuất hiện sớm sau vài phút nhưng cũng có thể 24h sau mới xuất hiện. Sốc và ngừng tim là nguyên nhân tử vong sớm ở những bệnh nhân uống số lượng lớn chất độc. Nếu sống qua vài ngày, các cơ quan khác như gan, cơ tim, não sẽ bị tổn thương do khí phosphine (PH3) được hình thành trong ruột và hấp phụ vào máu, chất phosphin có thể tổng ra ngoài qua chất nôn và phân của bệnh nhân lại gây độc do hít phải phosphin cho người đứng gần.

2. NGUYÊN NHÂN NGỘ ĐỘC
– Tự tử: là nguyên nhân thường gặp
– Ăn, uống nhầm: trẻ nhỏ, rối loạn tâm thần hoặc lẫn lộn ở người già.
– Bị đầu độc
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng
– Triệu chứng tiêu hóa xuất hiện sớm sau uống, tuy nhiên triệu chứng toàn thân có thể xuất hiện sau vài giờ. Tiếp xúc qua da, niêm mạc có thể gây kích ứng tại chỗ.
– Nếu ngộ độc qua đường uống: sau khi uống, bệnh nhân đau rát mồm, họng, thực quản, dạ dày.
– Triệu chứng tiêu hóa: nôn và nôn ra máu, ỉa lỏng và có thể có máu. Chất nôn, phân và hơi thở có mùi cá thối. Bệnh nhân khát nước với triệu chứng mất nước, mất điện giải, các rối loạn này kết hợp với viêm cơ tim nhiễm độc thường gây ngừng tim đột ngột và tử vong.
– Hô hấp: cảm giác bó chặt ngực, ho, khó thở, tím, phù phổi cấp do tim (tổn thương cơ tim, suy tim cấp) hoặc không do tim (tổn thương thành mạch, tổn thương phổi do khí phosphine) hoặc do cả hai, ARDS, chảy máu phổi.
– Tim mạch: mạch nhanh, tụt huyết áp, rối loạn nhịp tim. Có thể gặp nhiều loại rối loạn nhịp tim, rối loạn dẫn truyền, rối loạn tái cực (nhịp chậm, nhịp nhanh trên thất rung nhĩ, bloc xoang nhĩ, NTT thất, nhip nhanh thất, rung thất), thiếu máu cơ tim, suy tim cấp, tràn dịch màng ngoài tim, nhồi máu dưới nội tâm mạc, viêm cơ tim, suy tim. Những bệnh nhân có tổn thương tim mạch và tụt huyết áp đáp ứng rất kém với thuốc vận mạch.
– Thần kinh: đau đầu, mệt mỏi, chóng mặt, kích thích, khó chịu, giãy dụa, ảo giác, cuối cùng co giật, hôn mê, đồng tử giãn.
– Suy thận cấp: do sốc, do hoại tử ống thận, tiêu cơ vân. Bệnh nhân thở nhanh sâu
– Tổn thương gan: viêm gan, thường xuất hiện muộn, phospho gây tổn thương gan phụ thuộc liều, gây tổn thương vùng 1 và quanh khoảng cửa, ngược với tổn thương vùng 3 (trung tâm tiểu thùy) trong ngộ độc paracetamol, carbon tetrachlorid. Thoái hóa và thâm nhiễm mỡ cũng gặp sau uống 6 giờ.
– Huyết học: tan máu (có thể gặp cả ở người G6PD bình thường), có thể gặp methemoglobin: bệnh nhân tím, SpO2 thấp, PaO2 bình thường hoặc tăng, không đáp ứng với thở oxy, xác đinh bằng đo methemoglobin.
– Suy tuyến thượng thận: thường gặp trong ngộ độc nặng, góp phần làm tụt huyết áp.
– Toan chuyển hóa: rất thường gặp, do tình trạng ngộ độc và do sốc.
– Một số rối loạn sinh hóa: hạ đường huyết, hạ magie máu hay gặp hơn tăng magiê máu, tăng phosphats máu, hạ kali máu do nôn và ỉa cháy, tăng kali máu nếu có suy thận hoặc do toan chuyển hóa.
– Sau 2, 3 ngày có thể xuất hiện triệu chứng viêm gan nhiễm độc, ARDS, suy thận cấp.
3.2. Xét nghiệm
– Xét nghiệm độc chất: khó thực hiện trong thực tế lâm sàng
+ Xét nghiệm độc chất nhanh: dùng miếng giấy có thấm nitrat bạc 0,1N để thử dịch dạ dày hoặc hơi thở của bệnh nhân, nếu có phosphin sẽ làm miếng giấy chuyển màu đen. Có thể bán định lượng phosphin theo nguyên lý trên và sau đó theo phương pháp so màu.
+ Sắc ký khí: có độ nhạy và độ đặc hiệu cao, có thể phát hiện phosphin với nồng độ thấp
– Xét nghiệm khác cần làm:
+ Hóa sinh máu: urê, creatinin, đường, điện giải đồ (Na+, K+, Cl-, Calci toàn phần, Ca++), magie, phospho, AST, ALT, billirubin, amylase, CK, pro – BNP.
+ Công thức máu
+ Đông máu cơ bản
+ Xét nghiệm về tan máu, methemoglobin
+ Khí máu động mạch
+ Tổng phân tích nước tiểu, hemoglobin, myoglobin
+ Điện tim.
+ Xquang tim phổi, siêu âm tim (nếu có thể)
3.3.Chẩn đoán xác định
– Hỏi bệnh:
+ Hỏi bệnh nhân và người nhà bệnh nhân về hóa chất bệnh nhân đã uống: tên hóa chất, mầu sắc, số lượng, dạng hóa chất (bột), yêu cầu người nhà mang tang vật đến (vỏ bao bì, lọ hóa chất….). Lưu ý, gói hóa chất chứa bột màu xám tro, mùi cá chết hoặc mùi tỏi, tên thương phẩm Fokeba, Zinphos…
+ Hỏi nguyên nhân và hoàn cảnh ngộ độc, tâm lý của bệnh nhân,. Thời gian tiếp xúc, chẩn đoán và xử trí tại tuyến cơ sở, diễn biến đến khi vào viện.
– Triệu chứng lâm sàng và cận lâm sàng: dựa vào triệu chứng lâm sàng, xét nghiệm và dựa trên các yếu tố nguy cơ.
– Xét nghiệm độc chất: hiện tại chưa làm được
3.4.Chẩn đoán phân biệt
– Ngộ độc các hóa chất trừ sâu, trừ cỏ khác: nereistoxin, paraquat
– Ngộ độc hóa chất diệt chuột, diệt mối khác
4. ĐIỀU TRỊ
4.1. Nguyên tắc
– Điều trị tích cực: đảm bảo thể tích tuần hoàn, chống toan máu, chống suy hô hấp
4.1. Cấp cứu ban đầu
– Không gây nôn
– Than hoạt 20g nếu bệnh nhân tỉnh, tốt nhất là uống Antipois – BMai 1 týp
– Thở oxy mũi
– Bảo đảm huyết áp bằng truyền dịch
– Đảm bảo: hô hấp (bóp bóng, đặt nội khí quản), đảm bảo tuần hoàn trước và trong khi chuyển bệnh nhân
4.2. Tại bệnh viện
– Không rửa dạ dày, đặt ống thông và hút sạch dịch và hóa chất diệt chuột trong dạ dày.
– Không có thuốc kháng độc đặc hiệu
– Than hoạt 50-100 g, uống cùng sorbitol với liều gấp đôi.
– Tụt huyết áp:
+ Truyền dịch theo áp lực tĩnh mạch trung tâm. Nếu truyền đủ dịch mà huyết áp vẫn không lên cần phải dùng thuốc vận mạch: noradrenalin, adrenalin, dopamine và thuốc co bóp cơ tim dobutamin.
+ Điều trị loạn nhịp tim, ví dụ: atropine nếu có nhịp chậm, xylocain nếu ngoại tâm thu thất… Monitoring theo dõi nhịp tim, sẵn sàng máy tạo nhịp ngoài và trong lồng ngực nếu cần.
+ Đảm bảo cân bằng nước – điện giải
+ Magie sulfat: tùy theo tình trạng bệnh nhân và xét nghiệm.
– Điều trị suy hô hấp: thở oxy, thông khí nhân tạo điều khiển có PEEP tùy theo tình trạng bệnh nhân. Cho thuốc giãn phế quản nếu có co thắt phế quản.
– Áp dụng phương pháp “trao đổi oxy qua màng ngoài cơ thể” (ECMO- Extracorporeal Membrane Oxygenation) với những trường hợp suy hô hấp nặng không đáp ứng với các biện pháp hồi sức khác.
– Nếu bệnh nhân có tình trạng co giật: cắt cơn giật bằng thuốc tĩnh mạch, cần đảm bảo hô hấp, thuốc diazepam 10mg tiêm tĩnh mạch, nhắc lại sau 10 – 15 phút nếu không hết giật, dùng 2 – 3 lần không đỡ thì dùng phenobarbital tiêm tĩnh mạch chậm và truyền duy trì 1 – 3 g/24 giờ để kiểm soát tình trạng co giật. Một số trường hợp co giật nhiều, khó kiểm soát có thể phải dùng giãn cơ.
– Thuốc điều trị chống tăng tiết dịch dạ dày nhóm ức chế H2 hoặc ức chế bơm proton. Thuốc băng bó niêm mạc dạ dày (gastropulgite).
– Chống toan chuyển hóa bằng natribicarbonat 4,2% và 1,4%.
– Điều trị suy gan cấp: glucose, thay huyết tương, tái tuần hoàn các chất hấp phụ phân tử (MARS), truyền các dung dịch hỗ trợ và thay thế: huyết tương tươi đông lạnh… tùy theo tình trạng bệnh nhân.
– Điều trị suy thận cấp: đảm bảo thể tích hữu hiệu trong lòng mạch, duy trì huyết áp trung bình ≥ 65mmHg và đảm bảo lưu lượng nước tiểu. Trong trường hợp suy thận nặng cần lọc máu, siêu lọc tĩnh mạch-tĩnh mạch liên tục…
– Chế độ ăn: Đảm bảo đủ năng lượng và đủ các thành phần dinh dưỡng, tránh hạ đường huyết.
– Chống nhiễm trùng
5. TIÊN LƯỢNG, BIẾN CHỨNG
5.1. Tiên lượng
Nếu không được cấp cứu khẩn trương và điều trị tích cực, bệnh nhân sẽ nhanh chóng chuyển sang giai đoạn sốc không hồi phục, suy hô hấp, nhiễm toan, xuất huyết nặng nề, tổn thương nhiều cơ quan và tử vong trong vòng vài ngày.
5.1. Biến chứng
– Tụt huyết áp: sốc giảm thể tích do mất dịch, mất máu, viêm cơ tim
– Rối loạn điển giải do nôn, ỉa chảy
– Toan máu
– Suy thận cấp
– Suy hô hấp tiến triển
– Suy đa tạng
6. PHÒNG TRÁNH: ngoài các biện pháp phòng tránh chung, cần:
– Quản lý hóa chất diệt chuột và hóa chất theo quy định, có chỗ để riêng cho các hóa chất bảo vệ thực vật, sử dụng đúng quy định.
– Đóng gói hóa chất diệt chuột nhỏ, ví dụ phosphua kẽm gói 0,4g.
– Không đặt bả chuột ở những vị trí mà trẻ em có thể lấy ăn.
TÀI LIỆU THAM KHẢO
1. Nicholas M. Mohr, Devin P. Sherman, Steven L.Brody (2012), “Toxicology”, The Washington Manual of Critical Care 2nd . Bản dịch tiếng Việt “Ngộ độc”, Hồi sức cấp cứu – Tiếp cận theo các phác đồ, Nguyễn Đạt Anh và Đặng Quốc Tuấn chủ biên, Nhà xuất bản khoa học kỹ thuật, trang 421 – 456.
2. Edward M. Bottei, Donna L. Seger (2005), Therapeutic Approach to the critically Poisoned Patient, Critical care Toxicology: Diagnosis and Management of the Critically Poisoned Patient, Mosby, p. 29 – 42.
3. National Poisons Centre of New Zealand (2014), “Zinc phosphide”, TOXINZ poison information.
4. Keith K. Burkhart (2005), Rodenticides, Critical care Toxicology: Diagnosis and Management of the Critically Poisoned Patient, Mosby, p. 963 – 973.
5. Luke Yip (2004), Anticoagulant Roenticides , Medical Toxicology, 3rd edition 2004, Lippincott Williams & Wilkins, P. 1497 – 1507.
6. Michael C, Beuhler (2011), Phosphorus, Goldfrank’s Toxicologic Emergencies, 9th Edition, Copyright 2011 McGraw-Hill, p 1440-1444
7. Neal E. Flomenbaum (2011), “Pesticides: An overview of Rodenticides and a focus on Principles” , Goldfrank’s Toxicologic Emergencies, 9th Edition, McGraw-Hill, p. 1423 – 1433.
8. POISINDEX® Management (2010), “Zinc phosphide”, MICROMEDEX® 1.0 (Healthcare Series), Thomson Reuter.
9. Richard C. Dart (2004), Initial Management of the Poisoned Patient, Medical Toxicology, 3rd edition, Lippincott Williams & Wilkins; P. 21-39.
NGỘ ĐỘC CẤP HÓA CHẤT DIỆT CHUỘT LOẠI NATRI FLUOROACETAT VÀ FLUOROACETAMID
1. ĐẠI CƯƠNG
– Natri fluoroacetat và fluoroacetamid (hợp chất 1080 và 1081) là hóa chất diệt chuột mới được sử dụng từ đầu những năm 1990 ở Việt Nam, do nhập lậu từ Trung Quốc sang.
– Hóa chất diệt chuột loại này thường được sản xuất dưới dạng hạt gạo màu hồng nhìn giống cốm, dạng ống dung dịch màu hồng hoặc không màu.
– Cơ chế bệnh sinh: Fluoroacetat gây độc bằng ức chế chu trình Krebs làm giảm chuyển hóa glucose, ức chế hô hấp của tế bào, mất dự trữ năng lượng gây chết tế bào. Cơ quan bị tổn thương nhiều nhất là cơ, tim, não, thận.

2. NGUYÊN NHÂN
– Ở người lớn chủ yếu là do tự tử
– Ở trẻ em, người già thường do ăn nhầm
– Một số ít là bị đầu độc
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định, dựa vào
3.1.1. Hỏi bệnh: hoàn cảnh ngộ độc, loại hóa chất: tên, mầu, số lượng, dạng (bột, lỏng), yêu cầu người nhà mang tang vật đến (vỏ bao bì, lọ), thư tuyệt mệnh…
3.1.2. Triệu chứng lâm sàng: triệu chứng ngộ độc thường xuất hiện trong giờ đầu, có thể xuất hiện sớm trong vòng 10 phút, hoặc muộn tới 20 giờ.
– Tiêu hóa: thường xuất hiện sớm nhất: Buồn nôn hoặc nôn, đau bụng, ỉa chảy
– Thần kinh – cơ:
+ Lo lắng, kích động, hôn mê
+ Co cứng cơ, co giật: cơn co giật toàn thân, từ một vài cơn đến co giật liên tục (kiểu trạng thái động kinh). Mức độ co giật phụ thuộc vào bệnh nhân uống nhiều hay ít, lúc đói hay no, có nôn ra hay không. Co giật nhiều gây ngạt thở, sặc phổi. Ngoài cơn co giật bệnh nhân vẫn tăng phản xạ gân xương và trương lực cơ.
+ Rối loạn ý thức các mức độ, từ lẫn lộn đến hôn mê sâu. Tuy nhiên, tình trạng co giật không tương xứng với tình trạng hôn mê. Co giật ít hơn ngộ độc strychnin nhưng rối loạn ý thức và hôn mê sớm hơn.
+ Biến chứng muộn: viêm nhiều dây thần kinh, yếu cơ, run rẩy, thoái hóa tiểu não.
– Hô hấp: Suy hô hấp do co giật, sặc phổi, nhiễm khuẩn phổi, suy tim cấp hoặc suy hô hấp cấp tiến triển – ARDS.
– Tim mạch:
+ Nhịp xoang nhanh là thường gặp nhất
+ Tụt huyết áp do rối loạn nhịp, viêm cơ tim hay gặp ở loại ống nước không màu.
+ Trên điện tim có thể thấy bloc nhĩ thất, ngoại tâm thu thất, nhịp nhanh thất, rung thất, xoắn đỉnh, vô tâm thu. Các loại rối loạn nhịp tim có thể xuất hiện nhanh, đột ngột. Khi đã có rung thất sốc điện thường không có kết quả, bệnh nhân tử vong rất nhanh. Thay đổi sóng T và ST thường không đặc hiệu. Thời gian QTc dài, thường liên quan tới hạ calci máu.
– Thận: Lúc đầu thường đái ít do giảm huyết áp, thiếu dịch. Nước tiểu sẫm màu do tiêu cơ vân, tiêu cơ vân nhiều gây suy thận cấp.
– Các triệu chứng khác:
+ Thường sốt nhẹ 37o5 C- 38o C
+ Dấu hiệu hạ calci máu trên lâm sàng: co cứng cơ, dấu hiệu Chvostek và Trousseau
3.1.3. Xét nghiệm
– Xét nghiệm máu:
+ Tăng số lượng bạch cầu, tăng tỉ lệ đa nhân trung tính
+ Tăng CK, tỉ lệ CKMB/CK toàn phần < 5%
+ Tăng AST, ALT, tăng bilirubin
+ Tăng acid uric, tăng ure và creatinin
+ Giảm natri, kali, calci, đặc biệt là giảm calci ion hóa. Tăng kali ở những trường hợp có suy thận.
+ Xét nghiệm khí máu trong cơn giật thấy pH giảm, PaO2 giảm, PaCO2 tăng.
– Xét nghiệm nước tiểu
+ Nước tiểu màu nâu sẫm nếu có nhiều myoglobin
+ Protein ±
+ pH giảm
+ Giảm đào thải natri nếu có suy thận
– Điện não đồ: thường có sóng nhọn kịch phát lan toả cả hai bên bán cầu.
– Xét nghiệm độc chất trong dịch rửa dạ dày, nước tiểu, máu, mẫu thuốc diệt chuột. Trên thực tế rất khó xác định.
3.2. Chẩn đoán phân biệt
– Viêm não, viêm màng não, xuất huyết não.
– Ngộ độc cấp strychnin, isoniazid (Rimifon)
– Uốn ván, sốt rét ác tính
4. ĐIỀU TRỊ
4.1. Tuyến cơ sở
– Không gây nôn vì có nguy cơ co giật
– Than hoạt 20g nếu bệnh nhân tỉnh
– An thần nếu có co giật, tư thế nằm nghiêng an toàn
– Đảm bảo hô hấp (bóp bóng, đặt nội khí quản), tuần hoàn, khống chế co giật trước và trong khi chuyển bệnh nhân
4.2. Tại bệnh viện (các tuyến)
4.2.1. Chưa có co giật
– Tiêm bắp diazepam (Seduxen) 10mg, nếu có phản xạ gân xương tăng
– Rửa dạ dày: hạn chế và thận trọng, vì nguy cơ co giật và chất độc được hấp thu nhanh, dùng 1-3 lít nước cho đến khi nước sạch nếu uống dạng hạt gạo.
– Than hoạt: liều 1g/kg cân nặng, uống hoặc qua ống thông dạ dày, thêm sorbitol với liều gấp đôi (hoặc dùng Antipois-Bmai).
– Gardenal: người lớn 0,10g – 0,20g/ngày.
– Calciclorua 10ml/liều dung dịch 10% tiêm TMC, hoặc calci gluconat 0.1- 0.2ml/kg (10ml/liều dung dịch 10%) tiêm TMC, nhắc lại nếu còn dấu hiệu hạ calci máu.
– Truyền dịch đảm bảo nước tiểu 100ml/giờ
4.2.2. Nếu có co giật hoặc co cứng toàn thân
– Tiêm diazepam 10mg tĩnh mạch/lần, nhắc lại sau mỗi 5 – 10 phút cho đến 30mg, nếu không có kết quả: thiopental 200-300mg TMC trong 5 phút, sau đó truyền duy trì 2mg/kg/giờ để khống chế giật (có thể 2-3g/24giờ). Chú ý khi dùng thiopental ở bệnh nhân tổn thương gan. Một số trường hợp co giật nhiều, khó kiểm soát có thể phải dùng giãn cơ.
– Đặt nội khí quản, thở máy FiO2 = 1 trong 1 giờ, sau đó giảm xuống 0,4-0,6. Nếu không có máy thở phải bóp bóng Ambu. Chỉ ngừng thở máy khi hết dấu hiệu cứng cơ toàn thân.
– Rửa dạ dày: hạn chế áp dụng, chỉ cân nhắc thực hiện sau khi đã khống chế được co giật, dùng 1-3 lít nước. Chống chỉ định nếu đang co giật hoặc co giật nhiều cơn xuất hiện gần nhau.
– Than hoạt: với liều như trên, dùng khi đã khống chế được co giật.
– Calciclorua 10ml/liều dung dịch 10% tiêm TMC, hoặc Calci gluconat 0.1- 0.2ml/kg (10ml/liều dung dịch 10%) tiêm TMC, nhắc lại nếu còn dấu hiệu hạ calci máu.
– Truyền dịch: Natriclorua 0,9%, glucose 5%, Ringer lactat để có nước tiểu ≥ 200ml/giờ.
– Cần chú ý theo dõi lượng nước tiểu, nếu dưới 150ml/3giờ nên đặt ống thông tĩnh mạch trung tâm, theo dõi CVP, nếu trên 10cmH2O cho furosemide 20-40mg tiêm tĩnh mạch. Nếu không đo được CVP, sau khi truyền đủ 200ml/giờ sau 3 giờ mà nước tiểu vẫn dưới 50ml/giờ ở người lớn, 10ml/giờ ở trẻ em thì cho thêm furosemid.
– Theo dõi chặt các chức năng sống: mạch, huyết áp, nhịp tim, nước tiểu và xét nghiệm: CK, điện não
4.2.3. Các biện pháp hỗ trợ khác
– Suy thận cấp: lọc máu ngoài thận nếu các điều trị khác không có kết quả
– Viêm cơ tim: truyền dobutamine 2- 40 mcg/kg/phút.
– Ngoại tâm thu thất trên 10% tần số tim: tiêm xylocaine 0,05-0,10g tĩnh mạch. Đặt máy tạo nhịp tạm thời nếu có chỉ định.
– Xử trí suy hô hấp cấp tiến triển.
– Các loại Vitamin B.
5. TIÊN LƯỢNG, BIẾN CHỨNG
5.1. Tiên lượng
– Nếu không được cấp cứu khẩn trương và điều trị tích cực, bệnh nhân sẽ nhanh chóng co giật, suy hô hấp, tiêu cơ vân, suy thận, rối loạn nhịp, suy tim cấp, … và tử vong.
5.2. Biến chứng
– Co giật, rối loạn ý thức
– Suy hô hấp
– Suy thận cấp do tiêu cơ vân, giảm thể tích, toan chuyển hóa
– Suy đa tạng
– Rối loạn nhịp, viêm cơ tim, suy tim cấp
6. PHÒNG TRÁNH
– Quản lý tốt hóa chất bảo vệ thực vật: cất giữ đúng nơi quy định, có khóa
– Không để bả chuột ở nơi trẻ hay chơi đùa hoặc nơi dễ nhìn thấy: cửa sổ, góc nhà, gầm giường, trên đường trẻ đi học…
TÀI LIỆU THAM KHẢO
1. Vũ Văn Đính (2007), “Ngộ độc cấp thuốc chuột tàu (loại ống nước và hạt gạo đỏ)”, Hồi sức cấp cứu toàn tập, Nhà xuất bản Y học, trang 482 – 485.
2. Đặng Thị Xuân (2002), Nhận xét đặc điểm lâm sàng và điều trị ngộ độc thuốc diệt chuột nhập lậu từ Trung Quốc, Luận văn tốt nghiệp bác sĩ chuyên khoa II trường Đại học Y Hà Nội.
3. Andrew R. Erdman (2004), “Insecticides”, Medical Toxicology, 3rd edition 2004, Lippincott Williams & Wilkins; P. 1475 – 1496
4. Edward M. Bottei, Donna L. Seger (2005), “Therapeutic Approach to the critically Poisoned Patient”, Critical care Toxicology: Diagnosis and Management of the Critically Poisoned Patient, Mosby, P. 29 – 42.
5. Fermin Barrueto,Jr. (2011), “Sodium Monofluoroacetate and Fluoroacetamide”, Goldfrank’s Toxicologic Emergencies, 9th Edition, McGraw-Hill, P. 1437 – 1439.
6. Keith K. Burkhart (2005), “Rodenticides”, Critical care Toxicology: Diagnosis and Management of the Critically Poisoned Patient, Mosby, P. 963 – 973.
7. Neal E. Flomenbaum (2011), “Pesticides: An overview of Rodenticides and a focus on Principles” , Goldfrank’s Toxicologic Emergencies, 9th Edition, McGraw-Hill, P. 1423 – 1433.
8. POISINDEX® Management (2010), “Fluoroacetamide”, MICROMEDEX® 1.0 (Healthcare Series), Thomson Reuter.
9. Richard C. Dart (2004), “Initial Management of the Poisoned Patient”, Medical Toxicology, 3rd edition 2004, Lippincott Williams & Wilkins; P. 21-39.
NGỘ ĐỘC CARBAMAT
1. ĐẠI CƯƠNG
– Carbamat là hóa chất trừ sâu thuộc nhóm ức chế enzym cholinesterase như phospho hữu cơ, carbamat gắn vào enzym yếu hơn nên enzym dễ hồi phục hơn phospho hữu cơ. Tác dụng trên lâm sàng của carbamat và phospho hữu cơ không khác nhau, chỉ khác nhau về thời gian gắn.
– Carbamat hấp thụ dễ dàng qua đường đường tiêu hóa, da và niêm mạc. Các dấu hiệu và triệu chứng nhiễm độc rất thay đổi tùy theo đường nhiễm và mức độ nhiễm độc.
– Carbamat vào cơ thể sẽ gắn và làm mất hoạt tính của ChE gây tích tụ acetylcholin tại các synap thần kinh, gây kích thích liên tục quá mức các receptor ở hậu synap (lúc đầu), sau đó kiệt synap ở cả hệ thần kinh trung ương và thần kinh ngoại biên. Sự kích thích dẫn tới hội chứng cường cholin cấp. Có hai loại receptor: muscarin (ở hậu hạch phó giao cảm) và nicotin (ở hạch thần kinh thực vật và ở các điểm nối thần kinh cơ vân-các bản vận động) chịu tác động của acetylcholin. Vì vậy các triệu chứng lâm sàng rất phức tạp và tập trung thành các hội chứng bệnh lý khác nhau.
2. NGUYÊN NHÂN NGỘ ĐỘC
– Tự tử: là nguyên nhân thường gặp
– Uống nhầm
– Ăn rau quả còn carbamat tồn dư khi thu hoạch trước thời gian cho phép
– Bị đầu độc
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Triệu chứng lâm sàng: là dấu hiệu của cường cholin cấp, 3 hội chứng:
– Hội chứng Muscarin: sảy ra sớm nhất và hay gặp nhất
+ Kích thích cơ trơn gây co thắt ruột, phế quản, bàng quang, co đồng tử, giảm phản xạ ánh sáng
+ Kích thích tuyến ngoại tiết: tăng tiết nước bọt, dịch ruột, mồ hôi, nước mắt, dịch phế quản… Bệnh nhân bị tức ngực, cảm giác chẹn ngực, khó thở, đau bụng, buồn nôn, nôn, ỉa chảy, ỉa đái không tự chủ. Khám thấy tình trạng suy hô hấp, lồng ngực kém di động, nghe phổi có thể thấy rì rào phế nang giảm, có nhiều ran ẩm, đôi khi có ran rít. Biểu hiện tim có thể thấy nhịp chậm xoang, giảm dẫn truyền nhĩ thất, rối loạn nhịp thất.
– Hội chứng Nicotin:
+ Giật cơ, máy cơ, co cứng cơ, liệt cơ bao gồm cả các cơ hô hấp
+ Kích thích hệ thần kinh giao cảm: da lạnh, xanh tái, mạch nhanh, huyết áp tăng, giãn đồng tử.
– Hội chứng thần kinh trung ương: thường chỉ gặp trong ngộ độc nặng
– Lo lắng, bồn chồn, rối loạn ý thức, nói khó, thất điều, nhược cơ toàn thân, hôn mê, mất các phản xạ.
– Ngộ độc nặng: suy hô hấp, trụy mạch, co giật, hôn mê sâu.
3.1.2. Triệu chứng cận lâm sàng
– Các xét nghiệm cơ bản: công thức máu, đông máu cơ bản, urê, đường, creatinin, điện giải máu, AST, ALT máu, amylase máu, nước tiểu, khí máu động mạch.
– Xét nghiệm ChE trong máu: giảm <50% giá trị bình thường tối thiểu
– Chụp tim phổi: để chẩn đoán nguyên nhân gây suy hô hấp.
– Điện tim: ghi điện tim và theo dõi trên monitor để phát hiện rối loạn nhịp tim.
– Xét nghiệm độc chất trong máu, nước tiểu, dịch dạ dày bằng sắc ký lớp mỏng, sắc ký khí
3.1.3. Chẩn đoán xác định dựa vào
– Hỏi bệnh: hỏi bệnh nhân và người nhà bệnh nhân về: tên hóa chất, mầu sắc, số lượng, dạng hóa chất (bột, lỏng), yêu cầu người nhà mang tang vật đến (vỏ bao bì, lọ hóa chất….). Hỏi về hoàn cảnh, tâm lý của bệnh nhân
– Bệnh sử nhiễm độc cấp rõ ràng: uống hoặc tiếp xúc với thuốc trừ sâu.
– Triệu chứng lâm sàng có hội chứng cường cholin
– Enzym Cholinesterase giảm <50% giá trị bình thường tối thiểu
– Xét nghiệm độc chất carbamat trong nước tiểu, hoặc trong máu, dịch dạ dày (+)
3.2. Chẩn đoán phân biệt
– Ngộ độc các hóa chất trừ sâu khác như phospho hữu cơ.
– Hội chứng muscarin do ngộ độc nấm.
– Ngộ độc các chất ức chế ChE dùng trong y học như prostigmin, neostigmin,…
4. ĐIỀU TRỊ
4.1. Nguyên tắc
Điều trị tích cực, sớm, sử dụng thuốc kháng độc đặc hiệu atropin theo dấu thấm
4.2. Cấp cứu ban đầu: tại tuyến y tế cơ sở
– Gây nôn nếu bệnh nhân vừa uống trong giờ đầu: cho bệnh nhân uống nhiều nước, móc họng hoặc dùng ống thông mềm đưa sâu vào họng. Đưa bệnh nhân ra khỏi vùng có hơi độc (nếu ngộ độc qua đường khí – phải đảm bảo an toàn cho người cứu hộ trước)
– Than hoạt 20g nếu bệnh nhân tỉnh, tốt nhất là uống Antipois – BMai 1 týp
– Tiêm atropin 1 – 2mg/lần mỗi 10 – 15 phút cho đến khi thấm atropin (hết co thắt và tăng tiết hô hấp, da hồng ấm, đồng tử giãn, mạch 90-100 lần/phút). Duy trì thấm atropine khi vận chuyển.
– Bảo đảm huyết áp bằng truyền dịch
– Bảo đảm hô hấp bằng bóp bóng, đặt nội khí quản, oxy
– Đảm bảo dấu hiệu sống trước và trong khi chuyển bệnh nhân
– Mang vỏ lọ hóa chất hoặc thức ăn, đồ uống nghi nhiễm hóa chất để xét nghiệm
– Gọi điện cho Trung tâm Chống độc để được tư vấn
4.3. Tại Bệnh viện các tuyến
4.3.1. Sử dụng thuốc kháng độc atropin
Duy trì thấm atropine điều trị dấu hiệu muscarin, chủ yếu là hết tăng tiết và co thắt phế quản. Tổng liều atropine từ vài mg đến vài chục mg trong vài ngày, dùng theo tình trạng lâm sàng. Atropin tiêm tĩnh mạch, liều thấp có thể tiêm dưới da, giảm liều dần, ngừng khi liều giảm tới 0,5mg/24 giờ. Không cắt atropin quá sớm hoặc đột ngột vì có thể thiếu atropin vào ngày thứ 3-5 gây tử vong. Có thể áp dụng bảng điểm atropin để tránh ngộ độc atropin.
Bảng 11.1: Bảng điểm atropin
|
Triệu chứng |
Ngấm atropin |
Điểm |
Quá liều atropin |
Điểm |
| 1. Da | Hồng, ấm |
1 |
Nóng, đỏ |
2 |
| 2. Đồng tử | 3 – 5 mm |
1 |
> 5mm |
2 |
| 3. Mạch | 70 -100lần/phút |
1 |
> 110 lần/phút |
2 |
| 4. Hô hấp | Không tăng tiết và co thắt, còn đờm dãi lỏng |
1 |
Đờm khô quánh hoặc không có đờm |
2 |
| 5. Tinh thần | Bình thường |
0 |
Kích thích vật vã, sảng hoặc li bì do atropin. |
2 |
| 6. Bụng | Mềm bình thường |
0 |
Chướng, gõ trong |
2 |
| 7.Cầu BQ | Không có |
0 |
Căng |
2 |
| Cộng điểm |
∑1 |
∑2 |
Điểm atropine = ∑1 + ∑2 (điểm).
Ngấm atropine khi đạt 4- 6 điểm, quá liều atropin khi đạt > 6 điểm, thiếu atropine khi đạt < 4 điểm.
4.3.2. Các biện pháp hạn chế hấp thu
– Ngộ độc đường tiêu hóa: Rửa dạ dày khi đã ổn định tình trạng bệnh nhân. Pha 40 – 50g than hoạt (hoặc 1 lọ Antipois BMai) với 50 ml nước bơm vào dạ dày trước khi rửa. Số lượng rửa 5 lít, có thể pha thêm 20g than hoạt vào dịch rửa. Sau rửa dạ dày, bơm vào dạ dày (20g than hoạt và 30g sorbitol) hoặc 1 typ Antipois BMai mỗi 2 giờ/lần, tổng là 3-6 lần. Theo dõi để đảm bảo bệnh nhân đi ngoài ra than hoạt trong vòng 24 giờ, cho thêm sorbitol 1g/kg cân nặng nếu sau 24 giờ vẫn không đi ngoài ra than hoạt.
– Chú ý cởi bỏ quần áo nhiễm hóa chất. Cần tắm, gội tẩy độc cho bệnh nhân ngộ độc đường uống vì bệnh nhân thường nôn ra tóc, quần áo.
4.3.3. Các biện pháp hồi sức
– Hô hấp: rất quan trọng, cho bệnh nhân thở oxy, đặt nội khí quản hút đờm dãi và thông khí nhân tạo nếu có suy hô hấp. Tuy nhiên nếu dùng atropine đủ, nhanh chóng đạt tình trạng ngấm thường sẽ tránh được suy hô hấp.
– Tuần hoàn: Truyền đủ dịch, cho thuốc vận mạch nếu huyết áp vẫn thấp khi đã bù đủ dịch: Noradrenalin, Dopamin, …
– Cân bằng nước- điện giải: bệnh nhân dễ bị mất nước do nôn, ỉa chảy, ăn uống không đủ, do ngộ độc atropin hoặc ngộ độc nước gây hôn mê do rửa dạ dày không đúng, truyền dịch quá nhiều. Các điện giải cần chủ ý là natri và kali, điều chỉnh sớm theo xét nghiệm.
– Nuôi dưỡng: Bảo đảm 30 – 50Kcalo/kg/ngày bằng cả đường tiêu hóa và tĩnh mạch. Ngộ độc đường uống ngày đầu tiên thường nuôi dưỡng tĩnh mạch hoàn toàn vì dùng than hoạt và thuốc tẩy. Chế độ ăn kiêng mỡ và sữa.
– Vệ sinh thân thể, thay đổi tư thế nếu bệnh nhân hôn mê.
5. TIÊN LƯỢNG, BIẾN CHỨNG
5.1.Tiên lượng
– Carbamat thường diễn biễn tốt và ổn định sau một vài ngày nếu được điều trị đúng, tích cực.
5.1. Biến chứng
– Tụt huyết áp, rối loạn nước-điện giải, toan máu do nôn, ỉa chảy, mất dịch
– Suy thận cấp: do tiêu cơ vân, giảm thể tích, toan chuyển hóa
– Suy hô hấp do tình tạng tăng tiết dịch và co thắt phế quản
– Sặc vào phổi (đặc biệt là sặc than hoạt khi bệnh nhân có rối loạn ý thức mà không bảo vệ tốt đường thở)
6. PHÒNG TRÁNH
– Hướng dẫn cách sử dụng, bảo quản hóa chất bảo vệ thực vật
– Mở lớp tập huấn về chẩn đoán và xử trí ngộ độc các hóa chất bảo vệ thực vật
– Gọi tới Trung tâm Chống độc, bệnh viện Bạch Mai nếu cần thêm thông tin
TÀI LIỆU THAM KHẢO
1. Phạm Duệ (2007), “Ngộ độc cấp phospho hữu cơ”, Cấp cứu ngộ độc cấp thường gặp ở trẻ em, Nhà xuất bản Thông tấn, Hà Nội.
2. Vũ Văn Đính (1998), “Ngộ độc các thuốc kháng cholinesterase”, Hồi sức cấp cứu tập I, Nhà xuất bản Y học, trang 151 – 155.
3. Nicholas M. Mohr, Devin P Sherman, Steven L.Brody (2012), “Toxicology – Ngộ độc”, The Washington Manual of Critical Care 2nd – Hồi sức cấp cứu tiếp cận theo phác đồ, Chủ biên bản dịch tiếng Việt: Nguyễn Đạt Anh và Đặng Quốc Tuấn, Nhà xuất bản Khoa học kỹ thuật, trang 421 – 456.
4. Andrew R. Erdman (2004), Insecticides, Medical Toxicology, 3rd edition, Lippincott Williams & Wilkins, P. 1475 – 1496.
5. Edward M. Bottei, Donna L. Seger (2005), “Therapeutic Approach to the critically Poisoned Patient”, Critical care Toxicology: Diagnosis and Management of the Critically Poisoned Patient, Mosby, P. 29 – 42.
6. Michael Eddleston and Richard Franklin Clark (2011), “Insecticides: organic phosphorus compounds and carbamates”, Goldfrank’s Toxicologic Emergencies, 9th edition, McGraw-Hill, P. 1450 – 1476.
7. Richard C. Dart (2004), “Initial Management of the Poisoned Patient”, Medical Toxicology, 3rd edition, Lippincott Williams & Wilkins, P. 21-39.
NGỘ ĐỘC CLO HỮU CƠ
1. ĐỊNH NGHĨA
Clo hữu cơ là một trong những nhóm thuốc bảo vệ thực vật được sử dụng rộng rãi trong nông nghiệp. Do độc tính cao và đặc biệt là khả năng tồn tại kéo dài gây ô nhiễm môi trường và nhiễm độc thứ phát cho người và gia súc qua thực phẩm nên 1 số hóa chất loại này như DDT, 666 hiện nay không còn được dùng nữa. Tuy nhiên hiện nay trên thị trường vẫn có rất nhiều loại thuốc bảo vệ thực vật được sử dụng rộng rãi và nguy cơ gây nhiễm độc cho người vẫn rất cao.
Cơ chế tác dụng:
Các clo hữu cơ tác dụng chủ yếu trên thần kinh trung ương. Các nghiên cứu điện não chứng minh rằng clo hữu cơ ảnh hưởng đến màng tế bào thần kinh bằng cách can thiệp vào tái cực, kéo dài quá trình khử cực, hoặc làm ảnh hưởng đến việc duy trì trạng thái phân cực của các tế bào thần kinh. Kết quả cuối cùng là tăng tính kích thích của hệ thống thần kinh và tế bào thần kinh phát xung liên tục.
Khi đủ liều, clo hữu cơ giảm ngưỡng co giật (DDT và các chất tác dụng trên kênh natri) hoặc làm mất các tác dụng ức chế (đối kháng với tác dụng GABA) và gây kích thích TKTƯ, với kết quả là co giật, suy hô hấp, và tử vong.
2. CHẨN ĐOÁN:
a. Lâm sàng
Bệnh sử tiếp xúc hóa chất trừ sâu: phun thuốc, khuân vác, sản xuất, đóng gói, vận chuyển, tự tử.
Các triệu chứng lâm sàng
– Các triệu chứng sớm tại đường tiêu hóa: Cảm giác rát miệng, họng. Buồn nôn, nôn, đau bụng, ỉa chảy.
– Các biểu hiện thần kinh-cơ: Run cơ, run giật, yếu cơ, giảm vận động, giảm động tác thể lực.
– Biểu hiện thần kinh trung ương: rối loạn ý thức, nói lẫn lộn, vật vã, kích động, co giật: co giật kiểu cơn động kinh toàn thể đây là dấu hiệu nặng. Nếu co giật thường xuất hiện 1-2 giờ sau uống thuốc sâu nếu dạ dày rỗng, nhưng có thể sau 5-6 giờ nếu BN ăn trước uống thuốc sâu.
– Biểu hiện tim mạch: Ngoại tâm thu thất, tổn thương nặng gây cơn nhịp nhanh, rung thất là dấu hiệu tiên lượng nặng.
– Biểu hiện tại gan: tổn thương nặng biểu hiện của bệnh cảnh viêm gan nhiễm độc: vàng da, gan to …
– Tiến triển lâm sàng: các biểu hiện lâm sàng giảm đi ở những ngày sau do clo hữu cơ phân phối vào các mô cơ quan. Làm giảm nồng độ trong máu sau đó lại có sự tái phân bố lại từ các mô vào máu gây ngộ độc chậm nên bệnh cảnh ngộ độc chlor hữu cơ có thể kéo dài, gây co giật sau 2-3 tuần
Thể lâm sàng
+ Ngộ độc clo hữu cơ đường hô hấp:
Sau hít vào đường vào hô hấp bệnh nhân cảm thấy rát bỏng tại mũi họng, khí quản, biểu hiện như viêm phế quản cấp, ho do kích thích niêm mạc phế quản, có thể khó thở kiểu hen do co thắt phế quản. Các triệu chứng khác đi kèm thường nhẹ.
+ Ngộ độc clo hữu cơ qua da:
Ngộ độc qua da phụ thuộc nhóm, diện tiếp xúc và có thể thấy biểu hiện đau đầu, loạn thần, lẫn lộn có thể co giật.
+ Ngộ độc mãn
Là giai đoạn sau ngộ độc cấp nặng hoặc do thường xuyên tiếp xúc với clo hữu cơ. Triệu chứng lâm sàng thương kín đáo, có thể gầy sút, suy nhược, run, thậm chí co giật… thường phải làm các xét nghiệm cần thiết để xác định.
b. Cận lâm sàng
– Trong ngộ độc cấp: tìm clo hữu cơ trong nước tiểu bằng phương pháp sắc ký lớp mỏng. Tốt hơn có thể xét nghiệm clo hữu cơ bằng sắc ký khí trong huyết thanh, mô mỡ, nước tiểu.
– Trong ngộ độc mãn: Tìm clo hữu cơ trong mô mỡ.
c. Chẩn đoán xác định
Dựa vào bệnh sử tiếp xúc hóa chất trừ sâu, các triệu chứng lâm sàng co giật, rối loạn ý thức…và xét nghiệm tìm thấy clo hữu cơ trong nước tiểu.
d. Chẩn đoán phân biệt
– Ngộ độc cấp phospho hữu cơ: có hội chứng muscarin, giảm hoạt tính cholinesterase.
– Các bệnh lý nội khoa gây co giật: động kinh, viêm não, tai biến mạch não…
– Ngộ độc các hóa chất bảo vệ thực vật gây co giật khác
3. ĐIỀU TRỊ
a. Nguyên tắc điều trị
Hồi sức và chống co giật là các điều trị cơ bản. Không có điều trị đặc hiệu.
b. Điều trị cụ thể
■ Tại tuyến cơ sở:
– Seduxen 10mg tiêm TM, nhắc lại sau mỗi 5 phút cho đến khi hết co giật. Nhắc lại hoặc truyền TM để duy trì nồng độ đủ khống chế cơn giật.
– Nếu ngộ độc đường uống:
– Gây nôn nếu bệnh nhân tỉnh và chưa co giật
– Than hoạt 20g uống cùng sorbitol 40g uống
– Kiểm soát hô hấp: thực hiện ngay khi tiếp xúc đầu tiên với bệnh nhân, tùy theo tình trạng bệnh nhân mà có can thiệp phù hợp:
+ Đặt đầu nằm nghiêng an toàn tránh trào ngược
+ Hút đờm rãi họng miệng.
+ Thở oxy mũi, nếu không cải thiện: Bóp bóng qua mặt nạ có oxy
+ Đặt nội khí quản hút đờm, bóp bóng cho tất cả bệnh nhân có co giật, suy hô hấp.
– Chuyển bệnh nhân lên tuyến càng nhanh càng tốt. Trước và trong khi chuyển phải khống chế được cơn giật bằng seduxen tiêm bắp hoặc TM nhắc lại nếu cần.
■ Điều trị cụ thể
Chống co giật: Cần phải cắt cơn giật ngay và bằng mọi giá, ngay khi bệnh nhân vừa vào viện, trước các biện pháp điều trị khác.
– Nếu cơn co giật nhẹ và thưa:
+ Benzodiazepin tiêm bắp, tĩnh mạch kiểm soát cơn giật.
+ Gardenal viên 0,1 gam ngày uống 3-5 viên.
– Nếu cơn co giật mạnh và dầy:
+ Benzodiazepin tiêm tĩnh mạch kiểm soát cơn giật.
+ Thiopental hoặc Propofol truyền tĩnh mạch điều chỉnh tốc độ truyền để cắt cơn giật…
– Nếu cơn giật mạnh và khó khống chế nên phối hợp với các thuốc giãn cơ như tracrium, …
Điều trị suy hô hấp:
– Thở máy cho các bệnh nhân co giật có suy hô hấp, sử dụng thuốc chống co giật tĩnh mạch.
– Cho thuốc giãn phế quản như salbutamol, berodual, khí dung hoặc truyền tĩnh mạch nếu có co thắt phế quản.
Kiểm soát huyết động:
– Theo dõi sát mạch, huyết áp.
– Nếu có trụy mạch, tụt HA đặt catheter tĩnh mạch trung tâm để kiểm soát thể tích tuần hoàn. Nếu không giảm thể tích mà tụt huyết áp cho thuốc vận mạch (dopamin, dobutamin 5-15 mg/kg/phút, noradrenalin từ 0,1mg/kg/phút điều chỉnh liều theo đáp ứng).
Kiểm soát nước điện giải toan kiềm:
– Bù dịch và điện giải theo CVP, kết quả xét nghiệm.
– Kiểm soát và dự phòng suy thận cấp do tiêu cơ vân cấp ở những bệnh nhân co giật kéo dài: truyền dịch để bảo đảm có nước tiểu > 2000ml/24 giờ
Dinh dưỡng và năng lượng:
– Những bệnh nhân nặng, trong 12-24 giờ đầu nuôi dưỡng bằng đường tĩnh mạch.
– Những ngày sau cho nuôi dưỡng lại bằng đường tiêu hóa sớm khi đường tiêu hóa ổn định.
Dự phòng điều trị nhiễm khuẩn:
– Kiểm soát nhiễm khuẩn chặt chẽ đặc biệt ở bệnh nhân có biến chứng hít, sặc phổi, đặt nội khí quản, thở máy cần nuôi cấy chẩn đoán vi khuẩn và sử dùng kháng sinh hợp lý.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
– Chẩn đoán là ngộ độc nặng khi:
– Biết chắc chắn là bệnh nhân uống một số lượng lớn clo hữu cơ.
+ Có các biến chứng co giật, mê, loạn nhịp, trụy mạch, sặc phổi.
+ Có suy hô hấp tiến triển
+ Có các tổn thương tạng đi kèm: viêm gan nhiễm độc cấp, hoại tử tế bào gan, …
6. DỰ PHÒNG
Truyền thông giáo dục về quản lý hóa chất bảo vệ thực vật, phòng chống tự tử.
TÀI LIỆU THAM KHẢO CHÍNH
1. Vũ Văn Đính, Nguyễn Thị Dụ (2003), Hồi sức cấp cứu toàn tập, Nhà xuất bản Y học, Hà Nội.
2. Phillips S.D. (2005), “Organochlorine, Pyrethrin and Pyrethroid”, Critical Care Toxicology, 1st edition, Elsevier Mosby, P. 929-936.
3. Holland M. G. (2011), “Insecticides: Organochlorines, pyrethrins/pyrethroids and insect repellents”, Golfrank’s Toxicologic Emergencies, 9th edition, McGraw-Hill, P. 1477-1493.
4. Crouch B.I., Caravati E.M. (2001), “Insecticides: Pyrethrins, Pyrethroids, Organic Chlorines”, Clinical Toxicology, WB Saunders, P. 829-833.
NGỘ ĐỘC CẤP STRYCHNIN
1. ĐẠI CƯƠNG
– Strychnin là một alkaloid được chiết suất từ cây mã tiền (Strychnos nux- vomica) thường thấy ở khu vực châu Á và Châu Úc. Trước đây từng được sử dụng trong các loại thuốc điều trị rối loạn tiêu hóa, nhược cơ, yếu cơ thắt, đái dầm. Tuy nhiên hiện nay ít dùng và chủ yếu dùng trong thuốc diệt chuột, thuốc y học cổ truyền hoặc đôi khi pha trong các loại chất cấm như cocain và heroin.
– Cơ chế tác dụng: strychnin là chất đối vận tại thụ thể của glycin ở sau xynap. Vì glycin là chất ức chế dẫn truyền thần kinh ở thân não và tủy sống thông qua kênh clo. Do vậy khi bị ức chế cạnh tranh bởi strychin sẽ dẫn đến hiện tượng kích thích dẫn truyền thần kinh – vận động tại thân não và tủy sống dẫn đến cơn co cơ giống động kinh xu thế toàn thể hóa. Ngoài ra strychnin còn ức chế hoạt động của hệ GABA tại tủy sống tuy nhiên tác dụng này ít quan trọng.
– Strychin hấp thu nhanh qua đường tiêu hóa hoặc niêm mạc mũi, thể tích phân bố lớn (13L/kg), chuyển hóa qua cytocrome P 450 ở gan, đào thải qua nước tiểu tới 30% dưới dạng không thay đổi, thời gian bán thải trung bình 10-16 giờ.
– Liều gây ngộ độc từ 30-100 mg ở người lớn có thể gây tử vong (gói bột 0,03%). Thậm chí một ca lâm sàng tử vong với liều 16mg.Tử vong có thể xảy ra trong vòng 30 phút. Bất cứ liều uống nào có chủ ý đều có khả năng gây tử vong nhanh chóng nếu không được điều trị sớm.
2. NGUYÊN NHÂN
– Ngộ độc thuốc diệt chuột chứa strychin
– Nhiễm strychin do dùng một số thuốc y học cổ truyền của một số thầy lang chữa các bệnh: đái dầm, yếu cơ thắt, liệt dương, rối loạn tiêu hóa.
– Uống nhầm rượu xoa bóp có ngâm hạt mã tiền
– Sử dụng các chế phẩm ma túy như cocain và heroin có pha strychnine
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Hỏi bệnh:
+ Khai thác bệnh nhân hoặc người nhà bệnh sử có uống thuốc diệt chuột, hoặc uống nhầm rượu xoa bóp ngâm mã tiền hoặc đang dùng các thuốc đông y không rõ nguồn gốc hay lạm dụng các loại chất cấm như heroin và cocain.
– Lâm sàng: Xuất hiện sau khi uống strychin khoảng 15-30 phút và kéo dài một vài giờ đến nhiều giờ:
+ Co cứng cơ và đau cơ tiến triển toàn thân tạo thành một tư thế người ưỡn cong như trong bệnh uốn ván.
+ Bộ mặt strychnin: Co cơ mặt tạo ra khuôn mặt cau có, khó chịu và cố định, việc co kéo các cơ miệng làm bộc lộ cả hai hàm răng ra ngoài
+ Các triệu chứng co cơ xuất hiện sau khi có một kích thích rất nhẹ lên cơ thể như nắn bóp, thăm khám.
+ Việc co cứng cơ kéo dài có thể dẫn đến biến chứng: tăng thân nhiệt, hội chứng tiêu cơ vân cấp, hội chứng chèn ép khoang, myoglobin niệu và suy thận cấp
+ Bệnh nhân vẫn tỉnh trong cơn co cứng cơ do ức chế glycin tại tủy sống trừ trường hợp hôn mê do thiếu oxy thứ phát. Do vậy trong ngộ độc strycnin không phải là co giật
+ Các triệu chứng khác có thể có: tăng nhạy cảm với âm thanh, ánh sáng và tăng cảm giác đau. Một tiếng động nhẹ hoặc kích thích ánh sáng có thể dẫn đến cơn co cứng.
+ Trường hợp nặng co cứng cơ hô hấp có thể suy hô hấp và tử vong nếu không được xử trí phù hợp.
3.2. Cận lâm sàng
a. Xét nghiệm chẩn đoán đặc hiệu:
– Xét nghiệm định tính: tìm strychin trong nước tiểu, dịch dạ dày, máu
– Xét nghiệm định lượng: ít ý nghĩa lâm sàng vì không có sự liên quan mức độ ngộ độc và nồng độ strychnin trong máu.
b. Xét nghiệm khác:
– Sinh hóa: ure, creatinin, CPK, khí máu động mạch, myoglobin niệu nhằm phát hiện sớm các biến chứng tiêu cơ vân, suy thận, toan chuyển hóa hoặc myoglobin niệu.
3.3. Chẩn đoán xác định
– Chẩn đoán xác định khi bệnh sử ăn/uống dung dịch hoặc hóa chất có chưa strychnin, biểu hiện lâm sàng điển hình và xét nghiệm strychnin dương tính.
3.4. Phân loại mức độ
– Nhẹ: khi chỉ có tăng phản xạ gân xương và co cứng cơ mức độ nhẹ, không có co cứng cơ cô hấp và không có suy hô hấp
– Nặng: khi có co cứng cơ hô hấp gây suy hô hấp cần an thần, giãn cơ và đặt nội khí quản.
3.5. Chẩn đoán phân biệt
– Cần phân biệt với các nguyên nhân khác gây co cứng cơ & co giật: uốn ván, động kinh, HC cường giao cảm, HC kháng cholinergic, ngộ độc thuốc chuột nhóm fluroacetamid, ngộ độc INH.
4. ĐIỀU TRỊ
– Xử trí cấp cứu:
+ Kiểm soát đường thở và hô hấp nếu có suy hô hấp do co cứng cơ hô hấp: đặt nội khí quản, thở máy
+ Điều trị tình trạng tăng thân nhiệt và toan chuyển hóa nếu có.
+ Hạn chế các kích thích có thể lên bệnh nhân: tiếng động, ánh sáng, thăm khám.
– Điều trị co cứng cơ:
+ Diazepam: 5-10 mg tiêm TM, lặp lại sau 5-15 phút đến khi kiểm soát cơn giật. Trẻ em liều 0,3-0,5 mg/kg. Chú ý kiểm soát đường thở và hô hấp
+ Midazolam: 0,1-0,3 mg/kg cân nặng tiêm tĩnh mạch chậm trong 20-30 giây, lặp lại nếu cần.
+ Thiopental: 150-300 mg tiêm tĩnh mạch chậm (3-4 mg/kg cân nặng) trong thời gian 20-40 giây. Có thể truyền tĩnh mạch liên tục liều không quá 2g/24 giờ
+ Thuốc giãn cơ: trong các trường hợp nặng có thể dùng pancuronium 0,06 – 0,1 mg/kg. Bệnh nhân cần đặt nội khí quản và thở máy nếu dùng thuốc giãn cơ.
– Các biện pháp hạn chế hấp thu:
+ Rửa dạ dày nếu bệnh nhân đến sớm trước 2 giờ uống số lượng nhiều nguy cơ ngộ độc cao
+ Than hoạt: liều 1g/kg cân nặng, kèm sorbitol liều gấp đôi liều than hoạt.
+ Nếu bệnh nhân có co cứng toàn thân, nguy cơ sặc cần đặt nội khí quản trước khi rửa dạ dày.
– Các biện pháp tăng cường đào thải chất độc
+ Lọc máu ngắt quãng, lọc máu liên tục và lọc hấp phụ không có hiệu quả. Than hoạt đa liều chưa được nghiên cứu.
– Thuốc giải độc đặc hiệu:
+ Chưa có thuốc giải độc đặc hiệu cho ngộ độc strychnin
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
– Triệu chứng lâm sàng thường cải thiện tốt với điều trị hồi sức nội khoa sau vài giờ.
– Các biến chứng có thể gặp: tiêu cơ vân, suy thận, tăng thân nhiệt, myoglobin niệu và suy hô hấp. Trong đó suy hô hấp do co cứng cơ và tăng thân nhiệt có thể đẫn dến tử vong nếu điều trị không phù hợp
6. PHÒNG BỆNH
– Đối với các trường hợp cố ý tự tử: khám và điều trị bệnh nhân rối loạn tâm thần có xu hướng tự tử, giáo dục thanh thiếu niên lối sống lành mạnh.
– Đối với các trường hợp nhầm lẫn hoặc vô ý: dán nhãn phân biệt rượu ngâm thuốc và để rượu ngâm mã tiền ở vị trí cao, ngoài tầm với trẻ em, không để chung với các loại rượu uống được
– Không tự điều trị bằng thuốc nam không rõ nguồn gốc.
– Không sử dụng các loại ma túy, chất kích thích có nguy cơ lẫn strychin
TÀI LIỆU THAM KHẢO
1. Saralyn R. William (2007), “Strychnine”, Poison and Drug overdose, 5th edition, The McGraw-Hill Companies.
2. Keith K. Burkhart (2005), “Rodenticides”, Critical Care Toxicology, 1st edition, Elsevier Mosby, P. 963-975.
3. Martin E. Caravati, Christy L. McCowan and Scott W. Marshall (2008), “Plants”, Medical Toxicology, 3rd edition, P. 1671-1713.
4. Jett D.A. (2012) “Chemical Toxins that cause seizures”, Neurotoxicology. 33(6), P. 1473-5.
5. Murray L., Daly F., Little M. (2011), “Strychnin”, Toxicology handbook, 2nd edition, Churchill Livingstone, Elservier, P. 343-345.
NGỘ ĐỘC CẤP CÁC CHẤT KHÁNG VITAMIN K
1. ĐẠI CƯƠNG
– Cơ chế gây ngộ độc: do Warfarin ức chế enzym vitamin K2,3 epoxide reductase là enzym khử vitamin K thành vitamin K dạng hoạt động (vitamin KH2 – vitamin K hydroquinone) có tác dụng là dạng trực tiếp hoạt hóa các yếu tố đông máu phụ thuộc vitamin K là các yếu tố II, VII, IX, X, protein C và protein S. Tác dụng chống đông có thể xuất hiện sau 8-12 giờ, có thể sau 2-3 ngày và kéo dài 3-7 ngày. Riêng các chất chống đông tác dụng kéo dài hay còn gọi là các siêu warfarin (brodifacoum, bromodilone, courmatetralyl, difenacoum) gây rối loạn đông máu kèo dài hàng tuần đến hàng tháng.
– Khi thiếu vitamin K ở mức độ nhẹ và trung binh, gây rối loạn đông máu chủ yếu tác động vào con đường đông máu ngoaị sinh (yếu tố VII) dẫn đến tir lệ PT giảm, INR kéo dài. Khi thiếu hụt vitamin K nặng thì cả đường đông máu ngoại sinh và nội sinh cũng đều bị ảnh hưởng dẫn đến kéo dài đồng thời PT và APTT.
– Chỉ định nhập viện nếu uống warrfarin có triệu chứng lâm sàng (chảy máu, da xanh, đau đầu) hoặc liều uống > 0,5 mg/Kg hoặc uống lượng lớn không xác định được liều. Liều tử vong thấp nhất trên người do warfarin được báo cáo là 6.667mg/kg. Warfarin có thể qua hàng rào rau thai nhưng không qua sữa nên không ảnh hưởng đến việc nuôi con bú.
2. NGUYÊN NHÂN
– Trẻ em: thường do nhẫm lẫn vì nghĩ là kẹo. Hay gặp vì cha mẹ bất cẩn trong khi bảo quản hoặc đánh bẫy chuột
– Người lớn: ít khi nhầm lẫn, thường do nguyên nhân cố ý tự tử. Ngộ độc thuốc chuột loại warfarin có thể gặp do bị người khác đầu độc do bỏ vào thức ăn nước uống.
– Bị quá liều warfarin ở bệnh nhân đang điều trị warfarin do bệnh lý tim mạch hoặc huyết khối động tĩnh mạch.
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Hỏi bệnh:
– Khai thác bệnh sử, vật chứng: tên thuốc, dạng thuốc (ARS Rat Killer, Rat – K, courmarin, di-courmarin, courmadin… đóng gói dạng bột hoặc dạng viên), số lượng uống, thời gian, thời gian sau uống đến tuyến cơ sở, xử trí tại tuyến cơ sở.
– Yêu cầu mang thuốc, vỏ thuốc đến.
– Khám bệnh: nổi bật là tình trạng xuất huyết thường biểu hiện sau 2-3 ngày:
– Rối loạn đông máu có thể xuất hiện hiện sớm nhất sau 8 – 12 giờ, đỉnh tác dụng sau 1-3 ngày, xuất huyết trên lâm sàng thường sau 2-3 ngày.
– Xuất huyết ở các mức độ khác nhau: chảy máu chân răng, chảy máu cam, chảy máu dưới kết mạc mắt, chảy máu não, tụ máu trong cơ, chảy máu trong phúc mạc…
– Các triệu chứng khác có thể gặp: ý thức lơ mơ, đau đầu, rối loạn điều hòa vận động, đau bụng, buồn nôn. Nặng hơn có thể gặp tiêu cơ vân, suy hô hấp, co giật, hôn mê…
3.2. Cận lâm sàng
– Xét nghiệm đông máu: làm đông máu cơ bản, định lượng các yếu tố đông máu II,VII, VIII, IX, X. Định lượng yếu tố V để loại trừ rối loạn đông máu không do thiếu vitamin K
– Các xét nghiệm khác: công thức máu, nhóm máu và chéo máu đề phòng khi chảy máu ồ ạt do rối loạn đông máu để truyền máu. Sinh hóa máu: tăng GOT, GPT, ure, creatinin, CK.
– Các xét nghiệm khác tùy theo tình trạng bệnh nhân.
3.3. Chẩn đoán xác định
– Hỏi bệnh: Khai uống thuốc hoặc hóa chất có thành phần chất chống đông kháng vitamin K hoặc người khác chứng kiến đang uống.
– Lâm sàng: biểu hiện chảy máu
– Cận lâm sàng: giảm các yếu tố đông máu phụ thuộc vitamin K trong khi các yếu tố đông máu không phụ thuộc vitamin K trong giới hạn bình thường
3.4. Phân loại mức độ ngộ độc
– Nặng: có chảy máu trên lâm sàng và/hoặc INR > 5
– Nhẹ: không có chảy máu trên lâm sàng và INR <5
3.5. Chẩn đoán phân biệt
– Ngộ độc các lại thuốc diệt chuột khác:
– Nhóm phosphua kẽm: tổn thương đa cơ quan, ban đầu đa bụng, nôn, ỉa chảy xuất hiện sớm, toan chuyển hóa, rối loạn nhịp tim, phù phổi cấp, tiêu cơ vân – suy thận, viêm gan cấp, xét nghiệm đông máu bình thường.
– Nhóm fluoroacetate: rối loạn nhịp tim, suy tim cấp, gây tăng trương lúc cơ, co giật, xét nghiệm đông máu bình thường.
– Bệnh máu, suy gan: không có tiền sử ngộ độc cấp, triệu chứng bệnh lý toàn thân khác.
4. ĐIỀU TRỊ
4.1. Ổn định chức năng sống: hô hấp, tuần hoàn. Đặc biệt chú ý các trường hợp chảy máu não có rối loạn ý thức, huyết động.
4.2. Các biện pháp ngăn ngừa hấp thu:
– Rửa dạ dày thải độc nếu cần thiết và số lượng thuốc uống nhiều
– Than hoạt: liều 1g/kg kèm sorbitol có thể nhắc lại sau 2h nếu bệnh nhân uống số lượng nhiều, đến sớm.
4.3. Các biện pháp thải trừ chất độc:
– Chưa có biện pháp nào hiệu quả với loại ngộ đôc này. Một số nghiên cứu chỉ ra lọc hấp phụ qua cột resin có thể có tác dụng nhưng mức độ bằng chứng còn hạn chế.
4.3.1. Bệnh nhân không dùng thuốc chống đông để điều trị bệnh lý nền
– INR < 5 và bệnh nhân không có chảy máu trên lâm sàng: dùng vitamin K1 đường uống
– Trẻ em: 0,25 mg/kg mỗi 6 – 8 giờ đến khi INR về bình thường
– Người lớn: 20 mg (1 ml) mỗi 6-8 giờ đến khi INR về bình thường
– Theo dõi INR mỗi 12 giờ để điều chỉnh liều vitamin K1
– INR ≥ 5 và bệnh nhân không có chảy máu trên lâm sàng:
– Dùng vitamin K1: đường truyền tĩnh mạch chậm 10-20 mg/lần x 3 – 4 lần/ngày, tốc độ truyền không nhanh quá 1 mg/phút. Tiêm tĩnh mạch có thể dẫn đến ngừng tuần hoàn đột ngột.
– Theo dõi đông máu cơ bản đến khi INR xuống dưới 5 chuyển duy trì đường uống theo phác đồ như trên
– Khi có chảy máu nặng trên lâm sàng nguyên nhân do rối loạn đông máu:
– Cách dùng Vitamin K1 tương tự trường hợp INR ≥ 5 ở trên
– Truyền huyết tương tươi đông lạnh (15-30 ml/kg cân nặng)
– Trong trường hợp rối loạn đông máu nặng dai dẳng không đáp ứng với truyền huyết tương tươi đông lạnh cân nhắc truyền phức hợp prothrombin, hoặc truyền yếu tố IX liều 25-50 đv/kg, yếu tố VII tái tổ hợp liều 20-30 đv/kg.
4.3.2. Bệnh nhân đang sử dụng thuốc chống đông để điều trị bệnh lý nền (bệnh tim mạch, huyết khối động tĩnh mạch): Theo khuyến cáo Hội lồng ngực Hoa Kì (2008)
Bảng 14.1: Sử dụng vitamin K1 và điều chỉnh liều warfarin để chống đông
|
INR |
Chảy máu trên lâm sàng |
Warfarin |
Vitamin K1 |
Chế phẩm máu |
| <5 | Không | Nghỉ một liều, dùng lại với liều thấp hơn | ||
| 5<INR<9 | Không | Nghỉ 1-2 liều điều trị sau đó dùng lại với liều thấp hơn | Uống 1 – 2,5 mg | |
| >9 | Không | Nghỉ và theo dõi đông máu đến khi INR về giới hạn điều trị | Uống 2,5 – 5 mg | |
| Bất kì | Chảy máu nghiêm trọng | Nghỉ và theo dõi đông máu đến khi INR về giới hạn điều trị | Truyền vitamin K1 liều 10 mg đến khi INR về giá trị điều trị | Huyết tương tươi đông lạnh, PCC. |
4.4. Ngộ độc kháng vitamin K tác dụng kéo dài (siêu warfarin): Dùng vitamin K uống kéo dài nhiều tháng. Kiểm tra xét nghiệm ổn định ít nhất 48-72 giờ khi không dùng vitamin K1 thì dừng điều trị
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
– Tiến triển: tình trạng rối loạn đông máu đáp ứng nhanh sau khi dùng vitamin K1 cả đường uống và đường tĩnh mạch, với thuốc chuột nhóm warfarin thời gian điều trị ngắn trong vòng 7 ngày, với nhóm super warfarin thời gian điều trị kéo dài có thể hàng tháng đến hàng năm.
– Biến chứng: chảy máu nghiêm trọng ở các vị trí nguy hiểm có thể dẫn đến tử vong như: chảy máu não, chảy máu phổi, chảy máu trong ổ bụng và trong đường tiêu hóa.
6. PHÒNG BỆNH
– Sử dụng và bảo quản hóa chất diệt chuột an toàn, hợp lý
– Để xa tầm tay của trẻ em và người già
TÀI LIỆU THAM KHẢO
1. Ilene B. Anderson, PharmD (2007), “Warfarin and Related Rodenticides”, Poison and drug overdose, Mc Graw-Hill Companies, 5th edition. P. 379-381.
2. Henry A.Spiller (2004), “Dicoumarol Anticoagilants”, Medical Toxicology, Lippincott William and Wilkins, 3rd edition, P. 614-617.
3. Robert S. Hoffman (1998), “Anticoagulants”, Goldfrank’s Toxicologic Emergencie, Mc Graw-Hill, 6th edition, P. 703-715.
4. POISINDEX® Managements (2010), “Warfarin and related agents”, MICROMEDEX® 1.0 (Healthcare Series), Thomson Reuters.
5. National Poisons Centre of New Zealand (2012), “Warfarin Rodenticide”, TOXINZ poison information.
6. Diane P Calello (2014), “Rodenticide”, uptodate.
Phần 2.3. Các chất độc tự nhiên
RẮN HỔ MANG CẮN
(Naja atra, Naja kaouthia)
1. ĐẠI CƯƠNG
– Rắn hổ mang cắn là loại rắn độc cắn thường gặp nhất ở Việt Nam.
– Nọc của rắn hổ mang chứa thành phần chính là các độc tố có bản chất là các enzyme, polypeptide gây tổn thương tổ chức, gây sưng nề và hoại tử, độc với thần kinh (độc tố thần kinh hậu synape, loại alpha) gây liệt cơ.
– Rắn hổ mang cắn có thể gây tử vong sớm ở một số trường hợp do liệt cơ gây suy hô hấp. Tuy nhiên, tổn thương thường gặp nhất là hoại tử và sưng nề.
Hoại tử thường xuất hiện rất nhanh sau khi bị cắn và dẫn tới các biến chứng, đặc biệt là di chứng mất một phần cơ thể và tàn phế.
– Chẩn đoán và điều trị rắn hổ mang cắn cần nhanh chóng, đặc biệt cần dùng sớm và tích cực huyết thanh kháng nọc rắn khi có biểu hiện nhiễm độc rõ mới có thể phòng tránh hoặc hạn chế hoại tử cho bệnh nhân.
– Ở Việt Nam cho tới nay có 3 loài rắn hổ mang được ghi nhận: rắn hổ đất, rắn hổ mang miền Bắc và rắn hổ mèo. Rắn hổ mèo cắn có biểu hiện nhiễm độc và điều trị huyết thanh kháng nọc rắn có nhiều đặc điểm khác nên sẽ được đề cập ở bài riêng.
2. NGUYÊN NHÂN
2.1. Các loài rắn hổ mang:
– Rắn hổ đất, rắn hổ mang một mắt kính (Naja kaouthia): Tên tiếng Anh: monocellate cobra, Thailand cobra, monacled cobra, Bengal cobra, monocled cobra. Đặc điểm nhận dạng sơ bộ: ở mặt sau của vùng mang phình có hình một mắt kính (monocle) dạng vòng tròn. Phân bố chủ yếu ở miền Nam, ở miền Bắc có nhiều nơi người dân nuôi loài rắn này.
– Rắn hổ mang miền Bắc, rắn hổ mang, rắn mang bành, con phì (Việt); ngù hố (Thái); tô ngù (Thổ); hu háu (Dao) (Naja atra): Tên tiếng Anh: Chinese cobra. Nhận dạng sơ bộ: mặt sau của vùng mang phình có hình hoa văn ở giữa với 2 vệt trắng (2 gọng kính) nối từ hoa văn sang hai bên và nối liền với phần máu trắng ở phía trước cổ. Phân bố ở miền Bắc.
2.2. Lý do bị rắn cắn:
– Rắn hổ mang là giống rắn độc có số lượng cá thể nhiều, sống cả ở tự nhiên, xen kẽ trong khu dân cư và được nuôi nhốt nên con người dễ có nguy cơ bị cắn.
– Lý do thường gặp nhất là chủ động bắt rắn. Các lý do dẫn tới tiếp xúc giữa rắn và người dẫn tới tai nạn rắn cắn là do rắn hay ẩn nấp ở các vị trí kín đáo như khe kẽ, hang, hốc, đống gạch,…ở khu dân cư hay cánh đồng, hoặc hay đi tìm thức ăn, VD cóc, nhái, các nơi có gia cầm,…
3. CHẨN ĐOÁN
3.1. Lâm sàng
a. Tại chỗ
– Vết răng độc có thể rõ ràng, dạng một vết hoặc hai vết hoặc một dãy sắp xếp phức tạp nhiều các vết răng.
– Thường có tổn thương trực tiếp ở vị trí cắn, vùng vết cắn đau, đỏ da, sưng nề, hoại tử, bọng nước có thể xuất hiện và tiến triển nặng dần.
– Vết cắn rất đau, sau vài giờ đến một ngày, vùng da xung quanh vết cắn thâm lại, thường có màu tím đen và hiện tượng mô chết (hoại tử) xuất hiện. Hoại tử có thể lan rộng trong vài ngày và hình thành đường viền quanh vết cắn.
– Có thể có sưng và đau hạch trên hệ bạch huyết vùng bị cắn, ví dụ hạch nách, bẹn khoeo, khủyu.
– Tốc độ tiến triển của sưng nề, hoại tử và bọng nước thường là dấu hiệu chỉ dẫn mức độ nhiễm nọc độc.
– Sưng nề và tổn thương tổ chức có thể nặng và gây hội chứng khoang, chèn ép ngọn chi và nguy cơ gây tổn thương thiếu máu. Biểu hiện vùng chi sưng nề căng, ngọn chi lạnh, nhịp mạch yếu hoặc không thấy.
b. Toàn thân
– Thần kinh: có thể có liệt cơ, rắn hổ đất dường như thường gây liệt cơ hơn rắn hổ mang miền Bắc. Liệt thường xuất hiện sau cắn từ 3 giờ trở lên và có thể tới 20 giờ. Biểu hiện thường theo thứ tự sụp mi, đau họng, nói khó, há miệng hạn chế, ứ đọng đờm rãi, liệt cơ hô hấp và liệt các chi. Liệt cơ thường dẫn tới suy hô hấp và tử vong nếu không được cấp cứu kịp thời. Liệt đáp ứng tốt với huyết thanh kháng nọc rắn và khi không có huyết thanh kháng nọc rắn thì liệt hồi phục trong vòng vài ngày.
– Hô hấp: có thể có suy hô hấp do liệt cơ, co thắt phế quản hay phù nề thanh quản do dị ứng với nọc rắn, một số trường hợp sưng nề lan tới vùng cổ nguy cơ chèn ép đường hô hấp trên (nhiễm độc nặng hoặc vết cắn vùng ngực, đầu mặt cổ).
– Tim mạch: có thể có tụt huyết áp do sốc phản vệ với nọc rắn, do sốc nhiễm khuẩn.
– Tiêu hóa: có thể buồn nôn và nôn, đau bụng và ỉa chảy.
– Tiết niệu: tiểu tiện ít, nước tiểu sẫm màu hoặc đỏ do tiêu cơ vân, suy thận cấp.
3.2. Cận lâm sàng
– Điện tim.
– Huyết học: Công thức máu, đông máu cơ bản.
– Sinh hóa máu: urê, creatinin, điện giải, AST, ALT, CPK, CRP, procalcitonin.
– Khí máu động mạch: làm khi có nhiễm độc nặng.
– Xét nghiệm nước tiểu: tìm protein, hồng cầu, myoglobin.
– Xét nghiệm nọc rắn (tùy theo điều kiện, nếu có):
– Phương pháp: sắc ký miễn dịch, miễn dịch quang học, miễn dịch gắn enzym, …
– Mẫu bệnh phẩm: có thể xét nghiệm máu, dịch vết cắn, dịch phỏng nước, nước tiểu.
– Kết quả xét nghiệm thường là định tính, với mẫu máu có thể xét nghiệm định lượng nồng độ nọc rắn.
– Siêu âm: tìm ổ áp xe vùng vết cắn, siêu âm dopper đánh giá chèn ép do hội chứng khoang.
– Các xét nghiệm, thăm dò khác: tùy theo tình trạng bệnh nhân.
3.3. Chẩn đoán xác định:
Chẩn đoán xác định dựa vào:
– Bệnh nhân bị rắn cắn.
– Triệu chứng: có sưng nề, hoại tử và không có rối loạn đông máu.
– Đặc điểm con rắn đã cắn bệnh nhân: nếu bệnh nhân có ảnh của rắn, nuôi bắt rắn hoặc nhớ rõ đặc điểm của rắn thì rất có ích, đặc biệt khi bệnh cảnh nhiễm độc không điển hình. Mẫu rắn bệnh nhân mang tới có giúp xác định chính xác loài rắn hổ mang đã cắn.
– Xét nghiệm nọc rắn: giúp chẩn đoán nhanh, đặc biệt các trường hợp nhiễm độc không điển hình và không nhìn thấy rõ rắn.
3.4. Chẩn đoán phân biệt
– Rắn lành cắn: tại chỗ không sưng tấy, phù nề, khám thấy rất nhiều vết răng theo hình vòng cung, bệnh nhân có cảm giác ngứa tại chỗ rắn cắn.
– Rắn hổ chúa cắn: vết cắn có sưng nề nhưng thường sưng nề nhiều, không có hoại tử (có thể có bầm máu dễ nhầm với hoại tử), rắn hổ chúa thường to và dài (nặng vài ki lô gam tới hàng chục ki lo gam, dài trên thường 1mét đến vài mét), phần cổ bạnh không rộng nhưng kéo dài (rắn hổ mang có phần cổ bạnh rộng và ngắn).
– Rết cắn: thường đau buốt nhưng chỉ sưng nhẹ, không có hoại tử.
– Chuột cắn: vết răng có thể lớn, sưng nề nhẹ, không có hoại tử.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Điều trị rắn hổ mang cắn gồm điều trị hỗ trợ, điều trị triệu chứng và dùng huyết thanh kháng nọc rắn đặc hiệu.
– Các bệnh nhân bị rắn hổ mang cắn cần được điều trị tại các cơ sở y tế có khả năng cấp cứu và hồi sức, đặc biệt đặt nội khí quản và thở máy.
– Các bệnh nhân có triệu chứng nhiễm độc cần được xét dùng huyết thanh kháng nọc rắn càng sớm càng tốt, theo dõi sát và nhanh chóng dùng đủ liều để có thể hạn chế tối đa tổn thương hoại tử và di chứng.
4.2. Điều trị cụ thể
4.2.1. Sơ cứu
– Các biện pháp khuyến cáo:
– Ngay sau khi bị cắn, nhanh chóng bóp nặn máu và cọ rửa trong chậu nước trong vài phút hoặc kết hợp dội nước hay dưới vòi nước chảy.
– Băng ép bất động: xin xem bài rắn cạp nia cắn.
– Vận chuyển bệnh nhân: cần nhanh chóng đưa bệnh nhân đến cơ sở y tế gần nhất bằng phương tiện vận chuyển, vùng bị cắn cần hạn chế vận động và để thấp hơn vị trí của tim.
– Các biện pháp không khuyến cáo: mất thời gian đi tìm thầy lang, lá thuốc, dùng hòn đá chữa rắn cắn, trích rạch, gây điện giật, chữa bằng mẹo,…đặc biệt là mất thời gian chờ đợi xem tác dụng của các biện pháp sơ cứu trước khi cân nhắc tới cơ sở y tế và đến cơ sở y tế khi đã muộn, hoại tử đạt mức độ tối đa, biến chứng nặng hoặc tử vong.
4.2.2. Tại cơ sở y tế
a. Ổn định chức năng sống:
– Suy hô hấp:
– Tùy theo mức độ, thở oxy, hút đờm rãi, đặt nôi khí quản và thở máy. Bệnh nhân có liệt cơ thường sẽ bị suy hô hấp nên cần thận trọng khi chuyển viện nếu chưa được đặt nội khí quản.
– Bệnh nhân có sưng nề nhiều vùng cổ nên cân nhắc đặt nội khí quản sớm.
– Tụt huyết áp: tùy theo nguyên nhân, thực hiện theo phác đồ xử trí sốc phản vệ hoặc sốc nhiễm khuẩn.
b. Điều trị đặc hiệu: dùng huyết thanh kháng nọc rắn
■ Chỉ định:
– HTKNR cần được chỉ định càng sớm càng tốt. Tốt nhất chỉ định trong vòng 24 giờ đầu sau khị bị cắn, có thể trong vòng vài ngày đầu nếu các triệu chứng nhiễm độc nọc rắn vẫn đang tiến triển nặng lên. Để phòng tránh hoặc hạn chế tối đa tổn thương hoại tử thì HTKNR cần được dùng trong vòng vài giờ đầu.
– Nếu có xét nghiệm nọc rắn trong máu, chỉ định HTKNR khi còn nọc rắn trong máu dương tính.
■ Thận trọng: Cần cân nhắc giữa lợi ích và nguy cơ ở các bệnh nhân sau:
– Có tiền sử dị ứng với các động vật (như ngựa, cừu) được dùng để sản xuất HTKNR hoặc các chế phẩm huyết thanh từ các động vật này (ví dụ huyết thanh giải độc tố uốn ván).
– Người có cơ địa dị ứng: đã từng bị dị ứng hoặc các bệnh dị ứng như chàm, viêm mũi dị ứng, sẩn ngứa, đặc biệt dị ứng mạnh (như hen phế quản, từng bị phản vệ).
■ Loại HTKNR: HTKNR hổ mang dành cho rắn hổ đất (N. kaouthia) hoặc rắn hổ mang miền Bắc (N. atra).
■ Dự phòng các phản ứng dị ứng trước khi dùng HTKNR: Cân nhắc dùng thuốc dự phòng các phản ứng dị ứng ở các bệnh nhân có nguy cơ cao:
– Corticoid tĩnh mạch: Methylprednisolon: người lớn 40-80mg, tiêm tĩnh mạch chậm, trẻ em 1mg/kg cân nặng tiêm tĩnh mạch chậm.
– Kháng histamine: diphenhydramin người lớn và thiếu niên 10-20mg tiêm bắp, trẻ em 1,25mg/kg cân nặng. Hoặc promethazin: người lớn tiêm bắp
25mg, trẻ em (không dùng cho trẻ dưới 2 tuổi): 0,25mg/kg tiêm bắp.
■ Cam kết về sử dụng HTKNR: dùng HTKNR là biện pháp điều trị tốt nhất, tuy nhiên bệnh nhân và gia đình cần được giải thích về nguy cơ có thể có của HTKNR và ký cam kết đồng ý trước khi dùng thuốc.
■ Liều HTKNR:
– Liều ban đầu: từ 5-10 lọ.
– Đánh giá ngay sau khi ngừng HTKNR liều trước và xét dùng ngay liều kế tiếp.
– Các liều nhắc lại:
– Nếu thấy triệu chứng vẫn tiến triển nặng lên hoặc không cải thiện, nhắc lại trong vòng 3 giờ sau khi ngừng liều trước (càng sớm càng tốt), với liều bằng hoặc một nửa liều ban đầu.
– Sau khi nhắc lại tối đa 3 lần nếu triệu chứng vẫn không cải thiện cần xem lại, chẩn đoán xác định và chẩn đoán mức độ, liều lượng thuốc và các tình trạng khác của bệnh nhân để quyết định dùng tiếp hay ngừng HTKNR.
■ Cách dùng:
– Truyền tĩnh mạch: là đường dùng chính. Pha loãng 5-10 lọ HTKNR trong 100-200ml natriclorua 0,9% hoặc glucose 5%, truyền tĩnh mạch chậm với tốc độ đều đặn trong khoảng 1 giờ.
– Tiêm dưới da: có thể cân nhắc nếu trong vòng vài giờ đầu hoặc khi tổn thương tại chỗ đang tiến triển nhanh.
– Vị trí tiêm: Tiêm dưới da quanh vết cắn hoặc ranh giới hoại tử.
– Chia dung dịch thuốc làm nhiều phần và tiêm ở nhiều vị trí ở vùng xung quanh vết cắn hoặc vùng tổn thương da, phần mềm do nọc độc rắn. Mỗi vị trí tiêm không quá 1-2ml.
■ Ngừng dùng HTKNR khi:
Cần dựa vào các dấu hiệu đánh giá, theo dõi nêu ở mục tiếp theo, đặc biệt các kích thước hoại tử và sưng nề. Ngừng dùng HTKNR khi:
– Các triệu chứng nhiễm độc hồi phục tốt, diện tích hoại tử nhỏ lại, vòng chi và độ lan xa của sưng nề giảm, hoặc:
– Các triệu chứng nhiễm độc hồi phục rõ: vùng hoại tử không lan rộng thêm, vòng chi và độ lan xa của sưng nề giảm, hoặc:
– Triệu chứng nhiễm độc dừng lại, không tiến triển nữa (với triệu chứng khó có thể thay đổi ngay như hoại tử, bầm máu, máu đã chảy vào trong cơ,…),
hoặc:
– Bệnh nhân có phản ứng với HTKNR: sốc phản vệ, mày đay, phản ứng tăng thân nhiệt. Điều trị các phản ứng này, sau đó cân nhắc lợi và hại để dùng lại HTKNR sau khi đã xử trí ổn định.
■ Theo dõi:
– Khám, đánh giá các triệu chứng của bệnh nhân nhiều lần (lâm sàng và cận lâm sàng), lượng giá mức độ các triệu chứng bằng các thông số cụ thể, ví dụ:
– Thang điểm đau: ví dụ bệnh nhân đau 3/10.
– Đánh giá mức độ liệt: há miệng 3cm tính từ hai cung răng, cơ lực bàn tay 4/5, thể tích khí lưu thông tự thở của bệnh nhân là 200ml,…).
– Đánh giá mức độ sưng nề: đo chu vi vòng chi bị sưng nề và so sánh với bên đối diện (dùng thước dây đo vòng chi qua vị trí vết cắn và vòng chi qua điểm giữa các đoạn chi kế tiếp tính về phía gốc chi, đánh dấu lại vị trí đo để lần sau đo lại), đo mức độ lan xa của sưng nề (tính từ vị trí vết cắn đến gianh giới giữa vùng sưng nề vè vùng bình thường). Chú ý phân biệt giữa sưng nề do nhiễm độc nọc rắn và sưng nề do viêm tấy (kèm vùng da có nóng, đỏ).
– Đo diện tích hoại tử: dùng bút dạ không xóa hoặc bút bi để khoanh vùng hoại tử (vẽ một đường tròn khép kín dọc theo gianh giới giữa vùng hoại tử và vùng da lành) để biết được mức độ hoại tử, giữ lại đường vẽ này, vẽ lại mỗi lần đánh giá sau nếu có thay đổi diện tích hoại tử và so sánh giữa các lần đo sẽ thấy diễn biến của hoại tử.
– Đánh giá mức độ nhiễm độc của bệnh nhân ngay trước, trong khi, ngay sau mỗi lần dùng HTKNR và sau đó ít nhất 1 lần/ngày.
– Theo dõi các dấu hiệu sinh tồn (mạch, huyết áp, nhịp thở, thân nhiệt, ý thức), các biểu hiện dị ứng, liên tục trước, trong, ngay sau và nhiều giờ sau khi dùng HTKNR . Mắc máy theo dõi liên tục cho bệnh nhân.
■ Tai biến và xử trí:
– Theo dõi sát để phát hiện và xử trí các tai biến: dị ứng (mày đay, phản vệ), phản ứng tăng thân nhiệt, bệnh lý huyết thanh.
c. Điều trị triệu chứng:
– Tiêm phòng uốn ván nếu có chỉ định.
– Chăm sóc vết thương: rửa, vết thương, sát trùng, thay băng 2 lần/ngày hoặc nhiều hơn nếu cần.
– Kê cao tay hoặc chân bị cắn để giúp giảm sưng nề.
– Đau: thuốc giảm đau tốt nhất là HTKNR. Nếu đau do viêm tấy nhiễm trùng thì có thể dùng paracetamol hoặc các thuốc chống viêm giảm đau không steroid.
– Tiêu cơ vân: tùy theo mức độ, truyền dịch và lợi tiểu theo phác đồ bài niệu tích cực nếu cần để đảm bảo thể tích nước tiểu, phòng tránh suy thận cấp.
– Điều trị các biến chứng: nhiễm trùng, hội chứng khoang, suy thận cấp, sốc nhiễm khuẩn, rối loạn đông máu, tổn thương mất một phần chi, sẹo da.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
5.1. Tiến triển
– Nếu bệnh nhân đến sớm, được dùng HTKNR sớm, nhanh chóng đạt đủ liều thì tổn thương tại chỗ thường ít và ít biến chứng, thường nằm viện tại các khoa hồi sức cấp cứu, chống độc trong vòng vài ngày.
– Các bệnh nhân nặng, biến chứng nặng hoặc tử vong thường do mất thời gian chờ đợi ở nhà để áp dụng các biện pháp sơ cứu và đến viện muộn, được dùng HTKNR muộn. Một số bệnh nhân tử vong trên đường vận chuyển tới viện thường do bị suy hô hấp do liệt cơ, không tới cơ sở y tế gần nhất mà tự đi thẳng tới tuyến sau.
– Sau vài ngày, tổn thương tại chỗ đạt tối đa, sưng nề bắt đầu giảm, hoại tử có vùng gianh giới rõ ràng, hết liệt.
5.2. Biến chứng
– Suy hô hấp do liệt cơ.
– Nhiễm trùng vết cắn: viêm tấy vết cắn, áp xe vùng vết cắn.
– Suy thận cấp: do tiêu cơ vân, do tụt huyết áp kéo dài.
– Hội chứng khoang: do sưng nề gây chèn ép, thiếu máu ngọn chi.
– Các biến chứng do nhiễm trùng: sốc nhiễm khuẩn, rối loạn đông máu nội mạch rải rác.
– Các biến chứng xa: cắt cụt một phần chi, sẹo phải vá da, ghép da.
6. DỰ PHÒNG RẮN CẮN
Phần lớn các trường hợp bị rắn cắn là do con người chủ động bắt rắn hoặc trêu rắn (vô tình hoặc cố ý làm cho rắn cảm thấy bị đe doạ). Các biện pháp sau có thể giúp giảm nguy cơ bị rắn cắn:
1. Biết về loại rắn trong vùng, biết khu vực rắn thích sống hoặc ẩn nấp. Biết về thời gian trong năm, trong ngày và kiểu thời tiết nào rắn thường hoạt động nhất, ví dụ mùa hè, mưa, trời tối.
2. Đặc biệt cảnh giác với rắn sau các cơn mưa, khi có lũ lụt, mùa màng thu hoạch và thời gian ban đêm.
3. Đi ủng, dày cao cổ và quần dài khi đi trong đêm tối, đi khu vực nhiều cây cỏ. Dùng đèn khi đi ban đêm.
4. Càng tránh xa rắn thì càng tốt: không biểu diễn rắn, không cầm, không đe doạ rắn. Không bẫy rắn, đuổi hoặc dồn ép rắn trong khu vực khép kín.
5. Không nằm ngủ trực tiếp trên nền đất.
6. Không để trẻ em chơi gần khu vực có rắn.
7. Không cầm, trêu rắn đã chết hoặc giống như đã chết.
8. Thận trọng khi ở gần các nơi rắn thích cư trú hoặc thích đến như các đống gạch vụn, đống đỏ nát, đống rác, tổ mối, chuồng gà, ổ gà, nơi nuôi các động vật của gia đình.
9. Thường xuyên kiểm tra nhà ở xem có rắn không, nếu có thể thì tránh các kiểu cấu trúc nhà tạo điều kiện thuận lợi cho rắn ở (như nhà mái tranh, tường xây bằng rơm, bùn với nhiều hang, hốc hoặc vết nứt, nền nhà nhiều vết nứt).
TÀI LIỆU THAM KHẢO
1. Le Khac Quyen (2003), Clinical evaluation of snakebites in Vietnam: a study from Cho Ray hospital, Master degree thesis, National University of Singapore.
2. Nguyễn Kim Sơn (2008), Nghiên cứu đặc điểm lâm sàng và điều trị bệnh nhân bị một số rắn độc trên cạn cắn thuộc họ rắn hổ (Elapidae) ở miền Bắc Việt Nam, Luận văn tiến sỹ y học, ĐHY Hà Nội.
3. Warrell D.A., (2010), Guidelines for the management of snakebites, World Health Organization.
4. White J. (2004), “Overview of venomous snakes of the world”, Medical toxicology, 3rd ed., Lippincott William & Wilkins, P. 1543-1558.
RẮN HỔ MÈO CẮN
1. ĐẠI CƯƠNG
Rắn hổ mèo có tên khoa học là Naja siamensis (tiếng Anh là Indochinese spitting cobra), thuộc họ rắn Hổ (Elapidae family). Rắn có màu vàng xanh nhạt, dài khoảng 0,2 – 1,5 m, nặng 100 – 3000g, có thể phình mang (có hình hai mắt kính nhưng không có gọng kính), dựng đầu cao và phun được nọc rắn. Rắn thường sống vùng cao, khô ráo như các ụ mối, hang hốc hoặc xung quanh nhà như dưới các đóng củi, dưới chuồng gà hay chuồng heo, các hang hốc quanh nhà để tìm kiếm mồi dễ dàng và gây tai nạn.
2. NGUYÊN NHÂN – DỊCH TỄ HỌC
Đây là loại rắn độc rất nguy hiểm thường xảy ra tai nạn ở các nước vùng nhiệt đới ở Đông Nam Á: Mi An Ma, Thái Lan, Lào, Cam Pu Chia và Việt Nam. Ở nước ta, rắn hổ mèo thường gặp ở các tỉnh vùng Đông Nam Bộ, Nam Trung Bộ và Tây Nguyên. Rắn hổ mèo cắn chiếm tỉ lệ 10% các trường hợp rắn độc cắn nhập bệnh viện Chợ Rẫy, gây tử vong hoặc để lại nhiều di chứng gây nên tàn phế vì chưa có HTKN. Nọc rắn hổ mèo có nhiều độc tố trong đó độc tố tế bào chiếm tỉ lệ cao nhất gây ra các triệu chứng toàn thân trên lâm sàng khi bị rắn cắn nhưng không gây nhiễm độc thần kinh.
3. CHẨN ĐOÁN
a. Lâm sàng
– Hỏi bệnh sử bệnh nhân bị rắn cắn, vùng dịch tễ và dựa trên con rắn đã cắn được mang đến bệnh viện xác định là rắn hổ mèo
– Các triệu chứng lâm sàng tại chỗ: Bệnh nhân sau bị rắn hổ mèo cắn rất đau (chiếm tỉ lệ 100% các trường hợp). Sưng nề chi bị cắn (100%) và lan nhanh gây hoại tử vết cắn (88,2%). Bóng nước (17,6%) thường xuất hiện muộn hơn do sưng nề nhanh, thường gặp tại vết hoại tử hay quanh các nếp gấp tự nhiên như cổ tay, khủyu tay. Các bóng nước đa dạng, có màu đen và rất hôi. Hoại tử thường lan rộng theo dẫn lưu của bạch mạch lên toàn bộ chi bị cắn nên thường phải cắt lọc vết thương rộng sau đó ghép da hay xoay vạt da. Ngoài ra, bệnh nhân có thể gặp tình huống viêm kết -giác mạc do nọc rắn phun vào mắt (11,8%).
– Các triệu chứng toàn thân: Sau khi bị rắn hổ mèo cắn, bệnh nhân thường có cảm giác mệt, yếu (70,6%), nôn ói (52,9%), đau bụng (52,9%), tiêu chảy (47,1%), mờ mắt (17,6%), chóng mặt (17,6%), nhức đầu (23,5%) và đau cơ (82,4%). Các triệu chứng shock (5,9%), nhịp tim nhanh (17,6%) và suy thận cấp (11,8%) xuất hiện chậm hơn sau nhiều giờ đến nhiều ngày sau. Các triệu chứng này xuất hiện càng nhanh mức độ nhiễm độc toàn thân càng nặng. Không ghi nhận được triệu chứng nhiễm độc thần kinh (liệt cơ). Bệnh nhân có cảm giác khó thở (23,5%) nhưng không có suy hô hấp. Các trường hợp suy hô hấp thường xảy ra ở giai đoạn cuối rất nặng do suy đa cơ quan.
b. Cận lâm sàng
– Xét nghiệm đông máu toàn bộ xác định có tình trạng rối loạn đông cầm máu trong trường hợp nặng: TC (Lee White), PT và aPTT kéo dài. Tiểu cầu không giảm. Định lượng fibrinogen/máu bình thường và co cục máu không co.
– Xét nghiệm công thức máu bình thường. Số lượng bạch cầu máu tăng cao trong giai đoạn sớm sau cắn phản ánh mức độ nặng của bệnh.
– Các xét nghiệm về sinh hóa: BUN, creatinin, AST, ALT, ion đồ trong giới hạn bình thường. CPK, LDH, CKMB tăng rất cao nhưng Troponin I không tăng hoặc tăng nhẹ. Suy thận cấp với BUN, creatinine tăng hay gặp trong giai đoạn nôn ói, tiêu chảy kéo dài. Myoglobine máu và niệu tăng cao.
– Các xét nghiệm vi sinh: Cấy dịch vết thương và bóng nước thường gặp các vi khuẩn Morganella morganii ss. morganii, Proteus vulgaris, Providencia sp đề kháng với các kháng sinh colistin, amoxicillin+acid clavulanic, doxycyclin và cefuroxim.
c. Chẩn đoán xác định: Dựa vào các triệu chứng lâm sàng, cận lâm sàng, dịch tễ rắn hổ mèo và con rắn bệnh nhân mang đến bệnh viện xác định là rắn hổ mèo.
d. Phân độ lâm sàng: Dựa trên các dấu hiệu tại chỗ, toàn thân và xét nghiệm:
– Không nhiễm độc: Có dấu răng, không có triệu chứng tại chỗ và toàn thân. Xét nghiệm bình thường
– Nhiễm độc nhẹ (5,9%): Có dấu răng, có triệu chứng tại chỗ (đau nhẹ, sưng không quá 01 khớp, vòng chi nơi lớn nhất không quá 2cm và không hoại tử) và không có dấu hiệu toàn thân. Xét nghiệm trong giới hạn bình thường.
– Nhiễm độc trung bình (58,8%): có dấu răng, có triệu chứng tại chỗ (đau, sưng quá 02 khớp, vòng chi nơi lớn nhất 2-4cm và hoại tử < 2cm2) và không có dấu hiệu toàn thân. Xét nghiệm CPK, LDH, myoglobine máu và nước tiểu tăng nhẹ.
– Nhiễm độc nặng (35,3%): dấu răng, có triệu chứng tại chỗ (đau, sưng quá 02 khớp hoặc sưng nề lan đến thân mình, vòng chi nơi lớn nhất >4cm và hoại tử lan rộng >2cm2) và dấu hiệu toàn thân rầm rộ. Xét nghiệm đông máu có rối loạn; CPK, LDH, myoglobine máu và niệu tăng cao.
e. Chẩn đoán phân biệt: Các loài rắn độc khác trong họ rắn hổ như:
– Rắn hổ đất (Naja kaouthia, monocelate cobra): thường gặp ở miền Tây Nam Bộ. Hình dạng rắn: mặt cổ lưng có một vòng tròn (một mắt kính, không gọng kính), mặt cổ bụng có 3 khoang đen (hoặc nâu) nên còn được gọi là rắn ba khoang. Lâm sàng có tình trạng nhiễm độc thần kinh gây suy hô hấp nổi bật.
– Rắn hổ mang bành (Naja atra), thường gặp miền Bắc, Trung. Hình dạng rắn: Có một vòng tròn ở mặt cổ lưng nhưng có vạch 2 bên như 2 gọng kính (một mắt kính, 2 gọng kính). Triệu chứng lâm sàng và cận lâm sàng như rắn hổ mèo nhưng nhiễm độc thần kinh nổi bật.
– Rắn hổ chúa (Ophiophagus hannah, King cobra) thường gặp ở cả nước. Hình dạng rắn: rắn lớn nhất trong các loài rắn trên thế giới, có thể dài đến 10m và nặng 20kg. Rắn có màu vàng hoặc đen. Vẩy đầu có 2 vẩy cổ lớn. Khi rắn dựng đầu lên, phình mang dài nhưng hẹp. Các triệu chứng lâm sàng và xét nghiệm tương tự rắn Hổ mèo nên khó phân biệt nhưng diễn tiến lâm sàng rất nhanh và nặng. Triệu chứng tại chỗ thường bị cắn bởi nhiều lần nên có nhiều dấu răng thường gặp. Lâm sàng có hội chứng nhiễm độc thần kinh gây suy hô hấp.
– Rắn cạp nia. Hình dạng rắn: khoang đen khoang trắng. Bungarus candidus, Malayan krait: ít hơn 32 khoang thường gặp ở miền Trung và miền Nam. Bungarus multicinctus, Chinese krait: trên 32 khoang là rắn cạp nia miền Bắc. Rắn cạp nong (Bungarus fasciatus, banded krait): khoang đen khoang vàng. Rắn cạp nia đầu đỏ (Bungarus flaviceps, red- headed krait): khoang đen khoang trắng và đầu đỏ. Tình huống bị rắn cắn thường là bệnh nhân ngủ lúc nữa đêm bị cắn; hoặc lội ruộng, ao vào ban đêm… Triệu chứng tại chỗ không ghi nhận bất thường (không sưng, hai dấu răng nhỏ không hoại tử, đau hay tê nhẹ, không bóng nước) nhưng triệu chứng lâm sàng suy hô hấp và nhiễm độc thần kinh nặng.
– Rắn biển (sea snakes): thường bị cắn trên biển hoặc dưới nước. Triệu chứng lâm sàng nổi bật là suy hô hấp và tiểu đen (do hoại tử cơ).
4. ĐIỀU TRỊ
a. Nguyên tắc điều trị
– Sơ cứu:
– Trấn an bệnh nhân. Đặt bệnh nhân trên mặt bằng phẳng và hạn chế di chuyển. Có thể đặt chi bị cắn ở vị trí thấp hơn vị trí tim.
– Rữa sạch vết cắn và băng ép bằng băng thun từ vị trí bị cắn đến gốc chi (có thể băng ép toàn bộ chi). Phương pháp băng ép bất động chỉ áp dụng cho các trường hợp rắn cắn thuộc họ rắn hổ vì gây nhiễm độc thần kinh nên tử vong nhanh, không khuyến cáo áp dụng với họ rắn lục. Tuy nhiên khi bị cắn, bệnh nhân khó xác định rắn loại gì nên có thể ứng dụng được cho tất cả các trường hợp bị rắn cắn để đảm bảo cứu mạng trước mắt.
– Nẹp bất động chi bị cắn nhằm hạn chế phát tán nọc rắn vào cơ thể.
– Không tháo nẹp và băng ép cho đến khi bệnh nhân được chuyển đến bệnh viện có huyết thanh kháng nọc rắn đặc hiệu để điều trị. Trong trường hợp bệnh nhân được garô cả động và tĩnh mạch chi bị cắn, tiến hành băng ép bất động đúng cách phần trên và dưới garô chi bị cắn. Sau đó nới dần garô về gốc chi và băng ép phần còn lại rồi tháo bỏ garo. Nếu biết chắc chắn là rắn hổ mèo cắn, không cần garo. Theo dõi sát triệu chứng lâm sàng toàn thân.
– Không được cắt hoặc rạch vết cắn vì gây chảy máu và nhiễm trùng.
– Không mất thời gian đi tìm thầy lang, thuốc lá làm chậm quá trình chuyển viện.
– Nhanh chóng chuyển bệnh nhân đến cơ sở y tế gần nhất đảm bảo hô hấp và sinh tồn trên đường di chuyển (hồi sức được hô hấp, tim mạch).
– Nếu cần và có thể nên nhờ sự giúp đỡ của tuyến trên từ các chuyên gia có kinh nghiệm qua điện thoại, hội chẩn telemedicine,…
– Nếu bị nọc rắn phun vào mắt, rữa mắt bằng nước sạch chảy thành dòng qua mắt trong ít nhất 15 phút. Không được nặn chanh hay các dung dịch khác vào mắt vì có thể gây mù vĩnh viễn. Nhanh chóng đến cơ sở y tế để được điều trị.
– Tại bệnh viện:
– Lập đường truyền tĩnh mạch bằng kim luồn để truyền dịch.
– Tháo garo bằng cách di chuyển lên phía gốc chi hoặc nới garo vài lần trước khi thảo bỏ hẳn để tránh “sốc nhiễm độc do garo”
– Lấy máu và nước tiểu làm xét nghiệm: Công thức máu, đông máu toàn bộ: (PT, aPTT, tiểu cầu, fibrinogen, co cục máu), BUN, creatinin, AST, ALT, ion đồ, LDH, CPK, myoglobine, tổng phân tích nước tiểu và myoglobine/niệu, ECG, khí máu động mạch.
– Theo dõi bệnh nhân sát: Các dấu hiệu và triệu chứng nhiễm độc diễn tiến.
– Điều trị triệu chứng- hỗ trợ
b. Điều trị đặc hiệu
Hiện nay, chưa có huyết thanh kháng nọc rắn hổ mèo đơn đặc hiệu trên thế giới. Huyết thanh kháng nọc rắn hổ mèo đã được nghiên cứu chế tạo thành công tại Việt Nam và cần có thử nghiệm lâm sàng trước khi đưa vào sử dụng trong thời gian sắp tới. Huyết thanh kháng nọc rắn hổ đất không hiệu quả trên lâm sàng khi dùng để điều trị cho BN bị rắn hổ mèo cắn.
c. Điều trị hỗ trợ
– Vì không có HTKN rắn hổ mèo, điều trị triệu chứng là biện pháp duy nhất trong khi chờ đợi nọc rắn được thải trừ: Thở máy, hồi sức tim mạch, truyền máu, tiêm phòng uốn ván, kháng sinh, truyền dịch, thăng bằng kiềm toan- điện giải, phẫu thuật cắt lọc và ghép da.
– Sử dụng corticoid liều 1-2 mg/kg cân nặng trong 5 ngày, thường dùng dạng chích methyl prednisolone (solumedron) trong giai đo ạn bệnh nhân nôn ói nhiều.
– Khi xét nghiệm có tình trạng tăng CPK, LDH, myoglobine máu và niệu, bài niệu tích cực và kiềm hóa nước tiểu để dự phòng suy thận cấp, chống toan và tăng kali máu.
– Khi có shock xảy ra, đặt catheter tĩnh mạch trung tâm. Bù dịch khi CVP thấp. Sử dụng các thuốc vận mạch như noradrenalin, dopamin sau khi bù dịch và CVP >10 cm nước nhưng huyết áp vẫn thấp, nước tiểu ít. Phối hợp dobutamin liều 5-25 µg/kg/phút vì có tình trạng viêm cơ tim, suy tim cấp do hoại tử cơ tim, cải thiện tỉ lệ tử vong.
– Kháng sinh sử dụng nhóm cephalosporin thế hệ 3: ceftriaxon 2g/ngày phối hợp metronidazol 1,5 g/ngày hoặc nhóm quinolon phối hợp metronidazol.
– Tiêm phòng uốn ván.
– Khi bị nọc rắn phun vào mắt, rửa mắt liên tục bằng nước muối sinh lý (natri clorua 0,9% 500ml). Nhỏ mắt bằng các thuốc nhỏ mắt kháng viêm nonsteroid và kháng sinh ngày 6 lần trong 3-5 ngày. Khám chuyên khoa mắt để có điều trị phù hợp.
– Cắt lọc hoại tử nên thực hiện sớm. Những bệnh nhân này rất nhạy cảm với các thuốc gây mê và an thần dẫn đến suy hô hấp phải thở máy. Các biện pháp gây tê vùng thường được khuyến cáo sử dụng hơn là gây mê.
– Có thể sử dụng oxy cao áp trong điều trị hoại tử nhưng kết quả còn hạn chế.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
a. Tiến triển: Cần theo dõi trong 24 giờ sau khi bị rắn hổ mèo cắn. Nếu không có triệu chứng nhiễm độc: cho xuất viện. Trong trường hợp có dấu nhiễm độc: nhập viện điều trị. Tỉ lệ tử vong cao kể cả người lớn và trẻ em.
b. Biến chứng hoại tử: Phẩu thuật tạo hình và ghép da các trường hợp mất da rộng và có sẹo co rút.
6. PHÒNG BỆNH
a. Tránh bị rắn hổ mèo cắn lúc làm việc hay sinh hoạt: Tránh bắt rắn hay vui đùa với rắn bằng tay kể cả khi rắn đã chết (Có thể bị cắn sau khi chết 2 giờ do phản xạ). Khi xem rắn, đứng xa các chuồng rắn trên 2m để tránh rắn phun nọc vào mắt.
b. Mang ủng khi đi ra ngoài vườn hoặc rẫy để làm việc.
c. Dùng gậy khua các cây, bụi rậm để rắn bỏ đi trước khi bước vào. d. Phát quang bụi rậm quanh nhà.
e. Ngủ giường, không nên nằm dưới nền nhà.
f. Xây chuồng heo, gà xa nhà và tránh để các đống cây khô quanh nhà tạo điều kiện cho rắn ẩn nấp và bò ra gây tai nạn.
TÀI LIỆU THAM KHẢO
1. Le Khac Quyen (2003), Clinical evaluation of snakebite in Vietnam: Study from Cho Ray hospital, MSc thesis NUS, Singapore.
2. Warrell A.D. (2010), Guidelines for the management of snake-bites, World Health Organization.
RẮN CẠP NIA CẮN
1. ĐẠI CƯƠNG
– Rắn độc cắn là một cấp cứu thường gặp ở mọi lúc, mọi nơi. Ở Việt Nam cho tới nay đã phát hiện có 60 loài rắn độc, tuy nhiên các loài rắn cạp nia là một trong số loài rắn độc nhất. Các loài rắn cạp nia thường gây nhiễm độc nhất là rắn cạp nia miền Bắc (Bungarus multicinctus) và rắn cạp nia miền Nam (Bungarus candidus).
– Nọc rắn cạp nia có chứa các độc tố hậu synape và đặc biệt độc tố tiền synape gây liệt mềm kéo dài. Nọc rắn cạp nia miền Bắc và rắn cạp nia miền Nam có thể chứa độc tố kiểu natriuretic peptide tăng thải natri qua thận dẫn tới hạ natri máu.
– Hầu hết các trường hợp bị rắn cạp nia cắn sẽ bị liệt cơ dẫn tới suy hô hấp và tử vong nếu không được nhanh chóng đưa tới cơ sở y tế gần nhất để cấp cứu, điều trị kịp thời, tích cực với các biện pháp cấp cứu, hồi sức, đặc biệt thở máy. Huyết thanh kháng nọc rắn đặc hiệu giúp bệnh nhân nhanh chóng tự thở và bỏ máy, rút ngắn đáng kể thời gian nằm viện và giảm các biến chứng.
2. NGUYÊN NHÂN
2.1. Các loài rắn cạp nia ở Việt Nam:
■ Rắn cạp nia Nam (Bungarus candidus [Linnaeus, 1758]): có tên khác là rắn mai gầm, tên tiếng Anh Malayan krait. Phân bố: Miền Trung và Nam Việt Nam: Nghệ An, Quảng Bình, Thừa Thiên-Huế, Quảng Nam, Phú Yên, Đắk Nông, Đắc Lắc, Lâm Đồng, Nha Trang, Ninh Thuận, Tây Ninh, Đồng Nai.
■ Rắn cạp nia Bắc (Bungarus multicinctus [Blyth, 1861]): tên gọi khác là rắn cạp nia, rắn vòng trắng. Tên tiếng Anh: Chinese krait. Phân bố: miền Bắc và miền Trung (từ Huế trở ra).


■ Rắn cạp nia sông Hồng (Bungarus slowinskii): còn gọi là rắn cạp nia sông Hồng, tên tiếng Anh: Red river krait. Phân bố: Dọc sông Hồng (miền Bắc), Quảng Trị, Quảng Nam, Thừa Thiên Huế.
■ Rắn cạp nia đầu vàng (Bungarus flaviceps [Reinhardt, 1943]), tên tiếng Anh: Red-headed krait. Phân bố: Đồng Nai, Lâm Đồng, Bình Thuận, Bà Rịa- Vũng Tàu


2.2. Lý do bị rắn cắn thường gặp
– Người nông dân khi lao động, người đánh, bắt cá ở ao hồ bị cắn khi lội nước (thường ở chân), hoặc bắt cá trong lưới bị cắn (thường vào tay), vô tình bị cắn khi đi bộ trên đường, bị cắn khi đang ngủ ngoài cánh đồng, trên nền nhà (rắn cạp nia rất hay bò vào nhà).
3. CHẨN ĐOÁN
3.1. Lâm sàng
a. Tại chỗ
– Thường không có dấu hiệu gì, đôi khi chỉ nhìn thấy 2 vết móc nhỏ như đầu kim.
– Tại chỗ vết cắn không phù nề, không hoại tử. Không thấy móc độc vì móc độc của rắn cạp nia rất nhỏ.
b. Toàn thân
– Thời gian ủ bệnh: thường trong vòng vài giờ sau khi bị cắn, bệnh nhân bắt đầu bị liệt các cơ, theo thứ tự từ các cơ vùng đầu mặt cổ, cơ liên sườn, cơ hoành và cuối cùng là các chi. Khi hồi phục thường ngọn chi là nơi hồi phục trước.
– Sụp mi: là một trong các dấu hiệu đầu tiên, bệnh nhân biểu hiện giống như buồn ngủ, thường cuối cùng sẽ sụp mi hoàn toàn, không mở được mắt. Tuy nhiên, bệnh nhân cũng không nhắm kín được mắt nên dễ bị khô giác mạc, bến chứng viêm, loét giác mạc nếu mắt không được vệ sinh và đóng kín hai bờ mi.
– Đồng tử dãn tối đa, tồn tại lâu suốt quá trình nằm viện cũng như đồng tử không co khi chiếu đèn (mất phản xạ ánh sáng) là một trong dấu hiệu đặc trưng chỉ gặp ở rắn cạp nia cắn.
– Liệt vận nhãn: các cơ bị liệt, nhãn cầu hạn chế vận động hoặc bất động.
– Đau họng, nói khó và há miệng hạn chế, khó nuốt dẫn tới ứ đọng đờm rãi là những dấu hiệu của liệt hầu họng thường xuất hiện chủ yếu ở những BN bị rắn cạp nia cắn. Đây là dấu hiệu được các bác sỹ lâm sàng rất chú ý và là yếu tố quyết định cho chỉ định đặt NKQ.
– Liệt cơ liên sườn, cơ hoành: thường gặp, gây suy hô hấp. Suy hô hấp là nguyên nhân chính dẫn đến tử vong và thương tổn nặng lên cho BN do rắn cạp nia cắn.
– Liệt chi: liệt đối xứng hai bên, ngọn chi là nơi liệt cuối cùng và trong nhiều trường hợp có thể còn vận động nhẹ giúp cho việc giao tiếp giữa bệnh nhân và thày thuốc, người nhà.
– Tri giác: độc tố rắn cạp nia chỉ gây độc với thần kinh ngoại biên, bệnh nhân bị liệt hoàn toàn các cơ biểu hiện giống hôn mê sâu hoặc mất não nhưng thực tế bệnh nhân vẫn tỉnh táo và nhận thức mọi thứ xung quanh nếu được hỗ trợ hô hấp đầy đủ.
– Tim mạch: thường có nhịp nhanh xoang, tăng huyết áp.
– Tiêu hóa: bệnh nhân có thể có giảm nhu động ruột, dễ bị táo bón.
– Tiết niệu: thường có cầu bàng quang, lượng nước tiểu có thể tăng do lượng natri được đào thải qua nước tiểu tăng.
– Da niêm mạc: có thể có vã mồ hôi, da lạnh.
– Cơ: thường có đau các cơ, đau toàn thân, tăng cảm giác đau. Bệnh nhân bị liệt mềm các cơ và nằm bất động nhưng ít gặp tiêu cơ vân hoặc nếu có thường tiêu cơ vân mức độ nhẹ.
3.2. Cận lâm sàng
– Ngoài các xét nghiệm thông thường như: công thức máu, sinh hóa máu (urê, creatinin, AST, ALT, …).
– Điện giải máu và điện giải niệu: đặc biệt là natri máu và natri niệu, cần chú ý xét nghiệm thường xuyên, tùy theo mức độ có thể xét nghiệm từ 1-3 lần/ngày. Thường gặp hạ natri máu. Hạ natri máu nặng có thể xuất hiện từ ngày thứ nhất, thường rõ từ ngày thứ 2 và nặng nhất vào ngày thứ 3-5.
– Chụp xquang phổi, chụp cắt lớp não khi bệnh nhân liệt toàn thân để phân biệt với hôn mê do bệnh lý não.
– Điện tâm đồ: nhịp nhanh xoang, không có biểu hiện tăng gánh thất trái (phân biệt tăng huyết áp mới xuất hiện do rắn cạp nia cắn với tăng huyết áp có từ trước).
3.3. Chẩn đoán xác định, dựa vào các tình huống sau:
– Bệnh nhân bị rắn cắn, bắt được rắn và mang rắn hoặc ảnh của rắn tới, hoặc mô tả rõ rắn có khúc đen khúc trắng.
– Bệnh nhân nghi bị động vật (không nhìn rõ) cắn, sau đó xuất hiện các triệu chứng đặc trưng của rắn cạp nia cắn (vết cắn không sưng, đau họng, khó há miệng, nói khó, sụp mi, yếu chân tay, khó thở, đồng tử giãn to, hạ natri máu,…).
– Trường hợp không nhìn thấy rắn và không biết bị cắn hay không, dựa vào: (1) lâm sàng: bệnh nhân trước đó vẫn khỏe mạnh, đột nhiên xuất hiện các triệu chứng đặc trưng của rắn cạp nia cắn sau khi ngủ dậy (thường ngủ trên nền đất) hoặc sau khi đi làm việc hoặc đi chơi về (thường qua các bờ, bụi cây, ruộng có nước hoặc gần nước, ao, hồ, kênh, mương, máng, sông), vào viện vì các bệnh cảnh khác nhau (VD hôn mê, sụp mi, đau họng, mờ mắt, yếu cơ) và (2): đã loại trừ các nguyên nhân khác, VD tai biến mạch não, ngộ độc thuốc ngủ, an thần.
3.4. Chẩn đoán phân biệt
– Các bệnh lý hoặc tổn thương thần kinh trung ương (viêm não, tai biến mạch não, u não,…): hôn mê thật sự và sâu, nếu có mất não thì đái nhạt, tăng natri máu, thường huyết áp tụt (rắn cạp nia cắn: điện não cho thấy bệnh nhân vẫn tỉnh, các dấu hiệu sống ổn định, không có phù não hay bất thường về cấu trúc não, huyết áp thường tăng, natri niệu tăng, áp lực thẩm thấu và tỷ trọng nước tiểu tăng, natri máu hạ).
– Rắn hổ chúa cắn, rắn hổ mang cắn: liệt tương tự nhưng thường nhẹ hơn và chỉ trong vòng vài ngày. Có sưng nề, hoại tử vùng vết cắn.
– Các bệnh lý thần kinh ngoại biên khác: Guillain Barré, porphyria, nhược cơ.
– Các nguyên nhân hôn mê khác: hạ đường máu, ngộ độc thuốc,…
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Bệnh nhân bị rắn cắn hoặc nghi ngờ bị rắn cạp nia cắn cần phải đưa ngay đến các cơ sở y tế có khả năng cấp cứu hồi sức, đặc biệt là đặt nội khí quản và thở máy. Lưu ý đảm bảo hô hấp trong quá trình vận chuyển.
– Điều trị triệu chứng, điều trị hỗ trợ: các biện pháp cấp cứu, hồi sức, đặc biệt đặt nội khí quản, thở máy và điều trị các triệu chứng khác, phòng và điều trị các biến chứng do liệt, hạn chế vận động, thở máy kéo dài.
– Dùng huyết thanh kháng nọc rắn cạp nia: là điều trị tối ưu, rút ngắn thời gian thở máy và thời gian nằm viện, hạn chế được các biến chứng.
4.2. Điều trị cụ thể
a. Sơ cứu: Trường hợp biết được rắn cạp nia cắn
– Mục tiêu sơ cứu: Làm chậm sự hấp thu của nọc độc về tuần hoàn hệ thống, giúp kéo dài thời gian bệnh nhân chưa bị liệt cho tới khi tới được cơ sở y tế gần nhất. Cấp cứu hô hấp khi bệnh nhân bị liệt, suy hô hấp để đảm bảo tính mạng bệnh nhân trong thời gian vận chuyển.
– Động viên bệnh nhân yên tâm, đỡ lo lắng.
Kỹ thuật băng ép bất động: Vết cắn ở chân, tay.
– Dùng băng rộng khoảng 5 -10 cm, nên dài ít nhất 4-5 m với người lớn, có thể băng chun giãn, băng vải, hoặc tự tạo từ khăn, quần áo. Cởi đồ trang sức ở chân, tay bị cắn. Không cố cởi quần áo nếu thấy khó, có thể băng đè lên quần áo. Thực hiện theo các bước sau (theo thứ tự từ trên xuống dưới)
1) Đặt băng ở vùng quanh ngón tay, chân
Băng tương đối chặt nhưng không quá mức (vẫn còn sờ thấy mạch đập, đủ để luồn một ngón tay qua giữa các nếp băng một cách khó khăn).
2) Bắt đầu băng từ ngón tay hoặc chân tới bẹn hoặc nách (để hở móng tay, chân).

3) Dùng nẹp cứng (miếng gỗ, que, miếng bìa cứng,…) để cố định chân, tay.
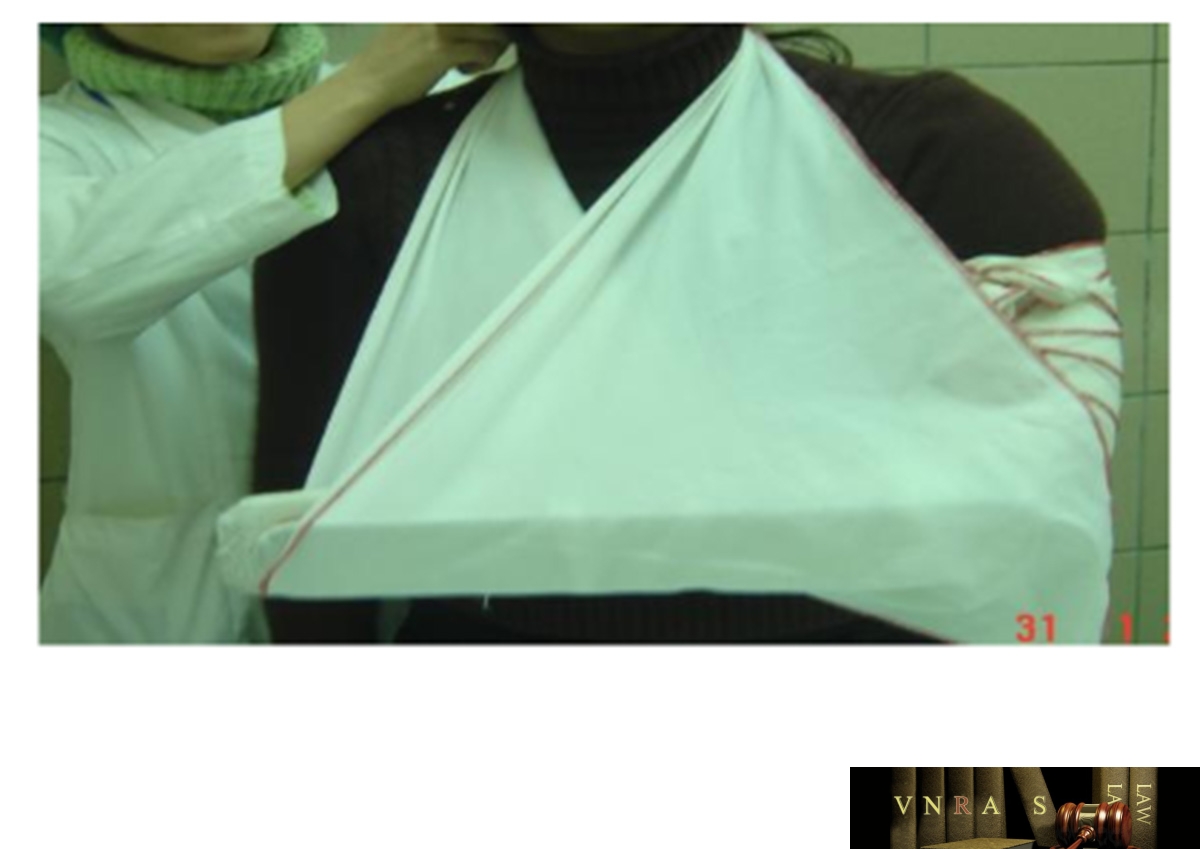
- Vết cắn ở bàn, ngón tay, cẳng tay:
+ Băng ép bàn, ngón tay, cẳng tay.
+ Dùng nẹp cố định cẳng bàn tay.
+ Dùng khăn hoặc dây treo lên cổ bệnh nhân.
Hình 17.5 đến 17.8: Kỹ thuật băng ép bất động
(Trung tâm chống độc, bệnh viện Bạch Mai)
- Vết cắn ở thân mình, đầu, mặt cổ: dùng gạc, vải hoặc giấy gấp tạo thành miếng có kích thước khoảng 5cm2, dày 2-3cm đặt trực tiếp lên vết cắn và ấn giữ liên tục lên vùng bị cắn nhưng không làm hạn chế cử động thành ngực hay hít thở của bệnh nhân.
- Kết hợp các biện pháp khác trên đường vận chuyển bệnh nhân đến bệnh viện: Nếu bệnh nhân khó thở: hỗ trợ hô hấp theo điều kiện tại chỗ, hà hơi thổi ngạt, bóp bóng ambu qua mask hoặc đặt nội khí quản sau đó bóp bóng hoặc thở máy.
– Nếu không có băng to bản như trên hoặc không đảm bảo làm đúng kỹ thuật băng ép bất động, có thể ga rô tĩnh mạch (chú ý không ga rô động mạch vì gây thiếu máu, nguy cơ tổn thương đoạn chi).
– Trích rạch, nặn máu, rửa vết cắn: sau khi đã băng ép hoặc garo tĩnh mạch, có thể chích, rạch da, nặn máu dưới vòi nước chảy hoặc trong chậu nước sạch, chú ý chỉ rạch dài không quá 1cm và sâu không quá 0,5cm, đường rạch dọc theo trục của chi.
– Vận chuyển: không để bệnh nhân tự đi lại, để vùng bị cắn thấp hơn vị trí của tim, nhanh chóng vận chuyển bệnh nhân tới cơ sở y tế gần nhất có điều kiện đặt nội khí quản và bóp bóng hoặc thở máy.
– Các biện pháp không khuyến cáo: mất thời gian đi tìm thày lang lá thuốc và chờ đợi tác dụng của các biện pháp này, gây điện giật, đắp các loại thuốc y học dân tộc, hóa chất lên vết cắn, sử dụng hòn đá chữa rắn cắn, chườm lạnh vết cắn (chườm đá).
– Nếu bệnh nhân khó thở: gọi cấp cứu hoặc nhân viên y tế nơi gần nhất, hô hấp nhân tạo, có thể hà hơi thổi ngạt, bóp bóng ôxy qua mask hoặc ống nội khí quản (tùy theo điều kiện tại chỗ).
c. Tại Bệnh viện:
■ Điều trị triệu chứng, điều trị hỗ trợ:
– Đặt NKQ, thở máy kiểm soát thể tích hoặc áp lực kết hợp các biện pháp phòng chống xẹp phổi.
– Truyền dịch: Hạn chế dịch truyền nếu không có chỉ định bù dịch
– Theo dõi natri máu ít nhất 1 lần/ngày để phát hiện kịp thời hạ natri máu. Điều trị hạ natri máu bằng dung dịch natriclorua 2% (phác đồ dưới đây).
– Tăng huyết áp, nhịp nhanh xoang: dùng các thuốc chẹn beta giao cảm, ví dụ bisoprolol, atenolol, propranolol,…
– Phòng và điều trị viêm phổi bệnh viện.
– Chăm sóc mắt: nếu bệnh nhân thở máy: ngay từ khi vào phải rửa mắt bằng natri clorua 0,9%, băng mắt đảm bảo hai bờ mi khép kín, nhỏ dầu A 3h/lần, tra kháng sinh khi có viêm giác mạc, kết mạc.
– Phòng chống loét: lật trở bệnh nhân thường xuyên 3h/lần, xoa bóp các bị trí tỳ đè, nằm đệm chống loét,…
– Dinh dưỡng: 35-40 Kcalo/kg/ngày.
■ Huyết thanh kháng nọc rắn cạp nia:
– Khi có triệu chứng toàn thân nên dùng sớm ngay.
– Dùng phản ứng dị ứng ở các đối tượng nguy cơ cao:
+ Test dị ứng với HTKNR dương tính. Có tiền sử dị ứng với các động vật (như ngựa, cừu) được dùng để sản xuất HTKNR hoặc các chế phẩm huyết thanh từ các động vật này (ví dụ huyết thanh giải độc tố uốn ván).
+ Cần phải hội chẩn, cân nhắc giữa mức độ nặng của bệnh nhân đang bị, lợi ích và nguy cơ dị ứng, đặc biệt phản vệ.
– Dùng thuốc dự phòng:
+ Corticoid, dùng một trong 2 thuốc: prednisolone 50mg/lần, (trẻ em 0,5-0,7mg/kg/lần), uống hoặc methylprednisolone 40mg/lần (trẻ em 0,5mg/kg/lần) tiêm tĩnh mạch. Dùng vào các thời điểm: 13 giờ, 07 giờ và 01 giờ trước khi dùng HTKNR.
+ Kháng histamin: diphenhydramine 10-20mg (trẻ em: 1,25mg/kg), tiêm bắp trước khi dùng HTKN.
– Theo dõi sát mạch, huyết áp, da, niêm mạc và các dâu hiệu dị ứng trong và sau khi truyền HTKN.
– Luôn sẵn sàng cạnh giường các dụng cụ và thuốc cấp cứu phản vệ.
– Cách dùng HTKN: Liều ban đầu 10 lọ, có thể thử test bằng cách pha 01 lọ với 100ml NaCl 0,9%, truyền tĩnh mạch, nếu không có biểu hiện dị ứng pha nốt 9 lọ trong 200 ml NaCl 0,9% (5ml/kg cân nặng) truyền trong 60-90 phút, tối đa 30 lọ.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
5.1. Nếu có HTKNR cạp nia
– Dùng HTKNR cạp nia là phương thức điều trị tối ưu nhất. Bệnh nhân bị rắn cạp nia cắn được dùng HTKNR cạp nia đủ liều (20 – 30 lọ) tiêm truyền tĩnh mạch sẽ chóng được rút ống NKQ và thôi thở máy. Thời gian điều trị trung bình bệnh nhân bị rắn cạp nia cắn nếu có HTKNR cạp nia là 3-5 ngày.
5.2. Không có HTKNR cạp nia
– Bệnh nhân bị rắn cạp nia cắn không được dùng HTKNR cạp nia phải được đặt ống NKQ và bắt buộc thở máy. Thời gian điều trị trung bình bệnh nhân bị rắn cạp nia cắn nếu không được dùng HTKNR cạp nia là 2-4 tuần. Quá trình thở máy kéo dài sẽ kèm theo những biến chứng do bệnh nhân nằm điều trị thở máy kéo dài như: viêm phổi bệnh viện, viêm loét do nằm lâu, suy dinh dưỡng, tắc đờm ống NKQ, tụt ống NKQ, loét giác mạc, …
6. PHÒNG TRÁNH RẮN CẠP NIA CẮN
– Càng tránh xa rắn thì càng tốt: không bắt rắn, không biểu diễn rắn, không đe doạ rắn, không cầm, không trêu rắn ngay cả khi rắn đã chết. Đầu rắn đã chết vẫn có thể cắn người. Không bắt rắn, đuổi hoặc dồn ép rắn trong một khu vực với không gian chật hẹp.
– Đặc biệt cảnh giác với rắn sau các cơn mưa, khi có lũ lụt, mùa màng thu hoạch và thời gian ban đêm.
– Cố gắng đi ủng, dày cao cổ và quần dài, đặc biệt khi đi trong đêm tối, đi ở khu vực nhiều cây cỏ.
– Dùng đèn nếu ở trong bóng tối hoặc vào ban đêm.
– Không nằm ngủ trực tiếp trên nền đất.
– Không thò tay vào các hang, hốc để bắt ếch, của, cá. Chú ý quan sát khi làm việc bằng bàn tay, bàn chân trần ở ruộng lúa hoặc ruộng nước có nhiều cây cỏ.
– Không sống ở gần các nơi rắn thích cư trú hoặc thích đến như các đống gạch vụn, đống đỏ nát, đống rác, tổ mối, nơi nuôi các động vật của gia đình.
ĐIỀU CHỈNH HẠ NATRI MÁU CHO BỆNH NHÂN RẮN CẠP NIA CẮN BẰNG DUNG DỊCH NATRICLORUA 2%
1. PHA 500 ML DUNG DỊCH NATRICLORUA 2%.
– Chai NaCl 9%o lọai 500ml rút ra 60ml
– Pha 12 ống NaCl 10% loại 5ml/ống (60ml) vào chai NaCl 9‰
– Kết quả được 500ml dịch NaCl 2% có 170 mmol Na
2. PHA 1000 ML NATRICLORUA 2%.
– Chai NaCl 9‰ lọai 1000ml rút ra 120ml
– Pha vào 24 ống NaCl 10% loại 5ml
– Kết quả dược 1lits dịch NaCl 2% có 340 mmol Na
3. CÁCH BÙ QUA ĐƯỜNG TIÊU HÓA
– NaCl loại gói 10g: pha với 60ml nước lọc bơm qua sonde hoặc cho uống 6 lần/ ngày
4. ĐIỀU CHỈNH NATRI CHO BỆNH NHÂN RẮN CẠP NIA CẮN CÓ HẠ NATRI MÁU
– Na ≥ 130 mmol/l: muối ăn 10g chia 6 bữa
– Na < 130 mmol/l: NaCl 2% truyền tĩnh mạch 80ml/giờ, muối ăn 10g/24h.
– Nếu hạ Na cấp gây co giật: bù 500ml trong 3 giờ, duy trì 80ml/h, muối ăn 10g/24, nếu sau 3 giờ Na không đạt mục tiêu thì tăng tốc độ truyền NaCL 2% lên 100-120ml/giờ.
– Na =130 mmol/l truyền duy trì NaCl 2% 40 ml/h, theo dõi và điều chỉnh cho đến khi Na máu bình thường.
– Xét nghiệm natri máu mỗi 6 giờ và natri niệu mỗi 24 giờ nếu đã có giảm natri máu.
TÀI LIỆU THAM KHẢO
1. Trần Kiên, Nguyễn Quốc Thắng (1995), Các loài rắn độc ở Việt Nam, Nhà xuất bản Khoa học và Kỹ thuật, Hà Nội.
2. Vũ Văn Đính và CS (2004), “Rắn độc”, Hồi sức cấp cứu toàn tập, Nhà xuất bản Y học, Hà Nội 2004, Tr. 433 – 437.
3. Nguyễn Kim Sơn (2008), Nghiên cứu đặc điểm lâm sàng và điều trị bệnh nhân bị một số rắn độc trên cạn cắn thuộc họ rắn Hổ (Elapidae) ở miền Bắc Việt Nam, Luận án Tiến sỹ Y học, Trường Đại học Y Hà Nội.
4. Warrell D.A., (2010), Guidelines for the management of snakebites, World Health Organization.
RẮN LỤC CẮN
1. ĐỊNH NGHĨA
Rắn lục cắn là một cấp cứu phải được theo dõi sát tại khoa hồi sức cấp cứu chống độc có máy thở và có huyết thanh kháng nọc rắn lục. Dùng huyết thanh kháng nọc rắn là phương pháp điều trị đặc hiệu.
Rối loạn đông máu do rắn lục cắn
Các nghiên cứu đã khẳng định trong nọc rắn lục có các độc tố gây chảy máu đó là men tiêu hủy protein (protease), trong đó metalloproteinase, sernoproteinase giữ vai trò chủ đạo. Protease phá hủy nội mô thành mạch và thành mạch gây tăng tính thấm thành mạch, phá vỡ cân bằng quá trình đông máu và cầm máu bình thường trong cơ thể. Tổn thương nội mạc mạch máu tạo điều kiện cho tiểu cầu bám dính ngưng tập và hình thành các yếu tố như photpholipid khởi động cơ chế đông cầm máu trong huyết tương. Mặt khác trong nọc có các enzym tiền đông máu có tác dụng hoạt hóa các yếu tố đông máu, chủ yếu là hoạt hóa prothrombin (yếu tố II) và yếu tố X, V do tác dụng trực tiếp yếu tố II, V. Nọc rắn làm tổn thương hệ thống đông máu và nội mô và giải phóng ra các chất như serotonin tạo khuynh hướng cảm ứng với nọc gây co mạch. Một loạt các tác động này có thể gây đông máu, hình thành cục huyết khối trong lòng mạch, gây giảm tiểu cầu.
Mặt khác trong nọc rắn lục còn có các protein chống đông máu tác động lên cơ chế đông máu huyết tương, các protein này liên kết với các yếu tố IX, X, làm tăng tiêu thụ các yếu tố IX, X, VII, tạo thành chuỗi axit amin. Do đó làm thiếu hụt Xa, thiếu hụt phức hợp prothrombinase.
Bên cạnh đó nọc rắn lục còn gây tiêu fibrinogen thông qua các yếu tố fibrinogenolysin và các enzym có tác dụng như thrombin (thrombin-like enzyme) hoạt hóa hình thành mạng lưới fibrin thứ phát làm tăng tiêu thụ fibrinogen. Đồng thời các yếu tố plasminogen hoạt hóa nhanh chóng chuyển plasminogen thành plasmin tác động lên mạng lưới fibrin dẫn đến tiêu fibrin một cách nhanh chóng gây xu hướng chảy máu, có thể diễn ra sớm trong vòng 30 phút và có thể kéo dài 12-18 giờ. Nọc rắn lục còn có chất thủy phân casein, ester arginin, axit arginin glycin aspartic trọng lượng phân tử thấp có hoạt tính ức chế ngưng tập tiểu cầu, hoạt hóa protein C làm thoái hóa Va và VIIIa dẫn đến tiêu fibrin.
Như vậy, RLĐM do nọc rắn lục là do tiêu thụ hoặc ức chế các yếu tố đông máu gây chảy máu khắp nơi, BN rơi vào tình trạng như đông máu nội mạch rải rác (DIC), một mặt tạo ra các fibrin hòatan, làm xuất hiện các cục huyết khối nhỏ rải rác trong lòng mạch, đồng thời quá trình tiêu fibrin dẫn đến tiêu thụ quá nhiều các yếu tố đông máu và hậu quả là thiếu máu tổ chức gây thiếu ôxy tổ chức và xuất huyết.
Bảng 18.1: Phân loại các nhóm độc tố có trong nọc rắn lục tác động đến hệ thống đông máu (Markland, 1998)
|
Nhóm độc tố |
Tác động |
| Tiền đông máu | Yếu tố V hoạt hóa
Yếu tố IX hoạt hóa Yếu tố X hoạt hóa |
| Chống đông máu | Protein C hoạt hóa
Protein bất hoạt yếu tố IX, X Chất ức chế thrombin Phospholipase A2 |
| Phân giải fibrinogen | thrombin-like enzyme
plasminogen hoạt hóa |
| Tác động đến thành mạch | Haemorrhagins |
| Hoạt động tiểu cầu | Kích thích ngưng tập tiểu cầu
Ức chế ngưng tập tiểu cầu |
2. NGUYÊN NHÂN
Cho tới nay, theo các tài liệu đã công bố, trên cả nước ta đã có 19 loài rắn lục được phát hiện, trong đó loài rắn lục tre (Cryptelytrops albolabris) gặp phổ biến trên cả nước, rắn khô mộc (Protobothrops mucrosquamatus) phổ biến ở miền Bắc, rắn choàm quạp (Calloselasma rhodostoma) lại phổ biến ở miền Nam (đề cập trong bài riêng).
3. CHẨN ĐOÁN
3.1. Lâm sàng
Đặc điểm của con rắn đã cắn bệnh nhân. Yêu cầu bệnh nhân hoặc gia đình bệnh nhân đem rắn (đã chết hoặc còn sống) đến để nhận dạng. Trường hợp cần thông tin nhanh hoặc không còn mẫu rắn có thể sử dụng ảnh con rắn đã cắn giúp nhận dạng. Chú ý không cố gắng bắt hoặc giết rắn, cẩn thận vì đầu rắn đã chết vẫn có thể cắn người và gây ngộ độc
Tại chỗ:
– Vết cắn: dấu móc độc biểu hiện có 2 dấu răng cách nhau khoảng 1 cm.
– Vài phút sau khi bị cắn sưng tấy nhanh, đau nhức nhiều kèm theo tại chỗ cắn máu chảy liên tục không tự cầm.
– Sau khoảng 6 giờ toàn chi sưng to, đau nhức, tím, xuất huyết dưới da, xuất huyết trong cơ. Sưng to, đau nhức lan nhanh từ vết cắn đến gốc chi.
– Có thể có bọng nước, xuất huyết trong bọng nước. Có thể nhiễm khuẩn tại chỗ, hội chứng khoang.
Toàn thân:
– Chóng mặt, lo lắng.
– Tuần hoàn: có thể xuất hiện tình trạng sốc do mất máu: tụt huyết áp, da đầu chi lạnh ẩm, lơ mơ, thiểu niệu, vô niệu. Có thể có sốc phản vệ do nọc rắn.
– Huyết học: chảy máu tự phát tại chỗ, nơi tiêm truyền, chảy máu chân răng. Chảy máu trong cơ, chảy máu tiêu hóa, tiết niệu, chảy máu âm đạo, chảy máu phổi, não.
– Có thể có suy thận cấp.
3.2. Cận lâm sàng
– Xét nghiệm nhanh xác định loại rắn độc
+ Nguyên lý: dựa trên nguyên lý hấp thụ miễn dịch gắn enzym.
+ Mẫu bệnh phẩm: dịch tại vết cắn, máu, nước tiểu bệnh nhân.
– Xét nghiệm đông máu 20 phút tại giường (theo WHO 2010): lấy máu cho vào ống nghiệm không có chống đông (không được lắc hoặc nghiêng ống) sau 20 phút máu còn ở dạng lỏng, không đông thì xét nghiệm này dương tính, đồng nghĩa với chẩn đoán xác định rắn lục cắn gây rối loạn đông máu, có chỉ định HTKN.
– Công thức máu: tiểu cầu giảm, có thể thiếu máu do mất máu.
– Xét nghiệm đông máu: tỷ lệ prothrombin giảm, IRN kéo dài, APTT kéo dài, fibrinogen giảm, D-dimer tăng.
– Bilan thận: urê, creatinin, điện giải, protein (máu và nước tiểu), CK tăng.
– Điện tim, khí máu.
3.3. Chẩn đoán xác định:
– Dựa vào hoàn cảnh bị rắn lục cắn, biểu hiện lâm sàng sưng nề tại chỗ và xuất huyết nhiều nơi do rối loạn đông máu, xét nghiệm đông máu 20 phút tại giường và xét nghiệm đông máu.
– Tổ chức y tế thế giới (WHO) năm 2002, 2005, 2010 đã đưa ra các hội chứng định hướng chẩn đoán loài rắn độc và đã được áp dụng ở nhiều quốc gia trên thế giới. Trong đó hội chứng 1 là BN bị rắn cắn có sưng đau tại chỗ và chảy máu và xét nghiệm RLĐM là do rắn lục cắn (Viperidae – tất cả các loài).
– Chẩn đoán cụ thể loài rắn lục cắn:
+ Với 19 loài rắn lục đã được biết có ở nước ta cho tới nay, hình thái của từng loài rất khó phân biệt theo cách nhận dạng sơ bộ của bác sỹ lâm sàng, bệnh cảnh nhiễm độc do từng loài này rất khác nhau về mức độ và về cơ bản cần dùng loại HTKNR riêng cho loài đó.
+ Việc chẩn đoán cụ thể loài rắn lục cắn cần có: tốt nhất là con rắn đã cắn bệnh nhân (bao gồm rắn còn sống, rắn đã chết hoặc một phần cơ thể còn lại của con rắn, kể cả khi đang phân hủy), nếu không còn mẫu rắn có thể dùng ảnh chụp con rắn đã cắn. Phương pháp cơ bản áp dụng là nhận dạng dựa trên hình thái con rắn bởi các chuyên gia về rắn. Các trường hợp khó, mẫu rắn không toàn vẹn cần nhận dạng dựa trên ADN. Sự phối hợp từ phía bệnh nhân và các cán bộ y tế ở các tuyến trong việc thu và giữ lại các mẫu rắn là rất quan trọng.
3.4. Chẩn đoán phân biệt
– Các loài rắn độc khác hoặc động vật khác cắn: có thể nhầm thường do có nhiễm trùng nặng vết cắn và gây biến chứng rối loạn động máu và giảm tiểu cầu.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Rắn độc cắn là một cấp cứu. Bệnh nhân cần được sơ cứu thích hợp, vận chuyển nhanh chóng và an toàn tới các khoa Cấp cứu hoặc khoa Hồi sức chống độc. Các bệnh nhân có chảy máu hoặc có xét nghiệm đông máu 20 phút tại giường dương tính phải được điều trị bằng huyết thanh kháng nọc rắn lục đặc hiệu và/hoặc truyền máu và các chế phẩm máu.
4.2. Điều trị cụ thể
4.2.1. Sơ cứu rắn độc cắn
Sau khi bị rắn độc cắn cần tiến hành sơ cứu ngay, trước khi vận chuyển bệnh nhân đến bệnh viện. Có thể người khác giúp đỡ hoặc do bản thân bệnh nhân tự làm.
Mục tiêu của sơ cứu
– Làm chậm sự hấp thu của nọc độc về tuần hoàn hệ thống.
– Bảo vệ tính mạng của bệnh nhân, kiểm soát các triệu chứng nguy hiểm xuất hiện sớm và ngăn chặn các biến chứng trước khi bệnh nhân đến được cơ sở y tế.
– Vận chuyển bệnh nhân một cách nhanh nhất, an toàn nhất đến cơ sở y tế có điều kiện điều trị, có khả năng truyền các chế phẩm máu hoặc có huyết thanh kháng nọc đặc hiệu.
Các biện pháp sơ cứu:
– Động viên bệnh nhân yên tâm, đỡ lo lắng.
– Không để bệnh nhân tự đi lại. Bất động chi bị cắn bằng nẹp (vì bất kỳ sự vận động nào của chi hoặc co cơ đều làm tăng sự vận chuyển của nọc độc về tuần hoàn hệ thống). Cởi bỏ đồ trang sức ở chi bị cắn vì có thể gây chèn ép khi chi sưng nề.
– Tránh can thiệp vào vết cắn vì có thể làm tăng nguy cơ nhiễm trùng, tăng sự hấp thu nọc và dễ chảy máu thêm.
– Không uống hoặc đắp bất kỳ thuốc lá gì lên vết cắn.
– Nếu đau nhiều: nạn nhân là người lớn thì cho paracetamol uống hoặc tiêm tĩnh mạch.
– Nếu dấu hiệu toàn thân hay tại chỗ nhiều, đặt ngay một đường truyền tĩnh mạch ngoại vi (đặt xa chỗ cắn) để truyền dịch.
– Nếu không có phương tiện cấp cứu lưu động phải chuyển nạn nhân ngay không mất quá nhiều thì giờ để chờ sơ cứu.
4.2.2. Điều trị tại bệnh viện
– Sát trùng tại chỗ, chống uốn ván (tiêm SAT), kháng sinh dự phòng.
– Điều trị bằng HTKN đặc hiệu được chỉ định khi:
Hoàn cảnh được xác định hoặc nghi ngờ BN bị rắn lục cắn có những dấu hiệu sau:
– Có vết răng cắn (1-2 răng), chảy máu tại chỗ và sưng nề, bầm tím vùng da xung quanh vết cắn.
– Chảy máu bất thường: chảy máu hệ thống tự phát.
– RLĐM: xét nghiệm đông máu 20 phút tại giường dương tính, hoặc giảm prothrombin, INR, APTT, fibrinogen hoặc tiểu cầu giảm dưới 100 x 109/l
– Sưng đau lan rộng lên đến hơn một nửa chi bị rắn cắn trong vòng 48 giờ.
Đánh giá BN đáp ứng tốt với HTKN đặc hiệu khi tình trạng lâm sàng cải thiện, đỡ đau đầu, buồn nôn, chảy máu tại chỗ tự cầm và xét nghiệm đông máu sau 6 giờ trở về bình thường. Nếu sau 2 giờ BN vẫn tiếp tục chảy máu hoặc sau 6 giờ còn RLĐM thì chỉ định liều HTKN tiếp theo. Chú ý đề phòng sốc phản vệ (nếu có phải xử trí ngay theo phác đồ).
– Truyền máu nếu bệnh nhân mất máu nhiều.
– Truyền plasma tươi đông lạnh, tủa cryo, khối tiểu cầu nếu có chỉ định
– Truyền dịch nhiều, phòng suy thận cấp do tiêu cơ vân.
– Chạy thận nhân tạo khi suy thận cấp do tiêu cơ vân nặng.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Hồi phục hoàn toàn nếu không có biến chứng
6. DỰ PHÒNG
– Truyền thông giáo dục phòng chống rắn độc cắn.
– Phát quang bờ cây bụi rậm quanh nhà, không bắc giàn hoa, dây leo…ở sân trước nhà, trồng xả hoặc rắc bột lưu huỳnh quanh nhà là những biện pháp xua đuổi rắn có thể và nên áp dụng nhất là ở những vùng có nhiều rắn.
– Khi vào rừng hoặc những nơi nghi có rắn lục phải đội mũ rộng vành, mắc quần áo dài, đi giày cao cổ và nên khua gậy xua đuổi rắn.
– Khi bị rắn cắn lục cắn cần nhanh chóng sơ cứu theo đúng hướng dẫn và nhanh chóng chuyển người bệnh đến cơ sở y tế để có hướng xử trí tiếp theo.
TÀI LIỆU THAM KHẢO CHÍNH
1. Vũ Văn Đính, Nguyễn Thị Dụ (2004), Hồi sức cấp cứu toàn tập; Nhà xuất bản Y học, Hà Nội.
2. Bradley D. Riley, Anthony F. Pizon, Anne-Michelle Ruha (2011), “Chapter 121: snakes and other reptiles”, Golfrank’s toxicologic emergencies, 9th edition, McGraw-hill, P. 1601-1610.
3. Warrell DA (2010), „Guidelines for management of snake-bites”, WHO.
4. Julian White (2005) “Snake venoms and coagulopathy”, Toxicon, 45, P. 951-967.
RẮN CHÀM QUẠP CẮN
1. ĐẠI CƯƠNG
Rắn Chàm quạp (hay còn gọi rắn lục Mã lai, rắn lục nưa,…) có tên khoa học là Calloselasma rhodostoma (tiếng Anh là Malayan pit viper), thuộc phân họ rắn có hố má Crotalinae, họ rắn Lục (Viperidae family). Rắn có màu nâu hay đỏ nâu dài khoảng 0,2 – 1 m, nặng 100 – 2000g, đầu hình tam giác, dọc theo sống lưng có nhiều hình tam giác màu nâu đối xứng giống cánh bướm. Màu sắc của rắn mới thoạt nhìn giống loài trăn hoa nên người dân dễ nhầm lẫn dẫn đến tai nạn. Rắn thường nằm cuộn tròn trong lá cây khô nên rất khó phát hiện. Sau khi cắn, rắn thường nằm yên tại chỗ, không di chuyển nên được nhận diện dễ dàng.
2. NGUYÊN NHÂN – DỊCH TỄ HỌC
Đây là loại rắn độc rất nguy hiểm thường gây tai nạn ở các nước vùng nhiệt đới ở Đông Nam Á (Thái Lan, Mi An Ma, Lào, Cam pu Chia, Việt Nam, Malaysia, Indonesia). Rắn Chàm quạp chiếm tỉ lệ 19,4% các trường hợp rắn độc cắn nhập bệnh viện Chợ Rẫy, gây tử vong cao và thường gặp ở vùng trồng nhiều cây cao su và cây điều thuộc các tỉnh vùng Đông Nam Bộ, Nam Trung Bộ, Tây Nguyên, núi Cấm (An Giang) và khu vực núi đá vôi Nam bộ như Kiên Lương, Hà Tiên thuộc tỉnh Kiên Giang. Tai nạn do rắn chàm quạp cắn thường xảy ra nhiều vào mùa mưa và bệnh nhân trong độ tuổi lao động: Nông dân (65%), Công nhân cao su (15%), học sinh (10%), công nhân (5%), lái xe (2.5%) và người đi du lịch (2.5%).
3. CHẨN ĐOÁN
a. Lâm sàng
– Hỏi bệnh sử bệnh nhân bị rắn cắn, vùng dịch tễ và dựa trên con rắn đã cắn được mang đến bệnh viện xác định là rắn Chàm quạp.
– Các triệu chứng lâm sàng tại chỗ: Bệnh nhân sau bị rắn Chàm quạp cắn rất đau (chiếm tỉ lệ 100% các trường hợp). Sưng nề chi bị cắn (100%) và lan nhanh gây hạch vùng (80%). Chảy máu vết cắn (77.5%). Bóng nước (62,5%) thường xuất hiện muộn hơn do sưng nề nhanh và nhiều. Các bóng nước đa dạng, có nhiều máu bên trong nên khi vỡ gây chảy máu liên tục. Hoại tử ít gặp (17.5%) nhưng thường hoại tử sâu các cơ do tình trạng chèn ép khoang dẫn đến phải cắt cụt chi.
– Các vết cắn do rắn chàm quạp thường gặp ở chân (70%) và tay (30%), trong đó: Cẳng chân (25%), cổ chân (12.5%), bàn chân (20%), ngón chân (12.5%); ngón tay (15%), bàn tay (10%), cổ tay (2.5%) và cẳng tay (2.5%). Như vậy, biện pháp phòng ngừa rắn chàm quạp cắn bằng cách đi ủng là rất hữu hiệu.
– Các triệu chứng toàn thân: Sau khi bị rắn chàm quạp cắn, bệnh nhân thường có cảm giác mệt, ngất (12,5%), nôn ói (12,5%), đau bụng (7,5%), tiêu chảy (7,5%) và tụt huyết áp (7,5%). Các triệu chứng xuất huyết tự nhiên chậm hơn từ 30 phút đến vài ngày sau. Các triệu chứng này xuất hiện càng nhanh mức độ nhiễm độc toàn thân càng nặng: Xuất huyết da niêm (90%), chảy máu răng lợi (35%), xuất huyết tiêu hóa trên (ói ra máu, 15%), tiểu máu (17,5%), bệnh nhân nữ có ra huyết âm đạo (22,2%) và bệnh nhân hôn mê do xuất huyết não (10%). Khi bệnh nhân hôn mê do rắn chàm quạp cắn thường được chọc dò tủy sống: Ghi nhận dịch não tủy là dịch đỏ như máu không đông. Đối với phụ nữ có thai, biểu hiện lâm sàng rất nặng: nguy cơ sẩy thai gây xuất huyết ồ ạt tử vong cả mẹ lẫn con; hoặc thai chết lưu do xuất huyết sau bánh nhau. Phụ nữ đang trong chu kỳ kinh nguyệt thì tình trạng chảy máu rất nghiêm trọng.
b. Cận lâm sàng
– Xét nghiệm đông máu toàn bộ khẳng định tình trạng rối loạn đông cầm máu: TC (Lee White), PT và aPTT kéo dài hoặc không đông. Tiểu cầu giảm rất thấp, ít hơn 20.000/mm3. Định lượng fibrinogen/máu giảm có lúc còn vết không đo được. Định lượng D-dimer tăng cao và co cục máu không đông.
– Xét nghiệm ELISA xác định loài rắn và đo nồng độ nọc rắn trong máu: dựa trên bộ xét nghiệm định loài rắn cho 4 loại rắn thường gặp ở miền Nam Việt Nam (hổ đất, hổ chúa, lục và chàm quạp). Kết quả có được trong vòng 45 phút. Có thể dùng máu, nước tiểu, bóng nước và dịch phết tại vết cắn để xét nghiệm. Kết quả dương tính cao thường gặp với dịch phết tại vết cắn (70%), dịch bóng nước (67%), nước tiểu (25%) và máu (33%).
– Xét nghiệm công thức máu: có thể ghi nhận tình trạng thiếu máu cấp khi có xuất huyết nhiều, Hồng cầu, Hemoglobine, Hematocrit giảm thấp nhất đến ngày thứ 5 sau rắn cắn (có thể HC < 1T/mm3, Hb < 4g/dL, Hct <15%). Khi số lượng bạch cầu máu tăng cao trong giai đoạn sớm sau cắn hoặc mức độ giảm tiểu cầu cũng phản ánh mức độ nặng của bệnh.
– Các xét nghiệm về sinh hóa: BUN, creatinin, AST, ALT, ion đồ trong giới hạn bình thường. Suy thận cấp hay gặp trong giai đoạn shock mất máu kéo dài, shock nhiễm độc nặng hay tình trạng tán huyết nặng gây tắc nghẽn ống thận.
– Xét nghiệm tổng phân tích nước tiểu: Có thể có tiểu máu vi thể được ghi nhận.
– Chụp cắt lớp điện toán sọ não (CT Scan sọ não) trong trường hợp có rối loạn tri giác phát hiện hình ảnh xuất huyết não – màng não do rối loạn đông cầm máu nặng và giúp vấn đề tiên lượng bệnh.
c. Chẩn đoán xác định
– Xác định con rắn mang đến bệnh viện là rắn chàm quạp.
– Dựa vào triệu chứng lâm sàng, cận lâm sàng (có rối loạn đông máu) phối hợp địa điểm nơi xảy ra tai nạn với dịch tễ rắn chàm quạp.
– Thử nghiệm đông máu 20 phút: Lấy ống thủy tinh sạch cho vào 3ml máu để yên trong 20 phút. Nếu máu không đông chứng tỏ có tình trạng rối loạn đông máu. Điều này rất hữu ích cho các bác sĩ lâm sàng trong việc chẩn đoán và theo dõi diễn biến bệnh.
– Xét nghiệm miễn dịch bằng phương pháp ELISA xác định nọc rắn chàm quạp trong máu, dịch vết thương hoặc nước tiểu cho kết quả dương tính: thường được thực hiện trong các nghiên cứu hơn là thực tế lâm sàng.
d. Phân loại thể
Phân độ lâm sàng dựa trên các dấu hiệu tại chỗ, toàn thân và xét nghiệm:
– Không nhiễm độc: Có dấu răng, không có triệu chứng tại chỗ và toàn thân. Xét nghiệm bình thường
– Nhiễm độc nhẹ: Có dấu răng, có triệu chứng tại chỗ (đau nhẹ, sưng không quá 01 khớp, vòng chi nơi lớn nhất không quá 2cm và không hoại tử) và không có dấu hiệu toàn thân. Xét nghiệm trong giới hạn bình thường.
– Nhiễm độc trung bình: có dấu răng, có triệu chứng tại chỗ (đau, sưng quá 02 khớp, vòng chi nơi lớn nhất 2-4cm và hoại tử nhỏ) và không có dấu hiệu toàn thân. Xét nghiệm đông máu có rối loạn nhẹ.
– Nhiễm độc nặng: dấu răng, có triệu chứng tại chỗ (đau, sưng quá 02 khớp hoặc sưng nề lan đến thân mình, vòng chi nơi lớn nhất >4cm và hoại tử lan rộng) và dấu hiệu toàn thân rầm rộ. Xét nghiệm đông máu có rối loạn nặng.
e. Chẩn đoán phân biệt
Các loài rắn độc khác trong họ rắn lục gây rối loạn động cầm máu như:
– Rắn lục đầu vồ (Cryptelytrops albolabris, green pit viper): rắn màu xanh có đuôi màu đỏ, thường gặp cả miền Bắc, Trung và Nam bộ. Vết cắn tại chỗ có thể có bóng nước nhỏ, dịch màu đen (máu) và bóng nước ở chi bị cắn ít hơn so với bóng nước xuất hiện trên bệnh nhân bị rắn chàm quạp cắn. Các triệu chứng lâm sàng và cận lâm sàng thường xuất hiện ít hơn so với Rắn Chàm quạp, ví dụ: Đông máu toàn bộ có rối loạn: PT, aPTT thường kéo dài ít khi gặp không đông; tiểu cầu chỉ giảm trong các trường hợp nặng.
– Rắn lục mũi hếch (Deinagkistrodon acutus) thường gặp ở các tỉnh miền núi phía Bắc gần biên giới với Trung Quốc. Các triệu chứng tương tự rắn Chàm quạp nên khó phân biệt.
– Rắn sải cổ đỏ (Rhabdophis subminiatus, red neck keelback snake) thuộc họ Colubridae. Đây là rắn có đầu màu xanh ngọc, cổ màu đỏ và lưng màu xám. Vết cắn thường có hình vòng cung và điểm cuối cả vòng cung có dấu răng to nhất. Tại chỗ vết cắn chỉ sưng nhẹ, rỉ máu. Bệnh nhân thường phát hiện ra tình trạng nhiễm độc sau 2 ngày vì đi tiểu ra máu đỏ tươi. Xét nghiệm đông máu toàn bộ rối loạn nhưng tiểu cầu thường không giảm hoặc giảm rất ít.
4. ĐIỀU TRỊ
a. Nguyên tắc điều trị
– Sơ cứu:
– Trấn an bệnh nhân. Đặt bệnh nhân trên mặt bằng phẳng và hạn chế di chuyển. Có thể đặt chi bị cắn ở vị trí thấp hơn vị trí tim.
– Rữa sạch vết cắn và băng ép bằng băng thun từ vị trí bị cắn đến gốc chi (có thể băng ép toàn bộ chi). Phương pháp băng ép bất động chỉ áp dụng cho các trường hợp rắn cắn thuộc họ rắn hổ vì gây nhiễm độc thần kinh nên tử vong nhanh, không khuyến cáo áp dụng với họ rắn lục. Tuy nhiên khi bị cắn, bệnh nhân khó xác định rắn loại gì nên có thể ứng dụng được cho tất cả các trường hợp bị rắn cắn để đảm bảo cứu mạng trước mắt.
– Nẹp chi bị cắn tránh bị uốn cong và di chuyển làm tăng hấp thu nọc rắn vào cơ thể.
– Không tháo nẹp và băng ép cho đến khi bệnh nhân được chuyển đến bệnh viện có huyết thanh kháng nọc rắn đặc hiệu để điều trị. Trong trường hợp bệnh nhân được garô cả động và tĩnh mạch chi bị cắn, tiến hành băng ép bất động đúng cách phần trên và dưới garô chi bị cắn. Sau đó nới dần garô về gốc chi và băng ép phần còn lại. Theo dõi sát triệu chứng lâm sàng toàn thân.
– Không được cắt hoặc rạch vết cắn vì gây chảy máu và nhiễm trùng.
– Không được đắp đá hay chườm lạnh; không đắp bất kỳ thuốc, lá cây hay hóa chất khác lên vết thương gây nhiễm trùng và làm chậm quá trình tiếp cận cơ sở y tế.
– Nhanh chóng chuyển bệnh nhân đến cơ sở y tế gần nhất đảm bảo hô hấp và sinh tồn trên đường di chuyển (hồi sức được hô hấp, tim mạch).
– Nếu tình trạng nặng không đảm bảo tính mạng bệnh nhân khi di chuyển có thể nhờ sự giúp đỡ từ tuyến trên bằng các chuyên gia có kinh nghiệm qua điện thoại, hội chẩn telemedicine,…
– Tại bệnh viện:
– Nhận bệnh vào cấp cứu và thông báo cho bác sỹ chuyên về điều trị rắn độc.
– Đặt 02 catheter tĩnh mạch ngoại biên và cố định: 01 đường để thực hiện thuốc theo y lệnh, 01 đường để lấy máu thực hiện các xét nghiệm nhiều lần trong quá trình điều trị. Không nên sử dụng thuốc dạng tiêm bắp và lấy máu tĩnh mạch nhiều lần bằng tiêm chích vì sẽ gây mất máu, tạo các khối máu tụ gây chèn ép nhất là các tĩnh mạch vùng cổ.
– Lấy máu và nước tiểu làm xét nghiệm: Công thức máu, đông máu toàn bộ: (PT, aPTT, tiểu cầu, fibrinogen, D-dimer, co cục máu), BUN, creatinin, AST, ALT, ion đồ, LDH, CPK, tổng phân tích nước tiểu (Đạm niệu, hemoglobine, myoglobine), ECG.
– Nếu không có triệu chứng nhiễm độc, tiếp tục theo dõi sát thêm 24 giờ.
– Theo dõi bệnh nhân sát: Các dấu hiệu và triệu chứng nhiễm độc diễn biến: Chậm rãi tháo dần các nẹp và băng ép. Quan sát bệnh nhân xem có sự thay đổi bất thường: Nếu có thay đổi, lập tức điều trị huyết thanh kháng nọc đặc hiệu. Nếu có tình trạng garô chi bị cắn, cần tháo garô theo cách nới dần về phía gốc chi, tránh mở garô đột ngột có thể gây ngừng tim vì lượng độc tố lớn trong hệ tuần hoàn về tim.
Nếu không có triệu chứng nhiễm độc: Tiếp tục ghi nhận sự tiến triển các triệu chứng trong vòng 12 giờ.
Nếu có dấu hiệu nhiễm độc, huyết thanh kháng nọc rắn được chỉ định ngay lập tức.
Nếu tình trạng bệnh nhân cần hồi sức hô hấp hay tuần hoàn cần được ưu tiên trước sau đó mới sử dụng huyết thanh kháng nọc rắn càng sớm càng tốt.
b. Điều trị đặc hiệu
– Chỉ định:
+ Điều trị huyết thanh kháng nọc rắn Chàm quạp được khuyến cáo ở những bệnh nhân có bằng chứng hoặc hướng tới rắn chàm quạp cắn khi xuất hiện một hoặc nhiều dấu hiệu sau đây:
Nhiễm độc toàn thân: Rối loạn đông cầm máu trên lâm sàng và (hoặc) rối loạn các xét nghiệm về chỉ số đông máu; các rối loạn về tim mạch; tình trạng suy thận cấp và tiểu haemoglobin.
Dấu hiệu tiên lượng nặng: Rắn Chàm quạp cắn ở trẻ em được chỉ định huyết thanh sớm hơn người lớn; các triệu chứng nhiễm độc toàn thân diễn tiến nhanh; vị trí vết cắn ở các khu vực nguy hiểm như cổ, tim, hoặc mặt (gần thần kinh trung ương).
+ Huyết thanh kháng nọc rắn Chàm quạp được chỉ định càng sớm càng tốt.
+ Huyết thanh kháng nọc vẫn có hiệu lực sau vài ngày hoặc một tuần sau khi bị rắn Chàm quạp cắn. Tuy nhiên, huyết thanh sẽ phát huy tối đa hiệu quả nếu được cho sớm trong vài giờ đầu sau khi bị cắn và cho đủ liều.
– Chống chỉ định huyết thanh kháng nọc rắn:
+ Không có chống chỉ định tuyệt đối.
+ Những bệnh nhân có phản ứng với huyết thanh ngựa hoặc cừu trước đó hoặc cơ địa dị ứng có thể sử dụng phương pháp giải mẫn cảm Besredka.
– Đường sử dụng huyết thanh kháng nọc rắn:
+ Tiêm tĩnh mạch: Huyết thanh kháng nọc đông khô được tái hòa tan hoặc dung dịch nguyên chất được tiêm tĩnh mạch chậm tốc độ 2ml/phút.
+ Truyền tĩnh mạch: Tái hòa tan huyết thanh kháng nọc đông khô hoặc dung dịch nguyên chất được pha trong 100ml dung dịch muối đẳng trương 0,9% rồi truyền với tốc độ hằng định trong một giờ.
+ Tiêm bắp và tiêm dưới da huyết thanh kháng nọc rắn được khuyến cáo là không nên sử dụng vì hiệu qủa điều trị kém và có thể gây hoại tử nơi tiêm.
– Liều dùng:
+ Dạng huyết thanh kháng nọc rắn đặc hiệu:
Đa giá (Haemato-polyvalent antivenin): Xuất xứ: Thái Lan (lọ đông khô 10ml). Trung hòa được nọc rắn Chàm Quạp, rắn Lục đầu vồ và rắn lục Russell. Hiệu lực trung hòa mỗi lọ của dạng này tương đương loại đơn giá nhưng giá thành đắt hơn.
Đơn giá (Malayan pit viper monovalent antivenin): Xuất xứ: Việt Nam (lọ 3ml), Thái Lan (lọ đông khô 10ml).
+ Liều lượng thích hợp dựa vào mức độ nhiễm độc: Khởi đầu nhiễm độc nhẹ: 01 lọ, nhiễm độc trung bình: 02 lọ và nhiễm độc nặng: 03 lọ. Sau một giờ đánh giá lại sự cải thiện của triệu chứng lâm sàng. Lập lại nếu chưa cải thiện. Trẻ em và người lớn dùng liều huyết thanh kháng nọc rắn như nhau. Tái nhiễm độc có thể xảy ra sau khi điều trị 5-7 ngày khi bệnh nhân vận động hoặc phẩu thuật cắt lọc hoại tử do nọc rắn được phóng thích trở lại hệ thống tuần hoàn. Liều huyết thanh kháng nọc rắn lặp lại là cần thiết.
+ Liều huyết thanh kháng nọc đơn giá đặc hiệu của Việt Nam trung bình là 12 lọ (lọ 3ml). HTKN trong nhiễm độc nhẹ thường dùng từ 3lọ; nhiễm độc trung bình từ 10 lọ; và nhiễm độc nặng từ 20-50 lọ.
– Phản ứng huyết thanh kháng nọc:
+ Phản ứng sớm: Phản ứng phản vệ có thể xuất hiện đe dọa nghiêm trọng tính mạng bệnh nhân: Xảy ra sau tiêm huyết thanh kháng nọc rắn 10 phút đến 3 giờ. Xử trí theo phác đồ chống sốc phản vệ bằng adrenalin tĩnh mạch. Các phản ứng ngứa, mề đay (2,8%), đau bụng, ói (1,4%) thường gặp hơn trên lâm sàng được xử trí bằng Hydrocortison 100mg tĩnh mạch và kháng histamin (Pipolphene 50mg) tiêm bắp. Ngưng truyền huyết thanh kháng nọc cho đến khi hết triệu chứng sau đó truyền lại: pha loãng và với tốc độ chậm hơn.
+ Phản ứng muộn (bệnh huyết thanh): Xảy ra từ ngày 1 đến 12 và hiếm khi xảy ra vào ngày 21. Các triệu chứng như: sốt, buồn nôn, nôn vọt, tiêu chảy, ngứa, mề đay, đau cơ, đau khớp, sưng nề quanh khớp, bệnh lý hệ lympho, viêm đa dây thần kinh, viêm cầu thận với tiểu protein, hoặc bệnh não.
+ Phản ứng chất gây sốt (nội độc tố) xuất hiện 1-2 giờ sau điều trị huyết thanh kháng nọc rắn. Triệu chứng thường gặp là lạnh run, sốt (5,6%), dãn mạch, tụt huyết áp (1,4%) và gồng người. Sốt co giật thường thấy ở trẻ em.
– Đáp ứng điều trị huyết thanh kháng nọc rắn:
+ Lâm sàng hết chảy máu từ vết cắn và các vết thương khác ngay sau khi tiêm đủ liều huyết thanh kháng nọc. Các xét nghiệm đông máu hồi phục chậm hơn sau 6 giờ và trở về bình thường trung bình trong vòng 24 giờ.
+ Thất bại trong điều trị huyết thanh kháng nọc rắn: Do chẩn đoán loài rắn không đúng nên chọn HTKN không thích hợp; do đánh giá mức độ nhiễm độc chưa phù hợp nên chưa dùng đủ liều HTKN; và một vài trường hợp điều trị đúng và đủ liều HTKN rắn nhưng vẫn thất bại do đến quá trễ hay các tổn thương không hồi phục được hoặc chưa rõ nguyên nhân.
c. Điều trị hỗ trợ
Nếu không có HTKN rắn chàm quạp, điều trị triệu chứng trong khi chờ đợi nọc rắn được thải trừ: Thở máy (nếu có suy hô hấp), hồi sức tim mạch, tiêm phòng uốn ván, kháng sinh, truyền dịch, thăng bằng kiềm toan – điện giải, phẫu thuật cắt lọc và ghép da. Truyền máu toàn phần trong trường hợp ở xa các trung tâm truyền máu. Nếu có đầy đủ các chế phẩm máu thì sẽ truyền máu từng phần: khối hồng cầu, khối tiểu cầu, huyết tương tươi đông lạnh và các tủa lạnh (yếu tố VIII),…tùy theo chỉ định lâm sàng. Truyền máu và các chế phẩm máu đúng và đủ để điều chỉnh rối loạn đông máu chảy máu và thiếu máu cấp trong lúc chờ đợi huyết thanh kháng nọc rắn đặc hiệu.
Sử dụng corticoid trong các trường hợp xuất huyết trong cơ nhiều gây biến chứng xơ hóa các cơ về sau: Corticoid được dùng vào ngày thứ 3 sau khi điều trị ổn định rối loạn đông máu. Liều dùng methyl prednisolon 0,5-1mg/kg cân nặng trong 5-7 ngày.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
a. Tiến triển: Cần theo dõi trong 24 giờ sau khi bị rắn Chàm quạp cắn. Nếu không có triệu chứng nhiễm độc: cho xuất viện. Trong trường hợp có dấu nhiễm độc: sử dụng huyết thanh kháng nọc rắn cân nhắc. Điều trị huyết thanh kháng nọc rắn theo dõi phản ứng phụ. Cần được tái khám mỗi tuần trong 3 tuần để theo dõi phản ứng huyết thanh muộn.
– Theo dõi phản ứng sớm và muộn của huyết thanh kháng nọc (Lưu ý bệnh huyết thanh) và điều trị triệu chứng các biến chứng này. Những bệnh nhân đã xảy ra phản ứng sớm của huyết thanh kháng nọc đã được điều trị bằng adrenaline, kháng histamine và corticosteroids thì hiếm khi xảy ra phản ứng muộn. Đầu tiên, sử dụng thuốc kháng histamine: Chlorpheniramine 2mg/6h (người lớn, uống) hoặc 0,25mg/kg/ngày (trẻ em, chia nhiều lần uống) trong 5 ngày. Điều trị corticosteroids đối với các trường hợp thất bại sau uống kháng histamine trong 24-48 giờ. Trong trường hợp dùng huyết thanh kháng nọc rắn trên 60ml, corticosteroid cũng có thể hạn chế được các phản ứng muộn. Liều prednisolone thường dùng cho người lớn là 5mg/6h (trẻ em là 0,7mg/kg/ngày, chia nhiều lần) trong 5-7 ngày.
b. Các biến chứng do rắn chàm quạp cắn gây ra về sau như: suy tuyến yên, ung thư da tại vết cắn,…ít gặp. Phẩu thuật tạo hình và ghép da các trường hợp mất da rộng và có sẹo co rút.
6. DỰ PHÒNG
a. Tránh bị rắn Chàm quạp cắn lúc làm việc hay sinh hoạt: Tránh bắt rắn hay vui đùa với rắn bằng tay kể cả khi rắn đã chết (Có thể bị cắn sau khi chết 2 giờ do phản xạ).
b. Mang ủng khi đi ra ngoài vườn hoặc rẫy để làm việc.
c. Dùng gậy khua các cây, bụi rậm để rắn bỏ đi trước khi bước vào. d. Phát quang bụi rậm quanh nhà.
e. Ngủ giường, không nên nằm dưới nền nhà.
TÀI LIỆU THAM KHẢO
1. Le Khac Quyen (2003), Clinical evaluation of snakebite in Vietnam: Study from Cho Ray hospital, MSc thesis NUS, Singapore.
2. Warrell A.D. (2010), Guidelines for the management of snake-bites, World Health Organization.
ONG ĐỐT
1. ĐẠI CƯƠNG
– Ong thuộc họ cánh màng gồm 2 họ chính:
– Họ ong vò vẽ bao gồm: ong vò vẽ, ong bắp cày, ong vàng.
– Họ ong mật gồm ong mật và ong bầu.
– Bộ phận gây độc gồm túi nọc và ngòi nằm ở phần bụng sau của con cái. Ngòi của ong mật có hình răng cưa do vậy sau khi đốt ong bị xé rách phần bụng và để lại ngòi ong trên da và con ong sẽ bị chết. Ong vò vẽ thì ngòi ong trơn nên có thể đốt nhiều lần.

– Nọc ong có khoảng 40 thành phần bao gồm các enzyme như phospholipase A2, hyaluronidase, cholinesterase, serotonin, catecholamin, peptid, melitin, các peptit hủy tế bào mast, apamin, các amin có hoạt tính sinh học. Melittin: chiếm 50% trọng lượng của nọc khô, làm tổn thương màng tế bào do có tác dụng như một chất tẩy. Apamin: độc tố thần kinh tác động chủ yếu lên tủy sống; phospholipase A2 có tác dụng làm vỡ hồng cầu, hyaluronidase có tác dụng hủy acid hyaluronic của tổ chức liên kết làm nọc ong lan nhanh. Đa số các thành phần của nọc ong có trọng lượng phân tử thấp (từ 1,2 – 170 kd) nên có thể lọc được qua màng lọc của phương pháp lọc máu tĩnh mạch – tĩnh mạch liên tục.
– Liều độc: phụ thuộc rất nhiều vào loại ong và số vết đốt.
– Mức độ nặng phụ thuộc vào loại ong, số nốt đốt và vị trí đốt. Ở người lớn bị ong vò vẽ đốt từ trên 30 vết đốt trở lên là nặng, trẻ em bị từ trên 10 nốt đốt là nặng.
– Tử vong do ong đốt chiếm từ 40-100 người/ năm tại Mỹ nhưng con số thực tế cao hơn. Tử vong có thể xảy ra rất sớm trong vòng giờ đầu do sốc phản vệ (chiếm từ 3-8% người bị ong đốt) và tử vong muộn trong những ngày sau do độc tố của nọc ong. Ở Việt Nam ong mật thường không gây tử vong do độc tố.
– Việc xử trí sớm, tích cực tập trung vào việc truyền dịch, tăng cường bài niệu có thể làm giảm được mức độ nặng.
– Nhận dạng loại ong
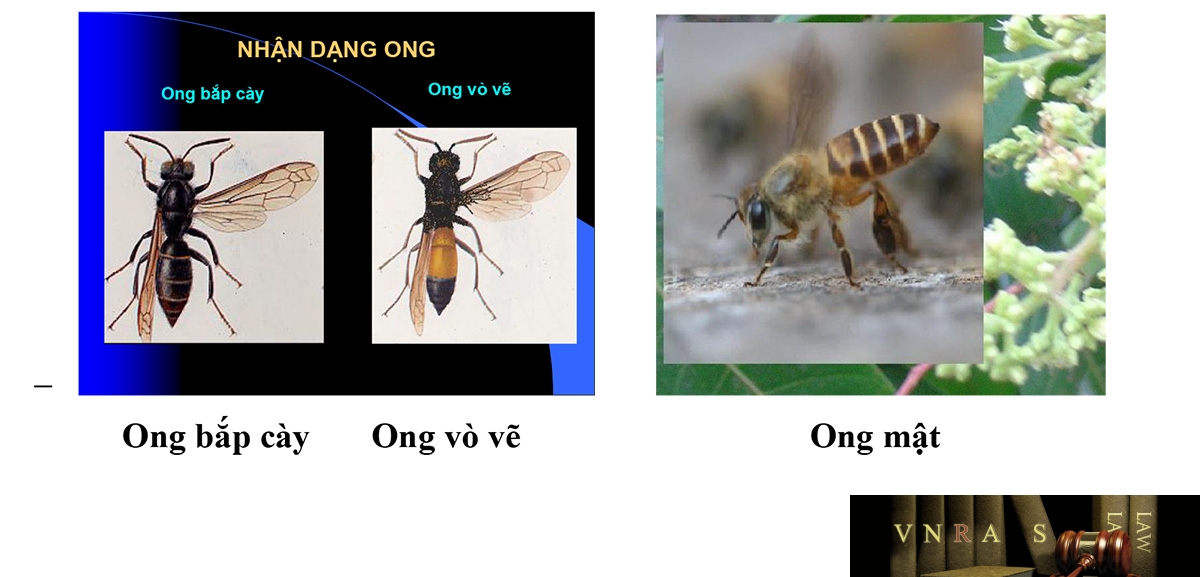
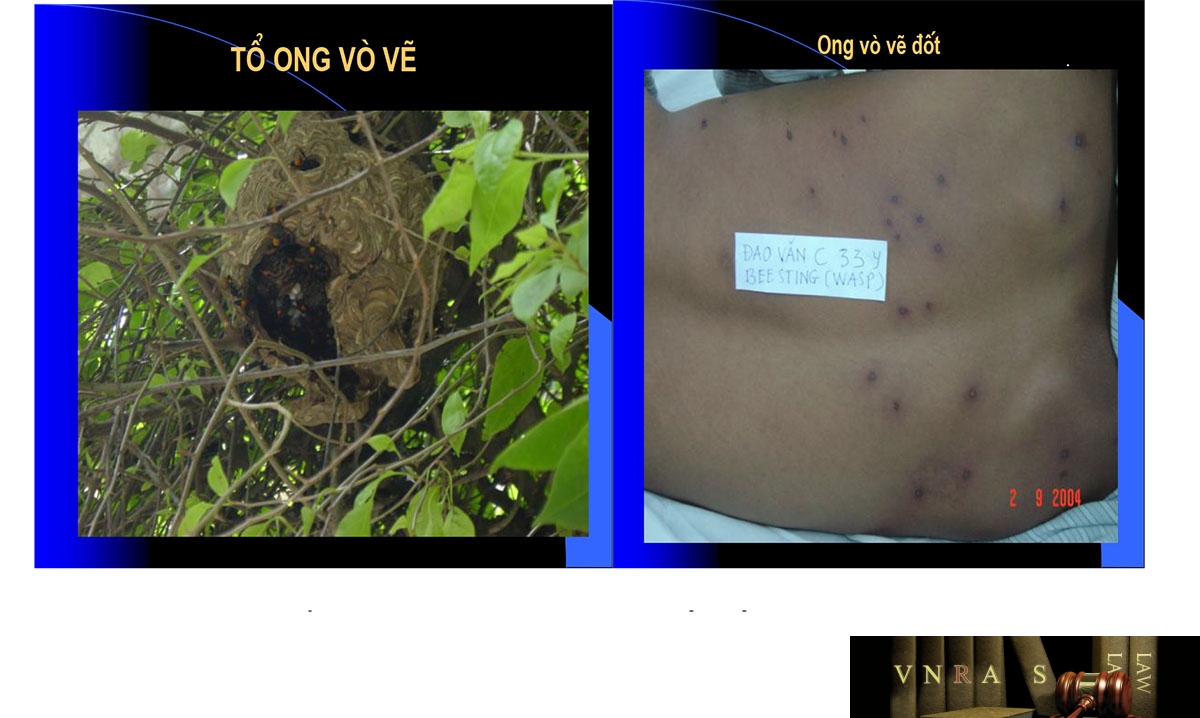
(Trung tâm chống độc bệnh viện Bạch Mai)
2. NGUYÊN NHÂN
– Do tai nạn trong lao động, sinh hoạt, khi đi rừng bị ong đốt thường là ong đất, bắp cày, ong bò vẽ, ong vàng, độc tính cao
– Nuôi ong lấy mật hoặc lấy mật ong rừng thường là ong mật
– Do trẻ em trêu chọc, ném, phá tổ ong thường là ong vàng hoặc ong bò vẽ
3. CHẨN ĐOÁN
a. Chẩn đoán xác định
■ Triệu chứng lâm sàng
– Tại chỗ:
+ Biểu hiện: đỏ da, đau buốt, ngứa, phù nề, đường kính một vài cm quanh chỗ đốt.
+ Đau chói sau vài phút chuyển thành đau rát bỏng.
+ Nốt ong châm ở giữa hoại tử trắng, xung quanh có viền đỏ, phù nề, tổn thương trên da tồn tại vài ngày đến vài tuần.
+ Nếu bị nhiều nốt đốt có thể gây phù nề toàn bộ chi hoặc thân.
+ Ong vào vùng hầu họng gây phù nề, co thắt thanh quản gây khó thở cấp
+ Ong đốt vào vùng quanh mắt hoặc mi mắt có thể gây đục màng trước thủy tinh thể, viêm mống mắt, áp xe thủy tinh thể, thủng nhãn cầu, tăng nhãn áp, rối loạn khúc xạ.
+ Các triệu chứng cục bộ nặng nhất vào 48-72 giờ sau khi bị ong đốt và kéo dài hàng tuần.
+ Tiêu cơ vân xuất hiện sau 24-48 giờ có thể dẫn đến vo niệu do tắc ống thận
+ Nọc ong châm thẳng vào mạch máu có thể gây lên các triệu chứng nhanh hơn, nặng hơn.
– Triệu chứng toàn thân
– Sẩn ngứa, mề đay, cảm giác nóng ran trong vòng vài giờ sau đốt
+ Xảy ra khi bị nhiều nốt đốt. Nếu ³ 50 nốt, các triệu chứng toàn thân có thể biểu hiện ngay lập tức (rất khó phân biệt giữa sốc do độc tố của nọc ong với phản vệ) hoặc sau vài ngày. Bao gồm phù lan rộng, cảm giác bỏng da, vã mồ hôi, viêm kết mạc.
+ Tiêu hóa: Biểu hiện buồn nôn, nôn, đau bụng, ỉa chảy. Có thể gặp hoại tử tế bào gan ở những bệnh nhân tử vong
+ Tim mạch: giai đoạn đầu mạch nhanh, tăng huyết áp, nhồi máu cơ tim sau tụt huyết áp, sốc.
+ Thần kinh: yếu cơ, mệt mỏi, chóng mặt, đau đầu, hôn mê và co giật.
+ Huyết học: tan máu, đái máu, giảm tiểu cầu, chảy máu nhiều nơi. Lưu ý chảy máu phổi hoặc não. Có thể có rối loạn đông máu kiểu đông máu lan tỏa trong lòng mạch.
+ Thận: đái ít, nước tiểu sẫm màu, chuyển từ màu hồng sang đỏ sẫm hoặc nâu đỏ rồi vô niệu nhanh chóng nếu không điều trị kịp thời. suy thận cấp thể vô niệu có thể tiến triển do hoại tử ống thận thứ phát từ tiêu cơ vân, tan máu và từ thiếu máu thận; cũng có thể có sự góp phần của cơ chế miễn dịch. Tuy nhiên các amin giao cảm trong thành phần nọc ong gây co mạch, giảm tưới máu thận, hoại tử ống thận cùng với sự bít tắc của ông thận do myoglobin và hemoglobine đóng vai trò chính và đây là cơ sở cho biện pháp điều trị bài niệu tích cực trong điều trị ong đốt.
+ Triệu chứng phản vệ: thường xảy ra sau khi bị ong đốt vài phút đến vài giờ và tử vong thường xảy ra trong giờ đầu. Sốc phản vệ chiếm từ 0,3-3 thậm chí 8% các trường hợp ong đốt Biểu hiện:
● Da: đỏ da toàn thân, phù mạch, nổi mày đay, ngứa.
● Hô hấp: phù lưỡi, co thắt phế quản, tăng tiết dịch phế quản, co thắt thanh quản gây khó thở thanh quản. Trường hợp nặng có thể gặp chảy máu phổi.
● Tim mạch: nhịp nhanh, tụt huyết áp, ngất, điện tim thay đổi ST và T.
● Tiêu hóa: nôn, buồn nôn, ỉa chảy, đau quặn bụng, đầy bụng.
– Phản ứng chậm
– Xuất hiện nhiều ngày sau khi bị ong đốt (8-15 ngày)
– Kiểu type III và IV của Gell và Coombs
– Phản ứng kiểu bệnh huyết thanh kèm theo sốt, mề đay, đau khớp.
– Phản ứng thần kinh kiểu Guillain Barré, hội chứng ngoại tháp, hội chứng màng não, bệnh não cấp.
– Biểu hiện thận: thận nhiễm mỡ, viêm cầu thận
■ Xét nghiệm đánh giá mức độ nặng và theo dõi diễn biến
– Công thức máu
– Sinh hóa: Urê, creatinin, điện giải đồ, đường, CK tăng, CKMB, AST, ALT, bilirubin toàn phần, trực tiếp, gián tiếp, sắt huyết thanh, hồng cầu lưới, coombs trực tiếp, gián tiếp.
– Tổng phân tích nước tiểu, myoglobin niệu.
– Đông máu cơ bản. Khi có tổn thương gan và rối lọan đông máu cần làm đông toàn bộ ít nhất 1 lần/ngày.
– Điện tim.
– XQ tim phổi
b. Chẩn đoán phân biệt: với vết đốt do các loại côn trùng khác
4. ĐIỀU TRỊ:
Không có thuốc điều trị đặc hiệu, chủ yếu là điều trị triệu chứng
– Tại vết đốt: chườm lạnh, giảm đau bằng kem kháng histamin (VD kem Phenergan) 2-3 lần/ngày.
– Giảm phù nề: prednisolon 40-60 mg uống một lần hoặc methylprednisolon 40mg tiêm tĩnh mạch 1-2 lần/ngày, có thể giảm liều dần theo nguyên tắc “vuốt đuôi” trong 3-5 ngày.
– Nếu bị sốc phản vệ điều trị theo phác đồ xử trí sốc phản vệ:
+ Quan trọng nhất là nhanh chóng tiêm bắp addrenalin người lớn 0,3-0,5 mg, trẻ em: 0,01 mg/kg; nếu trẻ nặng > 50 kg thì liều tối đa 1 lần 0,5 mg, nhắc lại sau 5-15 phút nếu cần. Nếu tiêm bắp 3 lần mà HA vẫn thấp thì pha truyền với liều từ 0,1-1 mcg/kg/phút. chỉnh liều để đạt HA mong muốn.
+ Cho thở oxy 8-101/ph, nếu suy hô hấp cần dặt nội khí quản, thở máy
+ Đặt bệnh nhân nằm thẳng đầu thấp
+ Truyền dịch: natriclorua 0,9% nhanh 20 ml/kg trong, đánh giá lại, truyền lại khi cần
+ Abuterol: khí dung khi co thắt phế quản liều 0,15 mg/kg (tối thiểu 2,5 mg) pha vào 3 ml nước muối, khí dung nhắc lại khi cần
+ Kháng H1: Dimedrol ống 10 mg (diphenylhydramin): 1 mg/kg TB hoặc TM (tối đa 40 mg).
+ Kháng H2: Ranitidin 50 mg TM (hoặc famotidin 20mg TM)
+ Solumedrol 1 mg/kg (tối đa 125 mg).
– Phòng suy thận cấp:
Bài niệu tích cực là 1 trong những biện pháp điều trị ong đốt cơ bản và hiệu quả
– Nhẹ: Cho bệnh nhân uống nhiều nước, 2000-3000ml nước/24 giờ, ngay sau khi bị ong đốt nếu bệnh nhân còn tỉnh táo, nên dùng dung dịch ORESOL.
– Nặng: có tụt huyết áp, hoặc bị > 10 nốt đốt: Tăng cường thải độc bằng phương pháp bài niệu tích cực (xem bà i chẩn đoán và xử trí chung với ngộ độc cấp).
– Lọc máu:
– Nếu bài niệu tích cực, lợi tiểu không kết quả, suy thận, cho chạy thận nhân tạo ngắt quãng.
– Người lớn nếu bị ong vò vẽ đốt > 50 nốt, hoặc trẻ em bị đốt > 30 nốt và có biểu hiện ngộ độc nọc ong, chỉ định lọc máu liên tục CVVH máu càng sớm càng tốt để loại bỏ nọc ong tránh được vòng xoắn bệnh lý.
– Khi có tan máu, vàng da, suy gan, suy thận, rối loạn đông máu xét chỉ định thay huyết tương và lọc máu liên tục.
– Rối loạn đông máu, thiếu máu, giảm tiểu cầu: truyền huyết tương tươi đông lạnh, hồng cầu khối, tiểu cầu theo tình trạng người bệnh
– Suy hô hấp: do phù phổi cấp, chảy máu phổi: thở ôxy liều cao, thở máy không xâm nhập CPAP+PS, hoặc đặt nội khí quản, thở máy có PEEP.
– Tiêm phòng uốn ván nếu vùng ong đốt bị nhiễm bẩn (SAT 2000 đv tiêm dưới da).
– Lấy ngòi ong ra khỏi da bệnh nhân: nếu ong mật đốt, lấy sớm sau khi bị đốt.
– Dị ứng nhẹ (mày đay): uống hoặc tiêm kháng histamin, corticoid.
– Chú ý: Khi bị nhiều nốt đốt gây tình trạng tụt huyết áp nên tiêm bắp ngay adrenalin 0,3-0,5 ml dung dịch 1/1000 (vì rất khó phân biệt được là do sốc phản vệ hay độc tố toàn thân, kết hợp kháng histamine (Dimedrol ống 10 mg) 1-5 ống.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Tiên lượng phụ thuộc vào loại ong, số lượng vết đốt, vị trí đốt, được điều trị bài niệu tích cực sớm hay muộn, có bệnh phối hợp hay không? Thông thường ong bắp cày độc hơn ong vò vẽ, ong vò vẽ độc hơn ong vàng.
Tiên lượng tốt nếu người lớn bị đốt < 10 nốt, nếu > 30 nốt cần thận trọng.
Biến chứng: suy gan, suy thận cấp thể vô niệu, rối loạn đông máu, tan máu, suy đa tạng gây tử vong.
Nhiễm trùng thứ phát sau khi bị đốt (hiếm khi xảy ra) nhưng nếu có thường gặp vào ngày thứ 5 sau ong đốt khi các phản ứng tại chỗ đã giảm đi nhưng thấy xuất hiện sưng, nóng, đỏ, đau tăng lên nhiều, thậm chí có thể sốt, cần cho kháng sinh.
6. DỰ PHÒNG
– Với những người có cơ địa dị ứng nhất là đã có tiền sử dị ứng với ong nên chuẩn bị sẵn bơm tiêm nạp sẵn có adreanalin (EpiPen chứa: 0.3 mg, EpiPen Jr. chứa 0.15 mg) để tiêm dưới da nếu bị ong đốt.
– Khi vào rừng không nên xịt nước hoa, trang điểm và mặc quần áo sặc sỡ hoặc quần áo in hình những bông hoa vì sẽ hấp dẫn ong.
– Khi đi dã ngoại thì lưu ý những đồ ăn, nươc uống ngọt cũng lôi kéo ong đến.
– Không đi chân không vào rừng vì có thể dẫm phải tổ ong.
– Nếu có ong vo ve quanh đầu và người bạn thì lúc đó bạn nên bình tĩnh, hít thở sâu vì ong đang khám phá bạn có phải là bông hoa không hay là một cái gì có ích cho nó, nếu nó phát hiện là người thì ong sẽ bay đi.
– Không chọc phá tổ ong.
– Khi trong nhà hoặc ngoài vườn có tổ ong thì bạn nên nhờ chuyên gia để dỡ bỏ tổ ong.
TÀI LIỆU THAM KHẢO
1. Vũ Văn Đính và cộng sự (2007), “Ong đốt”, Hồi sức cấp cứu toàn tập, NXB Y học, trang 437-440.
2. Richard F (2006), “Hymenoptera”, Poisoning and Drug overdose, 5th edition, Mc Graw Hill-LANGE, electronic version.
3. In-hei Haln (2006), “Arthropods”, Goldfrank’s Manual of Toxicologic Emergency, 8th edition, Mc Graw Hill, P. 1603 – 1622.
4. William J (2001), “Hymenoptera”, Clinical Toxicology, W.B. Saunders Company, P. 894-898.
5. Theodore F. (2015), “Bee, yellow jacket, wasp, and other Hymenoptera stings: Reaction types and acute management”, Uptodate.
NGỘ ĐỘC MẬT CÁ TRẮM, CÁ TRÔI
1. ĐẠI CƯƠNG
– Ở một số vùng, người dân có thói quen sử dụng mật cá để chữa bệnh vì nghĩ rằng mật cá có tác dụng nâng cao sức khỏe, chữa được một số bệnh mạn tính như hen phế quản, đau lưng, viêm đại tràng. Thực tế, các loại mật cá trắm, cá trôi đều có thể gây ngộ độc. Người ta thường nuốt sống cả túi mật hoặc pha với nước, rượu. Cá càng to thì khả năng gây ngộ độc càng nhiều. Cá trôi chỉ nặng 0,5 kg khi uống mật cá cũng gây suy thận cấp. Mật của cá trắm từ 3 kg trở lên chắc chắn gây ngộ độc và có thể gây tử vong nếu không điều trị kịp thời.
– Trên thực tế lâm sàng hay gặp ngộ độc mật cá trắm.
– Độc tố chính có trong mật cá là một alcol steroid có 27C gọi là 5a cyprinol gây tổn thương chủ yếu là gan, thận.
2. NGUYÊN NHÂN
Bệnh nhân tự uống với mục đích chữa bệnh hoặc nghĩ là mật cá nâng cao sức khỏe.
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng
– Rối loạn tiêu hóa: là biểu hiện đầu tiên của nhiễm độc, hai đến ba giờ sau khi nuốt mật cá.
+ Bệnh nhân buồn nôn, nôn.
+ Đau bụng dữ dội.
+ Sau đó ỉa chảy, đôi khi có máu.
– Đồng thời có các dấu hiệu toàn thân: bệnh nhân rất mệt nằm liệt giường, đau khắp người, chóng mặt, toát mồ hôi. Mạch thường không nhanh, đôi khi hơi chậm 50-60l/phút. Huyết áp giai đoạn đầu có thể giảm do nôn và ỉa lỏng, giai đoạn vô niệu có thể gặp tăng huyết áp.
– Viêm ống thận cấp
Các dấu hiệu suy thận cấp xuất hiện rất sớm, ngay từ khi có rối loạn tiêu hóa, bệnh nhân bắt đầu đái ít, có khi vô niệu ngay (nước tiểu dưới 300ml trong 24 giờ đầu).
+ Nếu ngộ độc nhẹ: sang ngày thứ ba, thứ tư, lượng nước tiểu tăng dần. Suy thận cấp thể vô niệu đã chuyển thành thể suy thận cấp còn nước tiểu và bệnh nhân có thể khỏi được không cần các biện pháp xử trí đặc biệt.
+ Nếu ngộ độc nặng: các dấu hiệu của suy thận cấp ngày một nặng. Có thể có hội chứng gan thận: AST tăng, ALT tăng, ure, creatinin máu tăng, ure niệu, creatinin niệu giảm. Suy thận cấp thể hoại tử ống thận cấp tiến triển kinh điển qua 4 giai đoạn:
Giai đoạn khởi đầu: thường trong 24 – 48 giờ đầu, nước tiểu ít dần, bệnh nhân nặng xuất hiện STC nhanh hơn. Nếu được điều trị kịp thời và đúng có thể tránh tiến triển thành giai đoạn 2.
Giai đoạn thiểu niệu (vô niệu): từ 1- 2 tuần: thiểu niệu hoặc vô niệu, phù, nặng thì phù toàn thân, tràn dịch đa màng, phù não, phù phổi cấp, toan chuyển hóa, tăng huyết áp, tăng kali gây loạn nhịp và ngừng tim, hội chứng urê máu cao, thiếu máu.
Giai đoạn có lại nước tiểu: sau thời kỳ vô, thiểu niệu nước tiểu tăng nhanh trong một vài ngày có khi 3- 5 lít/24 giờ kéo dài 5 – 7 ngày. Urê, creatinin máu giảm dần, urê và creatinin niệu tăng dần. Suy thận chuyển sang giai đoạn hồi phục.
Giai đoạn hồi phục: urê, creatinin máu giảm về bình thường nhưng vẫn đái nhiều > 2 lít/ngày, sức khỏe dần hồi phục, tùy theo nguyên nhân, trung bình khoảng 4 tuần.
– Viêm tế bào gan cấp: có thể kín đáo hoặc rõ, từ ngày thứ ba trở đi.
+ Da và củng mạc mắt vàng dần, gan to
+ AST, ALT tăng
+ Đa số các trường hợp tổn thương tế bào gan thường nhẹ, không gây tử vong. Nhưng nếu bệnh nhân có hội chứng gan thận là một yếu tố tiên lượng nặng hơn viêm ống thận cấp đơn thuần.
– Nguyên nhân tử vong: phù phổi cấp, phù não, tăng kali máu
3.2. Xét nghiệm
– Công thức máu
– Hóa sinh: ure, creatinin, đường, điện giải đồ, CK, CKMB, AST, ALT, GGT, phosphatase kiềm, bilirubin, bilan viêm gan virus nếu có tổn thương gan.
● Urê máu tăng dần.
● Creatinin máu tăng cao.
● Urê niệu rất giảm: 3 – 5g/l, với lượng nước tiểu 24 giờ rất ít: 100 – 200ml.
● Tỉ số Na/K niệu >1.
● Phân số đào thải Na (FENa): FENa = (UNa xPCr /PNa x UCr) x 100 < 1.
(UNa: natri niệu, PCr: creatinin máu, PNa: natri máu, UCr: creatinin niệu)
● Rối loạn nước và điện giải, đặc biệt là: K máu giảm (lúc đầu khi nôn, ỉa chảy) sau đó tăng (suy thận), natri máu bình thường hay giảm (ứ nước trong và ngoài tế bào), pH máu giảm, dự trữ kiềm giảm.
– Tổn thương vi thể:
+ Thận: Cầu thận tổn thương nhẹ, các mao mạch giãn rộng, chứa đầy nước không có hồng cầu. Màng đáy và vỏ Bowmann phù nề. Ống thận tổn thương nặng nề ở mức độ khác nhau, đặc biệt ở vùng ống lượn: liên bào ống thận mất riềm bàn chải, sưng đục, thoái hóa.
+ Gan: xung huyết các tĩnh mạch giữa múi, các xoang tĩnh mạch dãn rộng, đầy hồng cầu. Nguyên sinh chất tế bào gan sưng đục, hoặc thoái hóa, hạt có nhân đông. Khoảng cửa xung huyết không có phì đại, xơ hóa.
3.3. Chẩn đoán xác định
– Bệnh sử: hỏi bệnh phát hiện bệnh nhân có uống mật cá.
– Lâm sàng: có nôn, đau bụng, ỉa chảy, thiểu niệu, vô niệu.
– Xét nghiệm: urê, creatinin máu tăng.
3.4. Chẩn đoán phân biệt
– Ngộ độc thức ăn
– Đau bụng ngoại khoa
– Các nguyên nhân khác gây suy thận, tổn thương gan. Trên lâm sàng ít đặt ra vì bệnh sử và bệnh cảnh lâm sàng khá rõ.
4. ĐIỀU TRỊ
4.1. Nguyên tắc
– Loại trừ chất độc ra khỏi cơ thể
– Điều trị suy thận cấp
+ Điều chỉnh nước, điện giải, kiềm toan
+ Lợi tiểu
+ Lọc ngoài thận
4.2.Tại nơi xảy ra ngộ độc và y tế cơ sở
– Gây nôn nếu vừa uống mật cá trong vòng 30 phút, tỉnh hoàn toàn, lấy hết chất nôn ở trong miệng ra.
– Than hoạt 20g nếu bệnh nhân tỉnh, tốt nhất là uống Antipois – BMai 1 týp
– Nếu có tụt huyết áp: truyền dung dịch natriclorua 0,9%. Bù nước và điện giải sớm do nôn và tiêu chảy có thể hạn chế suy thận.
– Đảm bảo: hô hấp, tuần hoàn, trước và trong khi chuyển bệnh nhân tới bệnh viện
4.3. Tại bệnh viện
4.3.1. Nếu bệnh nhân đến sớm: gây nôn hoặc rửa dạ dày
4.3.2. Điều trị suy thận cấp: Khi có suy thận cấp, thì việc xử trí giống như các trường hợp suy thận khác.
– Điều chỉnh nước, điện giải và kiềm toan.
+ Điều trị càng sớm, càng khẩn trương càng tốt, tốt nhất là trong vài giờ đầu.
+ Đặt catheter tĩnh mạch trung tâm, truyền dịch natriclorua 0,9%, glucose 5%, ringer lactate để đảm bảo áp lực tĩnh mạch trung tâm 5 – 10cmH2O, theo dõi nước tiểu theo giờ và cho lợi tiểu furosemide để duy trì nước tiểu 200ml/giờ.
– Furosemid ống 20mg tiêm tĩnh mạch: chỉ dùng khi đã bù đủ dịch, 20 – 40mg TMC, nếu không đạt thì tăng 80-200mg/lần. Liều tối đa 2000mg/24giờ. Tuy nhiên, furosemid thường chỉ có tác dụng trong vài giờ đầu sau vô niệu.
– Ngừng bài niệu tích cực nếu áp lực tĩnh mạch trung tâm > 12cmH2O, không đáp ứng với test furosemid 200mg/lần tiêm tĩnh mạch.
– Nếu đã vô niệu: hạn chế nước vào cơ thể, dưới 300ml/ngày nếu không có thận nhân tạo.
– Tăng kali máu >6mEq/l dẫn đến loạn nhịp và ngừng tim gây tử vong. Xử trí tăng kali máu nặng trong khi chờ lọc máu ngoài thận:
Calci gluconate 10%: 1ml/kg TMC trong 3-5 phút.
Natribicarbonate: 1-2 mEq/kg truyền TM nhanh.
Insulin: 0,1 UI/kg pha với Glucose 50% (1ml/kg) truyền trong 1 giờ.
Nhựa trao đổi ion: Kayexalate 1g/kg uống hoặc thụt trực tràng, nhắc lại liều nếu cần sau 2 giờ.
– Toan chuyển hóa nặng: chỉ điều trị khi pH <7,15 và HCO3- < 8 mEq/l.
– Theo dõi chặt chẽ lượng nước vào, ra trong 24 giờ
– Các tổn thương gan thường nhẹ, có thể hồi phục tự nhiên, không cần biện pháp xử trí đặc biệt.
– Chỉ định thận nhân tạo:
+ Thừa dịch (bằng chứng phù phổi không đáp ứng với lợi tiểu hoặc tăng huyết áp, tăng cân, phù)
+ Tăng kali máu nặng.
+ Toan chuyển hóa không đáp ứng với điều trị thông thường.
+ Vô niệu, furosemide không kết quả, creatinin máu trên 500 mmol/L.
+ Urê máu > 100-150mg/dl hoặc tốc độ urê máu tăng nhanh. Dấu hiệu của tăng urê máu cao: ngủ gà, co giật, rung giật cơ, tràn dịch màng tim …
+ Ngộ độc nặng (cá trắm trên 5kg) được đưa đến sớm, ngay trong ngày đầu.
4.3.3. Điều trị hỗ trợ các triệu chứng khác của bệnh nhân: giảm tiết dịch vị, tổn thương gan (không dùng thuốc có hại cho gan, có thể dùng biphenyl – dimethyl-dicarbocilate)
5. TIÊN LƯỢNG, BIẾN CHỨNG.
5.1. Tiên lượng
– Bệnh nhân được điều trị sớm, tích cực, hoặc uống mật cá nhỏ chức năng gan thận sẽ hồi phục, diễn biến thường tốt. Lượng nước tiểu tăng dần, phù giảm bớt, sút cân, huyết áp trở lại bình thường, vàng da cũng giảm dần. Tổn thương thận sẽ phục hồi nhưng chậm.
– Uống mật cá to, điều trị muộn, tiên lượng xấu vì tình trạng suy thận nặng, kéo dài, thường phải lọc máu nhiều lần, có thể tử vong.
5.1. Biến chứng
– Suy thận cấp do hoại tử ống thận cấp. Có thể tử vong do tình trạng toan máu và tăng kali máu
– Tổn thương gan
– Phù phổi cấp
– Phù não
6. PHÒNG TRÁNH
– Không uống mật của các loại cá
– Khi đã chót uống thì tới ngay bệnh viện để được điều trị tích cực và sớm.
TÀI LIỆU THAM KHẢO
1. Vũ Văn Đính (2007), Suy thận cấp, Hồi sức cấp cứu toàn tập, Nhà xuất bản Y học, Hà Nội, trang 263 – 276.
2. Vũ Văn Đính, Nguyễn Thị Dụ (1998), “Ngộ độc mật cá”, Nhà xuất bản Y học, trang 65-67.
3. Bich Huyen Nguyen Xuan,Tan Xuan Nguyen Thi, Su Tan Nguyen, David S. Goldfarb et al (2003), “Ichthyotoxic ARF After Fish Gallbladder Ingestion: A Large Case Series From Vietnam”, Am J Kidney Dis 41:220-224.
4. Andrew Davenport, Paul Stevens (2008), “Critical practice guidelines – Module 5: Acute kidney Injury”, UK Renal Association 4th Edition 2008, www.renal.org/guidelines.
5. CDC (1995), “Acute Hepatitis and Renal Failure Following Ingestion of Raw Carp Gallbladders – Maryland and Pennsylvania, 1991 and 1994”, Morbidity and Mortality Weekly Report, August 04, 1995/44 (30): 565 – 566.
6. Orfeas Liangos, Bertrand L Jaber (2012), “Renal and patient outcomes after acute tubular necrosis”, UpToDate, Version 19.3, 1/2012.
7. Paul M. Palevsky (2008), “Indications and timing of renal replacement therapy in Acute kidney injury”, Crit Care Med., Vol. 36, No.4 (Suppl.), P. S224 – S228.
8. Scott Sanoff, Mark D Okusa, Paul M Palevsky, Alice M Sheridan (2012), “Possible prevention and therapy of postischemic acute tubular necrosis”, UpToDate, Version 19.3, 1/2012.
9. Yuh-Feng Lin, Shih-Hua Lin (1999), “Simultaneous acute renal and hepatic failure after ingesting raw carp gall bladder”, Nephrol. Dial. Transplant, 14 (8): 2011-2012. doi: 10.1093/ndt/14.8.2011.
NGỘ ĐỘC NẤM ĐỘC
1. KHÁI NIỆM VỀ NẤM ĐỘC
a) Định nghĩa
Nấm độc là loài nấm có chứa độc tố gây ngộ độc cho cơ thể con người và động vật khi ăn phải.
b) Phân loại nấm độc
– Phân loại theo độc tố, nấm độc gồm 8 nhóm:
+ Amatoxin (Cyclopolypeptid): Amanita verna, A. virosa, A. phalloides, Galerina autumnalis, Lepiota brunneoincarnata,…
+ Gyromitrin (Monomethylhydrazin): Gyromitra esculenta, G. infula,…
+ Orellanin: Cortinarius orellanus, C. speciosissimus, C. Splendens,….
+ Muscarin: Inocybe fastigiata, Clitocybe dealbata,..
+ Ibotenic Acid và Muscimol: Amanita muscaria, A. pantherina,…
+ Coprin: Coprinus atramentarius, Coprinus disseminatus,…
+ Psilocybin và Psilocin: Các loài nấm thuộc 4 chi là Psilocybe, Panaeolus, Conocybe và Gymnopilus.
+ Các chất gây rối loạn tiêu hóa: Chlorophyllum molybdites, Russula foetens, Omphalotus nidiformis…
– Phân loại nấm độc theo thời gian tác dụng:
+ Nấm độc tác dụng chậm: Các triệu chứng đầu tiên xuất hiện muộn, thường 6 đến 40 giờ (trung bình 12 giờ) sau khi ăn nấm và thường gây chết người. Ví dụ: Amanita verna, Amanita virosa, Amanita phalloides,…. Tỷ lệ tử vong tính chung khoảng 50% hoặc cao hơn
+ Nấm độc tác dụng nhanh: Các triệu chứng đầu tiên xuất hiện trước 6 giờ sau ăn nấm. Ví dụ: Inocybe fastigiata, Chlorophyllum molybdites…Thường bệnh nhân hồi phục tốt nếu được áp dụng kịp thời các biện pháp cấp cứu hồi sức cơ bản.
2. NGUYÊN NHÂN NGỘ ĐỘC
– Ngộ độc nấm xảy ra chủ yếu do người dân không nhận dạng được nấm độc nên đã hái nấm dại ở rừng về nấu ăn. Đã xảy ra các vụ ngộ độc ở một số địa phương do mua phải nấm độc hái ở rừng đem bán ở chợ.
– Trẻ em bú sữa mẹ có thể bị ngộ độc nếu mẹ bị ngộ độc nấm có amatoxin như đã từng xảy ra tại Hà Giang.
3. CHẨN ĐOÁN VÀ XỬ TRÍ NGỘ ĐỘC NẤM
3.1 Chẩn đoán và xử trí ngộ độc nấm có chứa amatoxin
Nấm độc có chứa amatoxin gặp ở các chi như Amanita, Galerina, Lepiota. Tại Việt Nam, nấm độc có chứa amatoxin thường gây ngộ độc là nấm độc tán trắng (Amanita verna), nấm độc trắng hình nón (Amanita virosa). Độc tố của nấm là các amanitin (amatoxin) bền với nhiệt và có độc tính cao. Chỉ cần ăn một mũ nấm cũng có thể chết người. Các vụ ngộ độc gây chết người ở một số tỉnh phía Bắc Việt Nam đều do hai loài nấm này gây nên. Thường xảy ra vào mùa xuân.
a) Chẩn đoán xác định ngộ độc nấm có có chứa amatoxin
– Lâm sàng:
+ Các triệu chứng đầu tiên xuất hiện muộn (từ 6 đến 24 giờ, thường 10 – 12 giờ sau ăn nấm) gồm: đau bụng, nôn, ỉa chảy nhiều lần toàn nước giống như bệnh tả. Trường hợp ngộ độc nặng có thể trụy tim mạch. Giai đoạn này kéo dài 2 – 3 ngày.
+ Tiếp theo là giai đoạn hồi phục giả tạo (hết triệu chứng rối loạn tiêu hóa đầu tiên). Giai đoạn này kéo dài 1 – 3 ngày. Ở bệnh nhân hết đau bụng, ỉa chảy, nôn mửa. Bệnh nhân cảm thấy như đã khỏi bệnh. Thực tế tổn thương gan đang bắt đầu biểu hiện trên xét nghiệm.
+ Giai đoạn suy gan, suy thận (thường ở ngày thứ 4 – 5 sau ăn nấm): Vàng da, xuất huyết, giảm đi tiểu hoặc vô niệu, hôn mê. Tử vong có thể xảy ra (từ ngày thứ 5 đến 16, thường tử vong ở ngày thứ 7 – 9 sau ngộ độc) do suy gan, suy thận.
– Cận lâm sàng:
+ Xét nghiệm máu: công thức máu thấy cô đặc máu lúc đầu do mất nước, giai đoạn sau giảm tiểu cầu, thiếu máu do chảy máu. Mất điện giải lúc đầu do nôn, ỉa chảy. AST, ALT, billirubin tăng rất cao, urê và creatinin tăng, glucose giảm, tỷ lệ Protrombin giảm, INR tăng, thời gian máu đông, máu chảy tăng. Khí máu thấy toan chuyển hóa, có tăng lactat, NH3 máu tăng do suy gan.
+ Nhận dạng nấm độc: nấm độc tán trắng (Amanita verna), nấm độc trắng hình nón (Amanita virosa) rất giống nhau đều có màu trắng tinh khiết (mũ, phiến, cuống đều có màu trắng), có vòng cuống dạng màng, gốc phình dạng củ, có bao gốc hình đài hoa.
+ Test Weiland (test Meixner) xác định nhanh độc tố amatoxin: dương tính (nếu có mẫu nấm tươi mang theo). Nếu không có hộp test thì có thể cắt một miếng giấy báo (phải dùng giấy báo vì giấy báo là giấy thô có chứa lignin), sau đó lấy một miếng mũ nấm ép xuống mảnh giấy báo sao cho dịch nấm thấm ướt giấy. Tiếp theo hong khô giấy và sau đó giỏ 1 – 2 giọt acid clohydric (HCl) đặc lên vị trí có dịch nấm đã khô. Chờ 15 – 20 phút, nếu chỗ giỏ HCl chuyến sang màu xanh lam thì test dương tính (nấm có amatoxin).
b) Chẩn đoán phân biệt
– Ngộ độc nấm có chứa gyromitrin hoặc orellanin.
– Ngộ độc độc tố nấm mốc aflatoxin
– Ngộ độc các chất gây tổn thương tế bào gan: CCl4, paracetamol,…
– Viêm gan do virus hoặc do rượu
c) Điều trị ngộ độc nấm có amatoxin
+ Không cần gây nôn và rửa dạ dày vì các triệu chứng đầu tiên xuất hiện muộn. Chỉ gây nôn và rửa dạ dày nếu phát hiện sớm (sau ăn 1-2 giờ).
+ Cho uống than hoạt đa liều (3 – 4 giờ/1 lần). Người lớn và trẻ em uống liều 0,5g/kg thể trọng. Than hoạt dùng ít nhất trong 3-4 ngày.
+ Silibinin: liều ban đầu 5mg/kg, truyền tĩnh mạch, sau đó 20mg/kg/ngày, truyền liên tục trong ngày. Dùng trong 6 ngày hoặc tới khi cải thiện lâm sàng. Tác dụng tốt trên tỷ lệ tử vong, đặc biệt nếu được dùng sớm trong vòng 24 giờ sau ăn nấm.
+ Nếu không có silibinin thì dùng silymarin: 50-100mg/kg, tối đa 2g/lần, nếu bệnh nhân dung nạp thì tăng dần tối đa 10g/ngày.
+ N. acetylcystein: Liều ban đầu 150mg/kg, pha trong 200ml, truyền TM trong 1 giờ, sau đó 50mg/kg, pha truyền TM trong 4 giờ, sau đó 6,25mg/kg/h trong 20 giờ. Trường hợp bệnh nhân có suy gan truyền liều 6,25mg/kg/h tới khi triệu chứng hôn mê gan cải thiện và INR<2.
+ Penicilin G: người lớn 300.000-1000.000 đơn vị/kg thể trọng, trẻ em 100.000-400.000đơn vị/kg, tổng liều không quá 24 triệu đơn vị/ngày, pha truyền tĩnh mạch liên tục trong ngày, dùng trong 5 ngày. Có thể kết hợp penicilin với cimetidin và vitamin C:
Cimetidin: Người lớn uống liều 400 mg x 3 lần/ngày x 5 ngày. Trẻ em: liều 10 mg/kg thể trọng x 3 lần/ngày x 5 ngày.
Vitamin C: 3g/ngày, truyền tĩnh mạch cho tới khi lâm sàng cải thiện.
+ Bồi phụ nước điện giải tích cực, natri clorua 0,9% hoặc Ringer lactat. Lượng dịch truyền theo mức độ ngộ độc và tình trạng thận đáp ứng với thuốc lợi tiểu.
+ Furosemid (Lasix): chỉ cho khi đã bù đủ dịch, để đảm bảo nước tiểu 4 ml/kg/giờ ít nhất trong 3-5 ngày đầu, sau đó đảm bảo thể tích nước tiểu theo cân bằng dịch và chức năng thận.
+ Theo dõi đường máu và truyền glucose ưu trương để chống hạ đường huyết.
+ Theo dõi và điều chỉnh rối loạn điện giải K+, Na+, Cl- ,… và điều chỉnh nhiễm toan máu bằng natri bicarbonat.
+ Điều trị khi có rối loạn đông máu hoặc có biểu hiện xuất huyết:
Truyền plasma tươi khi prothrombin <40%, có biểu hiện xuất huyết hoặc cần làm thủ thuật.
+ Điều trị phù não:
Tư thế fowler 30 độ.
Manitol: truyền tĩnh mạch.
Đặt nội khí quản và thở máy nếu cần.
+ Suy thận: thận nhân tạo sớm.
+ Lọc máu qua cột lọc than hoạt: có hiệu quả nhất trong loại bỏ amatoxin nếu được chỉ định trong vòng 24 giờ đầu.
+ Thay huyết tương hoặc gan nhân tạo: khi suy gan nặng, rối loạn đông máu PT <20% không đáp ứng với truyền huyết tương tươi; tiền hôn mê hoặc hôn mê gan chờ ghép gan.
+ Đặt sonde ống mật chủ và hút dẫn lưu mật: thực hiện qua nội soi dạ dày tá tràng, cần thực hiện sớm, hút dẫn lưu dịch mật (có chứa amatoxin) liên tục ra ngoài.
+ Ghép gan: hôn mê gan và có các dấu hiệu tiên lượng nặng.
Chú ý: Tất cả những người khác cùng ăn nấm với bệnh nhân phải được đánh giá để xử trí kịp thời. Các bệnh nhân đã có triệu chứng tiêu hóa phải giữ lại tại bệnh viện có điều kiện cấp cứu hồi sức tốt và thuốc giải độc để điều trị nhanh chóng và tích cực mặc dù lúc đó bệnh nhân chưa có triệu chứng lâm sàng khác. Cần cho người nhà đi lấy đúng mẫu nấm đã ăn mang tới cơ sở điều trị để nhận dạng và thử test phát hiện nhanh amatoxin.
d) Tiên lượng và biến chứng
– Tiên lượng: Phụ thuộc được điều trị sớm hay muộn. Nếu điều trị muộn khi tế bào gan đã bị hoại tử hàng loạt, đã xuất hiện suy gan nặng thì tỉ lệ tử vong rất cao.
– Biến chứng: suy gan cấp, suy thận, xuất huyết, phù não, hôn mê.
3.2. Chẩn đoán và điều trị ngộ độc nấm có chứa muscarin
Nhóm nấm có chứa muscarin thường gặp ở các loài nấm thuộc chi Inocybe như: Inocybe fastigiata (Inocybe rimosa), Inocybe patouillardi;… và chi Clitocybe: Clitocybe dealbata, Clitocybe cerussata,… Tại Việt Nam đã xảy ra một số vụ ngộ độc nấm do nấm mũ khía nâu xám Inocybe fastigiata gây nên.
a) Chẩn đoán xác định ngộ độc nấm có chứa muscarin
– Lâm sàng:
Triệu chứng đầu tiên xuất hiện trong vòng 15 phút đến vài giờ sau ăn nấm với các triệu chứng cường phó giao cảm hệ M-cholinergic gồm:
+ Tăng tiết các tuyến: Chảy mồ hôi nhiều, sùi bọt mép, chảy nước mắt.
+ Co đồng tử, khó nhìn, mắt mờ.
+ Buồn nôn, nôn, đau bụng, ỉa chảy.
+ Khó thở dạng hen (do co thắt khí phế quản và tăng tiết đường hô hấp).
+ Tăng đi tiểu, có thể đái không tự chủ, đôi khi cảm thấy đau khi tiểu tiện.
+ Nhịp tim chậm, huyết áp hạ (lúc đầu có thể nhịp tim nhanh, huyết áp tăng sau đó nhịp tim chậm, huyết áp hạ).
+ Co giật toàn thân (trường hợp nặng do thiếu oxy não).
+ Tử vong có thể xảy ra do suy hô hấp cấp.
– Cận lâm sàng:
Nhận dạng nấm mũ khía nâu xám (Inocybe fastigiata hoặc I. rimosa): Mũ nấm hình nón đến hình chuông, đỉnh nhọn, có các sợi tơ màu từ vàng đến nâu toả ra từ đỉnh mũ xuống mép mũ nấm. Khi già mép mũ nấm xẻ thành các mảnh riêng rẽ. Phiến nấm lúc non màu hơi trắng và khi già trở nên màu xám và màu nâu. Cuống nấm: Chân không phình dạng củ, không có vòng cuống. Màu cuống từ hơi trắng đến hơi vàng.
b) Chẩn đoán phân biệt
– Ngộ độc thuốc trừ sâu lân hữu cơ (phospho hữu cơ) hoặc carbamat.
– Ngộ độc thuốc ức chế enzym cholinesterase: prostigmin, polstigmin,…
c) Điều trị
– Nguyên tắc điều trị:
+ Hạn chế hấp thu và tăng đào thải độc tố muscarin.
+ Điều trị đặc hiệu
+ Duy trì các chức năng sống và điều trị triệu chứng.
– Điều trị cụ thể:
+ Gây nôn nếu bệnh nhân chưa nôn (đến sớm). Rửa dạ dày.
+ Cho uống than hoạt tính với liều 1 g/kg thể trọng kèm sorbitol 2g/kg.
+ Điều trị đặc hiệu: liều lượng, cách dùng (xin xem bài ngộ độc carbamat).
+ Theo dõi hô hấp, khi cần cho thở oxy, thở máy (hiếm khi cần).
+ Truyền dịch: Natri clorua 0,9% hoặc Ringer lactat theo CVP, số lượng dịch mất qua nôn, ỉa chảy.
+ Điều trị triệu chứng:
. Nếu có co giật: Tiêm tĩnh mạch diazepam 10 mg, tiêm nhắc lại cho đến khi hết co giật.
. Nếu truỵ tim mạch: truyền dịch, dùng thuốc vận mạch.
Hầu hết các trường hợp ngộ độc nấm chứa muscarin khỏi bệnh sau 1 – 2 ngày điều trị.
c) Tiên lượng
Tiên lượng nhìn chung tốt vì ngộ độc nấm có chứa muscarin có thuốc điều trị đặc hiệu. Tử vong có thể xảy ra khi người bị ngộ độc ở vùng sâu, vùng xa không kịp đến các cơ sở y tế.
3.3. Chẩn đoán và điều trị ngộ độc nấm có chứa psilocybin và psilocin
Nấm độc có chứa psilocybin và psilocin gây rối loạn tâm thần bao gồm rất nhiều loài thuộc các chi: Psilocybe, Conocybe, Gymnopilus và một số chi khác. Tại Việt Nam loài nấm có chứa psilocybin và psilocin thường gặp là Psilocybe cubensis, Panaeolus papilionaceus, Panaeolus retirugis, Panaeolus campanulatus, Panaeolus cyanescens. Tại một số tỉnh của Việt Nam đã có một số vụ ngộ độc do nấm Psilocybe cubensis và Panaeolus cyanescens.
a) Chẩn đoán xác định
– Lâm sàng:
Triệu chứng xuất hiện trong vòng 20 đến 60 phút sau ăn nấm. Triệu chứng biểu hiện tối đa ở thời điểm 1,5 giờ và giảm dần từ 6 đến 12 giờ.
+ Các triệu chứng rối loạn thần kinh tâm thần:
Ảo giác thính giác, thị giác và đôi khi xúc giác
Nhận thức sai về màu sắc, hình dáng đồ vật, không gian, thời gian
Dị cảm trên da (cảm giác tê bì, ngứa,…)
Rối loạn cảm xúc: Sảng khoái, cười vô ý thức không kiểm soát được hoặc bồn chồn lo lắng, hoảng sợ.
Có thể bị kích động, hung dữ, tấn công người xung quanh,…
+ Các triệu chứng khác:
Giãn đồng tử
Mạch nhanh, tăng huyết áp, tăng thân nhiệt
Có thể nôn mửa, đỏ mặt (nhất là vùng quanh mắt), đái không tự chủ.
Yếu cơ, tăng phản xạ gân
Co giật, hôn mê (trường hợp rất nặng)
+ Cận lâm sàng: Nhận dạng nấm độc.
b) Chẩn đoán phân biệt
– Ngộ độc nấm có chứa acid ibotenic và muscimol (nấm Amanita pantherina, Amanita muscaria…).
– Ngộ độc cây cà độc dược, các chất gây rối loạn tâm thần.
c) Điều trị
– Nguyên tắc điều trị:
+ Hạn chế hấp thu và tăng đào thải độc tố.
+ Duy trì các chức năng sống và điều trị triệu chứng.
+ Chăm sóc, kiểm soát bệnh nhân chặt chẽ.
– Điều trị cụ thể:
+ Chăm sóc, kiểm soát bệnh nhân chặt chẽ.
+ Không gây nôn, rửa dạ dày vì không kiểm soát được bệnh nhân.
+ Cho uống than hoạt (1 g/kg thể trọng) kèm sorbitol.
+ Bệnh nhân cần được nằm trong buồng yên tĩnh với ít ánh sáng và cần được chăm sóc nhẹ nhàng, mềm mỏng, an ủi, vỗ về để tránh lên cơn kích động. Trong phòng không được để đồ vật có thể gây nguy hiểm cho bệnh nhân và người xung quanh như dao, kéo, chai lọ thủy tinh,…
+ Kiểm soát bệnh nhân chặt chẽ không cho bệnh nhân đi ra ngoài đề phòng ngã xuống vực, xuống giếng, ngã từ ban công tầng cao.
+ Chống co giật, hưng phấn quá mức: Tiêm TM diazepam 5 – 10mg, tiêm nhắc lại cho đến khi hết triệu chứng. Nếu không đỡ có thể dùng phenobarbital, medazolam, propofol tĩnh mạch.
+ Duy trì chức năng hô hấp, tuần hoàn và điều trị triệu chứng.
Thông thường bệnh nhân bị ngộ độc các loài nấm gây rối loạn tâm thần sẽ tự khỏi sau 12 – 24 giờ với các biện pháp cấp cứu hồi sức cơ bản.
3.4. Chẩn đoán và điều trị ngộ độc nấm có chứa độc tố gây rối loạn tiêu hóa
Nấm độc có chứa độc tố gây rối loạn tiêu hóa gồm rất nhiều loài thuộc nhiều chi Agaricus, Amanita, Boletus, Omphalotus,…. Các loài nấm này có các loại độc tố khác nhau nhưng có đặc điểm chung là gây rối loạn tiêu hóa. Tại các tỉnh miền Bắc Việt Nam, các loài nấm gây rối loạn tiêu hóa thường gây ra các vụ ngộ độc là nấm ô tán trắng phiến xanh (Chlorophyllum molybdites), nấm ma (Omphalotus nidiformis), nấm xốp thối (Russula foetens).
a) Chẩn đoán xác định
– Lâm sàng:
Triệu chứng đầu tiên xuất hiện từ 30 phút – 4 giờ sau khi ăn nấm gồm:
+ Buồn nôn và nôn
+ Đau bụng
+ Ỉa chảy (trừ nấm ma)
+ Mệt mỏi
Các triệu chứng rối loạn tiêu hóa này kéo dài 2 – 3 ngày (tùy theo loài nấm và số lượng nấm đã ăn). Những trường hợp bị ngộ độc nặng có thể xuất hiện các dấu hiệu mất nước và chất điện giải. Tử vong do truỵ tim mạch có thể xảy ra nếu không được điều trị, nhất là ở trẻ em.
– Cận lâm sàng: Nhận dạng loài nấm độc.
b) Chẩn đoán phân biệt
– Ngộ độc nấm có chứa amatoxin, nấm có chứa muscarin.
– Ngộ độc do các tác nhân khác gây rối loạn tiêu hóa khác.
c) Điều trị
– Nguyên tắc điều trị:
+ Hạn chế hấp thu và tăng đào thải độc tố.
+ Chống mất nước và chất điện giải
– Điều trị cụ thể:
+ Gây nôn (nếu bệnh nhân không có triệu chứng nôn)
+ Rửa dạ dày
+ Cho uống than hoạt với liều 1g/kg thể trọng kèm sorbitol.
+ Cho uống oresol hoặc truyền dịch (NaCl 0,9%) hoặc Ringer lactat. Số lượng dịch truyền tùy theo mức độ ngộ độc.
+ Theo dõi và điều chỉnh rối loạn điện giải K+, Na+, Cl-,…
+ Điều trị triệu chứng.
Điều trị ngộ độc nấm có độc tố gây rối loạn tiêu hóa chủ yếu là truyền dịch và bù chất điện giải. Hầu hết các trường hợp ngộ độc các loài nấm này khỏi bệnh sau vài ba ngày điều trị.
4. DỰ PHÒNG NGỘ ĐỘC NẤM ĐỘC
– Không nên hái nấm hoang dại để ăn
– Tăng cường truyền thông phòng chống ngộ độc nấm trong cộng đồng, nhất là tại các địa phương thường xảy ra ngộ độc nấm độc. Xây dựng mẫu tranh, tờ rơi, băng hình về các loài nấm độc thường gây ngộ độc ở Việt Nam để phục vụ công tác tuyên truyền.
– Cần bác bỏ một số quan niệm sai lầm sau đây:
+ Nấm độc thường có màu sặc sỡ. Điều này sai. Ví dụ: Loài nấm thường gây chết người ở các tỉnh phía Bắc nước ta là các loài nấm có màu trắng tinh khiết (nấm độc tán trắng và nấm độc trắng hình nón).
+ Nấm có sâu bọ, côn trùng ăn là không độc. Hoàn toàn sai. Độc tố nấm không tác dụng đối với côn trùng, sâu bọ, kiến, ốc sên.
+ Thử cho động vật ăn trước nếu không chết là nấm không độc. Điều này chỉ đúng với một số loài nấm và một số loài động vật. Nhiều loài động vật không nhạy cảm với độc tố amatoxin qua đường tiêu hóa. Hơn nữa loài nấm có amatoxin gây chết người trung bình phải 12 giờ sau ăn nấm mới xuất hiện triệu chứng đầu tiên và động vật thường chết ở ngày thứ 5 – 7 sau ăn nấm.
+ Thử nấm bằng thìa bạc, đũa bạc nếu có chuyển màu là nấm độc. Điều này sai. Độc tố nấm không làm bạc chuyển màu.
TÀI LIỆU THAM KHẢO
1. Beug M.W et al (2006), “Thirty-plus years of mushroom poisoning: Summary of the Approximately 2000 reports in the NAMA case registry”, McIlvainea, 16 (2). P. 47-68.
2. Eren S.H, Demirel Y, Ugurlu S, Korkmaz I et al (2010), “Mushroom poisoning: retrospective analysis of 294 cases”, Clinics (Sao Paulo) 65(5), p. 491-496.
3. Grand L.G (2005), Wild Mushrooms and Poisoning, Department of Plant Pathology, Plant pathology extension, North Carolin State University.
4. Habal R, Martinez J.A (2006), “Toxicity, Mushroom”; eMedicine Department of Emergency Medicine, New York Medical College.
5. Hall Ian; et al (2003), Edible and poisonous mushrooms of the world, Timber Press, P. 131-202.
6. IPCS-intox data bank (2002), Mushrooms, International Programme on Chemical Safety, World health organization.
7. POISINDEX® Managements (2015), “Mushrooms-cyclopeptides”, MICROMEDEX® 2.0, Thomson Reuters, United States.
NGỘ ĐỘC TETRODOTOXIN
I. ĐẠI CƯƠNG
– Tại Việt Nam, mặc dù các cơ quan chức năng và phương tiện truyền thông đã tuyên truyền nhiều tới người dân, ngộ độc tetrodotoxin (TTX) vẫn xảy ra ở nhiều nơi thành các vụ ngộ độc, dọc các tỉnh từ Bắc vào Nam, tỷ lệ tử vong cao (tới 60%).
– Tetrodotoxin không bị nhiệt phá hủy, nấu chín hay phơi khô, sấy, độc chất vẫn tồn tại (có thể bị phân hủy trong môi trường kiềm hay acid mạnh). TTX được hấp thu nhanh chóng qua đường tiêu hóa trong vòng 5-15 phút, nồng độ đỉnh đạt sau 20 phút, nửa đời sống là 30 phút đến 4 giờ, phần đáng kể được thải trừ qua nước tiểu.
– TTX rất độc với thần kinh, ức chế kênh natri, đặc biệt ở cơ vân, ngăn cản phát sinh điện thế và dẫn truyền xung động, hậu quả chính là gây liệt cơ và suy hô hấp, dễ tử vong. Để được cứu sống, bệnh nhân cần được đảm bảo hô hấp và nhanh chóng đưa tới cơ sở y tế gần nhất để được đặt nội khí quản kịp thời và thở máy.
II. NGUYÊN NHÂN
– Chất độc TTX được phân lập từ một số loại vi khuẩn như Epiphytic bacterium, Vibrio species, Pseudomonas species. Chất này được phát hiện có ở nhiều loài động vật biển khác nhau như cá nóc, bạch tuộc vòng xanh, một số loài ốc, của, sao biển, con sam, con so, sa-giông, kỳ nhông,….
– Ở Việt Nam và trong khu vực, ngộ độc tetrodotoxin phổ biến nhất là do ăn cá nóc (cả cá nóc tươi và cá nóc khô), bạch tuộc vòng xanh, con sam, con so và một số loài ốc.
III. CHẨN ĐOÁN
a. Chẩn đoán xác định:
– Dịch tễ học: Có ăn hải sản có chứa tetrodotoxin trước đó vài phút hoặc vài giờ.
– Triệu chứng lâm sàng của ngộ độc tetrodotoxin xuất hiện nhanh sau khi ăn phải (thường 10-45 phút, có thể sớm tới 5 phút) bao gồm mệt, hoa mắt chóng mặt, tê bì ở mặt và các chi, nôn mửa và mất các phản xạ. Với liều cao hơn có thể gây hạ huyết áp nghiêm trọng, liệt toàn thân.
– Tác dụng độc của tetrodotoxin trên lâm sàng được chia độ theo mức độ bị ảnh hưởng về thần kinh và tim mạch như sau:
+ Độ 1: Tê bì và dị cảm quanh miệng, có thể có hoặc không các triệu chứng tiêu hóa như buồn nôn, tăng tiết nước bọt, tiêu chảy.
+ Độ 2: Tê bì ở lưỡi, mặt, đầu chi và các vùng khác của cơ thể, liệt vận động và thất điều, nói ngọng, đau đầu vã mồ hôi, các phản xạ vẫn bình thường.
+ Độ 3: Co giật, liệt mềm toàn thân, suy hô hấp, nói không thành tiếng, đồng tử giãn tối đa mất phản xạ ánh sáng. Bệnh nhân có thể vẫn còn tỉnh.
+ Độ 4: Liệt cơ hô hấp nặng, ngừng thở, hạ huyết áp, nhịp tim chậm hay loạn nhịp, hôn mê.
– Bệnh nhân thường diễn tiến nặng và tử vong trong vòng 4-6 giờ do suy hô hấp và hạ huyết áp. Một số ít trường hợp bệnh nhân vẫn còn tri giác trong khi liệt toàn than nhưng được thông khí nhân tạo kịp thời.
– Xét nghiệm, thăm dò:
+ Kiểm tra SpO2, điện tim và theo dõi liên tục, khí máu động mạch, điện giải.
+ Xác định độc tố tetrodotoxin nếu có điều kiện (thử nghiệm sinh học, sắc ký lớp mỏng, sắc ký lỏng hiệu năng cao, sắc ký khí phối phổ, dùng các kháng thể đơn dòng).
b. Chẩn đoán phân biệt:
– Với các trường hợp dị ứng hoặc sốc phản vệ do ăn hải sản: bệnh nhân khó thở kiểu hen, nhịp tim tăng, hạ huyết áp, buồn nôn, nôn, tiêu chảy, da đỏ ngứa ngay sau khi ăn.
– Tai biến mạch não: những người cùng ăn không bị bệnh, các triệu chứng thần kinh thường khư trú 1 bên, có thể tăng trương lực cơ hoặc tăng phản xạ gân xương (liệt do ngộ độc TTX là liệt mềm), có dấu hiệu Babinski, chụp cắt lớp hoặc chụp cộng hưởng từ não giúp phân biệt.
IV. ĐIỀU TRỊ
a. Nguyên tắc điều trị
Điều trị ngộ độc cá nóc bao gồm hạn chế sự hấp thu độc tố của cơ thể, điều trị triệu chứng và can thiệp tích cực nếu có các triệu chứng đe dọa tính mạng như liệt toàn thân, suy hô hấp nặng. Việc điều trị nên được tiến hành ở các cơ sở y tế được trang bị đầy đủ phương tiện hồi sức cấp cứu. Hiện nay vẫn chưa có thuốc giải độc.
b. Điều trị cụ thể:
– Tại nơi ăn cá:
Ngay khi có dấu hiệu đầu tiên: tê môi, tê tay (người bệnh vẫn còn tỉnh, phản xạ nuốt và ho khạc tốt):
+ Gây nôn, đề phòng bệnh nhân bị sặc (để bệnh nhân nằm tư thế nghiêng, đầu thấp).
+ Than hoạt: dạng bột uống 1g/kg cân nặng cơ thể pha với 50 – 200 ml nước sạch quấy đều uống, uống kèm với 1 lượng than hoạt gấp đôi (2g/kg). Hoặc than hoạt nhũ tương uống cũng 1g/kg trọng lượng cơ thể.
+ Uống than hoạt sớm trong vòng 1giờ sau khi ăn cá sẽ có hiệu quả cao, loại bỏ chất độc, chống chỉ định khi người bệnh đã hôn mê hay rối loạn ý thức chưa được đặt ống nội khí quản.
+ Nếu người bệnh có khó thở, thở yếu hoặc ngừng thở, tím: hô hấp nhân tạo theo điều kiện hiện có tại chỗ. Nếu bệnh nhân rối loạn ý thức, hôn mê và còn thở: nằm nghiêng san một bên.
+ Nhanh chóng liên hệ phương tiện cấp cứu đưa bệnh nhân đến cơ sở y tế gần nhất.
– Trên xe cấp cứu:
+ Ðảm bảo hô hấp:
Ðể bệnh nhân nằm nghiêng, đầu thấp tránh sặc chất nôn vào phổi.
Thở oxy và bóp bóng ambu nếu bệnh có suy hô hấp do liệt cơ, ngừng thở;
Đặt nội khí quản, bơm bóng chèn (nếu có điều kiện) để tránh sặc.
+ Ðảm bảo huyết động:
Duy trì huyết áp tâm thu trên 90mmHg: truyền dịch Natriclorua 0,9% hoặc Ringer lactat.
+ Than hoạt 1g/ kg + 250ml nước sạch, quấy đều uống hết một lần (nếu chưa được uống và bệnh nhân còn tỉnh, nuốt và ho khạc tốt). Nếu người bệnh có rối loạn ý thức thì phải đặt ống thông dạ dày trước khi bơm than hoạt.
Chú ý: Nếu người bệnh có co giật, tiêm tĩnh mạch diazepam (có thể dùng midazolam phenobarbital hoặc propofol) kết hợp đảm bảo hô hấp, nhắc lại nếu vẫn còn co giật cho đến khi khống chế được cơn giật
– Tại bệnh viện:
+ Nếu người bệnh đến sớm trước 3 giờ thì xử trí như sau:
Rửa dạ dày: tốt nhất là bằng dung dịch kiềm 2% hoặc 1,4%, mỗi lần dịch vào 150-200ml hoặc 10ml/kg ở trẻ <5 tuổi, dịch ấm. dịch lấy ra tương đương dịch đưa vào, tổng số từ 5-10lít.
Nếu có dấu hiệu ho khạc kém, suy hô hấp, rối loạn ý thức, cần đặt nội khí quản, bơm bóng chèn trước khi rửa dạ dày.
Than hoạt 1g/kg trộn với 2g/kg cân nặng sorbitol pha với lượng nước vừa đủ (5ml/kg cân nặng)
Trẻ dưới 1 tuổi thận trọng khi cho than hoạt và sorbitol đề phòng nôn, sặc
+ Nếu người bệnh đến muộn sau 3 giờ thì xử trí như sau:
Hồi sức hô hấp, đảm bảo huyết động là cơ bản.
Theo dõi chức năng sống liên tục trong 24 giờ đầu hoặc tới khi hồi phục.
Ðảm bảo thông khí: nếu có ho khạc kém, suy hô hấp hoặc rối loạn ý thức nặng thì đặt nội khí quản và thở máy.
Duy trì huyết áp, nếu có tụt huyết áp thì truyền dịch và nên đặt catheter tĩnh mạch trung tâm đo CVP để xét bù dịch và sử dụng thuốc vận mạch.
+ Thăng bằng toan kiềm: điều chỉnh theo lâm sàng và xét nghiệm (Khí máu, điện giải đồ)
+ Tiết niệu: đảm bảo lượng nước tiểu tốt để tăng đào thải TTX qua nước tiểu.
+ Thăng bằng điện giải: Theo xét nghiệm điện giải đồ
+ Chưa có thuốc giải độc đặc hiệu.
+ Thuốc kháng men cholinesterase: edrophonium tĩnh mạch chậm, hoặc neostigmine tiêm bắp hoặc tiêm dưới da, có thể dùng ở những bệnh nhân liệt hô hấp nhẹ, đến sớm, tuy nhiên không thể thay thế các phương tiện hồi sức hô hấp.
V. TIÊN LƯỢNG VÀ BIẾN CHỨNG:
– Tiên lượng bệnh phụ thuộc vào nhiều yếu tố: hàm lượng độc chất hấp thu, thời gian từ khi khởi phát đến khi được điều trị, cơ sở vật chất y tế,…
– Với các trường hợp ngư dân ăn hải sản có cứa TTX ở trên tàu thuyền, nơi xảy ra ngộ độc xa các cơ sở y tế hoặc được phát hiện chậm thì rất dễ tử vong trước khi đến viện do không được cấp cứu kịp thời.
– Với liều độc chất cao, bệnh nhân thường tử vong trong vòng 4 đến 6 giờ sau ngộ độc nếu không được cấp cứu kịp thời.
– Với bệnh nhân được đặt nội khí quản và thở máy kịp thời và đầy đủ, sau 24 giờ đầu thường hồi phục tốt.
VI. PHÒNG TRÁNH NGỘ ĐỘC TETRODOTOXIN
– Biện pháp tốt nhất là không ăn các loại hải sản chứa TTX như cá nóc, con so, bạch tuộc vòng xanh,… Không chế biến và lưu trữ các sản phẩm từ các loại hải sản chứa TTX.
– Khi ăn phải hải sản nghi có chứa độc tố (có dấu hiệu tê môi, tê bàn tay): gây nôn và uống thuốc than hoạt ngay, đồng thời phải đến ngay các cơ sở y tế có điều kiện cấp cứu hồi sức để xử trí.
– Các tàu vận tải hoặc đánh cá, đặc biệt đánh cá xa bờ, mất nhiều giờ mới về được đất liền thì cần tập hợp thành các nhóm và có người được tập huấn về cấp cứu ban đầu (bao gồm các kỹ năng hồi sinh tim phổi, khai thông đường hô hấp và hỗ trợ hô hấp cơ bản) cùng các trang thiết bị cho các tình huống cấp cứu, trong đó có: than hoạt dạng nhũ, canun miệng hầu hoặc mũi hầu, bóng ambu với mask, adrenalin.
TÀI LIỆU THAM KHẢO
1. Bộ Y tế, (2002). “Hướng dẫn chẩn đoán, xử trí và phòng ngộ độc cá nóc”, ban hành kèm quyết định số 354/2002/QĐ-BYT ngày 06-02-2002 của bộ trưởng bộ y tế.
2. Hà Trần Hưng (2012), “Chẩn đoán và xử trí ngộ độc tetrodotoxin”, Chống độc cơ bản, NXB Y học, tr. 110-114.
3. Vũ Văn Đính, (2010). “Cá độc”, Hồi sức cấp cứu toàn tập, Nhà xuất bản Y Học, tr.425-428.
4. Ahasan H.M.N. et al, (2004), “Paralytic complications of puffer fish (tetrodotoxin) poisoning”, Singapore Med J, 45(2), P. 73-74.
5. Mines D, Stahmer S, Shepherd SM, (1997), “Poisonings: food, fish, shellfish”, Emerg Med Clin North Am, 15, P. 157.
NGỘ ĐỘC LÁ NGÓN
1. ĐẠI CƯƠNG
– Cây lá ngón (ngón vàng, thuốc rút ruột) là loại cây độc thường mọc tự nhiên ở các tỉnh miền núi, đặc biệt phía Bắc nước ta. Người dân, đặc biệt đồng bào dân tộc thường sử dụng lá ngón để tự tử, dẫn tới ngộ độc và nhiều ca tử vong.
– Lá ngón có độc tính cao, ngộ độc xuất hiện nhanh, nặng và dễ tử vong. Việc xử trí cấp cứu đòi hỏi kịp thời, khẩn trương, tích cực, trong đó quan trọng là kiểm soát hô hấp tốt, cắt cơn co giật và xử trí loạn nhịp tim.
2. NGUYÊN NHÂN
– Lá ngón (ngón vàng, thuốc rút ruột), tên khoa học: Gelsemium elegans, thuộc họ mã tiền.
– Mô tả cây: cây nhỡ, mọc leo, cành nhẵn có rãnh dọc. Lá mọc đối, hình trứng thuôn dài hoặc hình mác, mép nguyên, mặt nhẵn bóng, lá kèm không rõ. Cụm hoa hình chuỳ ở nách lá, dạng ngù. Hoa màu vàng, đài 5 lá đài rời, tràng gồm 5 cánh hoa nhẵn, dính thành ống hình phễu, nhị 5, đỉnh ở phía dưới ống tràng, bầu nhẵn, vòi dạng sợi, đầu nhụy 4 thuỳ hình sợi. Quả nang có vỏ cứng, dai, hạt có rìa mỏng bao quanh, mép cắt khía.
– Nơi sống: mọc hoang ở các vùng núi cao từ Hà Giang, Tuyên Quang, Lai Châu, Lào Cai, Lạng Sơn, Quảng Ninh, HòaBình đến các tỉnh Tây Nguyên.
– Thành phần: các alkaloid indole: gelsemine, gelsemicine, sempervirine và các chất khác, có ở toàn bộ cây nhưng nhiều nhất là ở rễ và thậm chí mật hoa, ong ăn phải mật cũng có thể bị nhiễm độc.
– Độc tính: chưa có nghiên cứu về các liều gây chết tối thiểu trên người. Các tài liệu về cây thuốc ở Việt Nam cho thấy lá ngón là cây rất độc, ăn 3 lá có thể đủ gây chết người.
– Tác dụng: tác dụng chính là trên các đầu mút dây thần kinh vận động dẫn tới liệt các cơ vân. Tác dụng gây co giật còn chưa được thống nhất, trong y văn hiện có hai cách giải thích: tác dụng trên tủy sống giống như strychnine hoặc tác dụng trung ương đối kháng với tác dụng của gamma aminobutyric acid (GABA).

(Trung tâm chống độc bệnh viện Bạch Mai)
3. CHẨN ĐOÁN
a. Chẩn đoán xác định
■ Bệnh sử: bệnh nhân sau khi ăn một loại lá rừng, nhất là vùng được biết là có lá ngón.
■ Lâm sàng:
– Tai mũi họng mắt:
+ Giãn đồng tử, sụp mi (do liệt cơ), song thị, giảm hoặc mất thị lực.
+ Khô miệng, khó nói, khó nuốt.
– Tim mạch: Nhịp tim chậm.
– Hô hấp: Khó thở, suy hô hấp do liệt cơ hô hấp.
– Thần kinh:
+ Đau đầu, chóng mặt.
+ Co giật (khi ngộ độc nặng).
+ Khít hàm, cứng các cơ, yếu cơ, liệt cơ.
– Da niêm mạc:
+ Đã có thông báo bệnh nhân bị viêm da sau khi cầm nắm rễ, lá hoa.
+ Vã mồ hôi.
– Tác dụng với thai nhi, phụ nữ cho con bú, khả năng gây ung thư, đột biến gen: chưa có nghiên cứu nào đánh giá các tác dụng này.
■ Cận lâm sàng:
– Các xét nghiệm, thăm dò thông thường:
+ Xét nghiệm máu: urê, đường, creatinin, bilirubin, điện giải đồ (Na, K, Cl, Ca), GOT, GPT, CPK.
+ Nước tiểu: protein, hồng cầu, bạch cầu.
+ Điện tim.
– Xét nghiệm độc chất:
+ Xét nghiệm mẫu lá nghi ngờ, dịch dạ dày, chất nôn hoặc nước tiểu tìm độc chất các alkaloid của lá ngón.
+ Phương pháp xét nghiệm: sắc ký lớp mỏng.
■ Mẫu lá ngón của bệnh nhân:
– Bệnh nhân hoặc gia đình mang được mẫu lá bệnh nhân đã ăn đến.
– Xét nghiệm độc chất trong mẫu lá này và giúp nhận dạng xác định là lá ngón.
a. Chẩn đoán phân biệt:
– Ngộ độc các hóa chất gây co giật, thường do:
+ Uống thuốc diệt chuột loại fluoroacetate, fluoroacetamide (thuốc diệt chuột loại hạt gạo hồng, ống nước).
+ Thuốc diệt chuột loại tetramine (thuốc diệt chuột Trung Quốc, bột màu trắng).
+ Phosphua nhôm, phosphua kẽm.
+ Hóa chất trừ sâu clo hữu cơ.
■ Ngộ độc mã tiền: thường do ăn hạt hoặc uống rượu ngâm hạt mã tiền, hạt có hình dẹt, có một mặt lõm. Biểu hiện giật cơ và tăng trương lực cơ tương tự như lá ngón nhưng không có liệt cơ, không có giãn đồng tử, không có loạn nhịp tim chậm.
■ Ngộ độc cà độc dược:
– Thường sau khi ăn quả hoặc uống nước sắc của thuốc y học cổ truyền có quả cà độc dược, quả tròn và có gai.
– Có đồng tử giãn nhưng thường không có liệt cơ, không co giật. Nổi bật hội chứng anticholinergic: da khô, hồng hoặc đỏ, mạch nhanh, bụng chướng, bí đái, nặng có thể có sảng, kích thích.
■ Rắn cắn (rắn cạp nong, cạp nia):
– Có đồng tử giãn, liệt cơ.
– Sau khi bị rắn cạp nong, cạp nia cắn, liệt mềm, nặng nề tất cả các cơ, kiểu lan xuống, liệt nhiều tuần, hạ natri máu. Đồng tử giãn kéo dài nhiều tháng. Có nhịp tim nhanh và huyết áp thường tăng.
4. XỬ TRÍ
4.1. Nguyên tắc
■ Phải đảm bảo các chức năng sống ổn định, đặc biệt đảm bảo kiểm soát hô hấp, nhanh chóng cắt cơn co giật, ổn định tuần hoàn trước khi áp dụng các biện pháp khác.
■ Xử trí sớm, tích cực, khẩn trương.
4.2. Các biện pháp cụ thể
4.2.1. Các biện pháp hạn chế hấp thu
a. Gây nôn:
– Tiến hành khi bệnh nhân mới ăn xong, bệnh nhân tỉnh, hợp tác. Chỉ dùng biện pháp cơ học (kích thích họng), không dùng thuốc gây nôn vì đến khi thuốc có tác dụng, bệnh nhân nôn thì có thể bệnh nhân bị liệt hầu họng, co giật rất dễ sặc phổi.
– Cho bệnh nhân uống nước, khi thấy bắt đầu no thì gây nôn, tổng cộng 1-2 lít.
b. Rửa dạ dày:
– Tiến hành khi bệnh nhân mới ăn lá ngón trong vòng 6 giờ.
– Xử trí co giật, suy hô hấp (nếu có) trước, bệnh nhân rối loạn ý thức thì phải nằm nghiêng tư thế an toàn khi rửa, nếu hôn mê phải đặt nội khí quản và bơm bóng chèn sau đó mới rửa dạ dày.
– Rửa bằng 3-5 lít nước pha muối thành nồng độ 0,5-0,9%, ấm.
c. Than hoạt:
– Dùng sau khi gây nôn hoặc rửa dạ dày.
– Không dùng khi đang co giật, suy hô hấp hoặc hôn mê chưa có ống nội khí quản.
– Liều dùng 1 g/kg cân nặng.
4.2.2. Điều trị triệu chứng:
Sau khi bệnh nhân được xử trí theo các bước trên, cần theo dõi sát các dấu hiệu co giật, nhịp tim chậm, liệt cơ có thể dẫn đến suy hô hấp. Các biện pháp điều trị hỗ trợ là quan trọng, không có thuốc giải độc đặc hiệu.
a. Suy hô hấp:
– Đảm bảo đường thở thông thoáng (ngửa đầu, nhấc cằm, hút đờm rãi), thở ôxy hoặc nếu cần bóp bóng mask với ôxy 100đ%.
– Đặt nội khí quản cho bệnh nhân. Bóp bóng qua nội khí quản với ôxy 100% hoặc thở máy.
b. Co giật:
■ Bệnh nhân chỉ có tăng phản xạ gân xương: diazepam tiêm bắp 10mg, theo dõi nếu phản xạ gân xương tăng trở lại, tiêm nhắc lại.
■ Bệnh nhân đang co giật: Cắt cơn go giật: Dùng thuốc đường tĩnh mạch, nếu không tiêm tĩnh mạch ở chi được thì tiêm tĩnh mạch bẹn, chỉ dùng đường khác trong một số trường hợp đặc biệt (khi không thể tiêm được tĩnh mạch, trẻ nhỏ không đặt được đường tiêm/truyền tĩnh mạch ngay):
– Diazepam (Seduxen, Valium):
- Tiêm tĩnh mạch: người lớn 10mg/lần, trẻ em liều 0,2-0,5mg/kg/lần tiêm, tiêm tĩnh mạch, nếu sau 5 phút vẫn còn co giật tiêm nhắc lại tĩnh mạch, tổng có thể tới 3-5 lần tiêm. Tốc độ tiêm tối đa 5mg/phút.
- Thụt trực tràng: khi không tiêm tĩnh mạch được ngay và nếu có chế phẩm dạng thụt trực tràng. Liều diazepam thụt trực tràng: người lớn 0,2mg/kg, trẻ em 0,5mg/kg.
– Midazolam:
- Tiêm tĩnh mạch chậm: 30-100mcg/kg, nhắc lại nếu cần.
- Tiêm bắp: khi không tiêm được tĩnh mạch, liều trẻ em 0,2mg/kg (không quá 7mg).
- Nhỏ mũi: khi không tiêm được tĩnh mạch, liều trẻ em 0,2mg/kg.
- Nhỏ miệng ngoài cung răng: liều ở trẻ em trên 5 tuổi và vị thành niên: 10mg.
– Phenobarbital (Luminal): dùng khi diazepam không cắt được cơn co giật.
- Người lớn: liều ban đầu 10-20mg/kg, pha loãng và tiêm tĩnh mạch chậm tốc độ 25-50mg/phút (tiêm nhanh quá có thể gây tụt huyết áp, ngừng thở), liều duy trì 100-200mg nhắc lại sau mỗi 20 phút, tĩnh mạch. Chưa xác định được liều tối đa, các bệnh nhân trạng thái động kinh đã được dùng đến 100mg/phút đến khi hết co giật.
- Trẻ em: liều ban đầu 15-20mg/kg, pha loãng, tiêm tĩnh mạch chậm. Liều nhắc lại: nếu sau mỗi 20phút, co giật chưa hết thì tiêm nhắc lại 5-10mg/kg. Liều tối đa: chưa xác định được liều tối đa. Trẻ em bị co giật kiểu trạng thái động kinh đã được dùng đến 30-120mg/kg trong 24 giờ. Ở trẻ nhũ nhi, liều ban đầu 20-30mg/kg, tiêm tĩnh mạch tốc độ không quá 1mg/kg/phút, liều nhắc lại 2,5mg/kg/lần, 12 giờ/lần, điều chỉnh liều theo đáp ứng trên bệnh nhân, liều tối đa trẻ nhũ nhi dung nạp được đã được báo cáo tới 20mg/kg/phút với tổng liều 30mg/kg.
■ Gây mê, duy trì chống co giật: nếu co giật nhiều cơn tái diễn, dùng một trong các thuốc:
-Thiopental: khi diazepam và phenobarbital không cắt được co giật. Lọ 1 gam, người lớn, ban đầu 200mg, pha loãng, tiêm tĩnh mạch chậm, sau đó duy trì truyền tĩnh mạch 2mg/kg/h, điều chỉnh liều để cắt được co giật, có thể dùng 2-3g/ngày. Trẻ em: tiêm tĩnh mạch 2-7mg/kg, duy trì truyền tĩnh mạch tùy theo tình trạng co giật. Kết hợp bóp bóng mask + ôxy 100%, đặt nội khí quản, sau đó bóp bóng hoặc thở máy.
Liều lớn nhất đã dùng là 6 g trong 6 giờ cho 1 trẻ nặng 12 kg mới khống chế được cơn giật; sau đó chuyển sang dùng midazolam và propofol; trẻ được cứu sống không di chứng
-Midazolam: truyền tĩnh mạch, liều ban đầu 30-100mcg/kg, sau đó duy trì 20-200mcg/kg/ph, có thể pha truyền với fentanyl.
-Propofol: người lớn: liều ban đầu 1-2mg/kg, tiêm tĩnh mạch chậm, duy trì tĩnh mạch 30-200mcg/kg/ph. Trẻ em: 1-2mg/kg tĩnh mạch chậm, duy trì tĩnh mạch 2-5mg/kg/h.
■ Theo dõi và xử trí khi dùng thuốc chống co giật đường tĩnh mạch:
– Bản thân co giật toàn thân cũng dễ gây suy hô hấp, tụt huyết áp. Tiêm truyền thuốc chống co giật liều cao hoặc nhanh có thể gây thở yếu, ngừng thở hoặc tụt huyết áp.
– Chú ý theo dõi sát tình trạng hô hấp, huyết áp, mạch và tri giác, chuẩn bị sẵn bóng ambu, oxy, hút đờm rãi, đường truyền tĩnh mạch, thuốc vận mạch để xử trí.
– Gây mê tĩnh mạch liên tục chống co giật phải kết hợp với đặt ống nội khí quản và thở máy.
d. Nhịp tim chậm:
– Atropin:
- Người lớn: 0,5-1mg/lần, tiêm tĩnh mạch hoặc bơm qua nội khí quản, tiêm nhắc lại sau 5 phút nếu nhịp tim vẫn < 60 lần/ph. Liều < 0,5mg ở người lớn có thể gây nhịp chậm nghịch thường.
- Trẻ em: 0,02 mg/kg/lần,tiêm tĩnh mạch hoặc tiêm trong xương, nhắc lại sau 5 phút nếu cần. Mỗi lần tiêm không quá 0,5mg với trẻ nhỏ và không quá 1mg/kg với trẻ lớn.
- Bơm qua ống nội khí quản: liều tăng gấp 2-3 lần so với liều tiêm tĩnh mạch. Pha loãng với NaCl 0,9% ít nhất 3-5ml để bơm mỗi lần.
- Theo dõi không để quá liều gây khô đờm, tắc đờm, chướng bụng, kích thích vật vã.
- Thuốc khác: Isuprel, adrenalin.
- Tạo nhịp tim: khi dùng thuốc không có kết quả, đặt máy tạo nhịp điện cực ngoài thành ngực hoặc đặt máy tạo nhịp tim tạm thời với điện cực trong buồng tim.
e. Tụt huyết áp:
– Thường do mất nước, suy hô hấp nặng kiểm soát không tốt, dùng thuốc cắt cơn co giật liều cao, tiêm quá nhanh.
– Đáp ứng tốt với truyền dịch, thuốc vận mạch, đảm bảo hỗ trợ hô hấp đầy đủ.
f. Tiêu cơ vân:
– Do bệnh nhân bị co giật, tăng trương lực cơ.
– Truyền dịch, lợi tiểu. Nếu co giật nhiều, lượng nước tiểu ít dần, trở nên sẫm màu hoặc màu đỏ, CPK > 5000 đv/L, truyền dịch, và dùng thuốc lợi tiểu (nếu cần) đảm bảo lưu lượng nước tiểu 40 ml/kg/h, theo dõi điều chỉnh để tránh rối loạn nước, điện giải.
4.2.3. Thuốc giải độc: cho tới nay chưa có
4.2.4. Các biện pháp điều trị khác: chăm sóc, dinh dưỡng, vệ sinh.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
a. Tiên lượng
■ Suy hô hấp do liệt cơ hoặc co giật không được xử trí kịp thời sẽ dẫn tới tử vong nhanh. Loạn nhịp tim cũng có thể gây tử vong.
■ Bệnh nhân thường có tiên lượng tốt, hồi phục sau vài ngày nếu không chế được co giật và bảo đảm hô hấp
b. Biến chứng: các biến chứng chính là:
■ Suy hô hấp do liệt cơ, co giật.
■ Tiêu cơ vân do co giật.
■ Viêm phổi do hít: do bị liệt cơ, rối loạn ý thức.
6. PHÒNG BỆNH
■ Phát hiện và điều trị kịp thời các bệnh nhân có bệnh lý tâm thần (như trầm cảm, stress), các bệnh nhân có ý định và hành vi tự sát. Không để những người này tiếp cận với lá ngón.
■ Sau khi đã điều trị ngộ độc ổn định, cần cho các bệnh nhân ngộ độc do tự sát khám và điều trị chuyên khoa tâm thần.
■ Nên chặt bỏ cây lá ngón.
TÀI LIỆU THAM KHẢO:
1. Jujjanawate C., Kanjanapothi D., Panthong A. (2003), “Pharmacological effect and toxicity of alkaloids from Gelsemium elegans Benth”, Journal of Ethnopharmacology, 89, P. 91-95.
2. Martindale (2014), “Midazolam”, The Complete Drug Reference, The Pharmaceutical Press, online version.
3. POISINDEX® Managements (2014), “Plants: Gelsemium”, MICROMEDEX® 2.0 (Healthcare Series), Thomson Reuters.
DỊ ỨNG DỨA
1. ĐẠI CƯƠNG
– Trong thân và vỏ quả dứa có chứa bromelain là một tổ hợp gồm nhiều enzyme tiêu protein (proteolytic) như: ananase, bromelin, infamen, traumanase và các enzyme có tính kháng viêm như peroxydase, photphatase, enzym ức chế protease và các calci hữu cơ.
– Trên thực tế các men trên được chiết xuất từ dứa được ứng dụng trong các công nghệ làm mềm thịt và đang nghiên cứu trong các thuốc điều trị viêm khớp, ung thư, viêm đại tràng…vv tuy nhiên chưa được cơ quan quản lý thuốc và thực phẩm Mỹ phê duyệt.
– Vì bản chất là protein nên có thể gây ra phản ứng dị ứng ở một số người có cơ địa dị ứng thông qua IgE, thậm chí có thể sốc phản vệ và nguy hiểm tính mạng nếu không được phát hiện và xử trí kịp thờ.
– Bromelain không bị mất đi khi quả chín nhưng lại bị biến tính và bất hoạt ở nhiệt độ trên 65°C. Do vậy người bị dị ứng dứa khi ăn quả tươi nhưng sau khi dứa được chế biến và nấu chín thì lại có thê ăn được.
2. NGUYÊN NHÂN
– Dị ứng với bromelain trong dứa thưởng xảy ra ở những người có cơ địa dị ứng hoặc nhạy cảm với thức ăn từ trước. Những người không có cơ địa dị ứng có thể có triệu chứng nhưng rất nhẹ và thoáng qua như cảm giác ngứa tại chỗ..
– Những trường hợp sốc phản vệ thường xảy ra ở người đã biết dị ứng dứa từ trước nhưng vẫn tiếp tục ăn dứa do cố ý hoặc lẫn vào trong thức ăn mà không biết
3. CHẨN ĐOÁN
3.1. Lâm sàng
Ngay sau khi ăn dứa bệnh nhân thấy có cảm giác lạ trong miệng sau đó là ngứa miệng, sẩn ngứa có thể xuất hiện quanh miệng hoặc toàn thân và lan ra rất nhanh
– Da: xung huyết đỏ hoặc nổi ban sẩn dị ứng dạng nốt hoặc dảng mảng. có thể tái lạnh nếu rơi vào tình trạng sốc phản vệ.
– Niêm mạc: ngứa, phù nề: niêm mạc miệng, kết mạc mắt, phù mi mắt. có thể biểu hiện phù mặt kiểu phù Quincke.
– Tiêu hóa: có thể đau quặn bụng kiểu co thắt, ỉa chảy có thể gặp.
– Phổi: các trường hợp nặng có thể gây co thắt phế quản, nghe phổi có rale rít rale ngáy, SpO2 tụt.
– Tim mạch mạch nhanh, huyết áp tụt trong trường hợp sốc phản vệ. Bệnh nhân có cảm giác khó chịu mệt mỏi, hoảng sợ trước đó. Có thể vật vã, hôn mê nếu không được phát hiện và xử trí kịp thời.
3.2. Xét nghiệm
– Nói chung chẩn đoán dị ứng dứa là chẩn đoán dựa vào lâm sàng.
– Các xét nghiệm chỉ sử dụng trong các trường hợp nặng có suy hô hấp hoặc sốc phả vệ để theo dõi điề trị như: Xquang phổi, khí máu động mạch, điện giải, đường máu, ure, creatinin, AST, ALT.
3.3. Chẩn đoán xác định
– Chẩn đoán dị ứng dứa: khi có bất kể triệu chứng nào kể trên
– Chẩn đoán sốc phản vệ do bromelain trong dứa: khi có biểu hiện dị ứng kèm theo tụt huyết áp dưới 90/60 mmHg
3.4. Phân loại mức độ:
– Mức độ nhẹ: nếu dị ứng biểu hiện đơn thuần trên da, niêm mạc
– Mức độ nặng nếu bệnh nhân có co thắt khí phế quản, phù nề thanh môn gây khó thở
– Mức độ rất nặng nếu có sốc phản vệ.
3.5. Chẩn đoán phân biệt
– Chẩn đoán phân biệt với dị ứng với một loại thức ăn khác hoặc thuốc khác nếu bệnh nhân ăn nhiều loại thức ăn hoặc đang dùng thuốc điều trị
– Phân biệt với các bệnh có ban đỏ trên da: viêm da cơ đia, viêm da tiếp xúc, nấm da, bệnh tự miễn
– Các biệt bệnh có co thắt khí phê quản: cơn hen phế quản, đợt cấp COPD, dị vật đường thở
– Các bệnh lý gây tụt huyết áp: suy tim cấp, phù phổi, viêm cơ tim…
4. ĐIỀU TRỊ
4.1. Đảm bảo hô hấp tuần hoàn:
– Nếu bệnh nhân có khó thở:
+ Nằm đầu cao.
+ Thở oxy kính mũi hoặc mask có túi nếu khó thở nhiều.
+ Khí dung thuốc giãn phế quản, corticoid: VD salbutamol (Ventolin), pulmicort, budesonide (Pulmicort),… khi có co thắt phế quản.
+ Truyền thuốc giãn phế quản nếu bệnh nhân không đáp ứng giãn phế quản đường khí dung.
+ Nếu suy hô hấp do phù nề thanh môn nặng hoặc co thắt phế quản nặng không đáp ứng thuốc ® đặt ống nội khí quản, thông khí nhân tạo.
– Nếu bệnh nhân có sốc phản vệ: xử trí theo phác đồ sốc phản vệ của Bộ Y tế: adrenalin tiêm bắp 0,3-0,5 mg/lần, lặp lại sau 5- 15 phút. Nếu không đáp ứng sau có thể dùng đường truyền tĩnh mạch liên tục với liều 2-10 mcg/phút.
4.2. Thuốc
– Diphenhydramin (Dimedrol): 10 mg/lần tiêm bắp, tối đa 50 -80 mg/24 giờ
– Corticoid: methylprednisolon nếu kháng histamine không hiệu quả: 1- 2 mg/kg tiêm tĩnh mạch, có thể đến 125 mg/lần. lặp lại nếu cần thiết.
4.3. Các biện pháp hạn chế hấp thu
– Gây nôn:
+ Nếu bệnh nhân vừa ăn xong có triệu chứng dị ứng đặc biệt ở những người đã có tiền sử dị ứng dứa từ trước có thể gây nôn bằng siro Ipeca
+ Liều dùng: Người lớn:15-30 ml, trẻ em 1-12 tuổi 5ml, trên 12 tuổi dùng liều như người lớn
+ Chống chỉ định nếu bệnh nhân rối loạn ý thức hoặc suy hô hấp vì làm tăng nguy cơ sặc phổi.
– Than hoạt tính:
+ Nếu bệnh nhân đến sớm trước 6 giờ có thể cho than hoạt với liều 1 g/kg cân nặng uống kèm sorbitol với liều gấp đôi liều than hoat
+ Chống chỉ định nếu bệnh nhân rối loạn ý thức, suy hô hấp hoặc trẻ nhũ nhi vì nguy cơ viêm phổi do sặc than hoạt
4.4. Các biện pháp tăng cường đào thải
– Chưa có nghiên cứu nào về than hoạt đa liều cũng như các biện pháp lọc máu trong điều trị dị ứng dứa do vậy các biện pháp này nói chung không được khuyến cáo.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
– Dị ứng dứa thường xảy ra nhanh ngay sau khi ăn nên nói chung dễ được phát hiện
– Triệu chứng thường nhẹ với các biểu hiện trên da và niêm mạc. triệu chứng hết nhanh sau khi dùng kháng histamine và corticoid
– Các trường hợp nặng có suy hô hấp hoặc sốc phản vệ nếu không được phát hiện kịp thời có thể dẫn đến tử vong.
6. DỰ PHÒNG
– Trẻ em khi ăn với dứa lần đầu nên ăn với số lượng ít và được bố mẹ theo dõi sát các dấu hiệu dị ứng ở trên.
– Những người dị ứng dứa không ăn dứa chưa qua chế biến. Nếu nấu chín kỹ bromelain biến tính có thể ăn được mà không có triệu chứng
– Khi bị dị ứng nhanh chóng đưa đến cơ sở y tế gần nhất
– Nếu nghi ngờ sốc phản vệ phải được tiêm adrenalin ngay lập tức theo hướng dẫn của bộ y tế.
TÀI LIỆU THAM KHẢO
1. Huge A Sampson (2012). Food-induced anaphylaxis. Uptodate verson 9.0.
2. Anna Nowak-Wegrzyn (2012). Management and prognosis of an oral allergy syndrome (pollen – food allergy syndrome). Uptodate version 9.0.
3. National Poisons Centre of New Zealand (2013), “Bromelain”, Toxinz poison information.
4. Pavan R, jain S, Shradda, Kumar A (2012), “Properties and therapeutic application of bromelain: A review”, Biotechnol Res Int.
5. Maurer HR (2001), “Bromelain: biochemistry, pharmacology and medical use”, Cell Mol Life Sci. 58 (9), P.1234-45.
6. Taussig SJ, Batkin S (1988) “Bromelain, the enzyme complex of pineapple (ananas comosus) and its clinical application: an update”. J Ethnopharmacol, 22(2), P. 191-203.
NGỘ ĐỘC NỌC CÓC
1. ĐẠI CƯƠNG
Cóc có thể gây độc trong toàn bộ vòng đời của nó, từ trứng, nòng nọc, cóc nhỏ, cóc trưởng thảnh. Tuyến độc của cóc nằm bao phủ toàn bộ ỏ da, ỏ tuyến mang tai. Khi bị đe dọa cóc có thể tăng áp lực trong tuyến và phun nọc thành tia cách xa vài mét. Độc tố của cóc là một phức họp, thay đổi theo loài nhưng chủ yếu được chia thành hai nhóm: các amin (adrenaline, noradrenaline, bufotenin, dihidrobufotenin, bufotionin) và các dẫn suất của steroid (cholesterol, ergosterol, g-sistosterol, bufotoxin, bufadienolid, argentinogenin, bufalin, bafarenogin, bufotalin, bufotalinin…). Trong đó chất bufodienolid và bufotoxin có cơ chế tác dụng giống như digitalis. Tăng kali máu là dấu hiệu nặng và là yếu tố tiên lượng tử vong. Bufotenin, dihidrobufotenin, bufotionin gây ảo giác. Indolealkylamin có tác dụng gây ảo giác, co cơ tử cung và co thắt ruột.
Nọc cóc được hấp thu tốt qua đường tiêu hóa, nồng độ đỉnh đạt sau 6 giờ, thể tích phân bố lớn (5-10l/kg), tăng lên ở người béo và người già. Nọc cóc chuyển hóa ở gan rất ít và đào thải nguyên vẹn qua nước tiểu. thời gian bán thải từ 30-40 giờ và tăng lên khi bệnh nhân suy thận.
2. NGUYÊN NHÂN
– Nhiễm độc toàn thân xảy ra khi ăn thịt cóc, gan và trứng cóc, trẻ em liếm cóc, cầm cóc khi da bị tổn thương hay ngậm cóc vào miệng. Dùng thuốc cường dương có thành phần chiết xuất từ nọc cóc, cây có digitalis.
– Khi da bị tổn thương mà ta cầm cóc có thể gây ngộ độc. Nọc cóc phun vào mắt gây nguy hiểm.
3. CHẨN ĐOÁN
3.1. Triệu chứng
– Thời gian xuất hiện triệu chứng: Sau ăn các triệu chứng xuất hiện muộn 1-2 giờ. Đầu tiên là các triệu chứng tiêu hóa, sau đó đến triệu chứng thần kinh và các triệu chứng khác, triệu chứng tim mạch xuất hiện muộn sau 6 giờ và tăng kali máu xuất hiện sau ăn 12 giờ. Các loạn nhịp nặng đe dọa tử vong thường xuất hiện trong vòng 24 giờ sau ăn. Nếu được điều trị các triệu chứng được cải thiện trong vòng 1-4 giờ nhưng phải sau 13 giờ mới ổn định vì nọc cóc có chu kỳ gan ruột, triệu chứng có thể tái phát sau 3-24 giờ sau điều trị, có thể kéo dài 8 ngày khi bệnh nhân bị suy thận.
– Tiêu hóa: buồn nôn, nôn, tăng tiết nước bọt, đau bụng, bụng chướng, chán ăn, táo bón
– Tim mạch: nhịp chậm, ngừng xoang, bloc xoang nhĩ, bloc nhĩ thất mọi cấp độ rất thường gặp. Gặp đủ mọi loạn nhịp ngoại trừ nhịp nhanh trên thất.
- Độ bloc nhĩ thất tăng cùng với mức độ ngộ độc. khoảng QT kéo dài, đoạn ST chênh xuống tương ứng với khoảng QT ngắn, tụt huyết áp, suy tim, ngừng tim.
- Ở trẻ em: gặp nhịp chậm, ngừng xoang nhĩ (dấu hiệu nặng ở trẻ nhỏ), rối loạn dẫn truyền, bloc nhĩ thất độ I.
- Ở người lớn: Loạn nhịp thất: ngoại tâm thu thất một ổ hay nhiều ổ, nhịp nhanh thất, nhịp nhanh thất 2 hướng (bidirectional tachycardia), rung thất.
- Loạn nhịp nhĩ gồm: ngoại tâm thu nhĩ, nhanh nhĩ, ít gặp flutter nhĩ và rung nhĩ. Bloc nhĩ thất độ I, độ II, độ III, Mobitz type I hiếm gặp hơn là Mobitz 2, bloc nhánh.
- Tụt huyết áp
– Thần kinh:
- Đau đầu, ngủ gà, chóng mặt, thờ ơ, sững sờ, yếu cơ, mất ngủ, kích thích, ngất, dị cảm, run, sảng, ảo giác, co giật, hôn mê. Đau dây thần kinh V (một phần ba dưới của mặt).
– Điện giải: tăng kali (triệu chứng ngộ độc nặng), giảm magie, tăng canci, giảm kali (hiếm gặp) thường gặp ở ngộ độc mạn.
– Hô hấp: thở nhanh, thiếu oxy.
– Mắt: rối loạn về màu sắc (nhìn mọi vật có màu vàng hoặc xanh lá cây, ít gặp hơn là màu nâu, đỏ, trắng, xanh da trời). Chói mắt, nhìn thấy quầng, nhìn đôi, sợ ánh sáng, giảm nhãn áp.
– Loạn nhịp thất và tăng kali máu có tiên lượng xấu. Không có kháng thể kháng digoxin (Digoxin Fab) thì nhịp nhanh thất có thể gây tử vong 50% và nhịp nhanh thất hai hướng thì hầu hết tử vong.
3.2. Cận lâm sàng
Định lượng glcosid tim sau ăn từ 6-8 giờ (không làm sớm hơn vì chưa đạt nồng độ đỉnh).
Điện giải đồ (chú ý kali máu, lúc đầu nồng độ kali có thể bình thường hoặc giảm, sau đó tăng sau khoảng 12 giờ), ure, đường, creatinin, khí máu động mạch.
3.3. Chẩn đoán mức độ của ngộ độc
Bảng 26.1: Mức độ nặng của ngộ độc nọc cóc
|
Ngộ độc nhẹ |
Ngộ độc trung bình |
Ngộ độc nặng |
| Đau bụng | Rối loạn thị lực | Loạn nhịp đặc biệt loạn nhịp thất |
| Buồn nôn | Chóng mặt | Tăng kali |
| Nôn | Mệt mỏi | Ngất |
| Chán ăn | Lẫn lộn | Hôn mê |
| Tử vong |
3.4. Chẩn đoán xác định
Có ăn thịt cóc, gan, trứng cóc hoặc các sản phẩm từ cóc.
Có triệu chứng ngộ độc.
3.5. Chẩn đoán phân biệt: với ngộ độc các thuốc chẹn kênh canci, chẹn beta, thuốc chủ vận alpha (clonidine) cũng gây bệnh cảnh nhịp chậm, giảm huyết áp. Cần xét nghiệm digoxin máu để phân biệt.
4. ĐIỀU TRỊ
Bao gồm các biện pháp hồi sức, điều trị đặc hiệu và các phương pháp thải độc
4.1. Các biện pháp hồi sức
■ Đảm bảo hô hấp, tuần hoàn: thở oxy, đặt nội khí quản, thở máy khi cần
■ Điều trị nhịp chậm: Atropin. Liều người lớn 0,5-1mg TMC mỗi 5 phút. Trẻ em 0,02mg/kg mỗi 5 phút, liều tối đa là 1 mg ở trẻ em, 2 mg ở người lớn.
■ Magie sulfat chỉ định khi nhịp nhanh thất và các loạn nhịp thất ngay cả trường hợp magie máu bình thường. Liều trẻ em: 100-200 mg/kg (dung dịch 50%), pha vào 100 ml truyền TM từ 1-10 phút, tối đa 2g.. Người lớn 2g pha trong 100 ml truyền TMC từ 1-10 phút.Chống chỉ định: nhịp chậm, block AV
■ Điều trị ngoại tâm thu thất bằng Lidocain: liều người lớn 1-1,5 mg/kg bolus tĩnh mạch , sau đó duy trì liều 1-4mg/phút, có thể dùng liều bolus lần 2 sau lần một 15 phút. Trẻ em bolus liều 1mg/kg, duy trì 30-50 mcg/phút.
■ Điều trị các nhịp nhanh thất, loạn nhịp dai dẳng bằng Phenytoin liều: trẻ em liều 1,5mg/kg TMC trong 5 phút, sau 5 phút có thể nhắc lại, tối đa 15 mg/kg. Người lớn: 100 mg TMC trong 5 phút, sau 5 phút có thể nhắc lại, tối đa 15 mg/kg. Chống chỉ định của phenyltoin là bloc nhĩ thất độ II, III.
■ Không dùng các thuốc chống loạn nhịp nhóm IA và IC do tác dụng trên dẫn truyền nhĩ-thất. Khi có loạn nhịp nặng ảnh hưởng huyết động có thể đặt máy tạo nhịp tạm thời.
■ Điều trị tăng kali máu:
– Lúc đầu có thể kali máu giảm hoặc bình thường, tăng kali có thể xuất hiện muộn tới 12 giờ. Kali máu > 5 mEq/l nên được điều trị bằng kháng thể kháng digoxin. Nếu không có digoxin Fab dùng insulin-glucose ưu trương, bicarbonate, và Albuterol. Không dùng canxi vì có thể gây loạn nhịp.
– Insulin nhanh: 10 UI pha trong 50 ml glucose 50% truyền tĩnh mạch nhanh, trẻ em 0,1UI/kg pha trong 5ml/kg glucose 10%, bắt đầu có tác dụng trong 15 phút và kéo dài 6-8 giờ.
– Albuterol (salbutamol): 10-20 mg khí dung trong vòng 15 phút hoặc 0,5 mg pha trong 100 ml glucose 5% truyền TM trong 15 phút (sau 15 phút có tác dụng và kéo dài 3-6 giờ).
– Natribicarbonate: truyền 2-4mEq/phút.
– Natripolystyren sufonate: 25-50 mg pha trong 100 ml sorbitol 20% uống hoặc 50g trong 200 ml sorbitol 30% thụt gữi hậu môn.
– Lọc máu: thận nhân tạo nếu huyết động ổn định hoặc lọc máu liên tục nếu huyết động không ổn định.
■ Điều trị toan chuyển hóa: truyền bicarbonate cho đến khi bình thường hóa nồng độ bicarbonate huyết thanh và cần theo dõi kali.
■ Đặt máy tạo nhịp trong trường hợp không đáp ứng với thuốc điều trị chống loạn nhịp
■ Khi không có kháng thể kháng digoxin, điều trị hồi sức là quan trọng nhất, cần theo dõi chặt chẽ điện tim, huyết áp, điện giải đồ, khí máu động mạch
4.2. Điều trị đặc hiệu: kháng thể kháng digoxin (Digoxin Fab):
■ Chỉ định:
– Huyết động không ổn định
– Loạn nhịp đe dọa tính mạng, nhịp chậm nặng, nhịp nhanh thất, rung thất, vô tâm thu, bloc nhĩ thất dộ II,III, mobitz II,
– Kali máu > 5 mEq/l
– Có bằng chứng của thiếu máu tạng (suy thận, rối loạn ý thức)
– Nồng độ digoxin máu sau uống 6 giờ >20 nmol/l (15,6ng/ml)
■ Liều và cách dùng:
– Khi ngộ độc nặng có rối loạn huyết động thì liều từ 10-20 lọ (400-800 mg)). Bắt đầu 10 lọ truyền trong vòng 30-60 phút, nếu cải thiện triệu chứng cho thêm 10 lọ nữa.
– Trong trường hợp sắp ngừng tuần hoàn thì cần truyền tĩnh mạch nhanh
– Nhắc lại liều trong vòng vài giờ nếu triệu chứng tái lại hoặc không cải thiện.
– Điều trị theo kinh nghiệm: nếu bệnh nhân có huyết động ổn định dùng 5 ống, nếu tụt huyết áp dùng 10 ống. Nhắc lại liều 5 ống mỗi 30 phút cho tới khi ổn định.
– Cách pha một liều trong 100 ml natriclorua 0,9% truyền trong 30 phút.
– Một số lưu ý: Nếu ngừng tim thì tiêm tĩnh mạch 20 ống digoxin Fab đồng thời với cấp cứu ngừng tuần hoàn.
– Nồng độ digoxin sau dùng digoxin Fab trong máu vẫn cao vì các biện pháp đo nồng độ digoxin đều đo cả hai nồng độ digoxin tự do và digoxin gắn Fab
■ Không dùng canci để điều trị tăng kali máu vì digoxin đã làm tăng canci trong tế bào cơ tim.
4.3. Các phương pháp tăng thải độc
■ Than hoạt: 1-2g/kg ở trẻ em, người lớn 50-100g. Có thể cho than hoạt đa liều vì digitalis có chu trình gan ruột và ruột – ruột.
■ Cholestyramin: có tác dụng làm ngừng quá trình tái hấp thu digoxin tại chu trình trên. Liều 4 gam chia 2 lần.
■ Đặt xông dạ dày và rửa dạ dày: không dùng nhất là khi có loạn nhịp vì có thể gây ra nhịp nhanh thất và vô tâm thu.
■ Rửa ruột toàn bộ: không được khuyên dùng
■ Mắt: bị nọc cóc bắn vào: rửa bằng nước muối hoặc nước sạch trong 15 phút, sau đó gửi khám chuyên khoa mắt.
■ Các biện pháp lọc máu ngoài cơ thể không làm tăng đào thải được digoxin bao gồm lọc máu hấp phụ, lọc máu ngắt quãng. Tuy nhiên thực tế cho thấy vài trường hợp thành công khi phối hợp giữa digoxin fab với thay huyết tương ở bệnh nhân suy thận.
■ Theo dõi:
Theo dõi bệnh nhân chặt chẽ điện tim trong vòng 12-24 giờ vì các triệu chứng có thể xuất hiện muộn.
Điện giải đồ: kali máu
Suy thận
Đo nồng độ glycosid tim
Rối loan màu: nhìn thấy màu vàng,màu như cầu vồng
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Phụ thuộc vào mức độ của ngộ độc, vào mức độ loạn nhịp thất, kali máu >5. tụt huyết áp.
6. DỰ PHÒNG
Không nên ăn thịt cóc và các sản phẩm làm từ cóc.
TÀI LIỆU THAM KHẢO
1. Nguyễn Đạt Anh, Đặng Quốc Tuấn (2012), “Các bất thường điện giải”, Hồi sức cấp cứu tiếp cận theo các phác đồ, NXB khoa học kỹ thuật, Tr. 285-295. (Biên dịch từ sách “The washington manual of critical care”).
2. Christy L, Mc Cowan (2004), “Lizards, Newts and Toads”, Medical toxicology, 3rd edition, Lippincott Williams &Wilkins, P. 1538-1542.
3. Mary Ann Howlan (2011), “Digoxin-Specific Antibody Fragments (Fab)”, Goldfrank’s Toxicologic Emergencies, 9th edition, McGraw-Hill, P. 946-951.
4. Murray L., Daly F., Little M., Cadogan M. (2011), “Digoxin: acute overdose”, Toxicology handbook, 2nd edition, Churchill Livingstone Australia, P. 222-226.
5. National poisons centre of New Zealand (2014), “Toad”, Toxinz poison information.
6. Sakate M, Lucas De Oliveira PC (2000), “Toad envenoming in dogs: effects and treatement”, J Venom.Anim. Toxins vol 6 n.1, Botucatu.
7. Thomas E, Kearnay (2006), “Digoxin specific antibody”, Poisoning & drug overdose, 5th edition, McGraw-Hill.
NGỘ ĐỘC ACONITIN
1. ĐẠI CƯƠNG VỀ CÂY Ô ĐẦU VÀ ACONITIN
a) Cây ô đầu
Cây ô đầu còn có tên khác là phụ tử, củ gấu tàu, củ ấu tàu, củ gấu rừng
Tên khoa học: Aconitum fortunei Hemsl. Họ: Hoàng liên (Ranunculaceae).
Cây ô đầu mọc hoang và được trồng ở các vùng núi cao biên giới phía Bắc như Lào Cai, Hà Giang, Cao Bằng,…. Tại các tỉnh biên giới thường có bán củ ô đầu do nhân dân ta tự trồng hoặc nhập từ Trung Quốc ở dạng củ tươi hoặc đã sơ chế.
b) Đặc điểm độc tố aconitin
– Tất cả các thành phần của cây đều chứa độc tố và hàm lượng cao nhất ở rễ củ. Độc tố của cây ô đầu gồm nhiều loại alcaloid: Aconitin, picroaconitin, isoaconitin, benzaconitin, caconin, neopellin, eolin, napellin, mesaconitin, ipaconitin và một số chất khác, trong đó aconitin là độc tố chủ yếu. Trong rễ củ chứa 0,17 – 0,28% aconitin.
– Cơ quan đích: Hệ tim mạch, hệ thần kinh trung ương và hệ tiêu hóa.
– Cơ chế tác dụng: Aconitin gắn vào kênh natri phụ thuộc điện thế ở vị trí số 2 của thụ thể, làm mở kênh natri kéo dài và dòng natri liên tục đi vào trong tế bào, làm chậm quá trình tái cực, qua đó dễ xuất hiện các kích thích sớm, các loạn nhịp nhanh dễ xuất hiện. Tuy nhiên trong thành phần cây có các alkaloid khác có thể có tác dụng ức chế với nhịp dẫn tới các dạng nhịp chậm.
– Độc tính: Liều gây tử vong đối với người lớn khoảng 5 mg aconitin. Rối loạn tim mạch nặng xảy ra ở liều 2 mg aconitin.
2. NGUYÊN NHÂN NGỘ ĐỘC
Trong y học cổ truyền, ô đầu dùng làm thuốc an thần, điều trị viêm dây thần kinh, giảm đau do viêm khớp, viêm dây thần kinh, bệnh gut, đau răng, đau đầu.
Ngộ độc aconitin của ô đầu chủ yếu do uống quá liều thuốc nam, thuốc bắc có ô đầu, uống nhầm thuốc có ô đầu dùng xoa bóp ngoài da để điều trị giảm đau do viêm dây thần kinh và bệnh thấp khớp hoặc ăn phải rễ cây này do nhầm lẫn với cây cần tây, củ cải…. Ngộ độc ô đầu còn do ăn cháo ô đầu khi chế biến không đúng cách. Ngộ độc có thể xảy ra khi để da tiếp xúc lâu với lá ô đầu.
3. CHẨN ĐOÁN
a) Lâm sàng
Ngộ độc aconitin diễn ra rất nhanh. Các triệu chứng có thể xuất hiện ngay hoặc sau vài giờ sau khi uống phải dịch chiết của cây ô đầu hay ăn phải rễ, lá cây này (phụ thuộc vào liều lượng).
– Triệu chứng đầu tiên: tê miệng và lưỡi, tê cóng đầu chi, sau vài giờ chảy đờm rãi, buồn nôn, nôn, ỉa chảy, khó thở. Co giật, mất tri giác, hạ thân nhiệt có thể xảy ra. Triệu chứng đặc trưng là mất cảm giác toàn cơ thể và rối loạn tim mạch.
– Rối loạn tim mạch: Rối loạn dẫn truyền, nhịp tim nhanh, xuất hiện loạn nhịp tim đa dạng, đa hình thái: nhịp chậm, block nhĩ thất các cấp độ, ngoại tâm thu (NTT) nhĩ, NTT thất nhịp đôi, nhịp nhanh thất, xoắn đỉnh…. Mặc dù loạn nhịp tim sẽ hết trong vòng 24 giờ sau ngộ độc, nhưng sự thay đổi điện tim kéo dài trong vài ngày sau đó. Các triệu chứng rối loạn tim mạch chỉ kéo dài 24 – 48 giờ, nhưng những rối loạn hệ thần kinh (đặc biệt là mệt mỏi) kéo dài tới vài tuần. Có thể rối loạn trung khu điều nhiệt.
– Tử vong thường xảy ra sau 6 giờ kể từ khi aconitin thâm nhập vào cơ thể. Nguyên nhân tử vong là do loạn nhịp tim, co cứng cơ tim và liệt trung khu hô hấp.
– Nếu bệnh nhân sống sót sau 24 giờ, tiên lượng thường là tốt vì khi đó độc tố bị chuyển hóa và thải ra ngoài.
b) Cận lâm sàng
– Điện tâm đồ, xét nghiệm khí máu, chất điện giải.
– Thu thập mẫu cây, củ còn sót lại, dịch nôn, dịch rửa dạ dày. Phân tích aconitin bằng sắc ký lớp mỏng hoặc sắc ký khí gắn khối phổ.
c) Chẩn đoán:
Chẩn đoán ngộ độc aconitin dựa vào:
– Triệu chứng đặc chưng: tê miệng và lưỡi, chảy đờm rãi, tê cóng đầu chi, mất cảm giác toàn cơ thể, loạn nhịp tim, co giật và suy hô hấp.
– Điện tâm đồ là thăm dò quan trọng nhất vừa giúp cho chẩn đoán, vừa hướng dẫn điều trị.
– Xét nghiệm khí máu, chất điện giải và điện tâm đồ rất có ích để chẩn đoán mức độ ngộ độc và tiến hành các bước xử trí tiếp theo đối với bệnh nhân.
– Hoàn cảnh ngộ độc (uống rượu có ngâm củ ô đầu, uống nhầm rượu có ô đầu dùng cho xoa bóp ngoài,…). Phân tích độc chất tại các cơ sở có trang thiết bị và cán bộ chuyên khoa.
d) Chẩn đoán phân biệt
– Ngộ độc các cây có chứa glycosid tim (cây trúc đào, cây thông thiên, cây đai vàng, dây càng của, cây sừng trâu, sừng bò,…).
– Ngộ độc các thuốc glycosid tim khi dùng quá liều hoặc nhầm với thuốc khác.
4. ĐIỀU TRỊ
a) Nguyên tắc điều trị
– Ngăn chặn chất độc tiếp tục hấp thu vào máu, loại trừ ra khỏi đường tiêu hóa, da và niêm mạc.
– Duy trì chức năng tim mạch, hô hấp và điều trị triệu chứng.
b) Điều trị cụ thể
– Gây nôn: nếu được phát hiện sớm trước 2 giờ sau ăn, bệnh nhân chưa nôn, tỉnh táo và không co giật.
– Rửa dạ dày, than hoạt (xem bài nguyên tắc chẩn đoán và xử trí ngộ độc cấp).
– Rửa vùng da có tiếp xúc với ô đầu bằng xà phòng.
– Nếu có co giật: Tiêm tĩnh mạch diazepam 10mg, nhắc lại đến khi hết co giật
– Đảm bảo hô hấp. Nếu bệnh nhân hôn mê, co giật phải đặt nội khí quản, thở oxy hoặc thở máy.
– Nếu nhịp tim chậm < 60 lần/phút: atropin 0,5 mg/lần, tiêm tĩnh mạch, nhắc lại đến khi đạt hiệu quả hoặc đạt liều 2 mg. Nếu không đáp ứng atropin hoặc nhịp chậm kèm tụt huyết áp thì dùng adrenalin truyền tĩnh mạch: liều khởi dầu 0,02 μg/kg/phút, điều chỉnh theo đáp ứng.
– Xylocain (lidaocain): là thuốc đầu tay, đặc biệt xóa các ngoại tâm thu thất nguy hiểm: ngoại tâm thu thất đa ổ, nhịp đôi, chùm, cơn nhịp nhanh thất, xoắn đỉnh,…: liều khởi đầu: 1-1,5 mg/kg cân nặng tiêm tĩnh mạch, nhắc lại sau 5-10 phút nếu chưa đạt mục đích, sau 3 lần tiêm thì chuyển truyền tĩnh mạch duy trì. Liều truyền tĩnh mạch từ 1 mg/kg tới 4 mg/kg/ giờ. Cần theo dõi điện tim liên tục và bắt đầu giảm liều xylocain ngay khi hết các loạn nhịp nguy hiểm tránh quá liều xylocain gây trụy mạch.
– Amiodaron (Cordaron): Nhịp nhanh thất một dạng có huyết động ổn định. Nhịp nhanh thất hoặc rung thất dai dẳng sau dùng sốc điện và adrenalin. Thận trọng dùng khi bệnh nhân đang dùng các thuốc có tác dụng kéo dài QT, ví dụ kháng sinh nhóm fluoroquinolone, macrolide hoặc azole. Liều dùng:
+ Rung thất, nhịp nhanh thất vô mạch không đáp ứng với hồi sinh tim phổi, sốc điện và thuốc vận mạch: liều 300mg (5mg/kg) pha trong 20ml glucose 5%, tiêm tĩnh mạch qua đường truyền, sau đó xả nhanh dịch truyền, có thể nhắc lại sau đó ít nhất 15 phút với liều 150mg, cách pha và tiêm tương tự.
+ Nhịp nhanh thất không có tụt huyết áp: truyền tĩnh mạch 150mg trong 10 phút, nhắc lại nếu cần, liều kế tiếp 1mg/phút trong 6 giờ, sau đó 0,5mg/ph. Liều tối đa trong 24 giờ không quá 2,2 gam.
– Duy trì huyết áp và chất điện giải ở mức bình thường bằng truyền dịch. Nếu thân nhiệt giảm, cần nâng nhiệt độ cơ thể lên từ từ.
5. DỰ PHÒNG
– Độc tố aconitin trong củ gấu tàu rất độc nên tuyệt đối không tự ý sử dụng.
– Không dùng phụ tử qua đường ăn, uống, chỉ nên dùng ngoài da.
– Phụ tử chế (củ gấu tàu đã làm giảm độc tính) cũng có thể gây ngộ độc.
– Các loại rượu ngâm gấu tàu dùng để xoa bóp phải dán nhãn rõ ràng, cất giữ nơi an toàn, xa tầm tay trẻ em và để tránh nhầm lẫn khi sử dụng.
TÀI LIỆU THAM KHẢO
1. Trần Công Khánh, Phạm Hải (2004), Cây độc ở Việt Nam, NXB y học, Hà Nội.
2. Đỗ Tất Lợi (2004), Những cây thuốc và vị thuốc Việt Nam, NXB y học, Hà Nội.
3. IPCS-INTOX (2002), Plants, Canada.
4. Martindale: The Complete Drug Reference (2015), Amiodaron, The Pharmaceutical Press.
5. POISINDEX®Managements (2015), “Plants-aconitum”, Toxicology details – MICROMEDEX®, Truven Health Analytics Inc.
6. Robert W. Neumar, Chair; Charles W. Otto et al (2010), “Part 8: Adult Advanced Cardiovascular Life Support 2010, American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”, Circulation, 122[suppl 3]: S729-S76.
Phần 2.4. Các chất ma túy, lạm dụng
NGỘ ĐỘC RƯỢU ETHANOL
1. ĐẠI CƯƠNG
Ngộ độc rượu cấp có thể gây hôn mê, suy hô hấp và tử vong. Các trường hợp bệnh nhân nặng thường do uống nhiều hoặc có các chiến chứng như chấn thương, hạ đường huyết,…. Cần phân biệt ngộ độc rượu ethanol với các rượu khác đặc biệt là methanol và ethylen glycol.
2. NGUYÊN NHÂN
Thường do uống quá nhiều rượu, bia; một số ít do tự tử bằng rượu hoặc các sản phẩm từ rượu.
3. CHẨN ĐOÁN
3.1. Loại rượu uống:
– Có thể giúp định hướng nếu bệnh nhân uống các loại rượu thực phẩm hoặc bia có nguồn gốc rõ ràng.
3.2. Lâm sàng
Ngộ độc rượu cấp gây ra nhiều rối loạn tâm thần và thực thể. Thường do uống quá nhiều rượu, liều gây độc thay đổi tùy thuộc mỗi cơ thể, thường rất cao ở người nghiện rượu. Trên lâm sàng thường có các triệu chứng qua các giai đoạn và tổn thương ở nhiều cơ quan khác nhau:
+ Giai đoạn kích thích: Sảng khoái, hưng phấn thần kinh (vui vẻ, nói nhiều), giảm khả năng tự kiềm chế (mất điều hòa, kích thích, hung hãn). Vận động phối hợp bị rối loạn: đi đứng loạng choạng.
+ Giai đoạn ức chế: Tri giác giảm dần, giảm khả năng tập trung, lú lẫn. Phản xạ gân xương giảm, trương lực cơ giảm. Giãn mạch ngoại vi.
+ Giai đoạn hôn mê: Hôn mê, thở yếu hoặc ngừng thở dẫn đến suy hô hấp, viêm phổi sặc. Giãn mạch, tụt huyết áp, rối loạn nhịp tim, trụy mạch. Hạ thân nhiệt. Hạ đường huyết. Co giật, tiêu cơ vân, rối loạn điện giải, toan chuyển hóa.
Bảng 28.1: Đối chiếu nồng độ ethanol máu và triệu chứng lâm sàng ở người không nghiện rượu
|
Nồng độ ethanol huyết thanh (mg/dL) |
Triệu chứng lâm sàng |
|
20 – 50 |
Rối loạn ức chế, kích thích nghịch thường, cảm xúc không ổn định, thích giao du với người khác, hưng cảm, nói nhiều. |
|
50 – 100 |
Chậm đáp ứng, giảm khả năng phán xét, mất điều hòa vận động biên độ nhỏ, loạn vận ngôn. |
|
100 – 200 |
Nhìn đôi, bạo lực, mất định hướng, lẫn lộn, vô cảm, sững sờ, giãn mạch. |
|
200 – 400 |
Ức chế hô hấp, mất các phản xạ bảo vệ đường thở, giảm thân nhiệt, đái ỉa không tự chủ, tụt huyết áp, hôn mê. |
|
> 400 |
Truỵ tim mạch, tử vong. |
3.2. Cận lâm sàng
Xét nghiệm cần thiết để chẩn đoán, theo dõi ngộ độc rượu ethanol:
+ Định lượng nồng độ ethanol (khuyến cáo nên làm thêm methanol trong máu, do thường có ngộ độc phối hợp)
+ Áp lực thẩm thấu máu: đo trực tiếp bằng máy đo.
+ Khoảng trống ALTT = áp lực thẩm thấu (ALTT) đo được – ALTT ước tính (ALTT máu ước tính = Na x 2 + Ure (mmol/L) + Glucose (mmol/L).
+ Khoảng trống ALTT tăng nếu >10 mOsm/kg, ở đây là do rượu gây nên, tuy nhiên không cho biết cụ thể là do methanol, ethanol hay glycol.
+ Ước tính nồng độ rượu thông qua khoảng trống áp lực thẩm thấu (Nồng độ rượu ước tính = 4,6 x khoảng trống áp lực thẩm thấu (mg/dL), chỉ có thể áp dụng được khi trong máu chỉ có ethanol đơn thuần.
Kết hợp khoảng trống thẩm thấu và khí máu trong chẩn đoán và theo dõi: trong ngộ độc ethanol đơn thuần thì khoảng trống thẩm thấu giảm dần trờ về 0 và đồng thời khí máu không có nhiễm toan chuyển hóa (nếu có thường là nhẹ, do nhiễm toan xe tôn hoặc toan lactic).
Xét nghiệm cơ bản: khí máu, công thức máu, urê, đường, creatinin, điện giải, AST, ALT, CPK, điện tim, tổng phân tích nước tiểu giúp đánh giá tình trạng các cơ quan và tiên lượng tình trạng ngộ độc.
Các xét nghiệm khác để tìm tổn thương cơ quan khác hoặc biến chứng: x- quang phổi, CT-scanner sọ não, siêu âm bụng, nội soi tiêu hóa…
3.3. Chẩn đoán xác định
Dựa vào hỏi bệnh có uống rượu, các biểu hiện lâm sàng và xét nghiệm như đã nói trên.
3.2. Chẩn đoán phân biệt
– Ngộ độc methanol: Toan chuyển hóa thực sự thường do chất chuyển hóa format gây nên; khoảng trống ALTT lúc đầu tăng, khí máu bình thường, sau đó giảm dần nhưng đồng thời toan chuyển hóa xuất hiện và tăng dần, kết thúc là tử vong hoặc di chứng hoặc hồi phục nếu điều trị đúng và kịp thời. Định lượng có methanol trong máu.
– Hôn mê do đái tháo đường: Tiền sử, hôn mê do tăng ALTT kèm tăng đường huyết; hôn mê hạ đường huyết hoặc do nhiễm toan.
– Hôn mê do ngộ độc thuốc an thần, gây ngủ: tiền sử dùng thuốc, hôn mê sâu yên tĩnh, xét nghiệm tìm thấy độc chất trong dịch dạ dày, nước tiểu.
– Rối loạn ý thức do các nguyên nhân khác nhau: nhiễm trùng thần kinh trung ương, xuất huyết nội sọ…
4. ĐIỀU TRỊ
Nguyên tắc: Ổn định bệnh nhân và điều trị các triệu chứng, biến chứng.
4.1. Điều trị cụ thể
Ngộ độc mức độ nhẹ:
+ Nghỉ ngơi yên tĩnh.
+ Truyền dịch, truyền glucose và vitamin nhóm B.
Ngộ độc mức độ nặng:
+ Hôn mê sâu, co giật, ứ đọng đờm rãi, tụt lưỡi, suy hô hấp, thở yếu, ngừng thở: nằm nghiêng, đặt canun miệng, hút đờm rãi, thở ôxy, đặt nội khí quản, thở máy với chế độ tăng thông khí (tùy theo mức độ).
+ Tụt huyết áp: truyền dịch, thuốc vận mạch nếu cần.
+ Dinh dưỡng: Truyền glucose 10-20% nếu hạ đường huyết, (truyền glucose ưu trương để bổ sung năng lượng), có thể bolus ngay 25-50 g đường 50-100 mL loại glucose 50% nếu hạ đường huyết ban đầu.
+ Vitamin B1 tiêm bắp 100-300mg (người lớn) hoặc 50mg (trẻ em), trước khi truyền glucose.
+ Nôn nhiều: tiêm thuốc chống nôn, uống thuốc bọc niêm mạc dạ dày, tiêm thuốc giảm tiết dịch vị, bù nước điện giải bằng truyền tĩnh mạch.
+ Tiêu cơ vân: truyền dịch theo CVP, cân bằng điện giải, đảm bảo nước tiểu 150 – 200 mL/giờ.
+ Hạ thân nhiệt: ủ ấm.
+ Lưu ý phát hiện và xử trí chấn thương và biến chứng khác.
Tẩy độc và tăng thải trừ chất độc:
+ Đặt sonde dạ dày và hút dịch nếu bệnh nhân đến trong vòng 1 giờ và bệnh nhân nôn ít. Bệnh nhân đến muộn hơn nhưng uống số lượng lớn vẫn có thể cân nhắc hút.
+ Tăng thải trừ: trường hợp nặng thở máy thải trừ nhanh ethanol, thận nhân tạo có tác dụng nhưng không cần thiết; có thể cân nhắc chỉ định trong các trường hợp: suy thận, tiêu cơ vân, toan chuyển hóa, rối loạn điện giải nặng.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Nhẹ và nhanh ổn định nếu ngộ độc nhẹ, được điều trị sớm và đúng.
Nặng nếu hôn mê sâu, có tụt huyết áp, thiếu oxy kéo dài, ngộ độc phối hợp (methanol), kèm theo nhiều biến chứng nặng như: chấn thương, suy thận, tiêu cơ vân… điều trị muộn.
5.2. Biến chứng
Biến chứng sớm, trực tiếp: hôn mê, suy hô hấp, tụt huyết áp, hạ thân nhiệt, hạ đường máu, chấn thương, sặc phổi, viêm phổi, tiêu cơ vân, suy thận, viêm dạ dày, rối loạn nước, điện giải, toan máu.
VI. PHÒNG BỆNH
1. Cá nhân
– Tốt nhất không nên uống nếu không kiểm soát được.
– Lưu ý các đối tượng không nên uống rượu: trẻ em và vị thành niên, phụ nữ (đặc biệt phụ nữ óc thai, cho con bú), làm các động tác tinh vi (VD lái xe, vận hành máy móc), người không kiểm soát được số lượng uống, mới bỏ rượu, đang dùng thuốc hoặc đang bị bệnh (phải hỏi bác sỹ).
– Uống đúng lúc: chỉ nên uống nếu sau đó sẽ nghỉ ngơi, sau giờ làm việc và ít đi lại.
– Uống ít (căn cứ số lượng, tác dụng: vẫn tỉnh táo, phán xét, nói rõ nét và đi lại vững). Nên xác định chỉ uống số lượng rượu trong khả năng của bản thân và cố gắng tuân thủ. Người Việt Nam trưởng thành uống không quá 50ml rượu 40 độ hoặc không quá 400ml bia loại 5 độ.
– Trong cuộc rượu nên có thêm những người uống ít rượu như bản thân tham gia cùng.
– Ăn đầy đủ trước, trong và ngay sau uống.
– Giữ ấm, tránh lạnh nếu trời lạnh.
– Không lái xe, vận hành máy móc, lao động đặc biệt có nguy cơ với sức khỏe (ngã, tai nạn,…)
– Chọn loại rượu/bia, thực phẩm an toàn.
TÀI LIỆU THAM KHẢO
1. Nguyễn Quốc Anh, Ngô Quý Châu (2012), “Hướng dẫn chẩn đoán và điều trị bệnh nội khoa”, NXB Y học, Hà Nội.
2. Nguyễn Trung Nguyên (2012), “Ngộ độc cấp ethanol và methanol”, Chống độc cơ bản, NXB Y học, trang 121-138.
3. Edward J., Katherine M., Laurie B.G. (2001), “Ethanol”, Clinical toxicology, WB. Saunders company, P. 605-612.
NGỘ ĐỘC RƯỢU METHANOL
1. ĐẠI CƯƠNG
Methanol thường được gọi là cồn công nghiệp, thường có nhiều công dụng khác nhau: làm sơn, dung môi… tuy nhiên chất này rất độc với cơ thể và hoàn toàn không được dùng làm rượu thực phẩm như ethanol.
Methanol được hấp thu nhanh chóng và hoàn toàn qua đường tiêu hóa, thể tích phân bố 0,7L/kg, không gắn với protein huyết tương. Phần lớn được chuyển hóa qua gan nhưng chậm. Bản thân chất mẹ methanol tác dụng giống ethanol (các biểu hiện kiểu “say rượu”), nhưng sau đó methanol chuyển hóa thành a xít formic, sau đó thành formate, gây nhiễm toan chuyển hóa, độc với các tạng, đặc biệt là thần kinh và thị giác.
Khi trong rượu uống có cả ethanol và methanol thì chuyển hóa gây độc của methanol xuất hiện chậm hơn và biểu hiện nhiễm độc muộn, bệnh nhân và thày thuốc có thể chỉ chú ý đến ngộ độc kiểu ethanol lúc đầu và dễ bỏ sót giai đoạn ngộ độc thực sự về sau của methanol.
Ngộ độc methanol thường nặng, dễ tử vong nếu không được phát hiện kịp thời và điều trị tích cực.
2. NGUYÊN NHÂN
Uống rượu pha từ cồn công nghiệp, methanol (các loại rượu không rõ nguồn gốc) hoặc uống các dung môi, cồn công nghiệp, cồn sát trùng,
3. CHẨN ĐOÁN
3.1. Lâm sàng
Các triệu chứng nhiễm độc thường xuất hiện trong vòng 30 phút sau uống nhưng có thể muộn hơn, tùy thuộc vào số lượng và bệnh nhân có uống ethanol hay không (nếu có triệu chứng xuất hiện chậm hơn).
Thường có hai giai đoạn, giai đoạn kín đáo (vài giờ đến 30 giờ đầu) và giai đoạn ngộ độc rõ tiếp theo sau. Vì triệu chứng lúc đầu thường kín đáo và nhẹ (ức chế nhẹ thần kinh, an thần, vô cảm) nên thường bị bỏ qua hoặc trẻ nhỏ không được phát hiện. Biểu hiện thường gặp là:
+ Thần kinh: methanol là chất ức chế thần kinh trung ương, tương tự ngộ độc ethanol nhưng ở mức độ nhẹ hơn, gây an thần và vô cảm. Bệnh nhân khi đến viện thường còn tỉnh táo nhưng rất đau đầu, chóng mặt, sau đó có thể gặp các triệu chứng: quên, bồn chồn, hưng cảm, ngủ lịm, lẫn lộn, hôn mê, co giật. Khi ngộ độc nặng có thể có xuất huyết hoặc nhồi máu nhân bèo, tụt não.
+ Mắt: Lúc đầu nhìn bình thường, sau đó 12 -24 giờ nhìn mờ, nhìn đôi, cảm giác như có mây che trước mắt, sợ ánh sáng, ám điểm, đau mắt, song thị, ám điểm trung tâm, thu hẹp thị trường, giảm hoặc mất thị lực, ảo thị (ánh sáng chói, các chấm nhảy múa, nhìn thấy đường hầm…). Đồng tử phản ứng kém với ánh sáng hoặc giãn cố định là dấu hiệu của ngộ độc nặng và tiên lượng xấu. Soi đáy mắt thấy gai thị xung huyết, sau đó phù võng mạc lan rộng dọc theo các mạch máu đến trung tâm đáy mắt, các mạch máu cương tụ, phù gai thị, xuất huyết võng mạc. Dấu hiệu thấy khi soi đáy mắt không tương quan với dấu hiệu nhìn của bệnh nhân nhưng thực sự tương quan với mức độ nặng của ngộ độc.
+ Các di chứng thần kinh: rối loạn ý thức, hôn mê, hội chứng parkinson, thiết hụt nhận thức, viêm tủy cắt ngang, bệnh lý đa dây thần kinh, teo đĩa thị giác, giả liệt vận nhãn.
+ Tim mạch: giãn mạch, tụt huyết áp và suy tim.
+ Hô hấp: thở yếu, ngừng thở; thở nhanh, sâu nếu có nhiễm toan chuyển hóa.
+ Tiêu hóa: viêm dạ dày xuất huyết, viêm tuỵ cấp biểu hiện đau thượng vị, nôn, ỉa chảy. Ngộ độc trung bình hoặc nặng có thể thay đổi chức năng gan.
+ Thận: suy thận cấp, biểu hiện đái ít, vô niệu, nước tiểu đỏ hoặc sẫm màu nếu có tiêu cơ vân.
+ Có thể đau lưng, thân mình, cứng gáy (giống xuất huyết màng não), cứng cơ, da có thể lạnh, vã mồ hôi.
3.2. Cận lâm sàng
■ Xét nghiệm để chẩn đoán, theo dõi ngộ độc:
+ Định lượng nồng độ methanol máu (> 20mg/dL), định lượng nồng độ ethanol máu: làm ít nhất 2 lần/ngày, xét nghiệm lúc vào viện, trước và sau lọc máu, khi kết thúc điều trị.
+ Áp lực thẩm thấu máu, phải luôn kết hợp xét nghiệm ure, glucose, và điện giải máu để tính khoảng trống ALTT máu, khí máu động mạch có lactate, tính khoảng trống anion nếu có toan chuyển hóa: tốt nhất làm 4 giờ/lần.
+ Khoảng trống ALTT lúc đầu tăng, khí máu bình thường, sau đó ALTT giảm dần nhưng đồng thời toan chuyển hóa xuất hiện và khoảng trống anion tăng dần, kết thúc là tử vong hoặc di chứng hoặc hồi phục (nếu điều trị kịp thời và đúng). Thường bệnh nhân đến viện muộn khi các biểu hiện ngộ độc methanol đã rõ với các biểu hiện nhiễm toan chuyển hóa, tăng khoảng trống anion rõ, khoảng trống ALTT còn tăng, tụt huyết áp, mờ mắt hoặc đã có hôn mê.
■ Xét nghiệm cơ bản: khí máu, công thức máu, urê, đường, creatinin, điện giải, AST, ALT, CPK, điện tim, tổng phân tích nước tiểu.
■ Các xét nghiệm khác để tìm tổn thương cơ quan khác hoặc biến chứng: x-quang phổi, chụp cắt lớp sọ não, chụp cộng hưởng từ sọ não, siêu âm bụng, soi đáy mắt…
3.3. Chẩn đoán xác định
– Nguồn gốc: thường do uống rượu lậu, cồn công nghiệp, cồn tẩy sơn, véc ni, lau chùi hoặc cho các mục đích khác không phải để uống.
– Lúc đầu biểu hiện giống ngộ độc ethanol, sau đó khoảng 18-24 giờ sau hoặc lâu hơn biểu hiện:
+ Thở nhanh, sâu.
+ Mắt: rối loạn về nhìn, đồng tử giãn. Soi đáy mắt có thể thấy phù gai thị, xuất tiết võng mạc, không giải thích được bằng lý do khác.
+ Khoảng trống ALTT tăng lúc đầu sau đó giảm dần, đồng thời nhiễm toan chuyển hóa xuất hiện, khoảng trống anion tăng và nặng dần. Toan chuyển hóa nhưng lactate và xêtôn thấp, không giải thích được bằng lý do khác.
+ Có người khác cùng uống rượu với bệnh nhân và được chẩn đoán là ngộ độc methanol.
– Nồng độ methanol máu >20mg/dL.
– Kinh nghiệm tại Trung tâm chống độc bệnh viện Bạch Mai, khi không có các xét nghiệm thì chẩn đoán dựa vào 2 trong 3 tiêu chuẩn sau:
+ Người nghiện rượu, uống rượu hàng ngày nhưng phải nhập viện vì say rượu.
+ Có biểu hiện nhiễm toan chuyển hóa trên lâm sàng: thở nhanh, sâu.
+ Có mờ mắt
3.4. Chẩn đoán phân biệt
Ngộ độc ethanol: Nhiễm toan chuyển hóa do ngộ độc ethanol đơn thuần thường nhẹ và do toan lactic, toan xê tôn nhẹ. Khoảng trống ALTT tăng, sau đó giảm dần trở về bình thường, không có nhiễm toan phối hợp và bệnh nhân hồi phục nếu không có chấn thương, biến chứng khác. Định lượng chỉ có ethanol trong máu.
Hôn mê do đái tháo đường: Tiền sử, hôn mê do tăng ALTT kèm tăng đường huyết; hôn mê hạ đường huyết.
Hôn mê do ngộ độc thuốc an thần, gây ngủ: tiền sử dùng thuốc, hôn mê sâu yên tĩnh, xét nghiệm tìm thấy độc chất trong dịch dạ dày, nước tiểu.
4. ĐIỀU TRỊ
4.1. Nguyên tắc
Đảm bảo các nguyên tắc ổn định các tình trạng cấp cứu của bệnh nhân.
Sử dụng chống giải độc đặc hiệu, chỉ định lọc máu sớm nếu có bằng chứng rõ ràng. Sử dụng kết hợp diễn biến của khoảng trống ALTT và toan chuyển hóa, khoảng trống anion để định hướng nhanh chẩn đoán và xử trí. Xét nghiệm nồng độ methanol và ethanol cho cơ sở chắc chắn.
Điều trị triệu chứng và các biến chứng, điều trị hỗ trợ.
4.2. Điều trị cụ thể
4.2.1. Các biện pháp điều trị cơ bản
+ Hôn mê sâu, co giật, ứ đọng đờm rãi, tụt lưỡi, suy hô hấp, thở yếu, ngừng thở: nằm nghiêng, đặt canun miệng, hút đờm rãi, thở ôxy, đặt nội khí quản, thở máy với chế độ tăng thông khí (tùy theo mức độ).
+ Tụt huyết áp: truyền dịch, thuốc vận mạch nếu cần.
+ Dinh dưỡng: Truyền glucose 10-20% nếu hạ đường huyết, (truyền glucose ưu trương để bổ sung năng lượng), có thể bolus ngay 25-50 g đường 50-100 mL loại glucose 50% nếu hạ đường huyết ban đầu.
+ Vitamin B1 tiêm bắp 100-300mg (người lớn) hoặc 50mg (trẻ em), trước khi truyền glucose.
+ Nôn nhiều: tiêm thuốc chống nôn, uống thuốc bọc niêm mạc dạ dày, tiêm thuốc giảm tiết dịch vị, bù nước điện giải bằng truyền tĩnh mạch.
+ Tiêu cơ vân: truyền dịch theo CVP, cân bằng điện giải, đảm bảo nước tiểu 150 – 200 mL/giờ.
+ Hạ thân nhiệt: ủ ấm.
+ Lưu ý phát hiện và xử trí chấn thương và biến chứng khác.
4.2.2. Điều trị tẩy độc và tăng thải trừ chất độc:
+ Đặt sonde dạ dày và hút dịch nếu bệnh nhân đến trong vòng 1 giờ và bệnh nhân nôn ít. Bệnh nhân đến muộn hơn nhưng uống số lượng lớn vẫn có thể cân nhắc hút.
Tăng thải trừ chất độc:
+ Đảm bảo lưu lượng nước tiểu: đảm bảo huyết áp và bệnh nhân không thiếu dịch, tăng lưu lượng nước tiểu, tiêm tĩnh mạch, người lớn tổng liều có thể tới 1 g/ngày, liều trẻ em 0,5-1,5mg/kg/ngày.
+ Lọc máu cơ thể: có tính quyết định
(1) Chỉ định: bệnh nhân được chẩn đoán ngộ độc methanol có:
+ Nồng độ methanol máu > 50mg/dL hoặc khoảng trống ALTT > 10mOsm/kg.
+ Toan chuyển hóa rõ bất kể nồng độ methanol.
+ Bệnh nhân có rối loạn về nhìn.
+ Suy thận không đáp ứng với điều trị thường quy.
+ Ngộ độc methanol ở người nghiện rượu bất kể nồng độ methanol máu
(2) Phương thức lọc:
+ Lọc máu thẩm tách (thận nhân tạo): cho bệnh nhân huyết động ổn định (huyết áp bình thường, không bị suy tim nặng). Có thể có hiện tượng tái phân bố methanol từ các tổ chức trở lại máu, do vậy cần theo dõi khoảng trống ALTT, khí máu, nồng độ methanol ngay sau lọc để xét chỉ định lọc tiếp.
+ Lọc máu liên tục: áp dụng cho bệnh nhân huyết động không ổn định, lọc liên tục tránh được hiện tượng tái phân bố methanol tới khi methanol âm tính và khí máu bình thường.
+ Lọc màng bụng: áp dụng cho cơ sở không có các phương tiện lọc máu trên.
4.2.3. Thuốc giải độc đặc hiệu
* Ethanol và fomepizole (4-methylpyrazole): ngăn cản việc methanol chuyển hóa thành các chất độc (axit formic và format), methanol tự do sẽ được đào thải khỏi cơ thể qua thận hoặc lọc máu. Khi ngừng các thuốc này hoặc dùng không đủ và bệnh nhân không được lọc máu, methanol tiếp tục được chuyển hóa và gây độc.
Chỉ định:
(1) Bệnh sử có uống methanol, và có khoảng trống ALTT >10 mOsm/kg khi chưa có kết quả xét nghiệm nồng độ. (2) Nồng độ methanol > 20mg/dL.
(3) Bệnh sử nghi ngờ ngộ độc methanol và có ít nhất 2 trong các tiêu chuẩn sau: pH <7,3; HCO3<20mmHg; khoảng trống ALTT >10mOsm/kg.
(4) Nhiễm toan chuyển hóa không giải thích được nguyên nhân và có khoảng trống ALTT >10mOsm/kg.
Ethanol hoặc fomedizole nên được dùng ở các bệnh nhân sẽ và đang được lọc máu liên tục hoặc trong thời gian chờ đợi lọc máu thẩm tách để ngăn chặn quá trình chuyển hóa gây độc tiếp diễn của methanol trong khi chưa được loại bỏ khỏi cơ thể.
Thuốc dùng:
(1) Ethanol hiệu quả, rẻ tiền nhưng có một số tác dụng phụ (tác dụng trên thần kinh trung ương, hạ đường huyết, rối loạn nước điện giải. Chế phẩm ethanol tĩnh mạch dễ dùng cho bệnh nhân hơn, dễ theo dõi và điều chỉnh liều hơn ethanol đường uống.
(2) Fomepizole hiệu quả, dễ dùng và theo dõi nhưng rất đắt tiền.
Cách dùng ethanol đường uống:
+ Loại ethanol dùng: loại rượu uống, sản phẩm đảm bảo an toàn và có ghi rõ độ cồn (%).
+ Cách pha: pha thành rượu nồng độ 20% (1ml chứa 0,16 gram ethanol).
+ Liều ban đầu: 800 mg/kg (4ml/kg), uống (có thể pha thêm đường hoặc nước quả) hoặc nhỏ giọt qua sonde dạ dày.
+ Liều duy trì: Người không nghiện rượu: 80 – 130 mg/kg/giờ (0,4 đến 0,7ml/kg/giờ), ở người nghiện rượu: 150 mg/kg/giờ (0,8 mL/kg/giờ), uống hoặc qua sonde dạ dày.
+ Liều dùng duy trì trong và sau khi lọc máu: 250 đến 350 mg/kg/giờ (1,3 đến 1,8 mL/kg/giờ), uống hoặc qua sonde dạ dày.
Theo dõi:
+ Nồng độ ethanol máu (nếu có điều kiện), duy trì 100-150mg/dL.
+ Theo dõi tri giác, nôn, uống thuốc, tình trạng hô hấp, mạch, huyết áp, đường máu, điện giải máu. Xử trí tai biến và cần đảm bảo bệnh nhân được cung cấp đủ glucose, đặc biệt trẻ em.
+ Ngừng ethanol khi đạt các tiêu chuẩn sau:
* Khoảng trống thẩm thấu máu về bình thường hoặc nồng độ methanol máu <10m/dL.
* Tình trạng nhiễm toan chuyển hóa như mô tả trên và lâm sàng (đặc biệt thần kinh trung ương) đã cải thiện.
4.2.4. Thuốc hỗ trợ
+ Axit folic hoặc leucovorin, thúc đẩy quá trình giải độc của cơ thể (chuyển hóa acid formic và format), 1-2mg/kg/lần, dùng 4-6 giờ/lần, ở bệnh nhân lọc máu dùng thêm 1 liều trước và 1 liều khi kết thúc lọc máu.
+ Natribicarbonate: cho khi nhiễm toan chuyển hóa, liều 1-2mEq/kg cho cả trẻ em và người lớn, điều chỉnh để pH >7,25.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Nhẹ và nhanh ổn định nếu ngộ độc nhẹ, được điều trị sớm và đúng.
Nặng nếu uống nhiều methanol, đến viện muộn, đã có các biến chứng, không được điều trị giải độc và lọc máu.
5.2. Biến chứng
Hôn mê, suy hô hấp, tụt huyết áp, tổn thương não (nhân bèo, nhân đuôi), mù mắt, hạ thân nhiệt, hạ đường máu, viêm dạ dày, rối loạn nước, điện giải, sặc phổi, viêm phổi, tiêu cơ vân, suy thận, tử vong.
6. PHÒNG BỆNH
Hạn chế uống rượu, chỉ uống các loại rượu thực phẩm có nguồn gốc rõ ràng, quản lý các hóa chất, cồn công nghiệp,… Kiểm soát và ngăn chặn nạn rượu giả.
TÀI LIỆU THAM KHẢO
1. Nguyễn Quốc Anh, Ngô Quý Châu (2012), “Hướng dẫn chẩn đoán và điều trị bệnh nội khoa”, NXB Y học, Hà Nội.
2. Nguyễn Trung Nguyên (2012), “Ngộ độc cấp ethanol và methanol”, Chống độc cơ bản, NXB Y học, trang 121-138.
3. Sage W. Wiener (2011), “Toxic alcohols”, Goldfrank’s Toxicologic Emergencies, 9th Edition, Mc Graw-Hill, P. 1400-1410.
4. Poison Index Managements (2012), “Methanol”, Micromedex 2.0, Thomson Reuters, USA.
NGỘ ĐỘC CẤP AMPHETAMIN
1. ĐỊNH NGHĨA
Edeleano lần đầu tiên tổng hợp amphetamin vào năm 1887, tuy nhiên chỉ đến những năm 1920, trong khi nghiên cứu thuốc điều trị bệnh hen, Alles khám phá dextroamphetamin và Ogata phát hiện ra methamphetamin, và sau đó amphetamin được xử dụng trên lâm sàng. Amphetamin có chứa trong một số loại thuốc như Benzphetamine, Diethylpropion, Phendimetrazine, Phenmetrazine, và Phentermine có tác dụng gây chán ăn điều trị béo phì. Dextroamphetamin (Dexedrine) và methylphenidat (Ritalin) điều trị rối loạn giấc ngủ và giảm tập trung ở trẻ em.
Các chất kích thích sau đó đã được sử dụng rộng rãi, dẫn đến các hình thức lạm dụng đa dạng. Lạm dụng thuốc kích thích đã được báo cáo từ năm 1936 và dẫn đến lệnh cấm của cơ quan quản lý thuốc và thực phẩm Mỹ vào năm 1959. Trong những năm 1960, các dẫn xuất amphetamin khác nhau như methylenedioxyamphetamin (MDA) và para-methoxyamphetamin (PMA) được phổ biến rộng rãi như chất gây ảo giác. Đạo luật kiểm soát chất gây nghiện của Mỹ năm 1970 xếp chất kích thích trong nhóm ma túy. Trong những năm 1980, ma túy tổng hợp, chủ yếu là các dẫn xuất methylenedioxy amphetamin và methamphetamin, trở nên rất thịnh hành, trong đó được biết đến nhiều nhất là 3,4 – methylen dioxymethamphetamin (MDMA) và 3,4 methylenedioxyethamphetamin (MDEA).
Amphetamin, methamphetamin, MDMA (thuốc lắc), paramethoxyamphetamin (PMA) và một vài dẫn xuất khác của amphetamin hiện nay là những ma túy tổng hợp có tác dụng kích thích và gây ảo giác được xử dụng phổ biến nhất.
Cơ chế ngộ độc
Amphetamin có tác dụng kích thích làm giải phóng catecholamin đặc biệt là dopamin và norepinephrin ở đầu tận thần kinh, ức chế tái hấp thu catecholamin và ức chế monoamine oxidase. Amphetamines đặc biệt là MDMA, PMA, fenfluramin, và dexfenfluramin, cũng gây giải phóng serotonin và ức chế tái hấp thu serotonin tại xynap thần kinh.
Dược động học
Các chất này được hấp thu tốt qua đường uống và có thể tích phân bố lớn (Vd = 3-33 L/kg), chuyển hóa chủ yếu ở gan. Đào thải của hầu hết amphetamin phụ thuộc vào pH niệu, pH niệu axit thì amphetamin được đào thải nhanh hơn.
2. NGUYÊN NHÂN
Thường do lạm dụng ma túy tổng hợp.
3. CHẨN ĐOÁN
a. Lâm sàng:
Dựa vào hỏi bệnh có dùng amphetamin và có triệu chứng lâm sàng của ngộ độc thuốc cường giao cảm.
– Triệu chứng thần kinh trung ương: nói nhiều, lo âu, mất ngủ, kích thích, co giật và hôn mê. Có thể bị xuất huyết não do tăng huyết áp hoặc do viêm mạch.
– Biểu hiện ngoại vi cấp: vã mồ hôi, run, tăng trương lực cơ, nhịp nhanh, tăng huyết áp, nhồi máu cơ tim cấp (thậm chí ngay cả với mạch vành bình th- ường). Nếu tiêm nhầm vào động mạch gây co mạch có thể dẫn đến hoại tử.
– Tử vong do nhịp nhanh thất, co giật, xuất huyết não hoặc do tăng thân nhiệt. Tăng thân nhiệt là hậu quả của co giật và tăng vận cơ quá mức và có thể gây tổn thương não, tiêu cơ vân, và suy thận.
– Hội chứng serotonin: rung giật cơ, máy cơ, kích thích, vã mồ hôi, rung giật nhãn cầu, tăng phản xạ gân xương đặc biệt ở chi dưới, tăng trương lực cơ, tăng thân nhiệt.
– Dùng kéo dài amphetamin gây sút cân, bệnh cơ tim, tăng áp động mạch phổi, có những động tác lập lại (như cào trên da), hoang tưởng, tâm thần. Những rối loạn tâm thần có thể kéo dài nhiều ngày hoặc hàng tuần. Sau khi ngừng thuốc, bệnh nhân mệt mỏi, ngủ nhiều, ăn nhiều và trầm cảm kéo dài nhiều ngày.
– Thời gian xuất hiện triệu chứng: sau uống là 1 giờ, trong vòng vài phút với đường tiêm. Thời gian tác dụng kéo dài 2 tới 12 giờ với liều thông thường, nếu dùng liều lớn có thể kéo dài tới 48 giờ.
– Mức độ nặng của ngộ độc
Bảng 30.1: Mức độ nặng của ngộ độc amphetamin
|
Mức độ nhẹ |
Mức độ trung bình |
Mức độ nặng |
| Sảng khoái | Kích thích | Tăng thân nhiệt |
| Tăng tỉnh thức | Hoang tưởng | Toan chuyển hóa |
| Nghiến răng | Ảo giác | Tiêu cơ vân |
| Thay đổi tính tình | Vã mồ hôi | Suy thận cấp |
| Nhịp nhanh | Đau bụng | Tăng kali máu |
| Tăng HA | Hồi hộp trống ngực | Giảm HA |
| Đau ngực | DIC, tử vong |
b. Cận lâm sàng
– Xét nghiệm đặc hiệu: amphetamin và các dẫn chất được phát hiện trong nước tiểu, giúp chẩn đoán xác định. Không có liên quan giữa nồng độ amphetamin huyết thanh với mức độ nặng trên lâm sàng và do đó thường không định lượng amphetamin máu. Các dẫn xuất của amphetamin và các amin adrenergic có thể phản ứng chéo khi làm bằng phương pháp miễn dịch, để chẩn đoán cần làm thêm các xét nghiệm khác như sắc ký lớp mỏng, sắc ký khí khối phổ.
– Xét nghiệm khác: ĐGĐ, đường máu, ure, creatinin, CK, CKMB, troponin T, tổng phân tích nước tiểu, đông máu cơ bản. Điện tim 12 chuyển đạo và mắc monitor theo dõi điện tim, CT sọ não (nếu nghi ngờ xuất huyết não). Siêu âm tim và đặt catheter động mạch phổi trong trường hợp nghi ngờ bệnh van tim và tăng áp mạch phổi.
c. Chẩn đoán xác định: hoàn cảnh sau dùng ma túy tổng hợp, lâm sàng có hội chứng adrenergic, xét nghiệm có amphetamin trong nước tiểu.
d. Chẩn đoán phân biệt:
Ngộ độc các ma túy tổng hợp khác
4. ĐIỀU TRỊ
a. Nguyên tắc điều trị
Hồi sức là điều trị cơ bản. Không có thuốc giải độc đặc hiệu.
b. Điều trị cụ thể
■ Cấp cứu và các biện pháp hồi sức:
– Khai thông đường thở và thông khí nhân tạo nếu cần.
– Điều trị kích thích, co giật, hôn mê và tăng thân nhiệt. Benzodiazepin có hiệu quả tốt trong điều trị chống co giật, ngoài ra các butyrophenon (Haloperidol và Droperidol) cũng được dùng.
– Tiếp tục theo dõi thân nhiệt, điện tim và các dấu hiệu sinh tồn khác trong ít nhất là 6 giờ.
– Điều trị tăng huyết áp: tốt nhất được điều trị bằng thuốc an thần, nếu không hiệu quả dùng thuốc giãn mạch ngoại vi như phentolamin hoặc nitroprussid.
– Cơn nhịp nhanh bằng propranolol hoặc esmolol.
■ Dùng than hoạt và rửa dạ dày là không cần thiết nếu uống một lượng nhỏ hoặc trung bình.
■ Rửa ruột toàn bộ được cân nhắc khi uống để vận chuyển ma túy (số lượng lớn).
■ Thuốc giải độc đặc hiệu: không có
■ Tăng đào thải: lọc máu ngắt quãng và lọc máu qua cột than hoạt không hiệu quả.
■ Axit hóa nước tiểu làm tăng đào thải dextroamphetamin nhưng không được khuyến cáo vì nguy cơ làm tăng ngộ độc myoglobin với thận.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Hồi phục hoàn toàn nếu không có biến chứng. Dùng ma túy tổng hợp có thể dẫn đến nhiều vấn đề về tâm thần.
6. PHÒNG BỆNH
Truyền thông giáo dục phòng chống ma túy.
TÀI LIỆU THAM KHẢO
1. Vũ Văn Đính, Nguyễn Thị Dụ (2003), Hồi sức cấp cứu toàn tập, Nhà xuất bản Y học, Hà Nội.
2. McKinney P.E. (2005), “Amphetamines and derivatives”, Critical Care Toxicology, Elsevier Mosby, P. 761-776.
3. Chiang W.K. (2011), “Amphetamines”, Goldfrank’s Toxicologic Emergencies, 9th edition; McGraw-Hill, P. 1078-1090.
4. Henry J. A. (2001), “Chapter 76: Amphetamines”, Clinical Toxicology, WB Saunders, P. 620-626.
5. National Poisons Centre of New Zealand (2014), “Amphetamine”, TOXINZ poison information.
NGỘ ĐỘC MA TÚY NHÓM ÔPI
1. ĐỊNH NGHĨA
Ma túy là một vấn đề nhức nhối của xã hội trong nhiều năm qua. Ma túy thường dùng là ôpi, trong đó phổ biến nhất là Heroin. Dùng những chất gây nghiện này phải tăng dần liều mới đạt được đáp ứng “khoái cảm” nên dễ ngộ độc và nhanh chóng dẫn đến tử vong. Do vậy ngộ độc cấp ôpi trong những năm gần đây cũng gia tăng ở mức báo động.
1.1. Các khái niệm cơ bản
– Opiat: Các chất có nguồn gốc từ nhựa cây thuốc phiện (Opium poppy). Thực tế thường dùng để chỉ các dẫn chất của morphin.
– Opioid: Các hợp chất mà tất cả các tác dụng trực tiếp đều bị naloxon đối kháng.
Các opioid được phân loại thành dạng tự nhiên, bán tổng hợp, và tổng hợp.
1.2. Các receptor đặc hiệu của ôpi tại thần kinh trung ương dẫn đến hiệu quả khác biệt của các opioid. Có ít nhất 4 receptor khác nhau đã được xác định, một vài loại lại được chia ra thành các dưới nhóm: mu, kappa, sigma, và delta. Các receptor này tập trung ở các vùng của hệ thần kinh trung ương tham gia nhận cảm và dẫn truyền cảm giác đau. Hiệu quả sinh lý của các chất kích thích các receptor ôpi thuần túy chủ yếu trung gian qua receptor mu. Một vài chất đối kháng ôpi thuần túy (naloxon, naltrexon) tác dụng trên cả 4 receptor.
2. NGUYÊN NHÂN
Bệnh nhân NĐC ôpi đến viện có thể sau chích, hút, hít hoặc do đường qua da. Người nghiện ma túy thường bị quá liều do đổi dùng thuốc sang người bán khác vì vậy tính sai liều, hoặc lần đầu dùng lại sau một thời gian cai thuốc. Thực tế cũng thường gặp ngộ độc do tăng liều để đạt khoái cảm. Tuy nhiên cũng cần phải xét đến khả năng cố ý dùng quá liều để tự tử hoặc bị đầu độc. Trẻ em có thể bị tai nạn ngộ độc do uống viên ôpi hoặc dán hay uống các miếng dán ngoài da. Những người không nghiện ma túy có thể ngộ độc đường uống do cố tình (tự tử) hoặc do tai nạn điều trị.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Ức chế thần kinh trung ương
Là một trong 3 tiêu chuẩn của ngộ độc opiat. Các dấu hiệu thay đổi từ lơ mơ, ngủ gà tới hôn mê. Các chất có tác dụng hỗn hợp kích thích – đối kháng như pentazocin và butorphanol gây phản ứng bồn chồn hay thậm chí loạn thần do tác dụng kích thích thụ thể sigma. Hiếm gặp co giật do quá liều opioid tinh chế ngoại trừ ở trẻ em hoặc ngộ độc propoxyphen và meperidin.
Đồng tử co nhỏ
Là dấu hiệu lâm sàng kinh điển thứ hai ở các nạn nhân ngộ độc opioid và thấy ở hầu hết các trường hợp. Co đồng tử do các tác động trên thần kinh phó giao cảm tới đồng tử (Nhân Edinger-Westphal).
Ức chế hô hấp có thể gây tử vong
Là đặc điểm thứ ba của ngộ độc ôpi. Đầu tiên giảm tần số thở, chưa giảm biên độ thở. Khi ngộ độc nặng hơn, thấy tím và thở rất chậm.
Thở nhanh nông có thể thấy ở bệnh nhân phù phổi cấp tổn thương. Các bệnh nhân này phân tích khí máu động mạch cho thấy giảm ôxy máu, tăng CO2 máu và toan hô hấp. Phù phổi cấp tổn thương không phải hiếm gặp ở các bệnh nhân ngộ độc heroin, có thể do uống hoặc chích, hút và được xem là 1 biến chứng nặng của bệnh nhân quá liều ma túy. Các bằng chứng trên phim X quang có thể xuất hiện chậm trong vòng 24 giờ. Nguyên nhân chưa rõ ràng, có thể do cơ chế thông qua các hoạt động thần kinh khởi phát từ sự thiếu ôxy thần kinh trung ương; do đó, các bệnh nhân không hôn mê và ngừng thở không có nguy cơ xuất hiện biến chứng này. Bệnh nhân trào nhiều bọt hồng, ran ẩm, ran nổ khắp 2 phế trường nhưng không thấy tĩnh mạch cổ nổi và ngựa phi. CVP bình thường hoặc thấp. X quang ngực thấy kích thước bóng tim bình thường, tổn thương phổi rất khác biệt từ hình mờ khu trú ở 1 phổi tới hình ảnh kinh điển thâm nhiễm khắp 2 bên, nhất là vùng rốn phổi và đáy phổi.
Do tác dụng ức chế thần kinh trung ương của ôpi, phải xét chẩn đoán viêm phổi do sặc khi thấy các biểu hiện trên lâm sàng và hình mờ trên phim X quang. Có thể khó xác định chẩn đoán này ban đầu, nhưng phải nghĩ tới nếu tổn thương trên X quang không hết sau 48 giờ điều trị.
Tác dụng trên hệ tim mạch
Ôpi có rất nhiều tác dụng trực tiếp trên hệ thống tim mạch. Tăng dung tích hệ tĩnh mạch (nhờ đó morphin có tác dụng điều trị phù phổi cấp huyết động) gây giảm cả HA tâm thu và tâm trương. Dấu hiệu này thường không thấy rõ khi bệnh nhân nằm. Không có tác dụng trên tính co bóp và tính dẫn truyền của cơ tim ngoại trừ propoxyphen, meperidin hoặc pentazocin. Các loạn nhịp tim cũng thường là do thiếu ôxy hơn là do bản thân ôpi (tuy nhiên cũng ngoại lệ với propoxyphen). Ngoại trừ quá liều propoxyphen, tụt HA đáng kể phải đi tìm các nguyên nhân khác như đồng thời cũng ngộ độc các chất khác, sốc giảm thể tích (chấn thương) sốc kiểu phản vệ.
Nghe tim có tiếng thổi ở bệnh nhân nghiện chích ma túy nhiều khả năng có viêm nội tâm mạc và biểu hiện tâm phế có thể do tăng áp lực mạch phổi do tiêm các chất bẩn hoặc do các chất phụ gia.
Các biến chứng tim mạch của heroin
Sốc, trụy tim mạch: bệnh nhân ngộ độc heroin do tiêm chích có thể vào viện trong tình trạng sốc. Sốc có thể là do suy tim toàn bộ cấp, hoặc do tiêm độc chất vào tuần hoàn (hội chứng sốc do độc tố – toxic shock syndrom).
Các biến chứng tim mạch khác là loạn nhịp chậm và loạn nhịp nhanh do quinin, rung nhĩ kịch phát, QT kéo dài, viêm nội tâm mạc, ngừng tim do tăng kali máu, tâm trương kéo dài, phình mạch dạng nấm.
Các tác dụng trên hệ tiêu hóa
Ôpi ban đầu gây kích thích vùng nhận cảm hóa học ở hành não dẫn đến buồn nôn và nôn; dùng các liều tiếp theo lại có tác dụng ức chế vùng này và sau đó rất khó gây nôn.
Nhu động ruột giảm trong khi trương lực các cơ thắt tăng (ví dụ, cơ vòng ở hậu môn, bóng Vater). Nghe tiếng nhu động giảm và bụng có thể chướng. Do tồn đọng lâu ở dạ dày có thể dẫn đến hấp thu thuốc rất chậm và làm cho thải trừ thuốc qua đường tiêu hóa có thể chậm tới 27 giờ sau khi uống.
Các biến chứng khác của NĐC ôpi bao gồm ứ đọng nước tiểu do tăng trương lực cơ thắt, suy thận cấp do tiêu cơ vân cấp, hạ đường máu và hạ thân nhiệt.
3.2. Cận lâm sàng
Khi bệnh nhân vào viện, lấy mẫu máu làm công thức máu, khí máu động mạch, glucose, urê, creatinin, GPT, GOT, CK, điện giải, barbiturat, các thuốc an thần khác, kháng nguyên và kháng thể của virus viêm gan.
Lấy nước tiểu để xét nghiệm opiat. Nồng độ heroin trong máu không có giá trị nhiều về lâm sàng nhưng có thể phát hiện được trong vòng 36 giờ.
Cấy máu hệ thống nếu có bằng chứng tắc mạch phổi nhiễm trùng hoặc viêm nội tâm mạc. Soi và cấy vi khuẩn đờm. Cấy vết loét da. Nếu có bằng chứng chấn thương sọ não, chụp X quang sọ, CT scan sọ não và làm điện não nếu có chỉ định.
3.3. Chẩn đoán xác định
Dựa vào lâm sàng: hoàn cảnh sau chích, hít heroin, tam chứng ức chế thần kinh trung ương, đồng tử co nhỏ, ức chế hô hấp và xét nghiệm opiat nước tiểu.
3.4. Chẩn đoán phân biệt
● Xuất huyết thân não
● Ngộ độc các thuốc an thần, gây ngủ, gây mê, rượu, chống trầm cảm (seduxen, phenobarbital, amitriptilin…)
● Các chất gây co đồng tử: PHC, cacbamat …
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Hồi sức hô hấp và sử dụng thuốc giải độc đặc hiệu naloxon là các điều trị cơ bản.
4.2. Điều trị cụ thể
4.2.1. Hồi sức
Hồi sức hô hấp: bóp bóng oxy, đặt NKQ thở máy.
Các bệnh nhân NĐC heroin cần theo dõi trong viện 24 đến 48 giờ.
Dùng vận mạch cho các bệnh nhân tụt HA. Theo dõi sát tăng gánh thể tích, chú ý đánh giá lượng dịch vào và ra. Sau khi bệnh nhân ổn định có thể chụp phim X quang ngực.
Điều trị phù phổi cấp
Đặt NKQ nếu có chỉ định. Naloxon TM 0,8-1,2mg, tiêm lại cách mỗi 5 phút cho tới khi bệnh nhân tỉnh, thở lại tốt. Tụt HA điều trị bằng vận mạch. Không truyền nhiều dịch ở bệnh nhân phù phổi. Nếu tình trạng bệnh nhân ổn định chụp X quang phổi và làm khí máu theo dõi. Theo dõi liên tục điện tim. Dùng ôxy và có thể phải thở PEEP. Digitalis và lợi tiểu không có nhiều tác dụng vì là phù phổi cấp tổn thương.
4.2.2. Thuốc giải độc đặc hiệu: naloxon
Naloxon là chất giải độc đặc hiệu có tác dụng ức chế ở cả 4 loại receptor ôpi (mu, kappa, sigma, delta). Nhanh chóng dùng naloxon thường cứu được bệnh nhân ngộ độc ôpi.
Liều dùng
– Liều thường có hiệu quả trong điều trị cấp cứu là 1 đến 5 ống (0,4-2mg) tĩnh mạch. Đánh giá điểm Glasgow, nhịp thở, tình trạng suy hô hấp. Nếu không có tác dụng, dùng thêm 1 liều 2mg tĩnh mạch (dùng cách 2-3 phút cho tới tổng liều 10mg). Nếu có đáp ứng 1 phần, tiêm TM cách 15 phút cho tới khi bệnh nhân tỉnh, thở được hoặc không có cải thiện thêm. Nếu có đáp ứng, bắt đầu truyền tĩnh mạch naloxon.
– Phác đồ liều truyền tĩnh mạch liên tục để hồi phục tác dụng giảm đau gây ngủ đã được Goldfrank và cộng sự đề xuất. Truyền tĩnh mạch 4 mg naloxon/lít với tốc độ 400mg/giờ (0,4mg/giờ). Ở người lớn, dùng 4 mg/1000ml Glucose 5% truyền 100 ml/giờ.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
+ Hồi phục hoàn toàn nếu không có biến chứng
+ Di chứng thiếu oxy
+ Biến chứng của tiêm chích bẩn
6. DỰ PHÒNG
– Truyền thông giáo dục phòng chống ma túy.
TÀI LIỆU THAM KHẢO CHÍNH
1. Vũ Văn Đính, Nguyễn Thị Dụ (2003), Hồi sức cấp cứu toàn tập; Nhà xuất bản Y học, Hà Nội.
2. Hahn In Hei, Nelson L.S. (2005), “Opioids”, Critical Care Toxicology; Elsevier Mosby, P. 611-620.
3. Nelson L.S., Olsen D. (2011), “Opioids”, Goldfrank’s Toxicologic Emergencies, 9th edition, McGraw-Hill, P. 559-578.
4. Kleinschmidt K.C., Wainscott M. (2001), “Opioids”, Clinical Toxicology; WB Saunders, P. 627-639.
Phần 2.5. Các chất độc trong môi trường, nghề nghiệp
NGỘ ĐỘC CHÌ
1. ĐẠI CƯƠNG
– Chì thuộc kim loại nặng có màu trắng xanh, khi tiếp xúc không khí chuyển màu xám bạc. Khi ở dạng PbO (chì oxit) màu đỏ và vàng cam.
– Chì không có vai trò có lợi về sinh lý với cơ thể. Nồng độ chì máu toàn phần bình thường < 10 µg/dL (Mỹ), nồng độ lý tưởng là 0 µg /dL. Nồng độ chì cho phép ở các nước đang phát triển là 20 mcg/dl.
2. NGUYÊN NHÂN
– Thuốc cam, thuốc sài không rõ nguồn gốc.
– Môi trường: ô nhiễm không khí, nguồn nước sinh hoạt, bụi đất và ô nhiễm từ hoạt động sản xuất công nghiệp có chì.
– Nghề nghiệp: Sản xuất và tái chế chì, sơn, xăng loại có chì, sửa chữa bộ tản nhiệt động cơ, sản xuất thủy tinh, thu gom phế liệu, nung, nấu chì, tinh chế chì, đúc, cắt chì, sơn, công nhân xây dựng (làm việc với sơn chì), sản xuất nhựa polyvinyl chloride, phá, dỡ bỏ tàu, sản xuất, sửa chữa và tái sử dụng ắc quy.
– Thực phẩm: đồ hộp có chất hàn gắn hộp sử dụng chì, đồ nấu ăn bằng chì, các nguồn thực phẩm bị ô nhiễm từ môi trường do không được kiểm soát tốt.
– Tai nạn: Bệnh nhân bị bắn đạn chì tồn tại lâu trong cơ thể không được gắp bỏ..
– Nguồn khác: Vật dụng (VD đồ gốm, sứ thủ công có chì), pin có chì, đồ chơi có chì.
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng, cận lâm sàng, mức độ ngộ độc chì
1. Biểu hiện triệu chứng lâm sàng theo mức độ ngộ độc chì ở trẻ em
Bảng 32.1: Triệu chứng của ngộ độc chì ở trẻ em
|
Lâm sàng |
Nồng độ chì máu |
| Nặng:
– Thần kinh trung ương: Bệnh lý não (thay đổi hành vi, co giật, hôn mê, phù gai thị, liệt dây thần kinh sọ, tăng áp lực nội sọ) – Tiêu hóa: Nôn kéo dài – Biểu hiện thiếu máu, có thể kết hợp thiếu sắt |
>70 |
| Trung bình (tiền bệnh lý não):
– Thần kinh trung ương: tăng kích thích, ngủ lịm từng lúc, bỏ chơi, quấy khóc. – Tiêu hóa: Nôn từng lúc, đau bụng, chán ăn. |
45 – 70 |
| Nhẹ: kín đáo hoặc không triệu chứng |
< 45 |
2. Biểu hiện lâm sàng ngộ độc chì ở người lớn
Bảng 32.2: Triệu chứng ngộ độc chì ở người lớn
|
Lâm sàng |
Nồng độ chì máu |
| Nặng:
– Thần kinh trung ương: Bệnh lý não (hôn mê, co giật, trạng thái mù mờ, sảng, rối loạn vận động khu trú, đau đầu, phù gai thị, viêm thần kinh thị giác, dấu hiệu tăng áp lực nội sọ). – Thần kinh ngoại vi: liệt ngoại biên – Tiêu hóa: Cơn đau quặn bụng, nôn – Máu: thiếu máu, có thể kết hợp thiếu sắt – Thận: bệnh lý thận |
>100 |
| Trung bình:
– Thần kinh trung ương: Đau đầu, mất trí nhớ, giảm tình dục, mất ngủ, nguy cơ cao biểu hiện bệnh lý não. – Thần kinh ngoại vi: có thể có bệnh lý thần kinh ngoại biên, giảm dẫn truyền thần kinh. – Tiêu hóa: Vị kim loại, đau bụng, chán ăn, táo bón. – Thận: Bệnh thận mạn tính – Cơ quan khác: Thiếu máu nhẹ, đau cơ, yếu cơ, đau khớp. |
70- 100 |
| Nhẹ:
– Thần kinh trung ương: Mệt mỏi, hay buồn ngủ, giảm trí nhớ. Có thể có các thiếu hụt về thần kinh tâm thần khi làm các test đánh giá. – Thần kinh ngoại vi: giảm dẫn truyền thần kinh ngoại vi. – Cơ quan khác: làm các test đánh giá về tâm thần thấy suy giảm, bệnh lý thận, bắt đầu có thiếu máu, giảm khả năng sinh sản, tăng huyết áp, rối loạn tiêu hóa. |
40 – 69 |
| Không có triệu chứng hoặc kín đáo:
– Sinh sản: giảm số lượng tinh trùng, nguy cơ sẩy thai. – Thần kinh: có thể có thiếu hụt kín đáo (tiếp xúc kéo dài). – Tim mạch: nguy cơ tăng huyết áp. – Tăng protoporphyrin hồng cầu. |
< 40 |
3.2. Chẩn đoán xác định
– Bệnh sử có tiền sử dùng thuốc cam không rõ nguồn gốc, tính chất nghề nghiệp, môi trường sống xung quanh, các thành viên sống cùng môi trường… gợi ý có nguy cơ ngộ độc chì.
– Triệu chứng: Các triệu chứng không đặc hiệu, phụ thuộc mức độ ngộ độc và ngộ độc cấp hay mãn tính.
– Thần kinh: ngộ độc cấp đau đầu, kích thích, nôn mửa, hôn mê, phù não điện não có sóng bất thường sóng kiểu động kinh các sóng theta, delta…, ngộ độc mãn có thể không triệu chứng.
– Huyết học: Thiếu máu, tan máu, HC hạt ưa kiềm
– Tiêu hóa: có thể có cơn đau bụng chì, táo bón, tiêu chảy. XQ nếu ngộ độc thuốc dạng nang hoàn có thể có hình ảnh cản quang.
– Cơ xương khớp: có thể có đau khớp, XQ tổn thương tăng đậm độ sụn khớp đầu xương dài.
– Thận: có thể tổn thương ống thận.
-Nồng độ chì máu toàn phần: > 10 µg/dL, là tiêu chuẩn quan trọng nhất.
3.3. Chẩn đoán nguyên nhân: xét nghiệm mẫu thuốc uống, mẫu nước sinh hoạt, các vật dụng nghi ngờ nhiễm chì…v.v
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Xác định nguồn chì và ngừng phơi nhiễm.
– Phân loại mức độ ngộ độc có kế hoạch theo dõi điều trị: Nhập viện mức độ ngộ độc trung bình và nặng hoặc diễn biến phức tạp cần theo dõi sát và thăm dò kỹ hơn.
– Mục tiêu điều trị: chì máu < 10 µg/dL và ổn định (hai lần xét nghiệm cuối cùng cách nhau 3 tháng).
4.2. Điều trị cụ thể
a) Điều trị triệu chứng, điều trị hỗ trợ:
– Xử trí các cấp cứu: suy hô hấp, co giật, hôn mê, tăng áp lực nội sọ,…theo phác đồ cấp cứu.
– Dùng thuốc chống co giật đường uống nếu có sóng động kinh trên điện não.
– Truyền máu nếu thiếu máu nặng.
– Dùng thuốc chống co thắt nếu đau bụng.
b) Hạn chế hấp thu, đào thải độc chất:
– Rửa dạ dày: nếu mới uống, nuốt chì dạng viên thuốc, bột trong vòng 6 giờ.
– Rửa ruột toàn bộ.
– Nội soi lấy dị vật có chì, khi có hình ảnh mảnh chì, viên thuốc có chì ở vị trí dạ dày trên phim chụp xquang bụng, mảnh chì, viên thuốc có chì vẫn còn ở đại tràng mặc dù đã rửa ruột toàn bộ.
3. Sử dụng thuốc giải độc (gắp chì)
Chỉ định thuốc gắp chì dựa trên nồng độ chì máu, tuổi và triệu chứng của bệnh nhân.
Bảng 32.3: Dùng thuốc gắp chì
|
Triệu chứng, chì máu (mcg/dL) |
Liều |
Cách dùng/1 đợt |
| Người lớn | ||
| Bệnh não do chì | Dùng kết hợp:
BAL: 450mg/m2/24h (24 mg/kg/24h) |
– Chia làm 6 lần, tiêm bắp 75mg/m2/lần (4mg/kg/lần) , 4 giờ/lần
– Dùng 5 ngày/đợt |
| Và:
CaNa2EDTA 1500mg/m2/24h (50-75mg/kg/24h), tối đa 2-3 gam/24h |
– Bắt đầu sau khi đã dùng BAL được 4 giờ.
– Truyền tĩnh mạch liên tục trong 24 giờ hoặc chia làm 2-4 lần để truyền ngắt quãng. – Dùng 5 ngày/đợt, nghỉ ít nhất 2 ngày trước khi dùng thuốc đợt tiếp theo. |
|
| Có triệu chứng gợi ý bệnh não, hoặc chì máu >100 | Dùng kết hợp:
BAL: 300 – 450mg/m2/24h (18-24mg/kg/24h) |
– Chia làm 6 lần, tiêm bắp 50-75mg/m2/lần (3 – 4mg/kg/lần) , 4 giờ/lần
– Dùng 3-5 ngày/đợt – Liều cụ thể, thời gian dùng căn cứ vào chì máu, mức độ nặng của triệu chứng |
| Và:
CaNa2EDTA 1000 -1500 mg/m2/24h (25-75mg/kg/24h) |
– Bắt đầu sau khi đã dùng BAL được 4 giờ
– Truyền tĩnh mạch liên tục trong 24 giờ hoặc chia làm 2-4 lần để truyền ngắt quãng. – Dùng 5 ngày/đợt – Liều cụ thể, thời gian dùng căn cứ vào chì máu, mức độ nặng của triệu chứng |
|
| Triệu chứng nhẹ hoặc chì máu 70 – 100 | Succimer 700-1.050mg/m2/24h (20-30mg/kg/24h) | – Dùng 350mg/ m2/lần (10mg/kg/lần), 3lần/ngày, trong 5 ngày, sau đó 2 lần/ngày trong 14 ngày. Nếu không có chỉ định gắp nhanh chóng thì cần tạm nghỉ ít nhất 2 tuần trước khi dùng thuốc đợt tiếp theo. |
| D-penicillamin:
25-35mg/kg/ngày, bắt đầu liều nhỏ hơn 25% liều này, sau 2 tuần tăng về liều trung bình. Vì nhiều tác dụng phụ chỉ nên dùng liều thấp nhất có hiệu quả. |
– Liều trong ngày chia thành các liều nhỏ, uống xa bữa ăn.
– Nếu không có chỉ định gắp nhanh chóng thì chỉ nên dùng trong 1 tháng, sau đó tạm nghỉ ít nhất 2 tuần trước khi dùng thuốc đợt tiếp theo. Các đợt nghỉ sau có thể 2 tuần hoặc kéo dài hơn. |
|
| Không triệu chứng và chì máu <70 | Thường không có chỉ định
Cân nhắc nếu phụ nữ có kế hoạch muốn có thai, người bị một số bệnh mà chì máu có thể làm bệnh nặng hơn (VD động kinh, tăng huyết áp,…) |
– Nếu dùng thuốc gắp chì thì dùng succimer hoặc D-penicillamin như trên |
| Trẻ em: | ||
| Bệnh não do chì | Dùng kết hợp:
BAL: 450mg/m2/24h (24 mg/kg/24h) |
– Chia làm 6 lần, tiêm bắp 75mg/m2/lần (4mg/kg/lần) , 4 giờ/lần\
– Dùng 5 ngày/đợt. |
| Và:
CaNa2EDTA 1500 mg/m2/24h (50-75mg/kg/24h) |
– Bắt đầu sau khi đã dùng BAL được 4 giờ.
– Truyền tĩnh mạch liên tục trong 24 giờ hoặc chia làm 2-4 lần để truyền ngắt quãng. – Dùng 5 ngày/đợt |
|
| Dùng kết hợp:
Succimer 700-1050mg/m2/24h (20-30mg/kg/24h) Và CaNa2EDTA 1000 – 1500 mg/m2/24h (25-75mg/kg/24h) |
Thuốc Succimer:
– Uống 350mg/ m2/lần (10mg/kg/lần), 3lần/ngày, trong 5 ngày, sau đó 2 lần/ngày trong 14 ngày. Thuốc CaNa2EDTA – Bắt đầu sau khi đã dùng BAL được 4 giờ – Truyền tĩnh mạch liên tục trong 24 giờ hoặc chia làm 2-4 lần để truyền ngắt quãng. – Dùng 5 ngày/đợt Liều cụ thể, thời gian dùng căn cứ vào chì máu, mức độ nặng của triệu chứng |
|
| Chì máu > 70 hoặc có triệu chứng | Dùng kết hợp:
BAL: 300 – 450mg/m2/24h (18-24mg/kg/24h) |
– Chia làm 6 lần, tiêm bắp 50-75mg/m2/lần (3-4mg/kg/lần) , 4 giờ/lần
– Dùng 3-5 ngày/đợt – Liều cụ thể, thời gian dùng căn cứ vào chì máu, mức độ nặng của triệu chứng |
| Và:
CaNa2EDTA 1000 – 1500 mg/m2/24h (25-75mg/kg/24h) |
– Bắt đầu sau khi đã dùng BAL được 4 giờ
– Truyền tĩnh mạch liên tục trong 24 giờ hoặc chia làm 2-4 lần để truyền ngắt quãng. – Dùng 5 ngày/đợt |
|
| Dùng kết hợp:
Succimer 700-1050mg/m2/24h (20-30mg/kg/24h) Và CaNa2EDTA 1000 – 1500 mg/m2/24h (25-75mg/kg/24h |
Thuốc Succimer:
– Uống 350mg/ m2/lần (10mg/kg/lần), 3lần/ngày, trong 5 ngày, sau đó 2 lần/ngày trong 14 ngày. Thuốc CaNa2EDTA – Bắt đầu sau khi đã dùng BAL được 4 giờ – Truyền tĩnh mạch liên tục trong 24 giờ hoặc chia làm 2-4 lần để truyền ngắt quãng. – Dùng 5 ngày/đợt Liều cụ thể, thời gian dùng căn cứ vào chì máu, mức độ nặng của triệu chứng |
|
| Chì máu 45 – 70 | Succimer 700-1050mg/m2/24h (20-30mg/kg/24h) | – Uống 350mg/ m2/lần (10mg/kg/lần), 3lần/ngày, trong 5 ngày, sau đó 2 lần/ngày trong 14 ngày. |
| Hoặc:
CaNa2 EDTA, 1000 mg/m2/24h (25-50mg/kg/24h) |
– Truyền tĩnh mạch liên tục trong 24 giờ, hoặc chia 2-4 để truyền ngắt quãng trong ngày, đợt 5 ngày | |
| Dùng kết hợp:
Succimer 700-1050mg/m2/24h (20-30mg/kg/24h) Và CaNa2EDTA 1000 – 1500 mg/m2/24h (25-75mg/kg/24h) |
Thuốc Succimer:
– Uống 350mg/ m2/lần (10mg/kg/lần), 3lần/ngày, trong 5 ngày, sau đó 2 lần/ngày trong 14 ngày. Thuốc CaNa2EDTA – Bắt đầu sau khi đã dùng BAL được 4 giờ – Truyền tĩnh mạch liên tục trong 24 giờ hoặc chia làm 2-4 lần để truyền ngắt quãng. – Dùng 5 ngày/đợt Liều cụ thể, thời gian dùng căn cứ vào chì máu, mức độ nặng của triệu chứng. |
|
| Hoặc (hiếm khi):
D-penicillamin: 25-35mg/kg/ngày, bắt đầu liều nhỏ hơn 25% liều này, sau 2 tuần tăng về liều trung bình. |
– Liều trong ngày chia thành các liều nhỏ, uống xa bữa ăn.
– Nếu không có chỉ định gắp nhanh chóng thì chỉ nên dùng trong 1 tháng, sau đó tạm nghỉ ít nhất 2 tuần trước khi dùng thuốc đợt tiếp theo. Các đợt nghỉ sau có thể 2 tuần hoặc kéo dài hơn. – Vì nhiều tác dụng phụ chỉ nên dùng liều thấp nhất có hiệu quả. |
|
| Chì máu 10 – 44 | Không chỉ định gắp thường quy.
Dùng thuốc gắp nếu: trẻ <2 tuổi, gợi ý có triệu chứng kín đáo, chì máu 35-44 µg/dL, chì máu vẫn không giảm sau ngừng phơi nhiễm 2 tháng |
– Nếu dùng succimer hoặc D-penicillamin, dùng như trên. |
| Chì máu < 10 | Không chỉ định gắp, Ngừng phơi nhiễm
Theo dõi sự phát triển của trẻ và nồng độ chì máu mỗi 6 tháng |
|
Theo dõi dùng thuốc:
– Triệu chứng lâm sàng, tác dụng không mong muốn của thuốc.
– Chì máu, chì niệu: trước, trong và sau mỗi đợt
– Xét nghiệm cận lâm sàng khác trước, trong, sau đợt điều trị:
- Công thức máu
- Chức năng thận, gan, đường máu, điện giải
- Canxi, sắt, ferritin.
- Tổng phân tích nước tiểu, microalbumin niệu.
– Truyền dịch hoặc uống nước, thuốc lợi tiểu nếu cần để tăng lưu lượng nước tiểu.
– Bổ sung các khoáng chất: canxi, kẽm, sắt,…(lưu ý không bù sắt khi đang dùng BAL)
5. TIẾN TRIỂN VÀ BIẾN CHỨNG:
– Nồng độ chì > 70 µg/dL thường gây hội chứng não cấp ở trẻ nhỏ.
– Khi có hội chứng não cấp dễ tử vong hoặc di chứng thần kinh, tâm thần nặng nề: tỷ lệ tử vong là 65% khi chưa có thuốc gắp chì và giảm xuống <5% khi có các thuốc gắp chì có hiệu quả, 25-30% trẻ sẽ bị di chứng vĩnh viễn bao gồm chậm phát triển trí tuệ (mất khả năng học tập và tự phục vụ), co giật, mù, liệt.
– Phần lớn các trẻ có chì máu tăng nhưng không có triệu chứng rõ và vẫn có nguy cơ chậm phát triển trí tuệ và thể chất, cần phải điều trị.
– Có mối liên quan tỷ lệ nghịch giữa chỉ số IQ của trẻ em và nồng độ chì máu, cứ mỗi 1 µg/dL tăng trong máu có thể làm giảm 1.4 điểm IQ ngay cả khi nồng độ chì máu thấp.
6. DỰ PHÒNG
– Không dùng thuốc cam, thuốc sài không rõ nguồn gốc có chứa chì.
– Không bán, sử dụng xăng, sơn có chứa chì….
– Các ngành sản xuất công nghiệp có chì, tái chế, sản xuất ắc quy cần có vật dụng bảo hộ lao động an toàn, nơi sản xuất cách xa địa bàn dân cư sinh sống.
– Phối hợp các ngành chức năng y tế dự phòng, truyền thông …phát hiện các vùng địa bàn nhiễm chì và nguy cơ nhiễm chì, khuyến cáo người dân phòng tránh và khám chữa bệnh kịp thời.
TÀI LIỆU THAM KHẢO
1. American Academy of Pediatrics Committee on Drugs (1995), “Treatment guidelines for lead exposure in children”, Pediatrics, 96, P. 155-60.
2. Besunder J.B., Super D.M., Anderson R.L. (1997), “Comparison of dimercaptosuccinic acid and calcium disodium ethylenediaminetetraacetic acid versus dimercaptopropanol and ethylenediaminetetraacetic acid in children with lead poisoning”, J Pediatr.,130 (6), P. 966-71.
3. Centers for Disease Control (2005), Preventing lead poisoning in young children, U.S. Department of Health and Human Services, Public Health Service.
4. Demichele Sg (1984), “Nutrition and lead”, Comp Biochem Physiol., 78: P. 401-8.
5. Henretig F. M. (2011), “Lead”, Goldfrank’s Toxicologic Emergencies, 9th edition, McGraw-Hill, P. 722-738.
6. Nillson U., Attewell R., Christofferson Jo, Schutz A, và cs (1991), “Kinetics of lead in bone and blood after end of occupational exposure”, Pharmacol Toxicol., 169: P. 477-81.
7. Shannon M., Graef J., Lovejoy F.H. (1988), “Efficacy and toxicity of D- penicillamine in low-level lead poisoning”, J Pediatr., 112, P. 799-804.
8. Shannon M.W., Townsend M.K. (2000), “Adverse effects of reduced-dose d-penicillamine in children with mild-to-moderate lead poisoning”, Ann Pharmacother., 34(1), P. 15-8.
NGỘ ĐỘC KHÍ CARBON MONOXIDE (CO)
1. ĐẠI CƯƠNG
– Khí carbon monoxide (CO) là một sản phẩm thường gặp do cháy không hoàn toàn của các chất có chứa carbon.
– Khí CO rất độc, CO gắn mạnh vào hemoglobin làm giảm khả năng vận chuyển oxy, gây thiếu oxy tổ chức, ức chế hô hấp tế bào, gây thiếu oxy, toan lactic và chết tết bào. CO gắn với myoglobin đặc biệt ở cơ tim gây ức chế cơ tim và giảm cung lượng tim. Đặc biệt CO ức chế cytochrome oxidase và dẫn tới một chuỗi quá trình bệnh sinh, dẫn tới hình thành các chất điều viêm và gốc tự do, gây chết tế bào và tổn thương thần kinh muộn, đặc biệt ở não. Thai nhi đặc biệt nhạy cảm với độc tính của CO.
– Trong xã hội hiện đại, ngộ độc khí CO có tỷ lệ mắc và tỷ vong khá cao. Việc chẩn đoán và xử trí cần nhanh chóng và tích cực mới có thể cứu sống và giảm nguy cơ tổn thương và di chứng với não.
2. NGUYÊN NHÂN
2.1. Khí CO
Bằng giác quan không thể phát hiện được do khí không màu, không mùi, không vị, khuếch tán mạnh, không gây kích thích.
Thời gian bán thải là 4 giờ. Khi thông khí với oxy đẳng áp thì thời gian bán thải còn 80 phút và dưới oxy cao áp thì thời gian bán thải còn 23 phút.
2.2. Các nguồn gốc của khí CO và hoàn cảnh ngộ độc:
Ở Việt Nam thường gặp là:
– Đốt than (đặc biệt bếp than tổ ong), đốt củi, gỗ, than củi, khí gas trong các phòng kín hoặc thiếu thông khí, thường để nấu ăn, sưởi ấm hoặc đun nước (bình nóng trong nhà tắm chạy bằng khí gas).
– Chạy máy phát điện, chạy các động cơ sử dụng xăng dầu ở trong phòng kín hoặc thông khí kém hoặc có thông với phòng hoặc khoang có người (VD khoang hành khách trên tàu xe).
– Các trường hợp sử dụng than, xăng, dầu, khí CO trong công nghiệp nhưng có thông khí kém hoặc do người làm việc đi vào khu vực có nhiều khí CO mà không đảm bảo làm thoáng khí để giải phóng hết khí CO trước khi vào, VD lò nung, các khoang kín,…
– Các tai nạn cháy nhà, cháy các khu vực kín hoặc thông khí hạn chế, có thể với cả nạn nhân và người cứu hộ bị ngộ độc.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Hỏi bệnh thường thấy: ngộ độc thường xảy ra với nhiều người sống trong nhà, vật nuôi trong nhà cũng có thể bị bệnh (chó, mèo), thường khai thác được hoàn cảnh bị bệnh: sưởi ấm bằng các loại bếp than, chạy máy nổ trong nhà (phát điện, xe máy, ô tô…)
Khởi đầu biểu hiện bằng đau đầu, mệt mỏi, chóng mặt, buồn nôn, nhìn mờ, rối loạn hành vi kèm theo cảm giác sảng khoái, nặng hơn có thể dẫn đến hôn mê.
Dạng nặng hoặc hôn mê: thường gặp khi bị ngộ độc nặng, phát hiện chậm, nhiễm độc đã lâu hoặc ở người già có bệnh mạn tính như suy tim hoặc suy hô hấp. Thường gây tổn thương não, cơ tim và hệ cơ.
+ Tổn thương thần kinh trung ương: hôn mê tăng trương lực cơ, thời gian và mức độ hôn mê rất thay đổi. Có các dấu hiệu ngoại tháp. Một số hôn mê có thể hồi phục nhanh chóng, số khác có cải thiện thoáng qua và không hoàn toàn, tiến triển nặng lên ở tuần thứ 2 dẫn đến di chứng thần kinh hoặc tâm thần. Cơ chế do tổn thương chất trắng của não ở vùng hải mã theo kiểu mất myeline. Di chứng lâm sàng thường gặp là những vận động bất thường, tăng trương lực, tổn thương hệ thần kinh cao cấp, câm và mù vỏ.
+ Tổn thương cơ tim: do nhu cầu oxy cơ tim lớn. Biểu hiện trên điện tim bằng thiếu máu cơ tim, loạn nhịp (chiếm 5 – 6 %). Chủ yếu là rối loạn tái cực, thay đổi của sóng T và đoạn ST. Có thể thiếu máu dưới nội tâm mạc hoặc dưới thượng tâm mạc, hoặc đoạn ST chênh lên hoặc chênh xuống dưới đường đẳng điện đơn thuần. Nặng hơn có truỵ mạch và phù phổi cấp (huyết động và tổn thương)
+ Tổn thương cơ được biểu hiện dưới dạng tiêu cơ vân. Nên tìm một cách hệ thống những dấu hiệu của tiêu cơ vân như: cơ căng, tăng thể tích, mất một hay nhiều mạch ngoại vi. Xét nghiệm thấy CPK, transaminasse, amylase tăng. Đôi khi khó có thể phân biệt được là do thiếu oxy, do tư thế nằm sau hôn mê hoặc do ngộ độc CO gây ra.
3.2. Cận lâm sàng
Xét nghiệm định lượng nồng độ HbCO ngay khi đến viện. Chú ý nồng độ COHb không tương quan với lâm sàng và di chứng thần kinh. HbCO ≥ 3-4% (người không hút thuốc), ≥ 10% (người hút thuốc): trên mức độ thông thường.
Các xét nghiệm, thăm dò khác: Công thức máu, sinh hóa cơ bản, khí máu thấy toan hô hấp do phù phổi, toan chuyển hóa do suy tuần hoàn kết hợp tiêu cơ vân có thể gây ra suy thận cấp… Điện tâm đồ, xquang phổi (nếu nghi viêm phổi do hít, hít bụi khói, phù phổi), chụp cắt lớp não, chụp cộng hưởng từ não.
3.3. Chẩn đoán xác định
Khí CO gây nên các triệu chứng không đặc hiệu, dẫn tới chẩn đoán khó khăn. Chẩn đoán ngộ độc khí CO dựa vào tiền sử tiếp xúc với nguồn khí CO (bếp than tổ ong, khói máy phát điện, cháy nhà…), kết hợp với biểu hiện lâm sàng và cận lâm sàng như trên. Xét nghiệm HbCO thấy trên mức độ thông thường.
3.4. Chẩn đoán phân biệt
Ngộ độc nhẹ: dễ lầm với cảm cúm nhất là về mùa đông. Sau 4 giờ tiếp xúc CO ở nồng độ 200 ppm có thể dẫn tới HbCO 15 – 20% gây đau đầu; CO 500 ppm gây buồn nôn.
Ngộ độc vừa: dễ nhầm với ngộ độc thức ăn (buồn nôn, nôn); đau thắt ngực không ổn định.
Ngộ độc nặng cần phân biệt với các nguyên nhân gây hôn mê và co giật khác.
3.5. Một số thể bệnh
Một vài bệnh nhân có biểu hiện ngộ độc dưới các dạng không thường gặp phụ thuộc vào các triệu chứng hoặc cơ địa hoặc là tiến triển.
Dạng thần kinh- tâm thần: Khởi đầu đi loạng choạng, khó tập trung tư tưởng, hành động không phù hợp và rối loạn thị giác.
– Trẻ em có thể được phát hiện bằng co giật. Đôi khi ở người lớn, khởi đầu cũng biểu hiện bằng co giật.
– Người già: có thể khởi đầu bằng tình trạng lẫn lộn, đôi khi có dấu hiệu thần kinh khu trú làm nhầm chẩn đoán.
– Phụ nữ có thai: Không có sự song song giữa mức độ nặng của mẹ với mức độ nặng của thai nhi. Trong thời kỳ đầu, thiếu oxy có thể gây ra thai chết lưu hoặc gây ra dị dạng bẩm sinh. Giai đoạn thai kỳ, ngộ độc CO gây ra thai chết lưu hoặc bệnh não cho thai. Tuy nhiên, có thể gặp thai phát triển bình thường ở những trường hợp ngộ độc nhẹ hoặc trung bình.
4. ĐIỀU TRỊ
4.1. Nguyên tắc
Chiến lược điều trị không dựa vào nồng độ HbCO, mà dựa vào tình trạng có bị mất ý thức lúc đầu hay không, tình trạng hôn mê, các yếu tố tiên lượng nặng, và các di chứng thần kinh. Chú ý không được bỏ sót các ngộ độc kèm theo như ngộ độc cyanua. Mục tiêu điều trị để phòng ngừa các di chứng thần kinh về sau cần đặc biệt chú ý.
4.2. Điều trị cụ thể
4.2.1. Đưa nạn nhân khỏi nguồn ngộ độc
Người cứu nạn phải lưu ý phải làm thông thoáng không khí trước khi đi vào vùng nhiễm độc (mở rộng tất các các cửa, bơm khí trong lành,…), mang mặt nạ phòng độc, đề phòng khả năng nổ của không khí giầu CO và nhanh chóng tìm cách đưa bệnh nhân khỏi nơi nguy hiểm.
4.2.2. Thở oxy
Sự phân ly của HbCO được thúc đẩy dưới oxy liệu pháp, vì vậy cần cho thở oxy càng sớm càng tốt, cho thở oxy ngay sau khi lấy máu định lượng HbCO.
Thở oxy 100% đến khi COHb < 2%, đối với BN có thai thì duy trì 2 giờ sau khi HbCO về 0 nhằm kéo dài thời gian thải trừ CO từ thai nhi.
Điều trị oxy đẳng áp là biện pháp đầu tiên. Oxy được sử dụng dưới dạng mask hoặc lều oxy ở trẻ em. Liệu pháp oxy cao áp chỉ định cho phụ nữ có thai, hôn mê (có tác dụng làm tăng áp lực riêng phần của oxy, làm tăng sự phân ly HbCO, làm tăng sự khuếch tán của oxy trong máu và làm cho tổ chức sử dụng oxy dễ dàng hơn).
4.2.3. Điều trị triệu chứng
Nếu có suy hô hấp cần đặt nội khí quản, thở máy.
Điều trị HA tụt, đặt catheter, dùng thuốc vận mạch tùy theo mức độ của rối loạn huyết động.
Theo dõi chức năng sống cơ bản.
Điều trị toan chuyển hóa chỉ khi pH < 7,1. Tình trạng toan giúp đường phân ly ôxy dịch chuyển về phía bên phải thuận lợi cho giải phóng ôxy cho tổ chức.
4.2.4. Điều trị bằng oxy cao áp
■ Chỉ định bắt đầu điều trị bằng oxy cao áp trong vòng 24 giờ sau ngộ độc, lý tưởng là trong vòng 4-6 giờ ở các bệnh nhân sau:
– Suy giảm thần kinh (đặc biệt mất ý thức)
– Bệnh nhân có thai với triệu chứng ngộ độc khí CO trên lâm sàng
– Nhiễm toan chuyển hóa nặng.
– Nồng độ HbCO > 25% (hoặc >10% ở phụ nữ có thai).
– Có các triệu chứng thực thể về thần kinh nói chung
■ Oxy cao áp cũng có thể được chỉ định trong các trường hợp sau:
– Rối loạn ý thức hoặc lẫn lộn, có bất kỳ các bất thường về thần kinh trên lâm sàng hoặc suy giảm nhận thức (bất kỳ giai đoạn nào): với bất kỳ nồng độ HbCO nào, đặc biệt nếu không đáp ứng với oxy đẳng áp trong vòng 1-2 giờ.
– Có triệu chứng thần kinh nhẹ nhưng thở oxy đẳng áp quá 4 giờ và các triệu chứng này vẫn không hết.
– Nồng độ HbCO ở mức cho thấy có phơi nhiễm mức độ đáng kể (kể cả khi không có bất thường về thần kinh).
– Tình trạng bệnh nhân xấu đi (đặc biệt về thần kinh hoặc tâm thần) trong vòng 5-7 ngày sau ngộ độc.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Tổn thương thần kinh xuất hiện 2 – 40 ngày sau nhiễm CO.
+ 1 thống kê trên BN ngộ độc được thở oxy 100% trong ICU 14% sống sót có tổn thương thần kinh không hồi phục.
+ 1 nghiên cứu 2360 BN ngộ độc CO thấy 3% sa sút trí tuệ và Parkinson sau 1 năm.
+ 1 nghiên cứu trên 63 BN bị ngộ độc nặng 43% giảm trí nhớ, 33% thay đổi về tính cách sau 3 năm theo dõi.
5.2. Biến chứng
Có thể gặp là: Sa sút trí tuệ, tâm thần, parkison, liệt, múa vờn, mù vỏ, bệnh lý thần kinh ngoại vi, bất lực.
6. PHÒNG TRÁNH
Giáo dục bệnh nhân. Vệ sinh nơi ở và môi trường lao động. Tránh cố ý hoặc vô tình tiếp xúc với nguồn khí CO.
Sử dụng các thiết bị phát hiện và báo động khi có khí CO tại nhà và nơi làm việc.
TÀI LIỆU THAM KHẢO
1. Bế Hồng Thu (2012), “Ngộ độc khí CO”, Chống độc cơ bản, NXB Y học, Hà Nội.
2. Neil B. Hampson, Claude A. Piantadoi, Stephen R. Thom, Lindell K. Weaver (2012), “Practice recommendations in the Diagnosis, Management and Prevention of Carbon Monoxide Poisoning”, Am J Resprir Crit Care Med, 186(11), P. 1095-1101.
3. Buckley NA, Juurlink DN (2013), “Carbon Monoxide Treatment Guidelines Must Acknowledge the Limitations of the Existing Evidence”, Am J Respir Crit Care Med, 187(12), P.1390.
4. We PE, Juurlink DN (2014), “Carbon monoxide poisoning”, CMAJ, Epub 2014, Jan 6, 186(8), P. 611.
NGỘ ĐỘC CYANUA
1.ĐẠI CƯƠNG
– Cyanua là loại hóa chất cực độc, được hấp thu nhanh vào cơ thể, ức chế rất nhanh và mạnh hô hấp tế bào (cytocrom oxidase). Các triệu chứng ngộ độc xuất hiện nhanh, rầm rộ, nặng nề. Tử vong nhanh chóng thường do suy hô hấp, co giật và ức chế hô hấp tế bào.
– Để cứu sống bệnh nhân đòi hỏi xử trí kịp thời, tích cực, đặc biệt hỗ trợ hô hấp và cần có thuốc giải độc.
– Các nguồn chứa cyanide từ thực vật: sắn, măng tươi, hạt quả đào, mơ, mận, hạnh nhân đắng…Tất cả các bộ phận ăn được của cây sắn đều chứa glycoside cyanogenic (glycoside amygdalin). Bản thân Glycoside cyanogenic không độc, khi ăn vào sẽ bị enzyme β-gluconidase do các chủng vi khuẩn ở ruột.thủy phân thành glucose, aldehyd và axit cyanhydric (HCN) gây độc. Trong công nghiệp: khí hydrocyanua (HCN), muối của cyanua (NaCN, KCN, CaCN, MgCN), các cyanogen và hợp chất có chứa cyanide (cyanogen bromide, cyanogen chloride, cyanogen iodide), các cyanide kim loại. Truyền nhanh > 2mcg/kg/ ph và kéo dài nitroprusside tạo cyanide gây độc. Khói trong các vụ cháy.
Cyanide được hấp thu nhanh qua đường tiêu hóa, qua niêm mạc, đường hô hấp, sau đó được phân bố nhanh vào cơ thể với thể tích phân bố là 1,5l/kg và gắn với protein 60%.
Liều độc: với liều thấp 50 mg cũng có thể gây tử vong
2. NGUYÊN NHÂN
– Do tai nạn: ăn sắn, măng tươi, hoặc tai nạn trong sản xuất, hít phải khói trong các vụ cháy.
– Tự tử
3. CHẨN ĐOÁN
3.1. Dựa vào hỏi bệnh: bệnh nhân có ăn sắn, măng tươi hoặc có tiếp xúc với nguồn có cyanide
3.2. Triệu chứng
– Đầu tiên có cảm giác nóng lưỡi, họng, đau đầu, chóng mặt, kích thích, đau bụng, buồn nôn, thở nhanh sâu.
– Nặng hơn có rối loạn ý thức, hôn mê, ngừng thở, tụt huyết áp, co giật. các triệu chứng xuất hiện nhanh tứ 30 phút đến 1-2 giờ sau ăn.
– Trong ngộ độc nặng đau ngực, mạch chậm, tụt huyết áp thậm chí không có triệu chứng ban đầu, khó thở nhanh sâu ngay lập tức, sau đó nhanh chóng hôn mê, co giật, rối loạn huyết động, toan chuyển hóa nặng (kiểu toan lactic), ngừng tuần hoàn. Tử vong có thể xảy ra vài phút ngay sau ăn. Nếu được điều trị sớm, kịp thời sẽ không để lại di chứng.
– Thần kinh trung ương: đau đầu, lo lắng, lẫn lộn, chóng mặt, hôn mê, co giật.
– Tim mạch: lúc đầu nhịp nhạnh, tăng huyết áp, sau đó nhịp chậm, hạ huyết áp, bloc nhĩ thất, ngoại tâm thu thất.
– Hô hấp: lúc đầu thở nhanh, sau đó thở chậm, phù phổi
– Tiêu hóa: đau bụng, nôn.
– Da: lúc đầu có màu đỏ như quả anh đào, sau đó chuyển màu tím.
– Thận: suy thận, tiêu cơ vân
– Gan: hoại tử tế bào gan
– Máu tĩnh mạch màu đỏ tươi vì do giảm xử dụng oxy ở tổ chức do vậy nồng độ oxyhemoglobin ở máu tĩnh mạch cao. Do vậy mặc dù tụt huyết áp, ngừng thở nhịp chậm nhưng bệnh nhân dường như nhìn không tím.
3.3. Xét nghiệm
+ Khí máu động mạch: toan chuyển hóa có tăng khoảng trống anion, lactat tăng cao. Lactat > 10 mmol/l gợi ý ngộ độc cyanide. Khí máu tĩnh mạch: chênh lệch độ bão hòa/áp lực riêng phần oxy giữa máu động mạch và tĩnh mạch thấp.
+ Đo nồng độ carboxyhemoglobin và methemoglobin (bằng máy CO- Oximetry) đặc biệt trong trường hợp nhiễm độc đồng thời với khí carbon monoxit (ví dụ trong hỏa hoạn hoặc cháy xe cộ hoặc nhiễm những thuốc gây methemoglobin.
+ Đo nồng độ cyanide máu: từ 0,5-1mg/l gây nhịp nhanh, đỏ da, nồng độ từ 1-2,5 mg/l gây u ám, từ 2,5-3 mg/l gây hôn mê, nồng độ >3mg/l gây tử vong.
– Đường mao mạch: loại trừ hôn mê do hạ đường huyết:
– Xét nghiệm acetaminophen, salicylate: loại trừ ngộ độc thuốc cùng uống.
– Điện tâm đồ: loại trừ những rối loạn dẫn truyền do thuốc gây ra QRS và QTc kéo dài.
– Test thử thai cho những phụ nữ trong độ tuổi sinh đẻ
3.4.Chẩn đoán mức độ: 3 mức: phụ thuộc đường ngộ độc, thời gian bị nhiễm độc và lượng độc chất, dạ dày rỗng, pH dạ dày
Bảng 34.1: Mức độ ngộ độc cyanua
|
Ngộ độc nhẹ |
Ngộ độc trung bình |
Ngộ độc nặng |
| Buồn nôn | Mất ý thức trong thời gian ngắn | Hôn mê sâu |
| Chóng mặt | Co giật | Đồng tử giãn, không phản ứng với ánh sáng |
| Ngủ gà | Tím | Suy hô hấp, suy tuần hoàn |
3.5. Chẩn đoán xác định
Bệnh nhân có ăn sắn, măng tươi hoặc tiếp xúc với nguồn có chứa cyanide
Có triệu chứng của ngộ độc cyanide, xét nghiệm nhiễm toan chuyển hóa, lactic máu tăng cao, định lượng cyanide.
3.6. Chẩn đoán phân biệt
■ Ngộ độc sunphua hydro: lâm sàng và cận lâm sàng tương tự ngộ độc cyanua nhưng:
– Thường ngộ độc xuất hiện ở các khu vục khép kín với vật liệu hữu cơ bị phân hủy như: cống nước thải, hầm ủ, khoang tàu để hoang, hầm biogas,…
– Bề mặt các đồ vật bằng kim loại (đặc biệt là bạc) trên người nạn nhân nhuốm màu đen.
– Thường bệnh nhân hồi phục nhanh hơn nếu cấp cứu hồi sức tốt.
– Xét nghiệm cyanua âm tính.
■ Các trường hợp suy hô hấp, tuần hoàn và hôn mê, co giật xuất hiện và tiến triển nhanh khác:
– Ngộ độc khí carbon monoxide.
– Ngộ độc hóa chất diệt chuột gây co giật (tetramine, flouroacetamide, fluoroacetate, hóa chất bảo vệ thực vật clo hữu cơ):
– Các bệnh lý không phải ngộ độc (đặc biệt khi bệnh nhân đến muộn ở giai đoạn tụt huyết áp không đáp ứng với điều trị, đã mất não hoặc tử vong): các dạng sốc, nhồi máu cơ tim, tai biến mạch não, trạng thái động kinh, hen phế quản ác tính,…
4. ĐIỀU TRỊ
Nếu không được điều trị thì ngộ độc cyanide có thể gây tử vong nhanh chóng. Khi hỏi bệnh và khám lâm sàng nghĩ đến ngộ độc cyanide cần dùng thuốc giải độc càng sớm càng tốt. Điều trị bao gồm quá trình hồi sức và qui trình giải độc
4.1. Điều trị hồi sức gồm đảm bảo chức năng sống
– Đặt đường truyền tĩnh mạch
– Bảo vệ đường thở nếu có tổn thương (đặt ống nội khí quản khi cần)
– Oxy: cho bệnh nhân thở oxy 100% bằng mặt nạ không thở lại hoặc qua ống NKQ.
– Điều trị giảm huyết áp:
+ Người lớn: truyền 10-20ml/kg natriclorua 9%o trong 10 phút, tiếp tục nhắc lại liều trên nếu HA chưa trở về bình thường.
+ Trẻ em: truyền natrclorua 9%o 5-10ml/kg trong 5-10 phút, nếu HA không lên, truyền lại với liều trên.
– Nếu ngừng tuần hoàn: cấp cứu kéo dài, có thể tới 3-5 giờ vẫn phục hồi hoàn toàn.
4.2. Các phương pháp tăng thải độc
■ Rửa dạ dày nếu bệnh nhân đến sớm trước 1 giờ.
■ Than hoạt: uống 1g/kg.
4.3.Thuốc giải độc
– Cơ chế chuyển hóa và trung hòa cyanide theo 3 cơ chế:
- Gắn với hydroxocobalamin, Hydroxocobalamin kết hợp với cyanide tạo thành cyanocobalamin không độc, một lượng nhỏ cyanide không chuyển hóa được đào thải qua nước tiểu, mồ hôi và hơi thở.
- Tạo thành methemoglobin máu
- Giải phóng sulfur là chuyển hóa theo con đường enzyme rhodanese. Rhodanese có ở nhiều tổ chức đặc biệt ở gan và cơ. Thiosulfate là giải phóng sulfur trong phản ứng vởi rhodanese chuyển cyanide thành thiocyanate, tan trong nước và được đào thải ra nước tiểu..
– Ở châu Âu dùng phối hợp muối thiosulfate với hydroxocobalamin có kết quả tốt trong ngộ độc nặng. Ở Mỹ dùng amyl nitrit và muối nitrite để tạo ra methemoglobin và muối thiosulfate như là cho sulfur (không có hydroxocobalamin ở Mỹ).
– Chống chỉ định dùng amylnitrit và muối nitrite ở bệnh nhân ngộ độc đồng thời với khí CO.
– Hydroxocobalamin (Cyanokit): gắn trực tiếp với cyanide là tiền thân của vitamin B12, có chứa một nửa là cobalt có khả năng gắn cới cyanide trong tế bào (với ái tính cao hơn cytochrome oxidase) tạo thành cyanocobalamin. Chất này ổn định, ít độc và được thải ra qua nước tiểu. Liều 70mg/kg (người lớn 5g), liều này hiệu quả cho hầu hết bệnh nhân. Có thể đưa thêm nửa liều phụ thuộc vào mức độ nặng của ngộ độc hoặc dựa theo đáp ứng điều trị. Thời gian bán thải 24-48 giờ. Với liều điều trị trên khi dùng hydroxocobalmin có thể gây ra đỏ da, huyết thanh, nước tiểu và niêm mạc đỏ tạm thời, kéo dài 2-3 ngày và có thể làm thay đổi giá trị của một số xét nghiệm sử dụng phép đo màu như creatinin, AST, bilirubin, magie.
– Dicobalt Edetate:dung dịch 1,5%, tạo phức với cyanide, truyền tĩnh mạch liều 20ml/phút, có nhiều tác dụng phụ gây sốc phản vệ, co giật, giảm huyết áp, loạn nhịp. Do vậy chỉ dùng khi xác định chắc chắn là ngộ độc cyanide và khi không còn thuốc giải độc đặc hiệu nào khác.
– Tạo methemoglobin:
- Việc tạo mehemoglobin khi oxi hóa Fe++ của hemoglobin thành Fe+++. Quá trình này làm thay đổi vị trí gắn của cyanide, cạnh tranh trực tiếp với vị trí gắn của phức hợp cytochrome. Cyanide gắn với methemglobin tạo thành cyanomethemoglobin ít độc hơn.
- Amyl nitrite, muối nitrite hoặc dimethylaminophenol. Bẻ ống amyl nitrite cho bệnh nhân khí dung mỗi 30 giây trong một phút, ngừng 30 giây cho phép cung cấp đủ oxy. Amyl nitrite chỉ tạo ra 5% methemoglobin do vậy chỉ là biện pháp tạm thời.
- Muối nitrite 300 mg (hoặc 10mg/kg) tĩnh mạch chậm tạo ra khoảng 15-20% methemglobin, nồng độ này dễ dung nạp ở đa số bệnh nhân. Đối với trẻ nhỏ dưới 25 kg và người thiếu máu cần giảm liều vì methemoglobin được tạo ra có thể cao tới 20-30% có thể gây tử vong ở trẻ và người thiếu máu.
- Liều muối nitrite nồng độ 3% được điều chỉnh theo hemoglobin (Hb): liều ban đầu:
● Hb 7g/dl: liều nitrite là 0,19 ml/kg
● Hb 8g/dl: liều nitrite là 0,22 ml/kg
● Hb 9g/dl: liều nitrite là 0,25 ml/kg
● Hb 10g/dl: liều nitrite là 0,27 ml/kg
● Hb 11g/dl: liều nitrite là 0,30 ml/kg.
+ Khi điều trị bằng nitrite có thể gây tụt huyết áp, nhịp nhanh, đau khớp, đau cơ, nôn, và tâm thần. Không dùng cho phụ nữ có thai.
+ Cùng với tạo ra methemoglobin, nitrite cũng gây ra giãn mạch, giải phóng NO, có tác dụng giãn mạch làm tăng dòng máu tới gan và các tạng khác do vậy làm tăng chuyển hóa của cyanide.
+ Với trẻ em khi khó lấy máu đo được nồng độ Hb; muối nitrite dung dịch 3% tính liều dựa theo cân nặng: 10mg/kg TMC hoặc 0,33 ml/kg. tối đa không được vượt quá 10ml và không truyền quá 5ml/phút để tránh tụt huyết áp.
– Muối thiosulfate ít tác dụng phụ hơn nitrite do vậy được dùng ở trẻ em nhiều hơn.
– Nhóm giải phóng sulfur: là rhodanese, có tác dụng chuyển cyanide thành thiocyante không độc và đào thải qua nước tiểu. Về lý thuyết với tỉ lệ 3 thiosulfat cho một cyanide là tốt nhất cho giải độc hoàn toàn.
– Muối thiosulfate nồng độ 25%, Liều đối với người lớn là 50ml hoặc 12,5 g truyền trong 30 phút. Nồng độ thiocyanate máu cao > 10mg/dl có thể rối loạn tâm thần, đau khớp, đau cơ, nôn, với bệnh nhân suy thận có thể lọc máu để đào thải muối thiosulfate nhưng đa số bệnh nhân thì muối thiosulfate là an toàn.
– Dimethylaminophenol (4-DMAP), cũng tạo ra methemoglobin, dung dịch 5% tiêm TMC hơn một phút, có tác dụng nhanh đạt nồng độ methemoglobin trong 5 phút nhưng cũng có nhiều tác dụng phụ nhu tăng hồng cầu lưới, độc với thận và gây tan máu.
– Oxy cao áp điều trị phối hợp cùng với thuốc giải độc có hiệu quả trong ngộ độc cyanide, làm tăng vận chuyển cyanide từ tổ chức vào máu làm tăng đào thải, cải thiện hô hấp và giảm lactat trong não.
– Khuyến cáo điều trị thuốc giải độc:
+ Với ngộ độc rõ: dùng muối thiosulfate và hydroxocobalamine
+ Với trường hợp có khả năng ngộ độc cyanide: ưu tiên thứ tự thuốc giải độc theo thứ tự:
● Hydroxocobalamin
● Muối thiosulfate 25%: 1,65 ml/kg (tối đa 12,5g) và hydroxocobalamin 70mg/kg TMC (liều chuẩn 5g ở người lớn).
+ Với bệnh nhân không có chống chỉ định của nitrite, mà không có hydroxocobalamin khuyến cáo dùng gói thuốc giải độc Akorn cyanide (Akorn Cyanide Antidote Package) gồm 3 loại thuốc: Amyl nitrite ống khí dung qua đường mũi hoặc qua nội khí quản 30 giây mỗi một phút, trong 3 phút, muối nitrite 10mg/kg và muối thiosulfate 25%: liều 1,65 ml/kg TMC (tối đa 12,5 g).
+ Những bệnh nhân có chống chỉ định với nitrite mà không có hydroxocobalamin được khuyên dùng: muối thiosulfate 25%: 1,65ml/kg TMC (tối đa 12,5g). Hoặc dùng 4-dimethylaminphenol dung dịch 5%: 5ml TMC (4- DMAP), hoặc Dicobalt Edetate.dung dịch 1,5% 20 ml TMC trên 1 phút.
+ Sau khi tiêm thiosulfate cần làm lại các xét nghiệm như đo độ bão hòa oxy tĩnh mạch trộn, khí máu, đo nồng độ carboxyhemoglobin hoặc methemoglobin bằng máy CO-oxymetry.
– Tóm tắt lại điều trị thuốc giải độc đặc hiệu:
+ Ngộ độc nhẹ: thở oxy 40%, theo dõi sát và điều trị triệu chứng.
+ Ngộ độc trung bình: thở oxy 100% (không quá 12-24 giờ), Amyl nitrite, muối thiosulfat.
+ Ngộ độc nặng: thở oxy 100%, Amyl nitrite cùng với hydroxocobalamin hoặc muối nitrite, hoặc muối thiosulfat cùng với Dicobalt Edetate.
5. TIÊN LƯỢNG, BIẾN CHỨNG
Nếu điều trị muộn: tình trạng thiếu oxy do độc tố của axit cyanhydric cùng với huyết động không ổn định, suy hô hấp gây tổn thương não không hồi phục có thể gây tử vong hoặc để lại di chứng thần kinh nặng nề như mất vỏ, hội chứng ngoại tháp hoặc tiểu não, rối loạn hành vi và giảm trí nhớ.
Những người ngộ độc cyanide có thể xuất hiện di chứng muộn như Parkinson hoặc di chứng thần kinh khác. Hạch nền rất nhạy cảm với cyanide và gây ra tổn thương trực tiếp tế bào hoặc thứ phát do thiếu oxy. Phát hiện tổn thương bằng chụp CT não hoặc cộng hưởng từ sọ não vài tuần sau bị nhiễm cyanide. Sự hồi phục rất thay đổi theo từng cá thể và chỉ có điều trị hỗ trợ.
6. PHÒNG BỆNH
– Để tránh bị ngộ độc sắn, măng tươi khi ăn cần gột vỏ, cắt bỏ hai đầu của củ sắn (vì vỏ và hai đầu củ sắn chứa nhiều HCN), ngâm trong nước. Khi luộc sôi cần mở vung để cho HCN bay hơi. Sắn phơi khô hoặc ủ chua cũng cho phép loại bỏ phần lớn độc tố. Nhưng cũng cần chú ý không ăn quá nhiều sắn khi đói.
– Không ăn quả hạn nhân, quả cherry, mận, đào, lê, mơ.
– Không tiếp xúc với những nguồn gốc khác có chứa cyanide như acetonitrile là chất dùng để làm sạch móng tay, chân, hút thuốc lá.
– Tuân thủ đúng qui trình an toàn trong sản xuất, phòng thí nghiệm.

TÀI LIỆU THAM KHẢO
1. Holstege C.P., Isom G.E., Kirk M.A. (2011), “Cyanide and hydrogen sulfide”, GoldFrank’s Toxicologic emergencies, 9th edition, Mc graw Hill, P. 1678-1688.
2. Delaney A. K. (2001), “Cyanide”, Ford’s clinical toxicology, 1st edition, W.B. Saunders Company, P. 705-711.
3. Desai S., Su M. (2013), “Cyanide poisoning”, Uptodate.
4. National poisons centre of New Zealand (2014), “Cyanide”, Toxin poison information.
5. Paul D. Blanc (2006), “Cyanide”, Poisoning & drug overdose, Mc graw Hill, 5th edition.
NGỘ ĐỘC CẤP CÁC CHẤT GÂY METHEMOGLOBIN
1. ĐẠI CƯƠNG
a) Khái niệm về các chất tạo methemoglobin
Hemoglobin (Hb) trong hồng cầu có chứa Fe2+ và methemoglobin (MetHb) có chứa Fe3+. Bình thường lượng MetHb trong hồng cầu có từ 1 – 2%.
Chất tạo MetHb là những chất khi thâm nhập vào cơ thể có tác dụng chuyển Hb thành MetHb, khi đó Hb mất khả năng vận chuyển oxy cung cấp cho cơ thể.
b) Các chất tạo methemoglobin
Những chất có khả năng tạo MetHb gồm những chất sau:
– Muối nitrit: Natri nitrit (NaNO2), kali nitrit (KNO2).
– Anilin và dẫn xuất (ksilidin, toluidin,…), aminophenol.
– Thuốc nhuộm, mực in
– Nitrobenzen, nitrotoluen
– Thuốc nổ TNT, chlorate, nhiên liệu tên lửa (NO2, H2O2, hydrazin, xylidin).
– Một số thuốc điều trị: xanh metylen, amylnitrit, acid axetylsalisilic, phenaxetin, sulfamid, nitroglycerin,…
– Gyromitrin, độc tố của các loài nấm độc thuộc chi Gyromitra, ví dụ như nấm não (Gyromitra esculenta).
2. NGUYÊN NHÂN NGỘ ĐỘC
– Ngộ độc các muối nitrit có thể gặp do tình cờ sử dụng nhầm thay cho muối ăn (NaCl) hoặc dùng quá liều khi điều trị ngộ độc xyanua. Một số loại củ như củ dền, cà rốt,… có chứa hàm lượng nitrit cao nên khi ăn quá nhiều có thể bị ngộ độc, nhất là trẻ em. Nước giếng ăn có hàm lượng nitrit, nitrat tăng cao cũng có thể gây ngộ độc.
– Ngộ độc anilin có thể xảy ra khi chất này rơi trên da hoặc hít phải hơi anilin trong sản xuất chất tạo màu, thuốc nhuộm, sơn, nhựa tổng hợp…
– Các chất nitrobenzen, nitrotoluen, chlorate, NO2, hydrazin, xylidin,… có thể gây ngộ độc khi tiếp xúc nghề nghiệp trong sản xuất, sử dụng các chất này.
– Các thuốc điều trị có tác dụng tạo MetHb có thể gây ngộ độc khi sử dụng quá liều hoặc nhầm lẫn.
– Ngộ độc gyromitrin xảy ra khi ăn sống dưới dạng salat các loài nấm thuộc chi Gyromitra.
3. CHẨN ĐOÁN
a) Lâm sàng và cận lâm sàng
Người ta chia ra 3 mức độ ngộ độc (nhẹ, vừa và nặng) tùy theo lượng MetHb huyết:
– Nhiễm độc mức độ nhẹ (MetHb 15 – 30%):
+ Mệt mỏi, đau đầu, chóng mặt.
+ Da ngón tay, vành tai và niêm mạc có màu xanh tím.
+ Vài giờ sau nhiễm độc, đôi khi sau một đêm toàn bộ các triệu chứng trên biến mất.
– Nhiễm độc mức độ vừa (MetHb 30 – 40%):
+ Da và niêm mạc có màu xanh tím rõ rệt.
+ Bệnh nhân cảm thấy đau đầu, chóng mặt, buồn nôn và nôn, mệt mỏi, buồn ngủ.
+ Mạch lúc đầu nhanh, sau đó mạch chậm. Huyết áp thường không thay đổi.
+ Xét nghiệm máu thấy trong hồng cầu có tiểu thể Heinz, tốc độ lắng hồng cầu giảm nhẹ.
+ Khám thấy gan to và bệnh nhân cảm thấy đau khi ấn vào vùng gan, đồng tử kém phản xạ với ánh sáng.
– Nhiễm độc mức độ nặng (MetHb 50 – 70% hoặc hơn):
+ Đau đầu dữ dội, chóng mặt, nôn, thở dốc, co giật không ngừng, ỉa đái dầm dề.
+ Da và niêm mạc có màu xanh tím thậm hoặc tím đen (rất nặng).
+ Trong hồng cầu có thể thấy rõ 2 – 3 tiểu thể Heinz hình tròn có màu tím đen khi nhuộm máu bằng dung dịch tím metylen 1%.
+ Bạch cầu tăng, công thức bạch cầu chuyển trái, trong máu bilirubin tăng cao.
+ Một số trường hợp thấy dấu hiệu suy thận do hậu quả của tan máu kèm theo là tác động của chất độc lên thận.
+ Khám thấy gan to và đau khi ấn vào vùng gan, mạch nhanh, huyết áp trong giai đoạn cấp tăng, tiếp theo huyết áp giảm.
+ Bệnh nhân có thể tử vong do ngừng hoạt động hô hấp và tuần hoàn.
b) Chẩn đoán
Chẩn đoán ngộ độc các chất tạo MetHb cần dựa vào:
– Lâm sàng: Da và niêm mạc xanh tím (dấu hiệu quan trọng nhất), đau đầu, mệt mỏi, thở dốc,… Khám thấy gan to và đau khi ấn vào vùng gan.
– Cận lâm sàng: Xét nghiệm máu thấy MetHb tăng cao, có các tiểu thể Heinz trong hồng cầu, billirubin máu tăng.
– Có thể phối hợp với điều tra mẫu chất độc còn sót lại, bối cảnh ngộ độc. Xét nghiệm độc chất (ít khi phải làm do hình ảnh lâm sàng và cận lâm sàng rõ).
c) Chẩn đoán phân biệt
Chẩn đoán phân biệt với các bệnh tim, phổi gây tím tái.
4. ĐIỀU TRỊ
a) Nguyên tắc điều trị
– Ngăn chặn chất độc tiếp tục hấp thu vào máu, loại trừ chúng ra khỏi đường tiêu hóa, da, niêm mạc.
– Sử dụng các thuốc có tác dụng chuyển MetHb thành hemoglobin.
– Duy trì chức năng của các cơ quan quan trọng, đảm bảo sự sống còn của cơ thể.
– Dự phòng các biến chứng sau ngộ độc
b) Điều trị cụ thể
– Khi chất độc rơi trên da cần rửa kỹ ngay bằng nước hoặc dung dịch KMnO4 loãng (1:10.000).
– Khi chất độc thâm nhập qua đường tiêu hóa cần gây nôn, rửa dạ dày, cho uống than hoạt (1g/kg thể trọng) kèm theo uống sorbitol (gói 5g x 4 gói/lần).
– Tiêm tĩnh mạch chậm xanh metylen 1% với liều 1-2 ml/kg thể trọng (1-2 mg/kg) trong ít nhất 5 phút. Nếu bệnh nhân vẫn còn triệu chứng ngộ độc cần tiêm lại với liều như trên. Chống chỉ định dùng xanh metylen cho những người thiếu hụt enzym G6PD hoặc enzym NADH methemoglobin reductase.
Cần lưu ý: Xanh metylen ở liều thấp có tác dụng làm tăng khử MetHb thành hemoglobin. Tuy nhiên bản thân xanh metylen cũng là chất tạo MetHb, nhưng MetHb do xanh metylen tạo ra có đặc tính dễ phân ly trở thành hemoglobin. Khi tiêm xanh metylen có thể ban đầu làm tăng hiện tượng thiếu oxy tổ chức do tăng thêm khoảng 8-10% lượng MetHb do xanh metylen tạo ra, vì vậy cần phải cho bệnh nhân thở oxy.
– Truyền tĩnh mạch dung dịch glucose 40% (glucose cũng làm tăng quá trình khử MetHb).
– Tiêm tĩnh mạch vitamin C liều cao (1g) khoảng 4 giờ/lần. Vitamin C cũng làm tăng quá trình chuyển MetHb thành hemoglobin.
– Tiêm tĩnh mạch chậm natri thiosulfat (Na2S2O3): 100 ml-30%. Chất này có tác dụng khử độc.
– Dùng các thuốc lợi tiểu, trợ tim mạch và các thuốc điều trị triệu chứng.
– Thở oxy cao áp
– Lọc máu, chạy thận nhân tạo khi có suy thận cấp.
– Khi bị nhiễm độc nặng các chất tạo MetHb, cần sớm thay máu (rút máu và truyền máu không ít hơn 4 lít).
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Tiến triển bệnh phụ thuộc vào mức độ nhiễm độc và loại chất độc. Thông thường khi dùng xanh metylen kết hợp với vitamin C và glucose để điều trị ngộ độc các chất tạo MetHb tình trạng bệnh nhân được cải thiện nhanh chóng.
Diễn biến nhiễm độc có thể nặng thêm là do có hiện tượng tạo MetHb lặp lại, liên tục ở trong máu. Chất độc tích tụ ở gan và các tổ chức mỡ được giải phóng ra tiếp tục tạo MetHb. Sự tăng cường tạo MetHb thường xuất hiện vào ngày thứ 2 sau nhiễm độc và yếu tố làm tăng quá trình này là uống rượu, tắm nóng,…. Khi thấy các triệu chứng nặng thêm: da và niêm mạc xanh tím hơn, thở dốc hơn, huyết áp hạ, mất ý thức, co giật, hôn mê, giãn đồng tử, thì tiên lượng rất sấu.
Biến chứng có thể gặp: suy thận, phù phổi, suy gan (ngộ độc anilin, gyromitrin).
6. DỰ PHÒNG
– Cải thiện điều kiện làm việc, cung cấp trang bị bảo hộ lao động, tuyên truyền chấp hành quy tắc an toàn cho công nhân khi làm việc ở các ngành nghề có tiếp xúc với các chất tạo MetHb.
– Không cho trẻ em ăn quá nhiều củ dền, củ cà rốt vì hệ thống enzym khử MetHb hoạt động yếu.
– Kiểm tra hàm lượng nitrit, nitrat trong giếng nước ăn. Khi hàm lượng các chất này quá cao thì không được sử dụng cho ăn uống.
TÀI LIỆU THAM KHẢO
1. Faley B, Chase H (2012), “A case of severe amylnitrite induce methemoglobinemia managed with metylen blue”, J clinic toxicol., Vol 2, Issue 4, p. 127-128.
2. Greer F.R, Shannon M (2005), “Infant methemoglobinemia: The Role of dietary nitrate in food and water”, American Academy pediatrics. Vol.116, No 3, P. 784-786.
3. Hisham Md, Vijayakumar A, Rajesh N, Sivakumar M.N (2012), “Acute nitrobenzene poisoning with severe methemoglobinemia: a case report”. Indian journal of pharmacy practice, Vol. 5, Issue 4, P. 84-86.
4. Soumya Patra, Gurleen Sikka et al (2012), “Successful treatment of a child with toxic methemoglobinemia due to nail polish remover poisoning”, Bangladesh J child health, Vol. 36 (1), P. 49-50.