| BỘ Y TẾ ——- |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Độc lập – Tự do – Hạnh phúc ————— |
| Số: 3319/QĐ-BYT | Hà Nội, ngày 19 tháng 07 năm 2017 |
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH TÀI LIỆU CHUYÊN MÔN “HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ ĐÁI THÁO ĐƯỜNG TÍP 2”
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật Khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20 tháng 6 năm 2017 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị đái tháo đường típ 2”.
Điều 2. Tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị đái tháo đường típ 2” được áp dụng tại các cơ sở khám bệnh, chữa bệnh trong cả nước.
Điều 3. Bãi bỏ nội dung “Hướng dẫn chẩn đoán và điều trị đái tháo đường típ 2” trong “Hướng dẫn chẩn đoán và điều trị bệnh nội tiết – chuyển hóa” đã được ban hành tại Quyết định số 3879/QĐ-BYT ngày 30 tháng 9 năm 2014 của Bộ trưởng Bộ Y tế.
Điều 4. Quyết định này có hiệu lực kể từ ngày ký, ban hành.
Điều 5. Các ông, bà: Chánh Văn phòng Bộ, Chánh thanh tra Bộ, Tổng Cục trưởng, Cục trưởng và Vụ trưởng các Tổng cục, Cục, Vụ thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Giám đốc các Bệnh viện, Viện trực thuộc Bộ Y tế, Thủ trưởng Y tế các ngành chịu trách nhiệm thi hành Quyết định này./.
| Nơi nhận: – Như Điều 5; – Bộ trưởng (để báo cáo); – Các Thứ trưởng; – Cổng thông tin điện tử Bộ Y tế; Website Cục KCB; – Lưu: VT, KCB, PC. |
KT. BỘ TRƯỞNG
Nguyễn Viết Tiến |
| BỘ Y TẾ ——- |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Độc lập – Tự do – Hạnh phúc ————— |
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ ĐÁI THÁO ĐƯỜNG TÍP 2
(Ban hành kèm theo Quyết định số 3319/QĐ-BYT ngày 19 tháng 7 năm 2017 của Bộ trưởng Bộ Y tế)
I. ĐẠI CƯƠNG
Bệnh đái tháo đường là bệnh rối loạn chuyển hóa không đồng nhất, có đặc điểm tăng glucose huyết do khiếm khuyết về tiết insulin, về tác động của insulin, hoặc cả hai. Tăng glucose mạn tính trong thời gian dài gây nên những rối loạn chuyển hóa carbohydrate, protide, lipide, gây tổn thương ở nhiều cơ quan khác nhau, đặc biệt ở tim và mạch máu, thận, mắt, thần kinh.
Theo Liên đoàn Đái tháo đường Thế giới (IDF), năm 2015 toàn thế giới có 415 triệu người (trong độ tuổi 20-79) bị bệnh đái tháo đường (ĐTĐ), tương đương cứ 11 người có 1 người bị ĐTĐ, đến năm 2040 con số này sẽ là 642 triệu, tương đương cứ 10 người có 1 người bị ĐTĐ. Bên cạnh đó, cùng với việc tăng sử dụng thực phẩm không thích hợp, ít hoặc không hoạt động thể lực ở trẻ em, bệnh ĐTĐ típ 2 đang có xu hướng tăng ở cả trẻ em, trở thành vấn đề sức khỏe cộng đồng nghiêm trọng. Bệnh ĐTĐ gây nên nhiều biến chứng nguy hiểm, là nguyên nhân hàng đầu gây bệnh tim mạch, mù lòa, suy thận, và cắt cụt chi. Nhưng một điều đáng khả quan, có tới 70% trường hợp ĐTĐ típ 2 có thể dự phòng hoặc làm chậm xuất hiện bệnh bằng tuân thủ lối sống lành mạnh, dinh dưỡng hợp lý và tăng cường luyện tập thể lực.
Ở Việt Nam, năm 1990 của thế kỷ trước, tỷ lệ bệnh ĐTĐ chỉ là 1,1 % (ở thành phố Hà nội), 2,25% (ở thành phố Hồ Chí Minh), 0,96% (thành phố Huế), nghiên cứu năm 2012 của Bệnh viện Nội tiết trung ương cho thấy: tỷ lệ hiện mắc ĐTĐ trên toàn quốc ở người trưởng thành là 5.42%, tỷ lệ đái tháo đường chưa được chẩn đoán trong cộng đồng là 63.6%. Tỷ lệ rối loạn dung nạp glucose toàn quốc 7,3%, rối loạn glucose máu lúc đói toàn quốc 1,9% (năm 2003). Theo kết quả điều tra STEPwise về các yếu tố nguy cơ của bệnh không lây nhiễm do Bộ Y tế thực hiện năm 2015, ở nhóm tuổi từ 18-69, cho thấy tỷ lệ ĐTĐ toàn quốc là 4,1%, tiền ĐTĐ là 3,6%.
II. CHẨN ĐOÁN
1. Chẩn đoán đái tháo đường
Tiêu chuẩn chẩn đoán đái tháo đường (theo Hiệp Hội Đái tháo đường Mỹ – ADA) dựa vào 1 trong 4 tiêu chuẩn sau đây:
a) Glucose huyết tương lúc đói (fasting plasma glucose: FPG) ≥ 126 mg/dL (hay 7 mmol/L). Bệnh nhân phải nhịn ăn (không uống nước ngọt, có thể uống nước lọc, nước đun sôi để nguội) ít nhất 8 giờ (thường phải nhịn đói qua đêm từ 8 -14 giờ), hoặc:
b) Glucose huyết tương ở thời điểm sau 2 giờ làm nghiệm pháp dung nạp glucose đường uống 75g (oral glucose tolerance test: OGTT) ≥ 200 mg/dL (hay 11,1 mmol/L).
Nghiệm pháp dung nạp glucose đường uống phải được thực hiện theo hướng dẫn của Tổ chức Y tế thế giới: Bệnh nhân nhịn đói từ nửa đêm trước khi làm nghiệm pháp, dùng một lượng glucose tương đương với 75g glucose, hòa tan trong 250-300 ml nước, uống trong 5 phút; trong 3 ngày trước đó bệnh nhân ăn khẩu phần có khoảng 150-200 gam carbohydrat mỗi ngày.
c) HbA1c ≥ 6,5% (48 mmol/mol). Xét nghiệm này phải được thực hiện ở phòng thí nghiệm được chuẩn hóa theo tiêu chuẩn quốc tế.
d) Ở bệnh nhân có triệu chứng kinh điển của tăng glucose huyết hoặc mức glucose huyết tương ở thời điểm bất kỳ ≥ 200 mg/dL (hay 11,1 mmol/L).
Nếu không có triệu chứng kinh điển của tăng glucose huyết (bao gồm tiểu nhiều, uống nhiều, ăn nhiều, sụt cân không rõ nguyên nhân), xét nghiệm chẩn đoán a, b, d ở trên cần được thực hiện lặp lại lần 2 để xác định chẩn đoán. Thời gian thực hiện xét nghiệm lần 2 sau lần thứ nhất có thể từ 1 đến 7 ngày.
Trong điều kiện thực tế tại Việt Nam, nên dùng phương pháp đơn giản và hiệu quả để chẩn đoán đái tháo đường là định lượng glucose huyết tương lúc đói 2 lần ≥ 126 mg/dL (hay 7 mmol/L). Nếu HbA1c được đo tại phòng xét nghiệm được chuẩn hóa quốc tế, có thể đo HbA1c 2 lần để chẩn đoán ĐTĐ.
2. Chẩn đoán tiền đái tháo đường
Chẩn đoán tiền đái tháo đường khi có một trong các rối loạn sau đây:
– Rối loạn glucose huyết đói (impaired fasting glucose: IFG): Glucose huyết tương lúc đói từ 100 (5,6mmol/L) đến 125 mg/dL (6,9 mmol/L), hoặc
– Rối loạn dung nạp glucose (impaired glucose tolerance: IGT): Glucose huyết tương ở thời điểm 2 giờ sau khi làm nghiệm pháp dung nạp glucose bằng đường uống 75 g từ 140 (7.8 mmol/L) đến 199 mg/dL (11 mmol/L), hoặc
– HbA1c từ 5,7% (39 mmol/mol) đến 6,4% (47 mmol/mol).
Những tình trạng rối loạn glucose huyết này chưa đủ tiêu chuẩn để chẩn đoán đái tháo đường nhưng vẫn có nguy cơ xuất hiện các biến chứng mạch máu lớn của đái tháo đường, được gọi là tiền đái tháo đường (pre-diabetes).
3. Phân loại đái tháo đường
a) Đái tháo đường tip 1 (do phá hủy tế bào beta tụy, dẫn đến thiếu insulin tuyệt đối).
b) Đái tháo đường típ 2 (do giảm chức năng của tế bào beta tụy tiến triển trên nền tảng đề kháng insulin).
c) Đái tháo đường thai kỳ (là ĐTĐ được chẩn đoán trong 3 tháng giữa hoặc 3 tháng cuối của thai kỳ và không có bằng chứng về ĐTĐ tip 1, típ 2 trước đó).
d) Thể bệnh chuyên biệt của ĐTĐ do các nguyên nhân khác, như ĐTĐ sơ sinh hoặc ĐTĐ do sử dụng thuốc và hóa chất như sử dụng glucocorticoid, điều trị HIV/AIDS hoặc sau cấy ghép mô…
Chi tiết phân loại ĐTĐ trong Phụ lục 01 được ban hành kèm theo Quyết định này. Cách phân biệt ĐTĐ típ 1 và típ 2 trong Phụ lục 02 được ban hành kèm theo Quyết định này.
4. Tiêu chuẩn để làm xét nghiệm chẩn đoán đái tháo đường hoặc tiền đái tháo đường ở người không có triệu chứng ĐTĐ:
a) Người lớn có BMI ≥ 23 kg/m2, hoặc cân nặng lớn hơn 120% cân nặng lý tưởng và có một hoặc nhiều hơn một trong các yếu tố nguy cơ sau:
– Ít vận động thể lực
– Gia đình có người bị đái tháo đường ở thế hệ cận kề (bố, mẹ, anh chị em ruột)
– Tăng huyết áp (huyết áp tâm thu ≥ 140 mmHg và/hoặc huyết áp tâm trương ≥ 90 mmHg hay đang điều trị thuốc hạ huyết áp)
– Nồng độ HDL cholesterol <35 mg/ (0,9 mmol/L) và/hoặc nồng độ triglyceride > 250 mg/dL (2,82 mmol/L)
– Vòng bụng to: ở nam ≥ 90 cm, ở nữ ≥ 80 cm
– Phụ nữ bị buồng trứng đa nang
– Phụ nữ đã mắc đái tháo đường thai kỳ
– HbA1c ≥ 5,7% (39 mmol/mol), rối loạn glucose huyết đói hay rối loạn dung nạp glucose ở lần xét nghiệm trước đó.
– Có các dấu hiệu đề kháng insulin trên lâm sàng (như béo phì, dấu gai đen…).
– Tiền sử có bệnh tim mạch do xơ vữa động mạch.
b) Ở bệnh nhân không có các dấu hiệu/triệu chứng trên, bắt đầu thực hiện xét nghiệm phát hiện sớm đái tháo đường ở người ≥ 45 tuổi.
c) Nếu kết quả xét nghiệm bình thường, nên lặp lại xét nghiệm sau mỗi 1-3 năm. Có thể thực hiện xét nghiệm sớm hơn tùy thuộc vào kết quả xét nghiệm trước đó và yếu tố nguy cơ. Đối với người tiền đái tháo đường: thực hiện xét nghiệm hàng năm.
5. Phát hiện và chẩn đoán đái tháo đường thai kỳ
a) Khái niệm: là ĐTĐ được chẩn đoán trong 3 tháng giữa hoặc 3 tháng cuối của thai kỳ và không có bằng chứng ĐTĐ típ 1, típ 2 trước đó. Nếu phụ nữ có thai 3 tháng đầu được phát hiện tăng glucose huyết: chẩn đoán là ĐTĐ chưa được chẩn đoán hoặc chưa được phát hiện và dùng tiêu chuẩn chẩn đoán ĐTĐ như ở người không có thai.
b) Thời điểm tầm soát đái tháo đường thai kỳ
– Thực hiện xét nghiệm chẩn đoán ĐTĐ (đối với ĐTĐ chưa được chẩn đoán trước đây) tại lần khám thai đầu tiên đối với những người có các yếu tố nguy cơ của ĐTĐ, sử dụng các tiêu chuẩn chẩn đoán ĐTĐ tại Điểm a, b, d của mục 1, phần II (không áp dụng tiêu chuẩn về HbA1c).
– Thực hiện xét nghiệm chẩn đoán ĐTĐ thai kỳ ở tuần thứ 24 đến 28 của thai kỳ đối với những thai phụ không được chẩn đoán ĐTĐ trước đó.
– Thực hiện xét nghiệm để chẩn đoán ĐTĐ thật sự (bền vững): ở phụ nữ có ĐTĐ thai kỳ sau khi sinh từ 4 đến 12 tuần. Dùng nghiệm pháp dung nạp glucose đường uống và các tiêu chuẩn chẩn đoán không mang thai phù hợp trên lâm sàng. Sử dụng các tiêu chuẩn chẩn đoán đái tháo đường tại Điểm a, b, d của mục 1, phần II (không áp dụng tiêu chuẩn về HbA1c).
– Ở phụ nữ có tiền sử ĐTĐ thai kỳ nên thực hiện xét nghiệm để phát hiện sự phát triển ĐTĐ hay tiền ĐTĐ ít nhất mỗi 3 năm một lần.
– Phụ nữ có tiền sử ĐTĐ thai kỳ, sau đó được phát hiện có tiền ĐTĐ: cần được điều trị can thiệp lối sống tích cực hay metformin để phòng ngừa ĐTĐ.
c) Tầm soát và chẩn đoán ĐTĐ thai kỳ: có thể thực hiện một trong 2 phương pháp sau:
Phương pháp 1 bước (one-step strategy)
Thực hiện nghiệm pháp dung nạp glucose đường uống 75g (75-g OGTT): đo nồng độ glucose huyết tương lúc đói và tại thời điểm 1 giờ, 2 giờ, ở tuần thứ 24 đến 28 của thai kỳ đối với những thai phụ không được chẩn đoán ĐTĐ trước đó. Nghiệm pháp dung nạp glucose đường uống phải được thực hiện vào buổi sáng sau khi nhịn đói qua đêm ít nhất 8 giờ. Chẩn đoán ĐTĐ thai kỳ khi bất kỳ giá trị glucose huyết thỏa mãn tiêu chuẩn sau đây:
– Lúc đói ≥ 92 mg/dL (5,1 mmol/L)
– Ở thời điểm 1 giờ ≥ 180 mg/dL (10,0 mmol/L)
– Ở thời điểm 2 giờ ≥ 153 mg/dL (8,5 mmol/L)
Phương pháp 2 bước (two-step strategy)
– Bước 1: Thực hiện nghiệm pháp uống glucose 50g hoặc uống tải glucose 50 gam (glucose loading test: GLT): Uống 50 gam glucose (trước đó không nhịn đói), đo glucose huyết tương tại thời điểm 1 giờ, ở tuần thứ 24 đến 28 của thai kỳ đối với những thai phụ không được chẩn đoán ĐTĐ trước đó. Nếu mức glucose huyết tương được đo lường tại thời điểm 1 giờ sau uống là 130 mg/dL, 135 mg/dL, hoặc 140 mg/dL (7,2 mmol/L, 7,5 mmol/L, 7,8 mmol/L) tiếp tục với nghiệm pháp dung nạp glucose đường uống 100g.
– Bước 2: Thực hiện nghiệm pháp dung nạp glucose đường uống 100g (100-g OGTT): Nghiệm pháp phải được thực hiện khi bệnh nhân đang đói: Bệnh nhân nhịn đói, uống 100 gam glucose pha trong 250-300 ml nước, đo glucose huyết lúc đói và tại thời điểm 1 giờ, 2 giờ, 3 giờ, sau khi uống glucose. Chẩn đoán ĐTĐ thai kỳ khi ít nhất có 2 trong 4 giá trị mức glucose huyết tương bằng hoặc vượt quá các ngưỡng sau đây:
Bảng 1: Tiêu chuẩn chẩn đoán đái tháo đường thai kỳ đối với phương pháp 2 bước
| Tiêu chí chẩn đoán của Carpenter/ Coustan | Tiêu chí chẩn đoán theo National Diabetes Data Group | |
| Lúc đói | 95mg/dL (5,3 mmol/L) | 105 mg/dL (5,8 mmol/L) |
| Ở thời điểm 1 giờ | 180 mg/dL (10,0 mmol/L) | 190 mg/dL (10,6 mmol/L) |
| Ở thời điểm 2 giờ | 155 mg/dL (8,6 mmol/L) | 165 mg/dL (9,2 mmol/L) |
| Ở thời điểm 3 giờ | 140 /dL (7,8 mmol/L) | 145 mg/dL (8,0 mmol/L) |
III. ĐÁNH GIÁ TOÀN DIỆN ĐỐI VỚI ĐÁI THÁO ĐƯỜNG
1. Mục đích:
Đánh giá toàn diện nên thực hiện vào lần khám bệnh đầu tiên nhằm mục đích sau:
– Xác định chẩn đoán và phân loại ĐTĐ;
– Phát hiện các biến chứng đái tháo đường và các bệnh đồng mắc;
– Xem xét điều trị trước và việc kiểm soát yếu tố nguy cơ ở bệnh nhân ĐTĐ đã được thiết lập;
– Bắt đầu sự tham gia của bệnh nhân trong việc xây dựng kế hoạch quản lý chăm sóc.
– Xây dựng kế hoạch để chăm sóc liên tục.
2. Các nội dung đánh giá toàn diện
2.1. Bệnh sử – Lâm sàng:
– Tuổi, đặc điểm lúc khởi phát ĐTĐ (nhiễm ceton acid đái tháo đường, phát hiện đái tháo đường bằng xét nghiệm nhưng không có triệu chứng).
– Cân nặng các con lúc sinh (đối với phụ nữ).
– Cách ăn uống, tình trạng dinh dưỡng, tiền sử cân nặng, hành vi ngủ (thói quen, thời gian), thói quen luyện tập thể lực, giáo dục dinh dưỡng, tiền sử và nhu cầu hỗ trợ hành vi.
– Tiền sử sử dụng thuốc lá, uống rượu và sử dụng thuốc gây nghiện.
– Tìm hiểu bệnh nhân có tham gia các chương trình giáo dục về ĐTĐ, tự quản lý và tiền sử, nhu cầu hỗ trợ.
– Rà soát lại các phác đồ điều trị trước và đáp ứng điều trị (dựa vào các số liệu HbA1c)
– Sử dụng các thuốc bổ sung và thay thế: Các loại thực phẩm chức năng, thuốc cổ truyền đã sử dụng. Các loại thuốc điều trị bệnh khác, thí dụ thuốc điều trị đau khớp…
– Các bệnh đồng mắc và bệnh về răng miệng đang mắc.
– Tầm soát trầm cảm, lo âu và rối loạn ăn uống bằng cách sử dụng các đo lường đã được hiệu chỉnh và phù hợp.
– Tầm soát về các vấn đề tâm lý, các rào cản khác đối với điều trị và tự quản lý đái tháo đường, như nguồn tài chính hạn chế, hậu cần và các nguồn hỗ trợ.
– Tầm soát về nỗi đau buồn, cảnh khốn cùng khi bị ĐTĐ
– Đánh giá các hành vi sử dụng thuốc uống, thuốc tiêm và các rào cản đối với sự tuân thủ điều trị.
– Nếu bệnh nhân có máy thử glucose huyết tại nhà hoặc sổ theo dõi khám bệnh, kiểm tra lại các thông số theo dõi glucose huyết và xử trí của bệnh nhân.
– Tiền sử nhiễm ceton acid, tần suất, độ trầm trọng, nguyên nhân.
– Tiền sử các cơn hạ glucose huyết, khả năng nhận biết và cách xử trí lúc có cơn, tần suất, nguyên nhân.
– Tiền sử tăng huyết áp, rối loạn lipid máu
– Các biến chứng mạch máu nhỏ: võng mạc, thận, thần kinh
– Các biến chứng mạch máu lớn: bệnh tim thiếu máu cục bộ, nhồi máu cơ tim, đột quỵ, bệnh mạch máu ngoại vi.
– Đối với phụ nữ trong lứa tuổi sinh sản: hỏi về kế hoạch sinh con của bệnh nhân, bệnh có dùng phương pháp nào để ngừa thai
2.2. Khám thực thể: cần đặc biệt chú trọng:
– Chiều cao, cân nặng và BMI; Quá trình phát triển và dậy thì ở trẻ em, thanh thiếu niên.
– Đo huyết áp, nếu cần đo huyết áp nằm và đứng để tìm hạ huyết áp tư thế.
– Khám đáy mắt.
– Khám tuyến giáp.
– Khám da: tìm dấu gai đen, các thay đổi da do ĐTĐ kiểm soát kém, khám các vùng tiêm chích nếu bệnh nhân dùng insulin).
– Khám bàn chân toàn diện:
+ Nhìn: xem dấu khô da, các vết chai, biến dạng bàn chân
+ Sờ: mạch mu chân và chày sau
+ Có hay mất phản xạ gân cơ Achilles
+ Khám thần kinh nhanh: cảm giác xúc giác, cảm giác rung, cảm nhận monofilament.
2.3. Đánh giá về cận lâm sàng:
– HbA1c, nếu chưa làm trong 3 tháng vừa qua
– Nếu chưa thực hiện hoặc không có sẵn thông tin vòng một năm qua về các nội dung sau, thì làm xét nghiệm:
+ Bộ thông tin về lipid máu: bao gồm Cholesterol toàn phần, LDL, HDL, Triglycerides nếu cần.
+ Xét nghiệm chức năng gan, AST ALT, xét nghiệm khác nếu cần
+ Tỉ số Albumin/creatinin nước tiểu lấy 1 lần vào buổi sáng
+ Creatinin huyết thanh và độ lọc cầu thận
+ TSH ở bệnh nhân ĐTĐ típ 1
IV. ĐIỀU TRỊ
1. Mục tiêu điều trị cần đạt*
Bảng 2: Mục tiêu điều trị cho bệnh nhân đái tháo đường ở người trưởng thành, không có thai
| Mục tiêu | Chỉ số |
| HbA1c | < 7%* |
| Glucose huyết tương mao mạch lúc đói, trước ăn | 80-130 mg/dL (4.4-7.2 mmol/L)* |
| Đỉnh glucose huyết tương mao mạch sau ăn 1-2 giờ | <180 mg/dL (10.0 mmol/L)* |
| Huyết áp | Tâm thu <140 mmHg, Tâm trương <90 mmHg
Nếu đã có biến chứng thận: Huyết áp <130/85-80 mmHg |
| Lipid máu | LDL cholesterol <100 mg/dL (2,6 mmol/L), nếu chưa có biến chứng tim mạch.
LDL cholesterol <70 mg/dL (1,8 mmol/L) nếu đã có bệnh tim mạch. Triglycerides <150 mg/dL (1,7 mmol/L) HDL cholesterol >40 mg/dL (1,0 mmol/L) ở nam và >50 mg/dL (1,3 mmol/L) ở nữ. |
* Mục tiêu điều trị ở các cá nhân có thể khác nhau tùy tình trạng của bệnh nhân.
– Mục tiêu điều trị có thể nghiêm ngặt hơn: HbA1c <6,5% (48 mmol/mol) nếu có thể đạt được và không có dấu hiệu đáng kể của hạ đường huyết và những tác dụng có hại của thuốc: Đối với người bị bệnh đái tháo đường trong thời gian ngắn, bệnh ĐTĐ típ 2 được điều trị bằng thay đổi lối sống hoặc chỉ dùng metformin, trẻ tuổi hoặc không có bệnh tim mạch quan trọng.
– Ngược lại, mục tiêu điều trị có thể ít nghiêm ngặt (nới lỏng hơn): HbA1c < 8% (64 mmol/mol) phù hợp với những bệnh nhân có tiền sử hạ glucose huyết trầm trọng, lớn tuổi, các biến chứng mạch máu nhỏ hoặc mạch máu lớn, có nhiều bệnh lý đi kèm hoặc bệnh ĐTĐ trong thời gian dài và khó đạt mục tiêu điều trị.
– Nếu đã đạt mục tiêu glucose huyết lúc đói. nhưng HbA1c còn cao, cần xem lại mục tiêu glucose huyết sau ăn, đo vào lúc 1-2 giờ sau khi bệnh nhân bắt đầu ăn.
Bảng 3: Mục tiêu điều trị đái tháo đường ở người già
|
Tình trạng sức khỏe |
Cơ sở để chọn lựa |
HbA1c |
Glucose huyết lúc đói hoặc trước ăn (mg/dL) |
Glucose lúc đi ngủ (mg/dL) |
Huyết áp mmHg |
| Mạnh khỏe | Còn sống lâu |
<7.5% |
90-130 |
90-150 |
<140/90 |
| Phức tạp/ sức khỏe trung bình | Kỳ vọng sống trung bình |
<8.0% |
90-150 |
100-180 |
<140/90 |
| Rất phức tạp/ sức khỏe kém | Không còn sống lâu |
<8.5% |
100-180 |
110-200 |
<150/90 |
* Đánh giá về kiểm soát đường huyết:
– Thực hiện xét nghiệm HbA1c ít nhất 2 lần trong 1 năm ở những người bệnh đáp ứng mục tiêu điều trị (và những người có đường huyết được kiểm soát ổn định).
– Thực hiện xét nghiệm HbA1c hàng quý ở những người bệnh được thay đổi liệu pháp điều trị hoặc những người không đáp ứng mục tiêu về glucose huyết.
– Thực hiện xét nghiệm HbA1c tại thời điểm người bệnh đến khám, chữa bệnh để tạo cơ hội cho việc thay đổi điều trị kịp thời hơn.
2. Lựa chọn thuốc và phương pháp điều trị đái tháo đường típ 2
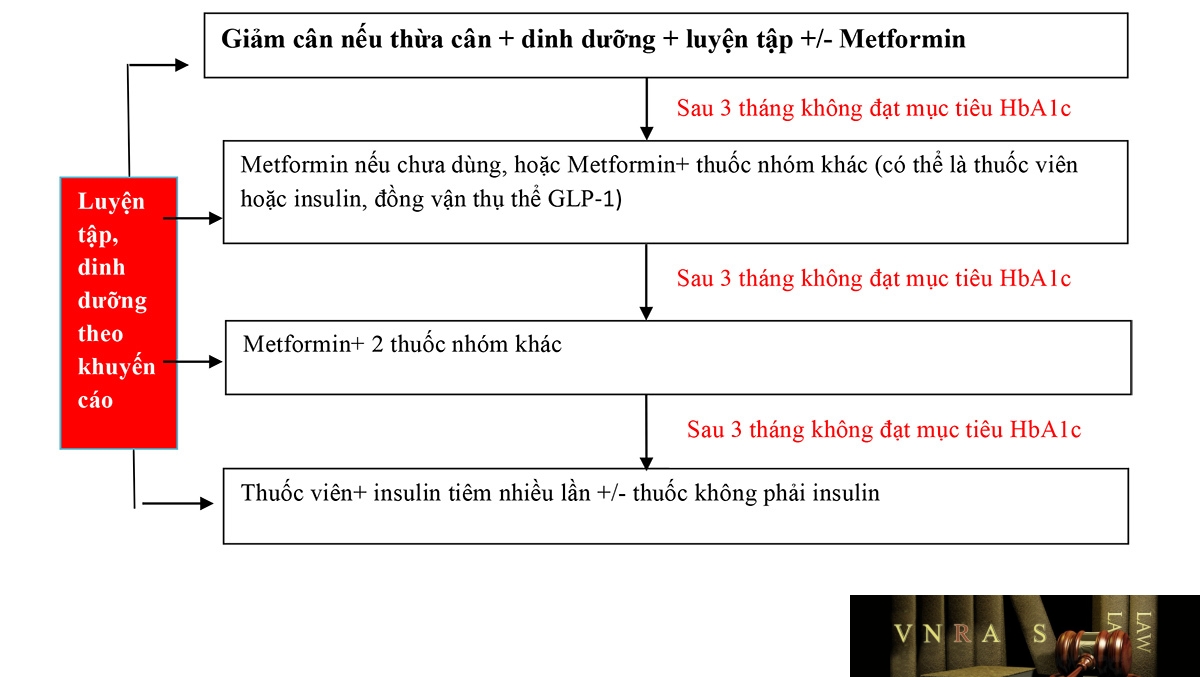
Các loại thuốc điều trị ĐTĐ lần lượt là: Metformin, thuốc ức chế kênh đồng vận chuyển natri-glucose (SGLT2i), Sulfonylurea. Glinides, Pioglitazon, Ức chế enzym alpha glucosidase. Ức chế enzym DPP-4, Đồng vận thụ thể GLP-1, Insulin.
a) Các yếu tố cần xem xét khi chọn lựa điều trị:
– Hiệu quả giảm glucose huyết
– Nguy cơ hạ glucose huyết: sulfonylurea, insulin
– Tăng cân: Pioglitazon, insulin, sulfonylurea
– Giảm cân: GLP-1 RA, ức chế kênh đồng vận chuyển natri-glucose (SGLT2i), ức chế enzym alphaglucosidase (giảm cân ít)
– Không ảnh hưởng nhiều lên cân nặng: ức chế enzym DPP-4, metformin
– Tác dụng phụ chính (xem trong bài)
– Giá thuốc: cân nhắc dựa trên chi phí và hiệu quả điều trị
b) Lựa chọn thuốc và phương pháp điều trị
– Nên chuyển bước điều trị mỗi 3 tháng nếu không đạt được mục tiêu HbA1c. Cần theo dõi đường huyết đói, đường huyết sau ăn 2 giờ để điều chỉnh liều thuốc.
– Có thể kết hợp thay đổi lối sống và metformin ngay từ đầu. Thay đổi lối sống đơn thuần chỉ thực hiện ở những bệnh nhân mới chẩn đoán, chưa có biến chứng mạn và mức đường huyết gần bình thường.
– Khi phối hợp thuốc, chỉ phối hợp 2, 3, 4 loại thuốc và các loại thuốc có cơ chế tác dụng khác nhau.
– Trường hợp bệnh nhân không dung nạp metformin, có thể dùng sulfonylurea trong chọn lựa khởi đầu.
– Chú ý cẩn thận trọng tránh nguy cơ hạ glucose huyết khi khởi đầu điều trị bằng sulfonylurea, insulin, đặc biệt khi glucose huyết ban đầu không cao và bệnh nhân lớn tuổi.
– Chú ý giáo dục kỹ thuật tiêm và triệu chứng hạ đường huyết cho bệnh nhân. Kiểm tra kỹ thuật tiêm của bệnh nhân khi tái khám, khám vùng da nơi tiêm insulin xem có vết bầm, nhiễm trùng, loạn dưỡng mỡ.
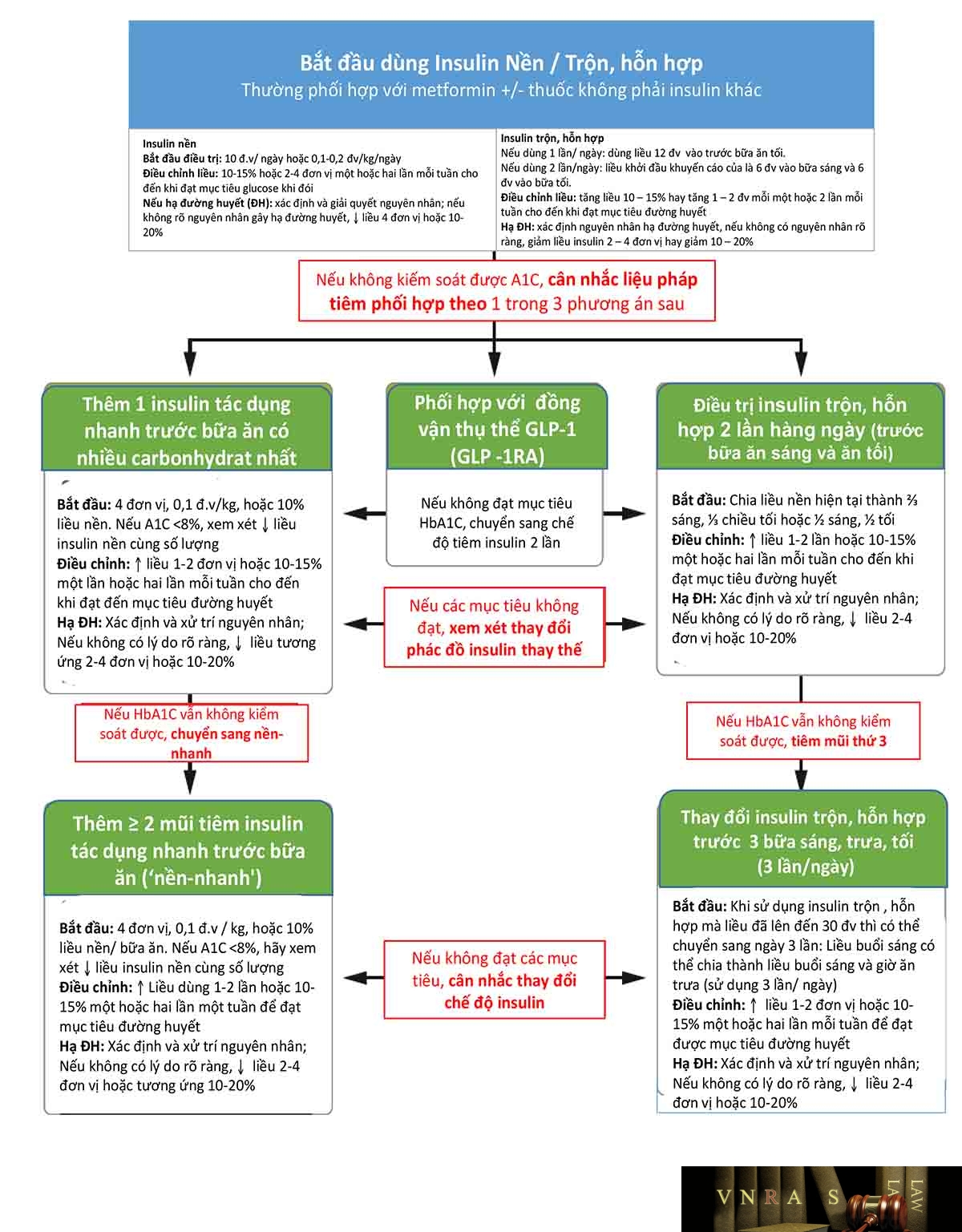
Các chiến lược điều trị insulin ở bệnh nhân đái tháo đường típ 2.
* Điều trị với insulin nền:
– Khởi đầu điều trị với insulin nền khi không đạt được mục tiêu glucose huyết với thuốc uống. Liều khởi đầu khuyên dùng là 0,1 – 0,2 đơn vị/kg cân nặng, phụ thuộc vào mức độ tăng glucose huyết, dùng phối hợp với 1 hoặc 2 thuốc uống.
– Khi đã điều chỉnh liều insulin nền đạt được mục tiêu glucose huyết đói nhưng HbA1c vẫn chưa đạt mục tiêu, xem xét thêm insulin nhanh trước bữa ăn. Một cách khác có thể xem xét là chuyển sang insulin trộn sẵn/2 pha/hỗn hợp tiêm dưới da 2 lần mỗi ngày. Nếu vẫn không đạt được mục tiêu, có thể xem xét chuyển sang insulin nền – insulin nhanh trước mỗi bữa ăn (basal-bolus).
– Liều khởi trị với insulin nền: insulin người như NPH (tiêm 1-2 lần/ ngày) hay insulin analog như glargine, detemir (tiêm 1 lần/ngày), degludec (tiêm 1 lần/ngày liều khởi đầu 0,1-0,2 đơn vị/kg/ngày.
– Nếu tiêm Insulin NPH, 2 mũi tiêm nên cách nhau 11-12 giờ để tránh hiện tượng chồng liều. Nếu tiêm glargine hoặc detemir nên tiêm vào giờ cố định mỗi ngày hoặc buổi sáng, hoặc buổi tối
– Điều trị insulin nền-trước ăn (hoặc nền-nhanh) (basal-bolus)
+ Thêm 01 mũi insulin tác dụng nhanh trước bữa ăn, khởi đầu 04 đơn vị, hoặc 0,1 đơn vị/kg cân nặng hay 10% liều insulin nền.
+ Điều chỉnh liều: tăng liều 10-15% hay tăng 1 – 2 đơn vị mỗi một hoặc 2 lần mỗi tuần cho đến khi đạt mục tiêu đường huyết.
+ Hạ đường huyết: xác định nguyên nhân hạ đường huyết, nếu không có nguyên nhân rõ ràng, giảm liều insulin 2 – 4 đơn vị hay giảm 10 – 20%.
* Điều trị với insulin trộn, hỗn hợp:
– Bệnh nhân cũng có thể khởi đầu điều trị với insulin trộn, hỗn hợp:
+ Đối với bệnh nhân đái tháo đường típ 2 chưa sử dụng insulin: Bệnh nhân có thể khởi trị với insulin trộn, hỗn hợp, liều dùng theo thông tin kê đơn được Bộ Y tế phê duyệt, ví dụ insulin gồm 70% Insulin Aspart Protamine/30% Insulin Aspart hòa tan 1 lần hoặc 2 lần mỗi ngày. Nếu khởi trị 1 lần/ngày: liều dùng là 12 đơn vị vào bữa ăn tối (bữa ăn chiều). Nếu khởi trị 2 lần/ngày: liều khởi đầu khuyến cáo là 6 đơn vị vào bữa sáng và 6 đơn vị vào bữa tối (bữa ăn chiều).
+ Điều chỉnh liều: tăng liều 10 – 15% hay tăng 2 – 4 đơn vị mỗi 1 hoặc 2 lần mỗi tuần cho đến khi đạt mục tiêu đường huyết lúc đói.
+ Hạ đường huyết: xác định nguyên nhân hạ đường huyết, nếu không có nguyên nhân rõ ràng, giảm liều insulin 2 – 4 đơn vị hay giảm 10 – 20%.
– Bệnh nhân đang điều trị insulin nền trước đó: liều khởi đầu bằng liều insulin nền trước đó, chia thành 2/3 buổi sáng, 1/3 buổi chiều (đối với insulin người) HOẶC 1/2 buổi sáng, 1/2 buổi chiều (đối với insulin analog)
– Bệnh nhân chưa điều trị liều insulin nền: liều khởi đầu 0,25 – 0,5 đơn vị/kg/ngày, chia thành 2/3 buổi sáng, 1/3 buổi chiều (đối với insulin người) HOẶC 1/2 buổi sáng, 1/2 buổi chiều tiêm ngay trước hoặc ngay sau khi ăn (đối với insulin analog).
– Khi sử dụng insulin trộn, hỗn hợp gồm 70% Insulin Aspart Protamine/30% Insulin Aspart hòa tan ngày 1 lần mà liều đã lên đến 30 đơn vị thì có thể chia thành 2 lần/ngày bằng cách chia liều bằng nhau vào bữa sáng và bữa tối (50/50)
– Liều insulin trộn, hỗn hợp gồm 70% Insulin Aspart Protamine/30% Insulin Aspart hòa tan 2 lần/ ngày chuyển sang 3 lần/ngày: liều buổi sáng có thể chia thành liều buổi sáng và giờ ăn trưa (sử dụng 3 lần/ ngày)
– Điều chỉnh liều: tăng liều 10 – 15% hay tăng 1 – 2 đơn vị mỗi một hoặc 2 lần mỗi tuần cho đến khi đạt mục tiêu đường huyết
– Hạ đường huyết: xác định nguyên nhân hạ đường huyết, nếu không có nguyên nhân rõ ràng, giảm liều insulin 2 – 4 đơn vị hay giảm 10 – 20%.
– Insulin trộn, hỗn hợp cần tiêm trước bữa ăn, thời gian tiêm trước ăn tùy thuộc loại insulin nhanh trong hỗn hợp (xem phụ lục 04).
* Kiểm tra hiệu quả điều trị:
– Glucose huyết sáng lúc đói phản ảnh hiệu quả của insulin nền (đối với loại insulin tác dụng dài).
– Glucose huyết sau ăn phản ánh hiệu quả của insulin nhanh tiêm trước khi ăn.
– Glucose huyết trước khi đi ngủ cho phép tiên đoán nguy cơ hạ glucose huyết xảy ra ban đêm.
– Tuy nhiên, nồng độ glucose huyết trong máu còn tùy thuộc số lượng và loại thức ăn trước đó, tình trạng vận động của bệnh nhân, thuốc điều trị các bệnh lý đi kèm.
3. Điều trị cụ thể
3.1. Thay đổi lối sống
Thay đổi lối sống hay điều trị không dùng thuốc bao gồm luyện tập thể lực, dinh dưỡng và thay đổi lối sống.
a) Luyện tập thể lực
– Cần kiểm tra biến chứng tim mạch, mắt, thần kinh, biến dạng chân trước khi luyện tập và đo huyết áp, tần số tim. Không luyện tập gắng sức khi glucose huyết > 250-270 mg/dL và ceton dương tính.
– Loại hình luyện tập thông dụng và dễ áp dụng nhất: đi bộ tổng cộng 150 phút mỗi tuần (hoặc 30 phút mỗi ngày), không nên ngưng luyện lập 2 ngày liên tiếp. Mỗi tuần nên tập kháng lực 2-3 lần (kéo dây, nâng tạ).
– Người già, đau khớp có thể chia tập nhiều lần trong ngày, thí dụ đi bộ sau 3 bữa ăn, mỗi lần 10-15 phút. Người còn trẻ nên tập khoảng khoảng 60 phút mỗi ngày, tập kháng lực ít nhất 3 lần mỗi tuần.
b) Dinh dưỡng
Dinh dưỡng cần được áp dụng mềm dẻo theo thói quen ăn uống của bệnh nhân, các thức ăn sẵn có tại từng vùng miền. Tốt nhất nên có sự tư vấn của bác sĩ chuyên khoa dinh dưỡng.
Chi tiết về dinh dưỡng sẽ được thiết lập cho từng bệnh nhân tùy tình trạng bệnh, loại hình hoạt động, các bệnh lý, biến chứng đi kèm.
Các nguyên tắc chung về dinh dưỡng nên được khuyến cáo cho mọi bệnh nhân:
– Bệnh nhân béo phì, thừa cân cần giảm cân, ít nhất 3-7% so với cân nặng nền.
– Nên dùng các loại carbohydrat hấp thu chậm có nhiều chất xơ, không chà xát kỹ như gạo lứt, bánh mì đen, nui còn chứa nhiều chất xơ…
– Đạm khoảng 1-1,5 gam/kg cân nặng/ngày ở người không suy chức năng thận. Nên ăn cá ít nhất 3 lần/tuần. Người ăn chay trường có thể bổ sung nguồn đạm từ các loại đậu (đậu phụ, đậu đen, đậu đỏ)
– Nên chú trọng dùng các loại mỡ có chứa acid béo không no một nối đôi hoặc nhiều nối đôi như dầu ô liu, dầu mè, dầu lạc, mỡ cá. Cần tránh các loại mỡ trung chuyển (mỡ trans), phát sinh khi ăn thức ăn rán, chiên ngập dầu mỡ.
– Giảm muối trong bữa ăn, còn khoảng 2300 mg Natri mỗi ngày.
– Chất xơ ít nhất 15 gam mỗi ngày.
– Các yếu tố vi lượng: nên chú ý bổ sung các yếu tố vi lượng nếu thiếu, thí dụ sắt ở bệnh nhân ăn chay trường. Dùng Metformin lâu ngày có thể gây thiếu sinh tố B12, nên chú ý đến tình trạng này nếu bệnh nhân có thiếu máu hoặc triệu chứng bệnh lý thần kinh ngoại vi.
– Uống rượu điều độ: một lon bia (330 ml)/ngày, rượu vang đỏ khoảng 150-200ml/ngày.
– Ngưng hút thuốc.
– Các chất tạo vị ngọt: như đường bắp, aspartame, saccharin có nhiều bằng chứng trái ngược. Do đó nếu sử dụng cũng cần hạn chế đến mức tối thiểu.
3.2. Điều trị đái tháo đường bằng thuốc
a) Các nhóm thuốc hạ glucose huyết đường uống và thuốc dạng tiêm không thuộc nhóm insulin theo Phụ lục 03 được ban hành kèm theo Quyết định này.
b) Insulin: Insulin được sử dụng ở bệnh nhân ĐTĐ tip 1 và cả ĐTĐ típ 2 khi có triệu chứng thiếu insulin hoặc không kiểm soát được glucose huyết dù đã ăn uống luyện tập và phối hợp nhiều loại thuốc viên theo đúng chỉ dẫn. Ngoài ra ĐTĐ típ 2 khi mới chẩn đoán nếu glucose huyết tăng rất cao cũng có thể dùng insulin để ổn định glucose huyết, sau đó sẽ dùng các loại thuốc điều trị tăng glucose huyết khác. Các loại insulin theo Phụ lục 04 được ban hành kèm theo Quyết định này.
3.3. Điều trị các bệnh phối hợp và các biến chứng nếu có: theo hướng dẫn chuyên môn của các bệnh và biến chứng đó.
V. PHÒNG NGỪA VÀ KIỂM SOÁT BIẾN CHỨNG MẠN TÍNH
1. Tăng huyết áp
a) Theo dõi huyết áp: Phải đo huyết áp định kỳ ở mỗi lần thăm khám. Nếu huyết áp tâm thu ≥ 130mmHg hay huyết áp tâm trương ≥80 mmHg cần phải kiểm tra lại huyết áp vào ngày khác. Chẩn đoán tăng huyết áp khi kiểm tra lại có huyết áp tâm thu ≥140 mmHg và/hay huyết áp tâm trương ≥90 mmHg.
b) Mục tiêu điều trị về huyết áp: Mục tiêu huyết áp tâm thu <140 mmHg phù hợp với đa số bệnh nhân đái tháo đường. Mục tiêu huyết áp tâm trương < 90 mmHg. Có thể đặt mục tiêu huyết áp tâm thu cao hơn hay thấp hơn tùy vào đặc điểm của bệnh nhân và đáp ứng với điều trị. Bệnh nhân còn trẻ, có thể giảm huyết áp đến <130/90-80 mmHg nếu bệnh nhân dung nạp được. Mục tiêu huyết áp ở bệnh nhân ĐTĐ và bệnh thận mạn có thể <130/80-85 mmHg.
c) Điều trị:
– Bệnh nhân có huyết áp tâm thu từ 130-139 mmHg và/hoặc tâm trương 80-89 mmHg cần điều trị bằng cách thay đổi lối sống trong thời gian tối đa là 3 tháng. Sau đó nếu vẫn chưa đạt được mục tiêu huyết áp, cần điều trị bằng thuốc hạ huyết áp.
– Bệnh nhân có tăng huyết áp nặng hơn (HA tâm thu ≥140 và/hoặc HA tâm trương ≥90 mmHg) vào thời điểm chẩn đoán hay khi theo dõi cần điều trị bằng với thuốc hạ huyết áp kết hợp với thay đổi lối sống.
– Điều trị tăng huyết áp bằng cách thay đổi lối sống bao gồm giảm cân nếu có thừa cân. Dùng chế độ ăn dành cho người tăng huyết áp, bao gồm giảm muối và tăng lượng kali ăn vào; hạn chế uống rượu và tăng hoạt động thể lực.
– Thuốc điều trị hạ áp ở bệnh nhân tăng huyết áp có đái tháo đường phải bao gồm thuốc ức chế men chuyển hay ức chế thụ thể. Nếu bệnh nhân không dung nạp được nhóm này, có thể dùng nhóm khác thay thế. Không phối hợp ức chế men chuyển với ức chế thụ thể. Chống chỉ định dùng ức chế men chuyển hoặc ức chế thụ thể ở phụ nữ có thai.
– Thông thường cần phải phối hợp nhiều thuốc hạ huyết áp (nhiều hơn hai thuốc ở liều tối đa) để đạt được mục tiêu huyết áp. Phối hợp thường được khuyến cáo là ức chế men chuyển hoặc ức chế thụ thể phối hợp với lợi tiểu, ức chế men chuyển hoặc ức chế thụ thể phối hợp với thuốc chẹn kênh calci (thí dụ amlodipin). Nếu phối hợp 3 loại thuốc, bắt buộc phải có thuốc lợi tiểu.
– Nên dùng một hay nhiều thuốc hạ huyết áp ở thời điểm trước khi đi ngủ.
– Nếu đang dùng thuốc ức chế men chuyển, ức chế thụ thể hay lợi tiểu, cần phải theo dõi chức năng thận và nồng độ kali máu.
– Bệnh nhân bị đái tháo đường thường có tăng huyết áp, với tần suất vào khoảng 50-70%, thay đổi tùy thuộc loại đái tháo đường, tuổi, béo phì … Tăng huyết áp là yếu tố nguy cơ chính của bệnh mạch vành, đột quị và biến chứng mạch máu nhỏ. Ở bệnh nhân bị đái tháo đường típ 1 tăng huyết áp là hậu quả của biến chứng thận, ngược lại ở bệnh nhân đái tháo đường típ 2 tăng huyết áp thường có sẵn cùng với các yếu tố nguy cơ tim mạch chuyển hóa khác.
2. Rối loạn lipid máu
a) Đo chỉ số lipid máu: Cần kiểm tra bộ lipid máu ít nhất hàng năm.
b) Điều trị:
– Thay đổi lối sống: Để điều chỉnh rối loạn lipid máu, thay đổi lối sống tập trung vào giảm mỡ bão hòa, mỡ trans và lượng mỡ ăn vào; tăng acid béo n-3, chất xơ hòa tan và stanols/sterols thực vật; giảm cân; khuyên bệnh nhân tăng hoạt động thể lực để cải thiện lipid máu ở bệnh nhân đái tháo đường.
– Điều trị bằng thuốc:
+ Điều trị statin kết hợp với thay đổi lối sống ở những bệnh nhân đái tháo đường sau (bất kể trị số lipid máu ban đầu là bao nhiêu): Có bệnh tim mạch; Không có bệnh tim mạch nhưng lớn hơn 40 tuổi và có nhiều hơn một yếu tố nguy cơ tim mạch khác.
+ Ở bệnh nhân không có các nguy cơ ở trên, nên xem xét điều trị statin kết hợp với thay đổi lối sống nếu nồng độ LDL cholesterol vẫn còn >100 mg/dL hay có nhiều yếu tố nguy cơ tim mạch.
+ Ở bệnh nhân không có bệnh tim mạch, mục tiêu chính là LDL cholesterol <100 mg/dL (2,6 mmol/L). Ở bệnh nhân đã có bệnh tim mạch, mục tiêu LDL cholesterol là <70 mg/dL (1,8 mmol/L), có thể xem xét dùng statin liều cao.
+ Nếu bệnh nhân không đạt được mục tiêu lipid máu với với statin ở liều tối đa có thể dung nạp được, có thể đặt mục tiêu điều trị là giảm LDL ~30-40% so với ban đầu
+ Các mục tiêu lipid máu khác bao gồm nồng độ triglycerides <150 mg/dL (1,7 mmol/L) và HDL cholesterol >40 mg/dL (1,0 mmol/L) ở nam và >50 mg/dL (1,3 mmol/L) ở nữ. Cần chú ý ưu tiên mục tiêu điều trị LDL cholesterol với statin trước.
+ Nếu vẫn không đạt được mục tiêu với statin ở liều tối đa có thể dung nạp được, có thể phối hợp statin và thuốc hạ lipid máu khác, tuy nhiên các phối hợp này chưa được đánh giá trong các nghiên cứu về hiệu quả lên tim mạch hay tính an toàn. Theo nghiên cứu ACCORD lipid, nếu triglycerides ≥ 204 mg/dL (2,3 mmol/L) và HDL ≤ 34 mg/dL (0,9 mmol/L) ở nam giới có thể phối hợp Statin với Fenofibrat.
+ Chống chỉ định statin trong thai kỳ.
3. Các biến chứng mạch máu nhỏ và chăm sóc bàn chân
3.1. Phát hiện sớm các biến chứng
a) Bệnh thận do đái tháo đường: Ít nhất mỗi năm một lần, đánh giá albumin niệu và mức lọc cầu thận ở tất cả các bệnh nhân ĐTĐ típ 2 và ở tất cả các bệnh nhân có tăng huyết áp phối hợp.
b) Bệnh võng mạc do đái tháo đường:
– Bệnh nhân ĐTĐ típ 2 cần được khám mắt toàn diện, đo thị lực tại thời điểm được chẩn đoán bệnh ĐTĐ.
– Nếu không có bằng chứng về bệnh võng mạc ở một hoặc nhiều lần khám mắt hàng năm và đường huyết được kiểm soát tốt, có thể xem xét khám mắt 2 năm một lần. Nếu có bệnh võng mạc do ĐTĐ, khám võng mạc ít nhất hàng năm. Nếu bệnh võng mạc đang tiến triển hoặc đe dọa đến thị lực, phải khám mắt thường xuyên hơn.
c) Bệnh thần kinh do ĐTĐ.
Tất cả bệnh nhân cần được đánh giá về bệnh thần kinh ngoại biên tại thời điểm bắt đầu được chẩn đoán ĐTĐ típ 2 và 5 năm sau khi chẩn đoán bệnh tiểu đường típ 1, sau đó ít nhất mỗi năm một lần.
d) Khám bàn chân:
– Thực hiện đánh giá bàn chân toàn diện ít nhất mỗi năm một lần để xác định các yếu tố nguy cơ của loét và cắt cụt chi.
– Tất cả các bệnh nhân ĐTĐ phải được kiểm tra bàn chân vào mỗi lần khám bệnh.
3.2. Điều trị các biến chứng: tham khảo các hướng dẫn chẩn đoán, điều trị liên quan.
4. Sử dụng thuốc chống kết tập tiểu cầu
a) Phòng ngừa nguyên phát: ĐTĐ có tăng nguy cơ tim mạch. Nam > 50 tuổi, nữ > 60 tuổi có kèm ít nhất 1 nguy cơ tim mạch:
– Tiền sử gia đình có bệnh tim mạch
– Tăng huyết áp
– Hút thuốc lá
– RLCH lipid
– Tiểu albumin
b) Phòng ngừa thứ phát: sau biến cố tim mạch
c) Thuốc điều trị:
– Dùng Aspirin 81-325-500 mg/ngày
– Dị ứng aspirin, không dung nạp aspirin: dùng clopidogrel 75 mg/ngày.
5. Tiêm vaxcin
Bệnh nhân ĐTĐ cần được tiêm vacxin phòng cúm, phế cầu trùng hàng năm. Ngoài ra cũng nên tiêm vacxin phòng viêm gan siêu vi B.
VI. CHUYỂN TUYẾN
– Bệnh nhân đái tháo đường típ 1 cần được khám bởi bác sĩ chuyên khoa nội tiết, sau đó cùng theo dõi với bác sĩ đa khoa
– Bệnh nhân đái tháo đường típ 2 cần được chuyển lên khám bác sĩ chuyên khoa nội tiết khi không đạt mục tiêu điều trị, hoặc khi phác đồ điều trị ngày càng phức tạp dần (thí dụ tiêm insulin nhiều lần trong ngày…)
– Bệnh nhân ĐTĐ típ 2 cần được chuyển khám đáy mắt ngay khi mới chẩn đoán và sau đó mỗi 1 -2 năm một lần, bệnh nhân đái tháo đường típ 1 cần được khám đáy mắt 5 năm sau khi chẩn đoán, đôi khi sớm hơn: 3 năm sau khi chẩn đoán. Phụ nữ có thai bị đái tháo đường cần khám đáy mắt ngay khi biết có thai.
– Khi bệnh nhân có bệnh lý thần kinh ngoại biên, nhất là có biến dạng bàn chân và mất cảm giác ở chân như cảm giác đau, cảm giác xúc giác, cần được khám để đánh giá nguy cơ loét bàn chân.
– Khám răng miệng hàng năm.
– Có thể cần gửi khám chuyên khoa khi có một số biến chứng mạn của bệnh đái tháo đường: thí dụ cơn đau thắt ngực không ổn định, bệnh thận mạn giai đoạn 3…(tham khảo thêm các hướng dẫn chẩn đoán và điều trị biến chứng mạn của bệnh ĐTĐ).
Tài liệu tham khảo
1. American Diabetes Association. Standards of medical care in diabetes – 2017. Diabetes Care 2017;40 (Suppl. 1); DOI 10.2337/dc17-S001.
2. Consensus Statement by The American Association of Clinical Endocrinologists and American College of Endocrinology on the Comprehensive Típ 2 Diabetes Management Algorithm – 2017 Executive Summary. Endocrine Practice 2017; 23 (No.2).
3. Atlas IDF 2015
4. Current Medical Diagnosis and Treatment 2017. Lange edition.
5. Amir Qaseem et al. Oral Pharmacologic treatment of Típ 2 Diabetes Mellitus: A Clinical Practice Guideline Update From the American College of Physician. Annals of Internal Medicine January 2017: DOI: 10.7326/M16-1860
6. Guidelines điều trị ĐTĐ của Anh quốc, Canada, các nước khối ASEAN, Ấn độ.
7. 20th WHO Model List of Essential Medicines (March 2017).
8. EMA, Guideline on Potency Labelling for Insulin Analogue containing products with particular reference to the use of “international units” or “units” (April 2005).
9. AACE 2017. Endocrine Practice 2017; 23 (No.2). Singapore Government – Agency for Care Effectiveness 2017. Endocrine Practice 2017; 23 (No.2). Kosiborod et al. CVD-REAL Study. Circulation. 2017; CIRCULATIONAHA. 117.029190..
PHỤ LỤC 01: PHÂN LOẠI ĐÁI THÁO ĐƯỜNG
(Ban hành kèm theo Quyết định số 3319/QĐ-BYT ngày 19 tháng 7 năm 2017 của Bộ trưởng Bộ Y tế)
1. Đái tháo đường típ 1
Đái tháo đường típ 1 do tế bào beta bị phá hủy nên bệnh nhân không còn hoặc còn rất ít insulin, 95% do cơ chế tự miễn (típ 1 A), 5% vô căn (típ1 B). Bệnh nhân bị thiếu hụt insulin, tăng glucagon trong máu, không điều trị sẽ bị nhiễm toan ceton. Bệnh có thể xảy ra ở mọi lứa tuổi nhưng chủ yếu ở trẻ em và thanh thiếu niên. Bệnh nhân cần insulin để ổn định glucose huyết. Người lớn tuổi có thể bị ĐTĐ tự miễn diễn tiến chậm còn gọi là Latent Autoimmune Diabetes of Adulthood (LADA), lúc đầu bệnh nhân còn đủ insulin nên không bị nhiễm toan ceton và có thể điều trị bằng thuốc viên nhưng tình trạng thiếu insulin sẽ nặng dần với thời gian. ĐTĐ típ 1 tự miễn thường có các tự kháng thể (KT) trong máu trước khi xuất hiện bệnh, lúc mới chẩn đoán: kháng thể kháng Glutamic acid decarboxylase 65 (GAD 65), KT kháng Insulin (IAA), KT kháng tyrosine phosphatase IA 2(ICA 512), KT kháng Zinc transpoeter 8 (ZnT8). Khi bệnh kéo dài, các kháng thể sẽ giảm dần. Những người thân trong gia đình cũng có thể mang các kháng thể này.
Dấu ấn di truyền của ĐTĐ típ 1: Mẹ bị ĐTĐ típ 1 nguy cơ con bị là 3%, nguy cơ tăng đến 6% nếu cha bị ĐTĐ. Tỷ lệ cùng mắc ĐTĐ típ 1 ở hai trẻ sinh đôi cùng trứng là 25-50%. Gen mã hóa nhóm phù hợp tổ chức lớp II DR DQ có liên quan đến tăng nguy cơ ĐTĐ típ 1.
Yếu tố môi trường của ĐTĐ típ 1: virus quai bị, rubella bẩm sinh, thuốc diệt chuột Vacor, hydrogen cyanide ở rễ cây sắn có liên quan đến ĐTĐ típ 1.
2. Đái tháo đường típ 2
Đái tháo đường típ 2 trước kia được gọi là ĐTĐ của người lớn tuổi hay ĐTĐ không phụ thuộc insulin, chiếm 90-95% các trường hợp ĐTĐ. Thể bệnh này bao gồm nhưng người có thiếu insulin tương đối cùng với đề kháng insulin. Ít nhất ở giai đoạn đầu hoặc có khi suốt cuộc sống bệnh nhân ĐTĐ típ 2 không cần insulin để sống sót. Có nhiều nguyên nhân của ĐTĐ típ 2 nhưng không có 1 nguyên nhân chuyên biệt nào. Bệnh nhân không có sự phá hủy tế bào beta do tự miễn, không có kháng thể tự miễn trong máu. Đa số bệnh nhân có béo phì hoặc thừa cân và/hoặc béo phì vùng bụng với vòng eo to. Béo phì nhất là béo phì vùng bụng có liên quan với tăng acid béo trong máu, mô mỡ cũng tiết ra một số hormon làm giảm tác dụng của insulin ở các cơ quan đích như gan, tế bào mỡ, tế bào cơ (đề kháng insulin tại các cơ quan đích). Do tình trạng đề kháng insulin, ở giai đoạn đầu tế bào beta bù trừ và tăng tiết insulin trong máu, nếu tình trạng đề kháng insulin kéo dài hoặc nặng dần, tế bào beta sẽ không tiết đủ insulin và ĐTĐ típ 2 lâm sàng sẽ xuất hiện. Tình trạng đề kháng insulin có thể cải thiện khi giảm cân, hoặc dùng một số thuốc nhưng không bao giờ hoàn toàn trở lại bình thường.
Nguy cơ ĐTĐ típ 2 gia tăng với tuổi, béo phì, ít vận động. Bệnh cũng thường xuất hiện ở phụ nữ có tiền sử ĐTĐ thai kỳ, những người có tăng huyết áp, rối loạn lipid máu và ở một số sắc tộc nhạy cảm như Mỹ da đen, Mỹ bản địa, người Mỹ Gốc La tinh, Mỹ gốc Á, dân châu Mỹ La tinh, người gốc Nam Á, một số đảo vùng Thái Bình Dương. Yếu tố di truyền ảnh hưởng mạnh trong bệnh ĐTĐ típ 2, tỷ lệ cùng bị ĐTĐ của hai người sinh đôi cùng trứng là 90%, hầu hết người ĐTĐ típ 2 đều có thân nhân bị ĐTĐ. Có thể bệnh do ảnh hưởng của nhiều gen chi phối. Nếu tìm được một gen cụ thể gây tăng glucose huyết, bệnh nhân sẽ được xếp vào thể bệnh chuyên biệt của ĐTĐ.
Yếu tố môi trường ảnh hưởng đến gia tăng tỉ lệ ĐTĐ típ 2 liên quan đến béo phì, ăn các loại thực phẩm giàu năng lượng, giàu carbohydrat, ít vận động. Do đó tỷ lệ này gia tăng nhanh chóng ở các nước có sự chuyển dịch nhanh chóng về kinh tế, người dân thay đổi lối sống từ lao động nhiều sang ít vận động, ăn các loại thức ăn nhanh giàu năng lượng bột đường làm gia tăng tỷ lệ béo phì. Ở các quốc gia này, người bị ĐTĐ típ 2 có thể xuất hiện bệnh ở lứa tuổi trẻ hơn 40.
3. Đái tháo đường thai kỳ
ĐTĐ thai kỳ là ĐTĐ được chẩn đoán trong 3 tháng giữa hoặc 3 tháng cuối của thai kỳ và không có bằng chứng về ĐTĐ típ 1, típ 2 trước đó. Nếu phụ nữ có thai 3 tháng đầu được phát hiện tăng glucose huyết thì chẩn đoán là ĐTĐ chưa được chẩn đoán hoặc chưa được phát hiện và dùng tiêu chí chẩn đoán như ở người không có thai.
4. Thể bệnh chuyên biệt của ĐTĐ-Đái tháo đường thứ phát
4.1. Khiếm khuyết trên nhiễm sắc thể thường, di truyền theo gen trội tại tế bào beta. ĐTĐ đơn gen thể MODY (Maturity Onset Diabetes of the Young)
– MODY 1 (Protein đột biến Hepatocyte nuclear factor 4α– gen HNF4A)
– MODY 2 (Protein đột biến Glucokinase- gen GCK)
– MODY 3 (Protein đột biến Hepatocyte nuclear factor 1α– gen HNF1A)
– MODY 4 (Protein đột biến pancreatic duodenal homeobox-1-gen PDX1)
– MODY 5 (Protein đột biến Hepatocyte nuclear factor 1β-gen HNF1Beta)
– MODY 6 (Protein đột biến Neuro D1 -gen Neuro D1)
– MODY 7: (Protein đột biến Kruppel-like factor 11-gen KLF 11)
– MODY 8: (Protein đột biến Carboxyl ester lipase -gen CEL)
– MODY 9: (Protein đột biến Paired homeobox4 -gen PAX4)
– Insulin hoặc proinsulin đột biến: (Protein đột biến preproinsulin-gen INS)
– Đột biến kênh KATP (Protein đột biến: kênh chỉnh lưu Kali 6,2-gen KCNJ11; Protein đột biến: Thụ thể sulfonylurea 1-gen ABBC8)
4.2. Khiếm khuyết trên nhiễm sắc thể thường, di truyền theo gen lặn tại tế bào beta: Hội chứng Mitchell-Riley, Hội chứng Wolcott-Rallison, Hội chứng Wolfram, Hội chứng thiếu máu hồng cầu to đáp ứng với thiamine, ĐTĐ do đột biến DNA ty thể. Các thể bệnh này hiếm gặp và thường gây ĐTĐ sơ sinh hoặc ĐTĐ ở trẻ em.
4.3. Khiếm khuyết gen liên quan đến hoạt tính insulin
– Đề kháng insulin típ A
– Leprechaunism
– Hội chứng Rabson-Mendenhall
– ĐTĐ thể teo mỡ
4.4. Bệnh lý tụy: viêm tụy, chấn thương, u, cắt tụy, xơ sỏi tụy, nhiễm sắc tố sắt…
4.5. ĐTĐ do bệnh lý nội tiết: to đầu chi, hội chứng Cushing, u tủy thượng thận, cường giáp, u tiết glucagon
4.6. ĐTĐ do thuốc, hóa chất: interferon alpha, corticoid, thiazide, hormon giáp, thuốc chống trầm cảm, antiretroviral protease inhibitors
4.7. Các hội chứng bất thường nhiễm sắc thể khác (Hội chứng Down, Klinefelter, Turner..) đôi khi cũng kết hợp với ĐTĐ.
PHỤ LỤC 02: PHÂN BIỆT ĐÁI THÁO ĐƯỜNG TÍP 1 VÀ TÍP 2
(Ban hành kèm theo Quyết định số 3319/QĐ-BYT ngày 19 tháng 7 năm 2017 của Bộ trưởng Bộ Y tế)
Bảng 4: Phân biệt ĐTĐ típ 1 và típ 2
|
Đặc điểm |
Đái tháo đường típ 1 |
Đái tháo đường típ 2 |
| Tuổi xuất hiện | Trẻ, thanh thiếu niên | Tuổi trưởng thành |
| Khởi phát | Các triệu chứng rầm rộ | Chậm, thường không rõ triệu chứng |
| Biểu hiện lâm sàng | – Sút cân nhanh chóng.
– Đái nhiều. – Uống nhiều |
– Bệnh diễn tiến âm ỉ, ít triệu chứng
– Thể trạng béo, thừa cân – Tiền sử gia đình có người mắc bệnh đái tháo đường típ 2. – Đặc tính dân tộc, có tỷ lệ mắc bệnh cao. – Dấu gai đen (Aeanthosis nigricans) – Hội chứng buồng trứng đa nang |
| Nhiễm ceton, tăng ceton trong máu, nước tiểu | Dương tính | Thường không có |
| C-peptid | Thấp/không đo được | Bình thường hoặc tăng |
| Kháng thể:
Kháng đảo tụy (ICA) Kháng Glutamic acid decarboxylase 65 (GAD 65) Kháng Insulin (IAA) Kháng Tyrosine phosphatase (IA-2) Kháng Zinc Transporter 8 (ZnT8) |
Dương tính | Âm tính |
| Điều trị | Bắt buộc dùng insulin | Thay đổi lối sống, thuốc viên và/ hoặc insulin |
| Cùng hiện diện với với bệnh tự miễn khác | Có | Hiếm |
| Các bệnh lý đi kèm lúc mới chẩn đoán: tăng huyết áp, rối loạn chuyển hóa lipid, béo phí | Không có
Nếu có, phải tìm các bệnh lý khác đồng mắc |
Thường gặp, nhất là hội chứng chuyển hóa |
Chú thích: bảng trên chỉ có tính tham khảo, có nhiều thể bệnh trùng lấp giữa các đặc điểm. Khi biểu hiện bệnh lý không rõ ràng, cần theo dõi một thời gian để phân loại đúng bệnh. Điều trị chủ yếu dựa trên bệnh cảnh lâm sàng của bệnh nhân để quyết định có cần dừng ngay insulin hay không.
PHỤ LỤC 03: CÁC NHÓM THUỐC HẠ GLUCOSE HUYẾT ĐƯỜNG UỐNG VÀ THUỐC DẠNG TIÊM KHÔNG THUỘC NHÓM INSULIN
(Ban hành kèm theo Quyết định số 3319/QĐ-BYT ngày 19 tháng 7 năm 2017 của Bộ trưởng Bộ Y tế)
1. Sulfonylurea
Cơ chế tác dụng: Nhóm sulfonylurea có chứa nhân sulfonic acid urea, khi thay đổi cấu trúc hóa học sẽ cho ra các loại chế phẩm khác nhau về hoạt tính. Thuốc kích thích tế bào beta tụy tiết insulin. Thuốc gắn vào kênh kali phụ thuộc ATP (KATP) nằm trên màng tế bào beta tụy làm đóng kênh này, do đó làm phân cực màng tế bào. Khi màng tế bào beta phân cực, kênh calci phụ thuộc điện thế sẽ mở ra, calci sẽ đi vào trong tế bào làm phóng thích insulin từ các hạt dự trữ. Thuốc làm giảm HbA1c từ 1 – 1,5%.
Thuốc Sulfonylurea thuộc thế hệ thứ nhất như Tolbutamide, Chlorpropamide, Tolazamide, hiện nay ít được dùng. Tolbutamide có thời gian bán hủy ngắn 6-10 giờ, được oxy hóa nhanh ở gan thành dạng bất hoạt, không thải qua thận. Thuốc thường được chia dùng trước khi ăn và có thể trước khi đi ngủ. Có thể dùng cho người già vì thời gian bán hủy ngắn. Thuốc có thể gây mẩn ngứa, và gây hạ glucose huyết kéo dài khi dùng chung với warfarin, phenylbutazone, sulfamide.
Chlorpropamide hiện nay ít được dùng do thời gian bán hủy dài 20 giờ, tác dụng mạnh nhất 4-14 giờ sau khi uống. Thuốc có thể gây hạ glucose huyết kéo dài nhất là ở người già, do chức năng thận suy giảm. Chlorpropamide còn có tác dụng giống thuốc cai rượu, bệnh nhân đỏ bừng mặt, nôn ói sau khi uống thuốc này và uống rượu. Thuốc cũng có thể gây hạ Natri huyết vì có tác dụng tăng tiết vasopressin. Tolazamide có hoạt lực tương tự Chlorpropamide nhưng không có tác dụng giống thuốc cai rượu và giữ nước.
Các thuốc thế hệ 2 (như Glyburide/glibenclamide, Gliclazide, Glimepiride, Glipizide) được ưa dùng hơn các thuốc thế hệ 1.
a) Glyburide/glibenclamide: Viên 1,25-2,5-5mg. Liều khởi đầu 2,5mg/ngày, liều trung bình thường dùng 5-10 mg/ngày uống 1 lần vào buổi sáng. Không khuyến cáo dùng đến liều 20 mg/ngày vì tác dụng hạ glucose huyết không tăng hơn.
Glyburide được chuyển hóa ở gan thành chất dẫn xuất kém hoạt tính trừ khi bệnh nhân có suy thận. Tác dụng sinh học của glyburide kéo dài đến 24 giờ sau khi uống 1 liều vào buổi sáng, do đó nguy cơ hạ glucose huyết cao, nhất là ở người già, suy gan, suy thận.
Chống chỉ định: suy thận, dị ứng thuốc.
b) Glimepiride: Thuốc có các hàm lượng 1mg, 2mg, 4mg. Liều thường được khuyến cáo 1mg-8mg /ngày. Thuốc có tác dụng kéo dài, thời gian bán hủy 5 giờ, do đó có thể uống ngày 1 lần vào buổi sáng. Thuốc được chuyển hóa hoàn toàn ở gan thành chất không còn nhiều hoạt tính.
c) Gliclazide: Thuốc có hàm lượng 80mg, tác dụng kéo dài 12 giờ. Liều khởi đầu 40- 80mg/ngày. Liều tối đa 320 mg/ngày. Dạng phóng thích chậm có hàm lượng 30-60mg, liều khuyến cáo tối đa của dạng phóng thích chậm là 120 mg/ngày. Thuốc được chuyển hóa hoàn toàn ở gan thành chất dẫn xuất bất hoạt. Thuốc ít gây hạ glucose huyết hơn các loại sulfonylurea khác và được chọn vào danh sách các thuốc thiết yếu để điều trị ĐTĐ của Tổ Chức Y tế Thế giới.
d) Glipizide: Thuốc hiện không lưu hành tại Việt Nam. Thuốc có 2 hàm lượng 5-10mg. Để thuốc phát huy tác dụng tối đa sau ăn, cần uống 30 phút trước khi ăn. Liều khởi đầu 2,5-5mg, liều tối đa có thể dùng là 40 mg/ngày nhưng liều tối đa khuyên dùng là 20mg/ngày. Thuốc được chuyển hóa 90% ở gan, phần còn lại thải qua thận. Chống chỉ định khi có suy gan. Do thời gian bán hủy ngắn, có thể dùng ở người già, suy thận nhẹ.
Thuốc cũng có dạng phóng thích chậm với hàm lượng 2,5-5-10mg.
Tóm lại:
Cơ chế tác dụng chính của sulfonylurea là tăng tiết insulin ở tế bào beta tụy. Do đó tác dụng phụ chính của thuốc là hạ glucose huyết và tăng cân. Cần chú ý khi dùng cho bệnh nhân lớn tuổi vì có nguy cơ hạ glucose huyết cao hơn do bệnh nhân dễ bỏ ăn, ăn kém và có chức năng thận suy giảm. Đa số các thuốc thải qua thận nên cần chú ý giảm liều hay ngưng thuốc khi bệnh nhân có suy thận. Nếu thuốc được chuyển hóa ở gan, cần ngưng khi có suy tế bào gan. Thuốc được dùng trước ăn 30 phút.
Hiệu quả hạ glucose huyết tối ưu của thuốc đạt ở liều bằng nửa liều tối đa cho phép. Cần thận trọng khi dùng liều cao hơn vì có thể làm tăng tác dụng phụ.
2. Glinides
Hiện có tại Việt Nam: Repaglinide hàm lượng 0,5-1-2mg
Cơ chế tác dụng tương tự như sulfonylurea. Thuốc làm giảm HbA1c từ 1 – 1,5%.
Thuốc được hấp thu nhanh ở ruột, chuyển hóa hoàn toàn ở gan và thải qua mật, do đó thời gian bán hủy ngắn dưới 1 giờ. Thuốc làm tăng tiết insulin nhanh nên liều thường dùng là 0,5-1 mg uống trước các bữa ăn 15 phút. Liều tối đa 16 mg/ngày.
Tác dụng chủ yếu của thuốc là giảm glucose huyết sau ăn. Thuốc cũng làm tăng cân và có nguy cơ hạ glucose huyết tuy thấp hơn nhóm sulfonylurea. Do thời gian bán hủy ngắn, thuốc có thể dùng ở người già, khi suy thận.
3. Metformin
Là thuốc duy nhất trong nhóm biguanide còn được sử dụng hiện nay. Thuốc khác trong nhóm là phenformin đã bị cấm dùng vì tăng nguy cơ nhiễm acid lactic.
Cơ chế tác dụng: giảm sản xuất glucose ở gan. Có tác dụng yếu trên tăng hiệu ứng incretin. Thuốc làm giảm HbA1c khoảng 1 – 1,5%. Liều thường dùng 500-2000 mg/ngày. Ít khi cần dùng đến liều 2500mg/ngày, ở liều này tác dụng giảm glucose huyết không tăng nhiều nhưng tác dụng phụ sẽ nhiều hơn.
Chống chỉ định: bệnh nhân suy thận (độ lọc cầu thận ước tính eGFR < 30 mL/phút, giảm liều khi độ lọc cầu thận ước tính trong khoảng 30-45 ml/phút), suy tim nặng, các tình huống giảm lượng máu đến tổ chức (mô) và/hoặc giảm oxy đến các tổ chức (mô) như choáng, bệnh phổi tắc nghẽn mạn tính. Nếu bệnh nhân đái tháo đường mới chẩn đoán đã có độ lọc cầu thận ước tính <45ml/phút, nên cân nhắc cẩn thận việc dùng metformin.
Thận trọng khi dùng Metformin ở bệnh nhân > 80 tuổi, những bệnh nhân có nguy cơ nhiễm acid lactic như suy thận, nghiện rượu mạn. Ngưng Metformin 24 giờ trước khi chụp hình với thuốc cản quang, phẫu thuật. Cho bệnh nhân uống đủ nước hay truyền dịch để phòng ngừa suy thận do thuốc cản quang.
Thuốc dùng đơn độc không gây hạ glucose huyết, không làm thay đổi cân nặng hoặc có thể giảm cân nhẹ, làm giảm hấp thu vitamin B12 nhưng ít khi gây thiếu máu. Tác dụng phụ thường gặp là buồn nôn, đau bụng, tiêu chảy, có thể hạn chế bằng cách dùng liều thấp tăng dần, uống sau bữa ăn hoặc dùng dạng phóng thích chậm.
Thuốc có thể làm giảm nguy cơ tim mạch và nguy cơ ung thư, tuy nhiên bằng chứng chưa rõ ràng.
Cách dùng: dùng trước hoặc sau ăn, nên khởi đầu ở liều thấp và tăng liều từ từ mỗi 5 – 7 ngày để làm giảm tác dụng phụ trên đường tiêu hóa
Metformin thường được lựa chọn là thuốc khởi đầu điều trị ở bệnh nhân đái tháo đường típ 2.
4. Thiazolidinedione (TZD hay glitazone)
Cơ chế tác dụng: Hoạt hóa thụ thể PPARg, tăng biểu lộ chất chuyên chở glucose loại 1-4 (GLUT1 và GLUT4) giảm nồng độ acid béo trong máu, giảm sản suất glucose tại gan, tăng adiponectin và giảm sự phóng thích resistin từ tế bào mỡ, tăng chuyển hóa tế bào mỡ kém biệt hóa (preadipocytes) thành tế bào mỡ trưởng thành. Tóm lại thuốc làm tăng nhạy cảm với insulin ở tế bào cơ, mỡ và gan. Giảm HbA1c từ 0.5 – 1,4%
Hiện nay tại Việt Nam chỉ có Pioglitazone còn được sử dụng. Ngoài tác dụng giảm glucose huyết, Pioglitazone làm giảm triglycerides 9% và tăng HDL 15%. Khi dùng chung với insulin, liều insulin có thể giảm được khoảng 30-50%.
Nhóm TZD không gây hạ glucose huyết nếu dùng đơn độc. Thuốc làm phù/tăng cân 3–4%, khi dùng cùng với insulin, có thể tăng cân 10-15% so với mức nền và tăng nguy cơ suy tim. Thuốc cũng làm tăng nguy cơ gãy xương (ở phụ nữ), thiếu máu.
Gần đây có mối lo ngại rằng pioglitazone có thể làm tăng nguy cơ ung thư bàng quang. Hiện nay Bộ Tế Việt Nam vẫn cho phép sử dụng pioglitazone, tuy nhiên khi sử dụng pioglitazone cần phải hỏi kỹ bệnh nhân về tiền sử ung thư, đặc biệt là ung thư bàng quang, kiểm tra nước tiểu tìm hồng cầu trong nước tiểu, nên dùng liều thấp và không nên dùng kéo dài.
Thuốc được dùng 1 lần mỗi ngày, không phụ thuộc bữa ăn. Liều khuyến cáo Pioglitazone 15-45 mg/ngày.
Cần theo dõi chức năng gan trước khi điều trị và định kỳ sau đó. Chống chỉ định: suy tim độ III-IV theo Hiệp Hội Tim New York (NYHA), bệnh gan đang hoạt động, enzyme gan ALT tăng gấp 2,5 giới hạn trên của trị số bình thường.
5. Ức chế enzyme α-glucosidase
Cơ chế tác dụng: thuốc cạnh tranh và ức chế tác dụng của enzyme thủy phân đường phức thành đường đơn, do đó làm chậm hấp thu carbohydrat từ ruột. Giảm HbA1c từ 0,5 – 0,8%
Thuốc chủ yếu giảm glucose huyết sau ăn, dùng đơn độc không gây hạ glucose huyết. Tác dụng phụ chủ yếu ở đường tiêu hóa do tăng lượng carbohydrat không được hấp thu ở ruột non đến đại tràng, bao gồm: sình bụng, đầy hơi, đi ngoài phân lỏng.
Uống thuốc ngay trước ăn hoặc ngay sau miếng ăn đầu tiên. Bừa ăn phải có carbohydrat.
Thuốc hiện có tại Việt Nam: Acarbose (Glucobay), hàm lượng 50 mg. Liều đầu có thể từ 25 mg uống ngay đầu bữa ăn, 3 lần/ngày.
6. Thuốc có tác dụng Incretin
Thuốc có tác dụng incretin làm tăng tiết insulin tùy thuộc mức glucose và ít nguy cơ gây hạ glucose huyết. Ruột tiết ra nhiều loại incretin, hormon ở ruột có tác dụng tăng tiết insulin sau ăn bao gồm glucagon like peptide-1 (GLP-1) và glucose dependent insulinotropic polypeptide (GIP). Nhóm này gồm 2 loại: thuốc đồng vận thụ thể GLP-1 dạng tiêm (glucagon like peptide 1 receptor analog-GLP-1RA) và thuốc ức chế enzyme dipeptidyl peptidase-4 (DPP-4). Glucagon like peptide 1 là một hormon được tiết ra ở phần xa ruột non khi thức ăn xuống đến ruột. Thuốc làm tăng tiết insulin khi glucose tăng trong máu, và giảm tiết glucagon ở tế bào alpha tụy; ngoài ra thuốc cũng làm chậm nhu động dạ dày và phần nào gây chán ăn. GLP-1 bị thoái giáng nhanh chóng bởi enzyme dipeptidyl peptidase – 4, do đó các thuốc ức chế enzye DPP-4 duy trì nồng độ GLP-1 nội sinh, không làm tăng cân và không gây hạ glucose huyết.
a) Ức chế enzyme DPP-4 (Dipeptidyl peptidase-4)
Cơ chế tác dụng: ức chế enzyme DDP- 4, một enzyme thoái giáng GLP-1, do đó làm tăng nồng độ GLP-1 (glucagon-like peptide) có hoạt tính. Thuốc ức chế enzyme DPP-4 làm giảm HbA1c từ 0,5 – 1,4%.
Dùng đơn độc không gây hạ glucose huyết, không làm thay đổi cân nặng.
Thuốc được dung nạp tốt.
Hiện tại ở Việt nam có các loại:
Sitagliptin: viên uống 50-100mg uống. Liều thường dùng 100 mg/ngày uống 1 lần, giảm đến 50 mg/ngày khi độ lọc cầu thận ước tính còn 50-30ml/1 phút và 25 mg/ngày khi độ lọc cầu thận giảm còn 30 ml/1 phút. Tác dụng phụ có thể gặp là viêm hầu họng, nhiễm khuẩn hô hấp trên, dị ứng ngứa ngoài da, đau khớp. Nguy cơ viêm tụy cấp thay đổi theo nghiên cứu.
Saxagliptin: viên 2,5-5mg, uống 1 lần trong ngày. Liều giảm đến 2,5 mg/ngày khi độ lọc cầu thận giảm dưới 50 ml/1 phút. Thuốc giảm HbA1c khoảng 0,5-0,9%. Tác dụng phụ gồm viêm hầu họng, nhiễm trùng hô hấp trên, mẩn ngứa, dị ứng, nhiễm trùng tiết niệu.
Vildagliptin: viên 50 mg, uống 1-2 lần/ngày. Giảm HbA1c khoảng 0,5-1%. Tác dụng phụ gồm viêm hầu họng, nhiễm trùng hô hấp trên, chóng mặt, nhức đầu. Có 1 số báo cáo hiếm gặp về viêm gan khi dùng thuốc. Khuyến cáo theo dõi chức năng gan mỗi 3 tháng trong năm đầu tiên khi sử dụng và định kỳ sau đó.
Linagliptin: viên 5 mg uống 1 lần trong ngày. Thuốc giảm HbA1c khoảng 0,4-0,6% khi kết hợp với sulfonylurea, metformin, pioglitazone.
90% thuốc được thải không chuyển hóa qua đường gan mật, 1-6% thải qua đường thận vào nước tiểu. Thuốc không cần chỉnh liều khi độ lọc cầu thận giảm đến 15 ml/phút.
Tác dụng phụ có thể gặp: ho, viêm hầu họng, mẩn ngứa, dị ứng, viêm tụy cấp.
b) Thuốc đồng vận thụ thể GLP-1 (GLP-1RA: GLP-1 Receptor Analog)
Hiện nay tại Việt Nam chỉ lưu hành Liraglutide.
Liraglutide là chất đồng vận hòa tan có acid béo acyl hóa (ở vị trí 34 của phân tử, lysine được thay thế bằng arginine và gắn thêm 1 chuỗi C16 acyl vào lysine ở vị trí 26). Như vậy fatty- acyl GLP-1 còn giữ nguyên ái lực với thụ thể GLP-1 và việc gắn thêm chuỗi C16 acyl cho phép phân tử gắn với albumin, do vậy ngăn cản tác dụng của enzyme DPP-4 và kéo dài thời gian tác dụng của thuốc. Thời gian bán hủy của Liraglutide khoảng 12 giờ.
Thuốc giảm HbA1c khoảng 0,6-1,5%. Trong nghiên cứu LEADER ở người ĐTĐ típ 2 có nguy cơ tim mạch cao, Liraglutide giảm tử vong do tim mạch, nhồi máu cơ tim không tử vong, đột quị không tử vong và giảm cân từ 1kg-2,8kg so với nhóm giả dược.
Tác dụng phụ chính của thuốc là buồn nôn, nôn gặp khoảng 10% trường hợp, tiêu chảy. Có thể gặp viêm tụy cấp nhưng hiếm. Trên chuột thí nghiệm thuốc làm tăng nguy cơ ung thư giáp dạng tủy, tuy nhiên tuyến giáp người ít thụ thể với GLP-1. Khả năng hiện tượng này ở người là thấp nhưng không thể loại trừ hoàn toàn. Liraglutide nên được sử dụng thận trọng ở người có tiền sử cá nhân hoặc gia đình bị ung thư giáp dạng tủy hoặc bệnh đa u tuyến nội tiết loại 2.
Liều sử dụng 0,6 mg tiêm dưới da mỗi ngày, sau 1 tuần có thể tăng đến 1,2 mg/ngày. Liều tối đa 1,8 mg/ngày. Không có nhiều nghiên cứu về Liraglutide ở người suy thận, tuy nhiên khuyến cáo thận trọng khi độ lọc cầu thận giảm <30 ml/1 phút.
7. Thuốc ức chế kênh đồng vận chuyển Natri-glucose SGLT2 (Sodium Glucose Transporter 2)
Glucose được lọc qua cầu thận sau đó được tái hấp thu chủ yếu ở ống thận gần dưới tác dụng của kênh đồng vận chuyển Natri-glucose (Sodium Glucose coTransporters (SGLT). SGLT2 giúp tái hấp thu khoảng 90% glucose lọc qua cầu thận, do đó ức chế tác dụng kênh này ở bệnh nhân ĐTĐ típ 2 sẽ làm tăng thải glucose qua đường tiểu và giúp giảm glucose huyết.
Hiện nay tại Việt Nam chỉ lưu hành thuốc Dapagliflozin.
Dapagliflozin: giảm HbA1c 0,5-0,8% khi dùng đơn độc hoặc phối hợp với thuốc viên khác hoặc insulin. Các nghiên cứu đối chứng giả được cho thấy điều trị với dapagliflozin 10mg làm giảm 3,7 mmHg huyết áp tâm thu và giảm 0,5 mmHg huyết áp tâm trương ở tuần 24 so với ban đầu. Sự giảm tương tự được ghi nhận đến tuần 104. Dapagliflozin 10mg cho hiệu quả giảm cân từ 2 -4kg, do giảm lượng mỡ thay vì giảm mô nạc khi đo bằng DXA.
Liều thường dùng là 10 mg, liều 5 mg được khuyến cáo khởi đầu ở người suy gan nặng (Child Pugh C), nếu dung nạp tốt tăng lên 10mg.
Thuốc sẽ giảm tác dụng khi độ lọc cầu thận suy giảm, thông tin kê toa cho biết không khuyến cáo sử dụng Dapagliflozin cho bệnh nhân suy thận trung bình đến suy thận nặng (độ thanh thải creatinin [CrCl] < 60 ml/phút hoặc độ lọc cầu thận ước tính [eGFR] < 60 ml/phút/1,73 m2).
Các tác dụng phụ có thể gặp: Nhiễm nấm đường niệu dục, nhiễm trùng tiết niệu. Có thể gặp nhiễm ceton acid với mức glucose huyết bình thường (do đó không sử dụng thuốc này ở ĐTĐ típ 1 và thận trọng nếu nghi ngờ bệnh nhân ĐTĐ típ 2 thiếu insulin trầm trọng).
Thống kê qua 22 nghiên cứu lâm sàng, những trường hợp ung thư bàng quang mới được chẩn đoán được báo cáo ở nhóm bệnh nhân điều trị với Dapagliflozin là 10/6045 (0,17%) và ở nhóm bệnh nhân điều trị với giả dược hoặc thuốc so sánh là 1/3512 (0,03%). Các yếu tố nguy cơ ung thư bàng quang và tiểu máu (một dấu chỉ cận lâm sàng của khối u đã có) tương tự nhau giữa các nhóm điều trị lúc ban đầu. Tuy nhiên chưa có bằng chứng rõ ràng là dapagliflozin tăng tỷ lệ các loại ung thư này.
8. Các loại thuốc viên phối hợp
Do bản chất đa dạng của cơ chế bệnh sinh ĐTĐ típ 2, việc phối hợp thuốc trong điều trị sẽ mang lại hiệu quả giảm glucose huyết tốt hơn, đồng thời giảm tác dụng phụ khi tăng liều một loại thuốc đến tối đa. Nguyên tắc phối hợp là không phối hợp 2 loại thuốc trong cùng 1 nhóm, thí dụ không phối hợp gliclazide với glimepiride.
Ngoài ra viên thuốc phối hợp 2 nhóm thuốc sẽ giúp cho số viên thuốc cần sử dụng ít hơn, làm tăng tính tuân thủ dùng thuốc của bệnh nhân. Bất lợi của viên thuốc phối hợp là không thể chỉnh liều 1 loại thuốc.
Hiện nay tại Việt Nam có các thuốc viên phối hợp Glyburide/ Metformin (glucovance), Amaryl/ Metformin (coAmaryl), Sitagliptin/ Metformin (Janumet), Vildagliptin/ Metformin (Galvusmet), Saxagliptin/Metformin (Komboglyze) dạng phóng thích chậm. Pioglitazone/Metformin.
Bảng 5: Tóm tắt ưu, nhược điểm của các thuốc viên hạ glucose huyết đường uống và thuốc tiêm không thuộc nhóm insulin
| Nhóm thuốc | Cơ chế tác dụng | Ưu điểm | Nhược điểm |
| Sulfonylurea | Kích thích tiết insulin | Được sử dụng lâu năm
↓ nguy cơ mạch máu nhỏ ↓ nguy cơ tim mạch và tử vong ? |
Hạ glucose huyết
Tăng cân |
| Glinide | Kích thích tiết insulin | ↓ glucose huyết sau ăn | Hạ glucose huyết
Tăng cân Dùng nhiều lần |
| Biguanide | Giảm sản xuất glucose ở gan
Có tác dụng incretin yếu |
Được sử dụng lâu năm
Dùng đơn độc không gây hạ glucose huyết Không thay đổi cân nặng, có thể giảm cân ↓ LDL-cholesterol, ↓ triglycerides ↓ nguy cơ tim mạch và tử vong |
Chống chỉ định ở bệnh nhân suy thận (chống chỉ định tuyệt đối khi eGFR <30 ml/phút)
Rối loạn tiêu hóa: đau bụng, tiêu chảy Nhiễm acid lactic |
| Pioglitazone (TZD) | Hoạt hóa thụ thể PPARg
Tăng nhạy cảm với insulin |
Dùng đơn độc không gây hạ glucose huyết
↓ triglycerides, ↑ HDL- cholesterol |
Tăng cân
Phù/Suy tim Gãy xương K bàng quang |
| Ức chế enzyme α– glucosidase | Làm chậm hấp thu carbohydrate ở ruột | Dùng đơn độc không gây hạ glucose huyết
Tác dụng tại chỗ ↓ Glucose huyết sau ăn |
Rối loạn tiêu hóa: sình bụng, đầy hơi, tiêu phân lỏng
Giảm HbA1c 0,5 – 0,8% |
| Ức chế enzym DPP-4 | Ức chế DPP-4
Làm tăng GLP-1 |
Dùng đơn độc không gây hạ glucose huyết
Dung nạp tốt |
Giảm HbA1c 0,5 – 1%
Có thể gây dị ứng, ngứa, nổi mề đay, phù, viêm hầu họng, nhiễm trùng hô hấp trên, đau khớp Chưa biết tính an toàn lâu dài |
| Nhóm ức chế kênh đồng vận chuyển Natri-glucose SGLT2 | Ức chế tác dụng của kênh đồng vận chuyển SGLT2 tại ống thận gần, tăng thải glucose qua đường tiểu | Dùng đơn độc ít gây hạ glucose huyết
Giảm cân Giảm huyết áp Giảm tử vong liên quan đến bệnh tim mạch ở BN ĐTĐ típ 2 có nguy cơ tim mạch cao9 |
Giảm HbA1c 0,5-1%
Nhiễm nấm đường niệu dục, nhiễm trùng tiết niệu, nhiễm ceton acid. Mất xương (với canagliflozin). |
| Thuốc đồng vận thụ thể GLP-1 | Thuốc làm tăng tiết insulin khi glucose tăng cao trong máu đồng thời ức chế sự tiết glucagon, thuốc cũng làm chậm nhu động dạ dày và giảm cảm giác thèm ăn | Giảm glucose huyết sau ăn, giảm cân. Dùng đơn độc ít gây hạ glucose huyết Giảm tử vong liên quan đến bệnh tim mạch ở BN ĐTĐ típ 2 có nguy cơ tim mạch cao | Giảm HbA1c 0,6-1,5%
Buồn nôn, nôn, viêm tụy cấp. Không dùng khi có tiền sử gia đình ung thư giáp dạng tủy, bệnh đa u tuyến nội tiết loại 2 |
Bảng 6: Tóm tắt liều dùng các thuốc viên hạ glucose huyết uống
| Thuốc | Hàm lượng | Liều mỗi ngày | Thời gian tác dụng |
| Sulfonylurea | |||
| Tolbutamide | 250-500 mg | 0,5-2 gam chia uống 2-3 lần | 6-12 giờ |
| Chlorpropamide | 100-250 mg | 0,1-0,5 gam uống 1 lần duy nhất | 24-72 giờ |
| Glimepiride | 1-2 và 4 mg | 1-4 mg/ngày liều thông thường. Liều tối đa 8mg/ngày | 24 giờ |
| Gliclazide | 80 mg
30-60 mg dạng phóng thích chậm |
40mg-320 mg viên thường, chia uống 2-3 lần
30-120 mg dạng phóng thích chậm, uống 1 lần/ngày |
12 giờ
24 giờ, dạng phóng thích chậm |
| Glipizide | 5-10 mg
2,5-5-10 mg dạng phóng thích chậm |
Viên thường 2,5-40 mg uống 30 phút trước khi ăn 1 hoặc 2 lần/ngày
Dạng phóng thích chậm 2,5 -10 mg/ngày uống 1 lần. Liều tối đa 20 mg/ngày uống 1 lần |
6-12 giờ
Dạng phóng thích chậm 24 giờ |
| Glinide | |||
| Repaglinide | 0,5-1-2 mg | 0,5-4 mg/ngày chia uống trước các bữa ăn | 3 giờ |
| Thuốc tăng nhạy cảm với insulin | |||
| Metformin | 500-850-1000mg Dạng phóng thích chậm: 500-750 mg | 1-2,5 gam, uống 1 viên sau ăn, ngày 2 – 3 lần
Dạng phóng thích chậm: 500-2000 mg/ngày uống 1 lần |
7-12 giờ
Dạng phóng thích chậm: kéo dài 24 giờ |
| Pioglitazone | 15-30-45 mg/ngày | 15-45 mg/ngày | 24 giờ |
| Nhóm ức chế enzyme DPP-4 | |||
| Sitagliptin | 50-100mg | Liều thường dùng 100mg/ngày
Khi độ lọc cầu thận còn 30-50 ml/1 phút: 50 mg/ngày Khi độ lọc cầu thận còn 30ml/l phút: 25 mg/ngày |
24 giờ |
| Saxagliptin | 2,5-5mg | 2,5- 5mg/ngày, uống 1 lần
Giảm liều đến 2,5 mg/ngày khi độ lọc cầu thận ≤ 50ml/1phút hoặc dùng cùng thuốc ức chế CYP3A4/5 mạnh thí dụ ketoconazole |
24 giờ |
| Vildagliptin | 50 mg | 50 mg uống 1-2 lần/ngày. Chống chỉ định khi AST/ALT tăng gấp 2,5 giới hạn trên của bình thường | 24 giờ |
| Linagliptin | 5mg | 5 mg uống 1 lần /ngày | 24 giờ |
| Thuốc ức chế kênh SGLT2 | |||
| Dapagliflozin | 5-10 mg | 10 mg/ngày, uống 1 lần. 5 mg khi có suy gan | 24 giờ |
PHỤ LỤC 04: CÁC LOẠI INSULIN
(Ban hành kèm theo Quyết định số 3319/QĐ-BYT ngày 19 tháng 7 năm 2017 của Bộ trưởng Bộ Y tế)
1. Các loại insulin
1.1. Theo cấu trúc phân tử:
– Insulin người[1]/human insulin/insulin thường/regular insulin: được tổng hợp bằng phương pháp tái tổ hợp DNA, rất tinh khiết, ít gây dị ứng và đề kháng do tự miễn và loạn dưỡng mô mỡ tại chỗ tiêm. Thuốc cũng có thể bảo quản ở nhiệt độ phòng <30 độ C và có thể mang theo khi đi du lịch miễn là tránh nhiệt độ rất nóng hoặc rất lạnh. Human insulin hiện có tại Việt Nam gồm insulin thường (regular insulin) và NPH (Neutral Protamine Hagedorn).
– Insulin analog được tổng hợp bằng kỹ thuật tái tổ hợp DNA, nhưng có thay đổi cấu trúc bằng cách thay thế một vài acid amin hoặc gắn thêm chuỗi polypeptide để thay đổi dược tính.
Ví dụ một số insulin analog gồm insulin tác dụng nhanh như Aspart, Lispro, Glulisine và insulin tác dụng kéo dài như Detemir, Glargine. Hiện nay, insulin Degludec tác dụng kéo dài đã được cấp phép lưu hành ở Việt Nam.
1.2. Theo cơ chế tác dụng:
a) Insulin tác dụng nhanh, ngắn:
– Insulin người (regular insulin) là loại tinh thể insulin zinc hòa tan, tác dụng 30 phút sau khi tiêm dưới da, và kéo dài 5-7 giờ với liều thường dùng, liều càng cao thời gian tác dụng càng kéo dài. Thuốc có thể truyền tĩnh mạch khi điều trị cấp cứu hôn mê do nhiễm ceton acid, tăng áp lực thẩm thấu máu, khi phẫu thuật.
– Insulin analog tác dụng nhanh, ngắn. Hiện tại có 3 loại insulin analog tác dụng nhanh, ngắn là: Aspart, Lispro và Glulisine
Insulin Aspart: Thay thế proline ở vị trí B28 bằng aspartic acid
Insulin Lispro: proline ở vị trí B28 đổi chỗ với lysine ở vị trí B29
Insulin Glulisine: Asparagine ở vị trí B3 được thay thế bằng lysine và lysine ở vị trí B29 được thay thế bằng glutamic acid.
03 loại insulin này ít có khuynh hướng tạo thành hexamer so với human insulin. Sau khi tiêm dưới da, thuốc phân ly nhanh thành monomer và được hấp thu, đạt đỉnh tác dụng sau 1 giờ. Sự thay đổi cấu trúc này không ảnh hưởng đến việc gắn vào thụ thể insulin, ngoài ra thời gian kéo dài tác dụng khoảng 4 giờ, không thay đổi theo liều dùng.
Do tác dụng nhanh của insulin analog, bệnh nhân cần lưu ý có đủ lượng carbohydrat trong phần đầu của bữa ăn.
b) Insulin tác dụng trung bình, trung gian:
NPH (Neutral Protamine Hagedorn hoặc Isophane Insulin): thuốc có tác dụng kéo dài nhờ phối hợp 2 phần insulin zinc hòa tan với 1 phần protamine zinc insulin. Sau khi tiêm dưới da, thuốc bắt đầu tác dụng sau 2-4 giờ, đỉnh tác dụng sau 6-7 giờ và thời gian kéo dài khoảng 10-20 giờ. Thường cần tiêm 2 lần một ngày để đạt hiệu quả kéo dài.
c) Insulin tác dụng chậm, kéo dài:
Insulin glargine: Asparagine ở vị trí A21 được thay thế bằng glycine và 2 phân tử asparagine được gắn thêm vào đầu tận carboxyl của chuỗi B. Insulin glargine là dung dịch trong, pH acid. Khi tiêm dưới da, thuốc sẽ lắng đọng thành các phân tử nhỏ được phóng thích từ từ vào máu. Thuốc kéo dài tác dụng 24 giờ, không có đỉnh cao rõ rệt trong máu, khi tiêm 1 lần trong ngày sẽ tạo một nồng độ insulin nền. Thuốc không được trộn lẫn với human insulin.
Insulin analog detemir: threonine ở vị trí B30 được lấy đi và chuổi acid béo C14 (tetradecanoic acid được gắn với lysine ở vị trí B29 bằng phản ứng acyl hóa). Thuốc kéo dài tác dụng 24 giờ và có thể tiêm dưới da 1-2 lần/ngày để tạo nồng độ insulin nền. Thuốc sử dụng được cho phụ nữ có thai.
Insulin degludec: là insulin analog, threonine ở vị trí B30 bị cắt bỏ và lysine ở vị trí B29 được gắn kết với hexdecanoic acid thông qua gamma-L-glutamyl. Trong dịch chứa có phenol và kẽm, insulin degludec ở dạng dihexamer, nhưng khi tiêm dưới da, chúng kết hợp thành những chuỗi multihexamer rất lớn, gồm hàng ngàn dihexamer. Các chuỗi này phân tán rất chậm ở mô dưới ra và các phân tử insulin monomer được phóng thích từ từ vào máu với nồng độ ổn định. Thời gian bán hủy của thuốc là 25 giờ. Thuốc bắt đầu tác dụng 30-90 phút sau khi tiêm dưới da và kéo dài tác dụng hơn 42 giờ.
d) Insulin trộn, hỗn hợp[2]:
Insulin trộn sẵn gồm 2 loại tác dụng nhanh và tác dụng dài trong một lọ hoặc một bút tiêm.
Thuốc sẽ có 2 đỉnh tác dụng, insulin tác dụng nhanh để chuyển hóa carbohydrat trong bữa ăn và insulin tác dụng dài để tạo nồng độ insulin nền giữa các bữa ăn. Hiện có các loại:
– Insulin Mixtard 30: 70% insulin isophane/30% insulin hòa tan
– Novomix 30: gồm 70% insulin aspart kết tinh với protamin/30% insulin aspart hòa tan
– Ryzodeg: gồm 70% insulin degludec/30% insulin aspart
– Humalog Mix 70/30: gồm 70% NPL(neutral protamine lispro)/30% Insulin Lispro
– Humalog Mix 75/25: gồm 75% NPL(neutral protamine lispro)/25% Insulin Lispro
– Humalog 50/50: gồm 50% NPL(neutral protamine lispro)/50% Insulin Lispro
2. Ký hiệu và nồng độ insulin
Một lọ insulin có 10 mL, với các nồng độ khác nhau. Hiện trên thị trường có 2 loại là 40 IU/mL (U 40-một lọ 10 ml có 400 đơn vị) và 100 IU/mL (U100- một lọ 10 ml có 1000 đơn vị). Chú ý phải dùng loại ống tiêm phù hợp với nồng độ thuốc: insulin loại U 40 phải dùng ống tiêm insulin 1ml = 40 IU, insulin U100 phải dùng ống liêm 1ml=100IU.
Hiện nay, WHO khuyến cáo nên chuẩn hóa về hàm lượng 100 IU/ml để tránh trường hợp bệnh nhân dùng nhầm ống và kim tiêm dẫn tới các phản ứng không mong muốn.
Cách ghi hoạt lực của insulin: Chuẩn quốc tế được xây dựng để xác định hoạt lực insulin người, không bao gồm insulin analog. Chỉ sử dụng đơn vị quốc tế (IU) để ghi hoạt lực insulin người. Hoạt lực của insulin analog thường được ghi bằng đơn vị (U).
Liều Insulin khi tiêm tính theo đơn vị, không tính theo ml.
Hiện nay có loại bút tiêm insulin cho human insulin, insulin analog, mỗi bút tiêm có 300 đơn vị insulin.
3. Bảo quản
Tốt nhất để ở 2-8°C sẽ giữ được tới khi hết hạn sử dụng. Nếu không có tủ lạnh có thể để ở nhiệt phòng <30°C cho phép giữ được 1 tháng mà không giảm tác dụng đối với các loại insulin sản xuất bằng phương pháp tái tổ hợp DNA.
Nếu insulin để ở nhiệt độ > 30°C sẽ giảm tác dụng. Luôn cố gắng giữ insulin trong môi trường thoáng mát, không tiếp xúc trực tiếp với ánh sáng mặt trời. Nếu dùng đá lạnh cần chú ý không được làm đông lạnh insulin. Không được để trong ngăn đá làm hỏng insulin.
4. Sinh khả dụng của các loại insulin
Bảng 7: Sinh khả dụng của các loại insulin
|
Loại insulin |
Khởi đầu tác dụng |
Đỉnh tác dụng |
Thời gian kéo dài tác dụng |
| Insulin aspart, lispro, glulisine |
5-15 phút |
30-90 phút |
3-4 giờ |
| Human regular |
30-60 phút |
2 giờ |
6-8 giờ |
| Human NPH |
2-4 giờ |
6-7 giờ |
10-20 giờ |
| Insulin glargine |
30-60 phút |
Không đỉnh |
24 giờ |
| Insulin detemir |
30-60 phút |
Không đỉnh |
24 giờ |
| Insulin degludec |
30-90 phút |
Không đỉnh |
42 giờ |
Chú thích: Thời gian tác dụng của insulin có thể thay đổi tùy cơ địa bệnh nhân, vị trí tiêm chích. Thời gian trên dựa vào kết quả của các thử nghiệm lâm sàng.
5. Các loại insulin hiện có tại Việt Nam:
Bảng 8: Các loại Insulin hiện có tại Việt Nam
| Insulin analog tác dụng nhanh, ngắn
– Aspart (Novo rapid) – Lispro (Humalog rapid) – Glulisine (Apidra) |
| Insulin người tác dụng nhanh, ngắn
Regular Insulin- Insulin thường |
| Insulin người tác dụng trung bình, trung gian
NPH Insulin |
| Insulin analog tác dụng chậm, kéo dài
– Insulin Glargine (Lantus U 100) – Insulin Detemir (Levemir) – Insulin Degludec (Tresiba) |
| Insulin trộn, hỗn hợp
– 70% insulin isophane/30% Insulin hòa tan (Insulin Mixtard 30) – 70% NPL/30% Lispro (Humalog 70/30) – 75% NPL/25% Lispro (Humalog 70/30) – 50% NPL/50% Lispro (Humalog 50/50) – 70% Insulin Aspart Protamine/30% Insulin Aspart hòa tan (Novomix 30) – 70% insulin Degludec/30% insulin Aspart (Ryzodeg) |
6. Cách sử dụng insulin
– Insulin là thuốc có tác dụng hạ glucose huyết mạnh nhất. Không có giới hạn trong việc giảm HbA1c.
– Không có giới hạn liều insulin.
– Insulin chỉ được tiêm dưới da (ngoại trừ trường hợp cấp cứu), vị trí tiêm là ở bụng, phần trên cánh tay, đùi. Insulin được hấp thu thay đổi tùy tình trạng BN, vị trí tiêm.
– Trường hợp cấp cứu hôn mê do nhiễm ceton acid, tăng áp lực thẩm thấu máu, lúc phẫu thuật, Regular insulin (Insulin thường) được sử dụng để truyền tĩnh mạch.
– Dùng phối hợp với thuốc viên: liều khởi đầu của insulin nền (dùng insulin tác dụng trung bình hay tác dụng dài) là 0,1 – 0,2 đơn vị/kg cân nặng, tiêm dưới da vào buổi tối trước khi đi ngủ hoặc vào một giờ nhất định trong ngày.
– Điều trị chỉ bằng insulin (ĐTĐ típ1 – ĐTĐ típ2) có biểu hiện thiếu hụt insulin nặng: liều khởi đầu insulin là: 0,25 – 0,5 đơn vị/kg cân nặng/ngày. Tổng liều Insulin chia thành 1/2 -1/3 dùng cho insulin nền (Glargine, Detemir hoặc NPH), phần còn lại chia tiêm trước 3 bữa ăn sáng, trưa, chiều (Regular insulin hoặc Aspart, Lispro, Glulisine).
– Có thể dùng insulin trộn sẵn, thường insulin trộn sẵn tiêm 2 lần/ngày trước khi ăn sáng và chiều. Insulin trộn sẵn loại analog có thể tiêm 3 lần/ngày.
– Điều chỉnh liều insulin mỗi 3-4 ngày.
7. Tác dụng phụ
a) Hạ glucose huyết:
Hạ glucose huyết là biến chứng thường gặp nhất khi tiêm insulin. Có thể gặp trong các trường hợp: tiêm quá liều insulin, bỏ bữa ăn hoặc ăn muộn sau tiêm insulin, vận động nhiều…
Cần chỉ dẫn cho bệnh nhân cách phát hiện các triệu chứng sớm của hạ glucose huyết: đói, bồn chồn, hoa mắt, vã mồ hôi, tay chân lạnh. Khi glucose huyết xuống đến khoảng 54 mg/dL (3 mmol/L) bệnh nhân thường có các triệu chứng cường giao cảm (tim đập nhanh, hồi hộp, đổ mồ hôi, lạnh run) và đối giao cảm (buồn nôn, đói). Nếu các triệu chứng này không được nhận biết và xử trí kịp thời, glucose huyết giảm xuống dưới 50 mg/dL (2,8 mmol/L) sẽ xuất hiện các triệu chứng thần kinh như bứt rứt, lú lẫn, nhìn mờ, mệt mỏi, nhức đầu, nói khó. Glucose huyết giảm hơn nữa có thể dẫn đến hôn mê, kinh giật.
Khi có biểu hiện thần kinh tự chủ, cần đo glucose huyết mao mạch ngay (nếu có máy) và ăn 1-2 viên đường (hoặc 1 miếng bánh ngọt hoặc 1 ly sữa…)
Cách phòng ngừa:
– Giáo dục bệnh nhân, người nhà, người chăm sóc nhận biết các triệu chứng của hạ glucose huyết và phòng tránh các tình huống có thể hạ glucose huyết.
– Không nên chọn cách dùng insulin tích cực trong các trường hợp sau: không có khả năng tự theo dõi glucose huyết, thí dụ người già, không có máy thử đường, rối loạn tâm thần, nhiều bệnh đi kèm, biến chứng nặng (suy thận mạn giai đoạn cuối, tai biến mạch máu não…)
b) Hiện tượng Somogyi (tăng glucose huyết do phản ứng):
Do quá liều insulin. Tại thời điểm quá liều insulin dẫn tới hạ glucose huyết làm phóng thích nhiều hormon điều hòa ngược (catecholamine, glucagon …) gây ra tăng glucose huyết phản ứng.
Hiện tượng này có thể xảy ra vào bất kì lúc nào trong ngày, nhưng thường xảy ra vào giữa đêm và đo glucose huyết sáng lúc đói thấy cao. Có thể nhầm với thiếu liều insulin. Nếu chỉ định đo glucose huyết giữa đêm có thể thấy có lúc glucose huyết hạ thấp trong hiện tượng Somogyi (thí dụ 3 giờ sáng glucose huyết 40 mg/dL (2,22 mmol/L), 6 giờ sáng 400 mg/dL (22,2 mmol/L). Cần giảm liều insulin khi có hiện tượng này.
c) Dị ứng insulin: ngày nay rất hiếm gặp với loại insulin người tái tổ hợp DNA.
d) Loạn dưỡng mô mỡ: teo mô mỡ hoặc phì đại mô mỡ. Phòng ngừa: luân chuyển vị trí tiêm.
e) Tăng cân
8. Giáo dục bệnh nhân và người nhà về sử dụng insulin
Giáo dục bệnh nhân và người nhà về các nội dung sau:
– Cách tự tiêm insulin tại nhà (dùng bút tiêm, ống tiêm)
– Nhận biết và phòng tránh các yếu tố nguy cơ hạ glucose huyết.
– Biết cách tự theo dõi glucose huyết tại nhà.
– Biết xử trí sớm cơn hạ glucose huyết.
PHỤ LỤC 05: TƯƠNG QUAN GIỮA GLUCOSE HUYẾT TƯƠNG TRUNG BÌNH VÀ HBA1C
(Ban hành kèm theo Quyết định số 3319/QĐ-BYT ngày 19 tháng 7 năm 2017 của Bộ trưởng Bộ Y tế)
1. Đại cương về HbA1c
HbA1c được thành lập do sự kết hợp giữa glucose và gốc NH2 của valine ở đầu tận của chuỗi betaglobin của huyết sắc tố, phản ứng này không cần men và được gọi là phản ứng glycosyl hóa (glycosylation). Tốc độ glycosyl hóa của huyết sắc tố tùy thuộc nồng độ glucose trong máu và HbA1c tồn tại trong suốt đời sống của hồng cầu (khoảng 120 ngày). Hồng cầu mới thành lập không chứa HbA1c và hồng cầu sắp bị đào thải chứa nhiều HbA1c nhất. HbA1c phản ánh nồng độ glucose trung bình trong máu trung bình 6-8 tuần trước khi đo.
Trước kia, HbA1c đo bằng phương pháp sắc ký lỏng cao áp (thực hiện trong nghiên cứu DCCT tại Mỹ và nghiên cứu UKPDS tại Anh), được diễn đạt kết quả là %, gần đây Liên đoàn Đái tháo đường Quốc tế đề nghị trình bày kết quả theo mmol/mol. Tại Việt Nam bắt đầu có phương pháp miễn dịch để đo HbA1c tại một số thành phố lớn.
2. Tương quan giữa HbA1c và nồng độ glucose huyết trung bình:
Bảng 9: Tương quan giữa HbA1c và nồng độ glucose huyết trung bình
|
HbA1c (%) |
HbA1c (mmol/mol) |
Glucose huyết trung bình (mmol/L) |
|
13 |
119 |
18 mmol/L |
|
12 |
108 |
17 mmol/L |
|
11 |
97 |
15 mmol/L |
|
10 |
86 |
13 mmol/L |
|
9 |
75 |
12 mmol/L |
|
8 |
64 |
10 mmol/L |
|
7 |
53 |
8 mmol/L |
|
6 |
42 |
7 mmol/L |
|
5 |
31 |
5 mmol/L |
Bảng này chỉ có tính cách tham khảo vì trị số glucose huyết dao động rất nhanh, do đó tốt nhất là tự đo đường huyết nhiều lần trong ngày (đối với ĐTĐ típ 2 có thể đo lúc đói, sau ăn, trước khi đi ngủ) để biết sự dao động của đường huyết và ảnh hưởng của bữa ăn. Khi glucose huyết đã tương đối ổn định, có thể đo glucose huyết với tần xuất thưa hơn.
HbA1c thường được khuyến cáo đo 3 tháng một lần để theo dõi sát tình trạng kiểm soát glucose huyết, nếu glucose huyết thường xuyên ổn định có thể đo 6 tháng một lần. Mức glucose huyết ổn định để phòng ngừa các biến chứng cho người ĐTĐ còn trẻ, không có bệnh đồng mắc là HbA1c <6,5-7%.
[1] Insulin người hay còn có các thuật ngữ khác tương đương trong điều trị là human insulin, insulin thường, regular insulin
[2] Thuật ngữ insulin trộn, hỗn hợp có ý nghĩa tương đương với insulin trộn trước, insulin trộn sẵn, insulin 2 pha hay premix