
| BỘ Y TẾ ——- |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Độc lập – Tự do – Hạnh phúc ————— |
| Số: 1851/QĐ-BYT | Hà Nội, ngày 24 tháng 4 năm 2020 |
QUYẾT ĐỊNH
Về việc ban hành tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị hen phế quản người lớn và trẻ em ≥ 12 tuổi”
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật Khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20 tháng 6 năm 2017 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị hen phế quản người lớn và trẻ em ≥ 12 tuổi”.
Điều 2. Tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị hen phế quản người lớn và trẻ em ≥ 12 tuổi” được áp dụng tại các cơ sở khám bệnh, chữa bệnh trong cả nước..
Điều 3. Bãi bỏ 02 bài: “Chẩn đoán và xử trí cơn hen phế quản cấp” và “Chẩn đoán và điều trị dự phòng hen phế quản” trong “Hướng dẫn chẩn đoán và điều trị các bệnh về Dị ứng – Miễn dịch lâm sàng” được ban hành tại Quyết định số 3942/QĐ-BYT ngày 02/10/2014 của Bộ trưởng Bộ Y tế và bãi bỏ Quyết định số 4776/QĐ-BYT ngày 04 tháng 12 năm 2009 của Bộ trưởng Bộ Y tế về việc ban hành “Hướng dẫn chẩn đoán và điều trị hen phế quản”.
Điều 4. Quyết định này có hiệu lực kể từ ngày ký, ban hành.
Điều 5. Các ông, bà: Chánh Văn phòng Bộ, Chánh thanh tra Bộ, Tổng Cục trưởng, Cục trưởng và Vụ trưởng các Tổng cục, Cục, Vụ thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Giám đốc các Bệnh viện trực thuộc Bộ Y tế, Thủ trưởng Y tế các ngành chịu trách nhiệm thi hành Quyết định này./.
| Nơi nhận:
– Như Điều 5; – Bộ trưởng (để báo cáo); – Các Thứ trưởng; – Cổng thông tin điện tử Bộ Y tế; Website Cục KCB; – Lưu: VT, KCB, PC. |
KT. BỘ TRƯỞNG THỨ TRƯỞNG Nguyễn Trường Sơn |
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ HEN PHẾ QUẢN NGƯỜI ỚN VÀ TRẺ EM ≥ 12 TUỔI
(Ban hành kèm theo Quyết định số 1851/QĐ-BYT Ngày 24 tháng 04 năm 2020)
CHỦ BIÊN
PGS.TS. Nguyễn Trường Sơn
ĐỒNG CHỦ BIÊN
PGS.TS. Lương Ngọc Khuê
GS.TS. Ngô Quý Châu
PGS.TS. Trần Thúy Hạnh
TS. Nguyễn Hoàng Phương
THAM GIA BIÊN SOẠN VÀ THẨM ĐỊNH
PGS.TS. Vũ Văn Giáp
PGS.TS. Nguyễn Thanh Hồi
ThS. Nguyễn Trọng Khoa
PGS.TS. Nguyễn Viết Nhung
PGS.TS. Trần Văn Ngọc
PGS.TS. Lê Thị Tuyết Lan
PGS.TS. Phan Thu Phương
TS. Nguyễn Hoàng Phương
TS. Nguyễn Văn Thọ
TS. Phạm Huy Thông
TS. Nguyễn Hữu Trường
TS. Cao Thị Mỹ Thúy
ThS. Vũ Văn Thành
BSCKII. Đặng Vũ Thông
PGS.TS. Nguyễn Thị Vân
TỔ THƯ KÝ
PGS.TS. Vũ Văn Giáp
TS. Nguyễn Hữu Trường
ThS. Trương Lê Vân Ngọc
CN. Đỗ Thị Thư
MỤC LỤC
DANH MỤC CÁC BẢNG
DANH MỤC CÁC HÌNH
DANH MỤC CÁC TỪ VIẾT TẮT
1. ĐỊNH NGHĨA HEN PHẾ QUẢN
2. CHẨN ĐOÁN
2.1. Triệu chứng lâm sàng
2.2. Cận lâm sàng
2.3. Chẩn đoán xác định
2.4. Chẩn đoán phân biệt
2.5. Chẩn đoán hen phế quản khi bệnh nhân đã dùng thuốc kiểm soát hen
2.6. Chẩn đoán hen phế quản ở một số thể lâm sàng
2.7. Đánh giá hen phế quản
2.7. 1. Đánh giá độ nặng của hen phế quản
2.7.2. Đánh giá kiểm soát hen
3. ĐIỀU TRỊ HEN PHẾ QUẢN
Ghi chú: những thuốc đánh dấu * chỉ được phép kê đơn khi thuốc được cấp giấy phép lưu hành sản phẩm tại Việt Nam.
3.1. Các nguyên tắc của điều trị hen phế quản
3.1.1. Mục tiêu dài hạn của điều trị hen
3.1.2. Sự hợp tác giữa bệnh nhân – nhân viên y tế
3.1.3. Chu trình điều trị hen giúp giảm yếu tố nguy cơ và kiểm soát triệu chứng:
3.2. Thuốc điều trị và chiến lược kiểm soát triệu chứng và giảm nguy cơ
3.2.1. Thuốc điều trị hen
3.2.2. Điều trị ban đầu bằng thuốc kiểm soát hen
3.2.3. Điều chỉnh điều trị hen theo bậc
3.2.4. Quản lý các yếu tố nguy cơ thay đổi được khác
3.2.5. Các điều trị khác
3.2.6. Chỉ định chuyển tuyến trên để khám chuyên khoa
3.3. Giáo dục xử trí hen theo hướng dẫn và huấn luyện kỹ năng
3.3.1. Huấn luyện kỹ năng sử dụng hiệu quả các bình hít
3.3.2. Tuân thủ việc dùng thuốc và lời khuyên khác
3.3.3. Huấn luyện tự xử trí hen theo hướng dẫn
3.4. Xử trí hen với bệnh lý đi kèm và trong những nhóm dân số đặc biệt
3.4.1. Xử trí bệnh lý đi kèm
3.5. Hen nặng ở bệnh nhân người lớn và vị thành niên
4. XỬ TRÍ KHI HEN TRỞ NẶNG VÀ ĐỢT CẤP
4.1. Đại cương
4.2. Chẩn đoán đợt cấp hen phế quản
4.3. Hướng dẫn tự xử trí đợt cấp hen phế quản theo bản kế hoạch hành động
Kế hoạch hành động hen phế quản:
4.4. Xử trí đợt cấp hen phế quản ở cơ sở chăm sóc sức khỏe ban đầu
4.5. Xử trí đợt cấp hen phế quản tại khoa cấp cứu
TÀI LIỆU THAM KHẢO
DANH MỤC CÁC BẢNG
Bảng 1. Những đặc điểm dùng trong chẩn đoán hen theo GINA (2019)
Bảng 2. Các nội dung cần đánh giá ở bệnh nhân hen phế quản
Bảng 3. Đánh giá việc kiểm soát triệu chứng và nguy cơ tương lai
Bảng 4. Các đánh giá cần thiết cho hen không được kiểm soát
Bảng 5. Khuyến cáo điều trị ban đầu bằng thuốc kiểm soát hen cho người lớn và trẻ ≥ 12 tuổi
Bảng 6. Liều ICS tương đương hàng ngày ở người lớn (µg)
Bảng 7. Tăng hoặc giảm bậc thuốc kiểm soát hen để kiểm soát triệu chứng và giảm thiểu nguy cơ
Bảng 8. Các lựa chọn giảm bậc khi hen được kiểm soát hoàn toàn
Bảng 9. Xử trí đợt cấp hen phế quản tại đơn vị chăm sóc ban đầu
Bảng 10. Xử trí đợt cấp hen phế quản tại khoa cấp cứu
Bảng 11. Xử trí xuất viện từ khoa cấp cứu
DANH MỤC CÁC HÌNH
Hình 1. Lưu đồ chẩn đoán hen phế quản trên lâm sàng theo GINA (2019)
Hình 2. Chu trình xử trí hen dựa trên mức độ kiểm soát
Hình 3. Chẩn đoán và điều trị hen nặng ở người lớn và trẻ em ≥ 12 tuổi
Hình 3.1. Đánh giá và xử trí hen khó điều trị ở người lớn và trẻ em ≥ 12 tuổi
Hình 3.2. Đánh giá và điều trị kiểu hình hen nặng
Hình 3.3. Đánh giá và điều trị kiểu hình hen nặng (tiếp)
Hình 4. Kế hoạch hành động hen
DANH MỤC CÁC TỪ VIẾT TẮT
| AERD | Aspirin-exacerbated respiratory disease (Bệnh hô hấp kích phát bởi aspirin) |
| CNTK | Chức năng thông khí |
| COPD | Chronic obstructive pulmonary disease (bệnh phổi tắc nghẽn mạn tính) |
| CT | Computed Tomography (chụp cắt lớp vi tính) |
| DPI | Dry Powder Inhaler (bình hít dạng bột khô) |
| FENO | Fraction of Exhaled Nitric Oxide (nồng độ Oxit Nitric trong khí thở ra) |
| FEV1 | Forced Expiratory Volume in 1 second (thể tích khí thở ra gắng sức trong 1 giây đầu tiên) |
| GERD | Gastroesophageal reflux disease (bệnh trào ngược dạ dày – thực quản) |
| GINA | Global Initiative for Asthma (Tổ chức Khởi động Toàn cầu phòng chống Hen phế quản) |
| HPQ | Hen phế quản |
| ICU | Intensive Care Unit (Đơn vị chăm sóc tích cực) |
| ICS | Inhaled corticosteroid (corticoid dạng hít) |
| Ig | Immunoglobulin (globulin miễn dịch) |
| IL | Interleukine |
| LABA | Long-acting beta-2 Agonist (thuốc đồng vận beta giao cảm tác dụng kéo dài) |
| LLĐ | Lưu lượng đỉnh thở ra |
| LTRA | Leukotriene Receptor Antagonist (thuốc kháng thụ thể leukotriene) |
| NO | Nitric Oxide (Oxit Nitric) |
| NSAID | Non-steroidal anti-inflammatory drug (thuốc chống viêm không steroid) |
| OCS | Oral corticosteroid (corticoid đường uống) |
| OSA | Obstructive sleep apnea (Ngưng thở trong lúc ngủ do tắc nghẽn). |
| pMDI | Pressurised metered-dose inhaler (bình xịt định liều) |
| RLTK | Rối loạn thông khí |
| SABA | Short-acting beta-2 Agonist (thuốc đồng vận beta giao cảm tác dụng ngắn) |
| SCIT | Subcutaneous Immunotherapy (liệu pháp miễn dịch đặc hiệu dưới da) |
| SLIT | Sublingual immunotherapy (liệu pháp miễn dịch đặc hiệu dưới lưỡi) |
| VMDU | Viêm mũi dị ứng |
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ HEN PHẾ QUẢN NGƯỜI ỚN VÀ TRẺ EM ≥ 12 TUỔI
(Ban hành kèm theo Quyết định số 1851/QĐ-BYT ngày 24 tháng 04 năm 2020)
1. ĐỊNH NGHĨA HEN PHẾ QUẢN
Hen phế quản (HPQ) là một bệnh có đặc điểm là viêm mạn tính niêm mạc phế quản làm tăng phản ứng của phế quản thường xuyên với nhiều tác nhân kích thích, dẫn đến co thắt lan toả cơ trơn phế quản. Sự co thắt phế quản không cố định, thường có thể hồi phục tự nhiên hoặc sau khi dùng thuốc giãn phế quản.
Trên lâm sàng, HPQ biểu hiện với các triệu chứng như thở khò khè, khó thở, nặng ngực và ho. Bệnh biến đổi theo mùa, nặng khi tiếp xúc yếu tố nguy cơ hoặc thay đổi thời tiết. Các triệu chứng này có liên quan với sự biến đổi của luồng không khí thở ra do tình trạng tắc nghẽn đường thở (phù nề niêm mạc, co thắt cơ trơn, tăng tiết đờm).
2. CHẨN ĐOÁN
2.1. Triệu chứng lâm sàng
– Khó thở, khò khè, thở rít, đặc biệt thì thở ra;
– Thời điểm xuất hiện cơn khó thở: về đêm, theo mùa, sau một số kích thích (cảm cúm, gắng sức, thay đổi thời tiết, khói bụi);
– Tiền sử có cơn khó thở kiểu hen: ho khạc đờm, khó thở, cò cử, nặng ngực, nghe phổi có ran rít, ran ngáy;
– Tiền sử bản thân: viêm mũi dị ứng, viêm kết mạc dị ứng, dị ứng thuốc, thức ăn;
– Tiền sử gia đình có người mắc hen phế quản và/ hoặc các bệnh dị ứng;
– Cần lưu ý loại trừ các bệnh lý khác có triệu chứng giống hen phế quản như bệnh phổi tắc nghẽn mạn tính (COPD), giãn phế quản, viêm phế quản co thắt ….;
– Khẳng định chẩn đoán nếu thấy cơn hen phế quản với các dấu hiệu đặc trưng:
+ Tiền triệu: hắt hơi, sổ mũi, ngứa mắt, ho khan, buồn ngủ…
+ Cơn khó thở: lúc bắt đầu khó thở chậm, ở thì thở ra, có tiếng cò cứ người khác cũng nghe được, khó thở tăng dần, sau có thể khó thở nhiều, vã mồ hôi, nói từng từ hoặc ngắt quãng. Cơn khó thở kéo dài 5- 15 phút, có khi hàng giờ, hàng ngày. Cơn khó thở giảm dần và kết thúc với ho và khạc đờm. Đờm thường trong, quánh, dính. Khám trong cơn hen thấy có ran rít, ran ngáy lan toả 2 phổi.
2.2. Cận lâm sàng
Đo chức năng thông khí phổi
– Khi đo với hô hấp ký:
+ Đo ngoài cơn: kết quả chức năng thông khí (CNTK) phổi bình thường;
+ Trường hợp đo trong cơn: rối loạn thông khí (RLTK) tắc nghẽn phục hồi hoàn toàn với thuốc giãn phế quản: chỉ số FEV1/FVC ≥ 75% sau hít 400μg salbutamol;
– Sự biến đổi thông khí đo bằng lưu lượng đỉnh kế: lưu lượng đỉnh (LLĐ) tăng > 15% sau 30 phút hít 400μg salbutamol. LLĐ biến thiên hơn 20% giữa lần đo buổi sáng và chiều cách nhau 12 giờ ở người bệnh dùng thuốc giãn phế quản (hoặc hơn 10% khi không dùng thuốc giãn phế quản), hoặc LLĐ giảm hơn 15% sau 6 phút đi bộ hoặc gắng sức.
2.3. Chẩn đoán xác định
Hen phế quản là bệnh biến đổi (không đồng nhất), được đặc trưng bởi tình trạng viêm đường hô hấp mạn tính.
2.3.1. Hai đặc điểm cơ bản của HPQ
– (1) Bệnh sử của các triệu chứng hô hấp như thở khò khè, khó thở, tức ngực và ho. Các biểu hiện bệnh biến đổi theo thời gian, mức độ nặng, VÀ
– (2) Giới hạn luồng khí thở ra biến đổi, được khẳng định ít nhất một lần.
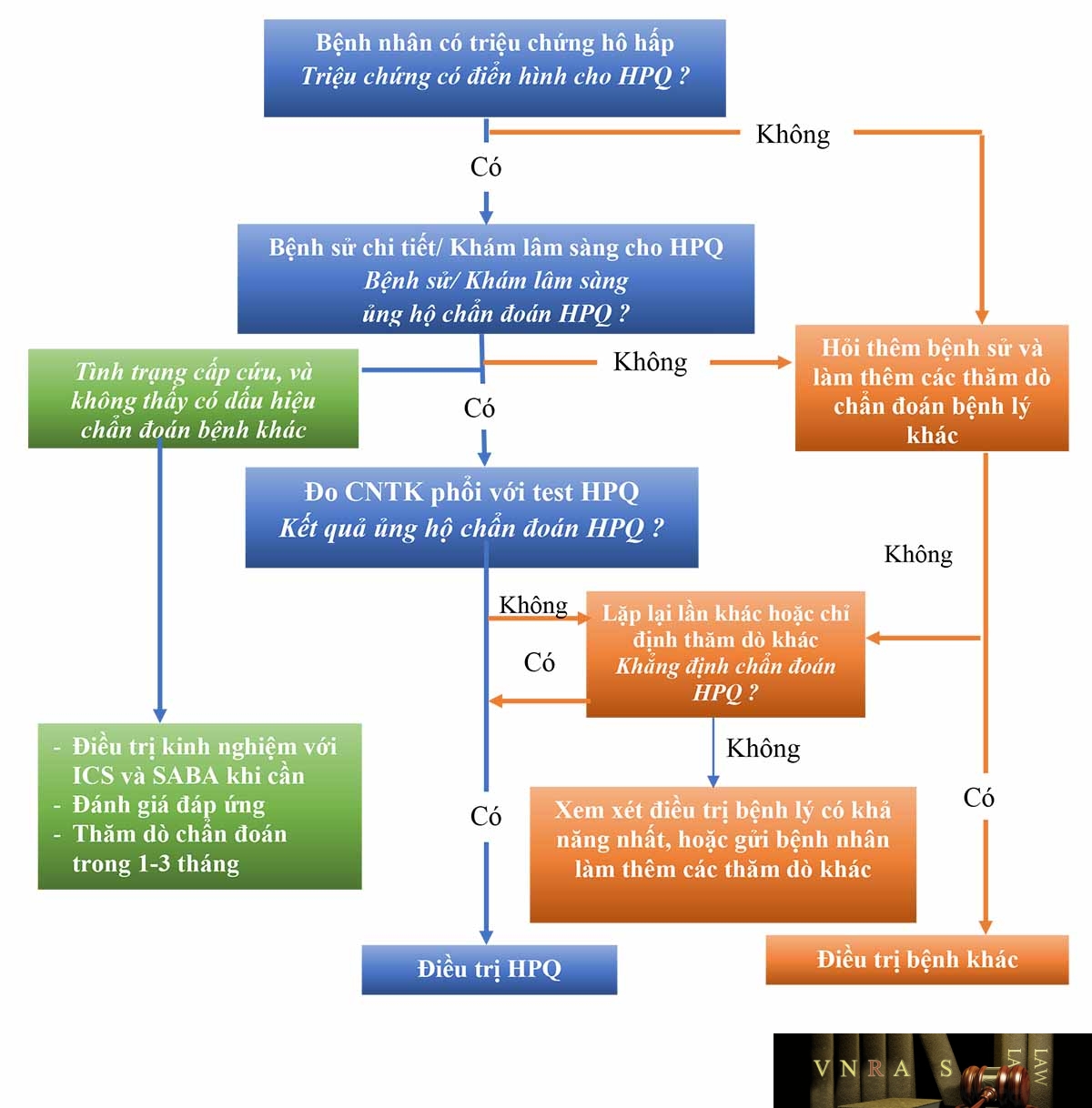
Lưu ý: Chẩn đoán hen phế quản nên dựa trên những thông tin ghi nhận của bệnh nhân và nên được thực hiện trước khi bắt đầu điều trị kiểm soát hen. Việc khẳng định chẩn đoán hen trở nên khó hơn nhiều sau khi bệnh nhân đã điều trị kiểm soát.
2.3.2. Tiêu chuẩn chẩn đoán hen phế quản
Bảng 1. Những đặc điểm dùng trong chẩn đoán hen theo GINA (2019)
| 1. Tiền sử có các triệu chứng hô hấp thay đổi |
| Các triệu chứng điển hình là thở khò khè, khó thở, nặng ngực và ho.
– Người bị hen thường có nhiều hơn một trong các triệu chứng nêu trên; – Các triệu chứng biến đổi theo thời gian và cường độ; – Các triệu chứng thường xảy ra hoặc nặng hơn vào ban đêm hay lúc thức giấc; – Các triệu chứng thường khởi phát khi gắng sức, cười lớn, tiếp xúc các dị nguyên hay không khí lạnh; – Các triệu chứng thường xảy ra hoặc trở nên xấu đi khi nhiễm vi rút. |
| 2. Bằng chứng giới hạn luồng khí thở ra biến đổi |
| – Ít nhất một lần trong quá trình chẩn đoán có FEV1 thấp, ghi nhận tỉ lệ FEV1/FVC thấp hơn giá trị bình thường thấp. Tỉ lệ FEV1/FVC bình thường lớn hơn 0,75-0,80 đối với người lớn và hơn 0,85 đối với trẻ em.
– Ghi nhận biến đổi chức năng hô hấp cao hơn ở người khỏe mạnh. Ví dụ: + FEV1 tăng hơn 12% và 200mL so với giá trị ban đầu (ở trẻ em, >12% giá trị dự đoán) sau khi hít thuốc giãn phế quản. Được gọi là “giãn phế quản hồi phục”. + Trung bình hằng ngày LLĐ thay đổi >10% (ở trẻ em, >13%) + FEV1 tăng hơn 12% và 200mL so với giá trị ban đầu (ở trẻ em, >12% giá trị dự đoán) sau 4 tuần điều trị bằng thuốc khángviêm (ngoài các đợt nhiễm trùng hô hấp) – Sự thay đổi vượt mức càng lớn trong nhiều lần đánh giá thì việc chẩn đoán HPQ càng chắc chắn hơn. – Việc thăm dò nên được lặp lại trong khi có các triệu chứng, vào sáng sớm hay sau khi sử dụng các thuốc giãn phế quản. – Hồi phục phế quản có thể không thấy trong đợt cấp nặng hay nhiễm vi rút. Nếu hồi phục phế quản không thấy trong thăm dò chức năng hô hấp lần đầu, thì bước tiếp theo phụ thuộc vào tính cấp bách của lâm sàng và sự sẵn có của các thăm dò khác. – Làm thêm các thăm dò khác để hỗ trợ chẩn đoán, bao gồm cả thử nghiệm gây co thắt phế quản. |
2.3.3. Các bước tiến hành để chẩn đoán HPQ
– Khai thác bệnh sử và tiền sử gia đình: thời điểm và cách khởi phát của các triệu chứng hô hấp, tiền sử mắc các bệnh dị ứng như VMDU, chàm cơ địa của người bệnh hoặc gia đình
– Khám thực thể: phát hiện tiếng ran rít, ran ngáy thì thở ra khi nghe phổi hoặc các dấu hiệu của bệnh lý mắc kèm như viêm mũi dị ứng hoặc polyp mũi.
– Đo hô hấp ký để ghi nhận giới hạn luồng khí thở ra dao động
– Các xét nghiệm khác:
+ Test kích thích phế quản: dùng để đánh giá sự tăng tính phản ứng của đường thở. Các tác nhân kích thích bao gồm methacholine hít, histamine, vận động, tăng thông khí tự ý với CO2 máu bình thường hoặc mannitol hít.
+ Thử nghiệm dị ứng: test lẩy da hoặc định lượng nồng độ immunoglobulin E (lgE) Đặc hiệu trong huyết thanh với các dị nguyên hô hấp thông thường để phát hiện tình trạng quá mẫn với các dị nguyên này.
+ Đo nồng độ Oxit Nitric trong khí thở ra (FENO).
2.4. Chẩn đoán phân biệt
– Bệnh phổi tắc nghẽn mạn tính: tiền sử thường hút thuốc lá, thuốc lào, ho khạc đờm kéo dài, khó thở liên tục, thăm dò CNTK phổi có RLTK tắc nghẽn không hồi phục hoàn toàn với các thuốc giãn phế quản.
– Suy tim: suy tim trái do tăng huyết áp, hẹp van hai lá. Hỏi tiền sử, khám lâm sàng, chụp quang tim phổi, điện tâm đồ sẽ giúp xác định chẩn đoán.
– Bất thường hoặc tắc đường hô hấp do nhuyễn sụn phế quản, u thanh – khí – phế quản, hẹp khí phế quản do chèn ép, xơ, dị dạng quai động mạch chủ, dị vật: khó thở, tiếng rít cố định không đáp ứng với thuốc giãn phế quản, hình ảnh đặc trưng trên hô hấp ký.
– Trào ngược dạ dày thực quản với ho, khó thở hay xuất hiện khi nằm, cúi người về phía trước. Soi dạ dày thực quản giúp xác định chẩn đoán.
– Rò thực quản – khí quản: ho, khó thở hay xuất hiện, tăng lên khi ăn uống. Soi, chụp thực quản, dạ dày có cản quang giúp xác định chẩn đoán.
– Giãn phế quản: thường có ho khạc đờm từ nhiều năm với những đợt đờm nhày mủ. Chụp X-quang tim phổi chuẩn hoặc chụp cắt lớp vi tính sẽ xác định bệnh.
2.5. Chẩn đoán hen phế quản khi bệnh nhân đã dùng thuốc kiểm soát hen
Với những bệnh nhân đã được chẩn đoán HPQ, đang dùng thuốc kiểm soát, việc chẩn đoán xác định HPQ có thể gặp khó khăn. Trong những trường hợp này, việc khẳng định chẩn đoán thường dựa vào:
– Thăm khám lâm sàng, hỏi bệnh sử, tiền sử bệnh tỷ mỷ, nhằm tìm kiếm các dấu hiệu gợi ý chẩn đoán hen trong bảng 1;
– Hỏi tiền sử dị ứng, tiền sử gia đình có người bị HPQ?
– Tìm kiếm các bằng chứng về việc đáp ứng với điều trị thuốc giãn phế quản hoặc corticoid;
– Đánh giá các đáp ứng với điều trị hiện tại các thuốc kiểm soát hen. Nếu đáp ứng điều trị tốt thì xem đó là dấu hiệu quan trọng giúp khẳng định chẩn đoán;
– Nếu bệnh nhân vẫn đang có triệu chứng, không đáp ứng với điều trị hiện tại: xem xét dừng thuốc điều trị duy trì > 12h (ICS hoặc ICS+LABA), dừng thuốc giãn phế quản tác dụng nhanh (SABA) > 6 giờ và tiến hành đo CNTK phổi, làm test hồi phục phế quản;
– Xem xét làm test kích thích phế quản cho những trường hợp đã tiến hành các biện pháp nêu trên nhưng vẫn chưa đủ cơ sở để chẩn đoán HPQ.
2.6. Chẩn đoán hen phế quản ở một số thể lâm sàng
2.6.1. Hen phế quản với ho là triệu chứng duy nhất
Thể này đặc trưng bởi triệu chứng ho, xuất hiện thành cơn, thường xuất hiện khi thay đổi thời tiết, nửa đêm về sáng;
Thể bệnh này đôi khi khó chẩn đoán, do bệnh nhân thường đến khám bệnh khi không có triệu chứng, kết quả đo CNTK phổi bình thường. Để chẩn đoán xác định, có thể cần làm test kích thích phế quản, theo dõi dao động lưu lượng đỉnh (LLĐ) trong ngày hoặc có thể điều trị thử với thuốc giãn phế quản, hoặc corticoid hít. Bệnh nhân được khẳng định HPQ khi có test kích thích phế quản dương tính.
Khi chẩn đoán HPQ thể ho là triệu chứng duy nhất: cần lưu ý loại trừ một số bệnh lý gây các triệu chứng ho kéo dài như: hội chứng chảy dịch từ mũi sau, viêm xoang mạn, trào ngược dạ dày thực quản (GERD), rối loạn chức năng dây thanh, viêm phế quản tăng bạch cầu ái toan.
2.6.2. Bệnh hen nghề nghiệp
Tất cả những bệnh nhân HPQ khởi phát ở tuổi trưởng thành đều cần được hỏi về:
– Tình trạng phơi nhiễm nghề nghiệp;
– Bệnh hen có trở nên tốt hơn khi tránh xa công việc không;
– Trong xử trí: cần có chẩn đoán xác định sớm và loại trừ phơi nhiễm nghề nghiệp càng nhanh càng tốt.
2.6.3. Phụ nữ mang thai
Trong thời kỳ thai nghén, tình trạng kiểm soát hen có thể thay đổi, do đó cần hỏi về bệnh hen cho tất cả phụ nữ mang thai và dự định mang thai, và khuyến cáo họ về tầm quan trọng của điều trị hen vì sức khỏe cả mẹ và bé.
2.6.4. Hen ở người lớn tuổi
HPQ có thể không được chẩn đoán đầy đủ ở người già, do nhận thức kém, do định kiến rằng khó thở là bình thường ở người già, do thiếu tập thể dục, hay giảm hoạt động. Bệnh hen cũng có thể được chẩn đoán quá mức do nhầm lẫn với khó thở do suy tim trái hay bệnh tim do thiếu máu cục bộ.
2.6.5. Hen ở người hút thuốc và những người đã từng hút thuốc
Có thể gặp cả HPQ, COPD, hoặc chồng lấp hen-COPD (ACO), đặc biệt ở những người hút thuốc lá và người già. Bệnh sử, kiểu hình các triệu chứng và các ghi nhận trong tiền sử bệnh có thể giúp phân biệt HPQ với giới hạn luồng khí cố định trong COPD. Trường hợp chẩn đoán không chắc chắn: cần chuyển sớm bệnh nhân đến khám các chuyên gia, hoặc các cơ sở khám, điều trị chuyên khoa.
2.7. Đánh giá hen phế quản
Tận dụng mọi cơ hội để đánh giá đầy đủ khi bệnh nhân được chẩn đoán HPQ, đặc biệt khi họ có triệu chứng hay sau một đợt cấp gần đây, cũng như khi họ yêu cầu kê đơn thuốc. Ngoài ra, phải lập kế hoạch kiểm tra định kỳ tối thiểu mỗi năm một lần.
Bảng 2. Các nội dung cần đánh giá ở bệnh nhân hen phế quản
| 1. Đánh giá độ nặng của hen phế quản |
| 2. Kiểm soát hen – Đánh giá cả việc kiểm soát triệu chứng và yếu tố nguy cơ |
| – Đánh giá việc kiểm soát triệu chứng trong vòng 4 tuần qua
– Xác định các yếu tố nguy cơ khác dẫn đến kết cục xấu; – Đo chức năng hô hấp trước khi bắt đầu điều trị, 3-6 tháng sau và định kỳ, ví dụ hàng năm |
| 3. Có bệnh đồng mắc không |
| – Bao gồm: viêm mũi, viêm mũi xoang, trào ngược dạ dày thực quản (GERD), béo phì, hội chứng ngưng thở khi ngủ, trầm cảm, lo âu.
– Bệnh đồng mắc nên cần được phát hiện vì chúng có thể góp phần làm tăng các triệu chứng hô hấp, xuất hiện đợt cấp và làm giảm chất lượng cuộc sống. Điều trị bệnh đồng mắc có thể góp phần cải thiện kiểm soát hen. |
| 4. Vấn đề điều trị |
| – Ghi lại điều trị của bệnh nhân và hỏi về tác dụng phụ
– Quan sát bệnh nhân sử dụng bình xịt và kiểm tra kỹ thuật của họ – Thảo luận cởi mở và đồng cảm về tuân thủ điều trị – Kiểm tra bệnh nhân có bảng kế hoạch hành động cho hen – Hỏi người bệnh về thái độ và mục tiêu điều trị đối với bệnh hen của họ |
2.7. 1. Đánh giá độ nặng của hen phế quản
– Mức độ nặng của hen được đánh giá hồi cứu từ mức điều trị cần thiết để kiểm soát triệu chứng và đợt cấp. Đánh giá mức độ hen có thể được thực hiện khi người bệnh đã điều trị thường xuyên với thuốc kiểm soát trong vài tháng:
+ Hen nhẹ là hen được kiểm soát tốt với điều trị bậc 1 hoặc bậc 2, nghĩa là chỉ dùng thuốc kiểm soát khi có triệu chứng hoặc điều trị với các thuốc kiểm soát như ICS liều thấp, kháng thụ thể leukotriene (LTRA) hoặc chromone.
+ Hen trung bình là hen được kiểm soát tốt với điều trị bậc 3, ví dụ như với ICS/LABA liều thấp.
+ Hen nặng là hen đòi hỏi điều trị ở bậc 4 hoặc 5 để duy trì sự kiểm soát hoặc hen không kiểm soát được dù điều trị ở mức này.
2.7.2. Đánh giá kiểm soát hen
Kiểm soát hen giúp hạn chế, giảm ảnh hưởng của hen có thể quan sát thấy được trên bệnh nhân do điều trị. Kiểm soát hen gồm có hai vấn đề: kiểm soát triệu chứng và giảm yếu tố nguy cơ làm bệnh xấu hơn trong tương lai.
Bảng 3. Đánh giá việc kiểm soát triệu chứng và nguy cơ tương lai
| A. Mức độ kiểm soát triệu chứng bệnh hen | ||||
| 4 tuần qua, bệnh nhân có: |
Kiểm soát hoàn toàn |
Kiểm soát một phần |
Không kiểm soát |
|
| – Triệu chứng ban ngày >2 lần/tuần?
– Bất kỳ đêm nào thức giấc do hen? – Cần thuốc giảm triệu chứng >2 lần/tuần? – Giới hạn bất kỳ hoạt động nào do hen? |
Có □ Không □
Có □ Không □ Có □ Không □ Có □ Không □ |
Không có |
Có 1-2 |
Có 3-4 |
| B. Các yếu tố nguy cơ dẫn đến kết cục hen xấu | ||||
| – Đánh giá các yếu tố nguy cơ lúc chẩn đoán và định kỳ, đặc biệt với các bệnh nhân thường có đợt cấp.
– Đo FEV1 lúc bắt đầu điều trị, sau 3-6 tháng điều trị kiểm soát để ghi lại chức năng hô hấp tốt nhất, sau đó định kỳ để liên tục đánh giá nguy cơ. |
||||
| Có triệu chứng hen không được kiểm soát là yếu tố nguy cơ quan trọng xuất hiện đợt cấp
Các yếu tố nguy cơ khác có thể thay đổi được (thậm chí ở những bệnh nhân có ít triệu chứng) gây đợt cấp – Thuốc: ICS không được chỉ định; kém tuân thủ ICS; kỹ thuật hít không đúng; sử dụng SABA nhiều (tỷ lệ tử vong tăng nếu ≥ 1 bình 200 liều/ tháng, hoặc nguy cơ nhập viện tăng nếu dùng ≥ 3 bình 200 liều/ năm) – Bệnh đồng mắc: béo phì, viêm mũi mạn tính, GERD, dị ứng thức ăn, lo lắng, trầm cảm, có thai; – Phơi nhiễm: khói thuốc; tiếp xúc với dị nguyên; ô nhiễm không khí; – Có các vấn đề nghiêm trọng về tâm lý hay đời sống – kinh tế – Chức năng phổi: FEV1 thấp, đặc biệt nếu < 60% dự đoán; biến đổi nhiều; – Một số xét nghiệm khác: tăng bạch cầu ái toan trong đờm/ máu, tăng FENO Yếu tố nguy cơ độc lập quan trọng khác của đợt cấp gồm: – Đã được đặt nội khí quản hoặc nhập khoa điều trị tích cực do hen; – Có 1 hoặc nhiều đợt cấp nặng trong 12 tháng qua; |
Có một hoặc nhiều các yếu tố nguy cơ làm tăng nguy cơ đợt cấp ngay cả khi các triệu chứng được kiểm soát tốt. | |||
| Yếu tố nguy cơ gây giới hạn luồng khí dai dẳng bao gồm: sinh non, sinh nhẹ cân và tăng cân nhiều khi mới sinh; không điều trị ICS đầy đủ; tiếp xúc với khói thuốc lá, hóa chất độc hại, phơi nhiểm nghề nghiệp; FEV1 ban đầu thấp; tăng tiết nhầy mạn tính; tăng bạch cầu ái toan trong đờm hoặc máu | ||||
| Yếu tố nguy cơ gây tác dụng phụ của thuốc gồm:
– Toàn thân: dùng thường xuyên corticoid uống (OCS); ICS liều cao và/hoặc có hoạt tính mạnh trong một thời gian dài; dùng kèm thuốc ức chế P450 – Tại chỗ: ICS liều cao và/hoặc có hoạt tính mạnh; kỹ thuật hít kém |
||||
a) Vai trò của chức năng hô hấp trong theo dõi hen phế quản
Khi đã có chẩn đoán hen, chức năng hô hấp rất hữu ích với vai trò là một chỉ số quan trọng để xác định các nguy cơ tương lai. FEV1 thấp là dấu hiệu dự báo độc lập nguy cơ đợt cấp, nhất là khi FEV1 < 60% dự đoán.
Chức năng hô hấp cần được đo khi khám, chẩn đoán bệnh; sau 3-6 tháng điều trị và định kỳ sau đó. Hầu hết các bệnh nhân khi đã ổn định vẫn cần được đo chức năng hô hấp định kỳ. Việc đo chức năng hô hấp nên được tiến hành thường xuyên hơn với những bệnh nhân có nguy cơ cao xuất hiện đợt cấp, hoặc giảm chức năng phổi.
Khi đã có chẩn đoán hen, theo dõi LLĐ ngắn hạn được sử dụng để đánh giá đáp ứng điều trị, xác định hen trở nặng. Sau điều trị ICS, LLĐ sẽ đạt mức trung bình 2 tuần, và tiếp tục tăng trong khoảng 3 tháng. Theo dõi LLĐ dài hạn thường áp dụng trong hen nặng, trên lâm sàng, chỉ số LLĐ giúp hỗ trợ trong tư vấn người bệnh.
b) Các đánh giá cần thiết cho bệnh nhân hen không được kiểm soát
Hầu hết bệnh nhân đạt kiểm soát hen tốt nhờ điều trị đúng, tránh yếu tố nguy cơ, và khám định kỳ. Tuy nhiên, vẫn có nhiều bệnh nhân không đạt được kiểm soát hen phế quản. Trong những trường hợp đó: cần tiến hành các thăm dò theo lược đồ sau:

3. ĐIỀU TRỊ HEN PHẾ QUẢN
Ghi chú: những thuốc đánh dấu * chỉ được phép kê đơn khi thuốc được cấp giấy phép lưu hành sản phẩm tại Việt Nam.
3.1. Các nguyên tắc của điều trị hen phế quản
3.1.1. Mục tiêu dài hạn của điều trị hen
– Kiểm soát tốt triệu chứng hen và duy trì khả năng hoạt động bình thường
– Giảm thiểu nguy cơ trong tương lai gồm tử vong do hen, đợt cấp, giới hạn luồng khí dai dẳng và tác dụng phụ của thuốc
3.1.2. Sự hợp tác giữa bệnh nhân – nhân viên y tế
– Điều trị hen hiệu quả đòi hỏi sự hợp tác giữa bệnh nhân và nhân viên y tế. Điều này giúp bệnh nhân có kiến thức về bệnh hen, có kỹ năng sử dụng bình hít và tự tin trong xử trí bệnh hen. Nhân viên y tế nên cho phép bệnh nhân tham gia trong các quyết định điều trị hen, bày tỏ mong muốn và thắc mắc liên quan đến bệnh hen của mình.
– Khả năng giao tiếp tốt của nhân viên y tế: nhân viên y tế nên được huấn luyện để cải thiện kỹ năng giao tiếp với bệnh nhân. Nhân viên y tế có kỹ năng giao tiếp tốt sẽ tăng sự hài lòng của bệnh nhân, tăng tuân thủ điều trị, giảm chi phí y tế, cải thiện kết quả điều trị của bệnh nhân mà không tăng thời gian tư vấn.
– Kiến thức về bệnh hen của bệnh nhân: kiến thức của bệnh nhân về bệnh hen thấp có thể khiến hen khó kiểm soát. Tùy hoàn cảnh và tùy từng bệnh nhân mà nhân viên y tế nên có các biện pháp phù hợp để cung cấp kiến thức về hen cho bệnh nhân nhằm cải thiện tuân thủ điều trị, hướng dẫn bệnh nhân cách sử dụng đúng bình hít. Việc giáo dục và hướng dẫn bệnh nhân có thể thực hiện tại mỗi lần thăm khám hoặc tại các buổi sinh hoạt câu lạc bộ bệnh nhân hen.
3.1.3. Chu trình điều trị hen giúp giảm yếu tố nguy cơ và kiểm soát triệu chứng:
Điều trị hen là chu trình liên tục bao gồm: đánh giá bệnh nhân, điều chỉnh trị liệu và đánh giá đáp ứng.
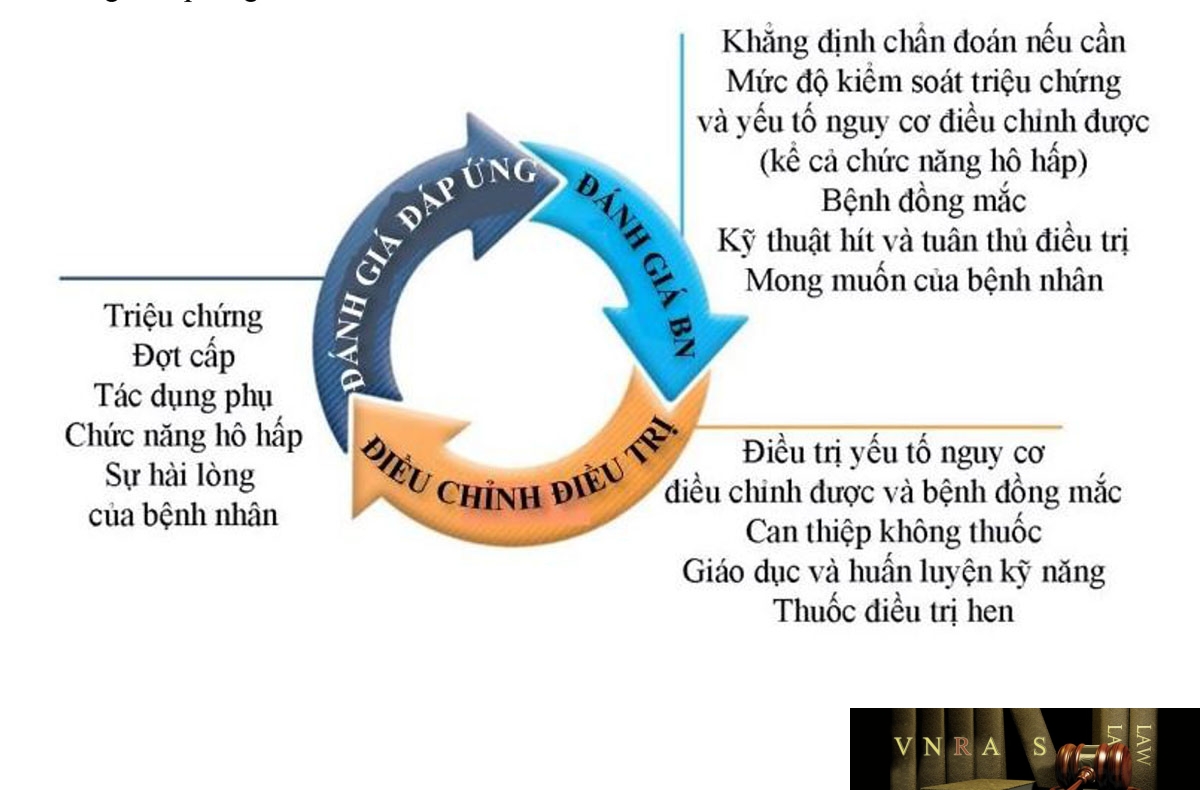
Đánh giá bệnh nhân: không chỉ bao gồm đánh giá triệu chứng mà còn bao gồm đánh giá yếu tố nguy cơ và bệnh đồng mắc của mỗi bệnh nhân, có thể góp phần làm gia tăng gánh nặng bệnh tật, sức khỏe, và dự báo mức độ kém đáp ứng điều trị. Nên lưu tâm tới mục tiêu điều trị của mỗi bệnh nhân.
Điều trị: nhằm ngăn ngừa đợt cấp và kiểm soát triệu chứng. Điều trị bao gồm:
– Thuốc: GINA hiện khuyến cáo tất cả người lớn, trẻ lớn có hen phế quản nên điều trị bằng thuốc kiểm soát hen có ICS – giúp giảm các đợt cấp nặng, thậm chí với cả những bệnh nhân có triệu chứng không thường xuyên. Tất cả các bệnh nhân phải có thuốc cắt cơn mang theo bên mình trong mọi lúc, mọi nơi.
– Phòng tránh các yếu tố nguy cơ và điều trị các bệnh đồng mắc;
– Sử dụng các liệu pháp không dùng thuốc phù hợp.
Lưu ý: các bệnh nhân đều nên được tập huấn về kỹ năng cơ bản trong quản lý hen bao gồm:
– Kiến thức về hen;
– Kỹ thuật dùng thuốc dạng phun – hít;
– Tuân thủ điều trị;
– Lập kế hoạch hành động hen;
– Tự theo dõi triệu chứng và/ hoặc với lưu lượng đỉnh kế;
– Khám lại định kỳ.
– Đánh giá đáp ứng: nên được thực hiện bất cứ khi nào cần xem xét thay đổi điều trị. Các đánh giá bao gồm: đánh giá kiểm soát triệu chứng, đợt cấp, tác dụng phụ của thuốc, chức năng phổi và sự hài lòng của bệnh nhân.
3.2. Thuốc điều trị và chiến lược kiểm soát triệu chứng và giảm nguy cơ
3.2.1. Thuốc điều trị hen
Thuốc điều trị hen dài hạn được chia thành 3 loại chính:
– Thuốc kiểm soát hen: là các thuốc dùng duy trì để điều trị bệnh hen giúp làm giảm nguy cơ đợt cấp và sụt giảm chức năng hô hấp nhờ tác dụng giảm tình trạng viêm đường thở.
– Thuốc cắt cơn hen: là các thuốc chỉ dùng để cắt cơn hen và giảm triệu chứng, khi bệnh nhân có cơn khó thở hoặc đợt cấp hen. Giảm nhu cầu hoặc không cần dùng thuốc cắt cơn hen là mục tiêu quan trọng của điều trị hen.
– Thuốc điều trị phối hợp đối với hen nặng: đây là các thuốc được xem xét khi bệnh nhân có triệu chứng hen dai dẳng và/hoặc vẫn còn đợt cấp dù đã tối ưu hóa điều trị bằng liều cao ICS/LABA và đã phòng tránh các yếu tố nguy cơ.
3.2.2. Điều trị ban đầu bằng thuốc kiểm soát hen
Để đạt được kết cục lâm sàng tốt nhất, bệnh nhân nên bắt đầu dùng thuốc kiểm soát hen có chứa ICS càng sớm càng tốt ngay sau khi hen được chẩn đoán.
Bảng 5. Khuyến cáo điều trị ban đầu bằng thuốc kiểm soát hen cho người lớn và trẻ ≥ 12 tuổi
|
Triệu chứng hiện tại |
Điều trị ban đầu ưu tiên |
| Tất cả bệnh nhân | Không khuyến cáo dùng SABA đơn thuần (không có ICS) |
| Triệu chứng hen < 2 lần/tháng | – Liều thấp ICS /formoterol (khi cần) hoặc
– Liều thấp ICS mỗi khi dùng SABA khi cần |
| Có triệu chứng hen ≥ 2 lần/tháng hoặc phải dùng thuốc cắt cơn ≥ 2 lần/tháng | – Liều thấp ICS /formoterol (khi cần) hoặc
– Liều thấp ICS (hàng ngày) + SABA (khi cần) hoặc – LTRA (hàng ngày, kém hiệu quả hơn ICS) + SABA (khi cần) |
| Có triệu chứng hen hầu hết các ngày trong tuần hoặc thức giấc do triệu chứng hen ≥ 1 lần/tuần, đặc biệt nếu có bất kỳ yếu tố nguy cơ đợt cấp nào | – Liều thấp ICS /formoterol (vừa cắt cơn hen vừa kiểm soát hen) hoặc
– Liều thấp ICS/LABA (hàng ngày) + SABA (khi cần) hoặc – Liều trung bình ICS + SABA khi cần – ICS liều cao (hàng ngày) + Tiotropium (hàng ngày)/ hoặc LTRA (hàng ngày) + SABA (khi cần) |
| Bệnh nhân đến khám lần đầu vì đợt cấp hen hoặc triệu chứng hen nặng | – Một đợt corticoid uống trong 5-7 ngày + liều trung bình ICS /formoterol (hàng ngày) + liều thấp ICS/formoterol (khi cần).
– Một đợt corticoid uống trong 5-7 ngày + liều trung bình ICS/LABA (hoặc liều cao ICS) + SABA (khi cần) |
Bảng 6. Liều ICS tương đương hàng ngày ở người lớn (µg)
|
Thuốc |
Liều thấp |
Liều trung bình |
Liều cao |
| Beclomethasone dipropionate (CFC) |
200 – 500 |
> 500 – 1000 |
> 1000 – 2000 |
| Budesonide (DPI hoặc pMDI) |
200 – 400 |
> 400 – 800 |
> 800 – 1600 |
| Fluticasone furoate (DPI) |
100 |
Không áp dụng |
200 |
| Fluticasone propionate (DPI hoặc pMDI) |
100 – 250 |
> 250 – 500 |
> 500 – 1000 |
| Mometasone furoate |
200 – 400 |
> 400 – 800 |
> 800 – 1200 |
| Triamcinolone acetonide |
400 – 1000 |
> 1000 – 2000 |
> 2000 |
Một số loại thuốc kiểm soát hen hiện có trên thị trường Việt Nam:
– Formoterol/budesonide 4,5/160 mcg; 4,5/80 mcg; dạng DPI
– Formoterol/budesonide 4,5/160 mcg; 4,5/80 mcg; 2,25/80 dạng pMDI
– Salmeterol/fluticasone propionate 25/50; 25/125; 25/250 mcg dạng pMDI
– Salmeterol/fluticasone propionate 50/100; 50/250; 50/500 mcg dạng DPI
– Fluticasone propionate 125 mcg dạng pMDI
– Fluticasone propionate 0,5 mg/2 ml dạng phun khí dung
– Budesonide 0,5 mg/2 ml và 0,5 mg/ml dạng phun khí dung
3.2.3. Điều chỉnh điều trị hen theo bậc
Đối với mỗi bệnh nhân, một khi đã khởi động điều trị hen, thuốc kiểm soát hen sẽ được điều chỉnh bằng cách tăng hoặc giảm bậc nhằm kiểm soát tốt triệu chứng và giảm thiểu nguy cơ trong tương lai gồm đợt cấp, giới hạn luồng khí dai dẳng và tác dụng phụ của thuốc (Bảng 7).

ICS: corticoid dạng hít; LABA: đồng vận β2 tác dụng kéo dài; SABA: đồng vận β2 tác dụng ngắn; LTRA: kháng thụ thể Leukotriene; FOR: formoterol; #Cân nhắc thêm liệu pháp miễn dịch giải mẫn cảm dưới lưỡi (SLIT) ở những người bệnh hen nhạy cảm với mạt nhà kèm viêm mũi dị ứng và FEV1 >70% dự đoán
Chọn liệu pháp điều trị hen: Tại mỗi bậc điều trị hen, có vài loại thuốc kiểm soát hen khác nhau, tuy hiệu quả không giống nhau, tùy bác sĩ lựa chọn. Thuốc kiểm soát hen ưu tiên là thuốc được khuyến cáo cho phần lớn bệnh nhân hen vì chúng đã được chứng minh hiệu quả trong kiểm soát triệu chứng và giảm nguy cơ đợt cấp qua các thử nghiệm lâm sàng. Tuy nhiên, việc lựa chọn thuốc kiểm soát hen nào cho từng bệnh nhân còn phải xem xét các yếu tố khác như: thuốc có sẵn, giá thành, khả năng sử dụng bình hít tương ứng, khả năng tuân thủ điều trị với thuốc đó, khả năng đáp ứng với thuốc và thói quen của bệnh nhân.
Đánh giá đáp ứng và điều chỉnh điều trị
Bệnh nhân hen nên tái khám định kỳ để được đánh giá mức độ kiểm soát hen, sự tồn tại yếu tố nguy cơ, sự xuất hiện của đợt cấp và đáp ứng với điều trị hiện tại. Khi khởi động điều trị kiểm soát hen, phần lớn bệnh nhân hen cải thiện triệu chứng trong vòng vài ngày, nhưng đáp ứng tối đa có khi cần tới 3-4 tháng. Hen là một bệnh thay đổi theo thời gian nên việc điều chỉnh điều trị là cần thiết.
a. Tăng bậc điều trị
Tăng bậc dài hạn (trong ít nhất 2-3 tháng): bệnh nhân vẫn có triệu chứng và/ hoặc đợt cấp bất chấp việc đã điều trị thuốc kiểm soát hen 2-3 tháng, cần đánh giác các yếu tố sau trước khi tăng bậc dài hạn:
– Kỹ thuật dùng thuốc phun – hít;
– Tuân thủ điều trị;
– Các yếu tố nguy cơ;
– Triệu chứng do bệnh đồng mắc … ví dụ viêm mũi dị ứng, GERD.
Tăng bậc ngắn hạn (trong 1-2 tuần): do bác sĩ, hoặc bệnh nhân thực hiện theo kế hoạch hành động hen, thường trong những đợt nhiễm vi rút hoặc phơi nhiễm dị nguyên theo mùa. Có thể tăng liều ICS duy trì lên gấp 4 lần trong 1-2 tuần.
Điều chỉnh từng ngày: do bệnh nhân tự thực hiện khi được kê liều thấp ICS/formoterol dùng khi cần cho hen nhẹ, hoặc liều thấp ICS/formoterol dùng duy trì và cắt cơn.
b. Giảm bậc điều trị khi hen được kiểm soát hoàn toàn
Giảm bậc khi hen phế quản đã đạt được kiểm soát tốt, đạt được trong 3 tháng. Việc giảm bậc nhằm tìm liều ICS thấp nhất (liều hiệu quả tối thiểu) mà vẫn đảm bảo kiểm soát cả triệu chứng và đợt cấp, đồng thời giảm tác dụng phụ. Một số lưu ý:
– Chọn thời điểm thích hợp để giảm bậc (không nhiễm trùng hô hấp, không đi du lịch, không có thai) khi thời tiết không thuận lợi.
– Ghi nhận đầy đủ tình trạng bệnh nhân (triệu chứng, chức năng hô hấp), có kế hoạch hành động hen, theo dõi chặt chẽ và hẹn khám lại;
– Giảm liều ICS 25-50% mỗi 2-3 tháng;
– Nếu hen được kiểm soát với liều thấp ICS hoặc LTRA, giảm liều về liều hiệu quả tối thiểu ICS hoặc dùng liều thấp ICS /formoterol khi cần;
– Không dừng hoàn toàn ICS ở người lớn hoặc trẻ lớn khi đã chẩn đoán hen trừ khi cần dừng tạm thời để đánh giá lại chẩn đoán;
– Nếu giảm bậc quá nhiều hoặc quá nhanh hoặc nếu ngưng hoàn toàn ICS thì nguy cơ đợt cấp sẽ tăng lên.
– Cần chắc chắn đã hẹn khám để đánh giá lại.
Bảng 8. Các lựa chọn giảm bậc khi hen được kiểm soát hoàn toàn
|
Bậc hiện tại |
Loại và liều thuốc kiểm soát hen hiện tại |
Lựa chọn giảm bậc |
| Bậc 5 | Liều cao ICS /LABA + corticoid uống | – Tiếp tục liều cao ICS/LABA + giảm liều corticoid uống |
| Bậc 4 | Liều trung bình-cao ICS/LABA hàng ngày | – Tiếp tục ICS/LABA hàng ngày với liều ICS giảm 50% |
| Liều trung bình ICS/formoterol vừa duy trì vừa cắt cơn | – Liều thấp ICS/formoterol vừa duy trì và vừa cắt cơn | |
| Liều cao ICS + thuốc kiểm soát hen thứ 2 | – Giảm 50% liều ICS + tiếp tục thuốc kiểm soát hen thứ 2 | |
| Bậc 3 | Liều thấp ICS/LABA hàng ngày | – Liều thấp ICS/LABA (giảm 50% liều ICS, hoặc dùng cách ngày) |
| Liều trung bình/cao ICS | – Giảm 50% liều ICS | |
| Liều thấp ICS/formoterol vừa duy trì vừa cắt cơn | – Giảm tiếp liều duy trì và tiếp tục liều cắt cơn khi cần | |
| Bậc 2 | Liều thấp ICS | – Chuyển sang liều thấp ICS/formoterol khi cần
– Giảm 50% liều ICS/ngày hoặc dùng cách ngày – Montelukast và ICS liều hiệu quả tối thiểu (giảm còn 1 lần cách ngày đến 1 lần/tuần) |
| ICS liều thấp hoặc montelukast | – Chuyển sang liều thấp ICS/formoterol khi cần
– Chuyển sang liều hiệu quả tối thiểu ICS/formoterol (giảm còn 1 lần cách ngày đến 1 lần/tuần) – Chuyển sang liều hiệu quả tối thiểu của ICS với SABA khi cần |
3.2.4. Quản lý các yếu tố nguy cơ thay đổi được khác
Bên cạnh tối ưu hóa thuốc điều trị hen, nhận biết và điều trị các yếu tố nguy cơ thay đổi được có thể góp phần giảm thiểu nguy cơ đợt cấp hen.
Bệnh nhân có bất kỳ yếu tố nguy cơ cho đợt cấp hen:
– Nhận dạng yếu tố nguy cơ có thể thay đổi được và điều chỉnh yếu tố đó nếu được.
– Bảo đảm bệnh nhân được chỉ định thuốc kiểm soát hen có chứa ICS; cung cấp kế hoạch hành động hen phù hợp cho từng bệnh nhân; kiểm tra kỹ thuật hít và đánh giá mức độ tuân thủ; hẹn tái khám thường xuyên hơn.
Bệnh nhân có ít nhất 1 đợt cấp hen trong năm qua:
Dùng liệu pháp điều trị hen phù hợp để giảm thiểu đợt cấp như liệu pháp liều thấp ICS/formoterol vừa duy trì vừa cắt cơn trong một bình hít; hoặc tăng bậc điều trị nếu không có yếu tố nguy cơ có thể thay đổi được.
Bệnh nhân có FEV1 thấp:
Thử liều cao ICS trong 3 tháng. Lưu ý loại trừ bệnh phổi khác như COPD, giãn phế quản.
Cai thuốc lá: khuyến khích người hút thuốc ngưng hút thuốc tại mỗi lần thăm khám, tư vấn hoặc giới thiệu bệnh nhân đến nơi cung cấp dịch vụ cai thuốc lá. Khuyến khích bệnh nhân hen tránh phơi nhiễm thụ động với khói thuốc lá.
Tập luyện thể lực: khuyến khích bệnh nhân hen tham gia tập luyện thể lực vì nó cải thiện sức khoẻ chung. Hướng dẫn cách xử trí co thắt phế quản do gắng sức.
Tránh các thuốc có thể làm bệnh hen nặng lên: luôn hỏi về bệnh hen trước khi kê thuốc kháng viêm không steroid hoặc thuốc chẹn beta. Tránh sử dụng nếu các thuốc này làm cho hen nặng lên. Khi bệnh nhân hen có hội chứng mạch vành cấp thì cân nhắc sử dụng thuốc chẹn beta chọn lọc cho tim mạch nếu lợi nhiều hơn hại.
Chế độ ăn phù hợp: khuyến khích bệnh nhân hen ăn thức ăn chứa nhiều rau và trái cây tươi vì nó tốt cho sức khoẻ chung. Không dùng các thức ăn có nguy cơ gây dị ứng. Tuyệt đối tránh ăn những thức ăn đã biết gây dị ứng cho bệnh nhân.
Tránh ô nhiễm không khí trong nhà: khuyến khích bệnh nhân hen không sử dụng biện pháp đun nấu gây ô nhiễm không khí trong nhà hoặc phải thông khí tốt ra ngoài nếu phải sử dụng.
Tránh ô nhiễm không khí ngoài nhà: tránh hoạt động thể lực cường độ cao ngoài trời khi không khí bị ô nhiễm nặng, thời tiết quá lạnh hoặc độ ẩm thấp; tránh môi trường đông người trong những đợt vi-rút hô hấp đang lây lan.
Đối phó với cảm xúc: tăng thông khí khi cười to, khóc, giận dữ hoặc sợ hãi có thể khởi phát triệu chứng hen nếu bệnh nhân không dùng thuốc kiểm soát hen. Trong trường hợp đó, khuyến khích bệnh nhân có chiến lược đối phó với cảm xúc như tập thư giãn hoặc hít thở phù hợp.
Tránh yếu tố kích phát cơn hen khác: cung cấp cho bệnh nhân tờ rơi liệt kê các yếu tố có thể kích phát cơn hen để bệnh nhân nhận biết và tránh tiếp xúc nếu được.
Tiêm phòng cúm: mỗi năm một lần nhằm giảm đợt cấp hen.
3.2.5. Các điều trị khác
a. Liệu pháp miễn dịch đặc hiệu
Liệu pháp miễn dịch có thể được lựa chọn khi dị ứng đóng một vai trò nổi trội trong hen, bao gồm hen kết hợp với viêm mũi xoang dị ứng. Hiện có 2 phương pháp được sử dụng là liệu pháp miễn dịch đặc hiệu dưới da (SCIT) và liệu pháp miễn dịch đặc hiệu dưới lưỡi (SLIT). Theo hướng dẫn của GINA, Cân nhắc phối hợp thêm SLIT ở người bệnh hen trưởng thành có mắc kèm VMDU và mẫn cảm với mạt bọ nhà với triệu chứng hen dai dẳng bất chấp điều trị kiểm soát với ICS liều thấp-trung bình và FEV1>70% dự đoán.
b. Vitamin D
Bổ sung Vitamin D ở người bệnh hen với nồng độ 25(OH)D cơ bản < 25 nmol/L giúp giảm tỷ lệ đợt hen cấp đòi hỏi điều trị với OCS.
3.2.6. Chỉ định chuyển tuyến trên để khám chuyên khoa
Phần lớn bệnh nhân hen có thể được quản lý và điều trị tại y tế cơ sở. Tuy nhiên, một số trường hợp sau có thể xem xét chuyển tuyến trên để được chẩn đoán và/hoặc điều trị:
– Khó chẩn đoán xác định hen
– Nghi ngờ hen nghề nghiệp
– Thường xuyên có đợt cấp hoặc hen vẫn không kiểm soát dù đã điều trị bậc 4
– Có bất kỳ yếu tố nguy cơ gây tử vong do hen như tiền sử đợt cấp phải thông khí cơ học, phản vệ, dị ứng thức ăn đã xác định
– Bằng chứng hoặc nguy cơ bị tác dụng phụ đáng kể của điều trị như phải dùng corticoid uống thường xuyên hoặc lâu dài
– Triệu chứng gợi ý biến chứng hoặc kiểu hình hen đặc biệt như bệnh hô hấp bùng phát do aspirin, nhiễm nấm aspergillus phế quản phổi dị ứng.
3.3. Giáo dục xử trí hen theo hướng dẫn và huấn luyện kỹ năng
Hen là một bệnh cần phải được điều trị lâu dài. Bệnh nhân hen nên được bác sĩ hướng dẫn và huấn luyện để có thể tự xử trí hen một cách hiệu quả.
3.3.1. Huấn luyện kỹ năng sử dụng hiệu quả các bình hít
Hầu hết (tới 80%) bệnh nhân hen sử dụng bình hít không hiệu quả, từ đó khiến hen được kiểm soát kém, tăng nguy cơ bị đợt cấp và tăng khả năng bị tác dụng phụ của thuốc. Thực hiện các bước sau để bảo đảm bệnh nhân sử dụng hiệu quả bình hít:
– Chọn bình hít: phù hợp nhất cho từng bệnh nhân trước khi chỉ định, xem xét hoạt chất thuốc, khả năng dùng đúng của bệnh nhân, giá thành; nếu dùng bình hít định liều (pMDI), có thể chỉ định thêm buồng đệm cho bệnh nhân không thể đồng bộ tay bóp miệng hít.
– Kiểm tra kỹ thuật hít: của bệnh nhân tại mỗi lần tái khám, nhắc bệnh nhân mang theo bình hít và yêu cầu họ hít thực tế để xem họ hít có đúng kỹ thuật không.
– Sửa lỗi kỹ thuật hít: phát hiện lỗi khi hít của bệnh nhân, minh họa lại bước đó, yêu cầu bệnh nhân thực hiện lại để bảo đảm bệnh nhân đã sửa được lỗi kỹ thuật hít đó.
– Bảo đảm: rằng bác sĩ hoặc điều dưỡng minh họa đúng kỹ thuật hít cho bệnh nhân dựa trên các bước được liệt kê trên tờ bướm phát cho bệnh nhân. Sử dụng các bình hít mẫu tương ứng để minh họa cho bệnh nhân.
3.3.2. Tuân thủ việc dùng thuốc và lời khuyên khác
Ít nhất 50% người lớn không dùng thuốc kiểm soát hen liên tục theo chỉ định của bác sĩ, tỉ lệ này cao hơn nhiều đối với bệnh nhân ít có triệu chứng hen. Không dùng thuốc kiểm soát hen theo chỉ định của bác sĩ sẽ khiến hen không được kiểm soát và đợt cấp hen vẫn xảy ra.
Kiểm tra tuân thủ điều trị: hỏi bệnh nhân xem họ có dùng thuốc kiểm soát hen mỗi ngày hoặc theo đơn thuốc hay chỉ dùng khi có triệu chứng; kiểm tra số nhát hoặc số bình hít thuốc kiểm soát hen còn lại để biết bệnh nhân có tuân thủ tốt hay không; tìm hiểu lý do tại sao bệnh nhân không dùng thuốc kiểm soát hen liên tục; hỏi xem bệnh nhân muốn điều chỉnh thuốc kiểm soát hen như thế nào.
Xem xét các biện pháp sau để tăng tính tuân thủ điều trị thuốc kiểm soát hen bằng ICS: giải thích bản chất của hen là bệnh mạn tính; giải thích cho bệnh nhân hen rằng kiểm soát hoàn toàn là dùng thuốc kiểm soát hen đều đặn để triệu chứng hen không xuất hiện chứ không phải đợi có triệu chứng mới dùng thuốc cắt cơn hen; giải thích sự cần thiết phải điều trị bằng thuốc kiểm soát hen đều đặn và lâu dài để kiểm soát được bệnh hen.
3.3.3. Huấn luyện tự xử trí hen theo hướng dẫn
Chương trình huấn luyện tự xử trí hen theo hướng dẫn hiệu quả sẽ giúp giảm sử dụng dịch vụ y tế khẩn cấp, cải thiện mức độ kiểm soát hen, có thể áp dụng cho các đối tượng và tình huống khác nhau, nhưng không làm tăng chi phí điều trị hen. Chương trình gồm có 3 thành phần sau:
Tự theo dõi triệu chứng và/hoặc lưu lượng đỉnh: bệnh nhân nên được hướng dẫn để tự theo dõi triệu chứng hen của mình và tự xử trí khi triệu chứng trở nặng. Những bệnh nhân khó nhận biết khi nào triệu chứng hen trở nặng có thể được hướng dẫn dùng lưu lượng đỉnh kế để theo dõi.
Kế hoạch hành động hen: hướng dẫn bệnh nhân cách tạm thời thay đổi điều trị khi triệu chứng và/hoặc lưu lượng đỉnh thay đổi. Kế hoạch hành động này cũng hướng dẫn bệnh nhân khi nào và cách liên lạc bác sĩ điều trị hoặc cơ sở y tế.
Khám định kỳ: trong mỗi lần khám, bác sĩ cần: đánh giá mức độ kiểm soát hen, tần suất đợt cấp và các yếu tố gây đợt cấp, mức độ đáp ứng với điều trị hiện tại, bệnh đồng mắc; đánh giá mức độ tuân thủ điều trị và các yếu tố cản trở tuân thủ điều trị, kiểm tra kỹ thuật hít và sửa lỗi nếu có, cập nhật kế hoạch hành động hen nếu cần; giáo dục cho bệnh nhân về bệnh hen và giải đáp các thắc mắc của bệnh nhân nếu có.
3.4. Xử trí hen với bệnh lý đi kèm và trong những nhóm dân số đặc biệt
3.4.1. Xử trí bệnh lý đi kèm
Béo phì: cần thận trọng trong chẩn đoán và đánh giá mức độ kiểm soát hen ở bệnh nhân béo phì bằng cách dùng xét nghiệm thăm dò chức năng hô hấp để tránh điều trị dưới mức hoặc quá mức. Nên bao gồm kế hoạch giảm cân khi điều trị bệnh nhân hen kèm béo phì vì việc giảm cân sẽ cải thiện mức độ kiểm soát hen.
Bệnh trào ngược dạ dày thực quản (GERD): thường có triệu chứng nóng rát sau xương ức, đau ngực, ợ hơi hoặc ợ chua, khó tiêu; đặc biệt ho khan. Chỉ nên điều trị khi có triệu chứng trào ngược vì điều trị bệnh này khi không có triệu chứng sẽ không có lợi.Xem xét điều trị bằng thuốc ức chế bơm proton, và/hoặc thuốc tăng nhu động ruột và kết hợp thay đổi chế độ ăn.
Rối loạn lo âu và trầm cảm: Thường gặp ở bệnh nhân hen, gây kém tuân thủ điều trị, làm hen khó kiểm soát và gây giảm chất lượng cuộc sống. Tuy nhiên, cần phải phân biệt triệu chứng là do hen hay do rối loạn lo âu.Xem xét chuyển khám chuyên khoa tâm thần kinh nếu khó chẩn đoán và điều trị.
Dị ứng thức ăn và phản vệ: dị ứng thức ăn hiếm khi (< 2% người bị hen) là yếu tố kích phát triệu chứng hen. Tuy nhiên, trong số các trường hợp tử vong do phản vệ với thức ăn, hầu hết có tiền sử hen, đặc biệt hen không được kiểm soát. Do đó, thức ăn được xem gây phản vệ nên được khẳng định bởi bác sĩ chuyên khoa dị ứng miễn dịch lâm sàng. Những bệnh nhân hen này nên được kiểm soát tốt triệu chứng, hướng dẫn cách tránh phơi nhiễm, phân biệt được sự khác biệt giữa hen và phản vệ, biết cách tự xử trí phản vệ và biết cách tự tiêm epinephrine.
Viêm mũi, viêm xoang và polyp mũi: Có mối liên quan giữa bệnh đường hô hấp trên và dưới. 10-40% bệnh nhân viêm mũi dị ứng có bệnh hen kèm theo. Bệnh nhân hen nếu có viêm mũi-xoang mạn tính thường có biểu hiện nặng hơn, đặc biệt nếu kèm polyp mũi. Nên điều trị viêm mũi dị ứng hoặc viêm mũi xoang mạn tính để giảm triệu chứng tại mũi. Nếu bệnh nhân hen kèm viêm mũi dị ứng, nên kết hợp thuốc điều trị hen với corticoid xịt mũi hoặc montelukast dạng uống.
3.4.2. Xử trí hen trong những nhóm bệnh nhân hoặc tình huống đặc biệt
Co thắt phế quản do gắng sức: vận động thể lực là yếu tố khởi phát triệu chứng ở nhiều bệnh nhân hen, triệu chứng của co thắt phế quản thường xuất hiện khi ngưng vận động. Dùng đều đặn thuốc kiểm soát hen có chứa ICS sẽ giảm đáng kể co thắt phế quản do gắng sức. Làm nóng bằng cách khởi động tốt trước khi vận động sẽ làm giảm tần suất và độ nặng của co thắt phế quản do gắng sức.Xem xét dùng budesonide/formoterol hoặc SABA ngay trước khi vận động hoặc khi có triệu chứng để tránh hoặc giảm triệu chứng co thắt phế quản do gắng sức.
Vận động viên: hen ở vận động viên thường đặc trưng bởi sự tương quan yếu giữa triệu chứng và chức năng hô hấp: thể tích và lưu lượng thở ra cao hơn nhưng triệu chứng hen khó kiểm soát hơn. Trong những đợt huấn luyện cường độ cao, cố gắng tránh không khí ô nhiễm, dị nguyên, khí hậu quá lạnh. Khuyên vận động viên dùng đầy đủ thuốc kiểm soát hen có chứa ICS, giảm thiểu dùng SABA để tránh lờn thuốc.
Phụ nữ có thai: phụ nữ có thai nên được điều trị hen bằng các thuốc kiểm soát hen và cắt cơn hen như người không có thai vì lợi ích của việc điều trị này cho mẹ và bé lấn át nguy cơ có hại. Khi phụ nữ có thai, 1/3 khả năng triệu chứng hen giống như trước có thai, 1/3 khả năng xấu hơn và 1/3 khả năng tốt hơn. Tuy nhiên, do chúng ta không tiên đoán được khả năng nào nên việc hạ bậc thuốc kiểm soát henkhi có thai là không được khuyến khích. Khi đợt cấp hen xảy ra, phụ nữ có thai nên được điều trị đầy đủ như khi không có thai. Khi sinh, bệnh nhân nên tiếp tục dùng thuốc kiểm soát hen hen, dùng thuốc cắt cơn hen nếu triệu chứng co thắt phế quản xuất hiện.
Hen liên quan chu kỳ kinh nguyệt: triệu chứng hen nặng hơn vài ngày tiền kinh ở 20% phụ nữ bị hen. Bên cạnh dùng các chế độ điều trị hen thông thường, xem xét dùng thêm thuốc ngừa thai dạng uống và/hoặc montelukast.
Hen nghề nghiệp: hỏi các bệnh nhân có hen khởi phát ở tuổi trưởng thành về tiền sử nghề nghiệp và phơi nhiễm nghề nghiệp. Nhận dạng và loại bỏ các chất kích ứng nghề nghiệp càng sớm càng tốt. Bệnh nhân nghi ngờ hoặc khẳng định bị hen nghề nghiệp nên được giới thiệu đến chuyên gia để được đánh giá và tư vấn.
Người cao tuổi: bệnh đồng mắc và việc điều trị các bệnh đồng mắc ở người cao tuổi có thể khiến việc điều trị hen phức tạp hơn. Khi lựa chọn thuốc và dụng cụ hít cho người cao tuổi, cần cân nhắc các yếu tố ảnh hưởng như viêm khớp, sức cơ, lực hít vào, thị giác, tính phức tạp của phác đồ điều trị.
Phẫu thuật ở bệnh nhân hen: nên kiểm soát tốt triệu chứng hen trước phẫu thuật nếu được. Bảo đảm rằng thuốc kiểm soát hen được duy trì trong giai đoạn chu phẫu. Bệnh nhân đang dùng ICS liều cao kéo dài hoặc đã từng dùng corticoid uống nhiều hơn 2 tuần trong vòng 6 tháng qua thì nên dùng thêm hydrocortisone chu phẫu để tránh suy tuyến thượng thận cấp.
Bệnh hô hấp bùng phát do Aspirin: lưu hành độ 7% trong số bệnh nhân hen chung và 15% trong số bệnh nhân hen nặng. Chẩn đoán dựa vào tiền sử xuất hiện đợt cấp hen vài phút đến 1-2 giờ sau khi uống aspirin hoặc các thuốc kháng viêm không steroid khác. Bệnh nhân thường là hen nặng kèm polyp mũi. ICS vẫn là thuốc điều trị chính; montelukast có thể hữu ích; một số cần dùng corticoid uống.
Bệnh nhiễm nấm Aspergillus phế quản phổi dị ứng (ABPA): Có thể gặp ở bệnh nhân hen do cơ thể phản ứng quá mức với nấm Aspergillus fumigatus, đặc trưng bởi những đợt khò khè, có khi ho ra máu hoặc khạc đờm màu nâu, nốt mờ phổi thoáng qua và hình ảnh giãn phế quản, tăng bạch cầu ái toan và/hoặc IgE trong máu. Điều trị bao gồm corticoid dạng uống, phối hợp với itraconazole nếu thường xuyên có đợt cấp, vật lý trị liệu hô hấp để khạc đờm hiệu quả nếu có giãn phế quản.
3.5. Hen nặng ở bệnh nhân người lớn và vị thành niên
3.5.1. Định nghĩa
– Định nghĩa của hen nặng và hen khó điều trị được bắt đầu với khái niệm hen không kiểm soát. Hen không kiểm soát bao gồm một hoặc hai yếu tố sau:
+ Kiểm soát triệu chứng kém
+ Có > 2 đợt cấp đòi hỏi corticosteroids uống (OCS) /năm hoặc ≥ 1 đợt cấp nặng đòi hỏi nhập viện/ năm.
– Hen khó điều trị là hen không được kiểm soát bất chấp điều trị với bậc 4 hoặc bậc 5 của GINA hoặc hen đòi hỏi các mức điều trị này để duy trì kiểm soát tốt triệu chứng và giảm nguy cơ đợt cấp.
– Hen nặng là một dưới nhóm của hen khó điều trị. Nó có nghĩa là hen không được kiểm soát dù tuân thủ với điều trị tối ưu và kiểm soát tốt các yếu tố nguy cơ, hoặc trở nặng khi điều trị liều cao bị giảm.
3.5.2. Đánh giá và xử trí hen khó điều trị và hen nặng
Đánh giá và xử trí hen khó điều trị và hen nặng ở người lớn và thanh thiếu niên được tóm tắt theo sơ đồ trong các hình 3.1; 3.2 và 3.3 , gồm 8 phần được thực hiện theo trình tự thời gian.
a. Đánh giá và xử trí hen khó điều trị ở người lớn và thanh thiếu niên
Phần 1: Khẳng định chẩn đoán HPQ
– Cân nhắc chuyển người bệnh đến chuyên gia hoặc phòng khám chuyên về hen nặng, đặc biệt nếu:
+ Gặp khó khăn trong việc khẳng định chẩn đoán hen
+ Người bệnh thường xuyên phải đi khám cấp cứu
+ Người bệnh thường xuyên có nhu cầu dùng hoặc phải điều trị duy trì với OCS
+ Nghi ngờ hen nghề nghiệp
+ Dị ứng thức ăn hoặc phản vệ
+ Các triệu chứng gợi ý nhiễm trùng hoặc bệnh tim
+ Các triệu chứng gợi ý các biến chứng như giãn phế quản
+ Có nhiều bệnh đồng mắc.
– Khai thác tiền sử và khám thực thể cẩn thận để xác định xem các triệu chứng là điển hình của hen, hay do các nguyên nhân khác hoặc bệnh đồng mắc.
– Làm test hồi phục phế quản để tìm bằng chứng khách quan của giới hạn luồng không khí dao động. Nếu test khởi đầu âm tính, cân nhắc lặp lại test khi có triệu chứng. Nếu chức năng thông khí phổi là bình thường hoặc không đo được, cho người bệnh theo dõi nhật ký bằng lưu lượng đỉnh kế để đánh giá mức độ dao động.
Hình 3. Chẩn đoán và điều trị hen nặng ở người lớn và trẻ em ≥ 12 tuổi
Bao gồm ba hình dưới đây: 3.1; 3.2; 3.3
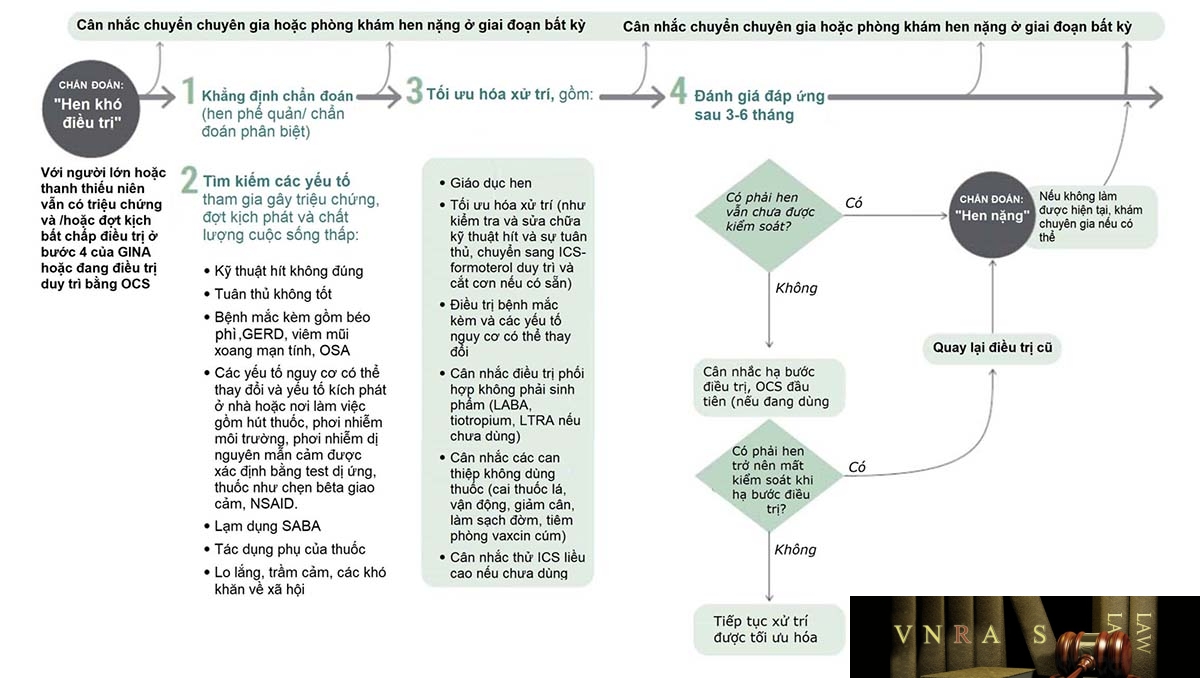


Phần 2: Tìm kiếm các yếu tố góp phần gây ra triệu chứng và đợt cấp
Tìm kiếm các yếu tố có thể thay đổi góp phần gây ra triệu chứng hoặc đợt cấp:
– Kỹ thuật hít không đúng.
– Tuân thủ không tốt.
– Bệnh đồng mắc: lo lắng và trầm cảm, béo phì, giảm hoạt động thể lực, viêm mũi họng mạn tính, tắc nghẽn thanh quản cảm ứng, GERD, COPD, ngưng thở khi ngủ, giãn phế quản, bệnh tim và gù vẹo do loãng xương.
– Các yếu tố nguy cơ có thể thay đổi và yếu tố kích phát như hút thuốc lá, phơi nhiễm với khói thuốc, và dị nguyên mẫn cảm, ô nhiễm không khí, nấm mốc, hóa chất độc hại …
– Sử dụng SABA thường xuyên hoặc quá mức gây giảm đáp ứng và tăng thêm nhu cầu sử dụng.
– Các vấn đề khó khăn về kinh tế, xã hội: có thể góp phần gây ra tuân thủ điều trị kém.
– Tác dụng phụ của thuốc: có thể góp phần làm giảm sự tuân thủ điều trị.
Phần 3: Xem xét và tối ưu hóa việc xử trí
– Giáo dục tự quản lý hen và khẳng định rằng người bệnh có và biết cách sử dụng một bản kế hoạch hành động hen.
– Tối ưu hóa thuốc kiểm soát đường hít: đảm bảo rằng thuốc hít phù hợp với người bệnh, kiểm tra và sửa chữa kỹ thuật hít, kiểm tra lại kỹ thuật hít mỗi lần thăm khám. Với người bệnh có tiền sử đợt cấp, cân nhắc chuyển sang liệu pháp ICS-formoterol duy trì và cắt cơn để giảm nguy cơ đợt cấp.
– Điều trị bệnh đồng mắc và các yếu tố nguy cơ có thể thay đổi nếu có bằng chứng về lợi ích. Tránh các thuốc làm nặng bệnh như thuốc chẹn beta, aspirin và các NSAID khác ở người bệnh mắc AERD.
– Xem xét liệu pháp bổ sung không dùng thuốc: cai thuốc lá, tập thể dục, chế độ ăn uống lành mạnh, giảm cân, làm sạch chất nhày, tiêm phòng cúm, tập thở, tránh dị nguyên cho người bệnh mẫn cảm và tránh phơi nhiễm nếu có thể.
– Cân nhắc dùng thử các thuốc không sinh học phối hợp với ICS liều trung bình / cao như LABA, tiotropium, LTRA nếu chưa thử.
– Cân nhắc dùng thử ICS liều cao, nếu hiện không sử dụng.
Phần 4: Đánh giá đáp ứng sau 3-6 tháng
– Sắp xếp lịch khám để đánh giá đáp ứng với các can thiệp trên. Thời điểm thăm khám phụ thuộc vào mức độ khẩn cấp lâm sàng và những thay đổi đối điều trị đã được thực hiện.
– Khi đánh giá đáp ứng với điều trị, xem xét các vấn đề sau:
+ Kiểm soát triệu chứng
+ Đợt cấp kể từ lần khám trước và cách xử lý
+ Tác dụng phụ của thuốc
+ Kỹ thuật hít và tuân thủ
+ Chức năng phổi
+ Sự hài lòng và những mối quan tâm của người bệnh.
– Mức độ đáp ứng với điều trị:
+ Nếu hen vẫn không được kiểm soát dù điều trị tối ưu: khẳng định chẩn đoán hen nặng và chuyển người bệnh đến cơ sở chuyên khoa khi có thể.
+ Nếu hen được kiểm soát tốt, cân nhắc hạ bậc điều trị. Bắt đầu bằng cách giảm hoặc ngừng OCS trước tiên (nếu đang sử dụng), tiếp theo loại bỏ các điều trị bổ sung khác, sau đó giảm liều ICS nhưng không ngừng ICS hoàn toàn.
– Thay đổi kiểm soát hen khi hạ bậc điều trị:
+ Nếu triệu chứng hen trở nên mất kiểm soát hoặc có đợt cấp xảy ra: xác định chẩn đoán hen nặng và quay lại liều điều trị trước đó để lấy lại kiểm soát hen tốt, chuyển người bệnh đến khám cơ sở chuyên khoa nếu có thể.
+ Nếu các triệu chứng và đợt cấp vẫn được kiểm soát tốt, người bệnh không bị hen nặng. Tiếp tục tối ưu hóa việc quản lý hen.
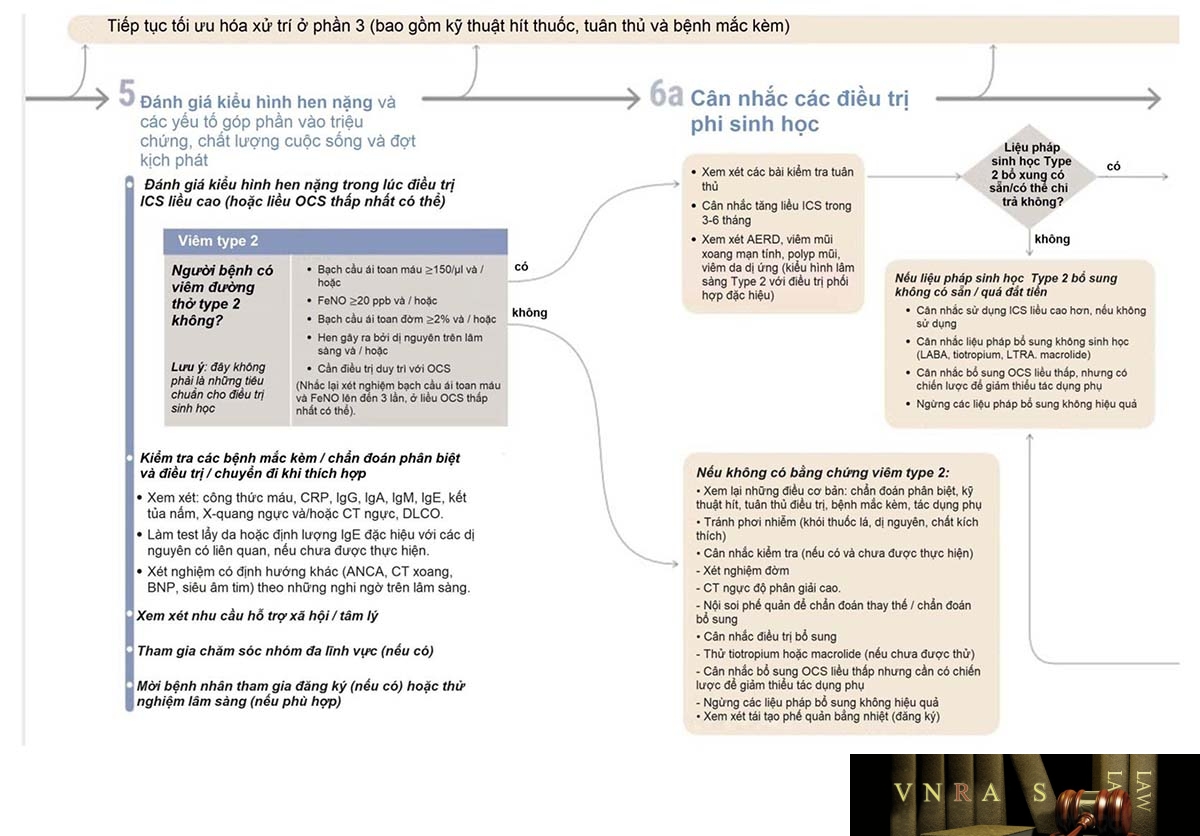
b. Đánh giá và điều trị các kiểu hình hen nặng ở người lớn
Phần 5: Đánh giá kiểu hình hen nặng và các yếu tố tham gia
– Đánh giá và quản lý hen nặng cần sự phối hợp của các chuyên gia thuộc nhiều chuyên ngành khác nhau. Việc đánh giá bao gồm:
+ Đánh giá kiểu hình viêm: Type 2 hay không Type 2?
+ Đánh giá chi tiết hơn về bệnh đồng mắc và chẩn đoán phân biệt
– Viêm type 2 trong hen nặng: Viêm type 2 được tìm thấy ở khoảng 50% người hen nặng, đặc trưng bởi sự tham gia của các cytokine như IL-4, IL-5 và IL-13 và thường xuất hiện khi hệ thống miễn dịch nhận dạng dị nguyên mẫn cảm hoặc được kích hoạt bởi virus, vi khuẩn và các tác nhân kích thích đáp ứng miễn dịch bẩm sinh. Viêm type 2 thường liên quan với bạch cầu ái toan hoặc tăng FENO, có thể đi kèm với cơ địa dị ứng, trong khi viêm không type 2 thường liên quan với bạch cầu trung tính. Trong hen nặng, viêm type 2 có thể tương đối đề kháng với ICS liều cao và có thể đáp ứng với OCS.
– Các dấu hiệu của viêm type 2 dai dẳng: Khả năng viêm type 2 dai dẳng nên được xem xét nếu có bất kỳ dấu hiệu nào sau đây ở người bệnh đang dùng ICS liều cao hoặc OCS hàng ngày:
+ Bạch cầu ái toan ≥ 150 tế bào/ µl và /hoặc
+ FENO ≥ 220 ppb, và /hoặc
+ Bạch cầu ái toan đờm ≥ 2% và /hoặc
+ Hen có liên quan với dị nguyên trên lâm sàng
+ Người bệnh điều trị duy trì với OCS cũng có thể bị viêm type 2 tiềm ẩn.
Tuy nhiên, các dấu ấn sinh học của viêm type 2 thường bị ức chế bởi OCS. Do đó, các xét nghiệm này nên được thực hiện trước khi bắt đầu OCS hoặc ở liều OCS thấp nhất có thể.
– Những xét nghiệm khác có thể được cân nhắc ở cấp độ chuyên khoa:
+Xét nghiệm máu: công thức máu, protein C phản ứng (CRP), IgG, IgA,
IgM, IgE, kết tủa nấm bao gồm Aspergillus.
+ Xét nghiệm dị ứng cho các dị nguyên có liên quan: test lẩy da hoặc định lượng IgE đặc hiệu, nếu chưa được thực hiện.
+ Các thăm dò khác ở phổi: DLCO, -quang ngực hoặc CT ngực độ phân giải cao.
+ Các thăm dò có định hướng khác, ví dụ: kháng thể kháng bào tương bạch cầu trung tính (ANCA), CT xoang, BNP, siêu âm tim.
+ Xét nghiệm xác định nhiễm ký sinh trùng nếu cân nhắc dùng liệu pháp sinh học đích Type 2.
Phần 6a
– Nếu người bệnh không có bằng chứng viêm type 2 dai dẳng:
+Xem xét các vấn đề cơ bản có thể góp phần gây ra triệu chứng hoặc đợt cấp: chẩn đoán phân biệt, kỹ thuật hít, tuân thủ điều trị, bệnh đồng mắc, tác dụng phụ của thuốc.
+ Tránh tiếp xúc với các phơi nhiễm có liên quan: khói thuốc lá, ô nhiễm, dị nguyên mẫn cảm, chất kích thích, nhiễm trùng.
+ Cân nhắc các thăm dò chẩn đoán bổ sung (nếu có sẵn và chưa được thực hiện)
+ Cân nhắc điều trị bổ sung không sinh học nếu chưa thử: tiotropium, LTRA, macrolide liều thấp. Cân nhắc bổ sung OCS liều thấp, nhưng cần có chiến lược điều trị phối hợp để giảm thiểu tác dụng phụ.
– Nếu có bằng chứng của viêm type 2
+ Đối với những người bệnh có dấu ấn sinh học Type 2 tăng cao mặc dù có liều cao ICS, xem xét các lựa chọn không sinh học trước.
+ Đánh giá sự tuân thủ điều trị một cách khách quan bằng cách theo dõi FENO, việc kê đơn, hồ sơ cấp thuốc, nồng độ prednisone máu, hoặc theo dõi bình hít điện tử.
+ Xem xét các kiểu hình lâm sàng Type 2 có điều trị bổ sung đặc hiệu: điều trị với LTRA và có thể giảm mẫn cảm với aspirin với bệnh hô hấp kích phát bởi aspirin (AERD). Đối với dị ứng phế quản phổi do aspergillus, xem xét bổ sung OCS ± thuốc chống nấm. Đối với viêm mũi họng mạn tính và / hoặc polyp mũi, cân nhắc corticosteroid xịt mũi hoặc phẫu thuật. Đối với người bệnh hen mắc viêm da dị ứng, cân nhắc liệu pháp steroid hoặc không steroid tại chỗ.
+ Cân nhắc tăng liều ICS trong 3-6 tháng và đánh giá lại.
Phần 6b: Cân nhắc điều trị sinh học đích bổ sung
– Nếu có sẵn và có thể chi trả: cân nhắc bổ sung điều trị sinh học đích Type 2 cho người bệnh bị đợt cấp hoặc kiểm soát triệu chứng kém dù đã sử dụng ít nhất ICS-LABA liều cao, và có dấu ấn sinh học của dị ứng hoặc tăng bạch cầu ái toan hoặc cần điều trị duy trì OCS. Trước khi bắt đầu điều trị đích Type 2, lưu ý kiểm tra nhiễm ký sinh trùng.
– Xem xét lựa chọn liệu pháp: anti-IgE, anti-IL5/IL-5R hoặc anti-IL4R
Điều trị bổ sung anti-lgE cho hen dị ứng nặng
– Chỉ định được phê duyệt: cho người bệnh hen > 6 tuổi, tiêm dưới da mỗi 2-4 tuần, liều dựa trên cân nặng và nồng độ IgE huyết thanh. Có thể tự tiêm.
– Cơ chế: liên kết với mảnh Fc của IgE tự do, ngăn chặn sự liên kết của IgE với thụ thể FcƐ R1, làm giảm nồng độ IgE tự do và sự trình diện của thụ thể.
– Tiêu chuẩn phù hợp để được chỉ định:
+ Nhạy cảm với (các) dị nguyên hô hấp được xác định bằng test lẩy da hoặc nồng độ IgE đặc hiệu.
+ Nồng độ IgE toàn phần huyết thanh và trọng lượng cơ thể trong dải liều cho phép.
+ Nhiều hơn một đợt cấp trong một năm qua
– Các yếu tố dự báo khả năng đáp ứng tốt với omalizumab:
+ Mức IgE ban đầu không dự báo khả năng đáp ứng
+ Bạch cầu ái toan máu ≥ 260 tế bào/µl hoặc FENO ≥ 20 ppb
+ Hen khởi phát ở trẻ em
+ Triệu chứng lâm sàng liên quan với dị nguyên
– Tác dụng phụ: phản ứng tại chỗ tiêm, phản vệ (khoảng 0,2% người bệnh).
– Thời gian thử nghiệm ban đầu được đề xuất: ≥ 4 tháng
Điều trị bổ sung anti-IL5 hoặc anti-IL5R cho hen nặng có tăng bạch cầu ái toan
– Chỉ định được phê duyệt: Cho người bệnh ≥ 12 tuổi: mepolizumab (anti-IL5) 100mg tiêm dưới da 4 tuần một lần và benralizumab* (anti-IL5R) tiêm dưới da 30mg mỗi 4 tuần trong 3 liều, sau đó mỗi 8 tuần. Cho người bệnh ≥ 18 tuổi: reslizumab* (anti-IL5) 3mg / kg truyền tĩnh mạch mỗi 4 tuần.
– Cơ chế: mepolizumab* và reslizumab* gắn với IL-5 lưu hành tuần hoàn, benralizumab* gắn với tiểu đơn vị thụ thể alpha IL-5 dẫn đến hiện tượng chết theo chương trình của bạch cầu ái toan.
– Tiêu chuẩn phù hợp để được chỉ định:
+ Nhiều hơn một đợt cấp trong một năm qua
+ Bạch cầu ái toan máu ≥ 300 tế bào/µl
– Các yếu tố dự báo khả năng đáp ứng tốt:
+ Bạch cầu ái toan máu tăng cao (+++)
+ Nhiều đợt cấp trong năm qua +++
+ Hen xuất hiện ở tuổi trưởng thành ++
+ Polyp mũi ++
+ Đang điều trị duy trì OCS
– Tác dụng phụ: phản ứng tại chỗ tiêm, phản vệ hiếm gặp.
– Thời gian thử nghiệm ban đầu được đề xuất: ≥ 4 tháng
Điều trị bổ sung anti-IL4R cho người bệnh hen nặng có tăng bạch cầu ái toan/ Type 2 hoặc người bệnh cần điều trị OCS
– Chỉ định được phê duyệt: Cho người bệnh ≥ 12 tuổi: dupilumab* (anti-IL4R) 200mg hoặc 300mg tiêm dưới da mỗi 2 tuần với người bệnh hen nặng tăng bạch cầu ái toan/type 2; 300mg tiêm dưới da mỗi 2 tuần với người bệnh hen nặng phụ thuộc OCS hoặc có mắc kèm viêm da dị ứng trung bình / nặng. Có thể tự tiêm thuốc.
– Cơ chế: liên kết với thụ thể αIL-4, chặn cả tín hiệu IL-4 và IL-13
– Tiêu chuẩn phù hợp để được chỉ định:
+ Nhiều hơn một đợt cấp nặng trong năm qua
+ Dấu sinh học type 2 > một mức quy định (ví dụ: bạch cầu ái toan máu ≥300 tế bào/µl hoặc FENO ≥25 ppb) HOẶC
+ Đòi hỏi điều trị duy trì bằng OCS
– Các yếu tố dự báo khả năng đáp ứng tốt:
+ Bạch cầu ái toan máu tăng cao +++
+ FENO tăng cao +++
– Tác dụng phụ: phản ứng tại chỗ tiêm; tăng bạch cầu ái toan máu thoáng qua.
– Thời gian thử nghiệm ban đầu được đề xuất: ≥ 4 tháng
Xem xét đáp ứng với thử nghiệm bổ sung liệu pháp sinh học đích Type 2 ban đầu
– Hiện không có tiêu chuẩn rõ ràng để xác định mức độ đáp ứng nhưng cần xem xét đến các đợt cấp, kiểm soát triệu chứng, chức năng phổi, tác dụng phụ, cường độ điều trị và mức độ hài lòng của người bệnh.
– Nếu đáp ứng không rõ ràng, cân nhắc kéo dài thời gian thử nghiệm lên 6-12 tháng
– Nếu không có đáp ứng, ngừng liệu pháp sinh học và cân nhắc chuyển sang dùng thử một liệu pháp đích sinh học Type 2 khác, nếu có sẵn và đủ điều kiện chi trả.
c. Quản lý và theo dõi điều trị hen nặng
Phần 7: đánh giá đáp ứng và áp dụng cho điều trị
– Đánh giá ứng của người bệnh với liệu pháp sinh học bổ sung sau 3-4 tháng và mỗi 3-6 tháng sau đó, bao gồm các vấn đề sau:
+ Hen: kiểm soát triệu chứng, tần suất và mức độ của đợt cấp, chức năng phổi.
+ Các bệnh đồng mắc Type 2 như polyp mũi, viêm da dị ứng.
+ Thuốc: mức độ điều trị, tác dụng phụ, khả năng chi trả
+ Sự hài lòng của người bệnh
Nếu người bệnh có đáp ứng tốt với liệu pháp sinh học đích Type 2:
– Tái đánh giá sự cần thiết của mỗi loại thuốc hen sau mỗi 3-6 tháng, nhưng không ngưng hoàn toàn thuốc hít. Thứ tự giảm hoặc ngừng các điều trị bổ sung dựa trên lợi ích quan sát được khi bắt đầu điều trị, các yếu tố nguy cơ của người bệnh, tác dụng phụ của thuốc và chi phí.
– Đối với điều trị đường uống, xem xét giảm dần hoặc ngừng OCS trước do nguy cơ tác dụng phụ.
– Đối với điều trị bằng thuốc hít, cân nhắc giảm liều ICS sau 3-6 tháng, nhưng không ngừng hoàn toàn thuốc hít. Người bệnh nên tiếp tục được điều trị ít nhất là với liều trung bình của ICS.
– Đối với liệu pháp sinh học: với một người bệnh có đáp ứng tốt, chỉ cân nhắc thử ngưng liệu pháp sinh học sau ít nhất 12 tháng điều trị và hen vẫn được kiểm soát tốt với ICS liều trung bình và người bệnh không còn tiếp xúc với dị nguyên mẫn cảm đã được xác định trước đó.
Nếu người bệnh không có đáp ứng tốt với liệu pháp sinh học đích Type 2:
– Xem xét các vấn đề cơ bản có thể góp phần gây ra triệu chứng hoặc đợt cấp.
– Cân nhắc thăm dò bổ sung (nếu chưa được thực hiện)
– Xem xét các lựa chọn điều trị khác (nếu chưa được thực hiện).
– Ngừng các liệu pháp bổ sung không hiệu quả, nhưng không ngừng hoàn toàn ICS.
Phần 8: Tiếp tục hợp tác để tối ưu hóa việc xử trí
– Việc quản lý một trường hợp hen nặng đòi hỏi sự hợp tác giữa người bệnh với nhân viên chăm sóc ban đầu và bác sĩ của nhiều chuyên ngành khác nhau để tối ưu hóa hiệu quả lâm sàng và sự hài lòng của người bệnh.
– Tiếp tục đánh giá người bệnh sau mỗi 3-6 tháng, gồm các vấn đề sau:
+ Các thông số lâm sàng: kiểm soát triệu chứng, đợt cấp, chức năng phổi
+ Bệnh đồng mắc
+ Các yếu tố nguy cơ bị đợt cấp của người bệnh
+ Các vấn đề về điều trị: kiểm tra kỹ thuật hít và tuân thủ điều trị.
+ Nhu cầu xã hội và cảm xúc của người bệnh.
– Tần suất và vị trí thăm khám tối ưu phụ thuộc vào kiểm soát hen của người bệnh, các yếu tố nguy cơ và bệnh mắc kèm.
4. XỬ TRÍ KHI HEN TRỞ NẶNG VÀ ĐỢT CẤP
4.1. Đại cương
Định nghĩa đợt cấp hen phế quản
– Đợt cấp hen phế quản là sự xuất hiện nặng lên của các triệu chứng khó thở, ho, khò khè, nặng ngực và giảm CNTK phổi. Đợt cấp có thể xảy ra ở bệnh nhân đã được chẩn đoán hen hoặc đôi khi, như là biểu hiện đầu tiên của hen.
– Đợt cấp thường xảy ra khi phản ứng với phơi nhiễm các yếu tố bên ngoài (ví dụ nhiễm vi rút đường hô hấp trên, phấn hoa hoặc chất ô nhiễm) và/hoặc tuân thủ thuốc kiểm soát kém.
– Đợt cấp có thể xuất hiện ở bất cứ bệnh nhân hen nào, ngay cả khi hen phế quản đã được kiểm soát tốt.
Các yếu tố là gia tăng nguy cơ tử vong có liên quan đến hen
Bệnh nhân có các dấu hiệu sau có thể làm gia tăng nguy cơ tử vong đến hen, và do vậy cần được đánh giá thường xuyên:
– Tiền sử:
+ Đã từng xuất hiện đợt cấp nặng, đe dọa tử vong, cần đặt nội khí quản, thở máy;
+ Nhập viện hoặc thăm khám cấp cứu do hen trong năm qua;
– Thuốc sử dụng:
+ Đang sử dụng hoặc vừa mới ngưng sử dụng corticosteroid uống;
+ Hiện không sử dụng corticosteroid dạng hít;
+ Sử dụng SABA quá mức, nhất là sử dụng hơn một ống salbutamol xịt (hoặc tương đương) mỗi tháng;
– Bệnh đồng mắc:
+ Tiền sử bệnh tâm thần hoặc rối loạn tâm lý – xã hội;
+ Kém tuân thủ điều trị và/ hoặc thiếu bản kế hoạch hành động hen;
+ Bệnh nhân có tiền sử dị ứng thức ăn.
– Không có kế hoạch hành động hen.
4.2. Chẩn đoán đợt cấp hen phế quản
Đợt cấp hen phế quản biểu hiện một sự thay đổi nặng lên của các triệu chứng và chức năng phổi so với trạng thái thường ngày của bệnh nhân. Giảm lưu lượng thở ra có thể được định lượng bằng lưu lượng thở ra đỉnh (LLĐ) hoặc thể tích thở ra gắng sức 1 giây đầu (FEV1) so với trị số lý thuyết.
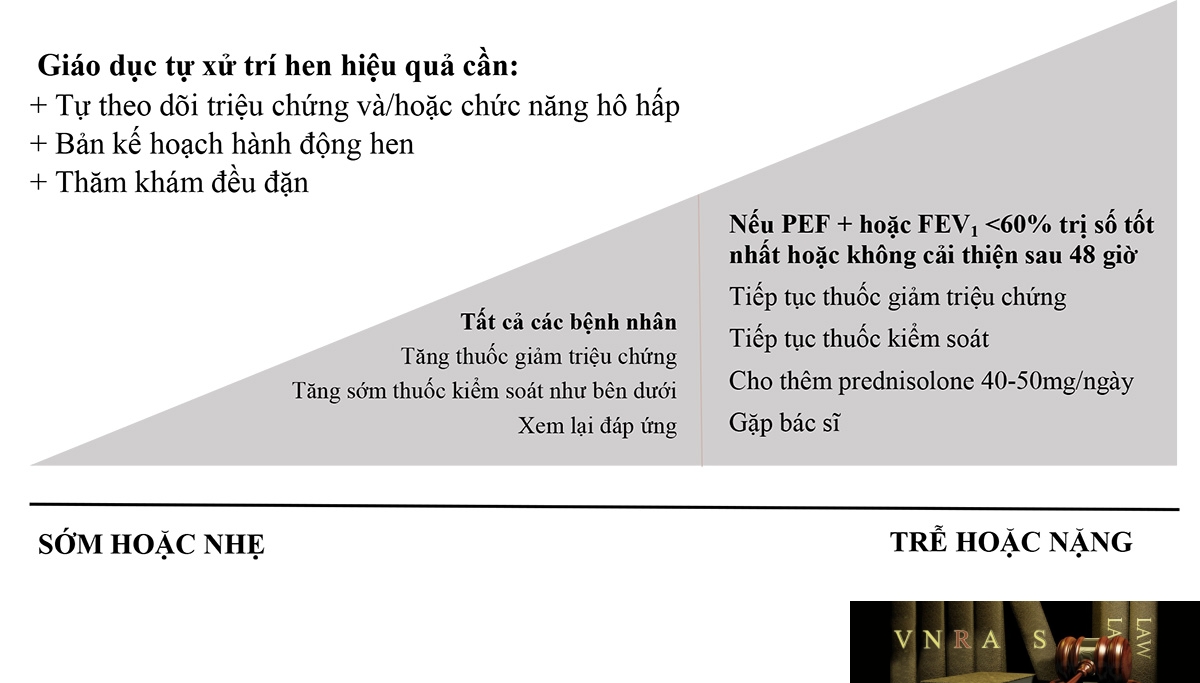
4.3. Hướng dẫn tự xử trí đợt cấp hen phế quản theo bản kế hoạch hành động
Kế hoạch hành động hen phế quản:
|
Thuốc |
Thay đổi ngắn hạn (1-2 tuần) Đối với hen trở nặng |
Mức chứng cứ |
| Tăng thuốc giảm triệu chứng thường ngày: ICS liều thấp/formoterol*Kích thích beta 2 tác dụng ngắn (SABA) |
Tăng tần số sử dụng thuốc giảm triệu chứng (tổng liều formoterol tối đa 72 mcg/ngày)
Tăng tần số sử dụng SABA Đối với pMDI, bổ sung buồng đệm |
A A A |
| Tăng thuốc kiểm soát thường ngày:
Thuốc duy trì và giảm triệu chứng ICS/formoterol* ICS duy trì với SABA là thuốc giảm triệu chứng ICS/formoterol duy trì với SABA là thuốc giảm triệu chứng ICS duy trì/salmeterol với SABA là thuốc giảm triệu chứng |
Tiếp tục ICS duy trì/formoterol và tăng thuốc giảm triệu chứng ICS/formoterol theo nhu cầu* (tổng liều formoterol tối đa 72 mcg/ngày) Ở người lờn và trẻ vị thành niên, gấp 4 lần liều ICS. Ở trẻ tuân thủ điều trị, tăng gấp 5 lần liều ICS không hiệu quả Gấp 4 lần ICS/formoterol duy trì (tổng liều formoterol tối đa 72 mcg/ngày) Nâng bậc đến liều cao hơn ICS/salmeterol hoặc xem xét thêm một ống hít ICS riêng lẻ đến gấp 4 lần liều ICS |
A
B
B
D |
| Thêm corticoid đường uống (OCS) và gặp Bác sĩ tư vấn;
OCS (prenisone hoặc prednisolone) |
Thêm OCS đối với cơn kịch phát nặng (PEF hoặc FEV1 < 60% trị số cá nhân tốt nhất hoặc dự đoán), hoặc BN không đáp ứng với điều trị qua 48 giờ
Người lớn: prednisolone 1mg/kg/ngày (tối đa 50 mg) thường trong 5-7 ngày. Trẻ em: 1-2 mg/kg/ngày (tối đa 40 mg) thường trong 3-5 ngày Giảm liều OCS không cần thiết nếu được kê toa trong < 2 tuần |
A
D
B |
Hình 4. Kế hoạch hành động hen
Tất cả các BN HPQ đều cần có kế hoạch hành động hen phù hợp với mức độ nặng và tình trạng sức khỏe chung để BN có thể tự phát hiện, xử trí khi xuất hiện tình trạng bệnh nặng hơn. * ICS/formoterol: duy trì và giảm triệu chứng: budesonide liều thấp hoặc beclometasone với formoterol.
Thay đổi thuốc trong kế hoạch hành động hen
– Tăng dùng thuốc giảm triệu chứng : liều thấp ICS/formoterol hoặc SABA, có thể dùng thêm buồng đệm khi dùng dạng bình xịt định liều.
– Tăng điều trị kiểm soát:
+ Dùng đơn thuần corticoid phun hít: tăng liều gấp 4 lần;
+ Dùng duy trì ICS/formoterol: tăng liều gấp 4. Liều tối đa formoterol: 72mcg/ ngày;
+ Dùng duy trì ICS/LABA khác: tăng tới liều cao, hoặc xem xét bổ sung thêm một ICS để đạt liều ICS gấp 4 lần;
+ Dùng duy trì và giảm triệu chứng ICS/ formoterol: tiếp tục dùng liều duy trì. Tăng liều cắt cơn khi cần (cho tới đạt tối đa formoterol 72mcg/ ngày).
– Corticoid uống:
+ Người lớn: prednisolone 40-50mg/ ngày. Dùng trong 5-7 ngày;
+ Trẻ em: 1-2mg/kg/ngày. Dùng trong 3-5 ngày;
Theo dõi sau tự xử trí đợt cấp
– BN nên đến khám bác sỹ, hoặc tư vấn nhân viên y tế sau khi đã xử trí đợt cấp để:
+ Xác định nguyên nhân đợt cấp;
+ Đánh giá kiểm soát triệu chứng;
+ Xem xét các điều trị bổ sung;
+ Thiết lập các kế hoạch khám lại định kỳ tiếp theo.
4.4. Xử trí đợt cấp hen phế quản ở cơ sở chăm sóc sức khỏe ban đầu
– Đánh giá mức độ nặng của đợt cấp: mức độ khó thở (không thể nói, hoặc nói từng từ), tần số thở, mạch, SpO2, và CNTK phổi (hoặc LLĐ).
– Đánh giá nguyên nhân khác của khó thở cấp: suy tim, bệnh đường hô hấp trên, hít phải dị vật, nghẽn mạch phổi …
– Sắp xếp chuyển BN tới cơ sở cấp cứu: ngay khi có dấu hiệu nặng của đợt cấp, hoặc chuyển ngay tới khoa hồi sức khi có dấu hiệu nguy kịch: vật vã, kích thích, ngủ gà, phổi im lặng. Với những bệnh nhân này: cần khí dung SABA, ipratropium bromide, thở oxy, corticoid toàn thân ngay trước khi chuyển viện.
– Bắt đầu điều trị:
+ Thở oxy: nên dùng bình định liều. Duy trì SpO2 93-95% (94-98% với trẻ 6-11 tuổi).
+ Thuốc giãn phế quản tác dụng nhanh, ngắn: ưu tiên dùng. Tăng liều, và số lần dùng SABA (thường dùng với buồng đệm hoặc khí dung);
+ Corticoid toàn thân: liều 1mg prednisolone (hoặc tương đương) /kg/ngày với người lớn, đến tối đa 50 mg/ngày, và 1-2 mg/kg/ngày đối với trẻ 6-11 tuổi đến tối đa 40 mg/ngày. Corticoid đường toàn thân nên dùng trong 5-7 ngày.
+ Corticoid phun hít, khí dung (budesonide hoặc fluticasone): liều 2mg-4mg/ngày khí dung đối với người lớn và liều 1mg-2mg/ngày đối với trẻ em.
+ Thuốc kiểm soát: nên tăng liều trong 2-4 tuần. Trường hợp hiện chưa sử dụng thuốc kiểm soát: nên bắt đầu theo liệu pháp có ICS liều ổn định.
+ Kháng sinh: chỉ dùng nếu căn nguyên đợt cấp là do nhiễm khuẩn.
– Đánh giá đáp ứng thường xuyên: giảm liều oxy và duy trì SpO2 93-95%.
Trường hợp tiếp tục diễn biến nặng: chuyển tới khoa Cấp cứu hoặc Hồi sức tích cực.
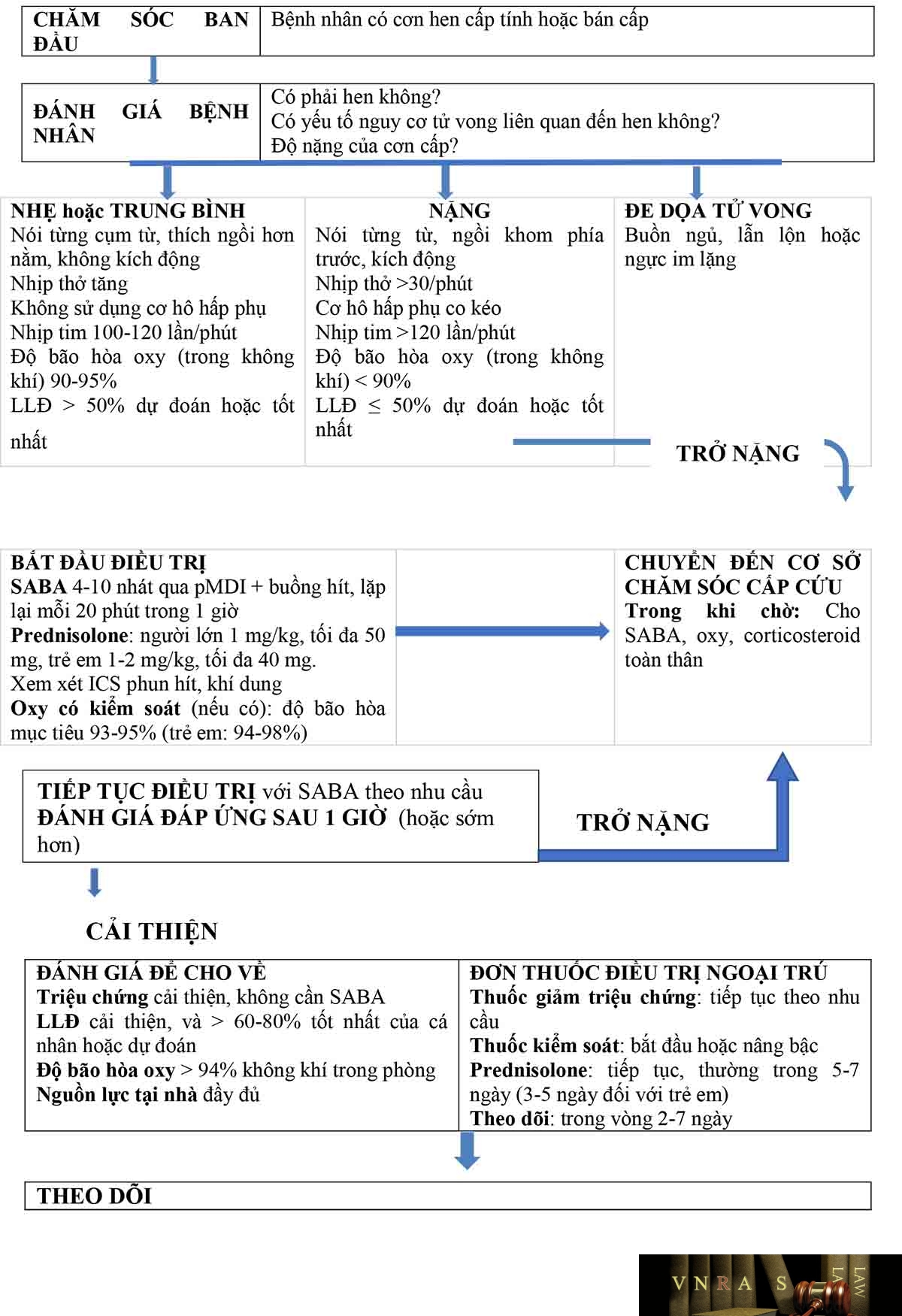
| Thuốc giảm triệu chứng: giảm đến mức theo nhu cầu
Thuốc kiểm soát: tiếp tục liều cao hơn trong ngắn hạn (1-2 tuần) hoặc dài hạn (3 tháng) tùy theo nguyên nhân cơn cấp Yếu tố nguy cơ: kiểm soát và điều chỉnh các yếu tố nguy cơ thay đổi được vốn có thể góp phần vào cơn cấp, bao gồm kỹ thuật hít thuốc và tuân thủ Kế hoạch hành động: Có hiểu được không? Có được sử dụng phù hợp không? Có cần thay đổi không? |
– Đánh giá lại đáp ứng
+ Liên tục theo dõi đáp ứng của người bệnh trong quá trình điều trị.
+ Người bệnh có dấu hiệu đợt kịch phát nặng hoặc nguy kịch, không đáp ứng với điều trị, hoặc tiếp tục diễn biến xấu nên được chuyển ngay đến cơ sở cấp cứu.
+ Người bệnh đáp ứng ít hoặc chậm với SABA nên được theo dõi chặt chẽ.
+ Điều trị bổ sung nên tiếp tục cho đến khi LLĐ ổn định hoặc trở về mức tốt nhất của người bệnh trước đó. Sau đó có thể quyết định cho người bệnh về nhà hoặc chuyển đến cơ sở cấp cứu.
– Theo dõi khi cho về
+ Đơn thuốc khi về nên bao gồm:
• Thuốc cắt cơn khi cần
• Corticoid uống: prednisolone uống 1mg/kg/ngày tới tối đa 50 mg /ngày hoặc tương đương, thường trong 5-7 ngày
• Thuốc kiểm soát hàng ngày.
+ Xem lại kỹ thuật hít thuốc và việc tuân thủ điều trị trước khi ra về.
+ Hẹn khám lại trong vòng 2-7 ngày tùy thuộc vào tình trạng lâm sàng và hoàn cảnh xã hội.
4.5. Xử trí đợt cấp hen phế quản tại khoa cấp cứu
Đợt cấp hen phế quản nặng là cấp cứu đe dọa tử vong, được xử trí an toàn nhất tại khoa cấp cứu cơ sở chăm sóc cấp cứu.
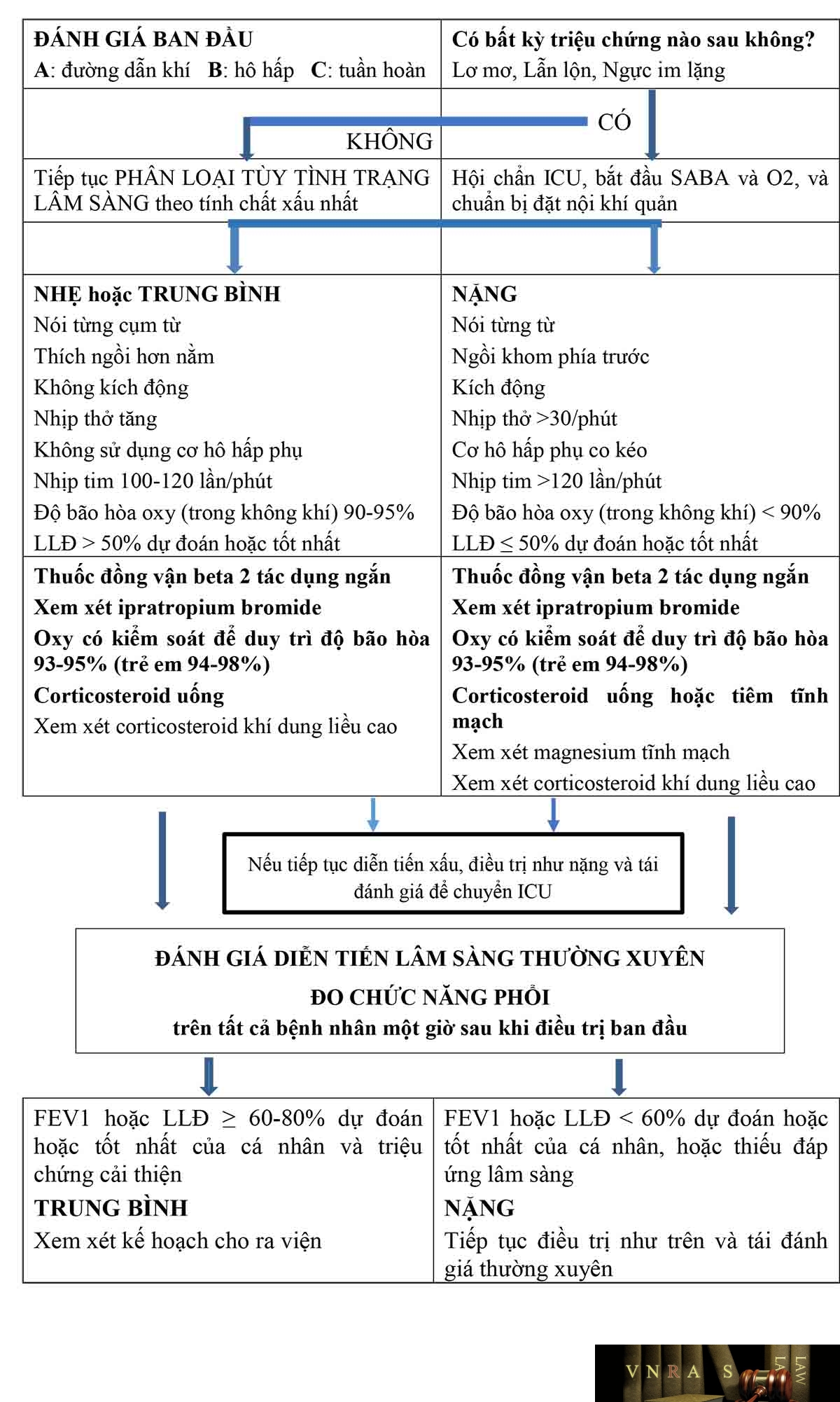
ICS: corticosteroid dạng khí dung, dạng hít xịt; ICU: khoa săn sóc đặc biệt; IV: tiêm tĩnh mạch; O2: oxy; LLĐ: lưu lượng thở ra đỉnh; FEV1: thể tích thở ra gắng sức 1 giây đầu
Điều trị khác
Ngoài những điều trị nêu trong bảng 4.2. Cần quan tâm tới một số điều trị sau trong trường hợp bệnh nhân đáp ứng kém, hoặc không đáp ứng với điều trị
Thuốc giãn phế quản SABA (Đường toàn thân): có thể truyền tĩnh mạch hoặc tiêm dưới da (salbutamol, terbutaline) trong trường hợp bệnh nhân có đợt cấp nặng.
Ipratropium bromide (SAMA)
Bệnh nhân có đợt cấp trung bình đến nặng, điều trị trong khoa cấp cứu: phối hợp SAMA và SABA cho hiệu quả giãn phế quản tốt hơn, cải thiện FEV1, LLĐ nhiều hơn so với dùng SABA đơn thuần.
Aminophylline và theophylline
Aminophylline và theophylline tiêm tĩnh mạch không nên sử dụng trong xử trí cơn cấp hen, do hiệu quả kém và khả năng ngộ độc (Đặc biệt khi dùng cùng macrolide có thể gây xoắn đỉnh).
Magnesium
Magnesium sulfate tiêm tĩnh mạch không được đề nghị sử dụng thường qui trong đợt cấp hen phế quản. Truyền tĩnh mạch liều 2g trong 20 phút có thể giúp giảm khó thở, giảm tỷ lệ nhập viện ở một số bệnh nhân.
Thuốc kháng thụ thể leukotriene
Hầu như ít được sử dụng trong đợt cấp hen phế quản. Chỉ định điều trị khi bệnh nhân ổn định, ra viện, và thường dùng kèm với ICS.
Kết hợp ICS/ ABA
Không có nhiều vai trò trong điều trị đợt cấp hen phế quản. Tuy nhiên, có thể dùng ngay khi bệnh nhân nằm viện để đánh giá kỹ năng dùng thuốc của bệnh nhân, bảo đảm khi bệnh nhân ra viện đã quen và dùng đúng thuốc.
Kháng sinh: chỉ định dùng khi có biểu hiện nhiễm khuẩn.
Thuốc an thần: chống chỉ định trong điều trị đợt cấp hen phế quản.
Thông khí không xâm lấn (NIV): chỉ định điều trị khi bệnh nhân đợt cấp hen phế quản vẫn có suy hô hấp bất chấp đã điều trị tối ưu các thuốc giãn phế quản, corticoid toàn thân, thở oxy.
Đánh giá đáp ứng điều trị
Đánh giá thường xuyên đáp ứng lâm sàng, SpO2. Có thể đo chức năng thông khí phổi khi bệnh nhân đã tương đối ổn định. Trường hợp bệnh nhân có diễn biến nặng: chuyển khoa điều trị tích cực.
Bảng 11. Xử trí xuất viện từ khoa cấp cứu
| Thuốc |
| Corticosteroid uống (OCS)
Tổng thời gian dùng OCS: 5-7 ngày với người lớn (prednisolone hoặc tương đương 1 mg/kg/ngày tới tối đa 50 mg/ngày) và 3-5 ngày đối với trẻ em (1-2 mg/kg/ngày tới tối đa 40 mg). Thuốc cắt cơn Dùng thuốc cắt cơn (SABA hoặc ICS/ formoterol) khi bệnh nhân có cơn khó thở. Corticosteroid dạng hít, xịt, khí dung (ICS) Bắt đầu ICS hoặc ICS/LABA trước khi xuất viện. Tư vấn kỹ cách dùng thuốc dạng phun hít. |
| Loại bỏ yếu tố nguy cơ đợt cấp |
| Xác định các yếu tố có thể đã góp phần vào đợt cấp;
Tránh, loại bỏ các yếu tố gây đợt cấp hen phế quản: khói thuốc, bụi, các mùi nồng gắt, lông súc vật (chó, mèo …), nhiễm trùng đường hô hấp. |
| Kỹ năng tự xử trí và bản kế hoạch hành động hen |
| – Đánh giá lại kỹ thuật hít thuốc.
– Đánh giá lại kỹ thuật sử dụng lưu lượng đỉnh kế (nếu có). – Xây dựng bản kế hoạch hành động hen phế quản hoặc xem lại bản kế hoạch hiện có của bệnh nhân, lúc xuất viện. – Đánh giá khả năng xử trí của bệnh nhân đối với đợt cấp. – Điều chỉnh kế hoạch hành động hen nếu cần. – Xem lại thuốc kiểm soát hen của bệnh nhân. Các thay đổi khi xuất hiện đợt cấp. Khả năng dùng thêm corticoid đường toàn thân. |
| Hẹn tái khám theo dõi |
| Hẹn tái khám theo dõi trong vòng 2-7 ngày sau xuất viện nếu tình trạng bệnh chưa thực sự ổn định |
ICS: corticosteroid khí dung, hít xịt; OCS: corticosteroid uống; LLĐ: lưu lượng thở ra đỉnh
Theo dõi sau đợt kịch phát
Tất cả người bệnh nên được theo dõi thường xuyên bởi các nhân viên y tế cho đến khi các triệu chứng và chức năng hô hấp trở lại bình thường.
Xử trí sau đợt kịch phát
– Đơn thuốc khi về nên bao gồm:
+ Thuốc cắt cơn khi cần
+ Corticoid uống: prednisolone uống 1mg/kg/ngày tới tối đa 50 mg /ngày hoặc tương đương, thường trong 5-7 ngày. Nếu dùng dexamethasone, thời gian dùng chỉ 1-2 ngày.
+ Thuốc kiểm soát hàng ngày. Nếu người bệnh đang điều trị ICS, nâng bậc điều trị ngắn hạn trong 2-4 tuần.
– Xác định và giải quyết các yếu tố nguy cơ gây đợt cấp
– Đánh giá kỹ năng tự xử trí và bản kế hoạch hành động
– Hẹn khám lại sau 2 ngày để đảm bảo việc điều trị vẫn được tiếp tục, triệu chứng hen được kiểm soát và chức năng phổi được cải thiện.
TÀI LIỆU THAM KHẢO
1. Global initiative for asthma: Pocket guide for asthma management and prevention (for adults and children oder than 5 years). Updated 2019.
2. Global initiative for asthma: Global stratergy for asthma management and prevention. Updated 2019.
3. Global initiative for asthma: Difficult-To-Treat & Severe Asthma in adolescent and adult patients diagnosis and management. Updated 2019
4. Fanta C.H, Wood R.A, Bochner B.S, Hollingsworth H. An overview of asthma management. UpToDate 2019.
5. Fanta C.H, Barnes P.J, Bochner B.S, Hollingsworth H. Diagnosis of asthma in adolescents and adults. UpToDate 2019.
6. Fanta C.H, Bochner B.S, Hollingsworth H. Acute exacerbations of asthma in adults: Home and office management. UpToDate 2019.
7. Fanta C.H, Bochner B.S, Hollingsworth H. Treatment of intermittent and mild persistent asthma in adolescents and adults. UpToDate 2019
8. Fanta C.H, Bochner B.S, Hockberger R.S, Hollingsworth H. Acute exacerbations of asthma in adults: Emergency department and inpatient management. UpToDate 2019.
9. Peters S, McCallister J.W, Bochner B.S, Hollingsworth H. Treatment of moderate persistent asthma in adolescents and adults. UpToDate 2019.
10. Cosio BG,. Soriano JB,. Defining the Asthma-COPD Overlap Syndrome in a COPD Cohort. CHEST 2016; 149(1):45-52.































