HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ MỘT SỐ BỆNH VỀ TAI MŨI HỌNG
(Ban hành kèm theo Quyết định số 5643/QĐ-BYT ngày 31/12/2015
của Bộ trưởng Bộ Y tế)
| BỘ Y TẾ ——- |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Độc lập – Tự do – Hạnh phúc ————— |
| Số: 5643/QĐ-BYT | Hà Nội, ngày 31 tháng 12 năm 2015 |
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH TÀI LIỆU CHUYÊN MÔN “HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ MỘT SỐ BỆNH VỀ TAI MŨI HỌNG”
BỘ TRƯỞNG BỘ Y TẾ
– Căn cứ Luật khám bệnh, chữa bệnh năm 2009;
– Căn cứ Nghị định số 63/2012/NĐ-CP ngày 31/8/2012 của Chính Phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
– Theo đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị một số bệnh về tai mũi họng”.
Điều 2. Tài liệu “Hướng dẫn chẩn đoán và điều trị một số bệnh về tai mũi họng” ban hành kèm theo Quyết định này được áp dụng tại các cơ sở khám bệnh, chữa bệnh.
Căn cứ vào tài liệu hướng dẫn này và điều kiện cụ thể của đơn vị, Giám đốc cơ sở khám bệnh, chữa bệnh xây dựng và ban hành tài liệu Hướng dẫn chẩn đoán và điều trị một số bệnh về tai mũi họng phù hợp để thực hiện tại đơn vị.
Điều 3. Quyết định này có hiệu lực kể từ ngày ký ban hành.
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Chánh Thanh tra Bộ, Cục trưởng Cục Quản lý Khám, chữa bệnh, Cục trưởng và Vụ trưởng các Cục, Vụ thuộc Bộ Y tế, Giám đốc các bệnh viện, trực thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Thủ trưởng Y tế các Bộ, Ngành và Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
| Nơi nhận: – Như Điều 4; – Bộ trưởng Bộ Y tế (để b/c); – Các Thứ trưởng BYT; – Bảo hiểm Xã hội Việt Nam (để phối hợp); – Cổng thông tin điện tử BYT; – Website Cục KCB; – Lưu VT, KCB. |
KT. BỘ TRƯỞNG (Đã ký) Nguyễn Thị Xuyên |
LỜI GIỚI THIỆU
Trong thời gian qua, dưới sự lãnh đạo của Đảng, Nhà nước và sự quan tâm, lãnh đạo, chỉ đạo tích cực của Lãnh đạo Bộ Y tế cùng với sự quan tâm chăm sóc của các cấp chính quyền, với sự nỗ lực vươn lên trên mọi gian khó của các giáo sư, bác sĩ, dược sĩ và toàn thể cán bộ, công chức, viên chức trong toàn ngành, ngành Y tế Việt Nam đã giành được nhiều thành tựu to lớn trong công tác phòng bệnh, khám chữa bệnh và chăm sóc sức khỏe nhân dân.
Cùng với mạng lưới y tế cơ sở được củng cố và từng bước hoàn thiện, hệ thống khám, chữa bệnh trong toàn quốc cũng được cải tạo và nâng cấp ở tất cả các tuyến từ trung ương đến địa phương. Nhiều kỹ thuật y học hiện đại lần đầu tiên triển khai thành công ở Việt Nam như chụp và nong động mạch vành tim, thụ tinh trong ống nghiệm, ghép thận,… đã góp phần nâng cao chất lượng khám, chữa bệnh cho nhân dân và thúc đẩy nền y học Việt Nam phát triển.
Chất lượng khám, chữa bệnh còn phụ thuộc nhiều vào năng lực chẩn đoán và điều trị của các tuyến y tế cũng như của các thầy thuốc. Vì vậy ngày 05 tháng 02 năm 2010, Bộ trưởng Bộ Y tế đã ra quyết định số 453/QĐ-BYT về việc thành lập Ban Chỉ đạo biên soạn Hướng dẫn điều trị, quyết định số 2387/QĐ-BYT ngày 05 tháng 5 năm 2010 về việc thành lập Ban biên soạn Hướng dẫn điều trị.
Trong đó, Tiểu ban biên soạn hướng dẫn chẩn đoán và điều trị các bệnh tai mũi họng được thành lập theo Quyết định số 4816/QĐ-BYT ngày 10 tháng 12 năm 2010 gồm các chuyên gia y học đầu ngành trong lĩnh vực tai mũi họng của cả ba miền Bắc, Trung, Nam.
Tài liệu “Hướng dẫn chẩn đoán và điều trị một số bệnh về tai mũi họng” được xây dựng với sự nỗ lực cao của các nhà khoa học đầu ngành về tai mũi họng của Việt Nam. Tài liệu bao gồm 63 bài hướng dẫn một số bệnh về tai mũi họng. Trong đó, tập trung vào hướng dẫn thực hành chẩn đoán và điều trị, vì vậy sẽ rất hữu ích cho các thầy thuốc đa khoa, chuyên khoa trong thực hành lâm sàng hàng ngày.
Chúng tôi trân trọng cảm ơn sự chỉ đạo sát sao của PGS.TS. Nguyễn Thị Kim Tiến, Bộ trưởng Bộ Y tế và các thành viên ban biên soạn đã rất cố gắng, dành nhiều thời gian quý báu để biên soạn cuốn sách này. Đây là lần xuất bản đầu tiên của cuốn sách, chắc chắn vẫn còn có thiếu sót, chúng tôi rất mong nhận được sự đóng góp từ Quý độc giả và đồng nghiệp để cuốn sách ngày một hoàn thiện.
|
Thay mặt ban biên soạn PGS.TS. Võ Thanh Quang |
Chủ biên:
PGS.TS. Nguyễn Thị Xuyên
Đồng chủ biên:
PGS.TS. Võ Thanh Quang
PGS.TS. Lương Ngọc Khuê
Ban biên soạn:
GS.TS. Nguyễn Đình Phúc
PGS.TS. Võ Thanh Quang
PGS.TS. Quách Thị Cần
PGS.TS. Lương Hồng Châu
PGS.TS. Trần Minh Trường
PGS.TS. Nguyễn Thị Ngọc Dung
PGS.TS. Nguyễn Tấn Phong
PGS.TS. Lương Thị Minh Hương
PGS.TS. Phạm Tuấn Cảnh
PGS.TS. Nghiêm Đức Thuận
PGS.TS. Lê Minh Kỳ
PGS.TS. Đoàn Thị Hồng Hoa
PGS.TS. Nguyễn Tư Thế
PGS.TS. Nguyễn Thị Hoài An
TS. Trần Phan Chung Thủy
TS. Nguyễn Phi Long
TS. Trần Duy Ninh
TS. Nguyễn Duy Dương
TS. Đoàn Thị Thanh Hà
BSCKII. Nguyễn Thị Bích Thủy
BSCKII. Khiếu Hữu Thường
ThS. Nguyễn Trần Lâm
ThS. Hà Minh Lợi
ThS. Lê Trần Quang Minh
BSCC. Huỳnh Bá Tân
BS. Võ Quang Phúc
Thư ký:
CN. Phan Thị Minh Thanh
ThS. Nguyễn Đức Tiến
ThS. Ngô Thị Bích Hà
ThS. Trương Lê Vân Ngọc
MỤC LỤC
Lời giới thiệu
Phần 1: Tai
Liệt dây thần kinh VII ngoại biên
Nghe kém ở trẻ em
Viêm tai ứ dịch ở trẻ em
Viêm tai giữa mạn trẻ em
Viêm tai giữa mạn tính
Bệnh ménière
Bệnh tai ngoài
Viêm tai giữa mạn tính có cholesteatoma
Điếc đột ngột
Vỡ xương đá
Xốp xơ tai
Ù tai
Chóng mặt
Phần 2: Mũi xoang
Viêm mũi xoang trẻ em
U lành tính mũi xoang
Viêm mũi xoang dị ứng
Viêm mũi xoang mạn tính
Bệnh polyp mũi
Papilloma (u nhú) mũi xoang
Viêm mũi xoang cấp tính
Ngạt mũi
Viêm mũi xoang do nấm
U ác tính mũi xoang
U xơ mạch vòm mũi họng
Phần 3: Họng – Thanh quản
Viêm mũi họng cấp tính
Viêm V.A cấp và mạn tính
Viêm amidan cấp và mạn tính
Ngủ ngáy và hội chứng tắc nghẽn thở trong khi ngủ
Viêm họng cấp tính
Viêm họng mạn tính
Viêm thanh quản cấp tính
Viêm thanh quản mạn tính
Lao thanh quản
Papilloma thanh quản
Trào ngược dạ dày thực quản
Rối loạn giọng
Nấm thanh quản
Phần 4: Cấp cứu
Viêm xương chũm cấp tính trẻ em
Viêm thanh quản cấp tính hạ thanh môn
Mềm sụn thanh quản
Viêm tai giữa cấp tính trẻ em
Dị vật đường thở
Chấn thương thanh khí quản
Sẹo hẹp thanh khí quản
Liệt cơ mở thanh quản
Dị vật đường ăn
Viêm phù nề thanh thiệt cấp tính
Phần 5: Đầu mặt cổ
Ung thư lưỡi
U tuyến nước bọt
Nhiễm trùng khoang cổ sâu
Khối u vùng cổ
Ung thư hạ họng
Nang và rò khe mang I
Nang và rò khe mang II
Nang và rò túi mang IV (rò xoang lê)
Nang rò giáp lưỡi
Ung thư thanh quản
U lympho ác tính không hodgkin vùng đầu cổ
Ung thư vòm mũi họng
Ung thư tuyến giáp
Hội chứng đau nhức sọ mặt
Xử trí vết thương vùng mặt
Xử trí vết thương vùng cổ
Phần 1 TAI
LIỆT DÂY THẦN KINH VII NGOẠI BIÊN
1. ĐỊNH NGHĨA
Liệt dây thần kinh VII ngoại biên hay còn gọi là liệt mặt ngoại biên là mất vận động hoàn toàn hay một phần các cơ của nửa mặt, mà nguyên nhân của nó là do tổn thương dây thần kinh mặt, trái ngược với liệt mặt trung ương là tổn thương liên quan đến não.
2. NGUYÊN NHÂN
Dây thần kinh mặt có đường đi phức tạp từ hệ thống thần kinh trung ương qua xương thái dương và tuyến mang tai, trước khi đảm bảo phân bố thần kinh cho các cơ ở vùng mặt. Do vậy, tổn thương vận động của nửa mặt có nhiều nguyên nhân, hoặc ở nhân của thân não, ở dây VII trong góc cầu tiểu não, ở xương đá hay tuyến mang tai.
Các nguyên nhân chính của liệt mặt được đưa ra trong bảng 1.
Hay gặp nhất là liệt mặt Bell, chiếm tỉ lệ khoảng 11/1000, có thể liên quan đến sự tấn công của virus lên dây thần kinh mặt làm cho dây mặt bị viêm. Đa số các liệt mặt Bell đều phục hồi hoàn toàn trong khoảng 6 tháng.
Ngoài ra còn có các nguyên nhân khác (viêm hay nhiễm khuẩn dây mặt, chấn thương, khối u ở đầu hay cổ, đột quỵ…)
Bảng 1: Các nguyên nhân của liệt mặt
|
Khu trú |
Bệnh nguyên |
| Trong sọ | Tai biến mạch máu não
U của hệ thần kinh trung ương (liệt mặt trung ương) U dây thần kinh thính giác |
| Trong xương thái dương | Liệt mặt vô căn (liệt mặt Bell)
Zona hạch gối Nhiễm khuẩn tai giữa biến chứng Chấn thương (do phẫu thuật, vỡ xương thái dương) U dây thần kinh mặt Nhiễm mononucléose, bệnh Lyme |
| Ngoài xương thái dương | U tuyến mang tai |
| Bệnh hệ thống | Sarcoidose, bệnh đa thần kinh, xơ cứng rải rác |
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
Chủ yếu dựa vào lâm sàng. Dù nguyên nhân nào, trước một trường hợp liệt mặt ngoại biên, cần hỏi bệnh và thăm khám tỉ mỉ để xác định mức độ liệt mặt và định khu tổn thương.
Hỏi bệnh đóng vai trò quan trọng, cho phép gợi ý chẩn đoán và đôi khi khu trú vị trí tổn thương như: cách xuất hiện liệt mặt cũng như các triệu chứng đi kèm: chảy tai, chấn thương, rối loạn vị giác, giảm tiết nước mắt…
3.1.1. Lâm sàng
* Xác định tình trạng liệt mặt ngoại biên: có dấu hiệu đặc trưng của tổn thương ngoại biên, đó là dấu hiệu Charles bell, người bệnh không thể nhắm kín mắt.
– Ở trạng thái nghỉ, mặt không cân xứng, bị kéo lệch về bên lành. Nếp nhăn trán bị xóa so với bên đối diện và cung mày bị rơi xuống. Mép bên liệt bị hạ thấp, má bị nhẽo và phồng lên khi thở ra.
– Khi điệu bộ, mặt mất cân xứng rõ hơn. Nhai và cấu âm khó.
Trong trường hợp tổn thương kín đáo, người ta có thể thấy được nhờ dấu hiệu Souque: khi nhắm chặt mi mắt, lông mi bên liệt dài hơn bên lành.
Tóm lại, để đánh giá mức độ của liệt mặt phải dựa vào:
– Trương lực cơ khi nghỉ.
– Và nghiên cứu sự co mỗi nhóm cơ của mặt.
Tất cả các dữ liệu này được đánh số để theo dõi sự tiến triển trên lâm sàng một cách chính xác.
* Thăm khám khác:
– Khám tai: tìm các nốt phỏng vùng cửa tai, chảy tai và tình trạng màng nhĩ cho phép hướng chẩn đoán nguyên nhân.
– Khám họng và cổ: sờ cổ mặt và khám họng để loại trừ khối u tuyến mang tai.
– Khám thần kinh: tìm các tổn thương dây thần kinh sọ phối hợp khác.
3.1.2. Cận lâm sàng
Giúp cho nghiên cứu định khu của tổn thương, theo dõi tiến triển cũng như tìm nguyên nhân của liệt mặt.
* Nghiên cứu định khu tổn thương:
Thực tế, dây VII không những bao gồm các sợi vận động cho các cơ của mặt mà còn có các sợi cảm giác đảm bảo phân bố thần kinh cảm giác cho vùng Ramsay – Hunt, các sợi thần kinh giác quan làm nhiệm vụ vị giác cho phần trước của lưỡi và các sợi thần kinh thực vật chi phối tiết nước mắt, tiết dịch của tuyến dưới hàm, dưới lưỡi. Dựa vào sự thoát ra của các sợi thần kinh khác nhau này có thể khu trú vị trí tổn thương. Hai thăm dò được sử dụng nhiều nhất, đó là:
– Test tiết nước mắt của Schirmer: đo tiết nước mắt gây ra do ngửi mùi amoniac. Giảm tiết nước mắt phản xạ trên 30% so với bên lành, biểu hiện tổn thương ở trên đoạn hạch gối.
– Nghiên cứu phản xạ xương bàn đạp: bằng cách đo trở kháng, biến mất phản xạ bảo vệ tai trong là tổn thương trên chỗ thoát ra của cơ bàn đạp.
Ngoài ra, còn có các test: đo tiết nước bọt (test Blatt) và đo điện vị giác. Test dương tính biểu hiện tổn thương ở trên chỗ thoát ra của dây thừng nhĩ.
* Nghiên cứu tiến triển: ngoài theo dõi các triệu chứng lâm sàng, test điện và phản xạ bàn đạp có thể giúp cho theo dõi quá trình tiến triển.
– Test điện: có giá trị đặc biệt trong các trường hợp nặng, cho phép phân biệt hai loại tổn thương
+ Tổn thương myeline đơn thuần với nghẽn dẫn truyền ở phía trên và tiên lượng tốt.
+ Tổn thương sợi trục có thể hoàn toàn với phục hồi lâu hơn ngay cả không hoàn toàn hoặc không phục hồi tùy theo số sợi bị tổn thương.
* Các xét nghiệm khác:
– Công thức máu
– Đường máu
– Máu lắng
Tùy theo bệnh cảnh lâm sàng, có thể chỉ định:
– Chụp cắt lớp (liệt mặt liên quan đến chấn thương, viêm tai…).
– Chụp cộng hưởng từ (đánh giá tình trạng dây mặt và não).
3.2. Chẩn đoán phân biệt
– Liệt mặt có nguồn gốc trung ương: thường dễ dàng loại trừ vì chủ yếu liệt ở nửa mặt dưới và phối hợp với các tổn thương của hệ tháp (thiếu hụt vận động cùng bên trong trường hợp tổn thương vỏ não và dưới vỏ, với mức độ thay đổi, thất ngôn, rối loại cảm giác…).
– Liệt mặt nguồn gốc tại nhân: do tổn thương ở thân não và tương ứng với tổn thương nhân vận động và vùng lân cận của bó dưới – cầu. Lâm sàng biểu hiện liệt mặt kiểu ngoại biên, nhưng có phối hợp với các dấu hiệu khác của tổn thương hành – cầu (liệt mặt, liệt dây VI cùng bên tổn thương và liệt nửa người đối bên). Liệt mặt nguồn gốc tại nhân này có thể do tổn thương nhiễm trùng (giang mai, uốn ván, bại liệt), khối u (gliome) hoặc do mạch máu (nhất là nhuyễn cầu não).
– Thiếu hụt vận động, nói chung là cân xứng, có thể thứ phát sau:
+ Bệnh lý cơ.
+ Nghẽn thần kinh – cơ của nhược cơ.
– Bệnh collagen như xơ cứng bì, viêm da cơ có thể cho vẻ mặt bất động với thay đổi màu sắc da và tổ chức dưới da.
– Mất cân xứng mặt bẩm sinh.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Hướng xử trí liệt mặt tùy thuộc vào bệnh nguyên. Trước tiên, phải đảm bảo bệnh nhân liệt mặt không liên quan đến tai biến mạch máu não. Tiếp theo, cần tiến hành khám nội soi tai để phát hiện các bệnh lý tai gây liệt mặt. Liệt mặt vô căn (liệt mặt Bell) là chẩn đoán loại trừ.
4.2. Điều trị cụ thể
– Nội khoa:
Trước một trường hợp liệt mặt do bệnh lý thần kinh (Liệt mặt Bell): điều trị nội khoa là chủ yếu với mục đích giảm phù nề chèn ép trong ống xương và chống thiếu máu.
+ Trước tiên là dùng corticoid sớm, liều cao (1mg prednisolon /kg) sau khi đã loại trừ các chống chỉ định (đái tháo đường, lao, loét dạ dày- tá tràng, rối loạn tâm thần…)
+ Ngoài ra có thể dùng các thuốc chống virus đặc biệt cho những trường hợp có bệnh cảnh nhiễm virus hay đau vùng sau tai, rối loạn cảm giác vùng mặt.
+ Ngoại khoa:
Nhờ những tiến bộ về vi phẫu tai phát triển trong các năm gần đây, nhiều phẫu thuật phục hồi dây thần kinh như giảm áp, khâu và ghép đoạn được chỉ định cho các trường hợp liệt mặt do các nguyên nhân khác nhau.
– Lý liệu pháp hay châm cứu với các bài tập các cơ của mặt tạo điều kiện giữ trương lực cơ và phân bố mạch để chống teo cơ.
– Theo dõi và chăm sóc mắt: rất quan trọng, đảm bảo cho giác mạc được phủ kín, tránh viêm giác mạc bằng cách nhỏ thường xuyên nước mắt nhân tạo và băng mắt khi ngủ.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Nói chung liệt mặt không hoàn toàn luôn luôn khỏi không để lại di chứng. Liệt mặt hoàn toàn có thể để lại các di chứng khác nhau như:
– Các biến chứng mắt: viêm kết mạc, viêm giác mạc, loét giác mạc, lộn mí. Các biến chứng này có thể phòng tránh bằng nhỏ mắt bảo vệ, đeo kính, khâu sụn mí hoàn toàn hay một phần.
– Đồng vận: biểu hiện co cơ không tự chủ phối hợp với các hoạt động tự chủ như mép bị kéo khi nhắm mắt. Thất bại trong điều trị, phục hồi chức năng có thể giảm bớt khó chịu này.
– Co thắt nửa mặt sau liệt mặt: biến chứng này gặp ở các thể nặng do tổn thương thân thần kinh với phân bố lại thần kinh một phần.
– Hội chứng nước mắt cá sấu: hiếm gặp, biểu hiện chảy nước mắt khi ăn.
6. PHÒNG BỆNH
Nguyên tắc chung cho điều trị liệt mặt, dù do nguyên nhân nào là phải:
– Theo dõi mắt: đôi khi cần phải tiến hành tạm thời khâu đóng mi một phần.
– Lý liệu pháp thích ứng: ở giai đoạn đầu để tránh teo cơ và ở giai đoạn di chứng trong trường hợp co thắt nặng.
NGHE KÉM Ở TRẺ EM
Mất thính lực có thể đem lại những hậu quả nặng nề cho trẻ, trước hết là đối với việc tập nói và phát triển ngôn ngữ, tiếp đến là làm thay đổi tính nết của trẻ…
Mất thính lực càng nặng và xảy ra càng sớm thì hậu quả càng nghiêm trọng. Các hậu quả sẽ được giảm nhẹ rất nhiều nếu điếc được phát hiện sớm và có các biện pháp hỗ trợ, giáo dục phục hồi chức năng cần thiết.
1. CÁC CHỈ ĐỊNH CẦN KIỂM TRA THÍNH LỰC CHO TRẺ EM
Có hàng loạt các yếu tố nguy cơ của mất thính lực ở trẻ em, do đó, có hàng loạt lý do đặc biệt tại sao cần phải tầm soát hay kiểm tra sức nghe của trẻ. Các chỉ định chung đối với việc đánh giá sức nghe bao gồm:
– Chậm nói.
– Viêm tai thường xuyên hoặc tái phát.
– Trong gia đình có người khiếm thính (mất thính lực có thể do di truyền).
– Bị các hội chứng được biết đến có liên quan với mất thính lực (ví dụ, hội chứng Down, hội chứng Alport, và hội chứng Crouzon).
– Các bệnh truyền nhiễm gây ra mất thính lực (viêm màng não, bệnh sởi và nhiễm cytomegalovirus).
– Các thuốc điều trị có thể gây mất thính lực như là một tác dụng phụ, bao gồm một số thuốc kháng sinh và một số chất của hóa trị liệu.
– Học kém.
– Đã được chẩn đoán không có khả năng học tập hoặc những bệnh khác, như tự kỷ hoặc rối loạn phát triển đều khắp.
Ngoài ra, tình trạng mang thai và tình trạng khi sinh có thể liên quan với mất thính lực của trẻ. Nếu có một bệnh sử bao gồm những trường hợp sau đây, trẻ cần phải được đánh giá thính lực.
– Trọng lượng sinh thấp (ít hơn 1kg) và/hoặc sinh non.
– Phải hỗ trợ thông khí (để giúp thở hơn 10 ngày sau khi sinh).
– Điểm số Apgar thấp (số được tính khi sinh phản ánh tình trạng sức khỏe của trẻ sơ sinh).
– Vàng da nặng sau khi sinh.
– Mẹ bị bệnh trong khi mang thai.
– Não úng thủy.
Một số cha mẹ bắt đầu nghi ngờ con của họ không thể nghe bình thường vì đứa trẻ có những lúc không đáp ứng với tên của mình hoặc yêu cầu lặp đi lặp lại thường các từ, cụm từ, hoặc câu. Một dấu hiệu có thể khác nữa là đứa trẻ dường như không chú ý đến âm thanh hay những gì đang được nói.
Trung bình, chỉ có một nửa số trẻ em được chẩn đoán khiếm thính thực sự có một yếu tố nguy cơ được biết đến của mất thính giác. Điều này có nghĩa là nguyên nhân không bao giờ được biết đến chiếm khoảng một nửa số trẻ khiếm thính. Vì lý do này, nhiều bang ở Mỹ đã thực hiện tầm soát khiếm thính chung (universal hearing screen) cho tất cả các trẻ sơ sinh trước khi rời bệnh viện về nhà.
2. CÁC NGHIỆM PHÁP KIỂM TRA THÍNH LỰC CHO TRẺ EM
2.1. Nghiệm pháp kiểm tra thính lực chủ quan
2.1.1. Nghiệm pháp đo thính lực tăng cường hình ảnh
Đối với thử nghiệm này, trẻ ngồi trên đùi của cha, mẹ hay người chăm sóc trẻ ở trung tâm của phòng đo.
Loa ở phía bên phải và bên trái của trẻ. Các loa có đồ chơi (thường được gắn bên trong hộp) treo dưới đáy, có thể cử động khi đang đo. Đứa trẻ sẽ quay có “điều kiện” về bên hướng mà từ đó âm thanh được phát ra. Khi đứa trẻ quay đúng hướng, đồ chơi sẽ được thắp sáng lên và cử động, thu hút sự chú ý và khuyến khích trẻ tiếp tục tham gia vào thử nghiệm. Trẻ em (và người lớn) theo bản năng sẽ quay về phía âm thanh mới lạ mà không cần phải suy nghĩ về những phản ứng, đó là lý do tại sao thử nghiệm này hiệu quả cho trẻ em nhỏ đến 5 tháng tuổi. Phương pháp này cũng có thể được sử dụng với tai nghe chèn nhỏ, cho phép kiểm tra nghe riêng khả năng của mỗi tai. Dưới đây là một sơ đồ bố trí cho thử nghiệm VRA.
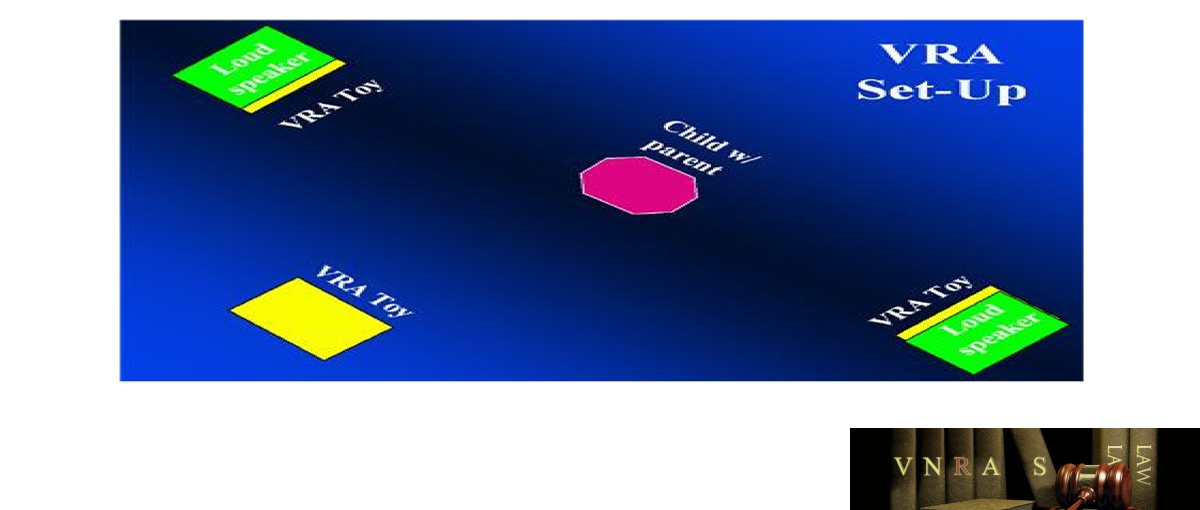
Tuy nhiên, nghiệm pháp VRA có một số hạn chế. Để nghiệm pháp kiểm tra chính xác, trẻ phải tham gia và cần phải hợp tác và có biểu hiện báo nghe. Ngoài ra, nếu chỉ sử dụng các loa để thử nghiệm, kết quả chỉ để dự đoán cho tai “tốt hơn”. Nó không cho biết liệu em bé bị khiếm thính một tai hay cả hai tai, trừ khi sử dụng một thiết bị để cô lập các tai (ví dụ, tai nghe).
2.1.2. Nghiệm pháp đo thính lực – chơi
Ở nghiệm pháp này âm thanh được ghép chung với một đáp ứng hoặc nhiệm vụ cụ thể. Ví dụ, trẻ được dạy để miếng gỗ đồ chơi gần với má của nó. Khi trẻ nghe âm thanh, trẻ đặt miếng gỗ đó vào hộp đồ chơi.
2.1.3. Kiểm tra thính lực bằng lời nói
Kiểm tra nói có thể được hoàn thành bằng cách sử dụng hình ảnh, ví dụ, đứa trẻ chỉ đúng ảnh mà người kiểm tra yêu cầu với giọng nhỏ dần đi. Một lần nữa, ở thử nghiệm này trẻ cần là một người sẵn sàng tham gia. Ưu điểm của nghiệm pháp này là kết quả thu được thường chi tiết như là một thử nghiệm dành cho người lớn.
2.2. Các nghiệm pháp đo thính lực khách quan
2.2.1. Đo nhĩ lượng
Đo nhĩ lượng đồ và phản xạ cơ bàn đạp tạo thành một bộ đo chính được sử dụng trong các cơ sở thính học. Nó rất nhậy trong các trường hợp tổn thương tai giữa, thậm chí ở những người không bị hoặc chỉ giảm thính giác rất ít. Ưu điểm của nó là biện pháp khách quan vì thế có thể sử dụng cho những trường hợp không hợp tác, đặc biệt là đối với trẻ nhỏ.
Nhĩ lượng đồ được thực hiện bằng cách đưa đầu dò vào tai, bịt kín ống tai lại. Áp suất không khí được thay đổi trong ống tai từ dương sang âm, làm cho màng nhĩ chuyển động và sự chuyển động của màng nhĩ được ghi lại. Số lượng và hình dạng của chuyển động có thể loại trừ hoặc chỉ ra các vấn đề khác nhau, như: dịch phía sau màng nhĩ, màng nhĩ bị thủng, hoặc chuỗi xương con màng nhĩ bị cứng (ví dụ, xơ nhĩ = otosclerosis).
Nghiệm pháp này thực hiện nhanh chóng, khách quan và không đau (mặc dù đôi khi đầu dò bịt kín ống tai có thể làm trẻ em khó chịu).
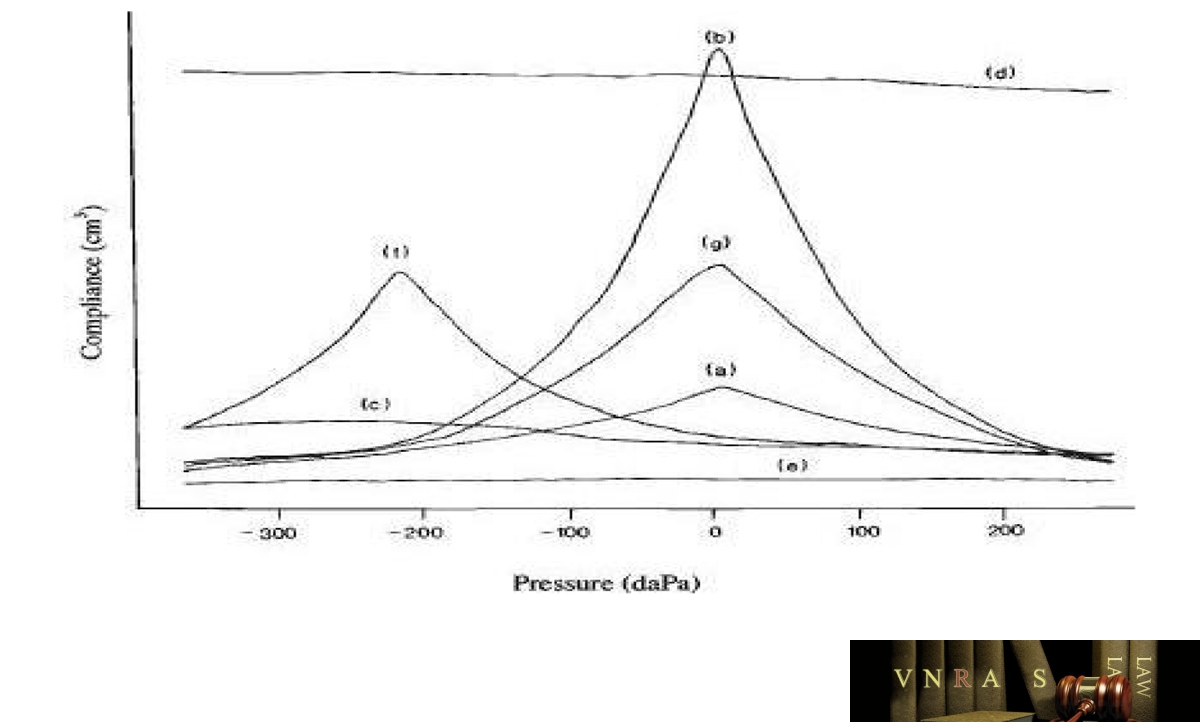
Các nghiên cứu gần đây cho thấy các nhĩ lượng đồ “bình thường” có thể phản ánh sai do các mô mềm trong ống tai, đặc biệt ở trẻ nhỏ hơn 6 tháng tuổi, có thể chuyển động. Vì thế ở trẻ em có thính lực đồ bình thường có thể cho kết quả giảm chuyển động của màng nhĩ. Để giải quyết vấn đề này người ta sử dụng âm tần số cao để đo nhĩ lượng đồ cho trẻ em như âm có tần số 1000 Hz vì nó không bị ảnh hưởng bởi các mô mềm yếu trong ống tai trẻ và cùng lúc vẫn đo được sự chuyển động của màng nhĩ.
2.2.2. Đo phản xạ cơ bàn đạp
Phản xạ âm hay còn gọi là phản xạ cơ bàn đạp, phản xạ cơ tai giữa là một cơ chế bảo vệ tai trước những âm thanh lớn. Phản xạ này có thể làm giảm âm thanh vào tai từ 5 đến 10 dB.
Ngưỡng phản xạ âm: đo tại tần số 500; 1000; 2000 và 4000Hz với mức cường độ từ 70-90 dB SL trên ngưỡng nghe bình thường. Đối với điếc thần kinh giác quan, ngưỡng phản xạ < 60 dB SL chứng tỏ có hồi thính.
Có thể đo phản xạ âm cùng bên hoặc đối bên. Sự hiện diện của phản xạ âm cũng bác bỏ chẩn đoán bệnh lý thần kinh thính giác (auditory neuropathy).
Không phải trẻ em nào cũng có phản xạ cơ bàn đạp, vì thế khi đo không có phản xạ cơ bàn đạp không có nghĩa là em bé đó bị điếc. Nhưng nếu có phản xạ cơ bàn đạp thì chắc chắn sức nghe không xấu hơn mức phản xạ phát ra, đặc biệt phản xạ hiện diện khi đo cùng bên thì chắc chắn không bị điếc dẫn truyền.
2.2.3. Đo âm ốc tai (OAE)
OAE có thể được thực hiện như là một nghiệm pháp bổ sung cho ABR hoặc để tầm soát nghe đầu tiên. Nghiệm pháp OAE đo đáp ứng âm của tai trong (ốc tai). Các phản ứng âm thanh đo được là đáp ứng của tai trong bị thải lại ra tai khi đáp ứng với một kích thích âm thanh. Nghiệm pháp này được thực hiện bằng cách đặt một đầu dò nhỏ có chứa một micro và loa vào tai của trẻ.

Khi đứa trẻ ngồi hoặc nằm yên, các âm thanh được tạo ra trong đầu dò và đáp ứng trở lại từ ốc tai được ghi lại. Sau khi ốc tai xử lý âm thanh, kích thích điện được gửi đến cầu não, nhưng ngoài ra, có một âm thanh phụ và riêng biệt không đi đến dây thần kinh mà trở lại đi vào ống tai của trẻ. “Sản phẩm phụ” này gọi là âm ốc tai. Âm ốc tai sau đó được micro của đầu dò thu lại và hiển thị trên màn hình máy tính. Nếu âm ốc tai hiện diện ở những âm quan trọng cho việc hiểu lời nói, thì đứa trẻ “qua được” (PASS) thử nghiệm tầm soát. Là một nghiệm pháp bổ sung ABR, OAE phục vụ như là một kiểm tra chéo để hoặc xác nhận thính giác bình thường hoặc xác minh vị trí tổn thương cho sự nghe kém do tai trong. OAE chỉ kiểm tra tính toàn vẹn của ốc tai. Đó là lý do tại sao nghiệm pháp OAE thường được kết hợp với ABR hoặc với một nghiệm pháp kiểm tra hành vi có thể đánh giá đáp ứng với âm thanh của một đứa trẻ.
2.2.4. Đo điện thính giác thân não (ABR)
Đáp ứng thính giác thân não, hiện là test chuẩn để tầm soát điếc trẻ sơ sinh, thường là chuẩn vàng để đánh giá việc sử dụng OAE trong khám tầm soát.
ABR là một nghiệm pháp pháp sinh lý của đáp ứng não với âm thanh. Nó kiểm tra tính toàn vẹn của hệ thống nghe từ tai đến cầu não. Nghiệm pháp này thực hiện bằng cách đặt 4-5 điện cực trên đầu của đứa trẻ, sau đó một loạt các âm thanh được phát ra qua tai nghe nhỏ đến trẻ. Thần kinh thính giác nhận được kích thích âm thanh và truyền chúng đến não. Hoạt động điện tạo ra bởi dây thần kinh có thể được ghi lại bởi các điện cực và được trình bày dạng sóng trên màn hình máy tính. Nhà thính học sau đó có thể thử ở các mức độ lớn khác nhau cho mỗi âm thanh và xác định mức độ nhỏ nhất mà tại đó trẻ có thể nghe. Trẻ có thể được kiểm tra bằng cách sử dụng tất cả các âm thanh của một đánh giá nghe thông thường (đánh giá người nghe lớn).
Hạn chế của ABR là đứa trẻ cần yên lặng và nằm yên. Điện thế mà máy tính ghi lại từ thần kinh thính giác là rất nhỏ. Bất kỳ chuyển động cơ bắp nào, bao gồm cả chuyển động nhỏ như chớp mắt, có thể xóa sạch đáp ứng nghe, do vậy, trẻ sơ sinh hoặc trẻ em phải ngủ trong khi thử nghiệm. Trẻ sơ sinh dưới 3 tháng tuổi có thể được thử nghiệm trong giấc ngủ (sleep) tự nhiên. Trẻ lớn hơn 3 tháng thường được dùng thuốc an thần để ngủ khoảng một giờ (dưới sự giám sát của bác sĩ) trong khi thử nghiệm. Thuốc an thần được sử dụng phổ biến nhất là chloral hydrate.

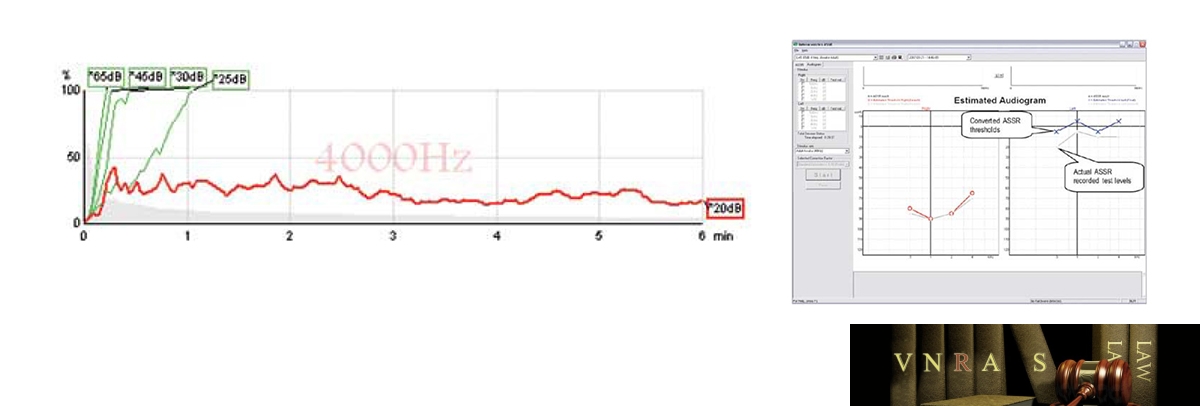
2.2.5. Đo đáp ứng trạng thái ổn định thính giác (ASSR)
Một trong những nghiệm pháp mới đang được sử dụng là đánh giá đáp ứng trạng thái ổn định thính giác. Đây là một nghiệm pháp được sử dụng kết hợp với ABR. Nó được thực hiện trong khi trẻ em đang ngủ, hoặc ngủ do uống thuốc và nó ghi lại đáp ứng từ dây thần kinh thính giác đến cầu não. Máy phát cho loại thử nghiệm này nhìn chung được chấp nhận tương tự như của ABR. Một lợi thế của ASSR là kích thích được sử dụng để kiểm tra thính giác của trẻ tần số cụ thể hơn, cho phép các nhà thính học dự đoán mức độ nghe cho một loạt các âm thanh với độ chính xác tăng lên. Ngoài ra, ASSR làm nhanh hơn và có khả năng kiểm tra ở mức độ âm thanh to hơn so với ABR (do hạn chế về thiết bị của ABR), làm cho phân biệt giữa điếc nặng và sâu rõ ràng hơn. Tuy nhiên, cần lưu ý, là kết quả cho một mất thính lực nhẹ và nghe bình thường không thể phân biệt được, do đó, có khả năng chẩn đoán sai cho các trẻ em bị mất thính giác nhẹ.
2.3. Chọn lựa nghiệm pháp kiểm tra thính lực phù hợp với từng trẻ
Trẻ em ở bất cứ độ tuổi nào cũng có những thử nghiệm kiểm tra nghe thích hợp. Các loại thử nghiệm sử dụng phụ thuộc vào độ tuổi hoặc mức độ phát triển của trẻ. Một số thử nghiệm nghe không yêu cầu có phản ứng hành vi từ đứa trẻ, trong khi các thử nghiệm khác sử dụng các trò chơi lôi kéo sự quan tâm của trẻ. Điều quan trọng là tìm ra đúng phương pháp thử nghiệm cho mỗi đứa trẻ.
2.3.1. Trẻ sơ sinh trẻ, nhỏ chưa biết hợp tác, trẻ chậm phát triển
– Mới sinh đến 5 tháng tuổi: thử phản xạ mi mắt ốc tai, OAE, ABR, ASSR.
– 5 tháng đến 2 tuổi rưỡi: đo nhĩ lượng, phản xạ âm, VRA, OAE, ABR, ASSR.
– Trẻ chậm phát triển: đo nhĩ lượng, phản xạ âm, VRA, OAE, ABR, ASSR.
2.3.2. Trẻ biết hợp tác (thường từ 3 tuổi trở lên)
– 3 đến 5 tuổi: đo thính lực – chơi, đo thính lực lời, đo nhĩ lượng, phản xạ âm, OAE, ABR, ASSR.
– Từ 6, 7 tuổi trở lên hợp tác tốt: có thể thực hiện các nghiệm pháp đo chuẩn như người lớn.
3. XỬ TRÍ NGHE KÉM Ở TRẺ EM
Khi mất thính lực được xác định, việc tìm kiếm kỹ lưỡng nguyên nhân của nó phải được thực hiện.
3.1. Nghe kém do nhiễm trùng tai
Điều trị nhiễm trùng tai. nếu mất thính lực vẫn còn hiện diện sau khi đã điều trị nhiễm trùng cần trợ thính cho bé.
3.2. Nghe kém không do viêm nhiễm nên trợ thính phù hợp theo mức độ khiếm thính và dạng khiếm thính
3.3. Các phương pháp trợ thính cho trẻ
Nên trợ thính sớm ngay sau khi xác định bé bị khiếm thính.
3.3.1. Điếc nhẹ và vừa
Mang máy nghe và học trường thường.
3.3.2. Điếc nặng và sâu
Sau khi chẩn đoán xác định, nên cho bé mang ngay loại máy nghe có mức khuyếch đại và độ rõ lời tốt nhất hiện có trên thị trường khoảng 3 đến 6 tháng đồng thời tham gia chương trình can thiệp sớm gần nhà.
Sau đó đánh giá lại tiến triển về nói và phát triển ngôn ngữ nếu mức phát triển tương đối tốt có khả năng sẽ đuổi kịp hoặc gần kịp các bạn cùng tuổi không bị nghe kém, bé sẽ tiếp tục mang máy nghe và học trường thường.
Nếu đánh giá lại không đạt yêu cầu, tốt nhất nên gửi bé đi đánh giá xem có đủ tiêu chuẩn là ứng cử viên của cấy điện ốc tai không.
Những trường hợp không đủ tiêu chuẩn là ứng cử viên của cấy điện ốc tai, hay kinh phí gia đình không đáp ứng nổi để cấy điện ốc tai sẽ tiếp tục mang máy nghe và học ở trường chuyên biệt dành cho trẻ khiếm thính. Các trường này sẽ rèn luyện cho cả bố mẹ và trẻ để:
– Duy trì việc phát âm của trẻ trong các tháng đầu và phát triển thêm.
– Tập cho trẻ lưu ý, nhận thức thế giới âm thanh, môi trường âm thanh quanh mình.
– Khai thác các khả năng cảm thụ khác thay thế, phụ thêm cho thính giác như thị giác, xúc giác.
– Phát triển nhu cầu giao tiếp của trẻ.
– Luyện khả năng đọc hình miệng.
VIÊM TAI Ứ DỊCH Ở TRẺ EM
Đây là bệnh viêm tai màng nhĩ đóng kín, thường gặp ở trẻ em từ 1-3 tuổi. Bệnh tiến triển âm thầm, ít triệu chứng nên thường không được phát hiện kịp thời, để lại hậu quả xấu về nghe, từ đó ảnh hưởng tới sự phát triển ngôn ngữ cũng như khả năng học tập và phát triển trí tuệ ở trẻ.
1. ĐỊNH NGHĨA
Là tình trạng viêm niêm mạc tai giữa kèm theo sự có mặt của tiết dịch trong hòm tai. Về mặt thời gian có thể xếp thành ba thể: thể cấp tính xẩy ra trong thời gian 3 tuần trở lại; thể bán cấp, bệnh kéo dài từ 3 tuần đến 3 tháng; thể mạn tính khi bệnh kéo dài trên 3 tháng.
2. NGUYÊN NHÂN
– Tắc vòi nhĩ.
Tắc vòi nhĩ dẫn đến mất không khí trong hòm tai do đó áp lực âm tính, vì vậy dịch thấm vô trùng.
– Viêm do vi khuẩn (40% có mặt vi khuẩn trong viêm tai ứ dịch).
Giả thuyết này dựa trên các nghiên cứu có vi khuẩn trong dịch cấy ở hòm tai hoặc tăng cao lượng kháng thể kháng khuẩn Staphylococcus pneumoniae, Hemophylus influenzae và Disphteroides.
– Viêm do virus.
Một số các nghiên cứu ủng hộ giả thuyết do căn nguyên adenovirus: virus giống cúm typ 1,2,3; herpes; adeno-virus; coxsaki b4…
– Viêm do dị ứng.
Các quá trình xẩy ra là:
Phù nề, tăng tiết dịch nhầy, tắc vòi.
Tăng sản và dị sản lớp biểu mô.
Phì đại các tuyến tiết, giãn mạch, tăng sinh tổ chức liên kết.
Đáp ứng miễn dịch có thể hoặc tức thời (typ I) hoặc muộn (typ IV). Đáp ứng miễn dịch tức thời sẽ là tăng kháng thể IgE đặc hiệu trong tai giữa, còn đáp ứng muộn trung gian sẽ là các tế bào đơn nhân. Đáp ứng miễn dịch sẽ được duy trì sau đó bởi sự có mặt của prostaglandin E và F, kinin, các yếu tố thụ cảm thể hóa học, các enzym, các sản phẩm hoạt hóa ở tai giữa.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Dấu hiệu lâm sàng chủ yếu là giảm thính lực tùy theo lứa tuổi mà có biểu hiện khác nhau.
– Ở trẻ nhỏ: việc phát hiện viêm tai thanh dịch khi khám nằm trong bệnh cảnh bị nhiễm trùng đường hô hấp trên là phổ biến nhất. Ngoài ra, còn phát hiện được khi cha mẹ phàn nàn:
+ Trẻ nhỏ không quay đầu về phía có âm thanh.
+ Trẻ đáp ứng chậm hoặc giảm với việc học và phát triển ngôn ngữ.
– Trẻ lớn: nghe ở lớp không rõ hoặc có khó chịu trong tai. Vì vậy, cha mẹ hoặc thầy cô giáo nhận thấy trẻ có những biểu hiện không bình thường khi nghe hoặc viết chính tả nên cho đi khám sức nghe.
Khám soi tai: (phóng đại) điển hình là màng tai có màu hổ phách, có các vân mạch, thường co lõm nhưng đôi khi màng tai lồi phồng. Hình ảnh màng tai rất đa dạng, có thể thấy:
– Màng tai như bình thường hoặc mất bong.
– Hình ảnh mức nước hoặc có bóng khí nước phía sau màng tai.
– Màng tai co lõm nhẹ, mất bóng.
– Các hình ảnh khác có thể gặp:
– Màng tai co lõm với cán xương búa ngắn lại, mấu ngắn nhô ra.
– Màu trắng sữa ở phần dưới với một vài vân mạch.
– Hiếm hơn: màu xám xanh của màng tai.
– Màu trắng phấn với một vài nốt trắng.
– Thay đổi hoặc mất tam giác sáng.
– Khi khám thấy giảm hoặc mất di động màng tai với speculum SIEGLE.
Khám vòm họng: kiểm tra VA viêm, quá phát.
Khám mũi xoang: kiểm tra thấy tồn tại một ổ viêm tiềm tàng.
3.1.2. Cận lâm sàng
– Đo nhĩ lượng: (tiêu chuẩn chính để chẩn đoán) nhĩ đồ có dạng C hoặc B (theo phân loại của Jerger).
– Đo thính lực: điếc dẫn truyền thường tới 20-40dB.
3.2. Chẩn đoán phân biệt
Trước một màng tai nguyên vẹn và gần như bình thường cần phân biệt với:
Các bệnh viêm tai màng nhĩ đóng kín khác.
Dị dạng, không phát triển ở tai.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Cần phân biệt các căn nguyên của viêm tai thanh dịch: thứ phát sau rối loạn chức năng vòi hoặc tắc vòi nhĩ; do yếu tố miễn dịch và nhiễm trùng đóng vai trò chủ yếu; do nguyên nhân chảy vòi nhĩ có rối loạn vận mạch, phù nề niêm mạc, tràn dịch và tắc vòi.
Điều trị toàn diện, kết hợp: toàn thân, tại chỗ.
Điều trị nội khoa ưu tiên trước, nếu thất bại mới điều trị ngoại khoa.

– Điều trị cụ thể.
– Điều trị nội khoa.
4.2. Điều trị toàn thân
– Kháng sinh 7-10 ngày như Ampicillin, Cephalosporin, Macrolide. Tránh các kháng sinh độc với tai.
– Kháng viêm: corticoid 5mg/kg/ngày trong 2-5 ngày.
– Chống phù nề, tiêu dịch nhầy: Maxilase, Rhinathiol, Mucomys, …
– Điều trị cơ địa: giảm mẫn cảm đặc hiệu, kháng histamin.
4.3. Điều trị tại chỗ
– Làm thông thoáng đường thở trên: vệ sinh mũi hàng ngày bằng rửa mũi, xịt nước muối biển (Sterimar), thuốc co mạch (Otrivil, Coldi B).
– Làm các nghiệm pháp Valsalva mỗi ngày hoặc thông vòi nhĩ mỗi tuần có hiệu quả trong trường hợp viêm tai giữa tiết dịch ít.
– Điều trị phẫu thuật.
– Chích rạch màng nhĩ.
– Đặt thông khí qua màng nhĩ.
– Nạo VA.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Khỏi bệnh
Viêm tai thanh dịch có thể tự khỏi trong vòng 10-20 ngày hoặc sau khi được điều trị đúng. Sức nghe được phục hồi.
5.2. Tái phát viêm
Mặc dù đã được điều trị đúng nhưng viêm tai thanh dịch vẫn tái phát.
5.3. Nhiễm trùng
Viêm tai thanh dịch có thể bội nhiễm và chích rạch màng tai có dịch mủ nhầy chảy ra. Khi dịch chảy ra, sức nghe được cải thiện nhưng khi màng tai kín lại, sức nghe lại giảm. Viêm tai thanh dịch sẽ trở thành viêm tai mủ nhầy mạn tính gây thủng màng tai và chảy dịch kéo dài.
5.4. Tình trạng xơ dính trong hòm tai
Hình thành túi co lõm màng tai theo các mức độ. Chuỗi xương con bị xơ dính làm giảm sự di động của màng tai và chuỗi xương con, đôi khi chuỗi xương con bị gián đoạn do tiêu xương thường xảy ra ở cành dài xương đe.
5.5. Xơ nhĩ
Màng tai hình thành những mảng trắng ở lớp liên kết.
5.6. Cholesteatome
Sự tạo thành túi co lõm đặc biệt ở màng chùng sẽ hình thành theo cơ chế bệnh sinh của cholesteatoma.
5.7. Một dạng đặc biệt là màng tai xanh
Căn nguyên bệnh sinh có thể là:
Hình thành u hạt chứa cholesterin và cặn lắng có sắc tố sắt tạo nên màu của màng tai.
Dịch ứ trong tai giữa có màu socola.
6. PHÒNG BỆNH
Giữ ấm cho trẻ, không để trẻ bị viêm đường hô hấp trên kéo dài. Vệ sinh mũi họng và làm thông thoáng mũi khi trẻ bị những đợt viêm mũi họng cấp.
Nếu trẻ bị VA hay amiđan phì đại gây tắc nghẽn đường hô hấp gây viêm nhiễm tái phát nhiều lần nên nạo VA và cắt amiđan.
Khám tai mũi họng định kỳ cho trẻ từ 6 tháng tuổi trở lên để phát hiện và điều trị sớm viêm tai thanh dịch.
VIÊM TAI GIỮA MẠN TRẺ EM
1. ĐỊNH NGHĨA
Viêm tai giữa (VTG) mạn tính là tình trạng viêm nhiễm mạn tính không chỉ trong khoang tai giữa mà còn lan đến sào bào, thượng nhĩ và xương chũm, thời gian chảy mủ tai đã kéo dài trên 3 tháng.
2. PHÂN LOẠI
Viêm tai giữa mạn tính ở trẻ em thường có hai loại chính là viêm tai giữa tiết nhầy mủ và viêm tai giữa mủ. Trong viêm tai giữa tiết nhầy mủ, bệnh tích khu trú ở niêm mạc, còn trong viêm tai giữa mủ bệnh tích vượt khỏi niêm mạc và làm thương tổn đến xương, loại sau nặng hơn loại trước. Chúng tôi sẽ trình bày hai loại bệnh lý riêng biệt.
3. VIÊM TAI GIỮA TIẾT NHẦY MỦ
3.1. Nguyên nhân
Nguyên nhân của viêm tai giữa tiết nhầy mủ là do mũi, do xoang, do vòm mũi họng (VA), ngoài ra bệnh tích ở niêm mạc sào bào, niêm mạc thượng nhĩ hay làm cho chảy tai kéo dài. Bệnh tích khu trú ở vòi Eustache, ở hòm nhĩ, ở sào bào.
3.2. Chẩn đoán
3.2.1. Chẩn đoán xác định
3.2.1.1. Lâm sàng
Các triệu chứng chức năng rất nghèo nàn: bệnh nhân không đau tai, không ù tai, không chóng mặt, thính lực gần như bình thường. Bệnh nhân chỉ có chảy tai: dịch chảy khá nhiều, và tăng lên mỗi khi bệnh nhân bị viêm mũi, sổ mũi. Chất dịch chảy ra màu vàng nhạt hoặc trong, đặc quánh, kéo dài thành sợi, không tan trong nước, không thối, giống như tiết nhầy ở mũi.
Lỗ thủng ở góc tư dưới trước của màng nhĩ, hình quả trứng, có khi lên đến rốn cán búa. Bờ của lỗ thủng nhẵn, thành sẹo hoặc có một viền đỏ bao quanh. Lỗ thủng bao giờ cũng dừng lại cách khung nhĩ độ 1mm. Phần còn lại của màng nhĩ màu xám nhạt, mỏng, không bị viêm.
3.2.1.2. Cận lâm sàng
Đo thính lực cho thấy tai bị điếc nhẹ theo kiểu dẫn truyền. Mức độ điếc thay đổi tùy theo tình trạng của vòi Eustache; khi nào vòi không viêm thì bệnh nhân nghe rõ, khi nào vòi xuất tiết và tắc thì bệnh nhân nghe kém. X quang cho thấy xương chũm kém thông bào nhưng không có hình ảnh viêm xương.
3.2.1.3. Thể lâm sàng
– Viêm tai giữa mạn tính màng nhĩ đóng kín:
Hay gặp ở trẻ nhỏ, mỗi lần thay đổi thời tiết, mỗi lần bị sổ mũi, bị viêm V.A thì em bé bị chảy tai. Mỗi lần bị chảy tai, bệnh nhân có những triệu chứng như là viêm tai cấp: sốt, quấy khóc, bỏ ăn, tiêu chảy… Mỗi đợt chảy tai kéo dài độ vài tuần, sau đó tai khô trong một vài tháng rồi chảy trở lại, càng ngày thời gian tai khô càng ngắn.
Trong đợt chảy tai màng nhĩ bị thủng giống như trong viêm tai cấp, ngoài đợt chảy tai thì màng nhĩ đóng kín nhưng không hoàn toàn bình thường: màng nhĩ dày, đục, mất tam giác sáng. Thính lực giảm, nhưng vì bệnh nhân còn bé nên khó đánh giá được.
Nguyên nhân của bệnh là sự phù nề và quá sản của niêm mạc thượng nhĩ. Niêm mạc dày gấp ba bốn chục lần so với niêm mạc bình thường, do đó sự dẫn lưu của sào bào bị đình trệ và dễ đưa đến viêm sào bào. Phẫu thuật mở sào bào không giải quyết được bệnh. Sau khi mổ bệnh nhân vẫn tiếp tục chảy tai từng đợt. Chỉ có phẫu thuật mở thượng nhĩ hoặc mở sào bào – thượng nhĩ mới giải quyết được bệnh.
– Viêm tai keo (glue ear):
Cũng là một loại viêm tai màng nhĩ đóng kín mà chất tiết dịch trong hòm nhĩ đặc như là keo. Triệu chứng chính là điếc, màng nhĩ đục và xanh. Cần đặt ống thông hòm nhĩ (Diabolo).
3.2.2. Chẩn đoán phân biệt
– Bệnh viêm tai khô do thể tạng: trong bệnh này màng nhĩ hoàn toàn bình thường và vòi Eustache không bị tắc.
– Sẹo xơ do viêm tai mủ: có những biến dạng của màng nhĩ rõ rệt lỗ thủng và sẹo mỏng, mảng vôi hóa…
3.3. Điều trị
3.3.1. Nguyên tắc điều trị
Cần điều trị phối hợp săn sóc tại chỗ và điều trị nguyên nhân. Trong trường hợp cần thiết phẫu thuật mở thượng nhĩ để dẫn lưu.
3.3.2. Sơ đồ/Phác đồ điều trị
– Điều trị tại chỗ: làm thuốc tai.
– Điều trị bệnh lý mũi họng kèm theo.
– Phẫu thuật khi bệnh lý kéo dài, đối với trẻ em nên mổ sớm phòng ngừa giảm thính lực.
3.3.3. Điều trị cụ thể
– Điều trị cục bộ:
Hút rửa tai khi có mủ và dùng một số thuốc nhỏ tai, giữ tai khô.
Phương pháp kể trên cho kết quả tốt nhưng không bền. Sau một thời gian ổn định tai sẽ chảy trở lại, do đó phải củng cố kết quả bằng cách điều trị nguyên nhân.
– Điều trị nguyên nhân:
+ Nguyên nhân của bệnh là ở mũi và ở vòm mũi họng. Ở mũi chúng ta phải giải quyết viêm mũi xoang, quá phát cuốn mũi…
+ Nạo V.A.
– Điều trị bằng phẫu thuật:
Ở trẻ em nhỏ bị viêm tai tiết nhầy mủ kéo dài, nhất là sau khi đã điều trị bằng những phương pháp kể trên nhưng không có kết quả, nên làm phẫu thuật mở thượng nhĩ dẫn lưu.
3.4. Tiên lượng và biến chứng
Tiên lượng bệnh tương đối tốt, bệnh diễn biến từng đợt và kéo dài nhiều năm. Có những đợt mủ chảy trong xen kẽ những đợt mủ đục, xen kẽ với những thời gian tai khô hẳn.
Bệnh này không gây ra biến chứng đáng kể, thỉnh thoảng có thể gặp viêm da ống tai ngoài do mủ ứ đọng. Nếu bệnh kéo dài năm, mười năm, niêm mạc hòm nhĩ sẽ bị xơ hóa và có sẹo chằng chịt, làm giảm thính lực.
4. VIÊM TAI GIỮA MẠN TÍNH MỦ
4.1. Nguyên nhân
Viêm tai giữa mạn tính mủ có thể do viêm tai giữa mủ cấp tính chuyển thành. Bệnh trở thành mạn tính là vì không được điều trị hoặc có điều trị nhưng không đúng cách. Bệnh cũng có thể trở thành mạn tính vì có hoại tử xương ngay trong giai đoạn viêm tai cấp tính thí dụ như trong viêm tai do sởi, cúm, bạch hầu… Bệnh cũng có thể biến thành mạn tính vì sức đề kháng của bệnh nhân giảm sút như trong trường hợp lao, tiểu đường.
Viêm tai giữa mủ có thể mạn tính ngay từ lúc đầu: bệnh không đi qua giai đoạn cấp tính. Bệnh nhân không hề đau tai hoặc sốt, không hề có triệu chứng toàn thân. Mức độ mãnh độc của vi trùng, tình trạng thông bào của xương chũm và sức đề kháng của cơ thể đóng vai trò quan trọng trong thể bệnh này.
4.2. Chẩn đoán
4.2.1. Chẩn đoán xác định: dựa vào
4.2.1.1. Lâm sàng
* Triệu chứng chức năng:
– Chảy mủ: Là triệu chứng quan trọng nhất. Mủ có đặc điểm:
+ Mủ đặc sánh hoặc loãng có vón cục.
+ Màu vàng hoặc xám san, có khi lẫn máu.
+ Thối khẳm, chùi hết mủ vẫn còn mùi thối (bệnh tích xương).
+ Khối lượng có thể nhiều hoặc ít và thay đổi tùy từng thời gian, khối lượng mủ không nói lên mức độ nặng nhẹ của bệnh.
+ Trong mủ có nhiều loại vi trùng sinh mủ cùng chung sống với nhau, có khi người ta thấy cả vi trùng yếm khí.
– Nghe kém:
+ Thính lực có thể bị giảm nhiều hay ít tùy theo vị trí của bệnh tích: nghe kém chút ít trong trường hợp thủng màng Shrapnell, nghe kém nhiều nếu là thủng ở phần sau trên. Nghe kém ngày càng tăng khi bệnh kéo dài. Lúc đầu nghe kém theo kiểu dẫn truyền (tai giữa) về sau nghe kém hỗn hợp (có sự tham gia của tai trong), nghe kém thường có kèm theo ù tai.
– Đau:
Viêm tai giữa mạn tính thường không đau. Bệnh nhân chỉ có cảm giác nặng hoặc váng đầu. Nhưng nếu mủ tích lại hoặc viêm trở thành bộc phát hồi viêm thì bệnh nhân sẽ kêu đau. Triệu chứng đau nhức ở đây có giá trị báo hiệu đáng lưu ý, nhất là khi có cả chóng mặt và mất thăng bằng.
* Triệu chứng thực thể:
Triệu chứng thực thể giúp chúng ta chẩn đoán bệnh và đặt ra hướng điều trị.
– Mủ có hai đặc điểm đáng lưu ý:
+ Mủ tan trong nước và lắng xuống đáy cốc sau vài ba phút, khác hẳn với tiết nhầy, chất này không tan trong nước.
+ Trong mủ thường có những mảnh óng ánh giống như xà cừ, nổi trên mặt nước, đây là đặc điểm của cholesteatoma. Cholesteatoma là một khối mềm và trắng giống như bã đậu gồm có những tế bào biểu mô lẫn với chất mỡ và cholesterin. Khối u này được bao phủ bên ngoài bởi một cái khuôn gồm có tổ chức biểu mô lát dính sát vào lớp tổ chức liên kết mỏng chứa đựng men collagenase có khả năng làm tiêu xương. Cholesteatoma sẽ ngày càng to dần và có khả năng ăn mòn xương chung quanh.
– Lỗ thủng:
+ Nếu là lỗ thủng rộng thì có thể thấy dễ dàng sau khi rửa tai, những lỗ thủng nhỏ có vảy khô che phủ thường khó thấy, nhất là lỗ thủng ở vùng Shrapnell hoặc ở góc sau trên, chúng ta phải rửa sạch vảy và nhìn bằng kính hiển vi mới thấy được.
+ Lỗ thủng thật rộng cũng có khi rất khó nhìn thấy vì niêm mạc của thành trong (đáy hòm nhĩ) quá sản và thoát vị qua lỗ thủng, che kín lỗ thủng. Những lỗ thủng ở màng Shrapnell, ở giữa, ở sau cũng không hiếm. Lỗ thủng có thể nhỏ bằng đầu kim hoặc chiếm toàn bộ màng nhĩ.
+ Bờ của lỗ thủng rõ rệt, có khi đã thành sẹo và hay ngoạm vào khung nhĩ, qua lỗ thủng đôi khi có thể thấy cholesteatoma trắng mấp mé trong hòm nhĩ. Có khi polyp to che lấp cả ống tai và làm cho mủ không thoát ra được, phải cắt polyp mới đánh giá được màng nhĩ.
4.2.1.2. Cận lâm sàng
– X quang:
+ Tư thế Schuller cho thấy nhiều hình ảnh khác nhau tùy theo trường hợp: Trong viêm tai giữa mạn tính đơn thuần, xương chũm có vẻ bình thường hoặc xốp, kém thông bào, trong viêm tai xương chũm mạn tính xương chũm xơ kém thông bào, vách của các tế bào bị mờ, cholesteatoma làm nở rộng hình ảnh sào bào, những hiện tượng này nói lên bệnh tích ở tai giữa vượt ra ngoài ranh giới hòm nhĩ.
+ Tư thế Chaussée III cho thấy bệnh tích ở tai giữa như: viêm tiểu cốt, viêm sào đạo, viêm thượng nhĩ, có thể thấy lỗ dò ở ống bán khuyên ngoài…
– Hình ảnh nội soi:
– Thường sử dụng ống nội soi 4 mm; 0 độ sẽ cho hình ảnh rõ nhất. Tuy nhiên ở trẻ em, thường phải dùng ống nội soi 2,7 mm do ống tai ngoài nhỏ. Đôi khi việc sử dụng ống nội soi 30 độ cũng giúp ích trong việc đánh giá các ngóc ngách trong hòm nhĩ mà kính hiển vi không thấy được.
– Thính lực đồ: Thường là nghe kém dẫn truyền độ II tới độ III tùy thuộc thời gian diễn tiến bệnh và tùy thuộc bệnh tích nhiều hay ít.
– CT Scan: Chỉ định khi nghi ngờ có biến chứng.
4.2.2. Chẩn đoán phân biệt
– Viêm tai do lao: trong bệnh này màng nhĩ thủng nhiều lỗ, vết thủng nhợt nhạt, xương bị hà trắng và bị mục từng khối, dây thần kinh VII thường bị liệt. Toàn thể trạng không tốt, nhiều khi có thương tổn lao ở phổi, nếu có nghi ngờ do lao phải làm sinh thiết.
– Viêm tai cấp tính: có thể nhầm những đợt hồi viêm do bội nhiễm với viêm tai cấp tính, dựa vào những triệu chứng sau đây để loại bệnh viêm tai cấp tính: bệnh nhân có tiền sử viêm tai từ lâu, lỗ thủng rộng sát khung xương, có polyp, có cholesteatoma. X quang sẽ giúp chúng ta phân biệt trong trường hợp nhập nhằng; trong viêm mạn tính, bệnh tích xương khá rõ rệt như xương đặc, kém thông bào, vách tế bào bị phá hủy, hang rỗng, cholesteatoma; trái lại trong viêm cấp toàn bộ xương chũm bị mờ đều, nhưng hiện tượng thông bào vẫn tồn tại các vách ngăn tế bào đều nguyên vẹn.
– Viêm xương chũm: viêm tai giữa mạn tính có mủ thường đi đôi với viêm xương chũm mạn tính, cho nên người ta hay gọi chung là viêm tai xương chũm mạn tính. X quang sẽ giúp chúng ta phân biệt viêm tai với viêm xương chũm. Trong viêm tai bệnh tích khu trú ở thành hòm nhĩ, ở tiểu cốt, ở tường thượng nhĩ (chụp phim theo tư thế Mayer và Chausee III). Trong viêm xương chũm bệnh tích khu trú ở chung quanh sào bào, ở bờ tĩnh mạch bên, ở bờ trên xương đá, ở góc Citelli (tư thế Schuller).
4.3. Điều trị
4.3.1. Nguyên tắc điều trị
Tùy thuộc bệnh tích và tùy thuộc các giai đoạn mà có hướng điều trị bảo tồn hay điều trị phẫu thuật.
4.3.2. Sơ đồ/Phác đồ điều trị
– Điều trị tại chỗ: làm thuốc tai.
– Điều trị bệnh lý mũi xoang, họng kèm theo.
– Phẫu thuật khi bệnh lý kéo dài, đối với trẻ em nên mổ sớm phòng ngừa giảm thính lực, hay khi nghi ngờ biến chứng.
4.3.3. Điều trị cụ thể
* Điều trị bảo tồn: Điều trị bảo tồn được áp dụng trong trường hợp viêm tai giữa mạn tính không kèm viêm xương chũm, không có cholesteatoma, không có biến chứng.
– Dẫn lưu: bảo đảm ống tai thoáng sạch, cắt polyp ống tai nếu có, rửa bằng nước muối hoặc oxy già, sau đó dùng thuốc nhỏ tai.
– Kháng sinh: nói chung các thuốc kháng sinh uống hoặc tiêm đều ít tác dụng đối với viêm tai giữa mủ mạn tính. Điều trị viêm tai giữa mạn tính bằng thuốc thường ít có kết quả vì nó đòi hỏi sự săn sóc hằng ngày do thầy thuốc làm và phải chẩn đoán chính xác bằng X quang (loại ra viêm xương chũm, loại ra cholesteatoma).
* Điều trị bằng phẫu thuật:
– Chỉ định phẫu thuật khi viêm tai giữa có kèm theo viêm xương chũm mạn tính, kèm theo cholesteatoma hoặc có biến chứng, có hồi viêm. Ngoài những chỉ định kinh điển nói trên, hiện nay cũng phẫu thuật viêm tai giữa mạn tính trẻ em không có biến chứng để bảo tồn thính lực.
– Các phẫu thuật được áp dụng:
+ Mở thượng nhĩ: trong viêm thượng nhĩ đơn thuần hoặc viêm tai mủ nhầy kéo dài của trẻ em.
+ Mở sào bào thượng nhĩ: trong viêm tai giữa mạn tính có tổn thương ở sào bào và thượng nhĩ.
+ Khoét rỗng đá chũm bán phần (nạo khoét các tế bào xương chũm, bỏ đầu xương búa, bỏ xương đe nhưng giữ lại màng nhĩ) trong trường hợp có viêm xương chũm, có cholesteatoma ở xương chũm.
+ Khoét rỗng đá chũm toàn phần (nạo khoét các tế bào xương chũm, bỏ toàn bộ xương con để dẫn lưu).
+ Phẫu thuật chỉnh hình tai giữa gồm hai phần: phần thứ nhất lấy bỏ xương viêm, lấy sạch cholesteatoma bằng phẫu thuật mở sào bào thượng nhĩ hoặc khoét rỗng đá chũm, phần thứ hai tái tạo hệ thống dẫn truyền xương con có bít lấp hố mổ chũm hoặc không.
4.4. Tiên lượng và biến chứng
4.4.1. Tiên lượng
* Về mặt chức năng, tiên lượng của viêm tai giữa mạn tính có mủ xấu hơn viêm tai giữa mạn tính tiết nhầy mủ. Bệnh nhân luôn luôn nghe kém và có khả năng điếc nặng, riêng đối với viêm thượng nhĩ, nếu được điều trị tốt, mức độ giảm thính lực sẽ rất ít.
* Về mặt sinh mạng, viêm tai giữa mủ mạn tính có thể đưa đến tử vong do những biến chứng. Những yếu tố làm cho tiên lượng xấu là:
– Lỗ thủng ngoạm vào bờ xương hoặc ở màng Shrapnell.
– Sự có mặt của cholesteatoma.
– Những đợt bội nhiễm bộc phát mà chúng ta quen gọi là những đợt hồi viêm.
4.4.2. Biến chứng
Viêm tai giữa mạn tính có mủ có thể gây ra những biến chứng cục bộ hoặc biến chứng xa.
* Biến chứng cục bộ:
– Viêm xương tường dây thần kinh mặt, tường thượng nhĩ, viêm xương tiểu cốt.
– Cholesteatoma xuất phát từ thượng nhĩ và lan rộng vào sào bào, vào xương chũm.
– Viêm xương chũm cấp tính hoặc mạn tính.
– Sẹo xơ dính trong hòm nhĩ sau khi tai khỏi bệnh.
* Biến chứng ở xa: giống như những biến chứng của viêm xương chũm:
– Biến chứng ở xương: Cốt tủy viêm xương chung quanh tai, cụ thể là ở xương chẩm, hoặc xương đá.
– Biến chứng nội sọ:
+ Áp xe ngoài màng não.
+ Áp xe đại não.
+ Áp xe tiểu não.
+ Viêm tĩnh mạch bên.
+ Viêm mê nhĩ.
+ Viêm màng não.
– Biến chứng thần kinh:
+ Liệt dây thần kinh mặt.
+ Hội chứng Gradenigo (chảy mủ tai, đau nhức nửa bên đầu, liệt dây thần kinh số VI).
4.5. Phòng bệnh
– Ngăn ngừa viêm tai giữa cấp tính biến thành viêm tai giữa mạn tính, phải tích cực điều trị viêm tai giữa cấp tính bằng cách chích rạch màng nhĩ sớm, bảo đảm dẫn lưu tốt, cảnh giác đối với những màng nhĩ đóng kín quá sớm kèm theo giảm thính lực (viêm tai giữa màng nhĩ đóng kín của trẻ em).
– Tránh dùng kháng sinh với liều lượng ít và gián đoạn.
– Phải giải quyết những ổ viêm như viêm mũi, viêm xoang, vẹo vách ngăn, quá phát cuốn mũi, VA, amydan…
– Đề phòng các biến chứng: Viêm tai giữa mạn tính có thể gây ra biến chứng trong khi chảy mủ hoặc khi không chảy mủ. Vì vậy trong khi điều trị bằng thuốc và sau khi tai đã khô phải luôn cảnh giác, nếu thấy bệnh nhân có nhức đầu chóng mặt, đau tai, điếc tăng đột ngột, sốt.
VIÊM TAI GIỮA MẠN TÍNH
1. ĐỊNH NGHĨA
Viêm tai giữa (VTG) mạn tính được định nghĩa là tình trạng viêm niêm mạc tai giữa kéo dài trên 12 tuần, không đáp ứng với điều trị nội khoa, màng nhĩ bị thủng, chảy tai, phù nề niêm mạc trong tai giữa và xương chũm (sào đạo, sào bào, thông bào).
2. NGUYÊN NHÂN
Viêm tai giữa thường được gây ra bởi nhiễm các tác nhân gây bệnh do virus, vi khuẩn hay nấm. Vi khuẩn gây bệnh thường gặp nhất là Streptococcus pneumoniae. Những trường hợp khác bao gồm Pseudomonas aeruginosa, Haemophilus influenzae và Moraxella catarrhalis. Trong số các thanh thiếu niên lớn tuổi hơn và người lớn trẻ tuổi, nguyên nhân phổ biến nhất của bệnh nhiễm trùng tai là Haemophilus influenzae. Các loại virus như virus hợp bào hô hấp (RSV) và những loại gây ra cảm lạnh thông thường cũng có thể dẫn đến viêm tai giữa bằng cách làm tổn hại đến hệ thống phòng thủ bình thường của các tế bào biểu mô đường hô hấp trên.
Viêm tai giữa thường xảy ra ở trẻ em vì vòi nhĩ ngắn, hẹp, và hơi nằm ngang so với người lớn. Vòi nhĩ (Eustachian tube) nối liền tai giữa với vòm họng, nó giúp dẫn lưu dịch tiết trong hòm nhĩ về họng. Nếu vòi nhĩ bị tắc, dịch nhầy bị ứ đọng trong tai giữa và gây nên viêm tai giữa. Do viêm tai giữa cấp không được điều trị và theo dõi tốt. Viêm tai giữa sau các bệnh nhiễm trùng lây: như cúm, sởi. Viêm tai giữa do chấn thương áp lực.
Các yếu tố thuận lợi: Cấu trúc xương chũm loại có thông bào nhiều, độc tố của vi khuẩn nhất là streptococcus hemolytique, pneumococcus mucosus… và thể trạng, cơ địa của bệnh nhân: trẻ em suy dinh dưỡng, người lớn bị suy nhược cơ thể thì sức đề kháng bị giảm, do đó dễ bị viêm tai giữa.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
– Viêm tai giữa mạn tính nhầy: Chảy mủ tai từng đợt, phụ thuộc vào những đợt viêm V.A, mủ chảy ra nhầy, dính, không thối, chưa ảnh hưởng nhiều đến sức nghe.
– Viêm tai giữa mạn tính mủ: Thường chảy mủ tai kéo dài, mủ đặc xanh thối, có thể có cholesteatoma, nghe kém truyền âm ngày càng tăng, có thể đau âm ỉ trong đầu hay nặng đầu phía bên tai bị bệnh.
– Viêm tai giữa mạn tính hồi viêm: Sốt cao và kéo dài, thể trạng nhiễm trùng rõ rệt: ăn ngủ kém, gầy, hốc hác, suy nhược. Đối với trẻ nhỏ có thể có sốt cao, co giật, rối loạn tiêu hóa… Nghe kém tăng lên vì tổn thương cả đường khí và đường xương. Đau tai rất dữ dội, đau thành từng đợt, đau sâu trong tai và lan ra phía sau vùng xương chũm hay lan ra cả vùng thái dương gây nên tình trạng nhức đầu, ù tai và chóng mặt. Trong một vài trường hợp có thể thấy dấu hiệu xuất ngoại mặt trong xương chũm, mặt ngoài xương chũm, sau tai, vùng thái dương – gò má, trong bao cơ ức đòn chũm (thể Bezold)…
3.1.2. Cận lâm sàng
– Khám tai: mủ tai chảy kéo dài, đặc, thối, có thể có tổ chức cholesteatoma (có váng óng ánh như mỡ, thả vào nước không tan). Màng nhĩ có thể bị phồng, xẹp lõm vào trong, bị thủng, bờ lỗ thủng nham nhở, đáy hòm nhĩ bẩn, có thể có polyp ở hòm nhĩ.
– Cấy dịch tai để xác định vi khuẩn gây bệnh và làm kháng sinh đồ.
– Chụp CT Scan đầu hoặc xương chũm để xác định sự nhiễm trùng lan tỏa ra bên ngoài tai giữa.
– Đo thính lực để đánh giá sức nghe.
3.2. Chẩn đoán phân biệt
– Nhọt hay viêm ống tai ngoài (không có tiền sử chảy mủ tai, kéo vành tai, ấn bình tai đau, phim Schuller bình thường).
– Viêm tấy hạch hoặc tổ chức liên kết sau tai (không có tiền sử chảy mủ tai, không nghe kém, dấu hiệu Jacques (-), phim Schuller bình thường).
– Phản ứng xương chũm do viêm tai giữa cấp tính (mủ không thối, không nghe kém nhiều, X quang tai bình thường).
– Viêm tai giữa sau lao phổi (hỏi tiền sử và chụp X quang phổi…).
– Viêm tai giữa do xoắn khuẩn bệnh giang mai (hỏi tiền sử bệnh và làm các xét nghiệm chuyên biệt…).
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Mục đích là để kiểm soát sự nhiễm trùng và loại bỏ dịch tiết ứ đọng trong tai giữa (nhầy, mủ…) và phẫu thuật để phục hồi chức năng nghe.
– Không nên dùng kháng sinh không đúng vì sẽ làm lu mờ triệu chứng, khó chẩn đoán, hoặc chuyển thể cấp tính thành mạn tính, làm bệnh kéo dài khó phát hiện và dễ gây biến chứng.
– Nếu không có chuyên khoa, nên đề xuất chuyển bệnh nhân đến cơ sở tai mũi họng để được điều trị triệt để.
– Cần thuyết phục gia đình và bệnh nhân tuân theo phác đồ điều trị của bác sĩ chuyên khoa tai mũi họng.
4.2. Điều trị nội khoa
– Làm thuốc tai để loại bỏ dịch tiết nhiễm trùng trong tai. Có thể dùng nước muối sinh lý hoặc nước oxy già 6-10 đơn vị nhỏ vào tai, hút rửa và sau đó lau khô.
– Nhỏ tai bằng dung dịch kháng sinh như: Neomycin, Polymyxin, Chloromycetin hoặc Gentamycin. Có thể phối hợp với steroids để có tác dụng kháng viêm. Nhỏ tai 2-4 lần/ngày. Dung dịch acid acetic 1,5% có thể được dùng nếu nhiễm vi khuẩn Pseudomonas.
– Kháng sinh đường toàn thân được sử dụng trong các đợt cấp của VTG mạn tính nhưng phải rất hạn chế.
– Điều trị các bệnh ở mũi, họng đi kèm với bệnh VTG.
– Trong thời gian điều trị khuyên bệnh nhân cố gắng tránh nước vào tai như: bơi lội, gội đầu v. v…
4.3. Điều trị ngoại khoa
– Khi phát hiện bệnh nhân có Polyp hòm nhĩ thò ra ở ống tai, hoặc mô hạt thì phải được phẫu thuật cắt bỏ thì việc nhỏ thuốc vào tai mới có hiệu quả. Tuy nhiên phải cẩn thận khi cắt bỏ vì những khối polyp này có thể mọc ra từ niêm mạc xương bàn đạp, dây thần kinh số VII, hoặc ống bán khuyên ngang, và như vậy có thể dẫn tới tai biến liệt mặt hoặc viêm mê nhĩ sau mổ.
– Phẫu thuật phục hồi: vá màng nhĩ đơn thuần và mở sào bào thượng nhĩ, có hoặc không có vá màng nhĩ.
– Phẫu thuật tiệt căn xương chũm với hai phương pháp: giữ nguyên thành sau ống tai (canal wall up) và hạ thấp thành sau ống tai (canal wall down).
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
– VTG mạn tính nhầy mủ tiên lượng thường tốt, ít gây các biến chứng nguy hiểm.
– VTG mạn tính mủ ít khi bệnh tự khỏi, thường kéo dài gây giảm sức nghe và có thể gây các biến chứng nặng và nguy hiểm tính mạng.
5.2. Biến chứng
– Viêm xương chũm.
– Lỗ thủng màng nhĩ không lành.
– Tạo nên khối cholesteatoma trong tai giữa.
– Xơ hóa màng nhĩ và niêm mạc tai giữa (tympanoslerosis).
– Chuỗi xương con bị phá hủy và dẫn đến điếc truyền âm.
– Liệt mặt do tổn thương dây thần kinh số VII.
– Áp xe ngoài màng cứng hoặc áp xe não.
– Tổn thương hệ thống tiền đình gây chóng mặt.
– Ở trẻ em, chậm phát triển ngôn ngữ và tiếng nói nếu bị cả hai tai.
6. PHÒNG BỆNH
– Phải tích cực điều trị các nguyên nhân gây viêm tai giữa cấp như viêm mũi họng, viêm VA, sâu răng…
– Khi đã bị viêm tai giữa cấp thì phải được điều trị và theo dõi chu đáo
– Nếu đã bị viêm tai giữa mạn tính thì phải chẩn đoán sớm để điều trị, theo dõi và phát hiện kịp thời các biến chứng để giải quyết.
– Tuyên truyền vấn đề phòng bệnh viêm tai giữa trong cộng đồng.
BỆNH MÉNIÈRE
1. ĐỊNH NGHĨA
Hội chứng Ménière hay bệnh Ménière bao gồm ba triệu chứng chính: chóng mặt, điếc và ù tai có nguyên nhân từ sự rối loạn tai trong. Bệnh thường gặp ở người trên 40 tuổi, nữ nhiều hơn nam.
2. NGUYÊN NHÂN
– Giả thuyết: Năm 1871 Knappin đưa ra giả thuyết: sự giãn ra của mê đạo màng.
Cơ chế bệnh sinh:
– Bất thường về giải phẫu.
– Di truyền gen trội.
– Miễn dịch.
– Rối loạn chuyển hóa kali.
– Rối loạn vận mạch (Migraine).
– Herpes simples virus typ I, II, Epstein barr virus.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Bệnh nhân mô tả cơn điển hình với tai, điếc hoặc ù đặc một tai. Thông thường cơn chóng mặt kéo dài từ 15 phút đến vài giờ và giảm từ từ. Buồn nôn thường xảy ra khi chóng mặt đến mức cao nhất và nó làm giảm chóng mặt. Những triệu chứng này thường gây nhầm lẫn với chứng ăn không tiêu.
3.1.2. Cận lâm sàng
Thính lực đồ bộc lộ điếc do thần kinh cảm giác tần số thấp ở tai phải, điển hình trong bệnh Ménière bên phải.
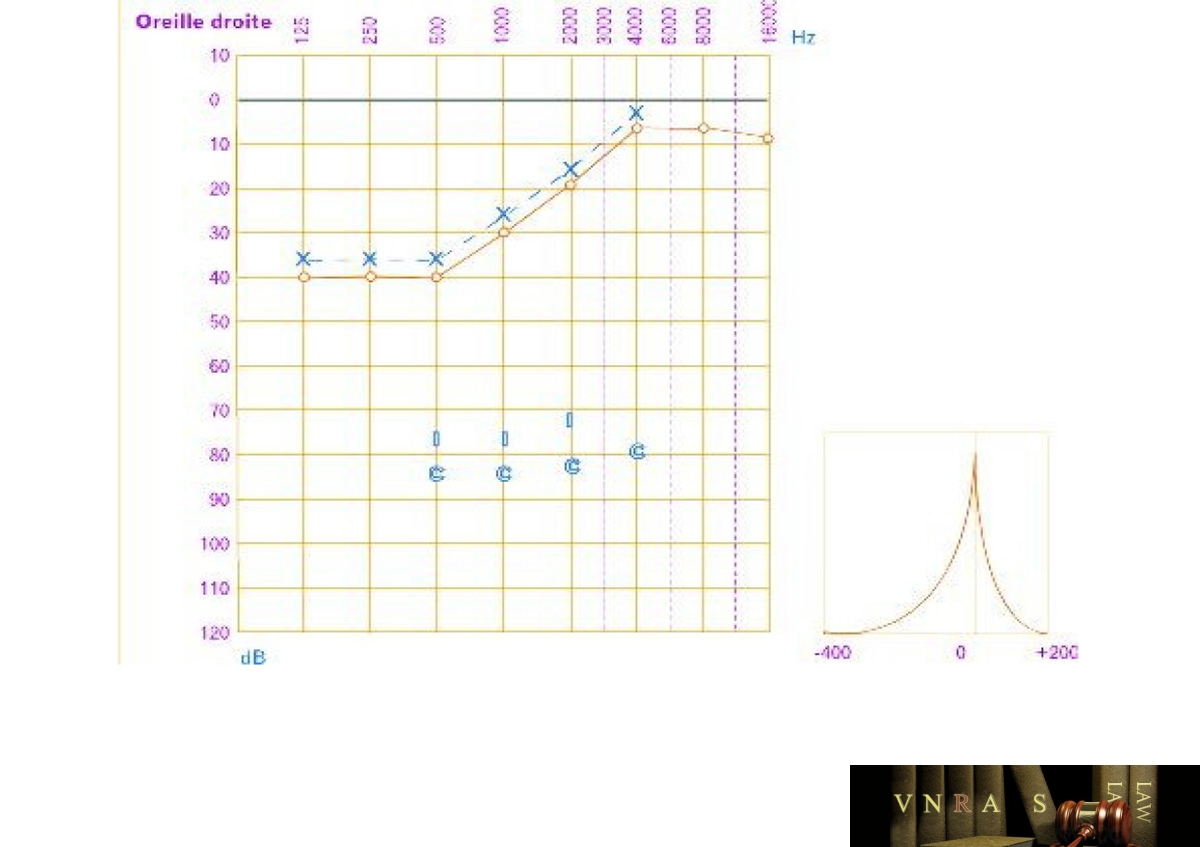
Điện thính giác thân não – auditory brain stem response (ABR) để khảo sát đường dẫn truyền của dây thần kinh thính giác từ ốc tai lên não.
CT hoặc MRI xương đá để loại trừ u dây thần kinh thính giác vì bệnh lý này có những triệu chứng tương tự như bệnh Méniere.
3.1.3. Tiêu chuẩn chẩn đoán
Năm 1972, Hiệp hội tai mũi họng và đầu mặt cổ Hoa Kỳ đã đưa ra tiêu chuẩn để chẩn đoán bệnh.
– Điếc tiếp nhận tiến triển hoặc dao động.
– Chóng mặt từng cơn kéo dài từ 20 phút đến 24 giờ nhưng không mất ý thức và có xuất hiện động mắt.
– Ù tai thường ở một bên.
– Cơn chóng mặt có lúc thoái triển, có lúc bùng phát.
3.2. Chẩn đoán phân biệt
– U dây thần kinh VIII.
– Migraine.
– Viêm dây thần kinh tiền đình.
– Cơn chóng mặt kịch phát lành tính (BPPV).
– Suy động mạch thân nền.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Điều trị nội khoa bao gồm điều trị cơn cấp và điều trị phòng ngừa. Nếu bệnh Meniere thứ phát thì phải điều trị nguyên nhân. Vestibulosuppressants (Betaserc, Meclizine) thường làm giảm triệu chứng, nhưng chỉ làm giảm triệu chứng chóng mặt do ức chế sự đáp ứng của não đối với tiền đình.
4.1.1. Đối với cơn cấp
| ĐIỀU TRỊ NỘI KHOA ĐỐI VỚI CƠN CẤP |
|||
| Sedative | Anticholinergie | Antiemetic | |
| Promethazine (phenergan) | + + + | + + + | + + |
| Diphenhydramine (Benadryl) | + + + | + + + | + + |
| Dimenhydrinate (Gravol) | + + + | + + | + + + |
| Hyoscine (Scopolamine) | + + | + + + | + + + |
| Prochlorperazine (Stemetil) | + + | + | + + + |
| Meclizine (Bonamine) | + | + | + + + |
4.1.2. Điều trị căn bản
* Chế độ ăn ít muối và dùng thuốc lợi tiểu.
* Các thuốc:
– Lợi tiểu: Acetazolamide 250mg/ngày (chia làm 3 lần).
– Chống chóng mặt: Acetyl Leucine 500mg 3-6 viên/ngày.
– Điều hòa tiền đình: Bétahistine 16mg x 3 lần/ngày.
– Dãn mạch: Trimétazidine 20mg 1viên x3 lần/ngày.
* Tiêm gentamicin xuyên màng nhĩ:
– Cơ chế: gây độc cho tiền đình.
– Liều lượng: 0,6ml gentamycin 40mg/ ml (12mg – 24mg).
– Tiêm mỗi tuần cho đến khi triệu chứng chóng mặt giảm.
* Tiêm corticoid xuyên màng nhĩ:
– Cơ chế: giảm viêm và kiểm soát yếu tố tự miễn.
– Liều lượng: 0,25mg/ ml mỗi 2 ngày trong 3 tháng.
* Đeo máy chống tiếng ù tai.
4.2. Điều trị ngoại khoa
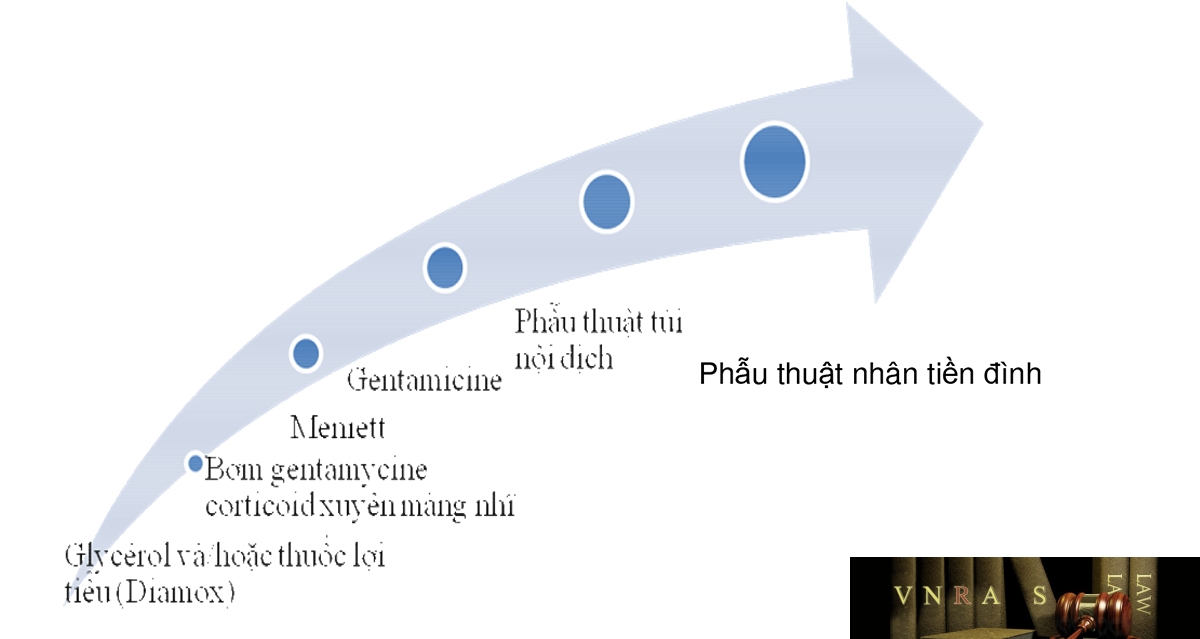
4.2.1. Mở túi nội dịch
Để giảm áp hiện tượng sũng nước mê nhĩ. Phẫu thuật này không cải thiện được sức nghe mà chỉ làm giàm bớt triệu chứng ù tai và làm giảm cảm giác đầy tai.
4.2.2. Cắt dây thần kinh tiền đình chọn lọc (Selective vestibular neurectomy)
Làm giảm triệu chứng chóng mặt nhưng không cải thiện sức nghe.
4.2.3. Hủy tiền đình (Labryrinthectomy) và cắt dây VIII
Sẽ làm giảm tần suất chóng mặt nhưng lại hy sinh sức nghe, cho nên phẫu thuật này chỉ áp dụng trong những trường hợp bệnh nhân nghe rất kém.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Bệnh Ménière thường xảy ra ở một bên tai nhưng khoảng 17% – 75% tiến triển ở cả hai tai. Bệnh Ménière thể nặng làm ảnh hưởng đến chất lượng sống. Cơn chóng mặt của bệnh Méniere làm gia tăng nguy cơ:
– Té ngã.
– Tai nạn khi lái xe.
– Lo âu, trầm cảm (Depression or anxiety in dealing with the disease).
– Giảm thính lực càng lúc càng nặng.
6. PHÒNG BỆNH
– Thực hiện chế độ ăn kiêng ít muối, dùng thuốc lợi tiểu có thể làm giảm tần suất chóng mặt.
– Khi cơn chóng mặt xảy ra nên nằm ở phòng yên tĩnh và nhắm mắt lại.
– Thuốc giảm chóng mặt và buồn nôn có thể làm giảm các triệu chứng.
– Tránh dùng các chất kích thích như cà phê, thuốc lá, bia và rượu.
– Tránh mất ngủ và có chế độ dinh dưỡng thích hợp.
– Tránh mệt mỏi và căng thẳng quá mức.
– Giảm các stress, vì stress có thể làm trầm trọng cảm giác ù tai và chóng mặt.
BỆNH TAI NGOÀI
Tai ngoài bao gồm vành tai và ống tai ngoài, được cấu tạo bởi tổ chức sụn, bọc bên ngoài là lớp tổ chức dưới da mỏng và lớp da. Có hệ thống mạch máu và thần kinh phong phú nên bệnh ở tai ngoài gây đau nhức và ảnh hưởng tới chức năng nghe và thẩm mỹ.
1. DỊ HÌNH BẨM SINH TAI NGOÀI
1.1. Định nghĩa
Là những biểu hiện bất thường bẩm sinh gặp ở vành tai hoặc ống tai ngoài, hai dị hình này thường phối hợp với nhau. Có thể ảnh hưởng tới chức năng nghe và thẩm mỹ.
1.2. Dị hình vành tai
Thường gặp hơn, nói chung ảnh hưởng tới thẩm mỹ, ít hoặc không ảnh hưởng tới chức năng nghe.
1.2.1. Biểu hiện lâm sàng
– Thiếu một phần hay toàn bộ vành tai: có thể gặp ở một bên hay cả hai bên tai. Vành tai hoàn toàn không có hay chỉ có một phần, thường chỉ như một nụ, một cục. Hay gặp kèm theo tịt hoặc chít hẹp ống tai.
– Vành tai to hay nhỏ quá: có thể gặp vành tai to quá (tai voi) hoặc nhỏ quá (tai chuột), nếu chỉ thấy một bên, tai bên kia bình thường, sẽ ảnh hưởng nhiều đến thẩm mỹ.
– Dị hình nắp tai: nắp tai có thể quá to, không có sụn nắp hay có 2 – 3 nắp tai.
– Vành tai vểnh ra trước quá nhiều hay sụn quá mềm làm bẹp xuống, mất các gờ nếp.
1.2.2. Điều trị
Phẫu thuật chỉnh hình để tái tạo lại vành tai.
1.3. Dị hình ống tai
Thường gặp tịt ống tai ngoài hoàn toàn hay một phần làm chít hẹp ống tai. Dị hình ống tai thường gặp kèm với dị hình vành tai, đôi khi có kèm theo dị hình tai giữa.
1.3.1. Biểu hiện lâm sàng
– Tịt hay chít hẹp có thể do đơn thuần hoặc cả sụn, xương ống tai, chỉ ở cửa ống tai hay dọc cả ống tai.
– Tịt hoặc chít ống tai ngoài gây nghe kém dẫn truyền đơn thuần, có thể gây viêm vì chất tiết ở da ống tai không thoát được ra ngoài.
– Cần chụp X quang để xác định tình trạng của tai giữa và hệ thống xương con.
1.3.2. Điều trị
Phẫu thuật tạo hình ống tai ngoài hay lấy bỏ u biểu bì bên trong chỗ hẹp, cần ghép da tốt vì dễ gây sẹo chít hẹp lại.
1.4. Rò bẩm sinh
Thường gặp nhất là rò gờ trước tai hay thường gọi là rò Helix.
– Rò luân nhĩ.
– Rò tai cổ: rò xuất phát từ tai chạy xuống vùng cổ.
1.4.1. Biểu hiện lâm sàng
– Lỗ rò có thể thấy ở một bên hay cả hai bên, ở trên nắp tai, trước gờ rìa tai. Tiếp theo thường là đường rò, nhiều khi ngoằn ngoèo và đi xa, ra sau tai hoặc vào ống tai…
– Do lỗ rò nhỏ, đường rò thường tiết nhầy nên khi bị viêm thường gây sưng tấy vùng trên trước nắp tai, có thể thành áp xe rồi vỡ mủ.
1.4.2. Điều trị
– Nếu rò chưa bị áp xe có thể bơm chất ăn mòn như sút loãng (NaOH 20%), hoặc Betadin vào làm cháy lớp biểu bì để đường rò dính tịt lại.
– Phẫu thuật cắt đường rò: bơm xanh mêthylen vào để theo dõi đường rò, qua đó phẫu thuật lấy bỏ toàn bộ.
– Khi bị áp xe nên chích rạch tháo mủ và dẫn lưu, không nên chích rạch quá rộng vì làm mất đường rò sau khó phẫu thuật lấy hết đường rò.
2. BỆNH VIÊM TAI NGOÀI
2.1. Nhọt ống tai ngoài
2.1.1. Định nghĩa
Là tình trạng viêm nhiễm khu trú ở một vị trí của ống tai ngoài, thường gặp một bên, hay gặp vào mùa hè và do tụ cầu khuẩn.
2.1.2. Nguyên nhân
– Do ngoáy tai bằng vật cứng, bẩn, gây xước da ống tai.
– Do viêm ở nang lông hay tuyến bã.
2.1.3. Chẩn đoán
– Triệu chứng cơ năng:
+ Đau tai là triệu chứng nổi bật, đau ngày càng tăng dữ dội, đau tăng khi nhai, ngáp, đau nhiều về đêm.
+ Nghe kém tiếng trầm, thường kèm theo ù tai.
+ Có thể sưng tấy ở nắp tai hoặc sau tai.
+ Sốt nhẹ hoặc sốt cao khi viêm tấy lan tỏa.
– Triệu chứng thực thể:
+ Ấn nắp tai hoặc kéo vành tai gây đau rõ rệt.
+ Ống tai mới đầu thấy gờ đỏ, chạm vào rất đau. Sau đó to dần và che lấp một phần ống tai, xung quanh tấy đỏ, ở giữa mọng mủ trắng. Nhọt ống tai ngoài có thể tự khỏi nhưng hay tái phát.
2.1.4. Điều trị
– Tại chỗ: chườm nóng giảm đau. Nếu mới tấy đỏ thì chấm Betadin ở đầu nhọt. Khi đã nung mủ trắng thì dùng dao nhọn hay que nhọn chích nhọt, tháo mủ và sát khuẩn.
– Toàn thân: Kết hợp kháng sinh, giảm đau.
2.1.5. Phòng bệnh
– Giữ vệ sinh ống tai, dùng tăm bông sạch lau khô sau khi tắm hoặc bơi.
– Không sử dụng những vật sắc, nhọn ngoáy tai khi ngứa…
2.2. Viêm tấy lan tỏa ống tai ngoài
2.2.1. Định nghĩa
Là tình trạng viêm nhiễm lan tỏa khắp ống tai ngoài, thường gặp do bơi lội, tắm biển…
2.2.2. Nguyên nhân
– Do sang chấn nhỏ ở ống tai ngoài: ngoáy tay, vật cứng khi có nước hay cát vào tai.
– Do dịch hay mủ ở tai giữa bị bít, đọng trong ống tai.
2.2.3. Chẩn đoán
– Lúc đầu ngứa trong ống tai sau trở nên nóng, rát như bỏng, vài ngày sau đau dữ dội.
– Nghe kém và ù tai.
– Kéo vành tai, ấn nắp tai gây đau tăng rõ rệt.
– Da ống tai nề đỏ, sau đó ống tai bị chít hẹp lại do sưng nề và ứ dịch vàng, có thể bong từng đám biểu bì trắng.
– Nếu không được điều trị sẽ thành mủ, da bị hoại tử gây sẹo chít hẹp hay sùi lấp ống tai ngoài.
2.2.4. Điều trị
– Chườm nóng ngoài tai hoặc chiếu tia hồng ngoại, làm giảm đau tại chỗ, đặt bấc thấm Glyxerin borate 2% hoặc thuốc mỡ kháng sinh vào ống tai ngoài.
– Kháng sinh toàn thân.
– Chống viêm, giảm đau.
2.3. Viêm sụn vành tai
2.3.1. Định nghĩa
Là tình trạng ứ thanh dịch giữa sụn và màng sụn hoặc viêm sụn hoại tử, nếu không được điều trị kịp thời sẽ để lại di chứng ảnh hưởng tới thẩm mỹ và chức năng của vành tai.
2.3.2. Nguyên nhân
Có thể do tụ máu, dịch vành tai, nhưng thường do nhiễm tụ cầu, sau sang chấn (gãi gây xước) hay sau chấn thương (đụng, dập).
2.3.3. Chẩn đoán
– Ban đầu chỉ thấy ngứa rát, hơi đau nơi bị xây xát (thường ở phần trên vành tai) sau đó có biểu hiện nóng, sưng, đỏ.
– Khi viêm tấy thành mủ đau tăng rõ, sưng ngày càng tăng, sờ nóng, làm mất các nếp sụn ở vành tai.
– Viêm sụn hoại tử: đau dữ dội, sưng tấy căng mọng lan rộng cả một phần của vành tai làm mất các hố và nếp của vành tai, cả mặt trước lẫn mặt sau vành tai.
– Nếu không được xử trí tốt sụn bị hoại tử, sưng tấy hóa mủ và vỡ mủ làm cho vành tai bị co rúm ảnh hưởng nhiều đến thẩm mỹ.
2.3.4. Điều trị
– Toàn thân: tùy theo mức độ và toàn trạng của bệnh nhân để sử dụng kháng sinh. Đối với viêm sụn hoại tử cần dùng kháng sinh phối hợp và liều cao, lưu ý cho kháng sinh chống vi khuẩn kỵ khí.
– Tại chỗ:
+ Khi mới viêm tấy da vành tai, chiếu tia hồng ngoại, chườm nóng, sát khuẩn vết xước bằng Betadin.
+ Để chống viêm, hoại tử sụn có thể chấm nitrat bạc, acid boric, đặt bấc tẩm Betadin hay kháng sinh tại chỗ.
+ Cần theo dõi sát diễn biến của bệnh, dùng kháng sinh đầy đủ, tránh hoại tử sụn gây hẹp co rúm vành tai.
+ Khi đã viêm mủ, hoại tử sụn: phải trích rạch rộng tháo mủ, nạo bỏ hết các mảnh sụn hoại tử và tạo hình da vành tai.
2.4. Chàm ống tai (Eczema): thường gặp ở trẻ nhỏ.
2.4.1. Nguyên nhân
– Do mủ, thường mủ nhầy, chảy thường xuyên hay ứ đọng mủ lâu. Chàm từ ống tai lan ra vành tai.
– Do thể địa dị ứng, chàm có thể từ đầu, cổ lan đến vành tai và ống tai ngoài.
2.4.2. Chẩn đoán
– Da vùng tai ngoài ngứa, mẩn đỏ, mọc các mụn phỏng nhỏ chứa dịch nhầy trong. Các mụn phỏng vỡ thành các vẩy màu nâu, mỏng phủ lên trên.
– Nếu chàm khô: da ngứa, mẩm đỏ, dày lên, cũng có những mảnh biểu bì nhỏ đục hoặc xám nổi thành vảy dễ bong ra.
– Do ngứa nên trẻ thường hay gãi gây xây xước dễ bị nhiễm khuẩn tạo thành chàm nhiễm khuẩn với những mụn loét nhỏ, nóng, có mủ, trên bề mặt có vẩy nâu cứng có thể gây viêm tấy rộng cả tổ chức dưới da vùng sau tai, thái dương.
2.4.3. Điều trị
– Tại chỗ:
+ Lau sạch mủ ở ống tai nếu có.
+ Rắc bột oxyt kẽm hoặc bôi thuốc mỡ oxyt kẽm.
+ Nếu nhiều dịch ướt, bôi bằng dung dịch nitrat bạc 5%.
+ Nếu có nhiễm khuẩn thành mủ bôi xanh mêthylen.
+ Bôi mỡ corticoid.
– Toàn thân: tăng cường sức đề kháng, dinh dưỡng tốt, chống dị ứng.
2.5. Phòng bệnh
– Không sử dụng vật sắc nhọn, chưa được sát khuẩn ngoáy ống tai ngoài.
– Khi có dị vật trong ống tai hoặc ráy tai phải đến cơ cở y tế để lấy và vệ sinh.
– Không tự động xử trí những vết trầy xước xảy ra trên bề mặt da vành tai.
VIÊM TAI GIỮA MẠN TÍNH CÓ CHOLESTEATOMA
1. ĐỊNH NGHĨA
– Viêm tai giữa (VTG) mạn tính có cholesteatoma là VTG mạn tính trong hòm tai có biểu mô Malpighi sừng hóa. Tổ chức này có thể ở dạng túi nang ranh giới rõ hoặc phân nhánh từ thông bào này sang thông bào khác trong xương đá.
– Loại tổn thương này còn khá phổ biến, có thể gặp ở mọi lứa tuổi, bệnh nhân thường đến bệnh viện vì triệu chứng chảy mủ tai kéo dài.
– VTG mạn tính có cholesteatoma là loại bệnh tích đặc biệt cần phải lưu ý đến vì:
+ Có đặc tính phát triển, ăn mòn, phá hủy các thành phần của tai giữa và các cấu trúc lân cận nhanh và mạnh nên làm suy giảm sức nghe rõ rệt và dễ đưa tới biến chứng.
+ Đặc biệt ở nước ta gặp với tỷ lệ cao trong các trường hợp VTG mạn tính.
2. NGUYÊN NHÂN
– Đa số các nhà nghiên cứu thừa nhận thuyết hình thành khối cholesteatoma là do quá trình dị nhập của lớp biểu bì ống tai và màng nhĩ vào trong hòm tai qua lỗ thủng hay túi co kéo hình thành trong quá trình viêm tai.
– Khối cholesteatoma phát triển như một khối u bọc, bên ngoài là một lớp màng với túi biểu mô có khả năng chế tiết các men gây ra hiện tượng ăn mòn và phá hủy xương xung quanh và một lớp màng đáy có màu sáng óng ánh. Bên trong là một khối mềm, trắng như bã đậu bao gồm các tế bào biểu mô lẫn với các tế bào mỡ và các tinh thể cholesterin.
– Ban đầu khối cholesteatoma thường có kích thước nhỏ, có hình ảnh u bọc như đã được mô tả ở phần trên. Khi phát triển, khối này vỡ ra dưới áp lực của các thành phần bên trong và bị nhiễm trùng khiến có biểu hiện xuất tiết ra ngoài chất bẩn lổn nhổn như chất bã đậu và có mùi thối khẳm.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
Dựa vào triệu chứng lâm sàng và cận lâm sàng
3.1.1. Lâm sàng
a. Toàn thân
– Thường không có gì thay đổi, có thể thỉnh thoảng nhức đầu.
– Nếu có đợt hồi viêm thì có hội chứng nhiễm trùng: sốt cao, môi khô, lưỡi bẩn…
b. Cơ năng
– Đau tai:
+ Trong VTGMT có cholesteatoma thường không có đau tai, bệnh nhân chỉ có cảm giác nặng hay váng đầu.
+ Nếu mủ tích lại ở giai đoạn hồi viêm: bệnh nhân có nhức đầu.
+ Triệu chứng đau nhức có giá trị báo hiệu nhất là khi có kèm theo chóng mặt, mất thăng bằng
– Nghe kém:
+ Là triệu chứng luôn luôn có.
+ Rõ rệt cả trong trường hợp lỗ thủng nhỏ.
+ Ngày càng tăng khi bệnh kéo dài.
+ Lúc đầu nghe kém dẫn truyền sau nghe kém hỗn hợp.
+ Thường kèm theo ù tai.
– Chảy mủ tai:
+ Có thể chảy nhiều hoặc ít nhưng bao giờ cũng có mùi thối khẳn.
c. Thực thể
– Có trường hợp không có phản ứng đau vùng chũm
– Khám tai:
– Mủ tai:
+ Mủ thối khẳn
+ Lổn nhổn, trắng như bã đậu
+ Có các mảnh trắng, sáng óng ánh như xà cừ, khi thả vào nước không tan, nổi váng óng ánh như váng mỡ, thả vào dung dịch aldehyt acetic sẽ biến thành màu san.
– Soi tai:
Lỗ thủng màng tai:
+ Thủng góc sau trên hoặc lỗ thủng nhỏ ở màng chùng, tường thượng nhĩ và thành sau ống tai xương có thể bị ăn mòn, bộc lộ đầu xương búa, xương đe, khớp đe đạp, xương bàn đạp. Miệng lỗ thủng thường có biểu bì ứ đọng, lấy sạch biểu bì thấy niêm mạc đáy nhĩ viêm sùi tạo nụ hạt. Đôi khi có polyp ở thượng nhĩ hoặc góc sau trên che khuất lỗ thủng.
+ Thủng rộng ở màng căng hoặc toàn bộ.
• Bờ lỗ thủng sát khung xương, nham nhở.
• Đáy có lớp màng trắng óng ánh.
• Niêm mạc hòm nhĩ dày sùi thành tổ chức hạt, có mủ.
+ Tìm dấu hiệu rò mê nhĩ: gây áp lực ở ống tai ngoài gây chóng mặt hoặc động mắt.
3.1.2. Cận lâm sàng
a. Chụp cắt lớp vi tính xương thái dương
– Tư thế CORONAL: đánh giá tổn thương từ trước ra sau.
– Tư thế AXIAL: đánh giá tổn thương từ trên xuống dưới.
* Phim CT Scaner:
+ Hình ảnh mất tường thượng nhĩ, sào bào mở rộng trong chứa đầy tổ chức viêm, tổn thương cống Fallope, ống bán khuyên, trần sào bào, tiêu hủy xương con.
b. Đo thính lực:dẫn truyền: Weber nghiêng về bên bệnh, Rinne (-)
– Đo thính lực đơn âm tại ngưỡng thấy nghe kém dẫn truyền nặng hoặc hỗn hợp thiên về dẫn truyền (đường khí mất 40 – 50 dB, ngưỡng nghe đường xương giảm ở các tần số cao)
Trong một số trường hợp, mặc dù có gián đoạn xương con, thính lực không giảm nhiều do tổ chức cholestearoma tạo cầu nối để đảm bảo sự liên tục của chuỗi xương con.
c. Soi mảnh biểu bì nhuộm Procarmin dưới kính hiển vi: phát hiện cấu trúc màng mái.
d. Phản ứng hóa học với Aldehyt acetic: chuyển màu xanh.
3.2. Chẩn đoán phân biệt
3.2.1. Thể kinh điển
– Người lớn: quá trình viêm kéo dài, xương đặc ngà, khối cholesteatoma.
– Trẻ em: Khối cholesteatoma lan nhanh vì xương chũm đang trong giai đoạn phát triển (choles thể way-off).
3.2.2. Thể khu trú
– Cholesteatoma khu trú ở thượng nhĩ.
– Cholesteatoma khu trú ở thượng nhĩ – nhĩ.
3.2.3. Thể theo tính chất của cholesteatoma
– Cholesteatoma ướt:
+ Thường gặp nhất, hay gây hồi viêm.
+ Khối cholesteatoma ăn thông với ổ viêm xương có mủ, vỏ bọc ngoài bị vỡ, mùi rất thối.
– Cholesteatoma khô:
+ Thường khu trú ở thượng nhĩ, lỗ thủng màng chùng, chảy mủ tai ít.
+ Khối cholesteatoma ăn thông với bên ngoài qua lỗ thủng màng nhĩ, vỏ bao ngoài còn nguyên vẹn trừ phần gần lỗ thủng.
3.2.4. Thể hiếm gặp
– Cholesteatoma ống tai ngoài.
– Cholesteatoma nguyên phát.
– Cholesteatoma iatrogen.
4. ĐIỀU TRỊ
Cholesteatoma phá hủy xương nhanh và mạnh, dễ đưa đến các biến chứng, giảm sức nghe rõ rệt, nên việc điều trị ngoại khoa là chính, điều trị nội khoa là hỗ trợ.
Tất cả các bệnh nhân có viêm tai giữa mạn tính có cholesteatoma đều phải được thăm khám thường xuyên và lâu dài.
4.1. Phẫu thuật
* Mục đích:
– Lấy sạch bệnh tích.
– Giữ khô hốc mổ.
– Bảo tồn tối đa các cấu trúc tham gia hệ truyền âm của tai.
– Ngăn ngừa và điều trị các biến chứng nếu có.
– Phòng tái phát.
Việc lựa chọn loại phẫu thuật nào phụ thuộc rất nhiều yếu tố: vị trí, tính chất, độ lan tràn của bệnh tích, tình trạng thính lực, khả năng theo dõi bệnh nhân sau mổ, kinh nghiệm của phẫu thuật viên, độ tuổi của bệnh nhân.
* Phương pháp:
– Phẫu thuật kín: giữ lại thành sau ống tai xương.
– Phẫu thuật hở: phá thành sau ống tai xương.
Cách phân loại khác:
+ Khoét rỗng đá chũm toàn phần.
+ Khoét rỗng đá chũm bán phần.
+ Phẫu thuật tiệt căn xương chũm cải biên:
+ Phẫu thuật tiệt căn xương chũm: khối Cholesteatoma lớn, lan rộng trên xương chũm quá thông bào.
Tiêu chuẩn hốc mổ tiệt căn:
– Hạ thấp tường dây VII đảm bảo đáy sào bào cao hơn sàn ống tai.
– Chỉnh hình cửa tai đủ rộng đảm bảo tỉ lệ Va/S.
– Đảm bảo chức năng vòi tai, lót hốc mổ bằng cân cơ tránh chảy dịch về sau.
– Thu hẹp diện tích hốc mổ (do lớp biểu mô phát triển nhanh hơn tổ chức dưới niêm mạc, mạch máu phát triển không đủ để nuôi dưỡng lớp biểu mô dẫn đến hoại tử, bong lớp biểu mô).
Trường hợp cholesteatoma túi khu trú ở thượng nhĩ hoặc lan vào sào đạo nhưng chưa vào sào bào hoặc xuống trung nhĩ có thể nội soi bóc cCholesteatoma.
Bên cạnh các phẫu thuật trên có thể kết hợp chỉnh hình tai giữa tái tạo màng tai hoặc chuỗi xương con một thì hoặc hai thì.
4.2. Điều trị nội khoa
– Làm thuốc tai hàng ngày.
– Kháng sinh toàn thân.
– Cung cấp đủ dinh dưỡng.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng: dựa vào:
– V: Cholesteatoma khu trú ở thượng nhĩ nguy hiểm hơn.
– Tính chất cholesteatoma: thể ướt lan nhanh hơn, nguy hiểm hơn thể khô.
5.2. Tiến triển
– Bệnh không thể tự khỏi, nếu không xử trí kịp thời có thể gây biến chứng nguy hiểm.
5.3. Biến chứng
– Hồi viêm: thường xuất hiện, là bước đệm để phát sinh các biến chứng nặng nề khác.
– Nội sọ: viêm màng não, áp xe não.
– Thần kinh: viêm mê nhĩ, liệt mặt.
– Xương: viêm xương đá, cốt tủy viêm xương kế cận.
– Xuất ngoại.
ĐIẾC ĐỘT NGỘT
1. ĐỊNH NGHĨA
Điếc đột ngột thường được hiểu là một bệnh cảnh điếc thần kinh giác quan xảy ra một cách đột ngột trên những bệnh nhân không có tiền sử suy giảm sức nghe.
Điếc đột ngột là một cấp cứu tai mũi họng. Bệnh có thể diễn biến trong vòng vài giờ đến vài ngày. Mức độ điếc và tính chất rất khác nhau, điếc có thể xẩy ra một bên tai hoặc cả hai tai, mức độ từ nghe kém nhẹ đến điếc nặng hoàn toàn trên ít nhất ba tần số liên tiếp. Tiến triển đôi khi có thể trở lại bình thường hoặc gần bình thường, nhưng hầu hết là điếc không hồi phục nếu không được điều trị kịp thời.
2. NGUYÊN NHÂN SINH BỆNH
Một số nguyên nhân hay các yếu tố thuận lợi như: đái tháo đường, bệnh tim mạch, nghiện rượu, tình trạng mệt mỏi, stress, mang thai… Một số nguyên nhân được biết đến là:
– Nguyên nhân do siêu vi trùng: virus gây quai bị, zona, sởi, cúm.
Tình trạng nhiễm khuẩn đường thở trên cấp tính, có đến 25 % người bệnh có thể bị điếc đột ngột, nguyên nhân có thể là do viêm nhiễm mê nhĩ – nội dịch do virus.
– Do tiếng ồn: điếc gây ra do tiếp xúc với tiếng ồn trong một thời gian dài thì diễn ra từ từ, bệnh nhân khó nhận biết, bệnh nhân sẽ nghe kém dần dần. Điếc đột ngột do tiếng ồn là điếc xẩy ra ngay lập tức sau khi nghe tiếng ồn, một âm thanh quá to trong một khoảnh khắc hoặc một khoảng thời gian nhất định.
– Sự thay đổi áp lực đột ngột có thể gây rách màng Reissner và gây ra điếc tức thì.
– U dây VIII: khoảng từ 1-15% bệnh nhân bị u dây VIII có triệu chứng đầu tiên là điếc đột ngột.
– Rò ngoại dịch: các tác nhân gây dò ngoại dịch như chấn thương khí áp, chấn thương ốc tai… có thể dẫn đến điếc đột ngột.
– Các nguyên nhân mạch máu: co thắt mạch máu, huyết khối, xuất huyết tai trong, quá kết dính, lắng cặn…
– Điếc tự miễn: điếc tiếp nhận không đối xứng ở hai tai, khởi phát và diễn biến xấu đi trong vòng vài tuần, có thể kèm theo liệt mặt ngoại biên, xét nghiệm miễn dịch và chẩn đoán điếc tự miễn dịch.
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng
– Nghe kém: nghe kém có thể xẩy ra đột ngột, tức thì, hoặc diễn biến trong vòng một giờ, một ngày hoặc vài ngày. Nghe kém cả hai tai thường được phát hiện ngay nhưng điếc một bên tai thường gặp hơn, những bệnh nhân này thường đến khá muộn, chỉ được phát hiện tình cờ…
– Ù tai: 70 – 90 % bệnh nhân điếc đột ngột có kèm theo ù tai, như ve kêu, như tiếng xay lúa hoặc như còi tàu, nhiều khi ù tai là triệu chứng đầu tiên làm bệnh nhân khó chịu và phát hiện ra điếc. Ù tai có thể kéo dài trong vòng một tháng, tuy nhiên ở một số bệnh nhân ù tai tồn tại lâu dài, kể cả khi sức nghe đã được hồi phục.
– Chóng mặt: 20 – 40% có biểu hiện chóng mặt, 10 % có biểu hiện chóng mặt thoáng qua, chếnh choáng. Chóng mặt có thể từ 4 – 7 ngày, cá biệt có thể kéo dài vài tuần. Nôn và buồn nôn cũng thường xẩy ra nếu chóng mặt nặng.
– Các triệu chứng khác: cảm giác nặng đầu, không phải là cơn đau rõ rệt. Sốt thường gặp ở bệnh nhân bị cảm cúm, viêm đường thở trên cấp tính…
3.2. Cận lâm sàng
– Thính lực đồ: đo thính lực đồ đơn âm phát hiện điếc với nhiều mức độ khác nhau, các dạng điếc khác nhau, các tác giả thường phân làm bốn loại như sau:
– Nghe kém tần số thấp là chính: thính lực đồ có dạng đi lên, tiến triển và tiên lượng thường tốt.
– Nghe kém đều cả tần số thấp và cao, thính lực đồ có dạng nằm ngang, tiến triển và tiên lượng không tốt bằng typ 1.
– Nghe kém tần số cao là chính: thính lực đồ có dạng đi xuống, tiến triển và tiên lượng không tốt lắm.
– Điếc hoàn toàn hay điếc sâu: thường tiên lượng xấu, loại này nếu không điều trị kịp thời thì không có xu hướng tự khỏi.
– Thăm khám tiền đình.
– Đo chức năng vòi nhĩ: loại trừ viêm tai tiết dịch, đánh giá sự biến đổi áp lực dịch tai trong.
– X quang: chụp CT scan, MRI tìm các bệnh lý của xương chũm, các khối u dây VIII, dây VII, u góc cầu tiểu não…
– Các thăm khám tổng thể: mạch, huyết áp, mắt, chuyên khoa tim mạch, nội tiết, các xét nghiệm cholesterol, lipid toàn phần, nghiên cứu về đông máu…
4. PHÁC ĐỒ ĐIỀU TRỊ
Điều trị: tùy theo nguyên nhân. Trước hết xác định vị trí tổn thương là ốc tai hay sau ốc tai bằng cách đo ABR.
Điều trị theo nguyên nhân:
– Nguyên nhân co thắt mạch máu.
– Nguyên nhân tăng áp lực nội dịch tai trong.
– Nguyên nhân dò dịch mê đạo.
Phác đồ điều trị: điếc đột ngột ở người trưởng thành, chưa rõ nguyên nhân (không có tiền sử cao huyết áp, tiểu đường, u dây thần kinh…), điều trị từ 7-10 ngày.
– Nhóm chống co thắt vi mạch: piracetam truyền tĩnh mạch:
+ Piracetam 1g x 3-4 ống.
+ Ringer lactat hoặc Gluco 5% 500ml truyền tĩnh mạch chậm 40 giọt/phút.
– Thuốc tăng cường tuần hoàn não: Tanakan.
– Nhóm corticoid: Solumedrol 40mg x 1 lọ tiêm tĩnh mạch.
– Nhóm chống dị ứng, kháng histamine:
+ Betaserc 24mg x 2 viên uống sáng/chiều.
+ Telfast 180mg x 1 viên uống sau ăn.
– Vitamin nhóm B: Vitamin 3B x 2 viên uống sáng, chiều.
– Tăng oxy: Tanakan x 4 viên uống sáng, chiều.
– Kháng sinh và thuốc chống viêm nếu cần.
– Hạn chế vận động.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Điếc đột ngột thực sự là một cấp cứu tai mũi họng, việc chẩn đoán và điều trị sớm có một tầm quan trọng đặc biệt, sức nghe có thể hồi phục hoàn toàn nếu được điều trị kịp thời, nếu để muộn thì để lại di chứng điếc vĩnh viễn.
Tiên lượng phụ thuộc các yếu tố sau:
– Bệnh nhân được chẩn đoán và điều trị sớm dưới 7 ngày nhiều khả năng hồi phục hoàn toàn.
– Bệnh nhân kèm theo các bệnh lý nội khoa kết hợp như cao huyết áp, tiểu đường…, việc kiểm soát tốt các bệnh lý này có vai trò rất quan trọng. Bệnh nhân bị điếc đột ngột do siêu vi trùng như sau cúm, sốt cao kèm theo chóng mặt, sau quai bị…. tiên lượng thường khó hồi phục.
VỠ XƯƠNG ĐÁ
1. MỞ ĐẦU
Định nghĩa
Vỡ xương đá là một bệnh thường gặp liên quan đến hoạt động của con người như tai nạn giao thông, tai nạn thể thao… Mức độ trầm trọng của vỡ xương đá bao gồm các biến chứng tai và nguy cơ viêm màng não nặng do thông thương khoang dưới nhện với bên ngoài.
Phân loại đường vỡ: Tên gọi là Temporal bone fracture
– Đường vỡ ngoài: qua xương chũm có ba đường vỡ chéo, vỡ ngang, vỡ dọc.
– Đường vỡ trong: qua xương đá.
Vỡ xương đá thuộc vào các đường vỡ nền sọ nên triệu chứng của vỡ xương đá rất phong phú bao gồm các dấu hiệu não – màng não chung đối với các đường vỡ nền sọ và các dấu hiệu đặc hiệu khác về tổn thương các thành phần giác quan và thần kinh trong xương đá.
Do vậy, trên lâm sàng người ta phân thành hai giai đoạn:
– Giai đoạn đầu hay giai đoạn phẫu thuật thần kinh: thăm khám và đánh giá ban đầu tình trạng thần kinh của bệnh nhân để tìm các biến chứng đòi hỏi phải phẫu thuật cấp cứu như tụ máu màng não. Tuy nhiên cũng phải phát hiện liệt mặt để tiến hành phẫu thuật thăm dò dây thần kinh sau khi bệnh nhân hết hôn mê.
– Giai đoạn sau hay giai đoạn của tai mũi họng: tiến hành thăm khám toàn bộ chức năng về thần kinh tai trước các triệu chứng điếc, chóng mặt, liệt mặt thứ phát, chảy tai hay đau tai.
Đối với các đường vỡ xương đá, các nhà lâm sàng nên lưu ý:
– Các đường vỡ vi thể của mê nhĩ có thể gây viêm màng não mủ, sau tai nạn nhiều năm.
– Đường nứt của thành mê nhĩ hay ở đế bàn đạp có thể gây rò ngoại dịch với các triệu chứng ốc tai tiền đình đôi khi không rõ ràng.
– Không có sự tương xứng giữa mức độ thương tổn và các di chứng tai như đường vỡ xương đá rất lớn có thể không để lại di chứng gì, ngược lại có thể có di chứng tai rất nặng sau chấn thương sọ không có vỡ xương đá.
2. NGUYÊN NHÂN
– Tai nạn giao thông, đặc biệt xe máy là nguyên nhân thường gặp nhất, chiếm 2/3 các trường hợp.
– Tai nạn lao động do ngã hay đập đầu vào tường hay máy.
– Tai nạn thể thao.
– Tai nạn của người đi bộ thường gặp ở trẻ em và người già.
– Hiếm gặp hơn, do đánh nhau bằng các vật cứng hay do hỏa khí gây các đường vỡ phức tạp.
Khoảng ½ các trường hợp vỡ sọ là vỡ nền sọ và trong đó có khoảng 50% có tổn thương xương thái dương (tức là khoảng 22% của vỡ sọ). Vỡ có thể hai bên chiếm 12 % các trường hợp.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Vỡ xương đá là một chấn thương sọ do cú tác động rất mạnh. Trong tình trạng này, trước tiên phải thăm khám phát hiện các chấn thương sọ não ảnh hưởng đến tiên lượng sống, sau khi bệnh nhân thoát mê, đánh giá những rối loại chức năng để có hướng xử trí các di chứng.
* Giai đoạn đầu: phát hiện các dấu hiệu não, màng não, chảy máu ồ ạt do tổn thương mạch lớn… để loại trừ các nguy cơ ảnh hưởng đến tính mạng.
* Giai đoạn sau: với các triệu chứng đa dạng.
– Đau tai biểu hiện tổn thương tai giữa và thủng màng nhĩ phối hợp. Soi tai có thể loại trừ chảy máu tai xuất phát từ ống tai ngoài.
– Chảy máu tai: máu đỏ tươi hay đọng ở ống tai ngoài.
– Chảy dịch não tủy: những ngày đầu chảy dịch lẫn máu, các ngày sau chảy dịch trong. Chảy dịch não tủy không chỉ là dấu hiệu vỡ xương đá mà còn biểu hiện tổn thương màng não. Dịch này thường tự ngừng sau vài ngày, nếu chảy kéo dài đòi hỏi phải phẫu thuật bịt lấp khe hở màng não.
– Chóng mặt: có thể dữ dội kèm theo mất thăng bằng, với động mắt tự phát. Nó biểu hiện có tổn thương mê nhĩ hay chấn động mê nhĩ.
– Ù tai: chiếm trên 60% các trường hợp vỡ xương đá và có xu hướng giảm dần trong khoảng 45% các trường hợp.
– Liệt mặt: là dấu hiệu vỡ xương đá rõ rệt. Liệt mặt đôi khi khó phát hiện ngay sau khi chấn thương do mặt bệnh nhân thường sưng nề biến dạng, hay bệnh nhân mê chủ yếu phát hiện nhờ nghiệm pháp Pierre Marie-Foix. Tuy nhiên phải xác định liệt mặt xuất hiện:
+ Hoặc ngay tức thì sau chấn thương, nghi ngờ có tổn thương cắt đứt dây mặt hay khối xương vỡ lún ép dây mặt.
+ Hay muộn (thứ phát), liên quan đến chèn ép dây mặt do tụ máu hay do phù nề.
– Nghe kém: xác định khi tình trạng tri thức của bệnh nhân cho phép. Nó có thể biểu hiện điếc đặc, điếp tiếp nhận, hay điếc dẫn truyền.
+ Điếc đặc: biểu hiện vỡ mê nhĩ với nguy cơ viêm màng não.
+ Điếc tiếp nhận: liên quan đến chấn động mê nhĩ. Có thể thấy trong mọi trường hợp chấn thương sọ, thậm chí không có đường vỡ và có thể một hay cả hai bên tai. Điếc này thường cải thiện trong những ngày đầu nhưng sau vài tuần nó giữ nguyên, không phục hồi. Trong một số trường hợp, sau vài tháng điếc này nặng dần, phải tìm các đường vỡ vi thể hay rò ngoại dịch.
+ Điếc dẫn truyền: do tụ máu trong hòm nhĩ, rách màng nhĩ hay do trật khớp hoặc gãy xương con.
– Khám tai mũi họng:
Khám tai: trong mọi trường hợp phải khám tai sớm nhất có thể. Soi tai phát hiện thấy:
+ Các tổn thương của ống tai ngoài như hẹp ống tai do vỡ xương nhĩ hay lún thành trên.
+ Tụ máu hòm nhĩ, thủng nhĩ hay đường vỡ ở tường thượng nhĩ.
+ Bầm tím vùng xương chũm: thường xảy ra 3 -4 ngày sau, có thể do đụng dập trực tiếp vào vùng xương chũm đôi khi kèm theo vỡ xương đá.
3.1.2. Cận lâm sàng
– Xquang: chụp phim tư thế Stenvers hay Chaussé III có thể thấy sơ bộ đường vỡ. Tuy nhiên chụp cắp lớp với độ phân giải cao chỉ rõ đường vỡ một các chính xác. Tùy theo điểm chấn thương trên sọ người ta có thể phân thành các loại đường vỡ sau:
+ Đường vỡ dọc hay vỡ ngoài mê nhĩ (chiếm 70-80%): Thường do chấn thương vùng thái dương đỉnh.
Đường vỡ đi song song với trục xương đá, đi vòm sọ xuyên qua xương chũm, đi qua trần ống tai ngoài vào hòm nhĩ, tiến theo bờ trước của xương đá tới tận cùng của lỗ rách trước.
Đường vỡ này thường gây tổn thương tai giữa, tai trong thường nguyên vẹn, tổn thương dây VII chỉ chiếm 20% các trường hợp.
+ Đường vỡ ngang hay xuyên mê nhĩ:
Thường do chấn thương vào vùng thái dương – chẩm.
Đường vỡ đi thẳng góc với trục xương đá, bắt đầu từ lỗ chẩm hay lỗ rách sau đi ngang qua xương đá đến trần xương đá và đi thẳng vào cánh bướm lớn. Nếu đường vỡ ra trước sẽ gây tổn thương ống tai trong và ốc tai, nếu ra sau sẽ tổn thương cống tiền đình và ốc tai.
Đường vỡ này thường gây phá hủy ốc tai – tiền đình, đôi khi gây chảy dịch não tủy. Dây VII thường bị tổn thương chiếm 50% các trường hợp
+ Đường vỡ chéo (đường vỡ phối hợp): tương đối ít gặp, thường do chấn thương vùng chẩm. Đường vỡ chéo theo trục xương đá, đi từ trục xương chũm đi qua hòm nhĩ và mê nhĩ tiến thẳng về tháp đá.
Đường vỡ này gây tổn thương cả tai giữa và tai trong.
+ Vỡ một phần có thể gặp đường vỡ ống tai ngoài đơn thuần, vỡ đỉnh xương đám vỡ xương chũm và vỡ mê nhĩ đơn thuần với dấu hiệu rò ngoại dịch.
4. ĐIỀU TRỊ
4.1. Giai đoạn cấp cứu
– Toàn thân: sau khi loại trừ chấn thương sọ não như tụ máu ngoài hay dưới màng cứng… Dùng kháng sinh toàn thân để đề phòng biến chứng nhiễm trùng. Khi chưa có kháng sinh đồ, nên chọn những kháng sinh qua được hàng rào não như nhóm Aminopénicilline hay nhóm Fluoroquinolone.
Sử dụng corticoide để chống phù nề trong những trường hợp liệt mặt, đặc biệt là liệt thứ phát và cũng để hỗ trợ cho mê nhĩ tránh bị hủy hoại.
Điều trị các thuốc giãn mạch, oxy cao áp, pha loãng máu để chống rối loạn vi tuần hoàn và thiếu oxy tế bào hoặc ở mê nhĩ hay ở dây mặt.
– Tại chỗ: Điều trị ban đầu các vết thương của ống tai ngoài và màng nhĩ bằng cách hút máu đọng và vô khuẩn dưới kính hiển vi, hạn chế rửa kỹ. Trong một số trường hợp cần thiết như da ống tai rách, chảy máu rỉ rả nhưng màng tai nguyên vẹn có thể đặt mèche vô khuẩn. Các trường hợp khác, đặc biệt là khi có chảy dịch não tủy chống chỉ định vì nguy cơ bội nhiễm.
4.2. Giai đoạn sau: xử trí những tổn thương cấu trúc thần kinh giác quan vùng đá.
– Điều trị chảy nước não tủy.
– Điều trị liệt mặt.
– Điều trị các di chứng tổn thương màng nhĩ – xương con và các tổn thương mê nhĩ.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Các đường gãy xương đá có thể tự liền trong vòng 2 tháng, nhưng các khe hở xương của mê nhĩ chỉ được lấp bởi tổ chức xơ mà không có tổ chức xương nên các nhiễm trùng của tai giữa có thể lan tràn vào màng não do vậy bệnh nhân luôn có nguy cơ viêm màng não mặc dù sau khi tai nạn nhiều năm.
Các di chứng về thính lực và chóng mặt thường gặp trong chấn thương sọ.
Di chứng điếc đặc thường gặp ở các đường vỡ ngang xuyên mê nhĩ.
Các đường vỡ khu trú như vỡ đế bàn đạp, vỡ mê nhĩ vùng quanh các cửa sổ có thể gây rò ngoại dịch với các triệu chứng chóng mặt từng cơn kéo dài hay điếc tiếp nhận biến thiên. Nó có thể dẫn đến biến chứng viêm mê nhĩ hay viêm màng não. Ứ nước mê nhĩ thứ phát do bịt lấp cống tiền đình, thường sau nhiều năm vỡ xương đá với các triệu chứng tương tự như bệnh Ménière.
Liệt mặt là triệu chứng chủ yếu của vỡ xương đá. Vùng tổn thương dây mặt thường gặp nhất trong vỡ xương đá là hạch gối. Liệt mặt ngoại biên không hoàn toàn đều có thể phục hồi toàn bộ dù liệt mặt tức thì hay liệt mặt muộn. Liệt mặt ngoại biên hoàn toàn tức thì phải tiến hành giảm áp dây VII sớm vì rất ít khi phục hồi tự phát (30% các trường hợp). Đối với liệt mặt muộn, hoàn toàn chỉ định phẫu thuật tùy thuộc vào kết quả thăm dò điện cơ, điện thần kinh.
XỐP XƠ TAI
1. ĐỊNH NGHĨA
Xốp xơ tai là một bệnh chuyển hóa xương gây ra cứng khớp xương con hay gặp nhất là cứng khớp đế xương bàn đạp – cửa sổ tròn, thường do di truyền với gen trội, có biểu hiện về lâm sàng là điếc dẫn truyền hay điếc hỗn hợp.
2. MÔ HỌC
Xốp xơ tai có biểu hiện:
– Hiện tượng rối loạn cấu tạo xương khu trú ở vùng xương thái dương, đặc trưng bởi sự hấp thu các tế bào xương và tạo lập xương mới ở vùng xương con và tai.
– Phá hủy xương kèm theo hiện tượng thành lập mô xơ.
– Mô bào và cốt bào bị biến chất và phóng thích ra enzym có tác dụng thủy phân lầm xốp mỏng xương.
– Thành lập mô xương mới.
Vi thể:
– Xốp xơ ở giai đoạn sớm: màu xám nhạt, mỏng manh, dễ chảy máu.
– Xốp xơ tai ở giai đoạn trễ, màu trắng ngà, cứng chắc, ít chảy máu.
Vị trí xốp xơ có thể ở cửa sổ bầu dục, ở đầu trước xương bàn đạp, ở dây chằng của xương bàn đạp, toàn bộ vùng rìa của đế ương bàn đạp, ở cửa sổ tròn, tiền đình, ở cơ quan Corti.
3. LÂM SÀNG
– Triệu chứng cơ năng:
+ Điếc dẫn truyền ở một bên hoặc hai bên tai.
+ Điếc tiến triển.
+ Ù tai, chóng mặt.
+ Bàng thính: nghe rõ hơn trong môi trường tiếng ồn. Cơ chế: trong môi trường tiếng ồn, người bệnh phải nói to hơn, khi đó tai sẽ có cảm giác nghe tiếng của mình rõ hơn.
– Triệu chứng thực thể:
+ Soi tai: nhằm loại trừ các bệnh lý khác: viêm tai giữa thanh dịch, xơ hóa màng nhĩ, thủng màng nhĩ, cholesteatoma hay túi lõm thượng nhĩ, hở bẩm sinh ống bán khuyên trên. Các dấu hiệu của xốp xơ tai:
+ Màng nhĩ trong giới hạn bình thường.
+ Schwartze: 10%.
+ Soi tai với ống bơm áp lực: Đánh giá sự cố định của xương búa.
4. CẬN LÂM SÀNG
Xét nghiệm thính học:
– Âm thoa:
+ Nghiệm pháp Rinne: âm tính.
+ Trong giai đoạn tiến triển: với âm thoa 512 – 1,024-Hz.
+ Nghiệm pháp Weber: lệch về tai bệnh.
+ Nghiệm pháp Schwabach: thời gian dẫn truyền xương kéo dài.
+ Nghiệm pháp Gelle: âm tính.
– Thính lực đồ đơn âm: Khuyết Carhart ở tần số 2000 Hz là dấu hiệu điển hình của xốp xơ tai. Đặc trưng: giảm ở đường dẫn truyền xương 5 dB (500 Hz); 10 dB (1000 Hz); 15 dB (2000Hz), 15 dB (4000Hz) 5 dB at 4000 Hz. Cơ chế: Tất cả sóng âm từ tai ngoài – tai giữa đều truyền vào trong ốc tai. Nếu chuỗi xương con bị cố định thì năng lượng sóng âm sẽ không truyền dẫn được. Tần số 2000Hz là tần số nhạy cảm nhất của tai giữa.
– Nhĩ lượng đồ:
+ Jerger (1970): nhĩ lượng đồ Typ As.
– Phản xạ cơ xương bàn đạp: mất phản xạ cơ xương bàn đạp.
Hình ảnh học: Lợi ích của CT Scan:
+ Đánh giá mức độ lan rộng của khối xốp xơ ở cửa sổ bầu dục.
+ Chẩn đoán loại trừ xốp xơ tai ở nnhững bệnh nhân có điếc hỗn hợp.
+ Tiên lượng khả năng dò ngoại dịch sau mổ cắt xương bàn đạp ở những bệnh nhân có hình ảnh cống ốc tai rộng.
+ Đánh giá tình trạng cửa sổ tròn và sự thông bào của xương chũm.
+ Phân loại mức độ xốp xơ tai trên hình ảnh học:
Ia: dầy đế
Ib: dầy đế xương bàn đạp + kích thước khoảng xốp xơ < 1mm
II > 1 mm, chưa lan đến ốc tai
III > 1 mm, lan đến ốc tai
IV a: mảng xơ phía trước ốc tai
IV b: mảng xơ phía trước và sau ốc tai
Ổ xốp xơ lan rộng đến ốc tai tạo thành rìa đậm bao quanh ốc tai.
5. CHẨN ĐOÁN PHÂN BIỆT
– Gián đoạn chuỗi xương con:
+ Điếc dẫn truyền 60 dB.
+ Màng nhĩ rung động nhiều khi soi tai.
+ Nhĩ lượng đồ: type Ad.
– Cố định xương bàn đạp bẩm sinh:
+ Có yếu tố di truyền (10%).
+ Thường phát hiện lúc nhỏ.
+ Kèm dị dạng bẩm sinh khác (25%).
– Rối loạn sinh xương:
+ Cố định xương bàn đạp.
+ Củng mạc san.
+ Gãy xương nhiều vùng trên cơ thể.
– Cứng khớp đầu xương búa:
+ Bệnh bẩm sinh kèm theo teo nhỏ vành tai và các dị dạng khác.
+ Xơ màng nhĩ.
+ Nhĩ lượng đồ: type As
– Bệnh Pager:
+ Bất thường hệ thống xương toàn cơ thể.
+ Tăng alkaline phosphatase.
+ CT: bất thường hệ thống xương đá: cốt hóa vùng thượng nhĩ và chuỗi xương con.
6. ĐIỀU TRỊ
– Điều trị nội khoa:
+ Máy trợ thính: trong trường hợp bệnh nhân không mổ hay bệnh nhân không thể mổ được (có bệnh lý nội khoa hay ngoại khoa chống chỉ định phẫu thuật) bệnh nhân bị xốp xơ tai nặng có thể mang máy trợ thính sau phẫu thuật để gia tăng sức nghe.
+ Thuốc: nhằm giảm sự hủy xương và gia tăng sự tạo xương: Sodium fluoride: 50-75 mg /ngày/cho đến khi triệu chứng giàm sẽ dùng liều duy trì 25mg/ngày, vitamin D, calci carbonate, bisphosphonate.
– Điều trị ngoại khoa:
+ Chỉ định phẫu thuật:
Sức khỏe tốt
Thính lực đồ: Rinne > 30 dB.
Thính lực lời: phân biệt lời tốt.
Bệnh nhân muốn mổ.
Dự trữ mê đạo còn tốt (nếu xấu: dự kiến sẽ mang máy trợ thính sau mổ).
LƯU Ý: những bệnh nhân trẻ sau mổ vẫn có thể tái phát lại do quá trình xốp xơ vẫn tiến triển.
+ Chống chỉ định: suy thận mạn tính, viêm khớp dạng thấp, có thai và cho con bú, trẻ em, sũng nước mê nhĩ, có hội chứng tiền đình/bệnh ménière, thủng màng nhĩ – cholestéatome, nhiễm trùng.
7. PHƯƠNG PHÁP PHẪU THUẬT
Hai phương pháp:
– Phẫu thuật mở đế đạp: thay gọng xương bàn đạp bằng trụ dẫn nhân tạo (Teflon, titane, tantalim…).
+ Ít chấn thương tới cửa sổ bầu dục.
+ Ít chấn thương đến tai trong.
+ Khi mổ lại, dễ dàng hơn.
– Phẫu thuật thay thế xương bàn đạp: thay xương bàn đạp bằng trụ gốm sinh học hoặc bằng trụ ghép xương đồng chủng.
8. CHĂM SÓC SAU MỔ
– Nằm phòng hậu phẫu 24 giờ.
– Nằm phòng tránh tiếng ồn 8 ngày.
– Tránh làm việc nặng 15 ngày.
– Không đi máy bay trong 2 tháng sau mổ.
– Tránh môi trường có tiếng ồn 3 tháng.
9. BIẾN CHỨNG TRONG LÚC MỔ
– Thủng màng nhĩ.
– Thương tổn dây thừng nhĩ.
– Cố định xương búa.
– Trật khớp xương đe.
– Xơ màng nhĩ.
– Dò ngoại dịch.
– Chảy máu.
10. BIẾN CHỨNG SAU MỔ
– Điếc: do chấn thương phẫu thuật: mũi khoan, chảy máu, chấn động ốc tai. Laser sẽ giảm thiểu biến chứng này.
– Chóng mặt: sẽ hết trong 2-4 ngày sau mổ.
– Dò ngoại dịch: giảm thính lực, ù tai, chóng mặt, mất thăng bằng. Xử trí: bịt lỗ dò bằng cân cơ thái dương.
– Liệt mặt: hiếm gặp.
– Piston đặt không đúng vị trí, bị tụt, quá ngắn hay quá dài.
– Nhiễm trùng: viêm mê nhĩ.
Ù TAI
1. ĐẠI CƯƠNG
Ù tai là tiếng kêu không mong muốn có nguồn gốc từ chính hệ thống thính giác hoặc các cơ quan lân cận và thường không thể nghe được bởi người khác. Phần lớn ù tai là những tiếng kêu đơn âm, tuy nhiên có trường hợp tiếng ù có dạng là những âm phức như tiếng sóng biển, tiếng dế kêu, tiếng chuông reo hoặc tiếng hơi nước thoát qua chỗ hẹp. Phân biệt ù tai với các âm thanh do ảo giác như tiếng nói trong tai, tiếng nhạc, thường là kết quả của của nhiễm độc thuốc, rối loạn tâm lý hoặc với tình trạng nghe tiếng nói, hơi thở của chính bệnh nhân do điếc dẫn truyền, vòi nhĩ dãn rộng.
2. PHÂN LOẠI Ù TAI
Phân loại theo vị trí tổn thương (Bảng 1), giúp chúng ta khi khám và đánh giá bệnh nhân. Phân loại theo Wegel (1921) và phân loại theo Fowler (1944) tương đối giống nhau và giúp chúng ta định hướng cơ chế bệnh sinh và hướng điều trị, trong cách phân loại này ù tai được chia làm hai loại chính:
2.1. Ù tai cơ học
Là các âm thanh thực sự, có nguồn gốc cơ học, xuất phát từ trong tai hay các cơ quan lân cận.
2.2. Ù tai thần kinh
Có nguồn gốc thần kinh xuất phát từ hệ thống thính giác hoặc vỏ não thính giác.
Ù tai cơ học lại được chia nhỏ thành hai loại là ù tai chủ quan (chỉ có bệnh nhân nghe được) và ù tai khách quan (cả bệnh nhân và người khác nghe được). Ù tai thần kinh cũng được chia thành ù tai có nguồn gốc từ thần kinh trung ương và ù tai có nguồn gốc từ thần kinh ngoại biên.
Bảng 1. Phân loại ù tai theo vị trí tổn thương
| Ống tai ngoài
Dị vật, ráy tai, nhiễm trùng U Chít hẹp ống tai |
Viêm ống tai ngoài (cấp, nấm, hoại tử)
Lành tính (u xương, chồi xương) Ác tính (ung thư biểu mô vẩy, ung thư tế bào đáy) Phần mềm, phần xương Chấn thương |
| Màng nhĩ
Thủng Xẹp nhĩ |
|
| Tai giữa
Dịch Xương con U Mạch |
Máu, dịch não tủy, mủ, thanh dịch, nhầy Cố định, gián đoạn Cholesteatoma, u cuộn cảnh, u cuộn nhĩ, u thần kinh mặt, u mạch máu, ung thư biểu mô |
| Thần kinh cơ
Tắc vòi nhĩ |
Bất thường mạch máu (động mạch cảnh trong, hở xương vịnh cảnh)
Co giật cơ (cơ khẩu cái, cơ căng màng nhĩ, cơ bàn đạp) |
| Ốc tai
Tất cả các tổn thương ốc tai gây điếc tiếp nhận |
|
| Sau ốc tai
Ống tai trong và góc cầu tiểu não Thần kinh trung ương |
U thần kinh thính giác, cholesteatoma, u mạch máu, u thần kinh mặt, u màng não, mạch máu nằm vắt qua thần kinh thính giác U, viêm và các tổn thương mạch máu |
| Các nguyên nhân khác:
Vòi nhĩ dãn rộng Rối loạn chức năng khớp thái dương hàm Chấn thương đầu Phình mạch ngoài sọ Bất thường nối động tĩnh mạch Tiếng rung tĩnh mạch |
|
Bảng 2. Phân loại ù tai cơ chế
| I. Ù tai cơ học
A. Bất thường mạch máu – Bất thường động tĩnh mạch – Phình mạch – Tiếng rung tĩnh mạch – Hở xương vịnh cảnh – Còn động mạch bàn đạp – Hội chứng Eagle – U cuộn cảnh hoặc cuộn nhĩ – Cao huyết áp B. Thần kinh cơ – Co thắt cơ khẩu cái – Co thắt cơ bàn đạp – Co thắt cơ căng màng nhĩ – Rối loạn chức năng khớp thái dương hàm C. Nguyên nhân khác – Dãn rộng vòi nhĩ, bệnh rối loạn chức năng vòi – Viêm nhiễm tại chỗ |
| II. Ù tai thần kinh
– Ngoại biên – Ống tai ngoài – Tai giữa – Ốc tai – Trung ương – Thần kinh thính giác – Các đường dẫn truyền thần kinh trung ương – Vỏ não |
3. LÂM SÀNG
Tất cả các yếu tố sau phải được khai thác và ghi nhận kỹ lưỡng:
– Bệnh sử: thời gian khởi phát ù tai, tuổi, kiểu tiến triển của ù tai, tiền sử gia đình và các triệu chứng nghe và tiền đình kèm theo (nghe kém, đầy tai, chóng mặt).
– Tính chất ù tai: vị trí (trong đầu, một bên, hai bên), cao độ, âm đơn hay âm phức, kiểu tiếng ù (đều đều, theo nhịp mạch, tiếng click, tiếng thổi), cường độ, mức độ gây khó chịu, ảnh hưởng của môi trường, liên tục hay ngắt quãng.
– Các triệu chứng kèm theo: chảy tai, chấn thương đầu, tiếp xúc với tiếng ồn, sử dụng thuốc độc với tai.
– Khám lâm sàng: khám lâm sàng tai – thần kinh toàn diện kết hợp với đánh giá chức năng tai (Bảng 4).
Bảng 4. Các cận lâm sàng giúp đánh giá bệnh nhân ù tai
| Thính học:
Thính lực Thính lực lời: ngưỡng nghe và phân biệt lời Các nghiệm pháp đáp ứng thính giác của não: ABR, ASSR Phản xạ âm học cơ hòm nhĩ (phản xạ cơ bàn đạp) Điện động mắt đồ |
Bao gồm cả đường khí và đường xương
|
| Hình ảnh học:
Chụp cắt lớp xương thái dương có và không có cản quang Chụp mạch não đồ |
|
| Xét nghiệm huyết học:
Công thức máu Chức năng tuyến giáp |
Xác định tình trạng thiếu máu Cường giáp hoặc suy giáp |
| Tác nhân dị ứng:
Đánh giá tình trạng dị ứng của bệnh nhân |
Các chất dị ứng trong khí thở, thức ăn, môi trường sống. |
| Các nghiệm pháp khác/test glyxerin | Đánh giá tăng áp lực mê nhĩ |
4. ĐIỀU TRỊ
4.1. Điều trị phẫu thuật
– Nhiều phẫu thuật đã được đề xuất nhằm điều trị ù tai, chủ yếu là các ù tai có nguồn gốc cơ học cũng như các nguyên nhân gây ù tai là các khối choán chỗ trong góc cầu – tiểu não, u tân sinh của thùy thái dương hoặc các ù tai đi kèm với điếc dẫn truyền.
– Các phẫu thuật giảm áp tai túi nội dịch, dùng nhiệt để hủy ống bán khuyên ngoài, dùng muối đặt vào cửa sổ tròn, phẫu thuật cắt hạch sao để điều trị các trường hợp ù tai do Ménière.
– Phẫu thuật khoét mê nhĩ và phẫu thuật điều trị ù tai chóng mặt cắt dây thần kinh tiền đình chỉ được áp dụng để điều trị ù tai trên các bệnh nhân điếc tiếp nhận hoàn toàn tai cùng bên.
– Sử dụng hóa chất để phong bế tạm thời hoặc vĩnh viễn thần kinh giao cảm hòm tai như: dùng lidocain, procain, alcohol, ethylmorphine hydrochloride tiêm dưới niêm mạc ụ nhô. Phẫu thuật cắt bỏ thần kinh giao cảm được áp dụng khi phong bế tạm thời không hiệu quả.
4.2. Điều trị nội khoa
Nhiều phương thức điều trị nội khoa đã được đề xuất để điều trị ù tai, có thể phân làm hai loại chính: 1) Các thuốc cắt đứt các cơ chế bệnh sinh tạo nên tiếng ù, 2) Các loại thuốc giúp bệnh nhân giảm đi sự khó chịu đối với tiếng ù.
– Các thuốc tăng tuần hoàn ốc tai và hệ thần kinh trung ương: các adrenergic, các thuốc ức chế adrenergic, antiadrenergic, cholinomimetic, anticholinesterase, cholinolytic, các thuốc giãn cơ trơn, các plasma polypeptide và các vitamin.
– Các thuốc kháng histamin và thuốc giảm phù nề trong các trường hợp nghi ngờ nguyên nhân ù tai do rối loạn chức năng vòi.
– Các thuốc an thần, magnesi sulfate, barbiturate, meprobamate được sử dụng để giảm các ức chế trên hệ lưới của hệ thần kinh trung ương.
– Các dẫn xuất của para-aminobenzoic acid (như procain) và nhóm aminoacyl amide (như lidocaine, lignocaine) cũng có thể được sử dụng đường tĩnh mạch để làm giảm độ nhạy cảm của các mô dẫn truyền thần kinh. Tương tự, chúng ta có thể sử dụng Tegretol, một thuốc chống co giật thường được sử dụng trong điều trị động kinh và đau thần kinh tam thoa, với mục đích tương tự, nhưng phải chú ý phản ứng phụ gây thiếu máu do suy tủy.
CHÓNG MẶT
1. ĐỊNH NGHĨA
Chóng mặt là một ảo giác hoàn toàn trái ngược về mặt vận động hoặc về tư thế của người bệnh. Từ chóng mặt dùng để chỉ tất cả những cảm giác mất thăng bằng có nguồn gốc từ cơ quan tiền đình. Chóng mặt có thể biểu hiện dưới dạng những cảm giác quay đảo của chính người bệnh hoặc đồ vật xung quanh hoặc cả hai. Khi không có hiện tượng quay, người bệnh thường dùng từ mất thăng bằng. Cảm giác mất thăng bằng cũng là một triệu chứng có nguồn gốc do rối loạn chức năng cơ quan tiền đình mà cảm giác quay chỉ là một biểu hiện đặc biệt của cảm giác mất thăng bằng.
2. NGUYÊN NHÂN
Nguyên nhân chóng mặt được chia thành ba nhóm:
2.1. Do bệnh lý mê đạo
a. Bệnh lý thạch nhĩ
– Chóng mặt kịch phát lành tính.
– Thiểu sản thạch nhĩ.
b. Nhiễm độc tiền đình
Do thuốc, kháng sinh aminozid. Tổn thương trực tiếp vào cơ quan tiền đình, các tế bào giác quan tiền đình có lông chuyển. Tổn thương tai trong cũng có thể gián tiếp do thuốc làm suy giảm chức năng thận.
c. Rò ngoại dịch tai trong
– Chấn thương: chủ yếu do vỡ xương đá.
– Rò ngoại dịch tự phát thường xảy ra vào những đợt có tăng áp lực nội dịch tai trong.
– Do sang chấn vào vùng khớp bàn đạp tiền đình như thay thế xương bàn đạp bằng một trụ dẫn quá dài.
– Sau viêm mê nhĩ do lao, giang mai.
– Kích thích âm thanh quá mạnh.
– Cholesteatoma.
d. Bệnh chuyển hóa
– Thuốc lợi tiểu.
– Bệnh rối loạn chuyển hóa toàn thể làm tăng lipid máu gây tăng xơ hóa nội mạch cung cấp máu cho tiền đình.
– Rượu.
e. Bệnh viêm tai
– Viêm tai mạn tính: gây viêm mê nhĩ thanh dịch, viêm mê nhĩ mủ cấp, viêm mê nhĩ mạn tính.
– Viêm tai giữa cấp tính: gây viêm mê nhĩ thanh dịch, viêm mê nhĩ hủy hoại.
– Viêm tai thanh dịch: gây rối loạn áp lực tai giữa làm biến đổi áp lực giữa hai cửa sổ tròn và bầu dục.
– Viêm tai giữa cholesteatoma: gây viêm mê nhĩ cấp và viêm mê nhĩ mạn tính có kèm theo rò mê nhĩ.
– Viêm tai do lao.
– Bệnh Wegener.
– Sau phẫu thuật tai: có thể do rò mê nhĩ, viêm mê nhĩ, rối loạn thông khí vòi nhĩ.
f. Bệnh xốp xơ
g. Bệnh lỏng khớp bàn đạp – tiền đình
– Hiện tượng Tulio: Tulio kinh điển, Tulio thạch nhĩ.
– Hiện tượng Hennebert
– Hội chứng tăng chuyển động xương bàn đạp.
h. Hội chứng Ménière
2.2. Do nguyên nhân sau mê đạo
– Viêm dây thần kinh tiền đình: nguyên nhân hiện nay người ta đều cho là do viêm ngược dòng bởi virus
– U dây VIII: khởi đầu là triệu chứng tiền đình sau đó là suy giảm thính lực từ từ kèm theo ù tai âm cao do chèn ép dây thần kinh ốc tai.
– U góc cầu tiểu não: u màng não, phình mạch, u nang..
2.3. Do nguyên nhân ở trung tâm tiền đình hành não và trên hành não
a. Bệnh lý mạch máu não
– Thiểu năng tuần hoàn động mạch cột sống – thân nền: là nguyên nhân thường gặp của triệu chứng chóng mặt ở người trên 50 tuổi do có hiện tượng thiếu máu mê đạo hay thiếu máu vùng thân não. Các triệu chứng bao gồm: ảo giác hoặc nhìn không rõ, song thị, giảm trương lực cơ, rối loạn ngôn ngữ. Các triệu chứng này có thể xuất hiện cùng với đợt chóng mặt hay riêng biệt. Nguyên nhân do xơ vữa động mạch dưới đòn hoặc cột sống thân nền.
– Hội chứng Wallenberg: do tắc động mạch đốt sống dẫn tới thiếu máu cục bộ hoặc nhồi máu ở góc bên hành não, sau trám hành gây nên tổn thương các nhân tiền đình giữa và dưới.
b. Bệnh lý u não
– U tiểu não hoặc áp xe tiểu não
– U hành cầu não
– U củ não sinh tư
– U trên lều tiểu não
c. Bệnh thần kinh trung ương
– Bệnh xơ cứng rải rác
– Bệnh rỗng hành não
– Bệnh Tabès
– Bệnh thất điều gia truyền
3. CHẨN ĐOÁN
3.1. Các rối loạn tiền đình tự phát
a. Chóng mặt
Chóng mặt do thương tổn ở phần tiền đình ngoại biên (mê nhĩ) có đặc điểm sau:
– Cảm giác bị quay tròn hoặc lắc qua lắc lại. Có thể thấy mọi vật xung quanh quay đảo hoặc chạy qua trước mắt theo một hướng nhất định. Hướng quay có thể ngang hoặc có thể dựng đứng.
– Chóng mặt thường xuất hiện thành từng cơn, nhất là khi cử động hoặc thay đổi tư thế đầu. Ngoài cơn, người bệnh có thể đi lại được.
– Chóng mặt thường xuất hiện cùng với các triệu chứng rối loạn thần kinh thực vật: buồn nôn, nôn, da xanh tái, huyết áp hạ..
– Chóng mặt có thể kèm theo ù tai, điếc tiếp nhận và các triệu chứng này hợp thành hội chứng tiền đình.
b. Động mắt
* Động mắt tự phát: là hiện tượng hai nhãn cầu cùng bị giật về một hướng. Động mắt bao gồm hai động tác chiều hướng trái ngược nhau: hướng giật chậm và hướng giật nhanh. Người ta qui ước mọi hướng giật nhanh là hướng động mắt. Động mắt tự phát là động mắt xuất hiện khi bệnh nhân ngồi mắt nhìn thẳng về phía trước, mở mắt hoặc nhắm mắt. Động mắt thường có ba chiều hướng: hướng ngang, hướng đứng và hướng chéo.
Động mắt tự phát chia làm ba loại:
– Động mắt tiền đình: có đủ hai pha giật nhanh và chậm, là loại động mắt ngang. Động mắt này có đặc điểm là tốc độ pha chậm của động mắt sẽ bị chậm lại khi mở mắt trong ánh sáng và nhìn cố định vào một điểm so với khi nhắm mắt. Bất cứ loại động mắt nào không có ít nhất từ một trong ba tính chất trên thì đó là loại động mắt trung ương hoặc động mắt thị giác.
– Động mắt trung ương: không có ba tính chất của động mắt tiền đình nêu trên.
– Động mắt thị giác là động mát có tính chất nghề nghiệp như động mắt của người thợ mỏ…
* Động mắt tư thế: chỉ xuất hiện khi thay đổi tư thế của đầu đơn thuần hoặc cả thân mình, chia làm hai loại:
– Động mắt tư thế tĩnh: xuất hiện khi người bệnh nằm ngửa, nghiêng phải hoặc trái. Động mắt này kéo dài nếu người bệnh vẫn giữ nguyên tư thế nằm.
– Động mắt tư thế kịch phát: chỉ xuất hiện khi thay đổi tư thế đột ngột và biến mất sau 30 giây đến 1 phút.
c. Lệch ngón tay: có hai nghiệm pháp.
– Nghiệm pháp chỉ thẳng ngón tay: người bệnh không thể giữ cho hai ngón tay của mình thẳng với ngón tay thầy thuốc khi họ nhắm mắt. Nếu bệnh nhân có thương tổn mê nhĩ thì hướng lệch của ngón tay sẽ đối lập với hướng động mắt gọi là mê nhĩ ngoại biên.
– Nghiệm pháp đặt lại ngón tay chỉ: bệnh nhân và thầy thuốc ngồi đối diện nhau. Bảo bệnh nhân nhắm mắt và dùng ngón tay trỏ phải chỉ vào đầu gối mình và chỉ vào ngón tay cái trái của thầy thuốc. Sau đó lại dùng ngón tay trỏ trái chỉ đầu gối mình và chỉ ngón tay cái phải của thầy thuốc. Trong trường hợp bệnh lý, người bệnh sẽ chỉ ngang sang phải hoặc sang trái.
d. Mất thăng bằng
Nghiệm pháp Romberg: bệnh nhân đứng thẳng, hai chân chụm lại, nhắm mắt. Nếu có rối loạn thăng bằng, bệnh nhân sẽ nghiêng người về một bên hoặc ngã về một bên.
– Nghiệm pháp Foix-The’venard: để bệnh nhân đứng thẳng trong tư thế “nghiêm”, thầy thuốc dùng ngón tay đẩy khẽ vào ngực bệnh nhân làm cho bệnh nhân mất thăng bằng. Bình thường cơ cẳng chân trước và cơ duỗi chung ngón chân sẽ co lại và làm cho các ngón chân nhấc lên khỏi mặt đất. Nếu bệnh nhân bị giảm trương lực cơ thì các ngón chân sẽ không nhấc lên và nếu đẩy mạnh hơn bệnh nhân sẽ ngã về phía sau.
– Nghiệm pháp Babinski-weill (nghiệm pháp đi hình sao): bệnh nhân nhắm mắt đi thẳng và giật lùi 6 lần, mỗi lần 8 bước từ điểm A đến điểm B. Nếu người bình thường sẽ đi thẳng đến điểm B và lùi về đúng điểm A. Người bệnh sẽ đi lệch về phía bên mê nhĩ bị tổn thương. Đường đi của người bệnh sẽ vẽ thành hình ngôi sao trên mặt đất.
e. Đánh giá kết quả
– Tổn thương tiền đình ngoại biên: động mắt đánh về bên tai đối diện, các nghiệm pháp tiền đình tự phát lệch về bên tai bệnh. Các nghiệm pháp này đều xuất hiện một cách đầy đủ. Người ta gọi tập hợp các triệu chứng xuất hiện như vậy là đầy đủ và hài hòa.
– Tổn thương tiền đình trung ương: các triệu chứng tiền đình tự phát xuất hiện không đầy đủ và không hài hòa chẳng hạn động mắt lại đánh về cùng bên với hướng ngã trong nghiệm pháp Romberg hoặc lệch ngón tay chỉ.
3.2. Các nghiệm pháp kích thích tiền đình
Các nghiệm pháp tiền đình tự phát có giá trị định tính đối với các cơ quan tiền đình thì các nghiệm pháp khám kích thích cơ quan tiền đình mang tính định lượng.
a. Nghiệm pháp nhiệt: người thử nghiệm nằm trên bàn khám, đầu được nâng lên 30o. Tai phải và tai trái của người thử nghiệm lần lượt được bơm nước 44o và 30o mỗi lần bơm cách nhau 15 phút, khối lượng nước bơm là 200ml trong 30 giây. Những thông số được đánh giá: thời gian tiềm tàng (bình thường 20-30 giây); Thời gian động mắt (bình thường 60-90 giây).
b. Nghiệm pháp quay giao động: người thử nghiệm ngồi trên ghế quay, đầu cố định trong tư thế cúi 30o và đeo kính Frenzel. Ghế sẽ quay sang phải rồi sang trái với biên độ giảm dần (dao động tắt dần kiểu con lắc). Động mắt xuất hiện sẽ được ghi lại bằng máy điện động nhãn kế (Electronystagmographe).
c. Thử nghiệm OKN (Optokinéticus nystagmus: động mắt thị vận) là nghiệm pháp gây kích thích động mắt bằng ánh sáng. Các sọc sáng chuyển động được chiếu lên một màn ảnh sẽ gây ra động mắt cho người thử nghiệm khi quan sát sự chuyển động của các sọc sáng đó và được gọi là động mắt OKN.
|
Chẩn đoán |
Ngoại biên |
Trung ương |
| Động mắt | Ngang | Quay, đứng |
| Chóng mặt | Quay | Mất cảm giácthăng bằng |
| Rối loạn nghiệm pháp tự phát | Đầy đủ
Hài hòa |
Không đầy đủ
Không hài hòa |
4. ĐIỀU TRỊ
Mục đích điều trị là cắt cơn chóng mặt.
4.1. Điều trị nội khoa
a. Điều trị cơn chóng mặt cấp
Người bệnh được đặt trong phòng tối yên tĩnh, tránh các cử động, các kích thích tâm lý.
– Thuốc: huyết thanh ngọt ưu trương.
– Thuốc chống nôn: atropin, metoclopramid, dimenhydrinat..
– Thuốc chống chóng mặt: tanganil..
– Thuốc an thần: seduxen..
b. Điều trị chặn cơn chóng mặt kịch phát:
– Tránh các kích thích tâm lý, tránh di chuyển bệnh nhân, thay đổi tư thế đột ngột, nơi ồn ào nhiều ánh sáng, tránh tắm lạnh.
– Chế độ ăn: tránh ăn socola, lạp xường, xúc xích, mì chính, tránh uống rượu, cocacola, café.
– Thuốc: lợi tiểu, tanakan, duxil, cinarizin, serc, kháng histamin, steroid, an thần, aspirin…
c. Điều trị nguyên nhân
Tùy theo nguyên nhân chóng mặt mà chọn phương pháp điều trị thích hợp.
Điều trị cơn chóng mặt kịch phát lành tính: điều trị bảo tồn dùng phương pháp đổi thế nằm đưa thạch nhĩ về vị trí ban đầu hoặc phẫu thuật bít lấp ống bán khuyên sau không cho thạch nhĩ rơi vào vùng này (nếu điều trị bảo tồn không mang lại kết quả).
Điều trị nguyên nhân nhiễm độc: ngừng ngay các tác nhân gây nhiễm độc, huyết thanh ngọt ưu trương (Glucose 30%) tiêm truyền tĩnh mạch. Sử dụng thuốc steroid, lợi tiểu, thuốc phục hồi tế bào, thần kinh tiền đình (Nevramin, B1, B12 liều cao).
Rò ngoại dịch tai trong do chấn thương: phẫu thuật bít lấp đường rò.
Viêm tai trong có mủ: khoét mê nhĩ hủy diệt tiền đình kết hợp kháng sinh liều cao.
Viêm tai giữa: phẫu thuật giải quyết bệnh tích viêm kết hợp bít lấp rò ống bán khuyên.
4.2. Điều trị ngoại khoa
a. Phẫu thuật thần kinh sọ não: phình mạch, mảng vôi hóa thành mạch hoặc thoái hóa đốt sống cổ gây chèn ép động mạch đốt sống…
b. Phẫu thuật thuộc phạm vi tai mũi họng: điều trị bệnh Ménière như mở túi nội dịch, cắt dây thần kinh tiền đình, phẫu thuật hủy diệt mê nhĩ..
Phần 2 MŨI XOANG
VIÊM MŨI XOANG TRẺ EM
1. ĐỊNH NGHĨA
Viêm mũi xoang (VMX) là tình trạng viêm niêm mạc mũi và các xoang cạnh mũi, gây ra do nhiều nguyên nhân khác nhau như nhiễm khuẩn, siêu vi, dị ứng… bệnh thường hay gặp ở trẻ em dưới 6 tuổi. Tùy theo thời gian diễn biến của bệnh, viêm mũi xoang được chia làm ba thể: viêm mũi xoang cấp tính kéo dài dưới 4 tuần, viêm mũi xoang bán cấp kéo dài từ 4 – 8 tuần và viêm mũi xoang mạn tính kéo dài ít nhất từ 8 – 12 tuần bất chấp việc điều trị.
2. NGUYÊN NHÂN
Có nhiều nguyên nhân gây viêm xoang ở trẻ em, trong đó nguyên nhân do vi sinh vật gây bệnh (vi khuẩn, virus, vi nấm) là hay gặp nhất. Vi khuẩn gây bệnh viêm xoang gặp chủ yếu là một trong các loại Hemophillus influenzae, Streptococcus pneumoniae, trực khuẩn mủ xanh (P.aeruginosa), E.coli, cầu khuẩn (tụ cầu và liên cầu), Klebsiella… Các loài vi khuẩn này từ họng, hầu, mũi, phế quản di chuyển ngược dòng lên các xoang và gây viêm xoang cho trẻ.
Viêm mũi xoang trẻ em thường hay gặp ở các cháu dưới 6 tuổi, bị viêm mũi dị ứng, viêm VA, viêm amidan. Bệnh thường khởi đầu ở các cháu gầy yếu, suy dinh dưỡng, hay sốt vặt, có cơ địa dị ứng, thường mắc bệnh viêm đường hô hấp trên, điều trị không khỏi dẫn đến viêm mũi xoang.
– Viêm đường hô hấp trên: Chảy mũi, ho, ngạt mũi, sốt nhẹ, thường hay xảy ra, nhiều khi hết thuốc bệnh lại tái phát, thường dẫn đến biến chứng viêm tai giữa cấp tính.
– Viêm mũi dị ứng: Chảy mũi trong, nhiều em suốt ngày chảy mũi, khò khè, có kèm theo ran ở phổi. Có khoảng 40% trẻ em bị viêm mũi dị ứng có liên quan đến hen phế quản.
– Hen phế quản: Viêm phế quản mạn tính, trẻ khó thở từng cơn do phế quản co thắt, niêm mạc phế quản phù nề và xuất tiết dịch nhầy, khó thở ở thì thở ra. Có khoảng 80% trẻ em bị hen phế quản có liên quan đến viêm mũi dị ứng.
– Suy giảm miễn dịch: Ở trẻ có liên quan đến việc cha mẹ bị AIDS.
– Bất thường giải phẫu về hốc mũi: Vẹo vách ngăn, quá phát cuốn mũi, quá phát VA vòm, VA vòi.
Các nguyên nhân trên kéo dài dai dẳng dẫn đến niêm mạc mũi bị phù nề, tắc lỗ thông mũi xoang, ứ đọng dịch trong xoang và viêm xoang.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Những triệu chứng sau đây có thể nghĩ đến là xoang bị nhiễm trùng: Sốt nhẹ kéo dài, sổ mũi, nước mũi có màu vàng-xanh, chảy mũi xuống họng gây đau họng, ho, hơi thở hôi, nôn ọe, trẻ trên 6 tuổi thì luôn luôn có triệu chứng nhức đầu, mệt mỏi khó chịu, phù nề quanh mắt. Ở trẻ dưới 2 tuổi, viêm mũi xoang thường đi kèm với viêm tai giữa và nguyên nhân là do nhiễm siêu vi và dị ứng bởi những yếu tố môi trường như khói thuốc lá, thời gian ở nhà trẻ quá nhiều và đặc biệt là bệnh trào ngược acid dạ dày thực quản.
3.1.2. Cận lâm sàng
– Khám nội soi mũi: Các khe mũi hai bên hốc mũi nhiều dịch nhầy, đặc, chảy từ cửa mũi sau xuống họng, niêm mạc cuốn mũi giữa, cuốn mũi dưới phù nề. Vòm mũi họng VA quá phát che kín cửa mũi sau, có khi chèn ép vào lỗ vòi Eustache.
– Chụp X quang thông thường tư thế Blondeau và Hirtz có thể thấy hình ảnh các xoang bị mờ, dày niêm mạc xoang, mức khí – dịch trong xoang.
– Chụp CT Scan đối với những bệnh nhi bị viêm mũi xoang mạn tính sẽ thấy rõ ràng hình ảnh tổn thương niêm mạc xoang, những biến đổi về cấu trúc giải phẫu mũi xoang, giúp thầy thuốc quyết định phẫu thuật chính xác.
– Chụp cộng hưởng từ (MRI) có giá trị chẩn đoán các bệnh lý u xoang (u nấm hoặc u ác tính).
– Siêu âm xoang chỉ có giá trị chẩn đoán bệnh lý xoang ở trẻ trên 4 tuổi, chủ yếu là xoang hàm và xoang trán.
– Nuôi cấy vi khuẩn trong dịch mũi xoang, lấy từ vòm mũi họng, để phân lập vi khuẩn và làm kháng sinh đồ.
3.2. Chẩn đoán phân biệt
– Viêm mũi xoang và viêm đường hô hấp trên:
Viêm đường hô hấp trên cấp tính thì trong một năm trẻ có thể mắc từ 6 – 8 lần, sau một đợt viêm mũi họng cấp kéo dài trên 1 tuần, viêm nhiễm đường hô hấp trên chỉ kéo dài trung bình 5 – 7 ngày là hết. Trong khi đó bệnh viêm mũi xoang ở trẻ nhỏ thì triệu chứng lâm sàng, diễn biến và biểu hiện bệnh kéo dài dai dẳng rất lâu sau đó và có thể trở thành viêm mũi xoang mạn tính.
– Viêm mũi xoang và viêm mũi dị ứng:
Bệnh viêm mũi dị ứng rất dễ chẩn đoán, có thể căn cứ vào một số triệu chứng sau: ngứa mũi, hắt hơi liên tục thành tràng dài, không thể kiểm soát được, với trẻ bị viêm mũi dị ứng thời tiết sẽ hắt hơi rất nhiều khi gặp lạnh, có thể vào buổi sáng hoặc khi thời tiết thay đổi. Chảy nước mũi cả hai bên, dịch màu trong suốt, không có mùi. Ngạt mũi từng bên, có khi ngạt cả hai bên, trẻ mắc bệnh phải thở bằng miệng. Chụp Xquang không cho hình ảnh rõ rệt, khác với bệnh viêm xoang mạn tính sẽ có hình ảnh các hốc xoang chứa mủ. Trẻ bị viêm mũi dị ứng thường phát bệnh theo từng cơn, vào thời điểm chịu tác động của các tác nhân gây dị ứng. Ngoài cơn trẻ có thể cảm thấy hoàn toàn bình thường.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Làm giảm các triệu chứng lâm sàng.
– Kiểm soát nguyên nhân nhiễm trùng: siêu vi, vi khuẩn, nấm…
– Phòng tránh các yếu tố gây dị ứng: khói thuốc lá, bụi nhà, lông vũ, phấn hoa…
– Điều trị các bệnh nền nếu có như: trào ngược dạ dày thực quản, suy giảm miễn dịch…
– Điều trị các bất thường về giải phẫu mũi xoang nếu có.
4.2. Sơ đồ điều trị
4.2.1. Viêm mũi xoang cấp tính
Điều trị nội khoa là chính, bao gồm:
– Thuốc kháng sinh nhóm Bêta – lactam, Cephalosporin, thế hệ 1, 2, Macrolide… dài từ 7 đến 14 ngày.
– Thuốc chống sung huyết mũi giúp thông thoáng mũi và các lỗ thông xoang như Oxymethazolone 0,05%, Xylomethazoline 0,05%…
– Xịt Corticoid tại chỗ để giảm phù nề niêm mạc mũi xoang.
– Các loại thuốc làm ẩm mũi, loãng dịch tiết mũi như nước muối sinh lý…
– Điều trị hỗ trợ như rửa mũi, hút mũi để đỡ nghẹt mũi.
Lưu ý những loại thuốc chống sung huyết mũi và các loại kháng histamin thận trọng dùng cho trẻ dưới 2 tuổi.
4.2.2. Viêm mũi xoang mạn tính
Nếu trẻ vẫn bị một hay nhiều triệu chứng lâm sàng như đã nói ở trên kéo dài quá 12 tuần thì coi như viêm mũi xoang mạn tính. Viêm mũi xoang mạn tính hoặc những thời kỳ tái phát của viêm mũi xoang cấp tính nhiều hơn 4-6 lần trong một năm thì phải đưa trẻ đi khám bệnh ở bác sĩ chuyên khoa tai mũi họng để quyết định điều trị nội khoa tiếp tục hoặc phải can thiệp phẫu thuật nội soi mũi xoang.
Cần áp dụng những phẫu thuật bảo tồn hơn là phẫu thuật tiệt căn, chỉ định phẫu thuật trong các trường hợp sau:
– Viêm mũi xoang tái phát hơn 6 lần/1 năm.
– Chảy máu mũi, nghẹt mũi, không ngửi được mùi.
– Mũi ứ đọng mủ nhầy, mủ hoặc chảy xuống thành sau họng.
– Nhức đầu, ù tai, chảy mủ tai.
– Khám mũi thấy có những biến dạng về cấu trúc giải phẫu, có polyp, VA phì đại…
– Hình ảnh trên phim CT Scan có dấu hiệu viêm xoang mạn tính.
Chú ý: Trong quá trình phẫu thuật, nếu phát hiện thấy VA viêm, quá phát thì nên xử lý luôn.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Nếu không được điều trị, hoặc điều trị không hợp lý, viêm mũi xoang có thể gây những biến chứng thường gặp sau đây và có thể nguy hiểm đến tính mạng:
– Viêm họng mạn tính
– Polyp mũi
– Viêm tai giữa ứ dịch
– Viêm phế quản mạn tính, hen suyễn
– Nhức đầu dai dẳng
– Viêm dây thần kinh thị giác sau nhãn cầu
– Viêm tấy ổ mắt – viêm mí mắt – viêm túi lệ
– Viêm cốt – tủy xương, áp xe dưới cốt mạc xương trán
– Viêm màng não
– Viêm tắc tĩnh mạch hang
– Áp xe não, viêm não
6. PHÒNG BỆNH
Một số biện pháp để phòng bệnh viêm mũi xoang cho trẻ em gồm:
– Điều trị nghẹt mũi do cảm lạnh hoặc dị ứng tức thì. Như vậy có thể ngăn cản sự nhiễm khuẩn ở các xoang đang phát triển.
– Tránh tiếp xúc với những người bị cảm hoặc đang nhiễm khuẩn đường hô hấp trên do siêu vi. Nếu phải tiếp xúc với những người này thì phải rửa tay thường xuyên, đặc biệt là sau khi tiếp xúc thì phải rửa tay ngay lập tức.
– Tránh xa khói thuốc lá trong nhà hoặc ở những nơi vui chơi công cộng, vì khói thuốc kích thích làm cho niêm mạc mũi xoang bị viêm nặng hơn.
– Nếu đã có cơ địa dị ứng thì tránh những tác nhân gây bộc phát dị ứng, nên nói cho bác sĩ biết trẻ có đang điều trị bằng phương pháp giảm mẫn cảm đặc hiệu hay không.
– Tránh hít thở không khí khô khan. Nên dùng máy tạo ẩm trong nhà hoặc nơi trẻ học tập để làm ẩm không khí.
U LÀNH TÍNH MŨI XOANG
MỞ ĐẦU
U vùng mũi và xoang cạnh mũi (ở người lớn và trẻ em) hiếm gặp, chiếm khoảng dưới 3% u của đường hô hấp trên. Việc chẩn đoán u vùng mũi và xoang cạnh mũi thường trễ do triệu chứng chính là những triệu chứng giống như một tình trạng viêm mũi xoang mãn tính, nhưng có đặc điểm khác là thường xảy ra ở một bên đôi khi chảy máu. Chẩn đoán xác định bản chất khối u phải dựa vào giải phẫu bệnh.
Do cấu trúc xoang nhỏ và chưa phát triển hoàn chỉnh, và đồng thời tình trạng nhiễm khuẩn hô hấp làm lu mờ bệnh cảnh lâm sàng, nên bệnh nhân nhi đến bệnh viện vì biến chứng của u (lồi mắt, biến dạng khuôn mặt…). U mũi và xoang cạnh mũi ở trẻ em thường là u lành tính có nguồn gốc từ sang chấn, sợi xương và từ răng, u ác tính hay gặp là sarcom cơ vân. Bệnh nhân thường đến trễ và có biến chứng biến dạng khuôn mặt, việc chẩn đoán và điều trị còn rất nhiều khó khăn và khó đánh giá tỷ lệ tái phát.
CÁC LOẠI U LÀNH TÍNH THƯỜNG GẶP
Các loại u thường gặp là:
– Polyp mũi, xoang.
– U xơ vòm mũi họng.
– U nhầy.
– U xương.
– U nang răng sinh.
– U nang sàn mũi.
– U máu trong mũi.
– U nhú.
I. POLYP MŨI
1. ĐỊNH NGHĨA
– Là u lành rất thường gặp, có thể đơn thuần ở hốc mũi, có thể trong các xoang mặt hay cả ở mũi và xoang.
– Polyp mũi thực ra không phải là khối u mà là thoái hóa cục bộ của niêm mạc mũi hay xoang mà chủ yếu là lớp tổ chức đệm.
– Về cấu trúc: bên ngoài là lớp biểu mô với tế bào trụ, vuông hay thành tế bào lát bẹt, bên trong là tổ chức liên kết với các tế bào xơ tạo thành một lớp lỏng lẻo, chứa các chất dịch hay chất nhầy, cũng thấy một số tế bào lympho, đơn nhân hoặc ái toan. Do đó polyp là khối mềm, nhẵn, mọng, trong, màu hồng nhạt.
2. NGUYÊN NHÂN
Có thể gặp do nhiều nguyên nhân khác nhau:
– Do viêm: viêm mũi xoang do vi khuẩn, do nấm, mủ trong xoang chảy ra khe giữa làm niêm mạc vùng này thoái hóa thành polyp.
– Do dị ứng: thường gặp trong dị ứng mũi – xoang.
– Còn do rối loạn vận mạch, rối loạn nội tiết hay do cơ địa tạo nên.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Polyp phát triển chậm, do ngày càng to ra, choán dần hốc mũi nên gây triệu chứng chính là ngạt, tắc mũi. Ngạt mũi ngày càng tăng dần đưa tới tắc mũi. Nếu polyp ở cả hai hốc mũi làm không thở được bằng mũi, mất ngửi, nói giọng mũi kín.
Có thể chảy nước mũi trong khi thay đổi thời tiết như trong viêm mũi dị ứng hoặc chảy mũi đặc, đau nhức vùng xoang khi do viêm xoang.
Khám mũi: thấy khối u mềm, nhẵn bóng, mọng, màu hồng nhạt, thường ở khe giữa. Nếu để lâu thấy một hoặc nhiều khối thành chùm lấp kín hốc mũi, ló ra ngay ở cửa lỗ mũi sau, lan cả vào vòm.
Nếu do viêm xoang, thấy quanh các khối polyp có nhiều mủ bám nhưng mặt polyp không bao giờ bị hoại tử. Ngoài polyp thông thường có thể gặp:
– Polyp đơn độc Kallian: chỉ có một khối polyp duy nhất mọc từ xoang hàm ra, triệu chứng duy nhất là ngạt tắc mũi một bên.
– Polyp chảy máu: thường có chân bám ở vách ngăn, vùng điểm mạch Kisselbach nên dễ gây chảy máu mũi.
– Bệnh Woaker: polyp có trong xoang sàng cả hai bên, gây biến dạng xương chính mũi làm gốc mũi bè rộng ra, rãnh mũi – mắt bị đẩy phồng, hai khoé trong mắt xa nhau hơn.
3.1.2. Cận lâm sàng
Chụp X quang thấy hình ảnh viêm xoang.
3.2. Chẩn đoán phân biệt
– Cuốn giữa thoái hoá: do viêm xoang mạn tính gây ra, cuốn giữa thoái hóa thành một khối mềm, nhẵn, màu hồng nhạt giống như polyp, vì cũng có cùng cấu trúc. Khi dùng que thăm dò thấy có chân cứng do xương cuốn. Khi trong hốc mũi có cả polyp, cả cuốn giữa thoái hóa to, lấp kín hốc mũi, rất khó phân biệt.
– U xơ vòm mũi họng: khi polyp phát triển ra cửa lỗ mũi sau, xuống vòm, hoặc trường hợp u xơ phát triển vào hốc mũi có thể gây nhầm lẫn. Nên nhớ u xơ thường gặp ở tuổi dậy thì, khối màu trắng, đục, không mọng, mật độ chắc hơn và dễ gây chảy máu.
– Ung thư sàng hàm: cũng phát triển khối u mềm như polyp mũi, nhưng khối u không nhẵn, thường có chỗ sùi, mật độ không đều, mặt hay có hoại tử, rất dễ chảy máu và có chảy mủ lẫn máu mùi hôi rõ.
4. ĐIỀU TRỊ
Nguyên tắc chung:
– Nguyên tắc chung là phẫu thuật lấy bỏ khối polyp trong mũi hoặc xoang. Nếu polyp ở trong hốc mũi có thể lấy bằng thòng lọng hoặc bằng dao cắt – hút. Nếu có viêm xoang cần thực hiện mổ xoang lấy bệnh tích đồng thời lấy polyp.
– Riêng đối với trẻ em, polyp còn nhỏ người ta có thể điều trị nội khoa, dùng glucocorticoid vì glucocorticoid ngăn trở hoạt động của phospholipase A2 qua trung gian lipocortin. Thuốc có tác dụng chặn đứng quá trình viêm, ngăn chặn sự tạo lập prostaglandin và leucotrien, qua cơ chế này thuốc tác động lên mọi giai đoạn của quá trình viêm trong mô. Hiện nay có rất nhiều loại glucocorticoid nhưng sử dụng nhiều nhất là loại xịt.
– Nếu sử dụng dài ngày cần phải theo một quy tắc nhất định với liều lượng 0,1 – 0,3mg/kg/ngày. Thí dụ: nếu chọn prednison thì uống 1 liều, 2 ngày 1 lần trong 1 tuần, rồi uống 1 tuần nghỉ 1 tuần trong 2 tháng, tiếp theo uống 1 tuần nghỉ 2 tuần trong 2 tháng, sau đó uống 1 tuần nghỉ 3 tuần trong 2 tháng.
– Nhìn chung có nhiều tác giả sử dụng glucocorticoid nhưng cần phải theo dõi những biến chứng của việc sử dụng loại thuốc này một cách chặt chẽ.
II. U XƠ VÒM MŨI HỌNG
1. ĐỊNH NGHĨA
Là u lành tính gặp ở tuổi thanh thiếu niên (13 – 18 tuổi), thường gặp ở nam giới.
Khác với polyp, u xơ thường có chân bám rộng ở vùng cửa mũi sau, có mạch từ cốt mạc xương vùng vòm.
Về vi thể gồm có các tế bào xơ trưởng thành với những bó sợi chắc và nhiều mạch máu đi tới làm thành lưới mạch phong phú.
2. NGUYÊN NHÂN
Hiện chưa được xác định rõ, thấy có liên quan nhiều đến nội tiết.
– Có thể do sự rối loạn cốt hóa xương nề sọ do ảnh hưởng của tuyến yên.
– Hoặc do kích thích cốt mạc nền sọ bởi viêm mạn tính như viêm V.A mạn tính.
3. CHẨN ĐOÁN
3.1. Lâm sàng
U xơ phát triển chậm, lúc đầu chỉ gây ngạt mũi một bên, tăng dần, sau khối u phát triển to ra lấp kín lỗ mũi sau gây ngạt cả hai bên, nói giọng mũi kín, luôn có ứ đọng mũi nhầy trong hốc mũi.
– Chảy máu mũi: lúc đầu thỉnh thoảng mới chảy máu mũi, chảy ít, tự cầm dễ. Sau ngày càng tăng, một vài ngày chảy một lần, lượng chảy cũng nhiều hơn, kéo dài hơn gây thiếu máu mạn tính, thể trạng xanh, yếu đi. Ngoài ra thường có ù tai, nghe kém thể truyền âm do khối u che lấp loa vòi Eustachi.
– Soi mũi: khối u có thể tràn lấp cả hốc mũi hay chỉ chiếm một phần phía sau hoặc sàn mũi, u nhẵn như polyp nhưng căng, trắng đục và mật độ chắc hơn polyp.
– Soi mũi sau: u lấn vào che lấp lỗ mũi sau hay đã lan vào vòm mũi họng, che lấp một phần hay cả hai lỗ mũi sau. Khi quá to có thể che lấp cả vòi Eustachi và đẩy màn hầu phồng lên.
Sờ vòm bằng ngón tay thấy mật độ khối u chắc, hay có dính máu đầu ngón tay.
3.2. Cận lâm sàng
CT scan xác định vị trí và sự xâm lấn của khối u ra các cơ quan lân cận.
Tiến triển:
U xơ tuy là u lành nhưng nếu để phát triển tự nhiên sẽ gây ảnh hưởng lớn:
– Làm sập hàm ếch, tiêu xương hàm trên.
– Phát triển vào hố chân bướm hàm gây ảnh hưởng đến hoạt động nhai.
– Qua xoang sàng vào ổ mắt, đẩy lồi nhãn cầu hoặc qua xoang sàng, bướm phát triển vào nội sọ, những tiến triển trên thường gặp trong u xơ vòm thành bên thể Selileau (sêbilô).
4. ĐIỀU TRỊ
Lấy bỏ u xơ là nguyên tắc cơ bản. Có thể mổ theo nhiều đường khác nhau như đường mũi xoang Denker, đường cạnh mũi rhinotomie hoặc đường rạch màn hầu. Các phẫu thuật này gây chảy máu nhiều cần truyền máu. Hiện nay với các phương pháp hiện đại như nút mạch trước khi phẫu thuật nên vấn đề chảy máu không còn đáng ngại như trước đây. Sau phẫu thuật có thể chạy tia quang tuyến liều nhỏ. Cần lấy hết chân khối u ở cửa mũi sau vùng vòm họng để tránh tái phát.
U xơ vòm mũi họng cần nhớ:
– Gặp chủ yếu ở nam giới, tuổi dậy thì.
– Khi có khối u cần soi mũi sau để xác định.
– Khi mổ bao giờ cũng lưu ý vấn đề chảy máu.
III. U NHẦY MŨI XOANG
1. ĐỊNH NGHĨA
– Là loại u ít gặp, chủ yếu xẩy ra ở người lớn.
– Tuy là u lành nhưng cứ phát triển dần làm mòn, tiêu xương của thành xoang gây các biến dạng ở mặt, mắt.
– U nhầy có thể có phát triển ở xoang hoặc ở hai hay nhiều xoang. Thường gặp nhất là u nhầy xoang trán, trán sàng.
2. NGUYÊN NHÂN
Hiện chưa rõ, các yếu tố được nêu lên là:
– Tắc lỗ thông mũi – xoang do dị hình hay do viêm.
– Sang chấn do chấn thương hay sau phẫu thuật xoang.
– Viêm xoang được điều trị kháng sinh kéo dài.
– Hiện nay lưu ý nhiều đến yếu tố cơ địa.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Với đặc tính là u lành nằm trong xoang, có vỏ bọc ngoài khá dai, trong đầy dịch nhầy vô khuẩn, trong như lòng trắng trứng hoặc có màu vàng chanh, dịch nhầy chứa mucin và tế bào mỡ nếu chụp X quang lại bắt quang, sáng lên.
Do đó khi:
3.1.1. U nhầy còn nằm trong xoang: thường không có biểu hiện gì.
– Không có hiện tượng viêm, nhiễm khuẩn.
– Nhức đầu có thể gặp nhưng không điển hình.
– Ngạt tắc, chảy nước mũi có thể gặp trong u nhầy xoang hàm hay xoang sàng làm doãng to các xoang và sáng hơn bên đối diện.
3.1.2. U nhầy phát triển lâu năm làm mòn, tiêu xương của thành xoang
Hiện chưa xác định được do áp lực dịch nhầy tăng dần, do bản chất dịch nhầy hay do vỏ bọc làm mòn, tiêu xương.
– U nhầy xoang sàng – trán:
+ Dấu hiệu sớm: sưng phồng góc trên trong hốc mắt.
+ Chậm hơn: sưng phồng toàn bộ hay một phần mặt ngoài xoang (thành trong, thành trên hốc mắt) không có hiện tượng viêm nề, không đau, ấn mềm, bập bênh, có thể thấy dấu hiệu bóng bàn hay dấu hiệu mũ miện (khi u thoát ra ngoài thành xoang).
Có các dấu hiệu ở mắt như: nhìn đôi, sụp mi, dễ gây lồi mắt: lồi ra ngoài và xuống dưới, ít ảnh hưởng đến vận nhãn và thị lực.
– U nhầy xương hàm:
+ Dấu hiệu sớm: đầy vùng hố nanh, tiền đình lợi môi.
+ Chậm hơn: sưng phồng ở mắt trước xoang hàm, đầy rãnh mũi – má, hàm ếch có thể bị đẩy phồng xuống dưới.
3.2. Cận lâm sàng
Xquang: cho thấy xoang có u nhầy bị ăn doãng rộng về mọi phía, sáng hơn bình thường, thành xoang mỏng, đậm nét, có thể thấy chỗ mất xương.
– Chọc dò: khi u nhầy đã làm mòn, mất thành xương, chọc dò dễ dàng, hút ra chất dịch nhầy trong như lòng trắng trứng hay vàng chanh, không bao giờ có mùi hôi.
+ Soi, cấy không có vi khuẩn.
+ Có chất mucin, ít tế bào mỡ.
Sau chọc dò sẽ gây nhiễm khuẩn nên chỉ chọc dò khi đã chuẩn bị phẫu thuật.
Tiến triển:
U lành nhưng phát triển lâu ăn mòn, mất thành xoang lấn vào các tổ chức kế cận:
– Vào mắt gây lồi mắt (xuống dưới, ra ngoài).
– Vào nội sọ: làm bộc lộ, dính vào màng não. U có thể phát triển vào nội sọ gây hội chứng tăng áp lực nội sọ.
– Xuống hàm ếch làm phồng, sập hàm ếch, có thể làm lung lay các răng hàm trên.
– Khi u phát triển to gây biến dạng hẳn nửa mặt.
4. ĐIỀU TRỊ
– Phẫu thuật lấy bỏ u nhầy.
– Cần lưu ý: Bóc tách lấy hết vỏ u.
– Làm ống dẫn lưu mũi – xoang rộng, tốt để tránh tái phát.
Cần nhớ:
– U nhầy xoang mặt: lành, không viêm nhiễm.
– U nhầy xoang sàng, trán: thường đến chuyên khoa mắt vì các triệu chứng ở mắt là chính: sụp mi, nhìn đôi, lồi mắt…
– Chỉ chọc dò khi chuẩn bị phẫu thuật vì sẽ gây nhiễm khuẩn.
IV. U XƯƠNG
1. ĐỊNH NGHĨA
Là loại u lành tính. Thường gặp ở người trẻ, u ở xoang hàm hay xoang trán.
2. NGUYÊN NHÂN: Không rõ
3. CHẨN ĐOÁN
3.1. Lâm sàng
Bắt đầu một cách âm thầm, không có triệu chứng gì, ngày càng phát triển theo những lớp xương đồng tâm. Tùy theo hướng và mức độ phát triển sẽ gây ra:
– Tắc lỗ thông mũi – xoang, ứ đọng xuất tiết trong xoang gây nhức đầu.
– U xương hàm có thể lấn vào làm hẹp hốc mũi gây ngạt tắc mũi.
– U phát triển vào trong xoang làm niêm mạc bị căng phồng gây kích thích hay chảy máu.
– U phát triển ra ngoài xoang gây phồng xương làm biến dạng mặt vùng đó.
– U có thể phát triển vào hốc mắt, chèn ép gây chảy nước mắt, lồi mắt…
3.2. Cận lâm sàng
– X quang cho chẩn đoán xác định: với ba tư thế Blondeau, Hirtz và sọ nghiêng cho phép xác định vị trí và mức độ phát triển ở khối u.
– CT scan: cho phép đánh giá chi tiết hơn về khối u.
4. ĐIỀU TRỊ
Phẫu thuật lấy bỏ khối u xương, dùng khoan điện tránh gây sang chấn thành trong xoang đặc biệt xoang trán và làm hạn chế tái phát của khối u.
Cần nhớ:
– U xương phát hiện chủ yếu dựa vào X quang.
– Cần chụp tối thiểu ba tư thế mới xác định đúng vị trí khối u.
V. U NANG RĂNG SINH
1. ĐỊNH NGHĨA
Là một u nang trong có chứa một cái răng phát sinh từ mảnh biểu bì Malasez (malasê) còn lại trong xương hàm. U nang răng sinh có thể gặp ở xương hàm trên, ăn lấn vào trong xoang hàm.
2. NGUYÊN NHÂN: Không rõ
3. CHẨN ĐOÁN
3.1. Lâm sàng
Khởi phát từ bao giờ không được biết đến vì không gây ra triệu chứng gì.
Khi u đã phát triển làm phồng mặt ngoài hố nanh, ấn cứng, không đau, da niêm mạc bình thường, tiến triển chậm nhưng ngày càng lớn làm mòn mỏng và có thể mất thành xương. Tùy theo vị trí có thể gặp các tính chất khác nhau:
– Vùng hố nanh: mặt trước xoang hàm bị đẩy phồng gây biến dạng mặt, ấn thấy dấu hiệu bập bênh như bóng bàn.
– Vùng hàm trên: lợi chân răng bị đẩy phồng lên, ấn bập bềnh, xương quanh chân răng bị tiêu làm răng bị lung lay.
– Vùng hàm ếch sàn hố mũi, hàm ếch phần xương ấn bập bềnh.
Đặc biệt tuy có biến dạng nhưng không đau, không sốt, không viêm tấy.
3.2. Cận lâm sàng
– Chụp X quang: u ăn lấn vào xoang hàm có thể làm xoang hàm bị doãng rộng về một phía, đặc biệt thấy hình ảnh một răng hoàn chỉnh hoặc sơ lược bám vào một thành xương của u nang. Sau chọc dò nên phẫu thuật ngay vì sẽ gây bội nhiễm.
4. ĐIỀU TRỊ
– Phẫu thuật lấy bỏ toàn bộ u nang.
– Nếu u nang lấn vào trong xoang hàm, cần làm lỗ thông mũi – xoang và khâu kín đường rạch.
– Kết quả phẫu thuật thường tốt, ít tái phát.
Cần nhớ:
– U gây biến dạng, mòn xương nhưng không đau.
– Khi thấy thiếu một răng cần làm X quang để chẩn đoán xác định.
– Cần lấy hết vỏ u nang.
VI. U NANG SÀN MŨI
1. ĐỊNH NGHĨA
Là u lành tính xuất phát từ sàn hốc mũi.
2. CHẨN ĐOÁN
2.1. Lâm sàng
Thường không có dấu hiệu đặc biệt, nhiều khi đi khám tình cờ phát hiện. Nếu u to bệnh nhân cảm giác hơi đầy một bên mũi, thỉnh thoảng ngạt mũi và soi mũi thấy vùng sàn mũi thấy phồng, ra tận cửa mũi trước, ấn vào có cảm giác bồng bềnh (dấu hiệu pingpong).
2.2. Cận lâm sàng
Chọc dò có keo nhầy.
3. ĐIỀU TRỊ
Lấy bỏ u bằng cách đi theo đường niêm mạc rãnh lợi môi. Cần lấy toàn bộ vỏ bọc của u nang để tránh tái phát.
VII. U MÁU
Thường hay gặp ở tuổi nhỏ, u máu có thể xuất phát từ cuốn mũi hoặc vách ngăn mũi.
Dấu hiệu chủ yếu là chảy máu mũi từng đợt ở một bên mũi. Khi khám nội soi sẽ thấy một u tròn nhẵn có màu sẫm (giống màu nho chín), dùng que thăm dò thấy mềm, thậm chí có thể chảy máu.
Điều trị u máu nếu nhỏ thì đốt, nếu lớn thì thắt và cắt u máu. Chú ý khi phẫu thuật đề phòng máu chảy xuống cửa mũi sau vào họng. Nếu u máu lấy được toàn bộ thì không tái phát, nếu không có thể tái phát.
VIII. U NHÚ
Riêng u nhú ở mũi xoang trẻ em rất ít gặp mà chủ yếu gặp ở người lớn.
Còn u nhú ở trẻ em chủ yếu gặp ở thanh quản. Vì vậy chúng tôi không trình bày ở đây.
VIÊM MŨI XOANG DỊ ỨNG
1. ĐỊNH NGHĨA
Viêm mũi xoang dị ứng là tình trạng viêm niêm mạc mũi-xoang biểu hiện bằng các triệu chứng hắt hơi, ngạt, ngứa và chảy mũi, qua trung gian kháng thể và xảy ra do tiếp xúc với dị nguyên trong không khí
Viêm mũi xoang dị ứng có hai loại:
– Viêm mũi xoang dị ứng theo mùa.
– Viêm mũi xoang dị ứng quanh năm.
2. NGUYÊN NHÂN
– Viêm mũi xoang dị ứng theo mùa: chủ yếu là do phấn hoa và bào tử.
– Viêm mũi xoang dị ứng quanh năm: thường gặp do bụi nhà.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Khai thác tiền sử dị ứng
– Khai thác tiền sử dị ứng bản thân như dị ứng thuốc, mày đay, chàm, hen phế quản,…
– Khai thác tiền sử dị ứng gia đình.
3.1.2. Lâm sàng
– Triệu chứng cơ năng:
+ Ngứa mũi
+ Hắt hơi từng tràng
+ Ngạt tắc mũi
+ Chảy nước mũi trong
– Triệu chứng thực thể:
+ Soi mũi thấy:
• Niêm mạc mũi nhợt màu
• Cuốn mũi phù nề, nhất là cuốn dưới
• Nhiều dịch xuất tiết: dịch nhày, trong.
3.1.3. Cận lâm sàng
– Các test xác định dị ứng mũi xoang:
+ Test nội bì:
Cách làm: Tiêm 0,03ml dung dịch dị nguyên với nồng độ 1/50.000 vào trong da mặt trong cẳng tay.
Kết quả: Đọc kết quả sau 20-30 phút.
Âm tính khi có kết quả giống chứng âm tính.
Dương tính nhẹ khi đường kính của sẩn >5-7mm, ngứa, ban đỏ.
Dương tính vừa khi đường kính của sẩn >7-10mm, ngứa, ban đỏ.
Dương tính mạnh khi đường kính của sẩn >10-15mm, ngứa, ban đỏ.
+ Test lẩy da:
Cách làm: Nhỏ giọt dị nguyên với nồng độ 1/50.000 lên da mặt trong cẳng tay, dùng kim đặt góc 45˚ và lẩy ngược lên (yêu cầu da không được chảy máu).
Kết quả: Đọc kết quả sau 20-30 phút.
Âm tính khi có kết quả giống chứng âm tính.
Dương tính nhẹ khi đường kính của sẩn >3-5mm, ngứa, ban đỏ.
Dương tính vừa khi đường kính của sẩn >5-8mm, ngứa, ban đỏ.
Dương tính mạnh khi đường kính của sẩn >8-12mm, ngứa, ban đỏ.
+ Test kích thích mũi:
Cách làm: Nhỏ một số giọt dị nguyên vào niêm mạc hốc mũi.
Kết quả được coi là dương tính khi bệnh nhân xuất hiện một trong các triệu chứng lâm sàng, gồm ngứa mũi, hắt hơi, chảy nước mũi trong, ngạt tắc mũi.
+ Các phản ứng in vitro:
Các phương pháp trực tiếp định lượng kháng thể dị ứng:
– RAST (Radio allergo sorbent test)
– RIST (Radio immuno sorbent test)
– PRIST (Paper Radio immuno sorbent test)
Các phương pháp gián tiếp định lượng kháng thể dị ứng:
– Phản ứng phân hủy mastocyte
– Phản ứng ngưng kết bạch cầu
– Phản ứng tiêu bạch cầu đặc hiệu
3.2. Chẩn đoán phân biệt
– Với bệnh viêm mũi vận mạch:
+ Ít hắt hơi
+ Ít chảy mũi
+ Ít ngứa mũi
+ Ngạt mũi là chủ yếu
+ Cuốn mũi luôn phù nề
+ Ít dịch tiết ở mũi
+ Test lẩy da, test kích thích mũi, phản ứng phân hủy mastocyte đều âm tính.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Viêm mũi xoang dị ứng có nhiều nguyên nhân khác nhau, biểu hiện lâm sàng mỗi người một khác, thay đổi theo môi trường, cơ địa, sự quá mẫn của cơ thể nên không thể áp dụng một phương thức điều trị chung, cứng nhắc, cần được thay đổi theo từng người, từng hoàn cảnh, từng thời gian.
4.2. Sơ đồ điều trị
Các phương pháp điều trị chia làm hai nhóm:
– Điều trị đặc hiệu:
Tác động vào dị nguyên và kháng thể dị ứng.
– Điều trị không đặc hiệu:
Tác động vào các hoạt chất trung gian và triệu chứng lâm sàng.
4.3. Điều trị cụ thể
4.3.1. Các phương pháp điều trị đặc hiệu
– Các biện pháp né tránh dị nguyên:
+ Bằng cách thay đổi nơi ở, nơi làm việc hoặc đổi nghề, thay đổi thuốc, đổi chế độ ăn.
+ Phương pháp này khó thực hiện vì nó làm đảo lộn cuộc sống.
– Phương pháp giảm mẫn cảm đặc hiệu:
+ Đây là một trong các liệu pháp miễn dịch.
+ Đây được coi là “vaccin” trong điều trị bệnh viêm mũi xoang dị ứng.
+ Có thể dùng đường tiêm dưới da, nhỏ dưới lưỡi hoặc nhỏ tại chỗ ở mũi.
4.3.2. Các phương pháp điều trị không đặc hiệu
– Thuốc kháng histamin đường uống.
– Thuốc xịt mũi chứa corticosteroid.
– Các biện pháp kết hợp đông y và tây y.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
– Bệnh hay tái phát nên đòi hỏi bệnh nhân phải tuân thủ điều trị theo hướng dẫn của bác sỹ.
5.2. Biến chứng
– Làm nặng thêm các bệnh dị ứng khác như viêm kết mạc dị ứng, hen phế quản,…
– Gây viêm mũi xoang mạn tính polyp mũi, viêm thanh khí phế quản,…
6. PHÒNG BỆNH
– Tránh, giảm tiếp xúc với dị nguyên.
– Vệ sinh môi trường nơi ở, nơi làm việc.
– Thường xuyên rèn luyện sức khoẻ, nâng cao thể lực.
– Không hút thuốc lá, thuốc lào, hạn chế rượu bia.
VIÊM MŨI XOANG MẠN TÍNH
1. ĐỊNH NGHĨA
Viêm mũi xoang mạn tính là viêm niêm mạc mũi xoang với các triệu chứng: đau nhức âm ỉ vùng mặt, ngạt mũi, giảm ngửi, ho, khịt khạc đờm, soi mũi thấy khe giữa, đôi khi cả khe trên có mủ. Người bệnh có thể bị sốt, kém tập trung, người mệt mỏi. Các triệu chứng này kéo dài trên 12 tuần.
2. NGUYÊN NHÂN
– Do viêm mũi xoang cấp không được điều trị đúng mức.
– Do viêm mũi xoang dị ứng.
– Do các yếu tố môi trường (thuốc lá, ô nhiễm, chất kích thích,…).
– Do cấu trúc giải phẫu bất thường (Vẹo lệch vách ngăn, bóng hơi cuốn giữa, V.A quá phát,…).
– Do hội chứng trào ngược.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
– Triệu chứng cơ năng:
+ Ngạt tắc mũi thường xuyên.
+ Xì mũi hoặc khịt khạc mủ nhày hay mủ đặc thường xuyên.
+ Đau nhức vùng mặt.
+ Mất ngửi hoặc giảm ngửi.
+ Kèm theo bệnh nhân có thể bị đau đầu, ho, mệt mỏi, hơi thở hôi.
– Triệu chứng thực thể: soi mũi thấy:
+ Dịch mủ nhầy hoặc mủ đặc ở khe giữa, đôi khi khe trên.
+ Niêm mạc hốc mũi viêm phù nề hoặc thoái hoái thành polyp.
+ Có thể thấy các cấu trúc giải phẫu bất thường như: vẹo lệch vách ngăn, bóng hơi cuốn giữa, V.A quá phát,…
– Các triệu chứng trên kéo dài trên 12 tuần.
3.1.2. Cận lâm sàng
– Phim X quang thông thường (Blondeau, Hirtz) cho hình ảnh không rõ, ít sử dụng.
+ Hình mờ đều hoặc không đều các xoang.
+ Vách ngăn giữa các xoang sàng không rõ.
+ Hình ảnh dày niêm mạc xoang.
– Phim CT Scan: cho hình ảnh:
+ Hình ảnh mờ các xoang, có thể mờ đều hoặc không đều.
+ Dày niêm mạc các xoang, mức dịch trong xoang, polyp mũi xoang.
+ Bệnh tích bịt lấp vùng phức hợp lỗ ngách.
+ Các cấu trúc giải phẫu bất thường như: Vẹo lệch vách ngăn, bóng hơi cuốn giữa, cuốn giữa đảo chiều,…
3.2. Chẩn đoán phân biệt
– Với bệnh viêm mũi xoang dị ứng:
+ Hắt hơi, ngứa mũi, ngạt mũi và chảy nước mũi trong là chủ yếu.
+ Không có mủ ở khe giữa hay khe trên.
+ Cuốn mũi luôn phù nề, nhợt màu.
+ Test lẩy da, test kích thích mũi, phản ứng phân hủy mastocyte dương tính.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Nghỉ ngơi, phòng tránh các tác nhân, nguyên nhân gây viêm mũi xoang.
– Đảm bảo dẫn lưu tốt mũi xoang, chống phù nề niêm mạc.
– Kết hợp điều trị tại chỗ và toàn thân.
4.2. Phác đồ điều trị
– Điều trị nội khoa
– Điều trị ngoại khoa..
4.3. Điều trị cụ thể
4.3.1. Điều trị nội khoa
– Điều trị toàn thân:
+ Thuốc kháng sinh: thường từ 2 đến 3 tuần.
+ Thuốc corticosteroid uống.
– Chế độ dinh dưỡng hợp lý, nâng cao thể trạng.
+ Điều trị tại chỗ:
+ Dùng thuốc co mạch.
+ Rửa mũi bằng nước mũi sinh lý.
+ Làm thuốc mũi, rửa mũi xoang.
+ Thuốc corticosteroid dạng xịt.
4.3.2. Điều trị phẫu thuật
– Chỉ định:
+ Viêm mũi xoang mạn tính điều trị nội khoa tối đa mà không kết quả.
+ Viêm mũi xoang mạn tính có cản trở dẫn lưu phức hợp lỗ ngách do dị hình giải phẫu như: lệch vẹo vách ngăn, bóng hơi cuốn giữa, cuốn giữa đảo chiều,…
+ Viêm mũi xoang mạn tính có thoái hóa polyp mũi xoang.
– Các phẫu thuật nội soi mũi xoang gồm:
+ Phẫu thuật nội soi chức năng mũi xoang tối thiểu.
+ Phẫu thuật nội soi mũi xoang mở sàng – hàm.
+ Phẫu thuật nội soi mũi xoang mở sàng – hàm – trán – bướm.
– Chăm sóc và điều trị sau mổ:
+ Điều trị toàn thân:
• Thuốc kháng sinh: thường từ 1 đến 2 tuần.
• Thuốc corticosteroid uống.
• Chế độ dinh dưỡng hợp lý, nâng cao thể trạng.
+ Điều trị tại chỗ:
• Rút merocel mũi sau 24 giờ.
• Dùng thuốc co mạch.
• Rửa mũi bằng nước mũi sinh lý.
• Làm thuốc mũi, rửa mũi xoang.
• Thuốc corticosteroid dạng xịt.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
– Bệnh viêm mũi xoang mạn tính do nhiều nguyên nhân, điều trị thường dài ngày nên để tránh tái phát nên đòi hỏi bệnh nhân phải tuân thủ điều trị theo hướng dẫn của bác sỹ.
5.2. Biến chứng
– Biến chứng đường hô hấp:
+ Viêm tai giữa.
+ Viêm thanh quản.
+ Viêm giãn khí phế quản.
– Biến chứng mắt:
– Viêm phần trước ổ mắt.
– Viêm thị thần kinh hậu nhãn cầu.
– Biến chứng nội sọ:
+ Viêm màng não.
+ Viêm tắc tĩnh mạch xoang hang.
+ Áp xe ngoài màng cứng, áp xe não.
6. PHÒNG BỆNH
– Tránh, giảm tiếp xúc với dị nguyên.
– Vệ sinh môi trường nơi ở, nơi làm việc.
– Không hút thuốc lá, thuốc lào, hạn chế rượu bia.
– Thường xuyên rèn luyện sức khoẻ, nâng cao thể lực.
BỆNH POLYP MŨI
1. ĐỊNH NGHĨA
Polyp mũi là tổn thương giả u do thoái hoái cục bộ của niêm mạc mũi hay xoang mà chủ yếu là tổ chức đệm.
Polyp mũi là bệnh rất thường gặp, có thể đơn thuần ở hốc mũi, có thể ở các xoang hay cả ở mũi và xoang.
2. NGUYÊN NHÂN
– Do viêm mũi xoang mạn tính.
– Do viêm mũi xoang dị ứng.
– Do rối loạn vận mạch, rối loạn nội tiết hay do cơ địa tạo nên.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
– Triệu chứng cơ năng:
+ Ngạt tắc mũi thường xuyên.
+ Xì mũi hoặc khịt khạc mủ nhày hay mủ đặc thường xuyên.
+ Đau nhức vùng mặt.
+ Mất ngửi hoặc giảm ngửi.
– Triệu chứng thực thể: soi mũi thấy:
+ Khối u mềm, nhẵn bóng, mọng, màu hồng nhạt.
+ Tùy theo kích thước của polyp mũi, chia làm 4 độ:
Độ I: Polyp khu trú gọn trong phức hợp lỗ ngách.
Độ II: Polyp phát triển ra ngách giữa nhưng chưa vượt quá bờ tự do của cuốn giữa.
Độ III: Polyp vượt quá bờ tự do của cuốn giữa đến lưng cuốn dưới.
Độ IV: Polyp che kín toàn bộ hốc mũi, ra tận cửa mũi sau.
3.1.2. Cận lâm sàng
– Phim X quang thông thường (Blondeau, Hirtz) cho hình ảnh không rõ:
+ Hình mờ đều hoặc không đều các xoang và hốc mũi.
+ Hình ảnh polyp trong xoang.
– Phim CT Scan: cho hình ảnh:
+ Hình ảnh polyp mũi xoang kèm mờ các xoang, có thể mờ đều hoặc không đều
+ Các cấu trúc giải phẫu bất thường như: vẹo lệch vách ngăn, bóng hơi cuốn giữa, cuốn giữa đảo chiều,…
– MRI:
Cho phép phân biệt polyp với các tổn thương do tắc lỗ thông mũi xoang (dày niêm mạc, dịch trong xoang).
3.1.3. Kết quả mô bệnh học
Giúp chẩn đoán xác định polyp mũi.
3.2. Chẩn đoán phân biệt
– Với bệnh lý u mũi xoang:
+ Khối u thường không nhẵn, mật độ không đều, bề mặt sùi, loét, dễ chảy máu.
+ Ngạt mũi, chảy mũi, giảm ngửi, thường ở một bên.
+ Hay xì ra máu mũi.
+ Hay gặp ở người lớn tuổi.
+ Kết quả mô bệnh học cho kết quả tổn thương u.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Nghỉ ngơi, phòng tránh các tác nhân, nguyên nhân gây viêm mũi xoang.
– Đảm bảo dẫn lưu tốt mũi xoang, chống phù nề niêm mạc.
– Kết hợp điều trị tại chỗ và toàn thân.
4.2. Phác đồ điều trị
– Điều trị nội khoa.
– Điều trị ngoại khoa.
4.3. Điều trị cụ thể
4.3.1. Điều trị nội khoa
Chỉ định: khi khối polyp độ I, II.
– Điều trị toàn thân:
+ Thuốc kháng sinh khi có viêm mũi xoang kèm theo.
+ Thuốc corticosteroid đường uống.
– Điều trị tại chỗ:
+ Dùng thuốc co mạch.
+ Rửa mũi bằng nước muốii sinh lý.
+ Thuốc corticosteroid dạng xịt, dùng kéo dài.
4.3.2. Điều trị phẫu thuật
– Chỉ định:
+ Khi khối polyp độ I, II điều trị nội khoa không đỡ.
+ Khi khối polyp độ III, IV.
– Các phẫu thuật nội soi mũi xoang gồm:
+ Phẫu thuật nội soi chức năng mũi xoang tối thiểu.
+ Phẫu thuật nội soi mũi xoang mở sàng – hàm.
+ Phẫu thuật nội soi mũi xoang mở sàng – hàm – trán – bướm.
– Chăm sóc và điều trị sau mổ:
+ Điều trị toàn thân:
• Thuốc kháng sinh: thường từ 1 đến 2 tuần.
• Thuốc corticosteroid đường uống.
• Chế độ dinh dưỡng hợp lý, nâng cao thể trạng.
+ Điều trị tại chỗ:
• Rút merocel mũi sau 24 giờ.
• Dùng thuốc co mạch.
• Rửa mũi bằng nước muốii sinh lý.
• Làm thuốc mũi, rửa mũi xoang.
• Thuốc corticosteroid dạng xịt kéo dài.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Bệnh polyp mũi do nhiều nguyên nhân, điều trị thường dài ngày nên để có kết quả tốt đòi hỏi bệnh nhân phải tuân thủ điều trị theo hướng dẫn của bác sỹ.
5.2. Biến chứng
Biến chứng đường hô hấp:
– Viêm tai giữa
– Viêm thanh quản
– Viêm giãn khí phế quản
6. PHÒNG BỆNH
– Nghỉ ngơi, phòng tránh các tác nhân, nguyên nhân gây viêm mũi xoang.
– Vệ sinh môi trường nơi ở, nơi làm việc.
– Không hút thuốc lá, thuốc lào, hạn chế rượu bia.
– Thường xuyên rèn luyện sức khoẻ, nâng cao thể lực.
PAPILLOMA (U NHÚ) MŨI XOANG
1. ĐỊNH NGHĨA
U nhú mũi xoang là u lành tính xuất phát từ biểu mô niêm mạc mũi xoang.
Là loại u thường gặp nhất trong các khối u lành tính mũi xoang, chiếm tỷ lệ 0,5- 4% u mũi xoang, có thể có xu hướng ác tính hóa.
2. NGUYÊN NHÂN
Có nhiều giả thuyết về nguyên nhân của u nhú mũi xoang.
– Do virus: Đây là giả thuyết được nhiều tác giả chấp nhận.
Nhiều tác giả đã tìm thấy ADN của Human Papilloma Virus (HPV) trong mô của u nhú với hai nhóm gây bệnh chính là HPV 6 và HPV 11.
– Các yếu tố môi trường như ô nhiễm, hóa chất….bị nghi ngờ là nguyên nhân gây u nhú nhưng chưa có thống kê đầy đủ.
– Do viêm: Giả thuyết này ít được chấp nhận.
Theo nhiều tác giả viêm thường thấy kèm theo u nhú do hậu quả của khối u gây bít tắc lỗ thông mũi xoang cản trở đường vận chuyển niêm dịch từ xoang ra ngoài.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
– Triệu chứng cơ năng:
+ Ngạt tắc mũi là triệu chứng nổi bật.
+ Chảy nước mũi.
+ Đau nhức vùng mặt.
+ Giảm ngửi hoặc mất ngửi.
+ Có thể xì ra máu mũi.
Các triệu chứng này thường chỉ ở một bên hốc mũi.
– Triệu chứng thực thể:
+ Soi mũi thấy khối u ở một bên hốc mũi có dạng như chùm nho nhợt màu hoặc như quả dâu sẫm màu.
3.1.2. Cận lâm sàng
– X quang thường quy (Blondeau, Hirtz..)
+ Hình ảnh không đặc hiệu.
+ Hình ảnh mờ các xoang và mờ trong hốc mũi.
– CT Scan:
+ Xác định vị trí khối u.
+ Đánh giá lan rộng của khối u ra các xoang, các vùng lân cận.
+ Tuy nhiên trong nhiều trường hợp khó phân biệt khối u với ứ đọng dịch và niêm mạc dày do bít tắc lỗ thông mũi xoang.
– MRI:
+ Cho phép phân biệt u với các tổn thương do tắc lỗ thông mũi xoang (dày niêm mạc, polyp, dịch trong xoang).
+ Đánh giá những tổn thương xâm lấn phần mềm và nền sọ tốt hơn CT Scan.
3.1.3. Kết quả mô bệnh học
– Giúp chẩn đoán xác định u nhú và phân loại u nhú.
– Theo mô bệnh học, có hai loại u nhú: u nhú thường và u nhú đảo ngược.
3.1.4. Phân giai đoạn u nhú đảo ngược
Theo John H. Krouse (2000), u nhú mũi xoang chia làm bốn giai đoạn:
– T1: Khối u nằm trong hốc mũi, chưa phát triển vào xoang; không có tổn thương ác tính.
– T2: Khối u phát triển tới vùng phức hợp lỗ ngách và xoang sàng, hoặc thành trong xoang hàm; không có tổn thương ác tính.
– T3: Khối u chiếm toàn bộ xoang hàm; hoặc lan vào xoang bướm; hoặc lan vào xoang trán; không có tổn thương ác tính.
– T4: Khối u vượt khỏi phạm vi mũi xoang (xâm lấn ổ mắt, nội sọ, hố chân bướm hàm) hoặc có tổn thương ác tính.
3.2. Chẩn đoán phân biệt
– Với bệnh polyp mũi:
+ Thường ở hai bên hốc mũi.
+ Soi mũi thấy polyp mềm, nhẵn, mọng trong, màu hồng nhạt.
+ Kết quả mô bệnh học là polyp.
– Với bệnh ung thư mũi xoang:
+ Thường ở một bên hốc mũi.
+ Thường chảy máu hoặc xì ra máu mũi.
+ Soi mũi thấy tổ chức u sùi, loét dễ chảy máu.
+ Kết quả mô bệnh học là tổn thương ác tính.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Điều trị bằng phẫu thuật.
– Phẫu thuật càng sớm càng tốt.
– Lấy hết bệnh tích u.
4.2. Điều trị cụ thể
– Phẫu thuật nội soi mũi xoang: chỉ định với khối u nhú giai đoạn I, II, III.
– Phẫu thuật mở cạnh mũi: chỉ định với khối u nhú ở giai đoạn IV.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
– U nhú thường tiên lượng tốt hơn u nhú đảo ngược do ít tái phát và hiếm phát triển thành tổn thương ác tính.
– U giai đoạn sớm (I, II) tiên lượng tốt hơn giai đoạn muộn (III, IV).
5.2. Biến chứng
– U nhú mũi xoang, đặc biệt là u nhú đảo ngược có khả năng chuyển thành tổn thương ác tính với tỷ lệ từ 7 đến 10%.
6. PHÒNG BỆNH
– Thường xuyên rèn luyện sức khoẻ, nâng cao thể lực.
– Không hút thuốc lá, thuốc lào, hạn chế rượu bia.
– Tránh tiếp xúc với các yếu tố ô nhiễm môi trường, hóa chất. Trong trường hợp phải tiếp xúc, phải có trang bị lao động đầy đủ.
– Thường xuyên đi khám sức khỏe định kỳ.
VIÊM MŨI XOANG CẤP TÍNH
1. ĐỊNH NGHĨA
Viêm mũi xoang được hiểu theo nghĩa rộng là viêm mũi và các xoang cạnh mũi, gây ra một nhóm các rối loạn.
Phân loại viêm mũi xoang theo thời gian bị viêm gồm có: cấp tính (từ 4 tuần trở lại), bán cấp tính (4-12 tuần) và mạn tính (trên 12 tuần). Có thể phân chia thành viêm mũi xoang cấp tính tái phát (lớn hơn hoặc bằng 4 đợt trong một năm mà không có triệu chứng của viêm mũi xoang mạn tính) và viêm mũi xoang cấp tính kịch phát.
2. NGUYÊN NHÂN
Viêm mũi xoang do các nhóm nguyên nhân chính như sau:
2.1. Sau cảm cúm (viêm nhiễm virus đường hô hấp trên)
Viêm mũi xoang do nhiễm khuẩn cấp tính điển hình thường bắt đầu với viêm nhiễm virus đường hô hấp trên kéo dài hơn 10 ngày. Trong một số trường hợp, viêm mũi xoang nhiễm khuẩn cấp tính thứ phát do hậu quả của sự bít tắc lỗ thông mũi xoang (do phù nề niêm mạc) và có thể do sự tổn thương hệ thống màng nhầy lông chuyển. Kết quả cuối cùng là ứ đọng chất nhầy trong xoang và tạo ra môi trường thuận lợi cho vi khuẩn phát triển. Các tác nhân phổ biến nhất gây ra viêm xoang cấp tính bao gồm Streptococcus Pneumonia, Haemophilus Influenza, và Moraxella Catarrahalis.
2.2. Các nguyên nhân khác
– Dị ứng.
– Trào ngược dạ dày – thực quản.
– Hít phải các chất kích thích (bụi, khói thuốc lá, hóa chất…).
– Bất thường về giải phẫu mũi xoang (vẹo vách ngăn, xoang hơi cuốn giữa, quá phát mỏm móc, bóng sàng).
– VA quá phát.
– Chấn thương mũi xoang.
– Các khối u vòm mũi họng.
– Bệnh toàn thân: suy giảm miễn dịch, rối loạn chức năng lông chuyển, bệnh xơ nang (Cystic fibrosis)…
3. CHẨN ĐOÁN VIÊM MŨI XOANG CẤP TÍNH DO VI KHUẨN
3.1. Chẩn đoán xác định
3.1.1. Triệu chứng lâm sàng
Cần phải nghĩ tới viêm mũi xoang cấp tính do vi khuẩn khi viêm nhiễm đường hô hấp trên do virus sau 5-7 ngày triệu chứng ngày càng xấu đi hoặc kéo dài hơn 10 ngày chưa khỏi bệnh.
Các triệu chứng giúp chẩn đoán viêm mũi xoang cấp tính gồm có:
– Các triệu chứng chính:
+ Cảm giác đau và nhức ở vùng mặt
+ Sưng và nề vùng mặt
+ Tắc ngạt mũi
+ Chảy mũi, dịch đổi mầu hoặc mủ ra mũi sau.
+ Ngửi kém hoặc mất ngửi
+ Có mủ trong hốc mũi
+ Sốt
– Các triệu chứng phụ:
+ Đau đầu
+ Thở hôi
+ Mệt mỏi
+ Đau răng
+ Ho
+ Đau nhức ở tai
– Soi mũi trước: là cần thiết với tất cả các bệnh nhân nghi ngờ bị viêm mũi xoang. Cần chú ý phát hiện chất nhầy mủ, sung huyết, dị hình vách ngăn…
Thăm khám nội soi: Phương pháp nội soi mũi là cần thiết để xác định viêm mũi xoang. Những dấu hiệu có giá trị bao gồm: mủ nhầy tại phức hợp lỗ ngách và ngách sàng bướm, sự phù nề, sung huyết… niêm mạc mũi. Đối với viêm mũi xoang cấp tính do nhiễm khuẩn, nội soi rất hữu ích cho chẩn đoán và lấy bệnh phẩm từ khe giữa.
3.1.2. Triệu chứng cận lâm sàng
– Chẩn đoán hình ảnh:
+ Chụp cắt lớp vi tính (CT Scanner) là phương pháp đang được lựa chọn trong chẩn đoán viêm mũi xoang. Tuy nhiên hình ảnh trong viêm mũi xoang cấp tính do nhiễm khuẩn sẽ không được rõ ràng trừ khi có biến chứng.
+ Chụp cộng hưởng từ (MRI) của xoang thường ít được thực hiện hơn CT Scanner bởi vì phương pháp này không tạo được hình ảnh xương rõ ràng. Tuy nhiên, MRI thường có thể giúp phân biệt được dịch nhầy còn đọng lại trong xoang với khối u của nhu mô khác dựa trên những đặc điểm đậm độ tín hiệu, mà có thể không phân biệt được trên phim CT Scanner; chính vì vậy, MRI có thể rất có giá trị để phân biệt xoang có khối u với xoang có ứ đọng dịch. MRI cũng là một phương pháp hữu ích khi nghi ngờ có bệnh tích xâm lấn ổ mắt – nội sọ.
– Xét nghiệm:
Xét nghiệm không thực sự có giá trị trong việc đánh giá viêm mũi xoang cấp tính. Tuy nhiên trong một số trường hợp viêm mũi xoang cấp tính cũng cần tiến hành một số xét nghiệm để đánh giá tình trạng suy giảm miễn dịch, HIV, bệnh tự miễn…
3.2. Chẩn đoán phân biệt
Viêm mũi xoang cấp tính cần chẩn đoán phân biệt với nhiều bệnh khác gồm có: viêm mũi do virus (cảm cúm), đau nhức khớp thái dương hàm, đau đầu (bao gồm cả hội chứng đau nửa đầu – Migraine); đau răng, đau mũi, đau dây thần kinh V và khối u tân sinh trong xoang. Triệu chứng đau nhức vùng mặt, chảy mũi mủ, sung huyết mũi, ngửi giảm, đau răng và kém đáp ứng với thuốc co mạch có thể giúp phân biệt.
3.2.1. Viêm mũi do virus (cảm cúm)
Trong chẩn đoán viêm mũi xoang cấp, vấn đề khó khăn nhất là phân biệt nó với viêm mũi do virus vì diễn biến của bệnh và sự giống nhau về triệu chứng. Tuy nhiên, khi thăm khám thấy có mủ trong hốc mũi có thể nghĩ tới viêm mũi xoang cấp. Đặc biệt phải nghĩ đến viêm xoang nếu các triệu chứng viêm mũi xấu đi sau 5 ngày hoặc kéo dài hơn 10 ngày. Triệu chứng cấp tính của một bên mặt cũng liên quan hơn tới viêm xoang.
3.2.2. Đau nhức khớp thái dương hàm
Đau nhức khớp thái dương hàm rất phổ biến và dễ bị nhầm lẫn với đau của viêm xoang. Đau nhức khớp thái dương hàm thường gây ảnh hưởng đến trí nhớ, trí tuệ, tinh thần và chất lượng cuộc sống.
3.2.3. Đau đầu và đau nửa đầu
Đau đầu và đau nửa đầu có thể rất dễ nhầm lẫn với đau do viêm xoang. Đau nửa đầu có đặc điểm là đau ở một bên và kéo dài từ 4-72 giờ. Sự xuất hiện của những cơn này thường ngắn và đáp ứng với thuốc chữa đau nửa đầu như là ergot alkaloids. Cảm giác căng ở vùng trán như đeo đai cùng với đau đầu đặc thù sẽ giảm đi ở những ngày sau đó.
3.2.4. Đau răng và đau dây thần kinh số V
Đau răng có thể là do viêm xoang và có thể nhầm với đau do viêm xoang.
Đau dây thần kinh số V thường không phổ biến, nhưng có thể gây ra cơn đau nhói kịch phát theo đường đi của dây thần kinh V. Cảm giác này trái với triệu chứng đau kéo dài liên tục của viêm xoang.
3.2.5. U xoang
U xoang thường không phổ biến, nhưng với tiền sử tắc mũi và chảy máu mũi một bên cần chụp CT Scanner và nội soi mũi. X quang, u xoang được thể hiện ở một bên và xương bị ăn mòn.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Đối với viêm mũi xoang cấp tính chủ yếu là điều trị nội khoa. Phẫu thuật chỉ đặt ra trong những trường hợp cần thiết.
4.2. Điều trị cụ thể
4.2.1. Thuốc kháng sinh
Tỷ lệ các vi khuẩn thường gặp trong viêm mũi xoang cấp tính kháng thuốc ngày càng cao. Đối với S. Ppneumoniae có 25% kháng lại penicillin và kháng lại macrolides cũng như trimethoprim/sulfamethoxazole (TMP/SMX) rất phổ biến. Có 30% H. Influenzae và hầu hết nhóm M. Catarrhalis tạo ra β-Lactamase. Những hướng dẫn gần đây cho sự lựa chọn thuốc kháng sinh trong điều trị viêm mũi xoang cấp nhiễm khuẩn cần phụ thuộc vào mức độ nặng của bệnh và cần cân nhắc bệnh nhân đã sử dụng thuốc kháng sinh trong 4-6 tuần gần đây không.
– Đối với thể nặng thời gian điều trị từ 10-14 ngày.
– Với thể trung bình và gần đây không sử dụng thuốc kháng sinh, nên sử dụng amoxicillin/clavulanate hoặc cefpodoxime, cefuroxime hoặc cefdinir. Nếu người lớn dị ứng với β-Lactam thì nên dùng TMP/SMX, doxycycline hoặc macrolide và trẻ em dị ứng β-Lactam nên sử dụng TMP/SMX hoặc macrolide. Tuy nhiên tỉ lệ thất bại với thuốc kháng sinh không phải nhóm β-Lactam có thể tới 25%.
Đối với những người sử dụng thuốc kháng sinh gần đây hoặc bệnh chưa ở mức nguy hiểm, việc lựa chọn thuốc uống ban đầu nên bao gồm thuốc quinolone đường hô hấp, amoxicillin/clavulanate, ceftriaxone hoặc kết hợp với kháng sinh phổ rộng đối với người lớn và amoxicillin/clavulanate, ceftriaxone đối với trẻ em. Người lớn bị dị ứng β- Lactam nên được điều trị với thuốc quinolone đường hô hấp hoặc clindamycin và rifampin, trong khi, trẻ em dị ứng β-Lactam nên sử dụng TMP/SMX, macrolide hoặc clindamycin. Nếu phương pháp chữa trị trong 72 giờ thất bại, nên đánh giá lại và thay đổi phương pháp điều trị. Trong trường hợp này, CT Scanner, nội soi mũi và nuôi cấy vi khuẩn nên được cân nhắc.
Hiệu quả của kháng sinh trong điều trị viêm xoang cấp tính được thể hiện trong bảng dưới đây:
Kháng sinh đường uống |
Tác nhân gây bệnh | |||
| S. Pneumonia | Haemophilus SPP | Moraxella Catarrahalis | ||
| Penicillin/Amoxicillin | + | 0 | 0 | |
| Cephalosporins | Thế hệ thứ nhất | ± | 0 | 0 |
| Thế hệ thứ 2 | + | + | + | |
| Thế hệ thứ 3 | ± | + | + | |
| Amoxicillin/Clavulanate | + | + | + | |
| Macrolides | ± | ± | ± | |
| Clindamycin | + | 0 | 0 | |
| Imipenem/Meropenem | + | + | + | |
| Trimethoprim/Sulfamethoxazole | – | + | + | |
| Quiniolones (cũ) hoặc Aminoglycosides | ± | + | + | |
| Quinolones (mới) | + | + | + | |
0: Không hoặc rất ít tác dụng (<30%)
±: Tương đối tác dụng (30 – 80%)
+ Tác dụng tốt (>80%)
– Rửa mũi và xịt mũi:
Cùng với liệu pháp kháng sinh toàn thân, điều trị tại mũi là rất cần thiết:
+ Rửa mũi thường xuyên bằng nước muối sinh lý hoặc nước muối ưu trương có thể giúp giữ ẩm và làm sạch dịch trong hốc mũi.
+ Xịt trực tiếp corticoid vào mũi có thể làm giảm tiết dịch (ít gây ảnh hưởng đến toàn thân).
+ Xịt oxymetazoline hydrochloride thời gian ngắn (ví dụ 3 ngày) để giảm các triệu chứng của viêm mũi xoang cấp hoặc tránh viêm mũi xoang cấp chuyển thành mạn tính. Ngược lại nếu xịt kéo dài có thể làm bệnh nặng hơn.
4.2.2. Liệu pháp corticoid toàn thân, thuốc làm thông mũi và những liệu pháp điều trị khác
Sử dụng corticoid toàn thân có hiệu quả chống viêm cao tuy nhiên chỉ sử dụng giới hạn và cần được kiểm soát cẩn thận.
Các thuốc làm thông mũi và tan nhầy theo đường toàn thân như là guaifenesin có thể giúp giảm các triệu chứng.
Các thuốc đối kháng thụ thể Leukotriene (montelukast, zafirlukast) và thuốc kháng sinh macrolide có hiệu quả chống viêm, có thể chữa trị có hiệu quả.
4.2.3. Điều trị dị ứng
Đối với bệnh nhân dễ bị dị ứng, kiểm soát dị ứng là cần thiết để ngăn chặn sự phát triển của viêm mũi, chính vì vậy có thể ngăn chặn quá trình phát triển thành viêm xoang.
4.2.4. Phẫu thuật xoang
Tối đa sau 4-6 tuần điều trị bằng thuốc kháng sinh phù hợp, corticoid tại chỗ và liệu pháp corticoid toàn thân không kết quả nên cân nhắc phẫu thuật. Điều trị phẫu thuật có thể cần thiết nếu có những bằng chứng về tổn thương niêm mạc hoặc tắc phức hợp lỗ ngách (khi được xác định bằng CT Scanner hoặc khám nội soi) vẫn dai dẳng mặc dù đã điều trị liên tục. Bệnh nhân chắc chắn có các bất thường về giải phẫu mũi xoang có thể cũng phải phẫu thuật.
– Phẫu thuật nội soi chức năng mũi xoang:
Chỉ định:
+ Phẫu thuật nội soi chức năng mũi xoang dựa trên một số quan sát quan trọng:
+ Quan sát rõ ràng tại vị trí của lỗ thông mũi xoang không bình thường có thể sẽ không đảm bảo cho dẫn lưu xoang trực tiếp của dòng niêm dịch.
+ Chít hẹp giải phẫu phức hợp lỗ ngách.
+ Niêm mạc mũi xoang bị tổn thương khó hồi phục và làm mất chức năng hệ thống lông chuyển ảnh hưởng đến sự dẫn lưu dịch.
– Phẫu thuật xoang mở:
Mặc dù phương pháp nội soi chức năng mũi xoang có nhiều ưu điểm, đôi khi vẫn cần dùng tới phương pháp phẫu thuật xoang mở như phẫu thuật Caldwel-Luc. Phẫu thuật này mở vào xoang, cho phép sinh thiết xoang và mở lỗ dẫn lưu vào hốc mũi.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Tiên lượng viêm xoang cấp tính là rất tốt, với ước tính khoảng 70% bệnh nhân mắc bệnh sẽ tự khỏi mà không được chữa trị. Kháng sinh đường uống có thể giảm thời gian bệnh nhân có triệu chứng. Tuy nhiên trong một số trường hợp viêm xoang có thể gây ra một số biến chứng.
5.2. Biến chứng
5.2.1. Viêm nhiễm ổ mắt
Hốc mắt được ngăn cách với xoang sàng bởi xương giấy vốn rất mỏng và dễ bị rạn nứt. Mặt khác hệ thống tĩnh mạch mắt có liên hệ với mạch sàng, bởi vậy nhiễm khuẩn hốc mắt là biến chứng phổ biến nhất của viêm xoang cấp. Tỷ lệ mắc biến chứng của hốc mắt ở trẻ nhỏ thường cao hơn so với ở người lớn. Một số nhiễm khuẩn hốc mắt do biến chứng của viêm xoang là: phù nề, viêm nhiễm ở mi mắt; viêm mô tế bào ổ mắt; viêm tắc tĩnh mạch xoang hang.
5.2.2. Viêm màng não
Viêm màng não thường xảy ra do nhiễm khuẩn từ xoang sàng và xoang bướm. Khi thăm khám, bệnh nhân có biến chứng này có thể giảm hoặc không đáp ứng với các kích thích. Có thể có các dấu hiệu của viêm màng não như Kernig và Brudzinski (+). Nếu phát hiện viêm màng não do biến chứng của viêm xoang, cần phải chụp CT Scanner não, CT Scanner xoang và chọc rò tủy sống giúp chẩn đoán.
5.2.3. Áp xe ngoài màng cứng
Áp xe ngoài màng cứng là sự tích tụ mủ giữa xương sọ và màng cứng, điển hình liên quan đến viêm xoang trán. Một mặt do viêm nhiễm trực tiếp từ xoang lan rộng, mặt khác theo đường máu, có thể dẫn tới viêm mủ dưới màng cứng và cuối cũng dẫn tới áp xe não.
5.2.4. Tắc tĩnh mạch xoang hang
Cục huyết khối nhiễm khuẩn từ mắt có thể chảy về phía sau thông qua hệ tĩnh mạch mắt tới xoang hang, gây ra nhiễm khuẩn, viêm nhiễm và cuối cùng là nghẽn mạch xoang. Bệnh nhân có những triệu chứng ở mắt như: phù kết mạc, đồng tử phản ứng chậm chạp, liệt mắt và mù lòa.
5.2.5. Khối sưng phồng của Pott
Nếu viêm nhiễm trong xoang trán lan đến tủy xương trán, hiện tượng viêm xương tủy khu trú kết hợp với phá hủy xương có thể gây ra khối sưng mềm vùng trán được mô tả kinh điển là khối sưng phồng của Pott.
6. PHÒNG BỆNH
– Có chế độ điều trị, nghỉ ngơi và ăn uống hợp lý khi mắc cảm cúm.
– Tránh tiếp xúc với các yếu tố kích thích (bụi, khói thuốc lá, hóa chất…).
– Quan tâm điều trị trào ngược dạ dày – thực quản.
– Giải quyết các bất thường về giải phẫu mũi xoang (vẹo vách ngăn, xoang hơi cuốn giữa, quá phát mỏm móc, bóng sàng).
– Nạo VA quá phát.
– Điều trị các khối u vòm mũi họng.
– Quan tâm, điều trị các bệnh toàn thân.
NGẠT MŨI
1. ĐỊNH NGHĨA
Ngạt mũi là một trong những triệu chứng thường gặp nhất, không chỉ trong các bệnh mũi xoang mà trong nhiều trường hợp, đây chỉ là rối loạn cơ năng thông thường.
Ngạt mũi có thể gặp ở một hoặc hai hốc mũi, có thể thay đổi từng lúc, từng thời kỳ, có thể chỉ ở mức độ nhẹ gây khó chịu nhưng cũng có thể tới mức độ nặng gây thiếu oxy, ngạt thở (chủ yếu ở hài nhi), có thể đơn thuần nhưng thường kèm theo đau vùng mặt, chảy mũi, giảm ngửi, hắt hơi…
2. NGUYÊN NHÂN
2.1. Trẻ sơ sinh
– Dị tật bẩm sinh: tịt lỗ mũi sau cả hai bên, ngạt mũi xuất hiện ngay sau khi sinh.
– Viêm mũi do lậu cầu (mẹ gây nhiễm cho con), thường xuất hiện sau khi sinh 24 – 48 giờ.
2.2. Hài nhi
– Dị tật bẩm sinh: tịt lỗ mũi sau một hoặc hai bên không hoàn toàn.
– V.A quá phát: gây ngạt mũi thường xuyên, tăng lên trong những đợt viêm nhiễm cấp tính.
– Viêm mũi họng cấp tính.
2.3. Trẻ em
– V.A quá phát rất thường gặp, ngạt mũi tăng rõ khi có tình trạng viêm nhiễm cấp tính.
– Viêm mũi xoang cấp và mạn tính, thường kèm theo chảy mũi dịch nhầy hay dịch mủ.
– Dị vật: thường ngạt mũi đột ngột một bên, sau đó xuất hiện chảy mũi, dịch mủ thối một bên.
2.4. Trẻ lớn và người lớn
2.4.1. Viêm mũi cấp và mạn tính
– Viêm mũi quá phát gây ngạt mũi liên tục.
– Viêm mũi dị ứng: từng đợt theo mùa, có yếu tố dị nguyên.
– Viêm mũi vận mạch: từng lúc, thay đổi từng bên mũi.
2.4.2. Viêm xoang cấp và mạn tính
Ngạt mũi liên tục khi có thoái cuốn mũi, đặc biệt là cuốn mũi giữa.
2.4.3. Dị hình vách ngăn mũi
Lệch vẹo, gai, mào vách ngăn mũi.
2.4.4. Chấn thương mũi
Sập, lệch sống mũi, di chứng sẹo dính giữa cuốn mũi giữa và vách ngăn…
2.4.5. Khối u
– U lành tính: u xơ vòm mũi họng, polyp mũi.
– U ác tính: ung thư sàng hàm, ung thư vòm mũi họng…
3. CHẨN ĐOÁN
3.1. Hỏi bệnh
– Thời gian xuất hiện: mới bị hay đã lâu, xuất hiện từng lúc hay liên tục.
– Vị trí: một bên hay cả hai bên mũi.
– Mức độ: nhẹ, vừa hay nặng, ngạt hoàn toàn hay không hoàn toàn? Có tăng hay giảm theo tư thế, thời gian, thời tiết… hay không?
– Các triệu chứng kèm theo: đau vùng mặt, chảy mũi, giảm ngửi, hắt hơi…?
– Tình trạng ngạt mũi có giảm khi được rỏ bởi các thuốc co mạch hay không?
3.2. Khám bệnh
3.2.1. Nhìn
Đối với hài nhi hay trẻ nhỏ thì quan sát khi bú hay ngủ:
– Không bú được lâu hay sặc, tím tái khi bú.
– Luôn há miệng khi thở, khi ngủ ngáy to.
– Ứ đọng chất xuất tiết ở mũi.
– Trẻ nhỏ nếu ngạt mũi kéo dài sẽ dẫn tới biến dạng khuôn mặt như: răng vẩu, cằm lẹm, mũi hếch, cánh mũi bè ra…
3.2.2. Nghe
Nếu ngạt mũi hai bên liên tục làm thay đổi giọng nói: không vang, giọng mũi kín…
3.2.3. Khám mũi
– Sử dụng gương soi thường hoặc gương Glatzel đặt trước mũi để xem mức độ mờ gương do hơi thở gây ra. Có thể sử dụng miếng bông hoặc sợi chỉ để trước mũi để xem có di động khi thở không?
– Soi mũi: có thể khám bằng mở mũi thông thường hoặc nội soi hốc mũi nhằm đánh giá:
+ Tình trạng cuốn mũi: phù nề, sung huyết, thoái hóa… có đáp ứng với thuốc co mạch hay không?
+ Hốc mũi, ngánh mũi (đặc biệt là ngánh mũi giữa): xem có dịch mủ, nhầy ứ đọng không? có polyp không? cuốn mũi có thoái hóa không?…
+ Cửa mũi sau và vòm mũi họng: có dịch mủ, nhầy không? có polyp không? đuôi cuốn mũi có thoái hóa không? có khối u vòm không…?
4. ĐIỀU TRỊ
4.1. Điều trị chung
– Làm thông thoáng hốc mũi: rửa mũi bằng natriclorid 0,9%, hút dịch mũi, xì nhẹ từng bên mũi.
– Rỏ mũi bằng các thuốc gây co mạch: ephedrin1-3%, naphtazolin 0,5-1% (không dùng cho trẻ sơ sinh), trong trường hợp này có thể thay thế bằng adrenalin 0,1% pha loãng.
– Xông hơi: hơi nước ấm có pha dầu thơm.
– Khí dung: kháng sinh, corticoid, thuốc co mạch.
4.2. Điều trị nguyên nhân
– Nội khoa: điều trị các nguyên nhân do viêm nhiễm mũi xoang, mũi họng:
+ Thuốc hạ nhiệt sử dụng khi có sốt cao, kéo dài.
+ Sử dụng kháng sinh chống nhiễm khuẩn và phòng bội nhiễm.
+ Thuốc chống dị ứng trong trường hợp viêm mũi dị ứng.
+ Chống viêm, giảm phù nề: dùng corticoid giảm liều dần hoặc alphachymotrypsin…
+ Nâng cao sức đề kháng của cơ thể: vitamin C, các thuốc tăng sức đề kháng…
– Ngoại khoa:
+ Tiêm các thuốc gây xơ vào cuốn mũi như: tiêm corticoid…
+ Nạo V.A: trong trường hợp viêm quá phát che kín cửa mũi sau.
+ Tạo hình lại các dị hình: sẹo hẹp, tịt lỗ mũi sau, dị hình vách ngăn…
+ Cuốn mũi thoái hóa: có thể đốt bằng điện nhiệt, nitơ lỏng hoặc laser… Khi cần thiết có thể cắt cuốn mũi hoặc đốt cuốn mũi qua nội soi mũi.
+ Lấy bỏ dị vật hốc mũi và phẫu thuật lấy bỏ các khối u và polyp (bằng phẫu thuật kinh điển hoặc nội soi).
+ Cắt bỏ dây thần kinh Vidien (vi phẫu hoặc nội soi vùng hố chân bướm hàm).
5. PHÒNG BỆNH
– Tránh bị lạnh, ẩm đột ngột hay kéo dài.
– Giữ vệ sinh mũi họng: rỏ mũi hàng ngày (Natriclorid 0,9%), súc họng bằng nước muối nhạt khi có dịch nhầy ứ đọng trong cổ họng.
– Tránh các tác nhân kích thích như: bụi, khói, hóa chất độc hại…
– Giải quyết các ổ viêm ở mũi họng.
VIÊM MŨI XOANG DO NẤM
1. ĐỊNH NGHĨA
Là tình trạng viêm mũi xoang kéo dài với sự hiện diện của nấm gây tổn thương niêm mạc và tổ chức xung quanh.
Nấm mũi xoang có bốn thể: thể không xâm nhập còn gọi là u nấm, thể xâm nhập giả u; thể xâm lấn và thể viêm mũi xoang dị ứng với nấm.
2. NGUYÊN NHÂN
2.1. Do hít phải các bào tử nấm trong môi trường xung quanh
Chúng sẽ bám vào hốc mũi xoang chờ cơ hội gây bệnh.
2.2. Nguyên nhân có liên quan đến răng chiếm 1/3 trường hợp
Các sợi nấm phát triển trong chất hàn răng là oxit kẽm có trong eugenat đi qua đỉnh răng vào trong xoang. Thời gian từ lúc chăm sóc răng đến khi chẩn đoán viêm xoang do nấm từ vài tháng đến vài năm.
Các yếu tố thuận lợi gây bệnh viêm mũi xoang do nấm:
– Thông khí mũi xoang kém do có bệnh lý mũi xoang kéo dài, dị vật, lệch vẹo vách ngăn.
– Điều trị thuốc làm mất cân bằng nấm-vi khuẩn tại chỗ.
– Điều kiện khí hậu: khí hậu nóng và ẩm ướt thích hợp cho nấm mốc phát triển.
– Người bệnh bị suy giảm miễn dịch, bệnh tiểu đường.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
Tùy từng thể và từng xoang mà có các biểu hiện khác nhau.
3.1.1. Thể u nấm không xâm nhập
a. Lâm sàng
– Nấm khu trú ở xoang hàm:
+ Chảy mũi mủ mạn tính, không thối, chảy ra mũi sau là hay gặp nhất.
+ Tắc ngạt mũi.
+ Nhức đầu vùng gò má, thái dương.
+ Một số trường hợp không có triệu chứng, phát hiện bệnh rất tình cờ.
+ Khám nội soi thấy: viêm phù nề kết hợp với chảy mủ. Có polip hoặc có khối nấm màu nâu đen, kết hợp đôi khi với những thay đổi giải phẫu như concha- bullosa, cuốn giữa đảo chiều, lệch vách ngăn.
– Nấm khu trú xoang trán-sàng-hàm:
+ Chảy mủ và có khi kèm theo các dấu hiệu về mắt, phù nề và nhất là nhìn đôi.
– Nấm khu trú xoang bướm: nhức đầu vùng đỉnh, chẩm, có những rối loạn ở mắt nghiêm trọng và thường xẩy ra ở người có suy giảm miễn dịch.
b. Cận lâm sàng
– X quang: Blondeau hoặc C.T scan có các nốt cản quang đậm đặc nằm rải rác trong đám mờ toàn bộ xoang là hình ảnh điển hình, hoặc có thể mờ toàn bộ xoang hoặc mở hình khung. Nếu nấm ở xoang bướm ngoài hình mờ trong xoang còn có hình tiêu xương ở thành trên và ngoài.
– Cấy nấm: Aspergillus fumigatus hay gặp nhất, hiếm hơn là Aspergillus niger hoặc Aspergillus flavus.
– Giải phẫu bệnh: có mặt các sợi nấm.
3.1.2. Thể xâm nhập giả u (hiếm nhưng nặng)
a. Lâm sàng
– Biến dạng xương hàm trên, lồi mắt, liệt vận nhãn.
– Nội soi thấy khối có màu xám nâu hoặc lục nhạt.
– Thường gặp ở người bệnh có suy giảm miễn dịch, đái tháo đường.
b. Cận lâm sàng
– X quang: hình ảnh khối mờ kiểu u có tiêu xương, tổn thương lan rộng cho thấy quá trình xâm lấn ác tính.
– Cấy nấm: Aspergillus flavus thường gặp.
3.1.3. Thể dữ dội xâm nhập thật sự
a. Lâm sàng.
– Người bệnh có suy giảm miễn dịch.
– Đau mặt, sốt, phù nề, chảy mũi lẫn máu.
– Viêm mô lan rộng dưới dạng hoại thư da-niêm mạc, tổn thương xoang bướm, ổ mắt, tổn thương dây thần kinh nội sọ, động mạch.
b. Cận lâm sàng
– C.T scan, MRI cho hình ảnh xâm lấn lan rộng.
– Cấy nấm định danh chính xác: Aspergillus fumigatus, flavus, nidulans, niger, Mucoralis của lớp zycomycete. Nhóm nấm hiếm hơn như Microsporumcanis, Scedosporum, Apiospermum, Cladosporum.
– Giải phẫu bệnh có sợi nấm.
3.1.4. Thể viêm mũi xoang dị ứng với nấm
a. Lâm sàng
– Bệnh polip mũi không đáp ứng với điều trị thuốc. Là một bệnh lành tính, không xâm nhập, gặp khoảng 6% trong toàn bộ viêm mũi xoang mạn tính, đôi khi chỉ bị viêm mũi xoang một bên.
b. Cận lâm sàng
– X quang: Mờ đồng nhất các xoang, đôi khi vôi hóa, thường tổn thương nhiều xoang.
– Giải phẫu bệnh: giữa tổ chức viêm dày niêm mạc lẫn nhầy trong xoang có chứa:
+ Tế bào đa nhân eosinophil
+ Những tinh thể Charcot-Leyden
+ Những sợi nấm.
– Cấy nấm: xác định loài gây bệnh (Aspergillus hoặc họ Dematiaceae)
– Xét nghiệm huyết thanh: tăng eosinophilie cao trong máu; tăng IgE và IgE đặc hiệu với nấm gây bệnh.
– Test da: dương tính với nấm gây bệnh.
3.2. Chẩn đoán phân biệt
– Viêm mũi xoang mạn tính do vi khuẩn: thường tổn thương cả hai bên trong khi viêm xoang do nấm bị một bên. Chẩn đoán do nấm chủ yếu trong phẫu thuật phát hiện khối mầu ghi xám, nâu đen hoặc lục nhạt.
– Viêm xoang do răng: cần khám răng và chụp X quang toàn cảnh răng (panorama).
– Khối u hốc mũi xoang: hình ảnh X quang, chụp C.T scan và giải phẫu bệnh lý giúp chẩn đoán phân biệt.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Điều trị phẫu thuật luôn đặt ra.
– Tùy từng thể viêm xoang do nấm có cách điều trị thích hợp.
4.2. Phác đồ điều trị
– Phẫu thuật nội soi mũi xoang.
– Phẫu thuật kinh điển (Caldwell-Luc)+ cắt lọc khi phẫu thuật nội soi thất bại kết hợp điều trị bệnh toàn thân (suy giảm miễn dịch, tiểu đường, dị ứng).
4.3. Điều trị cụ thể
4.3.1. Thể u nấm không xâm nhập ở xoang hàm
– Phẫu thuật nội soi mũi xoang mở rộng khe giữa ± mở khe dưới.
– Thể u nấm không xâm nhập ở xoang trán-sàng-hàm: phẫu thuật nội soi mở sàng trước.
– Thể u nấm không xâm nhập ở xoang bướm: phẫu thuật nội soi mở xoang bướm đường trong mũi hoặc qua xoang sàng.
4.3.2. Thể xâm nhập giả u
Phẫu thuật nội soi mở sàng toàn bộ một bên, một số trường hợp, điều trị kết hợp hóa trị đặc hiệu.
4.3.3. Thể dữ dội xâm nhập thực sự
– Tiêm tĩnh mạch Amphotericin B 250 microgam/kg.
– Điều trị đái tháo đường, dừng corticoid.
– Phẫu thuật cắt lọc tổn thương.
– Oxy cao áp.
4.3.4. Thể viêm xoang dị ứng với nấm
Phẫu thuật nội soi mũi xoang + corticoid tại chỗ kéo dài ± corticoid toàn thân nếu polip tái phát nhanh.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
– Viêm mũi xoang do nấm đối với thể không xâm nhập có tiên lượng tốt nếu được điều trị kịp thời. Biến chứng của thể này cũng giống như các viêm mũi xoang mạn tính khác.
– Viêm mũi xoang do nấm đối với thể xâm nhập có tiên lượng xấu nhất là ở những người có bệnh mạn tính suy giảm miễn dịch, đái tháo đường. Biến chứng chủ yếu khi nấm xâm nhập vào ổ mắt gây lồi mắt, liệt vận nhãn, nhìn đôi, mù; xâm nhập vào sọ não gây tổn thương thần kinh nội sọ; gây biến dạng xương hàm mặt; tổn thương mạch máu gây chảy máu ồ ạt. Đặc biệt ở thể dữ dội nếu không được điều trị nấm sẽ xâm lấn lên não bằng đường trực tiếp hoặc huyết khối động mạch cảnh trong dẫn đến tử vong.
6. PHÒNG BỆNH
– Nâng cao sức đề kháng toàn thân.
– Tránh sử dụng kháng sinh nhiều đợt, kéo dài.
– Phát hiện và điều trị sớm các nguyên nhân gây tắc ngạt mũi xoang.
U ÁC TÍNH MŨI XOANG
1. ĐẠI CƯƠNG
U ác tính mũi xoang chiếm khoảng 1% u ác tính toàn thân, và khoảng 3% đường hô hấp trên. Tỷ lệ nam cao gấp hai lần nữ. U thường gặp ở lứa tuổi 50-70.
2. NGUYÊN NHÂN
Có sự gia tăng tỷ lệ một vài loại u ác tính mũi xoang ở những người tiếp xúc với khói công nghiệp và gỗ công nghiệp.
3. CHẨN ĐOÁN
Các triệu chứng gợi ý u mũi xoang có thể gộp thành năm nhóm hội chứng:
– Hội chứng mũi xoang: thường gặp nhất, chiếm 50% trường hợp, gồm:
+ Tắc mũi.
+ Chảy máu mũi kéo dài, số lượng có thể nhiều, hoặc ít.
+ Chảy mũi, thường là chảy mũi mủ.
+ Giảm khứu thậm chí mất ngửi.
+ Các triệu chứng này đôi khi nhầm lẫn với viêm xoang mạn tính hoặc polype mũi xoang, và có khoảng 9-12% không có triệu chứng mũi xoang. Tuy nhiên nếu bị một bên thì phải rất cảnh giác.
– Hội chứng mắt: thường gặp nhất khi tổn thương nằm ở xoang sàng, xoang hàm, xâm lấn vào ổ mắt. Gồm:
+ Song thị.
+ Giảm thị lực.
+ Lồi mắt.
+ Phù nề quanh ổ mắt.
+ Chảy nước mắt.
– Hội chứng răng miệng: chỉ gặp trong tổn thương ở xoang hàm hay sàn mũi, chủ yếu là:
+ Loét khẩu cái hay lợi không do nguyên nhân tại chỗ.
+ Đau răng.
+ Lung lay hay rụng răng bất thường.
+ Rò xoang miệng.
+ Hạn chế mở miệng, cứng hàm.
– Hội chứng mặt:
+ Phù nề, biến dạng mặt.
+ Đau nhức mặt do ảnh hưởng dây thần kinh dưới ổ mắt.
+ Đau kiểu đau dây V do xâm lấn khối u vào vùng hố dưới thái dương.
– Hội chứng thần kinh:
Các biểu hiện của biến chứng thần kinh là do khối u xâm lấn vào màng não với các biểu hiện của viêm màng não, áp xe não, hoặc xâm lấn vào thuỳ trán của não.
+ Khám thực thể cần lưu ý đến vùng mũi xoang, ổ mắt, khẩu cái, miệng. Nên khám dưới nôi soi mũi xoang, và có thể tiến hành sinh thiết khối u. Cần khám các dây thần kinh sọ như dây II, III, IV, V1, V2 và dây VI. Các dây thần kinh sọ bị tổn thương cho thấy bệnh đã tiến triển, tiên lượng xấu.
+ Sinh thiết:
Thông thường thương tổn biểu hiện ở bề mặt ở lúc bệnh có biểu hiện trên lâm sàng, sinh thiết có thể tiến hành dưới gây tê tại chỗ với kìm sinh thiết. Cần nhớ là khối u có khả năng là u mạch hay là thoát vị não phải thăm khám kỹ, làm nghiệm pháp Valsava xem khối u có tăng thể tích lên không (nếu là thoát vị não). Trong trường hợp nghi ngờ có thể chọc hút kim nhỏ trước khi sinh thiết.
Do vậy trong một số trường hợp chụp CT và chụp mạch cần cân nhắc trước khi thực hiện sinh thiết.
Trong một số trường hợp khó phải thực hiện sinh thiết qua đường trực tiếp đến khối u như mở xoang trán, mở xoang bướm, xoang hàm, xoang sàng.
+ Chẩn đoán hình ảnh:
Đối với khối u ác tính mũi xoang, chụp CT là xét nghiệm cần thiết. Khối u có đặc điểm: ranh giới ít nhiều rõ ràng, bắt cản quang, có thể có những vùng hoại tử giữa khối u, phá hủy xương. Cần đánh giá mức độ xâm lấn ổ mắt, nội sọ, hố dưới thái dương.
MRI là xét nghiệm bổ trợ thêm cho CT trong trường hợp: chụp CT không rõ ràng, phân biệt sự xâm lấn ngoài màng cứng hay qua màng cứng, đánh giá chi tiết hơn tình trạng xâm lấn ổ mắt và hố dưới thái dương. Nó cũng giúp phân biệt được mờ xoang do ứ đọng dịch hoặc do xâm lấn.
Chụp mạch được cân nhắc cho những bệnh nhân dự định phẫu thuật có khối u bao quanh động mạch cảnh, hoặc những khối u có biểu hiện tăng đậm độ trên CT. Nó cũng cần thiết để đánh giá đối với những khối u lan đến xoang bướm và nền sọ. Đối với các khối u mạch, chụp mạch là cần thiết để đánh giá mức lan rộng của khối u, nhánh mạch chi phối và có thể tiến hành nút mạch chọn lọc nếu cần thiết. Hiện nay chụp mạch xóa nền được sử dụng nhiều do nhanh, ít thuốc cản quang và có thể gây tắc mạch chọn lọc được.
Đối với di căn vùng hoặc di căn xa có thể ở bất cứ khối u giai đoạn nào. Chụp CT bụng và ngực cũng được khuyên đối với các khối u lan theo đường máu như sarcoma, menaloma, ACS…
Positron Emission Tomography (PET)
PET scan ít được sử dụng để đánh giá mức độ lan rộng khối u, nó có vai trò trong đánh giá có di căn trước khi phẫu thuật và theo dõi sau điều trị.
4. PHÂN LOẠI THEO GPB
4.1. U biểu mô ác tính
Ung thư biểu mô vảy là loại ung thư thường gặp nhất, trong đó 70% trường hợp xuất phát từ xoang hàm. Chủ yếu gặp ở nam giới (75%), Chẩn đoán dựa vào sinh thiết khối u qua đường mũi dưới nội soi, có khi qua đường miệng nếu u lan xuống khẩu cái, thậm chí có trường hợp phải mở xoang hàm để sinh thiết u. Điều trị bao gồm phẫu thuật, hóa trị và xạ trị, chỉ định tùy theo equipe. Tiên lượng liên quan đến kích thước và sự lan tràn của khối u.
Ung thư biểu mô tuyến chiếm khoảng 4-6% u mũi xoang. Chúng thường xuất phát ở xoang sàng và hốc mũi. Ung thư biểu mô tuyến có thể chia thành hai độ mô học cao và thấp. Loại độ mô học thấp có khuynh hướng tái phát tại chỗ, ít xâm lấn và di căn xa. Điều trị phối hợp giữa hóa trị, phẫu thuật và tia xạ, protocol hóa trị gồm cisplatin và 5 FU. Phẫu thuật bao gồm cắt xoang sàng toàn bộ, trong một số trường hợp phải phối hợp với đường phẫu thuật thần kinh cắt mảnh sàng. Tia xạ liều điều trị từ 65-70Gy hoặc bổ túc sau phẫu thuật.
Ung thư biểu mô tuyến nang mũi xoang chiếm khoảng 20% của tất cả các loại ung thư tuyến nang ở đầu cổ. Chúng đặc trưng bởi sự lan sớm vào cấu trúc thần kinh – mạch, dưới niêm mạc, và di căn phổi. Loại ung thư này ở mũi xoang có tiên lượng xấu hơn so với các vị trí khác. Điều trị chủ yếu là phẫu thuật, tia xạ hậu phẫu dường như kiểm soát tại chỗ tốt hơn.
Mucoepidermoid carcinoma (Ung thư biểu mô tuyến nhầy) rất hiếm gặp, chúng thường phát hiện ở giai đoạn muộn và di căn hơn 25% trường hợp.
Melanoma có thể là nguyên phát hoặc do di căn. Chúng thường gặp ở hốc mũi, sau đó là xoang hàm, thành ngoài, xoang sàng, xoang trán. Chúng có khuynh hướng xâm lấn vào mạch máu và bạch huyết sớm. Điều này giải thích tỷ lệ tái phát tại chỗ cao sau mổ. Phẫu thuật cần cắt bỏ rộng rãi khối u. Tia xạ hậu phẫu có thể có ích lợi. Hóa trị liệu có vẻ cải thiện tiên lượng.
U nguyên bào thần kinh khứu giác là loại u hiếm, phát xuất từ biểu mô khứu giác. Thường hay gặp ở lứa tuổi 10-20 và 50-60 với tỷ lệ nam nữ như nhau. Khám mũi dưới nội soi phát hiện khối u dạng polyp, dễ vỡ, chảy máy, màu sẫm. Di căn gặp trong 25-30% trường hợp, thường là di căn hạch và phổi. Cần chụp CT, MRI để đánh giá xâm lấn vào ổ mắt, nội sọ. Điều trị chủ yếu là phẫu thuật, hóa trị và xạ trị gần đây cũng cho thấy có hiệu quả. Khi khối u xâm lấn mảnh sàng và nội sọ cần mổ bằng đường phối hợp tai mũi họng và phẫu thuật thần kinh. Tiên lượng phụ thuộc sự lan rộng của bệnh và khă năng cắt bỏ được của u.
Ung thư biểu mô không biệt hóa thường bao gồm các tế bào kích thước trung bình và nhỏ. Triệu chứng khởi phát rất nhanh, thường được phát hiện giai đoạn muộn khi lan đến nhiều xoang. Tiến triển nhanh, tiên lượng xấu, xấp xỉ 50% bệnh nhân tử vong sau 1 năm. Tuy nhiên gần đây với kinh nghiệm dùng hóa trị, tia xạ và phẫu thuật, tỷ lệ trên đã cải thiện nhiều.
4.2. U không biểu mô ác tính
Rhabdomyosarcomas chiếm từ 8-19 % các khối u của mô liên kết, trong đó 35-45% hiện diện ở vùng đầu cổ. Di căn hạch cổ trong 42%, di căn xa trong 58%.
Sarcomas thần kinh tiến triển tại chỗ nhanh và thường có di căn xa. Phẫu thuật đóng vai trò chủ yếu trong điều trị.
Angiosarcomas: Sarcoma mạch mũi xoang có khuynh hướng gặp ở người trẻ và ít di căn và tái phát tại chỗ hơn các nơi khác, tiến triển chậm. Phẫu thuật là điều trị chủ yếu, xạ trị bổ túc sau mổ có hiệu quả.
Hemangiopericytomas (U chu bào ngoại mạch) là khối u giàu mạch máu xuất phát từ pericytes của Zimmermann. Những khối u này có thể xem là ác tính mức độ thấp. Chúng xâm lấn tại chỗ và di căn trong 10-15% trường hợp. 16% xuất hiện ở vùng đầu cổ trong đó mũi xoang chiếm khoảng 50%. Tiên lượng tùy thuộc vào vị trí, số lượng tế bào phân bào, di căn. Khối u vùng mũi xoang có tỷ lệ di căn cao. Điều trị chủ yếu là phẫu thuật cắt bỏ u… Tia xạ và hóa chất ít tác dụng.
Ngoài ra còn gặp Osteogenic sarcoma, sarcoma xơ, sụn…
U cơ quan tạo máu và hạch: chủ yếu là u lympho ác tính không Hodgkin nguyên phát ngoài hạch, tại Bệnh viện Tai mũi họng u lympho không Hogdkin mũi xoang chiếm 53% trường hợp u lympho không Hodgkin vùng đầu cổ. Nam gặp nhiều hơn nữ với tỷ lệ 2/1. Tổn thương hay gặp là dạng khối u loét, hoại tử. Chẩn đoán và phân loại hiện nay dựa vào sinh thiết nhuộm hóa mô miễn dịch. 20% trường hợp có xâm lấn tủy, 20% trường hợp có hạch cổ hoặc ổ bụng.
Điều trị đa mô thức phối hợp hóa chất, phẫu thuật và xạ trị, trong đó hóa chất đóng vai trò chủ đạo.
4.3. U di căn
Phân độ:
Có nhiều hệ thống phân chia giai đoạn được đưa ra đối với ung thư mũi xoang, trong đó có hệ thống phân chia TNM theo AJCC (American Joint Committee on Cancer). Đánh giá khối u nguyên phát còn dựa trên quan sát của Ohngren, theo đó những khối u phát sinh bên dưới đường Ohngren (đường nối từ khoé mắt trong đến góc xương hàm dưới) có tiên lượng tốt hơn khối u phía trên đường này.
5. ĐIỀU TRỊ
5.1. Phẫu thuật
– Xoang hàm:
+ Đối với u xoang hàm giai đoạn T1, T2, T3 phẫu thuật cắt xương hàm trên (maxillectomy) được sử dụng, với các phương pháp:
+ Cắt phần dưới-trong xương hàm trên (Inferior medial maxillectomy). Cắt phần trong xương hàm trên (Medial maxillectomy).
+ Cắt toàn bộ xương hàm trên (Radical maxillectomy).
– Xoang sàng, bướm, xoang trán:
+ Luôn ghi nhớ việc đánh giá giai đoạn, nhất là với carcinoma xoang sàng, phân loại của Kadish dể nhớ nhưng có một số hạn chế, phân giai đoạn của Dulgerov và Calcaterra bổ sung bởi AJCC thường được dùng hơn. Tùy theo mức độ có thể tiến hành các phẫu thuật:
+ Cắt xoang sàng qua đường ngoài (External ethmoidectomy).
+ Cắt xoang sàng trán qua đường sọ mặt (Craniofacial frontoethmoidectomy).
+ Cắt sọ mặt mở rộng (Extended Craniofacial resection).
5.2. Xạ trị
– Tia xạ có thể sử dụng đơn độc, hoặc phối hợp với phẫu thuật, hoặc chỉ điều trị triệu chứng.
– Hiện nay việc sử dụng hóa trị đồng thời đang được nghiên cứu áp dụng.
5.3. Hóa trị
– Chủ yếu áp dụng cho các loại u lymphoma, mang lại kết quả khá tốt.
– Sử dụng hóa trị đồng thời đang được nghiên cứu áp dụng.
U XƠ MẠCH VÒM MŨI HỌNG
1. ĐỊNH NGHĨA
U xơ mạch vòm mũi họng (Juvenile Nasopharyngeal Angiofibroma – JNA), là một khối u lành tính, phát sinh và phát triển ở vùng cửa mũi sau và vòm mũi họng. Thường gặp ở trẻ nam tuổi thiếu niên. Bản chất u là tăng sinh mạch máu, tổ chức xơ bao quanh các hồ máu, gây chảy máu rất nhiều trong khi mổ.
2. NGUYÊN NHÂN
Hiện nay vẫn dừng ở các giả thuyết về: viêm mạn tính vùng mũi họng, rối loạn nội tiết ở trẻ nam tuổi thiếu niên.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Dựa vào dịch tễ lâm sàng: bệnh thường gặp ở trẻ nam từ 8-12 tuổi.
Các biểu hiện chủ yếu là: ngạt mũi kéo dài thường ở một bên kèm theo chảy máu mũi tự phát, tự cầm. Bệnh tiến triển khá thầm lặng một thời gian dài. Sau đó u lan rộng có thể gây chảy máu mũi nhiều lần, số lượng nhiều phải đi cấp cứu, kèm thêm đau tức vùng mũi má mặt đáy sọ, hoặc biến dạng vùng mặt.
Thăm khám mũi họng bằng nội soi phóng đại phát hiện có khối u màu hồng đỏ nhẵn che lấp cửa mũi sau một bên, thường có chân bám và lệch về một bên vùng chân bướm hàm.
3.1.2. Cận lâm sàng
Chẩn đoán hình ảnh: Chụp CT có cản quang tĩnh mạch vừa chẩn đoán xác định và gây tắc mạch cấp máu cho khối u trước mổ.
3.2. Chẩn đoán phân biệt
– Các khối u lành tính của vòm mũi họng (u xơ, polyps xơ hóa, u nguyên sống đáy sọ…).
– Các u ác tính khác ở vòm mũi họng (Lymphome malin. Sarcom,…).
– Các u nơi khác di căn đến vòm mũi họng (mũi xoang, đáy sọ, cột sống…).
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Tắc mạch trước mổ.
– Phẫu thuật bóc tách lấy u.
– Dự kiến lượng máu mất trước, trong mổ để truyền máu.
4.2. Sơ đồ/phác đồ điều trị
Phẫu thuật cắt u xơ mạch bằng nội soi ở giai đoạn chưa lan rộng. Mở cạnh mũi và cạnh mũi mở rộng kết hợp nội soi bóc tách lấy bỏ khối u. Giai đoạn lan rộng vào sọ não không mổ được (Có cấp máu của động mạch cảnh trong) có thể điều trị bằng nội tiết tố nữ (oestrogen) và tia xạ.
4.3. Điều trị
4.3.1. Điều trị nội khoa
4.3.2. Điều trị ngoại khoa
Phẫu thuật nội soi cắt u xơ vòm mũi họng là một trong các phương pháp ứng dụng nội soi và các dụng cụ phẫu thuật, vi phẫu của mũi xoang để bóc tách, cắt bỏ khối u, qua đường tự nhiên của hốc mũi. Trong các phẫu thuật mở đường ngoài: mở cạnh mũi hoặc mở cạnh mũi mở rộng, hoặc đường vào Rouge-Denker, xuyên khẩu cái, hoặc đường lột găng tầng giữa sọ mặt tùy theo hướng lan tràn của khối u. Mở đường ngoài vẫn có thể phối hợp với nội soi để bóc tách và cắt bỏ khối u xơ, tùy theo các thì phẫu thuật.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
U xơ mạch vòm mũi họng phát triển ở trẻ nam, tuổi dậy thì, dễ tái phát. Cần mổ triệt để lấy bỏ hết khối u, không bỏ sót chân bám khối u, sẽ tránh được tái phát.
5.2. Biến chứng phẫu thuật
1. Tai biến về gây mê
Tuột ống thở, tràn khí màng phổi.
2. Tai biến chảy máu
Có thể do động mạch bướm khẩu cái, họng lên. Tai biến chẩy máu nặng hơn trong các trường hợp khối u lan rộng vào đáy sọ não, dính vào các nhánh nuôi u từ động mạch cảnh trong.
Phải lấy hết khối u thì mới cầm được chẩy máu diện bám.
Phải đông điện thật kỹ diện bám u, và các nhánh nuôi dưỡng u.
Sau khi nhét bấc mũi tốt mà vẫn chảy máu, hoặc còn chảy nhiều trong, sau mổ sẽ phải kiểm tra bằng chụp mạch và nút mạch, hoặc thắt động mạch cảnh ngoài, hay thắt chọn lọc hàm trong.
Phải xem xét đánh giá lượng máu mất để truyền máu, bù máu cho đủ thông số huyết học, điện giải cần thiết.
Phải theo dõi chặt mạch huyết áp của chế độ hộ lý cấp I cho các trường hợp chảy máu.
3. Tai biến tắc mạch
Sau nút mạch, như mù (tắc động mạch mắt).
Khám hội chẩn chuyên khoa mắt, huyết học. Có thể phải thêm thuốc chống đông.
4. Dò dịch não tủy
Tai biến này gặp khi khối u đã lan rộng vào đáy sọ (không đúng cho chỉ định nội soi). Do khối u đã lan qua xoang bướm, các thành của xoang bướm, hoặc u phá hủy đỉnh ổ mắt để vào đáy sọ, hoặc u đã phá hủy cánh bướm lớn và nhỏ. Các trường hợp dò dịch não tủy cần phải làm phẫu thuật bít lấp khuyết hở đáy sọ.
5. Tụ máu ổ mắt
Trong các khối u đã lan rộng ở vùng xoang sàng, hốc mũi, hay thành trong và đỉnh ổ mắt; ngay cả u còn nhỏ nhưng trong quá trình phẫu thuật bóc tách, có thể bị làm tổn thương cơ trực, các tĩnh, động mạch quanh ổ mắt gây tụ máu quanh ổ mắt. Cần phải kiểm tra cầm máu kỹ lại, thêm thuốc kháng sinh, thuốc cầm máu, giảm phù nề, và chống viêm và đề phòng giao cảm nhãn viêm.
6. PHÒNG BỆNH
Chủ yếu là chẩn đoán sớm để mổ nội soi sẽ dễ dàng bóc tách lấy bỏ triệt để u và tránh tái phát. Không có biện pháp nào phòng bệnh triệt để.
Phần 3 HỌNG – THANH QUẢN
VIÊM MŨI HỌNG CẤP TÍNH
1. ĐỊNH NGHĨA
Viêm mũi họng cấp tính là viêm cấp tính niêm mạc vùng mũi và họng, thường kết hợp với viêm amiddan, VA,… thuộc vòng bạch huyết Waldeyer khi bệnh nhân còn các tổ chức lympho này. Đây là một bệnh lý cấp tính hay gặp trong chuyên khoa tai mũi họng, có thể xuất hiện đơn thuần hoặc là biểu hiện viêm long đường hô hấp trên trong giai đoạn đầu của nhiều bệnh nhiễm trùng lây.
2. NGUYÊN NHÂN
Viêm mũi họng cấp tính thường gặp vào mùa lạnh, khi thời tiết thay đổi, khởi đầu là một viêm nhiễm virus, dưới tác dụng của độc tố sức đề kháng giảm sút, là điều kiện cho bội nhiễm vi trùng, thường là vi trùng nằm vùng có sẵn trong mũi họng như liên cầu, phế cầu đặc biệt là liên cầu bê-ta tan huyết nhóm A, có thể lây lan trong cộng đồng từ nước bọt, nước mũi do khi nói, khi ho hay hắt hơi…
2.1. Viêm mũi họng đỏ cấp đơn thuần hay kết hợp có bựa trắng
Có thể do vi khuẩn hoặc virus.
2.1.1. Do vi khuẩn
Chiếm 20-40% tổng số viêm mũi họng gồm:
– Liên cầu bê- ta tan huyết nhóm A,B,C,G
– Haemophilus influenzae
– Tụ cầu vàng
– Moraxella catarrhalis
– Các vi khuẩn kị khí
2.1.2. Do virus
Chiếm 60-80% gồm:
– Adénovirus
– Virus cúm
– Virus para – influenzae
– Virus Coxsakie nhóm A hoặc B trong đó nhóm A gây viêm họng có bóng nước Herpanginne.
– Virus Herpes gây viêm họng có bóng nước nhưng gây viêm miệng nhiều hơn ở họng.
– Virus Zona gây viêm họng có bóng nước Zona.
– Epstein Barr Virus (E.B.V) gây bệnh bạch cầu đơn nhân nhiễm khuẩn và gây viêm mũi họng cấp tính.
2.2. Viêm mũi họng loét
– Chỉ xẩy ra ở khoảng 5%.
– Thường bị một bên như viêm họng cấp Vincent, săng giang mai, bị cả hai bên như viêm họng do các bệnh về máu như bệnh bạch cầu cấp, bệnh mất bạch cầu hạt, viêm họng có giả mạc như viêm họng bạch hầu…
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Bệnh thường xẩy ra đột ngột với các triệu chứng toàn thân, cơ năng và thực thể như sau:
– Triệu chứng toàn thân: có thể chỉ sốt vừa 38oC -39oC nhưng cũng có khi sốt cao 40oC ở trẻ em, ớn lạnh, nhức đầu, đau mình mẩy, mệt mỏi, chán ăn, không làm việc được…
– Triệu chứng cơ năng: nuốt đau, đau nhói lan lên tai, ho kích thích, lúc đầu ho khan, sau ho có đờm, thường có ngạt mũi, chảy mũi nước, lúc đầu trong nhầy, sau đục. Tiếng nói mất trong hay khàn nhẹ…
– Triệu chứng thực thể: niêm mạc họng đỏ rực, xuất tiết, trẻ em, hay bệnh nhân trẻ tuổi hai amiđan sưng to, sung huyết, hay có những chấm mủ trắng, bựa trắng phủ trên bề mặt amiđan. Niêm mạc mũi sung huyết, xuất tiết nhầy, có thể có sưng hạch góc hàm, ấn đau nhẹ…
3.1.2. Cận lâm sàng
Thông thường viêm mũi họng cấp không cần xét nghiệm cận lâm sàng vì chỉ cần dựa vào triệu chứng toàn thân, cơ năng và đặc biệt khám thực thể vùng mũi họng là đủ, nhưng nếu viêm mũi họng có xu hướng nặng kéo dài dễ gây biến chứng thì phải xét nghiệm vi trùng làm kháng sinh đồ thì điều trị có hiệu quả hơn. Đặc biệt nếu nghi các bệnh lây nhiễm nguy hiểm thì bắt buộc phải xét nghiệm để phòng dịch như bạch hầu, lao, giang mai,… các xét nghiệm cơ bản khác cũng có thể làm để tham khảo như công thức bạch cầu, nếu số lượng giảm và nhiều lympho thì có thể nhiễm virus, số lượng tăng chủ yếu đa nhân trung tính trong nhiễm vi trùng hay giai đoạn bội nhiễm của nhiễm virus. Làm phản ứng ASLO tìm kháng thể trong nhiễm liên cầu bê-ta.
3.2. Chẩn đoán phân biệt
Cần xác định nguyên nhân chính gây nên viêm mũi họng ở một số trường hợp như dị vật mũi gây viêm mũi cấp thường chỉ điều trị một bên, viêm mũi họng trong giai đoạn đầu một số bệnh nhiễm trùng lây như sởi, thủy đậu, cảm cúm… Lúc này điều trị bệnh chính gây ra là quan trọng chứ không chỉ triệu chứng về mũi họng…
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Nhiều tác giả trong và ngoài nước đều thống nhất rằng tất cả mọi viêm mũi họng đỏ cấp, có chấm mủ trắng hay bựa trắng trên bề mặt amiddan đều phải điều trị như viêm mũi họng đỏ cấp do liên cầu khi chưa có xét nghiệm phân loại vi khuẩn hay virus. Đó là điều trị kháng sinh, hạ sốt, kháng viêm, giảm đau, sát trùng họng và nhỏ mũi sát khuẩn, co mạch, chống dị ứng…
4.2. Sơ đồ/Phác đồ điều trị
Dù chưa có xét nghiệm vi trùng, virus, kháng sinh đồ, kháng virus đồ thì chúng ta cũng phải điều trị kháng sinh ngay cho kịp thời, khi có kết quả xét nghiệm (thường sau 3,4 ngày) ta lại điều chỉnh phù hợp kháng sinh đồ
– Kháng sinh.
– Hạ sốt giảm đau.
– Giảm viêm.
– Điều trị kháng sinh theo đúng kháng sinh đồ.
– Chế độ ăn uống và sinh tố nâng cao thể trạng.
4.3. Điều trị cụ thể
4.3.1. Kháng sinh
– Peniciline V uống 50-100 UI/kg cho trẻ, 3 triệu UI cho người lớn, chia 3 lần trong ngày kéo dài trong 10 ngày.
– Peniciline chậm loại Benzathin-Peniciline G liều 600.000UI cho trẻ < 30kg 1,2 triệu UI cho trẻ > 30kg và 2,4 triệu UI cho người lớn.
– Cephalosporine thế hệ 1, hoặc Peniciline A (Amoxicilline) trong 10 ngày.
– Trường hợp bệnh nhân dị ứng với Peniciline thì có thể thay thế nhóm Macrolide như Rulide, Zithromax, Dynabac, hay Josacine trong 5-7 ngày.
– Tốt nhất là điều trị theo kháng sinh đồ nếu có kết quả xét nghiệm sớm, phải thay đổi thuốc kịp thời.
4.3.2. Hạ sốt, giảm đau, kháng viêm
– Paracetamol, Anphachymotrypsine, Aspirine… cho liều phù hợp với trẻ em và người lớn, uống sau ăn, lưu ý hỏi tiền sử viêm dạ dày tá tràng để chống chỉ định vì hầu như tất cả các thuốc giảm đau hạ sốt đều có nguy cơ chảy máu dạ dày và hệ thống đường tiêu hóa.
4.3.3. Chế độ dinh dưỡng, sinh tố
– Chế độ dinh dưỡng tốt, nhiều chất, dễ tiêu hóa, giàu năng lượng, đặc biệt cung cấp các loại trái cây, nhiều vitamine C, B1.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Diễn biến, tiên lượng
– Nếu viêm mũi họng do virus thì chỉ sau 3-5 ngày là tự khỏi, các triệu chứng giảm dần rồi hết.
– Nếu viêm mũi họng do virus bị bội nhiễm đặc biệt bội nhiễm liên cầu bệnh sẽ kéo dài hơn, cần điều trị kháng sinh có hệ thống nếu không dễ bị biến chứng…
5.2. Biến chứng
– Biến chứng tại chỗ: viêm tấy, áp xe quanh amiđan, áp xe thành sau, thành bên họng, biến chứng viêm mũi xoang cấp, viêm tấy hoại thư vùng cổ họng ít gặp, nhưng nếu gặp thì tiên lượng rất nặng.
– Biến chứng gần: viêm thanh khí phế quản, viêm phổi, viêm tai giữa cấp, viêm xoang cấp.
– Biến chứng xa: viêm cầu thận, viêm khớp, viêm màng tim, choáng nhiễm độc liên cầu, hoặc có thể nhiễm trùng máu…
6. PHÒNG BỆNH
– Nâng cao mức sống để tăng sức đề kháng cơ thể, sống trong môi trường trong sạch, không ô nhiễm…
– Phòng hộ lao động tốt, chống bụi, chống nóng, bỏ thuốc lá, bỏ rượu, vệ sinh răng miệng tốt, tiêm chủng mở rộng triệt để cho trẻ em, điều trị tích cực các bệnh mũi xoang, viêm họng, viêm amiđan, VA bệnh nhân đang mắc mạn tính…
– Điều trị viêm mũi họng cấp tính đúng quy cách tránh biến chứng xẩy ra…
VIÊM V.A CẤP VÀ MẠN TÍNH
1. ĐỊNH NGHĨA
V.A (Végétations Adénoides) là một tổ chức lympho nằm ở vòm họng, là một phần thuộc vòng bạch huyết Waldeyer, còn gọi là amiđan Luschka. V.A phát triển mạnh ở lứa tuổi nhỏ và bắt đầu thoái triển từ 5-6 tuổi trở đi.
Viêm V.A cấp tính là viêm nhiễm cấp tính, xuất tiết hoặc có mủ ở amiđan Lushka ngay từ nhỏ, cũng có thể gặp ở trẻ lớn và người lớn (nhưng rất hiếm).
Viêm V.A mạn tính là tình trạng V.A quá phát hoặc xơ hóa sau viêm nhiễm cấp tính nhiều lần.
2. NGUYÊN NHÂN
– Virus: Adenovirus, Myxovirus, Rhinovirus…
– Vi khuẩn: Tụ cầu vàng, liên cầu khuẩn tan huyết bêta nhóm A, Haemophilus Influenzae…
3. CHẨN ĐOÁN.
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng.
3.1.1.1 Viêm V.A cấp tính
– Toàn thân: ở trẻ sơ sinh, bắt đầu đột ngột, sốt cao 40oC – 41oC, thường kèm theo những hiện tượng phản ứng dữ dội như: co thắt thanh môn, co giật. Ở trẻ lớn hơn cũng có thể bắt đầu đột ngột sốt cao, kèm theo co thắt thanh quản, đau tai và có khi có phản ứng màng não nhưng diễn biến nhẹ hơn ở trẻ sơ sinh.
– Cơ năng: trẻ ngạt mũi, trẻ sơ sinh có thể ngạt mũi hoàn toàn phải thở bằng miệng, thở nhanh, nhịp không đều, bỏ ăn, bỏ bú. Trẻ lớn hơn không bị ngạt mũi hoàn toàn nhưng thở ngáy, nhất là về đêm, tiếng nói có giọng mũi kín. Ở người lớn nếu có còn bị viêm họng sau lưỡi gà, ù tai, nghe kém.
– Thực thể:
+ Hốc mũi đầy mủ nhầy, không thể hoặc khó khám vòm họng qua mũi trước. Ở trẻ lớn, sau khi hút sạch mũi nhầy trong hốc mũi, đặt thuốc làm co niêm mạc mũi có thể nhìn thấy tổ chức V.A ở nóc vòm phủ bởi lớp mủ nhầy.
+ Khám họng thấy niêm mạc đỏ, một lớp nhầy trắng, vàng phủ trên niêm mạc thành sau họng từ trên vòm chảy xuống.
+ Khám tai: màng nhĩ mất bóng, trở nên xám đục, hơi lõm vào do tắc vòi nhĩ, triệu chứng rất có giá trị để chẩn đoán V.A.
+ Có thể sờ thấy hạch nhỏ ở góc hàm, rãnh cảnh, có khi cả ở sau cơ ức – đòn – chũm, hơi đau, không có hiện tượng viêm quanh hạch.
+ Nội soi mũi sau hoặc soi cửa mũi sau gián tiếp bằng gương nhỏ ở trẻ lớn và người lớn sẽ thấy được tổ chức V.A ở vòm mũi – họng sưng đỏ, to, có mủ nhầy phủ lên trên.
3.1.1.2. Viêm V.A mạn tính
Triệu chứng viêm V.A xuất hiện từ 18 tháng đến 6 – 7 tuổi.
– Toàn thân: thường hay sốt vặt, em bé phát triển chậm so với lứa tuổi, kém nhanh nhẹn, ăn uống kém, người gầy, da xanh. Trẻ đãng trí, kém tập trung tư tưởng thường do tai hơi nghễnh ngãng và não thiếu oxy do thiếu thở mạn tính, thường học kém.
– Cơ năng:
+ Ngạt tắc mũi: lúc đầu ngạt ít sau ngạt nhiều tăng dần. Trẻ thường xuyên há miệng để thở, nói giọng mũi kín.
+ Mũi thường bị viêm, tiết nhầy và chảy mũi thò lò ra cửa mũi trước.
+ Ho khan.
+ Ngủ không yên giấc, ngáy to, giật mình.
+ Tai nghe kém hay bị viêm.
– Thực thể:
+ Soi mũi trước: thấy hốc mũi đầy mủ nhầy, niêm mạc mũi phù nề, cuốn mũi dưới phù nề. Hút hết dịch mủ nhầy, làm co niêm mạc mũi có thể nhìn thấy khối sùi bóng, đỏ mấp mé ở cửa mũi sau.
+ Nội soi mũi – vòm họng bằng Optic 2.7.0o
+ Khám họng: thành sau họng có nhiều khối lympho to bằng hạt đậu xanh và mũi nhầy chảy từ vòm xuống họng.
+ Khám tai: thấy màng nhĩ sẹo hoặc lõm vào, màu hồng do Sung huyết toàn bộ ở màng nhĩ hoặc góc sau trên.
+ Em bé có bộ mặt V.A (sùi vòm): da xanh, miệng há, răng vẩu, răng mọc lệch, môi trên bị kéo xếch lên, môi dưới dài thõng, hai mắt mở to, người ngây ngô.
3.1.2. Cận lâm sàng
Các xét nghiệm thường không có gì đặc biệt, trong viêm V.A cấp nếu do vi khuẩn xét nghiệm công thức máu sẽ có số lượng bạch cầu tăng cao.
3.2. Chẩn đoán phân biệt
– V.A to ở trẻ khỏe mạnh: không có triệu chứng bệnh lý.
– Ngạt mũi do viêm xoang, bệnh lý vách ngăn: khám thực thể để loại trừ.
– Khối u, polyp cửa mũi sau: khám thực thể, sinh thiết để loại trừ.
– Áp xe thành sau họng: khối phồng thường nằm ở thấp dưới vòm họng.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Đối với viêm V.A cấp tính, chủ yếu điều trị triệu chứng, nâng cao thể trạng, chỉ dùng kháng sinh khi nghi ngờ nhiễm khuẩn hoặc đe dọa biến chứng.
– Đối với viêm V.A mạn tính chủ yếu là cân nhắc chỉ định phẫu thuật nạo V.A.
4.2. Điều trị cụ thể.
– Điều trị viêm V.A cấp tính:
+ Điều trị như viêm mũi cấp tính thông thường bằng hút mũi, rỏ mũi để bệnh nhân dễ thở và thuốc sát trùng nhẹ (ephedrin 1%, argyron 1%) dùng cho trẻ nhỏ.
+ Khí dung mũi: corticoid và kháng sinh.
+ Kháng sinh toàn thân: dùng cho những trường hợp nặng và có biến chứng.
+ Nâng đỡ cơ thể.
+ Những trường hợp viêm cấp tính kéo dài, thầy thuốc phải sờ vòm để giải phóng mủ tụ lại trong tổ chức V.A hoặc nạo V.A “nóng” với điều kiện cho kháng sinh liều cao trước và sau khi điều trị, nhưng rất hãn hữu.
– Điều trị viêm V.A mạn tính: nạo V.A hiện nay rất phổ biến, nhưng khi nào nạo và không nạo V.A cần phải thực hiện theo đúng chỉ định và chống chỉ định.
* Chỉ định phẫu thuật:
– V.A bị nhiều đợt viêm cấp tính, tái đi tái lại (5 – 6 lần /1 năm).
– V.A gây các biến chứng gần: viêm tai, viêm đường hô hấp, viêm hạch.
– V.A gây biến chứng xa: viêm khớp cấp tính, viêm cầu thận cấp tính…
– V.A quá phát, ảnh hưởng đến đường thở.
– Thường tiến hành nạo V.A cho trẻ từ 6 tháng tuổi trở lên, thời gian hợp lý nhất là từ 18-36 tháng tuổi.
* Chống chỉ định phẫu thuật:
– Chống chỉ định tuyệt đối: bệnh ưa chảy máu, rối loạn đông máu.
– Chống chỉ định tương đối:
+ Khi đang có viêm V.A cấp tính.
+ Khi đang có nhiễm virus cấp tính như: cúm, sởi, ho gà, sốt xuất huyết…
+ Bệnh nhân cơ địa dị ứng, hen phế quản, hở hàm ếch.
+ Bệnh mạn tính: lao, giang mai, AIDS…
+ Thời tiết quá nóng hoặc quá lạnh.
– Phương pháp nạo V.A:
Nạo V.A là thủ thuật tương đối đơn giản, nhanh, có hiệu quả, được coi là biện pháp vừa điều trị (nạo bỏ hết tổ chức V.A), vừa phòng bệnh (tránh các biến chứng do V.A gây ra).
Có thể nạo bằng bàn nạo La Force hoặc bằng thìa nạo La Moure (gây tê) hoặc bằng dao Hummer, Coblator, dao Plasma (gây mê, kết hợp nội soi mũi…).
Cắt amiđan kết hợp nạo V.A dưới gây mê nội khí quản bằng dao điện, Laser, Hummer…
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
– Viêm thanh khí phế quản: V.A có thể gây nên những cơn khó thở đột ngột, dữ dội về đêm và kèm theo cơn hen xuất hiện mau hơn và nặng hơn.
– Viêm tai giữa: vi khuẩn theo vòi Eustachi vào hòm nhĩ.
– Viêm đường tiêu hoá: đau bụng đi ngoài ra nhầy, nước.
– Viêm hạch gây áp xe (như hạch Gillette): đó là áp xe thành sau họng trẻ nhỏ.
– Thấp khớp cấp.
– Viêm cầu thận cấp.
– Viêm ổ mắt: viêm màng tiếp hợp, viêm mi mắt, chảy nước mắt.
– Ảnh hưởng đến sự phát triển của cơ thể: cơ thể bị biến dạng, lồng ngực bị dẹp và hẹp bề ngang, lưng cong hoặc gù, bụng ỏng đít teo. Luôn mệt mỏi lười biếng, buồn ngủ, kém thông minh, nguyên nhân do nghe kém và thở kém nên cơ thể không bình thường.
6. PHÒNG BỆNH
– Nâng cao sức đề kháng của cháu bé bằng chế độ dinh dưỡng hợp lý, khoa học, sử dụng các thuốc bổ, thuốc tăng cường miễn dịch đối với các cháu có sức khỏe yếu, suy dinh dưỡng.
– Phòng tránh lây lan tốt trong các vụ dịch lây truyền theo đường hô hấp, vệ sinh mũi họng, răng miệng tốt.
– Giữ ấm khi thời tiết thay đổi.
– Khi có viêm nhiễm mũi họng, cần điều trị đúng và kịp thời.
VIÊM AMIDAN CẤP VÀ MẠN TÍNH
1. ĐỊNH NGHĨA
Viêm amiđan cấp tính là viêm sung huyết và xuất tiết của amiđan khẩu cái, thường gặp ở trẻ ở lứa tuổi học đường 5-15 tuổi, do vi khuẩn hoặc virus gây nên, thường thấy ở thời kỳ đầu của nhiều bệnh viêm nhiễm vì vậy có người coi amiđan là “cửa vào” của một số vi khuẩn hay virus như: viêm khớp cấp, bại liệt, dịch viêm não, viêm màng não.
Viêm amiđan mạn tính là hiện tượng viêm thường xuyên, viêm đi viêm lại nhiều lần của amiđan khẩu cái. Tùy theo mức độ viêm nhiễm và phản ứng của cơ thể, amiđan viêm có thể phát triển to lên (viêm quá phát) thường gặp ở trẻ em hay người trẻ tuổi, hoặc amiđan có thể nhỏ lại (viêm xơ teo).
2. NGUYÊN NHÂN
Các tác nhân gây viêm amiđan:
– Vi khuẩn: liên cầu β tan huyết nhóm A, S.pneu hemophilus, tụ cầu, liên cầu, xoắn khuẩn, các chủng ái khí và yếm khí;
– Virus: cúm, sởi, ho gà…
Có nhiều nguyên nhân thuận lợi gây viêm amiđan:
– Thời tiết thay đổi đột ngột (bị lạnh đột ngột khi mưa, độ ẩm cao…).
– Ô nhiễm môi trường do bụi, khí, điều kiện sinh hoạt thấp, vệ sinh kém.
– Sức đề kháng kém, cơ địa dị ứng.
– Có các ổ viêm nhiễm ở họng, miệng: như sâu răng, viêm lợi, viêm V.A, viêm xoang và do đặc điểm cấu trúc giải phẫu của amiđan có nhiều khe kẽ, hốc, ngách là nơi cư trú, ẩn náu và phát triển của vi khuẩn.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
3.1.1.1. Viêm amiđan cấp tính
– Toàn thân: bắt đầu đột ngột với cảm giác rét hoặc rét run rồi sốt 38oC -39oC . Người mệt mỏi, đau đầu, chán ăn, nước tiểu ít và sẫm màu, đại tiện thường táo.
– Cơ năng:
+ Cảm giác khô, rát, nóng ở trong họng, nhất là thành bên họng vị trí amiđan, mấy giờ sau biến thành đau họng, đau nhói lên tai, đau tăng lên rõ rệt khi nuốt, khi ho.
+ Kèm theo viêm V.A, thường có viêm mũi hoặc ở trẻ em có amiđan to nên hay gặp thở khò khè, ngủ ngáy to, nói giọng mũi.
+ Viêm nhiễm có thể lan xuống thanh quản, khí quản gây nên ho từng cơn, đau và có đờm nhầy, giọng khàn nhẹ.
– Thực thể:
+ Lưỡi trắng, miệng khô, niêm mạc họng đỏ.
+ Amiđan sưng to và đỏ, có khi gần sát nhau ở đường giữa. Đôi khi thấy hai amiđan sưng đỏ và có những chấm mủ trắng ở miệng các hốc, dần biến thành một lớp mủ phủ trên bề mặt amiđan, không lan đến các trụ, không dính chắc vào amiđan, dễ chùi sạch, không chảy máu, để lộ niêm mạc amiđan đỏ và nguyên vẹn: đó là thể viêm amiđan mủ do vi khuẩn gây nên (liên cầu khuẩn, tụ cầu khuẩn).
+ Tổ chức lympho ở thành sau họng to và đỏ: đó là thể viêm amiđan ban đỏ thường do virus gây nên.
3.1.1.2. Viêm amiđan mạn tính
– Toàn thân:
+ Triệu chứng nghèo nàn. Có khi không có triệu chứng gì ngoài những đợt tái phát hoặc hồi viêm có triệu chứng giống như viêm amiđan cấp tính.
+ Đôi khi có toàn trạng gầy yếu, da xanh, sờ lạnh, ngây ngấy sốt về chiều.
– Cơ năng:
+ Thường có cảm giác nuốt vướng ở họng đôi khi có cảm giác đau như có dị vật trong họng, đau lan lên tai.
+ Hơi thở thường xuyên hôi mặc dù vệ sinh răng miệng thường xuyên.
+ Thỉnh thoảng có ho và khàn tiếng, trẻ em có thở khò khè, ngủ ngáy to.
– Thực thể:
+ Trên bề mặt amiđan có nhiều khe và hốc. Các khe và hốc này chứa đầy chất bã đậu và thường có mủ màu trắng.
+ Thể quá phát: amiđan to như hai hạt hạnh nhân ở hai bên thành họng lấn vào làm hẹp khoang họng, trụ trước đỏ, thường gặp ở trẻ em.
* Xếp loại amiđan quá phát:
– Viêm amiđan quá phát A1 (A+): amiđan to, tròn, cuống gọn, chiều ngang amiđan nhỏ hơn hoặc bằng 1/4 khoảng cách giữa chân hai trụ trước amiđan.
– Viêm amiđan quá phát A2 (A++): amiđan to, tròn, cuống gọn, chiều ngang amiđan nhỏ hơn hoặc bằng 1/3 khoảng cách giữa chân hai trụ trước amiđan.
– Viêm amiđan quá phát A3 (A+++): amiđan to, tròn, cuống gọn, chiều ngang amiđan nhỏ hơn hoặc bằng 1/2 khoảng cách giữa chân hai trụ trước amiđan.
+ Thể xơ teo: Thường gặp ở người lớn, amiđan nhỏ, mặt gồ ghề, lỗ chỗ hoặc chằng chịt xơ trắng biểu hiện bị viêm nhiễm nhiều lần. Màu đỏ sẫm, trụ trước đỏ, trụ sau dầy. Amiđan mất vẻ mềm mại bình thường, ấn vào amiđan có thể thấy phòi mủ hôi ở các hốc.
3.1.2. Cận lâm sàng
3.1.2.1. Viêm amiđan cấp tính
Thể viêm do vi khuẩn, xét nghiệm công thức máu có số lượng bạch cầu tăng cao trên 10 G/l, nhiều bạch cầu đa nhân trung tính.
3.1.2.2. Viêm amiđan mạn tính
Viêm amiđan mạn tính có thể là một ổ viêm nhiễm gây nên những bệnh toàn thân khác, nhưng nhiều khi khẳng định điều đó trong những trường hợp cụ thể lại là vấn đề khó khăn và tế nhị. Người ta đã đề xuất khá nhiều test để chẩn đoán xác định:
– Test Viggo – Schmidt: thử công thức bạch cầu trước khi làm nghiệm pháp. Dùng ngón tay xoa trên bề mặt amiđan trong vòng 5 phút, thử lại công thức bạch cầu. Nếu amiđan viêm sẽ thấy số lượng bạch cầu tăng lên. Bạch cầu tăng dần trong vòng 30 phút, giảm dần trong vòng 2 giờ, sau trở lại bình thường.
– Test Le Mée: nếu amiđan viêm đã gây các biến chứng, sau khi xoa trên bề mặt amiđan có khi thấy khớp đau hơn, xuất hiện phù nhẹ hoặc trong nước tiểu có hồng cầu.
– Đo tỷ lệ ASLO trong máu: bình thường 200 đơn vị, khi viêm do liên cầu khuẩn sẽ tăng cao từ 500 – 1000 đơn vị.
3.2. Chẩn đoán phân biệt
|
Viêm amiđan cấp tính |
Bệnh bạch hầu |
| Sốt cao, bắt đầu đột ngột
Mạch nhanh, mạnh Mệt mỏi vừa, mặt đỏ Chấm mủ ở bề mặt amiđan hoặc màng mủ, không vượt khỏi amiđan Màng mủ mềm dễ nát và không dính chắc vào tổ chức amiđan Hạch cổ thường không sưng trừ trường hợp nặng Nước tiểu rất ít khi có albumin Không tìm thấy trực khuẩn Klebs -Loeffer |
Sốt, bắt đầu từ từ
Mạch chậm, yếu Mệt mỏi rõ rệt, mặt xanh tái Giả mạc không giới hạn ở miệng hốc và có thể vượt ra ngoài amiđan Giả mạc chắc, dính, khó bóc, nếu bóc dễ chảy máu Hạch cổ sưng to, ngay cả trường hợp thông thường Nước tiểu thường có albumin Có trực khuẩn Klebs-Loeffer khi soi giả mạc |
Viêm amiđan mạn tính cần phân biệt với:
– Lao amiđan: Có hội chứng nhiễm độc lao, xét nghiệm lao loại trừ.
– Giang mai thời kỳ hai: Niêm mạc họng đỏ, với những vết trợt niêm mạc ở amiđan, màn hầu, xét nghiệm giang mai loại trừ.
– Ung thư amiđan: Thường một bên amiđan to, xù xì, có thể loét hoặc không, mật độ cứng chắc, hay có hạch cổ to cùng bên. Cần sinh thiết để loại trừ.
– Thể lâm sàng: Viêm A do liên cầu β tan huyết nhóm A.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Đối với viêm amiđan cấp tính chủ yếu là điều trị triệu chứng, nâng cao thể trạng, chỉ dùng kháng sinh khi nghi ngờ nhiễm khuẩn hoặc đe dọa biến chứng.
– Viêm amiđan mạn tính, vấn đề điều trị chủ yếu là cân nhắc chỉ định phẫu thuật cắt amiđan.
4.2. Điều trị cụ thể
4.2.1. Viêm amiđan cấp tính
– Nghỉ ngơi, ăn nhẹ, uống nước nhiều.
– Giảm đau, hạ sốt: paracetamol…
– Kháng sinh: trong trường hợp nhiễm khuẩn dùng nhóm β lactam, nếu dị ứng thì dùng nhóm macrolid.
– Nhỏ mũi bằng thuốc sát trùng nhẹ.
– Súc miệng bằng các dung dịch kiềm ấm: bicarbonat natri, borat natri… (nửa thìa cà phê trong một cốc nước ấm).
– Nâng đỡ cơ thể: yếu tố vi lượng, sinh tố, calci…
4.2.2. Viêm amiđan mạn tính
Phẫu thuật cắt amiđan hiện nay là rất phổ biến, tuy nhiên cần có chỉ định chặt chẽ. Chỉ cắt khi nào amiđan thực sự trở thành một ổ viêm (focal infection) gây hại cho cơ thể.
4.2.2.1. Chỉ định phẫu thuật
– Amiđan viêm mạn tính nhiều lần (thường là 5 – 6 lần trong một năm).
– Amiđan viêm mạn tính gây biến chứng viêm tấy, áp xe quanh amiđan.
– Amiđan viêm mạn tính gây biến chứng viêm mũi, viêm xoang, viêm tai giữa, viêm phế quản, viêm phổi, viêm tấy hạch dưới hàm hoặc thành bên họng…
– Amiđan viêm mạn tính gây biến chứng xa: viêm màng trong tim, viêm cầu thận, viêm khớp, rối loạn tiêu hóa kéo dài, nhiễm khuẩn huyết.
– Amiđan viêm mạn tính quá phát gây khó thở (hội chứng ngạt thở khi ngủ – hội chứng Pickwick sleep), khó nuốt, giọng nói như miệng ngậm một vật gì (khó nói).
4.2.2.2. Chống chỉ định phẫu thuật
* Chống chỉ định tuyệt đối:
– Các hội chứng chảy máu: bệnh ưa chảy máu, rối loạn đông máu.
– Các bệnh nội khoa như: cao huyết áp, suy tim, suy thận, suy gan giai đoạn mất bù…
* Chống chỉ định tương đối:
– Khi đang có viêm họng cấp tính hay đang có biến chứng áp xe amiđan.
– Khi đang có viêm, nhiễm khuẩn cấp tính như: viêm mũi, viêm xoang, mụn nhọt.
– Khi đang có viêm, nhiễm virus cấp tính như: cúm, sởi, ho gà, bại liệt, sốt xuất huyết…
– Khi đang có biến chứng do viêm amiđan như: viêm thận cấp, thấp khớp cấp… thì phải điều trị ổn định, hết đợt cấp mới được cắt.
– Khi đang có bệnh mạn tính chưa ổn định như: đái tháo đường, viêm gan, lao, bệnh giang mai, AIDS…
– Phụ nữ đang thời kỳ kinh nguyệt, thời kỳ mang thai hoặc đang nuôi con bú.
– Thời tiết quá nóng hoặc quá lạnh.
– Người quá yếu, trẻ quá nhỏ, người trên 50 tuổi.
– Thận trọng: trong các trường hợp dùng các thuốc nội tiết tố, hoặc thuốc giảm đau trước đó, các bệnh nhân đang đợt tiêm chủng, địa phương đang có dịch truyền nhiễm…
4.2.2.3. Phương pháp phẫu thuật
– Trước đây thường phẫu thuật dưới gây tê tại chỗ bằng các phương pháp: Sluder và Anse.
– Ngày nay chủ yếu là phẫu thuật dưới gây mê nội khí quản bằng các phương pháp Anse hoặc trực tiếp bằng dao điện đơn cực hay lưỡng cực, cắt bằng Laser, Coblator, dao siêu âm….
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Viêm amiđan nếu không được điều trị đúng và kịp thời, nhẹ thì gây ảnh hưởng nhiều tới sức khỏe và chất lượng cuộc sống, nặng có thể gây ra nhiều biến chứng, thậm chí có những biến chứng rất nguy hiểm.
5.1. Biến chứng cục bộ
Loét khe amiđan, sỏi amiđan, viêm tấy chung quanh amiđan, viêm tấy thành bên họng, viêm họng mạn tính.
5.2. Biến chứng gần
Viêm hạch cổ mạn tính, viêm mũi xoang, viêm tai giữa, viêm thanh, khí, phế quản.
5.3. Biến chứng xa
Viêm khớp, viêm thận, viêm nội tâm mạc, nhiễm khuẩn huyết…
6. PHÒNG BỆNH
– Giữ vệ sinh môi trường sống, đặc biệt những người có sức đề kháng kém, có cơ địa dị ứng. Có biện pháp phòng tránh, bảo vệ bản thân tốt khi có những vụ dịch liên quan đến dường hô hấp, khi thời tiết giao mùa…
– Điều trị triệt để các bệnh lý mũi họng khác như viêm V.A, viêm mũi, viêm xoang mạn tính, viêm răng miệng…
– Luyện tập thể dục, thể thao, sử dụng các thuốc bổ tăng cường sức đề kháng của bản thân.
NGỦ NGÁY VÀ HỘI CHỨNG TẮC NGHẼN THỞ TRONG KHI NGỦ
1. ĐẠI CƯƠNG
Ngủ ngáy và hội chứng tắc nghẽn thở trong khi ngủ (Obstructive Sleep Apnea Syndrome: OSAS) là một bệnh lý thường gặp. Nam giới thường mắc hội chứng ngừng thở khi ngủ hơn nữ giới.
Ngáy là tình trạng âm thanh được tạo ra do luồng không khí đi qua một khe hẹp ở vùng hầu-họng làm rung niêm mạc tại chỗ và những mô xung quanh. Ngáy phát sinh là do hẹp đường thở ở vùng hầu-họng.
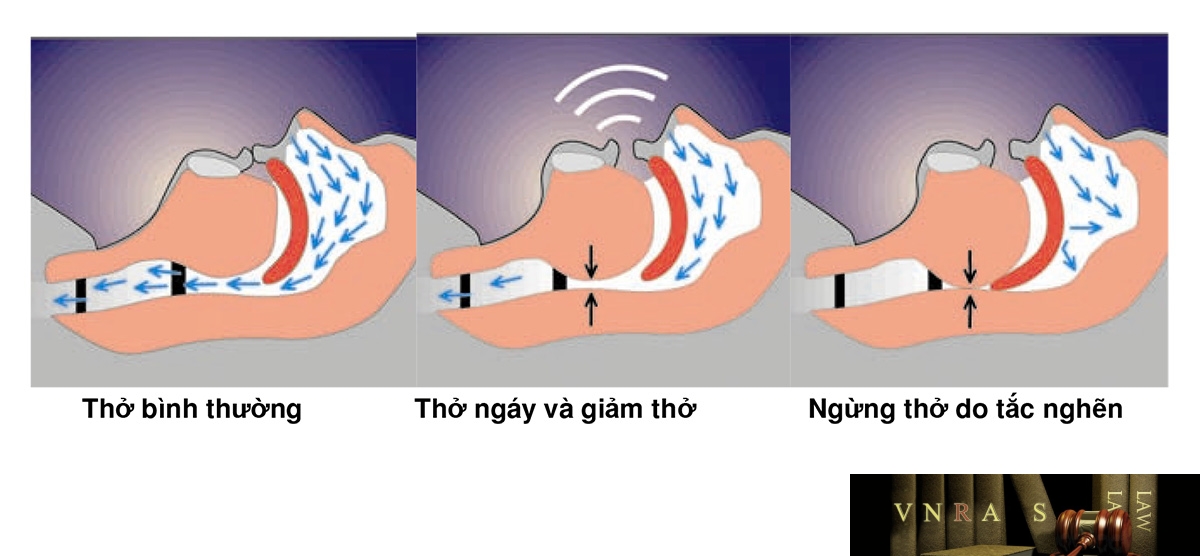
– Ngừng thở là ngừng hoàn toàn dòng không khí thở qua mũi, miệng kéo dài trên 10 giây.
– Giảm thở là sự giảm trên 50% lưu lượng dòng không khí thở qua mũi – miệng trong ít nhất 10 giây hoặc giảm > 30% lưu lượng dòng không khí kết hợp với giảm bão hòa oxy máu trên 4% hoặc phản ứng tỉnh giấc.
– Hội chứng ngừng thở/giảm thở do tắc nghẽn (OSAS) là hiện tượng co xẹp đường hô hấp trên với sự giảm hay mất những hiệu quả gắng sức của cơ hô hấp.
– Chỉ số ngừng thở, giảm thở (Apnea-Hypopnea Index: AHI) là tổng số lần có biểu hiện ngừng thở, giảm thở trong 01 giờ ngủ.
– OSAS được định nghĩa theo American Academy of Sleep Medicine Task, Sleep 1999, 22, 667-689 [4] gồm:
+ Có sự buồn ngủ quá mức vào ban ngày hoặc có hai triệu chứng lâm sàng chỉ điểm (xem mục 2.1.).
+ Chỉ số ngừng thở-giảm thở (AHI) hay chợt tỉnh giấc thoáng qua liên quan với: một sự gắng sức của hô hấp do tắc nghẽn > 5 lần trong 01 giờ ngủ.
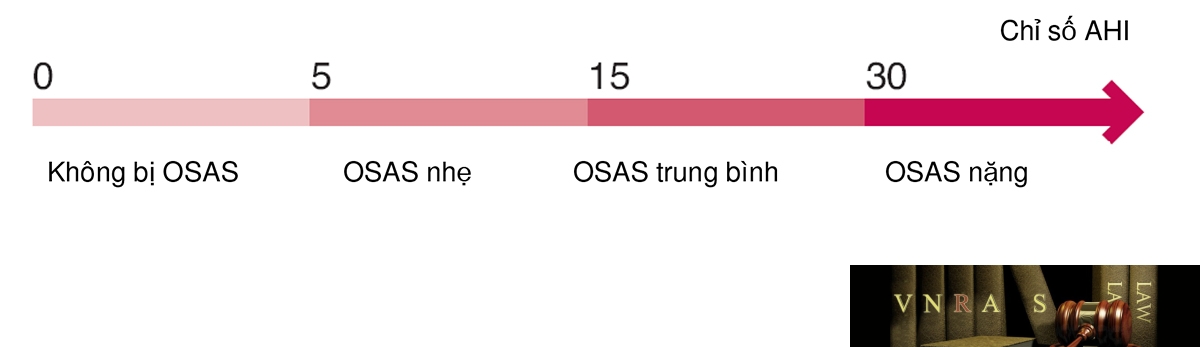
2. TRIỆU CHỨNG, DẤU HIỆU LÂM SÀNG VÀ MỘT SỐ YẾU TỐ NGUY CƠ CỦA OSAS
2.1. Các triệu chứng và dấu hiệu lâm sàng
2.1.1. Các dấu hiệu ban ngày
– Mệt mỏi vào buổi sáng khi ngủ dậy.
– Thay đổi tính tình, dễ nổi cáu, dễ bị kích thích, trầm uất.
– Buồn ngủ quá mức.
– Suy nhược thần kinh.
– Đau đầu vào buổi sáng.
– Rối loạn sự tập trung và trí nhớ.
– Giảm hoạt động tâm lý-vận động.
– Trẻ em thì tăng hoạt động, chậm nhận thức, chậm hiểu.
– Tăng huyết áp động mạch.
2.1.2. Các dấu hiệu ban đêm
– Ngủ ngáy (chiếm trên 80% số người bệnh).
– Cơn ngừng thở.
– Thường tỉnh giấc vì cảm giác ngạt thở.
– Tiểu đêm.
– Rối loạn tình dục, thường là giảm ham muốn tình dục.
– Loạn nhịp tim.
– Ra mồ hôi đêm.
2.2. Các yếu tố nguy cơ
– Quá cân và béo phì.
– Giới tính thường là nam giới.
– Tuổi thường ngoài 35 tuổi, có thể gặp ở mọi lứa tuổi.
– Thói quen hút thuốc, uống rượu.
– Dùng thuốc an thần.
– Thời kỳ mãn kinh.
3. HẬU QUẢ CỦA OSAS
3.1. Với chuyển hóa
– Tăng sự đề kháng với Insulin, gây bệnh hoặc làm nặng thêm bệnh đái tháo đường typ II
– Rối loạn chuyển hóa (tăng mỡ máu,..)
– Tăng cân
– Tiểu đêm
– Rối loạn tình dục
3.2. Với tim-mạch
– Tăng huyết áp
– Rối loạn nhịp tim
– Tai biến mạch máu não
– Nhồi máu cơ tim
– Suy tim
3.3. Với nhân cách
– Rối loạn nhận thức, hay quên
– Dễ bị kích thích
– Khó tập trung
– Già hóa sớm trước tuổi
– Trầm cảm
* Tỷ lệ OSAS trong các bệnh lý thường gặp khác 35% bệnh nhân tăng huyết áp động mạch có OSAS, 77% bệnh nhân béo phì có OSAS.
3.4. Hậu quả khác
– Buồn ngủ quá mức ban ngày
– Tai nạn liên quan đến sự mệt mỏi
– Đau đầu
4. CÁC PHƯƠNG PHÁP THĂM KHÁM
4.1. Khám tai-mũi-họng
Hay gặp OSAS ở người béo phì mà chỉ số BMI (kg/m²) > 25, thường người lùn, bụng to, cổ to và ngắn, cằm tụt ra sau, hàm nhỏ,…
Khám tai mũi họng đóng vai trò quan trọng quyết định hướng xử trí. Khám để tìm ra nguyên nhân và vị trí hẹp ở đường hô hấp trên.
4.1.1. Khám mũi-xoang
Tìm nguyên nhân ngạt tắc có thể do quá phát cuốn dưới, dị hình vách ngăn, polyp mũi, quá phát VA vòm, các bệnh khác của mũi.
4.1.2. Khám họng miệng
Tìm nguyên nhân ngạt tắc có thể do amiđan quá phát, màn hầu dài-dầy, lưỡi gà dài, lưỡi dầy, đáy lưỡi cao, quá phát lưỡi, cằm tụt ra sau, hàm nhỏ,…
4.2. Khám nội soi dưới gây mê tĩnh mạch (Drug Induced Sleep Endoscopy: DISE),
Phương pháp này được chỉ định trong trường hợp khám khi bệnh nhân tỉnh không phát hiện được chỗ hẹp chính hoặc sau khi thất bại với điều trị: máy thở áp lực dương liên tục, phẫu thuật cắt amiđan và chỉnh hình màn hầu, lưỡi gà (UPPP), đeo máng răng. Phương pháp này còn được chỉ định trong trường hợp có nhiều ý kiến điều trị, bệnh nhân có khả năng phải mổ.
Người bệnh được gây mê tĩnh mạch, tạo giấc ngủ. Thầy thuốc dùng ống soi mềm khám xác định vị trí hẹp tắc của đường hô hấp trên trong lúc ngủ. Phương pháp này được Croft và Pringle lần đầu tiên sử dụng vào năm 1991. Phương pháp chỉ ra vị trí chính xác cần phẫu thuật. Tuy nhiên, nhiều bệnh nhân không chỉ có một chỗ hẹp ở đường hô hấp trên mà thường gặp hẹp ở nhiều vị trí, nhưng thường chỉ có một vị trí hẹp chính gây hẹp tắc.
4.3. Chẩn đoán hình ảnh
– Chụp Xquang sọ nghiêng: Chẩn doán vị trí tắc nghẽn của OSAS, quan sát cột không khí ở họng, chỗ hẹp, chỗ rộng, vị trí xương hàm dưỡi có bị tụt ra sau không…
– Chụp cắt lớp vi tính xoắn ốc (Computed tomography scaner) và chụp cộng hưởng từ cho phép tái tạo lại đường thở trong không gian ba chiều, qua đó có thể xác định được vị trí hẹp và đó có thể là số liệu để so sánh với kết quả sau phẫu thuật.
4.4. Các phương pháp khác
4.4.1. Thăm dò bằng máy đo lưu lượng thở ApneaLink
Máy nhỏ chỉ như bao thuốc, đeo theo người khi đi ngủ, máy được thiết kế để dùng tại gia đình. Nối với máy có một hệ thống ống nhựa nhỏ như ống thở oxy, bệnh nhân sẽ đeo ống này vào mũi trong lúc ngủ, máy sẽ đo luồng không khí thở qua mũi, xác định cơn ngừng thở, thở ngáy. Ưu điểm là độ nhạy 100% với AHI >10, đơn giản, gọn, nhẹ, có thể kết nối với Internet.
4.4.2. Đa ký giấc ngủ đơn giản (Polygraphy Embletta)
Polygraphy là máy ghi đa ký giấc ngủ đơn giản, máy gọn nhẹ, đeo theo người. Việc đo có thể thực hiện tại nhà hoặc trong bệnh viện. Máy có hệ thống đo luồng không khí ở mũi, đo mức độ ngủ ngáy, bản cực đo sự vận động cơ lồng ngực và cơ bụng, đo tỷ lệ oxy bão hòa trong máu và đo nhịp mạch. Máy cho phép xác định chỉ số ngừng thở- giảm thở AHI. Với AHI ≥ 30 thì Polygraphy hoàn toàn tin cậy để chẩn đoán. Với AHI < 30 thì nên làm thêm đa ký giấc ngủ đầy đủ Polysomnography.
4.4.3. Đa ký giấc ngủ đầy đủ (Polysomnography)
Gồm các chức năng như ở Polygraphy, nhưng thêm điện não đồ (EEG), điện động mắt (EOG), điện tim (ECG), điện cơ (EMG), tư thế cơ thể khi ngủ, cử động chân. Nó cho phép ghi lại và đánh giá đầy đủ về cơn ngừng thở-giảm thở do thần kinh trung ương hay do tắc nghẽn ở họng hay do hỗn hợp cả thần kinh trung ương và tắc nghẽn ở họng.
4.4.4. Thang điểm đánh giá buồn ngủ Epworth (Johns, 1991)
– Thang điểm tự đánh giá với 4 mức độ:
0 = Không bao giờ ngủ gật
1 = Khả năng ngủ gật ít
2 = Khả năng ngủ gật ở mức độ trung bình
3 = Dễ dàng ngủ gật
– Nếu tổng số điểm > 10 là có buồn ngủ ban ngày và có nguy cơ bị OSAS
| Các tình huống chấm điểm: |
Số điểm |
0 |
1 |
2 |
3 |
| Trong lúc ngồi trên tầu và đọc sách-báo |
|
□ |
□ |
□ |
□ |
| Trong lúc ngồi xem tivi |
|
□ |
□ |
□ |
□ |
| Ngồi tại chỗ không làm gì tại một nơi công cộng (trong rạp chiếu phim, cuộc họp) |
|
□ |
□ |
□ |
□ |
| Là hành khách ngồi trên ôtô chạy liên tục trong 01 giờ |
|
□ |
□ |
□ |
□ |
| Trong lúc nằm ngả lưng vào buổi chiều để nghỉ (nếu như hoàn cảnh cho phép) |
|
□ |
□ |
□ |
□ |
| Trong lúc đang nói chuyện với một ai đó |
|
□ |
□ |
□ |
□ |
| Ngồi trong một khung cảnh yên tĩnh, sau một bữa ăn không dùng rượu |
|
□ |
□ |
□ |
□ |
| Ngồi trên một chiếc ôtô đang dừng lại vài phút vì tắc đường |
|
□ |
□ |
□ |
□ |
| Tổng: ________/24 |
5. HƯỚNG XỬ TRÍ OSAS
5.1. Xử trí chung
– Giảm cân nặng bằng cách điều chỉnh chế độ ăn.
– Vệ sinh giấc ngủ và vệ sinh lối sống: bữa ăn tránh xa giấc ngủ, không uống bia, rượu, thuốc ngủ trước khi đi ngủ. Không hút thuốc, …
– Thay đổi tư thế nằm ngủ: nằm nghiêng.
5.2. Điều trị không phẫu thuật
Đeo máng răng để đưa xương hàm dưới ra trước, thường được áp dụng cho AHI từ 10 đến 30. Nó là phương pháp điều trị đơn giản, không xâm lấn, rẻ tiền và có hiệu quả rõ rệt. Phương pháp có thể được chỉ định điều trị kết hợp sau phẫu thuật chỉnh hình họng và màn hầu – lưỡi gà UPPP.
Thở áp lực dương liên tục (Continuous Positive Airway Pressue – CPAP) thường được chỉ định trong trường hợp OSAS nặng với AHI >30, bệnh nhân không muốn mổ hoặc điều kiện sức khỏe không mổ được. Đây là một phương pháp điều trị rất hiệu quả.
5.3. Điều trị phẫu thuật
Mục đính làm rộng kích thước đường hô hấp trên ở các mức khác nhau. Ưu điểm của điều trị phẫu thuật là điều trị được nguyên nhân, kết quả ổn định. Loại can thiệp phụ thuộc chặt chẽ vào nguyên nhân của OSAS. Có thể kết hợp nhiều phương pháp điều trị trên cùng một bệnh nhân. Kết quả phẫu thuật phụ thuộc vào việc lựa chọn bệnh nhân, chỉ định đúng, lựa chọn phương pháp phẫu thuật phù hợp và kinh nghiệm của phẫu thuật viên.
5.3.1. Phẫu thuật điều trị tắc mũi
Ngạt tắc mũi hiếm khi là nguyên nhân chính và nguyên nhân duy nhất trong OSAS. Ngạt tắc mũi có thể do dị hình vách ngăn, polyp mũi, quá phát cuốn mũi dưới, sau chấn thương, … Tùy nguyên nhân mà xử trí.
5.3.2. Phẫu thuật chỉnh hình eo họng miệng – UPPP
Phẫu thuật làm rộng đường hô hấp trên ở họng miệng. Phẫu thuật được chỉ định trong trường hợp hẹp ở vị trí họng miệng do màn hầu dài, lưỡi gà dài, amiđan to. Khám nội soi xác định OSAS co xẹp và tắc chính ở vị trí màn hầu-lưỡi gà và đôi khi kết hợp cả do hai amiđan to. Phẫu thuật còn được chỉ định trong trường hợp thất bại của điều trị CPAP và lâm sàng có sự tăng lên của dòng không khí thở qua miệng khi ngủ. Phẫu thuật gồm cắt ngắn lưỡi gà, làm căng lại màn hầu mềm, làm căng hai trụ sau của Amiđan và thường kèm theo cắt amiđan.
Theo Caples S.M. và cộng sự (tạp chí Sleep 2010;33;1396 – 1407p) thì hiệu quả của UPPP khi được chỉ định đúng làm giảm chỉ số AHI khoảng 33%, tức là sau mổ bệnh nhân vẫn có thể còn ngủ ngáy và OSAS nhưng mức độ giảm nhẹ hơn 33%.
5.3.3. Các phẫu thuật xương hàm
A. Phẫu thuật mở cửa sổ xương phía trước xương hàm dưới để kéo cơ cằm-lưỡi ra trước qua đó làm đáy lưỡi bị kéo ra trước. Phương pháp thường được kết hợp đồng thời với khâu treo xương móng về phía bờ dưới xương hàm dưới hoặc khâu vào bờ trên sụn giáp.
B. Phẫu thuật đưa xương hàm dưới ra trước
Phẫu thuật được chỉ định trong trường hợp cằm bị tụt ra sau (cằm lẹm), hàm nhỏ làm đáy lưỡi bị tụt ra sau gây hẹp ở hạ họng. Kỹ thuật là tách phần sau của xương hàm dưới phía sau răng số 8, tách làm hai bản xương, bản trong liên tiếp với phần xương hàm dưới ở phía trước, bản ngoài liên tiếp với góc hàm. Phần trước của xương hàm dưới cùng toàn bộ răng hàm dưới được kéo tịnh tiến ra trước và bắt vít cố định. Các cơ của lưỡi bám vào mặt sau xương hàm dưới cũng bị kéo ra trước và như vậy đáy lưỡi bị kéo ra trước. Sau phẫu thuật cần thiết phải chỉnh lại khớp cắn.
C. Phẫu thuật đưa cả xương hàm trên và xương hàm dưới ra trước
(MaxilloMandibular Advancenent – MMA).
Phẫu thuật được chỉ định trong hẹp toàn bộ đường hô hấp trên (gồm hẹp vùng sau khẩu cái và hạ họng). Phẫu thuật cắt xương hàm trên theo đường gẫy Leufort I đồng thời với cắt xương hàm dưới, khớp cắn được buộc cố định chặt trong mổ, cả xương hàm trên và hàm dưới được kéo về phía trước khoảng 4 – 5 mm và cố định chặt bằng nẹp vít Phẫu thuật này tương đối nặng nề, nó còn được chỉ định ở bệnh nhân đã làm phẫu thuật ở mũi và làm UPPP mà không có hiệu quả, bệnh nhân lại không đeo được máy thở CPAP, bệnh nhân thường dưới 65 tuổi và chỉ số AHI > 30 (theo Bettega và cộng sự, Am J Respir Crit Care Med 2000; 162-641-9).
Tỷ lệ thành công của phương pháp này đạt > 90%. Sau phẫu thuật, chỉ số AHI giảm <15, sự giảm bớt của bệnh đạt > 50%.
5.3.4. Phẫu thuật đáy lưỡi và hạ họng
Là phẫu thuật tương đối nặng nề, nó được chỉ định ở bệnh nhân hẹp chính do đáy lưỡi có OSAS nặng. Hiệu quả của phẫu thuật thường rất rõ, cải thiện các triệu chứng từ 50% đến 75% sau mổ. Phẫu thuật này gồm hai loại:
Phẫu thuật cắt amiđan đáy lưỡi trong trường hợp bệnh nhân có quá phát amiđan đáy lưỡi gây hẹp vùng đáy lưỡi.
Phẫu thuật cắt đáy lưỡi đường giữa là phẫu thuật cắt đi đường giữa của đáy lưỡi để thu hẹp đáy lưỡi. Phẫu thuật này thường được làm sau khi bệnh nhân đã làm UPPP nhưng không hiệu quả.
Hiện nay ở một số nước phát triển, hai phương pháp phẫu thuật đáy lưỡi này được thực hiện đơn giản hơn mà lại giảm bớt sự nặng nề và phức tạp của phẫu thuật nhờ sử dụng robot phẫu thuật.
5.3.5. Đốt bằng sóng cao tần (Radiofrequence)
Nguyên lý là làm giảm bớt thể tích mô với nhiệt độ thấp nên vẫn bảo vệ được niêm mạc. Việc thực hiện dưới gây tê tại chỗ và thường phải đốt 3 đến 5 lần. Nó thường được chỉ định trong quá phát cuốn mũi dưới, màn hầu mềm dầy và dài, quá phát amiđan đáy lưỡi.
5.3.6. Phương pháp phẫu thuật khác
– Ngoài ra còn có các phương pháp khác như khâu treo đáy lưỡi vào phía trước của xương hàm dưới. Người ta khoan hai lỗ phía trước xương hàm dưới rồi xuyên kim luồn chỉ vòng xuống đáy lưỡi, luồn lại ra phía trước và cố định vào mặt trước xương hàm dưới.
– Cấy trụ vào màn hầu mềm làm màn hầu mềm vững chắc hơn trong trường hợp OSAS là do co xẹp màn hầu mềm.
6. THEO DÕI SAU ĐIỀU TRỊ OSAS
– Việc theo dõi bệnh nhân sau can thiệp điều trị nhất là trong tháng đầu là quan trọng nhất để xem sự phù hợp của phương pháp điều trị.
– Việc phối hợp nhiều kỹ thuật điều trị là chìa khóa của sự thành công.
– Việc theo dõi phải dựa trên sự lượng hóa về hiệu quả của các triệu chứng lâm sàng và các kết quả cận lâm sàng.
– Sau cùng, các bác sỹ ở tuyến trước đóng một vai trò rất quan trọng khi khám và phát hiện được bệnh của bệnh nhân dựa trên các triệu chứng và dấu hiệu lâm sàng để gửi bệnh nhân đến các tuyến điều trị chuyên sâu. Việc chẩn đoán chính xác, chỉ định đúng phương pháp điều trị và theo dõi tốt sau điều trị đã làm giảm tỷ lệ biến chứng và chết do bệnh tim-mạch, cải thiện chất lượng sống của người bệnh, giảm nguy cơ tai nạn lao động và tai nạn giao thông.
VIÊM HỌNG CẤP TÍNH
1. ĐẠI CƯƠNG
Viêm họng là viêm niêm mạc và tổ chức dưới niêm mạc ở họng. Nói đến viêm họng chủ yếu là nói đến viêm ở họng miệng.
Viêm họng cấp tính tức là viêm cấp tính của niêm mạc họng miệng kết hợp chủ yếu với viêm amiđan (A) khẩu cái, một số ít trường hợp kết hợp với viêm amiđan đáy lưỡi. Do đó, hiện nay người ta có xu hướng nhập lại thành viêm họng – viêm amiđan cấp.
Là bệnh rất thường gặp ở cả người lớn lẫn trẻ em, nhất là vào mùa đông khi thời tiết thay đổi. Bệnh có thể xuất hiện riêng biệt hoặc đồng thời với viêm VA, viêm amiđan, viêm mũi, viêm xoang v.v… hoặc trong các bệnh nhiễm khuẩn lây của đường hô hấp trên như cúm, sởi…
Trong viêm họng cấp, chúng ta nghiên cứu chủ yếu là viêm họng đỏ cấp thể thông thường do tính chất thường gặp của chúng.
2. NGUYÊN NHÂN
2.1. Tác nhân
– Do virus là chủ yếu, chiếm 60-80%, gồm Adénovirus, virus cúm, virus para- influenzae, virus Coxsakie, virus Herpès, virus Zona, EBV…
– Do vi khuẩn chiếm 20-40%, gồm liên cầu (tan huyết nhóm A, các nhóm B, C, G ít gặp), Haemophilus influenzae, tụ cầu vàng, Moraxella catarrhalis, vi khuẩn kị khí. Các vi khuẩn Neiseria, phế cầu, Mycoplasme rất hiếm gặp.
2.2. Nguyên nhân bệnh sinh của viêm họng
Do thời tiết thay đổi, nhất là về mùa lạnh. Viêm họng đỏ cấp thường bắt đầu bằng sự nhiễm virus. Sau đó do độc tố của virus, cấu trúc giải phẫu của amiđan và sức đề kháng của cơ thể đã gây nên sự bội nhiễm các tạp khuẩn khác, thường là các vi khuẩn hội sinh có sẵn trong họng như liên cầu, phế cầu và đặc biệt nguy hiểm là loại liên cầu khuẩn tan huyết nhóm A.
Bệnh lây lan bằng nước bọt, nước mũi.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Viêm họng cấp thường xảy ra đột ngột.
3.1.1. Triệu chứng toàn thân
Sốt vừa 38 – 39oC hoặc sốt cao, ớn lạnh, nhức đầu, đau mình mẩy, mệt mỏi, kém ăn. Phản ứng hạch góc hàm di động, ấn đau.
3.1.2. Triệu chứng cơ năng
– Đau họng nhất là khi nuốt, kể cả khi nuốt chất lỏng. Khi nuốt, ho, nói thì đau nhói lên tai.
– Có thể ho từng cơn, ho khan hoặc ho có đờm nhầy.
3.1.3. Triệu chứng thực thể
– Toàn bộ niêm mạc họng đỏ, xuất tiết. Tổ chức bạch huyết ở thành sau họng đỏ mọng và có những mao mạch nổi rõ.
– Hai amiđan khẩu cái cũng sưng to đỏ, có khi có những chấm mủ trắng hoặc lớp bựa trắng (như bựa cháo trắng) phủ trên bề mặt amiđan.
– Trụ trước và trụ sau đỏ.
– Có hạch góc hàm sưng nhẹ và hơi đau.
3.2. Cận lâm sàng
Xét nghiệm công thức máu: Giai đoạn đầu bạch cầu trong máu không tăng, nhưng nếu có bội nhiễm thì bạch cầu đa nhân trung tính tăng cao.
Phết dịch họng nuôi cấy vi khuẩn: để định loại được nguyên nhân gây bệnh.
3.3. Chẩn đoán xác định
– Đột ngột biểu hiện sốt, đau mình mẩy.
– Đau rát họng, có thể có ho khan hoặc có đờm.
– Khám họng: niêm mạc họng đỏ, amiđan sưng nề có chấm mủ trắng.
– Khám hạch góc hàm di động ấn đau.
3.4. Phân loại bệnh
– Viêm họng không đặc hiệu:
+ Viêm họng khu trú
+ Viêm họng đỏ thông thường
+ Viêm họng trắng thông thường.
+ Loét amyđan.
+ Viêm tấy quanh amyđan.
+ Viêm họng tỏa lan:
+ Viêm họng tấy tỏa lan
+ Hoại thư họng
– Viêm họng đặc hiệu:
+ Viêm họng bạch hầu
+ Viêm họng Vanhxăng (Vincent).
+ Viêm họng do hecpet (Herpès).
+ Viêm họng do zôna.
+ Lao họng
+ Giang mai họng
+ Nấm họng
– Viêm họng do bệnh máu:
+ Viêm họng trong bệnh bạch cầu cấp (Leucose).
+ Viêm họng trong suy tủy, mất bạch cầu hạt.
+ Viêm họng trong bệnh tăng bạch cầu đơn nhân.
3.5. Chẩn đoán phân biệt
– Dị vật đường ăn: đau nhói họng đột ngột trong khi ăn, soi họng thấy dị vật.
– Viêm niêm mạc miệng: niêm mạc miệng đỏ, có thể thấy vết trợt, loét ở bên má, lưỡi.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Mọi trường hợp viêm họng đỏ cấp đơn thuần ở bệnh nhân trên 3 tuổi đều phải được điều trị như một viêm họng đỏ cấp do liên cầu khi không có xét nghiệm định loại virus hoặc vi khuẩn.
– Kháng sinh nhóm beta lactam hoặc các nhóm khác.
– Điều trị triệu chứng: giảm viêm, giảm đau, hạ sốt.
– Điều trị tại chỗ: bôi họng, xúc họng, khí dung họng.
– Xác định nguyên nhân để điều trị.
4.2. Điều trị cụ thể
4.2.1. Điều trị toàn thân
– Hạ sốt, giảm đau: paracetamol, aspirin…
– Kháng sinh: amoxicilin, cephalexin, erythromycin, clarythromycin…
– Kháng viêm: alpha chymotrypcin, prednisolon 5mg
4.2.2. Điều trị tại chỗ
– Xông họng: kháng sinh + giảm viêm
– Xúc họng: BBM ngày 3 – 4 lần.
4.2.3. Nâng đỡ cơ thể
Bổ sung các yếu tố vi lượng, sinh tố, vitamin…
Chú ý: Khi viêm họng đỏ cấp thể nặng hoặc đã có biến chứng cần chuyển đến chuyên khoa kịp thời.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Nếu là do virus, bệnh thường kéo dài 3-5 ngày thì tự khỏi, các triệu chứng giảm dần. Nếu là do vi khuẩn bội nhiễm, đặc biệt là liên cầu, bệnh thường kéo dài ngày hơn và đòi hỏi một sự điều trị kháng sinh có hệ thống để tránh các biến chứng.
– Biến chứng tại chỗ: Viêm tấy hoặc áp xe quanh amiđan, viêm tấy hoặc áp xe các khoảng bên họng, áp xe thành sau họng ở trẻ nhỏ 1-2 tuổi, viêm tấy hoại thư vùng cổ rất hiếm gặp nhưng tiên lượng rất nặng.
– Biến chứng lân cận: Viêm thanh khí phế quản, viêm phổi, viêm tai giữa cấp, viêm mũi viêm xoang cấp.
– Biến chứng xa: Đặc biệt nếu là do liên cầu tan huyết có thể gây viêm thận, viêm khớp, viêm tim, choáng nhiễm độc liên cầu hoặc cá biệt có thể nhiễm trùng huyết.
6. PHÒNG BỆNH
– Tránh tiếp xúc trực tiếp với người đang bị viêm đường hô hấp trên, cúm…
– Nâng cao mức sống, tăng sức đề kháng của cơ thể, bảo vệ môi trường trong sạch.
– Phòng hộ lao động tốt. Bỏ thuốc lá và rượu. Vệ sinh răng miệng tốt. Tiêm chủng đầy đủ cho trẻ em.
VIÊM HỌNG MẠN TÍNH
1. ĐỊNH NGHĨA
Viêm họng mạn tính là tình trạng viêm họng kéo dài, thể hiện dưới ba hình thức chính là: xuất tiết, quá phát và teo. Các bệnh tích có thể lan tỏa hoặc khu trú. Thể điển hình của viêm họng mạn tính và viêm họng mạn tính tỏa lan, viêm họng mạn tính khu trú gồm có viêm VA mạn tính và viêm amiđan mạn tính (bài riêng)
2. NGUYÊN NHÂN
– Do viêm mũi xoang mạn tính, đặc biệt là viêm xoang sau.
– Viêm amiđan mạn tính.
– Hội chứng trào ngược.
– Tắc mũi mạn tính do vẹo vách ngăn, quá phát cuốn, polyp mũi.
– Do tiếp xúc với khói bụi, các chất kích thích như: hơi hóa học, bụi vôi, bụi xi măng, thuốc lá, rượu…
– Cơ địa: dị ứng, tạng tân, tạng khớp…
3. CHẨN ĐOÁN
3.1. Lâm sàng
3.1.1. Triệu chứng toàn thân
Có thể rất nghèo nàn. Thường hay có những đợt tái phát viêm họng cấp khi bị lạnh, cảm mạo, cúm… thì lại xuất hiện sốt, mệt mỏi, đau rát họng.
3.1.2. Triệu chứng cơ năng
Điển hình nhất là viêm họng mạn tính tỏa lan. Cảm giác thường gặp nhất là khô họng, mắt đau, ngứa và vướng họng. Những cảm giác này rõ nhất là buổi sáng lúc mới thức dậy. Bệnh nhân cố ho khạc dai dẳng để làm long đờm.
Nuốt có cảm giác vướng và đau. Tiếng có thể khàn nhẹ hoặc bình thường. Những bệnh nhân uống rượu, thuốc lá, hoặc nói nhiều thì triệu chứng trên tăng thêm.
Nóng rát vùng ngực ở bệnh nhân có bệnh dạ dày, trào ngược dạ dày, thực quản.
3.1.3. Triệu chứng thực thể
Tùy theo bệnh mà khám họng thấy có tổn thương khác nhau:
– Viêm họng xuất tiết: niêm mạc họng đỏ, có những hạt ở thành sau họng, tiết nhày dọc theo vách họng.
– Viêm họng mạn tính quá phát: niêm mạc họng đỏ bầm và dày lên. Thành sau họng có tổ chức bạch huyết phát triển mạnh làm cho niêm mạc họng gồ lên thành từng đám xơ hóa to nhỏ không đều, màu hồng hoặc đỏ. Tổ chức bạch huyết quá phát, có khi tập trung thành một dải gồ lên ở phía sau và dọc theo trụ sau của amiđan trông như một trụ sau thứ hai, gọi là “trụ giả”. Loại này còn gọi là viêm họng hạt.
– Viêm họng teo: Sau giai đoạn quá phát sẽ chuyển sang thể teo. Các tuyến nhày và nang tổ chức tân xơ hóa. Hai trụ giả phía sau amiđan mất đi. Các hạt ở thành sau cũng biến mất. Màn hầu và lưỡi gà cũng mỏng đi. Niêm mạc trở nên nhẵn, mỏng, trắng và có mạch máu nhỏ. Eo họng giãn rộng, ít tiết nhầy và họng trở nên khô.
3.2. Cận lâm sàng
– Huyết học: xét nghiệm công thức máu, máu lắng.
– Xquang: phổi thẳng, Blondeau, Hirtz…
– Xác định hội chứng trào ngược: nội soi thực quản dạ dày…
3.3. Chẩn đoán xác định
– Rối loạn cảm giác: ngứa, rát, họng.
– Khám họng niêm mạc dày, xuất tiết, có hạt, hoặc niêm mạc teo.
3.4. Phân loại
– Viêm họng quá phát
– Viêm họng xơ teo
– Viêm họng do các bệnh khác: mũi xoang, hội chứng trào ngược, bệnh phổi…
3.5. Chẩn đoán phân biệt
– Loạn cảm họng: bệnh nhân cảm giác nuốt vướng, lập lờ, nghèn nghẹn mơ hồ không rõ vị trí, hoặc lúc thì ở vùng này, lúc thì vùng khác. Cảm giác đó xuất hiện khi nuốt nước bọt, nhưng khi nuốt thức ăn thì không vướng. Khám miệng và họng không thấy dấu hiệu bệnh lý.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Chủ yếu là điều trị tại chỗ và điều trị triệu chứng, kết hợp điều trị các nguyên nhân bệnh lý toàn thân khi nghĩ tới.
4.2. Điều trị cụ thể
4.2.1. Điều trị nguyên nhân
– Điều trị viêm mũi, viêm xoang, viêm amidan, viêm VA.
– Điều trị hội chứng trào ngược: thuốc kháng H+: opmeprazol, lanzoprazol…, thuốc kháng H2: cimetidin, ranitidin…, kháng dopamin: domperidon…
– Giảm bớt các kích thích như: hút thuốc lá, uống rượu.
– Tổ chức phòng hộ lao động tốt, đeo khẩu trang đảm bảo khi lao động.
4.2.2. Điều trị tại chỗ
– Thể viêm họng xuất tiết: bôi, súc họng các thuốc làm se niêm mạc, kiềm tính, giảm viêm giảm đau: glycerine iod, SMC…
– Thể viêm họng teo: bôi họng, súc họng bằng các thuốc (loại có iod loãng, thuốc dầu), hoặc bằng nước khoáng.
– Khí dung họng: các dung dịch giảm viêm.
– Nhỏ mũi, rửa mũi: bằng nước muối sinh lý, nước biển sâu…
4.2.3. Điều trị triệu chứng
– Thuốc làm lỏng chất nhầy như: bromhexin, acetylcystein…
– Thuốc kháng viêm: alphachymotrypsin, lysozym…
– Thuốc chống dị ứng: các thuốc kháng histamin như cetirizin, chlorapheniramin…
– Thuốc giảm ho: thảo dược
4.2.4. Điều trị toàn thân
– Thay đổi thể trạng: Điều trị thay đổi lối sống, môi trường sinh hoạt, làm việc nếu có thể.
– Uống vitamin C, A, D.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Tiên lượng viêm họng mạn tính điều trị dai dẳng, dễ tái phát nếu không loại bỏ đựơc nguyên nhân.
6. PHÒNG BỆNH
– Nâng cao mức sống, tăng sức đề kháng của cơ thể, bảo vệ môi trường trong sạch.
– Phòng hộ lao động tốt.
– Bỏ thuốc lá và rượu.
– Vệ sinh răng miệng tốt.
– Tiêm chủng đầy đủ cho trẻ em.
– Điều trị triệt để các bệnh viêm mũi, viêm xoang, viêm amiđan,…
VIÊM THANH QUẢN CẤP TÍNH
1. ĐỊNH NGHĨA
Viêm thanh quản cấp tính (VTQ cấp) là tình trạng viêm niêm mạc của thanh quản kéo dài dưới 3 tuần. VTQ cấp có rất nhiều nguyên nhân và biểu hiện lâm sàng cũng rất khác nhau, tùy theo nguyên nhân, và lứa tuổi bệnh được phân loại: VTQ cấp ở trẻ em, VTQ cấp ở người lớn nhưng thường hay gặp ở trẻ em nhiều hơn.
2. NGUYÊN NHÂN
2.1. Tác nhân gây bệnh
– Virus thường gặp là: Influenzae (cúm), APC…
– Vi khuẩn: S.pneumoniae (phế cầu), Hemophilus influenzae
– Trực khuẩn bạch hầu ngày nay ít gặp.
2.2. Điều kiện thuận lợi
– Sau một viêm đường hô hấp: bệnh mũi xoang, bệnh phổi, bệnh họng amiđan, VA ở trẻ em.
– Bệnh đái tháo đường ở người lớn tuổi.
– Sử dụng giọng gắng sức: nói nhiều, hét, hát to…
– Sặc các chất kích thích: bia, rượu…
– Trào ngược họng, thanh quản.
– Dị ứng.
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Triệu chứng toàn thân: phụ thuộc vào nguyên nhân và điều kiện gây bệnh, người bệnh có thể sốt hoặc chỉ gai sốt hoặc ớn lạnh, mệt mỏi …
– Triệu chứng cơ năng:
Thay đổi giọng nói: khàn tiếng, khóc khàn ở trẻ em, ho khan có thể có đờm nhày, ở người lớn không có khó thở, ở trẻ em có thể có khó thở thanh quản nhất là trong viêm thanh quản phù nề hạ thanh môn.
– Triệu chứng thực thể:
+ Khám họng: niêm mạc họng đỏ, amiđan có thể sưng.
+ Khám thanh quản bằng gương soi gián tiếp hoặc nội soi thanh quản thấy:
• Niêm mạc phù nề, đỏ ở vùng thanh môn, tiền đình thanh quản.
• Dây thanh sung huyết đỏ, phù nề, khép không kín khi phát âm, có xuất tiết nhày ở mép trước dây thanh.
3.2. Cận lâm sàng
– Xét nghiệm công thức máu có thể bạch cầu tăng.
– Chụp X Quang tim phổi để loại trừ bệnh phế quản phổi kèm theo.
3.3. Chẩn đoán xác định
– Tiền sử phơi nhiễm với các nguyên nhân.
– Khàn tiếng hoặc khóc khàn, ho khan đột ngột.
– Khám họng thanh quản: niêm mạc họng, thanh quản và dây thanh sung huyết đỏ.
3.4. Phân loại thể lâm sàng
3.4.1. Viêm thanh quản ở trẻ em
– VTQ hạ thanh môn: là bệnh lý gặp chủ yếu ở trẻ nhỏ 1-3 tuổi.
+ Bệnh thường phát hiện về ban đêm trên một trẻ nhỏ đang bị viêm mũi họng thông thường, tiến triển từ từ và đột nhiên xuất hiện khó thở thanh quản. Tiếng ho cứng và ông ổng, giọng nói gần như bình thường nhưng sau đó trở nên trầm và cứng hơn. Sáng dậy trẻ vẫn chơi bình thường. Cơn khó thở kiểu này còn có thể xuất hiện vào tối khác.
+ Chẩn đoán xác định dựa vào bệnh sử, soi thanh quản ống mềm.
– Viêm thanh quản co thắt hoặc viêm thanh quản giả bạch hầu: Viêm và phù nề khu trú ở vùng hạ họng, co thắt thanh quản gây ra các cơn khó thở thường xảy ra nửa đêm về sáng, cơn khó thở và thở rít, giọng khàn. Ho ông ổng, co kéo cơ hô hấp và các cơ liên sườn. Cơn khó thở có thể đi qua trong nửa giờ nhưng có thể tái diễn cơn khó thở khác. Không sốt, không có dấu hiệu toàn thân khác.
– Viêm thanh thiệt: thanh thiệt bị sưng nề, bệnh nhân có nuốt đau, khó thở tăng tiết, nhều nước bọt, cổ ngả về trước, khó thở tăng khi nằm ngửa thường do Hemophilus influenza.
– VTQ bạch hầu: do vi khuẩn Loeffler xâm nhập vào thanh quản gây phù nề và loét có màng giả. Màng giả trắng, dai, dính, bít tắc đường thở gây khó thở thanh quản nặng dần, nói khàn, kèm theo sốc nhiễm độc nội độc tố khiến tiên lượng rất nặng, dễ dẫn tới tử vong.
3.4.2. Viêm thanh quản ở người lớn
VTQ do cúm: có thể do cúm đơn thuần hoặc kết hợp với vi khuẩn khác, gây nên các thể bệnh sau:
– Thể xuất tiết: triệu chứng giống VTQ xuất tiết thông thường nhưng bệnh nhân có sốt, mệt mỏi kéo dài. Khám thanh quản đôi khi có điểm xuất huyết dưới niêm mạc, đó là dấu hiệu đặc hiệu của VTQ do cúm.
– Thể phù nề: đó là giai đoạn tiếp theo của xuất tiết, phù nề thường khu trú ở thanh thiệt và mặt sau của sụn phễu. Bệnh nhân nuốt đau và đôi khi có khó thở, tiếng nói ít thay đổi.
– Thể loét: soi thanh quản sẽ thấy những vết loét nông, bờ đỏ, sụn phễu và sụn thanh thiệt bị phù nề.
– Thể viêm tấy:
+ Triệu chứng toàn thân nặng, sốt cao, mạch nhanh, mặt hốc hác.
+ Triệu chứng cơ năng rõ rệt: khó nuốt, đau họng, nhói bên tai, giọng khàn đặc hoặc mất hẳn, khó thở thanh quản.
+ Triệu chứng thực thể: vùng trước thanh quản viêm tấy, sưng to, ấn đau. Sau khi hết viêm bệnh để lại di chứng sẹo hẹp thanh quản.
– Thể hoại tử: màng sụn bị viêm và bị hoại tử, các tổ chức liên kết lỏng lẻo ở cổ bị viêm tấy, cứng, hoặc viêm tấy mủ, thanh quản bị sưng to và có màng giả che phủ. Bệnh nhân khó nói, nuốt đau và khó thở.
Triệu chứng toàn thân rầm rộ. Nhiệt độ cao, mạch nhanh yếu, thở nhanh nông, huyết áp thấp, nước tiểu có Albumin, tiên lượng rất xấu, thường tử vong do phế quản viêm truỵ tim mạch.
3.5. Chẩn đoán phân biệt
– Dị vật thanh quản: tiền sử hội chứng xâm nhập. Soi thanh khí phế quản để chẩn đoán xác định và lấy dị vật.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
4.1.1. Viêm thanh quản không có khó thở
– Quan trọng nhất là kiêng nói, tránh lạnh.
– Nội khoa: thuốc kháng sinh, giảm viêm, kháng histamin H1, tiêu đờm, giảm ho…
– Điều trị tại chỗ bằng các thuốc giảm viêm nhóm corticoid, men tiêu viêm, tinh dầu…
– Nâng cao sức đề kháng, bổ sung dinh dưỡng, điện giải.
4.1.2. Viêm thanh quản có khó thở
– Khó thở thanh quản độ I: điều trị nội khoa.
– Khó thở thanh quản độ II: mở khí quản cấp cứu.
– Khó thở thanh quản độ III: mở khí quản cấp cứu kết hợp hồi sức tích cực.
4.2. Điều trị cụ thể
4.2.1. Kháng sinh
– Nhóm beta lactam: Amoxicilin, cephalexin, các cephalosporin thế hệ 1,2 như: cefadroxyl, cefaclor, cefuroxime, các thuốc kháng men betalactamse: acid clavulanic, sulbactam…
– Nhóm macrolide: azithromycin, roxithromycin, clarythromycin…
4.2.2. Kháng viêm
– Chống viêm steroid: prednisolon, methylprednisolon, dexamethasone…
– Chống viêm dạng men: alpha chymotrypsin, lysozym…
4.2.3. Điều trị tại chỗ
– Khí dung, bơm thuốc thanh quản bằng các hỗn dịch kháng viêm corticoid (hydrococtison, dexamethason…), kháng viêm dạng men (alpha chymotrypsin…), kháng sinh (gentamycin…).
– Xúc họng bằng các dung dịch sát khuẩn, giảm viêm tại chỗ: BBM…
4.2.4. Hạ sốt, giảm đau
Truyền dịch, paracetamol, aspirin…
4.2.5. Nâng đỡ cơ thể
Bổ sung yếu tố vi lượng, sinh tố, vitamin, dinh dưỡng…
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Viêm thanh quản cấp ở người lớn không gây ra các tình trạng nguy hiểm có khả năng hồi phục tốt, nhưng ở trẻ em phải theo dõi sát vì dễ gây khó thở thanh quản, có thể ảnh hưởng đến sinh mạng.
Viêm thanh quản cấp có thể tiến triển thành viêm phế quản, viêm phổi nhưng hiếm gặp.
6. PHÒNG BỆNH
– Giữ ấm cho trẻ em về mùa lạnh, tránh lạm dụng giọng quá sức ở người lớn.
– Tránh tiếp xúc trực tiếp với người đang bị viêm đường hô hấp trên, cúm…
– Khi phát hiện viêm thanh quản cấp ở trẻ em cần theo dõi sát để phòng tiến triển xấu.
VIÊM THANH QUẢN MẠN TÍNH
1. ĐỊNH NGHĨA
Viêm thanh quản (VTQ) mạn tính là tình trạng viêm niêm mạc thanh quản kéo dài trên 3 tuần, quá trình viêm này có thể dẫn tới quá sản, loạn sản hoặc teo niêm mạc thanh quản.
2. NGUYÊN NHÂN
Yếu tố thuận lợi:
– Do lạm dụng giọng: nói to, nói nhiều, gắng sức… ở những nghề như giáo viên, bán hàng, ca sĩ…
– Do bệnh lý của đường hô hấp như: viêm mũi xoang, viêm họng, viêm amiđan, viêm phế quản…
– Hít phải khí độc như hút thuốc lá, thuốc lào, hóa chất…
– Khí hậu ẩm ướt, thay đổi quá nhiều nhiệt độ trong ngày, một số nghề nghiệp làm việc ngoài trời, nấu ăn, làm thủy tinh…
– Các bệnh toàn thân: bệnh goute, bệnh gan, béo phì…
– Hội chứng trào ngược (GERD).
3. CHẨN ĐOÁN
3.1. Lâm sàng
– Triệu chứng toàn thân: nhìn chung không có dấu hiệu đặc biệt, trừ VTQ do lao hoặc do bệnh toàn thân khác, sẽ có dấu hiệu của bệnh toàn thân ấy.
– Triệu chứng cơ năng:
+ Thay đổi giọng nói: đầu tiên tiếng nói không vang, làm cho người bệnh phải cố gắng nhiều mới nói to được, về sau tiếng nói bị rè, khàn và yếu. Nhìn chung khàn tiếng là dấu hiệu quan trọng nhất, khàn tiếng kéo dài lúc tăng, lúc giảm, kèm theo ho, đôi khi có kèm cảm giác nói đau. Bệnh nhân luôn phải đằng hắng cho giọng nói được trong.
+ Ho khan vào buổi sáng do chất nhầy xuất tiết bám ở thanh quản. Ngoài ra còn có cảm giác ngứa, cay và khô rát ở vùng thanh quản.
– Triệu chứng thực thể: soi họng thanh quản thấy:
+ Chất nhày đọng lại ở một số điểm cố định, điểm giữa phần ba trước và phần ba giữa của dây thanh, đó chính là vị trí hình thành nên hạt xơ nếu quá trình viêm nhiễm liên tục kéo dài. Khi bệnh nhân ho thì chất nhày mất đi, nhìn thấy tổn thương sung huyết ở vị trí trên.
+ Dây thanh cũng bị thương tổn: ở mức độ nhẹ dây thanh bị sung huyết đỏ, mạch máu dưới dây thanh giãn làm toàn bộ dây thanh đỏ, có khi nhìn thấy những tia đỏ. Ở mức độ nặng dây thanh bị quá sản và tròn như sợi dây thừng, niêm mạc hồng, đỏ, mất bóng.
+ Băng thanh thất cũng quá phát to và che kín dây thanh khi phát âm.
+ Trong trường hợp viêm thanh quản lâu ngày có thể thấy được đường vằn hoặc kẻ dọc trên mặt thanh đai.
+ Nếu viêm thanh quản do đái tháo đường, thấy niêm mạc ở màn hầu và họng cũng dày và xuất tiết.
3.2. Cận lâm sàng
– Chụp Xquang tim phổi xác định bệnh liên quan.
– Xét nghiệm đờm.
– Xét nghiệm đường niệu, đường máu với người lớn.
3.3. Chẩn đoán xác định
– Khàn tiếng trên 3 tuần, ho khan
– Niêm mạc họng thanh quản tiết nhày
– Dây thanh dày mất bóng đôi khi có bờ răng cưa, mạch máu nổi, sung huyết, có thể có hạt xơ…
3.4. Các thể lâm sàng
– Phù Reinke: Do khoảng Reinke có cấu trúc lỏng lẻo nên dịch viêm tích tụ làm phù nề một hoặc cả hai bên dây thanh, giống như dạng polyp. Bệnh nhân khàn tiếng nặng, kéo dài, tăng dần.
– Hạt xơ dây thanh: VTQ mạn tính tái phát hoặc phát triển thành hạt xơ dây thanh. Hạt xơ là loại u nhỏ bằng hạt tấm nhỏ, đường kính khoảng 1mm, mọc ở bờ tự do của dây thanh ở vị trí 1/3 trước và 1/3 giữa của hai dây thanh. Khi phát âm hai hạt xơ ở hai bên dây sẽ tiếp xúc với nhau làm cho dây thanh ở phía trước và phía sau không thể tiếp xúc được gây ra khàn tiến.
3.5. Chẩn đoán phân biệt
– Khối u ở thanh quản: u nang, polip, papilom, ung thư thanh quản. Thường khàn tiếng từ từ tăng dần, mức độ khàn nặng hơn, soi thanh quản và sinh thiết khối u cho chẩn đoán xác định.
– Liệt thần kinh hồi qui: xuất hiện đột ngột hoặc từ từ, sặc các chất lỏng vào phổi. Mức độ khàn tiếng nặng, mất tiếng.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Hạn chế sử dụng giọng khi điều trị bệnh.
– Điều trị tại chỗ: các thuốc giảm viêm, giảm phù nề như: corticoid, men tiêu viêm…
– Điều trị toàn thân: bằng thuốc giảm viêm, giảm phù nề như: corticoide, men tiêu viêm…
– Điều trị các ổ viêm mũi họng, viêm xoang, hội chứng trào ngược dạ dày thực quản và các bệnh toàn thân khác.
– Liệu pháp luyện giọng.
– Phẫu thuật khi điều trị nội khoa không hiệu quả, VTQ có hạt xơ dây thanh.
4.2. Điều trị cụ thể
4.2.1. Tại chỗ
Xông, khí dung hoặc làm thuốc thanh quản: Hydrocortisone + Alpha chymotripsine…
4.2.2. Toàn thân
– Chống viêm steroid: prednisolon, methylprednisolon, dexamethasone…
– Chống viêm dạng men: alpha chymotrypsin, lysozym…
4.2.3. Luyện giọng
Căn cứ vào tình trạng tổn thương giọng, cách thức sử dụng giọng của bệnh nhân để phối hợp cùng chuyên viên luyện giọng, đưa ra các bài tập thích hợp.
4.2.4. Phẫu thuật
Vi phẫu thuật thanh quản qua soi thanh quản trực tiếp hoặc gián tiếp, qua ống soi mềm hoặc soi treo thanh quản…
Chỉ định:
– Phù Reinke
– Hạt xơ dây thanh
– VTQ mạn kết hợp bệnh lý khối u thanh quản
4.2.5. Nâng đỡ cơ thể
Bổ sung yếu tố vi lượng, sinh tố, vitamin, dinh dưỡng…
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Viêm thanh quản mạn tính điều trị dai dẳng, tiến triển thành hạt xơ dây thanh.
6. PHÒNG BỆNH
– Khi bị VTQ cấp cần điều trị triệt để.
– Điều trị các viêm nhiễm ở họng, mũi, xoang…
– Tránh tiếp xúc với các chất hơi, hóa chất độc, sử dụng giọng hợp lý, nghỉ giọng khi có viêm nhiễm mũi họng và viêm đợt cấp.
LAO THANH QUẢN
1. ĐỊNH NGHĨA
Lao thanh quản là bệnh viêm thanh quản đặc hiệu do vi trùng lao (Mycobacterium tuberculosis) gây ra.
Lao thanh quản (LTQ) là một thể lao ngoài phổi thứ phát sau lao sơ nhiễm, bệnh tích khu trú ở thanh quản. Tỷ lệ mắc LTQ đứng hàng thứ 4-5 trong nhóm bệnh lý lao ngoài phổi, nguy cơ lây nhiễm cao, di chứng lao thanh quản để lại là ảnh hưởng đến giọng nói, nuốt và thở.
2. NGUYÊN NHÂN
Lao là bệnh truyền nhiễm do vi khuẩn, vi khuẩn lao thường xâm nhập vào cơ thể qua đường hô hấp. Từ ổ khu trú ban đầu, vi khuẩn lao qua đường máu, bạch huyết, hô hấp tiếp cận bộ phận khác trong cơ thể.
Vi khuẩn lao ở người có tên là M.tuberculosis với đặc điểm: kháng cồn, kháng toan, ái khí hoàn toàn, phát triển chậm 20-24 giờ sinh sản một lần. Vi khuẩn gây bệnh LTQ theo ba con đường: đường hô hấp, đường bạch mạch, đường máu:
Một số yếu tố nguy cơ mắc lao chung:
– Tiếp xúc với nguổn lây, không tiêm BCG.
– Đói nghèo, môi trường sinh sống, làm việc không đảm bảo vệ sinh, ô nhiễm, có nhiều chất độc hại, khói bụi.
– Mắc bệnh mạn tính: bệnh gan, thận nặng, đái tháo đường, bệnh máu.
– Mắc bệnh cấp tính: nhiễm virus, cúm, sởi, quai bị.
– Suy dinh dưỡng, suy giảm miễn dịch do dùng thuốc ức chế miễn dịch, mắc bệnh ung thư, suy giảm miễn dịch mắc phải.
– Nghiện hoặc thường xuyên hút thuốc lá, uống rượu.
3. CHẨN ĐOÁN
LTQ là thể lao thứ phát sau lao sơ nhiễm và thường đi kèm tổn thương lao phổi.
3.1. Triệu chứng toàn thân
Những triệu chứng toàn thân: sốt về chiều, gầy sút thường phụ thuộc vào thương tổn ở phổi, LTQ thể đơn thuần ít có các triệu chứng toàn thân.
3.2. Cơ năng
Khởi đầu của LTQ dễ nhầm với viêm thanh quản xuất tiết thông thường. Những triệu chứng cơ năng hay gặp là:
– Khàn tiếng: xuất hiện sớm, lúc đầu khàn nhẹ âm sắc mờ sau đó mất âm sắc cuối cùng thì tiếng nói mất hẳn. Đây là triệu chứng thường gặp nhất trong LTQ.
– Nuốt vướng, đau: phụ thuộc vào vị trí tổn thương. Tổn thương vùng sụn phễu và mép sau gây nên nuốt đau. Đau tăng lên khi ăn, uống rượu, khi ho hoặc nói.
– Khó thở: xuất hiện muộn, bệnh nhân thường chỉ khó thở nặng ở giai đoạn cuối cùng, do tổn thương nặng nề (phù nề, hẹp do xơ sẹo co kéo, u lớn cản trở đường khí lưu thông hoặc kèm tổn thương rộng ở phổi).
– Ho: thường do bệnh tích ở phổi. Tuy nhiên, ho có những đặc điểm sau đây thì phải nghĩ đến bệnh lý ở thanh quản: bệnh nhân đằng hắng nhiều, ho khan, ho từng cơn, có khi ho rũ như ho gà.
3.3. Triệu chứng thực thể
Tổn thương thanh quản được phát hiện dựa vào soi thanh quản gián tiếp, nội soi optic 70o hay soi bằng ống mềm hoặc qua soi thanh quản trực tiếp. Các triệu chứng thấy được qua các giai đoạn như sau:
– Giai đoạn đầu: thường không đặc hiệu, niêm mạc thanh quản đỏ hồng, hai dây thanh sung huyết giống viêm thanh quản thông thường. Khoảng vài ngày sau, một bên thanh quản đã trở lại gần như bình thường còn dây thanh đối diện vẫn viêm. Một nửa thanh quản còn sung huyết nhẹ và bệnh nhân vẫn khàn tiếng. Sự thoái triển không cân đối bệnh tích thanh quản có ý nghĩa lớn, đó là triệu chứng khởi phát LTQ.
– Giai đoạn thứ hai: ba loại bệnh tích chính là phù nề, loét, sùi thường đan xen nhau tương xứng với lao phổi, nhiều vi khuẩn lao trong đờm.
+ Phù nề: niêm mạc dày, nề, đỏ và có điểm xám nhạt. Nếu toàn bộ bờ thanh quản (thanh thiệt, nẹp phễu thanh thiệt, sụn phễu) phù nề thì thanh quản biến dạng giống mõm cá mè).
+ Loét: trên nền niêm mạc phù nề, loét xuất hiện. Niêm mạc xung quanh vết loét phù nề mọng nước và có nhiều chấm sáng (nang lao đang tiến triển). Những nang lao này sẽ nhuyễn hóa, loét ra và đan xen với vết loét trước hoặc hình thành những u nhỏ đều đặn, mềm đỏ giống polyp.
+ Sùi: dạng súp lơ thường thấy ở mép sau hay dọc theo bờ những vết loét lớn.
– Giai đoạn thứ ba: quá trình lao lấn sâu vào màng sụn gây hoại tử sụn.
3.4. Cận lâm sàng
3.4.1. Sinh thiết tổn thương thanh quản để chẩn đoán mô bệnh học
Đây là xét nghiệm có giá trị chẩn đoán xác định LTQ. Tuy nhiên, sinh thiết phải lấy được đúng và chính xác vùng tổn thương.
Trong chẩn đoán mô bệnh học, xác định hình thái nang lao là quan trọng. Ngoài ra, còn có phản ứng xơ và yếu tố kháng viêm không đặc hiệu. Nang hình tròn hay bầu dục, giữa là vùng hoại tử bã đậu (hoại tử đông) bắt màu eosin. Tổ chức hoại tử được bao quanh bởi tế bào bán liên và tế bào khổng lồ. Tế bào bán liên xuất phát từ mô bào, đại thực bào. Tế bào khổng lồ Langhans là tế bào có đường kính 30-50µm, bào tương ưa acid đồng nhất, chứa nhiều nhân có chất nhiễm sắc sáng. Các nhân xếp thành một vành hình móng ngựa hoặc hình vành khăn hoặc tập trung thành đám. Tế bào khổng lồ tạo thành do phân chia của tế bào bán liên và mô bào. Xung quanh nang là lympho bào của hạch bình thường cũng như các nguyên bào sợi. Nang lao là cấu trúc không có huyết quản.
– Tuy nhiên, không phải lúc nào cũng thấy đầy đủ thành phần của một nang lao điển hình như kể trên. Do vậy, khi tìm thấy tổ chức hoại tử bã đậu, tế bào khổng lồ Langhans và tế bào bán liên là có thể cho phép chẩn đoán xác định.
3.5. Các phương pháp phát hiện và chẩn đoán lao
Ngoài việc thu thập mẫu xét nghiệm vùng thanh quản nghi nhiễm lao thì cần tiến hành thêm các xét nghiệm trong khuôn khổ chẩn đoán bệnh lao.
– Xquang phổi:
+ Vị trí tổn thương: thường gặp ở phân thuỳ đỉnh và phân thuỳ sau của thuỳ trên, ở một hoặc hai phổi. Tổn thương lao kê thường rải rác khắp hai phổi. Có thể thấy các hình ảnh như: nốt, u cục, hang, thâm nhiễm, dải xơ, đường mờ.
+ Các tổn thương này thường xen kẽ nhau, tồn tại lâu thậm chí cả khi đã được điều trị. Các tổn thương xơ, vôi hóa không thay đổi sau điều trị.
– Phương pháp soi đờm trực tiếp tìm AFB:
+ Bệnh phẩm được nhuộm theo phương pháp Ziehl-Neelsen.
+ Bệnh nhân được xét nghiệm ít nhất 3 mẫu đờm vào 3 buổi sáng liên tục và đánh giá kết quả theo qui định của Hiệp hội chống lao quốc tế.
+ Điều kiện để chẩn đoán lao phổi là phải có ít nhất 2 trong 3 mẫu đờm có AFB dương tính hoặc 1 mẫu dương tính và trên phim chụp Xquang phổi có tổn thư- ơng lao tiến triển.
– Phản ứng Mantoux:
Tiêm 0,1ml (tương đương với 5 đơn vị) dung dịch Tuberculin PPD vào trong da, 1/3 trên mặt trước ngoài cẳng tay trái. Đọc kết quả sau tiêm 48-72 giờ, đánh giá như sau:
Đường kính cục dưới 5 mm: âm tính, 5-9 mm-nghi ngờ, ≥10 mm: dương tính
– Phương pháp MGIT (Mycobacteria Growth Indicator Tubes):
+ Mục đích: phát hiện và phân lập vi khuẩn lao từ những bệnh phẩm lâm sàng trừ máu. Khi được bổ sung chất dinh dưỡng và hỗn hợp kháng sinh để giảm nhiễm những vi khuẩn khác, môi trường nuôi cấy phù hợp cho sự phát triển nhanh của vi khuẩn lao.
+ Đọc và ghi kết quả: đọc kết quả từ ngày thứ hai sau khi cấy. Kết quả dương tính khi ánh sáng huỳnh quang phát sáng màu vàng da cam hay cũng có thể được phát hiện bởi độ đục không đồng nhất hoặc những hạt nhỏ trong môi trường nuôi cấy. Kết quả âm tính khi ánh sáng huỳnh quang yếu hoặc không có.
– PCR (Polymerase Chain Reaction): phản ứng tổng hợp chuỗi.
PCR cho kết quả nhanh, nhạy, có thể phát hiện vi khuẩn lao ở mức 3-10 vi khuẩn/1ml bệnh phẩm trong vòng 48 giờ. PCR còn được sử dụng trong chẩn đoán nhanh vi khuẩn lao kháng thuốc. Nhờ PCR sẽ phát hiện được đột biến DNA của vi khuẩn lao, PCR còn xác định đựợc chủng vi khuẩn gây bệnh.
3.6. Các xét nghiệm khác
Công thức máu, máu lắng, đường máu, HIV… phát hiện bệnh toàn thân phối hợp.
3.7. Chẩn đoán xác định lao thanh quản
– Triệu chứng lâm sàng: ho, khàn tiếng, khó thở, nuốt đau.
– Soi thanh quản: phát hiện hình thái tổn thương thanh quản: sùi, loét, phù nề. Qua đó, có thể lấy dịch tại thanh quản nuôi cấy tìm vi khuẩn lao, sinh thiết tổn thương thanh quản làm xét nghiệm mô bệnh học. Nếu dương tính thì có giá trị chẩn đoán xác định bệnh và giúp chẩn đoán phân biệt.
3.8. Chẩn đoán phân biệt
Chẩn đoán phân biệt với các bệnh sau đây:
– Viêm thanh quản xuất tiết, thông thường hiện tượng sung huyết giảm dần sau thời gian từ 5-7 ngày.
– Viêm thanh quản mạn tính do viêm xoang sau thấy niêm mạc mép sau dày nhưng không nứt kẽ.
– Nấm thanh quản: thường có giả mạc trắng trên bề mặt của tổn thương.
– Papilôm thanh quản: chỉ có tổn thương sùi không loét, hoại tử và không bao giờ nuốt đau.
– Bạch sản thanh quản: bề mặt dây thanh có mảng trắng, xám, dai, dính.
– Ung thư thanh quản: nhầm lẫn những dạng tổn thương (thâm nhiễm, u sùi hoặc loét) với đặc tính dễ chảy máu. Xét nghiệm mô bệnh học để phân biệt.
4. ĐIỀU TRỊ
Nguyên tắc: điều trị đúng phác đồ, đủ thời gian
4.1. Điều trị đặc hiệu
Chủ yếu điều trị đặc hiệu theo công thức điều trị lao ngoài phổi, lao mới:
– Điều trị hai giai đoạn: tấn công và duy trì. Giai đoạn tấn công (giai đoạn đầu) kéo dài 2-3 tháng, giai đoạn duy trì tiếp theo kéo dài 4-6 tháng.
– Điều trị có kiểm soát theo chương trình DOTS: 2RHSZ/6HE, SHRZE/1HRZE/5H3R3E3.
4.2. Điều trị không đặc hiệu
Bệnh nhân nghỉ ngơi, dinh dưỡng hợp lý, tránh kích thích, tránh nói nhiều, không hút thuốc.
Mở khí quản trong trường hợp tổn thương lao gây khó thở do làm u sùi hoặc sẹo hẹp đường thở.
5. TIÊN LƯỢNG
– Nếu chỉ lao thanh quản đơn thuần, tiên lượng tương đối tốt, sau điều trị bệnh nhân có thể khỏi hoàn toàn.
– Nếu nhiễm vi khuẩn lao kháng thuốc thì điều trị khó khăn, phải phối hợp thuốc, đặc biệt phải điều trị bằng nhóm quinolon sẽ có nhiều tác dụng không mong muốn.
6. PHÒNG BỆNH
– Nâng cao sức đề kháng cơ thể.
– Cách ly nguồn lây, điều trị tốt những trường hợp lao phổi.
PAPILLOMA THANH QUẢN
1. ĐỊNH NGHĨA
Bệnh u nhú tái phát ở đường hô hấp (thường được gọi là bệnh u nhú thanh quản) là một thương tổn lành tính ở thanh quản và khí quản. Bệnh u nhú thanh quản có thể gặp ở người lớn và trẻ em với diễn tiến lâm sàng có hơi khác nhau.
2. NGUYÊN NHÂN
Có rất nhiều giả thuyết về bệnh sinh của u nhú như:
– Thuyết về kích thích cơ học: ngày nay người ta coi như một yếu tố thuận lợi chứ không phải nguyên nhân gây bệnh.
– Thuyết liên quan nội tiết: ngày nay nhiều tác giả chứng minh bệnh ít ảnh hưởng bởi yếu tố nội tiết.
– Thuyết về nguồn gốc siêu vi: được chú ý nhiều nhất. Nguyên nhân được cho là do Papilloma virus gây bệnh ở người HPV (Human papilloma virus) typ 6 và 11.
Yếu tố nguy cơ:
Ba yếu tố chính được đề cập nhiều nhất: con đầu lòng, mẹ trẻ, sinh theo đường tự nhiên.
Ngoài ra còn có các yếu tố khác:
– Dinh dưỡng kém.
– Suy giảm miễn dịch.
– Sử dụng thuốc lá.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Triệu chứng khởi bệnh:
– Khàn tiếng: khàn tiếng tăng dần, ngày càng nặng hơn, không lúc nào hết.
– Khó thở: khó thở chậm, thì hít vào, có thể kịch phát với triệu chứng thở rít và co lõm hõm ức, cơ liên sườn do các yếu tố viêm nhiễm hoặc do khối u nhú có cuống rơi vào thanh môn. Người ta còn mô tả những trường hợp ngưng thở, thậm chí chết đột ngột do u nhú rơi vào khí quản gây bít tắc đường thở.
– Triệu chứng khác: trẻ có thể còn có triệu chứng ho khan kéo dài, viêm phổi tái phát, sức khỏe suy yếu.
Triệu chứng lâm sàng:
– U nhú thanh quản ở trẻ em:
Soi thanh quản: tổn thương u nhú hình dạng trái dâu, trải rộng hoặc có cuống, ở vị trí hai dây thanh hoặc ở toàn bộ thanh môn, đó là vị trí cố định của u nhú thanh quản. Nó thường lan xuống hạ thanh môn hoặc lan lên tiền đình thanh quản đến buồng thanh thất Morgani, hai băng thanh thất, mặt thanh quản của sụn thanh thiệt, khoảng liên phễu. Hai dây thanh không bao giờ mất di động. Khi khám tai mũi họng, chú ý tìm thêm u nhú ở amidan, màn hầu, đáy lưỡi, hốc mũi và hạ họng.
Cần chụp phim phổi thẳng để tìm u nhú ở phế quản, phổi; nội soi thanh thực quản để đánh giá độ lan tỏa của u nhú; sử dụng kính hiển vi phẫu thuật để đánh giá chi tiết mức độ thương tổn, thực hiện sinh thiết hoặc điều trị tại chỗ, kiểm soát sự chảy máu.
– U nhú thanh quản ở người lớn:
Phần nhiều u nhú ở người lớn là một khối u duy nhất và có bệnh cảnh khác với trẻ em, thường trong khoảng tuổi 40, đàn ông bị nhiều hơn đàn bà. Bệnh bắt đầu bằng triệu chứng khàn tiếng, sau đó là khó thở xuất hiện muộn sau một thời gian dài. Soi thanh quản: u là một khối màu trắng xám chiếm toàn bộ mép trước hay u là một khối nhỏ màu hồng mọc trên dây thanh hay nhô ra ngoài băng thanh thất.
Thể lâm sàng:
Có thể chia hai thể: thể lành tính và thể xâm lấn.
– Thể lành tính: khu trú ở thanh quản và hạ thanh môn của người lớn và trẻ em, không cần mở khí quản, có thể lành khi đến tuổi dậy thì.
– Thể xâm lấn: có thể có một hoặc nhiều trong số các đặc điểm như u nhú lan xuống khí quản phải soi cắt nhiều lần, mở khí quản, tiến triển tới lớn hoặc thoái hóa ác tính.
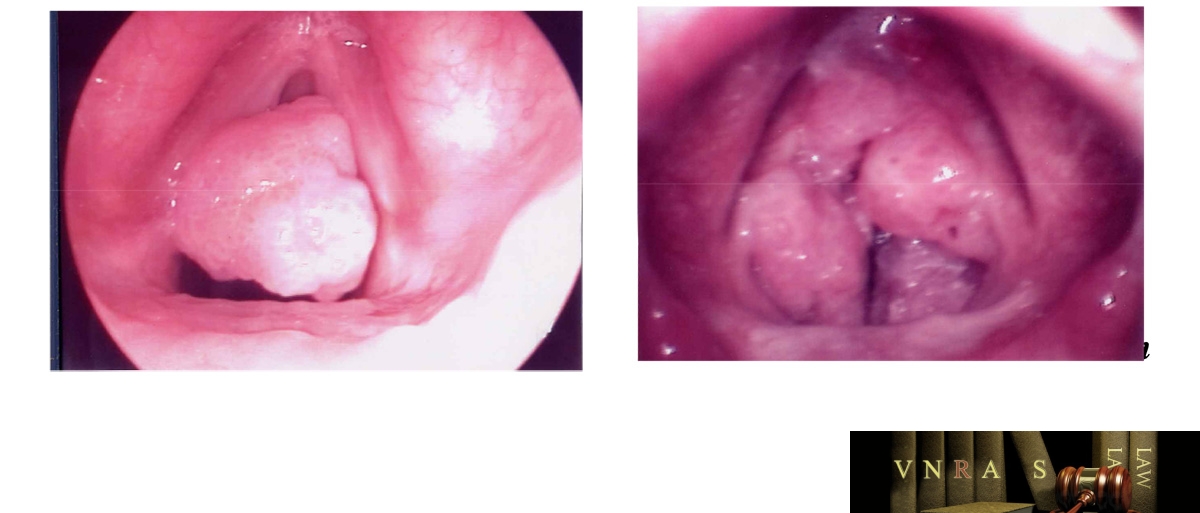
3.1.2. Cận lâm sàng
Nội soi:
Bằng ống nội soi thanh quản mềm (fibroscope), ống soi quang học (optique) hoặc ống soi hoạt nghiệm dây thanh (stroboscope) để đánh giá thương tổn ở dây thanh. Ngoài ra, có thể sử dụng ống soi khí phế quản cứng hoặc mềm để đánh giá tổn thương ở sâu hơn.
Giải phẫu bệnh:
– Đại thể: là những khối sùi hình quả dâu tằm, hoặc hình súp-lơ nhiều nhánh màu trắng xám hoặc đỏ, rải rác hoặc tụ thành đám. Mỗi thành phần của đám sùi này gồm một trục mao mạch ở giữa bao quanh bởi mô liên kết. Tổ chức u nhú dễ chảy máu khi đụng vào, mềm, mủn do đó dễ tách ra và hít vào phổi khi ho hoặc hít sâu.
– Vi thể: đây là một sự quá sản của biểu mô, mô liên kết và mạch máu. Sự phát triển này không bao giờ làm tổn thương lớp màng đáy. Sự khác nhau của u nhú thanh quản trẻ em và người lớn về mô học rất ít. Thường thì sừng hóa thấy nhiều ở người lớn, nhiều khi rất là diển hình, giống như mụn cóc ngoài da.
Xét nghiệm tìm siêu vi HPV bằng phương pháp PCR (Polymerase Chain Reaction):
PCR là thử nghiệm nhằm khuếch đại chuỗi các acid nucleic đích thành hàng tỷ bản sao để sau đó có thể phát hiện được.
PCR giúp chẩn đoán xác định HPV và phân typ gây bệnh.
Xquang hay CT scan vùng ngực:
Rất cần thiết khi xác định papilloma lan tới khí phế quản và phổi.
3.2. Chẩn đoán phân biệt
Mỗi giai đoạn của bệnh có chẩn đoán phân biệt khác nhau.
* Chẩn đoán phân biệt qua triệu chứng chức năng:
– Ở giai đoạn khàn tiếng, phân biệt với viêm thanh quản xuất tiết, hạt dây thanh, polyp dây thanh, các bệnh nhiễm trùng gây phù nề dây thanh, liệt dây thần kinh hồi quy.
– Ở giai đoạn khó thở cấp, phân biệt với dị vật đường thở, bạch hầu, viêm thanh quản do sởi.
– Giai đoạn khó thở mạn tính tăng dần, phân biệt với khối u chèn ép trung thất.
* Chẩn đoán phân biệt qua nội soi:
– Lao thanh quản dạng chồi sùi.
– Giang mai di truyền, thâm nhiễm dạng sùi.
– Dị vật đường thở bỏ quên, kẹt vào hạ thanh môn hoặc băng thanh thất, bao bọc bởi khối sùi, đỏ và dễ chảy máu.
– U hạt viêm do đặt nội khí quản lâu ngày hoặc sai kỹ thuật.
Cuối cùng, chẩn đoán xác định bao giở cũng phải dựa vào kết quả giải phẫu bệnh với hình ảnh đại thể và vi thể điển hình.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Phẫu thuật cắt papilloma tại chỗ và giải quyết tình trạng nghẹt thở.
– Điều trị nội khoa hỗ trợ giúp ngăn ngừa và kéo dài thời gian tái phát.
4.2. Sơ đồ/ Phác đồ điều trị
Thông thường, để đảm bảo kết quả cao nhất, người ta thường phối hợp một phương pháp điều trị phẫu thuật và một phương pháp điều trị hỗ trợ hay cùng lúc nhiều phương pháp điều trị.
– Điều trị ngoại khoa: vi phẫu thuật cắt u nhú, mở khí quản.
– Điều trị nội khoa: dùng các thuốc tác động trên hệ thống miễn dịch của cơ thể hoặc tác động trên siêu vi HPV để làm biến mất u nhú, ngăn sự tái phát hay kéo dài thời gian giữa hai lần tái phát.
4.3. Điều trị cụ thể (nội/ngoại khoa)
4.3.1. Ngoại khoa
Vi phẫu thuật thanh quản cắt u nhú
Soi thanh quản treo cắt u nhú là phương pháp điều trị cơ bản nhất để lấy tận gốc u nhú tại chỗ và giải quyết sự nghẹt thở.
– Dùng kìm vi phẫu để cắt u nhú dưới gây mê toàn thân. Trong lúc phẫu thuật, tránh tối đa không để máu chảy vào đường thở và không tạo sự xơ dính thanh quản sau mổ.
– Dùng laser CO2 cắt u nhú ở thanh khí phế quản sẽ ít gây chảy máu và phù nề hơn. Liều sử dụng từ 10-15 watts liên tục đến 50-80 watts từng đợt dài (8/10s). Cắt bằng laser sẽ ít làm di chuyển u nhú xuống dưới và ít gây sẹo xơ hơn. Laser là điều trị lý tưởng với u nhú thể khu trú nhưng với thể phát triển mạnh thì nó không kiểm soát được. Ngoài ra người ta tìm thấy trong khói bốc ra khi cắt bằng laser có virus HPV, có nguy cơ lây bệnh cho bác sĩ và nhân viên phòng mổ.
– Mới nhất hiện nay là PIPE (Powered Instrumentation Papilloma Excision) là một dụng cụ mang lưỡi dao đặc biệt có thể cắt u nhú một cách an toàn, giữ nguyên cấu trúc thanh quản, không gây chảy máu và phù nề sau khi cắt.
Mở khí quản
– Phải được tránh tối đa vì có thể gây u nhú lan đến khí phế quản, dọc theo đường mở khí quản, gây sẹo hẹp thanh quản, rút canule khó. Nếu khó thở cấp nên đặt nội khí quản cấp cứu. Chỉ mở khí quản khi thật cần thiết.
4.3.2. Điều trị nội khoa hỗ trợ
– Interferon: là loại interferon alpha uống trong 6 tháng, 03 liều tiêm bắp mỗi tuần một liều 150000UI/kg. Tuy nhiên interferon có tác dụng tạm thời, ngưng thuốc thì bệnh tái phát và thuốc gây nhiều tác dụng phụ.
– Ngoài ra hiện nay người ta còn dùng: Indol-3-Carbinol, Ribavirin, Acyclovir, Methotrexate, Isotretinoin, Cidfovir. Các loại thuốc này chỉ có tác dụng kéo dài thời gian giữa hai lần tái phát chứ không điều trị dứt hoàn toàn bệnh lý u nhú.
– Miễn dịch liệu pháp: miễn dịch tự thân, chích ngừa với vaccin HPV (hiện Việt Nam chưa áp dụng).
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Diễn tiến tự nhiên:
Một trong những đặc điểm của u nhú là khó tiên lượng được bệnh. Tuy nhiên có thể phân biệt hai thể tiến triển:
– Thể lành tính: tái phát chậm và ít sùi hơn, lành sau một vài lần soi cắt, nhất là cắt đốt bằng laser CO2.
– Thể xâm lấn: phát triển nhanh, tạo thành nhiều khối sùi, tái phát nhanh và khối lượng lớn, dễ gây khó thở, đôi khi phải mở khí quản cấp cứu. Do đó, ở thể này, thường u nhú ở khí quản, phế quản và nhu mô phổi.
Biến chứng:
Quan trọng nhất là biến chứng suy hô hấp cấp, có thể gây tử vong. Ngoài ra là các biến chứng do bội nhiễm phổi gây áp xe phổi, thậm chí gây nhiễm trùng huyết.
Di chứng:
Thường gặp nhất là sẹo hẹp, ảnh hưởng đến giọng nói hoặc hô hấp của bệnh nhân.
Tiên lượng:
Không có tiêu chuẩn lâm sàng cụ thể nào cho đánh giá về tiên lượng. Thể lành tính có thể lành một cách tự nhiên hoặc sau vài lần cắt, thể này chỉ có nguy cơ để lại di chứng khàn tiếng do sẹo dính. Thể xâm lấn không chỉ để lại di chứng về chức năng như khàn tiếng nặng, khó thở do sẹo hẹp mà còn ảnh hưởng đến tính mạng do suy hô hấp cấp hoặc do nhiễm trùng nặng.
6. PHÒNG BỆNH
Hiện chưa có phương pháp nào phòng bệnh một cách hiệu quả.
Chích ngừa với vaccin HPV đang được thử nghiệm và cho kết quả bước đầu khả quan.
Phụ nữ chuẩn bị mang thai hay đang mang thai nên được điều trị bệnh lý phụ khoa triệt để.
Trẻ khàn tiếng nên được soi thanh quản kiểm tra để phát hiện bệnh sớm và hướng dẫn liệu trình theo dõi và điều trị đúng cách.
TRÀO NGƯỢC DẠ DÀY THỰC QUẢN
1. ĐỊNH NGHĨA
Trào ngược dạ dày thực quản là khi có sự trào ngược của dịch vị vào trong thực quản.
Trong một tờ báo xuất bản năm 1935 Asher Winkeltein lần đầu tiên đề cập đến thuật ngữ “viêm thực quản pepsin” Bài báo mô tả triệu chứng lâm sàng của một vài bệnh nhân mà nguyên nhân được cho là viêm thực quản thứ phát do trào ngược acid dịch vị HCl và pepsin.
2. CÁC THUẬT NGỮ TRÀO NGƯỢC
– Gastro Esophageal Reflux Disease (GERD) (trào ngược thực quản – dạ dày): biểu hiện nóng rát vùng sau xương ức.
– Laryngo Pharyngeal Reflux (LPR) (tạm dịch: trào ngược họng – thanh quản):
+ LPR hiện diện ở 4-10% bệnh nhân đến phòng khám tai mũi họng (Koufman, 1991).
+ LPR hiện diện ở 55% bệnh nhân khàn tiếng (Koufman, 2000).
– Supra Esophageal Reflux Disease (SERD) (tạm dịch: trào ngược thực quản lan lên trên) tất cả triệu chứng LPR + viêm mũi xoang và hen.
Phân biệt GERD và LPR:
– GERD gồm rối loạn chức năng cơ khít thực quản dưới.
– LPR gồm rối loạn chức năng cơ thực quản trên và dưới.
3. CÁC BỆNH LÝ TAI MŨI HỌNG LIÊN QUAN ĐẾN TRÀO NGƯỢC
– Viêm thanh quản sau: phù nề, sưng đỏ, phì đại biểu mô thanh môn sau.
– Hạt, polyp, loét hoặc granuloma dây thanh.
– Thoái hóa dạng polyp của dây thanh (phù Reinke).
– Hẹp hạ thanh môn hoặc khí quản.
– Carcinoma thanh quản hoặc vùng hầu.
– Viêm họng và phù nề họng.
– Túi thừa Zenker.
– Mềm sụn khí quản.
– Viêm xoang.
– Mài mòn răng và mảng bám răng.
4. TRIỆU CHỨNG, LÂM SÀNG
– Triệu chứng của GERD:
+ Ợ nóng: cảm giác nóng lan lên dọc sau xương ức, hạ họng hoặc mang tai.
+ Trớ: là sự ứa ngược dịch trong thực quản lên miệng.
– Triệu chứng của LPR theo Cumming (2003)
+ Khàn giọng 71%
+ Ho mạn tính 51%
+ Cảm giác tắc nghẽn vùng hầu 47%
+ Ợ nóng/trớ 43%
+ Khạc đàm mạn tính 42%
+ Khó nuốt 35%
THANG ĐIỂM ĐÁNH GIÁ TRÀO NGƯỢC RIS = REFLUX INDEX SCALE
Theo Peter Belafsky, Koufman tại hội nghị SAN DIEGO
| Trong 1 tháng nay, có những triệu chứng nào dưới đây và mức độ ra sao? |
0 = Không có triệu chứng |
|||||
|
5 = Triệu chứng trầm trọng |
||||||
| 1. Khàn tiếng hoặc rối loạn giọng nói |
0 |
1 |
2 |
3 |
4 |
5 |
| 2. Tằng hắng – khịt khạc |
0 |
1 |
2 |
3 |
4 |
5 |
| 3. Họng nhiều đờm hoặc đờm chảy sau họng |
0 |
1 |
2 |
3 |
4 |
5 |
| 4. Khó nuốt thức ăn, nước, thuốc |
0 |
1 |
2 |
3 |
4 |
5 |
| 5. Ho sau khi ăn hoặc sau khi nằm xuống |
0 |
1 |
2 |
3 |
4 |
5 |
| 6. Khó thở hoặc cơn ngộp thở |
0 |
1 |
2 |
3 |
4 |
5 |
| 7. Ho gây khó chịu, bực dọc |
0 |
1 |
2 |
3 |
4 |
5 |
| 8. Cảm giác vướng, như vật lạ ở họng |
0 |
1 |
2 |
3 |
4 |
5 |
| 9. Nóng thượng vị, đau ngực, khó tiêu, ợ hơi |
0 |
1 |
2 |
3 |
4 |
5 |
< 5 điểm: (-) GERD
5 – 10 điểm: (±) GERD
> 10 điểm: >95% khả năng là GERD
SỰ KHÁC BIỆT ĐIỂN HÌNH CỦA BỆNH NHÂN TIÊU HÓA VÀ BỆNH NHÂN TAI MŨI HỌNG (Koufman, 1991)
|
Tiêu hóa |
Tai mũi họng |
|
| Triệu chứng | ||
| Ợ nóng và/hoặc trớ | Có | Không |
| Khàn giọng, khó nuốt, nghẹn, khạc đàm, ho … | Không | Có |
| Nội soi | ||
| Viêm thực quản/nội soi | Có | Không |
| Viêm thanh quản | Không | Có |
5. XÉT NGHIỆM CÂN LÂM SÀNG
|
Tiêu hóa |
Tai mũi họng |
|
| Các xét nghiệm chẩn đoán | ||
| Phim chụp XQ thực quản bất thường | Có | Đôi khi |
| Theo dõi pH thực quản | Có | Có |
| Theo dõi pH hầu | Không | Có |
| Kiểu trào ngược | ||
| Nằm (đêm) | Có | Đôi khi |
| Đứng (thức) | Đôi khi | Có |
6. ĐIỀU TRỊ
6.1. Thuốc trung hòa acid
– Có tác dụng trung hòa acid dịch vị. Thường dùng là: các muối nhôm (hydroxyd, carbonat, phosphat), các muối magnesi (hydroxyd, carbonat, trisilicat) với các sản phẩm như alusi, maalox, gastropulgit..
– Được đánh giá không hiệu quả nhiều với LPR.
6.2. Thuốc kháng thụ thể H2
– Kháng histamine H2 làm giảm tiết acid (Tagamet, Ranitidine, Zantac..).
– Không hiệu quả cho LPR.
6.3. Thuốc ức chế bơm proton (PPI)
– Ngăn tiết acid tốt nhất: omeprazole, rabeprazole, esoprazole, pantoprazole…
– Chọn lựa cho LPR.
6.4. Điều trị qui ước khi nghi ngờ LPR
Thay đổi chế độ ăn:
– Không ăn hoặc uống trong vòng 3 giờ trước khi ngủ.
– Tránh ăn quá nhiều hoặc nằm sau khi ăn.
– Tránh thức ăn chiên và quá nhiều mỡ.
– Tránh trà, cà phê, chocolate, bạc hà và soda (vì những loại này làm tăng trào ngược).
– Tránh mọi chất có chứa caffein.
– Tránh rượu, đặc biệt là buổi tối.
– Tránh gia vị, các chế phẩm từ cà chua.
Thay đổi lối sống:
– Đầu giường cao 10 – 15 cm.
– Tránh mặc đồ quá chật.
– Ngừng hút thuốc lá.
RỐI LOẠN GIỌNG
1. ĐỊNH NGHĨA
Rối loạn giọng là tình trạng bất thường của một hoặc nhiều đặc tính của giọng nói, gồm rối loạn âm vực, cao độ, cường độ, chất lượng giọng.
2. NGUYÊN NHÂN
Rối loạn giọng có thể do các nguyên nhân mang tính hành vi và các tổn thương thực thể tại thanh quản.
2.1. Các nguyên nhân hành vi
2.1.1. Lạm dụng giọng nói, sử dụng giọng nói không hợp lý
Lạm dụng giọng nói hoặc sử dụng giọng nói không hợp lý đưa đến rối loạn giọng trong các bệnh lý sau:
– Rối loạn giọng căng cơ không có tổn thương niêm mạc dây thanh.
– Các bệnh lý niêm mạc dây thanh: hạt xơ dây thanh, phù nề dây thanh, polyp dây thanh, u hạt, loét tiếp xúc, viêm thanh quản mạn tính.
2.1.2. Nguyên nhân tâm lý – tâm thần
– Rối loạn giọng do căn nguyên tâm lý – tâm thần.
– Rối loạn giọng tuổi dậy thì.
– Các rối loạn giọng do chuyển giới tính.
2.2. Tổn thương thực thể tại thanh quản
2.2.1. Bất thường cấu trúc thanh quản
a. Bẩm sinh
– Màng chân vịt.
– Rãnh dây thanh.
b. Mắc phải
– Chấn thương thanh quản.
– Sẹo hẹp đường thở.
– Rối loạn giọng tuổi già.
2.2.2. Các nguyên nhân thần kinh – cơ
– Liệt thần kinh quặt ngược thanh quản.
– Bệnh lý thần kinh trung ương: Liệt nửa người, nhồi máu não, Parkinson…
– Co cứng cơ thanh quản cục bộ.
– Bệnh nơ-ron vận động (ví dụ: xơ cột bên teo cơ).
– Xơ hóa rải rác.
– Hội chứng Guillain-Barré.
– Bệnh nhược cơ.
– Bệnh Wilson.
2.2.3. Các nguyên nhân nội tiết
– Chậm phát triển sinh dục ở nam giới.
– Nam hóa giọng nữ.
– Tác dụng phụ của thuốc (steroid, nội tiết tố…).
2.2.4. U lành tính và ác tính của thanh quản: Nang, papilloma, ung thư…
2.2.5. Các viêm nhiễm tại thanh quản
– Viêm thanh quản cấp tính, mạn tính.
– Các bệnh tự miễn.
– Viêm khớp dạng thấp.
– Trào ngược dạ dày – thực quản.
– Phản ứng dị ứng.
– Viêm đặc hiệu: Nấm thanh quản, lao thanh quản, giang mai thanh quản.
2.2.6. Các nguyên nhân của đường phát âm
– Dị hình hốc mũi, ngạt mũi, khe hở hàm ếch.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
a. Đánh giá giọng nói
– Thầy thuốc lắng nghe người bệnh phát âm để đánh giá tình trạng giọng nói, phát hiện các rối loạn về âm vực, cao độ, cường độ, chất giọng. Rối loạn giọng có thể biểu hiện bằng các rối loạn như sau:
+ Âm vực: Âm vực nghẹt, âm vực cao, dịch chuyển âm vực.
+ Cao độ: Giọng quá ồm hoặc quá cao, gián đoạn cao độ, khó phát âm tần số cao, khó thay đổi cao độ, giọng đôi…
+ Cường độ: Không nói to được, khó thay đổi cường độ.
+ Chất giọng: Chất giọng thở, giọng thô ráp, giọng khàn, giọng nghẹt…
b. Soi thanh quản
– Sử dụng ống nội soi quang học (optic) hoặc ống soi thanh quản để đánh giá hình thái thanh quản.
– Để đánh giá chức năng phát âm của thanh quản, cần soi thanh quản bằng nguồn sáng nhấp nháy, gọi là soi hoạt nghiệm thanh quản.
3.1.2. Cận lâm sàng
– Chụp X quang vùng cổ và thanh quản khi nghi ngờ tổn thương choán chỗ, bất thường khung sụn thanh quản, chấn thương thanh quản… Tùy điều kiện và chỉ định mà cho chụp thường quy, cắt lớp vi tính, hay cộng hưởng từ cho phù hợp.
– Phân tích âm của giọng nói: Giúp đánh giá khách quan giọng nói, theo dõi tiến triển của bệnh sau khi điều trị.
– Đo điện cơ thanh quản: Để chẩn đoán các rối loạn giọng do nguyên nhân thần kinh.
– Đo luồng khí qua thanh môn khi phát âm: Giúp đánh giá các thông số khí động học của giọng nói như áp lực hạ thanh môn, thể tích khí lưu thông qua thanh môn khi phát âm.
– Thanh môn đồ (electroglottography): Đánh giá chu kỳ rung động của dây thanh.
3.2. Chẩn đoán phân biệt
Chẩn đoán phân biệt được đặt ra khi cần phân định giữa các rối loạn giọng có nhiều đặc điểm giống nhau.
– Rối loạn giọng căng cơ đơn thuần với bệnh co cứng cơ thanh quản do nguyên nhân thần kinh.
– Rối loạn giọng do tâm lý với tổn thương thần kinh – cơ thanh quản.
– Quá sản đơn thuần với ung thư thanh quản.
– Rối loạn giọng tuổi dậy thì với rối loạn giọng do rối loạn nội tiết tố sinh dục.
– Phân biệt giữa các tổn thương viêm thông thường với viêm đặc hiệu như lao thanh quản, nấm thanh quản.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Điều trị nguyên nhân là chủ yếu.
– Bảo tồn tối đa cấu trúc giải phẫu và khôi phục chức năng của thanh quản.
– Sử dụng phương pháp điều trị phù hợp, đúng chỉ định, đúng giai đoạn của bệnh.
– Có biện pháp dự phòng tái phát.
4.2. Phác đồ điều trị
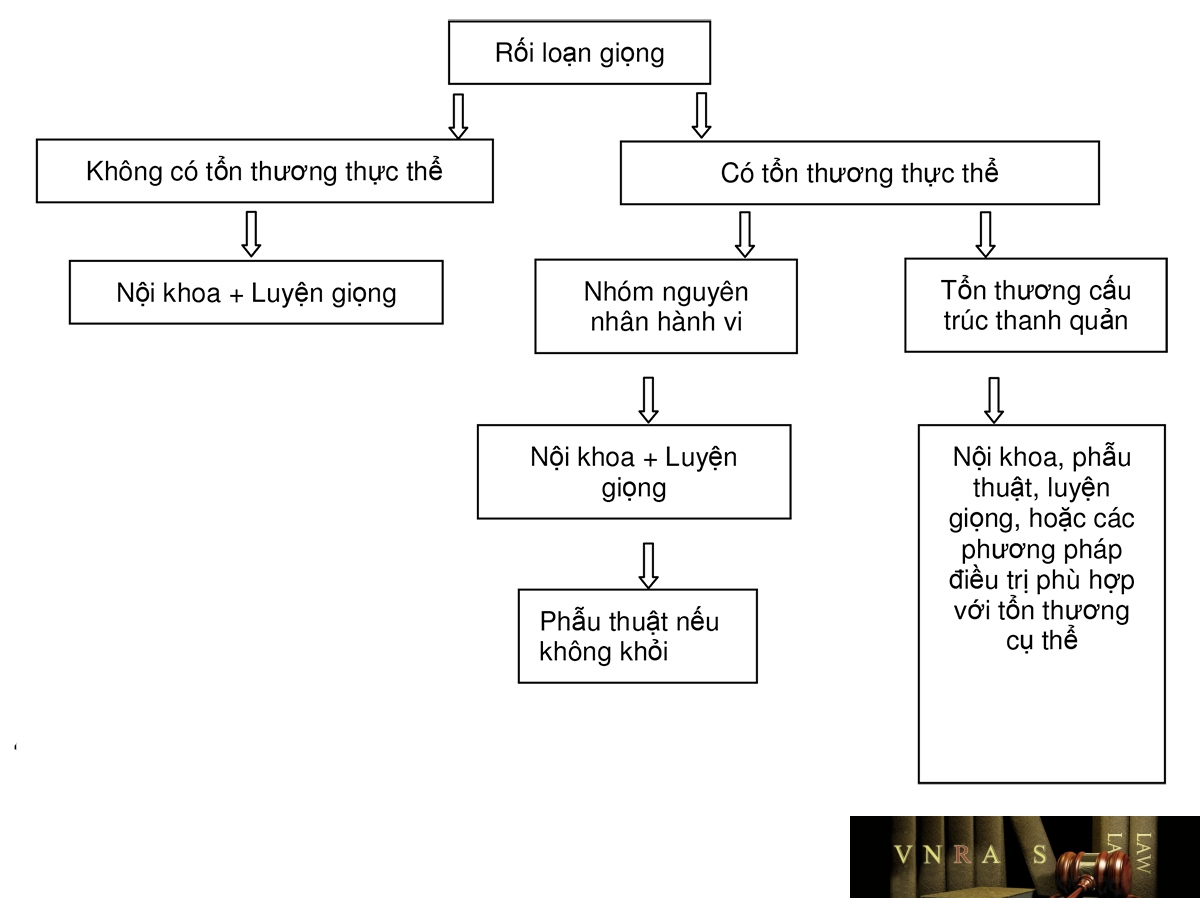
4.3. Điều trị cụ thể
4.3.1. Điều trị nội khoa
Tùy nguyên nhân mà chỉ định dùng thuốc phù hợp. Thuốc điều trị nội khoa các rối loạn giọng nói gồm các nhóm sau:
– Kháng sinh, thuốc chống nấm, thuốc điều trị lao.
– Steroid và các thuốc chống viêm không steroid.
– Thuốc chống dị ứng.
– Thuốc điều trị hội chứng trào ngược dạ dày – thực quản.
– Thuốc tác động lên hệ thần kinh.
Đường dùng thuốc điều trị rối loạn giọng có thể gồm: đường toàn thân (tiêm hoặc uống), đường tại chỗ (bơm thuốc thanh quản, khí dung họng – thanh quản).
4.3.2. Trị liệu giọng nói – ngôn ngữ (luyện giọng)
Chỉ định trong các trường hợp:
– Rối loạn giọng nói không có tổn thương thực thể tại thanh quản.
– Rối loạn giọng có tổn thương thực thể kèm theo rối loạn chức năng phát âm, tổn thương thực thể do các nguyên nhân hành vi (hạt xơ dây thanh).
– Trước và sau phẫu thuật thanh quản.
– Điều trị hỗ trợ rối loạn giọng do căn nguyên thần kinh (liệt hồi quy…).
4.3.3. Phẫu thuật
Tùy loại tổn thương và giai đoạn của tổn thương mà lựa chọn phương pháp phẫu thuật phù hợp.
a. Chỉ định phẫu thuật
– Tổn thương lành tính ở niêm mạc dây thanh do nguyên nhân hành vi đã điều trị nội khoa và trị liệu giọng nói không hiệu quả: polyp dây thanh, hạt xơ dây thanh, phù Reinke.
– Tổn thương cấu trúc dây thanh không có chỉ định điều trị bảo tồn: nang dây thanh, rãnh dây thanh, màng chân vịt, papilloma thanh quản.
– Rối loạn giọng do căn nguyên thần kinh đã điều trị bảo tồn không kết quả: liệt dây thanh, rối loạn giọng co cứng.
– Rối loạn giọng do chấn thương thanh quản làm gãy vỡ, di lệch khung sụn thanh quản.
b. Nguyên tắc phẫu thuật điều trị rối loạn giọng
– Chỉ định mổ đúng tổn thương và đúng giai đoạn của bệnh.
– Can thiệp tối thiểu vào cấu trúc của dây thanh để bảo tồn tối đa lớp niêm mạc dây thanh, giúp phục hồi sóng niêm mạc.
– Trước và sau mổ cần có trị liệu giọng nói – ngôn ngữ để phục hồi chức năng phát âm.
c. Một số loại phẫu thuật điều trị rối loạn giọng
– Vi phẫu thanh quản điều trị các tổn thương lành tính ở niêm mạc dây thanh như hạt xơ, polyp, nang, phù Reinke.
– Phẫu thuật làm phồng dây thanh điều trị các bệnh teo dây thanh, rãnh dây thanh, liệt dây thanh: bơm mỡ tự thân, collagen…
– Phẫu thuật trên khung sụn của thanh quản (chỉnh hình, cấy ghép).
– Phẫu thuật phục hồi giải phẫu và sinh lý thanh quản do sẹo hẹp.
– Phẫu thuật tác động lên hệ thống thần kinh – cơ thanh quản: tiêm Botulinum toxin A, ghép nối dây thần kinh…
– Các phương pháp phẫu thuật khác: laser, dụng cụ cắt hút (microdebrider)…
4.3.4. Các phương pháp điều trị khác
– Đối với tổn thương ác tính tại thanh quản, cần áp dụng phương pháp điều trị phù hợp với tổn thương và giai đoạn của bệnh như phẫu thuật, xạ trị, điều trị hóa chất…
4.3.5. Giáo dục và tư vấn về sử dụng giọng
– Người bệnh cần được tư vấn và giáo dục về cách sử dụng giọng nói hợp lý, tình trạng rối loạn giọng của bản thân, hướng điều trị, cách chăm sóc giọng nói, cách dự phòng tái phát.
NẤM THANH QUẢN
1. ĐỊNH NGHĨA
Nấm thanh quản là một hình thái viêm thanh quản đặc hiệu do các vi nấm gây ra.
Thông thường có bốn loại nấm có thể gây bệnh ở thanh quản là: Aspergillus, Candida, Histoplasma và Blastomyces. Nhưng do phân bố về địa lí, ở Việt Nam thông thường chỉ gặp hai loại nấm gây bệnh ở thanh quản là: Aspergillus và Candida.
2. NGUYÊN NHÂN
Do nhiễm các loại nấm Aspergillus và Candida ở thanh quản. Thông thường các loại nấm trên có trong môi trường không khí, có thể hít vào miệng họng nhưng không gây bệnh ở thanh quản, khi nào gặp các yếu tố thuận lợi sẽ gây bệnh ở thanh quản như: các yếu tố về môi trường: mất cân bằng sinh thái, chuyển dịch vùng khí hậu, suy thoái môi trường, thiên tai, lụt lội. Các yếu tố làm suy giảm sức đề kháng của con người như: điều trị hóa chất, tia xạ, kháng sinh phổ rộng, corticoid, đặc biệt bệnh nhân bị suy giảm miễn dịch mắc phải (HIV-AIDS), số bệnh nhân cấy ghép phủ tạng phải dùng thuốc ức chế miễn dịch, các bệnh do rối loạn nội tiết như tiểu đường, suy tuyến giáp.
3. CHẨN ĐOÁN VIÊM THANH QUẢN DO NẤM
Phát hiện lâm sàng là khâu quan trọng đầu tiên, từ đó cho phép định hướng tới các xét nghiệm cận lâm sàng cần thiết như xét nghiệm vi sinh, xét nghiệm mô bệnh học, miễn dịch học hay sinh học phân tử để cho chẩn đoán xác định.
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Các đặc điểm dịch tễ lâm sàng:
– Lưu ý đặc biệt ở tuổi lao động.
– Nghề nghiệp có tỷ lệ mắc bệnh cao nhất là làm ruộng.
– Thường có tỉ lệ mắc bệnh cao ở cuối mùa hạ và đầu mùa thu.
– Các yếu tố có liên quan rõ rệt đến bệnh là sử dụng kháng sinh, corticoid, hoặc sau khi bị cảm cúm.
Triệu chứng cơ năng:
Các triệu chứng cơ năng của viêm thanh quản do nấm thường nghèo nàn, không đặc hiệu nên dễ nhầm với các bệnh khác của thanh quản.
– Khàn tiếng (dysphonia) là triệu chứng dễ nhận biết và quan trọng nhất. Khàn tiếng bắt đầu từ nhẹ tăng dần đến mất tiếng (aphonia), khi phát âm chỉ nghe thấy thều thào, nghe không rõ âm sắc.
– Ho: Thường ho thành từng cơn dài do ngứa họng, ho khan ít khi có đờm, ho cũng tăng lên theo thời gian bị bệnh.
– Ngứa họng: Thường có cảm giác ngứa sâu trong họng làm cho bệnh nhân ho và cảm giác khó chịu.
– Khó thở thanh quản: Rất hiếm gặp do màng giả dày, xốp lan rộng ở thanh quản, kèm theo hiện tượng viêm sung huyết và phù nề làm cho khẩu kính thanh quản bị hẹp lại, gây cản trở hô hấp.
– Triệu chứng toàn thân: Thể trạng chung không thay đổi nhiều, sốt hiếm gặp. Nhìn chung các dấu hiệu cơ năng thường nghèo nàn, không đặc hiệu nên phải dựa vào khám lâm sàng để định hướng cho chẩn đoán.
Triệu chứng thực thể:
Chủ yếu là dựa vào khám thanh quản bao gồm:
+ Soi thanh quản gián tiếp:
Phát hiện thấy màng giả ở thanh quản là dấu hiệu lâm sàng quan trọng nhất để nghĩ đến viêm thanh quản do nấm.
+ Nội soi thanh quản hay soi thanh quản trực tiếp:
Khi soi thanh quản phát hiện thấy màng giả ở thanh quản là dấu hiệu quan trọng nhất trong chẩn đoán bệnh.
Tùy theo mức độ nặng hay nhẹ mà màng giả có thể khu trú hoặc lan tràn, dày hay mỏng.
Màng giả có thể khu trú ở một phần dây thanh, phủ dọc theo dây thanh một bên, ở mép trước, mép sau, khe liên phễu, băng thanh thất hoặc thanh thất Morgagni.
Màng giả có thể khu trú ở một vùng của thanh quản, cũng có thể lan tràn ra toàn bộ thanh quản, lan đến tiền đình thanh quản, thanh thiệt, lan ra toàn bộ băng thanh thất, dây thanh, hạ thanh môn, có khi lan tới khí quản và phế quản.
Phía dưới màng giả là lớp tổ chức hạt sùi dễ chảy máu, có chỗ là tổ chức loét, hoại tử nông.
Thường không tổn thương lớp cơ và lớp sụn thanh quản.
Mặc dù có các dấu hiệu lâm sàng nghi ngờ và ngay cả nhận biết được các yếu tố nguy cơ vẫn chưa thể coi là chẩn đoán xác định, cần phải lấy được bệnh phẩm nơi thương tổn làm các xét nghiệm về vi nấm, chỉ khi nào các xét nghiệm này dương tính mới cho chẩn đoán xác định.
3.1.2. Chẩn đoán cận lâm sàng
Để xác định viêm thanh quản do nấm cần phải dựa vào một hoặc nhiều xét nghiệm như xét nghiệm vi nấm, xét nghiệm mô bệnh học, xét nghiệm huyết thanh học, xét nghiệm sinh học phân tử. Tuy nhiên để các xét nghiệm này có độ chính xác cao, việc lấy bệnh phẩm cũng đòi hỏi phải thật chính xác, cần phải lấy bệnh phẩm ở nơi có tổn thương (màng giả và loét, sùi, hoại tử) để làm các xét nghiệm.
3.1.2.1. Xét nghiệm vi nấm
– Soi trực tiếp: Là phương pháp cho kết quả nhanh nhưng chưa thật chính xác.
Khi thấy sợi nấm hoặc các tế bào nấm men nảy chồi cùng với các sợi nấm và các sợi nấm giả thì có thể xác định đó là nấm gây bệnh, nếu chỉ thấy bào tử nấm thì không kết luận đó là nấm gây bệnh.
– Nuôi cấy nấm được coi là xét nghiệm xác định nếu thấy có khóm nấm thuần nhất mọc. Nuôi cấy còn cho phép định danh nấm gây bệnh, làm cơ sở cho việc lựa chọn thuốc điều trị. Có hai giống nấm thường gây bệnh ở Trung Quốc là Aspergillus và Candida.
3.1.2.2. Xét nghiệm mô bệnh học
– Xét nghiệm mô bệnh học vừa có giá trị chẩn đoán xác định bệnh, vừa có giá trị chẩn đoán phân biệt với các bệnh khác của thanh quản, Vì vậy không nên thực hiện xét nghiệm này riêng rẽ mà phải kết hợp với các xét nghiệm vi nấm.
– Khi thấy có tổn thương loạn sản tế bào cần có kế hoạch theo dõi lâu dài để phát hiện sớm ung thư thanh quản.
3.2. Chẩn đoán phân biệt
3.2.1. Lao thanh quản
Tổn thương lao thanh quản là tổn thương đa hình thái gồm loét, sùi, hoại tử, tổn thương hay gặp ở vùng mép sau. Lấy tổn thương soi tươi xác định vi khuẩn lao hoặc sợi nấm. Có thể sinh thiết để chẩn đoán phân biệt.
3.2.2. Ung thư thanh quản
Hình thái tổn thương là sùi, loét, thâm nhiễm, khi tổn thương lan tới mép sau thì sẽ cố định dây thanh bên tổn thương. Chẩn đoán xác định dựa vào kết quả mô bệnh học.
4. ĐIỀU TRỊ NẤM THANH QUẢN
Nguyên tắc: kết hợp điều trị tại chỗ và điều trị toàn thân.
4.1. Điều trị tại chỗ
Bóc tách gỡ bỏ màng giả để loại trừ nhanh tác nhân gây bệnh nhằm giảm liều thuốc, thời gian điều trị và phục hồi nhanh khả năng phát âm.
Có thể chấm thuốc kháng sinh kháng nấm tại chỗ thanh quản, tuy nhiên thao tác này khó thực hiện trên các bệnh nhân có phản xạ thanh quản nhiều.
4.2. Điều trị toàn thân: đóng vai trò chủ yếu.
– Sử dụng kháng sinh kháng nấm đường uống có hiệu quả đối với những trường hợp nấm thanh quản đơn thuần, không nằm trong bệnh cảnh suy giảm miễn dịch toàn thân.
– Đối với viêm thanh quản do Aspergillus: dùng Itraconazol 200mg/ngày, thời gian trung bình 2-6 tuần. Kiểm tra tiến triển bệnh hàng tuần để quyết định thời gian điều trị.
+ Đối với viêm thanh quản do Candida: Có thể dùng Itraconazol đường uống như điều trị nấm Aspergillus. Cũng có thể dùng Fluconazol 150mg (viên) trong 2 ngày đầu, một viên 150mg cho các tuần tiếp theo, với thời gian điều trị trung bình 2-4tuần.
Nên xét nghiệm men gan sau mỗi 2 tuần điều trị, nếu men gan tăng thì cần dùng thêm thuốc fortex hoặc eganeen. Nếu men gan tăng cao thì phải ngừng thuốc kháng sinh chống nấm, hội chẩn với chuyên gia tiêu hóa để điều trị tiếp.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Nấm thanh quản nếu được phát hiện sớm, điều trị đúng phác đồ có thể khỏi hoàn toàn, không để lại di chứng, không tái phát.
Nếu phát hiện muộn hoặc không được điều trị, nấm có thể lan xuống phế quản, phổi hoặc lan lên họng, hạ họng có thể gây tử vong.
Đối với những trường hợp kết quả mô bệnh học có hiện tượng loạn sản tế bào, cần có sự theo dõi định kì để phát hiện sớm ung thư thanh quản.
6. PHÒNG BỆNH
– Tránh lạm dụng dùng kháng sinh và corticoid.
– Khi làm việc trong môi trường khói bụi cần đeo khẩu trang.
– Khi có khàn tiếng trên 2 tuần cần được khám bởi bác sĩ chuyên khoa để chẩn đoán chính xác nguyên nhân khàn tiếng.
Phần IV CẤP CỨU
VIÊM XƯƠNG CHŨM CẤP TÍNH TRẺ EM
1. ĐỊNH NGHĨA
Viêm xương chũm cấp tính là tình trạng viêm các thông bào xương chũm trong xương thái dương.
Tình trạng này luôn kèm theo một viêm tai giữa cấp tính và có thể là một bước tiến triển nặng hơn của một viêm tai giữa mạn tính.
2. NGUYÊN NHÂN
Nguyên nhân thường do các loại vi trùng: Streptococcus pneumoniae, Haemophilus influenzae và Streptococci nhóm A (GAS). Ngoài ra có thể còn do: Pseudomonas aeruginosa, vi khuẩn gram âm và kị khí.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Triệu chứng bệnh thay đổi theo tuổi và giai đoạn bệnh, có thể gặp:
– Triệu chứng toàn thân: sốt, có thể sốt cao hoặc không cao; ăn kém; mệt mỏi; bứt rứt hoặc quấy khóc.
– Triệu chứng cơ năng: chảy mủ tai; nghe kém; đau tai, sưng nề, viêm tấy đỏ sau tai, đẩy vành tai ra trước, có dấu phập phều sau tai.
– Triệu chứng thực thể: màng nhĩ viêm đỏ, phồng, có hình ảnh vú bò.
3.1.2. Cận lâm sàng
– Soi tai kính hiển vi: tình trạng viêm tai giữa.
– X-quang Schuller: vách thông bào dày không rõ + có chỗ thành những hốc rỗng do mất vách ngăn giữa các thông bào.
– CT scan xương thái dương: hình ảnh đọng dịch và mất các thông bào.
– Công thức máu: Bạch cầu/máu tăng do tình trạng nhiễm trùng, tăng tỉ lệ trung tính.
3.2. Chẩn đoán phân biệt
a. Phân loại với viêm tai cấp tính có mủ
Chúng ta dựa vào những đặc điểm sau đây: trong viêm tai cấp tính, những triệu chứng đau tai, sốt, mệt mỏi, mất ngủ đều hết sau khi màng nhĩ được chích hoặc bị vỡ; đến cuối tuần lễ đầu, ngón tay ấn vào xương chũm không gây đau nữa. Chụp Xquang xương chũm: thông bào chũm còn tốt.
b. Viêm tai xương chũm mạn tính hồi viêm
Trong trường hợp này bệnh nhân có tiền sử chảy tai kéo dài, khi nhiều khi ít không dứt hẳn. Mấy ngày gần đây bệnh nhân bị sốt, đau tai, chảy tai tăng lên, mủ thối, thính lực trước đây kém rồi bây giờ lại tụt nhanh, người mệt nhọc bơ phờ, ăn kém, ngủ ít… Trên phim thấy hình ảnh cholesteatoma hoặc xương bị tiêu hủy rộng.
c. Viêm hạch sau tai
Viêm hạch sau tai do viêm ống tai ngoài, do viêm da đầu có thể làm cho chúng ta nhầm với viêm xương chũm cấp tính. Trong viêm ống tai có những hiện tượng sau: nhai đau, ấn nắp tai gây đau, kéo vành tai cũng đau, rãnh sau tai còn nguyên vẹn. Trong chốc đa đầu, bệnh tích có thể bị tóc che kín, thầy thuốc phải sờ toàn bộ đa đầu mới phát hiện được bệnh.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Điều trị nội: kháng sinh phổ rộng, liều cao ngay từ đầu.
– Phẫu thuật kịp thời nếu cần để tránh biến chứng.
4.2. Sơ đồ/ Phác đồ điều trị
– Bệnh nhân được khám, soi tai, chụp X.quang/CT scan để chẩn đoán chính xác bệnh viêm xương chũm cấp tính.
– Điều trị nội khoa tích cực với kháng sinh phổ rộng, kháng viêm, giảm đau.
– Phẫu thuật khi túi mủ đã hình thành, hoặc bệnh tích xương đã nặng (mất vách ngăn tế bào), khi các triệu chứng toàn thân và chức năng kéo dài: sốt, mệt nhọc, mất ngủ, đau đầu, điếc…
4.3. Điều trị cụ thể (nội/ngoại khoa)
Điều trị nội hay ngoại khoa tùy vào triệu chứng, diễn tiến bệnh.
4.3.1. Điều trị nội khoa
– Kháng sinh mạnh, phổ rộng: Cephalosporin thế hệ 2, 3.
– Kháng viêm.
Steroid: có thể sử dụng tiêm trong 3-5 ngày đầu sau đó chuyển sang dạng uống và giảm liều dần:
+ Mazipredone (Depersolone 0,03g) Trẻ em:1-2mg/kg/ngày
+ Methylprednisolone (Solumedrol 40mg)
Trẻ em: 1-2mg /kg/ngày
+ Medrol 4-16mg, Prednisolone 5mg
– Giảm đau hạ sốt: Paracetamol
4.3.2. Điều trị ngoại khoa
– Mở sào bào dẫn lưu mủ và làm sạch mô viêm, tạo sự thông thương giữa tai giữa và các tế bào chũm.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Biến chứng: các biến chứng thường gặp:
– Cốt tủy viêm xương thái dương với hội chứng nhiễm khuẩn rất nặng.
– Viêm mê nhĩ.
– Liệt VII hoặc liệt VI.
– Các biến chứng nội sọ: viêm màng não, áp xe não hoặc viêm tĩnh mạch bên.
Tiên lượng:
Viêm xương chũm cấp tính được điều trị nội khoa kịp thời hay mổ đúng lúc thì tiên lượng tốt.
Nếu được mổ đúng quy cách, thính lực sẽ không giảm hoặc có giảm rất ít không đáng kể.
Nếu không được điều trị, chảy mủ tai kéo dài và thính lực sẽ giảm nhiều. Trong trường hợp có viêm mê nhĩ, tai thường bị điếc đặc. Trường hợp không điều trị kịp thời sẽ dẫn đến các biến chứng nặng, có thể tử vong như nêu trên.
6. PHÒNG BỆNH
Phương pháp phòng bệnh tốt nhất là không để cho tai bị viêm. Khi tai giữa bị viêm cấp tính rồi, thầy thuốc phải chích rạch màng nhĩ sớm, bảo đảm dẫn lưu tốt, dùng kháng sinh đúng quy cách.
VIÊM THANH QUẢN CẤP TÍNH HẠ THANH MÔN
1. ĐỊNH NGHĨA
Viêm thanh quản là quá trình viêm xảy ra ở thanh quản có thể do nhiễm trùng hoặc không do nhiễm trùng, tiến triển cấp hoặc mạn tính thường gặp khi thời tiết thay đổi vào mùa lạnh. Gọi là viêm thanh quản cấp tính khi triệu chứng kéo dài dưới 3 tuần. Biểu hiện lâm sàng tùy thuộc vào nguyên nhân, tuổi của người bệnh, vùng thanh quản bị tổn thương. Ở trẻ con viêm thanh quản, đặc biệt là viêm thanh quản cấp thường nặng hơn ở người lớn do khẩu kính thanh quản nhỏ hơn.
Viêm thanh quản cấp hạ thanh môn phù nề hay còn gọi là Croup là tình trạng phù nề cấp tính vùng hạ thanh môn thường gặp ở trẻ em 6 tháng – 5 tuổi.
2. NGUYÊN NHÂN
Thường do virus Parainfluenza, Adenovirus, vi khuẩn Hemophilus influenza.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Triệu chứng cơ năng
Ở trẻ em có triệu chứng khởi phát là sốt nhẹ, ho, chảy mũi. Sau 1-3 ngày, đột ngột xuất hiện khàn tiếng, khó thở thanh quản. Cần hỏi bệnh sử kỹ để loại trừ hội chứng xâm nhập trong dị vật đường thở.
Ở người lớn: bệnh nhân cũng có thể có các triệu chứng như nổi hạch cổ, nuốt đau, mệt mỏi, đau nhức, nghẹt mũi, chảy mũi. Bệnh xuất hiện một cách đột ngột, nặng hơn khoảng 2-3 ngày sau đó, giọng trở nên khàn.
3.1.2. Triệu chứng thực thể
Đối với trẻ em cần phải thăm khám nhẹ nhàng, nhanh chóng. Không nên soi thanh quản vào lúc này vì có thể làm trẻ kích thích gây co thắt thanh quản, khó thở sẽ nặng thêm.
Các triệu chứng thường gặp:
– Sốt nhẹ, nhức đầu.
– Khàn tiếng hoặc khó phát âm
– Ngứa họng, ho kích thích. Ho ông ổng ở trẻ em.
– Khó thở thanh quản: thường gặp ở trẻ em nhiều hơn.
– Phân độ khó thở thanh quản:
Độ I: Chỉ khàn tiếng, khó thở khi gắng sức, ở trẻ em là thở rít khi khóc.
Độ II:
+ Độ IIA: Khó thở ngay cả khi nghỉ ngơi, thở rít khi nằm yên.
+ Độ IIB: Triệu chứng IIA kèm thở nhanh, rút lõm ngực.
Độ III: Triệu chứng IIB kèm vật vã, kích thích hoặc tím tái.
Nội soi thanh khí quản:
Có thể nội soi thanh quản bằng ống soi mềm hay bằng ống soi quang học. Ở trẻ em, nội soi thanh khí quản khi:
– Chẩn đoán phân biệt dị vật đường thở.
– Khó thở thanh quản tái phát.
– Thất bại khi điều trị nội khoa.
– Cận lâm sàng:
– Công thức máu.
– Phết họng loại trừ bạch hầu trong trường hợp nghi ngờ.
– Xquang cổ thẳng: dấu hiệu “nóc nhà thờ” (steeple sign) trong hẹp hạ thanh môn.
3.1.3. Chẩn đoán phân biệt
3.1.3.1. Dị vật đường thở
Dựa vào hội chứng xâm nhập. Xquang phổi có hình ảnh dị vật (cản quang), hình ảnh xẹp phổi.
3.1.3.2. Viêm thanh thiệt cấp tính
Lâm sàng đột ngột sốt cao và nhanh chóng biểu hiện khó thở thanh quản, bệnh nhân có kiểu ngồi đặc biệt cúi ra trước. Ở trẻ em còn có biểu hiện chảy nước bọt, khó nuốt, thở rít. Ở người lớn có dấu hiệu giọng nói ngậm hạt thị.
Xquang cổ nghiêng có hình ảnh “dấu ngón tay” (thump sign) do phù nề thanh thiệt.
3.1.3.3. Viêm khí quản cấp tính
Sốt cao, vẻ mặt nhiễm trùng kèm đau ngực, thở rít.
4. ĐIỀU TRỊ
4.1. Nguyên tắc
– Loại trừ dị vật đường thở.
– Phục hồi thông thương đường thở.
– Đảm bảo tình trạng thông khí và oxy hóa máu.
4.2. Điều trị
4.2.1. Nhẹ: khó thở thanh quản độ I.
– Điều trị ngoại trú, nghỉ ngơi, hạn chế nói, uống nhiều nước.
– Điều trị triệu chứng: hạ sốt (Acetaminophen 10-20mg/kg), tan đờm (Acetylcysteine 100mg – 200mg x 2 lần/ngày).
– Hướng dẫn bệnh nhân dấu hiệu nặng cần đi tái khám ngay.
4.2.2. Trung bình: khó thở thanh quản độ IIA
– Có thể điều trị ngoại trú trong trường hợp bệnh nhân ở gần.
– Dùng thêm kháng viêm: corticoid.
– Dùng thêm kháng sinh uống nếu có triệu chứng nhiễm trùng.
– Cần tái khám mỗi ngày đối với trẻ em.
4.2.3. Nặng: khó thở thanh quản độ IIB, độ III
Nhập viện.
– Nghỉ ngơi tại chỗ. Đối với trẻ em, cần giữ yên trẻ hoặc cho cha mẹ bế, tránh để trẻ khóc vì làm tăng phù nề thanh quản.
– Thở oxy, duy trì SaO2 92-96%
– Kháng viêm dạng chích: corticoid, có thể lặp lại mỗi 6-12 giờ nếu cần.
– Nếu khó thở nhiều: sử dụng khí dung Adrenaline 1/1000 2-5ml, có thể lặp lại 30 phút – 1 giờ nếu cần.
– Kháng sinh dạng chích: nhóm Cephalosporin thế hệ III như Cefotaxime (100-200mg/kg/ngày), Ceftriaxone (75-100mg/kg/ngày).
– Nếu bệnh nhân lơ mơ, kiệt sức hoặc thất bại với nội khoa: đặt nội khí quản, mở khí quản. Ưu tiên đặt nội khí quản hơn mở khí quản. Rút nội khí quản hoặc canula sau 24-48 giờ nếu tình trạnh bệnh nhân ổn định.
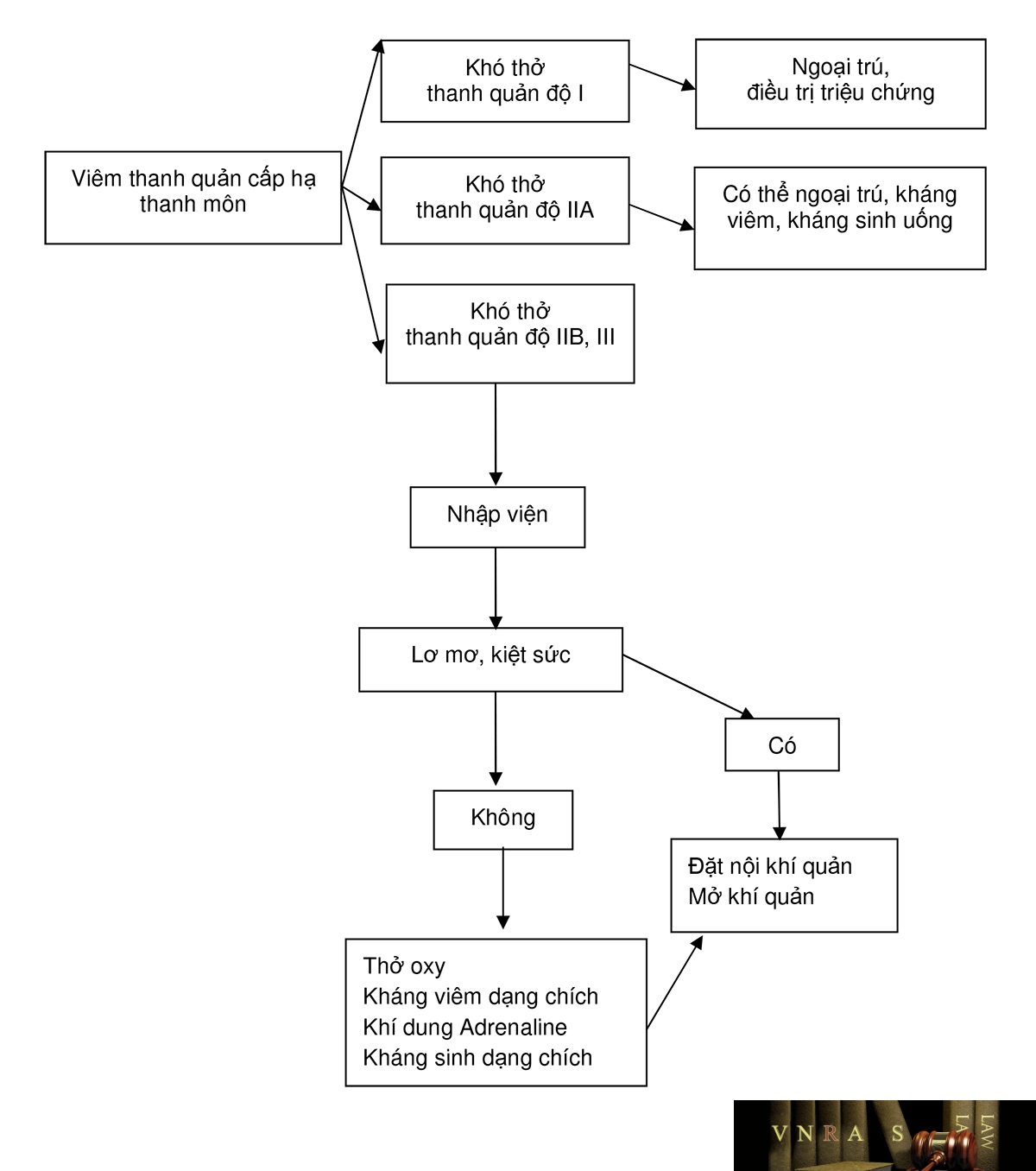
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Thể nhẹ và trung bình có tiên lượng tốt, triệu chứng sẽ giảm sau 3-5 ngày. Đối với thể nặng, tiên lượng dè dặt, cần theo dõi sát tình trạng bệnh.
5.2. Biến chứng
Nếu không điều trị đầy đủ, điều trị muộn có thể dẫn đến viêm thanh quản mạn tính khó hồi phục hoàn toàn.
Với thể nặng, nếu không kịp thời điều trị có thể dẫn tới suy hô hấp, tử vong.
6. PHÒNG BỆNH
– Giữ ấm đường hô hấp.
– Tránh hút thuốc, tránh khói thuốc lá.
– Tránh tiếp xúc với người đang mắc bệnh viêm đường hô hấp.
– Chủng ngừa Haemophillus influenza có tác dụng giảm tỷ lệ mắc bệnh viêm thanh quản cấp do H.I một cách đáng kể, đặc biệt là ở trẻ nhỏ.
MỀM SỤN THANH QUẢN
1. GIỚI THIỆU
1.1. Định nghĩa
– Mềm sụn thanh quản là một bất thường bẩm sinh khiến cho vùng thượng thanh môn sẽ bị hẹp lại trong thì hít vào, dẫn đến hiện tượng tắc nghẽn đường hô hấp trên từng cơn và tiếng rít thanh quản.
– Mềm sụn thanh quản là nguyên nhân thường gặp nhất gây tiếng rít ở trẻ sơ sinh, và cũng là bất thường bẩm sinh phổ biến nhất tại vùng thanh quản, chiếm tỷ lệ 60%-70%.
1.2. Nguyên nhân
Tình trạng mềm sụn thanh quản xảy ra khi vùng thượng thanh môn bị hẹp lại trong thì hít vào. Nguyên nhân chính xác hiện tại vẫn chưa rõ, có thể có nhiều cơ chế phối hợp với nhau, sau đây là những giả thuyết phổ biến nhất:
– Do bất thường cấu trúc cơ thể học: có thể do nếp phễu-thanh thiệt ngắn và nắp thanh thiệt hình omega góp phần làm cho vùng thượng thanh môn bị hẹp lại.
– Các đường dẫn truyền thần kinh chưa trưởng thành đầy đủ, do đó sự phối hợp giữa thần kinh và cơ chưa hoàn chỉnh khiến cho trương lực đường dẫn khí khu vực này thấp hơn so với mức cần thiết (do vậy dễ bị xẹp).
– Một số tác giả cho rằng trong bệnh lý trào ngược dạ dày-thực quản (GERD), hiện tượng viêm và phù nề niêm mạc sẽ gây hẹp đường dẫn khí vùng thượng thanh môn, làm gia tăng nguy cơ tắc nghẽn và dẫn đến mềm sụn thanh quản.
1.3. Phân loại
Mức độ nặng của bệnh không tương quan với tần suất hoặc cường độ của tiếng rít (thanh quản), nhưng sẽ tương quan với các triệu chứng kèm theo. Hiện nay có nhiều hệ thống phân loại trên thế giới, nhưng đáng tiếc là không có hệ thống phân loại nào tỏ ra vượt trội và được dùng rộng rãi. Tuy nhiên, ta có thể phân loại mềm sụn thanh quản trên lâm sàng như sau:
– Mức độ nhẹ: nghe được tiếng rít và qua nội soi phát hiện được các tính chất của mềm sụn thanh quản, nhưng bệnh nhân không có suy hô hấp đi kèm và không có bằng chứng chậm tăng trưởng.
– Mức độ trung bình: có tiếng rít, tăng co kéo cơ hô hấp phụ, khó cho bú (ăn), và bệnh nhân có sụt cân hoặc tăng cân không đủ.
– Mức độ nặng: có khó thở nặng và tắc nghẽn đường dẫn khí, không tăng trưởng, khó nuốt, giảm oxy máu hoặc tăng nồng độ CO2 máu, có tình trạng tăng áp phổi, bệnh tâm-phế mạn, ngưng thở khi ngủ, biến dạng lồng ngực nặng (vùng ức lõm), và chậm phát triển hệ thần kinh-vận động.
2. CHẨN ĐOÁN
2.1. Lâm sàng
2.1.1. Các triệu chứng thường gặp
– Khởi phát trong vòng 2 tuần sau sinh.
+ Thông thường, tiếng rít (thanh quản) và tình trạng tắc nghẽn đường dẫn khí không xuất hiện ngay sau sinh. Điều này giúp phân biệt mềm sụn thanh quản với các bệnh lý khác có tắc nghẽn đường dẫn khí ngay sau sinh, ví dụ. liệt dây thanh, hẹp hạ- thanh-môn bẩm sinh.
– Tiếng rít thanh quản:
+ Xảy ra từng cơn.
+ Tăng lên khi bé khóc, khi hoạt động, nằm ngửa, hoặc bú (ăn).
+ Tiếng rít trở nên rõ trong vòng 2 tuần sau sinh, có thể tăng (cường độ) trong vòng 6-8 tháng. Thường tự khỏi trong vòng 2 năm.
+ Đối với những trường hợp giảm trương lực thanh quản (ví dụ. bại não): tiếng rít có thể kéo dài hơn và khó tự khỏi.
– Dấu hiệu tắc nghẽn đường hô hấp:
+ Phập phồng cánh mũi.
+ Co kéo cơ hô hấp phụ.
+ Thở bụng.
+ Lõm vùng ức.
+ Thường bệnh nhân vẫn cảm thấy thoải mái (trừ khi có suy hô hấp), độ bão hòa oxy thường trong mức bình thường.
+ Hiếm khi gặp tình trạng xanh tím (cyanosis).
– Có một trong các yếu tố nguy cơ sau:
+ GERD (trào ngược dạ dày-thực quản).
+ Rối loạn hệ thần kinh:
• Nhược cơ toàn thể/khu trú.
• Bại não.
+ Bất thường cấu trúc thanh quản.
+ Nam giới.
+ Các hội chứng di truyền bẩm sinh:
• Hội chứng Down.
• Bệnh tim bẩm sinh.
– Tự khỏi/Tự giảm triệu chứng trong vòng 2 năm (tuổi).
– Tiếng khóc bình thường.
+ Để phân biệt với các bệnh lý khác (làm tiếng khóc bất thường hoặc gây mất tiếng khóc): liệt dây thanh, màng dính dây thanh.
2.1.2. Các triệu chứng khác
– Khó bú/ăn.
+ Bé bú chậm và tiếng rít to hơn lúc bú.
+ Tiền căn: thường sặc trong lúc bú.
– Sụt cân hoặc tăng cân không đủ.
– Giảm trương lực cơ.
2.2. Cận lâm sàng
2.2.1. Nội soi thanh quản ống mềm
– Chỉ định: mọi trường hợp nghi ngờ mềm sụn thanh quản.
– Có thể có các đặc điểm sau:
+ Nắp thanh thiệt dài hoặc sụp xuống che lấp vùng thanh môn khi hít vào (12%).
+ Nẹp phễu-thanh thiệt ngắn (15%) kèm theo phần sau nắp thanh thiệt bị gập góc (làm nắp thanh thiệt có dạng cong hình chữ omega).
+ Sụn phễu có vẻ dài do niêm mạc thừa (ở góc ngoài nắp thanh thiệt) sẽ phủ lên vùng thanh môn (khi hít vào).
2.2.2. Nội soi bằng ống cứng
– Chỉ định: hiện còn tranh cãi. Một số tác giả ủng hộ phương pháp này nhằm đánh giá toàn bộ đường dẫn khí cho những bệnh nhân có mềm sụn thanh quản. Trong khi đó một số tác giả khác chỉ thực hiện nội soi ống cứng nếu bệnh nhân có khó thở, không tăng trưởng, hoặc trên lâm sàng có nghi ngờ đến một sang thương đi kèm.
– Ống soi cứng có thể (1) xác định lại các đặc điểm được phát hiện qua ống soi mềm và (2) giúp loại trừ các bệnh lý kèm theo.
– Đối với những trường hợp mềm sụn thanh quản cần can thiệp ngoại khoa, thì nội soi ống cứng là một chỉ định bắt buộc.
2.3. Chẩn đoán phân biệt
– Liệt dây thanh:
+ Biểu hiện lâm sàng có thể tương tự, nhưng thường khởi phát ngay sau sinh.
+ Tiếng khóc yếu/rè hoặc không khóc.
+ Tiền căn.
• Sang chấn lúc sinh.
• Não úng thủy.
• Phẫu thuật tim.
+ Nội soi: thấy một bên/hai bên dây thanh không di động.
– Hẹp hạ thanh môn:
+ Tiếng rít hai thì (hít vào + thở ra).
+ Tiền căn: có thể được đặt nội khí quản trước đây.
– Màng dính dây thanh:
+ Tiếng khóc âm sắc cao.
+ Có thể bị một hội chứng di truyền bẩm sinh nào đó (ví dụ. hội chứng Shprintzen).
• U mạch máu vùng hạ-thanh-môn:
+ 50% trường hợp sẽ có sang thương ngoài da đi kèm.
• Nang vùng đáy lưỡi-hạ họng:
+ Thường biểu hiện lâm sàng ngay sau sinh.
+ Đôi khi phát hiện khi khám họng.
+ Tiếng khóc thường bình thường.
3. ĐIỀU TRỊ
3.1. Nguyên tắc
Tùy thuộc vào mức độ bệnh ta sẽ có từng biện pháp điều trị cụ thể.
3.2. Điều trị cụ thể
3.2.1. Mức độ nhẹ
Phác đồ: Theo dõi + điều trị hỗ trợ.
3.2.1.1. Theo dõi
– Trên lâm sàng có tiếng rít thanh quản, và qua nội soi ghi nhận được các đặc điểm của mềm sụn thanh quản.
– Không có suy hô hấp và không có bằng chứng chậm tăng trưởng ở trẻ (tăng trưởng đều đặn ghi nhận được trên biểu đồ tăng trưởng).
– Những trường hợp này có thể theo dõi và không cần can thiệp phẫu thuật.
– Có thể trấn an về khả năng tự thoái lui của bệnh.
– Tái khám định kỳ và theo dõi tăng trưởng cho tới khi bệnh thoái lui.
3.2.1.2. Hỗ trợ
Điều trị trào ngược dạ dày – thực quản (khi cần thiết).
– Nếu nghi ngờ nên đánh giá và điều trị trào ngược.
– Mềm sụn thanh quản và trào ngược là hai bệnh lý thường có liên quan với nhau, và bệnh lý này có thể làm nặng thêm bệnh lý còn lại.
– Kiểm soát trào ngược có thể giúp cải thiện mức độ tắc nghẽn đường dẫn khí (bằng cách làm giảm phù nề và viêm niêm mạc vùng thanh quản).
– Nên cho bệnh nhân ăn trong tư thế (đứng) thẳng người.
– Biện pháp:
+ Ăn thức ăn đặc (thickened feeds).
+ Thuốc:
• Ranitidine: 4-10 mg/kg/ngày (uống) chia làm 2-3 lần, tối đa 300 mg/ngày.
• Omeprazole: 0.5-1 mg/kg (uống) ngày 1 lần, tối đa 20 mg/ngày.
3.2.2. Mức độ trung bình
Phác đồ 1: Theo dõi + điều trị hỗ trợ
Theo dõi:
– Trên lâm sàng bệnh nhân có tiếng rít thanh quản, co kéo cơ hô hấp phụ, khó cho ăn (bú), và sụt cân hoặc tăng cân không đủ.
– Có thể điều trị bảo tồn (theo dõi). Cần đánh giá triệu chứng trào ngược và khó nuốt để điều trị thích hợp.
– Nên theo dõi sát bệnh nhân nhằm phát hiện xem bệnh có trở nặng thêm không (tắc nghẽn đường dẫn khí nhiều hơn hoặc bú khó hơn).
– Theo dõi cân nặng xem có phù hợp với biểu đồ tăng trưởng theo lứa tuổi hay không.
Hỗ trợ: điều trị trào ngược (khi cần thiết)
– (Như đã trình bày ở trên, phần “Mức độ nhẹ”)
Phác đồ 2: Phẫu thuật + điều trị hỗ trợ
Phẫu thuật:
– Chỉ định: khi bệnh nhân bị tắc nghẽn đường thở nặng và gây suy hô hấp, hoặc khi bệnh nhân không thể bú (ăn) đủ để tăng trưởng bình thường.
– Phẫu thuật thường dùng là phương pháp tạo hình sụn phễu-thanh thiệt nhằm chỉnh hình lại vùng thượng-thanh-môn và giải phóng sự tắc nghẽn.
– Mở khí quản khi cần thiết. Tuy nhiên, cần lưu ý đến các nguy cơ tai biến và di chứng của mở khí quản (tỷ lệ tử vong liên quan đến mở khí quản là 2%).
Hỗ trợ: điều trị trào ngược (khi cần thiết)
– (Như đã trình bày ở trên, phần “Mức độ nhẹ”)
Phác đồ 3: BiPAP1 + điều trị hỗ trợ
Cho thở áp lực dương hai thì (BiPAP3):
– Chỉ định: những bệnh nhân có ngừng thở lúc ngủ, hoặc đã phẫu thuật nhưng không giúp cải thiện tình trạng hoặc ở những bệnh nhân có chống chỉ định phẫu thuật.
– BiPAP cũng có thể dùng như một biện pháp giúp trì hoãn: ví dụ, BiPAP có thể giúp kéo dài khoảng thời gian giữa hai lần phẫu thuật.
Hỗ trợ: điều trị trào ngược (khi cần thiết)
– (Như đã trình bày ở trên, phần “Mức độ nhẹ”)
3.2.3. Mức độ nặng
Phác đồ 1: Phẫu thuật + điều trị hỗ trợ
Phẫu thuật:
– Bệnh mức độ nặng gặp ở 10%-15% trường hợp. Tạo hình nẹp phễu-thanh thiệt nhằm giải phóng tắc nghẽn vùng thượng thanh môn là biện pháp thường được dùng.
– Mở khí quản: (đã trình bày ở trên)
Hỗ trợ: điều trị trào ngược (khi cần thiết)
– (Như đã trình bày ở trên, phần “Mức độ nhẹ”)
Phác đồ 2: BiPAP + điều trị hỗ trợ
BiPAP: (đã trình bày ở trên)
Hỗ trợ: điều trị trào ngược (khi cần thiết)
– (Như đã trình bày ở trên, phần “Mức độ nhẹ”)
4. THEO DÕI
– Cần theo dõi mọi trường hợp định kỳ cho tới khi bệnh thoái lui. Nếu quyết định điều trị bảo tồn thì ta nên theo dõi bệnh nhân mỗi 3-6 tháng.
– Cần đánh giá cân nặng mỗi tháng nhằm đảm bảo bệnh nhân tăng trưởng đầy đủ.
– Đối với trường hợp được phẫu thuật, ta cần kiểm tra diễn tiến lâm sàng xem có đáp ứng không.
– Tư vấn bố mẹ bệnh nhân cần đưa bệnh nhân tái khám nếu triệu chứng không cải thiện.
5. BIẾN CHỨNG
– Tắc nghẽn đường dẫn khí nặng, gây nguy hiểm tính mạng.
– Các tai biến của phẫu thuật chỉnh hình thượng-thanh-môn, mở khí quản.
– Trẻ chậm tăng cân.
– Viêm phổi do hít.
VIÊM TAI GIỮA CẤP TÍNH TRẺ EM
1. ĐỊNH NGHĨA
Viêm tai giữa (VTG) cấp tính là tình trạng viêm nhiễm trong khoang tai giữa. Bệnh cảnh của viêm tai giữa cấp tính thay đổi tùy theo tuổi tác của bệnh nhân, tùy theo vi trùng gây bệnh, tùy theo thể địa… thời gian kéo dài dưới 3 tháng. Tình trạng viêm nhiễm này có thể lan đến xương chũm, các tế bào quanh mê đạo và đỉnh xương đá.
2. NGUYÊN NHÂN
– Nguyên nhân chính của viêm tai giữa cấp tính là viêm vòm mũi họng, quá trình viêm vào tai bằng con đường vòi Eustache là chủ yếu, ít khi viêm nhiễm xâm nhập bằng đường máu hoặc đường bạch huyết. Sự viêm nhiễm này có thể gây ra bởi các bệnh nhiễm trùng toàn thân như cúm, sởi… hoặc những bệnh cục bộ như viêm mũi, viêm xoang, viêm V.A, u vòm mũi họng, hoặc nút mũi sau để quá lâu. Nói chung viêm tai giữa cấp tính thường gặp ở trẻ em có VA hoặc có thể địa bạch huyết.
– Rách màng nhĩ do chấn thương cũng là một nguyên nhân gây viêm tai giữa cấp tính.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Bệnh cảnh của viêm tai giữa cấp tính thay đổi tùy theo tuổi tác của bệnh nhân, tùy theo vi trùng gây bệnh, tùy theo thể địa… Ở đây mô tả thể điển hình.
Giai đoạn đầu:
Bệnh nhân thường là em bé đang bị sổ mũi, ngạt mũi, đột nhiên bị đau tai nhiều kèm theo sốt cao 40oC.
Khám màng nhĩ thấy một vùng sung huyết đỏ ở góc sau hoặc ở dọc theo cán búa, hoặc ở màng Shrapnell.
Giai đoạn toàn phát: Mủ bắt đầu xuất hiện trong hòm nhĩ, có hai trường hợp:
a. Màng nhĩ chưa vỡ: Mủ bị tích trong hòm nhĩ như trong một áp xe và gây ra những triệu chứng chức năng, toàn thân và thực thể rõ rệt.
* Triệu chứng chức năng:
– Đau tai mỗi ngày một tăng, đau rất nhiều, đau sâu trong tai, đau theo nhịp đập của mạch, đau lan ra sau tai, ra vùng thái dương hoặc xuống răng làm cho bệnh nhân không ngủ được.
– Nghe kém là triệu chứng quan trọng, thường xuyên có: nghe kém khá nhiều, nghe kém theo kiểu dẫn truyền tức là nghiệm pháp Swabach kéo dài, nghiệm pháp Rinne âm tính, nghiệm pháp Weber thiên về bên bệnh (tam chứng Bezold). Bệnh nhân nghe giọng trầm khó khăn.
– Ngoài ra chúng ta còn thấy những triệu chứng phụ như ù tai, cảm giác đầy tai, tự thính, chóng mặt…
* Triệu chứng toàn thân:
– Nhiệt độ lên cao và sẽ xuống khi mủ được dẫn lưu. Trẻ em nhỏ sốt cao có thể vật vã, co giật hoặc ở trạng thái lả.
* Triệu chứng thực thể: Toàn bộ màng nhĩ bị nề và đỏ, không nhìn thấy tam giác sáng, không thấy cán búa, không thấy mỏm ngấn. Màu sắc của màng nhĩ hòa lẫn với màu sắc của da ống tai.
– Ở mức độ nặng hơn màng nhĩ sẽ phồng lên như mặt kính đồng hồ đeo tay, điểm phồng nhiều nhất thường khu trú về phía sau. Riêng đối với những màng nhĩ bị xơ hóa, màng nhĩ của người già, màu sắc sẽ không đỏ mà lại trắng bệch, có nhiều mạch máu đỏ tỏa ra từ cán búa như nan hoa bánh xe.
– Xương chũm có vẻ bình thường, nhưng nếu ấn vào đấy bệnh nhân sẽ kêu đau. Hiện tượng này không có gì đáng ngại nó chỉ là viêm niêm mạc ở sào bào và ở các tế bào mà người ta quen gọi là phản ứng xương chũm.
– Khám mũi và họng có thể cho chúng ta thấy nguyên nhân của bệnh viêm mũi, viêm xoang, viêm V.A, viêm amiđan.
b. Màng nhĩ vỡ
– Màng nhĩ có thể vỡ do thầy thuốc chích để tháo mủ, hoặc vỡ tự phát do sức ép của mủ vào khoảng ngày thứ tư. Để cho màng nhĩ tự vỡ không tốt bằng chích rạch vì hai lý do sau đây:
+ Lỗ vỡ xuất hiện muộn, mủ tích tụ trong nhiều ngày có thể gây ra bệnh tích xương.
+ Lỗ vỡ thường ở cao và nhỏ, dẫn lưu mủ không tốt, tạo điều kiện cho viêm kéo dài.
Khi màng nhĩ đã vỡ và mủ chảy ra ngoài thì các triệu chứng sẽ thay đổi.
• Triệu chứng chức năng và toàn thân: các triệu chứng chức năng bớt hẳn, bệnh nhân không đau tai nữa, nhiệt độ trở lại bình thường, bệnh nhân ăn được ngủ được.
• Triệu chứng thực thể: Ống tai ngoài đầy mủ, không có mùi, lúc đầu chỉ là mủ loãng vàng nhạt sau biến thành mủ vàng đặc, phải lau sạch mủ mới thấy được màng nhĩ.
– Lỗ thủng của màng nhĩ sẽ khác nhau tùy theo tai có được chích rạch hay không.
Nếu có chích rạch thì lỗ thủng sẽ rộng và ở về góc sau dưới của màng căng, màng nhĩ hết phồng. Khi bệnh nhân ngậm mồm bịt mũi và thổi mạnh vào vòi Eustache (nghiệm pháp Valsalva) thì mủ và bọt trào ra ở lỗ thủng, đồng thời chúng ta nghe có tiếng kêu trong tai của bệnh nhân.
Nếu không chích rạch, để cho màng nhĩ tự vỡ thì lỗ thủng có thể ở bất cứ chỗ nào, bờ dày, đỏ, nham nhở. Trong trường hợp lỗ thủng lớn, mủ được dẫn lưu tốt chúng ta thấy có những triệu chứng giống như là chích rạch. Trái lại nếu lỗ thủng nhỏ, sự dẫn lưu bị hạn chế và triệu chứng ứ đọng tồn tại: đau nhức, sốt, phồng màng nhĩ; làm nghiệm pháp Valsalva không thấy mủ trào ra ở lỗ thủng.
Có khi lỗ thủng nhỏ bằng đầu kim và thể hiện bằng một chấm mủ óng ánh đập theo nhịp mạch. Lỗ thủng có thể ở góc sau và trên màng nhĩ, trên một cái ụ phồng căng giống như cái vú bò.
Riêng trong trường hợp viêm tai do cúm, do sởi, do bạch hầu, màng nhĩ có thể bị tiêu hủy toàn bộ.
3.1.2. Cận lâm sàng
– Nội soi tai: Tùy theo giai đoạn sẽ ghi nhận hình ảnh màng nhĩ và các dấu hiệu bên trong hòm nhĩ như mức dịch, bóng khí…
– Thính lực đồ: Nghe kém kiểu dẫn truyền.
– X quang kinh điển tư thế Schuller: Dùng chủ yếu để chẩn đoán phân biệt.
3.2. Chẩn đoán phân biệt
– Viêm màng nhĩ đơn thuần: màng nhĩ đỏ, sung huyết, bệnh nhân không nghe kém, không có triệu chứng toàn thân.
– Nhọt ống tai ngoài: bệnh nhân có những điểm đau khác biệt ở nắp tai, ở rãnh trước xương chũm, ở bờ trên ống tai (kéo vành tai).
– Zona tai: Zona cũng gây ra đau tai, chảy tai và điếc nhưng trong zona thấy có mụn nước ở nắp tai, vành tai, ở thành sau ống tai và ở màng nhĩ kèm theo giảm cảm giác da ở vùng nói trên (vùng Ramsay-Hunt).
– Viêm ống tai ngoài đơn thuần hoặc viêm tai giữa kèm theo viêm ống tai ngoài: ở đây không soi màng nhĩ được nên không thể dựa vào đó để chẩn đoán. Có thể điều trị thử bằng kháng sinh, sau vài hôm, ống tai ngoài bớt nề, sẽ nhìn thấy màng nhĩ và đánh giá được tai giữa.
– Viêm tai giữa mạn tính hồi viêm: bệnh nhân có tiền sử chảy mủ tai từ lâu, có triệu chứng thực thể mạn tính như bờ lỗ thủng rõ rệt, mủ thối, xương bị viêm. X quang rất cần thiết để khám phá bệnh tích của xương chũm trong viêm tai giữa mạn tính hồi viêm. Hướng điều trị của bệnh này khác hẳn với viêm tai giữa cấp tính.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Đây là bệnh lý cấp tính ảnh hưởng đến toàn thân và đe dọa nhiều biến chứng nguy hiểm nên cần phối hợp điều trị kháng sinh, kháng viêm phối hợp dẫn lưu tại chỗ.
4.2. Sơ đồ/ Phác đồ điều trị
– Điều trị toàn thân + Màng nhĩ chưa thủng → Chích rạch màng nhĩ.
– Điều trị toàn thân + Màng nhĩ đã thủng → Làm thuốc tai.
– Điều trị bệnh lý mũi họng kèm theo.
– Điều trị phòng ngừa biến chứng.
4.3. Điều trị cụ thể
Tùy theo màng nhĩ có thủng hay chưa, cách điều trị có khác nhau.
4.3.1. Màng nhĩ chưa thủng
a. Điều trị bằng thuốc tại chỗ
– Dùng một số thuốc nhỏ tai có tác dụng giảm sung huyết tại chỗ: Polymycin…
b. Chích rạch màng nhĩ
– Chúng ta phải chích rạch màng nhĩ trong những trường hợp sau đây:
+ Triệu chứng toàn thân xấu: nhiệt độ cao, mất ngủ, bộ mặt nhiễm trùng.
+ Ở trẻ nhỏ bị viêm tai, khi có triệu chứng sốt, nôn, tiêu chảy.
+ Triệu chứng chức năng quá rõ rệt: đau tai, nhức nửa bên đầu và nghe kém.
+ Triệu chứng thực thể nói lên có mủ trong hòm nhĩ: màng nhĩ căng phồng như mặt kính đồng hồ đeo tay.
+ Có những phản ứng đáng ngại như triệu chứng màng não, triệu chứng mê nhĩ, triệu chứng viêm xương chũm.
+ Viêm tai giữa cấp tính đã kéo dài trên bốn ngày và không tự vỡ.
– Nói chung trong trường hợp nghi ngờ có mủ cũng nên chích rạch màng nhĩ, thà chích rạch không có mủ còn hơn là để cho viêm mủ tiến vào xương chũm.
4.3.2. Màng nhĩ đã thủng
– Sau khi màng nhĩ đã thủng tự nhiên hoặc thủng do chích rạch cần phải làm thuốc tai hàng ngày. Thầy thuốc hút rửa tai và nhỏ tai các loại thuốc có kháng sinh, kháng viêm như Hydrocortisol và Chloramphenicol.
– Nhiệm vụ của thầy thuốc là phải theo dõi tình hình của lỗ thủng và các triệu chứng toàn thân. Nếu thấy lỗ thủng đóng lại nhưng bệnh nhân sốt và đau tai thì phải chích rạch lại để dẫn lưu.
– Nếu sau bốn tuần mà mủ vẫn tiếp tục chảy, phải nghĩ đến các nguyên nhân sau đây và tìm cách giải quyết: viêm mũi xoang, viêm vòm mũi họng (V.A), viêm xương chũm, thể trạng suy nhược.
4.3.3. Điều trị toàn thân
– Kháng sinh phổ rộng thuộc nhóm Beta lactam, Cephalosporin, Macrolid… tốt nhất vẫn theo kháng sinh đồ. Trong khi dùng kháng sinh, nên chụp X quang xương chũm để phát hiện viêm xương chũm tiềm tàng.
– Thuốc kháng viêm Corticoid, kháng viêm dạng men.
– Hạ sốt, giảm đau.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Tùy thuộc thời gian khởi phát, sức đề kháng, độc tính của vi trùng mà bệnh VTG cấp tính có tiên lượng và diễn biến khác nhau.
– Nếu mủ được dẫn lưu tốt, cơ thể có sức đề kháng cao thì viêm tai giữa cấp tính mủ có xu hướng đi đến lành bệnh.
– Nếu mủ không được dẫn lưu tốt, nếu mãnh độc của vi trùng quá mạnh, bệnh sẽ kéo dài hoặc sinh ra biến chứng.
5.2. Biến chứng
Có biến chứng cấp tính và biến chứng kéo dài.
– Biến chứng cấp tính phổ biến và quan trọng nhất là viêm xương chũm, quá trình viêm sẽ gây những biến chứng nội sọ như: viêm mê nhĩ, liệt dây thần kinh mặt, viêm tắc tĩnh mạch bên, viêm màng não, áp xe não….
– Biến chứng kéo dài, hay nói đúng hơn sự chuyển thành viêm tai mạn tính là hậu quả của việc không điều trị hoặc điều trị không đúng.
6. PHÒNG BỆNH
– Tuyệt đối không xì mũi bằng cách bịt cả hai lỗ mũi cùng một lúc, phải bịt một bên và để hở bên kia cho mũi và dịch thoát ra ngoài.
– Không nên bơi lội khi bị viêm mũi, viêm xoang. Nên điều trị viêm mũi, viêm xoang càng sớm càng tốt.
– Nên nạo V.A. và cắt amiđan ở những em bé hay bị viêm tai tái phát.
– Ở những em bé bị sởi, bị cúm, bị thương hàn phải khám màng nhĩ thường xuyên.
DỊ VẬT ĐƯỜNG THỞ
1. ĐỊNH NGHĨA
Dị vật đường thở là những vật mắc lại trên đường thở từ thanh quản đến phế quản phân thùy.
– Là cấp cứu thường gặp trong chuyên ngành tai mũi họng nếu không được chẩn đoán sớm, xử trí đúng, nhanh chóng dễ dẫn tới các biến chứng nặng nề và có thể tử vong nhanh chóng.
– Dị vật đường thở gặp ở trẻ em nhiều hơn người lớn (75% gặp ở trẻ dưới 4 tuổi), do trẻ em thường có thói quen cho các đồ vật vào miệng. Tuy nhiên, đây là một tai nạn sinh hoạt có thể xảy ra ở mọi lứa tuổi, trong mọi điều kiện, hoàn cảnh.
2. NGUYÊN NHÂN
Các nguyên nhân chính dẫn đến dị vật đường thở thường gặp là:
– Do khóc, do cười đùa trong khi ăn.
– Do thói quen ngậm đồ vật trong khi chơi, khi làm việc.
– Do rối loạn phản xạ họng, thanh quản ở trẻ em và người già, có thể do bệnh nhân bị hôn mê, gây mê hoặc điên dại.
– Do thói quen uống nước suối con tắc te (con tấc) chui vào đường thở và sống kí sinh trong đường thở.
Về bản chất: tất cả các vật nhỏ cho vào miệng được đều có thể rơi vào đường thở, có thể gặp các dị vật hữu cơ như: hạt lạc, hạt na, hạt hồng xiêm, cùi táo, bã mía… có thể gặp các loại xương thịt động vật như đầu tôm, mang cá, càng cua, xương gà vịt… con tắc te. Cũng có thể gặp các dị vật vô cơ như viên bi, mảnh đạn, đuôi bút bi, mảnh nhựa…
3. CHẨN ĐOÁN
3.1. Lâm sàng
3.1.1. Hội chứng xâm nhập
Hội chứng này có thể khai thác được ở 93% số bệnh nhân, còn 7% không khai thác được hội chứng xâm nhập là những trường hợp dị vật sống như con tắc te, bệnh nhân bị hôn mê, không có người chứng kiến mà trẻ còn nhỏ chưa tự kể được hoặc do người chứng kiến cố tình dấu diếm.
Hội chứng xâm nhập là do phản xạ co thắt chặt thanh quản ngăn không cho dị vật xuống dưới và phản xạ ho liên tiếp để tống dị vật ra ngoài. Trên lâm sàng biểu hiện bằng cơn ho sặc sụa, tím tái, vã mồ hôi, trợn mắt mũi, đôi khi đại tiểu tiện không tự chủ, cơn kéo dài khoảng 3 – 5 phút, sau đó có ba khả năng có thể xảy ra:
– Dị vật được tống ra ngoài nhờ phản xạ bảo vệ của thanh quản.
– Dị vật quá to chèn ép kín tiền đình thanh quản làm cho bệnh nhân ngạt thở, tử vong trước khi đến được bệnh viện.
– Dị vật mắc lại trên đường thở, ở thanh quản, khí quản hoặc phế quản.
Tùy theo vị trí dị vật mắc lại mà trên lâm sàng có các biểu hiện khác nhau.
3.1.2. Triệu chứng toàn thân
– Khó thở: Trong giai đoạn đầu khi chưa có nhiễm khuẩn, các triệu chứng nổi trội là tình trạng khó thở. Nếu dị vật mắc lại ở thanh quản, bệnh nhân có khó thở thanh quản các mức độ khác nhau tùy theo kích thước của dị vật và thời gian dị vật mắc lại trên đường thở. Nếu kích thước dị vật to có thể gây ra khó thở thanh quản độ 2, 3, hoặc có thể bị ngạt thở, nếu dị vật nhỏ hơn có thể không gây ra khó thở hoặc khó thở thanh quản ở mức độ nhẹ.
Cũng có thể gặp khó thở hỗn hợp cả hai thì do dị vật nằm ở khí quản đoạn thấp hoặc ở phế quản, bệnh nhân thường có các cơn ho và khó thở xảy ra khi gắng sức hoặc ngay cả khi nghỉ ngơi.
– Sốt: Thường gặp sau một vài ngày sau khi có nhiễm khuẩn do các dị vật ô nhiễm như các loại xương, thịt, hạt lạc, bã mía…
3.1.3. Triệu chứng cơ năng và thực thể
Tùy theo vị trí dị vật mắc lại mà trên lâm sàng thấy có các dấu hiệu khác nhau.
* Dị vật ở thanh quản:
Các vật mắc lại ở thanh quản thường là các vật dẹt, sắc nhọn, sù sì… như là vỏ trứng, đầu tôm, xương cá…
– Cơ năng: Thường gặp khàn tiếng, mất tiếng, mức độ nặng hoặc nhẹ tùy theo kích thước dị vật và thời gian dị vật mắc lại ở thanh quản.
– Khó thở thanh quản: Ở các mức độ khác nhau tùy theo kích thước dị vật và tùy theo thời gian dị vật mắc lại ở thanh quản. Nếu dị vật to có thể gây bít tắc gần hoàn toàn thanh quản làm cho bệnh nhân khó thở thanh quản nặng, có khi ngạt thở cấp.
– Ho: Thường gặp ho khan không có đờm, ho từng cơn dài do kích thích thanh quản càng làm cho thanh quản phù nề làm cho bệnh nhân khó thở ngày càng tăng.
– Thực thể: Chủ yếu là nghe phổi: nghe phổi có thể thấy hoàn toàn bình thường nhưng cũng có thể nghe thấy tiếng ran rít ờ cả hai bên phổi, lan từ trên xuống, cũng có khi thấy rì rào phế nang giảm ở cả hai bên phổi.
* Dị vật ở khí quản:
Thường gặp các vật tròn, nhẵn, trơn tru… kích thước khá to so với khẩu kính của khí phế quản bệnh nhân.
– Cơ năng: Hay xảy ra các cơn ho rũ rượi, sặc sụa tím tái do dị vật di động trong lòng khí quản, đôi khi di động lên thanh quản gây ra các cơn ho. Nếu dị vật di động bắn lên thanh quản và kẹt ở thanh môn làm cho bệnh nhân ngạt thở, nếu không được xử trí đúng, kịp thời thì bệnh nhân sẽ tử vong.
– Thực thể: Nghe phổi có thể thấy ran rít, ran ngáy cả hai bên phổi, dị vật to có thể thấy rì rào phế nang giảm cả hai bên phổi, nếu nghe thấy tiếng lật phật cờ bay là đặc hiệu dị vật ở khí quản.
* Dị vật ở phế quản:
– Cơ năng: Khó thở hỗn hợp cả hai thì, thường chỉ gặp khi là dị vật to bít lấp phế quản gốc một bên, hay gặp ở phế quản phải nhiều hơn phế quản trái.
– Sốt: những ngày sau thường có hiện tượng viêm nhiễm gây ra các biến chứng ở phế quản, phổi nên hay có sốt, có thể gặp sốt vừa hoặc sốt cao, tùy theo mức độ viêm nhiễm ở phổi.
– Triệu chứng thực thể:
Nghe phổi có thể thấy rì rào phế nang giảm hoặc mất một bên, có thể kèm theo ran rít, ran ngáy, cũng có thể có ran ẩm, ran nổ…
Gõ ngực: Tiếng đục khi có áp xe hoặc xẹp phổi một bên. Gõ trong, vang khi có tràn khí màng phổi.
3.2. Cận lâm sàng
– Các xét nghiệm máu ít có giá trị trong chẩn đoán dị vật, chỉ có thể cho biết tình trạng viêm nhiễm khi có tỉ lệ bạch cầu đa nhân trung tính tăng cao.
– Chụp X-quang cổ nghiêng hoặc phổi thẳng có thể cho phép chẩn đoán dị vật đường thở. Tuy nhiên, chỉ thấy hình ảnh dị vật trên phim X-quang nếu dị vật là kim loại, còn các loại khác ít khi có biểu hiện trên phim, chủ yếu là hình ảnh các biến chứng do dị vật gây ra như viêm phế quản, phế quản phế viêm, áp xe một bên hoặc một phân thuỳ phổi, xẹp một bên hoặc một phân thuỳ phổi, khí phế thũng, tràn khí màng phổi, tràn khí trung thất, tràn dịch màng phổi.
3.3. Chẩn đoán xác định
– Trước tiên, hội chứng xâm nhập là dấu hiệu gợi ý.
– Hỏi bệnh và khám thực thể: Đánh giá tình trạng và kiểu khó thở cũng có thể hướng tới chẩn đoán và định khu được dị vật: nếu có khàn tiếng và khó thở thanh quản thì dị vật ở thanh quản. Nếu khó thở và ho từng cơn dữ dội, thường dị vật nằm ở khí quản….
– Nghe phổi cho biết được mức độ viêm nhiễm ở phổi và vị trí của dị vật:
+ Dị vật ở thanh quản sẽ thấy tiếng rít, ngáy lan từ trên xuống ở cả hai bên phổi, đôi khi thấy rì rào phế nang giảm ở cả hai phổi do tình trạng kém thông khí.
+ Dị vật ở khí quản: Nghe thấy tiếng rít ở cả hai phổi, nghe có tiếng lật phật cờ bay là điển hình dị vật ở khí quản.
+ Dị vật ở phế quản: Nghe thấy rì rào phế nang giảm hoặc mất một bên. Cũng có thể nghe thấy ran ẩm, ran nổ nếu đã có tình trạng viêm nhiễm.
+ Nội soi thanh, khí, phế quản, nếu thấy dị vật ở đường thở là chẩn đoán xác định.
3.4. Chẩn đoán phân biệt
– Viêm phổi: Thường ho từng cơn, nghe phổi có ran ẩm, trên phim phổi có hình ảnh viêm nhiễm cả hai bên phổi.
– Áp xe phổi: Những viêm nhiễm khu trú ở một bên phổi thường hay gợi ý nghĩ đến dị vật đường thở. Chẩn đoán xác định dựa vào nội soi.
– Xẹp phổi: Các nguyên nhân gây xẹp phổi như khối u, viêm nhiễm. Cần phải chẩn đoán phân biệt bằng nội soi.
4. ĐIỀU TRỊ
Nguyên tắc: phải đảm bảo khai thông đường thở, lấy bỏ dị vật càng sớm càng tốt.
4.1. Xử trí trường hợp tối cấp
Trong trường hợp ngạt thở, nếu không xử trí ngay bệnh nhân sẽ tử vong.
– Trong cộng đồng: Cho bệnh nhân nằm dốc đầu, vỗ mạnh vào ngực bệnh nhân, kích thích cho bệnh nhân khóc, nếu dị vật tròn nhẵn sẽ rơi xuống họng hoặc vòm mũi họng, đưa ngón tay trỏ vào họng để kéo dị vật ra.
– Có thể làm nghiệm pháp Heimlich: Khi bệnh nhân bị ngạt thở dùng hai bàn tay ép mạnh vào hai bên hạ sườn bệnh nhân 3 – 5 cái, nhằm tạo ra áp lực dương tính trong lồng ngực, hy vọng với áp lực này có thể đẩy được dị vật ra khỏi đường thở. Nhưng lưu ý chỉ làm nghiệm pháp này khi bệnh nhân đang bị ngạt thở, nếu không cấp cứu sẽ tử vong trong thời gian ngắn, thực hiện ngoài cơ sở y tế.
– Ở tuyến y tế không chuyên khoa: Nếu ngạt thở trong cơ sở y tế thì mở khí quản cấp cứu là tốt nhất, cũng có thể đặt nội khí quản hoặc chọc kim 13 qua màng giáp nhẫn, hoặc cũng có thể soi thanh quản bằng ống Mac Intosh gắp dị vật hoặc đẩy dị vật xuống dưới để khai thông đường thở càng sớm càng tốt.
4.2. Điều trị cấp cứu
Khi bệnh nhân có khó thở:
– Khó thở thanh quản độ II trở lên phải mở khí quản cấp cứu.
Dị vật ở thanh quản hoặc khí quản: Mở khí quản cấp cứu trước khi chuyển bệnh nhân lên tuyến trên.
– Dị vật ở phế quản gây suy hô hấp cấp: Cho thở oxy qua masque, có thể bóp bóng hỗ trợ nếu có rối loạn nhịp thở.
4.3. Soi gắp dị vật
Trong mọi trường hợp dị vật đường thở cần phải soi gắp sớm, ít gây nguy hiểm và tai biến khi chưa có các biến chứng như áp xe phổi, xẹp phổi và viêm phổi…
Trong nhiều trường hợp, sau khi soi gắp dị vật cần tiến hành soi hút mủ hoặc soi rửa phế quản, bơm thuốc kháng sinh, giảm viêm vào phế quản.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
– Nếu không được xử trí kịp thời bệnh nhân có thể tử vong nhanh chóng do dị vật bít lấp đường thở gây ngạt thở cấp.
– Dị vật có thể gây viêm phế quản, viêm phổi, khí phế thũng, tràn khí màng phổi, tràn khí trung thất, áp xe phổi một bên, xẹp phổi một bên, sẹo hẹp thanh quản.
6. PHÒNG BỆNH
Cần tuyên truyền trong cộng đồng:
– Không nên cười đùa trong khi ăn, không cưỡng bức trẻ em ăn khi đang khóc.
– Không ngậm đồ vật khi chơi, khi làm việc.
– Để các vật, các quả hạt nhỏ có thể đưa vào miệng xa tầm tay của trẻ nhỏ.
– Không nên uống nước suối để đề phòng dị vật sống đi vào đường thở.
CHẤN THƯƠNG THANH KHÍ QUẢN
1. ĐỊNH NGHĨA
Là tình trạng tổn thương hệ thống cấu trúc và các thành phần của thanh – khí quản làm biến đổi hình thái giải phẫu và chức năng của thanh khí quản ở các mức độ khác nhau do các tác động cơ học từ bên trong hoặc từ bên ngoài thanh khí quản.
2. NGUYÊN NHÂN
Nguyên nhân chấn thương ngoài thanh khí quản:
– Chấn thương trực tiếp do một vật đụng dập vào vùng thanh khí quản.
– Vết thương do hỏa khí chiến tranh. Ngày nay thường gặp là do tai nạn giao thông, tai nạn sinh hoạt, tai nạn lao động.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Chấn thương hở thanh khí quản:
– Khí hoặc máu bắn ra theo nhịp thở từ vết thương.
– Khó thở: có thể khó thở độ I nếu tổn thương nhẹ, nhưng cũng có thể khó thở ở mức độ nguy kịch nếu có tình trạng phù nề, xuất tiết hoặc máu chảy nhiều vào đường thở gây ra bít lấp đường thở. Nếu tổn thương chỉ ở thanh quản có thể có tình trạng khó thở thanh quản (khó thở chậm, thì hít vào, có tiếng rít).
– Khàn hoặc mất tiếng: xuất hiện khi có tổn thương ở dây thanh hoặc khớp nhẫn phễu, hoặc có thể do tổn thương thần kinh thanh quản.
– Tràn khí dưới da: tăng lên khi bệnh nhân ho và có thể gây khó thở. Triệu chứng này có thể không có hoặc không rõ ràng khi tổn thương rộng và mở thông ra ngoài. Trái lại nếu lỗ vào của vết thương nhỏ và bị các bình diện bên ngoài ngăn cản thì có thể làm trầm trọng thêm tình trạng tràn khí và gây khó thở, thậm chí có thể chèn ép tim dẫn tới tử vong do tràn khí trung thất.
– Khám vùng cổ có thể phát hiện thấy đường vào từ ngoài cho tới thanh khí quản qua đó có thể đánh giá được tình trạng tổn thương như: khung sụn bị gẫy vỡ hoặc mất, tình trạng rách, giập nát hoặc chảy máu của niêm mạc, cân cơ…. Tuy nhiên việc thăm khám này chỉ có giá trị trong những giờ đầu sau chấn thương, nếu muộn sẽ có tình trạng phù nề biến dạng hoặc chảy máu nhiều dẫn đến việc đánh giá không còn chính xác.
– Soi thanh quản gián tiếp: ít khi làm được do bệnh nhân không hợp tác.
Chấn thương kín thanh khí quản:
– Rối loạn phát âm: chủ yếu là khàn tiếng, gặp thường xuyên nhất.
– Khó thở: Cũng là triệu chứng hay gặp tuy nhiên không hằng định. Khó thở có thể xuất hiện muộn sau chấn thương vài giờ, thậm chí có trường hợp không xuất hiện khó thở trong 24 – 48 giờ đầu.
– Đau: đau xuất hiện ở vùng thanh khí quản, đau lan lên tai hoặc đau tăng lên khi nuốt.
– Ho: triệu chứng ho khạc đờm lẫn máu sau chấn thương là dấu hiệu gợi ý có tổn thương trong lòng thanh khí quản.
– Tràn khí dưới da: Do hở trục thanh khí quản, có thể lan tràn lên khắp vùng cổ và mặt, thậm chí có thể gây tràn khí trung thất dẫn đến tử vong.
– Soi thanh quản gián tiếp: phát hiện niêm mạc phù nề, bầm tím hoặc tình trạng rách của niêm mạc vùng thanh quản, sự di động bất thường của hai dây thanh….
– Nội soi thanh khí quản ống cứng: chỉ thực hiện khi bệnh nhân không khó thở, cho phép đánh giá nhanh các tổn thương nông của niêm mạc vùng thanh quản và hạ thanh môn.
– Nội soi thanh khí quản ống mềm: chỉ thực hiện khi bệnh nhân không khó thở, giá trị cũng như nội soi ống cứng nhưng cho phép đánh giá được tình trạng khí quản.
3.1.2. Cận lâm sàng
a. X quang thường quy: không phát hiện được tổn thương sụn có thể thấy hình ảnh đứt thanh thiệt, tràn khí dưới da, màng phổi, trung thất, tổn thương cột sống cổ.
b. Chụp cắt lớp vi tính vùng thanh khí quản: Có thể thấy hình ảnh vỡ các cấu trúc sụn của thanh quản như sụn giáp, sụn nhẫn, sụn khí quản. Hình ảnh tổn thương phần mềm như khối máu tụ niêm mạc, đứt thanh thiệt, rách màng nhẫn giáp, rách màng nhẫn khí quản. Hình ảnh tràn khí, trật sụn phễu, khớp nhẫn giáp. Tóm lại chụp cắt lớp vi tính cung cấp tương đối đầy đủ các hình ảnh tổn thương của thanh khí quản trên các bình diện khác nhau và là bản đồ cho phẫu thuật và các định hướng can thiệp xử trí.
3.2. Chẩn đoán phân biệt
Chấn thương hạ họng: có dấu hiệu tràn khí và ho khạc máu nhưng soi thanh khí quản không thấy có tổn thương.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Đảm bảo được hô hấp trong những trường hợp chấn thương gây khó thở mức độ nặng đe dọa tính mạng (mở khí quản hoặc đặt nội khí quản).
– Khôi phục lại một cách tối đa cấu trúc giải phẫu và sinh lý hô hấp – phát âm của hệ thống thanh khí quản.
4.2. Sơ đồ/phác đồ điều trị
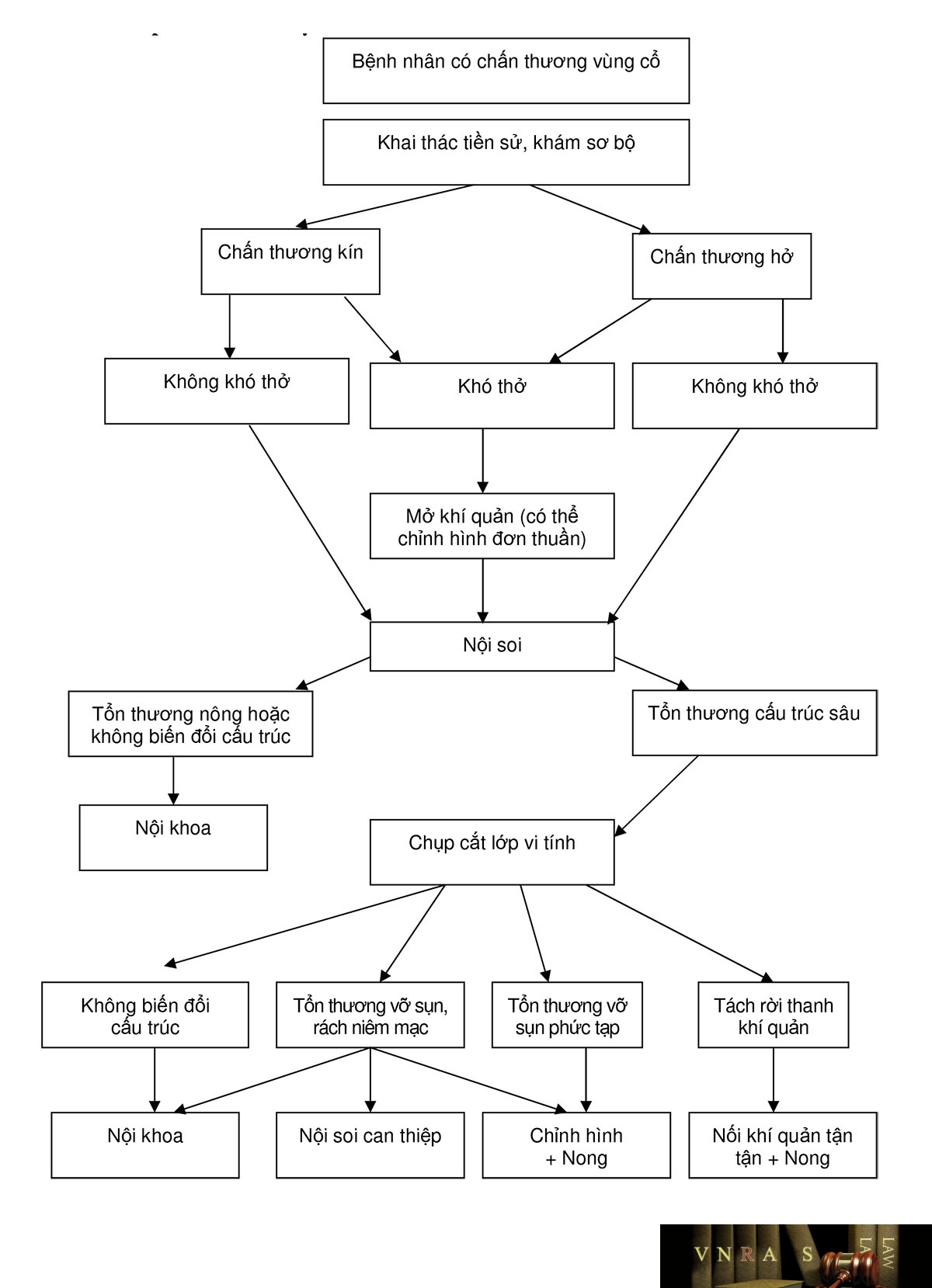
4.3. Điều trị cụ thể (nội khoa, ngoại khoa)
4.3.1. Điều trị ngoại khoa
Điều trị cấp cứu:
Mở khí quản cấp cứu trong những trường hợp có khó thở.
Điều trị phục hồi chức năng bằng ngoại khoa
Phẫu thuật nội soi can thiệp: Dùng soi treo thanh quản cố định lại khớp nhẫn phễu nếu có tổn thương, đánh giá lại đầy đủ tổn thương, nếu có rách niêm mạc có thể dùng dụng cụ vi phẫu khâu lại.
Phẫu thuật chỉnh hình theo đường ngoài đơn thuần: Tiếp cận qua đường rạch ngang cổ tương ứng với màng giáp nhẫn, tách nhóm cơ dưới móng bộc lộ trục thanh khí quản và tiếp cận tổn thương. Khâu phục hồi lại những vết rách niêm mạc bằng chỉ tiêu 5.0 hoặc 6.0. Sụn vỡ được cố định bằng chỉ thép, chỉ không tiêu hoặc nẹp vít. Trong đó cố định bằng nẹp vít là tối ưu nhất. Nếu có đứt dây thanh thì bờ trước của mỗi bên được khâu cố định vào sụn giáp để tái tạo lại mép trước. Nếu một phần sụn nhẫn bị mất thì khâu phủ cân cơ dưới móng vào chỗ khuyết để tái tạo lại.
Phẫu thuật chỉnh hình theo đường ngoài phối hợp đặt nong: Đường vào của phẫu thuật và phục hồi các tổn thương giống như trong trường hợp chỉnh hình đơn thuần và kết hợp đặt ống nong. Chất liệu đặt làm dụng cụ nong có thể là ngón tay găng, ống nội khí quản, ống Abouker, Montgomery. Đặt dụng cụ nong từ dây thanh giả cho tới vòng sụn khí quản đầu tiên. Có thể cố định dụng cụ nong bằng cách xuyên một sợi chỉ không tiêu đi qua dụng cụ nong ở ngang mức băng thanh thất và sợi thứ hai ngang mức màng nhẫn giáp sau đó cố định các mũi chỉ ra da. Thời gian rút ống nong giao động từ 2 đến 6 tuần.
Khâu nối khí quản tận tận: được chỉ định trong trường hợp đứt tách rời nhẫn khí quản. Nếu sụn nhẫn còn nguyên vẹn thì tiến hành khâu phục hồi niêm mạc bằng chỉ tiêu, sau đó dùng các mũi chỉ không tiêu nối bờ trên sụn nhẫn đến bờ dưới của vòng sụn khí quản đầu tiên.
4.3.2. Điều trị nội khoa
Được chỉ định trong những trường hợp có tổn thương niêm mạc nông, không có biến đổi cấu trúc khung thanh quản và không có tình trạng khó thở mà phải can thiệp.
Các bước điều trị nội khoa bao gồm:
– Nghỉ ngơi tại giường.
– Không nói trong vài ngày để tránh làm tăng tình trạng phù nề và tụ máu.
– Thở oxy hỗ trợ.
– Làm mát và làm ẩm không khí để ngăn ngừa tình trạng xuất tiết.
– Chống phù nề bằng corticoid.
– Kháng sinh chống nhiễm trùng.
– Thuốc kháng histamin H2 hoặc ức chế bơm proton chống trào ngược.
– Nuôi dưỡng đường tĩnh mạch.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Những trường hợp không khó nội soi, không có tổn thương hoặc tổn thương nông thì có tiên lượng khả quan. Sau 24 – 48 giờ theo dõi điều trị nội khoa bệnh nhân có thể xuất viện sau khi đã soi kiểm tra đánh giá lại đường thở.
Những trường hợp tổn thương vỡ phức tạp cấu trúc sụn và niêm mạc sẽ có tiên lượng nặng và dè dặt hơn bởi sinh lý và giải phẫu của thanh khí quản đã bị tổn thương nặng nề.
Chấn thương thanh khí quản có thể gây ra biến chứng tử vong ngay do chấn thương làm dịch máu bít lấp vào đường thở hoặc do tràn khí trung thất gây ra ép tim.
6. PHÒNG BỆNH
Hầu hết nguyên nhân chấn thương thanh khí quản trong thời kỳ hiện nay là do tai nạn giao thông, để phòng bệnh cần tuyên truyền nâng cao ý thức của người dân khi tham gia giao thông cần có các phương tiện bảo hiểm, bảo hộ cần thiết và nghiêm chỉnh chấp hành luật lệ giao thông.
SẸO HẸP THANH KHÍ QUẢN
1. ĐỊNH NGHĨA
Sẹo hẹp thanh khí quản (SHTKQ) là biến chứng do tổn thương thanh quản (TQ) hoặc khí quản (KQ) do nguyên nhân bẩm sinh hoặc mắc phải gây ra sẹo từ đó làm hẹp khẩu kính đường thở.
Theo phân loại của Myer và Cotton thì sẹo hẹp ở thanh quản hạ thanh môn được tính là độ I khi khẩu kính đường thở hẹp 50%. Khi khẩu kính đường thở giảm trên 60% thì bắt đầu xuất hiện triệu chứng khó thở.
Trong phạm vi bài viết này chúng tôi chỉ đề cập đến sẹo hẹp thanh khí quản mắc phải.
2. NGUYÊN NHÂN
Nguyên nhân gồm có:
– Các viêm nhiễm mạn tính như: thoái hóa dạng tinh bột, viêm nhiễm sụn mạn tính.
– Các u lành tính và ác tính ở thanh khí quản.
– Nguyên nhân phổ biến nhất là chấn thương, có thể là chấn thương bên trong (đặt ống nội khí quản kéo dài, hậu quả của mở khí quản, phẫu thuật, xạ trị, bỏng trong KQ), hoặc bên ngoài (chấn thương vùng cổ từ ngoài).
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
– Bệnh nhân có tiền sử liên quan đến nguyên nhân SHTKQ như đặt ống nội khí quản, mở khí quản, chấn thương, bỏng thanh khí quản, các viêm nhiễm như: lao, giang mai, bạch hầu.
Khám lâm sàng:
– Khó thở thanh quản: Khó thở ở thì thở vào, khó thở chậm, co kéo các cơ hô hấp.
– Nếu như sẹo hẹp ở thanh môn thì sự di động của dây thanh bị hạn chế gây nên khàn tiếng, mất tiếng, khó nuốt, thở rít và có thể cả viêm phổi.
– Bệnh nhân đang phải đặt ống thở thì có triệu chứng khó rút ống, phải đặt lại ống hoặc mở khí quản. Đó là dấu hiệu đầu tiên của sẹo hẹp mắc phải.
Soi thanh quản bằng ống soi mềm:
Để đánh giá sự vận động của dây thanh trước khi phẫu thuật.
– Soi thanh khí quản bằng ống soi mềm.
Cho phép đánh giá vị trí của đoạn hẹp, chiều dài đoạn hẹp, mức độ hẹp và tình trạng của thanh khí quản ở dưới đoạn hẹp. Đây cũng là phương tiện để đánh giá tình trạng của thanh khí quản sau phẫu thuật.
– Soi thanh khí quản trực tiếp:
Phương pháp quan trọng nhất để đánh giá sẹo hẹp thanh khí quản là soi trực tiếp thanh khí quản ống cứng, chiều dài và tình trạng của sẹo hẹp được đánh giá trực tiếp. Soi thanh khí quản đánh giá được sẹo mềm (sẹo mới) hay cứng (sẹo cũ).
Soi thanh khí quản là cần thiết để loại trừ bệnh kết hợp cả khí và phế quản. Đường kính của đường thở được đo một cách khách quan bằng cách đưa qua chỗ hẹp một ống NKQ đã biết kích thước để đánh giá. Tỷ lệ tắc đường thở và vị trí giải phẫu của tổn thương là được khẳng định qua thăm khám bằng nội soi.
3.1.2. Cận lâm sàng
– Triệu chứng Xquang.
Phim cổ nghiêng là hình ảnh điện quang rất quan trọng.
Phim phổi thẳng để đánh giá tổn thương đường khí phế quản ở trong lồng ngực hoặc biến chứng thứ phát của tắc đường hô hấp trên gây ra cho đường hô hấp dưới.
CT Scan hoặc MRI cung cấp chi tiết giải phẫu của đường khí và cấu trúc xung quanh. Hình ảnh CT Scan và MRI chỉ ra lòng đường thở và các khối bên ngoài đè vào đường thở.
Trên CT scan có thể đánh giá được mức độ hẹp theo phân độ của Cotton:
+ Cotton I: Sẹo hẹp dưới 50% khẩu kính đường thở.
+ Cotton II: Sẹo hẹp từ 51%-70% khẩu kính đường thở.
+ Cotton III: Sẹo hẹp từ 71%-99% khẩu kính đường thở, vẫn nhận thấy lòng đường thở.
+ Cotton IV: Sẹo hẹp 100% khẩu kính đường thở, không còn nhận thấy lòng đường thở.
3.2. Chẩn đoán phân biệt
Cần chẩn đoán phân biệt với hẹp khí quản do các nguyên nhân chèn ép từ bên ngoài: u tuyến giáp, u trung thất, u thực quản…
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Điều trị cấp cứu trong trường hợp bệnh nhân vào viện có khó thở thanh quản độ II cần phải tạo sự thông khí đường thở ngay bằng cách mở khí quản hoặc đặt nội khí quản nếu có thể.
Thiết lập lại khẩu kính bình thường của thanh khí quản và chức năng hô hấp, phát âm của thanh khí quản.
4.2. Sơ đồ/phác đồ điều trị
4.3. Điều trị cụ thể
Điều trị SHTKQ là một trong những điều trị phức tạp nhất của ngành tai mũi họng và phẫu thuật đầu cổ do tính chất dễ bị kích thích, dễ quá sản của niêm mạc hô hấp ở một vùng rất dễ bị tổn thương. Nhiều phương pháp xử lý phẫu thuật chỉnh hình đã được đề ra. Cho đến nay, trong nước cũng như trên thế giới chưa có phương pháp nào mang lại kết quả lý tưởng và hoàn thiện nhất cho điều trị SHTKQ nói chung. Đồng thời trong thực hành lâm sàng, tùy theo tình trạng bệnh lý cụ thể mà lúc đó người phẫu thuật viên mới có thể đưa ra phương pháp điều trị cho bệnh nhân.
4.3.1. Điều trị ngoại khoa
Các phương pháp chỉnh hình sẹo hẹp thanh, khí quản:
4.3.1.1. Nội soi thanh – khí quản
– Chỉ định nội soi:
+ Hẹp thanh khí quản do nụ sùi (Granulome).
+ Màng dính thanh quản mép trước.
+ Màng dính mỏng khí quản.
– Chống chỉ định:
+ Sẹo hẹp thanh quản nặng.
+ Sẹo hẹp khí quản dạng chu vi.
+ Mắc các bệnh toàn thân nặng.
– Kỹ thuật:
+ Dụng cụ vi phẫu thanh quản.
+ Dùng laser nếu có.
– Biến chứng:
+ Hẹp trở lại.
+ Chảy máu.
4.3.1.2. Nối khí quản tận – tận
– Nối khí quản tận – tận lần đầu tiên được sử dụng để điều trị các khối u ác tính và hẹp khí quản đơn thuần. Người ta có thể cắt bỏ đoạn khí quản dài 4-5 cm và bóc tách hai đầu để nối tận – tận nhờ gây mê hồi sức tốt và kết hợp giữa tai mũi họng với phẫu thuật lồng ngực.
– Chỉ định trong nối tận – tận:
+ Sẹo hẹp KQ đơn thuần.
+ Khối u KQ gây hẹp.
– Chống chỉ định:
+ Sẹo hẹp lớn hơn 50% chiều dài KQ.
+ Có kèm theo sẹo hẹp hạ thanh môn và thanh môn.
– Bệnh nhân có các bệnh toàn thân nặng.
– Tai biến của phẫu thuật:
+ Trong phẫu thuật: Chảy máu, tổn thương thần kinh quặt ngược.
+ Sau phẫu thuật: Tắc ống NKQ, nhiễm trùng, bục miệng nối.

+ Biến chứng xa: Hẹp lại miệng nối (do sùi, mềm sụn hoặc sẹo tái phát).
– Chỉ định trong nối tận – tận:
+ Sẹo hẹp KQ đơn thuần.
+ Khối u KQ gây hẹp.
– Chống chỉ định:
+ Sẹo hẹp lớn hơn 50% chiều dài KQ
+ Có kèm theo sẹo hẹp hạ thanh môn và thanh môn.
+ Bệnh nhân có các bệnh toàn thân nặng.
– Tai biến của phẫu thuật:
+ Trong phẫu thuật: Chảy máu, tổn thương dây thần kinh quặt ngược.
+ Sau phẫu thuật: Tắc ống nội khí quản, nhiễm trùng, bục miệng nối.
+ Biến chứng xa: Hẹp lại miệng nối (do sùi, mềm sụn hoặc sẹo tái phát).
4.3.1.3. Đặt ống nong thanh – khí quản
– Chỉ định:
+ Sẹo hẹp thanh quản
+ Sẹo hẹp khí quản
+ Sử dụng như một giải pháp tạm thời để bệnh nhân phục hồi sức khỏe hoặc phòng ngừa khỏi tử vong vì suy hô hấp do không chỉ định cho các phẫu thuật khác.
– Chống chỉ định:
+ Bệnh nhân có các bệnh toàn thân nặng.
+ Các tổn thương mất mô, tổ chức lớn gây chít hẹp hoàn toàn TKQ (Cotton IV).
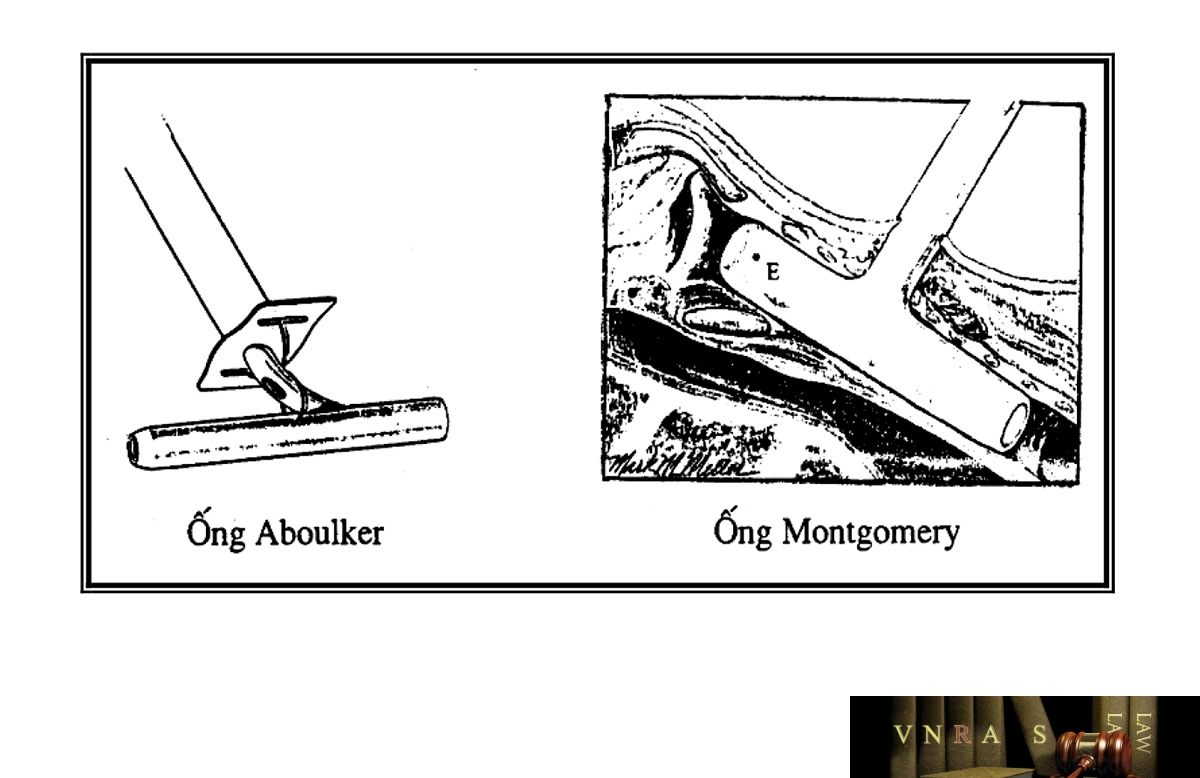
+ Các bệnh nhân có các bệnh nội khoa nặng.
+ Không thể chịu đựng gây mê toàn thân.
+ Dị ứng với chất liệu nong.
– Biến chứng:
+ Tiếp tục lan rộng đoạn hẹp.
+ Nhiễm trùng.
+ Tắc ống.
+ Tổ chức hạt ở đầu ống.
+ Hoại tử gây thủng thanh khí quản
+ Gây hẹp lại thanh – khí quản.
4.3.1.4. Chỉnh hình TKQ bằng các vạt ghép tự thân
– Chỉ định trong các trường hợp sau:
+ Sẹo hẹp thanh môn nặng, sẹo hẹp hạ thanh môn, sẹo hẹp khí quản cao từ vòng sụn thứ hai trở lên ở vùng gần thanh môn và hạ thanh môn.
+ Thất bại của nối tận-tận.
+ Tổn thương khí quản trên 5cm.
+ Tổn thương khí quản thành trước, sau khi mở khí quản.
+ Sau phẫu thuật cắt bỏ u lớn khí quản.
+ Nhuyễn sụn KQ nặng trong bướu giáp quá to hoặc chấn thương lâu ngày.
– Chống chỉ định: Bệnh nhân có các bệnh toàn thân nặng.
– Các loại mảnh ghép:
+ Vạt ghép lót vào lòng đường thở:
Màng xương; Màng sụn.
Niêm mạc má; Da.
+ Mảnh ghép chống đỡ từ bên ngoài:
Ghép sụn: Sụn sườn, vành tai.
Xương: Xương sườn, xương mào chậu hoặc xương móng.
– Tai biến của phẫu thuật:
+ Trong phẫu thuật: Chảy máu.
+ Sau phẫu thuật: Tắc ống nong, tràn khí, nhiễm trùng hoại tử mảnh ghép.
+ Biến chứng xa: Sẹo hẹp tái phát.
4.3.2. Điều trị nội khoa
Phối hợp với điều trị ngoại khoa.
Trong và sau phẫu thuật bệnh nhân được dùng thuốc kháng sinh theo đường tĩnh mạch, steroid theo đường tĩnh mạch, chống trào ngược, nhỏ ống thở bằng các dung dịch làm loãng dịch xuất tiết.
5. TIÊN LƯỢNG
Tùy thuộc vị trí, độ dài và mức độ tổn thương của sẹo hẹp mà có tiên lượng khác nhau.
6. PHÒNG BỆNH
Bệnh lý sẹo hẹp thanh khí quản gây ra rối loạn chức năng thở, nói cho bệnh nhân, đe dọa tính mạng bệnh nhân. Việc phục hồi lại đường thở về giải phẫu và chức năng nói là rất khó khăn. Vấn đề phòng bệnh là ưu tiên hàng đầu. Việc phòng bệnh liên quan tới các bác sỹ hồi sức nội, ngoại và nhi khoa. Các bác sỹ ở các chuyên khoa này cần được đào tạo một cách bài bản khi chỉ định kỹ thuật, thời gian đặt nội khí quản, mở khí quản, lựa chọn ống thở, áp lực khí bơm cuff của ống thở, chăm sóc bệnh nhân mở khí quản, đặt nội khí quản…
LIỆT CƠ MỞ THANH QUẢN
1. ĐỊNH NGHĨA
Là bệnh lý do tổn thương thần kinh hồi quy nhánh chi phối cho cơ mở thanh quản là cơ nhẫn phễu sau. Tổn thương có thể là một bên hoặc cả hai bên thần kinh chi phối do nhiều nguyên nhân khác nhau.
2. NGUYÊN NHÂN
Những nguyên nhân trung ương:
– Tổn thương cấp tính:
+ Do virus: nguyên nhân viêm não do bại liệt là hay gặp nhất.
+ Do thiếu oxy và nguyên nhân mạch máu là hay gặp nhất: những tổn thương về hành não do hôn mê nhiễm độc, hay gặp do thuốc ngủ barbituric hoặc do chấn thương sọ não nặng, trong các phẫu thuật gây thiếu oxy các nhân vùng hành não
+ Do nhiễm độc.
– Tổn thương tiến triển từ từ:
+ Giang mai.
+ Tổn thương thoái hóa: xơ cứng cột bên teo cơ hay bệnh Charcot.
+ Các tổn thương khác.
Teo hành cầu tiểu não, viêm phần trước tủy sống, liệt hành cầu…
Nguyên nhân dị dạng: rỗng hành tủy, hội chứng Arnold- Chiari.
Do khối u: thường hiếm, do khối u di căn sọ não hoặc u của não thất IV.
Những nguyên nhân ngoại biên:
– Do phẫu thuật: Các phẫu thuật ở vùng cổ hay gặp nhất là phẫu thuật tuyến giáp đặc biệt là phẫu thuật cắt toàn bộ tuyến giáp hoặc phẫu thuật lại tuyến giáp.
– Ngoài ra cũng có thể gặp trong phẫu thuật thực quản hoặc khí quản.
– Khối u vùng cổ: khối u vùng miệng thực quản hoặc vùng sau sụn nhẫn. Hoặc các khối u khác như ung thư tuyến giáp, ung thư khí quản cổ, di căn ung thư phổi, ung thư vùng trung thất phổi, ung thư vú xâm lấn trung thất ….
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Liệt dây thanh một bên:
Bệnh nhân liệt dây thanh một bên thường có triệu chứng lâm sàng khởi phát đột ngột biểu hiện bằng giọng nói yếu, thì thào và có cường độ trầm, tuy nhiên do cơ chế bù trừ một số bệnh nhân vẫn có giọng cường độ cao.
Triệu chứng đi kèm thường là khó nuốt đặc biệt là với chất lỏng do có tổn thương cả thần kinh thanh quản trên. Ngoài ra còn có triệu chứng hơi thở ngắn và cảm giác thoát hơi khi nói.
Soi thanh quản gián tiếp thấy một bên dây thanh cố định, dây thanh còn lại di động bình thường, thanh môn mở rộng khoảng 5 mm và không gây khó thở cho bệnh nhân.
Liệt dây thanh hai bên:
Triệu chứng khởi đầu thường từ từ, biểu hiện với một khó thở nhẹ, bệnh nhân có thể thích ứng được, khó thở tăng lên khi gắng sức. Một vài cơn khó thở kịch phát có thể xảy ra khi bệnh nhân luyện tập thể thao, cười, ho. Những hoàn cảnh này có thể gây ra cơn co thắt thanh quản dẫn đến khó thở thanh quản dữ dội nhưng sẽ qua nhanh. Với lý do này cần phải thận trọng khi khám tai mũi họng, soi thanh quản gián tiếp cũng có thể gây ra những cơn co thắt tương tự. Có khi giai đoạn khởi đầu cũng biểu hiện khó thở thường xuyên như trong giai đoạn ổn định và cần phải mở khí quản cấp cứu.
Giai đoạn đầu dần ổn định qua các giai đoạn của liệt hai bên: Mức độ giảm vận động của dây thanh đa dạng trước khi dẫn tới liệt hẳn, hoặc lúc đầu bị ở một bên dây thanh sau đó là bên kia với mức độ khác nhau ở mỗi bên.
Ở giai đoạn ổn định khó thở là triệu chứng chính, khó thở chậm, ở thì hít vào, co kéo cơ hõm ức và thượng đòn. Khó thở thường nặng, làm bệnh nhân lo lắng gây ra tình trạng ngạt thở tím tái và những rối loạn về tinh thần. Lúc này cần phải nhanh chóng mở khí quản.
Giọng nói của bệnh nhân gần như vẫn bình thường, đối lập với khó thở chậm, cần lấy hơi nhiều để phát âm.
Soi thanh quản gián tiếp cần phải thận trọng ở những bệnh nhân lo lắng vì có thể gây co thắt thanh quản. Có thể quan sát thấy ở hai dây thanh bình thường ở vị trí gần đường giữa, mỗi khi hít vào khe thanh môn cũng chỉ mở tối đa khoảng 2-3mm. Ngược lại ở thì phát âm, hai dây thanh lại chạm khít nhau.
Soi thanh quản trực tiếp:
Cần thận trọng và ít khi tiến hành bởi có thể gây co thắt cho bệnh nhân; trên soi thanh quản trực tiếp có thể thấy hình ảnh như đã mô tả ở soi gián tiếp. Tuy nhiên nó cho phép đánh giá chi tiết vận động của dây thanh ở thì hít vào, phát âm…
Nội soi thanh quản ống mềm qua đường mũi:
Có ưu điểm hơn so với soi thanh quản trực tiếp. Nó cho phép nghiên cứu hoạt động của thanh quản khi phát âm và hít vào. Soi ống mềm có thể tránh được một cuộc gây mê toàn thân hoặc thuốc giảm đau an thần có thể ảnh hưởng đến việc đánh giá và quan sát thanh quản. Đồng thời soi thanh quản ống mềm cũng không gây trở ngại tới sự vận động của thanh quản như soi ống cứng.
3.1.2. Cận lâm sàng
Siêu âm vùng cổ: có thể phát hiện ra khối u vùng cổ.
Chụp cắt lớp vi tính hay MRI vùng cổ ngực hoặc sọ não: có thể phát hiện ra khối u là nguyên nhân gây nên tổn thương.
Các xét nghiệm cơ bản khác như sinh hóa máu, công thức máu, chức năng tuyến giáp, chức năng hô hấp …. Có giá trị bổ trợ và đánh giá trước khi điều trị, không có giá trị chẩn đoán.
3.2. Chẩn đoán phân biệt
Cần chẩn đoán phân biệt với các tổn thương tại thanh quản:
– Ung thư thanh quản
– Viêm khớp nhẫn phễu
– Cứng khớp nhẫn phễu
– Sẹo hẹp thanh quản: thường do đặt ống nội khí quản.
– Co thắt thanh quản
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Khôi phục lại sự thông thoáng của đường thở.
4.2. Sơ đồ/phác đồ điều trị
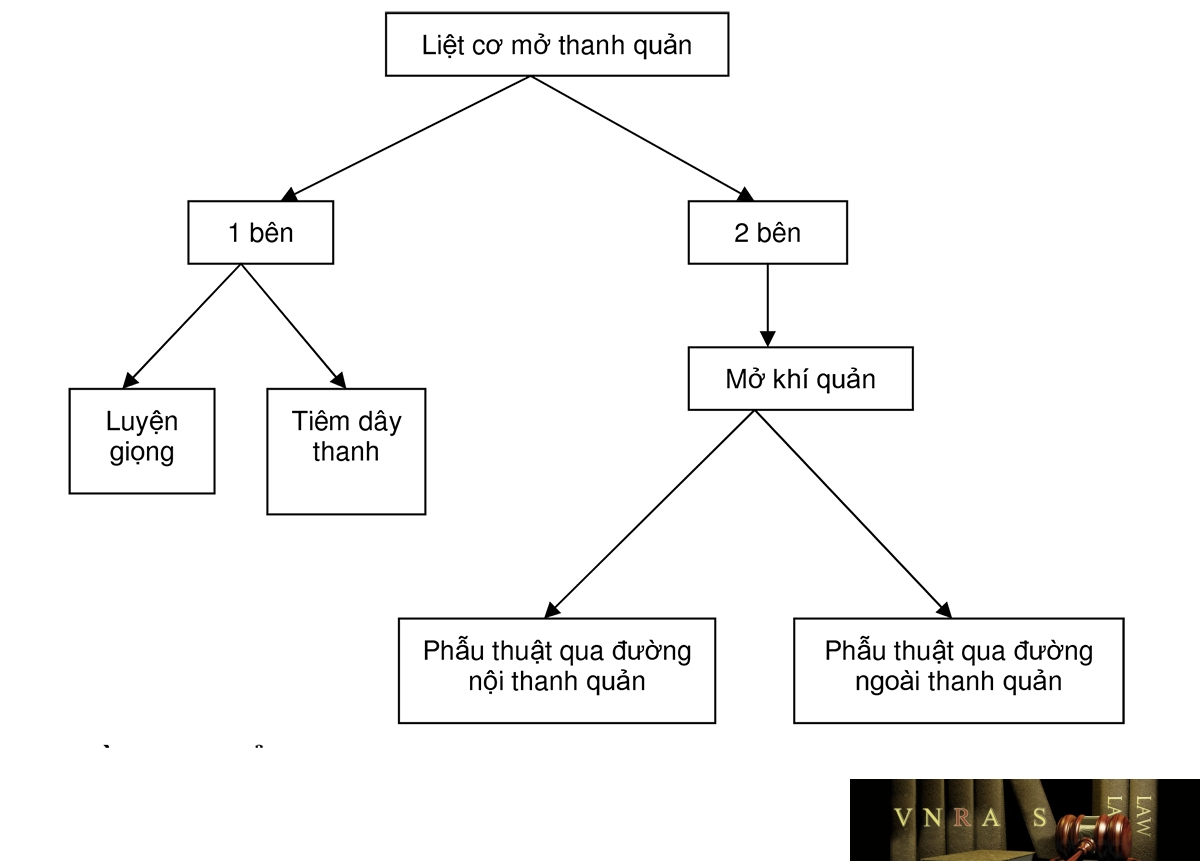
4.3. Điều trị cụ thể (nội khoa, ngoại khoa)
4.3.1. Điều trị ngoại khoa
Nếu tìm được nguyên nhân như khối u vùng cổ hoặc trung thất… cần phải phẫu thuật lấy bỏ u và theo dõi sự phục hồi của dây thanh.
Trong trường hợp không tìm được nguyên nhân thì có các phương pháp điều trị ngoại khoa như sau:
Liệt dây thanh một bên:
Dùng kỹ thuật tiêm vào dây thanh các chất liệu khác nhau:
Có thể điều trị tạm thời bằng cách tiêm hỗn dịch gelfoam. Phương pháp này được áp dụng khi sự phục hồi của thần kinh còn chưa biết rõ. Thời gian duy trì được từ 4 đến 12 tuần dựa vào số lượng gelfoam tiêm vào và chất lượng của nó.
Có thể điều trị vĩnh viễn bằng phương pháp tiêm Teflon, tuy nhiên Telflon là chất không hấp thu và có thể tạo u hạt viêm cao. Hoặc chất liệu tiêm vào là mỡ tự thân. Đối với bơm mỡ tự thân cần phải có điều kiện là dây thanh liệt ở đường giữa hoặc cạnh đường giữa và tình trạng giảm sản của dây thanh phải là mức độ nhẹ.
Liệt dây thanh hai bên:
Mở khí quản: được tiến hành khi bệnh nhân khó thở.
4.3.2. Phẫu thuật qua đường nội thanh quản
– Cố định dây thanh: Một kim tiêm được chọc qua sụn giáp ở phía trước đường chếch, kim tiêm thứ hai được chọc ở vị trí dưới kim thứ nhất vài mm. Một sợi dây đơn được xuyên qua một kim và tạo thành một vòng quanh dây thanh. Nó được kéo ra ngoài dây thanh và được thắt lại ở mặt ngoài của sụn giáp.
– Cắt dây thanh bằng laser: Dùng laser cắt dây thanh ở mức độ cơ và dây chằng tới gần đáy của buồng thanh quản. Nó vẫn tôn trọng được mép trước và mấu thanh của sụn phễu.
– Cắt sụn phễu bằng đường nội thanh quản: có thể tiến hành cắt sụn phễu qua đường mở sụn giáp, nội soi hoặc laser.
– Cắt bán phần sau dây thanh qua soi treo vi phẫu: vùng bán phần sau ở một bên dây thanh được lấy bỏ bằng các dụng cụ vi phẫu như kéo, panh và được cầm máu bằng đông điện đơn cực qua ống hút. Phạm vi cắt dây thanh là từ nửa sau của dây thanh tới sát mấu cơ và cắt đến phần cơ của dây thanh.
4.3.3. Phẫu thuật qua đường ngoài thanh quản
– Cố định sụn phễu (phẫu thuật King): giải phóng các cơ và dây chằng bám vào sụn phễu không kể cơ dây thanh, sau đó cố định sụn phễu vào bờ bên của sụn giáp.
– Cắt bỏ sụn phễu và cố định dây thanh:
Cắt bỏ sụn phễu theo đường sụn giáp của Kelly: Sụn giáp được bộc lộ và được mở vào để bộc lộ và tách sụn phễu qua khớp nhẫn phễu, một sợi chỉ được cố định vào phần dưới của sụn, sụn phễu được buộc vào sừng nhỏ của sụn giáp.
Cắt bỏ sụn phễu theo đường sau sụn phễu (phẫu thuật Woodman): phần đầu của phẫu thuật được tiến hành như phẫu thuật King, sụn phễu được tách ra theo đường ngoài niêm mạc, mấu thanh được tách riêng ra, nó được treo hai sợi chỉ không tiêu trước khi cắt bỏ sụn phễu, bằng đường nội soi phẫu thuật viên kiểm soát độ mở của thanh môn bằng cách kéo sợi chỉ. Sụn phễu được lấy bỏ chỉ để lại mấu thanh. Mấu thanh được cố định vào sừng nhỏ của sụn giáp. Phẫu thuật này còn được cải tiến bằng việc cắt một bên sụn phễu và dây thanh dưới niêm mạc.
Kỹ thuật của Reithi: Bao gồm việc mở sụn giáp một phần hoặc toàn bộ, cắt mặt nhẫn của sụn nhẫn. Khoảng cách được đảm bảo bằng một mảnh sụn hoặc ống Aboulker hoặc Montgomery cho đến khi tổ chức sợi lấp đầy khoảng liên nhẫn sau.
– Kỹ thuật thần kinh:
Có nhiều kỹ thuật nối được mô tả như nối thần kinh hồi quy với thần kinh hoành, thần kinh phế vị, thần kinh hạ thiệt. Hiện tại các kết quả báo cáo cho thấy sự không khả quan của phẫu thuật
– Kỹ thuật thần kinh cơ: Kỹ thuật được Tucker mô tả. Kỹ thuật sử dụng một mảnh cơ thần kinh có cuống bao gồm một nhánh dây XII chi phối cho cơ vai móng và một mảnh nhỏ của cơ này. Mảnh cơ thần kinh này được cài vào phần trong cơ nhẫn phễu sau. Tuy nhiên hiệu quả của phương pháp này chưa được chứng minh rõ ràng.
4.3.4. Điều trị nội khoa
Liệt dây thanh một bên
Phương pháp luyện giọng được sử dụng trên những bệnh nhân bị liệt một bên, luyện giọng được tiến hành và theo dõi bởi các chuyên viên huấn luyện. Quá trình luyện giọng kéo dài từ 6 đến 8 tuần với mỗi giáo trình kéo dài từ 30 đến 40 phút.
Liệt dây thanh hai bên
Điều trị nội khoa chỉ mang tính chất hỗ trợ những bệnh nhân nếu có suy giáp kèm theo sẽ được điều trị thuốc giáp trạng tổng hợp trước và sau phẫu thuật.
Sau phẫu thuật bệnh nhân được dùng kháng sinh, corticoid và khí dung bằng corticoid hỗ trợ để quá trình phục hồi được nhanh hơn.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Đối với liệt một bên: Thường có tiên lượng tốt nếu bệnh nhân được trị liệu giọng nói đúng cách, phương pháp tiêm dây thanh cũng cho kết quả khả quan.
Đối với liệt dây thanh hai bên: Nếu không mở khí quản kịp thời bệnh nhân có thể tử vong do suy hô hấp. Tùy theo nguyên nhân, lứa tuổi và sự thành công của các phương pháp điều trị ngoại khoa cũng cho các khả năng tiên lượng khác nhau từ tiên lượng tốt cho tới tiên lượng dè dặt.
6. PHÒNG BỆNH
Trong phẫu thuật, thủ thuật tại vùng cổ và thanh khí quản cần tránh làm tổn thương vào thần kinh chi phối cho thanh quản hoặc gây chấn thương cho thanh quản.
Cần phát hiện sớm và điều trị các bệnh nội khoa như lao, giang mai…
DỊ VẬT ĐƯỜNG ĂN
1. ĐỊNH NGHĨA
– Dị vật đường ăn là những vật mắc lại trên đường ăn từ họng tới tâm vị.
– Là cấp cứu thường gặp trong cấp cứu tai mũi họng ở nước ta.
– Gặp ở người lớn nhiều hơn trẻ em, nam nhiều hơn nữ. Các loại dị vật hữu cơ và có hình thái sắc nhọn như; xương cá, gà, vịt… dễ gây viêm nhiễm và biến chứng hơn dị vật vô cơ, hình thái tròn tù như: đồng xu, hạt vải…
– Nếu phát hiện sớm thì xử trí đơn giản, ít tốn kém. Khi phát hiện muộn điều trị phức tạp và tốn kém, thậm chí có thể nguy hiểm đến tính mạng bệnh nhân.
2. NGUYÊN NHÂN
– Ăn uống vội vàng.
– Vừa ăn vừa nói chuyện, cười đùa.
– Uống rượu say rồi ăn thức ăn lẫn xương.
– Do người già không đủ răng, nhai không kỹ.
– Hẹp thực quản do bệnh lý như sẹo hẹp thực quản, u thực quản…
– Bệnh lý tâm thần hoặc do cố ý.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Dị vật thực quản chia làm hai giai đoạn:
Giai đoạn đầu: Các triệu chứng xuất hiện ngay sau bị hóc, bệnh nhân thường mô tả đang ăn đột nhiên thấy nuốt đau, nuốt vướng vùng cổ. Bệnh nhân phải bỏ dở bữa ăn, không ăn uống tiếp được nữa.
Bệnh nhân thường làm các động tác có hại như: thò tay vào móc họng, cố nuốt miếng thức ăn khác để dị vật trôi đi, hoặc dùng que đũa chọc vào họng. Điều này rất nguy hiểm vì rất dễ thủng niêm mạc họng.
Nuốt đau ngày càng tăng, nuốt nước bọt rất đau, sau đó không nuốt cũng đau.
Tăng tiết nước bọt.
Giai đoạn viêm nhiễm: Triệu chứng viêm nhiễm xuất hiện sớm hay muộn tùy bản chất dị vật, thường sau 24- 48giờ.
Toàn thân:
– Sốt.
– Hội chứng nhiễm trùng rõ: môi khô, lưỡi bẩn, hơi thở hôi. Mặt hốc hác, mất nước do không ăn uống được gì.
Cơ năng:
– Nuốt đau, không ăn uống được.
– Đau vùng cổ, quay cổ đau.
– Tăng tiết đờm dãi.
Khám thực thể:
– Vùng cổ:
+ Máng cảnh một bên dày, sưng phồng, thường là bên trái.
+ Da cổ đỏ.
+ Ấn vùng trước cơ ức đòn chũm bệnh nhân đau.
+ Tiếng lọc cọc thanh quản cột sống mất.
+ Có thể tràn khí dưới da.
– Khám họng và soi thanh quản gián tiếp: thấy nước bọt ứ đọng nhiều ở miệng và xoang lê hai bên.
3.1.2. Cận lâm sàng
– X.quang cổ nghiêng:
+ Có thể thấy dị vật nếu dị vật cản quang.
+ Mất chiều cong sinh lý cột sống cổ.
+ Dày phần mềm trước cột sống cổ.
+ Giai đoạn muộn hơn có thể thấy hình mức nước mức hơi của ổ áp xe.
– Xét nghiệm máu: bạch cầu tăng cao.
3.2. Chẩn đoán phân biệt
– Hóc giả: Bệnh nhân có cảm giác nuốt đau, nuốt vướng nhưng không sốt, vẫn ăn uống bình thường, chụp phim không thấy hình ảnh dị vật, cũng không thấy hình ảnh dày phần mềm trước cột sống cổ.
– Dị vật đã trôi đi: Thực chất bệnh nhân có hóc xương nhưng xương đã trôi đi, để lại vết loét nên bệnh nhân ăn uống cảm thấy đau. Vết loét có thể tự lành nhưng có khi nhiễm trùng tạo thành ổ viêm tấy hoặc áp xe, chụp phim không thấy hình ảnh dị vật nhưng có thể thấy hình ảnh dày phần mềm trước cột sống cổ hoặc ổ áp xe.
– Khối u thực quản: Cảm giác chủ yếu là nuốt vướng, nuốt nghẹn không có sốt nhưng thể trạng gầy sút.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
– Bệnh nhân đến sớm, chưa có biến chứng: Tiến hành nội soi gắp dị vật cấp cứu để ngăn chặn biến chứng.
– Khi có biến chứng phải xử trí tùy theo từng loại biến chứng.
4.2. Điều trị cụ thể (nội khoa, ngoại khoa)
Giai đoạn đầu:
– Nội soi thực quản gắp dị vật.
– Chống nhiễm trùng bằng kháng sinh, chống viêm.
– Theo dõi biến chứng.
Giai đoạn biến chứng:
– Viêm tấy hoặc áp xe thành thực quản.
+ Nội soi thực quản gắp dị vật đồng thời hút mủ ổ viêm trong lòng thực quản.
+ Đặt sonde mũi dạ dày để nuôi dưỡng bệnh nhân.
+ Chống viêm bằng các loại kháng sinh chống vi khuẩn Gram âm, Gram dương và vi khuẩn kỵ khí.
+ Theo dõi bệnh nhân, nếu ổ nhiễm trùng không giảm phải tiến hành mở dẫn lưu ổ áp xe.
+ Phòng các biến chứng.
– Viêm tấy hoặc áp xe quanh thực quản:
+ Đối với viêm tấy hoặc áp xe vùng thực quản cổ: mở cạnh cổ dẫn lưu ổ áp xe, lấy dị vật qua đường mổ hoặc đường nội soi.
+ Mở lồng ngực dẫn lưu trung thất và lấy dị vật qua nội soi (thực hiện tại khoa phẫu thuật lồng ngực). Mở thông dạ dày để nuôi dưỡng bệnh nhân.
+ Hồi sức tốt, chống choáng, bồi phụ nước điện giải.
+ Chống nhiễm trùng bằng kháng sinh đường tiêm truyền, đồng thời với các thuốc giảm viêm, giảm phù nề.
+ Nâng cao thể trạng, nuôi dưỡng bằng ống thông mũi- thực quản dạ dày đối với áp xe quanh thực quản cổ hoặc ống thông mở thông dạ dày đối với áp xe trung thất.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Nếu được xử trí sớm và đúng, dị vật đường tiêu hóa thường ít để lại hậu quả nghiêm trọng. Trái lại nếu để muộn, không xử trí kịp thời sẽ đưa đến những biến chứng nguy hiểm có thể đe dọa đến tính mạng.
– Viêm tấy, áp xe quanh thực quản cổ: Thể trạng nhiễm trùng nhiễm độc, đau cổ tăng, ứ đọng nước bọt, vùng cổ máng cảnh sưng phồng, da cổ đỏ, có thể có cảm giác lùng nhùng có mủ, có thể có tràn khí dưới da.
– Viêm trung thất: rất nguy hiểm dễ đưa đến tử vong.
– Viêm màng phổi mủ.
– Dò thực quản – khí quản.
– Thủng các mạch máu lớn: Thủng động mạch cảnh do dị vật đâm xuyên thành động mạch hoặc do ổ viêm lân cận gây viêm tấy sau đó làm hoại tử thành động mạch cảnh. Phải mổ thắt động mạch cảnh, điều trị ổ viêm do dị vật. Thủng động mạch chủ: phẫu thuật lồng ngực khâu lỗ thủng động mạch (ít kết quả).
6. PHÒNG BỆNH
Tuyên truyền cộng đồng:
– Không ăn uống vội vàng.
– Không nói chuyện, cười đùa khi ăn.
– Trẻ em, người già cần loại bỏ xương trước khi ăn.
– Không được chữa mẹo khi hóc.
– Thay đổi tập quán chế biến thức ăn: không nên chặt nhỏ thức ăn lẫn xương.
VIÊM PHÙ NỀ THANH THIỆT CẤP TÍNH
1. ĐỊNH NGHĨA
Là tình trạng phù nề các cấu trúc của thanh thiệt gây ra tình trạng tắc nghẽn của hạ họng và vùng thượng thanh môn do các nguyên nhân khác nhau.
2. NGUYÊN NHÂN
Có thể chia thành hai nhóm nguyên nhân chính:
Nguyên nhân do nhiễm trùng:
Ở người lớn hay gặp nhất là do Haemophilus influenzae (25%), tiếp theo là Streptococcus pneumoniae. Ngoài ra viêm phù nền thanh thiệt cấp cũng có thể do virus gây nên như herpes simplex virus (HSV) và nấm Candida, Aspergillus.
Ở trẻ em Haemophilus influenzae typ B là nguyên nhân chính gây bệnh (>90%).
Nguyên nhân không do nhiễm trùng:
Viêm phù nề thanh thiệt cấp tính do nhiệt xảy ra sau khi nuốt các đồ ăn quá nóng hoặc hít phải hơi nóng (như coain hoặc cần sa được đốt nóng). Viêm phù nề thanh thiệt cấp còn có thể xảy ra sau khi bị côn trùng cắn gây phản ứng dị ứng phù nề. Dị vật hạ họng cũng có thể dẫn đến viêm phù nề thanh thiệt cấp tính. Ngoài ra, một số trường hợp xạ trị vùng đầu cổ cũng có thể gây ra tình trạng viêm phù nề thanh thiệt.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Triệu chứng toàn thân: Sốt cao nếu do nguyên nhân nhiễm trùng. Đối với các trường hợp không phải do nguyên nhân nhiễm trùng thì có thể có sốt nhẹ hoặc không sốt.
Triệu chứng cơ năng: Chủ yếu là đau họng và nuốt đau. Tiếp theo có thể có các triệu chứng: tăng tiết đờm dãi, có thở rít và tắc nghẽn đường hô hấp. 50% số bệnh nhân có giọng ngậm hột thị. Bệnh nhân thường ít khi ho, đây là điểm để phân biệt với bệnh bạch hầu thanh quản trẻ em, viêm thanh khí phế quản.
Triệu chứng thực thể:
– Thăm khám quan trọng nhất là soi thanh quản, thường dùng gương hay ống soi mềm. Hiện nay, phương tiện thăm khám tốt và an toàn nhất khi nghi ngờ viêm phù nề thanh thiệt cấp tính là sử dụng bộ nội soi thanh quản ống mềm.
– Hình ảnh trên nội soi có thể thấy:
+ Phù nề vùng sụn nắp, nẹp phễu thanh thiệt và sụn phễu. Sụn nắp có thể viêm nề nhiều tạo hình ảnh như “mõm cá mè”.
+ Có thể có viêm loét hay viêm mủ thanh thiệt. Áp xe thanh thiệt cũng có thể gặp.
+ Có thể gặp một số trường hợp phù nề dây thanh và băng thanh thất.
3.1.2. Cận lâm sàng
Xét nghiệm máu: Bạch cầu đa nhân trung tính thường tăng cao, đồng thời tăng protein C phản ứng.
Xét nghiệm nuôi cấy vi khuẩn: từ bệnh phẩm máu có kết quả dương tính 0 – 17%, trong dịch họng 10 – 33%, trong dịch lấy trực tiếp từ sụn thanh thiệt là 75%. Tuy nhiên việc lấy bệnh phẩm trong lúc bệnh nhân khó thở không được chỉ định.
Chụp phim Xquang cổ nghiêng
Cần được tiến hành khẩn trương khi bệnh nhân không có tình trạng khó thở cấp tính và được nhân viên y tế đi cùng. Tại phòng chụp cũng cần có các phương tiện cấp cứu được chuẩn bị sẵn sàng.
Hình ảnh Xquang cổ nghiêng cho thấy hình ảnh lên của cả sụn nắp và nẹp phễu thanh thiệt, tạo thành dấu ấn “ngón tay”. Đa phần dây thanh và khí quản bình thường, chỉ một số ít trường hợp tổn thương viêm lan tới cả thanh môn và hạ thanh môn, tạo nên hình phễu trên phim Xquang thẳng.
Siêu âm: Trên siêu âm, viêm phù nề thanh thiệt cấp tính có hình ảnh giống chữ “P” khi siêu âm xuyên qua màng giáp móng.
3.2. Chẩn đoán phân biệt
Viêm phù nề thanh thiệt cấp tính cần chẩn đoán phân biệt với viêm họng do Streptococcus, bạch hầu, áp xe quanh amidan, bệnh bạch cầu đơn nhân nhiễm trùng (infectious mononucleosis), và đặc biệt dễ nhầm với viêm thanh quản cấp tính do virus (croup).
Viêm phù nề thanh thiệt cấp tính về lâm sàng khác với croup ở diễn tiến ngày càng xấu đi, không có tiếng ho ông ổng đặc trưng của croup, và tình trạng viêm sưng đỏ của thanh thiệt (trong trường hợp croup, thanh thiệt chỉ đỏ nhưng không sưng).
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Kiểm soát đường thở, có thể mở khí quản hoặc đặt nội khí quản khi bệnh nhân có trình trạng khó thở từ độ II. Tiếp theo là điều trị nội khoa hay ngoại khoa tùy theo các nguyên nhân.
4.2. Phác đồ điều trị
4.3. Điều trị cụ thể
Điều trị ngoại khoa:
Để kiểm soát đường thở, có hai phương pháp vẫn được áp dụng song song hiện nay là đặt nội khí quản và mở khí quản. Thông khí qua mask hay đặt nội khí quản được ưu tiên trong các biện pháp kiểm soát đường thở. Tuy nhiên, đây vẫn là thách thức lớn đối với các bác sỹ gây mê hồi sức vì nguy cơ đặt ống khó. Và nếu thất bại khi đặt ống có thể có nguy cơ tử vong do co thắt. Khi đó, bệnh nhân cần mở màng nhẫn giáp hay mở khí quản cấp cứu. Nhìn chung, lựa chọn phương pháp nào cần dựa vào từng trường hợp bệnh nhân cụ thể, điều kiện trang thiết bị cũng như kinh nghiệm và sự phối hợp giữa bác sỹ tai mũi họng và bác sỹ gây mê.
Điều trị nội khoa:
Kháng sinh Cephalosporin thế hệ III hoặc Amoxicillin + acid clavulanic là những kháng sinh đầu tay trong điều trị viêm phù nề thanh thiệt cấp tính. Liệu trình điều trị có thể từ 7 đến 10 ngày
Vai trò của corticoid: có vai trò quan trọng trong việc giảm phù nề của đường thở. Có thể dùng dưới dạng tiêm tĩnh mạch kết hợp với khí dung.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Diễn biến viêm phù nề thanh thiệt cấp thường tiến triển thay đổi rất rõ ràng. Có hai xu hướng: (1) tiến triển nhanh tới tắc nghẽn đường thở gây tử vong nếu không được xử trí can thiệp kiểm soát đường thở, (2) tiến triển nhẹ dần đi nếu không có tắc nghẽn đường thở và các triệu chứng sẽ mất dần sau vài ngày. Một số yếu tố liên quan đến nguy cơ tắc nghẽn đường thở trong viêm phù nề thanh thiệt cấp đã được nhắc đến trong y văn là: tuổi cao, đái tháo đường, khởi bệnh nhanh (trong vòng 16 giờ), thay đổi giọng nói, ứ đọng xuất tiết, mạch nhanh, bạch cầu trong máu tăng cao, có ổ áp xe.
6. PHÒNG BỆNH
– Phòng tránh viêm mũi họng bằng cách thường xuyên vệ sinh mũi họng.
– Tránh ăn các đồ ăn quá nóng.
Phần V ĐẦU MẶT CỔ
UNG THƯ LƯỠI
1. ĐỊNH NGHĨA
Ung thư lưỡi là khối u ác tính xuất phát ở phần lưỡi di động hay cố định (đáy lưỡi). Nó là loại ung thư gặp nhiều nhất và chiếm khoảng 30% – 50% trong các ung thư của khoang miệng. Bệnh thường gặp ở nam giới trên 50 tuổi. Về mô bệnh học, đa số là ung thư biểu mô tế bào gai.
2. NGUYÊN NHÂN
Cũng như các bệnh lý ung thư khác, ung thư lưỡi không tìm được nguyên nhân đặc hiệu nhưng người ta thấy rằng có một số yếu tố nguy cơ bao gồm:
– Hút thuốc lá, uống rượu, ăn trầu cau.
– Tình trạng vệ sinh răng miệng kém.
– Bệnh răng miệng mạn tính.
– Nhiễm virus HPV.
– Chế độ dinh dưỡng thiếu vitamin A, E, D, sắt, hoa quả.
– Có một số gen liên quan đến bệnh ung thư lưỡi như gen Bcl-2, Bax, P53.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Ở giai đoạn đầu các triệu chứng thường nghèo nàn hay bị bỏ qua. Người bệnh có cảm giác như có dị vật hoặc xương cá cắm vào lưỡi, rất khó chịu. Ở giai đoạn toàn phát sẽ có các dấu hiệu sau:
3.1.1.1. Triệu chứng cơ năng
– Đau: tăng lên khi nói, nhai và đôi khi đau lan lên tai.
– Tăng tiết nước bọt.
– Khạc ra nước bọt lẫn máu.
– Hơi thở hôi thối: do tổn thương hoại tử gây ra.
– Một số trường hợp gây khít hàm, cố định lưỡi gây khó nói và nuốt.
3.1.1.2. Triệu chứng thực thể
– Thương tổn loét có giả mạc hoặc sùi loét.
– Bờ nham nhở, dễ chảy máu.
– Thường gặp ở bờ tự do lưỡi.
– Đôi khi gặp ở mặt dưới lưỡi, mặt trên lưỡi hoặc ở đầu, đáy lưỡi.
3.1.2. Cận lâm sàng
– Sinh thiết và xét nghiệm mô bệnh học để chẩn đoán xác định.
– CT-MRI vùng cổ – họng, Xquang phổi để đánh giá mức độ lan rộng và di căn của khối u.
– Siêu âm vùng cổ để đánh giá tình trạng hạch cổ.
– Xét nghiệm PCR để tìm HPV.
3.2. Chẩn đoán phân biệt
– Bệnh nhiệt miệng (apthe): có một vài đến nhiều vết loét <1 cm, nông, nằm rời rạc hoặc thành đám, lành trong khoảng 7 – 14 ngày không để lại sẹo.
– Bạch sản: là những mảng trắng đồng đều thường xuất hiện ở bờ bên của lưỡi và sàn miệng. Ða số lành tính nhưng vẫn có khoảng 5% chuyển thành ác tính.
– Viêm họng Herpes: biểu hiện là vùng mụn nước lan rộng, rồi tạo thành vết loét, có thể sốt, viêm họng, nổi hạch, có thể gặp ở môi, mép, thậm chí ở mặt và niêm mạc miệng, thường lành trong vòng 10 ngày.
– Viêm tưa lưỡi (thường do nấm Candida): nấm lưỡi được dân gian gọi là đẹn trăng hay tưa lưỡi. Bệnh hay gặp ở trẻ sơ sinh và trẻ nhỏ, nhưng cũng có thể xuất hiện ở trẻ lên 10 tuổi, thậm chí 15 tuổi. Biểu hiện bệnh là những chấm trắng hình tròn, tạo thành một sợi dây tưa trên lưỡi, khiến trẻ không bú sữa, không ăn uống được vì đau đớn. Trường hợp nặng có viêm đỏ.
3.3. Chẩn đoán giai đoạn TNMS
|
N0 |
N1 |
N2 |
N3 |
|
|
T1 |
I |
III |
IVA |
IVB |
|
T2 |
II |
III |
IVA |
IVB |
|
T3 |
III |
III |
IVA |
IVB |
|
T4 |
IVA |
IVA |
IVA |
IVB |
4. ĐIỀU TRỊ
4.1. Phẫu trị
Là biện pháp cơ bản nhất điều trị bệnh ung thư lưỡi nhất là ở giai đoạn sớm thường là cắt nửa lưỡi + nạo vét hạch cổ chức năng (trên cơ vai móng) hoặc nạo vét hạch cổ triệt căn. Phẫu thuật có ưu điểm là cắt bỏ toàn bộ tổn thương cùng với hạch cổ, hơn nữa còn giúp ta xác định mô bệnh học sau mổ. Tuy nhiên, có thể để lại hậu quả nặng nề, tạm thời hay vĩnh viễn, làm ảnh hưởng đến chức năng phát âm, nhai hoặc nuốt.
Trong một số trường hợp ở giai đoạn muộn khi có chảy máu nhiều tại u phải làm DSA để tắc mạch (động mạch lưỡi) hoặc phẫu thuật thắt động mạch cảnh ngoài để cầm máu.
4.2. Xạ trị
Xạ trị đơn thuần trong các trường hợp ung thư lưỡi giai đoạn muộn không còn chỉ định phẫu thuật hoặc xạ trị triệt căn trong trường hợp giai đoạn sớm. Xạ trị cũng có thể dùng sau phẫu thuật nhằm diệt nốt những tế bào ung thư còn sót lại. Cả hai phương pháp xạ trị bên ngoài và xạ trị bên trong suất liều cao (Liệu pháp tia xạ để gần) đều được sử dụng để điều trị ung thư lưỡi.
4.3. Hóa trị
Có thể dùng đường toàn thân hoặc đường động mạch lưỡi, có thể đơn hóa chất hoặc phối hợp đa hóa chất. Hóa chất có thể dùng trước, sau phẫu thuật – xạ trị hoặc hóa chất điều trị triệu chứng. Điều trị hóa chất triệu chứng ở giai đoạn muộn giúp kéo dài thời gian sống còn của bệnh nhân.
Phẫu thuật và xạ trị, đơn thuần hoặc phối hợp, là hai phương pháp điều trị có hiệu quả nhất. Điều trị hóa chất trước phẫu thuật hoặc xạ trị nhằm mục đích giảm thể tích khối u, ngăn chặn sự phát triển của khối u, khu trú tổn thương để phẫu thuật và xạ trị thuận lợi hơn.
Ba loại thương tổn ở giai đoạn sớm mà có thể chữa khỏi bằng phẫu thuật hoặc xạ trị:
– Thể nhú sùi: tạo thành thương tổn hình đồng xu, màu ghi hồng, sờ vào thấy mềm và không thâm nhiễm
– Thể nhân: tạo thành một nhân nhỏ cứng, nằm dính dưới niêm mạc, niêm mạc hơi bị đội lên, đôi khi mất nhẵn bóng hoặc vỡ ra.
– Thể loét: là một đám loét rất nông khó nhận thấy, giới hạn không rõ, được bao bọc bởi một vùng đỏ sung huyết. Thương tổn này thường đau và không thâm nhiễm.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Biến chứng
Khi khối u phát triển, nhất là thể loét sẽ làm cho bệnh nhân đau đớn dữ dội khi nhai, nói, khó thở, suy kiệt. Nếu khối u xâm nhiễm vào các mạch máu lớn ở vùng họng, nhất là động mạch lưỡi sẽ gây chảy máu ồ ạt, có thể đưa đến tử vong.
5.2. Tiên lượng
Tiên lượng bệnh ung thư phụ thuộc vào giai đoạn của bệnh và khả năng có thể điều trị triệt để hay không
|
Tỉ lệ sống sau 5 năm |
|
|
Giai đoạn I |
56,0% |
|
Giai đoạn II |
58,3% |
|
Giai đoạn III |
55,4% |
|
Giai đoạn IV |
43,4% |
6. PHÒNG BỆNH
– Vệ sinh răng miệng.
– Hạn chế rượu, bia.
– Không hút thuốc lá.
– Chữa trị hiệu quả các bệnh lý răng miệng như viêm nha chu, viêm lưỡi, viêm nướu, viêm lưỡi, tiêu xương ổ răng… Nhiều nghiên cứu cho thấy cứ 1mm tiêu xương ổ răng làm tăng 5,23 lần nguy cơ mắc ung thư lưỡi.
U TUYẾN NƯỚC BỌT
1. ĐẠI CƯƠNG
Các khối u tuyến nước bọt chiếm vào khoảng 0,2 – 0,6 % các loại khối u và 2- 4 % các khối u vùng đầu cổ. Tỷ lệ mắc hàng năm u tuyến nước bọt trên toàn thế giới khoảng 0,4 – 6,5 ca/100.000 dân. Ở Việt Nam ước tính có khoảng 0,6 – 0,7 ca u tuyến nước bọt mới mắc/100.000 dân.
U tuyến nước bọt chủ yếu gặp ở các tuyến nước bọt chính, trong đó tuyến mang tai là 70%, tuyến dưới hàm là 8%, còn lại 22% gặp ở tuyến dưới lưỡi và các tuyến nước bọt phụ. Có đến 75% u tuyến mang tai là lành tính, 50% u tuyến dưới hàm và 80% u tuyến nước bọt phụ được tìm thấy là ác tính.
2. NGUYÊN NHÂN VÀ YẾU TỐ NGUY CƠ
Những hiểu biết về bệnh sinh u tuyến nước bọt còn hạn chế, tuy nhiên có một số yếu tố nguy cơ được đề cập tới đó là: phóng xạ, lạm dụng thuốc lá, rượu, các hóa chất công nghiệp, virus, …
Có những bằng chứng cho thấy bức xạ ion hóa làm tăng nguy cơ phát triển u tuyến nước bọt. Những nghiên cứu của Nhật Bản chỉ ra rằng, tỷ lệ mắc hàng năm của u tuyến nước bọt ở hai thành phố Hirosima và Nagasaki tăng một cách rõ rệt so với những vùng khác.
Do tuyến nước bọt bắt I131, việc điều trị I131 có thể làm tăng tỷ lệ loại bệnh này, ngoài ra sự lạm dụng chụp X quang nha khoa hoặc X quang vùng đầu cổ có thể là yếu tố làm thúc đẩy quá trình khởi phát khối u. Người ta còn nhắc đến vai trò của tia cực tím trong bệnh sinh u tuyến nước bọt.
Ngoài ra, u lympho biểu mô của tuyến nước bọt còn liên quan tới Virus Epstein Barr và một số virus khác như Polyoma virus, Cytomegalo virus.
Một vài nghiên cứu gần đây cho thấy việc lạm dụng rượu và thuốc lá có liên quan tới u Warthin (u tuyến lympho).
Nghề nghiệp có liên quan đến u tuyến nước bọt: khai thác mỏ amian, sản xuất cao su và các sản phẩm liên quan, nghề hàn, chế biến gỗ.
Ô nhiễm môi trường, dinh dưỡng kém cũng góp phần làm tăng nguy cơ mắc u tuyến nước bọt.
3. ĐẶC ĐIỂM BỆNH HỌC
3.1. Lâm sàng
3.1.1. Triệu chứng cơ năng
– Triệu chứng u tuyến nước bọt thường nghèo nàn, biểu hiện là một khối u vùng dưới hàm, cổ (tuyến dưới hàm), ở góc hàm hay ở mặt (tuyến mang tai), khối sưng lên ở sàn miệng (tuyến dưới lưỡi).
– Đặc điểm của u:
+ Xuất hiện đã lâu.
+ Tiến triển chậm.
+ Không đau, tuy nhiên khi xuất hiện đau ở vùng u lại là một triệu chứng gợi ý u ác tính.
+ Khối u có thể tăng kích thước nhanh do viêm nhiễm, chảy máu trong u.
– Do sự đa dạng về vị trí của các tuyến nước bọt phụ và u tuyến có thể gặp ở nhiều nơi, mỗi khối u ở vị trí khác nhau sẽ gây ra các triệu chứng tại chỗ khác nhau. Chảy máu hoặc ngạt mũi có thể là dấu hiệu đầu tiên của khối u tuyến nước bọt phụ tại vách ngăn mũi. Trong khi các khối u ở đáy lưỡi lại gây cảm giác nuốt vướng và nghẹn. Các khối u ở vùng miệng lại có thể gây khít hàm…
3.1.2. Dấu hiệu thực thể
– U lành tính: biểu hiện u tròn, ranh giới rõ, mật độ chắc, di động; khi u ở sâu, viêm xơ hóa thì di động hạn chế; không có dấu hiệu thần kinh hoặc xâm lấn da.
– U ác tính: u cứng, chắc, ranh giới không rõ, di động hạn chế hoặc cố định khi u xâm lấn vào cơ hoặc xương hàm dưới, có thể gây liệt nhẹ môi dưới, xâm lấn da hoặc loét mặt da, có thể di căn hạch cổ hoặc di căn phổi, xương.
3.2. Cận lâm sàng
3.2.1. Siêu âm
Là một phương pháp dễ thực hiện, có giá trị cao trong chẩn đoán; góp phần khẳng định chẩn đoán lâm sàng, xác định vị trí u ở trong nhu mô hay ngoài tuyến, u đặc hay u nang, u hay là hạch. Trong một số trường hợp, siêu âm có thể đem lại một số thông tin giúp phân biệt u lành với u ác. U lành tính thường có một độ đồng nhất, bờ rõ nét. U ác thường có mật độ âm không đồng nhất, bờ không đều và có thể hoại tử trung tâm u.
3.2.2. CT, CT sialography, MRI
Các phương pháp chẩn đoán hình ảnh này mang lại rất nhiều thông tin trong việc đánh giá bệnh lý u tuyến nước bọt, mật độ, kích thước u, ranh giới, độ xâm lấn của u vào tổ chức xung quanh.
MRI có lợi điểm hơn các phương pháp khác do không sử dụng tia X và các phương pháp đối quang (là những yếu tố nguy cơ thúc đẩy sự phát triển của u tuyến nước bọt). Hơn nữa, MRI còn cho hình ảnh không gian bo chiều rõ nét giữa u tuyến và mô bình thường.
3.2.3. Chọc hút tế bào bằng kim nhỏ
Đối với u tuyến nước bọt, việc chỉ định chọc hút tế bào bằng kim nhỏ thường được sử dụng. Phương pháp này góp phần chẩn đoán phân biệt viêm tuyến, khối u, các hạch lympho lân cận. Sự hiểu biết về tế bào học thông qua chọc hút kim nhỏ có ảnh hưởng lớn tới kế hoạch điều trị.
3.2.4. Các phương pháp khác
Chụp cản quang tuyến nước bọt (sialography) ít có giá trị trong chẩn đoán u.
Chụp xạ hình tuyến nước bọt sử dụng 99mTc tiêm tĩnh mạch, phương pháp này ít giá trị, chỉ phân biệt được các loại u có ái tính với 99mTc (u lympho tuyến nang) và u giảm ái tính với 99mTc (u hỗn hợp).
4. CHẨN ĐOÁN
4.1. Chẩn đoán xác định khối u tuyến nước bọt cần phải kết hợp nhiều phương pháp: Dựa trên hỏi kỹ bệnh sử, các triệu chứng lâm sàng và cận lâm sàng nêu trên.
4.2. Chẩn đoán phân loại u tuyến nước bọt (Theo phân loại của WHO, 1991)
* U biểu mô tuyến:
U lành:
– U tuyến đa hình (u hỗn hợp)
– U tuyến đơn hình:
+ U lympho tuyến, u lympho tuyến nang (u Warthin)
+ U tế bào hạt ưa acid
+ U tế bào đáy
+ U tế bào bã
– Nang tuyến:
+ Nang trong tuyến nước bọt bẩm sinh
+ Nang giả tuyến nước bọt
– U Godwin (tổ chức lympho biểu mô lành tính)
U ác tính không ổn định:
– U tế bào tuyến nang
– U nhầy biểu bì
– U tế bào sáng
U ác tính:
– Ung thư biểu mô tế bào trụ
– Ung thư biểu mô tuyến
– Ung thư biểu mô không biệt hóa
– Ung thư biểu mô dạng biểu bì
– U đa hình thoái hóa ác tính
– Ung thư di căn trong tuyến
* Khối u của mô liên kết hoặc tổ chức khác:
U lành tính:
– U máu: u bạch mạch, u tế bào ngoại mạch
– U mỡ
– U tế bào Schwann
U ác tính:
– U lympho Hodgkin, u lympho không Hodgkin và giả u lympho
– U tế bào mạch quanh mạch
– Ung thư mô liên kết: sarcôm xơ, sarcôm cơ
– Sarcôm cơ ở trẻ em
– U tế bào Schwann ác tính
5. ĐIỀU TRỊ
Phương pháp điều trị tốt nhất với các khối u tuyến nước bọt là phẫu thuật, làm xét nghiệm mô bệnh học. Việc cắt bỏ rộng đến đâu là do các túyp mô học và đặc điểm giải phẫu quyết định.
U tuyến mang tai: u lành tính cắt thùy nông hay thùy sâu nhưng cần bảo tồn dây thần kinh VII. U ác tính tùy theo kích thước, độ xâm lấn mà quyết định chỉ cắt thùy nông hay cắt toàn bộ tuyến cùng dây VII.
U tuyến dưới hàm dù lành hay ác tính cũng cần phải loại bỏ tuyến. Nếu trên lâm sàng có hạch cần phải nạo vét hạch.
U tuyến dưới lưỡi: lấy bỏ toàn bộ khối u và tổ chức tuyến, tránh làm tổn thương sàn miệng.
Trong trường hợp u không thể mổ được hoặc ở một số trường hợp sau mổ tùy theo túyp mô bệnh học của u và phương pháp mổ mà có chỉ định điều trị tia xạ.
6. BIẾN CHỨNG PHẪU THUẬT
Ngoài hai biến chứng chảy máu và nhiễm trùng như các phẫu thuật khác thì mỗi phẫu thuật có các biến chứng riêng.
6.1. Phẫu thuật lấy u tuyến mang tai
– Liệt mặt
– Rò nước bọt
– Hội chứng Frey
6.2. Phẫu thuật lấy u tuyến dưới hàm
– Liệt nhánh bờ hàm dưới của dây VII
– Liệt dây XII, IX
– Rò nước bọt
6.3. Phẫu thuật lấy u tuyến nước bọt phụ
– Rò nước bọt: ít gặp
– Thủng màn hầu (lấy u màn hầu)
NHIỄM TRÙNG KHOANG CỔ SÂU
1. GIẢI PHẪU KHOANG CỔ SÂU
Xương móng là cấu trúc quan trọng giới hạn sự lan rộng của nhiễm trùng vùng cổ và là mốc giải phẫu trong phẫu thuật áp xe cổ sâu. Do đó, dựa vào sự liên quan với xương móng chia khoang cổ sâu thành ba nhóm:
1.1. Khoang mở rộng theo chiều dài của cổ: những khoang cổ sâu dọc theo chiều dài của vùng cổ bao gồm khoang sau hầu, khoang “nguy hiểm”, khoang trước sống và khoang mạch máu thanh mạc.
1.2. Khoang trên xương móng: những khoang này nằm trên xương móng bao gồm khoang dưới hàm, khoang quanh hầu, khoang quanh amidan, khoang cơ cắn, khoang thái dương và khoang mang tai.
1.3. Khoang dưới xương móng: chỉ có một khoang nằm dưới xương móng là khoang trước thanh mạc.
2. NGUYÊN NHÂN
Nhiễm trùng khoang cổ sâu có thể bắt nguồn từ nhiều nguyên nhân: Sự lan rộng của nhiễm trùng có thể từ khoang miệng, mặt, hoặc khoang cổ nông đến khoang cổ sâu qua hệ thống bạch huyết: nhiễm trùng amidan, hầu; áp xe hoặc nhiễm trùng răng; phẫu thuật vùng miệng; tắc nghẽn hoặc nhiễm trùng tuyến mang tai; bất thường khe mang; nang giáp lưỡi; viêm tuyến giáp;
– Bệnh của hạch lympho có thể tạo mủ và tạo áp xe tại chỗ: viêm hạch vùng cổ; u vùng cổ hoại tử và tạo mủ.
– Sự nhiễm trùng có thể lan rộng từ các khoang khác vào khoang cổ sâu qua sự thông nối; viêm xương chũm với viêm đỉnh xương đá, áp xe thể Bezold.
– Chấn thương: chấn thương khoang miệng, hầu, vùng cổ, dị vật đường ăn.
– Bệnh nhân suy giảm miễn dịch tăng nguy cơ nhiễm trùng khoang cổ sâu.
– Một số trường hợp không rõ nguyên nhân.
3. VI SINH
Nhiễm trùng khoang cổ sâu được gây ra cùng lúc bởi nhiều tác nhân gây bệnh.
– Vi khuẩn hiếu khí, ái khí: H. influenza, S. pneumonia, Klebsiella, Neisseria, Borrelia vincentii
– Vi khuẩn kỵ khí: Peptostreptococcus, Fusobacterium, Bacteroides
– Trực khuẩn gram (-) thường gặp ở người lớn tuổi, đái tháo đường, suy yếu hoặc suy giảm miễn dịch.
4. CHẨN ĐOÁN
4.1. Lâm sàng
– Hội chứng nhiễm trùng: sốt, mạch nhanh, thở nhanh, bạch cầu > 11.000/mm3, chủ yếu là Neutrophil.
– Biểu hiện tại chỗ: cổ sưng, nóng, đỏ, đau, mất lọc cọc thanh quản cột sống, chọc hút ra mủ.
– Biểu hiện hô hấp: khó thở do phù nề hẹp ống họng hay do đọng đàm nhớt, khó nuốt và khó khạc nhổ. Khó thở sẽ tăng khi nằm ngửa.
4.2. Hình ảnh học
Việc chẩn đoán nhiễm trùng khoang cổ sâu có thể khó khăn nếu chỉ dựa vào bệnh sử và khám lâm sàng. Hình ảnh học có thể giúp cho việc chẩn đoán xác định và chẩn đoán phân biệt giữa viêm mô tế bào và áp xe.
– Xquang cổ thẳng, nghiêng: có thể giúp phát hiện nhiễm trùng khoang sau hầu, khoang trước sống.
– Siêu âm: có thể giúp ích trong các trường hợp hướng dẫn chọc hút áp xe.
– CT scan có tiêm thuốc cản quang, MRI: giúp xác định chẩn đoán, phân biệt với viêm mô tế bào, hướng dẫn trong phẫu thuật rạch dẫn lưu áp xe.
5. ĐIỀU TRỊ
5.1. Bảo đảm đường thở
– Nếu bệnh nhân có khó thở khò khè do tắc nghẽn đường hô hấp trên: đặt nội khí quản hay mở khí quản.
– Trong các trường hợp khó có thể đặt nội khí quản dưới hướng dẫn của ống soi mềm.
– Mở khí quản: bệnh nhân tỉnh, gây tê tại chỗ. Trong các trường hợp áp xe Ludwig, cần phải mở khí quản chủ động, nhanh chóng.
– Soi thanh quản trực tiếp: có thể làm vỡ áp xe, gây viêm phổi
5.2. Kháng sinh tĩnh mạch
– Lâm sàng không cải thiện sau 24 – 48 giờ điều trị nội khoa, nên cho làm lại hình ảnh học và tiến hành phẫu thuật rạch dẫn lưu.
– Nhiều trường hợp áp xe cổ sâu có thể thuyên giảm chỉ với điều trị nội khoa.
– Kháng sinh: phổ rộng, sử dụng đường tĩnh mạch và liều cao.
– Nhóm kháng sinh thường sử dụng trên lâm sàng: Cephalosporin thế hệ III kết hợp với Metronidazole.
|
Kháng sinh |
Hàm lượng |
Liều dùng |
|
Metronidazole phối hợp với: |
0,5g/chai |
1 chai x 2 – 3 lần/ngày |
|
Ceftriaxone hoặc |
1g/lọ |
1 – 2 lọ x 1 lần/ngày hoặc 100 mg/kg/ngày, tối đa 4 g/ngày |
|
Ceftazidim hoặc |
1g/lọ |
1 lọ x 3 lần/ngày hoặc 2 lọ x 2 lần/ngày, trường hợp nặng 2 lọ x 3 lần/ngày, tối đa 9 g/ngày. |
|
Cefotaxim |
1g/lọ |
1 lọ x 3 lần/ngày, trường hợp nhiễm trùng nặng 2 lọ x 3 lần/ngày, tối đa 12 g/ngày |
– Dựa vào đáp ứng lâm sàng (sốt, sưng, tình trạng mủ, tổng trạng…) và kháng sinh đồ để điều chỉnh loại kháng sinh, liều dùng và thời gian sử dụng thích hợp.
5.3. Phẫu thuật dẫn lưu
– Vị trí rạch dẫn lưu phụ thuộc vào vị trí áp xe và mối liên quan với các cấu trúc khác ở vùng cổ, có thể đường rạch trong miệng hoặc đường rạch dẫn lưu ra ngoài.
– Việc chọc hút áp xe dưới hướng dẫn của siêu âm hoặc CT scan được sử dụng trong các trường hợp áp xe nhỏ, đơn độc, không lan qua các khoang khác nhau trong khoang cổ sâu. Kỹ thuật này giúp tránh các thao tác trên các cấu trúc sinh tồn quan trọng ở vùng cổ.
6. BIẾN CHỨNG
– Tắc nghẽn đường thở, ngạt thở.
– Vỡ áp xe, viêm phổi nặng, áp xe phổi, viêm mủ màng phổi.
– Biến chứng mạch máu: thuyên tắc tĩnh mạch cảnh, vỡ động mạch cảnh.
– Viêm trung thất, áp xe trung thất.
– Nhiễm trùng cổ sâu tái phát.
7. THEO DÕI – CHĂM SÓC
– Công thức máu, Xquang phổi mỗi 24 giờ.
– Sinh hiệu, đường huyết.
– Tình trạng vết mổ.
– Chăm sóc: Thay băng 2 – 3 lần/ngày, cắt lọc mô hoại tử (nếu có) hoặc đặt hệ thống dẫn lưu tưới rửa liên tục bằng Betadine pha loãng (tỉ lệ 1/4 hoặc 1/5) hoặc oxy già pha loãng (tỉ lệ 1/4 hoặc 1/5).
8. TIÊN LƯỢNG
– Tùy thuộc vào vị trí, kích thước, mức độ lan tràn ra xung quanh của ổ abscess, tính chất cũng như nguyên nhân gây ra áp xe.
– Tùy thuộc vào sức đề kháng của người bệnh và có mắc các bệnh nội khoa phối hợp không như: đái tháo đường,…
SƠ ĐỒ CHẨN ĐOÁN VÀ ĐIỀU TRỊ
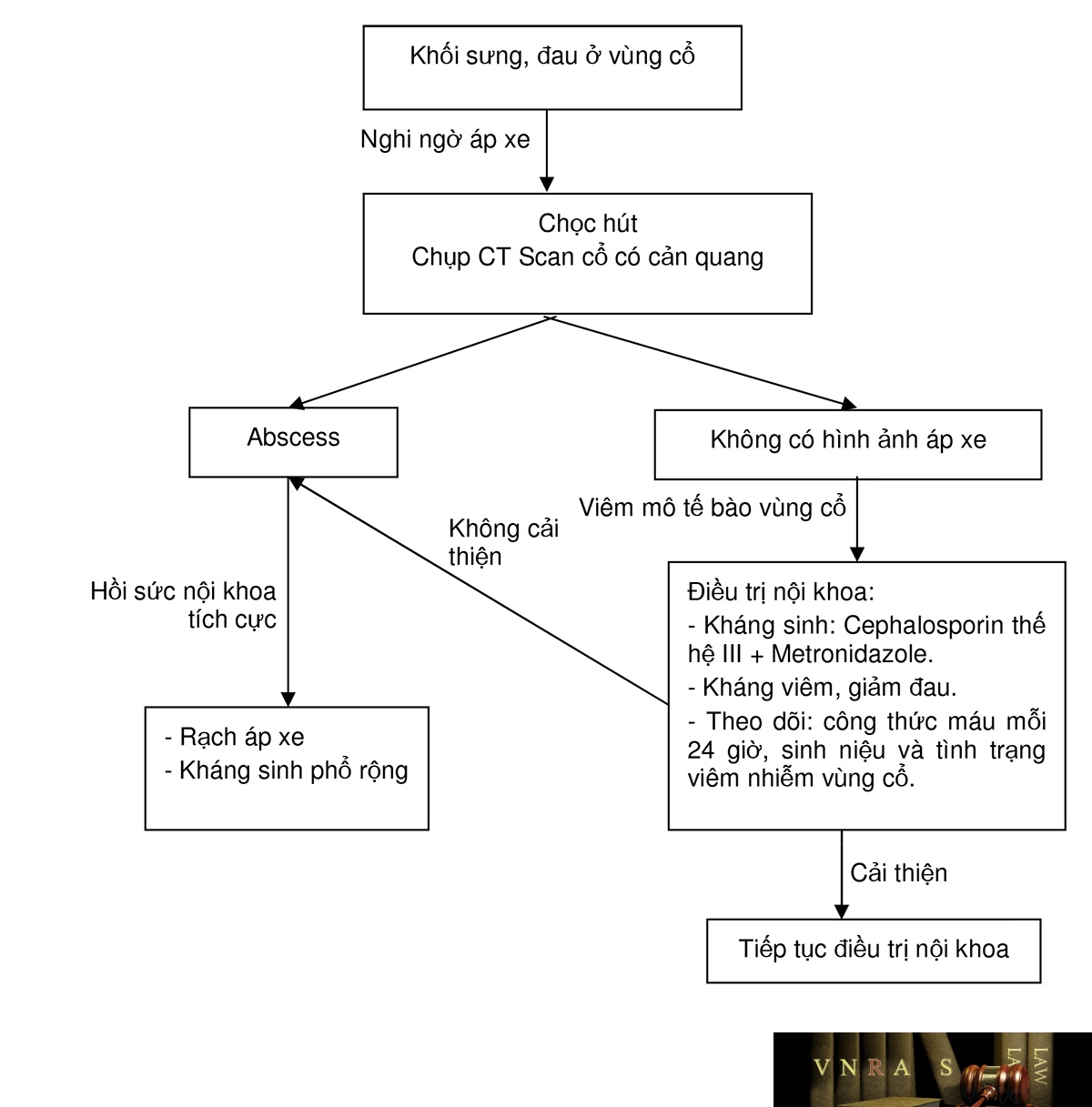
KHỐI U VÙNG CỔ
1. ĐẠI CƯƠNG
Khối u vùng cổ là một biểu hiện của nhiều nguyên nhân và gặp ở nhiều độ tuổi khác nhau. Khối u vùng cổ có thể là một triệu chứng hay là một bệnh lý tại chỗ. Do đó, cần nắm rõ giải phẫu vùng cổ và các bệnh lý thường gặp ở vùng cổ để chẩn đoán đúng nguyên nhân gây ra khối u ở vùng cổ.
2. NGUYÊN NHÂN
|
(K) |
(I) |
(T) |
(E) |
(N) |
(S) |
| – Nang khe mang.
– U nang mạch bạch huyết. – U quái và u nang bì. – Nang giáp lưỡi. – Thoát vị thanh quản ra ngoài. |
– Viêm hạch bạch huyết do vi khuẩn hoặc siêu vi.
– Lao. – Lao không điển hình. – Bệnh nhiễm trùng do mèo cào. – Bệnh giang mai. – Nang bã đậu. – Nhiễm trùng hoặc áp xe cổ sâu. |
Hematoma (tụ máu) | – Nang giáp.
– Phì đại tuyến giáp. – Mô giáp lạc chỗ. – Nang tuyến cận giáp |
– U ác tính tại chỗ hoặc di căn.
– U tuyến giáp. – Lymphoma. – U mạch máu. – U tuyến nước bọt. – U thần kinh. – U mỡ. |
– Bệnh u hạt.
– Bệnh Kawasaki. – U nhái. |
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
Dựa vào bệnh sử, lâm sàng, cận lâm sàng để xác định chính xác bệnh lý của khối u vùng cổ.
3.1.1. Đánh giá lâm sàng
– Đặc điểm của khối u vùng cổ: khởi phát, vị trí, thời gian mắc bệnh, sự tiến triển, và triệu chứng đau.
– Các yếu tố hỗ trợ:
+ Nhiễm trùng đường hô hấp trên gần đây, viêm xoang, viêm tai giữa, hoặc nhiễm trùng đầu cổ khác.
+ Tiếp xúc với mèo, chấn thương gần đây.
+ Đi du lịch, tiếp xúc với nguồn lao.
+ Suy giảm miễn dịch (HIV, tiểu đường không kiểm soát, dùng corticosteroid kéo dài,…).
+ Tuổi: thường nhiễm trùng ở trẻ nhỏ, ở người lớn có nguy cơ ác tính.
+ Nguy cơ ác tính (tổn thương ở da, gia đình bị ung thư, nghiện thuốc hay nghiện rượu, xạ trị,..)
– Các triệu chứng liên quan: sốt, chảy mũi sau, chảy máu mũi, đau họng, đau tai, sụt cân, nuốt khó, mệt mỏi và khàn tiếng.
3.1.2. Triệu chứng thực thể
– Đặc điểm của khối u cổ: kích thước (hạch quá phát sinh lý thường hiếm khi lớn hơn 2 cm), vị trí khối u, mật độ, di động của khối u ở cổ.
3.1.3. Cận lâm sàng
3.1.3.1. CT Scan/MRI cổ
Sẽ giúp phân biệt rõ áp xe, các khối u, tổn thương mạch máu, hematomas, hoặc các bất thường bẩm sinh.
3.1.3.2. Siêu âm
Xác định các khối u là nang, nếu kết hợp với Doppler có thể xác định các tổn thương mạch máu.
3.1.3.3. FNA (Fine Needle Aspiration)
Hút dịch để cấy hoặc hút tế bào làn giải phẫu bệnh nếu nghi ngờ ác tính (khối u chắc, lớn hơn 2 cm, không mềm, u không cân xứng) kết hợp với không thấy vị trí nguyên phát.
3.1.3.4. Sinh thiết
Chỉ định cho những mô bạch huyết xuất hiện kéo dài hoặc nghi ngờ ác tính cao (FNA).
3.1.3.5. Chụp mạch máu xóa nền (DSA)
Nếu nghi ngờ tổn thương mạch máu.
3.1.3.6. Nội soi
Nội soi họng, thanh khí quản và thực quản bằng ống cứng hoặc ống mềm có thể đánh giá vị trí nguyên phát cho các u ác tính hoặc xác định được tổn thương.
3.1.3.7. Xét nghiệm chuyên biệt
Thực hiện các xét nghiệm chuyên biệt để tìm nguyên nhân: công thức máu và sinh hóa máu, HIV, monospot, phản ứng lao, cấy đàm…
3.2. Chẩn đoán phân biệt
Phân biệt các nguyên nhân theo “KITTENS”.
3.2.1. Bất thường bẩm sinh
Các bất thường khe mang:
– Sinh bệnh học: sự biến đổi của khe mang trong quá trình phát triển phôi thai dẫn đến hình thành các nang, các xoang, hoặc dò khe mang.
– Triệu chứng lâm sàng: khối u ở vùng cổ trước (trước cơ ức đòn chũm, nằm sâu hơn lớp cơ bám da cổ); có thể sờ được dưới da.
– Chẩn đoán: CT Scan có cản quang, nội soi họng thanh quản để tìm lỗ dò bên trong.
– Mô bệnh học: được lót bởi biểu mô lát tầng.
Vùng cổ bên:
3.2.1.1. Nang khe mang số 1
– Triệu chứng: thường xuất hiện một nang trước tai (typ I) hoặc ở góc hàm, hoặc ở vùng dưới hàm (typ II).
– Phân loại:
+ Typ I: chỉ có ngoại bì, giống ống tai ngoài, điển hình bắt đầu ở trước tai, đi bên và trên dây VII, song song với ống tai ngoài và kết thúc bằng một túi cùng gần lớp trung bì màng nhĩ.
+ Typ II: phổ biến hơn; gồm ngoại bì và trung bì; xuất hiện gần góc hàm, đi qua phía ngoài hoặc gần dây VII, có thể kết thúc gần hoặc vào ống tai ngoài.
– Điều trị: phẫu thuật lấy toàn bộ nang và đường dò sau khi điều trị hết nhiễm trùng, có thể cắt thùy nông tuyến mang tai, tránh cắt ngang đường dò và dẫn lưu.
– Nguy cơ: tổn thương dây VII.
3.2.1.2. Nang khe mang số 2
Đây là trường hợp bất thường nang khe mang phổ biến nhất chiếm 95%.
– Triệu chứng: hiện diện nang dọc theo bờ trước cơ ức đòn chũm.
– Đường dò: lỗ dò ra ngoài ở vùng cổ trước phía dưới → dọc theo bao cảnh → đi qua giữa động mạch cảnh trong và động mạch cảnh ngoài → đi phía trên (phía ngoài) dây thần kinh hạ thiệt và dây thiệt hầu → lỗ mở vào trong ở cơ siết họng giữa hoặc ở hố amidan.
– Điều trị: phẫu thuật lấy toàn bộ nang và đường dò sau khi điều trị hết nhiễm trùng, tránh cắt ngang đường dò và dẫn lưu.
3.2.1.3. Nang khe mang số 3
– Triệu chứng: nang ở phía trước cổ phía dưới.
– Đường dò: lỗ mở ra ngoài ở vùng trước cổ phía dưới → phía trên dây X và động mạch cảnh chung → trên dây hạ thiệt → dây thiệt hầu → xuyên qua màng giáp nhẫn → dò vào trong ở phía trên xoang lê.
– Điều trị: phẫu thuật lấy toàn bộ nang và đường dò sau khi điều trị hết nhiễm trùng, tránh cắt ngang đường dò và dẫn lưu.
Ở vùng giữa cổ:
3.2.1.4. Nang giáp lưỡi
– Sinh bệnh học: thoái triển không hoàn toàn ống giáp lưỡi.
– Triệu chứng: khối u nằm giữa cổ với cấu trúc là nang và chắc, di động lên cùng với lưỡi khi nuốt (tiếp xúc với xương móng), khối u điển hình nằm ở phía dưới xương móng và phía trên tuyến giáp, có thể có dãy sợi, nuốt khó, cảm giác vướng, có cục trong họng.
– Mô học: được lót bởi biểu mô lát tầng và biểu mô hô hấp.
– Biến chứng: hiếm khi thoái hóa ác tính, nhiễm trùng thứ phát.
– Điều trị: phẫu thuật phương pháp Sistrunk (phẫu thuật lấy nang và các dãy xơ vào đáy lưỡi và phần giữa của xương móng, tỷ lệ tái phát 3%).
3.2.1.5. U nang bạch huyết
– Sinh bệnh học: phát triển bất thường hoặc tắc nghẽn hệ bạch huyết vùng cảnh nguyên phát dẫn đến phát triển bất thường.
– Triệu chứng: khối u vùng cổ căng, nhiều thùy, không đau và mềm (thường nằm ở tam giác cổ sau); xuất hiện ở trẻ sơ sinh; có thể gây ra ngáy, nuốt khó, cổ cứng, chứng xanh tím hoặc sưng tuyến mang tai.
– Chẩn đoán: CT Scan hoặc MRI vùng cổ.
– Biến chứng: nhiễm trùng, gây chèn ép hô hấp hoặc nuốt khó, biến dạng mặt.
– Điều trị: phẫu thuật cắt nang bạch huyết không làm tổn thương cấu trúc quan trọng, khó khăn cho việc phẫu thuật khi tổn thương không theo lớp giải phẫu, tỷ lệ tái phát cao.
3.2.1.6. Nang tuyến ức
– Sinh bệnh học: phần sót lại của túi mang họng thứ ba giữa góc hàm và cổ giữa.
– Triệu chứng: khối u vùng giữa cổ, phía dưới.
– Chẩn đoán: sinh thiết, ion Ca++ (rối loạn tuyến cận giáp, hội chứng DiGeorge), CT Scan/MRI.
– Điều trị: phẫu thuật (có thể mở ngực).
3.2.1.7. Nang bì và u quái
– Sinh bệnh học: xuất phát từ tế bào mầm phôi thai.
– Phân loại:
+ U quái: bao gồm tất cả ba lớp tế bào mầm.
+ Nang bì: bao gồm ngoại bì và trung bì, đây là loại phổ biến.
+ Teratomoma: phân biệt với các cấu trúc cơ quan.
+ Epignathi: phân biệt với các phần của cơ thể.
– Triệu chứng: khối u mềm vùng giữa cổ, có thể liên quan với các búi tóc.
– Chẩn đoán: sinh thiết.
– Biến chứng: hiếm khi thoái hóa ác tính.
– Điều trị: phẫu thuật.
3.2.1.8. Chứng cứng cổ bẩm sinh
– Sinh bệnh học: chấn thương trong tử cung hoặc trong lúc sinh gây tổn thương cơ, tụ máu, và tạo ra u xơ (điển hình là cơ ức đòn chũm).
– Triệu chứng: đầu và cổ nghiêng về một bên, bên bệnh, cằm lệch về phía bên lành, khối u dày, chắc được xác định ở cơ ức đòn chũm (có thể mềm).
– Chẩn đoán: tiền sử và khám lâm sàng.
– Điều trị: vật lý trị liệu và theo dõi.
3.2.2. Các khối u vùng cổ do nhiễm trùng
3.2.2.1. Viêm hạch cổ do vi khuẩn
– Tác nhân: phổ biến nhất là Streptococci nhóm A và S. aureus.
– Sinh bệnh học: sự di trú và tập trung của tế bào lymphocyte, plasma cell, monocyte, và histiocyte làm giảm tình trạng nhiễm trùng dẫn đến các hạch to hơn và mềm.
– Triệu chứng: xuất hiện cấp tính khối u ở vùng cổ, di động, mềm liên quan đến các triệu chứng toàn thân (mệt mỏi, sốt), bắt đầu xuất hiện những hạch đơn lẻ trước khi biểu hiện nhiều hạch.
– Chẩn đoán: khám lâm sàng, chọc hút, cấy và FNA.
– Biến chứng: viêm mô tế bào, thuyên tắc tĩnh mạch cảnh trong, viêm trung thất, nhiễm trùng huyết.
– Điều trị: kháng sinh, nếu có áp xe thì rạch dẫn lưu.
3.2.2.2. Viêm hạch cổ do siêu vi
– Đây là nguyên nhân phổ biến của viêm hạch.
– Bệnh học: hầu hết do Epstein Barr, cytomegalovirus, herpes simplex virus, adenovirus, entrovirus, rosecola, rubella và HIV.
– Triệu chứng: giống viêm hạch do vi khuẩn, nhưng thường sốt ít hơn và hạch không đau, nhóm hạch phía dưới (thường hạch dưới hàm và dưới cằm).
3.2.2.3. Bệnh mèo cào
– Tác nhân: vi khuẩn Bartonella henselae, có thể xảy ra 2 tuần sau khi bị mèo cắn hoặc bị cào.
– Triệu chứng: xuất hiện đầu tiên là những tổn thương nốt sần ở da, hạch cổ, mềm (sau đó trở nên đau và kéo dài vài tháng), sốt nhẹ và mệt mỏi, tổn thương mưng mủ có khuynh hướng loét.
– Chẩn đoán: cấy (nhuộm Warthin Starry), test kháng nguyên kết hợp tiền sử tiếp xúc với mèo.
– Mô bệnh học: nhuộm Warthin – Starry cho kết quả vi khuẩn bacillus gram âm trong nội bào, vùng trung tâm hoại tử được bao quanh bởi các tế bào lymphocyte.
– Hội chứng tuyến- mắt của Parlnaud (Parinaud’s oculoglandular syndrome): viêm kết mạc mắt một bên và nổi hạch trước tai cùng bên.
– Điều trị: theo dõi và điều trị nâng tổng trạng (bệnh tự giới hạn) và kèm với kháng sinh, tránh rạch và dẫn lưu để ngăn ngừa hình thành khoang dưới da..
3.2.2.4. Lao không điển hình
– Tác nhân: Mycobacterium avium, Mscrofulaceum, M.intracellulare. M. tuberculosis thì ít độc hơn nhưng đáp ứng thuốc kháng lao kém hơn.
– Nguy cơ: trẻ em, người suy giảm miễn dịch, tiền sử đi du lịch, tiền sử phẫu thuật như là một đường xâm nhập.
– Triệu chứng: hạch cổ một bên (dính sát vào da), loét lớp sừng (thường biểu hiện ở đầu cổ).
– Chẩn đoán: thử đàm tìm BK, cấy trong 2- 4 tuần cho kết quả, phản ứng lao.
– Điều trị: điều trị kháng sinh, có thể bóc hạch khi điều trị nội khoa ổn định (tránh rạch và dẫn lưu).
3.2.2.5. Các nguyên nhân khác của viêm hạch
– Lao phổi
– Giang mai.
– Toxoplasmosis: toxoplasma gondii.
– Viêm hạch không đặc hiệu: viêm hạch phản ứng thứ phát sau viêm mũi họng, có thể xảy ra ở bất kỳ nhiễm trùng nào ở đầu cổ; điều trị: kháng sinh phổ rộng và theo dõi.
3.2.3. Chấn thương
Khối u vùng cổ do chấn thương thường có đặc điểm về tiền sử và dấu hiệu lâm sàng. Có thể dấu hiệu tụ máu không còn nhưng có thể còn khối u mềm do xơ sợi.
Giả u do phình mạch hoặc dò động tĩnh mạch của mạch máu chính ở cổ thì rất hiếm. Có thể tổn thương không được phát hiện lúc mới chấn thương và sau đó phát hiện khối u vùng cổ cố định, mềm và đập theo nhịp mạch, có thể nghe có âm thổi.
3.2.4. Nguyên nhân do u
3.2.4.1. U lành
U mỡ, u mạch máu, u thần kinh, u sợi là những khối u lành tính có thể xảy ra ở cổ. Hầu hết các khối u này có đặc điểm là tiến triển chậm và ít xâm lấn. Các khối u này được phẫu thuật.
3.2.4.2. U ác tính
U ác tính thường xảy ra ở người lớn, có thể là u nguyên phát hoặc di căn của đường hô hấp, tiêu hóa hoặc di căn xa. Các khối u được chẩn đoán qua sinh thiết.
3.2.5. Các khối u vùng cổ do nguyên nhân khác
3.2.5.1. Bệnh Kawasaki
– Bệnh học: sinh bệnh học chưa rõ ràng, do viêm mạch máu cấp tính của nhiều hệ thống cơ quan ở trẻ em.
– Giai đoạn và triệu chứng:
+ Cấp tính: sốt cao, hạch cổ, viêm kết mạc mắt, môi khô và đỏ, phát ban da, bong da, “lưỡi hình dâu tây”, sung huyết niêm mạc họng miệng, viêm màng bồ đào.
+ Bán cấp: giảm sốt, kích thích hơn và biếng ăn hơn, tăng tiểu cầu, tróc da đầu ngón, tróc da quanh hậu môn, phình mạch vành.
+ Mạn tính: phình mạch lan tỏa.
– Chẩn đoán: dựa vào lâm sàng và khám lâm sàng (phải trên 5 dấu hiệu sau: sốt trên 5 ngày, hồng ban đỏ ở da, viêm kết mạc hai bên, thay đổi ở họng miệng, thay đổi ở đầu chi (đỏ, phù, xơ cứng và tróc da) và hạch cổ; siêu âm tim và đo ECG.
– Biến chứng: 20 -25% liên quan đến phình mạch vành (suy tim cấp), viêm mạch máu.
– Điều trị: cho nhập viện và điều trị gamma globulin liều cao, kèm với hạ sốt, aspirin hoặc dipyridamole.
3.2.5.2. U nhái
U nhái có thể lan vào mô ở cổ và biểu hiện ra khối u ở cổ.
3.2.5.3. Thoát vị thanh quản ra ngoài
Túi thoát vị thanh quản chui qua màng giáp móng biểu hiện ra ngoài như một khối u vùng cổ.
– Bệnh học: sự giãn nở bẩm sinh hoặc mắc phải của túi thanh quản từ việc gia tăng áp lực trong thanh môn.
– Triệu chứng: biểu hiện khối u cổ bên, kích thước gia tăng khi tăng áp lực trong thanh quản.
– Chẩn đoán: khám, soi mũi họng thanh quản bằng ống soi mềm, nội soi, CT Scan vùng cổ.
– Biến chứng: nhiễm trùng thứ phát, khả năng hóa ác tính, tắc nghẽn đường hô hấp.
– Điều trị: khâu cổ túi, cắt túi thoát vị qua nội soi hoặc mổ hở.
3.2.6. Hạch cổ ở những bệnh nhân nhiễm HIV
– Đại cương:
+ Quá phát nang bạch huyết tự phát là nguyên nhân phổ biến gây ra hạch cổ ở nhưng bệnh nhân nhiễm HIV.
+ Nguy cơ cao mắc bệnh lymphoma, lao, carcinoma, vi khuẩn lao không điển hình.
+ Sinh thiết nếu nghi ngờ (điều trị kháng sinh thất bại, hạch lớn, hạch trung thất, FNA nghi ngờ, tổn thương không đối xứng).
– Hạch nhiều nơi trên cơ thể (persistent generalized lymphadenopathy):
+ Bệnh học: hạch tự phát có thể do ảnh thưởng trực tiếp của HIV.
+ Triệu chứng: hạch không kèm theo triệu chứng điển hình.
+ Chẩn đoán: dựa vào tiền sử, khám lâm sàng, nguyên nhân u và nhiễm trùng phải được loại trừ, có hai hoặc hơn nhiều vị trí hạch và kéo dài hơn 3 tháng.
+ Mô bệnh học: quá phát nang, nhiều nang nhỏ, tăng lympho không nang.
+ Điều trị: theo dõi..
4. PHÁC ĐỒ ĐIỀU TRỊ
Tùy theo nguyên nhân sẽ có điều trị cụ thể.
UNG THƯ HẠ HỌNG
Ở Việt Nam ung thư hạ họng đứng hàng thứ hai sau ung thư vòm và chiếm tỉ lệ khoảng 20% trong các ung thư đường hô hấp tiêu hóa trên. So với ung thư thanh quản thì tỷ lệ khoảng 3/1.
Tuổi thường gặp khoảng từ 45 – 65. Nam gặp nhiều hơn nữ với tỉ suất là 5/1, tức là nam giới chiếm tới 85%. Độ tuổi bị bệnh có xu hướng trẻ hóa.
1. ĐỊNH NGHĨA
Ung thư hạ họng là những ung thư xuất phát từ vùng hạ họng (điển hình là xoang lê) thuộc biểu mô đường tiêu hóa, khi lan rộng vào thanh quản được gọi là ung thư hạ họng – thanh quản. Là ung thư khá phổ biến có ảnh hưởng nhiều đến các chức năng thở, nuốt, nói cũng như có thể nguy hại tới tính mạng. Nếu được phát hiện sớm và điều trị kịp thời có thể hạ thấp tỉ lệ tử vong một cách đáng kể.
2. NGUYÊN NHÂN
A. Nhắc lại cơ sở
1. Về hạ họng
Vùng này có một mạng lưới bạch huyết phong phú. Về tổ chức học, niêm mạc che phủ thuộc biểu mô lát tầng của đường ăn. Về giải phẫu bệnh lý đại thể thường gặp là thể sùi hay phối hợp với loét, khi khối u đã lan rộng thường phối hợp với thể hoại tử; vi thể thường là ung thư biểu mô biệt hóa (ít nhạy cảm với tia xạ).
2. Về thanh quản
Vùng thanh quản nhất là tầng thanh môn mạng lưới bạch huyết thường nghèo nàn và hạch cổ thường bị di căn muộn nên tiên lượng khá hơn và có thể điều trị tiệt căn được. Về tổ chức học, niêm mạc che phủ thuộc biểu mô trụ có lông chuyển của đường hô hấp; riêng dây thanh âm được biệt hóa cao thành biểu mô lát. Về giải phẫu bệnh lý; đại thể thường gặp thể sùi, còn thể thâm nhiễm và thể loét ít gặp hơn; vi thể, xuất phát từ dây thanh thường là ung thư biểu mô biệt hóa, còn từ trên và dưới thanh môn thường gặp là ung thư biểu mô ít biệt hóa (nhạy cảm với tia xạ hơn).
B. Nguyên nhân
Ngoài các giả thuyết chung về ung thư, đối với ung thư thanh quản và ung thư hạ họng cần đặt biệt lưu ý các yếu tố thuận lợi sau đây:
1. Nghiện thuốc lá mạn tính
Các công trình nghiên cứu đều đi đến kết luận rằng số lượng điếu thuốc được hút trong ngày càng nhiều và số năm hút thuốc càng cao tỉ lệ thuận với tỉ lệ mắc các loại ung thư này.
2. Nghiện rượu mạn tính
Nghiện rượu cũng là một yếu tố nguy cơ cao gây bệnh do rượu kích thích tại chỗ niêm mạc họng và thanh quản.
Nghiện thuốc lá kèm với nghiện rượu làm cho nguy cơ mắc bệnh tăng lên nhiều.
3. Các bệnh tích tiền ung thư thanh quản
Đặc biệt bạch sản thanh quản (là những mảng trắng xám, sừng hóa ở trên bề mặt dây thanh) và u nhú thanh quản ở người cao tuổi được coi là giai đoạn tiền ung thư; nếu sau khi cắt tái phát nhanh thì tỉ lệ ung thư là 70%. Ngoài ra, polyp dây thanh ở người già có tỉ lệ ung thư thanh quản cũng cao (15%).
4. Vệ sinh răng miệng kém
Trong điều kiện vệ sinh răng miệng kém, các vi khuẩn hội sinh phát triển mạnh dễ gây nên viêm nhiễm vùng miệng, họng và thanh quản. Kích thích viêm kéo dài là yếu tố thuận lợi cho ung thư thanh quản và hạ họng.
5. Môi trường bị ô nhiễm bụi và hơi hóa chất
Đặc biệt ở công nhân tiếp xúc thường xuyên với amiante hoặc thợ mộc thường tiếp xúc với bụi gỗ được coi như là những bệnh nghề nghiệp.
3. CHẨN ĐOÁN
Ung thư hạ họng-thanh quản: Lấy thể điển hình là ung thư xoang lê để mô tả.
1. Triệu chứng cơ năng
– Rối loạn về nuốt: Nuốt đau xuất hiện trước và tăng dần, lúc đầu là cảm giác vướng họng, sau đó là nuốt đau kèm nuốt khó ngày càng tăng.
– Khàn tiếng và khó thở: Khi khối u lan rộng vào thanh quản.
2. Triệu chứng thực thể
Soi thanh quản gián tiếp, trực tiếp: giai đoạn đầu thấy xoang lê ứ đọng nước bọt và có thể thấy tổn thương loét sùi. Giai đoạn muộn u lan rộng ra toàn bộ xoang lê, hạ họng và lan vào thanh quản.
Khối u cũng có thể lan rộng ra phía ngoài thâm nhiễm vào cánh sụn giáp và da vùng cổ.
Hạch cổ thường xuất hiện sớm ngay từ giai đoạn đầu của bệnh, thường ở vị trí cảnh giữa ngang tầm xương móng. Hạch to dần lên, cứng, cố định.
3. Triệu chứng toàn thân
Thể trạng suy kiệt dần do ăn uống kém, do thiếu oxy, do nhiễm độc bởi ung thư.
4. CÁC THỂ LÂM SÀNG
– Thể hạch.
– Ung thư thành sau họng.
– Ung thư mặt sau sụn nhẫn.
5. CẬN LÂM SÀNG
– Sinh thiết khối u: Để xác định tế bào học là chắc chắn nhất, có thể kết hợp với chọc hạch làm hạch đồ để xác định tính chất xâm nhiễm của khối u vào hạch.
– CT scan hoặc MRI: Giúp đánh giá chính xác sự lan rộng của ung thư để dự kiến phẫu thuật.
– Các xét nghiệm cơ bản để đánh giá thể trạng chung.
6. CHẨN ĐOÁN
1. Chẩn đoán xác định
Dựa vào khám lâm sàng (đặc biệt khi bệnh nhân có những rối loạn cơ năng như nuốt đau, khó nuốt, khàn tiếng …), soi thanh quản gián tiếp hoặc trực tiếp để quan sát và sinh thiết u (là xét nghiệm chắc chắn nhất để khẳng định bệnh), chọc hạch (để đánh giá sự xâm nhiễm của khối u vào hạch). Chụp CT scan để đánh giá mức độ xâm lấn.
2. Phân loại giai đoạn theo TNM
3. Chẩn đoán phân biệt
Với u nhú thanh quản, lao hoặc giang mai ở thanh quản và hạ họng.
7. ĐIỀU TRỊ
1. Phẫu thuật
– Đối với hạch cổ: Nạo vét hạch cổ cùng thì với cắt bỏ khối u, sau đó phối hợp điều trị tia xạ.
– Đối với khối u: Cắt bỏ rộng khối ung thư, nếu ung thư xâm lấn vào thanh quản thì phải cắt thanh quản hạ họng kèm theo tái tạo thực quản bằng ruột hay dạ dày.
2. Tia xạ
Phối hợp tia xạ hậu phẫu thì kết quả tốt hơn, nếu chỉ tia xạ đơn thuần thì tiên lượng kém hơn.
3. Hóa trị
Ít có tác dụng vì chỉ dùng theo đường toàn thân nên chỉ áp dụng trong các thể ung thư sarcome. Các hóa chất thường dùng là Cysplatine, 5FU…
4. Miễn dịch trị liệu
Làm tăng sức đề kháng của bệnh nhân.
8. TIÊN LƯỢNG
Nếu ung thư còn khu trú thì tiên lượng tốt. Ung thư hạ họng có tiên lượng xấu hơn ung thư thanh quản 3-4 lần.
9. TIẾN TRIỂN VÀ BIẾN CHỨNG
Nếu không điều trị, bệnh nhân sẽ suy kiệt do không ăn uống được, ung thư lan rộng vào thanh quản sẽ gây ngạt thở, nhiễm độc do ung thư, hoặc biến chứng viêm phổi.
10. PHÒNG BỆNH
1. Biện pháp quan trọng nhất để hạn chế yếu tố nguy cơ là bỏ rượu và thuốc lá.
2. Cần tăng cường các biện pháp giáo dục sức khỏe trong cộng đồng, chấp hành tốt các qui tắc phòng hộ lao động, không gây ô nhiễm môi trường như hút thuốc lá nơi công cộng, sử dụng các phương tiện thải ra nhiều bụi khói độc.
3. Tổ chức tốt mạng lưới y tế cơ sở có chất lượng chuyên môn để phát hiện và điều trị bệnh sớm. Khi xuất hiện các triệu chứng khàn tiếng, khó thở, khó nuốt đặc biệt ở những người trên 40 tuổi cần phải cảnh giác với một trường hợp ung thư thanh quản hoặc ung thư hạ họng và tiến hành khám tai mũi họng kỹ lưỡng để phát hiện bệnh sớm.
4. Các bệnh nhân đã được điều trị ung thư cần phải được quản lý tốt bằng khám định kỳ có sổ theo dõi kết quả. Đặc biệt cần quan tâm đến việc phục hồi chức năng của sự thở, nuốt và nói chẳng hạn như tập nói bằng giọng thực quản sau cắt thanh quản toàn phần, tập nuốt để khỏi bị sặc thức ăn vào đường thở sau cắt thanh quản bán phần v.v…
NANG VÀ RÒ KHE MANG I
1. ĐẠI CƯƠNG
Là một dị tật bẩm sinh tương đối hiếm gặp, do sự phát triển bất thường của khe mang I, thuộc vùng mang, trong quá trình phát triển phôi thai.
2. BỆNH SINH – PHÔI THAI HỌC
Nguồn gốc của dị tật này vẫn còn chưa chắc chắn, có thể là do sự sai sót trong việc đóng lại khe mang I, gây nên nang và rò. Cũng có thể giải thích do sự vùi lấp các vết tích ngoại bì. Một sự giải thích khác nữa là do sự tách đôi của ống tai ngoài. Thật vậy có hai loại khác nhau về mô học và giải phẫu của nang và rò tai – mang, tùy theo mối liên quan với tuyến mang tai mà nhất là với dây thần kinh mặt.
Loại 1: do sự tách đôi ống tai ngoài màng. Ống rò thường đi bên trong, phía dưới, và phía sau vành tai, loa tai, hướng về phía mặt bên ngoài dây VII, đi song song với nó và ống tai ngoài, được bao bọc bởi nhu mô tuyến mang tai, để rồi tận hết trong một túi cùng vùng trước tai. Đặc điểm mô học của nó là không có các thành phần phụ thuộc da cũng như không có vết tích sụn. Loại bệnh tích này thường được cho là do sự tách đôi ống tai ngoài nguồn gốc ngoại bì.
Loại 2: thường gặp hơn loại 1, các bệnh tích nằm phía sau xương hàm dưới với một nang ở phần sau dưới vùng tuyến mang tai. Ống rò chạy đến mở vào chỗ nối giữa xương và sụn ống tai ngoài. Nó có liên quan rất gần với dây thần kinh mặt mà có thể đi bên trong, bên ngoài hoặc đi ngang giữa các nhánh dây thần kinh. Về mặt tổ chức học, có thể tìm thấy các thành phần có nguồn gốc từ ngoại bì và trung bì (sụn và các thành phần phụ thuộc da). Các bệnh tích loại 2 này là do sự tách đôi ống tai ngoài nguồn gốc ngoại và trung bì.
3. CHẨN ĐOÁN
3.1. Đặc điểm lâm sàng
Trên lâm sàng dị tật thường được chẩn đoán khi phát hiện thấy lỗ rò. Trong trường hợp rò hoàn toàn, lỗ rò bên ngoài thường biểu hiện dưới dạng một chấm lõm nhỏ trên mặt da, có bờ rõ, trong vùng tam giác Poncet, tam giác này có đỉnh là sàn ống tai ngoài, đáy là đường nối giữa đỉnh cằm và phần giữa xương móng.
Lỗ rò bên trong nằm ở ống tai ngoài, đôi khi rất khó phát hiện, do vậy cần phải soi tai tỉ mỉ để tìm kiếm. Lỗ rò này nằm ở sàn ống tai ở phần nối giữa sụn và xương ống tai.
3.2. Đặc điểm cận lâm sàng
Chụp ống rò có bơm thuốc cản quang cho thấy ống rò chạy từ ngoài da đi qua nhu mô tuyến mang tai vào đến ống tai ngoài, tuy nhiên không giúp đánh giá ống rò chạy bên ngoài dây VII hay bên dưới dây VII.
4. HƯỚNG ĐIỀU TRỊ
Hiện nay, phẫu thuật là phương pháp điều trị duy nhất. Phẫu thuật lấy bỏ đường rò đòi hỏi phải đạt được mục tiêu là lấy bỏ hết ống rò để khỏi tái phát và tránh gây biến chứng.
Đường rạch da như trong phẫu thuật cắt bỏ tuyến mang tai, kéo dài về phía dưới trong nếp lằn cổ cho đến nang hoặc miệng lỗ rò. Đường rạch này cho phép bộc lộ, bảo tồn các nhánh dây VII và có thể lấy bỏ được toàn bộ nang và rò.
Kết thúc phẫu thuật bằng mở vào ống tai ngoài, lấy đi một mảnh sụn ống tai ngoài có lỗ rò.
5. BIẾN CHỨNG
Thường gặp nhất là tổn thương dây VII.
Các biến chứng của phẫu thuật tuyến mang tai như Hội chứng Frey, dò tuyến, sẹo lồi…
NANG VÀ RÒ KHE MANG II
1. ĐẠI CƯƠNG
Nang và rò khe mang II là do còn tồn tại khe mang II và xoang cổ trong quá trình phát triển phôi thai, các thành phần này lẽ ra sẽ biến mất đi trong quá trình phát triển của cá thể.
2. PHÔI THAI – BỆNH SINH
Rò khe mang II do còn tồn tại cả phức hợp khe và túi mang, thông với xoang cổ, tạo thành ống rò thông thương từ ngoài da vào họng, mà lỗ rò trong thường nằm ở hố hạnh nhân khẩu cái, lỗ rò ngoài da nằm dọc theo bờ trước cơ ức đòn chũm ở chỗ nối 1/3 trên và 2/3 dưới của cổ.
Ống rò khe mang II là một ống dầy, có đường kính khoảng 0,5 cm, lòng thông hay bị xơ hóa. Nó chạy lên cao, đi dưới cơ bám da và cân cổ nông để đến chỗ phân đôi động mạch cảnh. Nó đi giữa các động mạch cảnh, đi phía trên dây XII và phía dưới bụng sau cơ nhị thân, rồi lên đến họng để tận hết ở vùng hạnh nhân khẩu cái (trụ trước hoặc trụ sau hoặc hố trên hạnh nhân khẩu cái).
Thông thường nhất là ống rò được phủ bởi lớp biểu mô trụ giả tầng.
3. CHẨN ĐOÁN
3.1. Đặc điểm lâm sàng
Bệnh biểu hiện với một lỗ rò ngoài da vùng cổ bên thấp, thường xuất hiện ngay sau khi sinh. Trong một số ít trường hợp, chẩn đoán được xác định muộn về sau, trước một bệnh cảnh viêm nhiễm vùng cổ bên do nang ống rò bị viêm nhiễm.
Lỗ rò bên ngoài: biểu hiện dưới dạng một chấm lõm nhỏ, có bờ rõ, nằm dọc theo bờ trước cơ ức đòn chũm, chỗ nối 2/3 trên và 1/3 dưới, ống rò đi dưới cơ bám da và cân cổ nông tiến về phía hố hạnh nhân khẩu cái. Khám vùng cổ, sờ nắn có thể phát hiện thừng ống rò dưới tay.
Lỗ rò bên trong: không hằng định, hiếm khi được phát hiện. Nó nằm ở vùng hạnh nhân khẩu cái, thường nhất là ở bờ sau trên, gần hố Rosenmuller. Ở một số trường hợp nó được tìm thấy ở bờ tự do của màn hầu ở trụ trước hoặc trụ sau hạnh nhân khẩu cái.
Nang và rò khe mang II cả hai bên gặp trong 1/3 trường hợp, 21% bệnh nhân được tìm thấy có cùng dị tật ở những người trong họ hàng.
Loại nang và rò này có thể phối hợp với các dị tật khác:
– Hội chứng tai-mang (Bourguet, Wayoff): điếc dẫn truyền hay hỗn hợp, rò trước tai và cổ, liệt mặt.
– Hội chứng tai-mang-thận: điếc dẫn truyền, tiếp nhận hay hỗn hợp, rò trước tai và cổ, bất sản (agénesie) thận. Đây là một hội chứng di truyền gen trội với tần suất gặp khoảng 1/40000, người ta đã tìm thấy gen bất thường ở chromosome 8q.
3.2. Cận lâm sàng
Chụp cản quang ống rò giúp thấy rõ toàn bộ ống rò từ miệng lỗ rò cho đến vùng họng miệng.
Siêu âm thường được thực hiện trước một khối u viêm xuất hiện đột ngột, đơn thuần để xác định bản chất nang chứa dịch hay đặc của khối u.
4. ĐIỀU TRỊ PHẪU THUẬT
Đường rạch da ban đầu ngang cổ bao quanh nang hoặc lỗ rò, sau đó phẫu tích dọc theo chiều dài ống rò.
Có thể trợ giúp trong mổ bằng cách bơm thuốc màu xanh methylene hay đặt một catheter vào lòng ống rò.
Nếu ống rò chạy lên quá cao, cần thiết phải rạch thêm đường rạch thứ hai, ở tầng cao hơn, ngang theo nếp lằn cổ. Cắt chân đường rò sát thành bên họng, khâu vùi miệng cắt.
5. BIẾN CHỨNG
– Dò vào họng.
– Chảy máu, tụ máu vết mổ.
– Tổn thương động tĩnh mạch cảnh.
NANG VÀ RÒ TÚI MANG IV (Rò xoang lê)
1. ĐẠI CƯƠNG
Là một dị tật bẩm sinh thường gặp nhất trong các dị tật nang và rò vùng cổ ở Việt Nam, hiếm gặp ở các nước châu Âu, Mỹ. Bệnh do sự phát triển bất thường của vùng mang trong thời kỳ phôi thai, liên quan đến sự tồn tại của ống họng mang IV.
2. BỆNH SINH PHÔI THAI HỌC
Ống rò túi mang IV là vết tích thuộc ống họng-mang IV, nối liền giữa thể mang cuối và tuyến cận giáp trên.
3. CHẨN ĐOÁN
3.1. Đặc điểm lâm sàng
Triệu chứng bệnh xuất hiện một cách tự phát, với một khối viêm xuất hiện vùng cổ bên thấp, dọc theo bờ trước cơ ức đòn chũm, thường là phía bên trái, ngang mức với thuỳ tuyến giáp. Khối viêm có thể khu trú hoặc lan rộng dưới dạng đóng bánh vùng cổ, tái phát nhiều lần cùng với các đợt nhiễm trùng.
Bệnh nhân thường đến viện vào giai đoạn nhiễm trùng, do nang ống rò viêm nhiễm hoặc áp xe hóa, ổ mủ có thể giới hạn ở khoang cổ sâu bên cạnh trục khí-thực quản, hoặc lan rộng đến các khoảng khác của cổ. Các triệu chứng toàn thân xuất hiện như sốt, nhiễm trùng, nhiễm độc, kèm theo đau cổ nhiều, quay cổ hạn chế, nuốt khó, nuốt đau… khó thở đôi khi xảy ra ở trẻ em.
3.2. Cận lâm sàng
– Nội soi hạ họng là một thăm dò quan trọng, có giá trị trong chẩn đoán, nhằm phát hiện lỗ rò ở đáy xoang lê.
– Phim X quang cổ thẳng và nghiêng được thực hiện trong giai đoạn viêm tấy hoặc áp xe vùng cổ bên, trên phim cho thấy hình ảnh khối viêm hay khối áp xe, đôi khi cho thấy sự đẩy lệch thanh khí quản, thậm chí sự chèn ép của trục khí quản. Ngoài ra phim cũng có thể giúp loại trừ các trường hợp dị vật thực quản cổ gây áp xe.
Việc chụp đường rò có bơm thuốc cản quang bằng chụp Xquang thường hoặc bằng chụp cắt lớp vi tính, có giá trị trong việc xác định đường đi của ống rò. Ở một số trường hợp, phim còn cho phép hướng dẫn trong chẩn đoán và điều trị ngoại khoa.
– Siêu âm trong giai đoạn viêm nhiễm, nó cho phép xác định vị trí của khối u viêm so với tuyến giáp, biểu hiện bằng một vùng giảm âm vang, tương ứng với nang ống rò dãn rộng do áp xe hóa, tuy nhiên nó không có tính chất đặc hiệu nào cho chẩn đoán bệnh.
4. ĐIỀU TRỊ PHẪU THUẬT
Nội soi cần được thực hiện trước và trong mổ để xác định lỗ rò ở đáy xoang lê. Nếu có thể được, đặt một sonde Fogarty vào lòng ống rò để xác định rõ hơn trong lúc phẫu thuật, đôi khi qua đó chúng ta có thể bơm xanh methylen vào.
Đường rạch da theo đường ngang cổ ngang tầm bờ dưới cánh sụn giáp. Vào khoảng cạnh sụn giáp, cắt và bóc tách một phần cơ khít họng dưới, dọc theo bờ sau cánh sụn giáp để có thể tiếp cận dễ dàng đáy xoang lê.
– Điều trị và săn sóc sau mổ:
+ Dùng kháng sinh đường toàn thân, thông thường là Cephalosporin liều 50mg/kg, trong 7 ngày.
+ Săn sóc: thay băng hằng ngày.
+ Rút dẫn lưu kín sau 48 giờ.
+ Đặt ống thông dạ dày cho ăn trong các phẫu thuật rò xoang lê. Rút ống thông dạ dày sau 3 ngày.
5. TAI BIẾN VÀ BIẾN CHỨNG
– Tụ máu vết mổ: thường xảy ra vào ngày đầu tiên sau mổ, nếu khối máu tụ to sẽ chèn ép vào trục khí quản gây khó thở. Cần phải xử trí kịp thời, mở lại vết mổ, kiểm tra và cầm máu kỹ sau đó phải đặt lại dẫn lưu kín, băng ép.
– Nhiễm trùng vết mổ.
– Tổn thương dây thần kinh quặt ngược: do đụng chạm vào dây thần kinh trong khi bộc lộ phần đáy xoang lê.
– Tổn thương dây thần kinh thanh quản trên: trong phẫu thuật rò xoang lê, nhưng ít gặp hơn.
– Rò nước bọt vết mổ do rách, thủng hạ họng.
– Tái phát sau mổ:
NANG RÒ GIÁP LƯỠI
1. ĐẠI CƯƠNG
Là một dị tật bẩm sinh vùng cổ giữa thường gặp nhất, liên quan đến sự tồn tại của ống giáp lưỡi, trong quá trình hình thành tuyến giáp.
2. PHÔI THAI HỌC – BỆNH SINH
Ở người, ống giáp lưỡi bị thiểu sản và biến mất vào khoảng tuần thứ 7 trong quá trình phát triển thai. Trong trường hợp ống giáp lưỡi không tiêu biến và tồn tại sau khi ra đời, gây nên dị tật nang giáp lưỡi.
Nang giáp lưỡi có thể gặp ở bất kỳ vị trí nào của ống giáp lưỡi, từ lỗ tịt ở đáy lưỡi tới thuỳ tháp của tuyến giáp. Thông thường chỉ có một nang giáp-lưỡi nhưng đôi khi có thể gặp một vài nang độc lập dọc đường đi của ống giáp lưỡi. Chất dịch chứa trong nang thường là dịch nhầy trong.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Hầu hết là tình cờ phát hiện thấy có một khối u trước cổ, có hình tròn hoặc hình bầu dục, kích thước rất thay đổi, mật độ mềm, chắc.
Khối u luôn luôn có liên hệ chặt chẽ với xương móng, hoặc dính với xương móng hoặc nối với xương móng bằng một thừng rò, có thể sờ thấy dưới da. Do vậy nang di động theo nhịp nuốt.
Rò giáp lưỡi luôn là biểu hiện thứ phát, nó có thể tự xảy ra sau một nhiễm trùng nang gây vỡ mủ, cũng có thể sau khi can thiệp của thầy thuốc như chọc hút dịch, trích rạch tháo mủ hay dịch, thậm chí là sau một lần mổ thất bại. Lỗ rò này ít khi tự liền mà thỉnh thoảng hay liên tục rỉ ra chất dịch nhày trong.
Nhiều tác giả cho rằng u nang và rò giáp-lưỡi có khả năng ung thư hóa.
3.2. Cận lâm sàng
Chọc hút tế bào:là chất dịch nhày trong, vô khuẩn. Làm xét nghiệm tế bào học thì thấy chứa các tế bào biểu mô, làm xét nghiệm sinh hóa đôi khi thấy có chất cholesterin.
Chụp Xquang thường: Chụp Xquang thường không phát hiện được nang. Tuy vậy, những trường hợp bị tái phát sau phẫu thuật, phim chụp Xquang cổ nghiêng sẽ giúp xác định thân xương móng đã cắt hay chưa.
Xquang có cản quang:
Phim cổ nghiêng có bơm thuốc cản quang vào đường rò, trong một số trường hợp giúp xác định được sự liên quan của ống rò với xương móng: ống rò đi ở trên hay đi ở sau xương móng, từ đó giúp ta có định hướng đúng cho phẫu thuật.
Siêu âm: Siêu âm cho phép ta xác định được vị trí của khối u, sự liên quan của nó với các cơ quan bộ phận xung quanh và cho biết đó là u đặc hay nang.
Mặt khác siêu âm còn giúp đánh giá được hình thái, vị trí của tuyến giáp, loại trừ nghi ngờ tuyến giáp lạc chỗ
Xạ hình tuyến giáp: Xạ hình tuyến giáp bằng I131 ở người lớn và Technétium 99 ở trẻ em giúp ta khẳng định hoạt động chức năng của tuyến giáp có bình thường hay không và nó có nằm đúng vị trí hay không do đó nó giúp ta loại trừ được tuyến giáp lạc chỗ ở những bệnh nhân có u nang giáp-lưỡi.
4. ĐIỀU TRỊ PHẪU THUẬT
Từ năm 1920, Sistrunk dựa trên những nghiên cứu về phôi thai học của Wenglowski đã khuyến cáo việc cắt thân xương móng trong quá trình phẫu thuật lấy bỏ khối u nang và đường rò giáp lưỡi. Phương pháp phẫu thuật của ông đã làm giảm hẳn tỷ lệ tái phát.
5. CÁC TAI BIẾN VÀ BIẾN CHỨNG PHẪU THUẬT
– Nhiễm trùng vết mổ: cần dùng kháng sinh dự phòng, nếu trong quá trình mổ gây rách niêm mạc hầu họng thì cần khâu phục hồi và đặt sonde ăn trong vài ngày.
– Tụ máu vết mổ (Hematome): xảy ra vào ngày đầu tiên sau mổ. Nếu khối tụ máu to sẽ gây chèn ép làm bệnh nhân bị ngạt thở.
– Tổn thương dây thần kinh thanh quản trên và dây thần kinh hạ thiệt: rất hiếm khi xảy ra.
– Tái phát sau mổ: dưới dạng u nang hoặc rò, thường do cuộc mổ không hoàn chỉnh (bỏ qua việc cắt thân xương móng, không lấy được toàn bộ khối u nang và đường rò…).
UNG THƯ THANH QUẢN
1. ĐẠI CƯƠNG
– Ung thư thanh quản là các khối u ác tính xuất phát từ biểu mô thanh quản (gồm ba tầng).
– Ung thư thanh quản thuộc vùng đường hô hấp – tiêu hóa trên (V.A.D.S).
– Ở Việt Nam ngày càng gặp nhiều thể ung thư thanh quản đơn thuần hơn là ung thư hạ họng. Ung thư thanh quản đứng hàng thứ hai sau ung thư vòm mũi họng, đại đa số là nam (96,9%), tập trung ở độ tuổi 45-65.
2. NGUYÊN NHÂN
Các yếu tố nguy cơ gây ung thư thanh quản gồm:
– Yếu tố nguy cơ quan trọng nhất là thuốc lá và rượu, sự phối hợp giữa rượu – thuốc lá càng làm tăng nguy cơ cao hơn.
– Một số yếu tố nguy cơ ít quan trọng hơn như trào ngược dạ dày, phóng xạ, thoát vị thanh quản, u nhú thanh quản…
– Một số viêm thanh quản mạn tính (bạch sản, hồng sản) là những viêm thanh quản có nguy cơ cao, bởi vì có nguy cơ chuyển thành thành ác tính từ 10-40%.
3. CHẨN ĐOÁN
3.1. Chẩn đoán lâm sàng
3.1.1. Triệu chứng cơ năng
Khàn tiếng: là triệu chứng sớm và chủ yếu, biểu hiện với giọng khàn, kéo dài và tăng dần, điều trị nội khoa không đỡ. Tính chất khàn thô, cứng (rè, giọng cứng như gỗ).
Các dấu hiệu cơ năng khác:
– Ho khan, rồi ho khạc đờm nhầy lẫn máu.
– Khó chịu ở họng, cảm giác như có dị vật.
– Rối loạn về nuốt: có khi khối u lan ra ngoài thanh quản đến hạ họng gây ra nuốt vướng, nghẹn, đau.
– Khó thở thanh quản: khi khối u lan rộng che lấp lòng thanh quản.
3.1.2. Triệu chứng thực thể
Hạch cổ: thường xuất hiện muộn hạch cổ nhóm II, III, tuy nhiên có thể xuất hiện sớm trong ung thư vùng thượng thanh môn. Cần đánh giá vị trí, số lượng, độ chắc, và sự di động của hạch cổ.
Soi thanh quản:
– Soi thanh quản gián tiếp bằng gương soi thanh quản.
– Soi thanh quản bằng ống mềm qua đường mũi hoặc bằng ống cứng 70-90o: quan sát thấy khối u ở dây thanh, khối u thường ở dạng u sùi, loét, hoặc có khi thâm nhiễm, chỉ biểu hiện thay đổi tính chất, màu sắc niêm mạc.
– Soi thanh quản trực tiếp: soi treo thanh quản và đánh giá dưới kính hiển vi phẫu thuật hoặc dùng các ống nội soi 0, 30 700, cho phép đánh giá chính xác hơn sự lan rộng của u, nhất là ở các vùng khó nhìn thấy như hạ thanh môn, mép trước dây thanh, chân sụn thanh thiệt, buồng thanh thất.
Trong trường hợp khối u to, có thể làm bít lấp thanh môn, cần phải mở khí quản trước khi soi.
3.2. Cận lâm sàng
3.2.1. Sinh thiết để xác định bản chất khối u và xác định chẩn đoán
3.2.2. Chẩn đoán hình ảnh
– Chụp X quang phổi hay chụp cắt lớp ngực: để đánh giá di căn phổi.
– C.T. scan và MRI với tiêm thuốc cản quang, cho phép đánh giá sự lan của khối u, đặc biệt ở các vị trí mép trước dây thanh, hạ thanh môn, các khoang của thanh quản như khoang giáp móng thanh thiệt, khoang cạnh thanh môn, hoặc sự lan của u đến hạ thanh môn, sụn giáp, sụn nhẫn. Bên cạnh đó có thể đánh giá tình trạng hạch cổ.
– Siêu âm vùng cổ: phát hiện các hạch cổ mà không khám thấy trên lâm sàng.
– Panendoscopy: thường làm trước khi phẫu thuật, soi kiểm tra toàn bộ thanh khí thực quản, đánh giá lan rộng của khối u đồng thời Pan cho phép phát hiện các ung thư thứ hai xuất hiện đồng thời ở trên đường hô hấp, tiêu hóa trên.
– PET scan với mục đích phát hiện các ổ di căn, phân biệt tái phát với các tổn thương hoại tử sụn do tia hoặc các di chứng do điều trị, phát hiện các ổ ung thư thứ hai…
3.3. Chẩn đoán giai đoạn
Theo phân loại quốc tế TNM:
– Tis
– T1: Khối u giới hạn dây thanh.
– T1a: khối u ở một dây thanh
– T1b: Khối u lan hai dây thanh
– T2: Khối u ở hai dây thanh, lan lên thượng thanh môn hoặc xuống hạ thanh môn, vận động dây thanh bình thường.
– T3: Khối u làm cố định sụn phễu, dây thanh.
– T4: Khối u lan rộng ra ngoài thanh quản.
3.4. Chẩn đoán phân biệt
Lao thanh quản, các u lành tính của thanh quản: như papilloma, sacoidose, polyp, hạt xơ…
4. HƯỚNG ĐIỀU TRỊ
4.1. Đối với khối u T1 thanh môn
– Chủ yếu là điều trị bằng phẫu thuật, có thể phẫu thuật với laser CO2, phẫu thuật này được thực hiện dưới soi treo vi phẫu, thường không phải mở khí quản. Trong trường hợp khối u lan nhiều vào mép trước dây thanh có thể phẫu thuật bằng phương pháp mở sụn giáp cắt dây thanh hoặc cắt thanh quản trán bên.
Phẫu thuật ở giai đoạn T1 này thường không nặng nề, nhất là với phương tiện vi phẫu thuật thanh quản với laser CO2, chất lượng giọng vẫn giữ khá tốt, tránh được các biến chứng do tia xạ.
– Xạ trị: thường được chỉ định cho khối u T1b, lan rộng cả hai dây thanh. Liệu trình tia xạ phải mất 6 tuần, phương pháp này giúp bảo tồn thanh quản tốt hơn. Nếu thất bại có thể vớt lại bằng phẫu thuật. Biến chứng sớm là nuốt đau, phù nề thanh quản. Biến chứng muộn là xơ thanh quản, hoại tử sụn, hay suy giáp. Tỷ lệ sarcoma do tia xạ thấp.
4.2. Đối với ung thư thanh quản T2
Phẫu thuật cắt thanh quản bán phần trên nhẫn: Phẫu thuật cắt thanh quản bán phần trên nhẫn kiểu CHEP cho các ung thư giai đoạn T2, một số T3. Phẫu thuật này giúp có thể lấy hết bệnh tích mà vẫn giữ được chức năng của thanh quản.
Hiện nay với các trung tâm có hệ thống chẩn đoán hình ảnh, chẩn đoán giải phẫu bệnh lý tốt, có thể phẫu thuật bằng laser CO2 trong một số trường hợp khối u T2.
Xạ trị: thường chỉ định trong các trường hợp chống chỉ định phẫu thuật hoặc bệnh nhân không đồng ý phẫu thuật.
4.3. Ung thư giai đoạn muộn T3, T4
Điều trị chủ yếu hiện nay ở Việt Nam vẫn là cắt bỏ thanh quản toàn bộ kèm nạo vét hạch cổ, phối hợp với tia xạ sau mổ. Liều tia vào diện u là 60-70Gy, vào hạch cổ là 50Gy nếu hạch âm tính và 60-70Gy nếu hạch có di căn.. Khó khăn nhất là bệnh nhân bị mất thanh quản, không thể nói được.
Tuy nhiên với sự phát triển vấn đề phục hồi phát âm: Lắp van phát âm khí thực quản, tập nói giọng thực quản hoặc sử dụng thanh quản điện có thể giúp cho bệnh nhân lấy lại được giọng nói.
– Một xu hướng khác cho điều trị ung thư thanh quản giai đoạn muộn là vẫn bảo tồn thanh quản với hóa xạ trị đồng thời, protocol hóa chất gồm Cisplatin và 5 FU
– Xạ trị đơn thuần chỉ áp dụng cho những trường hợp ung thư lan rộng, không còn khả năng phẫu thuật, hoặc những trường hợp bị tái phát tại chỗ, di căn xa như một trị liệu vớt vát.
5. TIẾN TRIỂN
* Tại chỗ và vùng:
– Lên băng thanh thất qua buồng Morgagnie.
– Lên cao hơn: xâm lấn vào sụn nắp thanh thiệt, đáy lưỡi.
– Xuống hạ thanh môn, khí quản.
– Sang bên đối diện (thường gặp lan qua mép trước).
– Ra ngoài: vào xoang lê, máng họng thanh quản – hạ họng.
– Ra sau: vào miệng thực quản.
– Ra ngoài da…
– Di căn hạch cổ.
* Di căn xa: phổi, gan, thận, xương…
* Ở giai đoạn muộn: bệnh nhân có thể bị suy kiệt, nhiễm độc bởi ung thư..
6. TIÊN LƯỢNG
– Phụ thuộc vào giai đoạn của bệnh.
– Phụ thuộc vào chọn lựa phương pháp điều trị đúng và triệt để.
– Tiên lượng sống sau 5 năm đạt trên 60%.
– Tiên lượng xấu khi xuất hiện ung thư thứ hai.
U LYMPHO ÁC TÍNH KHÔNG HODGKIN VÙNG ĐẦU CỔ
1. ĐỊNH NGHĨA
U lympho ác tính không Hodgkin ngoài hạch vùng đầu cổ (ULAKHNH) thuộc nhóm bệnh tăng sinh ác tính của dòng tế bào lympho biểu hiện ở niêm mạc vùng tai mũi họng-đầu cổ. Định nghĩa này sẽ cho phép phân biệt với thể u lympho ác tính không Hodgkin tại hạch (tỏa lan trên hệ thống hạch toàn thân).
2. NGUYÊN NHÂN
Như các bệnh ung thư hiện có các giả thuyết về nguyên nhân: Các hóa chất độc hại (chất độc da cam…), tia phóng xạ (Hiroshima, Nagasaki-Nhật bản), virus (EBV- Epstein Barr virus, HTLVI-Human T lymphotropic virus typ I). Hội chứng suy giảm miễn dịch di truyền hay mắc phải. Xoắn khuẩn Helicobacter pylori. Bất thường nhiễm sắc thể 14,18 (chuyển đoạn vị trí 32, 21 trên nhánh dài). Bệnh liên quan tới vị trí địa lý về tỷ lệ mắc bệnh.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
ULAKHNH có thể biểu hiện ở mũi xoang, vòm họng, họng miệng, amyđan, hạ họng, thanh quản… Do vậy phải thăm khám tổng thể vùng tai mũi họng-đầu cổ.
Triệu chứng toàn thân khá điển hình: sốt cao từng đợt kéo dài, đổ mồ hôi, gày sút cân (Hội chứng tế bào B).
Kèm theo có biểu hiện các triệu chứng cơ năng của nơi u khu trú như các dấu hiệu về mũi xoang, họng thanh quản…
Thăm khám dưới nội soi phóng đại sẽ phát hiện tổn thương u sùi dễ chẩy máu kèm loét, có thể hoại tử. Có thể kèm nổi hạch vùng cổ.
Chẩn đoán thể lâm sàng theo Working formular (WF: W1-10), giai đoạn theo hệ thống Arbor.
3.1.2. Cận lâm sàng
Chẩn đoán mô bệnh học và hóa mô miễn dịch bệnh phẩm sinh thiết khối u là tiêu chuẩn vàng, sẽ cho phép phân loại dưới typ ULAKHNH để lựa chọn phác đồ điều trị chuẩn.
Huyết, tủy đồ, chức năng gan thận… để đánh giá toàn trạng, và đã lan tràn vào tủy xương, hệ tạo máu.
Chụp cắt lớp vi tính: CT, PET-CT cho phép xác định lan tràn tại chỗ và lan xa của u.
3.2. Chẩn đoán phân biệt
Các khối u lành, ác tính khác trong vùng tai mũi họng đầu cổ.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Điều trị hóa chất, hoặc đa phương thức (có kết hợp hóa xạ trị) dựa vào mô bệnh học và xếp loại giai đoạn.
4.2. Sơ đồ/phác đồ điều trị
Truyền hóa chất từ 6-8 đợt, theo dõi toàn trạng, huyết tủy đồ, nâng thể trạng.
Một số trường hợp còn tồn dư u hoặc chưa tan hết có thể xem xét phẫu thuật hoặc bổ sung tia xạ.
4.3. Điều trị cụ thể (nội khoa, ngoại khoa)
Có rất nhiều phác đồ lựa chọn tùy theo độ ác tính thấp hay cao trên mô bệnh học và lâm sàng, hội chứng B, chỉ số toàn trạng.
Phác đồ cổ điển CHOP (Cyclophosphamid 750mg/m2 da cơ thể uống hoặc truyền tĩnh mạch, ngày 1. Doxorubicin 50 mg/m2 da cơ thể, truyền tĩnh mạch, ngày 1. Vincristin 1,4 mg/m2 da cơ thể, truyền tĩnh mạch, ngày 1. Prednisolon 100mg uống từ ngày 1-5 sau ăn no và uống thuốc bọc dạ dày. Chu kỳ 3 tuần).
Phác đồ có Rituximab R- CHOP (Cyclophosphamid 750mg/m2 da cơ thể uống hoặc truyền tĩnh mạch, ngày 1. Doxorubicin 50 mg/m2 da cơ thể, truyền tĩnh mạch, ngày 1. Vincristin 1,4 mg/m2 da cơ thể, truyền tĩnh mạch, ngày 1. Prednisolon 100mg uống từ ngày 1-5 sau ăn no và uống thuốc bọc dạ dày. Rituximab 375mg/m2 da cơ thể, truyền tĩnh mạch, ngày 1. Prednisolon 100mg uống từ ngày 1-5 sau ăn no và uống thuốc bọc dạ dày. Chu kỳ 3 tuần).
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Tiên lượng bệnh phụ thuộc vào tuổi (<60. tốt hơn), LDH/máu (không tăng, tốt hở), chỉ số toàn trạng (ECOG, 0, 1 thì tốt hơn 2, 3, 4), giai đoạn (I, II tốt hơn II, IV), Hemoglobulin ≥ 120 tốt hơn < 120), tổn thương ngoài hạch 1 vùng tốt hơn 2, 3, 4 vùng), Các yếu tố nguy cơ.
6. PHÒNG BỆNH
– Theo dõi định kỳ 2 tháng /lần trong 2 năm đầu. Rồi 6 tháng/lần trong năm thứ 3, 4 sau đó 1 năm/lần sau 5 năm. Cần xét nghiệm siêu âm, chụp phổi, công thức máu, LDH, …
– Phòng tránh các yếu tố nguy cơ gây ung thư.
UNG THƯ VÒM MŨI HỌNG
1. ĐỊNH NGHĨA
Ung thư vòm mũi họng (naso-pharyngeal-carcinoma) là khối u ác tính xuất phát từ lớp biểu mô phủ vùng vòm mũi họng.
2. NGUYÊN NHÂN
Các giả thuyết về một số yếu tố nguy cơ gây ung thư vòm mũi họng: Virus Epstein-Barr, Nitrosamine (có trong các chất đạm-protein lên men) cá muối, thịt hun khói lên men chua. Các hơi khói độc hại, hóa chất, tia phóng xạ….
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
Ung thư vòm mũi họng gặp chủ yếu thể ung thư biểu mô không biệt hóa (Undiffenrenciated Carcinoma Nasopharyngeal Type – UCNT chiếm trên 90%).
3.1.1. Lâm sàng
Phát hiện các triệu chứng cơ năng – là các triệu chứng mượn, biểu hiện ở một bên: Đau nửa đầu bên bệnh, ngạt mũi, ù tai cùng bên, xì máu mũi, khịt khạc máu.
Thăm khám nội soi phóng đại mũi – vòm họng để đánh giá tổn thương u nguyên phát (T), nội soi tai đánh giá mức độ ảnh hưởng qua bán tắc vòi nhĩ.
Khám hạch cổ tìm di căn hạch vùng (N).
Thăm khám các dây thần kinh sọ não phát hiện liệt khi u lan rộng thâm nhiễm vùng và chân bướm hàm đáy sọ.
Thăm khám toàn thân một cách hệ thống phát hiện di căn hạch, gan lách, phổi, xương…
3.1.2. Cận lâm sàng
Chẩn đoán xác định mô bệnh học qua bệnh phẩm sinh thiết khối u vòm.
– Chẩn đoán hạch cổ di căn qua sinh thiết hoặc chọc hút làm tiêu bản tế bào.
– Chụp cắt lớp vi tính – CT, hoặc cộng hưởng từ hạt nhân – MRI sọ mặt – mũi xoang – vòm họng đánh giá mức độ lan tràn của tổn thương u vòm vào mũi xoang, đáy sọ, hố chân bướm hàm…
– Siêu âm hệ thống hạch vùng cổ, ổ bụng gan, lách… phát hiện di căn.
– Xét nghiệm cơ bản để đánh giá thể trạng chung.
– Chẩn đoán các di căn bằng PET-CT, mô bệnh học.
3.2. Chẩn đoán phân biệt
Các khối u lành tính của vòm mũi họng (u xơ, polyp xơ hóa, u nguyên sống đáy sọ…).
Các u ác tính khác ở vòm mũi họng (Lymphomalin, Sarcom…).
Các u nơi khác di căn đến vòm mũi họng (mũi xoang, đáy sọ, cột sống…).
3.3. Chẩn đoán giai đoạn TNMS
T: Khối u nguyên phát (T 1, 2, 3, 4)
N: Hạch (N 1, 2, 3)
M: Di căn xa (M-/M+)
S: Giai đoạn (S I, II, III, IV)
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Tia xạ là phương pháp chủ yếu. Hóa chất phối hợp với tia xạ. Phẫu thuật có tác dụng rất hạn chế.
4.2. Sơ đồ/phác đồ điều trị
Phương pháp điều trị chủ yếu là tia xạ cho khối u nguyên phát và hạch cổ di căn, áp dụng cho tất cả các giai đoạn bệnh.
Hóa chất áp dụng phối hợp với tia xạ: Đồng thời (Concurrent Chemoradiotherapy) – áp dụng điều trị đồng thời với tia xạ làm tăng sự nhạy cảm với tia xạ của tế bào tổ chức u, tăng khả năng kiểm soát tại chỗ và di căn xa vi thể, phác đồ này đòi hỏi bệnh nhân có chỉ số toàn trạng tốt. Tân bổ trợ (Neoadjuvant- Chemotherapy, Hóa chất trước tia xạ)- thường truyền hóa chất ba chu kỳ trước tia xạ, cho phép dự đoán và tăng sự nhạy cảm, đáp ứng với tia xạ. Bổ trợ sau (Adjuvant Chemotherapy – áp dụng sau khi đã điều trị tia xạ đủ liều và bệnh ổn định, nhằm giảm tỷ lệ thất bại do di căn xa, giảm tái phát tại chỗ và tại vùng – thường áp dụng cho nhóm bệnh nhân có nguy cơ cao về tái phát hay di căn xa như khối u đã ở giai đoạn xâm lấn lan rộng tại chỗ hay vỏ hạch.
Phẫu thuật lấy bỏ u vòm hay nạo vét hạch cổ có vai trò rất hạn chế, chỉ được áp dụng cho một số trường hợp còn tồn dư sau tia xạ – hóa chất, hoặc tái phát và kháng lại với hóa chất – tia xạ.
4.3. Điều trị cụ thể (nội khoa, ngoại khoa)
Hiện nay có rất nhiều phác đồ điều trị.
Tốt nhất là áp dụng được phác đồ hóa xạ trị đồng thời (concurrent).
Tia xạ theo các phương pháp: Xạ trị từ ngoài đơn thuần với nguồn xạ Cobalt 60. Xạ trị áp sát bổ sung. Xạ trị bằng máy gia tốc. Xạ trị với kế hoạch lập không gian ba chiều (3D-CRT- 3 Dimentional Comformal Radiotherapy), xạ trị có điều biến cường độ (IMRT- Intensity Modullated Radiation Therapy). Xạ trị có hướng dẫn của chẩn đoán hình ảnh, với máy tính điều khiển tự động hệ colimater đa lá (MLC- Multileaf Collimater) và nhiều cửa (Multivance Intensity Modulating Collimator) sẽ giúp tự động hóa và điều chỉnh liều trong quá trình điều trị. Kỹ thuật IRMT được thực hiện trên máy gia tốc trang bị MLC có hệ thống jaw chuyển động độc lập (jaw only) làm tăng hiệu quả của IMRT- kỹ thuật JO-MART.
Giai đoạn T1, T2 có thể tia xạ đơn thuần: Liều điều trị khỏi trung bình vào khoảng 60 Gy cho khối u T1, T2. Phân bố liều hàng ngày 200 Rads.
Giai đoạn T3, T4 thường áp dụng: Hóa xạ đồng thời: Liều điều trị khỏi trung bình vào khoảng 70 Gy cho T3, T4. Phân bố liều hàng ngày 200 Rads. Hóa chất; Cisplatin 80mg/m2/ngày 1, 22, 43. Hóa chất bổ trợ sau tia xạ: Cisplatin 80mg/m2/ngày 1. 5FU 1000mg/m2 ngày 1-4, vào tuần thứ 11, 15, 19.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Tiên lượng bệnh sẽ phụ thuộc vào giai đoạn bệnh, điều trị triệt để, và phác đồ điều trị, cùng với phương tiện máy tia xạ.
5.2. Biến chứng
Phụ thuộc và phác đồ điều trị với các biến chứng của tia xạ và hóa chất.
6. PHÒNG BỆNH
Quan trọng nhất là phát hiện bệnh ở giai đoạn sớm. Cần phải điều trị triệt để các bệnh lý viêm nhiễm mạn tính vùng mũi họng. Hạn chế ăn uống các thức ăn để lâu, lên men chua, có nitrosamine.
UNG THƯ TUYẾN GIÁP
1. ĐỊNH NGHĨA
Tuyến giáp là một tuyến nội tiết sản xuất hormon giáp (T3,T4). Bệnh lý u tuyến giáp khá đa dạng vì vậy bài viết này sẽ khu trú lại về ung thư tuyến giáp mà không đề cập về các u lành tính khác. Ung thư tuyến giáp trạng là khối u ác tính chỉ chiếm tỷ lệ 0,5 – 1%.
2. NGUYÊN NHÂN
Các yếu tố nguy cơ, thuận lợi là: Tia phóng xạ (sau xạ trị), chế độ dùng Iod (vùng bướu cổ lưu hành có tỷ lệ ung thư cao hơn). Yếu tố di truyền. Ung thư trên một u giáp lành tính như thể nhân.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Dựa vào một số yếu tố dịch tễ học lâm sàng: Bệnh nhân nam giới, có bướu giáp thể nhân trước đó, đã bị tia xạ vùng cổ, gia đình có người đã bị ung thư giáp trạng.
Thăm khám vùng cổ thấy khối u ở vùng trước giữa cổ, ở một thùy hay cả hai thùy, di động theo nhịp nuốt, cứng. Tiến triển lâu sẽ dính cố định ở vùng trước cổ.
Khi dính, cố định có thể bị khàn tiếng (xâm lấn gây liệt dây thần kinh hồi qui). Có thể bị khó thở kiểu thanh quản do liệt cả hai dây hồi qui hay bị xâm lấn vào khí quản, thanh quản. Có thể gặp cả khó nuốt do u cố định ở vùng cổ hay xâm lấn thực quản. Ngoài da có thể bị thâm nhiễm đỏ sần da cam, sùi, loét, chảy máu.
Hạch cổ to cùng bên u hoặc cả hai bên, vị trí thường ở vùng cảnh thấp, thượng đòn.
3.1.2. Cận lâm sàng
– Chẩn đoán tế bào học (chọc hút bằng kim nhỏ).
– Sinh thiết u tuyến để chẩn đoán mô bệnh học, hóa mô miễn dịch.
– Sinh thiết lạnh trong mổ u tuyến giáp.
– Chẩn đoán mô bệnh học phân ra các thể sau: thể nang, thể hỗn hợp nhú và nang, thể tủy, thể không biệt hóa, thể biệt hóa, tế bào Hurtle. Có thể gặp loại sarcome.
– Chẩn đoán hình ảnh u tuyến qua siêu âm, CT, MRI, chụp nhấp nháy đồ với I131.
– Chẩn đoán sinh hóa: Định lượng Calcitonin (do tế bào C tiết ra chỉ có trong ung thư thể tủy). Định lượng FT3, FT4, TSH (chẩn đoán phân biệt với bệnh Basedow).
– Chẩn đoán giai đoạn TNMS.
3.2. Chẩn đoán phân biệt
Cần phân loại với các thể u lành tính (u nang, bướu cổ đơn thuần, bướu thể nhân dễ tiến triển thành ung thư), coi là tiền ung thư, hoặc đã có ung thư Basedow.
Và thứ phát sau các ung thư vùng thanh quản hạ họng lan tràn đến.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Về nguyên tắc chung là phẫu thuật triệt để – rộng, nạo vét hạch cổ, chú ý nhóm hạch hồi qui. Có điều trị bổ sung bằng nội tiết, xạ trị
4.2. Sơ đồ/phác đồ điều trị
Phẫu thuật: Cắt bỏ tuyến giáp toàn bộ, hoặc một thùy bên, kèm nạo vét hạch cổ.
Bổ sung điều trị nội tiết (T4 – ức chế tuyến yên tiết TRH – Thyrotropin Releating Hormone) thường dùng Levothyroxin (T4) hay Livothyroxin (T3).
Điều trị hóa chất: Theo đơn hóa trị (Doxorubicin – Adriamycin), hoặc phối hợp với Vincristine, Bleomycine.
Iod phóng xạ với I131.
Tia xạ từ ngoài.
4.3. Điều trị cụ thể (nội khoa, ngoại khoa)
Với thể biệt hóa: phẫu thuật, nội tiết, xạ tri bằng I131 (RAI – Radioactive – Iodine khi còn sót u, có di căn xa, xâm lấn tại chỗ, không được điều trị nội tiết). Hoặc xạ ngoài (áp dụng cho tiền phẫu hoặc khi u không có độ tập trung Iod khi chụp nhấp nháy đồ – Scintigraphie).
Với thể tủy: phẫu thuật, xạ ngoài. Điều trị nội tiết ít dùng cho thể tủy (Thể tủy thường có tính di truyền gia đình).
Với thể không biệt hóa: ít có khả năng phẫu thuật, nên hóa xạ trị sẽ được chỉ định.
Với ung thư thể nhú và nang: thường gặp ở trẻ em và tuổi thanh thiếu niên. Phẫu thuật là hàng đầu, sau đó tiếp tục điều trị nội tiết.
Với thể u lympho biểu hiện ở tuyến giáp: thường gặp là u lympom không Hodgkin sẽ có chỉ định hóa xạ trị kết hợp.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Phụ thuộc vào tuổi (>45, xấu). Giới (nam xấu hơn nữ). Kích thước u (>4, xâm lấn vỏ bao giáp, xấu). Thể mô bệnh học (thể tủy, không biệt hóa xấu hơn thể nhú và nang). Có di căn hạch cổ xấu. Đã có di căn xa xấu, thể có nhiều u xấu, bệnh nhân đã bị xạ trị xấu.
5.2. Biến chứng
– Các biến chứng của phẫu thuật tuyến giáp và nạo vét hạch cổ.
– Các biến chứng của xạ trị và hóa chất.
6. PHÒNG BỆNH
– Cần phát hiện sớm, nhất là điều trị sớm các u lành tính giáp trạng, thể nhân.
– Sử dụng đủ Iode có thể làm giảm tỷ lệ mắc ung thư giáp trạng.
– Tránh xạ trị vùng tuyến giáp nếu có thể, để giảm nguy cơ ung thư giáp.
HỘI CHỨNG ĐAU NHỨC SỌ MẶT
1. ĐỊNH NGHĨA
Hội chứng đau nhức sọ mặt nhóm họp các bệnh lý gây ra đau nhức vùng sọ, đáy sọ và vùng mặt.
2. NGUYÊN NHÂN
Do phân bổ dây thần kinh cảm giác sẽ phân ra hai vùng: Dây V (tam thoa) cảm giác các xoang mặt, vùng mặt, da đầu, đáy sọ. Dây IX, X chi phối cảm giác cho vùng họng và tai. Đau nhức sọ mặt do rất nhiều nguyên nhân gây ra.
Đau dây V (nevralgie facial) thường gặp hơn dây IX-X.
Các nguyên nhân viêm, nhiễm trùng, khối u: các tổn thương trong trung ương-sọ não hay các dây thần kinh ngoại biên: về mạch máu, các khối u trong nội sọ-não màng não ở vùng hành não (hội chứng Wallenberg) cầu não, vùng tuyến yên, vùng đỉnh xương đá (hội chứng Willis, Gradenigo), các bệnh lý cholesteatome, chordome, meningiome, kyste epidermoide, viêm xương, tắc mạch máu, phình mạch cảnh, viêm động mạch màng não mạn tính (hội chứng Raeder), khối u hậu nhãn cầu-sau ổ mắt (hội chứng Tolosa-Hunt), viêm tắc tĩnh mạch xoang hang (hội chứng đỉnh xương đá), khối u vòm mũi họng, hốc mắt-nguyên phát, thứ phát (hội chứng khe bướm), các nguyên nhân gây tăng áp lực nội sọ.
Một số nguyên nhân thường gặp: trong tai mũi họng (viêm các hốc xoang mặt- hội chứng Migraines), chuyên khoa mắt (nhiễm trùng ổ mắt), các nguyên nhân do răng hàm mặt (sâu răng, nha chu viêm, khối u,..). rối loạn vận mạch vùng mặt, đau đầu do huyết áp, do thay đổi thói quen sinh hoạt làm việc.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
3.1.1. Lâm sàng
Khai thác tiền sử các cơn đau, chú ý đến vị trí, tính chất đau, hoàn cảnh xuất hiện, mức độ, tiến triển và thoái triển.
Thăm khám toàn diện, hệ thống vùng tai mũi họng, mắt, răng hàm mặt.
Thăm khám thần kinh trung ương và thần kinh các dây sọ.
Thăm khám vùng cổ (hạch, tuyến nước bọt, giáp cận giáp)
Thăm khám toàn thân huyết áp, gan thận, các tuyến nội tiết…
3.1.2. Cận lâm sàng
Các xét nghiệm tìm nguyên nhân gây đau trong tai mũi họng, mắt, răng hàm mặt, sọ não: Các xét nghiệm cơ bản, đo điện cơ, điện não, soi đáy mắt, chụp CT, MRI.
3.2. Chẩn đoán phân biệt
Quan trọng là tìm nguyên nhân gây đau từ các bệnh lý thực thể: Tai mũi họng, mắt, răng hàm mặt, sọ não… và các rối loạn thần kinh thực vật, vận mạch đơn thuần.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Điều trị nội khoa cắt cơn đau kết hợp điều trị nguyên nhân gây đau.
4.2. Sơ đồ/phác đồ điều trị
Điều trị nội khoa giảm cắt cơn đau (carbazepine-Tegretol, Di-Hydan) hoặc nhóm clonazepam (Rivotril).
Điều trị ngoại khoa về thần kinh khi thất bại với nội khoa: Đốt nhiệt bao myelin các nhánh cảm giác đau dây V.
Điều trị các nguyên nhân gây đau từ tai mũi họng, mắt, răng hàm mặt, sọ não.
4.3. Điều trị cụ thể (nội khoa, ngoại khoa)
Nội khoa cắt cơn đau: Tegretol (100mg/ngày).
Đốt nhiệt bao myelin dây V cảm giác (lỗ bầu dục- đường vào Hartel), đốt nhiệt và giải phóng bao hạch Gasser.
Điều trị các nguyên nhân gây đau nếu có như viêm nhiễm trùng, khối u trong nội sọ, mắt, răng hàm mặt, tai mũi họng.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
– Phụ thuộc vào các nguyên nhân gây đau.
– Sử dụng thuốc nội khoa phải theo dõi tình trạng giảm tế bào máu.
6. PHÒNG BỆNH
Điều trị triệt để các nguyên nhân nội khoa hay ngoại khoa thuộc các chuyên khoa gây đau vùng đầu mặt cổ.
XỬ TRÍ VẾT THƯƠNG VÙNG MẶT
I. ĐẠI CƯƠNG
Vùng mặt là nơi đóng vai trò quan trọng về chức năng, thẩm mỹ. Vì vậy, xử trí vết thương vùng mặt cũng nhằm vào hai mục tiêu trên.
Từ ngoài vào trong, vùng mặt gồm:
– Lớp da, tổ chức dưới da
– Lớp cơ mặt
– Hệ thống mạch máu, thần kinh
– Cấu trúc xương
Trong đó, mũi là bộ phận trung tâm của mặt, đóng vai trò quan trọng về thẩm mỹ.
II. CHẨN ĐOÁN
Chẩn đoán vết thương vùng mặt thường không khó, bệnh nhân thường đến viện sau tai nạn với vết rách da, chảy máu vùng mặt.
Với bất kì tổn thương nào vùng mặt, việc đầu tiên là đánh giá chức năng sinh tồn theo các bước ABC (đường thở, hô hấp, tuần hoàn). Việc xử trí tùy thuộc mức độ tổn thương.
1. Hỏi bệnh
Nhân viên y tế cần hỏi người nhà về khoảng tỉnh của bệnh nhân, tình trạng tri giác từ sau khi chấn thương, loại trừ chấn thương sọ não.
Khai thác cơ chế chấn thương: với chấn thương đầu di động, thường có nhiều tổn thương kèm theo, cần kiểm soát kỹ, tránh bỏ sót thương tổn.
Hỏi về nơi xảy ra tai nạn: vết thương do ngã vào đầm, ruộng thường có mặt của vi khuẩn kị khí.
2. Khám lâm sàng
– Cơ năng: có thể khó thở, ho sặc nếu tổn thương gây cản trở đường thở, tràn máu vào vùng hạ họng, thanh quản. Bệnh nhân đau vùng vết thương, với tổn thương vỡ nhãn cầu, bệnh nhân đau dữ dội khi chạm vào nhãn cầu. Các rối loạn chức năng khác như: song thị, há miệng hạn chế, ngạt tắc mũi.
– Thực thể:
+ Nhìn: đánh giá vị trí thương tổn, bờ vết thương, mức độ bẩn, dị vật, biến dạng của vùng mặt, lõm nhãn cầu khi có vỡ nhãn cầu, vết bầm tím ngoài da.
+ Sờ: phải theo trình tự, nhẹ nhàng, so sánh hai bên.
Vùng ổ mắt: sờ các bờ ổ mắt.
Vùng thái dương mỏm tiếp: tìm các điểm đau chói, di lệch xương.
Sờ nắn sàn mũi qua cửa mũi trước.
Sờ nắn cung hàm trên dọc theo rãnh tiền đình lợi môi từ phần dưới gò má bên này sang bên kia.
Tìm di động bất thường.
+ Thăm dò độ sâu của vết thương: việc thăm dò này có thể thực hiện tại phòng băng hoặc trong lúc mổ.
3. Cận lâm sàng
– Xquang: phim blondeau: đánh giá tổn thương tháp mũi, ngành lên xương hàm trên, xương chính mũi, xoang trán, xoang hàm.
Phim Hirzt: đánh giá tổn thương xoang sàng, xoang bướm, cung gò má.
Phim sọ nghiêng: đánh giá xương chính mũi, ngành lên xương hàm trên, vùng tiền đình mũi, xương hàm dưới.
– CT vùng mặt: có giá trị cao trong đánh giá thương tổn xương vùng mặt. Có thể thấy di lệch xương, hình ảnh mờ các xoang do tổn thương, xác định vùng tổn thương nguy hiểm như thành sau xoang trán, trần sàng, hố sàng, xoang bướm, ống thị giác.
III. CHẨN ĐOÁN PHÂN LOẠI
1. Chẩn đoán vết thương phần mềm
– Phân loại tổn thương: loại giập nát, xước trợt da, loại thủng da sâu tới tổ chức bên dưới hoặc tổn thương kèm liệt các nhánh thần kinh cảm giác, vận động.
– Phân loại theo mức độ nhiễm bẩn: vết thương chứa dị vật, vết thương mất chất, vết thương hoại tử…
2. Chẩn đoán phân loại chấn thương sọ mặt
Chấn thương sọ mặt được chia thành ba tầng:
2.1. Tầng trên
Gồm những chấn thương vào tầng trán và vùng ổ mắt.
2.2. Tầng giữa
Rất phức tạp, phân loại:
2.2.1. Những chấn thương ảnh hưởng đến khớp nhai
– Đường vỡ ổ răng hàm trên.
– Đường vỡ Lefort I: cắt qua các huyệt răng hàm trên, qua xoang hàm, sàn hốc mũi và chân vách ngăn.
– Đường vỡ ngang qua mặt: gồm hai đường vỡ:
+ Đường vỡ Lefort II: bắt đầu từ lồi củ xương hàm, chạy thẳng lên trên, vào trong, cắt qua phần cao của xoang hàm, qua sàn ổ mắt, thành trong ổ mắt và vùng mũi sàng.
+ Đường vỡ Lefort III: đường vỡ phân ly sọ mặt.
Ngoài những nét chính của đường vỡ trên còn gặp những biến dạng khác của đường vỡ.
– Đường vỡ dọc: đi qua chính giữa mặt, bắt đầu từ khớp mũi trán, chạy thẳng xuống dưới giữa hai xương chính mũi, cắt qua vách ngăn mũi, sàn mũi và cung răng hàm trên.
– Các dạng vỡ không điển hình: Bao gồm các đường vỡ ngang, dọc, xiên hoặc phối hợp.
2.2.2. Những chấn thương không làm dịch chuyển cung răng và khớp nhai
2.3. Tầng dưới
Gồm những chấn thương vào xương hàm dưới.
IV. XỬ TRÍ
Trường hợp cấp cứu: bệnh nhân khó thở do tổn thương gây cản trở đường thở, tràn máu vào đường thở thì có thể đặt nội khí quản hoặc mở khí quản cấp cứu.
1. Xử trí vết thương phần mềm
– Cần thực hiện càng sớm càng tốt sau chấn thương. Trong thời gian chờ phẫu thuật, vết thương cần được giữ ẩm bằng cách dùng gạc thấm đẫm huyết thanh phủ lên vết thương.
– Làm sạch vết thương, thăm dò đến tận đáy vết thương, loại bỏ hết dị vật.
– Với vết thương không mất chất: cắt lọc tiết kiệm, khâu phục hồi theo bình diện giải phẫu, phẫu thuật phải cố gắng đưa vết sẹo vào vùng giáp ranh giữa hai đơn vị da cạnh nhau.
– Vết thương mất chất: có thể dùng vạt mũi trán, vạt mũi má hay vạt da tại chỗ tùy vị trí tổn thương.
– Vết thương bầm giập chỉ cần chườm lạnh.
– Vết thương được coi là sạch khi không bị xuyên thủng qua lớp biểu bì, không chứa dị vật trong lớp biểu bì.
2. Tổn thương xương
2.1. Chấn thương tầng trên sọ mặt
– Loại vỡ xoang trán không di lệch: loại này thường không gây rách niêm mạc xoang nên ít khả năng hình thành u nhầy xoang trán thứ phát. Nếu không kèm các biến chứng khác thì không bắt buộc phải phẫu thuật, tuy nhiên cần theo dõi chặt chẽ cả về lâm sàng và điện quang.
– Vỡ xoang trán có di lệch hoặc lún xương mà độ lún sâu hơn chiều dày thành trước xoang trán phải được phẫu thuật để tránh tai biến do viêm xoang gây ra. Những mảnh vỡ tách rời thành xoang phải được nâng lên, niêm mạc bong phải được đặt trở lại.
– Các loại phẫu thuật như:
+ Phẫu thuật xoang trán có giới hạn.
+ Phẫu thuật xoang trán mở rộng.
+ Phẫu thuật loại trừ xoang trán (sọ hóa xoang trán).
2.2. Chấn thương tầng giữa sọ mặt
Những đường gãy xương hàm trên không di lệch, khớp nhai bình thường: việc phẫu thuật có thể không đặt ra nhưng cần cố định hai cung hàm, ăn qua sonde để tránh di lệch thứ phát do co kéo.
Đường gãy có di lệch nhẹ kèm gãy răng: đặt nẹp cung răng bắc cầu qua phần răng gãy, chỉ thép được buộc chắc vào 2 – 3 răng lành ở hai bên răng gãy. Cung răng hàm trên được buộc cố định vào cung răng hàm dưới. Đặt sonde ăn qua vị trí mất răng.
Đường gãy di lệch mất gần như toàn bộ các răng hàm: đặt nẹp qua cung răng bị gãy, buộc nẹp vào cung răng hàm dưới rồi cố định hai cung răng bằng chỉ thép. Trường hợp vỡ xương khẩu cái kèm theo phải cố định bằng nẹp vít trước.
Đường vỡ qua sàn ổ mắt phải sử dụng đường rạch da dưới mi mắt, đường rạch cho phép ta xử lý chấn thương bờ dưới ổ mắt và sàn ổ mắt.
Đường gãy làm tổn thương phức hợp liên quan đến vùng Zygoma: đường rạch vuông góc với đuôi mắt, ngay trên bờ ngoài ổ mắt. Trường hợp vỡ vùng Zygoma làm nhiều mảnh, lan rộng vào thành ngoài ổ mắt nên sử dụng đường rạch Unterberger (qua hai thái dương, vòm đỉnh trán, vết rạch phải chừa lại màng xương). Cố định xương bằng nẹp vít.
Những trường hợp gãy phức tạp đôi khi cần phối hợp các đường rạch để bộc lộ tổn thương.
2.3. Chấn thương tầng dưới sọ mặt
Phương pháp chỉnh hình: áp dụng với gãy thân xương hàm dưới còn răng: các phương pháp như: buộc dây, nắn chỉnh hình bằng cung kim loại.
Phẫu thuật: mục đích cố định các đoạn gãy của xương hàm dưới không còn răng. Cố định răng vào cung kim loại sau đó có thể treo vào bờ hố lê, ổ mắt, gò má hoặc mấu ngoài của xương trán.
XỬ TRÍ VẾT THƯƠNG VÙNG CỔ
I. ĐẠI CƯƠNG
Vết thương vùng cổ là những tổn thương hở ở vùng cổ gây thông thương giữa vùng tổn thương với môi trường bên ngoài.
Do vùng cổ là nơi chứa đựng các bộ phận quan trọng như các mạch máu lớn, đường thở nên tổn thương ở vùng này có thể gây tử vong nhanh chóng nếu không được xử trí kịp thời. Thanh quản và khí quản là cơ quan nhô ra phía trước nhiều nhất nên dễ bị thương tổn nhất.
Nguyên nhân: cắt cổ tự tử, dao đâm, trâu húc, tai nạn giao thông, hoả khí…
Tổn thương giải phẫu bệnh
– Cắt cổ tự tử bằng dao: vết rạch ngang, hơi chếch về một bên. Màng giáp móng và sụn giáp thường bị cắt đứt. Đôi khi sụn nhẫn, sụn phễu, thực quản cũng bị thương tổn. Động mạch cảnh ít khi bị chạm đến.
– Nếu trâu húc: lỗ thủng rộng, tổ chức xung quanh dập nát.
– Đạn bắn từ xa, có lỗ vào lỗ ra, ít dập nát, lỗ ra to hơn lỗ vào. Vết thương chột: dừng lại trong thanh quản hoặc ở thành thanh quản.
– Đạn bắn gần: một phần thanh quản bị vạt đi.
– Lựu đạn, bom: nhiều vết thương ở cùng một vùng, thường nặng, dễ viêm nhiễm.
– Do tai nạn: vết thương bẩn, có thể giập nát, mất chất, có thể tổn thương các lớp khác nhau.
II. CHẨN ĐOÁN
Chẩn đoán vết thương vùng cổ thường không khó, quan trọng là phải đánh giá được mức độ tổn thương.
1. Triệu chứng lâm sàng
Trường hợp nặng: Bệnh nhân ngất đi trong thời gian ngắn, sau đó tỉnh dậy, trong tình trạng choáng: mặt tái xanh, mạch nhanh yếu, huyết áp hạ…
1.1. Vết thương phần mềm
Gồm nhiều mức độ khác nhau: từ xây xước, rách da, mất chất da, cơ. Vết thương có thể bẩn, có dị vật như đất đá, tre nứa…
Vết thương có thể đang chảy máu hoặc đã nhiễm trùng.
1.2. Chấn thương hở thanh quản
Chảy máu: nhiều hoặc ít, nếu nhiều có thể gây sốc, tràn vào đường thở gây ngạt thở.
Ho: ít hoặc nhiều, liên tục, có khi yếu dần đến “lụt khí phế quản” bởi máu và nước bọt.
Khó thở: do máu tràn vào đường thở, di lệch các sụn, hoặc xuất hiện muộn do phù nề hoặc tràn khí dưới da.
Phì phò khí máu: khi hít thở, ho thấy bọt lẫn máu qua vết thương. Nếu thấy nhiều nước bọt qua vết thương gợi ý tổn thương phối hợp hạ họng, thực quản.
Rối loạn tiếng nói: khàn đến mất tiếng.
Bệnh nhân nuốt đau. Rối loạn về nuốt khi tổn thương nếp thanh thiệt, hạ họng.
Nhìn: cổ sưng to do tràn máu, tràn khí. Tràn khí có thể lan rộng đến mặt, ngực hoặc trung thất. Tràn khí gây chèn ép mạch máu, thần kinh, đưa viêm nhiễm vào trung thất.
Sờ: tìm điểm đau, tính toàn vẹn của khung sụn.
1.3. Chấn thương hở khí quản
Giống chấn thương hở thanh quản nhưng có thể không thay đổi giọng nói nếu tổn thương nhỏ.
Tuyến giáp có thể đứt gây chảy máu kéo dài.
2.1.4. Vết thương mạch máu
Chảy máu nhiều qua vết thương hoặc tạo thành khối máu tụ.
Với những thương tổn mạch máu lớn, máu thường chảy ồ ạt qua vết thương hoặc tràn vào đường thở khi có tổn thương đường thở kèm theo.
2.1.5. Vết thương thực quản
Ít gặp do được che chắn phía trước bởi khí quản.
Triệu chứng cơ năng không điển hình, dễ lẫn với những biểu hiện tổn thương khác. Nếu bệnh nhân vẫn nuốt được có thể thấy nước bọt, dịch thức ăn tràn qua vết thương. Thường được phát hiện qua việc thăm dò vết thương và qua xét nghiệm cận lâm sàng.
3. Cận lâm sàng
Soi thanh quản trực tiếp (tốt nhất là ống mềm): nếu tình trạng bệnh nhân cho phép hoặc khi đã kiểm soát được đường thở, đánh giá hạ họng, thanh quản: di động dây thanh, máu tụ, khe thanh môn, hạ thanh môn…
Soi thực quản: nếu nghi ngờ tổn thương thực quản.
Chụp Xquang cổ thẳng nghiêng: cho thấy hình ảnh dị vật cản quang, tổn thương cột sống nếu có, ngoài ra có thể đánh giá được phần nào sự thông thoáng của thanh khí quản.
Trường hợp nghi ngờ tổn thương họng, thực quản có thể sử dụng chất cản quang tan trong nước.
CT vùng cổ: là một xét nghiệm an toàn, không xâm lấn, cho phép đánh giá tổn thương thanh khí quản với độ chính xác cao.
Siêu âm vùng cổ: thường sử dụng khi nghi ngờ khối máu tụ. Siêu âm doppler để đánh giá thương tổn mạch.
III. ĐIỀU TRỊ
1. Cấp cứu
Chống ngạt thở
Nếu thanh quản hoặc khí quản bị rách, dập, bệnh nhân ngạt thở phải lập tức đút một ống cao su vào thanh quản qua chỗ vết thương cho bệnh nhân thở.
Mở khí quản cấp cứu trong các trường hợp: khó thở, rách niêm mạc rộng, chấn thương di lệch nhiều trên CT, tràn khí dưới da nhiều.
Nên rạch da rộng để cầm máu. Thở oxy.
Chống choáng
Chống nhiễm trùng
2. Điều trị nội khoa và theo dõi
– Chỉ định: những tổn thương nhỏ có thể tự khỏi và không để lại di chứng như phù nề, tụ máu nhỏ, rách nhỏ ở dây thanh…
– Điều trị:
+ Chế độ sinh hoạt: nghỉ ngơi tại giường, đầu cao, hạn chế nói, khí dung…
+ Corticoid đường toàn thân: sử dụng trong những ngày đầu sau chấn thương nhằm chống viêm, giảm phù nề, hạn chế sự hình thành sẹo hẹp và u hạt…
+ Kháng sinh: không thực sự cần thiết trong các tổn thương nhỏ tuy nhiên lại cần trong các tổn thương niêm mạc lớn, bộc lộ sụn.
+ Chống trào ngược: tác dụng chống sẹo hẹp và tạo u hạt.
3. Phẫu thuật
Phải đảm bảo che kín sụn đề phòng nhiễm trùng.
Đường vào có thể sử dụng ngay miệng vết thương, có thể rạch rộng thêm hoặc đường rạch đứng giữa.
Vết thương ngoằn ngoèo, nham nhở, nhiều lỗ: rạch cổ rộng để thăm dò, cầm máu, gắp dị vật, khâu lại theo đúng bình diện giải phẫu. Trong khi tìm dị vật, phải dựa vào phim và phẫu thuật trên bàn Xquang.
Tổn thương đường thở phức tạp đặt dụng cụ đỡ như: ngón tay găng, ống nong Aboulker, Montgomery, ống chữ T. Ống nong đặt từ sụn phễu, qua sụn nhẫn, đến các vòng sụn khí quản đầu tiên. Thời gian lưu ống 2 tuần.
Tách rời sụn nhẫn và khí quản: có nguy cơ tổn thương dây hồi quy, sẹo hẹp hạ thanh môn.
Vỡ sụn nhẫn không di lệch: khâu đơn thuần hai bình diện xuyên sụn ngoài niêm mạc và màng sụn.
Vỡ sập cung trước: khâu phục hồi, ghép phủ nếu mất niêm mạc, đặt stent.
Nếu vỡ sụn khí quản: Khâu ngay bằng chỉ không gây xơ catgut, chromic, mũi rời bên ngoài. Trường hợp tổn thương đứt rời có thể khâu nối tận tận.
Nếu không đặt ống nong nên rút canule càng sớm càng tốt.
Mở thông dạ dày để đảm bảo dinh dưỡng trong trường hợp tổn thương thủng thực quản.
IV. DIỄN BIẾN VÀ TIÊN LƯỢNG
Vết thương nhỏ, đi ngang thường lành nhanh chóng.
Vết thương rộng, mất chất, hoặc dập nát kèm thương tổn bộ phận kế cận thường gây nhiều nguy hiểm.
Bệnh nhân có thể chết vì chảy máu thứ phát do vỡ mạch, sốc, nhiễm khuẩn, tràn khí gây ngạt thở.
Ảnh hưởng đến chức năng nói do rách thanh đai, liệt cơ, cứng khớp nhẫn phễu.
Bệnh nhân khó thở thanh quản do sẹo hẹp.