Y tế - Sức Khỏe
Hướng dẫn chẩn đoán và điều trị viêm phổi
Tác giả: Tiến sĩ – Bác sĩ Nguyễn Văn Thành
PCT HỘI PHỔI VIỆT NAM
vnras.com/drug – Để tải file PDF của bài viết Hướng dẫn chẩn đoán và điều trị viêm phổi, xin vui lòng click vào link ở đây.
Thuật ngữ phân loại
- Để tăng tính định hướng tác nhân vi sinh gây bệnh, gần đây còn có thêm những thuật ngữ “cộng đồng”, “bệnh viện” hay liên quan tới “chăm sóc y tế” để chỉ những trường hợp viêm phổi do vi khuẩn nhiễm từ cộng đồng (không phải trong bệnh viện), nhiễm khuẩn từ bệnh viện hay nhiễm khuẩn giống vi khuẩn nguồn gốc bệnh viện do có sử dụng kéo dài các chăm sóc y tế.
- Hiện nay các thuật ngữ viêm phổi cộng đồng (VPCĐ), viêm phổi bệnh viện (VPBV) viêm phổi thở máy (VPTM) đang được sử dụng nhiều trong y văn và là từ khóa của nhiều tài liệu khoa học khi công bố.
- Thuật ngữ viêm phổi có liên quan tới chăm sóc y tế (health-care associated pneumonia, HCAP) được đề xuất trong các y văn hướng dẫn (guideline) từ năm 2005. Tuy nhiên sau đó nhiều nghiên cứu đã không tìm thấy mối liên quan có ý nghĩa giữa các yếu tố nguy cơ với đặc tính nhiễm khuẩn bệnh viện cũng như với kết cục lâm sàng. Do có khả năng đưa đến việc sử dụng kháng sinh quá mức nên hiện nay thuật ngữ HCAP không được xem là chính thức để khuyến cáo điều trị như viêm phổi bệnh viện nữa.
Những điểm cần lưu ý
- Viêm phổi là thuật ngữ rất dễ bị lạm dụng khi chẩn đoán. Sự hiện diện của tiếng ran ẩm, ran nổ khi nghe phổi không phải luôn đồng nghĩa với viêm phổi.
- Chẩn đoán lâm sàng viêm phổi không có tiêu chuẩn vàng nên cần chẩn đoán phân biệt, nhất là khi bệnh tỏ ra không đáp ứng với điều trị kháng sinh kinh nghiệm ban đầu.
- Điều trị kháng sinh kinh nghiệm cần thiết dựa trên sự phân tích về mức độ nặng, nguy cơ nhiễm khuẩn không phổ biến, nguy cơ kháng thuốc (dysbiosis, mutation).
- Đa số các trường hợp viêm phổi cộng đồng có thể điều trị ngoại trú. Không cần và không nên giữ bệnh nhân viêm phổi trong bệnh viện để điều trị cho tới lúc khỏi bệnh. Có thể chuyển thuốc uống khi điều kiện cho phép mà kết quả điều trị không thay đổi.
Viêm phổi – Định nghĩa
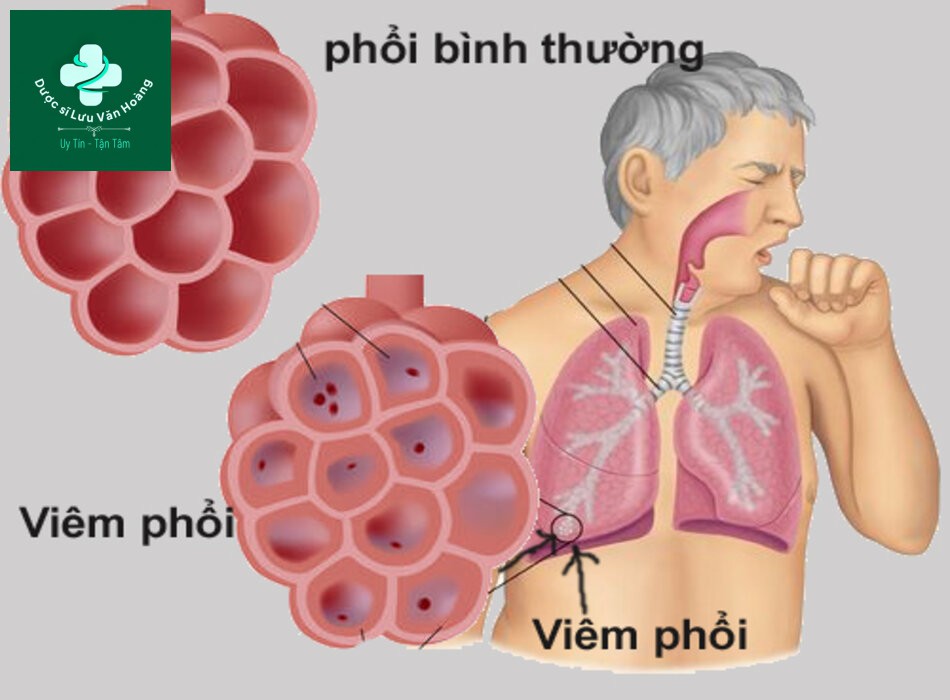
- Viêm phổi là tình trạng nhiễm trùng cấp tính khu vực trao đổi khí (tiểu phế quản tận, phế nang, mô kẽ) của phổi.
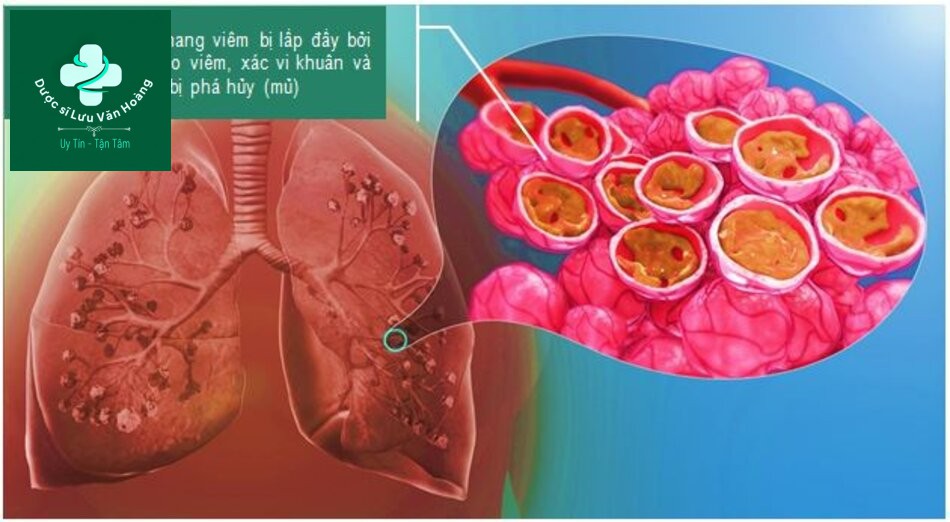
- Bệnh học cơ bản là lấp đầy phế nang (alveolar filling)
- Trong bệnh cảnh nhiễm trùng cấp tính, với triệu chứng thực thể tổn thương tầm phế nang dễ dàng phát hiện được bằng khám lâm sàng, thông thường viêm phổi có thể chẩn đoán xác định mà không cần chụp Xquang ngực. Xquang ngực là cần thiết trong những trường hợp chẩn đoán còn nghi ngờ, cần phân biệt với các bệnh khác, trong bệnh cảnh nặng và có biến chứng để đánh giá và tiên lượng.
Lấp đầy phế nang
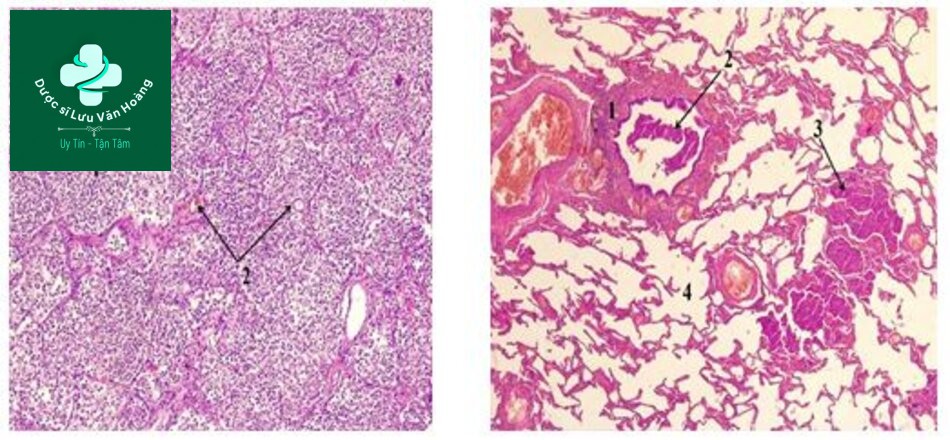
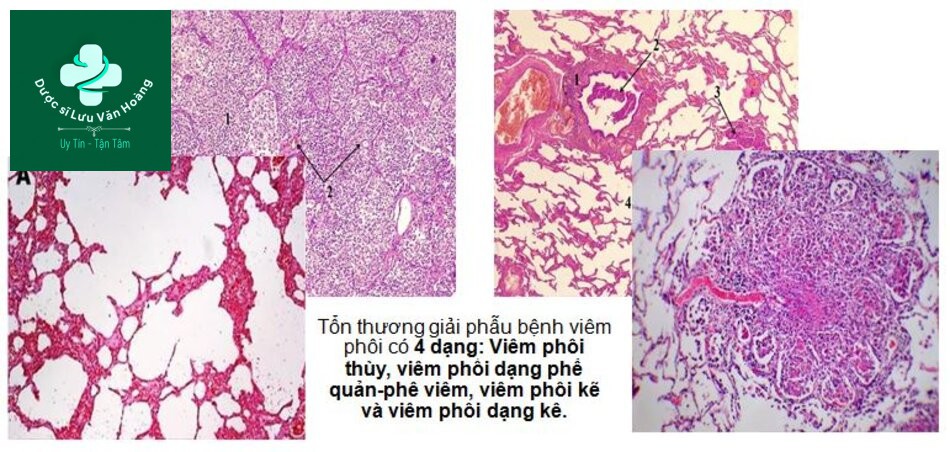
Viêm phổi – Tổn thương giải phẫu bệnh
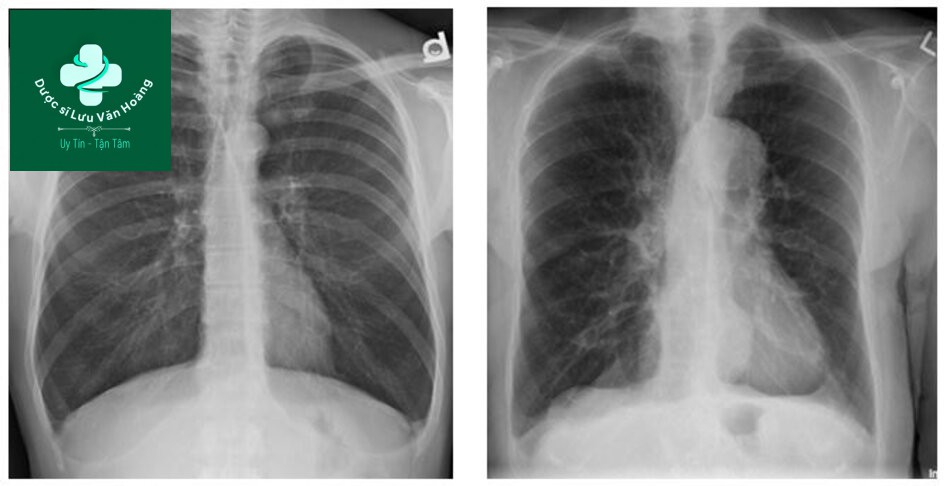
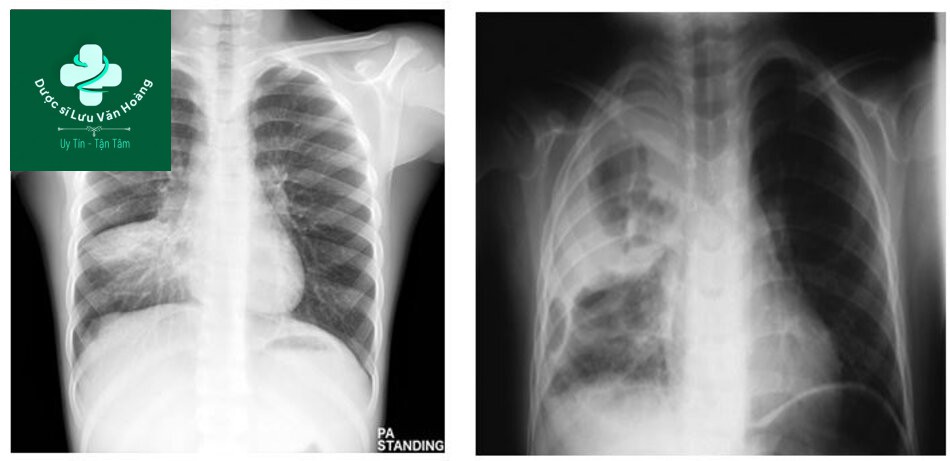
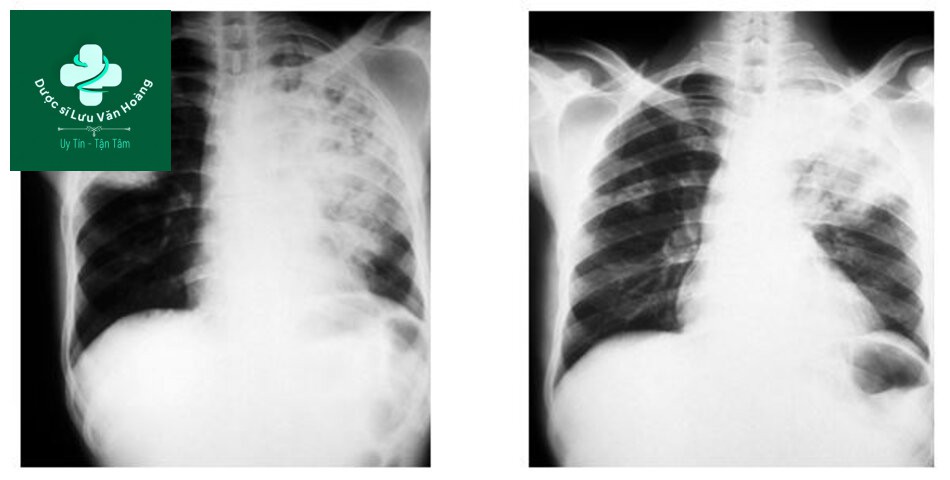
XQuang viêm phổi thùy, viêm phổi dạng PQPV XQuang
XQuang viêm phổi kẽ, viêm phổi dạng kê
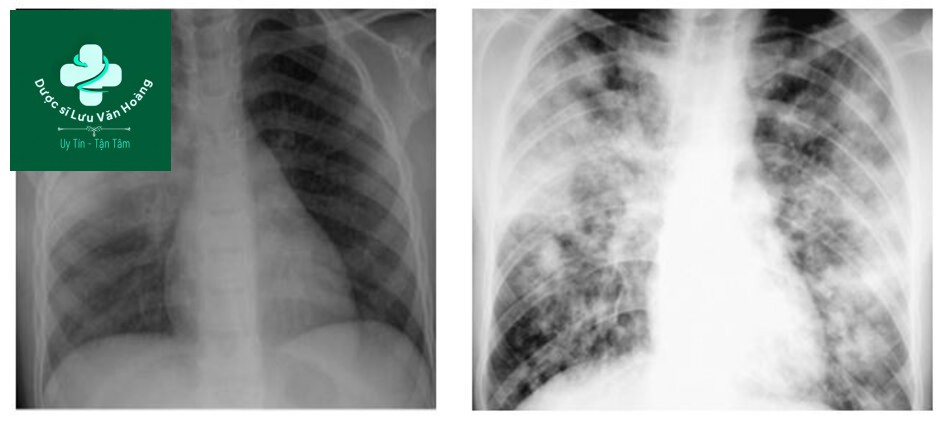
Phổi không có hình ảnh thâm nhiễm viêm phổi
Đông đặc phổi đồng nhất và đông đặc phổi hoại tử
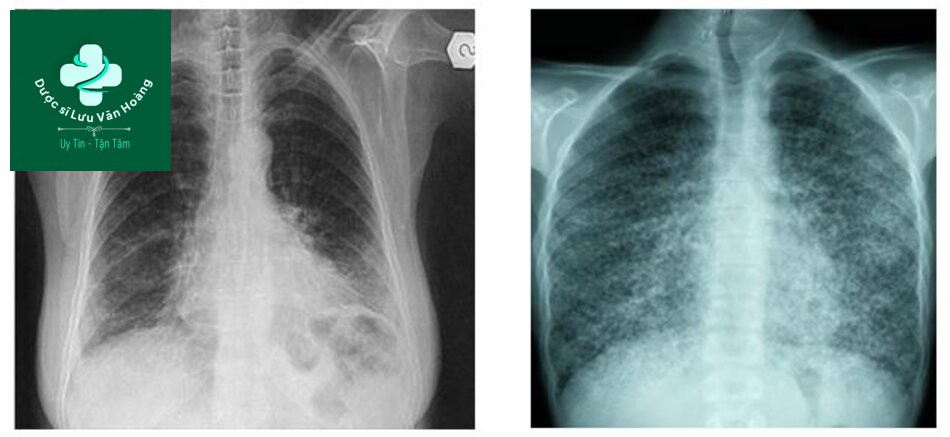
Hình mờ phổi không cấp tính
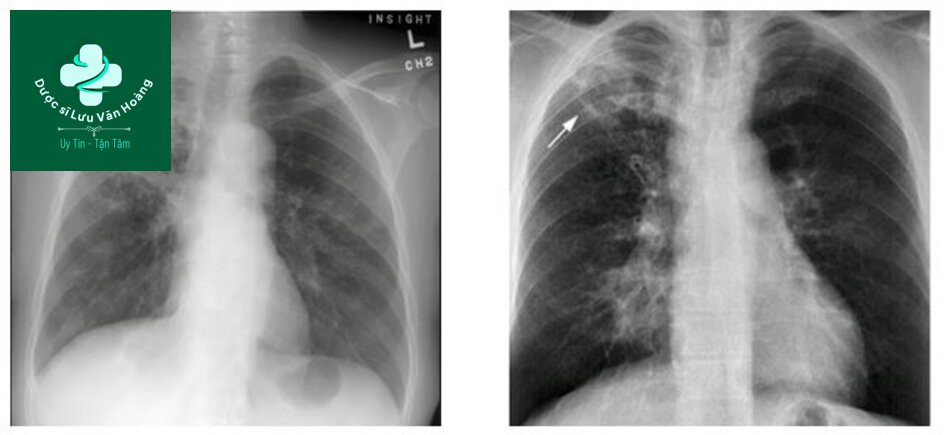
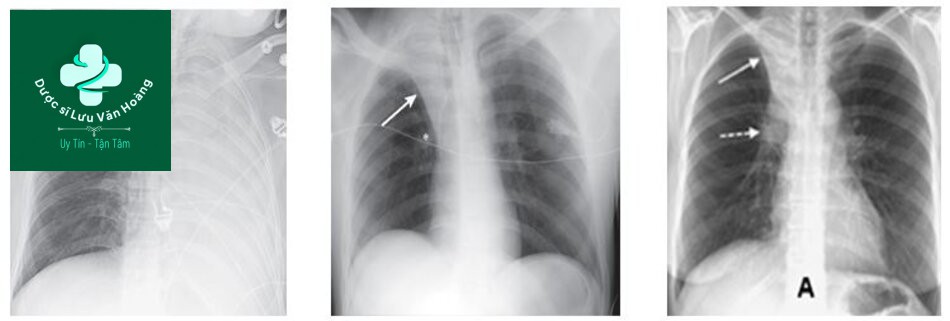
Xquang ngực và hình ảnh mờ không đặc hiệu
Chẩn đoán viêm phổi bằng hình mờ do lấp đầy phế nang – Tình huống
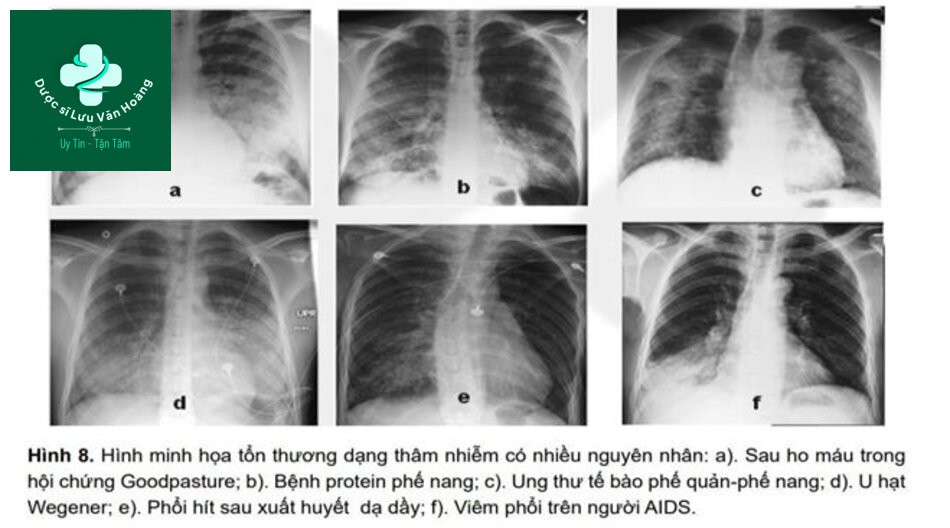
| Mờ khu trú | Mờ tản mạn (1 hặc 2 bên) |
Cấp tính:
|
|
Bán cấp, Mạn tính:
|
|
- Hội chứng nhiễm trùng hô hấp cấp tính, Triệu chứng thực thể
- Triệu chứng hình ảnh khác, Triệu chứng xét nghiệm
Giá trị chẩn đoán của CXR
- Độ nhạy của chụp X quang ngực đơn thuần trong việc phát hiện viêm phổi là 38% đến 76%.
- Mặc dù chụp cắt lớp vi tính lồng ngực (CT) được coi là tiêu chuẩn trong việc phát hiện viêm phổi nhưng có những nhược điểm không có sẵn và nguy cơ nhiễm xạ.
- CXR không phải lúc nào cũng được nhìn thấy trên phim chụp X-quang khi viêm phổi giai đoạn sớm hoặc tổn thương ở vị trí phổi ở vị trí kín đáo.
Giá trị cộng thêm chỉ định CT
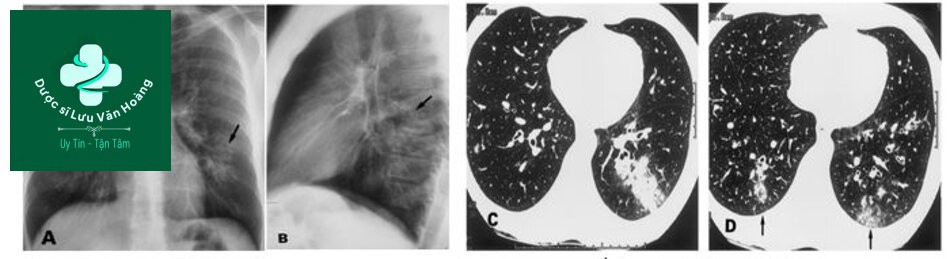
CT phát hiện thêm tổn thương dạng phế quản-phế viêm ở phổi phải và thùy dưới trái ( C, D).
| Dạng tổn thương viêm phổi | % Phát hiện bằng CXR | % Phát hiện bằng HRCT |
| Tổn thương khu vực phế nang | 22.2 | 3.8 |
| Tổn thương phế quản-phế nang | 61.1 | 84.6 |
| Tổn thương mô kẽ | 0 | 3.8 |
| Dạng kết hợp ở nhiều thùy | 16.7 | 7.7 |
| Tổng | 100.0 | 100.0 |
Chẩn đoán viêm phổi thở máy (CPIS – Clinical Pulmonary Infection Score)
| Tiêu chuẩn | Điểm | ||
| 0 | 1 | 2 | |
| Nhiệt độ (ºC) | >36º1 – ≤38º4 | ≥38º5 – ≤38º9 | ≤36º1 hoặc ≥39º |
| Bạch cầu máu /mm³ | ≥4.000 – ≤11.000 | <4.000 hoặc >11.000 | <4.000 hoặc >11.000 với ≥50% đa nhân trung tính |
| Dịch tiết khí quản | Không | Có nhưng không phải mủ | Đờm mủ |
| PaO2/FiO2 | >240 hoặc ARDS | ≤240 và không ARDS | |
| X-quang ngực | Không thâm nhiễm | Có thâm nhiễm hoặc mờ lan tỏa | Thâm nhiễm khu trú |
| Cấy (định lượng nếu là bệnh phẩm dịch tiết đường thở) | Âm hoặc dương tính thấp | Dương tính: Cộng thêm 1 điểm nếu kết quả cấy cùng loại với nhuộm Gram | |
*Thang điểm CPIS sử dụng cho chẩn đoán ban đầu với 5 yếu tố (thân nhiệt, bạch cầu máu, dịch tiết khí quản, PaO2/FiO2, X-quang ngực). Sau 72 giờ, CPIS có thể sử dụng 7 yếu tố: Bổ sung kết quả cấy và tiến triển trên X-quang ngực (hình mờ không tiến triển trên X-quang ngực – 0 điểm, có tiến triển trên X-quang ngực không phải do suy tim xung huyết hay ARDS – 2 điểm).
Siêu ẩm phổi
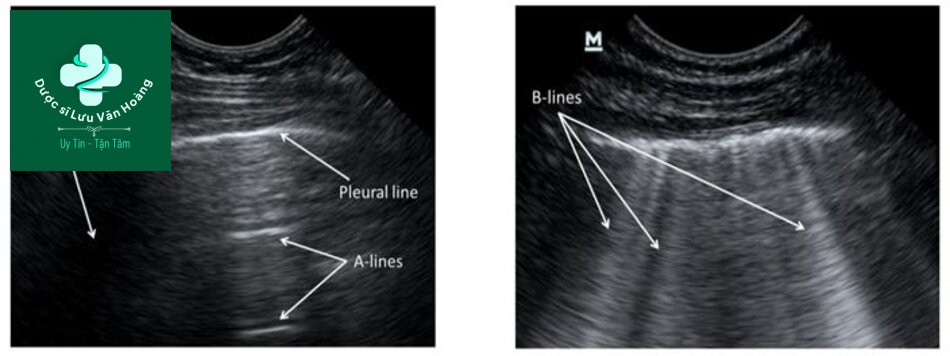
Đường A: Là các vệt tăng phản âm chạy song song với đường màng phổi mà bản chất là vệt phản âm của màng phổi. Đường B: Vệt sáng dạng đuôi sao chổi mà bản chất được cho là các thay đổi cấu trúc phổi giữa khí và dịch của khoảng kẽ tạo nên. Bình thường đường B có thể thấy ở phổi khỏe mạnh nhưng đường B tăng lên về số lượng và mật độ hoặc khi các đường B kết nối lại sẽ được xem là bệnh lý.
Siêu âm viêm phổi
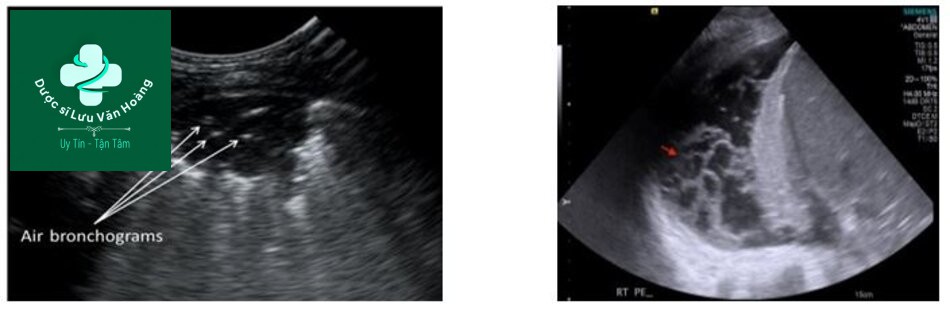
Xét nghiệm thường quy
Khi điều trị ở cộng đồng
Đối với đa xét nghiệm số các trường hợp VPCĐ điều trị ngoài bệnh viện làm các là không cần thiết.
Khi điều trị ở trong bệnh viện
Tất cả bệnh nhân nhập viện cần làm ngay các xét nghiệm: Oxy máu (tối thiểu cũng là SpO2), sinh hóa máu (ure, creatinin, protid, điện giải), công thức máu, CRP và chức năng gan.
Chẩn đoán xác định
- Chẩn đoán lâm sàng viêm phổi được đặt ra khi có các triệu chứng hô hấp xuất hiện một cách cấp tính (ho, khạc đờm, khó thở, nhất là kèm theo sốt), nghe phổi có tiếng thở bất thường và ran nổ. Thông thường là 7 ngày.
- Chẩn đoán VPCĐ trên bệnh nhân khi nhập viện cần có Xquang ngực với hình mờ thâm nhiễm mới không lý giải do một bệnh lý nào khác và chẩn đoán VPCĐ là lý do đầu tiên khiến bệnh nhận nhập viện.
- Chẩn đoán phân biệt VPCĐ luôn cần đặt ra với 2 tình huống: Viêm phổi không do tác nhân vi sinh thông thường (thí dụ lao, nấm, ký sinh trùng) và triệu chứng giả viêm phổi của một bệnh lý khác, đặc biệt là bệnh tim-mạch (thuyên tắc phổi, nhồi máu phổi, suy tim xung huyết, tràn dịch màng phổi).
Đánh giá
- Tất cả bệnh nhân khi đánh giá ở cộng đồng có thể sử dụng thang điểm CRB-65 hoặc CURB-65.
- Ở các đơn vị tiếp nhận cấp cứu nên sử dụng các tiêu chuẩn đánh giá nặng của Hội lồng ngực Mỹ (ATS) hay SCAP.
- Ở các khoa điều trị nội trú nên sử dụng thang điểm nặng PSI (pneumonia severity index).
Chiến lược Kháng sinh trong viêm phổi
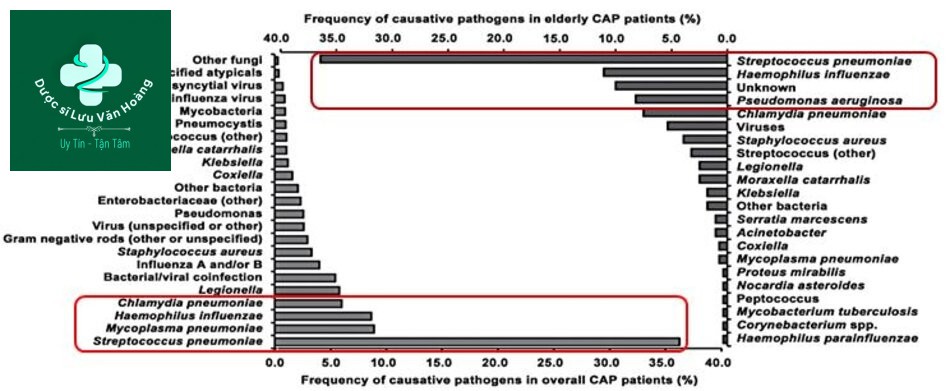
Vi sinh gây bệnh trong viêm phổi cộng đồng

Căn nguyên vi sinh và tuổi (28)
Vi khuẩn không điển hình (Atypical Pathogens) trong VPCĐ
- Khoảng 20 – 30% các trường hợp (tỷ lệ thực khó xác định) (3)
- Chiếm tỷ lệ cao hơn có ý nghĩa trên bệnh nhân không nhập viện, ở người trẻ (3). Trên trẻ nhập viện có tỷ lệ nhiễm cao có ý nghĩa (4).
- Rất thường gặp đồng nhiễm (co-infection) (3,4)
- M. pneumoniae hay gặp nhất (4,5).
- L. pneumophila khoảng 1 – 4% (hay gặp trên bệnh nhân nặng, nhập viện) (3).
Kháng thuốc trong viêm phổi cộng đồng
Tác động kháng sinh và cơ chế đề kháng
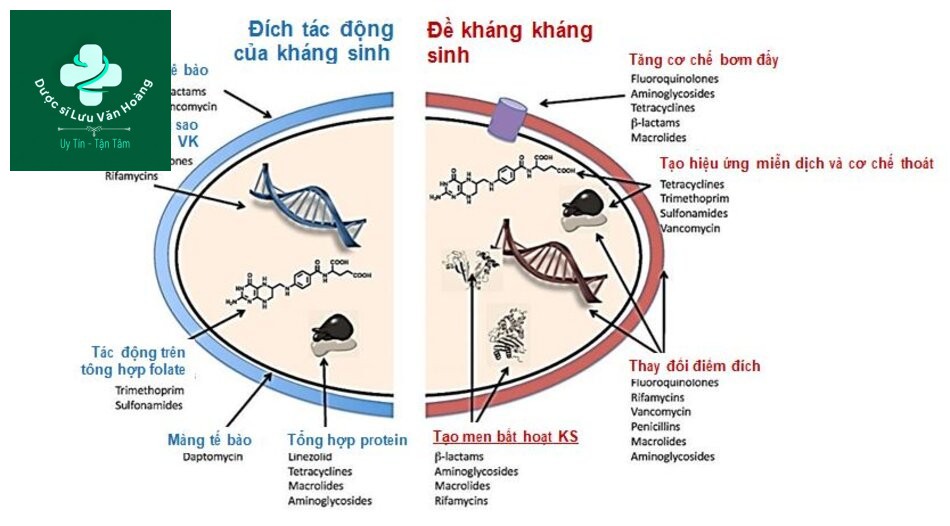
S.pneumoniae kháng thuốc
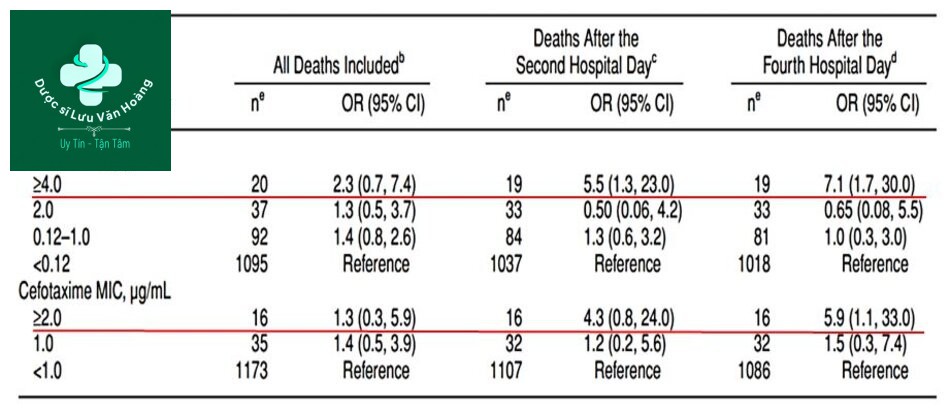
- Khoảng 10% các trường hợp nhập viện có MIC PNC >4 mcg/mL (6).
- Hiện nay bằng chứng không đầy đủ cho thấy rằng mặc dù kháng thuốc PNC là phổ biến nhưng không tạo ra sự khác biệt có ý nghĩa trên kết cục (6).
- Không có kháng với bằng chứng đáng tin cậy xác định có mối liên quan giữa MCL và thất bại điều trị (6).
- Đã có gia tăng nhanh kháng FQ trong khoảng 1 thập niên vừa qua (6). Mức độ liên quan lâm sàng của tình trạng kháng còn chưa được biết chính xác (7).
S.pneumoniae kháng PNC ở Việt Nam
- 2008 – 2009 (Nghiên cứu ANSORP, bệnh viện): S.pneumoniae (không viêm màng não) kháng PNC 0% (với MIC90 là 2 mcg/mL) (8)
- 2009 – 2011 (Nghiên cứu SOAR, cộng đồng và bệnh viện): S.pneumoniae (không viêm màng não) kháng PNC 30,4% (với MIC90 là 3 mcg/mL) (9).
- 2018 (Nghiên cứu AECRI, cộng đồng): S.pneumoniae (nhiễm khuẩn hô hấp dưới, không viêm màng não) kháng PNC 18,5% (với MIC90 là 4 mcg/mL) (10).
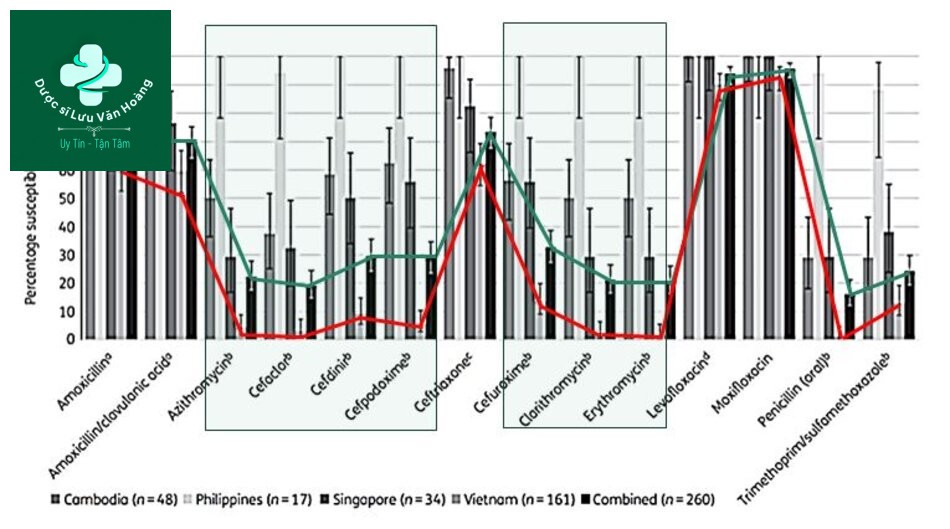
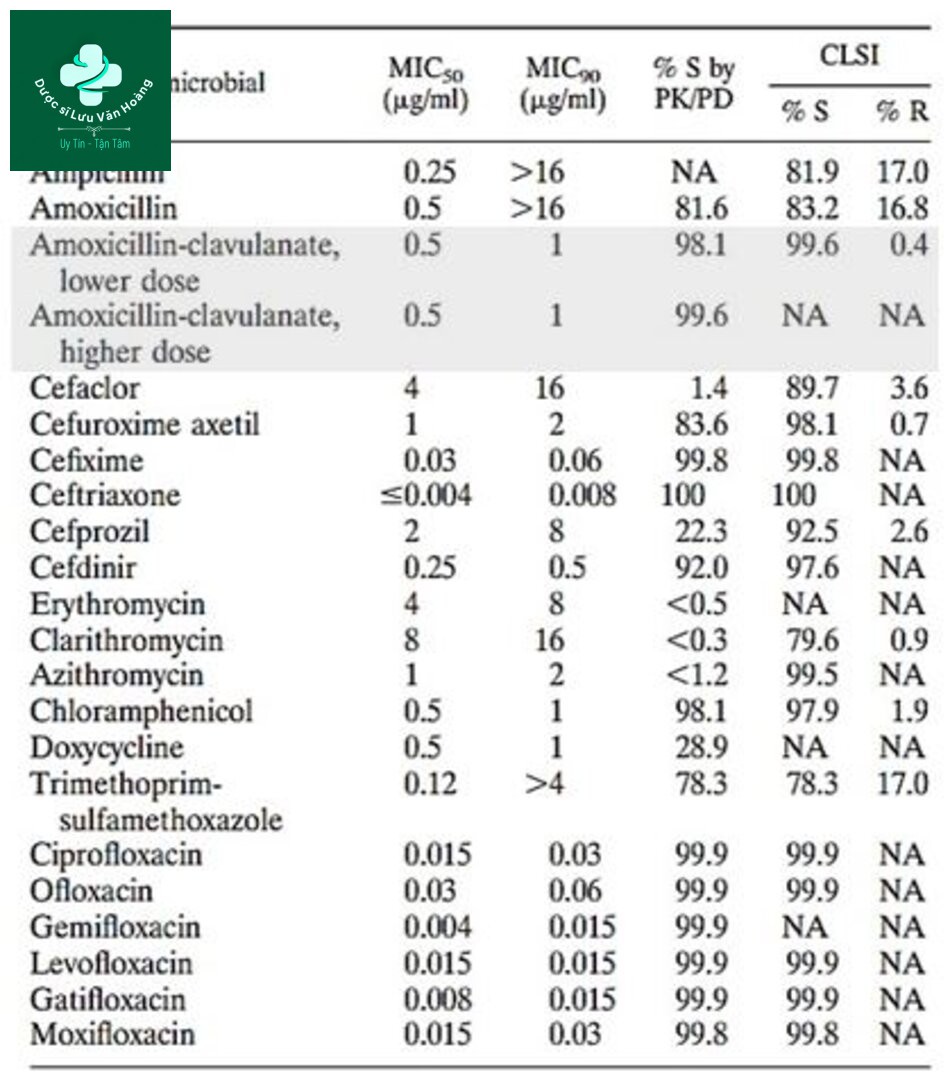
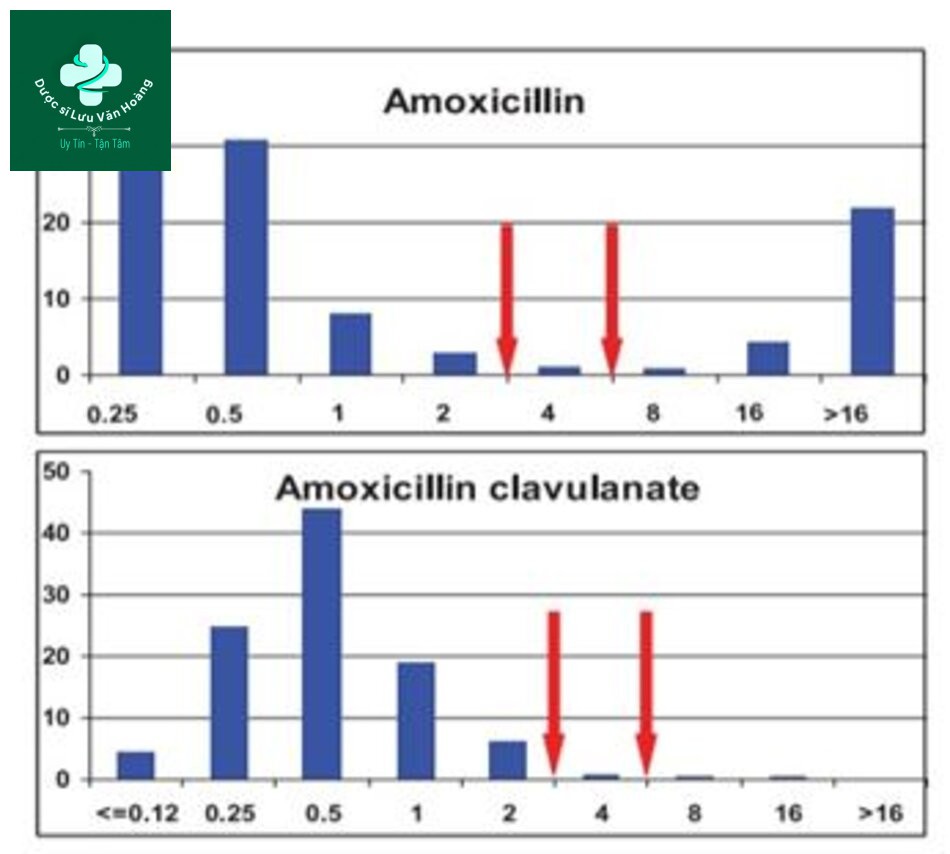
Tình nhậy cảm kháng sinh của S.Pneumoniae ở Việt Nam (2009-2011) từ NC SOAR (32)
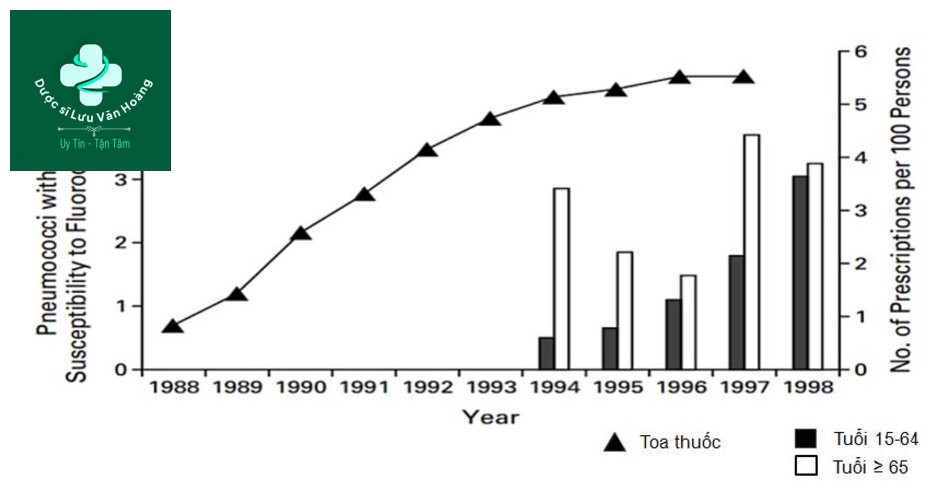
S.pneumoniae kháng Fluoroquinolone ở Canada (7)
S.pneumoniae kháng Fluoroquinolone ở Việt Nam
| Levofloxacin (Tỷ lệ kháng) | Moxifloxacin (Tỷ lệ kháng) | |
| 2008 – 2009 (Nghiên cứu ANSORP, bệnh viện) (8) |
1,7% | 0,4% |
| 2009 – 2011 (Nghiên cứu SOAR, cộng đồng và bệnh viện) (9) |
9,9% | 6,8% |
| 2018 (Nghiên cứu AECRI, cộng đồng) (10) |
29,2% | 4,8% |
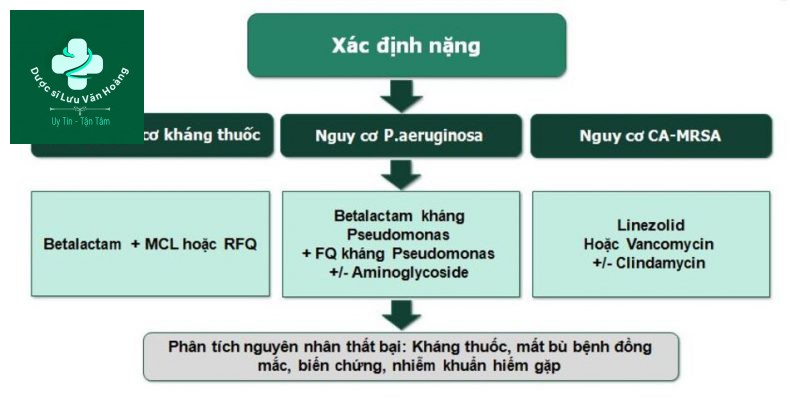
Cơ chế gây bệnh vi khuẩn: Không phổ biến hay kháng thuốc
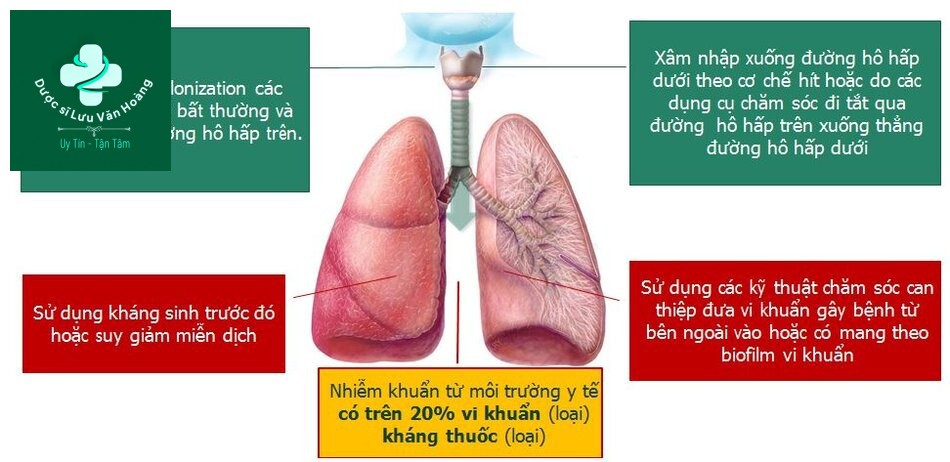
PES (P. aeruginosa, ESBL Enterobacteriaceae Methicillin-resistant S. aureus)
- Tác nhân gây bệnh không phổ biến.
- Không được đề cập tới trong các thang điểm nặng.
- Tỷ lệ mắc thấp và thay đổi giữa các khu vực.
- Thường xuất hiện trên bệnh nhân có cơ địa xấu: già, có bệnh mạn tính, giảm chức năng, suy giảm miễn dịch, thường xuyên nhập viện, sử dụng kháng sinh trước đó.
HCAP và các thang điểm dự đoán kháng thuốc
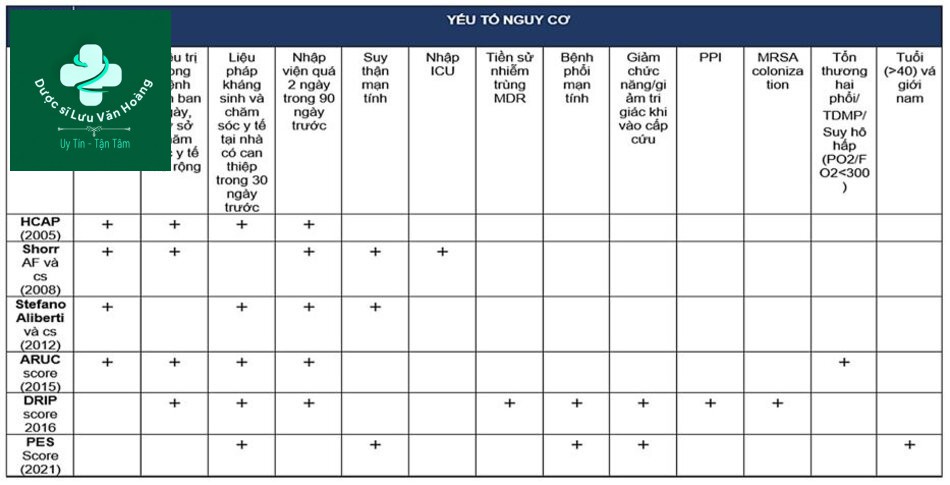

Tác động từ vi sinh/mức độ nặng (11)

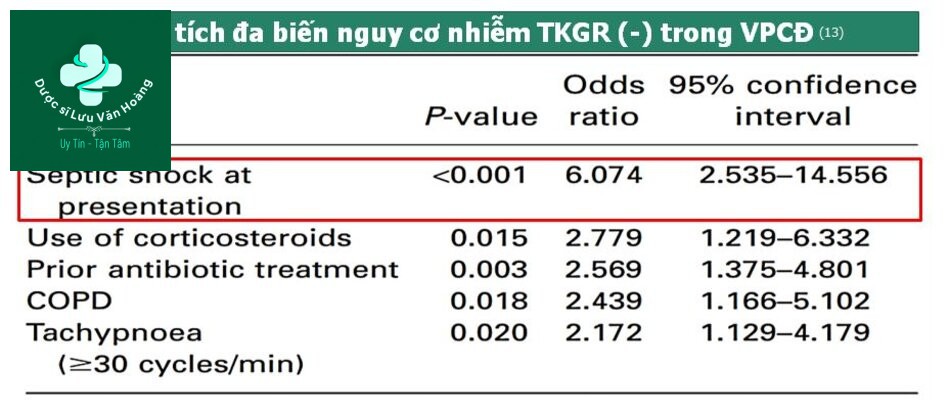
Nguy cơ nhiễm trực khuẩn gram (-)
Tiếp cận điều trị lý trong viêm kháng sinh hợp phổi cộng đồng
Key note: Lâm sàng và vi sinh gây bệnh
- Tuổi tăng và mức độ nặng tăng làm tăng khả năng phân lập được vi sinh gây bệnh, gồm cả virus, vi khuẩn và kết hợp virus-vi khuẩn (1).
- Vai trò vi khuẩn gây bệnh không điển hình quan trọng hơn điều chúng đã nghĩ và trị liệu kinh nghiệm hướng thiết (2,3), nhất là trong bệnh cảnh nặng tới nhóm vi khuẩn này là cần nhập viện (Legionallae) (4).
- Tiếp cận điều trị kháng sinh kinh nghiệm cần dựa trên đánh giá mức độ nặng. Đây là quan điểm rất hợp lý về mặt vi sinh gây bệnh. Cần xuống thang khi làm sàng cải thiện và có bằng chứng vi trùng học (4).
Tiếp cận kháng sinh kinh nghiệm với vai trò BIOMARKER
- Rõ ràng, việc theo dõi động học biomarker là một công cụ phụ trợ hữu ích cho việc lựa chọn nhanh chóng các liệu pháp điều trị trên từng trường hợp CAP
- Nguy cơ nhiễm P.aeruginosa: C-reactive protein <12.35 mg/dL(14)
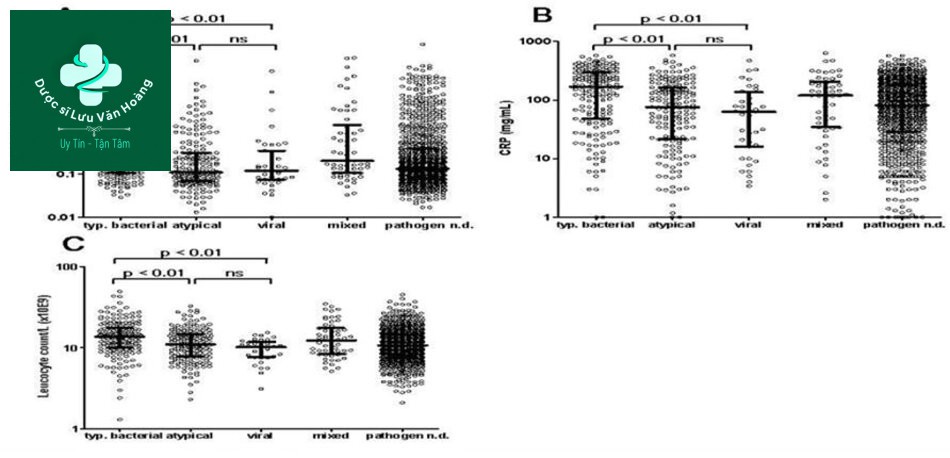
BC máu, CRP và PCT dự đoán vi sinh gây bệnh (16)
Hiệu quả T/MIC với BETALACTAM (trên súc vật thí nghiệm) (29)
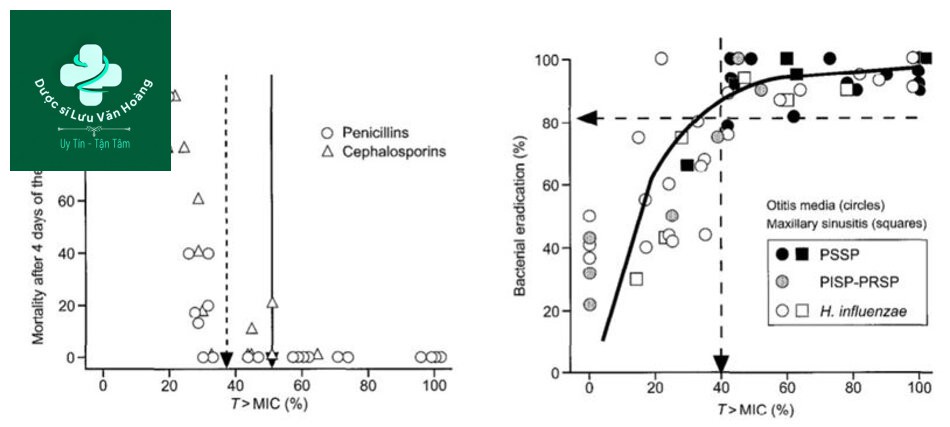
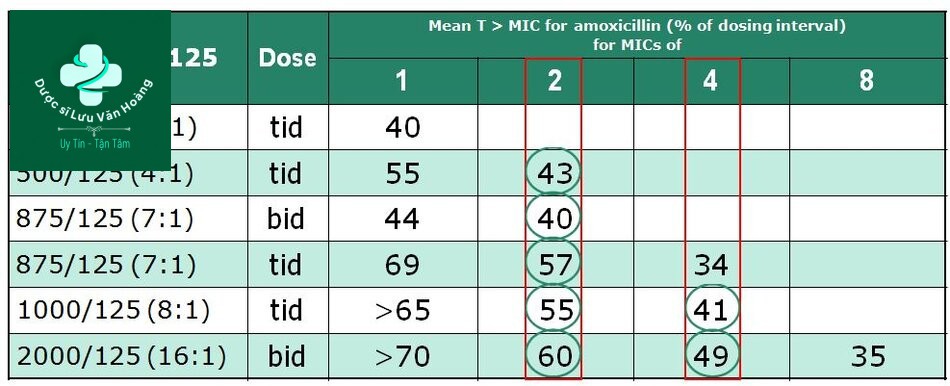
Chọn liều Amoxicilline theo PK/PD (T/MIC)
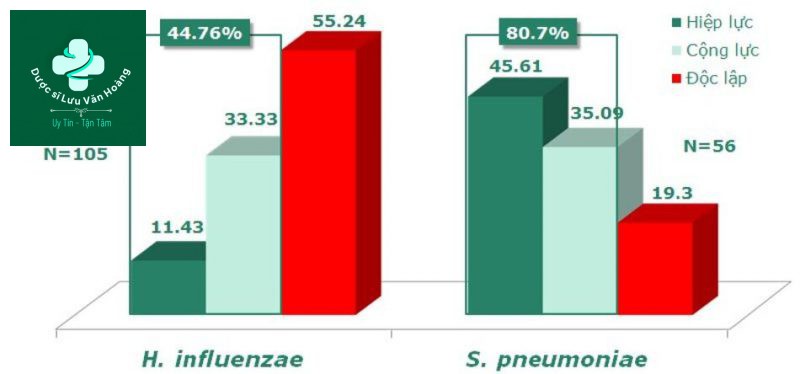
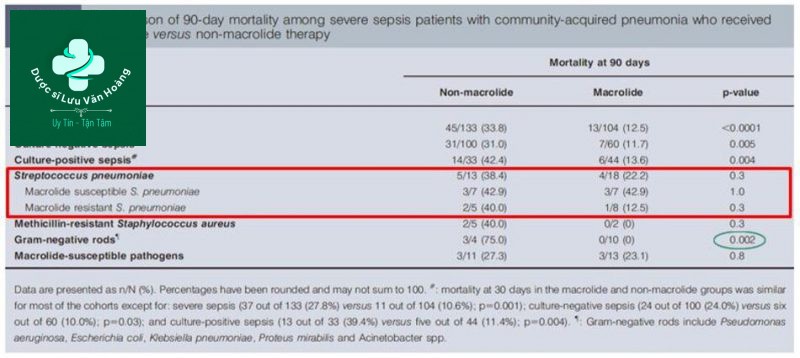
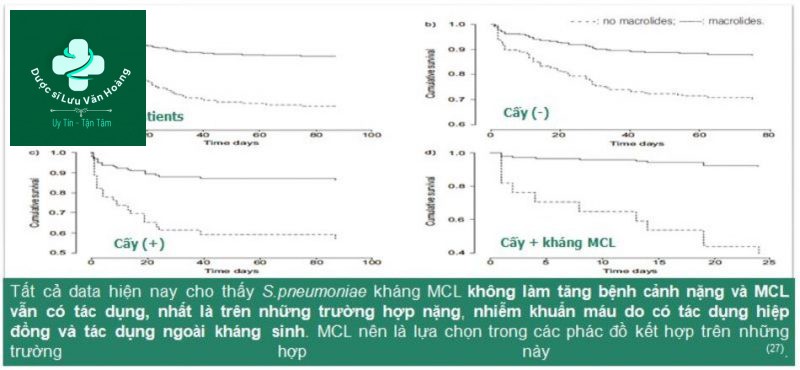
Tác động của MCL trên tử vong CAP SEPSIS nặng (24)
Thông số PK/PD và Nguy cơ xuất hiện kháng thuốc với Fluoroquinolones (31)
Tỷ lệ xuất hiện kháng thuốc
| AUC/MIC 24-hr | P. aeruginosa | Other GNB |
| <100 – Đơn trị liệu | 80% | 100% |
| >100 – Đơn trị liệu | 33% | 10% |
| Trị liệu kết hợp | 11% | 0% |
Nhìn từ bằng chứng và các Guideline điều trị kháng sinh trong VPCĐ
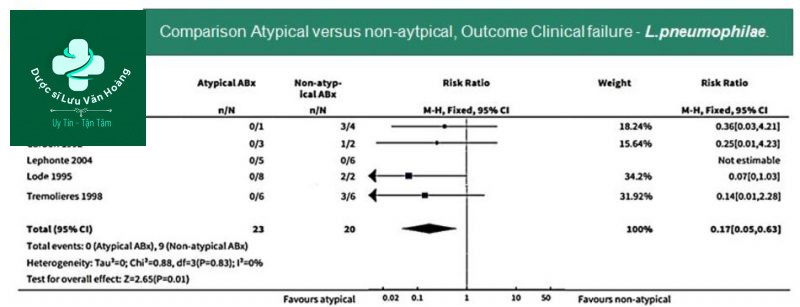
Vai trò FQ kinh nghiệm với ATYPICAL PATHOGENS
Không có lợi ích về tỷ lệ sống sót hoặc hiệu quả lâm sàng ở bệnh nhân CAP nhập viện khi điều trị bao vây AP. Kết luận này chủ yếu dựa trên so sánh đơn trị liệu quinolon với beta-lactam. Các thử nghiệm tiếp theo, so sánh đơn trị liệu beta-lactam với cùng một đơn trị liệu kết hợp với macrolide, nên được thực hiện (19).
Kháng sinh kinh nghiệm từ các Guidline quốc tế
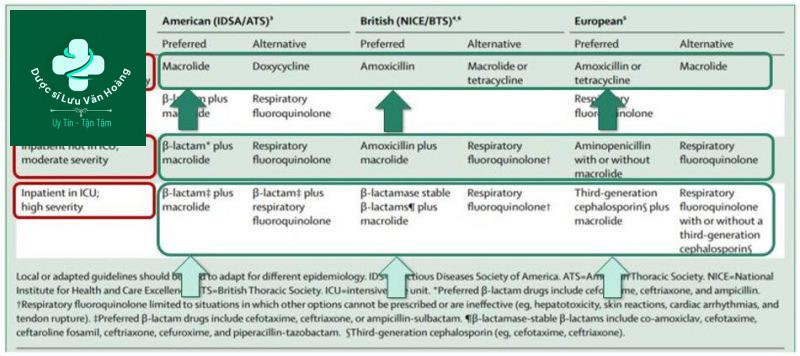
Chiến lược tiếp cận kháng sinh
- Trị liệu kháng sinh kinh nghiệm hướng tới vi khuẩn S.pneumonia, H.influenza. Lưu ý đặc tính kháng thuốc gây bệnh phổ biến: ở Việt Nam.
- Cần đánh giá mức độ nặng và điều trị kháng sinh kết hợp trong tình trạng nặng hướng tới bao vây L. pneumophila.
- Cần xác định yếu tố nguy cơ nhiễm TKGr âm và S.aureus và điều trị bao vây các tác nhân này, nhất là trên những trường hợp nặng. Xét nghiệm vi sinh trước khi sử dụng kháng sinh là rất cần thiết.
- Sử dụng các biomarker trong thực đoán, theo dõi kết quả điều trị và tiến hành lâm sàng để định hướng chẩn lượng là hữu ích.
- Cần có số liệu tình hình nhậy cảm kháng sinh tại phương.
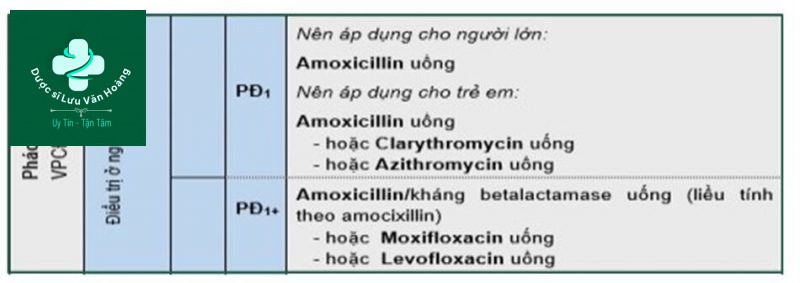
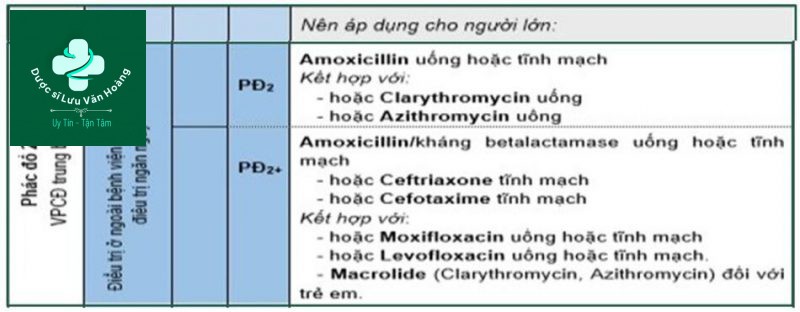
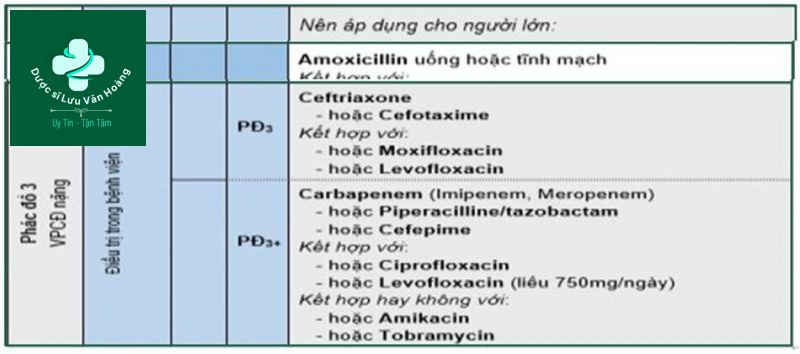
Điều trị viêm phổi
Tài liệu tham khảo trong báo cáo
- Richard R. Watkins et al. Diagnosis and Management of Community-Acquired Pneumonia in Adults. American Family Physician. Volume 83, Number 11, June 1, 2011
- M. Woodhead et al. Guidelines for the management of adult lower respiratory tract infections – Summary. Clin Microbiol Infect 2011; 17 (Suppl. 6): 1–24
- Yun Yu, Aihua Fei. Atypical pathogen infection in community-acquired pneumonia. BioScience Trends. 2016; 10(1):7-13.
- Huong et al. First report on prevalence and risk factors of severe atypical pneumonia in Vietnamese children aged 1–15 years. BMC Public Health 2014, 14:1304
- Yun-Fong Nge et al. An Asian study on the prevalence of atypical respiratory pathogens in community-acquired pneumonia. International Journal of Infectious Diseases (2005) 9, 144—153
- M. Woodhead. Community-acquired pneumonia in Europe: causative pathogens and resistance patterns. Eur Respir J 2002; 20: Suppl. 36, 20s–27s
- Chen DK, McGeer A, de Azavedo JC, Low DE. Decreased susceptibility of pneumoniae to fluoroquinolones in Canada. Canadian Bacterial Surveillance Network. Streptococcus N Engl J Med1999; 341: 233– 239
- So Hyun Kim et al. Changing Trends in Antimicrobial Resistance and Serotypes of Streptococcus pneumoniae Isolates in Asian Countries: an Asian Network for Surveillance of Resistant Pathogens (ANSORP) Study. Antimicrobial Agents and Chemotherapy • March 2012
- Didem Torumkuney et al. Country data on AMR in Vietnam in the context of community-acquired respiratory tract infections: links between antibiotic susceptibility, local and international antibiotic prescribing guidelines, access to medicines and clinical outcome. J Antimicrob Chemother 2022; 77 Suppl 1: i26–i34
- ĐN Sỹ và cs. Xác định tác nhân vi sinh gây bệnh và nhận xét hiệu quả điều trị amoxicillin/sulbactam trên bệnh nhân NKHHD cấp tính cộng đồng. Y học Việt Nam 1/2019, tập 474, 176.
- Ruiz M, Ewig S, Marcos MA, Martinez JA, Arancibia F, Mensa J, Torres A. Etiology of community-acquired pneumonia: impact of age, comorbidity, and severity. AM J RESPIR CRIT CARE MED 1999;160:397–4
- Adrian Ceccato et al. Validation of a Prediction Score for Drug-Resistant Microorganisms in Community-acquired Pneumonia. Ann Am Thorac Soc Vol 18, No 2, pp 257–265, Feb 2021
- Miquel Falguera et al. Risk factors and outcome of community-acquired pneumonia due to Gram-negative bacilli. Respirology (2009) 14, 105–111.
- Cillóniz C, Gabarrús A, Ferrer M, et al. Community-acquired pneumonia due to multidrug and non-multidrug resistant Pseudomonas aeruginosa. Chest. 2016;150:415–25
- Elena N. Savvateeva et al. Biomarkers of Community-Acquired Pneumonia: A Key to Disease Diagnosis and Management. Hindawi BioMed Research International Volume 2019, Article ID 1701276
- S. Kruger, S. Ewig, J. Papassotiriou et al., “Infammatory ¨ parameters predict etiologic patterns but do not allow for individual prediction of etiology in patients with CAP – Results from the German competence network CAPNETZ,” Respiratory Research, vol. 10, no. 1, p. 65, 2009.
- Daniel R. Feikin et al. Mortality From Invasive Pneumococcal Pneumonia in the Era of Antibiotic Resistance, 1995–1997. Am J Public Health. 2000;90:223–229.
- Elias C, Moja L, Mertz D, et al. Guideline recommendations and antimicrobial resistance: the need for a change. BMJ Open 2017;7:e016264. doi:10.1136/ bmjopen-2017-016264.
- Eliakim-Raz N et al. Empiric antibiotic coverage of atypical pathogens for community acquired pneumonia in hospitalized adults (Review). Cochrane Database of Systematic Reviews 2012, Issue 9. Art. No.: CD004418.
- Oliver van Hecke et al. Implications of Antibiotic Resistance for Patients’ Recovery From Common Infections in the Community: A Systematic Review and Meta-analysis Clinical Infectious Diseases® 2017;65(3):371–82
- Mi Suk Lee et al. Guideline for Antibiotic Use in Adults with Community-acquired Pneumonia. Infect Chemother 2018;50(2):160-198.
- Nayar S, Hasan A, Waghray P, Ramananthan S, Ahdal J, Jain R. Management of communityacquired bacterial pneumonia in adults: Limitations of current antibiotics and future therapies. Lung India 2019;36:525-33.
- Mathias W. Pletz et al. International Perspective on the New 2019 American Thoracic Society/Infectious Diseases Society of America CommunityAcquired Pneumonia Guideline A Critical Appraisal by a Global Expert Panel. CHEST 2020; 158(5):1912-191
- M.I. Restrepo et al. Impact of macrolide therapy on mortality for patients with severe sepsis due to pneumonia. Eur Respir J 2009; 33: 153–159
- Girish B. Nair et al. Updates on community acquired pneumonia management in the ICU. Pharmacology & Therapeutics 217 (2021) 107663
- Paola Faverio et al. The management of community-acquired pneumonia in the elderly. Eur J Intern Med. 2014 April ; 25(4): 312–319
- Michael S. Niederman. Macrolide-Resistant Pneumococcus in Community-acquired Pneumonia Is There Still a Role for Macrolide Therapy?. American Journal of Respiratory and Critical Care Medicine Volume 191 Number 11 | June 1 2015
- Luyan Shen et al. Community-acquired pneumonia: Trends in and research on drug resistance and advances in new antibiotics. BioScience Trends. 2021; 15(5):266-275.
- Michael R. Jacobs. How can we predict bacterial eradication? . Int J Infect Dis 2003; 7: S13-S20
- Stephen Tristram et al. Antimicrobial Resistance in Haemophilus influenzae. CLINICAL MICROBIOLOGY REVIEWS, Apr. 2007, p. 368–389
- J.K. Thomas et al. Pharmacodynamic Evaluation of Factors Associated with the Bacterial Resistance in Acutely Ill Patients during Therapy. Development of AGENTS AND ANTIMICROBIAL CHEMOTHERAPY, 0066-4804/98/$04.0010 Mar. 1998, p. 521–52
- D. Torumkuney et al. Results from the Survey of Antibiotic Resistance (SOAR) 2016–18 in Vietnam, Cambodia, Singapore and the Philippines: data based on CLSI, EUCAST (dose-specific) and pharmacokinetic/pharmacodynamic (PK/PD) breakpoints. J Antimicrob Chemother 2020; 75 Suppl 1: i19– i42