Tổng số phụ: 240,000₫
Y tế - Sức Khỏe
Nhìn mờ ở bệnh nhân xăm mình
Kisha D. Piggott; P. Kumar Rao
JAMA. 2019;321(7):699-700. doi:10.1001/jama.2018.20671
Trình bày case
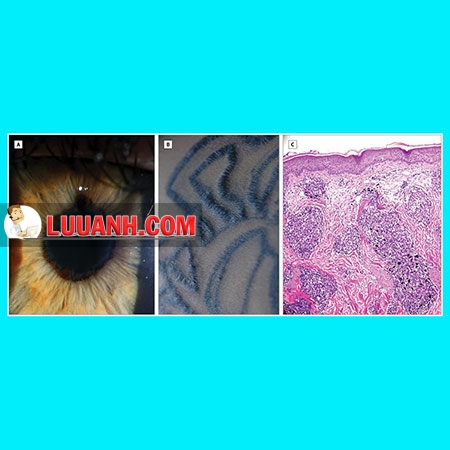
Bệnh nhân nam, người da trắng, 26 tuổi, đến khám vì nhìn mờ diễn biến hơn 1 năm qua. Không đau lưng, không đau khớp, không nổi ban ngoài da. Năm năm trước bệnh nhân đi xăm hình đen ở cánh tay trái, 3 năm trước đi xăm lần hai ở cánh tay phải. Hai năm sau lần xăm thứ hai, bệnh nhân nhận thấy hình xăm bên tay trái nổi hẳn lên và bắt đầu suy giảm thị lực. Xuất hiện các đợt đỏ mắt và nhìn mờ tái phát, trùng với các đợt viêm da xung quanh hai vết xăm. Hai tháng trước khi đến khám, bệnh nhân được mở mống mắt hai bên vì dính mống mắt và thuỷ tinh thể do viêm (Hình A).
Khi đến khám, thị lực đo được là 20/20 bên mắt phải và 20/40 bên mắt trái. Áp lực nhãn cầu là 34 mm Hg bên phải (giới hạn trên bình thường là 21 mm Hg) và 11 mm Hg bên trái. Soi tiền phòng bằng kính có slitlamp không thấy tế bào viêm ở tiền phòng phải, tiền phòng trái có 26 tế bào viêm/ 1 mm vi trường (Hình B). Bấm sinh thiết vùng da xăm hình thấy các mô bào dạng biểu mô kèm đại thực bào chứa các hạt sắc tố màu đen thô (Hình C). Kết quả xét nghiệm giang mai, lao và sarcoidosis đều âm tính.
Nên làm gì tiếp theo cho bệnh nhân này?
A. Bắt đầu dùng corticoid nhỏ mắt
B. Khuyên bệnh nhân tẩy xăm
C. Lập tức hội chẩn khoa Khớp
D. Tiến hành mổ cấy thiết bị dẫn lưu giảm nhãn áp.
Đáp án: A.
Chẩn đoán: Viêm màng bồ đào do xăm mình.
Bàn luận: Điểm then chốt để đưa ra chẩn đoán đúng là tiền sử các đợt viêm da tái phát vùng xăm trùng với các đợt viêm nhãn cầu, trong khi không có các triệu chứng đi kèm nào cho thấy viêm màng bồ đào hai bên do nguyên nhân nhiễm trùng hoặc viêm hệ thống. Kết quả sinh thiết da gợi ý rằng chẩn đoán nhiều khả năng nghĩ đến nhất là viêm màng bồ đào do xăm mình.
Hiện chưa đủ bằng chứng để gợi ý rằng tẩy xăm giúp cải thiện kết quả điều trị, đặc biệt là khi xăm trên một diện tích da lớn khó có thể tẩy được [1]. Có nhiều phương án điều trị từ steroid bôi da, nhỏ mắt đến steroid toàn thân hoặc các thuốc không steroid như methotrexate, azathioprine, hay adalimumab. Trước khi bắt đầu điều trị ức chế miễn dịch, cần loại trừ các nguyên nhân thông thường gây ra viêm màng bồ đào như lao, giang mai, nhằm tránh bỏ sót chẩn đoán có thể làm nặng tình trạng bệnh do dùng steroid hoặc các thuốc ức chế miễn dịch khác. Tình trạng tăng áp lực nội nhãn do viêm có thể điều trị nội khoa bằng các thuốc nhỏ mắt hạ nhãn áp. Không khuyến khích can thiệp ngoại khoa tại thời điểm biểu hiện triệu chứng ban đầu khi chưa tiến hành điều trị nội khoa trước đó làm giảm viêm.
Một trong những báo cáo đầu tiên về viêm màng bồ đào liên quan đến xăm mình đã mô tả các trường hợp bệnh nhân bị phản ứng u hạt ở vùng xăm và đồng thời bị viêm nhãn cầu được khẳng định trên mô bệnh học [2]. Viêm màng bồ đào do xăm mình xuất hiện từ 6 tháng đến 10 năm sau khi xăm. Các biểu hiện điển hình bao gồm viêm màng bồ đào hai bên, hay tái phát ở vùng trước hoặc lan toả nhưng không biểu hiện viêm da tại chỗ ở thời điểm xăm [3]. Biểu hiện ở nhãn cầu được cho là do phản ứng quá mẫn muộn đối với mực xăm [2]. Sự xuất hiện các sắc tố mực xăm trong u hạt, như trường hợp bệnh nhân này, gợi ý có phản ứng miễn dịch với hợp chất kim loại nặng trong sắc tố mực xăm [4]. Điều này phù hợp với số hiếm các báo cáo ca bệnh về sự lui bệnh sau khi tẩy xăm [5]. Có thể tách được sắc tố mực xăm từ hạch lympho vùng ở động vật thực nghiệm [6], quá trình quan sát rõ hơn nhờ quá trình đại thực bào với chất nhuộm chuyên biệt. Ở bệnh nhân viêm màng bồ đào liên quan đến xăm mình, rất có thể sự hoạt hoá các tế bào lympho T khởi động sự tạo thành u hạt trên dạ, kèm theo đáp ứng viêm ở nhãn cầu. Ở động vật, việc sắc tố mực xăm lắng đọng ở gan gợi ý rằng các sắc tố này có thể đi khắp toàn thân [7]. Tích luỹ các sắc tố mực xăm ở kết mạc có thể kích thích viêm nhãn cầu tái phát. Ở các bệnh nhân này không có biểu hiện ở phổi và khớp gợi ý rằng viêm màng bồ đào do xăm mình là độc lập với bệnh sarcoidosis, mặc dù cả hai đều có biểu hiện u hạt không có dạng phô mai [8,9].
Viêm màng bồ đào do xăm mình có thể xuất hiện do yếu tố kích thích từ môi trường ở một cá thể mang yếu tố di truyền. Tuy nhiên, cho dù các HLA như HLA-B27 và HLA-A29 đã được ghi nhận trong một số trường hợp viêm màng bồ đào khác, nói chung HLA chiếm tỉ lệ nguy cơ di truyền rất nhỏ ở loại viêm màng bồ đào như bệnh nhân này [10]. Chưa tìm thấy yếu tố di truyền nào liên quan đến viêm màng bồ đào do xăm mình.
Cơ chế bệnh sinh và diễn biến lâm sàng của viêm màng bồ đào do xăm mình còn nhiều điều chưa rõ ràng. Để giúp đưa ra chẩn đoán, các bác sĩ lâm sàng cần hỏi bệnh nhân viêm màng bồ đào về tiền sử xăm mình.
Kết quả điều trị
Thăm khám không thấy biểu hiện bất thường toàn thân do nhiễm trùng và viêm. Bệnh nhân bắt đầu dùng prednisolone acetate đường nhỏ mắt để điều trị viêm nhãn cầu. Bệnh nhân tiếp tục có các đợt viêm màng bồ đào, ngay cả khi được kê adalimumab và methotrexate, đòi hỏi phải dùng steroid tiêm nội nhãn. Thị lực dần dần kém đi sau hơn 9 tháng, đến mức chỉ còn 0.3 m mỗi bên khi đo bằng phương pháp đếm ngón tay. Suy giảm thị lực là do đục thuỷ tinh thể và tình trạng viêm kéo dài. Bệnh nhân được tiêm fluocinolone acetonide hai bên để cải thiện điều trị về dài hạn, đồng thời phẫu thuật thuỷ tinh thể 12 tháng sau khi đến khám. Một tháng sau phẫu thuật, thị lực cải thiện hơn ở mức 20/300 với mắt phải và 20/30 với mắt trái, và giảm được tình trạng viêm nội nhãn.
Tài liệu tham khảo
1. Saliba N, Owen ME, Beare N. Tattoo-associated uveitis. Eye (Lond). 2010;24(8):1406. doi:10.1038/eye.2010.17
2. Rorsman H, Brehmer-Andersson E, Dahlquist I, et al. Tattoo granuloma and uveitis. Lancet. 1969;2(7610):27-28. doi:10.1016/S0140-6736(69)92600-2
3. Ostheimer TA, Burkholder BM, Leung TG, Butler NJ, Dunn JP, Thorne JE. Tattoo-associated uveitis. Am J Ophthalmol. 2014;158(3):637-43.e1. doi:10.1016/j.ajo.2014.05.019
4. Mansour AM, Chan CC. Recurrent uveitis preceded by swelling of skin tattoos. Am J Ophthalmol. 1991;111(4):515-516. doi:10.1016/S0002-9394(14)72395-5
5. Barabasi Z, Kiss E, Balaton G, Vajo Z. Cutaneous granuloma and uveitis caused by a tattoo. Wien Klin Wochenschr. 2008;120(1-2):18. doi:10.1007/s00508-007-0900-6
6. Lehner K, Santarelli F, Vasold R, et al. Black tattoos entail substantial uptake of genotoxicpolycyclic aromatic hydrocarbons (PAH) in human skin and regional lymph nodes. PLoS One. 2014;9(3):e92787. doi:10.1371/journal.pone.0092787
7. Sepehri M, Sejersen T, Qvortrup K, Lerche CM, Serup J. Tattoo pigments are observed in the Kuppfer cells of the liver indicating blood-borne distribution of tattoo ink. Dermatology. 2017;233(1):86-93. doi:10.1159/000468149
8. Reddy AK, Shildkrot Y, Newman SA, Thorne JE. T-lymphocyte predominance and cellular atypia in tattoo-associated uveitis. JAMA Ophthalmol. 2015;133(11):1356-1357. doi:10.1001/jamaophthalmol.2015.3354
9. Pandya VB, Hooper CY, Merani R, McCluskey P. Tattoo-associated uveitis with choroidal granuloma: a rare presentation of systemic sarcoidosis. Retin Cases Brief Rep. 2017;11(3):272-276. doi:10.1097/ICB.0000000000000342
10. Yang MM, Lai TY, Luk FO, Pang CP. The roles of genetic factors in uveitis and their clinical significance. Retina. 2014;34(1):1-11. doi:10.1097/IAE.0b013e31829f7415

 Acid Trichloracetic 80
Acid Trichloracetic 80