Y tế - Sức Khỏe
Can thiệp thủ thuật y khoa trên bệnh nhân có thiết bị điện cấy ghép tim
vnras.com/drug – Bài viết Can thiệp thủ thuật y khoa trên bệnh nhân có thiết bị điện cấy ghép tim.
ĐỊNH NGHĨA
- Thiết bị điện cấy ghép tim (CIEDs, cardiac implantable electronic devices) bao gồm: máy tạo nhịp tim (PM), cấy phá rung (ICD), tái đồng bộ tim (CRT) và theo dõi nhịp tim (ILR).
- Một số can thiệp y khoa bên ngoài, còn được gọi là nhiễu, có thể ảnh hưởng đến hoạt động của các thiết bị điện cấy ghép tim này.
- Các dạng năng lượng như tia xạ, cộng hưởng từ hoặc điện từ trường (EMF), cũng như các tín hiệu âm thanh đặc biệt có thể ảnh hưởng thông qua việc gây quá nhận cảm (oversensing) (tín hiệu được máy cảm nhận mà không phải do khử cực của cơ tim) gây ức chế tạm thời hoặc điều trị không thích hợp từ thiết bị, lỗi lập trình (khởi động lại thiết bị), hoặc thậm chí gây mất chức năng vĩnh viễn.
| Loại tín hiệu | Nguồn tín hiệu | Ảnh hưởng | Tần suất | Mức |
| Điện từ | Đốt điện | D, 0, R,l | H | Tác động phụ thuộc vào cường độ trường cũng như khoảng cách đến máy và dây dẫn |
| Triệt đốt với sóng cao tần | D, 0,1 | H | ||
| Đốt sóng cao tần không tại tim | 0,1 | M | ||
| Thiết bị nhận dạng sóng cao tần | 0,1 | L | ||
| Liệu pháp kích thích điên (TENS, EMS,
SCS) |
0,1 | H | ||
| Liệu pháp thấu nhiệt | 0,1 | L |
D: phá hủy trực tiếp thiết bị hoặc dây dẫn; O: quá nhận cảm, R: tái khởi động lại thiết bị; I: chống nhịp nhanh hoặc tạo nhịp không thích hợp từ ICD; H: cao (>1/10); M: trung bình (1/100); L: thấp (<l/1000).
| Loại tín hiệu | Nguồn tín hiệu | Ảnh hưởng | “lan suất | Mức độ |
| Trị liệu bức xạ ion hóa | Tia gamma | D, 0, R, I, hư pin đột ngột |
L | |
| Photon | M | |||
| Proton | H | |||
| Carbon | L | Tác động phụ thuộc vào liều bức xạ tích lũy trên máy và sự phơi nhiễm neutron | ||
| Sóng âm | Tán sỏi | D, 0,1 | L | Sóng xung kích có thể gây biến dạng cơ học |
D: phá hủy trực tiếp thiết bị hoặc dây dẫn; O: quá nhận cảm, R: tái khởi động lại thiết bị; I: chống nhịp nhanh hoặc tạo nhịp không thích hợp từ ICD; H: cao (>1/10); M: trung bình (1/100); L: thấp (<1/1000).
| Loại tín hiệu | Nguồn tín hiệu | Ảnh hưởng | Tần suất | Mức độ |
| Hỗn hợp | Sốc điện khử rung hoặc chuyển nhịp | R,D | M | Tác động phụ thuộc vào 1 vị trí đặt so với CIED |
| Liệu pháp sốc điện | I | M | ||
| Từ trường mở rộng mô | I | L | ||
| Điện cơ | 0 | L | ||
| Đa tín hiệu | Cộng hưởng từ | D, 0, R, I, hư pin đột ngột | H | Tác động phụ thuộc vào tình trạng bệnh lý chụp MRI và lập trình máy |
D: phá hủy trực tiếp thiết bị hoặc dây dẫn; O: quá nhận cảm, R: tái khởi động lại thiết bị; I: chống nhịp nhanh hoặc tạo nhịp không thích hợp từ ICD; H: cao (>1/10); M: trung bình (1/100); L: thấp (<1/1000).
TẦN SUẤT
- Phần lớn các nguồn gây nhiễu có nguồn gốc phi sinh học và xảy ra và hầu hết đều có thể tránh được.
- Nhiễu điện từ (EMI, Electromagnetic interference) có thể được phát hiện bằng cách kiểm tra thiết bị và phân tích điện tâm đồ trong tim và không phải hiếm gặp ở bệnh nhân CIED: trong các nghiên cứu đơn trung tâm, tỷ lệ EMI ở CIED được xác định là 1,87% bệnh nhân-năm, trong đó tác động gây biểu hiện trên lâm sàng là 0,27%.
- Do đó, thông tin về nguồn tín hiệu, cơ chế, tác động của thiết bị và việc phòng ngừa EMI là rất quan trọng.
PHẢN ỨNG CỦA CIED VỚI TÍN HIỆU NHIỄU
Quá nhận cảm gây ra bởi EMI có nhiều biểu hiện khác nhau:
Trên hệ thống tạo nhịp:
- Quá nhận cảm ở nhĩ gây thúc đẩy tạo nhịp thất không thích hợp hoặc làm máy xem như một biến cố với tần số nhĩ cao và có thể làm thay đổi chế độ cài của máy.
- Quá nhận cảm ở thất khiến máy xem các tín hiệu nhiễu là sóng R nội tại từ đó sẽ ức chế tạo nhịp thất, điều này có thể dẫn đến vô tâm thu và ngất trên bệnh nhân phụ thuộc máy tạo nhịp.
Trên hệ thống ICD:
- Quá nhận cảm ở thất không chỉ ức chế tạo nhịp thất mà có thể khiến máy tự động phóng thích cơn sốc điện vì rung thất, nếu nó kéo dài đủ lâu.
- Tín hiệu EMI thoáng qua có thể chỉ thay đổi chức năng CIED tạm thời, ngược lại tín hiệu kéo dài và lặp lại nhiều lần có thể thay đổi cài đặt của thiết bị, khiến thiết bị không thể tự hồi phục sau khi ngưng EMI.
- Thiết bị CIED sau đó có thể trở về chế độ “back-up”, thậm chí về chế độ “reset mode”, dẫn đến việc cần phải lập trình lại thiết bị.
| Tạo nhịp | Tác động |
| ức chế tạo nhịp trong buồng tim cùng bên (quá nhận cảm thất) | T |
| Tạo nhịp buồng tim đối bên (tạo nhịp thất do quá nhận cảm nhĩ) | T |
| Thay đổi đáp ứng nhịp tim | T |
| Tạo nhịp không đồng bộ, mất đồng bộ nhĩ thất trên thiết bị 2 buồng | T |
| Chuyển chế độ không thích hợp hoặc tạo nhịp vượt tần số nhĩ do quá nhận cảm nhĩ | T |
| Thay đổi ngưỡng tạo nhịp/nhận cảm | T |
| Mất tạo nhịp (nhịp nhanh do máy tạo nhịp) | p |
| Chuyển chế độ reset hoặc backup | p |
| • T: thoáng qua; P: kéo dài | |
| ICD | Tác động |
| Thay đổi chức năng chống nhịp chậm | T |
| Sốc điện hoặc tạo nhịp vượt tần số không thích hợp | T |
| Tạo nhịp xen kẽ hoặc tạo nhịp không thích hợp | T |
| Hư pin đột ngột | P |
T: thoáng qua; P: kéo dài
CHUẨN BỊ TRƯỚC THỦ THUẬT
Cần xác định chi tiết về loại thiết bị, nhà sản xuất, tình trạng pin và cài trước khi thực hiện can thiệp:
- Tìm hiếu về thủ thuật (vùng xạ trị, chỉ định, vị trí phẫu thuật và giải phẫu, tư thủ thuật…)
- Xác định loại thiết bị CIED
- Đánh giá sự phụ thuộc máy tạo nhịp của bệnh nhân
- Phân tầng nguy cơ rối loạn nhịp thất chu phẫu
- Ước lượng mức độ nhiễu điện từ
- Xác định sự cần thiết và độ quan trọng của CIED
Nếu hồ sơ về thiết bị không có sẵn, chụp X-quang ngực rất hữu ích và có thể xác định loại thiết bị.
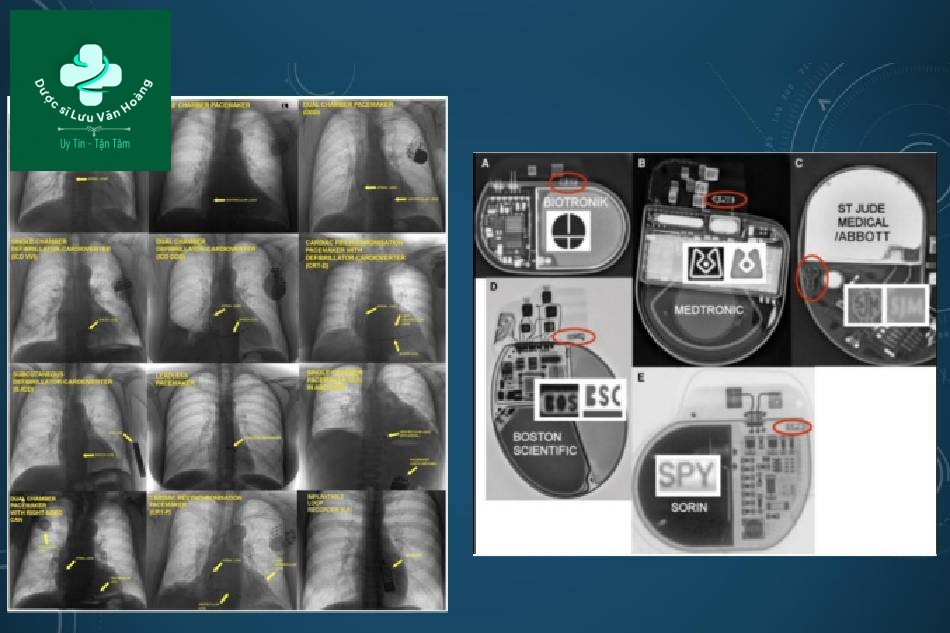
PHỤ THUỘC MÁY TẠO NHỊP
- Được định nghĩa khi mất nhịp thoát nội tại hoặc tần số tim thấp (< 50 l/p) gây ra các triệu chứng do nhịp chậm, đây có thể là hậu quả của ngưng xoang hoặc blốc nhĩ thất.
- Chẩn đoán dựa vào tiền sử bệnh như từng trải qua thủ thuật đốt nút nhĩ thất trước đó, hoặc nhịp máy hầu như gần 100% khi phân tích từ CIED.
- Bệnh nhân có nhịp nhĩ thất đồng nhất trên ECG với tần số > 50 l/p thường không phụ thuộc máy tạo nhịp.
- Tuy nhiên sự có mặt của nhịp nội tại không chứng minh hoặc bảo đảm tuyệt đối, đặc biệt khi bệnh nhân gây mê. cần theo dõi liên tục nhịp tim trên những thủ thuật có nguy cơ EMI cao.
PHÂN TẦNG NGUY CƠ RỐI LOẠN NHỊP THẤT CHU PHẪU
- Dựa trên bệnh sử, bệnh lý tim mạch kèm theo, chỉ định cấy CIED và tiền sử rối loạn nhịp thất hoặc cần trị liệu từ ICD trong 6 tháng gần đây.
- Phẫu thuật tạo ra stress với sự mất cân bằng tự chủ và có thể dẫn đến rối loạn điện giải, thay đổi cân bằng dịch và tăng nhu cầu oxy của cơ tim. Những yếu tố này làm p thất ở những bệnh nhân có bệnh tim cấu trúc và bệnh lý kênh.
- Ngược lại, kỹ thuật gây mê thần kinh, quản lý chống loạn nhịp và đau sau phẫu thuật có thể làm giảm gánh nặng rối loạn nhịp tim.
ĐÁNH GIÁ SAU THỦ THUẬT
- Kiểm tra các biến cố rối loạn nhịp có liên quan trong thủ thuật.
- Kiểm tra thiết bị (lập trình máy, ngưỡng, tình trạng pin, cảnh báo…)
- Lập trình lại cài đặt khi khi tiến hành thủ thuật nếu cần thiết
- Kích hoạt lại chức nặng phát hiện và điều trị rối loạn nhịp nhanh trên ICD càng nhanh càng tốt
THỦ THUẬT LIÊN QUAN PHẪU THUẬT
- Việc sử dụng nam châm trong phẫu thuật cho bệnh nhân có máy tạo nhịp nên được ưu tiên nếu có thể (giúp thiết bị có thể truy cập được trong quá trình phẫu thuật, đáp ứng từ trường đủ trong quá trình theo dõi nhịp tim trước khi phẫu thuật) và đôi khi cần thiết để tránh EMI, để đơn giản hóa quy trình làm việc và rút ngắn thời gian tạo nhịp không đồng bộ.
- Lập trình lại ICD là cần thiết ở bệnh nhân phụ thuộc máy tạo nhịp nếu khoảng cách trường phẫu thuật tới thiết bị <15 cm hoặc nếu thiết bị không thể truy cập được trong suốt quá trình phẫu thuật.
- Nên sử dụng nam châm để đảm bảo cho mọi bệnh nhân có ICD mà không được lập trình lại, trong quá trình dùng dao đốt điện, nếu có nguy cơ EMI.
- Nên lập trình lại tất cả thiết bị ICD trên bệnh nhân phụ thuộc vào máy tạo nhịp và trường hợp không phát ra dấu hiệu đáp ứng với nam châm.
EMI DO DAO ĐỐT ĐIỆN TRONG PHẪU THUẬT
- Theo dõi điện tâm đồ là bắt buộc ở bất kỳ bệnh nhân CIED nào trải qua thuật có dùng dao đốt điện.
- Theo dõi mạch ngoại biên với đo độ bão hòa oxy hoặc sóng động mạch nên được thực hiện kèm với theo dõi điện tâm đồ ở bất kỳ bệnh nhân CIED nào trải qua cuộc phẫu thuật có dùng dao đốt điện.
- Pad điện cực khử rung nên đặt cách xa thiết bị >15cm nhằm tránh gây hỏng CIED. Pad điện cực nối đất cũng nên đặt xa CIED >15cm.
- Một nam châm có từ trường >10 G nên được chuẩn bị sẵn có trong suốt quá trình phẫu thuật trên mọi bệnh nhân có CIED.
- Nguy cơ chính của bệnh nhân CIED trải qua phẫu thuật là EMI do dao đốt điện, có thể dẫn đến việc ức chế tạo nhịp, chế độ đảo ngược nhiễu (với tạo nhịp không đồng bộ) và liệu pháp ICD không thích hợp do quá nhận cảm.
- Nếu cuộc phẫu thuật thực hiện với dao đốt điện đơn cực từ vùng rốn trở xuống thì việc tắt kích hoạt liệu pháp từ ICD là không cần thiết.
- Tuy nhiên, nếu điện cực trở về đặt gần thiết bị hoặc sử dụng điện cực trở về toàn thân, sốc điện không thích hợp từ ICD được ghi nhận trong nhiều trường hợp.
- Nhiều nghiên cứu cho thấy phẫu thuật dưới vùng mào chậu trở xuống với điện cực trở về đặt ở vùng đùi có thể được thực hiện một cách an toàn mà không cần sử dụng nam châm hoặc phải tái lập trình lại máy.
- Dao đốt điện lưỡng cực hoặc dao mổ siêu âm nên được ưu tiên sử dụng hơn dao đốt điện đơn cực nếu có thể, tấm âm cực (điện cực trở lại) nên đặt càng xa CIED càng tốt và dao đốt điện nên được dùng đốt ngắt quãng để giảm nguy cơ của EMI.
- Nhân viên và lập trình viên được đào tạo qua CIED nên khuyến khích có mặt tại bệnh viện/cơ sở phòng khám lập trình lại ICD nếu sử dụng nam châm, cũng như những thay đổi về tình trạng của bệnh nhân trong lúc phẫu thuật có thể yêu cầu lập trình lại các thông số tạo nhịp.
- Dao đốt điện lưỡng cực được ưu tiên sử dụng hơn do hiếm khi gây EMI.
- Nếu dao điện đơn cực được dùng, điện cực nối đất cần đặt đối bên với khoảng cách xa CIED nhất có thể để tránh EMI.
- Điện cực trở lại toàn thân không được khuyến khích sử dụng (trừ khi thiết bị được lập trình thích hợp trước khi làm phẫu thuật).
SỬ DỤNG NAM CHÂM TRONG QUÁ TRÌNH PHẪU THUẬT
- Trên máy tạo nhịp, sử dụng nam châm dẫn đến chế độ tao nhịp không đồng bộ (AOO, VOO, DOO) theo tần số của nam châm. Tạo nhịp không đồng bộ có thể kích thích những pha dễ tổn thương và dẫn đến nguy cơ rối loạn nhịp thất.
- Do đó, bệnh nhân cần được theo dõi trong quá trình sử dụng nam châm hoặc phẫu thuật ở chế độ không đồng bộ với trang bị cấp cứu bao gồm máy khử rung ngoài cơ thể với khả năng tạo nhịp qua da cần phải luôn sẵn sàng.
- Trên máy ICD, sử dụng nam châm chỉ tắt chế độ phát hiện rối loạn nhịp nhanh mà không tác động đến chế độ tạo nhịp. Do đó, tái lập trình thiết bị là cần thiết trên bệnh nhân ICD phụ thuộc máy tạo nhịp.
- Ngoài ra, nên tái lập trình thiết bị nếu không phát ra dấu hiệu đáp ứng với nam châm.
- Sử dụng nam châm trên bệnh nhân ICD dùng dao đốt điện có khoảng cách >15cm so với thiết bị giúp đơn giản hóa quá trình thủ thuật và được chứng minh an toàn hơn với việc rút ngắn có ý nghĩa thời gian bất hoạt liệu pháp điều trị từ ICD.
- Tái lập trình CIED nên được thực hiện khi trường phẫu thuật cách thiết bị <15cM do việc sử dụng nam châm trong trường hợp này khá khó vì gần phẫu trường hoặc khi nam châm không được đảm bảo cố định tại vị trí thuận lợi (khi bệnh nhân cần nằm sấp hoặc nằm nghiêng để phẫu thuật)
CÁC YẾU TỐ KHÁC GÂY EMI
- Thiết bị theo dõi tần số hô hấp, di chuyển bệnh nhân có thể khiến tạo nhịp nhanh hơn, điều này có thể bị xem như nhanh thất, do đó nên bất hoạt chế độ đáp ứng tần số tim trong và sau phẫu thuật nếu có đáp ứng tần số không thích hợp.
- Ngoài ra, guidewire hay catheter có thể gây ức chế tạo nhịp, sốc không thích hợp hoặc bung điện cực.
- Phẫu thuật lồng ngực do tràn khí màng phổi hay lấy bỏ xương ức cũng gây tăng ngưỡng khử rung hoặc hư máy ICD dưới da.
CỘNG HƯỞNG TỪ
Ước tính khoảng 50 – 75% bệnh nhân có CIED sẽ cần phải chụp MRI trong suốt thời gian mang thiết bị.
MRI có thể ảnh hưởng đến thiết bị:
- Thay đổi chế độ kích thích tạo ra kích thích không đồng bộ
- Gây rối loạn nhịp nhĩ hoặc thất bằng cách cung cấp các kích thích trong giai đoạn dễ bị tổn thương của tâm nhĩ hoặc tâm thất
- Tạo mô-men xoắn bên trong túi của thiết bị; cảm giác rung (hiếm)
- Làm nóng vùng mô tim tiếp giáp với các điện cực, thay đổi ngưỡng tạo nhịp/nhận cảm’
- Lập trình lại PM, dấu hiệu hư pin (thoáng qua)
- Quá nhận cảm hoặc giảm nhận cảm
- Kích hoạt lại liệu pháp chống nhịp tim nhanh
MRI trên bệnh nhân CIED chỉ nên thực hiện tại trung tâm có đội ngũ, hướng dẫn và trang thiết bị thích hợp. Có sự phối hợp giữa bác sĩ chẩn đoán hình ảnh, kỹ thuật viên, bác sĩ tim mạch cùng các nguồn nhân lực sức khỏe khác để đảm bảo sự an toàn.
Nên thực hiện theo checklist bao gồm:
Trước chụp:
- >6 tuần sau cấy thiết bị
- CIED có chế độ chụp được MRI hay không
- Có dây điện cực không chụp được MRI không
- Có dây điện cực bỏ rơi, đầu nối điện cực hoặc điện cực thượng mạc không
- Bệnh nhân có phụ thuộc máy tạo nhịp không
- Có đội ngũ có thể thực hiện CPR trong khi chụp MRI không
- Có máy khử rung bên ngoài với khả năng tạo nhịp qua da trong khi chụp MRI không
- Có kỹ thuật viên được huấn luyện qua CIED kiểm tra toàn bộ thiết bị trước và sau chụp MRI không
- Liệt kê tình trạng thiết bị, thông số về pin, ngưỡng tạo nhịp, nhận cảm và trở kháng dây dẫn trước chụp
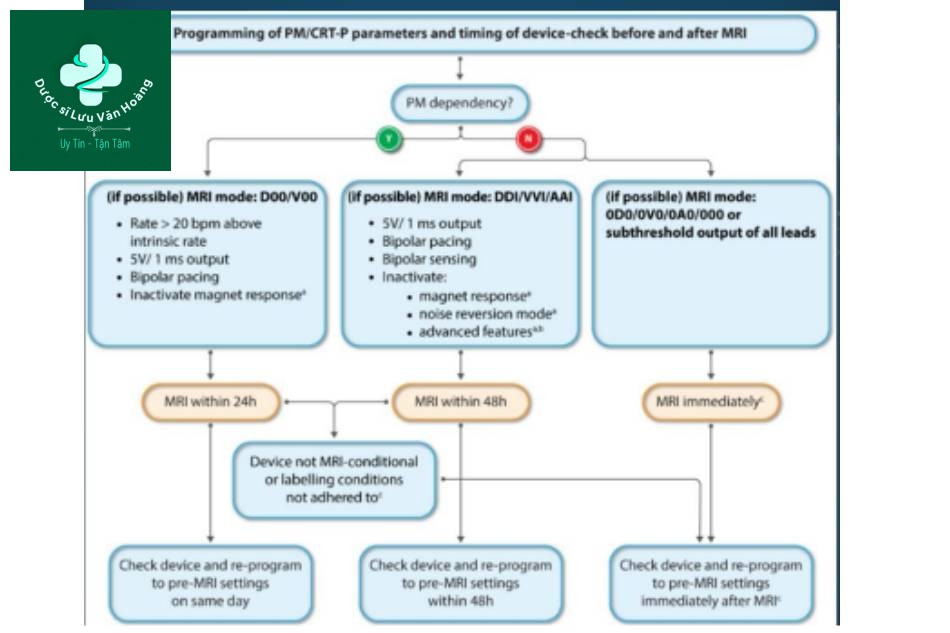
- Thiết bị đã được chuyến qua chế độ chụp MRI chưa:
- Chế độ không đồng bộ (DOO/VOO/AOO)
- Chế độ ức chế (DDI/WI/AAI)
- Chế độ bất hoạt (ODO/OVO/OAO/OOO)
- Tạo nhịp và nhận cảm lưỡng cực
- Bất hoạt đáp ứng từ trường
- Bất hoạt liệu pháp chống nhịp nhanh
- Bất hoạt nâng cao (đáp ứng nhận cảm thất trên CRT)
- Trong khi chụp: theo dõi ECG, huyết áp, độ bão hòa oxy
Sau chụp:
- Tái kiểm tra thiết bị và thông số dây dẫn
- Tắt chế độ chụp MRI
- Tái lập trình về cài đặt ban đầu chưa
- Theo dõi từ xa nên được sử dụng đặc biệt trong trường hợp không chụp được MRI hoặc có nguy cơ cao
THIẾT BỊ KHÔNG THỂ CHỤP MRI
- CIED không chụp MRI thường là các thế hệ cũ hoặc là sự kết hợp giữa máy chụp được MRI với dây điện cực chụp được MRI nhưng từ 2 nhà sản xuất khác nhau hoặc với dây điện cực không chụp được MRI; sự có mặt của dây điện cực bị bỏ, đứt, hoặc điện cực thượng tâm mạc, hay dân dẫn mở rộng/kết nối.
- Khuyến cáo ESC hiện hành trên thiết bị CRT hoặc tạo nhịp không chụp được MRI cho phép cân nhắc chụp khi không thể thay đổi chế độ chụp và ngay cả khi có sự hiện diện của điện cực thượng tâm mạc, hoặc điện cực hư hay bị bỏ lại, điện cực mở rộng/kết nối vì lợi ích nhiều hơn nguy cơ.
- Bệnh nhân cấy ICD hoặc phụ thuộc máy tạo nhịp gia tăng nguy cơ khi chụp, do đó cần tính toán cẩn trọng và thảo luận với bệnh nhân.
- Dựa trên các bằng chứng hiện tại, không khuyến cáo loại bỏ các dây điện cực bị bỏ chỉ để chụp MRI vì nguy cơ lấy điện cực cao hơn so với việc chụp MRI.
KIỀM TRA VÀ LẬP TRÌNH THIẾT BỊ
- Nhìn chung, chức năng phát hiện nhịp nhanh hoặc/và chống nhịp nhanh nên được tắt trên máy ICD (cũng như trên máy tạo nhịp với chế độ tạo nhịp vượt tần số nhĩ) và các chức năng nâng cao (như chế độ VVT trên CRT) nên được tắt.
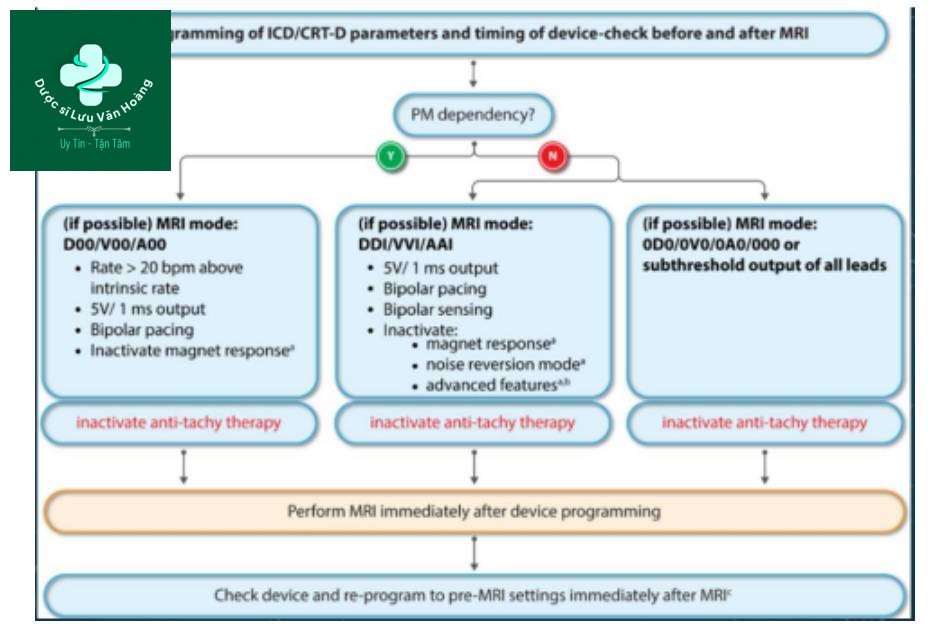
- Trên bệnh nhân phụ thuộc tạo nhịp, thiết bị nên được lập trình sang chế độ không đồng bộ (AOO, voo, DOO) và ngưỡng tần số dưới nên được cài đặt đủ cao để tránh sự xung đột tạo nhịp (>20 l/p so với nhịp nội tại).
- Trên bệnh nhân không lệ thuộc tạo nhịp, thiệt bị nên được lập trình sang chế độ ức chế (DDI, VVI, AAI) hoặc ưu tiên không tạo nhịp (OAO, ovo, ODO).
Khuyến cáo thông số MRI trên bệnh nhân CIED không chụp được MRI:
- Ưu tiên 1.5 T hơn 3 T
- Mức hấp thụ sóng SAR < 2W/kg
- Tỉ lệ chênh áp quay từ trường < 200 T/m/s
- Giảm thiểu số lượng và độ dài chuỗi (Bl + RMS < 2.8 p.T)
Đồng thuận
- Quy trình và checklist trên bệnh nhân CIED chụp MRI nên được phác thảo
- Tìm các yếu tố nguy cơ: điện cực bị bỏ hoặc đứt, điện cực thượng tâm mạc, điện cực kết nối/mở rộng, máy ICD hoặc bệnh nhân lệ thuộc máy tạo nhịp
- Nên theo dõi ECG và độ bão hòa oxy trong khi chụp MRI
- Chế độ tạo nhịp không đồng bộ (DOO/VOO/AOO) nên được cài trên bệnh nhân lệ thuộc máy
- Chế độ tạo nhịp ức chế (WI/DDI/AAI)với bất hoạt từ trường và chức năng nâng cao (đảo ngược nhiễu, đáp ứng nhận cảm thất, tạo nhịp vượt tần số) nên được cài trên bệnh nhân không lệ thuộc máy nhưng có nguy cơ vô tâm thu hoặc nhịp chậm nguy hiểm; ngược lại, chế độ không tạo nhịp nên được cài.
- Chức năng tạo nhịp khác (đáp ứng tần số, đảo ngược nhiễu, đáp ứng nhận cảm thất, đáp ứng rung nhĩ) nên được tắt ở chế độ tạo nhịp không đồng bộ hoặc ức chế để đảm bảo EMI không dẫn đến tạo nhịp không mong muốn
- Chế độ phát hiện rối loạn nhịp nhanh (ATP/sốc) nên tắt trên bệnh nhân ICD tránh sốc không thích hợp
- Trên bệnh nhân CIED không thể chụp MRI, MRI có thể được thực hiện trong trường hợp đặc biệt (ICD, lệ thuộc máy, mới cấy CIED, điện cực thượng tâm mạc)
- Kỹ thuật viên được đào tạo không cần đứng cạnh giường trong khi chụp MRI ở bệnh nhân đã được bật chế độ chụp MRI
- Kỹ thuật viên được đào tạo cần đứng cạnh giường với các thiết bị được lập trình thích hợp trong khi chụp MRI ở trường hợp nguy cơ cao (bệnh nhân ICD lệ thuộc máy, điện cực thượng tâm mạc, điện cực bị bỏ, điện cực kết nối/mở rộng) trên bệnh nhân CIED không thể chụp MRI
- Nên tiến hành lập trình CIED tại phòng MRI gần nhất có thể và theo dõi đủ đảm bảo đang trong chế độ chụp MRI, đặc biệt trên bệnh nhân ICD
- Theo dõi từ xa được khuyến khích sau chụp MRI, đặc biệt ở bệnh nhân CIED không thể chụp MRI và bệnh nhân nguy cơ (ICD, lệ thuộc máy, điện cực thượng tâm mạc thất trái)
- Đội ngũ cấp cứu trong lúc chụp MRI nên được sẵn sàng tại khu vực 3 (Zone 3) (ngoài phòng MRI)
- Điện cực bị bỏ không khuyến cáo lấy ra với mục đích để chụp MRI
SỐC ĐIỆN CHUYỀN NHỊP HAY KHỬ RUNG
Trên bệnh nhân có CIED được sốc điện trực tiếp chuyển nhịp hoặc khử rung bên ngoài cơ thể, các bản điện cực qua da lý tưởng nên được đặt ở vị trí trước-sau với bản điện cực trước càng xa CIED càng tốt.
Việc kiểm tra CIED nên được tiến hành sau khi sốc điện chuyển nhịp và trước khi bệnh nhân xuất viện trong những trường hợp nguy cơ cao (hệ thống CIED cũ, khoảng cách giữa bản điện cực và thiết bị ngắn, vị trí bản điện cực không phải tư thế trước-sau).
CẮT ĐỐT ĐIỆN SINH LÝ
- Tác động: gây quá nhận cảm ức chế tạo nhịp không thích hợp, chuyển đổi mode, sốc chống rối loạn nhịp nhanh không thích hợp, hư bề mặt tiếp xúc giữa điện cực và mô, reset lại thiết bị.
- Liệu pháp ICD nên được tắt trong khi cắt đốt điện với sóng cao tần.
- Trong cắt đốt điện bằng áp đông, không ghi nhận có EMI trên những bệnh nhân có CIED
Đồng thuận
Trên bệnh nhân có CIED được tiến hành cắt đốt điện sinh lý bằng sóng cao 1 tần điều trị rối loạn nhịp tim, lập trình một cách cẩn thận CIED được chỉ định nhằm tránh quá nhận cảm do EMI và đảm bảo tạo nhịp thích hợp cũng như tránh sốc điện không thích hợp từ ICD trong quá trình làm thủ thuật.
Cắt đốt điện sinh lý với khoảng cách so với dây điện cực trong vòng 1 cm nên được thực hiện hết sức thận trọng và chỉ nên tiến hành trong một vài tình huống đặc biệt
TÁI THÔNG MẠCH VÀNH QUA DA
Điện tâm đồ 12 chuyển đạo nên được kiểm tra sau PCI, và theo dõi CIED nên được thực hiện trong trường hợp có dấu hiệu hoặc triệu chứng gợi ý bất thường chức năng thiết bị.
PHẪU THUẬT TIM VÀ THAY MÁY
Dao đốt điện lưỡng cực sử dụng năng lượng thấp được ưu tiên sử dụng, và tái lập trình CIED nên được thực hiện nhằm giảm nguy cơ EMI.
Trên bệnh nhân cấy thiết bị hỗ trợ thất trái, theo dõi CIED từ xa có đem lại lợi ích.
TRỊ LIỆU BỨCXẠ
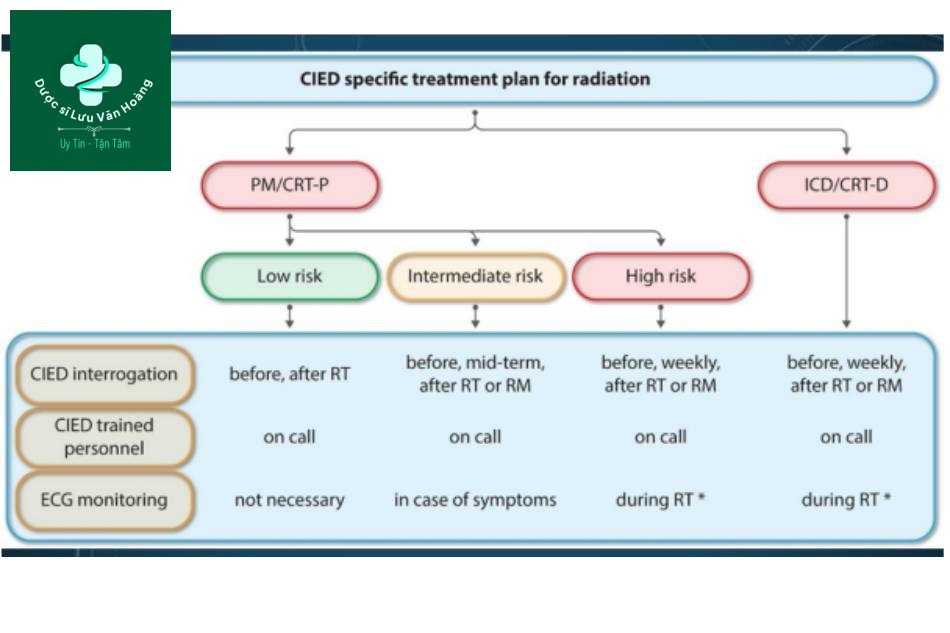
- CIED nên được đánh giá trước khi bắt đầu xạ trị và kế hoạch điều trị đặc hiệu (bao gồm ước tính liều xạ trị) nên được phác thảo bởi chuyên gia về CIED và bác sĩ xạ trị ung thư học trước khi khởi trị
- Kiểm tra CIED và theo dõi ECG nên được thực hiện tùy thuộc vào phân tầng nguy cơ trong thời gian xạ trị và sau khi hoàn thành đợt cuối cùng của điều trị
- Kỹ thuật viên được đào tạo CIED luôn có mặt sẵn hoặc thông qua tổng đài “on call” trong các đợt xạ trị trên tất cả bệnh nhân CIED
- Không có chỉ định di chuyến vị trí CIED nhằm mục đích xạ trị, trừ khi thiết bị ảnh hưởng đủ nhiều đến việc điều trị khối u
LIỆU PHÁP KÍCH THÍCH ĐIỆN
- TENS và các liệu pháp EST trên bệnh nhân CIED chỉ nên được áp dụng sau khi tham vấn với chuyên gia về CIED
- EST nên được thực hiện xa CIED nhất có thể và ưu tiên thực hiện 1 bên
- Chy kỳ EST đầu tiên trên bệnh nhân lệ thuộc máy nên được thực hiện dưới sự theo dõi EGM và các kênh đánh dấu bởi kỹ thuật viên được đào tạo CIED nhằm loại trừ nhiễu
- Chu kỳ EST đầu tiên trên bệnh nhân ICD nên được thực hiện với sự giám sát của kỹ thuật viên được đào tạo CIED bằng theo dõi ECG liên tục kèm máy khử rung kế cận
- Trong trường hợp không có sự tương tác sau khi đã kiểm tra đủ, EST có thể được thực hiện khi không có kỹ thuật viên được đào tạo CIED
- Theo dõi từ xa được khuyến khích trong khi điều trị EST ở bệnh nhân ICD lệ thuộc máy.
MỘT SỐ THỦ THUẬT KHÁC
Nội soi: Theo dõi ECG trong quá trình làm thủ thuật được khuyến khích khi nội soi trong trường hợp sử dụng năng lượng sóng cao tần đơn cực.
Nội soi: Sử dụng nam châm có thể đảm bảo cho bệnh nhân có ICD trong quá trình nội soi can thiệp bao gồm cả sử dụng năng lượng sóng cao tần đơn cực.
Tán sỏi: Bệnh nhân CIED có thể an toàn thực hiện tán sỏi mà không cần tái lập trình lại thiết bị hoặc sử dụng nam châm.
Thủ thuật nha khoa: Tái lập trình CIED tổng quát hoặc sử dụng nam châm là không cần thiết.

