Y tế - Sức Khỏe
RỐI LOẠN ĐIỆN GIẢI VÀ RỐI LOẠN ĐƯỜNG HUYẾT
RỐI LOẠN ĐIỆN GIẢI VÀ RỐI LOẠN ĐƯỜNG HUYẾT. Tải file PDF Tại đây.
NATRI
Natri là cation chính khoang dịch ngoại bào (ECF). Natri đóng vai trò chính trong việc xác định thể tích tế bào và duy trì thể tích dịch ngoại bào thông qua duy trì áp lực thẩm thấu máu. Mất cân bằng natri và nước thường xảy ra cùng nhau và được đánh đồng với sự thay đổi áp suất thẩm thấu huyết thanh. Natri được hấp thu chủ động ở ruột và bài tiết qua thận và da. Thận chủ yếu điều hòa natri dưới tác động của hệ thống renin-angiotensin-aldosterone. Renin được giải phóng từ các tế bào cạnh cầu thận khi đáp ứng với sự thay đổi nồng độ natri trong dịch ống thận. Các yếu tố chính ảnh hưởng đến khả năng bài tiết natri là độ lọc cầu thận và aldosterone. Sự thay đổi nồng độ natri trong cơ thể thường là kết quả của các bệnh lý liên quan đến thừa nước hoặc thiếu hụt natri.
Hạ natri máu
Nguyên nhân
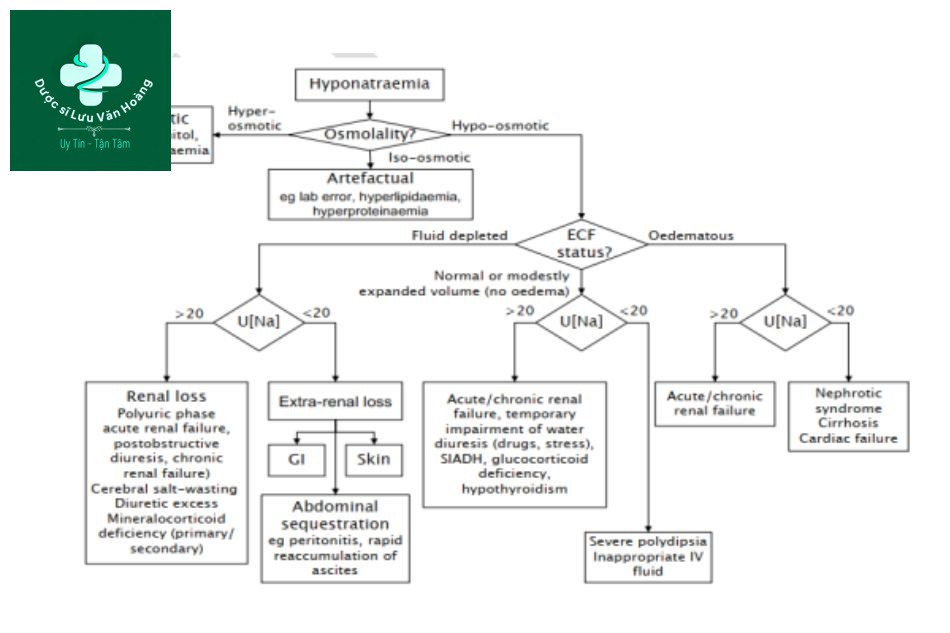
Hạ natri máu được định nghĩa là nồng độ natri dưới 135 mEq/L. Nó thường là thứ phát sau tình trạng bệnh khác. Ở trẻ bệnh nặng, hạ natri máu có thể xảy ra do thừa nước trong khoang ngoại bào, mất natri từ khoang ngoại bào hoặc cả hai. Hạ natri máu có thể liên quan đến giảm thể tích máu, thể tích bình thường hoặc tăng thể tích máu. Nguyên nhân của hạ natri máu thường có thể xác định thông qua một số thăm dò đơn giản kết hợp với thăm khám lâm sàng. Vai trò trung tâm của việc xác định tình trạng thể tích trên lâm sàng có thể được mô tả trong Hình 1. Nguyên nhân của hạ natri máu giảm áp lực thẩm thấu không thể được xác định từ các thăm dò đơn giản mà không cần thăm khám lâm sàng.
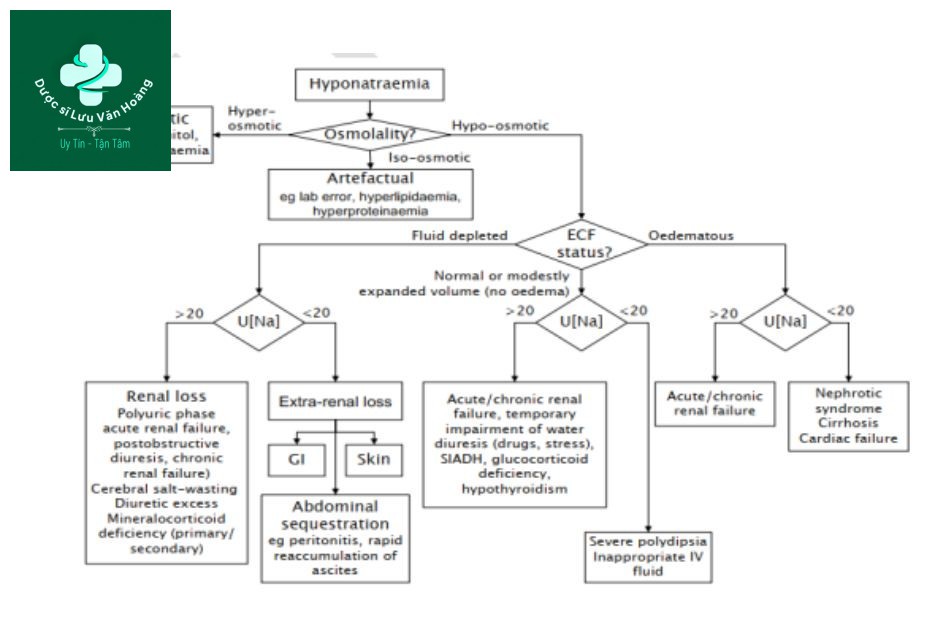
thăm dò đơn giản mà không cần thăm khám lâm sàng.
Đặc điểm lâm sàng và điều trị
Mức độ hạ natri máu và tốc độ là các yếu tố tác động đến mức độ biểu hiện triệu chứng trên lâm sàng. Natri huyết thanh < 120 mEq/L liên quan đến co giật và hôn mê. Đứa trẻ hạ natri máu ít cấp tính hơn có thể không có triệu chứng hoặc biểu hiện lơ mơ, buồn nôn và nôn ói. Rối loạn chức năng thần kinh là biểu hiện lâm sàng thường gặp với lơ mơ, lú lẫn và hôn mê. Nếu hạ natri máu tiến triển nhanh có thể biểu hiện các triệu chứng tăng kích thích (eg, rung giật cơ, co giật, kích thích). Phù não có thể tiến triển gây tụt kẹt và tử vong.
Điều trị hạ natri máu phụ thuộc vào mối tương quan với thể tích dịch. Nếu triệu chứng hạ natri máu nặng kèm giảm thể tích, bù dịch bolus NaCl 0.9% đường tĩnh mạch. Sau hồi sức, natri huyết thanh nên được kiểm tra, và nếu vẫn còn triệu chứng thì cho NaCl 3% tĩnh mạch dựa vào đích natri huyết thanh cần đạt được (thường là ~ 120 mmol/L). Lượng natri thiếu hụt có thể được ước tính theo công thức sau:
(120 mEq/L – Na+ đo được) x cân nặng (kg) x 0.6 L/kg
Natri huyết thanh phải được theo dõi sát. Natri huyết thanh tăng lên không quá 1-2 mmol/L/giờ sau khi đạt đích điều trị ban đầu với muối 3%. Nếu không có triệu chứng, bù chậm luôn an toàn hơn. Nếu mạn tính, tăng natri huyết thanh không quá 0.5 mmol/L/giờ. Không nâng natri quá 12 mmol/l trong 24 giờ đầu. Tăng nồng độ natri quá nhanh có thể liên quan đến khử myelin do áp lực thẩm thấu và gây ra các biến chứng thần kinh lâu dài.
Điều chỉnh hạ natri máu có tăng thể tích là trực tiếp điều trị nguyên nhân (có thể do truyền dung dịch nhược trương trong bệnh cảnh tăng ADH). Cho lợi tiểu và hạn chế dịch để giảm tổng thể tích dịch cơ thể. Trừ khi natri tiếp tục hạ dù đã dùng lợi tiểu và hạn chế dịch, nước muối ưu trương thường không được dùng vì tổng natri cơ thể nên bình thường.
Tăng natri máu
Nguyên nhân
Tăng natri máu (natri huyết thanh trên 145 mEq/L) được định nghĩa là tăng natri máu trong khoang ngoại bào. Nó có thể xuất hiện do quá nhiều natri hoặc thiếu dịch hoặc cả hai. Quá nhiều natri được cho là do truyền quá nhiều NaCl 0.9% trong dịch duy trì. Nó có thể do truyền quá nhiều natri bicarbonate trong quá trình hồi sức.
Thiếu nước có thể xuất hiện trong các bệnh lý: đái tháo nhạt, đái tháo đường, vã mồ hôi, tiêu chảy, mất nước, tăng lượng nước mất không phát hiện được.
Biểu hiện lâm sàng và xử trí
Tăng natri máu có thể gây ra các vấn đề nghiêm trọng liên quan đến rối loạn chức năng hệ thần kinh trung ương. Mức độ nghiêm trọng của các biểu hiện lâm sàng ban đầu không dự đoán được mức độ tổn thương thần kinh. Theo dõi cẩn thận những đứa trẻ tăng natri máu hoặc có nguy cơ là điều quan trọng để tránh các biến chứng thần kinh. Đánh giá bao gồm tri giác, lượng dịch xuất nhập và đo nồng độ natri huyết thanh trong suốt quá trình điều trị.
Điều trị bù dịch đưa vào tế bào với tốc độ thay thế lượng nước mất chậm, chẩn đoán và điều trị bệnh lý nền (eg, đái tháo nhạt). Nếu thể tích dịch thiếu nhiều và có biểu hiện của shock, lựa chọn dịch ban đầu là dịch tinh thể đẳng trương. Sau khi hồi sức ban đầu, dịch nhược trương có thể được cho để làm giảm natri 0.5 mEq/L/giờ. Lượng dịch thiếu nên được bù chậm (trong 48-72 giờ) sau hồi sức ban đầu. Tốc độ rơi quá nhanh liên quan đến tăng nguy cơ phù não, xuất huyết dưới nhện, co giật và biến chứng thần kinh về lâu về dài. Không chỉ định dịch không có natri. Đối với trẻ tăng tổng lượng natri cơ thể và quá tải thể tích, loại bỏ nhiều natri thông qua việc dùng lợi tiểu và giảm lượng natri nhập vào (nếu chức năng thận bình thường). Nếu chức năng thận bị suy cần điều trị thay thế thận.
KALI
Kali là cation chủ yếu ở nội bào và chiếm phần nhỏ trong huyết thanh và dịch ngoại bào. Nó đóng vai trò quan trọng trong điện thế động ở hệ thần kinh trung ương, da, cơ trơn và hệ thống dẫn truyền tim.
Hạ kali máu
Nguyên nhân
Hạ kali máu được định nghĩa là kali máu dưới 3.5 mEq/L. Nó có thể xuất hiện do hạ kali máu thật sự hoặc do kali bị kéo ra khỏi lòng mạch vào bên trong tế bào. Thiếu thật sự có thể do mất quá nhiều : đường tiêu hóa, mồ hôi, bài tiết qua thận hoặc giảm kali ăn vào. Kali bị kéo ra khỏi lòng mạch vào trong tế bào có thể gặp trong bệnh cảnh kiềm máu, quá nhiều insulin). Kali huyết thanh có thể vẫn trong giới hạn bình thường dù kali toàn phần trong cơ thể bị giảm. Khi lượng kali dự trữ bị thiếu hụt, giảm kali huyết thanh là chỉ điểm của giảm kali toàn phần trong cơ thể.
Tăng bài tiết ở thận có thể gặp do tăng hoạt động của mineralocorticoid, rối loạn thăng bằng toan kiềm, hoặc tăng lượng natri đưa đến nephron (dùng lợi tiểu). Kali toàn phần trong cơ thể có bị che lấp ở những bệnh nhân toan chuyển hóa nặng (eg, trong DKA kali mất qua nước tiểu nhưng nồng độ kali huyết thanh bình thường hoặc cao có thể biểu hiện trong xét nghiệm ban đầu). Mất qua đường tiêu hóa là nguyên nhân thường gặp gây hạ kali máu. Triệu chứng liên quan đến mức độ và thời gian hạ kali máu.
Đặc điểm lâm sàng và xử trí
Bệnh nhân có nguy cơ hạ kali máu cần được theo dõi ECG (kéo dài PR, sóng T đảo ngược và sóng U), bất thường chức năng thần kinh cơ (yếu cơ, chướng bụng, liệt ruột, lơ mơ, kích thích, tăng phản xạ, gồng cứng). Vấn đề quan trọng nhất là liên quan đến rối loạn chức năng tim và liệt cơ.
Điều trị được chỉ định khi kali huyết thanh < 3 mEq/L hoặc đứa trẻ có biểu hiện triệu chứng của hạ kali máu. Bù đường uống được ưu tiên hơn nếu tình trạng đứa trẻ cho phép. Liều 0.5- 1 mEq/kg (lặp lại mỗi 4-8 giờ) là thích hợp nếu kiểm soát được lượng kali đang mất. Nếu cần bù kali đường tĩnh mạch, truyền với tốc độ < 0.5 mEq/kg/giờ. Theo dõi ECG liên tục và đo
nồng độ kali huyết thanh thường xuyên là điều cần thiết để phát hiện rối loạn nhịp và tránh biến chứng. Nếu cần bù đường tĩnh mạch nên truyền qua vein trung tâm vì dung dịch gây kích ứng vein ngoại biên, gây đau và viêm tĩnh mạch. Nếu có thể, tránh truyền dung dịch chứa KCl > 40 mEq/L qua vein ngoại biên.
Tăng kali máu
Nguyên nhân
Tăng kali máu được định nghĩa là kali huyết thanh > 5.5 mEq/L. Nguyên nhân bao gồm các thay đổi bài tiết qua thận (rối loạn chức năng thận hoặc lợi tiểu giữ kali), suy chức năng điều hòa ngoài thận (suy tuyến thượng thận, thuốc), sự dịch chuyển từ nội bào ra ngoại bào (tế bào bị phá hủy nhanh chóng – hóa trị, bỏng, chấn thương, tiêu cơ vân, succinylcholine) và tăng lượng kali nhập vào (truyền TM, ăn uống hoặc thuốc chứa hàm lượng cao kali).
Biểu hiện lâm sàng và xử trí
Tăng kali máu là một trong những rối loạn điện giải nguy hiểm nhất vì tiềm ẩn nguy cơ gây đột tử. Rối loạn nhịp thất và ngừng tim có thể xuất hiện. Triệu chứng lâm sàng bao gồm yếu cơ, lú lẫn, liệt, thay đổi chức năng tim, tụt huyết áp, tim chậm, buồn nôn, tiêu chảy, tăng nhu động ruột. Thay đổi trên ECG bao gồm sóng T cao nhọn, sóng P phẳng, kéo dài PR, ngưng xoang hoặc nodal rhythm, QRS rộng, sóng S sâu, sóng hình sine, vô tâm thu hoặc rung thất. (Điều trị : đọc ở chương Điều trị thiểu niệu và rối loạn chức năng thận cấp tính).
GLUCOSE
Hạ đường huyết
Nguyên nhân
Hạ đường huyết được định nghĩa là BGL (blood glucose level) hay đường máu thấp gây ra biểu hiện và/hoặc triệu chứng rối loạn chức năng thần kinh – nhìn chung < 3.3 mmol/L ở trẻ sơ sinh và trẻ nhỏ. Trẻ sơ sinh có BGL < 2.6 mmol/l và các yếu tố nguy cơ khác tăng nguy cơ để lại di chứng thận kinh cấp tính và về lâu về dài. Trẻ suy dinh dưỡng hoặc trẻ mắc các bệnh lý di truyền nhất định có nguy cơ cao hạ đường huyết trong bệnh đợt cấp và nên được theo dõi sát.
Biểu hiện lâm sàng và xử trí
Kích thích thần kinh giao cảm gây yếu, tim nhanh, run rẩy và vã mồ hôi. Tác động lên hệ thần kinh trung ương bao gồm đau đầu, co giật, ức chế nhận thức.
Điều trị bao gồm phát hiện các yếu tố nguy cơ, và kịp thời điều chỉnh tình trạng hạ đường huyết. Bù dịch chứa carbohydrate đường uống là thích hợp nếu đứa trẻ uống được. Cho glucose 10% liều 2 ml/kg tĩnh mạch sau đó truyền glucose duy trì nếu đứa trẻ hạ đường huyết và không thể dung nạp đường uống. Đánh giá thường xuyên tri giác, phát hiện kịp thời co giật và đo lại đường máu là cần thiết.
Tăng đường huyết
Nguyên nhân
Tăng đường huyết được định nghĩa là đường máu > 7 mmol/L. Giá trị vượt quá ngưỡng lọc tại thận có thể gây tăng glucose niệu và tiểu nhiều do lợi tiểu thẩm thấu. Điều này có thể gây mất nước và shock. Các nguyên nhân bao gồm hội chứng Cushing hoặc thiếu hụt insulin hoặc đề kháng insulin (đái tháo đường).
Toan cetone đái tháo đường (DKA)
DKA là bệnh lý nội tiết thường gặp nhất ở trẻ nhỏ và thanh thiếu niên, liên quan đến thiếu insulin tương đối hoặc tuyệt đối. Nó có thể gặp ở trẻ với đái tháo đường type I biểu hiện lần đầu tiên, những trẻ không tuân thủ điều trị insulin, hoặc do các yếu tố stress/nhiễm trùng khởi phát. Thiếu hụt insulin và hoạt động glucagon không cân bằng dẫn đến bất thường chuyển hóa carbohydrate, protein và chất béo.
Đặc điểm lâm sàng và xử trí
Sản xuất quá nhiều glucose và không thể dùng chúng gây tăng đường huyết và tiểu glucose khi vượt quá ngưỡng lọc ở thận. Lợi tiểu thẩm thấu quá mức gây đa niệu, mất điện giải qua nước tiểu, mất nước và uống nhiều bù trừ. Toan ketone gây rối loạn điện giải và mất nước có thể đủ nặng để gây suy tuần hoàn. Toan lactic góp phần gây hạ pH.
Phù não là một biến chứng của DKA. Các dấu hiệu tăng áp lực nội sọ có thể biểu hiện tại phòng cấp cứu hoặc sau điều trị ban đầu và thường gặp hơn ở trẻ em so với người lớn. Các yếu tố nguy cơ liên quan với pH dưới 7, tăng áp lực thẩm thấu, tăng natri máu, dùng bicarbonate, điều chỉnh đường quá nhanh, bù dịch tích cực quá mức và ở trẻ quá nhỏ. Tránh thay đổi áp suất thẩm thấu quá nhanh trong điều trị là một xem xét quan trọng để ngăn ngừa phù não.
Mục tiêu chính trong quản lý đứa trẻ DKA là điều chỉnh tình trạng toan chuyển hóa, rối loạn điện giải, bù dịch chậm và tránh giảm áp suất thẩm thấu và phù não.
Tổng quan
DKA (tăng đường huyết, toan chuyển hóa và tăng ketone máu) có thể là biểu hiện đầu tiên ở một đứa trẻ chưa được chẩn đoán đái tháo đường. DKA cũng có thể do các yếu tố thúc đẩy như cảm cúm hoặc không tuân thủ điều trị insulin.
Tất cả bệnh nhân biểu hiện đường máu ≥ 11 mmol/l (200 mg/dl) nên được kiểm tra ketone máu mẫu máu mao mạch hoặc mẫu máu tĩnh mạch, nếu có thể. Nếu ketone máu > 0.6 mmol/l, đánh giá toan máu để có hướng điều trị tiếp theo. Ketone trong phân tích nước tiểu có thể được dùng trong đánh giá ban đầu nếu ketone máu không làm được.
Tiêu chuẩn sinh hóa trong DKA:
- Tăng đường huyết (đường máu ≥ 11 mmol/l)
- pH máu tĩnh mạch < 7.3 hoặc bicarbonate < 15 mmol/l
- Sự hiện diện của ketone máu hoặc ketone niệu
Nếu ketones âm tính, hoặc pH bình thường trong sự hiện diện của ketones, bệnh nhân có thể được điều trị với insulin tiêm dưới da.
Đánh giá đứa trẻ DKA
1 – Mức độ mất nước/shock
- Nhẹ (< 4%): không có biểu hiện lâm sàng
- Vừa (4-7%): dấu hiệu mất nước dễ phát hiện được (eg, dấu véo da, đổ đầy mao mạch kém)
- Nặng (> 7%): da niêm khô, mắt trũn, dấu véo da, CRT kéo dài
- Shock – tưới máu kém, mạch nhanh, tụt huyết áp
Lưu ý: Tưới máu và huyết áp phản ánh thể tích nội mạch. Nó có thể do mất nước không có shock, hoặc có shock và không mất nước. Shock cần bù dịch (liều 20 mL/kg) trong khi mất nước liên quan đến bù tổng thể tích dịch cơ thể (kể cả mất nước 5% có thể cần bù 50 mL/kg nhưng với tốc độ chậm hơn, eg. 48 giờ). Cần thận trọng nhịp tim nhanh thường biểu hiện ở trẻ DKA và nó không phải là chỉ định để bolus dịch khi không có bất kỳ biểu hiện lâm sàng nào khác của shock.
2 – Tri giác – thang điểm Glasgow
GCS là thang điểm được dùng để đánh giá tri giác. GCS biến động là thường gặp; con số tuyệt đối có thể sai đặc biệt ở bệnh nhân kiệt sức với kiểu thở Kussmaul. Điểm vận động là thông số tốt nhất để đánh giá.
3 – Xét nghiệm
Mẫu máu tĩnh mạch:
- Đường huyết, urea, điện giải (natri, kali, canxi, magie, phosphate), công thức máu • Ketones máu (xét nghiệm tại giường)
- Khí máu tĩnh mạch (bao gồm bicarbonate)
- Kiểm tra các yếu tố thúc đẩy (eg, nhiễm trùng). Nếu lâm sàng chỉ điểm, cấy máu và xem xét chụp xquang.
Nước tiểu
- Ketones, cấy (nếu có bằng chứng nhiễm trùng trên lâm sàng)
Quản lý DKA
1 – Đường thở
- Cho bệnh nhân thở oxy nếu có suy tuần hoàn nặng hoặc shock.
- Bảo vệ đường thở và xem xét đặt sonde dạ dày (để tránh hít sặc) ở trẻ rối loạn tri giác
Lưu ý: Một bệnh nhân DKA nặng cần đặt nội khí quản và thở máy; kết cục của những bệnh nhân này rất khó dự đoán và là chỉ điểm cần gọi hỗ trợ. Bắt đầu điều trị chống phù não trong khi đánh giá liệu có cần đặt nội khí quản ở đứa trẻ giảm tri giác nhưng vẫn còn nỗ lực thở. Nếu bệnh nhân mất ý thức và/hoặc suy hô hấp tiến triển với giảm tần số thở và/hoặc ngưng thở, phải bảo vệ đường thở. Tăng thông khí là cần thiết để bù trừ tình trạng toan chuyển hóa nặng.
2 – Tuần hoàn
- Monitor tim liên tục để đánh giá sóng T tìm bằng chứng của tăng hoặc hạ kali máu. • Đặt đường truyền ngoại vi thứ hai để thuận tiện và lấy máu không đau cho các lần sau
3 – Các biện pháp hỗ trợ khác
- Xem xét kháng sinh trên những bệnh nhân có sốt sau khi đã lấy mẫu đờm, máu và nước tiểu gửi đi cấy
- Đặt sonde tiểu nếu bệnh nhân mất ý thức hoặc không thể tiểu (xem xét ở trẻ sơ sinh và trẻ nhỏ)
4 – Bù dịch
Bolus dịch
- Không phải tất cả bệnh nhân DKA đều cần bolus dịch. Tưới máu ngoại vi sẽ cải thiện khi điều chỉnh tình trạng toan máu và bù dịch chậm qua đường truyền tĩnh mạch. • Nếu biểu hiện giảm tưới máu, cho 10 mL/kg NaCl 0,9% TM và đánh giá lại. Nếu CRT
vẫn > 2s kèm theo các biểu hiện khác của shock, bolus thêm NaCl 0,9% liều 10 mL/kg. • Bệnh nhân DKA hiếm khi cần bolus tổng liều > 20 mL/kg. Nên tránh bolus quá nhiều dịch bởi vì nguy cơ gây phù não. Cần bolus thêm dịch ( > 20 mL/kg liều tổng) nên được thảo luận với các chuyên gia lâm sàng.
Bù dịch ban đầu: bù NaCl 0,9% + kali trước khi cho Insulin. Loại dịch sẽ cần thiết để điều chỉnh theo xét nghiệm glucose, Na và K.
Lượng thiếu hụt (% dịch mất x CN x 10) và dịch thay thế trong 48 giờ và thêm dịch nhu cầu bình thường. Đặt sonde dạ dày nếu bệnh nhân hôn mê hoặc có nôn ói nhiều lần.
Bệnh nhân có tăng đường huyết đáng kể có thể có lợi tiểu thẩm thấu lượng nhiều. Mất dịch qua đường này có thể cần được bù, làm cho việc bù dịch trở nên thách thức hơn.
5 – Insulin
Thêm 50 đơn vị insulin tác dụng nhanh (Actrapid HM hoặc Humulin R) vào 49.5 mL NaCl 0,9% (1 đơn vị/mL dung dịch).
KHÔNG bolus insulin. Truyền insulin với tốc độ 0.05-0.1 đơn vị/kg/giờ ở bệnh nhân mới được chẩn đoán và ở những trẻ được chẩn đoán đái tháo đường có đường huyết > 15 mmol/l (275 mg/dl). Trẻ được chẩn đoán đái tháo đường đang điều trị insulin và những trẻ có đường
huyết < 15 mmol/l nên dùng liều 0.05 đơn vị/kg/giờ. Xem xét bắt đầu truyền Insulin liều 0.05 đơn vị/kg/giờ ở trẻ < 5 tuổi bởi vì nhóm này có thể nhạy với insulin hơn dẫn đến hạ đường huyết nhanh hơn. Việc truyền insulin được chẩn độ để đảm bảo giảm dần mức ketone và/hoặc khoảng trống anion. Điều chỉnh nồng độ dextrose trong dịch truyền tĩnh mạch, nhằm giữ đường huyết từ 8-12 mmol/l (150 – 200 mg/dl).
Nếu ketone máu vẫn dương tính hoặc khoảng trống anion vẫn tăng cao, tăng tốc độ truyền insulin. Nếu đường huyết < 5.5 mmol/l (100 mg/dl) hoặc đang giảm nhanh chóng từ 5.5-15 mmol/l, thêm dextrose 10%. Chỉ nên giảm tốc độ truyền insulin nếu glucose tiếp tục giảm mặc dù đã thêm dextrose 10%. Lưu ý là một số bệnh nhân sẽ phát triển tình trạng toan máu không tăng anion gap trong quá trình phục hồi. Vì lý do này, giám sát HCO3- và pH như là các dấu hiệu phục hồi là không đủ, và anion gap sẽ cung cấp bằng chứng tốt hơn về định hướng lượng insulin bệnh nhân cần tại một thời điểm nhất định.
Thể ketone niệu không phải là marker tốt để theo dõi phục hồi chuyển hóa vì chúng có thể vẫn dương tính hoặc tăng dù đã giải quyết được tình trạng tăng ketone máu. Có thể ngưng truyền insulin ở trẻ tỉnh táo và chuyển hóa ổn định. Thời điểm tốt nhất để bắt đầu tiêm insulin dưới da là ngay trước bữa ăn. Truyền insulin chỉ nên dừng lại 30 phút sau mũi tiêm dưới da insulin tác dụng nhanh đầu tiên.
Lưu ý: Cẩn thận tăng áp lực thẩm thấu do tăng đường huyết gây hôn mê không tăng ketone máu. Nếu nghi ngờ, insulin CHỈ nên dùng sau khi hội chẩn với bác sĩ nội tiết nhi.
6 – Điện giải
Natri
Bệnh nhân DKA có thể biểu hiện hạ natri máu, tăng natri máu hoặc natri máu bình thường. Natri huyết thanh đo được sẽ thấp hơn do hiệu ứng pha loãng của tình trạng tăng đường huyết. Natri hiệu chính được this theo công thức:
Natri hiệu chính = Natri đo được + 0.3*(glucose – 5.5) mmol/l
Natri đo được là natri hiệu quả thẩm thấu. Nếu Na > 160 mmol/l, xin tư vấn. Nếu natri không tăng khi glucose giảm trong quá trình điều trị hoặc nếu hạ natri máu phát triển, nó có thể chỉ điểm tình trạng bù dịch quá mức và bù điện giải không đủ. Điều này có thể làm cho bệnh nhân có nguy cơ phù não và có thể thể cần điều trị bằng nước muối ưu trương.
Nước muối ưu trương có thể vẫn được dùng ngay cả khi Na hiệu chỉnh bình thường ở bệnh nhân có dấu hiệu phù não.
Kali
Bệnh nhân có thể bị tăng kai máu, hạ kali máu hoặc kali máu bình thường ở thời điểm biểu hiện, phụ thuộc vào sự thiếu hụt kali toàn cơ thể và mức độ toan máu. Đứa trẻ DKA hầu như luôn cần bù kali vì thiếu hụt kali toàn cơ thể do lợi tiểu thẩm thấu. Điều chỉnh toan máu mà không bù kali sẽ gây hạ kali máu.
Bắt đầu bù kali trong dịch truyền tĩnh mạch với nồng độ 40 mmol/l nếu cân nặng < 30 kg, hoặc 40-60 mmol/l nếu > 30 kg; bù tiếp dựa vào nồng độ kali huyết thanh. Hoãn bù kai nếu nồng độ kali huyết thanh > 5.5 mmol/l hoặc nếu bệnh nhân vô niệu (cho đến khi kali < 5.5 mmol/l hoặc có nước tiểu được ghi nhận). Bù kali nên tiếp tục trong suốt quá trình truyền dịch TM và điều trị insulin.
7 – Theo dõi và điều trị tiếp
- Giữ cân bằng dịch
- Theo dõi mỗi giờ (thường xuyên hơn nếu cần dựa vào lâm sàng): mạch, huyết áp, nhịp thở, tri giác (phản xạ đồng tử, đánh giá ý thức, đau đầu).
- Đo đường huyết mỗi giờ, ketone máu hoặc ketone niệu trong lúc truyền insulin. • Kiểm tra lại kali trong vòng một giờ sau khi truyền insulin.
- Khí máu tĩnh mạch và glucose mỗi 2 giờ cho đến khi pH > 7.3 và bicarbonate > 15 mmol/l; mỗi 2-4 giờ sau đó. Theo dõi thường xuyên hơn (hàng giờ) có thể cần thiết ở những bệnh nhân toan nặng/lâm sàng có chỉ điểm.
- Ure huyết thanh và điện giải (natri, kali, phosphate) nên được theo dõi mỗi 2-4 giờ trong 12-24 giờ đâu.
- Đo thân nhiệt mỗi 12 giờ.
- Nằm đầu cao.
8 – Bù dịch
Bù dịch NaCl 0,9% và kali (như ở trên) nên tiếp tục trong ít nhất 6 giờ đầu. Nếu glucose giảm quá nhanh trong vài giờ đầu tiên, hoặc nếu BGL đạt 12-15 mmol/L, chuyển sang NaCl 0,9% với dextrose 5% và kali.
Lượng natri đo được sẽ tăng lên khi đường huyết giảm xuống. Tránh truyền dịch nhược trương trừ khi có tình trạng toan chuyển hóa tăng clo máu. Ngoài 6 giờ đầu, nước muối 0,9% với dextrose 10% và kali nên tiếp tục cho đến khi cải thiện được tình trạng rối loạn toan kiềm và bệnh nhân có thể dung nạp đường miệng. Nếu bệnh nhân bị hạ đường huyết, xử trí theo phần biến chứng hạ đường huyết bên dưới. Bù dịch có thể chuyển sang đường uống hoàn toàn sau 24-36 giờ đầu nếu bệnh nhân ổn định về mặt chuyển hóa (điều này thường trùng hợp với việc điều trị chuyển sang tiêm insulin dưới da).
9 – Bicarbonate
Bù bicarbonate thường không cần thiết và việc sử dụng nó không được khuyến cáo mạnh mẽ, bởi vì liên quan đến phát triển phù não. Chỉ nên cho NaHCO3 sau khi tham khảo ý kiến và hội chẩn với các chuyên gia lâm sàng có kinh nghiệm.
Biến chứng
1 – Phù não
Phù não trên lâm sàng xuất hiện đột ngột và có thể đã xuất hiện khi bệnh nhân đến bệnh viện và rất có thể xuất hiện trong vòng 6-12 giờ đầu sau điều trị ban đầu (từ 2-24 giờ). Tỉ lệ tử vong hoặc biến chứng nặng rất cao nếu không được điều trị kịp thời.
Phòng ngừa
Bù dịch và điều chỉnh sinh hóa chậm rãi. Để tối ưu, tốc độ hạ đường huyết và áp suất thẩm thấu huyết thanh không vượt quá 5 mmol/l/giờ, nhưng ở trẻ em ban đầu thường giảm glucose nhanh hơn. Bệnh nhân nên được nằm đầu cao.
Dấu hiệu cảnh báo
- Biểu hiện lần đầu, tiền sử kiểm soát đường huyết kém, trẻ nhỏ (< 5 tuổi). • Không tăng natri khi glucose giảm, hạ natri máu trong quá trình điều trị, tăng natri máu hiệu chỉnh ban đầu.
- Đau đầu, quấy, kích thích, lơ mơ, giảm tri giác, tiểu tiện không tự chủ, thân nhiệt không ổn định.
- Rất muộn – tim chậm, tăng huyết áp, và suy hô hấp.
Điều trị
- Truyền Mannitol 20% TM liều 0.5 g/kg (từ 0.25 g – 1.0 g/kg) hoặc nước muối ưu trương 3% (3 mLs/kg). Cho nhay lập tức khi nghi ngờ trên lâm sàng – không trì hoãn chờ CT não xác nhận. Có thể lặp lại liều nếu không đáp ứng sau 30 phút – 2 giờ. • Giảm tốc độ truyền dịch
- Nằm đầu cao
- Chuyển ngay đến khoa điều trị tích cực
- Xem xét CT đầu trong những trường hợp nặng hoặc cần đặt nội khí quản do tri giác xấu đi
- Bảo vệ đường thở bằng cách đặt NKQ – Trẻ bị DKA cần đặt nội khí quản có tỉ lệ tử vong cao.
2 – Hạ đường huyết
Nếu hạ đường huyết dưới 4.0 mmol/l và bệnh nhân vẫn còn toan máu, thêm dextrose 10% 2-5 ml/kg bolus và dùng dextrose 10% (với nước muối 0,9% và pha kali). Không ngưng truyền insulin.
Nếu hạ đường huyết dù đã dùng dextrose 10% từ 2 giờ trở nên, tốc độ truyền insulin có thể giảm xuống 0.05 đơn vị/kg/giờ với điều kiện đã giải quyết được tình trạng tăng ketone máu và nhiễm toan đang cải thiện. Tiếp tục duy trì dextrose 10% trong dịch truyền cho đến khi đường huyết ổn định.
3 – Hạ phospho máu
Nếu phospho thấp, bù phospho đường uống hoặc TM.