Y tế - Sức Khỏe
Viêm Tụy Cấp – Khái niệm, đánh giá, dự đoán mức độ nặng nhẹ và điều trị
Để tải file PDF bài viết Viêm Tụy Cấp, mời các bạn click vào đường link tại đây
Bản Dịch Của Bác Sĩ Trần Minh Thành- Khoa HSTC-CĐ
ĐẶT VẤN ĐỀ
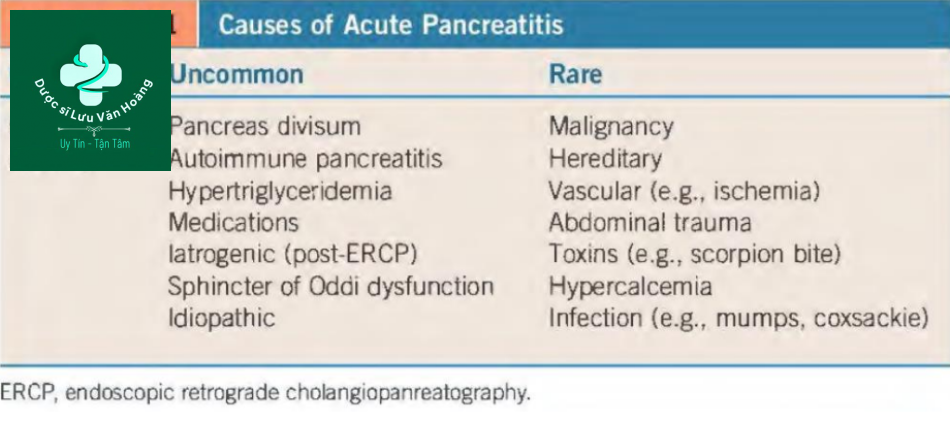
Viêm tụy cấp là lý do phổ biến nhất nhập viện về bệnh lý đường tiêu hóa ở Hoa Kỳ và có liên quan đến bệnh tật, tử vong và chi phí điều trị. Tỷ lệ mắc viêm tụy cấp đang tăng lên, và tỷ lệ tử vong từ 5% đến 20% đã được báo cáo. Có nhiều nguyên nhân gây ra viêm tụy cấp, nhưng sỏi mật và nghiện rượu chiếm gần 70% (Bảng 50.1).
Viêm tụy cấp là tình trạng viêm tụy liên quan đến các mức độ khác nhau của tình trạng tự tiêu, phù nề, hoại tử và xuất huyết mô tụy. Viêm tụy cấp có thể liên quan đến đáp ứng viêm toàn thân có thể làm tổn thương chức năng của các cơ quan khác và tiến triển thành suy cơ quan tiếp diễn. Diễn biến lâm sàng thay đổi từ các đợt nhẹ, tự giới hạn đến viêm tụy nặng với rối loạn chức năng đa cơ quan kèm theo, các biến chứng tại chỗ như tụ dịch quanh tụy nhiễm khuẩn, hoặc các biến chứng ngoài tụy như huyết khối tĩnh mạch. Có đến 20% bệnh nhân viêm tụy cấp có diễn tiến nặng thường cần được nhập hồi sức cấp cứu. Tỷ lệ tử vong của viêm tụy cấp nặng với các biến chứng nhiễm trùng là 10% đến 20% và có thể tăng lên trên 50% khi có suy cơ quan tiếp diễn.
SỰ ĐÁNH GIÁ
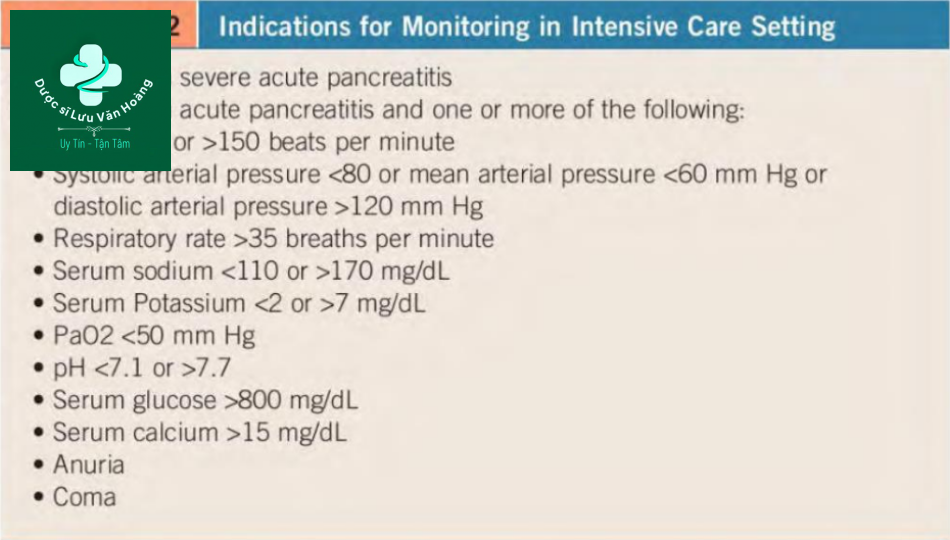
Cần nghi ngờ chẩn đoán viêm tụy cấp ở những bệnh nhân khởi phát cấp tính với cơn đau vùng thượng vị dữ dội. Chẩn đoán viêm tụy cấp cần hai trong ba tiêu chuẩn sau: (1) đau thượng vị dữ dội khởi phát cấp tính, có thể lan ra sau lưng, (2) tăng amylase hoặc lipase huyết thanh gấp ba lần giới hạn trên của mức bình thường và (3) đặc điểm phát hiện viêm tụy trên hình ảnh học. Các chỉ định chăm sóc theo dõi hoặc chăm sóc tích cực được mô tả trong Bảng 50.2.
Việc đánh giá một bệnh nhân nghi ngờ viêm tụy cấp nên bắt đầu bằng khai thác tiền sử cẩn thận, chú ý đến triệu chứng khởi phát, sử dụng rượu, bệnh sỏi mật, viêm tụy trước đó, xem xét các loại thuốc đang dùng và tiền sử gia đình về viêm tụy. Triệu chứng chính của bệnh sử là đau bụng, thường ở vùng thượng vị, có thể lan ra sau lưng. Thường biểu hiện cấp tính và có thể kết hợp với buồn nôn và nôn. Thăm khám, sờ thấy bụng căng và chướng nặng. Âm ruột không hoạt động có thể là dấu hiệu của tắc ruột. Trong trường hợp nghiêm trọng, có thể có các dấu hiệu toàn thân trong hội chứng đáp ứng viêm toàn thân (SIRS) với sốt, nhịp tim nhanh và thở nhanh. Các phát hiện bổ sung cho thấy bệnh nặng bao gồm giảm thông khí, giảm oxy máu và tình trạng thay đổi tri giác. Dấu hiệu Cullen (bầm máu quanh rốn) và dấu hiệu Gray Turner (bầm máu vùng sườn) là những dấu hiệu hiếm gặp và chỉ ra viêm tụy xuất huyết trong bối cảnh hoại tử tụy.
Trong giai đoạn đầu của quá trình viêm tụy, các enzym tiêu hóa rò rỉ ra khỏi tế bào tuyến tụy và đi vào hệ tuần hoàn. Nồng độ lipase huyết thanh tăng sớm hơn và duy trì lâu hơn so với amylase huyết thanh. Nồng độ lipase huyết thanh tăng lên gấp ba lần mức cao hơn bình thường là một dấu hiệu nhạy cảm hơn amylase huyết thanh để chẩn đoán viêm tụy cấp (82% đến 100% so với 67% đến 83%). Cần lưu ý rằng nồng độ enzym có thể bình thường ở 5% bệnh nhân tại thời điểm nhập viện.
Chỉ định làm thêm cận lâm sàng khác khi bắt đầu nghi ngờ viêm tụy cấp để hỗ trợ phân tầng nguy cơ bao gồm xét nghiệm chức năng gan, công thức máu toàn bộ (CBC), BUN, canxi và creatinin. Tăng men gan (đặc biệt là transaminase) có hoặc không kèm theo tăng bilirubin máu gợi ý sự hiện diện của sỏi ống mật hoặc chèn ép ống mật chủ do phù nề.
Hình ảnh học có thể cần thiết khi có nghi ngờ trong chẩn đoán hoặc để đánh giá về mức độ nghiêm trọng của bệnh. Điều quan trọng cần lưu ý là ở những bệnh nhân đau bụng đặc trưng và tăng amylase / lipase huyết thanh, việc chẩn đoán hình ảnh là không cần thiết để chẩn đoán viêm tụy cấp. Siêu âm ổ bụng nên được thực hiện để đánh giá xem có sỏi đường mật hoặc sỏi ống mật chủ hay không, đặc biệt trong những trường hợp nghi ngờ viêm tụy cấp do sỏi mật. Phát hiện sớm sỏi mật giúp chỉ định xử trí thêm bằng cách nội soi mật tụy ngược dòng (ERCP) hoặc cắt túi mật.
Hình ảnh cắt ngang không bắt buộc trong đánh giá ban đầu nhưng có thể được thực hiện nếu có lo ngại về các biến chứng của viêm tụy cấp. Chụp cắt lớp vi tính cản quang (CECT) là phương pháp tốt nhất để đánh giá tình trạng viêm tụy, hoại tử và tụ dịch quanh tụy. Những phát hiện phổ biến nhất trên hình ảnh trong viêm tụy mô kẽ không biến chứng là phì đại toàn bộ hoặc một phần tuyến tụy với sự mờ các rìa và những thay đổi về viêm. CECT được thực hiện ở lần thăm khám ban đầu có thể đánh giá thấp mức độ nghiêm trọng của bệnh vì nó có thể cần đến đến 72 giờ để tình trạng hoại tử phát triển. Do đó, nên trì hoãn CECT trừ khi có lo ngại về các biến chứng khác hoặc nếu nghi ngờ chẩn đoán.
Đối với viêm tụy cấp tái phát (hai hoặc nhiều đợt), cần tiến hành kiểm tra chi tiết, bao gồm cả mức immunoglobulin G4 (IgG4) để kiểm tra viêm tụy tự miễn, triglycerid và nồng độ canxi huyết thanh. Các loại thuốc cần được xem xét kỹ lưỡng vì nguyên nhân gây bệnh chiếm 2% trường hợp viêm tụy. Siêu âm nội soi có thể được thực hiện để đánh giá ung thư tuyến tụy ở những bệnh nhân không xác định được căn nguyên. Nghiên cứu thêm cũng có thể bao gồm nghiên cứu di truyền, đánh giá tuyến tụy. Cắt bỏ túi mật theo kinh nghiệm nên được xem xét ở những bệnh nhân không xác định được nguyên nhân gây viêm tụy cấp tái phát, ngay cả khi chức năng gan bình thường và hình ảnh túi mật bình thường. Không tìm thấy căn nguyên rõ ràng của viêm tụy ở 10% đến 20% bệnh nhân (viêm tụy vô căn).
DỰ ĐOÁN MỨC ĐỘ NẶNG
Dự đoán sớm mức độ nặng của viêm tụy cấp là quan trọng trong việc xác định những bệnh nhân có nguy cơ cao tàn phế và tử vong. Điều này có thể là một thách thức, vì không có cách duy nhất, đáng tin cậy để dự đoán mức độ nặng. Các chỉ số mức độ nặng hiện tại dựa trên lâm sàng và các thông số hình ảnh học. Một yếu tố lâm sàng quan trọng trong việc xác định mức độ nặng của bệnh là suy cơ quan kéo dài hơn 48 giờ.
Nhiều hệ thống phân loại và cho điểm khác nhau đã được phát triển để phân tầng nguy cơ bệnh nhân viêm tụy cấp. Trong lịch sử, tiêu chí Ranson và hệ thống tính điểm Glasgow đã được sử dụng, nhưng chúng rất cồng kềnh và có thể mất đến 48 giờ để hoàn thành. Gần đây hơn, APACHE II (Acute Physiology and Chronic Health Examination II) đã được sử dụng để dự đoán mức độ nặng của viêm tụy cấp, nhưng nó không dành riêng cho viêm tụy. Bệnh nhân có điểm APACHE II> 8 thường bệnh nặng. Một hệ thống tính điểm tiên lượng mới, chỉ số giường bệnh về mức độ nặng trong viêm tụy cấp (BISAP), đã được đề xuất như một phương pháp đơn giản để xác định sớm bệnh nhân có nguy cơ tử vong khi nhập viện và chính xác như các hệ thống tính điểm khác (Bảng 50.3). Một điểm được chỉ định cho mỗi dấu hiệu sau đây trong vòng 24 giờ sau khi xuất hiện: mức BUN> 25 mg / dL, thay đổi tình trạng tri giác, hiện diện SIRS, tuổi> 60 và tràn dịch màng phổi trên hình ảnh học. Điểm BISAP ≥ 3 có liên quan đến tăng nguy cơ biến chứng.
Các yếu tố đơn độc khác khi nhập viện có liên quan đến diễn tiến nặng bao gồm cô đặc máu (hematocrit> 44%), béo phì, protein phản ứng C (CRP)> 150 mg / dL, albumin <2,5 mg / dL, canxi ><8,5 mg / dL, BUN>20, và tăng đường huyết sớm (Bảng 50.4). Các dấu hiệu kích hoạt miễn dịch khác như interleukin (IL) -6, IL-8, IL-10, và yếu tố hoại tử khối u (TNF) cũng có liên quan đến tình trạng viêm tụy cấp, mặc dù không được kiểm tra thường xuyên trong thực hành lâm sàng. Nhiều nghiên cứu khác đã phát hiện ra BUN là một yếu tố dự báo tốt về tỷ lệ tử vong trong viêm tụy cấp. BUN> 20 có liên quan đến tăng nguy cơ tử vong, cũng như bất kỳ sự gia tăng BUN nào sau 24 giờ sau khi nhập viện.

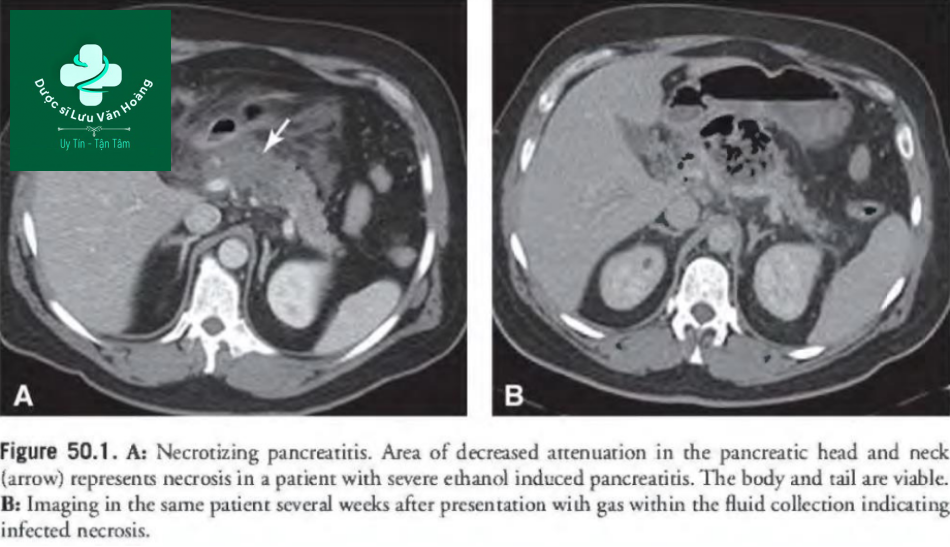
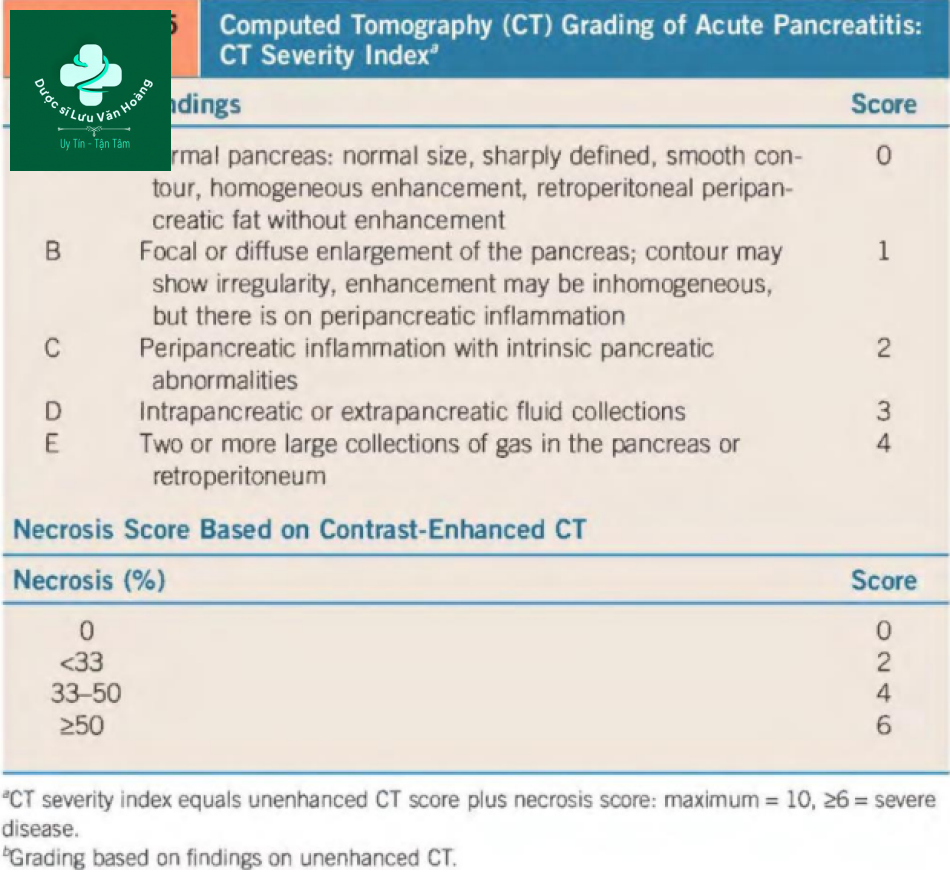
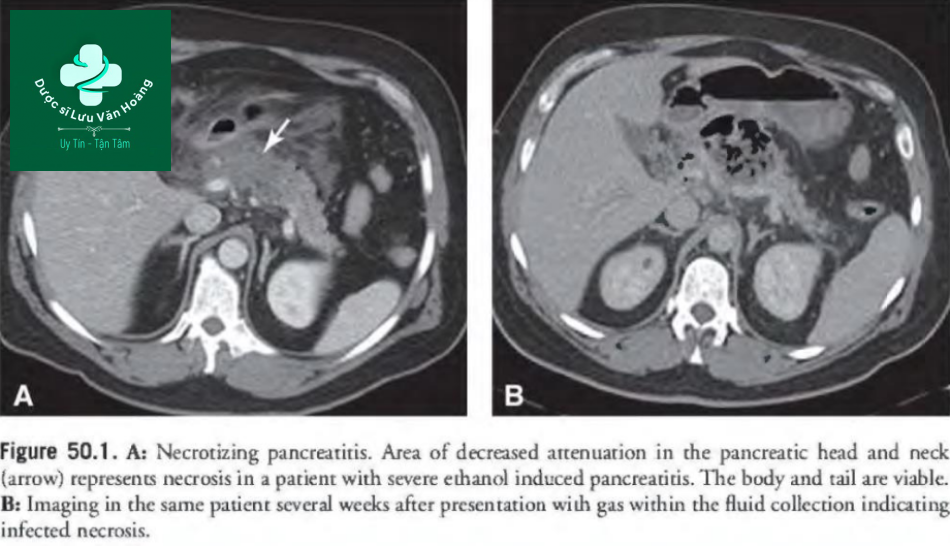
Chỉ số mức độ nặng của CT (CTSI) là một hệ thống tính điểm dựa trên hệ thống phân loại CT tăng cường chất cản quang (A-E) và tỷ lệ phần trăm hoại tử tụy (Bảng 50.5). Hoại tử tụy xuất hiện như một vùng phân chia rõ ràng không tăng sáng sau khi tiêm thuốc cản quang tĩnh mạch. Điểm> 6 cho thấy bệnh nặng và tiên lượng kém. Có một loạt các biến chứng tại chỗ có thể được chẩn đoán trên hình ảnh cắt ngang trong viêm tụy cấp nặng. Các dấu hiệu ban đầu bao gồm hoại tử tuyến tụy và tụ dịch cấp tính, hầu như luôn vô trùng. Các biến chứng khác có thể xảy ra ở các giai đoạn khác nhau bao gồm giả phình động mạch quanh tụy (ví dụ, động mạch dạ dày tá tràng, gan và lách) và huyết khối tĩnh mạch (ví dụ, tĩnh mạch cửa, mạc treo tràng trên và lách). Hoại tử tụy có thể vô trùng (Hình 50.lA) hoặc nhiễm trùng (Hình 50.1 B). Hoại tử nhiễm trùng là một biến chứng muộn, thường xảy ra hơn 2 tuần sau khi khởi phát triệu chứng; tuy nhiên, các trường hợp hoại tử nhiễm trùng sớm đã được báo cáo. Sốt dai dẳng, tăng bạch cầu và huyết động không ổn định kết hợp với khí trong vùng hoại tử là những dấu hiệu lâm sàng của hoại tử nhiễm trùng. Những bệnh nhân bị hoại tử tụy chứa khí, huyết động ổn định có khả năng đã phát triển một lỗ rò tụy. Chẩn đoán có thể được xác nhận bằng chọc hút kim vào vùng hoại tử, nhưng quyết định tiến hành điều trị xâm lấn dựa trên sự ổn định tổng thể của bệnh nhân. Bệnh nhân ổn định, ngay cả khi hoại tử nhiễm trùng, có thể được xử trí bảo tồn mà không cần dẫn lưu.

Phân loại Atlanta sửa đổi (2012) đã mô tả ba mức độ nặng của viêm tụy cấp: nhẹ, trung bình và nặng (Bảng 50.6). Trong viêm tụy nhẹ, không có biến chứng tại chỗ / toàn thân hoặc suy cơ quan. Những bệnh nhân này thường hồi phục với sự chăm sóc hỗ trợ trong vòng một tuần mà không có biến chứng. Bệnh nhân bị viêm tụy cấp mức độ trung bình có suy tạng thoáng qua tự khỏi trong vòng 48 giờ hoặc biến chứng tại chỗ như tụ dịch tụy mà không suy tạng tiếp diễn. Viêm tụy cấp nặng được xác định khi suy tạng tiếp diễn> 48 giờ. Suy tạng tiếp diễn đã được phát hiện có liên quan đến 33% nguy cơ tử vong.
ĐIỀU TRỊ
Phần này sẽ đề cập đến các chiến lược điều trị trong viêm tụy cấp nặng, bao gồm bù dịch qua đường tĩnh mạch (IVF), kiểm soát đau, hỗ trợ dinh dưỡng, vai trò của ERCP, sử dụng kháng sinh và xử trí dịch quanh tụy (Bảng 50.7).

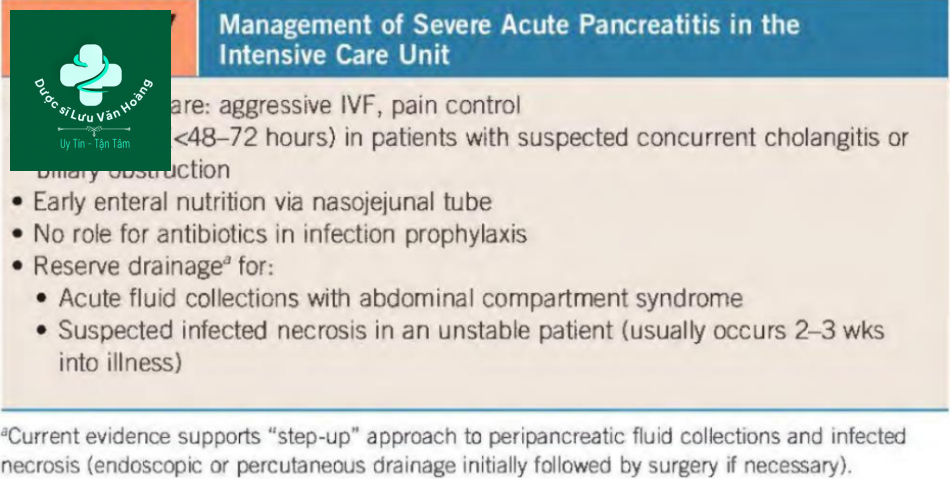
Giảm thể tích tuần hoàn được cho là nguyên nhân chính của giảm tưới máu tuyến tụy và tình trạng viêm trong viêm tụy cấp. Vì vậy, phục hồi nhanh chóng thể tích nội mạch là liệu pháp đầu tiên và hiệu quả nhất. Hồi sức dịch duy trì thể tích nội mạch trong bối cảnh rò rỉ mao mạch lượng lớn liên quan đến phản ứng viêm của viêm tụy cấp. Hồi sức dịch ngăn ngừa thiếu máu cục bộ phát triển hoại tử tuyến tụy, SIRS và suy đa cơ quan. Các khuyến cáo liên quan đến tốc độ, loại và thời gian truyền dịch khác nhau và nên được cá nhân hóa, mặc dù hầu hết các nghiên cứu đã chỉ ra rằng việc bù dịch sớm trong vòng 24 giờ đầu làm giảm tỷ lệ mắc bệnh và tử vong. Nói chung, tất cả các bệnh nhân nghi ngờ viêm tụy cấp nên được điều trị tích cực, như thể họ mắc bệnh nặng, cho đến khi được chứng minh ngược lại. Ít nhất, một bệnh nhân có biểu hiện của bệnh tụy cấp tính nên được bắt đầu bằng IVF ở 250 đến 300 mL / giờ để duy trì cung lượng nước tiểu ở mức ít nhất 0,5 mL / kg / giờ. Ở những bệnh nhân có dấu hiệu giảm thể tích nghiêm trọng, nên bắt đầu hồi sức dịch tối đa từ 500 đến 1.000 mL / giờ và có thể giảm bớt một khi bằng chứng tình trạng giảm tưới máu được cải thiện. CThe American College of Gastroenterology guidelines khuyến cáo hồi sức dịch theo mục tiêu với 250 – 500 ml / giờ dịch tinh thể đẳng trương trong 12 đến 24 giờ đầu tiên với đánh giá lại thường xuyên sau mỗi 6 giờ, với mục tiêu điều trị là giảm mức BUN từ khi giá trị nhập viện. Trong một nghiên cứu ngẫu nhiên, việc sử dụng lactated ringers (LR) có tác động đáng kể hơn trong việc giảm mức SIRS và CRP so với normal saline. Cần lưu ý tránh sử dụng LR trên bệnh nhân tăng calci huyết, vì dung dịch này có chứa calci. Mặc dù việc theo dõi nội mạch xâm lấn không được khuyến cáo thường quy, nhưng nó có thể hữu ích trong trường hợp bệnh nặng.
Với triệu chứng cơ bản của viêm tụy cấp là đau bụng dữ dội vùng thượng vị, nên dùng thuốc giảm đau dạng thuốc opiate tiêm tĩnh mạch và có thể cần dùng thuốc giảm đau thông qua máy bơm điện (PCA). Cơn đau không được kiểm soát có thể góp phần vào sự bất ổn định về huyết động. Buồn nôn và nôn liên quan đến viêm tụy thường đáp ứng tốt với thuốc chống nôn đường tiêm. Bệnh nhân bị viêm tụy nhẹ nên bắt đầu ăn ngay khi họ cảm thấy có thể và thường dung nạp được chế độ ăn đặc, ít chất béo trong vòng 1 tuần sau khi nhập viện. Ở những bệnh nhân viêm tụy nặng, dinh dưỡng qua đường ruột được ưu tiên hơn so với dinh dưỡng qua đường tĩnh mạch. Dinh dưỡng đường ruột bảo tồn niêm mạc ruột và do đó có khả năng làm giảm tỷ lệ vi khuẩn dịch chuyển từ ruột và các biến chứng nhiễm trùng sau đó. Dinh dưỡng đường ruột có liên quan đến giảm nhiễm trùng đường tĩnh mạch trung tâm, nhiễm trùng huyết, cần can thiệp phẫu thuật, thời gian nằm viện và chi phí khi so sánh với dinh dưỡng đường tĩnh mạch. Không có sự thống nhất về đường dinh dưỡng qua đường ruột ưa thích, ví dụ, đường miệng so với ống thông dạ dày. Một thử nghiệm ngẫu nhiên được công bố gần đây đã chứng minh rằng việc nuôi ăn sớm qua sonde dạ dày không khác gì chế độ ăn đường miệng bắt đầu từ 72 giờ trong việc giảm tỷ lệ nhiễm trùng hoặc tử vong ở những bệnh nhân bị viêm tụy cấp có nguy cơ biến chứng cao.
Trong trường hợp có viêm tụy sỏi mật, nên bắt đầu dùng kháng sinh và tiến hành giải áp đường mật qua ERCP sớm (trong vòng 72 giờ đầu) nếu nghi ngờ có viêm đường mật tăng dần. Trong một số trường hợp bệnh nhân không ổn định với thuốc an thần hoặc không có ERCP, có thể thực hiện chụp đường mật qua da (PTC) có đặt catheter. ERCP sớm ít ảnh hưởng đến tiến trình của viêm tụy, nhưng làm giảm tỷ lệ mắc bệnh liên quan đến viêm đường mật đồng thời. Nếu bệnh nhân bị viêm tụy cấp có men gan bất thường và túi mật còn nguyên vẹn, nên chọc túi mật trong cùng thời gian nằm viện hoặc trong vòng 30 ngày kể từ ngày xuất viện để giảm nguy cơ tái phát viêm tụy cấp. Một ERCP với biliaiy sphincteroromy nên được thực hiện ở những bệnh nhân không có chỉ định phẫu thuật. Nói chung, việc sử dụng kháng sinh dự phòng thường quy không được khuyến cáo trong trường hợp viêm tụy cấp nặng. Thuốc kháng sinh được khuyến nghị nếu có lo ngại viêm đường mật đồng thời hoặc các bệnh nhiễm trùng khác đã được ghi nhận. Trong giai đoạn đầu của bệnh, bệnh nhân bị viêm tụy cấp nặng có thể sốt và tăng bạch cầu do viêm liên quan đến viêm tụy, và kháng sinh không được bảo đảm cho những dấu hiệu này. Kháng sinh không nên tiêm thường quy trong viêm tụy cấp hoại tử, vì hoại tử nhiễm trùng là một biến chứng muộn, thường xảy ra ít nhất 2 tuần sau khi khởi phát triệu chứng. Nhìn chung, Kháng sinh có thể làm giảm các biến chứng nhiễm trùng nhưng không chứng minh là giảm tỷ lệ tử vong. Điều trị bằng kháng sinh là thích hợp cho các trường hợp cấy máu dương tính đã được ghi nhận và / hoặc chọc hút bằng kim nhỏ để tìm hoại tử tụy biểu hiện tình trạng nhiễm trùng. Các loại kháng sinh ưu tiên cho hoại tử tụy là carbapenems, quinolon, hoặc metronidazole vì những kháng sinh này thâm nhập vào tuyến tụy hoại tử. Probiotics không có vai trò trong điều trị viêm tụy cấp nặng.
Các biến chứng tại chỗ của viêm tụy cấp bao gồm tụ dịch quanh tụy, nang giả tụy, tụ dịch hoại tử và hoại tử có vách ngăn (Bảng 50.8). Tụ dịch cấp tính (dịch tụy giàu enzym và các mảnh vụn mô trong và xung quanh tuyến tụy) xảy ra ở 40% bệnh nhân bị viêm tụy cấp nặng. Chúng đại diện cho một phản ứng huyết thanh hoặc dịch tiết đối với tổn thương và viêm tụy. Có rất ít vai trò trong việc dẫn lưu các ổ tụ dịch cấp tính trừ khi có hội chứng khoang bụng, tắc nghẽn đường ra dạ dày nghiêm trọng hoặc nghi ngờ nhiễm trùng sớm. Phần lớn các tụ dịch cấp tính giải quyết một cách tự nhiên. Các tụ dịch này thiếu các vách ngăn có thể xác định được và do đó không thể can thiệp bằng nội soi và cần dẫn lưu qua da khi có chỉ định.
Tụ dịch tồn tại dần dần bao bọc trong vòng 4 đến 6 tuần và bao gồm một loạt các tụ dịch khác nhau, từ các nang giả hầu hết là dịch (không hoại tử) đến hoại tử tụy có vách (WOPN) chứa nhiều mảnh vụn hoại tử khác nhau. Dẫn lưu nên được thực hiện ở những bệnh nhân hoại tử vô khuẩn trở nên có triệu chứng (ví dụ, đau, tắc nghẽn đường ra dạ dày) hoặc ở những bệnh nhân hoại tử nhiễm trùng không đáp ứng với kháng sinh.

Điều trị hoại tử nhiễm trùng dựa trên diễn biến lâm sàng của bệnh nhân, và hoại tử nhiễm trùng nên được nghi ngờ ở những bệnh nhân hoại tử tụy có tình trạng lâm sàng xấu đi. Những bệnh nhân không ổn định với hoại tử nhiễm trùng hoặc hội chứng khoang bụng thường phải dẫn lưu. Theo truyền thống, điều này đã được thực hiện với phẫu thuật nội soi thăm dò, đặt ống dẫn lưu, nhưng có liên quan đến tỷ lệ mắc bệnh và tử vong cao. Hiện đã có bằng chứng thuyết phục rằng nội soi hoặc dẫn lưu qua da giúp tỷ lệ mắc bệnh và tử vong thấp hơn so với phẫu thuật mở;
TÓM TẮT
Viêm tụy cấp là một tình trạng bệnh lý thường gặp phải nhập viện và có liên quan đến tỷ lệ mắc bệnh và tử vong cao. Nhiều hệ thống tính điểm đã được sử dụng để dự đoán mức độ nặng của bệnh và điều trị trực tiếp. Chẩn đoán sớm và xử trí tích cực với dịch truyền tĩnh mạch, kiểm soát đau và cho ăn sớm là điều tối quan trọng để cải thiện kết cục của bệnh nhân.
TÀI LIỆU THAM KHẢO
- AI-Omran M, Albalawi ZH, Tashkandi MF, et al. Enteral versus parenteral nutrition for acute pancreatitis. Cochrane Database Syst Rev. 2010;20;(1):CD002837.
- Bakker J, Van Brunschot S, Van Santvoort J, et al. Early versus on-demand nasoenteric tube feeding in acute pancreatitis. NEJM. 2014;371:1983-1993.
- Banks PA, Bollen TL, Dervenis C, et al. Classification of acute pancreatitis-2012: revisions of che Atlanta classification and definitions by international consensus. Gut. 2013;62: 102-111.
- Banks PA, Freeman ML. Practice guidelines in acute pancreatitis. AmJ Castro. 2006;101 :2379-2400.
- Greer SE, Burchard KW Acute pancreatitis and critical illness: a pancreatic tale ofhypoperfusion and inflammation. Chest. 2009;136:1413-1419.
- Johnson CD, Besselink MG, Carter R. Acute pancreatitis. BMJ 2014;12:349-357.
- Pando! SJ, Saluja AK, Imrie CW, et al. Acute pancreatitis: bench co bedside. Gastroenterology. 2007;132:1127-1151.
- Papachrisrou GI, MuddanaV, Yadav D , et al. Comparison ofBISAP, Ranson’s, APACHEII, and CTSl scores in predicting organ failure, complications, and mortality in acute pancreatitis. Am} Gastroenterof. 2010;105(2):435-441; quiz 442.
- Pezzilli R, Zerbi A, DiCarlo V, et al. Practical guidelines for acute pancreatitis. Pancreatology. 2010;10:523-535.
- Tenner S, Baillie J, DeWitt J, et al. Management of acute pancreatitis. Am J Gastroenterof. 2013; 108:1400-1415.
- Van Santvoorc H C, Besselink MG, Bakker OJ, et al. A seep-up approach or open necrosectomy for necrotizing pancreatitis. NEJM. 2010;362: 1491-1502.